Manejo de arritmias servicio de urgencias cardíacas en niños en el
Anuncio

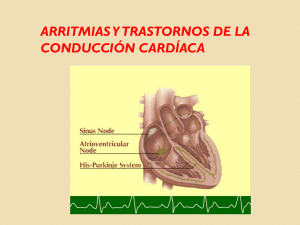
Manejo de arritmias M a n e j o d e a r r i t m i a s cardíacas en niños en el c a r d í a c a s e n n i ñ o s e n e l servicio de urgencias s e r v i c i o d e u r g e n c i a s Sandra Matiz Mejía, MD Cardióloga pediatra Universidad El Bosque Objetivos: ■ ■ ■ ■ Reconocer arritmias cardíacas en niños (8-24% de causa intrahospitalaria y 2-7% de paro cardiorrespiratorio –PCR– y arritmias de causa extrahospitalaria). Identificar ritmos lentos, rápidos y de colapso. Manejar arritmias asociadas a inestabilidad hemodinámica. Describir cuándo se administra terapia eléctrica en niños. Tipos de ritmo: ■ ■ ■ Lento = bradiarritmia Rápido = taquiarritmia Ausente = ritmo de colapso Antes de interpretar un electrocardiograma, debemos siempre hacernos tres preguntas: 1. ¿El ritmo es regular o irregular? (Ritmos irregulares en la zona supraventricular son fibrilación auricular y flutter auricular, que puede ser regular o irregular, y un ritmo caótico e irregular ventricular es la fibrilación ventricular). 2. ¿Tiene P o no? (Si tiene P, podemos intuir que se ha originado el ritmo en el nodo sinusal de la aurícula derecha, y, si no se observa P, puede originarse en la zona baja auricular –zona de la unión aurículo-ventricular– o en la zona ventricular). 3. ¿El QRS es ancho o angosto? (Si es angosto, en general se origina en la zona supraventricu­ lar, y, si es ancho, se genera en su mayoría en la zona ventricular). Las causas más comunes de arritmias se recuerdan con una nemotecnia: 6 H y 5 T. Las 6 H son: 1. Hipoxia. 2. Hipovolemia. 3. Hipotermia. 4. Hipo/hiperkalemia. 5. Hipoglicemia. 6. Hidrógeno ión exceso (acidosis metabólica). Las 5 T son: 1. Taponamiento. 2. Tensión neumotórax. CCAP Volumen 9 Número 2 ■ 23 Manejo de arritmias cardíacas en niños en el servicio de urgencias 3. Trombosis (coronaria o pulmonar). 4. Toxinas. 5. Trauma. Los signos de inestabilidad hemodinámica son: 1. Shock con hipotensión. 2. Alteración del estado de consciencia. 3. Colapso súbito. Las arritmias en niños pueden ser fisiológicas o patológicas, y a la vez se pueden clasificar, de acuerdo con la zona donde se originan, en: supraventriculares o ventriculares. ■ ■ Zona supraventricular • Nodo sinusal (zona auricular derecha alta). • Zona auricular. • Zona aurículo-ventricular (zona auricular derecha baja). QRS angosto Zona ventricular QRS ancho Manejo general de las arritmias 1. A-B Oxigenación/ventilación 2. C Compresiones torácicas en: ■ Ritmos de colapso. ■ Bradicardia severa (FC < 60x’ y pobre perfusión). 3. D Drogas. 4. E Monitorización continua con ECG. 5. C Identificar y tratar posibles causas. 1. Arritmias supraventriculares: originadas en el nodo sinusal. a) Tienen P. b) QRS angosto. c) Ritmo regular. Fisiológicas: ■ Taquicardia sinusal • < 1 año: < 220 lpm • > 1 año: < 180 lpm 24 ■ Precop SCP ■ ■ Bradicardia sinusal • < 1 mes: < 80 lpm • 1 m-8 a: < 60 lpm (estable hemodinámicamente) Arritmia sinusal respiratoria 2. Arritmias auriculares: originadas fuera del nodo sinusal. a) Ondas P de morfología diferente (ondas “F” de flutter auricular y ondas “f” en fibrilación auricular). b) Número anormal de P por QRS Causas de flutter (FA) o fibrilación auriculares (fa): ■ Posoperatorio de cardiopatías congénitas (Ebstein, atresia tricúspide e insuficiencia aurículo-ventricular –AV–, entre otras). ■ POP Fontan. ■ Cardiomiopatías con dilatación biauricular. ■ Son ritmos temporales. Tratamiento de la fibrilación auricular (FA) o flutter auriculares (FA) 1. Convertir a ritmo sinusal ■ Farmacológicamente: • Disminuir frecuencia ventricular: betabloqueadores –BB–, bloqueadores de canales de calcio –BCC– y digital. • Control arritmia: amiodarona (procainida o flecainida). ■ Eléctricamente: cardioversión (si la FA tiene más de 48 h, anticoagular por tres semanas con warfarina). 2. Radiofrecuencia - ablación. 3. Marcapaso auricular transesofágico. Caso clínico Niña de cinco años consulta a urgencias de pediatría por dolor torácico. Se toma un electrocardiograma (ECG), que evidencia un PR corto con onda delta. Se hace diagnóstico de síndrome de preexcitación Wolf-ParkinsonWhite. Una semana más tarde reingresa en el servicio de urgencias pediátricas con un ritmo rápido con frecuencia cardíaca mayor de 190 lpm, en el que no se observa la onda P, Sandra Matiz Mejía el QRS es angosto y se interpreta como: taquicardia supraventricular paroxística, y ya que el paciente se encuentra consciente, con una tensión arterial adecuada, se proceden a realizar maniobras vagales. Maniobra vagal en niño mayor de un año: soplar a través de un pitillo obstruido o colocar la mano en forma de cono y taparla con la mano contraria, soplando a través de esta, haciendo fuerza en la zona abdominal baja. En niño menor de un año se puede colocar hielo en la frente, sin tapar los ojos o la nariz durante algunos segundos. Si no mejora, se inician medicaciones, si el paciente continua estable. Tratamiento de la taquicardia supraventricular estable ■ ■ ■ ■ ■ Oxígeno/monitoría con ECG/maniobras vagales. Adenosina. Se administra con una llave de tres vías y muy rápido, porque la vida media es muy corta (menor de 10 segundos), ya que se la come en el camino la célula endotelial y el glóbulo rojo feroz. Antes de administrar la medicación, se debe explicar al paciente que puede presentar: dolor torácico, disnea, náusea, rubicundez facial, pero no hay que decirle que puede presentar una sensación de inminencia de muerte (por asístole o bradicardia o bloqueo AV de tercer grado). Al administrar la medicación, se provoca una pausa eléctrica, por lo que se debe tener siempre monitorizado al paciente. No se debe administrar en pacientes con broncoobstrucción significativa o tomando medicaciones tales como: teofilina, carbamazepina, dipiridamol, o alta ingestión previa de chocolate, té o café. • Primera dosis: 0,1 mg/kg IV (máx. 6 mg). • Segunda dosis: 0,2 mg/kg IV (máx.12 mg). Amiodarona (5 mg/kg) o procainamida (15 mg/kg). Cardioversión. Iniciar con 0,5-1 jl/kg y luego 2 jl/kg (se cardiovierten ritmos supraventriculares o ventriculares con QRS y con pulso, tales como la fibrilación auricular, flutter auricular, taquicardia supraventricular o ventricular). No olvidar las causas para poder corregirlas. Tratamiento de la taquicardia supraventricular inestable ■ ■ ■ ■ Cardioversión 0,5-1 jl/kg (mitad del peso o el peso) y luego se dobla la dosis a 1-2 jl/kg (previa sedación si no retrasa la cardioversión). Maniobra vagal y/o adenosina inmediatas (se pueden realizar mientras se alista o llega el cardiovertor). Amiodarona 5 mg/kg IV en 20-60 min. o procainamida 15 mg/kg IV en 30-60 min. No olvidar las causas para poder corregirlas. Tratamiento crónico de la taquicardia supraventricular ■ ■ ■ Primera opción: betabloqueadores. Segunda opción: bloqueadores de canal de calcio o digoxina (afectan conducción por el nodo aurículo-ventricular –NAV–). Tercera opción (resistentes): • Flecainida, propafenona (vía accesoria). • Amiodarona y sotalol (conducción por NAV y vía accesoria –VA–). 3. Arritmias originadas en la zona de la unión aurículo-ventricular: a) Ondas P negativas, ausentes o luego del QRS. b) Los QRS suelen ser normales. Pueden presentarse después de revertir farmacológica o eléctricamente ritmos anormales en forma temporal. 4. Arritmias ventriculares: a) QRS ancho (> 0,12). b) Generalmente son ritmos regulares. c) Puede no verse P. d) QRS y ondas T orientados en direcciones opuestas. Se pueden ver en el posoperatorio de cirugías cardiovasculares o extracardíacas. Tratamiento de taquicardia ventricular estable ■ Amiodarona 5 mg/kg IV en 20-60 minutos, o procainamida 15 mg/kg IV en 30-60 min., o lidocaína 1 mg/kg IV en bolo. CCAP Volumen 9 Número 2 ■ 25 Manejo de arritmias cardíacas en niños en el servicio de urgencias ■ ■ Cardioversión 0,5-1 jl/kg y luego 2 jl/kg. Causas. Tratamiento de taquicardia ventricular inestable ■ ■ ■ Cardioversión 0,5-1 jl/kg y luego 2 jl/kg. Se puede intentar adenosina, sin retrasar la cardioversión para corregir taquicardias supraventriculares aberrantes). Otras medicaciones: • Amiodarona 5 mg/kg IV en 20-60 min. • Procainamida 15 mg/kg IV en 30-60 min. • Lidocaína 1 mg/kg IV en bolo. Causas. Luego de colocar oxígeno, se procede a realizar RCP. Se hace una primera desfibrilación. Se verifica el ritmo. Después RCP, segunda desfibrilación y se pone medicación (adrenalina); RCP, tercera desfibrilación y medicación (amiodarona en bolo o lidocaína en bolo, o sulfato de magnesio en casos de hipomagnesemia confirmada o en casos de torsión de puntas), mientras se hace RCP. Tratamiento completo de FV o TVSP La hipotensión refractaria. El paro cardíaco. Y no debe usarse en disfunción ventricular. Causas: 6 H y 5 T. ■ Oxígeno + RCP + monitoría de paciente. 1. Desfibrilación 2-4-4 J/kg. 2. Epinefrina: 1:10.000 a 0,1 ml/kg IO-IV o 1:1.000 a 0,1 ml/kg endotraqueal cada 3-5 min. 3. Medicaciones: ■ Amiodarona 5 mg/kg IV en bolo IV o IO. ■ Lidocaína 1 mg/kg en bolo IV o IO. ■ Magnesio 25-50 mg/kg IV o IO (máx. 2 g). Caso clínico Resumen de tratamiento de FV o TVSP Ingresa a urgencias de pediatría un niño luego de un accidente, al ser arrollado en su bicicleta por un vehículo en reversa. RCP - verifique ritmo (VR). ■ No se recomienda el verapamilo en lactantes (< 1 a), ya que favorece: ■ ■ Se observa a un paciente inconsciente, sin signos vitales y se conecta al monitor de ECG. Se ve un ritmo completamente irregular y caótico (sin P, QRS o T). Se hace impresión diagnóstica de fibrilación ventricular. Tratamiento de la fibrilación ventricular o taquicardia ventricular sin pulso Los únicos ritmos desfibrilables en el mundo y en el universo son fibrilación ventricular y taquicardia ventricular sin pulso, que son ritmos de colapso. No se desfibrila una asístole o actividad eléctrica sin pulso (otros ritmos de colapso), puesto que estas se manejan con el Rey (oxígeno), la Reina (adrenalina) y reanimación cardiopulmonar (RCP). 26 ■ Precop SCP ■ Choque (2 jl/kg) - RCP - verificar ritmo (VR). Choque (4 jl/kg) - RCP - adrenalina - VR. ■ Choque (4 jl/kg) - RCP - drogas. (Amiodarona, lidocaína o sulfato de magnesio). ■ ■ Tratamiento de la actividad eléctrica sin pulso ■ Ritmos de colapso que no se desfibrilan ni se cardiovierten. • Causas: 6 H y 5 T. • Oxígeno + RCP + monitoría de paciente. • Epinefrina: 1:10.000 a 0,1 ml/kg IO-IV o 1:1.000 a 0,1 ml/kg ET cada 3-5 min. No dosis altas. Bradicardia: Solo se trata si es sintomática. 1. Epinefrina: 1:10.000 a 0,1 ml/kg IO-IV o 1:1.000 a 0,1 ml/kg ET cada 3-5 min. igual dosis. Sandra Matiz Mejía 2. Atropina: 0,02 mg/kg (mínimo 0,1 mg). Repetir una sola vez la dosis. En aumento de tono vagal y BAV primario. 3. Marcapaso cardíaco si no responde con lo anterior o está inestable hemodinámicamente. Resumen de tratamiento de arritmias pediátricas 1. Ritmo rápido = taquicardia 3. Ritmo de colapso ■ FV o TVSP • Desfibrilación inmediata • RCP/causas • Epinefrina • Amiodarona (lidocaína o sulfato de magnesio) ■ AESP/asístole • RCP/causas • Oxígeno • Epinefrina 2. Ritmo lento En general es importante recordar: solo se desfibrilan la fibrilación ventricular y la taquicardia ventricular sin pulso; la asístole y la actividad eléctrica sin pulso se manejan con oxígeno, adrenalina y RCP. El resto de ritmos supraventriculares o ventriculares con pulso (con QRS) se cardiovierten (flutter auricular, fibrilación auricular, taquicardia supraventricu­ lar o ventricular). RCP/causas Oxígeno Epinefrina Es esencial tener en cuenta una advertencia final: trate al paciente, no al ritmo. ■ ■ ■ ■ ■ Maniobras vagales (solo en TSV). Medicaciones: • Adenosina (TSV o TV). • Amiodarona (TSV o TV). • Lidocaína (TV) • Cardioversión sincronizada. • Verificar causas. Lecturas recomendadas 1. Topjian AA, Nadkarni VM, Berg RA. Cardiopulmonary resuscitation in children. Curr Opin Crit Care 2009;15(3):203-8. 2. Topjian AA, Berg RA, Nadkarni VM. Pediatric cardiopulmonary resuscitation: advances in science, techniques, and outcomes. Pediatrics 2008;122(5):1086-98. 3. Fazio G, Visconti C, D’Angelo L, Novo G, Barbaro G, Novo S. Pharmacological therapy in children with atrial fibrillation and atrial flutter. Curr Pharm Des 2008;14(8):770-5. CCAP Volumen 9 Número 2 ■ 27 examen consultado Manejo de arritmias cardíacas en niños en el servicio de urgencias 11. ¿Qué preguntas nos debemos hacer antes de interpretar un electrocardiograma? A. ¿el ritmo es regular o irregular? B. ¿tiene P o no? C. ¿el QRS es ancho o angosto? D. ninguna de las anteriores E. todas las anteriores 12. Dentro de las H como causa de arritmia están: A. hipoxia B. hipovolemia C. hipo/hiperkalemia D. hipoglicemia E. ninguna de las anteriores F. todas las anteriores 13. Dentro de las T como causa de arritmia están: A. taponamiento B. neumotórax a tensión C. trombosis (coronaria o pulmonar) D. toxinas E. ninguna de las anteriores F. todas las anteriores 14. Son ritmos desfibrilables: A. fibrilación ventricular B. asistolia C. taquicardia ventricular sin pulso D. A y C E. todas las anteriores F. ninguna de las anteriores 15. La asistolia y la actividad eléctrica sin pulso se manejan con: A. oxígeno B. desfibrilación C. adrenalina D. reanimación cardiocerebro-pulmonar E. A, C y D F. ninguna de las anteriores 28 ■ Precop SCP