1 ARRITMIAS CARDIACAS Santos Sanpedro MI
Anuncio

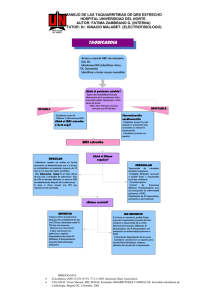
ARRITMIAS CARDIACAS Santos Sanpedro MI., Rodríguez Bailey A, Bermejo FJ, Sanchez Ruiz JC, Panadero Carcavilla FJ. Intuitivamente, las arritmias aparecen cuando el corazón, por múltiples motivos, es incapaz de mantener el ritmo adecuado para surtir de sangre al organismo. Esto es, cuando se pierde la frecuencia cardiaca normal (entre 60 y 100 latidos por minuto) y la activación secuencial y progresiva del músculo cardiaco; que en condiciones normales se inicia en la aurícula izquierda, propagándose posteriormente a los ventrículos. Arritmia es el término que engloba todas las alteraciones del ritmo normal de activación eléctrica del músculo cardiaco. Se entiende ritmo normal al ritmo sinusal, y en el electrocardiograma (EKG) observamos ondas P (onda de activación auricular) positivas en DI, DII, DIII y AVF; seguidas de un complejo QRS (ondas de activación ventricular) no mayor de 0,12 milisegundos, con un intervalo PR (tiempo que tarda el estímulo eléctrico en llegar desde las aurículas a los ventrículos) no superior a 0,20 segundos. Con una frecuencia en reposo de 60-100 latidos / minuto). Son múltiples las causas que podemos encontrar en un cuadro de arritmia (Tabla 1). La clínica de las arritmias dependerá de la gravedad de la situación de bajo gasto que ocasionen. Podemos encontrar arritmia como hallazgo casual en pacientes asintomáticos o acompañar, siendo en ocasiones responsable la propia arritmia de algunos casos de muerte súbita. La forma de presentación clínica más frecuente es referida por el enfermo como palpitaciones, sincopes, descompensación de una insuficiencia cardiaca o como dolor torácico ( en ocasiones de características isquémicas). TABLA 1 CAUSAS DE ARRITMIA. § § § § § § § § § § § § § Cardiopatías (isquémica, valvular…). Alteraciones degenerativas del sistema de conducción. Alteraciones de la función tiroidea. EPOC. Estimulantes (nicotina, cafeína, alcohol, drogas…). Fármacos (digoxina, antidepresivos, anestésicos, fármacos simpaticomiméticos. Alteraciones hidroelectrolíticas. Alteraciones metabólicas (acidosis, hipoxemia…). Postoperatorio de cirugías cardiacas. Ejercicio. Ansiedad. Infecciones (enfermedad de Lyme, endocarditis bacterianas…). Gestación. 1 DIAGNOSTICO Comenzaremos con una anamnesis detallada, teniendo especialmente en consideración los antecedentes personales relevantes (existencia o no de cardiopatía de base, patología tiroidea, consumo de fármacos o tóxicos, estrés, etc.); así como las características del episodio clínico, siempre que este haya sido sintomático (forma de inicio y finalización). 1. Exploración física: además de la exploración general habrá que valorar la existencia de fiebre, cianosis, palidez cutánea. Auscultación cardiaca (soplos) y pulmonar (datos de insuficiencia cardiaca, broncoespasmo,etc.). La inspección del pulso venoso puede aportar datos útiles: ausencia de ondas `a´ en la fibrilación auricular (FA) ; Ondas `a´ gigantes o `a cañón´ en el bloqueo auriculoventricular completo, los ritmos nodales (situación en que el corazón se activa inicialmente desde un sitio diferente del habitual, de la aurícula izquierda) y las arritmias ventriculares. El pulso carotideo arrítmico orienta hacia la existencia de una fibrilación auricular (FA) o a la existencia de extrasístoles frecuentes. 2. Pruebas complementarias.- El EKG de 12 derivaciones es la pieza fundamental para el diagnóstico. Se trata de una prueba barata, asequible y no invasiva; en la actualidad prácticamente al alcance de cualquier centro sanitario existente en nuestra sociedad. La realización de un Holter (prueba consistente en la realización de un EKG continuo durante 24 horas, donde queda reflejado el registro electrocardiográfico en el tiempo, de manera que es posible determinar si el enfermo presentó síntomas en el ,momento de la aparición de la arritmia, o bien si no hubo alteración electrocardiográfica que justificase la sintomatología; o , al contrario, nos permite observar la presencia de arrtimias que para el enfermo pasaron desapercibidas. Está indicado en las siguientes situaciones: 3. a) diagnóstico de taquiarrítmias no filiadas. b) valoración del control de la frecuencia cardiaca en pacientes con arritmias auriculares crónicas en tratamiento farmacológico. c) diagnóstico de arritmias como causa de sincope o presíncope de repetición. 4. Valoración de la repercusión clínica: se debe investigar si la arritmia produce síntomas como angor, disnea súbita o crónica, astenia o fatigabilidad, sincope o hipotensión grave. CLASIFICACION Existen muchas formas de clasificar las arritmias pero básicamente las diferenciamos en taquiarrítmias (arritmias rápidas) y bradiarritmias (arritmias lentas). TAQUIARRITMIAS Son ritmos cardiacos de más de 100 latidos x minuto. Existen múltiples criterios para su clasificación según: - mecanismo de origen (automatismo aumentado normal o anormal). - Curso clínico: paroxística, aislada, recurrente. - Localización: - supraventriculares - ventriculares. Esta última clasificación tiene implicaciones diagnosticas y terapéuticas (TABLA II). 2 El ECG será fundamental para valorar el QRS, debemos analizar : - regularidad - Anchura (QRS estrecho, QRS ancho) - Ondas P. TABLA II. CLASIFICACIÓN DE TAQUIARRITMIAS QRS estrecho (<0,12 msg) Rítmicas: § Taquicardia sinusal. § Taquicardia por reentrada auriculoventricular. § Flútter auricular. Arrítmicas: § Fibrilación auricular. § Taquicardia auricular multifocal monomórfica. QRS ancho (>0,12) Taquicardias supreventriculares (TSV): § Flútter/fibrilación auricular en el síndrome de WPW (Wolf Parkinson White) § TSV con bloqueo de rama o con trastornos de la conducción intraventricular. Taquicardia ventricular (TV): § TV no sostenida. § TV sostenida. § Torsades de pointes. § TV lenta. TAQUIARRITMIAS SUPRAVENTRICULARES La activación ventricular se produce de la misma forma, por el mismo camino, aunque no desde el mismo sitio de inicio, que cuando existe ritmo sinusal. El complejo QRS es de apariencia normal y estrecho. § TAQUICARDIA SINUSAL Ritmo sinusal (ello implica que la activación se inicia en el seno auricular, esto es , en el marcapaso fisiológico del corazón. Donde debe ser) con frecuencia cardiaca mayor de 100 latidos x minuto. Suele ser una respuesta fisiológica a gran variedad de estímulos (ejercicio, fiebre, estrés, fármacos…) Tratamiento: Va dirigido a corregir la causa desencadenante. Raramente precisa tratamiento farmacológico (betabloqueantes). Ante toda taquicardia sinusal persistente sin factores desencadenantes aparentes debe descartarse la existencia de un hipertiroidismo. § TAQUICARDIA AURICULAR Frecuencia cardiaca de 125 latidos x minuto, ondas P de morfología anormal, QRS normal. Se deben a un foco ectópico en las aurículas (es decir la activación inicial se produce en la aurícula, pero en un sitio diferente del seno, del marcapaso normal fisiológico del corazón). Suelen aparecer en pacientes con cardiopatía o EPOC si bien es relativamente frecuente en pacientes sanos. El tratamiento farmacológico no es muy eficaz. Ocasionalmente pueden ser útiles compuestos de adenosina o el verapamil i.v. Si el episodio agudo no se interrumpe con estos fármacos se puede plantear la 3 cardioversión eléctrica. El tratamiento definitivo sería la ablación con radiofrecuencia en el lugar de origen de la taquicardia. § FLUTTER AURICULAR En el flutter auricular se produce una actividad extraordinariamente rápida y desordenada de las aurículas; de manera que aparecen múltiples contracciones auriculares, pero absolutamente ineficaces, incapaces de transmitir el impulso eléctrico al ventrículo, obviamente con la inoperancia de éste al no existir una contracción ventricular efectiva. La frecuencia auricular puede oscilar entre 250-350 latidos por minuto. En el EKG no se observan ondas P, que con sustituidas por “ondas F”, en dientes de sierra . Habitualmente asienta sobre patología orgánica, y no se presenta en individuos sanos. Tiene mala respuesta al tratamiento antiarrítmico. Se utilizan fármacos para frenar la conducción auriculo ventricular (betabloqueantes, digoxina, verapamil, diltiacem), y casi siempre precisa de cardioversión eléctrica para recuperar el ritmo sinusal, para frenar la contracción auricular, o bien para transformar el flutter en fibrilación, un ritmo de más fácil manejo hemodinámico. El tratamiento definitivo es la ablación con radiofrecuencia del circuito de reentrada si este es accesible. § TAQUICARDIA POR REENTRADA INTRANODAL (TRIN) Es la taquicardia paroxística más frecuente. Se produce por un mecanismo de reentrada localizado en el nodo auriculo ventricular y el sustrato anatómico funcional es la existencia de 2 vías de conducción con periodos refractarios (el periodo refractario es el lapso de tiempo en que las células se hallan despolarizadas , y aunque reciban un estímulo, no pueden volver a contraerse) distintos: una vía lenta, anterograda, en sentido auriculoventricular y otra rápida en sentido ventrículo auricular. En la práctica clínica, ante una taquicardia regular de QRS estrecho sin ondas P visibles se debe sospechar la posible existencia de una taquicardia intranodal: no existen “ondas p”. La frecuencia cardiaca ocasionalmente supera los 200 latidos x minuto. El Tratamiento en las crisis consistiría en la aplicación de maniobras vagales (presión alternativa de los globos oculares, desencadenamiento del reflejo nauseoso, maniobras de Valsalva). A largo plazo es recomendable el uso de fármacos que actúan sobre el nodo auriculoventricular (betabloqueantes, digoxina, verapamil, diltiacen). TAQUICARDIA POR REENTRADA AURICULO VENTRICULAR MEDIADA POR VÍA ACCESORIA Estas taquicardias son más frecuentes en hombres y generalmente en pacientes con corazón sano, aunque pueden asociarse a cardiopatías (anomalía de Ebstein, prolapso mitral, etc,). Requieren la existencia de una conexión anormal (vía accesoria) entre aurículas y ventrículos formada por una banda de tejido miocárdico, capaz de conducir el estímulo a su través. Es decir, existirían “varios caminos” § 4 diferentes para la conducción del estímulo eléctrico desde la aurícula al ventrículo, que competirían entre sí, desencadenando la taquicardia. Cuando la vía accesoria tiene capacidad de conducción anterógrada podemos apreciar en el EKG el patrón electrocardiográfico de Wolff-Parkinson-White o preexcitación; caracterizado por un PR corto, la existencia de una onda delta (empastamiento inicial del QRS) y QRS ancho. El tratamiento del episodio agudo en caso de compromiso hemodinámico severo (hipotensión grave, síncope) es la cardioversión eléctrica inmediata. No obstante es raro que sea necesaria si se dispone de ATP o ADENOSINA ya que su acción es muy rápida. En la prevención de recurrencias el tratamiento de los pacientes sintomáticos es la ablación con radiofrecuencia. Los pacientes asintomáticos con patrón de preexcitación en el ECG no precisan tratamiento, salvo en determinados casos, como los pilotos, los conductores profesionales o deportistas en los que se recomienda la ablación. El riesgo de presentar arritmias en los pacientes asintomáticos es de aproximadamente 1,7% al año y el de presentar muerte súbita 1/1000 pacientes al año. § FIBRILACÓN AURICULAR (FA) Es la arritmia sostenida más frecuente y la responsable del mayor número de hospitalizaciones. Su prevalencia aumenta con la edad y con la coexistencia de cardiopatía y constituye un factor predictor de morbimortalidad en quienes la padecen. La FA se caracteriza por un ritmo auricular muy rápido y desorganizado ocasionado por múltiples focos de reentrada que no produce actividad mecánica eficaz. Se manifiesta en el ECG por ausencias de ondas P y respuesta ventricular irregular (intervalo RR irregular). La sintomatología más frecuente son las palpitaciones, aunque puede manifestarse como mareo, síncope, dolor precordial, insuficiencia cardiaca etc.) Clasificación: Por su forma de presentación se puede clasificar en paroxística y crónica. TABLA 3 Tratamiento; Los objetivos pueden ser diferentes en cada paciente: 1) Reversión a ritmo sinusal. 2) Prevención de recurrencias. 3) Control de la frecuencia cardiaca. 4) Prevención de complicaciones tromboembólicas. TABLA III PAROXISTICA PERSISTENTE CLASIFICACIÓNDE LA FIBRILACIÓN AURICULAR Curso clínico Episodios autolimitados. Buena respuesta a fármacos Duración <48 horas Episodios no autolimitados. Mala respuesta a fármacos. >48 horas 5 Actitud Observación, CV farmacológica y si no hay reversión, CV eléctrica. Si episodios frecuentes, no, preventivo. CV eléctrica, a veces bajo tto antiarrítmico. Prevención de recurrencias. Anticoagulación. PERMANENTE Curso prolongado. No se ha conseguido reversión a ritmo sinusal tras CV o ha recurrido Meses-años Control de la respuesta ventricular (fármacos o ablación). Anticoagulación. TAQUICARDIAS VENTRICULARES Las taquiarrítmias ventriculares ocasionan más del 80% de las muertes súbitas. La mayoría se debe a fibrilación ventricular, que a menudo va precedida de una taquicardia ventricular. § FIBRILACIÓN VENTRICULAR Es un ritmo caótico que no produce actividad mecánica, lo que resulta en parada cardiaca. La única terapia definitiva para esta arritmia es la desfibrilación; cuanto antes se instaure, mayores serán las posibilidades de supervivencia. § TAQUICARDIA VENTRICULAR (TV) Se denomina así a la aparición en el EKG de al menos 3 latidos sucesivos, con una frecuencia superior a 100 latidos/minuto; originados por debajo de la bifurcación del haz de Hiss, es decir, originados en el ventrículo. Esto implica que nos encontraremos con un QRS ensanchado, ya que la cativación eléctrica se realiza por vías distintas a las normales, en este caso, desde ventrículo a aurícula. Cuando la frecuencia se halla entre 60-100 latidos/minuto se denomina “ritmo idioventricular acelerado”, y se puede observar sobre todo en el infarto agudo de miocardio (IAM) . Clínicamente las TV pueden clasificarse en: 1) TV sostenida.- Aquella cuya duración es superior a 30 segundos o que precisa de interrupción urgente al causar colapso hemodinámico. 2) TV No sostenida, cuya duración es inferior a 30 segundos. El tratamiento del episodio agudo, si la TV ocasiona compromiso hemodinámico severo , es la realización de una cardioversión eléctrica sincronizada urgente. En la TV bien toleradas el tratamiento farmacológico inicial depende del contexto clínico: si la taquicardia acontece durante la fase aguda de un IAM, se utiliza lidocaina; si no es así, el fármaco más contrastado es la procainamida, aunque también se ha mostrado eficaz la amiodarona. Si la taquicardia no cede con el tratamiento farmacológico hay que realizar cardioversión eléctrica. Es preciso el ingreso en una unidad coronaria. § EXTRASISTOLES VENTRICULARES Son latidos prematuros, que se anticipan al ritmo cardiaco normal, originados en los ventrículos. El QRS suele ser mayor de 0,12 segundos, apareciendo ensanchado y empastado. Pueden ser mono o polimórficos, presentarse aislados, en parejas (duplets), o tríos (cuando aparecen más de 3 se considera que existe una taquicardia ventricular, con todas las implicaciones pronósticas que esto implica ). En pacientes sin cardiopatía de base, no tienen ningún significado pronóstico. Se indicará el abandono de excitantes (café, tabaco, alcohol, etc.), prescribiéndose un betabloqueante si el enfermo presenta sintomatología. BRADIARRITMIAS 6 Se define como bradicardia la existencia de una frecuencia cardiaca inferior a 60 latidos/minuto. En ausencia de síntomas se pueden considerar como variantes de la normalidad en determinadas circunstancias: (TABLA IV). TABLA IV. BRADICARDIA QUE PUEDEN SER FISIOLÓGICAS -Frecuencia= 30-35 lpm. - Pausas= 3 segundos (en ritmo sinusal). - Pausas< 4 segundos (en fibrilación auricular. - Bloqueo sinoauricular. - Ritmos de la unión. - Bloqueo AV de primer grado. - Bloqueo AV de segundo grado tipo I. La localización del trastorno puede situarse a nivel del nodo sinusal (ondas P ausentes ), de la unión auriculoventricular (existen más ondas P que complejos QRS, lo que implica que en algunas ocasiones, se activa la aurícula – aparece onda P - pero el estímulo no pasa al ventrículo – no se sigue la onda P de complejo QRS -) o de ambos. Podemos diferenciar procesos primarios (idiopáticos y degenerativos) o secundarios (TABLA V) que podrían producir trastornos tanto en la unión auriculo ventricular como en el nodo sinusal. TABLA V. CAUSAS DE BRADICARDIA Fármacos: Simpaticolíticos (a y ß-bloqueantes). Antiarrítmicos (incluidos calcioantagonistas y digoxina), psicofármacos (Antidepresivos tricíclicos, fenotiacinas, litio) y cimetidina. Alteraciones hidroelectrolíticas y metabólicas: Hiperpotasemia, hipermagnesemia, hipotiroidismo, ictericia. Hipertonía vagal: Fisiológica (jóvenes, deportistas), síndromes neuromediados (síncopes vasovagales, hipersensibilidad del seno carotídeo…), dolor, vómitos. Infección, inflamación: Enfermedad de Lyme, Chagas, sepsis por Gram negativos, miocarditis y colagenopatías. Isquemia: Sobre todo de localización inferior. Procesos infiltrativos: Amiloidosis, sarcoidosis, hemocromatosis y neoplasias. Otros: Traumatismos, radiación, hipoxia, SAOS, HIC, y calcificación valvular severa. § BLOQUEO AURICULOVENTRICULAR (BAV) DE PRIMER GRADO Todos los impulsos auriculoventriculares conducen al ventrículo pero con retraso. El estímulo eléctrico llega, pero lo hace tarde. Observaremos un espacio PR> 0,2 seg. en el EKG. Generalmente es benigno y asintomático. § BAV DE SEGUNDO GRADO Algunos impulsos auriculares no conducen al ventrículo (faltan complejos QRS tras alguna/s onda/s P). a) Tipo Mobitz I o Wenckebach: En el EKG aparece un alargamiento progresivo del PR con acortamiento progresivo del intervalo RR, hasta que una onda P no llega a conducir el estímulo al ventrículo, y no se sigue, por tanto, de complejo QRS. 7 Normalmente es de origen suprahisiano y puede ser fisiológico en pacientes jóvenes con hipertonía vagal. b) Tipo Mobitz II: Unas ondas P conducen, y otras no lo hacen. No existe, como en el caso del BAV de 1º , un alargamiento progresivo del espacio PR. Habitualmente el trastorno se localiza por debajo del haz de Hiss (infrahisiano), y existe un elevado riesgo de progresión a bloqueo AV completo. § BAV DE TERCER GRADO (COMPLETO) Ningún impulso auricular llega al ventrículo (disociación auriculoventricular). Las aurículas laten por su cuenta, y el ventrículo, que no recibe el estímulo que debería procedente de las aurículas, se pone a latir “de motu propio”, como un recurso; por supuesto a un ritmo mucho más lento del normal. Ninguna onda P se sigue de complejo QRS. El escape puede ser nodal (40-60 latidos/minuto, QRS estrecho) o ventricular (< de 40 latidos/minuto, QRS ancho). El último caso es más frecuente y de alto riesgo. TRATAMIENTO En la fase aguda vendrá determinado por la presencia de compromiso hemodinámic y/o por la existencia de bradicardia con mayor riesgo de progresión a bloqueo AV completo o a asistolia. La atropina es un fármaco útil en la disfunción sinusal y en el bloqueo AV suprahisiano. En el bloqueo AV infrahisiano no está indicada pues puede incrementar el grado del bloqueo. En este último caso se debe implantar un marcapasos transitorio intravenoso. Deben ingresar todos los pacientes con bradicardia sintomática. A largo plazo se implantará un marcapaso definitivo, si la bradicardia no es secundaria a una causa corregible o evitable. Las indicaciones más comúnmente aceptadas son: a. BAV completo. b. BAV de segundo grado tipo Mobitz II c. BAV de primer y de segundo grado tipo Mobitz I sintomáticos. CONCLUSIONES.1.- Las arritmias suelen ser la expresión clínica de un cuadro patológico subyacente, que ha de ser diagnosticado y si es posible tratado. 2.- El ECG es un pilar importante para su diagnóstico junto con una buena historia clínica. “Hay que tratar al paciente no al ECG”. 3.- La FA es la arritmia sostenida más frecuente y la que ocasiona un mayor número de hospitalizaciones. 4.- Las taquiarrítmias ventriculares son responsables de más del 80% de las muertes súbitas. 5.- La fibrilación ventricular es un ritmo caótico que no produce actividad mecánica lo que resulta en parada cardiaca. La desfibrilación será la única terapia definitiva. 8 6.- En el bloqueo AV de tercer grado está indicado el marcapasos permanente salvo cuando se asocie transitoriamente a un IAM de cara inferior. BIBLIOGRAFÍA - Mont Girbau L. Arritmias y su tratamiento: Taquicardias supraventriculares. Barcelona: EdiDe, 1995. - Zipes DP. Arritmias específicas: diagnóstico y tratamiento. En “Tratado de cardiología”. 5ª edición. E. Braunwald. - Jiménez Valero S, Sanz Salvo J, Palao Bastarde G. Arritmias. Manual de diagnóstico y terapéutica médica. Hospital “12 de Octubre”. 5ª edición 2003 Pág. 211-234. - Torres Murillo JM, Romero Moreno MA, Lopez Granados A, Mesa Rubio M, Montero Pérez FAA, Jiménez Murillo L, et. al. Arritmias cardiacas en medicina de urgencias. Guía diagnóstica y protocolos de actuación. 2ª edición. 2000; 137168. 9