Trastornos paroxísticos no epilépticos durante el sueño
Anuncio

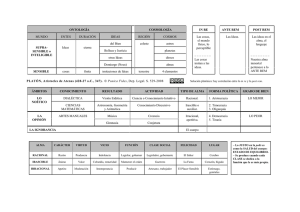
fenómenos paroxísticos Trastornos paroxísticos no epilépticos durante el sueño Jorge Malagón-Valdez Resumen. Los trastornos paroxísticos no epilépticos durante el sueño son un gran reto para el clínico. Por ello, es importante conocer las diferentes manifestaciones clínicas que permitan llevar a cabo un diagnóstico diferencial adecuado, ya que las alteraciones, sobre todo motoras en el sueño, son parte de estos trastornos. En el presente trabajo se describen las fases del sueño normal y sus características electroencefalográficas, así como datos básicos de la polisomnografía. Las confusiones, sobre todo con la epilepsia nocturna del lóbulo frontal, son frecuentes y provocan que se administren fármacos innecesarios, así como una carga emocional en los padres o cuidadores del paciente, que resulta del diagnóstico de epilepsia. Se enuncian las posibles causas de los errores de diagnóstico. Palabras clave. Electroencefalograma. Epilepsia. Polisomnografía. Sueño. Trastornos del sueño. Trastornos paroxísticos no epilépticos en el sueño. Neurología Pediátrica. Clínica para la Atención del Neurodesarrollo y Universidad Autónoma de Aguascalientes. Aguascalientes, México. Correspondencia: Dr. Jorge Malagón Valdez. Neurología Pediátrica. Clínica para la Atención del Neurodesarrollo y Universidad Autónoma de Aguascalientes. Avda. Héroe de Nacozari, norte 1112. Col. Gremial. 20030 Aguascalientes, México. E-mail: neuronags@hotmail.com Introducción El diagnóstico de los trastornos paroxísticos no epilépticos durante el sueño (TPNES) en los niños es un gran reto diagnóstico. Así, se pretende diferenciar las manifestaciones epilépticas de las que no lo son, ya que con frecuencia se confunden y la mayoría resultan alteraciones del sueño. Hay crisis epilépticas nocturnas que se reconocen con facilidad y otras que tienen más dificultad de diagnóstico. En particular, esto pasa con la epilepsia del lóbulo frontal nocturna (ELFN), ya que tiene amplia gama de manifestaciones clínicas, raras, con características electroencefalográficas normales o inespecíficas, y esto produce confusión en el diagnóstico. Hay crisis que se presentan durante la fase de sueño no REM, como la ELFN. Sin embargo, hay trastornos del sueño no epilépticos que se caracterizan por una actividad motora paroxística, que se presentan tanto en sueño no REM como en sueño REM, y diferenciarlos de la epilepsia es problemático. El objetivo de este trabajo es analizar las diferentes entidades que pueden diagnosticarse erróneamente como epilepsia y ser trastornos paroxísticos durante el sueño, y describir las diversas fases del sueño de ondas lentas no REM y las características del sueño REM normales, tanto clínicas como electroencefalográficas, y desde el punto de vista de la polisomnografía. También debemos conocer las manifestaciones de cada uno de los trastornos del sueño más comunes y hacer un diagnóstico diferencial para evitar tratamientos farmacológicos innecesarios. www.neurologia.com Rev Neurol 2013; 57 (Supl 1): S115-S123 Con frecuencia, los TPNES se confunden con epilepsia por los síntomas motores que se presentan comúnmente durante el sueño pero solo son trastornos del sueño, sobre todo las parasomnias del despertar; el espectro de los trastornos motores durante el sueño es muy amplio y el diagnóstico puede confundirse con varias entidades que dependen de las manifestaciones clínicas involucradas. Una buena semiología, y actualmente las grabaciones de vídeo del evento con el teléfono móvil, son esenciales para establecer un diagnóstico y un tratamiento apropiados. Se reseña que la incidencia mundial de los trastornos paroxísticos no epilépticos (TPNE) es del 10% y la epilepsia varía del 1 al 3%, por eso es importante conocer y diagnosticar de manera adecuada estos trastornos. De este modo, se evitará angustia y ansiedad en los padres y la familia, así como el elevado coste socioeconómico por la administración innecesaria de fármacos, y es que la mayoría de los TPNE son de naturaleza benigna y no necesitan tratamiento médico [1]. Los TPNE son un conjunto de manifestaciones que tienen como marcador común un origen no epiléptico que, por su presentación clínica paroxística tanto en la vigilia como en el sueño, pueden confundirse con la epilepsia. Aquí sólo incluimos los trastornos paroxísticos del sueño y no en la vigilia. Estudios realizados en pacientes tratados como epilépticos han detectado diagnósticos erróneos en el 20-36% de casos [2]. En pacientes con epilepsia de difícil control que se envían a centros especiali- Declaración de intereses: El autor manifiesta la inexistencia de conflictos de interés en relación con este artículo. Aceptado tras revisión externa: 05.06.13. Cómo citar este artículo: Malagón-Valdez J. Trastornos paroxísticos no epilépticos durante el sueño. Rev Neurol 2013; 57 (Supl 1): S115-23. © 2013 Revista de Neurología S115 J. Malagón-Valdez Tabla I. Trastornos motores paroxísticos no epilépticos del sueño (clasificación internacional de los trastornos del sueño). Tabla II. Clasificación de los trastornos primarios del sueño (parasomnias) de acuerdo con el DSM-IV-R. Confusión al despertar Trastornos del despertar Sonambulismo Trastornos del despertar Terrores nocturnos Pesadillas Movimientos rítmicos Trastornos de la transición sueño-vigilia Despertares confusos Mioclonías Sonambulismo Trastornos de la transición vigilia-sueño Parasomnias asociadas al sueño REM Somniloquias Calambres nocturnos de las piernas Priapismo asociado al sueño Arritmia sinusal asociada al sueño REM Bruxismo del sueño Enuresis nocturna Trastornos de la deglución Distonía paroxística nocturna Pesadillas Otras parasomnias Enuresis nocturna Alucinaciones En el Manual diagnóstico y estadístico de los trastornos mentales (DSM IV-R) también hay una clasificación que describe los trastornos primarios del sueño. En este caso, los trata como una alteración endógena de los mecanismos de sueño-vigilia y los clasifica en disomnias y parasomnias, donde las parasomnias son las involucradas en los TPNES. Esta clasificación se describe en la tabla II [5] pero, por fines prácticos, vamos a utilizar la clasificación internacional de los trastornos del sueño. Síndrome de la muerte súbita nocturna Ronquido primario Síndrome de apnea obstructiva del sueño Síndrome de hipoventilación central congénita Mioclonías neonatales benignas del sueño Otras parasomnias zados se ha observado que un 12% tenía TPNE comprobado por videoelectroencefalograma (VEEG) [3]. Los TPNES son comunes y tienen una amplia variedad de manifestaciones. Son un verdadero reto para el clínico, y la diferenciación entre crisis epilépticas y no epilépticas del sueño a menudo ocasiona confusión. Los TPNES se han agrupado en la clasificación internacional de los trastornos del sueño dentro de parasomnias, trastornos motores relacionados con el sueño y otros (Tabla I) [4]. S116 Somniloquia Parálisis del sueño Trastornos en el comportamiento del sueño REM Otras parasomnias Movimientos rítmicos durante el sueño Bruxismo nocturno Pesadillas nocturnas Parasomnias usualmente asociadas al sueño REM Terrores nocturnos El sueño El sueño es un fenómeno primitivo que se inicia en la etapa fetal. Dormir es una necesidad biológica, pero también es un hábito y, como tal, se aprende. La estructura encargada del sueño es la formación reticular, una de cuyas funciones es mantener activada la corteza cerebral; también es responsable de los ritmos biológicos, de alta, media y baja frecuencia de acuerdo con el ciclo sueño-vigilia. El estudio de las fases del sueño requiere la realización de una polisomnografía, que consiste en un electroencefalograma (EEG) para la actividad cerebral, un electromiograma para la actividad muscular y un electrooculograma para la actividad ocular. Las fases del sueño-vigilia se dividen en vigilia, sueño lento, sueño quieto o no REM y sueño paradójico o REM. En los ritmos del sueño hay cuatro etapas, de acuerdo con la edad: – Lactantes: ritmo polifásico. – Niños: tendencia a un ritmo monofásico. www.neurologia.com Rev Neurol 2013; 57 (Supl 1): S115-S123 Fenómenos paroxísticos – Adultos: totalmente monofásico. – Ancianos: ritmo polifásico. En el sueño no REM, se liberan hormonas importantes para el crecimiento y el desarrollo, hay un restablecimiento de la energía y se facilita la restauración de tejidos y la síntesis de productos. Asimismo, esta fase prepara al sistema nervioso para la siguiente. El sueño no REM se divide en cuatro estadios de acuerdo con el número de ondas lentas: – Fase I, de adormecimiento o transición. Predominan las ondas zeta y disminuyen el tono muscular y la movilidad ocular. Dura unos 5-15 min. – Fase II, sueño liviano. Aparecen los complejos K y el tono muscular y el movimiento ocular permanecen disminuidos. Se inicia unos 10 minutos después de la fase I y dura 10-40 min. – Fase III, sueño profundo. Aparecen las ondas delta y no existe ningún movimiento ocular. Comienza a los 30 min aproximadamente y dura unos 10-15 min. – Fase IV, sueño muy profundo. Tiene una mayor amplitud en ondas delta y se da un tono muscular atónico. Comienza minutos después de la fase III y dura 15-20 min. El sueño paradójico, activo o REM es una fase episódica en la que hay irregularidad de funciones vitales. Es el responsable del desarrollo neurológico del neonato, ya que pasa un 50% en cada una de estas etapas y un ciclo dura casi 50 min. A los seis meses, el niño permanece dormido un 30% del tiempo y hay movimientos oculares rápidos, atonía y se presentan las ensoñaciones. El sueño normal del ser humano está constituido por cinco o seis fases, que duran unos 15-20 min, tal como se observa en una polisomnografía. En niños y recién nacidos la cantidad de este sueño es mayor que en adultos [6]. Parasomnias Consiste en activaciones involuntarias del sistema nervioso autónomo que, si se presentan con frecuencia e intensidad, pueden ocasionar daño físico o emocional en el paciente y los familiares. Aparecen al inicio y al final del sueño o en la transición de alguna etapa del sueño. Este grupo de alteraciones del sueño incluye enfermedades que con frecuencia se confunden con la ELFN. Se definen, de acuerdo con la clasificación internacional de los trastornos del sueño, como conductas indeseables y no placenteras de fenómenos que se presentan en exclusiva durante el sueño. Se inician en la edad pediátrica www.neurologia.com Rev Neurol 2013; 57 (Supl 1): S115-S123 y la mayoría desaparecen en la adolescencia [7]. En función de las manifestaciones clínicas, estas alteraciones se dividen en tres subgrupos: los trastornos del despertar (en el sueño no REM), las parasomnias usualmente asociadas al sueño REM y otras (trastornos no parasomnias sin movimiento), que son eventos paroxísticos nocturnos. Trastornos del despertar no REM Lo característico de estos trastornos es que se presentan en la fase profunda del sueño no REM (estadio IV), se atribuyen a alteraciones en los mecanismos del despertar y se asocian con frecuencia a las parasomnias. En general, se inician en la edad pediátrica y se solucionan en la adolescencia. Es el grupo más importante que se confunde con la epilepsia. Los trastornos del despertar (TD) se caracterizan por conductas motoras paroxísticas y tienen un amplio espectro en manifestaciones clínicas. Se dividen en los siguientes tipos: – Despertar confusional. Se asocia a movimientos motores o autónomos leves, despertares súbitos con desorientación y confusión, asociados a conductas semipropositivas, vocalizaciones y lenguaje coherente; es común que los pacientes parezcan despiertos. Algunos presentan conductas agresivas o agitadas si se intenta tranquilizarlos o despertarlos. Son eventos de duración breve, de uno o dos minutos, que pueden prolongarse más de 10; durante ese tiempo es difícil o imposible despertar al paciente. – Sonambulismo. Es el inicio de un despertar durante el sueño de ondas lentas, en el primer tercio de la noche, con actividad motora y poca actividad autónoma; es la manifestación frecuente de los TD, que se manifiesta con conductas motoras simples o complejas en el sueño. Quienes lo padecen se levantan de la cama y caminan, pueden abandonar la casa, llevar a cabo acciones como tomar y mover objetos, hablar, vestirse, comer o beber y, en adolescentes o adultos, hasta conducir un automóvil. Algunos parecen agitados y frenéticos, y en este sentido se han documentado conductas sexuales agresivas y violen­tas. Estos episodios son de pocos minutos o duran más de 30. Terminan con el regreso del paciente a la cama; algunos obedecen órdenes de regresar a la cama y se duermen. La prevalencia es del 17%, con un pico entre los 8-12 años. Hay muchas variantes del sonambulismo, y a veces se presenta sin antecedentes de parasomnias. Son más frecuentes en la mujer adolescente y pueden ser provocados por un sinnúmero de factores, como S117 J. Malagón-Valdez dietas, estrés y sustancias psicotrópicas. Los pacientes no recuerdan lo sucedido. – Terrores nocturnos. Son ensoñaciones que ocurren en las fases III y IV del sueño no REM, donde hay cambios autonómos importantes acompañados de una actividad motora de grado variable. Son quizá los trastornos del despertar más dramáticos; se manifiestan con cambios autónomos y prominentes alteraciones afectivas. Se inician de manera súbita con un despertar del sueño profundo, hay palidez y un miedo aterrador. El paciente se ve agitado y a veces intenta levantarse de la cama y salir de la habitación, lo que implica un riesgo de daño, ya que puede saltar por la ventana o por las escaleras. Hay taquicardia y diaforesis importantes, se ve inconsolable y difícil de despertar. Este evento puede durar un breve tiempo o más de 10 min, termina espontáneamente y el niño se duerme de nuevo. Al día siguiente, no recuerda nada de lo sucedido. Las características de los terrores nocturnos, su espectacularidad y el olvido de lo ocurrido pueden sugerir el diagnóstico diferencial con crisis epilépticas parciales complejas, sobre todo si son repetitivas. – Pesadillas. Se diferencian de los terrores nocturnos porque se presentan en la fase de sueño REM; son ensoñaciones con temor exagerado que provoca el despertar del paciente, angustiado y llorando. Al ser tranquilizado por los padres, los reconoce y recuerda lo soñado. Esta sintomatología es importante para establecer un diagnóstico diferencial con los anteriores, sobre todo si son muy frecuentes. Aunque se han dividido los TD de esta manera, en realidad estos tipos pueden sobreponerse. Hay informes con varios factores desencadenantes, como una enfermedad febril, privación del sueño, horario discontinuo para dormir, estrés o una cena abundante [8]. Cuando se estudian estos grupos de parasomnias en la práctica clínica, se toman como base las manifestaciones observadas y las características electroclínicas que se aprecian en cada grupo, con más de un subtipo. Epidemiología de los trastornos del despertar Los TD son comunes en la edad pediátrica. Se producen despertares confusionales en el 15-20% de los preadolescentes. Los terrores nocturnos tienen lugar entre el 1 y el 7% y el sonambulismo, en más del 15% hasta la adolescencia. Los terrores nocturnos se inician cerca de los 18 meses, con un pico de presentación a los 5-7 años [9]. Los despertares con- S118 fusionales se presentan en niños menores de 5 años y son raros en el adulto. El sonambulismo en niños un poco mayores y de modo ocasional en el adulto no rebasa el 4%. Fisiopatología de los trastornos del despertar Se denominan TD porque se presentan como forma incompleta del despertar o como un despertar anormal del sueño profundo no REM. Hay una disociación entre el estado de conducta y las características observadas con el EEG en la conducta del despierto, que a menudo registra un patrón de sueño distinto. Recientemente, la tomografía computarizada de emisión de fotón único apoya que pacientes con sonambulismo presentan un incremento del flujo cerebral en algunas regiones, sobre todo en la corteza posterior del cíngulo y el cerebelo, y un flujo disminuido en áreas de la corteza frontal y de asociación parietal, lo que sugiere una desactivación. Su alta prevalencia en niños normales hace creer que es posible que sea la alteración de un proceso fisiológico y no un trastorno. El análisis de la macroestructura del sueño no muestra diferencias significativas entre adultos con sonambulismo y los sujetos de control normales. Hay algunas alteraciones en pacientes con parasomnias, como sueño fragmentado, con aumento en la frecuencia de los despertares en el sueño de ondas lentas comparado con los individuos de control normales [10]. En los TD, hay incapacidad para mantener un sueño de ondas lentas bien consolidado que presentan con frecuencia sobre todo el sonambulismo y la apnea obstructiva, para la que una presión positiva continua de las vías aéreas puede ser efectiva. La frecuencia de los despertares es importante, es un factor relevante en el origen; los pacientes que presentan apnea obstructiva del sueño tienen despertares abundantes y frecuentes, pero no sonambulismo. Es posible que la anormalidad del sueño profundo de ondas lentas en el momento del despertar haga difícil que el paciente esté despierto por completo y presente un TD que lleve a la parasomnia. Esta hipótesis recibe apoyos porque, antes de la privación del sueño, hay un aumento en la frecuencia de los episodios de sonambulismo. Aunque es inusual la intensidad del sueño, esto no está bien entendido, puede ser que en algunos casos sea secundaria a la administración de medicamentos. El sonambulismo está asociado con un gran número de fármacos que se sabe que tienen influencia en el sueño no REM, como el litio o el zolpidem, solo o combinado con inhibidores selectivos de la recaptación de serotonina o con olanzapina. Estos fár- www.neurologia.com Rev Neurol 2013; 57 (Supl 1): S115-S123 Fenómenos paroxísticos macos parece que incrementan la intensidad del sueño de ondas lentas, lo que aumenta la posibilidad de un TD o una parasomnia [11]. La alta prevalencia del TD en la niñez resulta de una inmadurez de los mecanismos cronobiológicos, que gobiernan el sueño de ondas lentas y el despertar y son los responsables del ciclo del sueño normal. Cambios menores en la cotidianidad pueden desincronizar el ritmo normal en los niños, lo que resulta un estímulo interno del despertar y, en consecuencia, un despertar incompleto del sueño profundo. Como el desarrollo continúa, estos mecanismos de maduración dan lugar a una sincronización y la sintomatología se resuelve a menos que haya un trastorno alterno como la apnea del sueño. Se ha propuesto que el sistema serotoninérgico sea la clave para estos procesos. La activación de este sistema parece ser la responsable parcial del despertar y tiene un papel importante en la actividad motora; además, la hipercapnia lo suele activar. Se ha propuesto que, en individuos sonámbulos, puede existir una excitabilidad anormal del sistema serotoninérgico que, cuando se activa con independencia de otros neurotransmisores involucrados en el despertar, ocasione conductas motoras pero sin un despertar completo. Por eso se postula que, durante la hipercapnia, en la apnea obstructiva del sueño, se dispare este sistema en pacientes susceptibles y, de este modo, se presente la parasomnia [12]. Parasomnias asociadas al sueño REM Hay un mayor tono muscular, lo que resulta en una mayor actividad del contenido del sueño (denominado ‘conducta onírica’). En los trastornos de la conducta del sueño REM se pueden presentar cambios intensos y complejos, agitación y conductas violentas, gritos, gruñidos, verbalizaciones, golpes, abrazos, levantarse de la cama y correr, los pacientes pueden lesionarse o causar daño a quien duerme con ellos, a los padres o cuidadores [13]. Los pacientes no están en contacto con el medio durante estos episodios pero se pueden despertar y, si lo hacen, declaran un sueño vívido, también indican sueños más intensos asociados con el inicio del trastorno de conducta del sueño REM. Los episodios pueden durar de pocos minutos a una hora y puede haber varios durante una noche. Los eventos se presentan en la segunda mitad del sueño, cuando tiene lugar la mayor proporción de sueño REM. El clonacepam es eficaz para controlar estas parasomnias. Los trastornos de la conducta del sueño REM se ven como una alteración aguda o crónica. La aguda la pueden precipitar ciertos fármacos, en particular www.neurologia.com Rev Neurol 2013; 57 (Supl 1): S115-S123 Figura. Estudio de polisomnografía normal. Se observan las diferentes etapas del sueño de ondas lentas no REM (estadios del I al IV) y del sueño REM. EMG: electromiografía; EOG: electrooculograma. los tricíclicos y los inhibidores de la recaptura de serotonina; también la supresión alcohólica, los barbitúricos y las benzodiacepinas; en estos casos, aparecen de modo súbito y duran poco tiempo. También se puede dar por estrés psicológico. Hay una asociación entre trastornos conductuales del sueño REM y trastornos neurodegenerativos como la enfermedad de Parkinson o la atrofia multisistémica, la narcolepsia, la demencia, la enfermedad cerebrovascular y la esclerosis múltiple. Si no hay daño neurológico, el trastorno se suele denominar ‘idiopático’. Hay evidencia de que puede ser una manifestación temprana de una enfermedad neurológica degenerativa más que una simple parasomnia, e informes sobre niños que tienen asociada una patología de tallo cerebral o narcolepsia [14]. Se han descrito algunas variantes de parasomnias que se sobreponen en el sueño no REM y el sueño REM, como el sonambulismo y los terrores nocturnos, con predominio en los varones [15]. En un tercio de estos pacientes, se han asociado a enfermedades neurológicas como la narcolepsia, la esclerosis múltiple o el tumor cerebral, en ocasiones con supresión alcohólica o de drogas. Fisiopatología Aún no se ha logrado determinar, pero parece que S119 J. Malagón-Valdez hay un fallo en los mecanismos que generan la disminución del tono muscular en el sueño REM. Participan gran cantidad de sustratos en este proceso, por lo que cualquiera podría desempeñar un papel importante. El sitio involucrado más importante parece ser la protuberancia, ya que estudios en animales han mostrado alteraciones motoras y hay evidencia de que los núcleos retrorrubral y pedunculopontino están implicados. Asimismo, tienen gran relación con la enfermedad de Parkinson, que sugiere que el sistema dopaminérgico está involucrado [16,17]. Parálisis del sueño recurrente Se caracteriza por una ausencia de actividad motora al inicio o al final de un período de sueño. Los pacientes están conscientes de su ambiente pero se sienten paralizados por completo y algunas veces experimentan alucinaciones. Estas crisis son manifestaciones de una intrusión del sueño REM en vigilia, tienen una duración de pocos minutos y hay recuperación espontánea, aunque se pueden abortar si se toca a la persona. La parálisis del sueño a veces se presenta en pacientes normales, tras un período de interrupción o cambio en los horarios del sueño. Es frecuente en pacientes con narcolepsia [18] o somnolencia excesiva durante el día y cataplexia. No se requiere un tratamiento especial a menos que haya narcolepsia. Catafrenia Se conoce también como ‘quejidos nocturnos’ y es una parasomnia de descripción reciente por la que el paciente presenta quejidos y gruñidos recurrentes. Cada vocalización dura 2-20 s y los gruñidos se dan en períodos de más de una hora. Se presenta tanto en sueño no REM, sobre todo en la etapa II, como en sueño REM, pero no se asocia con actividad motora significativa. Los pacientes son inconscientes de tales eventos y los compañeros o los padres solicitan el apoyo para esta alteración [19]. Trastornos del movimiento relacionados con el sueño Movimientos periódicos de las extremidades durante el sueño Se trata de movimientos repetitivos y estereotipados de los miembros inferiores, que predominan en el sueño no REM. Los movimientos típicos son la extensión del dedo gordo del pie y la dorsiflexión del tobillo, a menudo asociada a una flexión de rodilla y cadera; a veces se ven involucradas las extremidades superiores. Son unilaterales o bilaterales y se presentan en intervalos de 20-40 s. Se clasifican como disomnia (trastorno por sueño excesivo o in- S120 somnio) y hay una superposición considerable con el síndrome de piernas inquietas del adulto. Fisiopatología No está bien establecida, pero hay evidencias genéticas entre los movimientos periódicos de las extremidades y el síndrome de piernas inquietas, historia familiar en más del 50% de los casos y un patrón autosómico dominante en algunas familias, ligado a un locus en los cromosomas 9, 12q y 14q [20]. Los sistemas dopaminérgicos parecen estar involucrados, los agonistas de la dopamina y la levodopa mejoran los síntomas y son la principal farmacoterapia para estas alteraciones. Se han asociado a deficiencia de hierro, reducción de ferritina e incremento de los niveles de transferrina en el líquido cefalorraquídeo, aunque en algunos casos son normales. Hay estudios que han determinado deficiencia en la concentración de hierro en la sustancia negra y el putamen. El hierro desempeña varios papeles importantes en la neurotransmisión dopaminérgica, así es un cofactor crítico en la síntesis de la dopamina y tiene influencia en el transportador de esta sustancia, así como en el funcionamiento y densidad de los receptores D1 y D2, que están reducidos en los estados de deficiencia de hierro [21]. El trastorno puede ocasionar fragmentación significativa en períodos de sueño, con una somnolencia subsecuente y excesiva durante el día; la naturaleza de los movimientos provoca un diagnóstico confuso de epilepsia. Se ha documentado una prevalencia de más del 4% en los movimientos periódicos de las extremidades durante el sueño en la edad pediátrica, que se incrementan con la edad, del mismo modo que el síndrome de piernas inquietas. Bruxismo Rechinamiento de dientes o movimientos de deslizamiento entre los maxilares que simulan masticación durante el sueño, provoca ruido o dolor en la articulación temporomandibular. Es común en niños, pero persiste en los adultos, sobre todo en pacientes con retraso mental. Se desconocen las causas del bruxismo, pero hay algunos casos que se desencadenan o se agravan por fármacos como los inhibidores de la recaptura de serotonina, los antidepresivos o la levodopa. En el momento del bruxismo, el paciente no está consiente, pues el fenómeno se presenta en la etapa II del sueño no REM y produce daño dental o dolor. El bruxismo rara vez se asemeja a la epilepsia, aunque se puede confundir el diagnóstico con mioclonías fasciomandibulares. También es frecuente en la mioclonía nocturna del masetero y en la del orbicular de los labios de origen subcortical. La relación www.neurologia.com Rev Neurol 2013; 57 (Supl 1): S115-S123 Fenómenos paroxísticos entre estos trastornos es poco clara y posiblemente existen varios tipos de bruxismo [22]. Calambres nocturnos de las extremidades Se trata de una alteración que ocasiona dolor, contracciones involuntarias de los músculos de las piernas y aparece de manera súbita al inicio o durante el sueño. La parte posterior de la pierna y el pie son las zonas que se ven afectadas con más frecuencia; se palpa la contracción de los músculos, incluso de los dedos con una flexión plantar. Los calambres afectan sólo a un lado a la vez, duran de un segundo a varios minutos y desaparecen espontáneamente o bien forzando la dorsiflexión. Se presentan a cualquier edad, con más frecuencia en mujeres embarazadas y adultos mayores. En algunos casos, se relacionan con un desequilibrio electrolítico. Se desconoce su causa [23]. Trastorno de movimientos rítmicos (jactacio capitis nocturna) Consiste en un movimiento estereotipado y rítmico de la cabeza y el cuello al inicio del sueño no REM en la etapa I o bien durante despertares cortos del sueño ligero. El movimiento de la cabeza de un lado a otro es más común, puede ser leve o violento y ocasiona caída del pelo o incluso una callosidad occipital; en algunos casos, se pueden ver involucradas las extremidades o todo el cuerpo, hay flexión y extensión de las rodillas. Dura de pocos segundos a más de 30 min y se asocia a diferentes grados de somnolencia. Algunos pacientes tienen un aspecto de placidez y en otros no hay conciencia de ello [7]. Es común en niños de 9 meses a 5 años, pero desaparece en el 5% después de esta edad. Persiste en niños con deficiencia mental o en autistas. No se debe confundir con la epilepsia, aunque en niños mayores y adultos se puede diagnosticar erróneamente [24]. Otras parasomnias (trastornos sin movimiento) Aunque las parasomnias son las principales alteraciones que se deben distinguir de las epilepsias, un número importante de otras afectaciones motoras deben considerarse en el diagnóstico diferencial, incluyendo los trastornos respiratorios durante el sueño, síndromes aislados y variantes normales. Espasmos del sueño (espasmos hipnóticos) En el inicio del sueño, son muy comunes y tienen una naturaleza fisiológica. Son mioclonías breves que afectan a una extremidad o a todo el cuerpo, en la transición de la somnolencia al sueño, asociadas a un estímulo sensorial o sensación de caída. La cafeí- www.neurologia.com Rev Neurol 2013; 57 (Supl 1): S115-S123 na, el estrés y el ejercicio excesivo incrementan la frecuencia de los movimientos; aunque rara vez requieren de la intervención médica, si son importantes pueden ocasionar insomnio. La fisiología de estos eventos no está bien entendida, se sugiere la probabilidad de ráfagas de actividad del tracto piramidal y se propone que sean una alteración del procesamiento sensorial, con actividad motora secundaria [25]. Somniloquia Este trastorno consiste en hablar dormido y se presenta en el sueño no REM ligero o en despertares del sueño profundo, en ocasiones aparece en el sueño REM. Es común en niños (13% de los casos), hay palabras simples o bien oraciones sencillas, con un mínimo de contenido afectivo y asociadas a movimientos. Se presentan en cualquier etapa del sueño; la causa es desconocida, hay predisposición familiar y se comparte con otras parasomnias como el sonambulismo. Se ha asociado algunas veces a un TD, fiebre, sonambulismo, terrores nocturnos, apnea obstructiva del sueño o alteraciones conductuales del sueño REM. Si hay alguna de las asociaciones se deberá investigar y tratar [26]. Mioclonías del sueño benignas de la infancia Aparecen en el primer mes de vida y se caracterizan por una o varias contracciones de las extremidades, continuas, breves, repetitivas, sincrónicas, multifocales o generalizadas, de predominio en las extremidades superiores, en la transición sueño-vigilia y en el sueño no REM. El paciente no es consciente de las contracciones, se presentan en el sueño ligero y disminuyen su frecuencia en el sueño profundo, y son muy raras en el sueño REM. Se presentan en pacientes de corta edad y no hay predominio de sexo. El examen neurológico es normal. Se considera que hay inmadurez del sistema serotoninérgico como posible mecanismo. No precisa estudios ni tratamiento y desaparece con la edad de manera espontánea [27]. Crisis de pánico nocturnas Hay un despertar recurrente y sensación de muerte inminente, a menudo con taquicardia, sudoración y palidez. Los síntomas son similares a las crisis de pánico del despertar y son frecuentes en pacientes con ataques de pánico, de los cuales el 44-70% ha experimentado por lo menos un evento. Se presentan de una a tres horas después del inicio del sueño y rara vez ocurren más de una vez por noche; duran 2-0 min. Regresar al sueño es difícil y se recuerda el sueño como vivido. No se asocia generalmente a conductas motoras. Se desconoce la fisiopatología, pero S121 J. Malagón-Valdez se consideran factores psicológicos, así como alteraciones de la regulación autonómica [28]. Alteraciones respiratorias asociadas al sueño Se sugieren evidencias de que la apnea obstructiva del sueño puede disparar parasomnias del despertar. Niños con este trastorno pueden despertar de manera súbita y gritar o llorar después de un evento de apnea obstructiva. Reflujo gastroesofágico El reflujo gastroesofágico relacionado con el sueño puede ser causa de despertares frecuentes y en general se inicia con llanto, vómito o dolor epigástrico. Se han asociado a esta parasomnia problemas respiratorios y reflujo. Alucinaciones hípnicas Aunque estrictamente no es un trastorno motor del sueño, las alucinaciones hípnicas ocasionan un diagnóstico erróneo. Estas alucinaciones se llaman ‘hipnogógicas’ si se presentan al inicio del sueño e ‘hipnopómpicas’ si ocurren al despertar. Se asocian a la transición sueño-vigilia y presentan despertares parciales. Son comunes: se documentan en hasta un 37% en pacientes normales. Lo habitual es notar una sensación de caída acompañada de una contracción generalizada. Este trastorno se asocia con frecuencia a la narcolepsia y es complejo y vívido; también es frecuente que se acompañe de elementos visuales y táctiles, que a menudo son sensaciones terroríficas para el paciente [29]. Alteraciones recientemente reconocidas Varios trastornos se han documentado recientemente e incluso se han añadido a las clasificaciones como síndromes aislados o variantes al parecer normales del sueño, mientras otros quedan en duda. Entre ellos se ha descrito la actividad motora paroxística en el sueño, en general al inicio. Presenta movimientos arrítmicos de los pies mientras se inicia el sueño. Se activan los músculos de las extremidades inferiores en el sueño y al despertar. Hay mioclonías fragmentarias excesivas y mioclonías propioespinales al inicio del sueño; son contracciones mioclónicas o movimientos excesivos en el momento de iniciar el sueño, y se pueden confundir con crisis epilépticas [30]. Conclusiones El clínico, al enfrentarse a un paciente con un evento nocturno, debe diferenciar entre epilepsia y un S122 trastorno paroxístico benigno del sueño. La mayoría de las crisis epilépticas tienen un diagnóstico fácil basado en la historia clínica; además, la edad de inicio es importante. Se debe llevar a cabo un interrogatorio detallado con los testigos presenciales, incluso con el niño si puede explicar el evento, saber si es este el primero o, si se ha repetido, con qué frecuencia. Conviene saber si hubo factores precipitantes como fiebre, dolor, sensaciones o síntomas previos, si se acompañó de manifestaciones motoras y el estado de conciencia durante la crisis. Son de relevancia los antecedentes hereditarios, familiares y personales, así como el desarrollo psicomotor; también cabe destacar la exploración física general y neurológica y la presencia de signos vegetativos. Los estudios dependen de los hallazgos y el EEG será de importancia; en caso de duda, el VEEG [3] y la polisomnografía ayudan al diagnóstico y a tomar la decisión sobre el tratamiento. Pese a todo, puede ser difícil, sobre todo en la ELFN, con manifestaciones de sintomatología compleja, vocalizaciones, despertar súbito y violento; ésta se había descrito como distonía paroxística nocturna porque a menudo el EEG y estudios de neuroimagen son normales [31]. Hay varios trastornos con actividad motora en el sueño y son confusos, como ya se ha descrito; la tecnología casera como la grabación de vídeos con el teléfono móvil, el EEG, VEEG y la polisomnografía son un gran apoyo para llegar a un diagnóstico y, si es necesario, un tratamiento. Muchos de estos eventos no requieren manejo farmacológico y, en ocasiones, sólo medidas higiénicas para dormir bien. Se han propuesto distintos argumentos para explicar la tasa tan alta de confusión diagnóstica [32]: – Datos insuficientes en el interrogatorio e interpretación incorrecta o precipitada de los datos de crisis previas, sobre todo cuando se acompañan de movimientos involuntarios o incontinencia de los esfínteres. – Otorgamiento de demasiado valor a los antecedentes familiares de epilepsia o personales de crisis febriles, con el diagnóstico de epilepsia, sin serlo. – Sobrevaloración de pruebas complementarias, en especial el EEG: se ha comprobado que cerca del 12,4% de los escolares pueden presentar un EEG patológico sin correlación clínica con epilepsia [33]. – Diagnóstico de epilepsia de toda manifestación de desconexión del medio, si se acompaña de movimientos anormales o relajación de los esfínteres, sin plantear la alternativa diagnóstica de los TPNES. www.neurologia.com Rev Neurol 2013; 57 (Supl 1): S115-S123 Fenómenos paroxísticos A pesar de lo expuesto, lo mejor en la práctica clínica es abordar un diagnóstico correcto y se requieren pocas pruebas complementarias para su confirmación. Así, el diagnóstico final se integra con el interrogatorio detallado, la valoración de la personalidad del paciente y su entorno, además de la correcta interpretación del trazo electroencefalográfico. En muchos casos, no se necesita llevar a cabo más pruebas. Bibliografía 1. Fejerman N, Medina CS, Caraballo R. Trastornos paroxísticos y síntomas episódicos no epilépticos. In Fejerman N, Fernández-Álvarez E, eds. Neurología pediátrica. 2 ed. Buenos Aires: Editorial Médica Panamericana; 1997. p. 584-99. 2. Fantini ML, Ferini-Strambi L, Montplaisir J. Idiopathic REM sleep behavior disorder: toward a better nosologic definition. Neurology 2005; 64: 780-6. 3. Pérez-Jiménez A, García-Fernández M, Santiago MM, Fournier-Del Castillo MC. Diagnóstico videoelectroencefalográfico de los episodios paroxísticos epilépticos y no epilépticos en el lactante y el niño en edad preescolar. Rev Neurol 2012; 54 (Supl 3): S59-66. 4. American Academy of Sleep Medicine. The international classification of sleep disorders: diagnostic and coding manual. 2 ed. Westchester: AASM; 2005. 5. Manual diagnóstico y estadístico de los trastornos mentales (DSM-IV-TR). Barcelona: Masson; 2002. 6. Hirshkowitz M. Normal human sleep: an overview. Med Clin North Am 2004; 88: 551-66. 7. Sheldon SH. Parasomnias in childhood. Pediatr Clin North Am 2004; 51: 69-88. 8. Zaiwalla Z. Parasomnias. Clin Med 2005; 5: 109-12. 9. Leo G. Parasomnias. Wisconsin Med J 2003; 102: 32-5. 10. Gaudreau H, Joncas S, Zadra A, Montplaisir J. Dynamics of slow-wave activity during the NREM sleep of sleepwalkers and control subjects. Sleep 2000; 23: 755-60. 11. Tinuper P, Bisulli F, Provini F. The parasomnias: mechanisms and treatment. Epilepsia 2012 (Suppl 7): S12-9. 12. Juszczak GR, Swiergiel AH. Serotonergic hypothesis of sleepwalking. Med Hypotheses 2005; 64: 28-32. 13. Olsen EJ, Boeve BF, Silber MH. Rapid eye movement sleep behaviour disorder: demographic, clinical and laboratory findings in 93 cases. Brain 2002; 123: 331-9. 14. Sheldon SH, Jacobsen J. REM-sleep motor disorder in children. J Child Neurol 1998; 13: 257-60. 15. Schenck CH, Boyd JL, Mahowald MW. A parasomnia overlap disorder involving sleepwalking, sleep terrors, and REM sleep behavior disorder in 33 polysomnographically confirmed cases. Sleep 1997; 20: 972-81. 16. Schenck CH, Hurwitz TD, Mahowald MW. REM sleep behavior disorder: an update on a series of 96 patients and a review of the world literature. J Sleep Res 1993; 2: 224-31. 17. Eisensehr I, Linke R, Noachtar S, Schwartz J, Gildehaus FJ, Tatsch K. Reduced striatal dopamine transporters in idiopathic rapid eye movement sleep behaviour disorder: comparison with Parkinson’s disease and controls. Brain 2000; 123: 1155-60. 18. Overeem S, Mignot E, Van Dijk JG, Lammers GJ. Narcolepsy: clinical features, new pathophysiologic insights, and future perspectives. J Clin Neurophysiol 2001; 18: 78-105. 19. Vetrugno R, Provini F, Plazzi G, Vignatelli L, Lugaresi E, Montagna P. Catathrenia (nocturnal groaning): a new type of parasomnia. Neurology 2001; 56: 681-3. 20. Winkelmann J, Wetter TC, Collado-Seidel V, Gasser T, Dichgans M, Yassouridis A, et al. Clinical characteristics and frequency of the hereditary restless legs syndrome in a population of 300 patients. Sleep 2000; 23: 597-602. 21. Mizuno S, Mihara T, Miyaoka T, Inagaki T, Horiguchi J. CSF iron, ferritin and transferrin levels in restless legs syndrome. J Sleep Res 2005; 14: 43-7. 22. Vetrugno R, Plazzi G, Provini F, Liguori R, Lugaresi E, Montagna P. Excessive fragmentary hypnic myoclonus: clinical and neurophysiological findings. Sleep Med 2002; 3: 73-6. 23. Montagna P. Sleep-related non epileptic motor disorders. J Neurol 2004; 251: 781-94. 24. Chisholm T, Morehouse RL. Adult headbanging: sleep studies and treatment. Sleep 1996; 19: 343-6. 25. Nielsen TA, Zadra A. Nightmares and other common dream disturbances. In Kryger MH, Roth T, Dement WC, eds. Principles and practice of sleep medicine. Philadelphia: Elsevier Saunders; 2005. p. 926-35. 26. Herranz FJL. Trastornos paroxísticos no epilépticos. Pediatr Integral 2007; 9: 799-810. 27. Resnick TJ, Moshe SL, Perotta L, Chambers HJ. Benign neonatal sleep myoclonus: relationship to sleep states. Arch Neurol 1986; 43: 266-8. 28. Craske MG, Tsao JC. Assessment and treatment of nocturnal panic attacks. Sleep Med Rev 2005; 9: 173-84. 29. Derry CP, Duncan JS, Berkovic SF. Paroxysmal motor disorders of sleep: the clinical spectrum and differentiation from epilepsy. Epilepsia 2006; 47: 1775-91. 30. Vetrugno R, Provini F, Meletti S, Plazzi G, Liguori R, Cortelli P, et al. Propriospinal myoclonus at the sleep-wake transition: a new type of parasomnia. Sleep 2001; 24: 835-43. 31. Bisulli F, Vignatelli L, Provini F, Leta C, Lugaresi E, Tinuper P. Parasomnias and nocturnal frontal lobe epilepsy (NFLE): lights and shadows-controversial points in the differential diagnosis. Sleep Med 2011; 12: S27-32. 32. De Santos-Moreno T, Manquillo-Esteban A, Barrio-Nicolás A, Oliete-García FM. Trastornos paroxísticos no epilépticos. URL: http://www.centroneurologicoantoniobarrio.com/ TEMA.htm. [04.05.2013]. 33. Cavazzuti CG, Capella L, Nalin A. Longitudinal study of epileptiform EEG patterns in normal children. Epilepsia 1980; 21: 43-55. Non-epileptic paroxysmal sleep disorders Summary. Non-epileptic paroxysmal disorders during sleep are a great challenge for the clinician. It is important to know the various clinical manifestations for appropriate differential diagnosis, since alterations in sleep, mostly motor, are part of these disorders. Our paper describes the normal sleep stages and electroencephalographic characteristics and polysomnography basic data. The confusions especially with nocturnal frontal lobe epilepsy are frequent and cause un­ necessary drugs administered, the emotional burden of the parents or caretakers, which is the diagnosis of epilepsy. We discuss the possible causes of diagnostic errors. Key words. Electroencephalogram. Epilepsy. Non-epileptic paroxysmal sleep disorders. Polysomnography. Sleep disorders. Sleep. www.neurologia.com Rev Neurol 2013; 57 (Supl 1): S115-S123 S123