FORÚNCULO Etiología : Staphylococcus aureus TRATAMIENTO
Anuncio

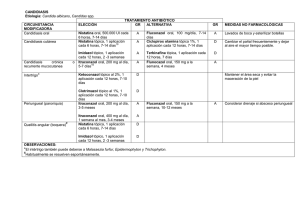
FORÚNCULO Etiología : Staphylococcus aureus CIRCUNSTANCIA MODIFICADORA Forúnculo* ELECCIÓN TRATAMIENTO ANTIBIÓTICO GR ALTERNATIVA Adultos y niños: Mupirocina tópica al 2% (crema), 1 aplicación cada 8 # horas, 10 días 19 Ac fusídico tópico al 2% (pomada), 1 aplicación cada 8 # horas, 10 días 19 A A Adultos: Cloxacilina oral, 500 mg cada 6 horas, 7-10 días19 Claritromicina oral, 250-500 mg cada 12 horas, 10 días Niños: Cloxacilina oral, 50-100 mg/Kg/día, cada 6 horas, 10 días19 Claritromicina oral, 15 mg/Kg/día, cada 12 horas, 10 días19 Forúnculo en conducto auditivo externo (CAE) Mupirocina 2% tópica, una # aplicación cada 8 horas A Forúnculo de labio superior y región nasogeniana Mupirocina tópica al 2% (crema), 1 aplicación cada 8 # horas, 10 días D Ac fusídico tópico al 2% (pomada), 1 aplicación cada 8 # horas, 10 días + Cloxacilina oral, 500 mg cada 6 horas, 10 dias# D Ántrax Forunculosis recidivante (descartar portadores crónicos) Forunculosis recidivante (tratamiento preventivo) Niños: Cloxacilina oral, 50-100 mg/Kg cada 6 horas, 10 días Derivación hospitalaria por alto riesgo de sepsis y necesidad potencial de desbridamiento quirúrgico Mupirocina nasal (pomada), 1aplicación cada 8 horas, 5-7 días3 Clindamicina oral, 300 mg § cada 8 horas GR A A MEDIDAS NO FARMACOLÓGICAS -Aplicar de calor local -Lavar con antisépticos locales: clorhexidina, sulfato de cobre 1/1000 ó povidona yodada19. -No presionar el forúnculo19. -Calor local -Limpieza del conducto auditivo externo (CAE) A A Adultos: Clindamicina oral, 300-450 mg cada 8 horas, 10 días. D Niños: Clindamicina oral, 3,5-7,5 mg/Kg cada 6-8 horas, 10 días. D Aplicación de calor local (favorece la maduración del forúnculo y su drenaje espontáneo) Considerar incisión y drenaje No presionar el forúnculo por alto riesgo de bacteriemia y tromboflebitis séptica de los senos cavernosos D D D Realizar cultivo nasal previo (1 torunda por cada fosa nasal) Rifampicina oral, 300 mg cada 12 horas + D Mediadas adyuvantes: - Lavado corporal con solución jabonosa de povidona yodada, 2-3 veces a la Doxiciclina oral, 100 mg cada 24 horas, 10 días semana. - Evitar factores favorecedores. OBSERVACIONES: *Nódulo o absceso agudo, profundo, rojo, caliente y sensible que se desarrolla a partir de una foliculitis por afectación de la parte más profunda del folículo piloso con formación de un absceso en dermis profunda. La confluencia de varios forúnculos da lugar al “ántrax”, cuya localización más típica es la nuca. Factores predisponentes: la diabetes, la obesidad y falta de higiene. # Se indica tratamiento sintomático: analgésicos y/o AINES19. Debido a la elevada resistencia de S. aureus a ácido fusídico en nuestro medio, es preferible el uso tópico de mupirocina. No se deben de utilizar otros antibióticos tópicos (bacitracina, neomicina). § Realizar ciclos de los 5 primeros días de cada mes con mupirocina nasal y los 7-10 días primeros de cada mes (antibióticos orales). CRITERIOS DE DERIVACIÓN: ántrax o fluctuación (drenaje quirúrgico, excepto en localizaciones de labio superior y región nasogeniana) BIBLIOGRAFÍA GENERAL 1. Ariza J et al. Infecciones de la piel y partes blandas. In: Aguado JM et al editor. Protocolos clínicos en las enfermedades infecciosas. Madrid: 2007. p. 267-74. 2. Cañada Merino JL et al. Guía de buena práctica clínica en tratamiento antimicrobiano http://www.comtf.es/doc/Guias%20OMC%202008/GBPC%20TTO%20ANTIMICROBIANO.pdf. en la comunidad. 2006. p.51-54. Disponible en URL. 3. Cercenado E et al. Procedimientos en Microbiología Clínica. Recomendaciones de la Sociedad Española de Enfermedades Infecciosas y Microbiología Clínica. Recogida, transporte y procesamiento general de las muestras en el laboratorio de microbiología. 2003 4. García Rodríguez JA et al. Guía de tratamiento de las infecciones de piel y tejidos blandos. Rev Esp Quimioterap 2006; Vol. 19 (Nº4): 378-394. 5. Dhar AD. Cutaneous Abscess: Bacterial Skin Infections (oct 2007). In: Merck Manual Professional. Disponible en URL: http://www.merck.com/. 6. Dennos L et al. Practice Guidelines for the diagnosis and managment of skin and sofá-tissue infecctions CID 2005: 41 (15 November) 1373-1406 7. Dermatologic manifestations. National Guideline Clearinghouse. Disponible en URL:http://www.guideline.gov/summary/pdf.aspx?doc_id=5972&stat=1&string=pyoderma. 8. Fariñas MC et al. Tratamiento de las infecciones de piel y tejidos blandos. En: García Rodríguez JA (editor). Antimiocrobianos en medicina, 2ª ed. Barcelona: Sociedad Española de Quimioterapia, 2006. p. 477-84. 9. García-García JA et al. Prevalencia y factores asociados a la colonización por Staphylococcus aureus resistente a meticilina en centros de larga estancia en el sur de España. Enferm infecc Microbiol Clín. 2011 10. Gilbert DN et al, editors. The Sanford Guide to Antimicrobial Therapy. 39th ed. Sperryville: Antimicrobial Therapy, 2009. p. 48- 11. Gorbach SL. IDCP guidelines: Superficial skin and soft tissue infections: Part I. Infectious Diseases in Clinical Practice. 1996; 5(9): 521-7. 12. Guía Terapeútica antimicrobiana. MENSA, 2010. 13. Handbook of antimicrobial therapy. 18th ed. New Rochelle: The Medical Letter, 2008. p.37-39. 14. May AK et al.Treatment of complicated skin and soft tissue infections. Surg.Infect.(Larchmt.). 2009;10(5): 467-99 15. Ni Riain U. Guide to the management of bacterial skin infections. Prescriber 2008; 19(23-24): 28-37. 16. National Guideline Clearinghouse, Practice Guideline for de Diagnosis and Management of Skin and Soft-Tissue Infections CID 2005 17. Salgado Ordoñez F et al. y Sociedad Andaluza de Enfermedades Infecciosas (SAEI).Infecciones de piel y partes blandas. Med Clin(Barc).2009;133 (14):552–564. 18. Sellarés E et al. Infecciones cutáneas bacterianas. En: Baselga Torres E et al. Protocolos diagnósticos y terapéuticos en dermatología pediátrica (Volumen 1). Barcelona: Esmon Publicidad, S.A., 2001. p. 41-47. 19. Sociedad Española de Medicina Familiar y Comunitaria. Guía Terapéutica en atención primaria basada en la selección razonada de medicamentos. 4ª edición. Barcelona: SEMFYC; 2010. 20. Sociedad Española de Quimioterapia. Guía de tratamiento de las infecciones de piel y tejidos blandos. Rev Esp Quimioterap 2006; 19(4): 378-94. 21. Stevens DL et al. Practice guidelines for the diagnosis and management of skin and soft tissue infections. Clin Infect Dis 2005; 41(10): 1373-1406. 22. Stevens DL et al. Practice guidelines for the diagnosis and management of skin and soft tissue infections [erratum]. Clin Infect Dis 2005; 41(10): 1373-1406. 23. Stevens DL. Infecciones de piel, músculo y partes blandas. En: Fauci AS et al, editores. Harrison Principios de Medicina Interna. 17ª ed. Madrid: McGraw-Hill, 2008. p. 802. 24. Stulberg DL et al. Common Bacterial Skin Infections. Am Fam Phys 2002; 66(1): 119-124. 25. Tacconelli E. Methicillin-resistat Staphylococcus aureus: source control and surveillance organization. Clin Microbiol Infect. 2009;15:31-8. 26. Treatment guide for skin and soft tissue infections. Spanish Chemotherapy Society, Spanish Internal Medicine Society, Spanish Association of Surgeons. Rev Esp.Quimioter. 2006; 19(4): 378-94. 27. Una N et al. Guide to the management of bacterial skin infections, Drug review. Prescriber, Diciembre 2008. FORUNCULO Y ANTRAX 40. Anthrax - Acute (Diseasedex™). In: Klasko RK, editor. Drugdex® System. Micromedex, Greenwood Village, Colorado (Vol. 139. Edition expires [03/2009]). 41. Anthrax. Disponible en URL: http://www.dermnetnz.org/. 42. Dhar AD. Foruncles and carbuncles: Bacterial Skin Infections (oct 2007). In: Merck Manual Professional. Disponible en URL: http://www.merck.com/. 43. Hivnor CM et al. Dermatologic Aspects of Bioterrorism Agents, Anthrax. Disponible en URL: http://emedicine.medscape.com/. 44. Turnbull PC et al. Guidelines for the Surveillance and Control of Anthrax in Human and Animals (3rd edition). WHO/EMC/ZDI/98.6. Disponible en URL: http://www.who.int/