Infección diseminada por Fusarium solani. Caso
Anuncio

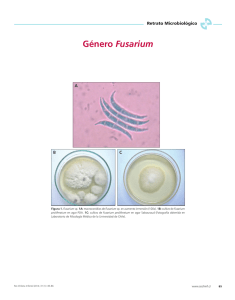
INFECCIÓN DISEMINADA POR FUSARIUM SOLANI. CASO 538 Se trata de una mujer de 22 años con enfermedad de Hodgkin refractaria que ingresa de forma programada en nuestro hospital para la realización de un trasplante autólogo de progenitores hematopoyéticos de sangre periférica. Desde el inicio del ingreso la paciente tiene fiebre, prurito y disnea. En los días posteriores a la administración del tratamiento pretrasplante presenta aplasia postquimioteria y mucositis. Durante el ingreso presenta un eritema generalizado con la aparición de bullas, úlceras y lesiones con pérdida de sustancia. El servicio de Dermatología, tras valorar las lesiones cutáneas las considera compatibles con toxicodermia, diagnóstico que se confirma en el análisis anatomopatológico de la biopsia. Las muestras de las lesiones no fueron enviadas al laboratorio de Microbiología para su cultivo. Ante el agravamiento del cuadro respiratorio, ingresa en la Unidad de Medicina Intensiva (UMI), donde se instaura tratamiento antimicrobiano de amplio espectro y antifúngico con caspofungina. Los cultivos de las muestras respiratorias fueron repetidamente negativos durante el ingreso en la UMI; sin embargo, en las pruebas de imagen de tórax se observa empeoramiento de las alteraciones previas (nódulo en base pulmonar derecha y derrame pleural izquierdo) y aparición de áreas de consolidación alveolares más difusas. Tras ocho días en la UMI el hemograma de la paciente muestra leucocitosis con neutrofilia y desviación a la izquierda. Tres días después, entra en shock refractario, sufre disfunción multiorgánica y fallece. Los hemocultivos recogidos el día del fallecimiento, tanto de sangre periférica como de sangre obtenida a través de catéter, fueron positivos tras cuatro días de incubación (Sistema BACTEC™ 9000). A partir de los viales positivos se realizó examen microscópico por tinción de Gram y se informó al clínico de la presencia de estructuras levaduriformes. En el subcultivo en agar glucosado de Sabouraud se aisló un hongo filamentoso. Se realizaron varias pruebas de galactomanano en suero durante todo el ingreso con índices inferiores a 0,5 excepto la realizada en la muestra tomada el día del fallecimiento que tuvo un índice de 0,62. ¿Qué hongos pueden producir infección diseminada en este tipo de pacientes? Los pacientes oncohematológicos tienen un alto riesgo de sufrir infección fúngica invasora (IFI) debido a que en ellos concurren múltiples factores de riesgo: neutropenia prolongada, déficit de función fagocítica, déficit de inmunidad celular, rotura de barreras mucocutáneas y uso de antibióticos de amplio espectro y/o de profilaxis antifúngica. Candida y Aspergillus son los principales agentes causales de IFI. Sin embargo, en los últimos años otros hongos filamentosos como Mucorales, Fusarium y Scedosporium han surgido como agentes etiológicos de IFI. La candidiasis invasora engloba dos entidades diferentes, la candidemia o invasión limitada al torrente circulatorio y la candidiasis sistémica con afectación multiorgánica, ambas producidas por diferentes especies del género Candida, en la mayoría de los casos por Candida albicans. La aspergilosis invasora se presenta habitualmente como aspergilosis pulmonar pero también se pueden producir formas diseminadas con afectación pulmonar, cerebral, cardiaca, renal, esplénica y gastrointestinal. Para el diagnóstico de infección diseminada por Aspergillus el hemocultivo no es útil ya que, según los criterios de 2008 de la EORTC (European Organization for Research and Treatment of Cancer), el aislamiento de Aspergillus en sangre debe considerarse invariablemente como contaminación. La mucormicosis está producida por mohos de la familia de los Mucorales cuyos géneros más frecuentemente implicados en IFI son Rhizopus, Mucor, Absidia, Rhizomucor y Apophysomyces. La forma de presentación más habitual es la rinocerebral seguida de la pulmonar, gastrointestinal, cutánea y diseminada. Se pueden aislar en hemocultivos pero la sensibilidad es muy baja. Fusarium causa infecciones invasoras y diseminadas muy graves en pacientes inmunodeprimidos. La fungemia puede ser la única manifestación de la infección diseminada pero la presentación clínica habitual es la forma diseminada asociada a lesiones cutáneas pápulonodulares necróticas, con tendencia a afectar zonas de venopunción. La afectación pulmonar es frecuente y se manifiesta con infiltrados inespecíficos, nodulares y cavitados. Fusarium se aísla con relativa frecuencia en cultivos de sangre (41%) ya que produce unas estructuras levaduriformes que crecen bien en hemocultivos. Scedosporium puede producir fungemia en pacientes neutropénicos que suele asociarse a afectación multiorgánica, sobre todo de pulmón y cerebro. Tal y como ocurre con Fusarium, Scedosporium se aísla con elevada frecuencia en hemocultivos. La infección diseminada por levaduras del género Trichosporon ha sido documentada casi exclusivamente en pacientes neutropénicos y los hemocultivos suelen ser positivos. En el caso clínico que nos ocupa, al tratarse de un hongo filamentoso quedaron excluidas las levaduras como Candida y Trichosporon. El hongo aislado era septado e hialino, por lo que se descartaron los Mucorales y Scedosporium. Por sus características macro y microscópicas fue identificado como del género Fusarium. Se trataba de un hongo de crecimiento rápido (4 días) con colonias algodonosas que inicialmente eran de color blanquecino y que posteriormente desarrollaban pigmento rosa. En el examen microscópico en fresco con azul de lactofenol se observaron hifas hialinas septadas, con fiálides ramificadas que daban lugar a abundantes microconidias generalmente unicelulares y algunas macroconidias tabicadas (3-5 septos) en forma de canoa. Para la confirmación de especie y sensibilidad antifúngica la cepa fue remitida al Centro Nacional de Microbiología donde fue identificada como Fusarium solani. Esta especie es la más virulenta y causa aproximadamente el 50% de las infecciones producidas por Fusarium. ¿Qué hongos producen infección diseminada asociada a manifestaciones cutáneas? La IFI diseminada producida por algunos hongos puede asociarse con manifestaciones cutáneas. Candida puede diseminarse por vía hematógena a la piel y producir lesiones macronodulares en aproximadamente el 15% de los casos que con frecuencia se asocian a hemorragia y necrosis. La diseminación de Aspergillus puede producir lesiones cutáneas características, por lo general con un área eritematosa y purpúrica no dolorosa que progresa a una escara necrótica. Las lesiones cutáneas asociadas a la infección diseminada por Mucorales son nodulares, de localización subcutánea y pueden ulcerar. Casi un tercio de las infecciones diseminadas producidas por Trichosporon beigelii se asocian con lesiones cutáneas típicamente eritematosas, no dolorosas y que pueden ser máculopapulares, pápulonodulares o pápulopustulosas, con o sin ulceración o necrosis central. Aproximadamente el 70% de los casos de infección diseminada por Fusarium presentan manifestaciones cutáneas. Estas lesiones metastásicas pueden ser pustulosas, papulares, con nódulos eritematosos subcutáneos, en forma de diana o similares al ectima gangrenoso. Las lesiones de la paciente del presente caso clínico fueron ulcerosas y necróticas. El diagnóstico dermatológico de toxicordermia fue confirmado en el estudio histológico de las muestras de biopsia cutánea en las que, tras tinción con PAS y Groccott, no se visualizaron hifas ni se evidenció invasión fúngica. Por todo ello, en esta paciente no podemos establecer que existiera relación de las lesiones cutáneas con la infección fúngica diseminada por Fusarium solani. ¿Cuáles son las principales vías de adquisición de este hongo? Fusarium es un hongo ubicuo de distribución universal que puede penetrar en el organismo a través de los senos paranasales, los pulmones y la piel. La principal vía de adquisición es la aérea por inhalación de conidios que pueden producir sinusitis o neumonía. La penetración a través de la piel no intacta puede producir infecciones localizadas (onicomicosis y celulitis). Cualquiera de estas vías de entrada puede dar lugar a una infección diseminada en pacientes inmunocomprometidos. ¿De qué herramientas diagnósticas disponemos para el diagnóstico de la infección fúngica invasora por este hongo? El diagnóstico de la IFI es complicado debido a la escasa especificidad de las manifestaciones clínicas y hallazgos radiológicos, así como por las limitaciones de sensibilidad y rapidez de los métodos microbiológicos. Actualmente, el examen microscópico y el cultivo siguen siendo los métodos de referencia para el diagnóstico microbiológico de la IFI. El hemocultivo es la mejor técnica de diagnóstico microbiológico de las fungemias, su sensibilidad global es baja (50%) pero mejora con la utilización de viales específicos para el aislamiento de hongos. Fusarium se aísla con frecuencia en hemocultivos en pacientes con infección diseminada. Sin embargo, en ausencia de positividad el diagnóstico de certeza puede requerir histopatología. En tejidos, las hifas son similares a las de Aspergillus, con filamentos septados e hialinos que típicamente se ramifican en ángulos rectos y agudos, por lo que para el diagnóstico de IFI causada por Fusarium se necesita aislar el hongo a partir de tejido o bien de una muestra procedente de un área cerrada y estéril. El (1,3)-β-D-glucano es un componente de la pared celular de la mayoría de los hongos por lo que su detección no permite distinguir entre la infección por Fusarium y la causada por Candida, Aspergillus, Trichosporon y otros que también dan resultados positivos. Sin embargo, en un paciente de alto riesgo e infección fúngica una prueba de (1,3)-β-D-glucano positiva y de galactomanano negativa aumenta la sospecha de IFI por Fusarium. En esta paciente no se realizó la detección de (1,3)-β-D-glucano. El galactomanano es un componente de la pared celular de Aspergillus que puede detectarse en suero y otras muestras en pacientes con aspergilosis invasora. Su mayor utilidad diagnóstica se ha descrito en pacientes oncohematológicos con neutropenia prolongada. Se ha descrito reactividad cruzada con otros hongos entre los que se encuentra Fusarium así como falsos positivos en pacientes en tratamiento con antibióticos betalactámicos. Según las recomendaciones sobre el diagnóstico de la IFI de la Sociedad Española de Enfermedades Infecciosas y Microbiología Clínica (2010), la prueba de galactomanano se considera positiva cuando el índice es >0,5 en dos muestras consecutivas de suero o >0,7 en un solo suero. En este caso clínico, no se cumplieron los criterios de positividad ya que sólo hubo un suero con un índice inferior a 0,7. Existen pruebas de diagnóstico molecular que podrían ser útiles en un futuro próximo pero que actualmente no están totalmente estandarizadas. Respecto a la identificación de Fusarium a nivel de especie, es difícil y puede requerir métodos moleculares por lo que generalmente hay que recurrir a laboratorios especializados. ¿Cuál es el tratamiento antifúngico de elección en la infección diseminada por este hongo? ¿Cuál es el pronóstico? Fusarium es relativamente resistente a la mayoría de antifúngicos incluyendo las equinocandinas. Es importante identificar el aislado a nivel de especie puesto que la sensibilidad varía entre las distintas especies. F. solani y F. verticillioides suelen ser resistentes a los azoles y tienen CMIs para anfotericina B superiores a las de otras especies de Fusarium. Por el contrario, F. oxysporum y F. moniliforme pueden ser sensibles a voriconazol y posaconazol. A pesar de que no existen puntos de corte de CMI y de la limitada correlación entre la sensibilidad in vitro y la respuesta clínica, se recomienda la realización de pruebas de sensibilidad a antifúngicos. En este caso, la cepa fue probada por el método de microdilución (EUCAST) y se obtuvo una CMI para itraconazol, voriconazol y posaconazol superior a 8 mg/L, para terbinafina y caspofungina superior a 16 mg/L y para anfotericina B de 1,5 mg/L. El antifúngico de elección en IFI por Fusarium es la anfotericina B a altas dosis, a pesar de que existe poca evidencia clínica debido al escaso número de casos publicados. Cuando se trata de especies de Fusarium sensibles a azoles se recomienda voriconazol o posaconazol como alternativa a la anfotericina B. El pronóstico de la fusariosis en pacientes inmunodeprimidos está directamente relacionado con su situación inmune, con altas tasas de mortalidad en pacientes con inmunodeficiencia prolongada. Bibliografía Nucci M, Annaissie E. Fusarium infections in inmunocompromised patients. Clin Microbiol Rev 2007; 20: 695-704. Ayats J, Martín-Mazuelos E, Pemán J, et al. Recomendaciones sobre el diagnóstico de la enfermedad fúngica invasora de la Sociedad Española de Enfermedades Infecciosas y Microbiología Clínica (SEIMC). Actualización 2010. Enferm Infecc Microbiol Clin 2011; 29: 39.e1-39.e15. Caso descrito y discutido por: Laura Florén Zabala y Mª Isolina Campos-Herrero Servicio de Microbiología Hospital Universitario de Gran Canaria Dr. Negrín Las Palmas de Gran Canaria Correo electrónico: mcamnavl@gobiernodecanarias.org Palabras Clave: Fusarium, Infección diseminada.