ARTÍCULO DE REVISIÓN
Anuncio

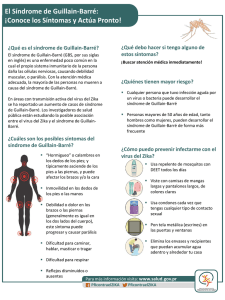
MEDISAN 2000;4(3):52-57 ARTÍCULO DE REVISIÓN Unidad de Cuidados Intensivos Polivalente Hospital Clinicoquirúrgico Docente “Saturnino Lora” TERAPÉUTICA EN EL SÍNDROME DE GUILLAIN-BARRÉ Dr. Ernesto M. Piferrer Ruiz Ms. 1 RESUMEN El síndrome de Guillain-Barré clásico es una neuropatía progresiva ascendente aguda, caracterizada por debilidad, parestesias e hiporeflexia. El tratamiento adecuado de esta afección aún se desconoce, pero investigadores de todo el mundo laboran sin cesar en busca de las terapias más eficaces. Se ha demostrado que el uso combinado de inmunoglobulinas intravenosas y plasmaféresis reduce el tiempo de ventilación artificial y garantiza una pronta ambulación autonómica. Las medidas generales tienen también gran importancia en el tratamiento de esta enfermedad. Descriptores: POLIRRADICULOPATÍA/ terapia; PLASMAFÉRESIS/uso terapéutico; INMUNOGLOBULINAS INTRAVENOSAS/uso terapéutico. Después de la erradicación de la poliomielitis, el síndrome de Guillain-Barré (SGB) ha devenido universalmente la causa más común de parálisis fláccida aguda. Se trata de una polirradiculoneuritis patognomónica y de carácter inflamatorio, casi siempre extensa, bilateral y simétrica, de evolución ocasionalmente prolongada pero autolimitada, que en algunos casos puede comprometer los nervios periféricos y ciertas estructuras del sistema nervioso central. Suele afectar a personas de cualquier edad y sexo, habitualmente al cabo de algunos días o semanas de haber presentado una infección viral respiratoria o gastrointestinal, 1 - 4 aunque a veces las intervenciones quirúrgicas o vacunaciones activan el proceso. 5, 6 ----------------------1 Por lo general evoluciona hacia la curación sin dejar secuelas clínicas evidentes, aunque pueden surgir complicaciones riesgosas para la vida del enfermo. Hasta hoy constituye un mal sin remedio, pues las terapias aplicadas se limitan a disminuir la gravedad del trastorno y a acelerar la recuperación de la mayor parte de los pacientes.7 Entre los múltiples tratamientos ensayados 8 figuran el uso de inmunoglobulinas endovenosas, corticosteroides y corticotropinas por vías oral y parenteral e inmunosupresores, así como la dministración intratecal de betametazona; unos más eficaces que otros, en dependencia de la forma de utilización y las dosis empleadas. Especialista de I Grado en Medicina Interna. Diplomado en Medicina Intensiva y Emergencias. Máster en Informática en Salud. A través de este artículo de revisión de la literatura médica, se persigue actualizar a los interesados en el tema acerca de los métodos terapéuticos prescritos para tratar dicha afección, particularmente en la última década, con la finalidad de contribuir a una mejor atención de los que la padecen. Desarrollo Por la marcada tendencia de los pacientes con SGB a sufrir un rápido deterioro, el tratamiento ha de realizarse preferentemente en servicios de medicina intensiva hasta tanto se encuentren libres de complicaciones que comprometan sus funciones vitales en la fase de estabilización o hasta el inicio del período de recuperación; 9, 10 pero nunca deberán recibir atención especializada fuera de una Unidad de este tipo durante la etapa de progresión de la enfermedad, a menos que existan posibilidades de vigilancia y recursos técnicos de ventilación y reanimación eficaces en otras salas. 11 Como parte esencial del plan terapéutico y en correspondencia con el estado de gravedad del enfermo, se impone aplicar medidas generales y específicas que garanticen su adecuada evolución, a saber: • Reposo en el lecho, acorde con la forma clínica y evitando adoptar posiciones viciosas. • Mantenimiento de las vías aéreas permeables para prevenir la obstrucción bronquial y las atelectasias, favorecidas por el encamamiento. • Cateterización venosa profunda con asepsia y antisepsia requeridas. • Control estricto de los signos vitales. • Monitorización cardiovascular permanente. • Sondeo vesical si fuese necesario • Apoyo emocional y psicológico continuo, tanto al paciente como a sus familiares. Como medidas muy importantes a tener en cuenta por parte el personal de enfermería, se recomiendan: • La vigilancia de los signos que orientan el soporte ventilatorio, tales como: - ansiedad - intranquilidad - tos débil con expectoración dificultosa - disminución de la capacidad vital por debajo de 15 mL/kg de peso corporal - incremento de la fuerza inspiratoria por encima de 25 cm H2O • La evaluación horaria de los niveles del estado de conciencia. Entre otras indicaciones figuran: evitar la dilatación gástrica y la distensión abdominal, garantizar una buena evacuación intestinal y prevenir el estasis venoso como factor desencadenante del tromboembolismo pulmonar. Con referencia a esto último, muchos autores 12 apoyan el uso profiláctico de la heparina de bajo peso molecular en dosis de 30 mg, administradas en intervalos de 12 horas, por sus amplias posibilidades terapéuticas y la no imperiosidad de ajustar la dosificación al peso corporal del paciente (como en el caso del Enoxapam). Para precaver el tromboembolismo venoso de los miembros se podrán utilizar medias elásticas (30-40 mm Hg o mayor), pues al proporcionar una pendiente de condensación entre los dedos de los pies y el muslo, reducen el volumen venoso en aproximadamente 70 % y aumentan la velocidad del flujo de sanguíneo en las venas profundas por un factor de 5 o más. 13 Se hará énfasis en el control del equilibrio hidroelectrolítico y acidobásico, así como en la nutrición adecuada del paciente, para lo cual se prescribirá una dieta mixta si no existiera contraindicación al respecto. Los enfermos complicados con insuficiencia respiratoria aguda requerirán un equipo ventilatorio conveniente e incluso hasta una traqueostomía si han de experimentar una intubación prolongada. 14 Se tomarán las medidas indispensables para que no se produzcan las úlceras por decúbito o por estrés, pero también las normadas según el grado de postración. Como lineamiento general suelen administrarse entre 8-10 dosis de 8 mg de betametazona (Betnazol) por vía intratecal en días alternos, las cuales parecen ser hasta cierto punto eficaces, especialmente cuando se aplican de manera precoz; sin embargo, a pesar de esta modalidad medicamentosa, la mayor parte de los autores de hoy son partidarios de combinar inmunoglobulinas intravenosas (IV) y plasmaféresis. 15 En el primer estudio controlado de 150 pacientes con SGB, llevado a cabo por el Dutch Group en 1992, 16 se comparó el efecto terapéutico de dicha asociación a las 4 semanas de su empleo y se obtuvo una mejoría en 52,7 % de ellos con inmunoglobulina IV y en 34,2 % con la plasmaféresis; pero las fluctuaciones clínicas en cuanto al tratamiento fueron iguales con una y otra, aunque se impone resaltar que los enfermos tratados con la primera necesitaron menor tiempo de ventilación artificial mecánica y consiguieron andar autónomamente con mayor rapidez. 17 En 1993, el citado Dutch Group hizo otro estudio 18 donde confrontó el uso combinado de metilprednisolona e inmunoglobulina IV (0,5 g/día y 0,4 g/kg/día, respectivamente) durante 5 días, con otro grupo que recibió solamente la segunda, y confirmó que la actividad conjunta de ambos medicamentos fue mucho más efectiva. Para las inmunoglobulinas IV se proponen pautas de tratamiento habituales de 2 g/kg de peso corporal en 5 dosis (0,4 g/kg/día en 5 días), pero hay investigadores que han utilizado la misma proporción repartida en sólo 2 días. En el SGB se cree que las inmunoglobulinas IV disminuyen la acción del complemento activado (C3a y C4a) a las células diana; razón por la cual deben considerarse sus efectos secundarios al administrarlas (cuadro 1), aunque se plantea que aparecen apenas en 10 % de los casos. En cuanto a la plasmaféresis, mientras algunos 19 - 21 opinan que los mejores resultados se obtienen con recambios de 200 mL de plasma/kg de peso corporal en un período de 7 a 14 días (alternos), equivalente a 4 - 5 recambios de 3,5 a 4 litros cada uno, otros 22, 23 estiman que bastan 2 recambios para lograr un tratamiento eficaz. La efectividad de la plasmaféresis radica en que favorece la remoción de los factores circulatorios y mitiga el dañino efecto de los autoanticuerpos. 24 Es posible utilizar para reemplazo: albúmina al 5%, plasma fresco congelado (500 mL), así como expansores sintéticos del plasma: hidroxietilalmidón (vida media de 12 horas) y gelatinas (vida media de 5 ±2 horas). Durante la ejecución de este proceder pueden surgir complicaciones, que deben ser muy tenidas en cuenta por el personal que lo realiza (cuadro 2). El criterio para comenzar a emplear la plasmaféresis incluye la incapacidad de un paciente para caminar o la rápida progresión del proceso. Entre otras medidas generales se sugiere el uso de las vitaminas B1 (Beneva, tab. de 300 mg y X-2, sol. Iny 40 mg), B6 (Benadón, tab. de 300 mg y sol. Iny. 300 mg) y B12 (sol. Iny. con 1 000 y 2 500 mcg) en altas dosis, por sus favorables efectos metabólicos. La rehabilitación del paciente 25 puede iniciarse antes del período de recuperación (mantenimiento del tono muscular), pero la terapia física está indicada cuando se ha producido una evidente mejoría clínica. Cuadro 1. Efectos secundarios de las inmunoglobulinas intravenosas (IV) 1. “Flu-like” 2.Tromboflebitis superficial 3. Infección 4. Reacción anafiláctica 5. Toxicidad renal 6. Rash cutáneo 7. Otras Aparecen en 3 a 20 % de los pacientes en forma de fiebre, mialgias y cefalea. Es más frecuente cuando la velocidad de infusión supera los 250 mL/h y responde a la disminución de ésta a la administración de AAS (aspirina). Suele eliminarse en 24 horas, una vez finalizado el tratamiento. Todos los preparados son negativos para los virus de la hepatitis A, B, C, VIH, HTVL-1, pero aún así se han descrito casos aislados de transmisión de hepatitis no-A y no-B. El grupo susceptible corresponde a los enfermos con déficit de IgA, cuyos anticuerpos anti-IgA pueden reaccionar contra la IgA presente en las inmunoglobulinas del tratamiento; por tanto, en ellos se podrán utilizar las inmunoglobulinas disponibles con mínimo contenido de IgA. Podría producirse una insuficiencia renal aguda oligúrica reversible, atribuible a los estabilizadores, puesto que dosis altas de sucrosa y manitol causan nefropatías con cambios vacuolares en los túbulos renales. Suele aparecer después de 2 a 5 días de terminada la terapia y varía desde una simple urticaria hasta lesiones específicas ligeras, asociadas al tratamiento. • Hipotensión • Meningitis aséptica (en pacientes migrañosos) • Hemólisis • Trombosis • Necrosis miocárdica • Necrosis de retina • Infarto cerebral Cuadro 2. Complicaciones de la plasmaféresis 2. Endocrinometabólicas • • • • • 3. Infecciosas • • • 1. Hemodinámicas • Hipovolemia/hipervolemia Trombosis/hemorragia Alcalosis metabólica Alteración de la concentración hormonal Alteración de factores de la coagulación y plaquetas Depleción de proteínas Depleción de inmunoglobulinas Transmisión de virus (hepatitis C, Citomegalovirus, VIH) Infección local/septicemia Hasta este momento no existe cura alguna conocida para el SGB, pues ciertas terapias se limitan a disminuir la gravedad de la enfermedad y a acelerar la recuperación de los pacientes. Actualmente se defiende el uso del tratamiento combinado de inmunoglobulinas IV y plasmaféresis, aunque el basado solamente en las primeras es más fácil de aplicar. En estos enfermos se impone cumplir las medidas generales prescritas para evitar y prevenir la aparición de complicaciones graves, que causan rápidamente la muerte. La comunidad científica continúa persistiendo en la búsqueda de nuevas terapéuticas más eficaces y en el perfeccionamiento de las existentes. 4. Hipersensibilidad 5. Alteración en el manejo de las drogas Conclusiones ABSTRACT Therapy in Guillain-Barre Syndrome The classic Guillain-Barré syndrome is an acute ascending progressive neuropathy, characterized by weakness, paresthesias and hyporeflexia. The appropriate treatment of this affection is still unknown, but investigators from all over the world continually work in search of the most effective therapies. It has been demonstrated that the combined use of intravenous immunoglobulins and plasmapheresis reduce the artificial ventilation time and guarantee a prompt autonomous ambulation. The general measures are also very important in the treatment of this disease. Subject headings: POLYRADICULONEUROPATHY/ therapy; PLASMAPHERESIS/ therapeutic use; IMMUNOGLOBULINS INTRAVENOUS/ therapeutic use. Referencias bibliográficas 1. Yuki N, Tagawa Y, Hirata´K. Minimal number of plasma exchanges needed to reduce immunoglobulin in Guillain-Barré syndrome. Neurology 1998; 51:875-7. 2. Roca Goderich R. Polineuropatías. En: Temas de medicina interna. Tomo II. La Habana: Editorial Pueblo y Educación; 1986;t 2.p.383-90. 3. Stein JH. Trastornos de los nervios periféricos. En: Medicina interna. La Habana: 1987;t 2 vol 2.p.2317-24. (Edición revolucionaria). 4. Caballero López A, Hernández Rodríguez HP. Síndrome de Guillain-Barré. En: Terapia intensiva. La Habana: Editorial de Ciencias Medicas; 1988;t 2.p.359-0. 5. Bakshi R, Mazziotta JC. Acute transverse myelitis after influenza vaccination: magnetic resonance imaging findings. J Neuroimaging 1996; 6: 248-250. 6. Bakshi R, Graves MC. Guillain-Barré syndrome after combined tetanos-diphteria toxoid vaccination. J Neurol Sci 1997;147:201-2. 7. Mukhann GM. Observaciones clínicas y terapéuticas. Ann Neurol 1990; 27 (suppl 1): s13. 8. Awong IK, Dandunaw KR, Keeys CA. Drug associated Guillain-Barré syndrome: a literature review. Ann Pharmacother 1996;30(2):173-8. 9. Fulgham JR, Wijdicks EF. Guillain-Barré syndrome. Critical Care Clinics 1997;13(1):1-15. 10.Hund EF, Borel CO, Comblath DR, et al. Intensive management and treatment of severe Guillain-Barré syndrome. Crit Care Med 1993;21(3):433-46. 11.Maher J, Rutlegde F, Remtulla H. Neuromuscular disorders associated with failure to wean from the ventilator. Intensive Care Med 1995;21(9):737-43. 12.Recs J. Guillain-Barré syndrome:clinicals manifestations and directions for treatment. Drugs 1995;49(6):912-20. 13.Rockel A, Wissel J, Rolis A. Guillain-Barré syndrome in pregnancy: an indication for aesarian section? J Perinat Med 1991;22(5):393-8. 14.Bonekat HW. Noninvasive ventilation in neuromuscular disease. Crit Care Clin 1998;14(4):775-93. 15.Tagawa Y. The number of plasma exchange in Guillain-Barré syndrome: evaluation by the removal rate of immunoglobulin G. Rinsho Shinkeigaku 1998;38 (10-11):951-4. 16.van der Meché FGA, Schmitz PIM, the Dutch Guillain-Barré Study Group. A randomized trial comparing intravenous immune globulin and plasma exchange in Guillain-Barré syndrome. N Engl J Med 1992;326:1123-9. 17.Illa I, Serrano C, Prat C. Tratamiento de las enfermedades neuromusculares autoinmunes con inmunoglobulinas intravenosas. Rev Neurol 1997;25 (138): 263-6. 18.The Dutch Guillain-Barré Study Group. Treatment of Guillain-Barré syndrome with highdose immunoglobulins combined with methylprednisolone: a pilot study. Ann Neurol 1994; 35: 749-52. 19.Tagawa Y. Ability to remove immunoglobulins and antiganglioside antibodies by double filtration plasmapheresis in Guillain-Barré syndrome is it equivalent to plasma exchange?. Ther Apher 1997; 1 (4): 336-9. 20.Yamaknaki T, Suzuki N. Can immunoadscription plasmapheresis be used as the first choice therapy for neuroinmunological disorders?. Ther Apher 1997; 1 (4): 348-52. 21.Tagawa Y, Yuki N, Hirata K. Ability to remove immunoglobulins and anti-ganglioside antibodies by plasma exchange, double-filtration plasmapheresis and immunoadsorption. J Neurol Sci 1998; 157:90-5. 22. French Cooperative Group on Plasma Exchange in Guillain-Barré syndrome. Appropiate number of plasma exchange in Guillain-Barré syndrome. Ann Neurol 1997; 41: 298-306. 23.Plasma exchange/Sandoglobulin Guillain-Barré Syndrome Trial Group Randomized trial of plasma exchange, intravenous immunoglobulin and combined treatments in Guillain-Barre syndrome. Lancet 1997;349:225-30. 24.Thornton CA, Griggs RC. Plasma exchange and intravenous immunoglobulins treatment of neuromuscular disease. Ann Neurol 1994; 35: 25.Ho TW, Comblath DR. Patterns of recovery in the Guillain-Barré syndromes. Neurology 1997;48(3):695-700. Dr. Ernesto M. Piferrer Ruiz Ms. Padre de las casas No. 6, e/ Mambí y Anacaona, Rpto. Terraza de Vista Alegre, Santiago de Cuba. CP 90400 Teléfono: (53) 226-42677 E-mail: pife@medired.scu.sld.cu