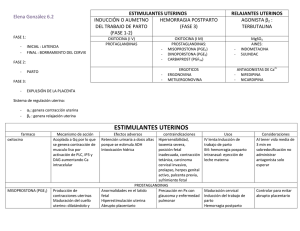
P A R T E V PARTO DE RIESGO
Anuncio

PARTE V PARTO DE RIESGO 379 62 TRABAJO DE PARTO DISFUNCIONAL CONCEPTOS Debe considerarse un parto de riesgo aquél en que se presente uno o más elementos que pongan en peligro a corto o largo plazo la salud materna, fetal o de ambas. Son numerosas las afecciones que definen un parto como de riesgo, y pueden mezclarse varias de ellas en una misma paciente. CAUSAS DEL PARTO DE RIESGO 1. Afecciones que acompañan al embarazo: hipertensión arterial, diabetes mellitus, cardiopatías, nefropatías, neumopatías, anemias, tumores, o malformaciones uterinas, entre otras. 2. Dependientes del embarazo: preeclampsia-eclampsia, gestorragia de la segunda mitad, embarazo prolongado, crecimiento intrauterino retardado (CIUR), isoinmunización Rh y otras. 3. Distocias: a) Mecánicas: - Del canal del parto: óseo o blando. - Del objeto del parto: . Feto: tamaño, forma, número y situación. . De lo anejos ovulares: inserción, desprendimiento, cordón y membranas ovulares. b) Del motor del parto: músculo uterino y prensa abdominal. c) Del mecanismo del parto: flexión y rotación. d) Accidentes: - Maternos: desgarros cervicales, vaginales, vulvoperineales, hematomas y embolismo de líquido amniótico. - Fetales: sufrimiento fetal agudo, infección y muerte. RECOMENDACIONES EN EL PARTO DE RIESGO 1. Identificar en lugar visible cuál o cuáles son las condiciones del riesgo. 2. Valoración por el anestesiólogo desde el inicio del parto para seleccionar la técnica adecuada de anestesia . 381 3. Coordinación de que existan hemoderivados. 4. Elevar las cifras de hemoglobina como mínimo a 100 g/L al comienzo del parto, si se supone un parto quirúrgico o una candidata a sangrar. 5. Signos vitales cada hora. 6. Auscultaciòn fetal cada 30 min o menos. De ser posible monitorización electrónica de la frecuencia cardíaca fetal cada 20 min durante 30 ó 40 min. 7. Dinámica uterina cada 30 min. 8. Canalización de vena con trocar. 9. Mantener alimentación e hidratación con líquidos por la vía oral o endovenosa. 10. Sostén y apoyo a la parturienta por un miembro fijo del equipo de asistencia. PARTO DISFUNCIONAL CONCEPTOS Se llama parto disfuncional cuando el progreso en la dilatación, en el descenso de la presentación o en la expulsión del feto se apartan del ritmo normal. El parto disfuncional es un parto de riesgo, aunque éste no siempre es un parto disfuncional. Excluidas las distocias mecánicas y las del mecanismo del parto, quedan las distocias del motor o de la dinámica uterina (a las que algunos han dado en llamar verdadero parto disfuncional), cuya frecuencia es de aproximadamente 6 %. Es de suma importancia identificarlo, pues en él se elevan la mortalidad prenatal y la neonatal, y a veces se producen secuelas tardías en el niño. Asimismo elevan la morbilidad y la mortalidad maternas por el aumento de la cesárea, las instrumentaciones, las lesiones del canal del parto y las hemorragias del tercer y cuarto períodos del parto . La principal tarea del médico en el parto disfuncional debe ser la observacióncuidadosa y evitar el intervencionismo exagerado. Se recomienda el uso del partograma para lograr fácilmente su identificación. Prototipos del trabajo de parto disfuncional Se aconseja utilizar los términos descriptivos, correspondientes a 6 trastornos específicos siguientes: 1. Fase latente prolongada Nulípara Multípara Más de 20 h Más de 14 h 382 2. Fase activa prolongada 3. Detención secundaria 4. Fase de desaceleración prolongada 5. Retraso del descenso 6. Detención del descenso Nulípara Menos de 1,2 cm/h 2 h o más Multípara Menos de 1,5 cm/h 2 h o más Más de 3 h Menos de 1 cm/h 1 h o más Más de 1 h Menos de 2 cm/h 1/2 h o más DIAGNÓSTICO Cuando el progreso del parto se desvía de la velocidad esperada, estamos en presencia de un parto disfuncional. Al inicio se reconoce por el retardo de la dilatación con respecto a la unidad de tiempo y, posteriormente, por la falta de descenso de la presentación. Inmediatamente, debe iniciarse la búsqueda de las razones de la demora. En primer lugar, es necesario valorar si las relaciones fetopélvicas estrechas son la causa de la disfunción, bien sea por las dimensiones pélvicas o por el tamaño del producto. Deben considerarse también la situación fetal, la presentación, el grado de flexión de la cabeza y la variedad de posición. La disfunción seria del músculo uterino es más frecuente en las nulíparas y puede caracterizarse por contracciones: 1. Con patrón de mala coordinación. 2. Poco frecuentes. 3. De poca intensidad. La distocia debida a actividad uterina incoordinada o disminuida es identificada fácilmente y se tratará si el obstetra puede: a) Determinar el momento del comienzo del parto. b) Reconocer los límites del parto normal. c) Descartar una disfunción mecánica. d) Reconocer y tener en cuenta el estado fetal. Fase latente prolongada Es cuando las contracciones se suceden durante un largo período (más de 20 h en la nulípara y más de 14 h en las multíparas), sin inicio de la fase activa. Tratamiento 1. Descartar sufrimiento fetal, hematoma retroplacentario incipiente y sepsis ovular subclínica o comenzante. 2. Apoyo emocional a la paciente y a los familiares. 3. Descanso en cama. 4. Meperidina: 100 mg por vía intramuscular. 383 Después de este descanso el 80 % estará en fase activa; un pequeño grupo comprobará que era un falso trabajo de parto y el 10 % estará igual que antes de la medicación. Éstas son las pacientes con una verdadera fase latente prolongada, en quienes se procederá a: 1. Permitir la posición vertical. 2. Enema evacuante. 3. Estimulación de las contracciones con oxitocina comenzando con 0,5 a 1 mU/min. 4. Vigilancia cuidadosa de la frecuencia cardíaca fetal, clínica o electrónica, de ser posible. 5. Vigilancia de la dinámica uterina cada 30 min. No es aconsejable el uso de amniotomía rutinaria en la fase activa. Conpresentación fija o encajada, puede ser útil en algunos casos después de iniciada la perfusión de oxitocina, si con ésta no se ha conseguido el adecuado progreso de la dilatación. Debe prevenirse contra la tendencia a realizar cesárea por una fase latente prolongada. Fase activa prolongada o de dilatación lenta La dilatación avanza menos de 1,2 cm/h en la nulípara y menos de 1,5 cm/h en la multípara. Ocurre en las circunstancias siguientes: 1. 2. 3. 4. 5. 6. 7. 8. Relaciones fetopélvicas límites. Rotura prematura de las membranas ovulares. Disfunción uterina. Malposiciones menores. Decúbito supino. Anestesia o analgesia. Polihidranmios. Embarazo gemelar. Tratamiento 1. Valoración clínica y radiográfica de la relación fetopélvica. 2. Evitar la sedación. a) Si se sospecha una desproporciòn cefalopélvica (DCP): valoración radiográfica previa amniotomía. b) Si existe DCP: cesárea (ver normas). c) Si no hay DCP: debe continuarse la observación clínica y permitir el desarrollo espontáneo del parto, mientras continue el proceso, aunque sea lento. Vigilancia electrónica de la frecuencia cardíaca fetal (FCF) cuando sea posible. 384 No es recomendable el uso de oxitocina ni la rotura artificial de las membranas. Detención secundaria de la dilatación Se produce generalmente por posiciones posteriores, transversas, deflexiones, DCP y contracciones anómalas. Si existe DCP (ver capítulo 77). Si no hay DCP, se recomienda: 1. Mejorar el estado general de la paciente 2. Administrar glucosa, electrólitos y hacer seguimiento del balance hidromineral. 3. Posición vertical. 4. Monitorización de la FCF donde sea posible o auscultación clínica cuidadosa. 5. Perfusión de oxitocina, comenzando con 1 µg/min, hasta lograr una dinámica uterina no mayor de 5 contracciones en 10 min. 6. Amniotomía. Si se ha cumplido lo anteriormente enunciado, especialmente la administración hidroelectrolítica y de glucosa, y ha existido una dinámica uterina adecuada por 3 h, se reevaluará la progresión de la dilatación; si progresa se continuará el trabajo de parto y si no existe progresión, se realizará cesárea. Es importante en estos casos cuidar de que no se haya efectuado ni se practique la dilatación forzada del cuello uterino. Insistimos en que la meperidina, el papaver y el sulfato de magnesio no tienen utilidad para mejorar la dilatación cervical, por lo que se contraindica su utilización con ese fin o propósito. Fase de desaceleración prolongada Es cuando se ha llegado a 9 cm en la nulípara y a 10 cm en la multípara, y no ha ocurrido el encajamiento (más de 3 h para la nulípara y más de 1 h para la multípara). La investigación revela a menudo un problema mecánico (una relación fetopelvis límite, una cabeza grande, una posición transversa detenida, cierto grado de asinclitismo o sus combinaciones). En estos casos, es necesario que el médico haga uso de un excelente juicio. Hay que precisar que no exista un obstáculo mecánico insuperable o franqueable al desprendimiento por la vía vaginal. Sólo se utilizará oxitocina, después de descartada la DCP. Si es necesario usar oxitocina, ha de hacerse de manera cuidadosa y realista, yreconocer los límites de tiempo a la estimulación que será aplicada. 385 Se recomiendan las mismas medidas que en la fase anterior. El descenso tiene dos fases: 1. Fase latente: desde el grado de penetración inicial hasta que la curva de dilatación ha entrado en su fase de máxima aceleración. 2. Fase activa: se inicia con el comienzo de la fase de la máxima inclinación de la dilatación. El descenso alcanza el máximo al comenzar la fase de desaceleración y termina con la expulsión del feto. Descenso lento Se considera descenso lento cuando dura más de 2 h en la nulípara y más de 45 min en la multípara. Se impone descartar la DCP clínica y radiográficamente: 1. Si DCP: cesárea. 2. Si se descarta la DCP: a) Posición vertical. b) Medidas de sostén (glucosa y electrólitos). c) Vigilancia fetal electrónica o clínica cada 15 min. d) Evacuación de la vejiga. e) Estimulación con oxitocina. f) Amniotomía. g) Aplicación de fórceps en IV plano, si no hay expulsión espontánea de la cabeza fetal. Detención del descenso Si se descarta la DCP, se tomarán las mismas medidas que en los casos con descenso lento, y si el parto no continúa su descenso en las próximas 2 h, se realizará cesárea. REQUISITOS PARA EL USO DE OXITOCINA EN UN PARTO DISFUNCIONAL 1. Debe existir evidencia clara de que el progreso del parto se ha «enlentecido» o detenido. El uso de oxitocina para acelerar un parto que avanza normalmente es injustificado, antifisiológico y muy peligroso. 2. No debe existir impedimiento mecánico identificable al progreso del parto. 3. La cabeza debe ser el polo presentado al cérvix y al segmento inferior. 4. El útero no debe tener cicatrices de un proceder quirúrgico previo. 5. No debe ser una gran multípara. 386 DISTOCIA DEBIDA A HIPERCONTRACTILIDAD UTERINA Calificada como inercia uterina hipertónica, es infrecuente. Generalmente se produce (paradójicamente) antes de que se haya establecido el parto activo. Es propia de la nulípara y su causa es desconocida. Son contracciones frecuentes, dolorosas, sin proporción por su efecto clínico. Hay sensibilidad a la palpación uterina, con contracciones. El útero nunca se relaja completamente. Se recomienda el uso de betamiméticos. Puede asociarse con sufrimiento fetal, el cual debe descartarse antes de la medicación. 387 63 SUFRIMIENTO FETAL CONCEPTOS El sufrimiento fetal es un disturbio metabólico causado por la disminución de los intercambios fetomaternos que ocasionan hipoxia, hipercapnia, hipoglicemia y acidosis. Estas alteraciones provocan un funcionamiento celular anormal que puede conducir a daños hísticos irreversibles, con secuelas e incluso la muerte fetal. La causa esencial del sufrimiento fetal es el insuficiente aporte de oxígeno al feto; su frecuencia y gravedad están en dependencia del grado de insuficiencia respiratoria de la placenta. DIAGNÓSTICO La aparición de las contracciones, asociada a los factores anteriores, es la causa principal del sufrimiento fetal agudo. Es importante conocer las causas que pueden desencadenar un sufrimiento fetal agudo, las cuales se dividen en: 1. Causas uterinas: a) Distocia dinámica. - Taquisistolia. - Disdinamia. - Hipertonía. b) Parto lento. 2. Causas maternas: a) Causas que disminuyen el flujo miometrial. - Preeclampsia, eclampsia. - Hipertensión arterial crónica. - Hipotensión arterial aguda. - Embarazo prolongado. - Estado de ansiedad. - Decúbito supino. b) Causas que disminuyen la concentración de oxígeno: - Hipercapnia. - Shock. - Estados preagónicos. 388 3. Causas placentarias: a) Enfermedades intrínsecas: - Senescencia placentaria. b) Enfermedades extrínsecas: - Eritroblastosis. - Diabetes mellitus. - Nefropatías. 4. Causas umbilicales: a) Nudos verdaderos. b) Circulares apretadas. c) Prolapsos o procidencias. 5. Causas fetales: a) Anemia fetal: - Rotura de vasos previos. - Hemorragia fetal trasplacentaria. - Enfermedad hemolítica. b) Dismadurez SÍNTOMAS DEL SUFRIMIENTO FETAL AGUDO 1. Expulsión de meconio. El descubrimiento de meconio antes del comienzo del trabajo de parto no se asocia generalmente con malos desenlaces para el feto. A veces obedece a la expulsión fisiológica del contenido intestinal como parte de la madurez fetal o a un estado de sufrimiento fetal ya corregido. Puede existir sufrimiento fetal aun en ausencia de meconio. Su aparición durante el parto debe constituir un signo de alerta, para evaluar más cuidadosamente el estado fetal y valorar, además, otras condiciones relacionadas con el meconio que nos explique su causa, como son: a) Momento del trabajo de parto en que comienza (principio o final). b) Si su presencia se acompaña de alteraciones de la frecuencia cardíaca fetal. c) Las características físicas del líquido, o sea, si estamos en presencia de un meconio fino (antiguo) o espeso (reciente, en partículas). d) La existencia de meconio espeso podría favorecer la aparición del síndrome de broncoaspiración masiva de líquido amniótico meconial sobre todo cuando se acompaña de alteraciones de la frecuencia cardíaca fetal. 2. Alteraciones de la frecuencia cardíaca fetal (FCF). La auscultación clínica cuidadosa de la frecuencia cardíaca fetal puede ofrecer una información del estado del feto. Debe ser auscultada siempre antes, durante y después de la contracción y realizarse cada 15 min en los casos en que se sospeche sufrimiento fetal. 389 En el período expulsivo debe ser auscultada la frecuencia cardíaca fetal en cada contracción. No olvide las alteraciones normales que pueden aparecer en esta etapa. 3. Alteraciones del pH fetal. La determinación del pH sanguíneo fetal en muestras obtenidas por cordocentesis o por punción del cuero cabelludo es el método que complementa el diagnóstico de sufrimiento fetal, pero tiene inconvenientes por ser un proceder invasivo, y no exento de riesgos y complicaciones. La necesidad de repetir el muestreo adiciona otro inconveniente. Se considera que la monitorización electrónica, bien interpretada, predice el estado de gases de la sangre fetal. Está bien establecida la correlación de desaceleraciones tardías o variables repetidas con alteraciones del equilibrio ácido-básico fetal, especialmente cuando la variabilidad de la línea de base es mala. Los valores de pH < 7,20 en período de dilatación o de pH < 7,10 en período expulsivo, deben ser considerados como de acidosis grave fetal. PATRONES DE LA FRECUENCIA CARDÍACA FETAL INTRAPARTO (FIGO) (en lat/min) Normal Sospechoso Frecuencia cardíaca fetal 110 a 150 De 100 a 110 ó 150 a 170 Variabilidad De 5 a 25 De 5-15 por más de 40 min Más de 25 = desacelevaciones variables CRITERIOS DE CARDIOTOCOGRAFÍA ALTERADA 1. Frecuencia cardíaca fetal inferior a 100 lat/min o superior a 170 lat/min. 2. Variabilidad de menos de 5 lat\min por 40 min. 3. Desaceleraciones variables severas o repetidas. 4. Desaceleraciones tempranas severas. 5. Desaceleraciones prolongadas. 6. Desaceleraciones tardías (el patrón más ominoso es una curva de variabilidad menor y desaceleraciones pequeñas después de cada contracción). 7. Patrón sinusal. DESACELERACIONES VARIABLES SEVERAS Se recuerdan por la fórmula 60 x 60 x 60. 390 1. Duración del dip mayor que 60 seg. 2. Amplitud (distancia de la FCF basal al fondo del dip) mayor que 60 lat/min. 3. El fondo del dip está por debajo de 60 lat/min. Debe recordarse que algunos estados maternos o medicamentos administrados pueden provocar alteraciones de la frecuencia cardíaca fetal, sin estar alterado el estado del feto. DIAGNÓSTICO DIFERENCIAL DE LA TAQUICARDIA FETAL Inmadurez, temperatura materna superior a 37,5 ºC, taquisistolia uterina, medicamentos (atropina y betamiméticos), arritmias, hipertiroidismo e hipoxia fetal mínima. La taquicardia puede ser la manifestación precoz del sufrimiento fetal, pero no constituye por sí misma una indicación de intervención. La bradicardia fetal, por el contrario, con excepción del bloqueo cardíaco fetal o en gestaciones prolongadas acompañadas de buena variabilidad, es causa de indicación de intervención. DIAGNÓSTICO DIFERENCIAL DE LA VARIABILIDAD DISMINUIDA Hipoxia precoz, medicamentos (sedantes, narcóticos, barbitúricos, anéstesicos y sulfato de magnesio), inmadurez, sueño fetal fisiológico, taquisistolia prolongada, anomalías cardíacas o del sistema nervioso central, arritmias u otras. En casos en que se sospeche sufrimiento fetal se recomienda la monitorización electrónica durante 30 min cada 2 ó 3 h de ser posible, o en intervalos más cercanos de considerarse necesario. TRATAMIENTO Es difícil predecir la mortalidad perinatal cuando aparecen los signos de sufrimiento fetal, ya que no se conoce la capacidad real de un feto para soportar la acidosis. Lo ideal es el tratamiento profilático mediante un adecuado control prenatal, buena asistencia del trabajo de parto y evaluación de los factores de riesgo perinatal, aunque estas medidas no siempre logran evitarlo. Cuando el sufrimiento fetal se hace manifiesto, hay dos formas importantes de actuar: 1. Tratar el feto. 2. Extraerlo para tratarlo como recién nacido. 391 Para el tratamiento del feto es necesario establecer las causas que están produciendo la hipoxia intrauterina: 1. Si la causa es reversible (causas maternas, como hipotensión arterial o efecto Poseiro): a) Corregir la causa adecuadamente . b) Reanimación fetal intraútero. c) Una vez recuperado el feto, se puede continuar el trabajo de parto bajo estrecha vigilancia fetal. 2. Si la causa es irreversible (fetal, placentaria y cordón): a) Reanimación fetal intraútero. b) Terminación inmediata del parto por la vía más rápida y menos agresiva para el feto. En algunos casos (como en el abruptio placentae) no es recomendable la demora en la extracción para la reanimación intrauterina, pues ésta no será exitosa. La reanimación fetal tiene como objetivo mejorar los intercambios feto maternos, para ello se deben adoptar sucesivamente las medidas siguientes: 1. Colocación de la paciente en decúbito lateral izquierdo o derecho. 2. Administración de oxígeno a la madre a razón de 3 L/min, lo cual produce un aumento de la presión parcial de este gas en los tejidos fetales. 3. Disminuir la contractilidad uterina: a) Suprimir goteo de oxitocina en casos en que se estuviera utilizando. b) Uso de betamiméticos: - Dextrosa al 5 % en agua, 500 mL + fenoterol (0,5 mg) 1 ampolleta comenzando con 1 ìg/min (20 gotas/min). Duplicar la dosis sin pasar de 4 ìg/min y siempre que el pulso materno se mantenga por debajo de los 120 lat/min. 4. Corregir hipotensión materna si la hubiera. 5. Vigilancia permanente de la frecuencia cardíaca fetal durante la recuperación, preferiblemente bajo monitoreo electrónico (generalmente el feto recupera su homeostasis a los 30 min de iniciada la uteroinhibición). 6. Extracción del feto una vez recuperado. Se debe utilizar la vía más rápida posible. 7. Debe recordarse que no es aconsejable realizar maniobras precipitadas para terminar con rapidez el parto por la vía vaginal, pues éstas pueden agravar el estado de hipoxia y de acidosis fetales, además de producir en la madre laceraciones del canal del parto de consecuencias impredecibles. Antes de realizar una cesárea por sufrimiento fetal agudo, debemos estar seguros de que la reanimación fetal ha sido efectiva y descartar la posibilidad de una muerte fetal intraparto. 392 64 PROLAPSO DEL CORDÓN CONCEPTOS Es un accidente del embarazo y del parto en el cual el cordón umbilical se encuentra en la pelvis de la madre, a un lado o por debajo de la presentación. Pueden distinguirse 4 grados de prolapso del cordón: Primer grado. El cordón ha descendido por el lado de la presentación, pero no es asequible al tacto (laterocidencia). Segundo grado. El cordón desciende hasta el anillo cervical, ya que se palpa, pero no sale a la vagina. Cuando las membranas ovulares están intactas se llama procúbito del cordón y si están rotas, procidencia. Tercer grado. Al romperse las membranas ovulares, el cordón aparece en la vagina. Cuarto grado. El cordón sale de la vagina al exterior (atraviesa el anillo vulvar). La causa más común es una falta de adaptación entre la parte presentada y las paredes de la pelvis, con un cordón suficientemente largo, lo cual permite que esté nadando en el líquido amniótico, tienda a caer por su mayor densidad, y se insinúe entre la presentación y la pared pelvianas. FACTORES PREDISPONENTES 1. Situaciones y presentaciones anormales (tranversa y pelviana). 2. Parto pretérmino. 3. Embarazo múltiple. 4. Polihidramnios. 5. Desproporción cefalopélvica. 6. Placenta previa. 7. Cordón umbilical anormalmente largo. 8. Rotura prematura de las membranas. 9. Amniotomía hecha con mala técnica o por una mala indicación. 10. Intento de versión externa intraparto. 393 DIAGNÓSTICO Debe sospecharse cuando exista un sufrimiento fetal intenso y se encuentre a la auscultación un soplo funicular a nivel del estrecho superior, o cuando la frecuencia cardíaca fetal (FCF) se altera en presencia de una compresión uterina normal. A veces, la hipoxia fetal induce una violenta actividad del feto reconocible por la madre y el médico. Por lo general, es un hallazgo de la exploración vaginal que permite hacer el diagnóstico de certeza al palparse en el cuello un cuerpo cordiforme y pulsátil. En la procidencia, los dedos pueden tocar directamente en un asa del cordón en la vagina. Excepcionalmente, podrá verse cuando sobresale por la vulva. La monitorización electrónica continua de la FCF, que presenta una curva de desaceleraciones variables, aceleraciones lambda, así como patrones de sufrimiento fetal agudo, es subjetiva de la compresión del cordón. PROFILAXIS 1. No hacer amniotomía en las presentaciones anormales o altas. Cuando se estime que es necesario hacerla en alguna de estas eventualidades, se tomarán precauciones especiales, como son: fijar la cabeza por el abdomen y hacer la amniotomía pequeña, sin desgarrar las membranas, para permitir la salida del líquido de modo lento y gradual; extrayendo los dedos con que se está haciendo la maniobra, después que la presentación ocupe el estrecho superior. 2. Vigilancia estricta de la FCF intraparto o interpretación adecuada de la monitorización fetal electrónica. TRATAMIENTO 1. En el procúbito (membranas amnióticas íntegras), puede intentarse lareducción si se coloca a la paciente en: a) Posición genupectoral. b) Posición de Tremdelenburg. c) Posición de Sims. Si no hubiera salón de operaciones, será trasladada a un centro quirúrgico. Es aconsejable el uso de tocolíticos. También, en estos casos, se puede llenar la vejiga con 500 mL de suero fisiológico, medida que ayudaría al desplazamiento de la presentación. 2. En la procidencia con feto vivo (membranas rotas), el tratamiento es quirúrgico, por lo que la paciente será trasladada si no se dispone de medios 394 adecuados para la intervención. Excepcionalmente, en la presentación cefálica con dilatación completa y la cabeza por debajo de un tercer plano, puede hacerse una aplicación instrumental; en la presentación pelviana con dilatación completa y nalgas encajadas puede hacerse una extracción pelviana, la cual se iniciará cuando el feto presente alteraciones de la FC. Tanto el traslado a un centro quirúrgico como al salón de operaciones del propio hospital, se realizarán lo más urgente posible. MEDIDAS ANTE EL PROLAPSO DEL CORDÓN 1. Si el cordón está en la vagina, se introducirán los dedos índice y medio, para evitar que la presentación comprima el cordón prolapsado. 2. Si el cordón ha salido de la vagina y está latiendo, se envolverá en compresas con suero tibio. 3. Si existen dificultades en el transporte, puede intentarse la reposición manual del cordón hasta la vagina, envolviéndolo en una compresa húmeda. 4. Se recomienda el empleo de tocolíticos por la vía endovenosa, una vez realizado el diagnóstico, así como el uso de oxigenoterapia materna. MEDIDAS IMPORTANTES EN EL MOMENTO DE LA CESÁREA 1. Inmediatamente antes del inicio de la operación, es necesario comprobar los latidos cardíacos del feto, para evitar someter a la madre al riesgo innecesario de la cesárea. 2. Evitar que el asa del cordón que ha descendido a la vagina sea extraído a través del útero durante la intervenciòn. Para ello, mientras es extraído el feto, el ayudante que tenía su mano impidiendo la compresión del cordón cogerá el asa procidente y esperará a que el cirujano ponga una pinza a 4 cm de la inserción abdominal y otra junto a la inserción placentaria. El cirujano corta el cordón entre ambas pinzas, junto a ellas, mientras el ayudante que tiene su mano en la vagina hace tracción o extrae todo el cordón hacia el exterior, para evitar que ascienda a la zona quirúrgica. En estos casos, se recomienda el uso de antimicrobianos. PROCIDENCIAS CON FETO MUERTO Cuando el feto está muerto no es necesario la intervención quirúrgica, salvo que exista otra indicación para ello. Se deja evolucionar el parto espontáneamente. 395 65 INDUCCIÓN DEL PARTO CONCEPTOS La inducción del parto consiste en desencadenar sus fenómenos fisiológicos después de las 20 sem de gestación, para tratar de reproducir lo más fielmente posible su mecanismo normal y espontáneo. Las inducciones deben ser limitadas a las ordenadas por indicación médica: por causa materna o fetal. No deben hacerse por complacencia o conveniencia profesional. Nos referimos aquí al parto electivo realizado sin indicación precisa al término de la gestación y que ha llegado a constituir una práctica habitual y cotidiana en algunos lugares. La decisión de inducción deberá surgir en nuestro medio de la discusión colectiva perinatológica en sala, salvo en los casos de urgencia. INDICACIONES MÁS FRECUENTES Podemos agruparlas según la causa: 1. Afecciones propias del embarazo: a) Enfermedad hipertensiva del embarazo. b) Abruptio placentae con feto muerto. c) Polihidramnios intenso. d) Retardo del crecimiento intrauterino severo o en embarazo a término. e) Líquido meconial sin alteraciones de la frecuencia cardíaca fetal. f) Oligohidramnios. 2. Enfermedades asociadas con el embarazo: a) Hipertensión arterial descompensada. b) Enfermedad renal con repercusión materna. c) Diabetes mellitus descompensada o en embarazo a término. 3. Otras causas: a) Rotura prematura de las membranas ovulares. b) Muerte habitual del feto antes del término. c) Retención intrauterina del feto muerto. d) Malformaciones fetales incompatibles con la vida. e) Embarazo prolongado. 396 CONTRAINDICACIONES ABSOLUTAS 1. 2. 3. 4. 5. 6. Enfermedad cardíaca materna (clases funcionales III y IV). Hipoxia fetal (perfil biofísico de 4). Desproporción fetopélvica. Cesáreas anteriores. Miomectomias con suturas extensas de la pared uterina. Presentaciones de vértice móviles y desviadas, o presentaciones anormales (cara, frente y hombro). 7. Tumores previos. RELATIVAS 1. 2. 3. 4. 5. 6. 7. Presentación pelviana. Gran multiparidad. Operaciones vaginales y cervicales anteriores. Otras cicatrices uterinas. Algunas infecciones cervicovaginales. Placenta previa. Sobredistensión uterina. EVALUACIÓN Y PRONÓSTICO DE LA INDUCCIÓN Siempre es conveniente realizar una evaluación previa. Son factores de pronóstico favorable: 1. La proximidad del término de la gestación con feto de tamaño normal (sin desproporción). 2. La existencia de partos fisiológicos anteriores. 3. El descenso de la presentación en la pelvis materna (vértice fijo o encajado). 4. La madurez del cuello (índice de Bishop > 7 puntos). ÍNDICE DE BISHOP MODIFICADO Cuello uterino Longitud 0 1 2 > 2 cm 1-2 cm < 1 cm 397 0 1 2 Consistencia Dura Media Blanda Permeabilidad Cerrado Dilatado 1-2 cm Dilatado > 2 cm Posición Muy posterior Posterior Central Presentación Grado de descenso Alta y móvil Insinuada Encajada Nota. Puntaje 6: pronóstico desfavorable. Puntaje 7: pronóstico favorable. MÉTODOS DE INDUCCIÓN Existen diversos métodos: enemas, colocación de sondas, laminarias, despegamiento de las membranas ovulares, prostaglandinas, rotura artificial de las membranas ovulares, acupuntura y otros. El método más extendido es el farmacológico, fundamentado en el efecto oxitócico de diferentes medicamentos. La oxitocina sintética y las prostaglandinas son las que mejor reproducen la contractilidad uterina del parto normal. Se pueden utilizar por diferentes vías. La oxitocina, que es la más empleada en nuestro medio, se recomienda sólo en venoclisis continua. TÉCNICA DE LA VENOCLISIS DE OXITOCINA De ser posible y no existir una urgencia, la inducción debe comenzarse en las primeras horas de la mañana. Previamente a ésta, se indicarán: 1. Laxante o enema evacuante la noche anterior. 2. Examen obstétrico. Se realizará antes de la instalación de la venoclisis. Servirá para valorar posteriormente el progreso de la inducción. 3. Instalación de la venoclisis. Se colocará una aguja o catéter en una vena de la flexura del codo, del tercio medio del antebrazo o del dorso de la mano. RIESGOS DE LA OXITOCINA 1. El exceso de oxitocina puede producir una polisistolia que lleve a la hipoxia fetal y/o a la rotura uterina. Sólo se concibe la inducción para ser seguida por un personal calificado, dedicado únicamente a su control. Se debe 398 disponer de cardiotocógrafo y de bomba de infusión. De no existir, el control será clínico y muy riguroso. 2. Se debe cuidar la posición en que se coloca a la gestante (evitar el decúbitosupino) y controlar los signos vitales cada 20 min hasta que se establezca el goteo necesario para lograr la dinámica adecuada. Forma de administrar la oxitocina Por vía endovenosa. Comenzar con 0,5 mU/min; si no hay respuesta, duplicar la dosis cada 30 ó 45 min hasta alcanzar una dinámica uterina efectiva (de 3 a 4 contracciones de 40 s de duración en 10 min y que el útero se relaje adecuadamente entre ellas). No utilizar dosis de oxitocina superiores a 15 mU/min, salvo en los casos excepcionales y muy bien valorados. Las concentraciones de oxitocina mayores de 5 U en 500 mL de dextrosa al 5 % en agua, sólo pueden emplearse en casos muy bien valorados, donde no se deseen administrar dosis altas de líquidos y con un seguimiento estricto. Observar cada 15 min la frecuencia cardíaca fetal y la dinámica uterina, hasta que éstas sean adecuadas. Durante el trancurso de la inducción puede aparecer una respuesta uterina excesiva y un aumento del tono. Si se suspende la venoclisis el efecto debe desaparecer en unos minutos, pues la concentración de oxitocina en la sangre disminuye rápidamente. Si la actividad contráctil espontánea ulterior corresponde a la de un parto normal, se puede suspender definitivamente, o ser nuevamente utilizada en cualquier momento si esta actividad volviera a decaer. La venoclisis de oxitocina se debe mantener durante el alumbramiento, y después de éste se puede aumentar el goteo para favorecer la hemostasia. Se debe tratar que el parto se produzca en el tiempo adecuado, de acuerdo con las particularidades de la paciente. Se empleará la dilución de oxitocina necesaria para obtener contracciones sin aportar exceso de líquido, lo que pudiera ser contraproducente, incluso para el propio mecanismo del trabajo de parto. Si después de un período largo de inducción, de ± 16 h no se ha producido la dilatación y no hay alteraciones maternofetales, se puede dejar descansar a la paciente unas horas para continuar después la inducción. INDUCCIÓN FALLIDA Toda paciente en inducción con dinámica útil debe ser valorada clínicamente cada 4 ó 6 h, y se decidirá la periodicidad del tacto vaginal. En cada valoración se observará la necesidad de terminar la inducción en depen- 399 dencia del estado maternofetal. Se debe buscar que el parto se produzca antes de las 24 a 36 h de iniciada la inducción; siempre que sea posible se hará la valoración con el jefe de servicio para dar por fallida una inducción. PRONÓSTICO Los fracasos de la inducción oscilan entre el 5 y el 15 %, y serán mayores cuanto más prematura sea la inducción y más inmaduro esté el cuello. También dependen de la mayor o menor perfección de la técnica empleada. MADURACIÓN DEL CUELLO UTERINO El factor más importante en los resultados de la inducción del parto es el grado previo de madurez cervical. Cuando la inducción se realiza con un cuello muy inmaduro, sin las modificaciones cervicales del preparto (borramiento, centralización, reblandecimiento y dilatación insuficiente), será necesario inducirlas previamente para lograr la maduración del cuello uterino. Con este objetivo y el subsiguiente acortamiento de la inducción se puede administrar localmente prostaglandina E2. Su acción principal es modificar el colágeno cervical, aunque puede provocar contractilidad uterina. Las prostaglandinas se emplean, generalmente, de dos formas: endocervical y vaginal. Para la primera se utiliza una dosis de 0,4 mg de prostaglandina E2 en 5 mL de gel que se aplica con una sonda. Es la forma de utilización más común.En la aplicación vaginal, se coloca un óvulo de 3 mg en el fondo de saco vaginal posterior. Se puede repetir si luego de 6 h no se comprueban modificaciones de la madurez cervical. Debe evitarse su uso conjunto con la oxitocina, ya que se pueden producir contracciones uterinas de intensidad excesiva capaces de causar la dilatación brusca del cuello o la rotura del útero, y el sufrimiento fetal. COMPLICACIONES Y PELIGROS DE LA INDUCCIÓN Podrán evitarse siempre que haya una adecuada vigilancia de la inducción. Los más importantes dependen de la sobreestimulación uterina. Los principales son: 1. 2. 3. 4. Crisis emocional (temor y ansiedad) Hipertonía. Rotura uterina. Abruptio placentae. 400 5. Desgarros del cuello uterino. 6. Sufrimiento fetal agudo. 7. Parto precipitado. 8. Traumatismos del feto. 9. Prolapso del cordón. 10. Infecciones intraparto y puerperal. 11. Embolismo de líquido amniótico 12. Hipofibrinogenemia. 13. Hemorragia en el alumbramiento y con el posalumbramiento. 14. Muerte fetal o materna. 401 66 EMBOLISMO DE LÍQUIDO AMNIÓTICO CONCEPTOS Es un accidente súbito que aparece durante el parto o inmediatamiente después de éste, ocasionado por la penetración más o menos brusca de líquido amniótico y de los elementos que tiene en suspensión, en el torrente sanguíneo materno. También puede aparecer durante la cesárea o la rotura uterina. Tiene una incidencia media de 1 x 30 000 partos. Es un accidente raro, pero contribuye a la mortalidad materna de forma significativa. La tasa de mortalidad es mayor del 80 %, cerca de la mitad muere rápidamente y la mitad de las que sobreviven a la lesión inicial fallecen en pocas horas. En las pacientes que han sufrido embolismo amniótico se han encontrado las características clínicas siguientes: 1. Edad entre 32 y 34 años. 2. Dos o más partos. 3. Embarazos a término o postérmino. 4. Trabajo de parto prolongado o laborioso, o bien rápido, tumultuoso, con polisistolia uterina espontánea o por estimulación excesiva con agentes oxitócidos. 5. Hipertensión intraovular (hidramnios, hipertonía y otras). 6. Rotura prematura de las membranas ovulares. 7. Meconio, sangre o detritos en el líquido amniótico. 8. Macrosomía fetal. 9. Rotura uterina. 10. Abruptio placentae. 11. Cesárea cuando hay hipertensión intraovular. 12. Muerte fetal intrauterina. DIAGNÓSTICO El cuadro clínico es variable, según la cantidad de líquido amniótico y la brusquedad con que éste haya pasado al torrente circulatorio materno. Cuando ocurre en una paciente con anestesia general, los síntomas pueden enmascararse notablemente. El diagnóstico se sospecha por el cuadro clínico, al aparecer en pacientes supuestamente sanas. En dependencia del volumen de líquido que pase y de la respuesta particular del organismo, se presentan 2 cuadros clínicos fundamentales: 402 1. Predominio cardiovascular: a) Disnea intensa. b) Dolor precordial. c) Tos seca. d) Cianosis marcada. e) Ansiedad creciente. f) Colapso cardiovascular (Shock desproporcionado con la hemorragia). g) Convulsiones. h) Paro cardíaco. 2. Predominio hemorrágico: a) Hemorragia incohercible posalumbramiento, resistente a los procedimientos usuales. b) Coagulopatías. Ambos cuadros pueden estar precedidos por escalofríos, tos, sudoresis, intranquilidad, erección del pelo cutáneo, cefalea y vómitos. Generalmente aparece primero el cuadro con predominio cardiovascular con síntomas y signos de un edema pulmonar agudo, marcada disnea y cianosis intensa. El pulso se hace taquicárdico, débil y después imperceptible, se aprecian hipotensión arterial y estado de shock desproporcionado, estertores crepitantes en «marea montante» y ritmo cardíaco de «galope». En ocasiones, presenta convulsiones y paro cardíaco. Las pacientes que sobreviven a la etapa cardiovascular sufren hemorragias por hipotonía y sangran profusamente después de la extracción fetal (segunda etapa). Desarrollan una diátesis hemorrágica por coagulación intravascular diseminada(CID), desencadenada por la acción tromboplástica del líquido amniótico. DIAGNÓSTICO DE CERTEZA Para confirmar el diagnóstico de embolismo de líquido amniótico se exige la demostración en la necropsia, de células escamosas fetales y mucina en las arterias pulmonares, lo que requiere el empleo de tinciones especiales de las làminas histológicas o de manera indirecta el hallazgo de elementos semejantes en el corazón derecho o en la arteria pulmonar, en una muestra obtenida por medio de un catéter de Swan-Gantz. Otros diagnósticos serán: 1. Electrocardiograma. Evidencias de insuficiencia cardíaca derecha y/o bloqueo completo de la rama derecha. 2. Determinación de las presiones venosa y pulmonar. 403 3. Radiografía de tórax. Puede aparecer una infiltración bilateral en forma de moteado. 4. Perfil de la coagulación cada 2 ó 4 h. Normal al inicio; evidencia de CID más tarde. Disminución de plaquetas y fibrinógeno, y aparición de la degradación de este último. DIAGNÓSTICO DIFERENCIAL Al hacerse el diagnóstico diferencial deben excluirse la rotura uterina, la inversión uterina, la embolia pulmonar, el infarto del miocardio y los accidentes cerebrovasculares. TRATAMIENTO Es necesario la colaboración del intensivista, el anestesiólogo y el hematólogo. Se deben iniciar rápidamente de manera enérgica las medidas de reanimación. Éstas son: 1. Reposo. Posición semisentada lo más verticalmente posible. 2. Oxígeno a presión positiva por intubación endotraqueal. 3. Canalizar 1 ó 2 venas. 4. Hidrocortisona: 1 ó 2 g por la vía endovenosa. 5. Vigilancia de signos vitales de manera constante. 6. Restricción vascular periódica por torniquetes en las extremidades, para evitar la sobrecarga ventricular derecha de la insuficiencia cardiopulmonar. 7. Estudio gasométrico. Cáteter de Swan-Gantz o presiòn venosa central (PVC). 8. Furosemida: 80 a 120 mg por la vía endovenosa. Valorar dosis de seguimiento cada 4 h, según la diuresis. 9. Aminofilina: 500 mg por la vía endovenosa directa, disueltos en 20 mL de dextrosa hipertónica. 10. Isuprel: 1 mg en 500 mL de dextrosa al 5 % en agua y controlar el goteo según la respuesta clínica. 11. Meperidina: 100 mg por vía intramuscular. 12. Digitalización rápida (Cedilanid: 0,8 mg de inicio y de 0,2 a 0,4 mg cada 4 h. Dosis total: 1,6 mg). 13. Atropina 0,4 mg para evitar los reflejos cardíacos depresivos. 14. Sonda vesical permanente. La paciente puede requerir sangre, pero se debe controlar la administración de líquidos por medio de la presión venosa central (PVC) o un catéter de Zwan-Gantz. 404 Se debe proceder a la evacuación uterina lo antes posible. Si el útero ha sido evacuado, además de las medidas comunes, se podrá ordenar: 1. Ergonovina: de 0,4 a 0,8 mg por la vía endovenosa cada 2 ó 4 h. 2. Remplazar las pérdidas de volumen. 3. Si se desarrolla CID, se debe realizar el tratamiento de ésta. Generalmente estará indicada la heparina: de 10 000 a 20 000 U (125-250 mg) como dosis inicial y continuar con 5 000 U cada 6 h. 4. Cuando la paciente rebasa el estado de CID, deberá prepararse para combatir la insuficiencia renal que pudiera haberse establecido. La aparición de trastornos de la coagulación puede ocasionar sangramientos importantes que requieran la realización de una histerectomía con ligadura de las arterias hipogástricas (ver capítulos del 78 al 82). 405 67 PARTO PRETÉRMINO CONCEPTOS La Organización Mundial de la Salud (OMS) sugirió primero y acordó después (Bristol, 1972 ) que el término «parto prematuro» no debería ser empleado y recomendó la designación de «parto pretérmino» entendiendo como tal el que se produce antes de la semana 37 de la gestación (menos de 259 días a partir del primer día de la última menstruación). Igualmente, se aconseja que todos los niños que pesen al nacer menos de 2 500 g se denominen como «recién nacidos de bajo peso» o de «bajo peso al nacer». En estos últimos, habrá unos «pretérminos» y otros «a término». Adoptamos como límite inferior del parto pretérmino la semana 20 de la gestación, y se considera como no viable todo recién nacido antes de esa época. El parto pretérmino constituye, entre nosotros, el principal problema obstétrico actual, pues aunque se presenta entre el 8 y el 9 % de los nacimientos está relacionado con más del 75 % de la mortalidad perinatal. Por otro lado, a pesar de los avances de la Perinatología, continúan presentes las interrogantes sobre el futuro neuropsíquico de muchos niños nacidos pretérmino que sobrevivieron. Está, pues, plenamente justificado hacer todo lo posible porque desaparezcan la condiciones que predisponen al parto pretérmino e intentar la inhibición del trabajo de parto cuando sea razonable. De esto tener éxito o no estar indicado, se deben extremar los cuidados durante el parto para hacerlo lo menos traumático posible, y obtener un niño vivo y saludable con las mejores perspectivas de desarrollo, al ser sometido al cuidado correcto de neonatólogos experimentados. CAUSAS DE PARTO PRETÉRMINO Desde el punto de vista práctico, conviene dividir los partos pretérminos en 4 grupos que reúnan las principales condiciones maternas y fetales que predisponen a su ocurrencia. CONDICIONES O ENFERMEDADES DE LA MADRE O DEL FETO QUE SE ASOCIAN AL PARTO PRETÉRMINO 1. Enfermedad hipertensiva. 2. Abruptio placentae. 406 3. Placenta previa. 4. Anemia. 5. Polihidramnios. 6. Enfermedades virales y febriles. 7. Toxoplasmoxis. 8. Colestasis. 9. Hepatitis. 10. Sífilis. 11. Infecciones urinarias. 12. Leiomioma uterino. 13. Defectos estructurales del útero, congénitos o adquiridos. 14. Incompetencia cervical. 15. Diabetes mellitus. 16. Nefropatías. 17. Cardiopatías. 18. Enfermedad de la glándula tiroides. 19. Rotura prematura de las membranas ovulares. 20. Corioamnionitis. 21. Dispositivos intrauterinos. 22. Cirugías abdominales. PARTOS PRETÉRMINO ESPONTÁNEOS SIN CAUSA EVIDENTE En el 50 % de los casos no se conoce la causa del parto pretérmino, aunque en más de la mitad de éstos (cerca del 30 %) se supone que sea por una infección. Se encuentran presentes algunos factores, como: 1. Partos pretérmino espontáneos anteriores. 2. Primiparidad precoz. 3. Baja talla. 4. Malas condiciones socioeconómicas. 5. Hábito de fumar. 6. Períodos intergenésicos cortos. 7. Abortos espontáneos previos, sobre todo del segundo trimestre. 8. Abortos inducidos previos. PARTOS PRETÉRMINO ESPONTÁNEOS RELACIONADOS CON EL EMBARAZO MÚLTIPLE El embarazo gemelar es el responsable de más del 10 % de los nacidos pretérmino. 407 PARTOS PRETÉRMINO INDUCIDOS O PROGRAMADOS Se ha indicado la extracción fetal porque se considera que está en peligro la vida del feto, de la madre o de ambos. En algunas ocasiones puede ser de naturaleza yatrogénica, como puede ocurrir en cesáreas anteriores practicadas electivamente sin confirmación de la edad gestacional. RIESGO DE PARTO PRETÉRMINO Una vez identificadas en un embarazo las condiciones que pueden predisponer al parto pretérmino, éste adquiere la categoría de embarazo de alto riesgo, y la atención obstétrica debe concentrarse en ese sentido. PROFILAXIS PRECONCEPCIONAL En relación con la profilaxis de la prematuridad, adquieren especial relieve los aspectos siguientes: 1. 2. 3. 4. Educación sexual (evitar el embarazo precoz). Disminuir, en lo posible, el aborto voluntario. Lucha contra el tabaquismo. Tratamiento de las infecciones cervicovaginales. TRATAMIENTO DE LA EMBARAZADA CON RIESGO DE PARTO PRETÉRMINO Se tendrán en cuenta las orientaciones siguientes: 1. Captación precoz y seguimiento en consultas adecuadas a cada edad gestacional. 2. Diagnóstico correcto del tiempo de gestación: anamnesis exhaustiva, examen clínico riguroso y uso de medios auxiliares si es preciso. 3. Dieta bien orientada y balanceada desde el primer trimestre de la gestación. 4. El reposo es muy importante en la mujer trabajadora; será valorado de acuerdo con el grado de riesgo y el trabajo que realice. Este principio rige para cualquier mujer que requiera mejorar el flujo sanguíneo uterino. 5. Determinación del peso ideal y tratar de alcanzarlo, sobre todo en las gestantes con menos de 100 lb. 408 6. Diagnóstico precoz y tratamiento con cerclaje de la incompetencia cervical. 7. Limitación de las relaciones sexuales. 8. Tratamiento de las infecciones de la vagina y del cuello uterino. 9. Proscripción de fumar. 10. Preparación psicoprofiláctica para el parto. 11. Criterio amplio de ingreso (en el domicilio o en el hogar materno) de las pacientes con alto riesgo de prematuridad. 12. En las consultas, a partir de la semana 28, reevaluar el riesgo de parto pretérmino. 13. Mantener actualizado al personal facultativo sobre causa, profilaxis y atención del parto pretérmino. 14. En el embarazo gemelar (ver capítulo 35). 15. Educación a las embarazadas sobre los cuidados en la gestación y la profilaxis del parto pretérmino durante sus visitas a la consulta prenatal, las efectuadas en el terreno, así como durante la estancia en el hospital o en el Hogar materno. La gestante con riesgo de parto pretérmino deberá ser instruida sobre cómo se inicia el trabajo de parto y la amenaza de parto pretérmino, el patrón contráctil normal y la alerta que significa la pérdida de líquido o sangre para poner en inmediatamente en práctica las medidas de tratamiento. DIAGNÓSTICO PRECOZ DE LA AMENAZA DE PARTO PRETÉRMINO Ante todo hay que tener presente los signos de alarma de amenaza de parto pretérmino: 1. 2. 3. 4. Alteraciones del patrón contráctil. Presencia de modificaciones cervicales en ausencia de contracciones. Rotura prematura de las membranas ovulares sin dinámica uterina. Modificaciones cervicales y rotura prematura de las membranas en presencia de contracciones. Para ello es necesario: 1. Determinar la edad del embarazo (que oscila entre 20 y 36 sem de amenorrea y debe correlacionarse con los signos que confirman la edad gestacional), el tamaño y la madurez del feto. 2. Analizar las contracciones uterinas. Valorar si son molestas o dolorosas y detectables por palpación o cardiotocografía externa. Su frecuencia será mayor que las aceptadas como normales para la edad gestacional: 409 Edad gestacional 26 27 28 29 30 31 32 33 34 35 36 Número de contracciones por hora 1 3 5 7 8 8 8 8 9 9 9 3. Conocer las modificaciones del cuello uterino con respecto al último examen (realizado idealmente por la misma persona), en lo que se refiere al borramiento, la dilatación y la posición del cuello, el apoyo de la presentación sobre éste y el estado de las membranas ovulares. Estas modificaciones deben rebasar los cambios fisiológicos correspondientes al tiempo transcurrido entre ambas exploraciones. El valor del examen pélvico para predecir el parto pretérmino es ampliamente discutido por diferentes autores, con resultados contradictorios. Si es posible introducir sin dificultad los dedos en los fondos de saco vaginales, es porque el segmento no está desarrollado; si lo está, se encontrará que el tercio superior de la vagina está ocupado por la presentación que distiende y adelgaza el segmento. El hallazgo de un segmento fino con un cuello corto y blando indica que las contracciones están modificando el cérvix y, por tanto, se debe valorar la terapéutica farmacológica. Tanto las modificaciones cervicales como las del segmento inferior tienen mayor valor en las gestantes con riesgo de parto pretérmino. Se debe evitar el tacto vaginal, y sobre todo introducir los dedos en el canal cervical, para no afectar la barrera que condiciona el tapón mucoso. Las características del cérvix entre las 20 y las 34 sem deben determinarse por ultrasonografía, pues no se debe introducir el dedo en el canal cervical. Nulíparas Posterior, cerrado, duro, con más de 2 cm de longitud. Multíparas Variados grados de borramiento y dilatación. Si la dilatación del orificio cervical interno (OCI) es de 2 a 3 cm a partir de las 28 sem hay 27 % de parto pretérmino. Si la dilatación del OCI es menor de 1 cm sólo el 2 % de los casos tendrá un parto pretérmino. El diagnóstico se hará por la aparición conjunta de estos síntomas y signos. 410 TRATAMIENTO 1. Si la paciente acude al consultorio médico de su área de salud y presenta signos de alarma de parto pretérmino, debe ser acompañada por su médico al hospital correspondiente. 2. En el hospital se ingresará en la sala de cuidados especiales perinatales donde se realizarán: a) Evaluación del patrón contráctil (durante 1 h). - Si no existen contracciones o patrón contráctil normal: reposo, observación y valoración de su traslado a la sala de gestantes o alta hospitalaria, previa coordinación con su área de salud. - Si presenta dinámica uterina: . Sedación. Sólo en aquellas mujeres que por sus características psíquicas la necesiten. . Expansión volumétrica: administración de una venoclisis con una solución electrolítica a razón de 120 mL/h (su efecto es disminuir la hormona antidiurética y la liberación de oxitocina), si el patrón contráctil es irregular. Si hay un patrón contráctil establecido,el goteo será de 160 mL/h. b) Complementarios: hemograma y eritrosedimentación, exudado vaginal con cultivo y urocultivo. c) Ultrasonografía: biometría fetal, perfil biofísico y características del cuello y segmento uterinos. Además se deben buscar: signos de insuficiencia placentaria, infección, madurez pulmonar y madurez placentaria, el tamaño fetal (si es de 2 sem por debajo de la edad gestacional descartar error de fecha) y la respuesta a la expansión de volumen plasmático. Si no cesan las contracciones irregulares, si tienden a regularizarse o si el patrón contráctil irregular se incrementa, se deben utilizar los tocolíticos. TOCOLÍTICOS Se conoce con el nombre genérico de tocolíticos a un grupo de fármacos, con diferentes mecanismos de acción, capaces de disminuir o detener la acción contráctil del músculo uterino. Su uso está indicado fundamentalmente cuando exista la decisión de detener un parto pretérmino. Los resultados del empleo de los tocolíticos son difíciles de evaluar porque: 1. Es impreciso el diagnóstico del parto pretérmino. 2. En muchas pacientes las contracciones uterinas (incluso regulares y moderadamente dolorosas) a veces cesan espontáneamente. 411 3. Un número indeterminado de pacientes con diagnóstico presuntivo de amenaza de parto prétermino responde favorablemente al tratamiento de reposo en cama, sedación discreta y evitación de exploraciones vaginales. 4. La hidratación rápida con solución de lactato de Ringer, puede detener las contracciones. Condiciones para el empleo de los tocolíticos 1. 2. 3. 4. 5. Feto aparentemente sano. Edad gestacional por debajo de 35 sem o peso fetal menor que 2 000 g. Membranas ovulares íntegras. Dilatación cervical de 4 cm o menos. Que no existan contraindicaciones. Indicaciones de los tocolíticos 1. Amenaza de parto pretérmino con patrón contráctil alterado. 2. Detener el trabajo de parto pretérmino con la finalidad de permitir la utilización de madurantes pulmonares. 3. Detener transitoriamente el trabajo de parto a término en algunos casos de sufrimiento fetal agudo (reanimación intraútero). 4. Tratamiento de ciertas alteraciones de la contractilidad uterina. Contraindicaciones de los tocolíticos Absolutas 1. Edad gestacional menor que 20 sem y mayor que 35 sem (excepto en el sufrimiento fetal para detener el trabajo de parto). 2. Dilatación de 5 cm o más. 3. Madurez pulmonar fetal conocida. 4. Hipertensión arterial grave. 5. Diabetes mellitus no controlada. 6. Crecimiento intrauterino retardado. 7. Hipotiroidismo no tratado. 8. Rotura prematura de las membranas ovulares con sospecha o evidencia de infección. 9. Óbito fetal. 10. Malformación fetal grave. 11. Hemorragia vaginal. 12. Desprendimiento prematuro de la placenta. 13. Enfermedades cardíacas severas. 14. Ritmos cardíacos maternos anormales. 412 Relativas 1. 2. 3. 4. 5. 6. 7. Polihidramnios. Rotura prematura de las membranas ovulares sin infección. Asma bronquial tratada con betamiméticos. Enfermedad renal severa. Infección grave de la madre u otras enfermedades médicas. Gestación múltiple. Leiomiomas uterinos. BETAADRENÉRGICOS Los agentes betaadrénergicos son los tocolíticos más empleados (terbutalina, ritodrine y otros). En Cuba, se han tenido mayores experiencias con el uso del fenoterol. Los tocolíticos no deben causar efectos secundarios graves. Deben detener el parto el tiempo suficiente para usar los glucocorticoides. Los agentes farmacológicos usados para inhibir las contracciones actúan de diferentes formas sobre la concentración de calcio intracelular en el miometrio. Así: 1. Promueven la extracción de calcio de la célula (betaadrenérgicos e indometacina). 2. Despolarizan el calcio (SO4Mg2). 3. Bloquean la entrada de calcio en las células y limitan la disponibilidad de calcio libre a las proteínas contráctiles de las células musculares lisas (bloqueadores del calcio). 4. Inhiben la ciclogenasa y, por tanto, las prostaglandinas (indometacina). 5. Se combinan con los receptores de la membrana celular y activan la adenilciclasa; la acumulación de adenosímmonofosfato (AMP) dentro de las células impide la fosforilación de la quinasa de miosina de cadena ligera, lo que favorece la prevención de la interacción de la actina con la miosina (betaagonistas). Modo de empleo del fenoterol en el tratamiento de ataque La vía de elección para el tratamiento de ataque es la endovenosa. Con ella pueden presentarse efectos colaterales de algún riesgo para la madre, como taquicardia severa e hipotensión, por lo que se recomienda mantener a la paciente bajo estricta vigilancia, en la sala de partos o en el servicio de cuidados especiales perinatales. 413 Se emplea la venoclisis por vía intravenosa continua (1-4 µg/min). Se prepara una solución con una ampolleta de fenoterol de 0,5 mg (500 µg) en 500 mL de glucosa al 5 % de manera que cada mililitro (20 gotas) contenga 1 µg de fenoterol. Se comienza la administración a razón de 1 µg/min (20 gotas/min) durante 20 min. Si al cabo de ellos no se ha conseguido la respuesta uteroinhibidora y no hay taquicardia materna superior a 120 lat/min, se aumenta la dosis a 2 µg/min (40 gotas/min). De nuevo se esperan otros 20 min, y si al cabo de ellos no ha habido respuesta, se aumenta a 4 µg/min (80 gotas/min) con el mismo control sobre la frecuencia cardíaca (FC) y la tensión arterial (TA). La dosis de 4 µg/min se considera una dosis alta, y pocas veces es necesario llegar a ella. Se debe buscar la dosis mínima necesaria para inhibir la contractilidad uterina, sin producir efectos cardiovasculares indeseables que pongan en peligro a la madre. Debe evitarse su uso en pacientes hipotensas. El tratamiento de ataque será suspendido si la contractilidad ha decrecido significativamente (menos de 3 contracciones por hora) durante un período de 4 h. También cuando la contractilidad uterina no disminuye después de 8 h de venoclisis, o si la dilatación progresa superando los 4 cm, en cuyo caso se seguirá el trabajo de parto (fracaso de la uteroinhibición). Si cesan las contracciones, se mantendrá la venoclisis en la dosis mínima por un período de 4 h. Medidas que deben tomarse durante la administración de los betaadrenérgicos 1. Control estricto de la TA, el pulso y la FC materna (no deben permitirse TA menor que 90/60 y pulso y FC mayor que 120 latidos/min). La FC materna debe tomarse cada 5 min en la primera hora; luego de la primera hora y cuando se establece un goteo regular, cada 15 min (hasta que se suspenda la administración de betaadrenérgicos). La TA debe controlarse cada 10 min en la primera media hora y después cada 30 min, mientras se emplee el medicamento. 2. Mantener conjuntamente una solución electrolítica para garantizar la expansión del plasma en respuesta a la vasodilatación. 3. Determinar el potasio sérico antes de indicar el tratamiento y cada 6 h. Mantener el potasio en valores mayores de 3 m Eq/L. Si el valor desciende, administrar de 40 a 80 mEq bien diluidos, por vía endovenosa. 4. Glicemia antes de iniciar el tratamiento y cada 6 h; los valores se deben mantener por debajo de 200 mg/dL. 5. Determinación de hemoglobina y hematócrito. Si existe anemia moderada o severa hay que, ya que disminuye la viscosidad de la sangre y puede contribuir a la falla cardíaca. También al retenerse agua y electrólitos se produce un descenso de la hemoglobina y el hematócrito, y de la viscosidad sanguínea. 414 La caída de estos valores durante el tratamiento puede indicar disminución del volumen plasmático, lo que puede provocar el edema pulmonar. El propranolol es el antídoto del fenoterol. Se empleará por la vía oral cuando la FC sobrepase los 120 lat/min y por la vía endovenosa cuando sobrepase los 140 lat/min. Dosis oral: 1 tableta de 40 mg. Dosis endovenosa: 1 ampolleta de 2 mg en venoclisis a regular goteo según FC, de ser posible bajo monitorización. TERBUTALINA Dosis: 5 mg en 500 mL de solución de Ringer lactato para lograr una con-centración de 0,01 mg/mL o lo que es igual, 10 µg/mL. Comenzar con 5 µg/min (30 mL/h) e incrementar la dosis en 5 µg (10 mL/h) cada 10 min si no se detienen las contracciones, hasta un máximo de 15 µg/min (90 mL/h). Si con esta dosis no desaparecen las contracciones, preparar la solución más concentrada (5 mg en 250 mL) para administrarla de igual forma hasta que: 1. Desaparezcan las contracciones. 2. Aparezcan signos de toxicidad. 3. Se lleguen a administrar 30 µg/min. Cuando se obtenga la dosis adecuada para detener las contracciones mantenerla por 12 h; entonces a los 15 min posteriores administrar 250 µg por vía subcutánea cada 4 h por 24 h. RITODRINE Dosis: 150 mg en 500 mL de solución de Ringer lactato (0,3 mg/mL o 300 µg/mL). Comenzar con 100 µg/min (20 mL/h) y aumentar cada 10 min la dosis en 50 µg/min (10 mL/h) hasta que: 1. Desaparezcan las contracciones. 2. Aparezcan signos de toxicidad. 3. Se alcancen dosis de 350 ìg/min (70 mL/h). Obtenida la dosis óptima, mantenerla por 12 h. Complicaciones de los betaadrenérgicos 1. Edema pulmonar. Más frecuente en gestantes con expansión grande de volumen plasmático (gemelar, líquidos abundantes por vía endovenosa, u otros). 415 2. Hiperglicemia, glucosuria y cetonuria. Por aumento de la glucogenólisis y por lipólisis acelerada. SULFATO DE MAGNESIO Dosis: 6g (60 mL al 10 %) en 100 mL de solución salina normal a pasarla en 30 min y continuar con 2 ó 3 g/h en las siguientes 24 h. No administrar el medicamento por más de este tiempo. Durante la administración de sulfato de magnesio es necesario vigilar: 1. Diuresis horaria (menor que 30 mL/h). 2. Presencia de reflejos osteotendinosos. 3. Frecuencia respiratoria (más de 14/min). Se emplea cuando hay contraindicación para el uso de los betaadrenérgicos, especialmente en diabéticas. No tiene efecto inotrópico, por lo que es útil en cardiópatas, pero debe usarse con cautela si existe enfermedad valvular, pues expande el volumen plasmático. Efectos secundarios - Depresión respiratoria y cardíaca. Edema pulmonar. Hipotermia. Intoxicación por exceso de magnesio. ANTICÁLCICOS En el tratamiento del parto pretérmino se ha comenzado a emplear especialmente la nifedipina, por su acción bloqueadora de los canales del calcio. Dosis: 30 mg de entrada seguidos, de 20 mg cada 8 h. Efectos secundarios 1. Enrojecimiento facial. 2. Cefalea. 3. Constipación. 4. Hipotensión arterial. 416 EMPLEO DE LOS GLUCOCORTICOIDES Como el mayor problema del neonato pretérmino es la inmadurez pulmonar, y estimular la maduración de estos órganos lleva algún tiempo, se debe administrar un inductor de la madurez pulmonar de forma simultánea con la uteroinhibición. Algunas de las interrogantes para su uso son: 1. Tiempo máximo requerido para lograr su efecto. 2. Duración de éste. 3. Efectividad. Los más utilizados son: 1. Betametazona: 8 mg cada 8 h hasta 24 mg en total, o 12 mg cada 12 h hasta 24 mg total. 2. Hidrocortisona: 500 mg en solución de dextrosa al 5 % en agua a pasar en 4 a 6 h. Se puede repetir a las 12 horas. 3. Dexametazona: 5 mg cada 12 h por la vía intramuscular o endovenosa (4 dosis). De no presentarse el parto y continuar el riesgo se debe repetir semanalmente la mitad de la dosis hasta que se presente el parto, desaparezcan los signos o se alcance la semana 34. MEDICACIÓN COMPLEMENTARIA Simultáneamente con el empleo de los betamiméticos, puede utilizarse en algunos casos un tocolítico de acción inhibidora de la síntesis y liberación de las prostaglandinas como la indometacina en forma de supositorios de 100 mg cada 12 h ó 1 tableta de 25 mg cada 8 h durante 2 ó 3 días. Recordar que puede ser causa del cierre prematuro del conducto arterioso fetal. CONDICIONES PARA SU USO 1. Amenaza de parto pretérmino en etapas iniciales. 2. Membranas íntegras. 3. Edad gestacional de 30 a 31 sem. 4. Duración por no más de 3 días. 417 OTRAS MEDIDAS 1. Reposo, que debe ser absoluto y de preferencia en decúbito lateral izquierdo. 2. Signos vitales (la frecuencia de toma estará en dependencia de la medicación que se administre y el estado de la paciente). 3. Medir la diuresis. 4. Administración adecuada de líquidos. De detenerse el parto pretérmino, la gestante quedará hospitalizada en la sala de cuidados perinatales por 72 h, y se realizará perfil biofísico diario y cardiotocografía cada 8 h. De no aparecer signos de trabajo de parto pretérmino, se trasladará a otra sala. Si a pesar de la tocolisis y el reposo reaparecieran los signos de trabajo de parto, se hubiera completado el tiempo requerido para el efecto de loscorticoides y el peso del feto fuera mayor que 1 500 g se dejará evolucionar el trabajo de parto. De no cumplirse estos requisitos, se repetirá el tratamiento con tocolíticos. Siempre que la gestante presente leucorrea, se debe administrar tratamiento con antibióticos (sistémicos o locales), de acuerdo con las características de la secreción o el resultado del exudado vaginal. ATENCIÓN DEL PARTO PRETÉRMINO La gestante en trabajo de parto pretérmino acudirá o será remitida para su parto a un servicio obstétrico siempre que sea posible con atención de recién nacidos pretérmino. El traslado de estos niños, después del nacimiento, es peligroso. Los riesgos de hipoxia, infección y traumas acechan y obligan a extremar los cuidados en la asistencia del parto pretérmino. Se aconseja seguir la conducta siguiente: AL INGRESO 1. Valoración clínica de la gestante, extremando los cuidados durante el reconocimiento vaginal (aseo vulvar, guantes y lubricante estériles). Precisar con detalle: Presentación (son frecuentes las presentaciones anormales), foco fetal y dinámica uterina. 2. Enema evacuante, si la dilatación es menor que 4 cm, se tendrá en cuenta la actividad uterina. 418 EN LA SALA DE TRABAJO DE PARTO 1. En la elección del modo de parto se tendrá en cuenta: edad gestacional, viabilidad, presentación y peso del producto. 2. Decidida la vía transpelviana, se procederá de la manera siguiente: a) Adopción de la posición horizontal de la embarazada, preferentemente en decúbito lateral izquierdo b) Dinámica uterina. Determinar su frecuencia cada 30 min; no se permitirá que sea mayor de 4 contracciones en 10 min. c) Auscultación cardíaca fetal cada 30 min en periodos de 15 s durante 4 min. d) Cardiotocografía (donde sea posible) e) Tacto vaginal. Debe ser realizado cada 3 a 6 h, salvo que haya necesidad de efectuarlo antes. Deben extremarse todas las medidas de aseo vulvar. f) Membranas ovulares. Se debe respetar su integridad hasta el inicio del período expulsivo. g) Medicamentos: - Analgésicos o anestésicos. No se recomienda su uso durante el trabajo del parto. - Oxitocina. Debe evitarse su empleo. Se recomienda su empleo sólo cuando exista una indicación precisa. EN EL SALÓN DE PARTO 1. Selección de un salón de partos exclusivo para el parto pretérmino (donde sea posible). 2. Conducción precoz de la paciente a la mesa de parto (7 y 8 cm de dilatación). Evitar el parto en la cama o camilla. 3. Aseptización de la vulva, el perineo y la raíz de los muslos. 4. Paños y medias estériles. 5. Preparación previa de la bandeja de recepción y la incubadora para el traslado del recién nacido. 6. Supresión del aire acondicionado o tener paños previamente calentados. 7. Presencia del neonatólogo desde antes del nacimiento; si es posible también del anestesiólogo. 8. Cateterismo vesical. 9. Episiotomía amplia previa anestesia local. No hacerla hasta que la presentación inicie la distensión del perineo. 10. Fórceps o espátulas, si el periodo expulsivo no progresa normalmente. Se proscribe el empleo de la ventosa obstétrica y del fórceps profiláctico. 419 11. No suspender al recién nacido con la cabeza hacia abajo, colocarlo en decúbito lateral. 12. Aspiración inmediata de secreciones, mucos y sangre de la boca y nasofaringe, mediante una sonda o pera de goma, preferiblemente antes del primer llanto. 13. No pinzar el cordón umbilical hasta que cese de latir. 14. El alumbramiento se aborda siguiendo la conducta aconsejada para el parto a término. PARTO PRETÉRMINO CON PRESENTACIONES ANORMALES 1. Respecto a la pelviana, seguir la conducta pautada para esa presentación. 2. En el segundo feto de embarazo gemelar: a) Recordar la frecuencia con que se presentan la hipodinámica uterina durante el período expulsivo del segundo feto; está justificado el empleo de oxitocina. b) Si se encuentra en situación transversa, proceder según las indicaciones realizadas para el embarazo gemelar (ver el capítulo 35). 3. Con feto único en situación transversa. De acuerdo con las posibilidades de supervivencia del feto pretérmino, se realizará la cesárea abdominal. 420 68 REANIMACIÓN DEL RECIÉN NACIDO EN EL SALÓN DE PARTOS CONCEPTOS El propósito de este capítulo es profundizar en las medidas terapéuticas que deben ser realizadas por el equipo de atención durante el trabajo de parto y parto para mejorar el estado del recién nacido deprimido. Sólo se insistirá en que la reanimación fetal intrauterina debe producir mejores resultados que la reanimación de ese mismo feto fuera del útero, por lo que aquélla es esencial para el tratamiento integral de la asfixia perinatal. A pesar de las advertencias en contra expresadas por la propia Virginia Apgar, en la mayoría de los textos de Pediatría y Neonatología se explica la reanimación del recién nacido deprimido, diferenciando las medidas terapéuticas según la puntuación de Apgar al minuto de vida. Aquí se explicará la reanimación, tomando como guía el método divulgado por la Asociación Americana de Pediatría. REANIMACIÓN Los pasos iniciales de la reanimación coinciden con los cuidados generales aplicables a todo recién nacido. Se debe tener en cuenta que la reanimación comienza inmediatamente que el niño nace y se detecta que está deprimido. No hay que esperar al minuto de vida para iniciarla. PASOS INICIALES 1. 2. 3. 4. Colocarlo bajo una fuente de calor radiante. Posición en decúbito supino con el cuello ligeramente heperextendido. Estimulación y secado del paciente con un paño tibio. Aspiración breve de secreciones faríngeas. Idealmente, se debe tratar de que los pasos iniciales no se extiendan más allá de los 30 seg de vida, incluido el tiempo que se demora el recién nacido no vigoroso en ser colocado en la cuna de reanimación. Cuando el recién nacido está vigoroso no es necesario tanta premura. 421 ESQUEMA DE EVALUACIÓN-ACCIÓN-REEVALUACIÓN El reanimador debe estar atento a 3 signos fundamentales que lo guiarán en su proceder. 1. Frecuencia cardíaca (FC). Se debe determinar si es lenta (aproximadamente inferior a 100 latidos/min) o si es rápida (más de 100 latidos/min). Se deben auscultar siempre ambos hemitórax para no pasar por alto el desplazamiento de los ruidos cardíacos que acompañan a la hernia diafragmática izquierda. 2. Esfuerzos respiratorios. Hay que comprobar si están presentes o no y si son aparentemente eficaces o no. En los prematuros extremos pueden estar presentes, pero ser débiles; mientras que en los pacientes con alteraciones pulmonares (aspiración de meconio o hipoplasia pulmonar) pueden ser vigorosos, pero disneicos e inefectivos. 3. Coloración. Se observará sobre todo la coloración central (labios y lengua) para evaluar el estado de la oxigenación. La palidez cutánea se debe más a vasoconstricción que a anemia. La cianosis central se observa sobre todo en los casos de hipoxemia en los que no existe todavía una acidosis importante (depresión por drogas, problemas cardiopulmonares, afecciones neurológicas no asociados con una asfixia presente en el momento del parto u otros. El reanimador entrenado observará, también, otros signos físicos que pueden dar una idea de la respuesta que tendrá el paciente a las maniobras de reanimación. Por ejemplo, si se observan algunos movimientos de músculos voluntarios (especialmente faciales), se puede presumir que la respuesta a la reanimación será más rápida; si la pupila está dilatada, probablemente la respuesta a la reanimación será más lenta. Si la FC y el esfuerzo respiratorio son normales, pero la coloración es cianótica, se administrará oxígeno adicional al paciente. La mayoría de las veces la coloración se normaliza rápidamete. Si esto no sucede, habrá que estudiar la causa de la cianosis mantenida. Si la FC es baja (menos de 100 latidos/min) parezca aceptable el esfuerzorespiratorio o no, o si el esfuerzo respiratorio es débil o ausente, se iniciará ventilación con presión positiva intermitente mediante bolsa y máscara. Se exceptúan aquellos casos en los cuales existe una indicación de intubación inmediata (ver más adelante). La ventilación con bolsa y máscara se dará con FiO2 al 100 %. Actualmente, se recomienda que la primera insuflación se realice de forma lenta hasta llegar a una presión de 30 mbar y se mantenga durante 2 seg. Esto se hace con el objetivo de lograr el establecimiento de una capacidad residual funcional adecuada. Después se continuará ventilando con una frecuencia aproximada de 40 veces/min y una presión de 20 a 25 mbar durante 15 a 20 seg, y a continuación se reevalúa al paciente. 422 Si la FC es mayor de 100 latidos/min y existen esfuerzos respiratorios vigorosos, se descontinúa el apoyo ventilatorio y se mantiene la observación de la coloración del paciente (procediendo de la forma antes indicada, si es necesario). Si la FC y la coloración han ido mejorando, pero no se establece respiración espontánea adecuada, se considerará que el tratamiento impuesto está siendo beneficioso y se continuará con él hasta que se reestablezca la respiración del paciente. Si éste se mantiene sin esfuerzos respiratorios efectivos, a pesar de un estado circulatorio y una oxigenación adecuadas, se deberá realizar intubación electiva con el propósito de continuar con el apoyo ventilatorio todo el tiempo que sea necesario. Si la FC se mantiene baja y sin tendencia a mejorar, después de 15 a 20 seg de ventilación con bolsa y máscara, se considerará que ésta ha fracasado y se procederá a realizar intubación endotraqueal para continuar la ventilación por esta vía. Además, en este momento se iniciará masaje cardíaco externo. El masaje cardíaco externo se aplica entre 100 y 120 veces por minuto; se alternarán 3 compresiones por cada insuflación pulmonar. Si después de 30 seg de masaje cardíaco y ventilación con bolsa no mejora la FC será necesario el apoyo medicamentoso. El primer medicamento que se administra, en estos casos, es la epinefrina diluida al 1 x 10 000 a razón de 0,1 a 0,3 mL/kg de peso a través del tubo endotraqueal. Si después de su administración no mejora la FC, se aplicará una segunda dosis. En los casos en que hay paro cardíaco, se deberá administrar por la vía intracardíaca. Cuando ha sido necesario aplicar masaje cardíaco externo para mejorar la frecuencia contráctil de este órgano se sospechará que la bradicardia no ha sido mantenida por un mecanismo reflejo, sino por depresión directa del miocardio, y en consecuencia deben haber hipotensión arterial y una acidosis metabólica severa. Tanto en estos casos como en aquéllos en los que ha sido necesario administrar adrenalina, se considerará la utilización de bicarbonato de sodio al 4 % por la vía endovenosa a razón de 1 a 2 mL/kg/ dosis, lentamente. En los casos en que la FC mejora con ventilación adecuada del paciente (la bradicardia debe haber sido refleja), se administrará bicarbonato de sodio sólo después de obtener el estado de gases sanguíneo. Si ha existido una pérdida de sangre bien documentada, se podrán emplear expansores plasmáticos (sangre, plasma, albúmina o solución fisiológica) a razón de 5 a 10 mL/kg/dosis a pasar entre 5 y 10 min. Después se reevalúa al paciente y se repetirán las dosis que sean necesarias para lograr una estabilización circulatoria (se usará sangre preferiblemente). En los casos en los que la depresión del recién nacido se deba a la administración de opiáceos a la madre (morfina y meperidina), se deberá administrar a aquél naloxona a razón de 0,2 mg/kg/dosis. 423 INDICACIONES DE LA INTUBACIÓN ENDOTRAQUEAL De una forma resumida existen 4 indicaciones básicas de intubación endotraqueal en los recién nacidos deprimidos. Dos de ellas serían urgentes e inmediatas, o sea el paciente debe ser intubado antes de iniciar apoyo ventilatorio (la ventilación con máscara no se aplica). En otra situación, la indicación es urgente y mediata, y finalmente existe una indicación electiva. Indicaciones urgentes e inmediatas 1. Presencia de hernia diafragmática. 2. Líquido amniótico meconial espeso (se realizará aspiración endotraqueal, antes de ventilar). Indicación urgente y mediata Fracaso de la ventilación con máscara. Indicación electiva Necesidad de mantener ventilación prolongada. Criterio de asfixia perinatal Según el Comité de Medicina Materna y Fetal y el Comité del feto y el recién nacido de los Estados Unidos de Norteamérica, para que exista asfixia perinatal tienen que existir los 4 criterios siguientes: 1. Acidemia metabólica marcada (pH menor que 7) mixta en sangre arterial o capilar en las dos primeras horas de vida. 2. Apgar < 3 por más de 5 min. 3. Secuelas neurológicas inmediatas: hipotonía, convulsiones, coma y encefalopatía hipóxica isquémica (EHI). 4. Evidencia de falla multiorgánica en el período neonatal inmediato. Puntaje para determinar morbilidad posasfixia 0 1 2 3 Apgar 5 min >6 5-6 3-4 0-2 EB mEq/L 0 -10 -10 -14 -15 -19 -20 FCF en las últimas 2h Normal Desaceleraciones severa, variable, o tardía Bradicardia severa Desaceleración variable Nota: total > 6 = morbilidad severa. 424 69 ALUMBRAMIENTO Y POSALUMBRAMIENTO PATOLÓGICOS L as anomalías de los períodos III y IV del parto están dominadas por 4 grandes cuadros clínicos, de los cuales 2 son muy frecuentes: la retención de la placenta y de las membranas, y la hemorragia del alumbramiento y del posalumbramiento; y dos son raras: el hematoma vaginovulvoperineal y la inversión uterina puerperal. RETENCIÓN DE LA PLACENTA Y LAS MEMBRANAS CONCEPTOS Se admite que hay retención total de la placenta , cuando 30 min después de la salida del feto ésta no se ha expulsado todavía. Sus causas más frecuentes son: la insuficiencia de las contracciones (atonía o inercia), los espasmos (anillos de constricción) y las adherencias anormales (acretismos de diferente extensión: focal, parcial o total, y de diferente variedad: placenta acreta, increta y percreta). DIAGNÓSTICO Hablamos de retención parcial de la placenta, cuando al realizar el examen de los anejos se sospecha y/o comprueba la falta de un fragmento de ésta. Clínicamente, una hemorragia lenta pero continua, que no responde a los oxitócicos, sugiere la presencia de productos retenidos. Decimos que hay retención total o parcial de las membranas cuando se deduce esta situación por el examen de los anejos ovulares, al haber salido en el primer caso la placenta decoronada y en el segundo, con una cantidad mayor o menor de membranas. CAUSAS Las causas más frecuentes de la retención de las membranas y de fragmentos de la placenta son: las maniobras intempestivas en el alumbramiento, la expresión violenta del útero, la tracción del cordón y el alumbramiento manual incompleto. La retención de parte de las membranas es frecuente, aun en el parto espontáneo. 425 TRATAMIENTO EN LA RETENCIÓN TOTAL DE LA PLACENTA, CON SANGRAMIENTO Se realizarán sucesivamente: 1. 2. 3. 4. Estímulo de las contracciones uterinas a través de la pared abdominal. Aplicación de oxitocina. Expresión uterina cuidadosa. Alumbramiento artificial manual teniendo en cuenta los cuidados de asepsia que exige esta maniobra. Se llevará a cabo bajo anestesia, siempre que sea posible. Generalmente es fácil, pero a veces ofrece dificultades por anillos de constricción (engatillamiento placentario) o por adherencias anormales, y hasta puede llegar a ser imposible por no encontrar plano de despegamiento de la placenta (acretismo placentario), en cuyo caso el único tratamiento será la histerectomía total, sin intentar procedimientos manuales o instrumentales para desprenderla, que sólo consiguen resultados catastróficos. EN LA RETENCIÓN PARCIAL DE LA PLACENTA Sospechada o confirmada, no importa el tamaño del resto placentario retenido ni el hecho de existir sangramiento o no; siempre se realizará la revisión manual de la cavidad uterina, para extraerlo. Si fuera necesario, se hará después el legrado instrumental, preferiblemente con una cureta grande de bordes romos (cureta de Pinard). EN LA RETENCIÓN TOTAL O PARCIAL DE LAS MEMBRANAS OVULARES Debe realizarse, también, la revisión de la cavidad uterina para extraer las membranas retenidas. HEMORRAGIAS DEL ALUMBRAMIENTO Y DEL POSALUMBRAMIENTO (PERÍODOS IIIY IV) CONCEPTOS De manera general se incluyen aquí las pérdidas de sangre que después del parto alcancen 500 mL o más. Sería mejor referir la pérdida de sangre al peso corporal y considerar la hermorragia como anormal cuando rebase el 1 % del peso corporal expresado en gramos, ejemplo: Peso 60 kg = 600 mL. 426 La hemorragia que se produce después de las primeras 24 h se denomina tardía. Sus causas más frecuentes son: 1. Atonía uterina 2. Retención total o parcial de la placenta. 3. Laceraciones del canal genital. DIAGNÓSTICO Se realiza por los síntomas y la exploración. Los síntomas dependen del volumen de sangre perdida y de la rapidez de la pérdida, así como del estado previo de la paciente. Es necesario recordar algunas características de la hemorragia posparto: 1. No es una hemorragia copiosa y súbita, sino escasa, lenta y continua; un escurrimiento constante, gota a gota, pero que en 1 ó 2 h puede llegar a un volumen sorprendente. 2. También tiene un carácter engañoso, porque antes de llegar a ser copiosa, el pulso y la presión sanguínea pueden presentar sólo alteraciones moderadas. 3. A veces, si no se palpa el fondo uterino o el examen se realiza por un ayudante inexperto, la sangre no sale por la vagina, sino que se acumula dentro del útero y éste llega a contener un volumen considerable. La historia del parto puede proporcionar datos para el diagnóstico diferencial entre la hemorragia por atonía y la causada por desgarros. La persistencia de la hemorragia, a pesar de la contracción firme del útero, así como el color rojo vivo de la sangre sugieren un desgarro. La causa probable es la atonía, cuando el útero es voluminoso y blando. Para la confirmación del diagnóstico es indispensable la inspección minuciosa del cuello y de las paredes vaginales. La hemorragia posparto inmediata rara vez se debe a la retención de fragmentos placentarios. TRATAMIENTO Profilaxis 1. Durante el embarazo: a) Atención prenatal, según lo establecido. b) Administración de hierro profiláctico o terapéutico. 427 2. Durante el trabajo de parto, se deben tener presentes las circunstancias que predisponen a la hemorragia («candidatas a sangrar»): a) Gran multiparidad. b) Útero distendido (embarazo gemelar, polihidramnios, macrofeto). c) Parto lento, prolongado, especialmente con agotamiento de la parturienta. d) Parto rápido. e) Maniobras e instrumentaciones o obstétricas. f) Parto con anestesia general. g) Salida brusca del feto. h) Uso incorrecto de venoclisis de oxitocina. i) Atención especial en los casos de: - Placenta previa. - Desprendimiento prematuro de la placenta normalmente insertada. Para todos estos casos en los que el riesgo de hemorragia está elevado, será aconsejable tener colocado un trocar o una aguja gruesa en una vena, para mantenerla permeabilizada con antelación. Valorar, al terminar el parto, el uso de oxitócicos. Toda pérdida anormal de sangre implica la reposición inmediata de líquidos no se permitirá en ningún momento que el déficit sanguíneo exceda de 1 000 mL sin su restitución rápida (ver capítulo 80). Tratamiento obstétrico 1. Si la hemorragia se produce antes de la salida de la placenta deberá hacerse: a) Masaje ligero del útero (estimulación de las contracciones uterinas a través de la pared abdominal). b) Inyección de oxitocina: venoclisis: 10 U en 500 mL de soluciones electrolíticas (10 a 20 gotas/min). Si la hemorragia cesa, esperamos el desarrollo natural del alumbramiento. Si la hemorragia continúa, realizaremos la comprobación de los signos de desprendimiento placentario: - Si son positivos: expresión simple. - Si son negativos: . Maniobra de Credé . Extracción manual de la placenta, seguida de inyección de oxitócicos y revisión del resto del canal del parto. 2. Si la hemorragia se produce después de la salida de la placenta, se hará sucesivamente: a) Estimulación externa del útero. b) Aplicación de oxitócicos. 428 c) Revisión de la cavidad uterina y de todo el canal genital, pero insistiendo en el segmento inferior, para reparar inmediatamente las heridas. 3. Si la pérdida persiste, se recurrirá a: a) Comprensión de la aorta abdominal. b) Comprensión del útero: - Maniobra del puño-vagina. - Maniobra de Dickinson. - Otras. En medios sin posibilidades de cirugía abdominal mientras se prepara el traslado se hará taponamiento intrauterino y compresión abdominal con esculteto o similar, para evitar la elevación del útero. Cuando no se puede lograr el control de la hemorragia, a pesar de las medidas aplicadas, puede intentarse: 1. Ligadura de las arterias uterinas. 2. Ligadura de las arterias hipogástricas. 3. Histerectomía. En los casos en que el sangramiento se deba a un trastorno de la hemostasia, se tratará éste, y si se realiza histerectomía deben ligarse las arterias hipogástricas. HEMATOMA VAGINOVULVOPERINEAL CONCEPTOS Es una colección de sangre en los tejidos perivaginales o vulvoperineales por la ruptura de un vaso sanguíneo. Se produce durante el parto o en las primeras horas del puerperio. También puede ocasionarlo un trauma. Las modificaciones hísticas del estado grávido puerperal (vascularización e inhibición intensa) faborecen la formación de estos hematomas. TRATAMIENTO 1. Si el hematoma se forma durante el parto, se realizará incisión de los planos superficiales y ligadura de los vasos. Es muy poco frecuente. 2. Si se produce en un perineo saturado, se retiran los puntos superficiales, se evacua el hematoma y se ligan los vasos. Si no es posible se realizará un taponamiento compresivo, para lo que puede usarse alguna sustancia hemostáticasobre el fondo de la herida. 429 INVERSIÓN UTERINA PUERPERAL CONCEPTOS Es cuando, en el momento del alumbramiento, el útero se invierte como lo hace un dedo de guante. Habitualmente, comienza por el fondo, que se hernia hacia la cavidad uterina (inversión parcial); puede seguir su prolapso a través del resto de la cavidad uterina y del cuello dilatado, hacia la vagina, o fuera de ésta, (inversión total). Un útero atónico puede invertirse por contracciones focales del cuerpo y relajación de las porciones bajas o por brusca contracción de los músculos abdominales y diafragmáticos, pero con mayor frecuencia la inversión se produce por errores en la asistencia del alumbramiento (tracciones del cordón, expresión violenta del útero, desprendimiento y extracción de una placenta adherente). Su profilaxis es el respeto estricto a las reglas de atención del alumbramiento. DIAGNÓSTICO Si la la inversión es total el diagnóstico puede hacerse al ver la salida de una gran masa por la vagina, acompañada de mucho sangrado. Si es parcial es más y puede haber dolor pélvico, sensación de llenura que es extiende hacia la vejiga, signos de shock y hemorragia variable. Con la palpación abdominal y el examen bimanual, se establecerá el diagnóstico positivo. Explorando el abdomen, se encuentra que el cuerpo del útero no está en su lugar (hay allí una depresión) y en la vagina se palpa una masa voluminosa redondeada. TRATAMIENTO 1. Si se diagnostica inmediatamente después que se produce: a) Se intentará la reposición manual bajo anestesia, tratando simultáneamente el shock y la hemorragia. b) Si ésta fracasa se realizará la reposición quirúrgica por vía abdominal. 2. Si han transcurrido varias horas, la reposición manual es difícil; casi siempre hay que recurrir a la vía abdominal. Para remitir el caso, se debe envolver el útero en compresas estériles. 3. La histerectomía estará indicada en grandes multíparas, placenta acreta y en casos infectados o muy contaminados. 430