Manifestaciones extraintestinales de la enfermedad inflamatoria
Anuncio

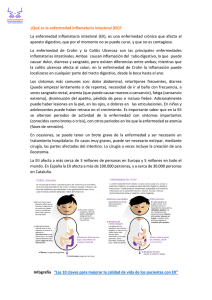
Documento descargado de http://www.elsevier.es el 21/11/2016. Copia para uso personal, se prohíbe la transmisión de este documento por cualquier medio o formato. EDITORIALES Manifestaciones extraintestinales de la enfermedad inflamatoria intestinal. Conocerlas para aliviarlas 109.556 Antonio López San Román Unidad de Enfermedad Inflamatoria Intestinal. Servicio de Gastroenterología. Hospital Ramón y Cajal. Madrid. España. La enfermedad inflamatoria intestinal (EII), denominación que agrupa principalmente a la enfermedad de Crohn y a la colitis ulcerosa (CU), es una entidad cuya incidencia va en alza1. En el cuidado de estos pacientes nos vemos implicados profesionales de diversos ámbitos: facultativos de atención primaria y diversos especialistas médicos (principalmente gastroenterólogos) y quirúrgicos. Muchas de las personas con EII nos transmiten en consulta su ansiedad ante el encuentro con profesionales de buena disposición, pero que no se consideran completamente capacitados para tomar, en un momento concreto, decisiones diagnósticas o (sobre todo) terapéuticas. En el reciente Libro Blanco sobre Enfermedad Inflamatoria Intestinal, promovido en España por el Grupo Español de Trabajo en Enfermedad de Crohn y la Colitis Ulcerosa (GETECCU) y la Asociación de Pacientes con Crohn y Colitis Ulcerosa (ACCU-España)2, los pacientes consultados expresaron de manera muy concreta su preocupación en este aspecto. Por ello, resulta especialmente interesante y oportuna la publicación, en una revista prestigiosa que sobrepasa el ámbito de la gastroenterología, de un artículo como el que Mendoza et al3 nos ofrecen en este número de MEDICINA CLÍNICA. Uno de los grupos nacionales con más experiencia y actividad en la atención a personas con EII ha examinado de manera cuidadosa la presentación de manifestaciones extraintestinales (MEI) de la EII. Destaquemos algunos de sus hallazgos. En primer lugar, la frecuencia de MEI por ellos comunicada (46,6%) es considerablemente más alta que la referida en las series clásicas4 y que la obtenida en otras consultas del mismo medio, como la nuestra (17,2%, datos no publicados). Es seguro que esta alta prevalencia es efecto de la búsqueda prospectiva del problema en una vigilancia longitudinal, y mayor que la obtenida en un estudio transversal o por la manifestación espontánea por parte del paciente. Pero, por ello mismo, nos acerca más a la realidad. Como no podía ser de otra manera, en una entidad en que la activación del sistema inflamatorio es tan prominente, la EII desborda el intestino en sus manifestaciones con tanta frecuencia que el cuidado de estas MEI es frecuentemente protagonista de la atención a estas personas. En segundo lugar, es oportuno hacer mención de un factor a veces mal conocido en los pacientes con EII: la alta prevalencia de fenómenos tromboembólicos, que, según la experiencia de Mendoza et al3, es aún mayor en personas con CU. Se acepta hoy día que dichos fenómenos son frecuenCorrespondencia: Dr. A. López San Román. Unidad de Enfermedad Inflamatoria Intestinal. Servicio de Gastroenterología. Hospital Ramón y Cajal. Ctra. de Colmenar Viejo, km 9.100. 28034 Madrid. España. Correo electrónico: alopezs@meditex.es Recibido el 11-5-2005; aceptado para su publicación el 13-5-2005. 25 tes en pacientes con EII activa y, de hecho, son la tercera causa de muerte en este grupo5,6. Esto nos sorprenderá menos si consideramos que se trata de pacientes encamados, desnutridos, debilitados, asténicos y que suelen verse sometidos a procedimientos invasivos como colocación de catéteres centrales. Reconocer la EII en brote grave como una situación en la que se debe prevenir activamente la aparición de fenómenos tromboembólicos resulta a veces difícil, sobre todo al atender a pacientes que presentan manifestaciones hemorrágicas. Pero sin duda debemos insistir en ello, ya que con una adecuada actitud profiláctica estaremos en disposición de evitar consecuencias desgraciadas. Otro aspecto que incide de manera importante en la atención a estos pacientes es la presencia y gravedad de las manifestaciones osteoarticulares7. Desde la sistematización de Orchard et al8, dividimos dichas manifestaciones no sólo en axiales y periféricas, sino además en tipo 1 (de predominio periférico, asimétricas, de grandes articulaciones, con buena respuesta al tratamiento de base de la EII) y tipo 2 (axiales o de pequeñas articulaciones, de curso independiente). De nuevo, en la experiencia de Mendoza et al3, estas alteraciones son más frecuentes en la CU. Algunos de los casos, en especial de artropatía tipo 2, no responden al tratamiento de base y requieren el empleo de fármacos antiinflamatorios no esteroideos. La creencia general de que éstos pueden precipitar brotes de EII ha sido rebatida recientemente por estudios bien diseñados9,10. Probablemente debamos emplear los antiinflamatorios no esteroideos más de lo que lo hacemos hasta ahora, a dosis justas y no más tiempo del preciso. Por otra parte, la sulfasalazina, últimamente relegada quizá de manera excesiva por la mesalazina, puede ser útil en pacientes en los que las artralgias sean especialmente difíciles de manejar. La presentación de osteoporosis en personas con EII no es una auténtica MEI, pero requiere una atención especial, dadas la importancia potencial de sus consecuencias y la existencia de medios eficaces de tratamiento11. En cuanto a las manifestaciones oftalmológicas12, nunca se insistirá lo suficiente en que el ojo rojo es en el paciente con EII, quizá más que en el resto de las personas, una situación que debe valorarse con cuidado. La asociación de pérdida de visión induce a pensar en la presencia de una uveítis (entidad presente en el 1,41% de la serie de Mendoza et al3, entidad que puede asociarse potencialmente a lesiones oculares irreversibles de no recibir tratamiento adecuado. Las lesiones cutáneas no suelen adoptar protagonismo en la EII, dada la buena respuesta al tratamiento de base. La excepción es el pioderma gangrenoso, que puede ser de evolución tórpida y cuya curación va asociada a cicatriz permanente, a veces desfigurativa. Los nuevos tratamientos biológicos son útiles en el manejo de esta grave complicación13. Med Clin (Barc). 2005;125(8):295-6 295 Documento descargado de http://www.elsevier.es el 21/11/2016. Copia para uso personal, se prohíbe la transmisión de este documento por cualquier medio o formato. LÓPEZ SAN ROMÁN A. MANIFESTACIONES EXTRAINTESTINALES DE LA ENFERMEDAD INFLAMATORIA INTESTINAL. CONOCERLAS PARA ALIVIARLAS Finalmente, aunque sabemos que la EII en actividad se asocia a alteración transitoria de las pruebas hepáticas, este hecho debe diferenciarse de las auténticas MEI hepatobiliares. La colangitis esclerosante continúa siendo una entidad de especial mal pronóstico, y su detección temprana permite establecer estrategias terapéuticas adecuadas14,15. En definitiva, como no podía ser de otra manera, en la identificación y cuidado de las MEI de la EII se puede ver implicado antes o después cualquier profesional sanitario. La revisión de Mendoza et al3 hace aún más patente esto, y sirve de muy oportuno recordatorio de la existencia de un problema que, si bien no es el más típico que afecta a estos pacientes, sí requiere la toma de decisiones de tratamiento y afecta potencialmente a la calidad de vida de personas con EII. REFERENCIAS BIBLIOGRÁFICAS 1. Pajares JM, Gisbert JP. Epidemiología de la enfermedad inflamatoria intestinal en España. Una revisión sistemática. Rev Esp Enferm Dig. 2001;93:9-20. 2. Costes sociales y económicos de la enfermedad inflamatoria intestinal. Colitis ulcerosa y enfermedad de Crohn. Madrid: Nexus; 2005. Disponible en: http://www.faes.es/homepage_intro.html 3. Mendoza JL, Taxonera C, Lana R, Alba C, Izquierdo S, Díaz-Rubio M. Manifestaciones extraintestinales de la enfermedad inflamatoria intestinal: diferencias entre la enfermedad de Crohn y la colitis ulcerosa. Med Clin (Barc). 2005;125:297-300. 296 Med Clin (Barc). 2005;125(8):295-6 4. López San Román A. Manifestaciones extraintestinales en la enfermedad inflamatoria intestinal. En: Gassull MA, Gomollón F, Obrador A, Hinojosa J, editores. Enfermedad inflamatoria intestinal. 2.a ed. Majadahonda: Ergón; 2002. 5. Miehsler W, Reinisch W, Valic E, Osterode W, Tillinger W, Feidituschlager T, et al. Is inflammatory bowel disease an independent and disease specific risk factor for thromboembolism? Gut. 2004;53:542-8. 6. Solem CA, Loftus EV, Tremaine WJ, Sandborn WJ. Venous thromboembolism in inflammatory bowel disease. Am J Gastroenterol. 2004;99:97101. 7. Paredes JM, Barrachina MM, Román J, Moreno-Osset E. Patología articular en la enfermedad inflamatoria intestinal. Gastroenterol Hepatol. 2005;28:240-9. 8. Orchard TR, Wordsworth BP, Jewell DP. Peripheral arthropathies in inflammatory bowel disease: their articular distribution and natural history. Gut. 1998;42:387-91. 9. Forrest K, Symmons D, Foster P. Systematic review: is ingestion of paracetamol or non-steroidal anti-inflammatory drugs associated with exacerbations of inflammatory bowel disease? Aliment Pharmacol Ther. 2004; 20:1035-43. 10. Bonner GF, Fakhri A, Vennamaneni SR. A long-term cohort study of nonsteroidal anti-inflammatory drug use and disease activity in outpatients with inflammatory bowel disease. Inflamm Bowel Dis. 2004; 10:751-7. 11. Bernstein CN, Leslie WD, Leboff MS. AGA technical review on osteoporosis in gastrointestinal diseases. Gastroenterology. 2003;124:795-841. 12. Mintz R, Feller ER, Bahr RL, Shah SA. Ocular manifestations of inflammatory bowel disease. Inflamm Bowel Dis. 2004;10:135-9. 13. López San Román A, Bermejo F, Aldanondo I, Carrera E, Boixeda D, Muñoz Zato E. Pioderma gangrenoso asociado a colitis ulcerosa: respuesta a infliximab. Rev Esp Enferm Dig. 2004;96:420-2. 14. Talwalkar JA, Lindor KD. Primary sclerosing cholangitis. Inflamm Bowel Dis. 2005;11:62-72. 15. Cullen SN, Chapman RW. Review article: current management of primary sclerosing cholangitis. Aliment Pharmacol Ther. 2005;21:933-48. 26