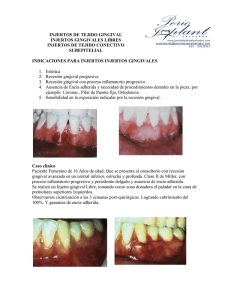
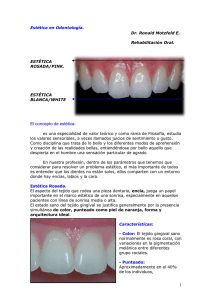
Problemas_Mucogingivales_1_periofdoncia
Anuncio

Problemas Mucogingivales * Guillermo Rubio. ** Maria Victoria Martín ** Orlando Martínez * Docente **Alumnos I. Complejo Mucogingival (1) La encía es la porción de la mucosa alveolar que cubre los procesos alveolares y las porciones cervicales de los dientes. La mucosa oral se puede dividir en a) mucosa masticatoria que incluye la encía y el recubrimiento del paladar duro, b) mucosa especializada que cubre el dorso de la lengua y c) la parte restante llamada mucosa de revestimiento. La encía se limita de la siguiente manera: la encía se extiende desde el margen gingival, en su parte coronal hasta la línea mucogingival en su parte apical. En el paladar no existe línea mucogingival ya que todo este se halla cubierto por mucosa masticatoria. La encía a su vez, se divide en encía libre y en encía adherida o insertada. La primera va desde el margen gingival hasta un punto correspondiente a la proyección del fondo del surco gingival. De este punto hacia apical encontramos la segunda, que corresponde a la encía adherida (si la hay). La encía queratinizada seria la suma entre el margen gingival y la encía adherida. El ancho de la encía queratinizada varía no solo de individuo a individuo, sino también entre zonas de una misma dentición. Bowers Sugiere que esta varía desde uno a nueve milímetros[2]. Usualmente, La porción vestibular de la encía queratinizada es mas ancha en el área de los incisivos superiores e inferiores, y mas delgada en el área de los caninos y primeros premolares inferiores. La porción lingual de la encía del maxilar inferior muestra su mayor anchura en el área de los premolares y molares. Los incisivos exhiben en su porción lingual la parte mas angosta de toda la encía queratinizada. En el maxilar, la encía vestibular es por lo general de 0.5 - 1 milímetros mas ancha que en la mandibular. La encía adherida esta firmemente insertada al periostio subyacente y al cemento mediante fibras conectivas y es, por lo tanto, comparativamente inmóvil en relación con la mucosa alveolar que continua apicalmente a partir de la línea mucogingival. La mucosa alveolar es roja, más oscura que dicha encía, esta localizada apical a la línea mucogingival y esta unida laxamente al periostio subyacente, donde se vuelve móvil. El aspecto de la encía es mate u opaco, y en algunos casos (40% de los adultos) presenta lo que se ha llamado aspecto de “cáscara de naranja” o punteado gingival. En cuanto a la consistencia, la encía debe ser firme y resilente, o sea que debe recuperar rápidamente su forma original al palparla con un instrumento romo; debe estar adaptada a los tejidos subyacentes, a excepción del margen gingival que es móvil aunque deba estar adaptado al diente. El margen gingival es festoneado, tiene forma de filo de cuchillo contra el diente pero redondeado, y sigue la línea amelocementaria de los dientes. La forma de la encía interdental o papila interdental esta determinada por las relaciones de contacto entre los dientes, el ancho de las superficies interdentales y el curso de la línea amelocementaria. En los dientes anteriores tiene forma de pirámide, mientras que en la región de molares las papilas son más aplanadas en dirección vestíbulolingual. Las papilas deben llenar el espacio interdental apical al área de contacto entre los dientes vecinos. Si existen diastemas entre los dientes, la papila será aplanada (como ocurre en los niños). Las papilas pueden ser afiladas, redondeadas, piramidales o aplanadas. El frenillo es un pliegue de la mucosa alveolar que contiene fibras de tejido conectivo, depósitos grasos, y distintas fibras musculares. Estas fibras musculares tienen su origen en el periostio que cubre los procesos alveolares. El frenillo crea un problema en la dentición solo cuando existe una insuficiente encía adherida que separe la inserción desde la encía libre, lo cual aumenta la tensión del tejido marginal Diferenciación de las membranas mucosas orales. Si el paciente es un niño o un adulto, se debe diferenciar muy bien entre los dos tipos de mucosas, ya sea la encía queratinizada o la mucosa alveolar. Quizás la manera mas comúnmente usada pero de técnica mas pobre es la manera visual. Existen otras maneras de diferenciar la encía queratinizada de la mucosa alveolar como lo son la técnica por medio de anestesia donde si se inyecta sobre el tejido queratinizado, este se va a blanquear mientras que si se inyecta en mucosa alveolar, la anestesia tratara de migrar a la línea mucogingival; y otra técnica es por medio de tinción con Schiller la cual va teñir solamente el tejido queratinizado mas no la mucosa alveolar. II. Definición y clasificación de los problemas Mucogingivales Las condiciones mucogingivales son todas aquellas desviaciones de las relaciones anatómicas normales entre el margen gingival y la unión mucogingival (MGJ) De Octubre 30 a Noviembre 2 de 1999, se llevo a cabo la feria Internacional para la clasificación de las enfermedades periodontales y condiciones[2], organizada por la American Academy of Periodontology donde clasificaron los problemas mucogingivales de la siguiente manera: A.Deformidades adquiridas o desarrolladas y condicionesB. Deformidades mucogingivales y condiciones alrededor de los dientes. 1. Recesiones Gingivales/tejidos blandos a. Superficies linguales o vestibulares. b. Interproximal (papilar) 2. Falta de encía queratinizada 3. Profundidad vestibular disminuida 4. Posición aberrante del frenillo/músculo 5. Excesos gingivales 1. Deficiencia de Reborde Horizontal y/o Vertical. 2. Ausencia de Tejido Queratinizado/Encía. 3. Agrandamiento de Tejido Blando/Gingival. 4. Posición aberrante del frenillo/músculo. 5. Profundidad vestibular disminuida. 6. Color Anormal. D. Deformidades mucogingivales y condiciones alrededor de implantes. B. Deformidades mucogingivales y condiciones alrededor de los dientes B.1. Recesiones Gingivales/tejidos blandos. La recesión es la exposición de la superficie radicular por la migración apical de la encía. Para entender el significado de recesión, debe distinguirse entre las posiciones real y aparente de la encía. La es el nivel de adherencia epitelial en el diente, mientras que la posición real posición aparente es el nivel del borde del margen gingival. Hay dos tipos de recesión: La posición real de la encía determina la gravedad de la recesión, mas la posición aparente no. visible la cual se observa en forma clínica, y oculta, cubierta por la encía y solo puede medirse al insertar una sonda hasta el nivel de la adherencia epitelial. La cantidad de recesión total es la suma de las dos[3]. Existen dos biotipos periodontales, uno grueso y plano que reacciona ante la inflamación y la injuria mediante la hiperplasia, y uno delgado y muy festoneado que trata de alejarse de la fuente de irritación desarrollando así recesiones del tejido marginal. Etiología de la recesión. La recesión aumenta con la edad; la incidencia varía de 8% en niños a 100% después de los 50 años, lo que lleva a pensar que la recesión es un proceso fisiológico que se relaciona con la vejez[4]. Parece ser que existen por lo menos tres tipos diferentes de recesiones del tejido marginal: a) Recesiones asociadas a factores mecánicos, predominantemente trauma por cepillado dental, b) recesiones asociadas con lesiones inflamatorias localizadas inducidas por placa, y c) recesiones asociadas a formas generalizadas de enfermedad periodontal destructiva. Tabla 1. Factores asociados con la etiología de las recesiones gingivales. Factores predisponentes: Banda de encía queratinizada estrecha Frenillos de inserción aberrante Factores desencadenantes: Traumatismo por cepillado Gingivitis y enfermedad periodontal Malposiciones dentarias Desarmonías dentoesqueléticas Traumatismo por maloclusión Iatrogenia Fenestraciones y dehiscencias alveolares La clasificación de las recesiones gingivales que actualmente se considera más válida es la de Miller (1985) que las clasificaba desde un punto de vista clínico en cuatro clases (tabla 2). Esta clasificación la realizaba atendiendo a la situación del margen más apical de la recesión respecto a la línea mucogingival y a la cantidad de tejido perdido (encía y hueso) en las zonas interproximales adyacentes a la recesión. Al mismo tiempo, pronosticaba el éxito terapéutico de cada clase, considerando un recubrimiento total en las clases I y II, un recubrimiento parcial de la raíz expuesta en las clases III y en la clase IV consideraba que no se podía realizar recubrimiento radicular, pero sí aumentar la banda de encía queratinizada[1]. Tabla 2: Clasificación de Miller de las recesiones gingivales (1985): Clase I Recesión gingival que no llega a la línea mucogingival sin pérdida Interproximal de tejidos duros o blandos Clase II Recesión gingival que llega o sobrepasa la línea mucogingival sin pérdida de tejidos duros o blandos interproximales Recesión gingival que se extiende o sobrepasa la línea mucogingival con pérdida de soporte interproximal apical a la Clase III línea amelocementaria pero coronal a la extensión más apical de la recesión o con malposición dentaria Recesión gingival que se extiende o sobrepasa la línea Clase IV mucogingival con pérdida de soporte interproximal que se extiende hasta el nivel más apical de la recesión Pronostico: -Bueno ® clase I y II. -Dudoso ® clase III (cobertura parcial). -Malo ® clase IV (no se obtiene cobertura) Relación de la recesión gingival y pérdida ósea con la profundidad de la bolsa. La formación de bolsas causa recesión gingival y denudación de la superficie radicular. Por lo general, pero no siempre, la gravedad de la recesión se relaciona con la profundidad de la bolsa. Esto se debe a que el grado de recesión depende de la localización de la base de la bolsa en la superficie radicular, mientras que la profundidad es la distancia entre la base de la bolsa y el borde de la encía. Las bolsas de la misma profundidad pueden vincularse con diferentes grados de recesión, y las bolsas de diferentes profundidades pueden presentarse con el mismo grado de recesión. La intensidad de la pérdida ósea suele correlacionarse con la profundidad de la bolsa, auque no siempre. Es factible que la destrucción de hueso alveolar ocurra en ausencia de bolsas periodontales, con traumatismo periodontal y en casos de recesión marcada. Importancia Clínica. La recesión gingival es importante a nivel clínico por varios factores. Las superficies radiculares expuestas son susceptibles a la caries. El desgaste del cemento expuesto deja una superficie dentinaria subyacente que es en extremo sensible, en particular al tocarla. También puede ocurrir hiperemia pulpar y síntomas relacionados. La recesión interproximal produce espacios en los que se acumulan la placa, alimentos y bacterias[1]. La generación de una recesión interdentaria durante un tratamiento ortodóntico en adultos puede ser debida a uno de los tres siguientes factores: a) enfermedad periodontal avanzada, por la eliminación de los tejidos o por la eliminación quirúrgica de la bolsa, b) la forma dentaria triangular debido al desgaste interproximal anormal en posiciones de apiñamiento antes del tratamiento ortodóntico, y 3) raíces dentarias divergentes en razón de la colocación inadecuada de los brackets. B.2. Falta de encía queratinizada A medida que el niño crece, las dimensiones de la encía cambian debido al crecimiento del proceso alveolar, y por el cambio de posición del diente en sentido vestíbulo lingual hasta llegar al plano de oclusión; de tal manera que los problemas mucogingivales, como las recesiones del tejido marginal pueden resolverse espontáneamente durante el crecimiento, siempre y cuando se mantenga una buena higiene oral. Por lo tanto el tratamiento de las recesiones del tejido marginal se debe posponer hasta completar el crecimiento[1]. A lo largo de las últimas décadas se ha discutido sobre la necesidad o no de una mínima banda de encía queratinizada en torno a los dientes para mantener su salud periodontal y sobre cuantos milímetros serían necesarios. Así, diversos autores como Corn y cols. (1962), Lang y Loe (1972) o Maynard y Wilson (1979) realizaban distintos apuntes basándose en sus observaciones clínicas[2]. Lang y Loe 1972[3] desarrollaron un estudio para evaluar la significación de la zona gingival para el mantenimiento de la salud periodontal. El estudio fue desarrollado en estudiantes de odontología a los cuales se les realizaba una limpieza una vez por semana. Todas las superficies vestibulares y linguales fueron examinadas para valorar la acumulación de placa bacteriana, las condiciones gingivales y la altura apico coronaria de la encía. Los resultados mostraron que pese a que las superpies no presentaban placa, todos los sitios con menos de 2mm de encía queratinizada presentaban signos de inflamación, por lo cual los autores sugirieron que menos de 2mm no era suficiente para preservar la salud gingival. En contraposición se resaltan los resultados encontrados por Miyasato et al 1977[4] y Grever 1977[5] ensayos clínicos controlados en los cuales se demuestra que es probable mantener a salud con menos de 1mm de encía, mas aún si se destaca que en el estudio de Misayato los participantes interrumpieron su higiene oral por 25 días y el autor no encuentra diferencias en los signos de inflamación entre las áreas de menos de 1mm y las de 2mm o mas. cantidad de encía adherida con el grado de inflamación gingival. Estos autores no encontraban diferencias en el volumen del infiltrado inflamatorio entre zonas con bandas anchas o estrechas de encía queratinizada, simplemente eran más visibles clínicamente debido a un menor grosor de los tejidos gingivales en las zonas con banda estrecha de encía queratinizada. Dorfman y cols. (1982) afirmaron que era posible mantener los niveles de inserción periodontal incluso en ausencia de encía queratinizada siempre que se mantuviese un adecuado control de placa. Posteriormente estudios clínicos longitudinales como los de Kennedy (1985), Schoo y Van der Velden (1985), Salkin (1987), Wennströn (1987), Freedman (1992), confirmaban que no es necesario una cantidad mínima de encía queratinizada para conservar la salud periodontal, siendo en la actualidad más correcto indicarlo como encía queratinizada adecuada o inadecuada. Si bien es cierto que es posible mantener salud periodontal aún en su ausente, la encía insertada va a verse afectada por los diferentes movimientos dentarios. Si se va a mover un diente con encía insertada insuficiente, dependerá de hacia donde se desplace, que se deba practicar una cirugía periodontal en base a colgajos o injertos antes del movimiento ortodóncico o no. La proclinación o intrusión de un diente reduce la encía insertada, por ende la cirugía se realizará antes del tratamiento ortodóncico. Por el contrario, la retroclinación y extrusión dental favorecen la formación de encía insertada, así que se postergará la cirugía. Muchas de las recesiones gingivales, están condicionadas por una malposición dental que desplaza al diente fuera de la cortical ósea. El resultado del tratamiento periodontal será favorecido si el diente es recolocado ortodóncicamente antes de la cirugía. B.3. Profundidad vestibular disminuida Ward estudio la profundidad del vestíbulo en la región anterior inferior por utilizando una técnica radiográfica en 100 pacientes con salud periodontal. El ancho de la encía adherida fue medido clínicamente. El vestíbulo en la región anterior inferior fue prácticamente uniforme en profundidad de canino a canino, reduciéndose un poco en la porción donde se adhiere el freno o las adherencias musculares. La profundidad, medida desde la encía hasta la profundidad del surco bucal vario entre 2.5 hasta 11.5 mm; y medido desde la cresta del labio hasta la profundidad del surco bucal vario entre 10 y 29 mm. La proporción del vestíbulo, medida desde la encía hasta el surco bucal ocupado por encía adherida vario con una media de 34% en la región canina, hasta aproximadamente un 60% en la región incisiva lateral y hasta aproximadamente 55% en la región incisiva central. La profundidad mínima de vestíbulo fue de 2.5 mm, y se asocio con una zona de encía adherida de 1 mm de ancho. Este estudio llego a considerar que sujetos que presentan una salud gingival y periodontal pueden mantenerla aun en los casos donde existe una profundidad del vestíbulo disminuida. Addy y col[1] en un estudio donde querían evaluar el efecto de la profundidad vestibular sobre los índices de placa y sangrado gingival en un grupo de 1015 niños entre los 11.5 y 12.5 años, encontraron que los índices de placa y sangrado gingival disminuían a medida que la profundidad del vestíbulo aumentaba. Los autores refieren que la influencia de la profundidad del vestíbulo sobre el acumulo de placa y el sangrado gingival es de poca significancía clínica y no es por si sola una justificación para una cirugía mucogingival. Opciones de tratamiento. Las opciones de tratamiento donde existe una alteración en la profundidad del vestíbulo incluyen un aumento gingival y/o una vestibuloplastia. B.4. Posición aberrante del frenillo/músculo[2] El frenillo es un pliegue de mucosa, que contiene regularmente fibras musculares, y que inserta los labios y mejillas a la mucosa alveolar, encía o ambos y al periostio subyacente. El frenillo se convierte en un problema si su inserción está muy creca del margen gingival, ya que puede traccionar la encía sana y facultar la acumulación de irritantes. Puede traccionar la pared blanda de un saco y agravarlo, interfiriendo con la cicatrización posterior a la terapia, contribuir a la formación de sacos al interferir con el cepillado y control de la placa bacteriana. Los frenillos linguales no solo pueden traccionar el margen, además pueden interferir con la fonación. Eliminación de frenillos: la frenectomía elimina totalmente al frenillo e incluye su inserción en el hueso subyacente solucionando un problema mucogingival. Indicaciones de eliminación de frenillos: - Para liberar el labio o lengua por inserciones de frenillos aberrantes o por inserción muscular cortas, como frenillos linguales que impiden modular bien. -Cerrar diastemas en ortodoncia producto de los frenillos. -Instalación de dispositivo sobre rebordes. -Desdentados con inserción de frenillos o músculos. -Facilita la higiene bucal. -Evitar las tracciones sobre la encía. Prueba para determinar si el frenillo está corto o no: -Si al traccionar el labio se separa el margen gingival o se pone izquémico se deberá hacer cirugía (frenectomía). La contribución del frenillo labial superior a la etiología de un diastema de la línea media persistente y a la reapertura de los diastemas después del cierre ortodónticos es objeto de controversia. La probabilidad de cierre del diastema a la larga es la misma, se realice o no la frenectomía. Sin embargo, algunos tipos hiperplasicos de frenillo, con una inserción en abanico, pueden obstruir el cierre del diastema y deben ser eliminados o reubicados. B.5. Excesos gingivales B.5.a. Seudobolsa Las bolsas periodontales verdaderas son características de periodontitis incipientes, y las bolsas de 4 a 5 mm o mas pueden ser encontradas en sitios afectados. De todas maneras, las bolsas también pueden ser encontradas en sitios con donde exista una ausencia detectable de pérdida de adherencia en los adolescentes. Esta profundidad aumentada al sondaje en la ausencia de migración apical detectable del epitelio de unión mas allá de la unión cemento adamantina puede deberse a dos condiciones: una destrucción de tejido que pueda ser muy pequeña para ser detectada o a una inflamación de la encía marginal en la ausencia de destrucción de tejido conectivo periodontal, también llamada seudobolsa. La encía es anormal e hiperplasica en la pseudobolsa. El sondaje nos va a revelar que la profundidad del surco es mayor que lo normal. De todas maneras, el abultamiento de la bolsa se va a encontrar por encima de del margen gingival normal, debido a una migración hiperplasica de tejido coronal. Para realizar un buen diagnostico periodontal, es necesario conocer si la base de la bolsa se encuentra apical a la unión amelocementaria y además encontrar evidencia de perdida ósea. B.5.d. Agrandamiento gingival El agrandamiento gingival o aumento de volumen es un aspecto frecuente de la enfermedad gingival. Hay varios tipos que varían de acuerdo a los factores etiológicos y los procesos patológicos que los producen. El termino gingivitis hipertrofica no es apropiado para describir los aumentos patológicos en el volumen de la encía. Hipertrofia significa un aumento en el tamaño de las células que dan como resultado un aumento en el tamaño del órgano. Esto no es lo que sucede en el agrandamiento gingival. De acuerdo con la localización y distribución, el agrandamiento gingival se clasifica de la siguiente manera[1]: Localizado: limitado a la encía adyacente a un diente o grupo de dientes. Marginal: limitado a la encía marginal Papilar: limitado a la papila interdental. Difuso: incluye la encía marginal e insertada y la papila. Discreto: un agrandamiento aislado en forma de tumor pedunculado. En un estudio realizado en la Clínica Colsubsidio de Bogotá[2], se analizaron 4.724 niños (entre 5 y 17 años) agrupados por sexo y por la etapa de desarrollo de erupción dental, cuyo propósito fue registrar la prevalencia de algunas variables de salud dental, dentro de las cuales se encontraban caries, restauraciones, terapia pulpar en molares deciduos, perdida prematura de molares deciduos, perdida prematura de caninos temporales, primeros molares permanentes extraídos, presencia de mantenedores de espacio, trauma dental, placa dental, encía fibrotica y recesiones gingivales. Los autores definieron encía fibrotica como una hiperplasia gingival localizada o generalizada. La prevalencia de encía fibrotica fue de 21.6%. 6. Color anormal La encía generalmente es de color rosado claro aunque este puede variar de acuerdo a factores como la edad y la raza. Por ejemplo en individuos de piel morena es muy común encontrar manchas de color café en la encía llamadas pigmentaciones melanicas[1]. Tatuaje por amalgama[2]. Generalmente se observa una mancha negruzca o azulada en la encía, en zona de piezas dentarias con restauraciones de amalgamas, o también puede persistir en el reborde alveolar. Esta lesión es debido a la incrustación de amalgama en los tejidos blandos, la cual no ocasiona una gran respuesta inflamatoria y ocasiona la mancha similar a tatuaje. Puede demostrarse el diagnóstico mediante radiográfica periapical observándose pequeños gránulos radiopacos en la zona de la lesión. Es la lesión pigmentada más frecuente de la mucosa y su estudio histológico demuestra la presencia de pigmento pardo a lo largo de fibroblastos y en la periferia de vasos sanguíneos, con escasa reacción inflamatoria en la mayoría de los casos. Fumar muchos cigarrillos puede llegar a oscurecer la encía en el lugar en que se inhala el aire calentado, sobre todo en la porción más anterior. La única solución a este cambio de color, es convencer al paciente de que trate su adicción[3]. CONDICIONES Y DEFORMIDADES MUCOGINGIVALES EN REBORDES EDENTULOS. 1. Deficiencia de Reborde Horizontal y/o Vertical.Un reborde parcial o totalmente edentulo puede conservar la forma general de la apófisis alveolar. A ese reborde, tradicionalmente se le llama reborde normal. Aun cuando ese reborde haya conservado sus dimensiones vestíbulo linguales y apico coronarias, no es normal en muchos otros aspectos: las eminencias que existían en el hueso sobre las raíces ya no están presentes y faltan las papilas interdentarias. El reborde deformado puede ser consecuencia de fisuras por defectos de nacimiento, traumatismos, tumores, extracciones, formación de abscesos o enfermedad periodontal avanzada, por ejemplo. Los defectos de los rebordes pueden ser divididos en tres clases según Seibert (1983): Clase I Perdida de tejidos en dirección vestibulolingual; Altura normal en la dirección vestibulolingual Perdida de tejido en dirección apicocoronaria; Anchura normal en la dirección vestibulolingual. Combinación de las clases I y II; es decir, perdida de altura y de Clase III espesor Clase II Las condiciones C 1,2,3,4,5,6 son similares a las condiciones encontradas para problemas mucogingivales alrededor de los dientes. Las deformidades mucogingivales y condiciones alrededor de implantes son similares a las condiciones encontradas para problemas mucogingivales alrededor de los dientes. III. ¿CUANDO ES UN PROBLEMA MUCOGINGIVAL EN UN NIÑO UN PROBLEMA? Maynard y Wilson[1] describen 8 principales situaciones de cuando un problema mucogingival se convierte en un verdadero problema en el niño ya que puede progresar con la edad: 1. Cuando el tejido marginal es mucosa alveolar y se encuentra localizado en la unión cemento adamantina y existe gran estrés producido por el frenillo en este margen. 2. Cuando una superficie radicular es expuesta, el tejido queratinizado es mínimo y no hay presencia de encía adherida. 3. Cuando un (os) incisivo (s) erupciona (n) labialmente a sus dientes vecinos, existe una mínima encía queratinizada, no existe encía adherida, y no es posible realizar un movimiento lingual de este o estos dientes. 4. Cuando un incisivo erupciona en una posición rotada y existe una mínima banda de encía queratinizada en la porción vestibular del diente. 5. Cuando existe un periodonto relativamente delgado y se va a realizar un movimiento vestibular de los incisivos inferiores. 6. Cuando existe exposición radicular durante un movimiento ortodóntico. 7. Cuando los incisivos superiores sobrerupcionados ocluyen sobre el tejido queratinizado y lo destruye. 8. Cuando cualquiera de los problemas anteriormente mencionados existe, y existe la pregunta en la mente del odontólogo si este problema pudiera convertirse en grave, por lo que seria bueno examinar a los padres o hermanos porque por lo general estos van a presentar las mismas características. IV. TERAPIA Dependiendo de la condición mucogingival, los siguientes tratamientos están indicados[2]: A. Control de la inflamación a través del control de placa, raspaje y alisado radicular, y/o agentes antimicrobianos. B. Terapia de aumento gingival. C. Cubrimiento radicular (colgajos o injertos). D. Alargamiento de la corona. E. Regeneración de papilas F. Exposición de dientes sin erupcionar. G. Frenectomias H. Procedimientos quirúrgicos para disminuir la profundidad al sondaje I. Movimientos dentales J. Odontoplastias. K. Aumento gingival o vestibuloplastia (en casos de alteraciones en el vestíbulo) L. Aumentos de reborde. M. Prevención en el colapso de rebordes debido a extracciones. 1. Los resultados deseados de una terapia periodontal para pacientes con condiciones mucogingivales deben resultar en: a. Corrección del/los problemas mucogingivales. b. Cese de las recesiones presentes c. Tejidos libres de inflamación clínica d. Retorno a la función en salud y confort. e. Estética satisfactoria. 2. Las áreas donde los problemas no se solucionaron se van a caracterizar por: a. Persistencia de los problemas mucogingivales. b. Persistencia de signos clínicos de inflamación. c. Estética menos que satisfactoria. 3. En los pacientes donde la condición no se soluciono, terapias adicionales van a ser necesarias, teniendo en cuenta que no todos los pacientes responden igual a una misma terapia. DEFORMIDADES MUCOGINGIVALES Y CONDICIONES ALREDEDOR DE LOS DIENTES 1. Recesión de tejido blando gingival. a. Superficie vestibular o lingual. b. Interproximal (papilar). 2. Ausencia de encía queratinizada. 3. Profundidad vestibular disminuida. 4. Posición aberrante músculo/frenillo. 5. Exceso gingival. a. Pseudobolsa. b. Margen gingival inconsistente. c. Excesivo margen gingival. d. Agrandamiento gingival. 6. Alteración del color. 1. La recesión gingival es el desplazamiento del margen de tejidos blandos hacia apical de la línea amelocementaria (LAC) con exposición de la superficie radicular. Dentro de estas condiciones cabe distinguir que existen unos factores desencadenantes como son el cepillado traumático y la enfermedad periodontal, y otros factores predisponentes, como son un biotipo periodontal fino o dehiscencias radiculares. Miller propone, en 1985, una clasificación en la que tiene en cuenta el tipo de recesión y la predictibilidad de cobertura de la misma (8): • Clase I: Recesión de tejido marginal que no sobrepasa la línea mucogingival. No hay pérdida de hueso o tejido blando interdentario. El recubrimiento total de la recesión se puede conseguir en un 100% de los casos. • Clase II: Recesión de tejido marginal que sobrepasa la línea mucogingival o va más allá. No hay pérdida de hueso o tejido blando interdentario. El recubrimiento total de la recesión se puede conseguir en un 100% de los casos. • Clase III: Recesión del tejido marginal que sobrepasa la línea mucogingival o va más allá. La pérdida de hueso o tejido blando interdentario es apical al LAC, pero coronaria a la extensión apical de la recesión de tejido marginal. También incluye la malposición dental. El recubrimiento al 100% no es predecible. • Clase IV: recesión de tejido marginal que sobrepasa la línea mucogingival. La pérdida de hueso interdentario se extiende a un nivel apical a la extensión de la recesión del tejido marginal. También incluye la malposición dental severa. No se puede conseguir un recubrimiento total. Por otro lado, existen varios factores pueden contribuir a la pérdida de altura de la paila y la formación de los antiestéticos “triángulos negros” entre los dientes. La causa más frecuente en el adulto es la pérdida de sostén periodontal debido a la enfermedad periodontal. Nordland y Tarnow (1998) proponen una clasificación de la altura de la papila interdentaria que incluye los siguientes apartados (8): • Normal: la papila interdental ocupa todo el espacio de la tronera por apical del punto o área de contacto interdental. • Clase I: la cima de la papila interdental se sitúa entre el punto de contacto interdental y el nivel de la LAC en la superficie proximal del diente. • Clase II: la cima de la papila interdental se sitúa a nivel de la LAC o por apical de esta en la superficie proximal, pero en vestibular se ubica hacia coronario de la LAC. • Clase III: la cima de la papila interdental se ubica a nivel de la LAC o por apical de ésta en V. El tratamiento de las recesiones gingivales ha sido un campo muy estudiado dentro de la periodoncia y existen numerosas opciones terapéuticas, que he72/ AVANCES EN PERIODONCIA Volumen 20 - Nº 1 - Abril 2008 mos de conocer bien para saber que técnica es más correcta para cada caso individual. Las causas de tratamiento más frecuentes son por estética, hipersensibilidad radicular y para facilitar el control de la placa bacteriana. Dentro del amplio abanico de posibilidades terapéuticas, caben destacar (9): • Injertos libres de encía o de tejido conjuntivo. • Colgajos pediculados: coronales o laterales. • Combinaciones de técnicas. • Regeneración (ya no se usa). En el caso del tratamiento de la pérdida de papilas interdentales, Tarnow (1992) propone que hay que evaluar: 1) La distancia vertical entre la cresta ósea y el punto apical del área de contacto entre las coronas. 2) La altura del tejido blando en el área interdental. Si la distancia cresta ósea-punto de contacto es = 5 mm y la altura de la papila no supera los 4 mm, puede justificarse una intervención quirúrgica para aumentar el volumen de la papila. Pero si el punto de contacto está situado a más de 5 mm de la cresta ósea, por causa de una pérdida de sostén periodontal y/o de una relación de contacto interdental inadecuada, hay que seleccionar recursos para alargar hacia apical el área de contacto entre los dientes en vez de intervenir quirúrgicamente. Si la causa de pérdida de altura de la papila es debida a una lesión en los tejidos blandos por utilizar inadecuadamente productos para la higiene interdental, lo primero a hacer será cesar en la utilización de tales productos para permitir la recuperación de los tejidos. 2. La ausencia de encía queratinizada ha sido un tema que ha originado mucha controversia a lo largo de la literatura periodontal. Antiguamente prevalecía el concepto de que si había una banda estrecha de encía, ésta no era capaz de proteger al periodonto de las lesiones causadas ‘por fuerzas de fricción generadas durante la masticación. A su vez se pensaba que esta situación favorecía el acúmulo de placa subgingival por la falta de unión de los tejidos blandos al diente, y con ello, la pérdida de inserción y la aparición de recesiones, además de impedir un correcto control de placa personal. La tendencia actual ha cambiado, puesto que se piensa que no es tan crítica como se pensaba, la cantidad de encía queratinizada e insertada. Así, caben destacar los estudios de Wennström y Lindhe (1983) o de Dorfman y cols. (1980), quienes demostraron que la cantidad de encía insertada no condicionaba la cantidad de inflamación, si no que ésta venía determinada por el grado de higiene oral. Lo importante es valorar cada caso de manera individual y ver si la cantidad de encía queratinizada es adecuada o inadecuada para cada paciente. En casos en los que se vayan a mover dientes ortodóncicamente hacia vestibular, en que vayamos a realizar restauraciones subgingivales o en los que el paciente se encuentre incómodo, será aconsejable realizar una técnica de aumento de encía queratinizada (10, 11). Contamos con técnicas mocogingivales que nos permiten crear encía queratinizada, aunque estas técnicas deben ser reservadas para casos en los que la limpieza personal se vea dificultada o cuando vamos a realizar una restauración subgingival, aunque este tema está en controversia. 3. Profundidad vestibular disminuida. Al igual que ocurría con la cantidad de encía queratinizada, antes se pensaba que había que tener una profundidad vestibular mínima, con lo que numerosos pacientes eran sometidos a cirugías de aumento del fondo del vestíbulo, con el fin de evitar la impactación de las partículas alimenticias en los tejidos periodontales. Actualmente se ha restado importancia a esta situación y no se suele hacer nada, salvo casos en los que la poca altura del vestíbulo pueda favorecer la aparición de recesiones por la proximidad de los músculos a la encía, en cuyo caso se aconseja liberar esa zona muscular y llevar el tejido a una posición más apical con el fin de tratar de Aumentar la altura del vestíbulo. 4. Frenillos aberrante. Los frenillos labiales son pliegues en forma de hoz que hacen la mucosa labial y yugal en su unión con la encía. Están compuestos por tejido conjuntivo laxo, con pocos vasos sanguíneos y carentes de fibras musculares. Pueden sufrir anomalías, tanto por el tamaño, forma, como por el lugar de inserción en la encía. La norma establece que el frenillo labial superior se una a 4,4 mm del margen gingival de los dientes superiores y a 5,6 mm del margen gingival de los dientes inferiores. Si esta distancia se ve disminuida puede dar lugar a problemas. Por otro lado, un frenillo grueso e hipertrófico puede modificar nuestro plan de tratamiento. Entre los problemas que nos podemos encontrar derivados de una mala posición o forma del frenillo destacamos: diastemas y rotación en los dientes, movimiento de labios disminuido, dificultades en la fonación, pueden favorecer la formación de recesiones gingivales, etc. Por ello, ante estos casos, se recomienda una extirpación de los frenillos, para lo que disponemos de distintas técnicas quirúrgicas. AVANCES EN PERIODONCIA/73 Sanz-Sánchez I, Bascones-Martínez A. Otras enfermedades periodontales. II: Lesiones endo-periodontales y condiciones y/o deformidades del desarrollo o adquiridas 5. Exceso gingival. El exceso gingival puede venir determinado por distintos aspectos que trataremos a continuación y hemos de saber reconocerlos para aplicar el tratamiento pertinente en cada caso. El resultado suele ser un aumento del volumen gingival y un aspecto de coronas clínicas más cortas de lo normal. Hemos de conocer las siguiente condiciones: • Pseudobolsa: Se trata de una encía inflamada, que si sondamos, tiene una PS mayor de 3 mm. La diferencia con la EP es que en este caso no hay pérdida de inserción y el aumento de la PS se debe exclusivamente al aumento de volumen que sufre la encía por la inflamación. Suele presentar un aspecto edematoso y enrojecido, característica de la gingivitis. Este sobrecrecimiento gingival es fácilmente abordable, pues con una buena tartrectomía, junto a la eliminación de los factores que puedan favorecer el acúmulo de placa, podemos erradicarlas y conseguir que la encía vuelva a su estado previo. • Márgenes gingivales: La posición de los márgenes gingivales es uno de los principales aspectos estéticos que hemos de tener en cuenta en nuestro plan de tratamiento, puesto que son muy influyentes en la estética. Las alteraciones en los mismos se pueden deber a numerosas causas, como son el propio progreso de la EP, recesiones gingivales localizadas, apiñamientos dentarios, etc. Por un lado hemos de analizar su posición apico-coronal y mesio-distal, y por el otro el volumen, pues este último puede estar afectado y producir alteraciones en la estética. La norma estética establece que, teniendo en cuenta el tamaño ideal de las coronas de los dientes, los márgenes de los incisivos centrales superiores deben estar a la misma altura entre sí, con el cenit ligeramente desplazado hacia distal. El margen de los laterales debe coincidir entre sí y estar aproximadamente 1 mm más a apical que el margen de los laterales. En el caso de los caninos, los márgenes deben coincidir con el de los laterales o estar ligeramente más hacia coronal. Esto es lo que establece la norma, y contamos con numerosas alternativas para poder corregir defectos de los márgenes, entre los que destacamos: cirugía mucogingival (injertos y colgajos pediculados), manejo de los márgenes gingivales con ortodoncia, control con nuestras restauraciones, gingivectomías (a bisel interno y externo), alargamiento coronario, etc. En cualquiera de los casos, se tienen que intentar conseguir una correcta distribución armónica de los mismos. • Agrandamiento gingival: El aumento del volumen de encía se puede producir por otras causas que no sean de tipo inflamatorio. Existen numerosos medicamentos, como son los antiepilépticos, bloqueantes del calcio, ciclosporinas, etc., que entre sus mecanismos de acción destaca la capacidad de producir una hipertrofia de la encía, que aumenta de volumen y suele adquirir un aspecto fibrótico. No suele guardar una correlación con el aumento de placa, aunque ambas se pueden dar a la ver, puesto que la hipertrofia gingival puede dificultar la eliminación de la placa, lo cual puede hacer que el tejido se inflame y crezca más. Ante estos casos lo primero es ver el medicamento que lo está causando, con el fin de tratar de sustituirlo o de bajar la dosis del mismo (siempre consultando con el médico del paciente que le haya recetado dichos medicamentos). Además, siempre disponemos de la cirugía para eliminar el exceso de encía, aunque si no se modifica el régimen del medicamento el proceso tiende a recidivar • Erupción pasiva alterada: Por último, en este apartado, es importante tener en cuenta la erupción pasiva, pues una alteración de la mis a nos puede traer consigo alteraciones estéticas en nuestros márgenes gingivales y coronas clínicas cortas (12). 1. La erupción activa se define como el movimiento hacia oclusal de un diente desde que emerge por la encía. Esta fase termina cuando el diente entra en contacto con los dientes opuestos. La erupción pasiva se caracteriza por la migración apical de la unión dentogingival, de tal forma que la corona clínica va aumentando de tamaño a medida que la inserción epitelial migra apicalmente. 2. La erupción pasiva alterada aparece cuando el margen de la encía queda situado más incisal u oclusalmente en el diente adulto y no se acerca al LAC. Coslet y cols. en 1977 clasifican la erupción pasiva teniendo en cuenta 2 aspectos: la cantidad de encía queratinizada y la altura d la cresta ósea: – Tipo 1: margen gingival incisal u oclusal al LAC y hay una amplia banda de encía desde el margen gingival a la unión mucogingival. Dicha unión mucogingival es apical a la cresta alveolar. – Tipo 2: dimensión gingival de anchura normal, localizándose toda la encía en la corona anatómica y la unión mucogingival se localiza a nivel del LAC. 74/AVANCES EN PERIODONCIA Volumen 20 - Nº 1 - Abril 2008 – Subgrupos A: la distancia cresta alveolarLAC es de 1,50-2,0 mm (distancia normal), permitiendo la inserción de las fibras gingivales en el cemento. – Subgrupo B: la cresta alveolar está a nivel del LAC (esto se observa frecuentemente en la dentición mixta). El tipo 1B es el más frecuente.(Figura 1). Hay que tener muy presente el concepto de alargamiento coronario, espacio biológico, ferrule… El alargamiento coronario comprende una serie de técnicas quirúrgicas que se llevan a cabo en los casos de erupción dental pasiva alterada o cuando hay necesidad de exponer tejido dentario sano en el caso de lesiones cariosas y líneas de fractura subgingivales, entre otras. El concepto más importante a tener en cuenta es el de la anchura biológica, espacio biológico o unión dentogingival ,que fue definida por Gargiulo en 1961 y Vacek en 1994 como la suma de la dimensión de la unión del conectivo con la raíz con la dimensión de la inserción epitelial. En realidad, estas dimensiones no son fijas, ya que varían entre individuos y entre los distintos dientes. Los valores medios obtenidos tras varios estudios son (13): —Longitud de la unión conectiva: 1,07 mm. —Longitud de la inserción epitelial: 0,97 mm. —Junto a estos valores hay que considerar la longitud normal del surco gingival: 0,69 mm. Para la restauración de un diente que ha perdido parte de su estructura debido a fractura, caries, o desgaste oclusal, se debe valor la cantidad de tejido sano remanente supracrestal y dónde vamos a situar los márgenes de nuestra futura restauración. Es siempre conveniente que los márgenes nunca invadan la anchura biológica y que exista una altura suficiente de diente sano expuesto (ferrule) para evitar futuras fracturas o la descementación de pernos o coronas. Así, teniendo en cuenta las dimensiones de la anchura biológica debemos situar los márgenes de las restauraciones a 3 mm aproximadamente desde la cresta ósea, sino, aumenta el riesgo de aparición de caries secundarias debido a una peor limpieza a nivel subgingival, un mayor acúmulo de placa favorecido por el gap de la interfase corona-diente, con la consecuente inflamación del periodonto, aumento de la profundidad de sondaje y, en algunos casos, recesión gingival. Entre las técnicas terapéuticas encontramos: extrusión ortodóncica, extrusión quirúrgica y técnicas quirúrgicas de alargamiento coronario. Según el tipo de erupción pasiva que presente el paciente, realizaremos un tratamiento distinto (14): 1. A: Gingivectomía a bisel externo B: Gingivectomía con remodelado óseo 2. A: Colgajo a bisel interno sin remodelado óseo. B: Colgajo a bisel interno con remodelado óseo. 6. Las alteraciones del color de la encía se dan cuando el color de esta se aleja del rosa coral característico de las misma. Estas alteraciones se pueden deber al acúmulo de melanina, como ocurre en las melanoplaquias que se dan principalmente en la raza negra, por un aspecto inflamado de la misma, que trae consigo un color rojo con aspecto edematoso o por una tinción de amalgama u otro metal. En cualquier caso se debe hacer el diagnóstico diferencial con las lesiones orales que traigan consigo un cambio en la coloración de los tejidos gingivales y de las mucosas orales. Para eliminar las pigmentaciones contamos con la microabrasión o el láser. En cualquier caso, el paciente suele ser el que demanda este tratamiento estético, pues no constituye ningún problema patológico. DEFORMIDADES Y CONDICIONES MUCOGINGIVALES SOBRE CRESTAS EDÉNTULAS 1. Deficiencia horizontal y/o vertical de cresta ósea. 2. Ausencia de tejido queratinizado/encía. 3. Agrandamiento tejido blando/gingival. 4. Posición aberrante del frenillo o muscular. 5. Profundidad vestibular disminuida. 6. Alteración del color. Las deformidades y condiciones mucogingivales que acontecen sobre crestas edéntulas son bastante semejantes que las que tienen lugar en los dientes (15). 1. La cresta ósea puede sufrir deformaciones por cauFig. 1: Rx de paciente 1. sas diversas a lo largo de la vida, como son defecto AVANCES EN PERIODONCIA/75 Sanz-Sánchez I, Bascones-Martínez A. Otras enfermedades periodontales. II: Lesiones endo-periodontales y condiciones y/o deformidades del desarrollo o adquiridas de nacimiento, traumatismos, tumores, extracciones dentarias, enfermedad periodontal avanzada o formación de abscesos. Esto nos puede comprometer la estética, el soporte de prótesis mucosoportadas o la colocación de implantes. Existe una clasificación, propuesta por Seibert (1983), que describe como se producen las pérdidas de los tejidos crestales. • Clase I: Pérdida de tejido en dirección V-L, existiendo una altura normal en dirección apico-coronaria. • Clase II: Pérdida de tejido en dirección apico-coronaria con ancho normal en dirección V-L. • Clase III: combinación de las clases I y II; es decir, pérdida de altura y espesor. Esta circunstancia nos puede llevar a tener que incluir en el plan de tratamiento la necesidad de realizar un aumento del volumen de la cresta, tanto en sentido vestíbulo-lingual como en apico-coronal. 3. La ausencia de tejido queratinizado tiene las mismas connotaciones que en el caso de que haya dientes, puesto que mientras haya una correcta higiene oral, no habrá inflamación, independientemente de haber o no encía insertada. En cuanto a la cantidad de encía insertada alrededor de los implantes, también ha habido mucha controversia y ha sido un tema ampliamente estudiado. Como ocurre con los dientes, ante ausencia de placa, no habrá inflamación, aunque esto suele ser más difícil de lograr con los implantes, pues la higiene se ve dificultada. Por eso es recomendable partir de una buena encía queratinizada, la cual podemos conseguir con distintas técnicas mucogingivales, cuya descripción no es tema de esta revisión. 4. El agrandamiento gingival, los frenillos aberrantes y la profundidad vestibular disminuida tiene las mismas implicaciones que para cuando hay dientes. Un exceso de tejido o unos frenillos prominentes nos puede comprometer el soporte de nuestras prótesis removibles mucosoportadas y la cirugía preprotésica puede ser necesaria. En crestas en las que se vayan a poner implantes habrá que tenerlos en cuenta, pues habrá que conseguir una estética y un perfil biológico deseables. 5. Las alteraciones en el color sólo tendrán importancia cuando vayamos a realizar prótesis implantosoportadas o dentosoportadas sin acrílico o cerámica que nos enmascaren el color de la encía. En los casos en los que supongan un compromiso estético se tendrán en cuenta los mismos aspectos que para las alteraciones del color de los tejidos alrededor de los dientes.