enfermedad celíaca.
Anuncio

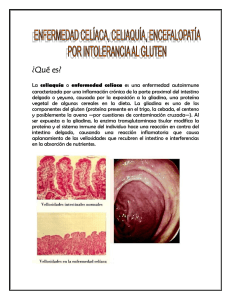
ENFERMEDAD CELÍACA. 1. BREVE REVISIÓN DE LA FISIOPATOLOGÍA. El sistema digestivo es el conjunto de órganos que digiere alimentos y absorbe los nutrientes importantes que el cuerpo necesita para crecer y mantenerse saludable. Una parte importante del sistema digestivo es el intestino delgado, que está revestido de millones de proyecciones microscópicas en forma de dedos llamadas vellosidades. Las vellosidades son los vehículos a través de los cuales el cuerpo absorbe los nutrientes. Las personas con enfermedad celíaca tienen un trastorno que hace que su cuerpo reaccione al gluten, un tipo de proteína que se encuentra en muchos alimentos. Cuando estas personas comen gluten, la reacción del sistema inmune a la proteína erosiona y destruye gradualmente las vellosidades del intestino delgado. Cuando se dañan las vellosidades, el cuerpo no puede procesar las vitaminas, los minerales y otros nutrientes que necesita para mantenerse saludable. Por lo tanto las personas con enfermedad celíaca corren el riesgo de sufrir desnutrición y pueden desarrollar anemia (disminución de la cantidad de glóbulos rojos debido a la falta de hierro) u osteoporosis (huesos quebradizos debido a la falta de calcio). La incapacidad del cuerpo para absorber nutrientes también puede significar que las personas jóvenes con enfermedad celíaca podrían no crecer completamente hasta su altura potencial. Además, las personas con enfermedad celíaca pueden tener más propensión a desarrollar otras enfermedades, como por ejemplo la enfermedad tiroidea, diabetes, lupus y ciertos tipos de cáncer. No se sabe con exactitud por qué una persona desarrolla la enfermedad celíaca, que también se conoce como esprúe celíaco, esprúe no tropical, o enteropatía por gluten. Sin embargo la enfermedad parece ser genética, lo que significa que es común en una familia. La celiaquía es la intolerancia permanente al gluten, conjunto de proteínas presentes en el trigo, avena, cebada y centeno (TACC) y productos derivados de estos cuatro cereales. Pueden padecer tanto niños como adultos. Actualmente, la incidencia es mayor en mujeres, que en varones. Esta intolerancia produce una lesión característica de la mucosa intestinal provocando una atrofia de las vellosidades del intestino delgado, lo que altera o disminuye la absorción de los nutrientes de los alimentos (proteínas, grasas, hidratos de carbono, sales minerales y vitaminas). Es este fenómeno el que produce el clásico cuadro de mala absorción. La característica principal que define a esta atrofia vellositaria es que, la mucosa intestinal se normaliza cuando se inicia la dieta sin TACC. También se presenta asociada a enfermedades autoinmunes y genéticas y se puede descubrir en pacientes asintomáticos Se dice que la celiaquía es una condición autoinmune, es decir que el sistema de defensa de los celíacos reconocería como "extraño" o no perteneciente al organismo, al gluten, y produciría anticuerpos o "defensas" contra el mismo. Estos anticuerpos provocarían la lesión del intestino con destrucción o atrofia de su mucosa (capa interior del intestino), produciéndose una alteración en la absorción de los alimentos. 2. SÍNTOMAS MÁS FRECUENTES O CARACTERÍSTICOS DE LA ENFERMEDAD Los síntomas de la celiaquía pueden ser diferentes de una persona a otra. Esto es parte de la razón por la cual el diagnóstico no siempre se hace de inmediato. Por ejemplo, una persona puede presentar estreñimiento, una segunda puede tener diarrea y una tercera puede no presentar ningún problema con las deposiciones. Los síntomas gastrointestinales abarcan: Dolor abdominal, distensión, gases o indigestión Estreñimiento Disminución del apetito (también puede aumentar o permanecer inalterable) Diarrea, sea constante o intermitente Intolerancia a la lactosa (común cuando a la persona se le hace el diagnóstico y generalmente desaparece con tratamiento) Náuseas y vómitos Heces flotantes, con sangre, fétidas o "grasosas" Pérdida de peso inexplicable (aunque las personas pueden tener sobrepeso o peso normal) Debido a que los intestinos no absorben muchas vitaminas, minerales y otras partes importantes de los alimentos, los siguientes síntomas pueden ir apareciendo con el tiempo: Propensión a la formación de hematomas Depresión o ansiedad Fatiga Retraso en el crecimiento de los niños Pérdida del cabello Picazón en la piel (dermatitis herpetiforme) Ausencia de períodos menstruales Úlceras bucales Calambres musculares y dolor articular Sangrado nasal Convulsiones Entumecimiento u hormigueo en manos o pies Corta estatura sin explicación Los niños con celiaquía puede tener: Defectos en el esmalte dental y cambio de color en los dientes Retraso en la pubertad Diarrea, estreñimiento, heces fétidas o grasas, náuseas o vómitos Comportamiento irritable o melindroso Aumento deficiente de peso Crecimiento lento y estatura por debajo de lo normal para su edad 3. TRATAMIENTO MÉDICO: La celiaquía no se puede curar. Sin embargo, los síntomas desaparecerán y las vellosidades en el revestimiento de los intestinos sanarán si usted sigue una dieta libre de gluten de por vida. No consuma alimentos, bebidas ni medicamentos que contengan trigo, centeno, cebada o posiblemente avena. La dieta libre de gluten NO se debe iniciar antes de que le hagan el diagnóstico, ya que al hacerlo se afectarán las pruebas para detectar esta enfermedad. El médico puede prescribir suplementos vitamínicos y minerales para corregir las deficiencias nutricionales. Ocasionalmente, también se pueden prescribir corticosteroides (como prednisona) para usarlos por poco tiempo o si usted tiene un esprúe que no responde al tratamiento. Seguir una dieta bien balanceada, libre de gluten, generalmente es el único tratamiento necesario para permanecer bien. Cuando le hagan el diagnóstico, busque ayuda de un nutricionista profesional especializado en celiaquía y dieta libre de gluten. De igual manera, un grupo de apoyo puede ayudarle a manejar la enfermedad y la dieta. 4. TERAPIA NUTRICIONAL: Va a depender de la gravedad del paciente, en pacientes severamente atacados se realiza nutrición parenteral con planes dietéticos apropiados y la incorporación progresiva de la dieta por vía oral. El compromiso de la absorción, junto con la intolerancia clínica a disacáridos y demás nutrientes, condiciona la elección de una dieta adecuada. Estudios realizados muestran que la dieta debe ser estructurada en 3 etapas: 1. La primera sin gluten, lactosa, sacarosa y fibra; 2. Segunda sin gluten y con bajo aporte de lactosa, sacarosa y fibra; 3. Tercera sin gluten. Esta dieta hace posible una disminución de los síntomas gastrointestinales y la pérdida de macro y micronutrientes, lo que facilita la recuperación clínica y la integridad de la mucosa. Consideramos esta dieta de mucha importancia, ya que el objetivo fundamental es eliminar el gluten, pero si no tratamos todas las deficiencias de vitaminas, minerales, las infecciones asociadas, que forman parte del cuadro sintomático de la enfermedad, no estaríamos logrando la completa recuperación del paciente. Se debe insistir en la frecuencia de alimentación en estos pacientes, debido a la reducción del área total de la superficie del epitelio de la mucosa intestinal donde están, precisamente, los elementos celulares enterocitarios que son los responsables de la digestión de superficie de glúcidos y proteínas de la dieta y de la absorción de los diferentes nutrientes. Se debe fraccionar la ingesta en pequeñas porciones, varias veces al día, para evitar crear excesos de sustratos que al ser transformados por la microflora bacteriana intestinal dan lugar a la aparición de diarreas u otros trastornos capaces de comprometer aún más el estado nutricional del paciente o descompensarlo nutricionalmente. El control estricto de la dieta en estos pacientes suele tornarse difícil, dado el uso extendido de cereales con gluten en alimentos procesados industrialmente, por lo que el asesoramiento alimentario cobra gran importancia y se alerta a los pacientes sobre la presencia enmascarada del gluten en alimentos y medicamentos. Los pacientes y sus familiares deben convertirse en sus propios dietistas. La expresión «exento de gluten» debe figurar en todos los productos que vayan a ingerir en la dieta.Sugerencias para evitar el consumo de alimentos que contienen gluten de forma enmascarada: a) No consumir: Leches malteadas o cualquier producto malteado. Salsas de elaboración desconocida, incluidas las de tomate, las cuales pueden estar espesadas con harina de trigo. Perros calientes, incluidos las mortadelas, jamonadas, carnes prensadas, salchichas, «medallones de pescado» y cualquier tipo de embutido o preparación rebozada o empanizado. Turrones de maní, ajonjolí, coco, entre otros, de manufactura desconocida. Chocolate en polvo de cualquier tipo, sin especificidad de sus ingredientes. Sucedáneos del café, de origen desconocido. Cervezas y maltas b) Eliminar totalmente: Panes, galletas, dulces de harina de trigo, pastas alimenticias (espaguetis, macarrones, coditos, fideos), pizzas, lasañas, canelones, maripositas chinas, arepas y cualquier otro producto de la repostería italiana que contenga harina de trigo. Sopas de fideos, «letritas», estrellitas por mencionar algunas. Croquetas elaboradas con harina de trigo o cualquier otra preparación empanizada con polvo de galleta o pan. Avena, pan de centeno y los cereales ya sean solos o combinados y que contengan harina de trigo, cebada o centeno. c) Alimentos que pueden ser consumidos libremente: Cereales: maíz y arroz. Viandas: papa, yuca, plátano en todas sus variedades. Leguminosas y oleaginosas: frijoles de todo tipo, incluidos soya, chícharos, lentejas y garbanzos, maní, ajonjolí coco, almendras, nueces, avellanas. Frutas y vegetales: se permiten todos en forma natural o elaborada como dulces. Huevos en cualquier forma. Carnes y vísceras. De las carnes conservadas no enlatadas se permite el consumo de jamón de pierna, lacón y lomo ahumado. Productos lácteos: se permiten todos los tipos de leche, yogur y quesos. Infusiones: café tostado sin mezclar. Bebidas: refrescos gaseados o no, jugos, néctares, bebidas fermentadas tipo chicha, helados hechos en casa y chocolate a partir de cocoa pura. Dulces: azúcar sola o en cualquier preparación, dulces caseros como mermeladas, frutas en almíbar, flan de leche, de huevos. Grasas: todas. Espesantes: maicena, fécula de boniato, sagú, harina de yuca y harina de maíz. La exclusión total de gluten de la dieta del celíaco se produce desde edades muy tempranas en la vida del niño, donde las sopas, los dulces y otras preparaciones con la harina de trigo cobran gran importancia, sobre todo el pan, que con frecuencia es consumido diariamente en el desayuno. Esto genera dificultades, sobre todo en las edades escolares y en la adolescencia, por lo que consideramos oportuno proponer alternativas que ayuden a los encargados de la alimentación del niño a hacer ésta más variada y nutritiva. 5. REALIZACIÓN DE LA DIETA PARA UN PACIENTE HIPOTÉTICO. (QUE USTEDES DEBEN DEFINIR) Mujer de 35 años, blanca, casada, natural y procedente de SC, multípara. Acudió al médico de familia por molestias abdominales desde mucho tiempo atrás con empeoramiento de los síntomas en el último mes acompañado de pérdida de 4 kg de peso (IMC: 18,07 kg/m2). Tenía antecedente de anemia, aunque sin evaluación diagnóstica. Se realizó una endoscopia digestiva alta con diagnóstico de duodenitis endoscópica moderada tipo mosaico. También se realizó biopsia duodenal endoscópica que reveló un proceso inflamatorio agudo y crónico con atrofia pronunciada de las vellosidades (relación vellosidad-cripta: 1/1), un porcentaje de linfocitos intraepiteliales del 50%, infiltrado corial moderado y escaso número de eosinófilos. El título de anticuerpos antiendomisio era 1:1.250 y el análisis de anticuerpo antitransglutaminasa tisular era positivo. También se realizó densitometría ósea con osteopenia lumbar y osteoporosis en el fémur derecho. Tras el diagnóstico de enfermedad celiaca la paciente inició una dieta sin gluten. Un mes después logró aumentar el peso y estaba asintomática. Desayuno: huevo a la copa con jugo de naranja, un vaso yogurt frutado Almuerzo: Pollo estofado acompañado con un plato abundante de vegetales cocidos al vapor y de postre una fruta a elección, refresco de canela. Te: tecito con un par de cuñapes. Cena: Variedad de verduras rehogadas y una porción de albóndigas con salsa, de postre una copa de helado. BIBLIOGRÁFIA 1. Connon JJ. Doença Celiaca. Tratado de Nutrição Moderna na Saúde e na Doença 1ra edit Brasileira; 2003. pp. 1243-48. 2. Ulshen M. Gluten-Sensitive Enteropathy. En: Behrman RE., Kliegman RM., Harbin AM., Nelson WE. Tratado de Pediatría. 17 edit. Volumen II. London: WB Saunders Co.; 2004. pp.1165-1167 3. Nelson JR, Moxness KE, Jonson MD, Gastrecu CF. Sensibilidad al gluten sprue celiaco. En: Dietética y Nutrición: Manual de la Clínica Mayo. 8 ed. Madrid; 2000. pp. 242-47. 4. Thomas T. Helping celiac disease patients adapt to a gluten-free diet. Community Nurse. 2000 Jul; 6(6):19-22. 5. Schuppan D, Dennis MD, Kelly CP. Celiac disease: epidemiology, pathogenesis, diagnosis, and nutritional management. Nutr Clin Care. 2005 Apr-Jun; 8(2):54-69. 6. Grzybowska-Chlebowczyk U, Wos H, Wiecek S, Kajor M, Szymanska M, Staszewska-Kwak A, et al. Clinical picture of celiac disease in children. Pol Merkuriusz Lek. 2005 Jan; 18(103):49-53. 7. Benahmed M, Mention JJ, Matysiak-Budnik T, Cerf-Bensussan N. Celiac disease: a future without gluten-free diet?? Gastroenterology. 2003 Oct; 125(4):1264-7. 8. Bardella MT, Fredella C, Saladino V, Trovato C, Cesana BM, Quatrini M, et al. Gluten intolerance: gender- and age-related differences in symptoms. Scand J Gastroenterol. 2005 Jan; 40(1):15-9. 9. Murray JA, Watson T, Clearman B, Mitros F. Effect of a gluten-free diet on gastrointestinal symptoms in celiac disease. Am J Clin Nutr. 2004 Apr; 79(4):669-73. 10. Quisel A, Gill JM, Westerberg D. Guideline for diagnosis of celiac disease. Del Med J. 2002 May; 74(5):229-41. 11. Westerbeek E, Mouat S, Wesley A, Chin S. Celiac disease diagnosed at Starship Children's Hospital: 1999-2002. N Z Med J. 2005 Aug 12; 118(1220):U1613. 12. Chand N, Mihas AA. Celiac disease: current concepts in diagnosis and treatment. J Clin Gastroenterol. 2006 Jan; 40(1):3-14. 13. Treem WR. Emerging concepts in celiac disease. Curr Opin Pediatr. 2004 Oct; 16(5):552-9. 14. Kastin DA, Buchman AL. Malnutrition and gastrointestinal disease. Curr Opin Clin Nutr Metab Care. 2002 Nov; 5(6):699-706. 15. Fric P. Celiac sprue (review) Vnitr Lek. 2003 Jun; 49(6):465-73. 16. Le Bars MA, Ringuede C. Gluten intolerance. Celiac disease. Soins Pediatr Pueric. 2000 Nov-Dec ;( 197):45-6. 17. Helms S. Celiac disease and gluten-associated diseases. Altern Med Rev. 2005 Sep; 10(3):172-92. 18. Hernell O, Ivarsson A, Persson LA. Coeliac disease: effect of early feeding on the incidence of the disease. Early Hum Dev. 2001 Nov; 65 Suppl: S153-60. 19. Patwari AK, Anand VK, Kapur G, Narayan S. Clinical and nutritional profile of children with celiac disease. Indian Pediatr. 2003 Apr; 40(4):337-42. 20. Green PH, Jabri B. Celiac Disease. Annu Rev Med. 2006 feb 18; 57: 207221. SÍNDROME DE INTESTINO IRRITABLE. 1) BREVE REVISIÓN DE LA FISIOPATOLOGÍA: El síndrome del intestino irritable (SII) se refiere a un trastorno que consiste en dolor abdominal y cólico, al igual que cambios en las deposiciones. No es lo mismo que enfermedad intestinal inflamatoria (EII), que abarca la enfermedad de Crohn y la colitis ulcerativa. La imposibilidad de que los estudios de laboratorio demuestren alguna anormalidad morfológica, histológica, microbiológica o bioquímica en los pacientes afectados por el SII. avala el concepto de que este síndrome es mas que nada un trastorno de la motilidad gastrointestinal. Se ha demostrado que el colon es sensible a la estimulación psicosensorial. Los cambios de la motilidad intestinal en general se correlacionan poco con los síntomas del SII. Hay algunas evidencias que sugieren que los pacientes con SII pueden tener una “hiperalgesia visceral” que los torna más sensibles al espasmo y la distención intestinales inducidos por la motilidad. Las anormalidades de la capacidad de respuesta intestinal a péptidos entéricos como la colecistocinina, a la gastrina o a agonistas colinérgicos tales como la neostigmina se correlacionan poco con los síntomas en los pacientes con SII. - MOTILIDAD BASAL: en los individuos normales se ven contracciones eristalticas de gran amplitud seis a ocho veces cada 24 hs. Estas contracciones tienden a agruparse alrededor de la hora de las comidas y las deposiciones. Su frecuencia está marcadamente disminuída en el SII con constipación predominante. Esto sugiere que la constipación en el SII puede deberse a la disminución de las contracciones de gran amplitud así como a la contracción segmentaria obstaculizante excesiva.. Estas contracciones de gran amplitud en largos segmentos a menudo se registran en pacientes con SII durante episodios de dolor abdominal de tipo cólico. También se ha hallado hipermotilidad del intestino delgado en asociación con el dolor y la ingestión de alimentos y éste es un motivo para preferir el término intestino irritable en lugar de colon irritable. La motilidad del intestino delgado también parece estar alterada en el SII. En unestudio se han demostrado estallidos episódicos de contracciones durante la actividadmotora diurna de fase 2 del complejo motor de migración. Estas anormalidades motoras delintestino delgado tienden a desaparecer con el sueño y son exacerbadas por el estrés. - EFECTOS DEL SUEÑO, EL ESTRÉS EMOCIONAL, LA COMIDA Y LA DISTENCION: ladisminución de la actividad motora del colon durante el sueño puede ser resultado de una reducción de los estímulos fisiológicos y psicológicos que afectan a este órgano y puede explicar la poca frecuencia con la cual los pacientes son despertados del sueño por los síntomas del SII. Durante el sueño tiende a predominar la fase 1 del complejo motor de migración, lo que sugiere que cuando nosotros dormimos nuestro intestino duerme. Si bien el estrés emocional en general se asocia con cambios en las contracciones, no es suficiente para producir el SII. El estrés puede ser sólo un factor que contribuye a los síntomas del SII. Todavía debe determinarse si es un factor necesario. Sin embargo está claro que el estrés puede exacerbar los síntomas y alterar la motilidad intestinal tanto en losindividuos normales como en los pacientes con SII. En los pacientes con SII los alimentos inducen hipermotilidad colónica durante 50 minutos o más después del comienzo de la comida y es probable que sean responsables de algunos de los síntomas posprandiales típicos. Este patrón motor, característico del SII, difiere de la respuesta normal a las comidas en dos aspectos. En primer lugar, el incremento de la motilidad normalmente aparece tan pronto como comienza la comida, en el SII esta respuesta está amortiguada. En segundo lugar la respuesta motora inducida por la comida normalmente cede en 50 minutos, en el SII la respuesta amortiguada anormal no sólo continúa durante el período posprandial sino que además se torna gradualmente más intensa. 2) SÍNTOMAS MÁS FRECUENTES O CARACTERÍSTICOS DE LA ENFERMEDAD: Los síntomas van de leves a graves, sin embargo, la mayoría de las personas tiene síntomas leves. Los síntomas varían de una persona a otra. El dolor abdominal, la llenura, los gases y la distensión que han estado presentes durante al menos 6 meses son los síntomas principales del síndrome del intestino irritable. El dolor y otros síntomas con frecuencia: Ocurrirán después de las comidas Serán intermitentes Se reducirán o desaparecerán después de una deposición Las personas con este síndrome pueden alternar entre estreñimiento y diarrea o en su mayor parte tienen uno o el otro. Las personas con diarrea tendrán heces sueltas y acuosas frecuentes. Con frecuencia, experimentarán una necesidad urgente de tener una deposición, lo cual es difícil de controlar. Aquellas personas con estreñimiento tendrán dificultad para defecar, al igual que deposiciones menos frecuentes. Estas personas con frecuencia necesitarán hacer fuerza y sentirán cólicos con una deposición. A menudo, no eliminan nada o sólo una pequeña cantidad de materia fecal. Para algunas personas, los síntomas pueden empeorar durante unas semanas o un mes y luego disminuyen durante algún tiempo. Para otras personas, los síntomas están presentes la mayoría de las veces e incluso pueden aumentar lentamente. Las personas con este síndrome también pueden presentar inapetencia. Resulta esencial reconocerlos para orientarnos hacia una patología orgánica: Fiebre. Anemia. Anorexia. Evolución clínica progresiva. Uso reciente de antibióticos. Diarrea persistente que no remite. Estreñimiento importante que no cede. Síntomas nocturnos o bien dolor nocturno frecuente. Rectorragias no atribuibles a lesiones locales (hemorroides, fisura anal). Presencia de heces muy voluminosas con signos de esteatorrea. Pérdida de peso significativa (superior al 5% durante el año precedente) en ausencia de depresión. Aparición de nuevos síntomas tras un período de tiempo prolongado de remisión clínica. Inicio reciente de síntomas en pacientes mayores de 50 años. Historia familiar de cáncer, de poliposis gastrointestinal, de enfermedad inflamatoria intestinal o de enfermedad celiaca. Anomalías en la exploración física 3) TRATAMIENTO MÉDICO: El objetivo del tratamiento es aliviar los síntomas. Los cambios en el estilo de vida pueden ser útiles en algunos casos de síndrome del intestino irritable. Por ejemplo, el ejercicio regular y el mejoramiento en los hábitos de sueño puede reducir la ansiedad y ayudar a aliviar los síntomas intestinales. Los cambios en la alimentación pueden ayudar; sin embargo, en general no se puede recomendar una dieta específica para el síndrome del intestino irritable, debido a que la afección difiere de una persona a otra. Los siguientes cambios pueden ayudar: Evitar alimentos y bebidas que estimulen los intestinos, como la cafeína, el té o las colas Evitar las comidas abundantes Evitar el trigo, la cebada, el centeno, el chocolate, los productos lácteos y el alcohol Incrementar la fibra en la alimentación Consulte con el médico antes de tomar medicamentos de venta libre. Los suplementos de fibra pueden empeorar los síntomas. Los laxantes tomados para el estreñimiento pueden crear adicción. Ningún medicamento funcionará para todas las personas. Los medicamentos que el médico podría ensayar abarcan: Medicamentos anticolinérgicos (diciclomina, propantelina, belladona e hiosciamina) tomados aproximadamente una media hora antes de comer para controlar los espasmos de los músculos del colon. Loperamida para tratar la diarrea. Dosis bajas de antidepresivos tricíclicos para ayudar a aliviar el dolor intestinal Lubiprostone para los síntomas de estreñimiento. Medicamentos que relajan los músculos en los intestinos. La asesoría puede ayudar en los casos de ansiedad o depresión severas. 4) TERAPIA NUTRICIONAL: Aunque muchos pacientes con SII creen que los síntomas son causados por alimentos específicos, estas relaciones son difíciles de comprobar. Muchos pacientes limitan su dieta en forma innecesaria. Las recomendaciones terapéuticas iniciales generalmente se centran para conocer en medidas higiénico-dietéticas. Se debe realizar una profunda anamnesis alimentaria gustos, hábitos y tolerancias. Se tendrá en cuenta, para planificar la Dietoterapia, los estímulos del peristaltismo intestinal y su acción en esta patología. OBJETIVOS DEL TRATAMIENTO: Evitar la sintomatología presente. Mantener o normalizar el estado nutricional. PLAN DE ALIMENTACION: Requerimientos Calóricos: Distribución normal de macronutrientes con un Valor Calórico Total que permita mantener un peso saludable o recuperar un estado nutricional normal. Valor vitamínico – Mineral: No requiere suplementación de micronutrientes. *Características Físicas: a) Volumen, temperatura y consistencia: Están gástrica relacionados (tiempo temperaturas con de frías y el intestino evacuación a través gástrica la consistencia del de la etapa acelerada, quimo de las difícil desmejoramiento, aumentando el peristaltismo intestinal). Por lo tanto la consistencia disgregación gástrica, temperatura de las el de volumen la dieta será de será fraccionado preparaciones será templada, fácil y la evitando temperaturas extremas. b) Características Químicas: Lactosa: en la mayoría de los pacientes con SII hay intolerancia a la lactosa, debido al déficit de lactasa. Esto provoca síntomas como diarrea, dolor y distensión abdominal. Generalmente, al eliminar la lactosa de la alimentación mejora la sintomatología. Fibra Dietética: en el SII la ingesta pobre de fibra se asocia con una disminución del volumen de la materia fecal. Al aumentar la ingesta de fibra, con el agregado de salvado de trigo y el manejo de vegetales y frutas, mejora el volumen fecal. Almidón tienen Resistente: los pacientes déficit de con SII isomaltasa (enzima que generalmente degrada las uniones alfa 1-6), razón por la cual tienen una mala tolerancia al almidón resistente. Hiperconcentración de mono y disacáridos: se deberán manejar con precaución, dada su acción sobre el aumento de secreciones y del peristaltismo intestinal. Tejido Conectivo: se manejará modificado por cocción y subdivisión, y en progresión. Grasas: retardan el vaciamiento gástrico y producen sintomatología como pirosis, náuseas, epigastralgia, presentes en la mayoría de los pacientes con SII. -Purinas: aumentan el peristaltismo, con aumento de las secreciones y reducción de la absorción intestinal. Sustancias Estimulantes: los colecistoquinéticos estimulan las secreciones intestinales a nivel del entericito. Sabor y Aroma: suaves y agradables. DIETOTERAPIA EN EL PERIODO AGUDO: en el período agudo del SII no se maneja ningún tipo de estímulo intestinal. DIETOTERAPIA EN EL PERIODO DE TRANSICION: se incorpora hemicelulosa modificada por cocción y subdivisión. DIETOTERAPIA EN EL PERIODO ESTABLE: en el período estable se deberá desafiar al paciente con la reintroducción de los alimentos en forma gradual, a los efectos de ampliar la selección y mejorar el cumplimiento del plan de alimentación. En esta etapa se debe manejar un régimen con estímulos moderados del peristaltismo intestinal, para lograr una adecuada evacuación. Luego se progresará con los estímulos intensos en forma gradual y con determinadas limitaciones (lactosa modificada, fibra insoluble). Se evitan los alimentos productores de gas. 5) REALIZACIÓN DE LA DIETA PARA UN PACIENTE HIPOTÉTICO. (QUE USTEDES DEBEN DEFINIR): Caso clínico: mujer 40 años con problemas digestivos (colon irritable): Desde hace 5-6 años padece de: digestión pesada con flatulencias y pérdidas de peso fácil, somnolencia post pradial, borborismo intestinal, heces pastosas, hemorroides, boca amarga y pastosa. Preferencia por las bebidas calientes o naturales. Sueño normal pero con palaquiuria nocturna. Sudoración en región torácica. Irritabilidad. No subre cefalea ni mareos, sin problemas de oído. Pesadez de las piernas, síndrome premenstrual acusado. Menstruación de ciclo de 28 días de color rojo y cantidad abundante. Lengua con punta y bordes rojos y con capa seborreica y blanca, pulso fino y algo tenso antecedentes: depresión nerviosa port-parto, cistitis de repetición y rinitis alérgica. MENU DESAYUNO Y MERIENDA Leche de almendras, infusión de te o café. Pan integral y margarina. Frutas: manzana, pera, plátano, etc., o zumo natural de frutas. COMIDAS PRINCIPALES Caldos y sopas de vegetales o carnes no grasos. Pastas, papas cocidas al horno, arroz. Carnes sin grasa (ternera, pollo, pavo, cerdo)cocidas al horno, plancha no fritas. Pescados de todos los tipos no fritos. Huevos. Verduras (sin cascara). Ensalada de lechuga escarola y tomate. Frutas manzana, pera, plátano, /al horno, jalea. Pan integral. COMPLEMENTOS Aceite(oliva, girasol ,maíz) dos cucharas al dia. Bebidas solo agua,o zumos naturales de frutas. Puede condimentar con sal. Evitar alimentos flatulentos y estimulantes a la secreción gastro intestinal. BIBLIOGRAFIA - Kevin W Orden y Marvin M. Schuster. Síndrome del Intestino Irritable. - Torresani María Elena, Somoza María Inés. Lineamientos para el Cuidado Nutricional.1º Edición, 1999. - Sleisenger & Fordtran. Enfermedades Gastrointestinales y Hepáticas. 6º edición. Tomo 2. Editorial Panamericana. - Soporte Nutricional Especial. Mora. 2º Edición. Editorial Panamericana - . Stephen McPhee et al. Fisiopatología Médica Editorial Manual Moderno. 1997 - Fuente: Drossman D. A. Functional Gastrointestinal Disorders: Diagnosis and Treatment Boston. Little Brown & Co. 1994