Imagen del mes - Septiembre
Anuncio
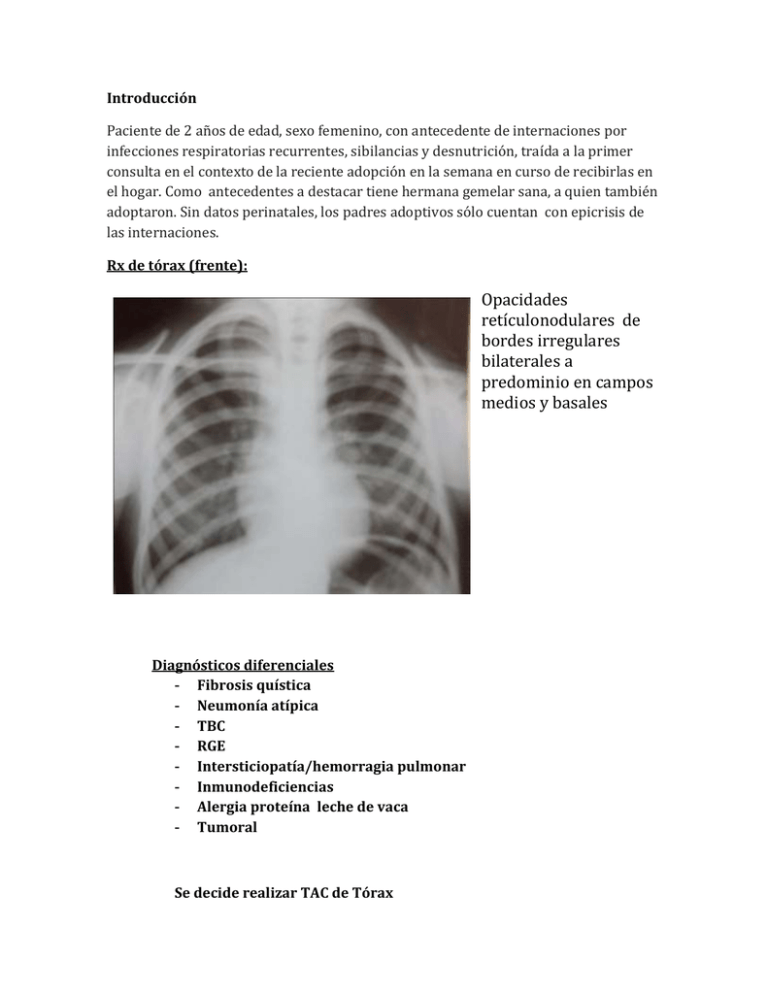
Introducción Paciente de 2 años de edad, sexo femenino, con antecedente de internaciones por infecciones respiratorias recurrentes, sibilancias y desnutrición, traída a la primer consulta en el contexto de la reciente adopción en la semana en curso de recibirlas en el hogar. Como antecedentes a destacar tiene hermana gemelar sana, a quien también adoptaron. Sin datos perinatales, los padres adoptivos sólo cuentan con epicrisis de las internaciones. Rx de tórax (frente): Opacidades retículonodulares de bordes irregulares bilaterales a predominio en campos medios y basales Diagnósticos diferenciales - Fibrosis quística - Neumonía atípica - TBC - RGE - Intersticiopatía/hemorragia pulmonar - Inmunodeficiencias - Alergia proteína leche de vaca - Tumoral Se decide realizar TAC de Tórax Múltiples imágenes nodulares de distinto tamaño de vértices a base, algunas confluentes. Leve engrosamiento peribronquial hiliar. A nivel de ambas bases se observa aumento de intersticio que llega en algunos sitios al manto La paciente cursó a los 2 meses su 1er internación prolongada (29 dias), debido a bronquiolitis (IFI negativo) e hipoxemia, con bajo peso. A los 4 meses reingresa por neumonía severa, ingresa en ARM por 14 días, requiere soporte con inotrópicos y transfusiones, se rescata VSR en IFI, permanece internada 10 meses en hospital pediátrico por bronquiolitis, intercurrencias infecciosas intranosocomiales, desnutrición, (nunca rescate para TBC documentado), y sibilancias recurrentes, por lo cual recibía tratamiento preventivo con budesonide 400ug/dia. A los 16 meses internada por gastroenteritis, fiebre y neumonia, permaneciendo internada durante 20 dias, con PHP, Antibióticos, broncodilatadores, requiriendo O2 por 15 días. A los 2 años de edad, niña en pc 10 para talla y <pc3 peso, crónicamente enferma, en buen estado general, rinorrea mucosa espesa, FR 38x', espiración prolongada y sibilancias y rales difusos, sin hipocratismo digital, sin otros signos a destacar. (Recibía polivitaminicos, sulfato ferroso, budesonide 400ug/ dia) Trae la primer radiografía de tórax (que se adjunta). Laboratorio con discreta anemia, fórmula repartida, transaminasas en límite superior, uremia y creatinina normal. Proteinograma con albumina en límite, elevación de gamma, resto s/p. Vacunación completa para edad. Se solicita PPD negativa, test del sudor normal. Dje de Igs,C3, C4, CD4/CD8, normales, se descarta con lab celiaquía, esteatocrito y elastasa dentro de valores normales, SOMF negativa, serologias TORCH, hepatitis, HIV, negativas. Rast para leche de vaca negativo. SEGD y pHmetria normal. Pudimos rescatar radiografías previas con infiltrados algodonosos difusos y heterogéneos, heterofocales. Valoración cardiológica normal. Ecografia abdominal normal. TAC Tóracoabdominal con compromiso pulmonar descripto, sin adenomegalias ni tumor sólido. Por anemia persistente y sospecha de hemosiderosis pulmonar, decidimos planificar internación también para lavados gástricos para BAAR, búsqueda de hemosiderofagos y endoscopia respiratoria, realización de BAL para gérmenes comunes, micobacterias, micológico, y búsqueda de hemosiderofagos. En este contexto, se precipita nueva intercurrencia febril con dificultad respiratoria aguda, hipoxémica, en mal estado general que requiere internacion en UTIP ingresa en VNI, requiere broncodilatadores y corticoides, rx tx con infiltrados difusos y ocupación alveolar predominio LSDy LID, se medica con cefriaxona y requiere nueva transfusión de GR por anemia aguda concomitante Lavado gástrico para búsqueda de hemosiderogagos negativo, y BAAR negativo. Una vez estabilizada, se realiza endoscopía y se hallan 26% de hemosiderofagos. La familia se niega a biopsia pulmonar. Se confirma hemosiderosis pulmonar y se estudian sus probables causas. Se realizaron exámenes para determinar anticuerpos antinucleares (ANA), anticitoplasma de neutrófilo (ANCA), antiDNA de doble cadena y antitransglutaminasa (ATG); inmunocomplejos circulantes (ICC), anticuerpos antiplaquetarios, anticoagulante lúpico, factor reumatoideo y dosificación de crioglobulinas, los cuales fueron negativos. Función renal normal, anemia hipocrómica y microcitica, con 7% reticulocitos. Diagnóstico: Hemosiderosis pulmonar primaria o idiopática (HPI) Tratamiento El tratamiento de elección son los esteroides. En la fase aguda se pueden administrar bolos con dosis altas de metilprednisolona, además de las medidas de soporte con oxígeno y ventilación asistida según grado de gravedad En la fase crónica de la enfermedad, la meprednisona (1-2 mg/kg/día) es el fármaco de mejores resultados. La combinación con inmunosupresores ofrece mejores resultados en los casos graves con recurrencias frecuentes (azatioprina, ciclofosfamida, 6-mercaptopurina o hidroxicloroquina) Evolución en este caso: Junto a inmunología se decide iniciar tratamiento con meprednisona 2mg/k/d el primer mes con buena respuesta inicial y los 2 meses y medio a 1mg/kg/d debido a su labilidad clínica con nuevos infiltrados y anemia , hasta cumplir con días alternos. (en seguimiento conjunto con endocrinología, se suplementa con Ca, vit D, con pautas antiestres por Sme Chushing.) Cursa nuevo sangrado pulmonar a los 4 meses, se interna y se aumenta nuevamente dosis de corticoides y se asocia con hidroxicloroquina, egresa a la semana y a lo largo del 6to mes se suspende corticoides en días alternos con estabilidad clínica. Se recupera su eje adrenocortical a los 3 años y 4m de vida. A los 4 años y medio tiene recaída, que requiere incorporación de corticoides orales, por un mes, luego sólo con hidroxicloroquina hasta la fecha. Actualmente tiene 6 años y medio, percentilo peso y talla 50-75, muy activa, no volvió a internarse, realiza vida normal, espirometría dentro de valores normales, no logra adecuada técnica para DLCO, RX tx con escasos trazos de engrosamiento peribronquial predominio LID. Continúa tratamiento con hidroxicloroquina 6mg/kg/d. Controles regulares con función renal normal, sin evidencia de enfermedad autoinmune concomitante, hepatograma normal y valoración oftalmológica con campimetría computarizada normal ( en contexto del tto crónico con antipalúdico), centellograma óseo normal. Discusión La enfermedad se caracteriza por sangrado intraalveolar difuso, por lo que habrá manifestaciones dependientes de la anemia, y otras dependientes del daño al parénquima pulmonar. La enfermedad se puede presentar en su forma clásica, caracterizada por la tríada de anemia, hemoptisis e infiltrados pulmonares. En estos casos la hemoptisis puede ser de diferente cuantía, en ocasiones de gran magnitud, poner en riesgo la vida del paciente, y en otras ocasiones sin evidencia clínica. La otra modalidad de presentación es en forma insidiosa por pérdida crónica de sangre, que se manifiesta como anemia ferropénica, y resulta refractaria a la terapia con hierro. La sangre deglutida puede simular una hemorragia digestiva. La HPI es una entidad de causa desconocida, poco frecuente, y en muchas ocasiones grave. En la mayoría de los pacientes se presenta en la primera década de la vida, sin predilección en cuanto a sexo. Esta condición ocurre en ausencia de otras enfermedades asociadas a hemorragia intraalveolar. La sospecha clínica debe guiar al diagnóstico precoz, para instaurar el tratamiento específico que limite la progresión de la enfermedad y las secuelas pulmonares a largo plazo. Autora: Dra. Gisela Martinchuk Migliazza REFERENCIAS BIBLIOGRÁFICAS HEMOSIDEROSIS PULMONAR 1. Ioachimescu OC, Sieber S, Kotch A. Idiopathic pulmonary haemosiderosis revisited. Eur Respir J. 2004 Jul;24(1):162-70. 2. TESTA, María Eugenia et al . Hemorragia pulmonar asociada a enfermedad celíaca. Arch. argent. pediatr., Buenos Aires, v. 110, n. 4, agosto 2012 3. Rubilar L, Maggiolo J, Girardi G, González R. Hemosiderosis pulmonar idiopática. Neumol Pediatr. 2006;1(1):30-3. 4. Frankel SK, Cosgrove GP, Brown KK. Small vessel vasculitis of the lung. Chron Respir Dis. 2005;2(2):75-84. 5. Gomez-Roman JJ. Diffuse alveolar hemorrhage. Arch Bronconeumol. 2008 Aug;44(8):428-36. 6.Kamienska E, Urasinski T, Gawlikowska-Sroka A, Glura B, Pogorzelski A. Idiopathic pulmonary hemosiderosis in a 9-year-old girl. Eur J Med Res. 2009 Dec 7;14 Suppl 4:112-5. 7. Sheares BJ. Recurrent pneumonia in children. Pediatr Ann. 2002 Feb;31(2):109-14. 8. Schwarz MI, Brown KK. Small vessel vasculitis of the lung. Thorax. 2000 Jun;55(6):502-10. 9. Yao TC, Hung IJ, Jaing TH, Yang CP. Pitfalls in the diagnosis of idiopathic pulmonary haemosiderosis. Arch Dis Child. 2002 Jun;86(6):436-8. 10. Cassimos CD, Chryssanthopoulos C, Panagiotidou C. Epidemiologic observations in idiopathic pulmonary hemosiderosis. J Pediatr. 1983 May;102(5):698-702. 11. Torres MJ, Giron MD, Corzo JL, Rodriguez F, Moreno F, Perez E, et al. Release of inflammatory mediators after cow's milk intake in a newborn with idiopathic pulmonary hemosiderosis. J Allergy Clin Immunol. 1996 Dec;98(6 Pt 1):1120-3. 12. Agarwal R, Aggarwal AN, Gupta D. Lane-Hamilton syndrome: simultaneous occurrence of coeliac disease and idiopathic pulmonary haemosiderosis. Intern Med J. 2007 Jan;37(1):65-7. 13. Garcia-Luzardo Mdel R, Aguilar-Fernandez AJ, Cabrera-Roca G. Idiopathic pulmonary haemosiderosis in childhood: a good response to systemic steroids, hydroxychloroquine . Arch Bronconeumol. 2010 Nov;46(11):612-3.









