fk: -
Anuncio

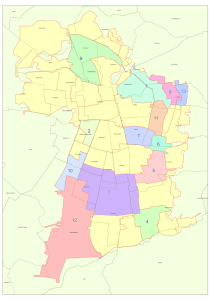
SERVICIO DE SALUD METROPOLITANO SUR ~SESORIA JURIDICA ~i) ,\~ • N0 024. C vor. fk: --" I.. r 0 A.SC\~,.., ..".. r, H' -., .._, ~Uhi' ~ "-"1\ "'-'-.' ..•.. ';" ':""...... -'------., "71,,<7:) . "~~ RESOLUCION EXENTA "lfO . SAN MIGUEL, 138 I 0 1 FEB. ~;011 - '--f." Ai' ~ i;, \)/! ,,(\,:>."';/ Lo dispuesto en el DFL N° 1, de 2005, del Ministerio de Salud, que frj6 el texto refundido, coordinado y sistematizado del Decreto Ley N° 2.763, de 1979 y de las Leyes N° 18.933 Y N° 18.469; EI articulo 6, 7 Y 8 del Decreto de Salud N° 140, del 2.004, Reglamento Organico de los Servicios de Salud; La Resoluci6n N° 001, de 04 de enero de este Servicio, sobre designaci6n del cargo de Subdirectora Medica del Servicio de Salud Metmpolitano Sur; La Resoluci6n N° 1600 de 2008, de la Contraloria General de la RII~pulblica,que fija normas sobre exenci6n del tramite de Toma de Raz6n, y La Necesidad de dar cumplimiento a 10 previsto en los articulos 21 inciso final del decreto con fuerza de Ley N,01de 2005 del Ministerio de Salud, ya citado, que imponen al Director del Servicio de Salud el deber de velar por la Referencia y Contrarreferencia de los paciente~:,-beneficiariosdel Sistema publico de Salud; Que habiendose elaborado por los 6rganos institucionales competentes del Servicio, y de sus los establecimientos asistencic.llesel documento denominado "Protocolo Manejo del Paciente Politraumatizado" y "Protocolo lAM (infarto agudo al miocardio)", de los pacientes con las patologias y en relaci6n alas Especialidades definidas por dichos documentos que reciben atenci6n en los establecimientos de la red asistencial de este Servicio; Que dichas normas han sido puestas en conocimiento y aprobadas por el Consejo de Integ"aci6n de la Red Asistencial (CIRA) del Servicio; Que atendido el rol del Servick> como gestor y articulador en el desarrollo de la Red Asistencial, es necesario (Iar valor formal a dichos protocolos, por 10 que dicto la siguiente: 1.- APRUEBESE las Normas de Referencia y Contrarreferencia de los paciente-beficiarios de la Red Asistencic:Jdel Servicio de Salud Metropolitano Sur, las que se adjuntan a la presente Resoluci6n y se entienden formar parte integrante de esta, respecto de las Especi.:ilidades Medicas que se indican en los documentos denominados "Protocolo Manejo del Paciente Politraumatizado" y "Protocolo lAM (infarto agudo al miocardio)". 2.- La Presente efectos una vez que se encuentre totalmente tramitada. DISTRIBUCION: • Hospital EI Pino • Hospital San Luis • Hospital Exequiel Gonzalez Cortes • Hospital Barros Luco Trudeau • Hospital Parroquial San Bernardo • Subdirecci6n Medica D.S.S.M.S. • D.T.S. D.S.S.M.S. • S.D.A. - S.S.M.S. • A. Juridica • Of. de Partes • Archivo. Resoluci::m surtira plenos ..... " • '#",4i· • MINISTERIO DE SALUD SERVICIO DE SALUD METROPOLITANO SUR DEPARTAMENTO TECNICO EN SALUD PROTOCOLO MANEJO DEL PACIIEINTE POLITRAUMATIZADO SERVICIO SALUD METROPOLITA~IO~ SUR Autores: Dr Marco Varela Adarme Jete UEH Hospital Exequiel Gonzalez Cortes Dr. Alban Cortes UCI Hospital Barros Luco E.U Cecilia Morgado Supervisora UEH Hospital Exequiel Gonzalez Cortes Colaboradores: Dr. Jose Arriagada Riffo Departamento Tecnico en Salud Ora. Carmen Ferrada Moreira Departamento Tecnico en Salud Dr. Rodrigo Soto Rojas Departamento Tecnico en Salud Dr. Hector Cabezas Jete UEH Hospital Parroquial San Bernardo Matr. Erica Contreras Calderon Departamento Tecnico de Salud Sr.- Jose Galaz, coordinador SAMU EI Politraumatizado grave, con riesgo de muerte, con compromiso de 2 a mas sistemas, es un problema de salud con cobertura GES, con garantia de tratamiento hasta 24 horas desde el rescate (Definici6n Politraumatizado guia Clinica N° 48, 2007): Este protocolo es una adaptaci6n simplificada de la guia GES para HI rnanejo del politraumatizado grave, para su implementaci6n en el Servicio de Salud Mi:~tropolitano Sur (SSMS) y pone su enfasis en los algoritmos de derivaci6n. En consecu1encia, para cualquier referencia debe utilizarse la guia GES N° 48 (Politraumatizado) y N° 49 (TEC). Las principales causas de Politraumatismos son los accidentes de transit!), PISrotambien hay otras, como caidas de altura y agresiones. EI SSMS provee de servicios de salud a una poblaci6n asignada de 1.19:;~.068 personas, que vive en el sector Sur de la Regi6n Metropolitana. EI territorio del SSM::) es atravesado por carreteras de alta velocidad: la Ruta 5 (Autopista Central y Autopista de,1Maipo) de Norte a Sur, Autopista del Sol, Autopista Vespucio Sur. Ademas de la Ii nea ferrea, que cruza areas de gran densidad poblacional en algunas comunas. Las causas externas representan el 8% del total de defunciones en el Sl:!rvicio de Salud Metropolitano Sur, siendo el Accidente de Transito la decimoprimera cau sa individual de muerte en 2004 (fuente DEIS). Entre las edades de 1 a 40 alios, las caUS:lS externas son la primera causa de muerte, las que son prematuras, generando alios de vida potencialmente perdidos La muerte en un politraumatizado depende de la gravedad de las lesione,s: cuando estas son muy graves, con gran perdida de masa encefalica, por ejemplo, las pmsonas fallecen en los primeros segundos 0 minutos luego del accidente. Superada esta primera etapa, la muerte del paciente se puede evitar si se instaura en forma OpOrtUncl el tratamiento adecuado: hematomas subdurales, hemoneumot6rax, ruptura 0 laceraci::>n de visceras, fractura de pelvis, hemorragias masivas, etc. Mas tardiamente el pacientl~ puede fallecer de complicaciones secundarias como sepsis 0 falla organica multiple:. (Guia Clinica Politraumatizado, MINSAL 2007) Por todo 10 anterior, la oportunidad del rescate y la reanimaci6n, la caHficaci6n del personal que atiende estos pacientes, la disponibilidad de metodos diagn6sticos y terapeuticos son factores c1aves que influyen en el pron6stico de los pc:litraumatizados. Tambien son importantes las decisiones y disposici6n de traslado entre hospitales, cuando sea necesario (Guia Clinica Politraumatizado, MINSAL 2007). EI paciente con trauma grave constituye un gran desafio medico en atenci6n a la conjunci6n de multiples entidades nosol6gicas que actUan simultanea y concatenadamente, obligando a la participaci6n arm6nica de un equipo mlilitidiisciplinario. EI exito en el manejo del paciente con trauma grave es tiempo dependiente, las acciones deben realizarse oportunamente para ser eficaces. Es imprescindible: por tanto que existan en los distintos niveles equipos previamente constituidos, que manejen un lenguaje comun y que comparta pautas de manejo y guias cI nicas, factores indispensables para un accionar arm6nico. Esto ya que los tiempos y las secuencias La red asistencial esta compuesta por 7 hospitales, de distinta complejid~:.d, de los cuales 5 cuentan con Unidad de Emergencia Hospitalaria (UEH), un COT, un CRS, 32 consultorios de Atenci6n Primaria y 17 Servicios de Atenci6n primaria de Urgencia (SAPU). Los hospitales con UEH son: • Complejo Asistencial Barros Luco (CABL): Hospital Base adulto. Establecimiento de alta complejidad, cuenta con todas las especialidades y apoycis cI inicos. • Hospital Exequiel Gonzalez Cortes (HEGC): hospital base pediatll'ico. Establecimiento de alta complejidad, cuenta con la mayorfa de la:; especialidades y apoyos clfnicos. No tiene neurocirugfa infantil, inagl3nologfa de alta complejidad (TAC y RNM) Y para lesiones de grandes vas os en ninos se solicita apoyo de cirujanos vasculares al CABL. La imagenologia de mayor complejidad (TAC y RNM) requime traslado del paciente a Hospital Barros Luco, 0 a la macrored. • Hospital EI Pino: UEH adulto y pediatrica: Establecimiento de 811taGomplejidad, que cuenta con algunas especialidades y apoyos clfnicos. Debe derivar los pacientes politraumatizados de mayor complejidad al hospital ba~:e. • Hospital San Luis de Buin: UEH adulto y pediatrica. Hospi'lal de mediana complejidad, que cuenta con algunas unidades de apoyo clfnico basico y debe derivar a otros hospitales los pacientes de mayor complejidad. • Hospital Parroquial de San Bernardo (HPSB), establecimiento de alta complejidad en convenio. UEH adulto y pediatrica, que cuenta Gon algunas especialidades y apoyos clfnicos. Debe derivar los pacientes de mayor complejidad a hospitales base. La red de Urgencia del SSMS esta organizada en miniredes, de acuerd) a su cercanfa geografica. - Red Sur - Sur: com una de Paine y Buin con sus respectivos esta olec:imientos de atenci6n primaria y hospital san Luis de Buin - Red Sur- Oriente: comunas de San Bernardo, EI Bosque y Calera de' Tango, con los establecimientos de APS y hospitales EI Pino y Parroquial de San Bernardo - Red Sur - Central: establecimientos de APS de las comunas de S~m Joaqufn, San Miguel, Pedro Aguirre Cerda, Lo Espejo, La Cisterna, hospital Lucio C6rdova y Complejo Asistencial Barros Luco - Red Sur Pediatrica: establecimientos de APS las comunas de Sail Joaqufn, San Miguel, Pedro Aguirre Cerda, Lo Espejo, La Cisterna, hospital Exequiel G onzi~lez Cortes y la pediatrfa compleja de los otros establecimientos de la red. EI nivel de complejidad de la red del SSMS Ie permite solucionar una gran proporci6n de los pacientes politraumatizados, sin embargo algunos problemas quedan mas alia de su alcance, para los cuales se recurre a la macrored nacional, establecida por el MINSAL: • Los TEC graves en ninos (Hospital Dr. Roberto del Rio) • Los traumatismos raquimedulares (Instituto Neurocirugia) Ocurrido el accidente 0 violencia, cualquier lIamado al 131 activa la red SAMU. Ademas, los establecimientos de la red pueden activarla ya sea lIamando al teh~l'Dno del Centro Regulador 0 al mismo 131. Cuando la persona debe ser rescatada (por ejemplo de un vehiculo) se solicita la participaci6n de bomberos. Siempre se solicita la concurrencia carabineros. Para el traslado de los pacientes desde el sitio del accidente el SAMU dispone de 3 bases de en el territorio del SSMS instaladas en: • CABL: 2 m6viles avanzados (con 2 profesionales reanimadoms Gada uno y conductor) y 2 m6viles basicos (con 1 tecnico paramedico y conductor c/u) Ademas de 2 m6viles avanzados de refuerzo, uno permanente de ;3 a 17 horas en dias habiles, orientado a traslados entre hospitales, y uno transLorio de 8 a 20 horas de lunes a Domingo. • Consultorio/ SAPU San Bernardo: 1 m6vil avanzado. • Departamental Antiguo 1 m6vil basico. Las derivaciones se realizan segun indicaci6n del regulador central, en acuerdo con el equipo reanimador, con el objetivo de no colapsar a los hospitales de mayor complejidad. Los traslados de los pacientes politraumatizados pueden ser • Primarios: desde el lugar del accidente al establecimiento de salud • Secundarios: desde un establecimiento de salud a otro (generalrnentE~ desde uno menos complejo a uno mas complejo) EI prop6sito de este protocolo es establecer los flujos de derivaci6n cle los pacientes politraumatizados dentro de la red del Servicio de Salud Metropolitan03ur, logrando el mejor rescate, soporte, reanimaci6n y manejo posible, para asi disminuir la letalidad y mejorar el pron6stico de ellos. 1.1.- MANEJO PREHOSPITALARIO: SOSPECHA, TRIAGE Y TRASLADO 1.1.1.- SOSPECHA: La existencia de un traumatismo grave debe sospecharse en cualquiier paciente con antecedentes de trauma que presenta alguna de las siguientes condicionl~s. 1.- FISIOLOGICAS: • Presion sistolica menor de 90 mmHg • Dificultad respiratoria; Frecuencia respiratoria min.uto • menor de 10 0 mayor de 30 por Alteracion de conciencia: Glasgow menor de 13 2.- ANATOMICAS: • Torax volante • Dos 0 Mas fracturas de huesos largos • Herida penetrante en cabeza, cuello, torso e ingle • Trauma combinado con quemaduras • Signos clfnicos sugerentes de via aerea • • Amputacion proximal a la murieca Paralisis de cualquier extremidad • Marca de cinturon de seguridad 0 tobillo 3.- MECANISMO: • Extricacion del vehiculo que dura mas de 20 minutos • Muerte de cualquier ocupante del vehiculo • Eyeccion de paciente de vehiculo cerrado • Caida mayor ados veces la altura del paciente • Impacto a gran velocidad • Impactos con gran descarga de energia 0 es dificultos a 4.- FACTORES AGRAVANTES: • Edad mayor de 60 arios • • • Embarazo Patologia grave preexistente Condiciones medio ambientales extremas LA SOSPECHA CLiNICA DE GRAVEDAD DEBE HACERSE EN CON::)IDERACION A LOS HALLAZGOS FISICOS Y LA CINEMATICA DEL ACCIDENTE, ES DECIR, NO SE CONSIDERA NECESARIO USAR iNDICES DE GRAVEDAD EN ESTOS PACIENTES. 1.1.2.-TRIAGE Y CRITERIOS DE TRASLADO TRIAGE: DOS ESCENARIOS: • EI numero de pacientes (accidentados) no sobrepasa lalii c.apacidades locales y el mecanismo de ajuste del sistema de rescate: €in este caso se prioriza segun criterio ABC • EI numero de casos excede las capacidades locales: se prioriz81 a los pacientes con mayores prioridades de sobrevida con el men or gasto de tie.llpo recursos y personal. 1.1.3.- CRITERIOS DE TRASLADO Los pacientes seran trasladados en m6viles avanzados desde el sitio del suceso. Los traslados interhospitalarios deben ser realizados en el mismo tipo de m6villes. Los pacientes inestables deben ser trasladados en m6viles avanzados, al hospital mas cercano con capacidad de reanimaci6n y eventual manejo quirurgico de las lesiones que pongan en riesgo su vida en forma inmediata. Condiciones de monitoreo (PANI). durante el traslado: ECG; Sa02, Presi6n artmial no invasiva EI paciente debe ser evaluado en el sitio del accidente y en cada uno de los centros de atenci6n aplicando el indice de trauma pediatrico, ITP (Teppas, 1987) y la escala de Glasgow, GSC, monitoreando asi la condici6n del nino en forma peri6dica. Todo nino politraumatizado debe ser considerado como paciente grclve y debe ser trasladado al centro de mayor capacidad resolutiva. En el caso c:le inestabilidad hemodinamica 0 lesiones que ponen en riesgo la vida en forma inmediata, estos se deben trasladar al hospital mas cercano para manejo inicial de sus lesiones y en un segundo momento, ya estabilizado, derivar al centro resolutor (Guia GES nO48, PolitraUlmatizado). En la mayoria de los casos, dado la proporci6n de sus segmentos conorales, el nino politraumatizado tendra un TEC, por 10 tanto, es clave evaluar la presencia de este y derivar, segun indicaciones de la guia clinica de TEC (Serie Guias Clfnica~: GES N° 49). " • MINISTERIO DE SALUD SERVICIO DE SALUD METROPOLITANO SUR HOJA DE REGISTRO HOSPITALARIO FECHA Y HORA DEL ACCIDENTE DE PACIENTES CON TRA:UMlA GRAVE 1 _ PREVISION: 1 _ VIAAEREA: • ASEGURE VIA AEREA CON ~ROT.ECCION CERVICAL. ,.SLE(S NECESARIOESTABLEZCA VIA AEREA DEFINITIV A. L.J • ADMINISTRE OXiGENO 100% (MASCARA DE ALTO FLUJO A 1SLTS POR MINUTO) • EV ALUE CONDICIONES DE VENTILACION DEL PACIENTE: si el paciente requiere asistencia ventilatoria, establezca una via aen a avanzada. la ventilaci6n con bolsa mascara no esta recomendada para el trasllado. evite la hiperventilaci6n D D NEUMOTORAX A TENSION: • TRAUMATOPNEA: INSTALE PLEUROTOMiA APLICAR PARCHE DE TRES PUNTAS CIRCULACION: • Verifique vias venosas. Considere intra6sea. apuradores D [~ CJ La via central reqUliere uso de • Aporte de volumen segun condici6n clinica: privilegie cristaloid«~s. T'ransfunda GR segun necesidad. • No recomendado en reanimaci6n inicial intrahospitalaria: hemoderivados no GR, bicarbonato, Drogas vasoactivas. D albumina, otros Ante sospecha de TAPONAMIENTO penetrantes y paro cardiaco. CARDIACO: Toracotomia D Ecofast, pericardiocentesis II NO USE: soluciones hipotonicas-o-gtucosadas, salvo en amputaciones traumaticas. D DEFICIT NEUROLOGICO: • Manejo de TEC segun guia clinica especifica en heridas vias centrales y tnrniquetes, D D • Retire tabla espinal apenas cuente con cama dura (no deformable b~ljOel colchon): Movilice en Block. • Haga prevencion de injuria secundaria: mantenga PAM sobre 100 mmHg; no hiperventile, no use soluciones glucosadas ni hipotonicas. C] D EXPOSICION Y EXAMEN • Exponga torax, abdomen y extremidades, remueva prendas que wmpriman u oculten sitios lesionados 0 sangrantes, ropa majada 0 que conten ~a potenciales contaminantes D Prevenga hipotermia: cristaloides tibios con calentador de soluci[)nes, calefaccion ambiental: 22°C en Box de reanimacion, termocalefactor, termometro esOra2ir. No traslade pacientes descubiertos a otra!! dependencias del Hospital Estudio con Imagenes: Radiografias de Torax. Columna cervicalilat.~ral, Pelvis, Ecofast D Realizar tacto rd a caida libre. instalar sonda Foley y sonda nasogastrica, aspirar y dejar Solicita traslado a una Unidad de Pacientes Criticos. En el intert:mto agregue las medidas de soporte hemodinamicas y ventilatorias necesaria:i. D ALGORITMO DE TRASLADO DE PACIENTES PEDIATRIC OS POLITRAUM)I,TIZADOS Nino poliu:a~atizado sin TEC aparente 0 con anteced~nte.de peI:jida~ conClenCla fugaz (segundos) y antecedentes de ba]o nesgo ** ~ Indice de Trauma Pediatrico (ITP) Escala de Glasgow (GCS) ITP 9 -12 GCS15 Lesiones traumato16gicas (Fracturas, atriciones, luxaciones, etc) Hospital mas cercano, de acuerdo a la red: HEGC El Pino Parroquial SB SL Buin ITP Menor de 9 GCS15 Requiere estabilizaci6n previa por inestabilidad 0 manejo urgente de lesiones Hospital HlaSCI~rcano,de acuerdo aa red: HEGC El Pino Parroquial SB ....S,LBuin • Indice de Trauma Pediatrico y Escala de Glasgow: Vel' Guia Clinica N° 48 pag. 24 y pags. 34 y 35) • Antecedentes de Bajo Riesgo: Vel' Guia Clinica MINSAL N° 49 (Atenci6n de Urgencia del Traumatismo CraneoencefaIico), pagina 29. • Repetir evaluaci6n con ITP y GCS aillegar al centro hospitalario y peri6dicamente durante la evoluci6n • En el hospital que recibe al nino, ademas del manejo de las lesiones de otros sistemas 0 segmentos, observar durante 4 a 6 horas la evoluci6n del TEe, seglin Guia Clinica GES N° 49 TEC (pagina 26) • EI traslado secundario se debe realizar segun "protocolo de Transporte Secundario" SAMU Nino politraumatizado con Glasgow 13 - 14 0 Glasgow 15 con antecedentes de alto riesgo Indice de Trauma Pediatrico (ITP) Escala de Glasgow Requiere estabilizaci6n previa por inestabilidad 0 manejo urgente de lesiones Hospital mas cercano, de acuerdo a la red: HEGC El Pino Parroquial SB SL Buin Reanimaci6n, Estabilizaci6n, manejo inicial Hospital de referencia Macro red nacional: Roberto del Rio 0 INCA: • Evaluaci6n por Neurocirujano • TAC , , , ,, ,, I I \ I I I I I \ ." , , ,, ,, , Hospitaliza para manejo en HRR: Paciente de resorte neuroquirurgico Contrarreferencia de paciente con TAC e indicaciones del NC , I \ ~ I HE~C I \ ~ Lesiones traumatol6gicas y/o partes blandas, 0 quemado I I I I I I I I I I I Hospitalizaci6n y manejo • • • HEGC ,, , NO'" Hospital que Ie corresponde de acuerdo a la red SSMS: HEGC El Pino Parroquill SB SL Buin indice de Trauma Pediatrico y Escala de Glasgow: Ver Guia Clin ica N° 48 pag. 24 y pags. 34 y 35) Antecedentes de Alto Riesgo: Ver Guia Clinica MINSAL N° 49 (Atenci6n de Urgencia del Traumatismo Craneoencefalico), pagina 29. Repetir evaluaci6n con ITP y GCS aillegar al centro hospitalario y peri6dicamente durante la evoluci6n. Manejo de acuerdo a evolud6n Nino politraumatizado con TEC moderado Glasgow igual 0 menor de 12 0 grave Indice de Trauma Pedhitrico (ITP) Escala de Glasgow: 120 men or Requiere estabilizaci6n previa 0 manejo urgente de lesiones por riesgo vital Hospital mas cercano, de ::Icuerdo a la red: Hospital de referencia Macro red nacional: Roberto del Rio 0 INCA: • Evaluaci6n por Neurocirujano • • TAC Manejo especializado I I I ,, I , I I I I \ " ,, I \ " , " \ \ \ \ \ , \ \ Hospitaliza para manejo en HRRio: Paciente de resorte neuroquirurgico (GSC <8 0 que requiere manejo de PIC) • HEGC • El Pino • Parroquial SB • SL Buin Reanimaci6n, Estabilizaci6n, manejo inidal Trauma raquimedular: deriva al INCA '" " ' , " " Paci ente estabilizado indt;pendiente de su GSC, deri vaci6n para evaluaci6n y eventual manejo " Contrarreferencia de paciente con TAC e indicaciones del NC HEGC Hospital base pediatrico para manejo • fndice de Trauma Pediatrico y Escala de Glasgow: Ver Guia Clinica:l,J"°48 pag. 24 y pags. 34 y 35) • Repetir evaluaci6n con ITP y GCS aillegar al centro hospitalario y peri6dicamente durante la evoluci6n. Manejo de acuerdo a evoluci6r: ALGORITMO DE TRASLADO DE PACIENTES POLITRAUMATIZADOS ADULTOS DESDE EL SITIO DEL ACCIDENTE SERVICIO SALUD METROPOLITANO SUR ADULTO POLITRAUMATIZADO CON TEC LEVE A MODERADO ~J _ INESTABLE * Packnte trasladado por ambdancia basica se EV ALUACION INICIAL I I f--- ~rig.,~ I al hospital mas cercano. EST AJ!~LEJ ~'~ Hospital de la red mas Cercano: Predominan lesiones Toracicas y/o abdom. Predominan lesiones Traumato16gicas: Fx expuestas, pelvis, amputaciones, etc . .0, IHBLT .0, I Manejo inicial S. U Multidisciplinario Traslado a UPC H. El Pino H. Parroquial H. SL. Buin Manejo inicial Reanimaci6n Estabilizaci6n lesiones resudtas Paciente esta~Jle No se traslada sospec"Q. de Iesiones Traumato16gicas y/o TEC (con factores de riesgo. Pag 8 Guia GES TEC) ALGORITMO DE TRASLADO DE PACIENTES POLITRArMATIZADOS ADULTOS DESDE EL SITIO DEL ACCIDENTE SERVICIO SALUD METROPOLITANO SUR ADULTO POLITRAUMATIZADO CON TEC ~ CENTRO REGULADOR SAMU (MOVIL AVANZADO) Hospital de la red Mas cercano: H. EI Pino H. Parroquial H. SL. Buin Manejo inicial: Reanimaci6n Estabilizaci6n Medidas grales. TEC (Guia GES TEC) Inmovilizaci6n de fracturas, etc. Traslado diferido luego de la estabilizaci6n a HBL T para completar estudio y manejo del resto de las lesiones por Traumatologia y/o Neurocirugia. G~::lI * Pacimte trasladado por ambulancia basica se dirigl~ al hospital mas cercano. HBLTJ ... ' • ... ' " MINISTERIO DE SALUD SERVICIO DE SALUD METROPOLITANO SUR DEPARTAMENTO TECNICO DE SALUD PROTOCOLOIAM SERVICIO SALUD METROPOLITArl~()SUR Dr. Patricio Yovaniniz, UCIC Complejo Asistencial Barros Luco E.U. Walter Ferrada, UCIC Complejo Asistencial Barros Luco Dr. Dimitrig Pavlov, Unidad Emergencia Hosp. EI Pino Dr. Daniel Galdames, Unidad Emergencia Hosp. Buin Dr. Francisco Contesse, Unidad Emergencia Hosp. Buin Ora. Lorna Suazo, Departamento Salud San Bdo EI marco de la Ley AUGE nos impone plazos maximos en el diagnostico y tratamiento de los infartos con SDST. EI protocolo de atenci6n vigente contempla la trombolisis como terapia ale reperfusi6n siendo la estreptoquinasa el trombolitico en uso. Dado 10 anterior se dot6 a todos Hospitales y SAPU del area con estl~ farmaco y se capacit6 al personal en su uso. Los pacientes con Sindromes coronarios agudos con SDST, que cCinsultan en los Hospitales EI Pino y Parroquial de San Bernardo se deben trombolisar, ingresarlos, y evaluar el resultado de la terapia para decidir la conducta posterior. EI Hospital San Luis de Buin y los SAPU del area deben trornbolisar pacientes y coordinar el pronto traslado al Hospital Barros Luco. a los A contar del atio 2006 se inicia en el Laboratorio de Hemodinamia del Complejo Asistencial Barros Luco (CABL), el tratamiento percutaneo de los IJ\M con SDST, mediante la angioplastia primaria con uso de stent. • La angioplastia presenta muchas ventajas respecto de la trom bolisis: Su apertura de vaso alcanza mas del 90%, tiene una menor incidencia de hemorragia cerebral, se puede utilizar en pacientes en quienes la trombo lisis este contraindicada y es de elecci6n frente a infartos complicaldos como los que comprometen el ventriculo derecho. Disminuye la mortalidadl y la isquemia recurrente, reduce los tiempos de estada hospitalaria. Por 10 anterior nuestro Centro, Barros Luco a traslado cortos, y dada la disponibilidad de un Laboratorio de hernodinamia en incluso en horario inhabil y la proximidad geografic 3 dlel Hospital los SAPU y a los otros hospitales de la Red Sur, con tiempos de se plantea: Cambiar la estrategia de reperfusion frente a los SeA con SDST des de c) uso de trombolitico a una estrategia de reperfusion con angioplastia primaria !:omo primera opcion 1.- Se debe intentar la terapia de reperfusi6n percutimea come. primera opci6n. Principalmente en aquellos SCA con SDST que se presenten con: Mas de tres horas de evoluci6n Signos de falla cardiaca Contraindicaciones para la trombo Iisis Para ello se debe coordinar con el residente de la Unidad de Cuidac:los Intensivos Cardiol6gicos (UCIC) del CABL. Enviar FAX con EKG para coordina· la terapia de reperfusi6n. Lo anterior siempre que sea posible coordinar la lIegada del pacien':e all pabell6n de Hemodinamia en un plazo no mayor a 90 min. Si es posible coordinar la hemodinamia en los plazos establecidos, 'el paciente debe trasladarse al CABL de acuerdo a protocolo de traslado, nn c:ondiciones ideales por el SAMU. 2.- En caso de no ser posible la angioplastia prima ria se debe optar por la trombolisis dentro de los plazos y de acuerdo al protocolo AUGE. Preparaci6n y atenci6n del paciente de acuerdo a la alternativ:El dl~ manejo seleccionada. Aplicar protocolo dolor toraxico: • Dolor: Precordial intenso, > 30 minutos que no cede con reposo. • Intensidad: escala de 1-10 puntos. • Irradiaci6n: cuello, mandibula, brazo izquierdo, espalda, epigastnio. • Sintomas neurovegetativos: nauseas, v6mitos, sudor frio. • Otros sintomas: Disnea, palpitaciones, claudicaci6n, sensaci6n de muerte inminente. • Consignar el tiempo trascurrido desde el inicio de los sintomc:.s. • Factores de riesgo: HTA, OM, dislipidemia, tabaco, obesidad, antecedentes familiares de lAM, consumo de cocaina. • Antecedentes quirurgicos y/o enfermedades importantes: lAM pr,evios, Angioplastia 0 bypass previos, cirugias recientes, ulcera gastricas, alergias, IRC. • Medicamentos: uso de aspirina, TACO, beta bloqueadores, antihipertensivos, estatinas, antidepresivos, hormonas etc. Realizar electrocardiograma apoyarse con telemedicina) de 12 derivaciones dentro de 30 minutos (En SAPU Para diagnostico diferencial puede recibir ayuda de Cardi610go del Equipo de Telemedicina y Cardi610go UCIC CABL Si los antecedentes no sugieren Sindrome Coronario Agudo, descc:lrtar otras causas de dolor toraxico no traumatico Para establecer el diagnostico: ECG 12 derivaciones: SDST >1mm, en 2 derivadas contiguas, c: BCRI, no existente previamente. • • • lAM anterior: V2 a V4. lAM inferior: DII-DIlI-aVF. lAM lateral: 01- aVL-V5-V6. Nunca esperar resultado de enzimas para decidir reperfusi6n en 1m, casos de SCA con SDST. • • • • • iCuanto tiempo lIeva con el dolor? i Que edad tiene el paciente? iSegun las caracteristicas del paciente esta contraindicada iLO puedo trasladar? i Cuanto demoro en trasladarlo? la trombo lisis? Con estos antecedentes coordinar con cardiologo de turno en UCIC :tel CABL para revisar alternativas de manejo. Si se decide trasladar para terapia percutanea Administrar: • Aspirina 500 mg a masticar • Nitroglicerina SL segun necesidad • Morfina 2-3 mg ev • Heparina 5.000 U ev ( optativo ) • Via venosa brazo izquierdo: 1 0 2 branulas I solucion fisiologiGa. • Corte de vello zona radial y femoral derecha. (opcional) • 02 segun necesidad • Explicar al paciente y a la familia: lAM, ACTP (describir esto)" Para disminuir la angustia. Lo anterior no debe demorar mas de 30 min. desde el ingreso del paciente EI traslado debe realizarse en las condiciones de maxima seguridc:ld, 13nun movil equipado con monitor desfibrilador. • • • • Tomar ECG: Inmediatamente despues y alas 2 horas. Tomar enzimas cardiacas: C/6 horas, hasta el peak enzimatico. Control del pulso, TO, coloracion, saturacion, perfusion extremidad de la angioplastia c/1 hora. Observar presencia de hematoma 0 sangrado. Si la decision es trombolisar: Iniciar la administracion de la infusion en un plazo no mayor a 30 mjns desde la toma del EKG diagnostico • • Presentaci6n: Frasco STK: 1.500.000 UI. Diluci6n: Reconstituir en 1Occ de H2o bi destilada. Completar con 1OOccde Suero fisiologico. No agitar Frasco • Administraci6n: • En 1 hora, a 100ml/h. • Via venosa N°18 0 N° 20 (idealmente 2 vias, sino no, per:Jer tiempo). No puncionar arterias ni indicar inyecciones intramu~i'cuJ'ares. • • • Acompanar al paciente durante toda la trombolisis. Monitorizacion y control de signos vitales cl 5 minutos Observar: arritmias, bradicardias, hipotension, reaccion aler~lica la STK. • • • • • • Tranquilizar al paciente frente a reacciones como nauseas vornitos, disnea, palpitaciones, dolor. Administrar analgesicos (morfina), antiemeticos (Torecan EV), SUISro fisiologico (con precauci6n en lAM anterior). Control de signos vitales horario, hasta que se estabilice. Observar y controlar hemorragias. ECG 12 derivaciones alas 90 minutos (de iniciada la tromboli:;is). Enzimas cardiacas Ct6 horas, hasta el peak enzimatico. ( HOSPITAL) Si el paciente fue trombolisado en Hospital San Luis de Buin 0 SAPU, debe ser trasladado via SAMU al HBL l' una vez terminada la infusion (Coordinar siempre con Residente UCIC) Si el paciente es trombolisado en Hospital del Pino u Hospital Parmquial de San Bernardo se debe evaluar la presencia de criterios de reperfusion. Criterios de reperfusi6n: • Disminucion del dolor> 0 50% a los 90 minutos. • Descenso del ST > 0 50% alas 90 minutos. • Peak CPK precoz: antes de las 12 horas. • l' negativa: alas 24 hrs. = = Si presenta criterios de reperfusion: Hospitalizar, manejo medico post trombolisis, coordinar con Hemodi!1amia estudio coronario grafico electivo precoz. Si no presenta criterios de reperfusion Coordinar con residente UCIC el traslado para PTCA de rescate. Posterior a la reperfusion el paciente debe permanecer hospitalizad:> dt3 acuerdo a su evolucion durante 5 a 7 dlas si no aparecen complicaciones Se debe hacer estabilizacion seguimiento electrocardiografico y enzimal:ico hasta la La terapia farmacologica debe incluir: • Aspirina 100 mg al dla • Clopidogrel (Plavix®) 75 mg al dla (en pacientes sometidos cl PTCA con stent) • Atorvastatina 40 mg al dla • Beta bloqueadores (si no hay contraindicaciones, en dosis necesaria para alcanzar Fc. 60-65 Ipm) • Inhibidores de la enzima convertidora de la angiotensina (IECA) a dosis progresivas evitando la hipotension. EI usa de Nitroglicerina (ev) esta indicado las primeras horas y mientras persista el dolor precordial. Dentro de los examenes es importante evaluar la funcionilentricular, las alteraciones segmentarias y el compromiso valvular mediante una E!CO cardiografla idealmente previa al alta. • Se debe aprovechar el periodo de hospitalizacion para refor2:ar habitos de vida saludable ( No fumar, hacer ejercicio, alimentacion saludable, etc. ) Si la evoluci6n es satisfactoria el paciente es dado de alta con control en Policlinica de Cardiologia del hospital respectivo en 15 dias Se realiza con un cuadro clinico sugerente y un electrocardiograma de isquemia. I:;on elementos Clinicamente se busca la presencia de dolor toraxico de tipo anginoso, prolongado, con 0 sin otros sintomas concomitantes en un paciente coronario conocido 0 con factores de riesgo de cardiopatia coronaria.Se debe I:ener presente que un porcentaje de los pacientes presentan dolor precordial atip ico 0 dolor de otra localizaci6n, principalmente diabeticos 0 portadores de insuficiencia cardiaca. Electrocardiograma: muestra un infra desnivel significativo del SE!gmento ST 0 aparici6n de ondas T (-), simetricas, 10 que cobra mayor significado si se demuestra evolutividad en trazados sucesivos. Marcadores de necrosis: La presencia de marcadores de necrosis (CKMB, Troponina) nos diferenciara una angina inestable de un lAM. Se deb'en realizar cada 6-8 hrs. hasta que se estabilice el cuadro. Segun protocolo AUGE, los pacientes deben ser hospitalizados para rec:ibir terapia medica. Los pacientes pesquisados en SAPU deben ser derivados a Hospitclles de la Red. Se les debe iniciar aspirina, nitroglicerina segun protocolo. En los Hospitales de la Red se debe iniciar terapia con Heparina continua (bolo de 5.000 U ev seguido de infusi6n continua para mantener TTPK 2-2,5 veces el basal.) 0 heparina de bajo peso moh~cular (que no requiere de control del TTPK). Nitroglicerina en infusi6n continua evitando la hipotensi6n Aspirina 200 mg al dia Estatinas: Atorvastatina 40 mg al dia Beta bloqueo: si no hay contraindicaciones (atenolol, propranolol) cuidando de no bajar la Fc a menos de 60 Ipm. IECA: dosis progresiva evitando la hipotensi6n, con evaluaci6n pl3ri6dica de la funci6n renal (Creatinina plasmatica) y kalemia. La terapia endovenosa se mantiene por un periodo de 48 h rs. para luego quedar con terapia oral exclusiva si no hay recurrencia del dolor u otras complicaciones. Se debe seriar las enzimas cardiacas y los EKG cada 6 - 8 h ·S. durante las primeras 24 a 48 hrs. para establecer: Elevaci6n 0 no de los marcadores de necrosis (CKMB, troponina) y, Evolutividad eletrocardiografica (indicador de proceso isquemico en Gurso). La elevaci6n de los marcadores de necrosis permite hacer la diferE:ncia entre lAM sin SDST 0 una Angina Inestable, 10cual debe quedar consignado G11 al1:a. En aquellos pacientes en que se demuestre elevaci6n enzimatica 0 evolutividad electrocardiografica se recomienda coordinar estl.ldio coronario precoz, contactando al Laboratorio de Hemodinamia del CABL en horario habil. Aquellos pacientes en quienes no se demuestre elevaci6n de los marcadores de necrosis ni presenten evolutividad electrocardiCigrafica deben someterse a un test de provocaci6n de isquemia (ergometria, cintigraffa 0 eco stress con dobutamina) una vez descartados otro cuadros de dolor toraxico. Los pacientes libres de complicaciones, pueden ser dados de c:llta al 6-7 dfa quedando citado a control en un plazo de 15 dfas en PolicHnica de Cardiologfa del hospital respectivo. Todos los pacientes que presenten complicaciones durante su evolUici6n: isquemia recurrente, insuficiencia cardiaca, shock cardiogenico, complicacio~les mecanicas (insuficiencia mitral severa, CIV) 0 arritmias graves u otras, debe .contactarse al Residente UCIC para coordinar traslado 0 estrategia de tratamiento. Apoyo con cardi610go UCIC HBL T: Tel.: 3948731. Fax: 5559241. HEMODINAMIA: Tel.: 3948340 (8-17 hrs.) • • • • Protocolo Infarto Agudo al Miocardio MINSAL. Guias manejo Del Infarto Agudo al Miocardio SOCHICAR- MINSAL. Evaluacion anual UCIC CABL. Mesa de Trabajo grupo lAM red Salud SSMS. p IIAM Nombre Hospital, Consultorio, SAPU Fecha Consulta: >articular Nombre del paciente: Edad: I I I I , Fechal hora inicio Dolor: I( ECG C/SDST (Hora: __ 0 BCRI (nuevo)__ ) Descripcion ECG S/SDST: / (Hora: __ .- .-l ECG S/SDST q, Hospitalizar ECG~/SDST Reperfusu)n de Sintomas: Manejo medico Traslado Coordinado Coronariografia "'-.. Urgente Angioplastia Primaria (l aopcion) Trombolisis (2" opci6n) Angioplastia Prima ria (l3 opci6n) l.__ Llamar Residente UCIC (para coordinar Angioplastia), telefonos en anexo. 2._Administraci6n de aspirina 500mg, (Hora--> 3._Administrar 5000UI de heparina bolo, (Hora--> (Coordinado con residente de uelC) 4. Preparaci6n de paciente: __ Via venosa brazo izquierdo (N°18 6 20). __ Corte de vello radial y femoral derecho. 3.__ Explicar a paciente y familia del procedimiento. 4.__ Trasladar al paciente, (Hora~ Trombolisis (23 opci6n) 1.__ Monitorizaci6n y control de signos vitales (cl 5 minutos durante la trombolisis, despues horaria) 2.__ Via venosa N°18 0 N° 20 (idealmente 2 vias, sino no perder tiempo). 3.__ No puncionar arterias ni inyecciones intramusculares. 4.__ Preparar STK en 100cc de SF, previa reconstituci6n en H20 bidestilada. No agitar Frasco. 5.__ lnfundir en 1 hora: (Hora Inicio ) (Hora Termino: ). 6.__ Acompanar al paciente durante toda la trombolisis. Terminada la Trombolisis: Hospital de Buin y Sapu (s) Derivar a CABL T, en SAMU, (Hora Traslado __ J Hospital del Pino y Hospital Parroquial de San Bernardo: l. __ ECG 12 derivaciones a los 120 minutos de iniciada la trombolisis: (Hora-> 2.__ Enzimas cardiacas cada 6 horas: 6h_ 12h __ 18h_ 24h_ Hasta El Peak. Si el paciente no presenta criterios de reperfusiOn ~ Disminuci6n del dolor ~ 50% a los 90 minutos (Iniciada la trombolisis). ~ Descenso del ST ~ 50% a los 120 minutos (Iniciada la trombol.sis). n ,"Solicitar Angioplastia de rescate! Post An io lastia _Monitorizaci6n y control de signos vitales horario (F 12 hrs). _Enzimas cardiacas cada 6 horas, hasta el Peak enzimatico:6h_12h_18h_.24h. _ _ ECG inmediatamente (Hora-> y alas 2 horas post procedimiento (Hora __ ; _Revisar cl 1 hora perfusi6n de la extremidad por donde se realiz6 procedimiento y presencia de atoma de la misma. TELEFONOS DCIC CABLT: FONO: 394873113948806/5763410 FAX DCIC: 5559241 HORARIO: 24 hrs del dia INFORMACIONES: 3949000 TELEMEDICINA: HEMODINAMIA CABLT: FONO: 3948340 HORARIO: Lunes a Viernes: DE :~-17hrs. Sabados, domingos y festivos de IInmado (por residente de DCIC) Contraindicaci6n de Trombolis!!!. • AVE hemorragico • Neoplasia previa en cualquier momenta; • Hemorragia • Sospecha de disecci6n A6rtica. 0 AVE isquemico ario anterior. Intracraneal. Interna Activa (Excepto menstruaci6n). • HTA grave no controlada • Otra patologia al ingreso (>180/110). intracerebral. • Uso actual de anticoagulantes • Traumatismo (INR 2-3), diatesis hemorragica. reciente (2-4 semanas), • Cirugia Mayor «2 semanas • RCP prolongada • Punciones vasculares incluyendo TEC. previas). (>10 min) y potencialmente traumatica. no comprimibles. • Hemorragia • Exposici6n a STK en los 2semanas interna activa reciente (2-4 seman as) • Embarazo • Ulcera peptica Activada. a 2 arios previos, alergia previa a STK. • Disminuci6n del dolor ~ 50% a los 90 minutos (Iniciada la trombolisis). • Descenso del ST ~ 50% a los 120 minutos (Iniciada la trombolisis). • Peak CPK precoz: antes de las 12 horas. • T negativa: alas 24 hrs.