Versión en PDF
Anuncio
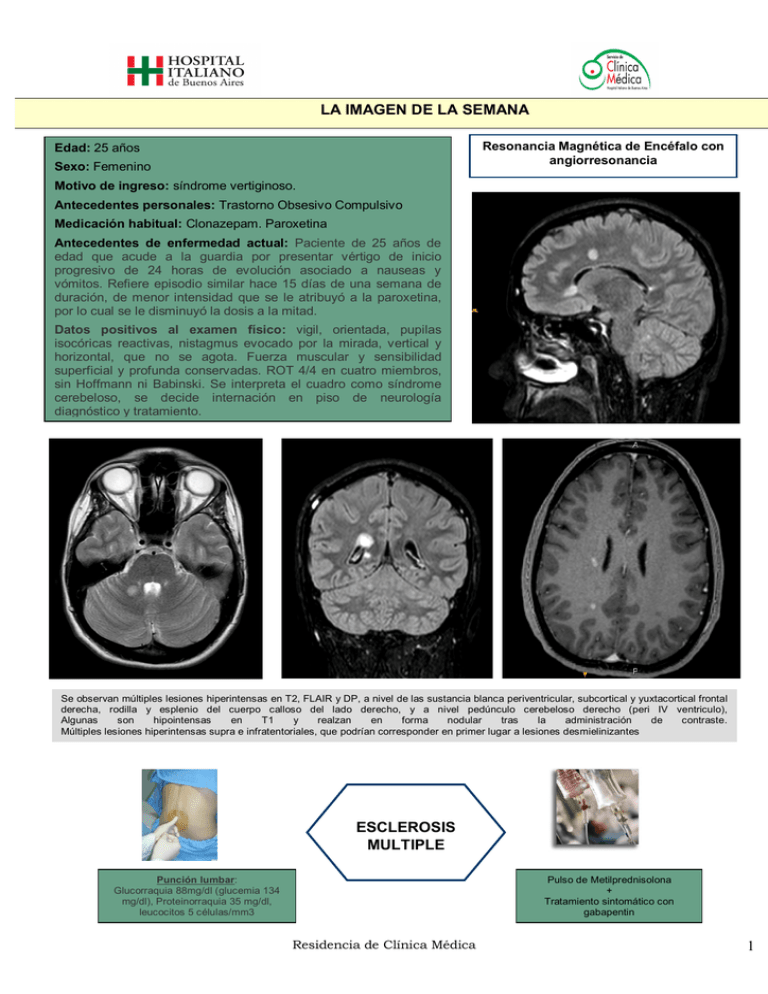
LA IMAGEN DE LA SEMANA Resonancia Magnética de Encéfalo con angiorresonancia Edad: 25 años Sexo: Femenino Motivo de ingreso: síndrome vertiginoso. Antecedentes personales: Trastorno Obsesivo Compulsivo Medicación habitual: Clonazepam. Paroxetina Antecedentes de enfermedad actual: Paciente de 25 años de edad que acude a la guardia por presentar vértigo de inicio progresivo de 24 horas de evolución asociado a nauseas y vómitos. Refiere episodio similar hace 15 días de una semana de duración, de menor intensidad que se le atribuyó a la paroxetina, por lo cual se le disminuyó la dosis a la mitad. Datos positivos al examen físico: vigil, orientada, pupilas isocóricas reactivas, nistagmus evocado por la mirada, vertical y horizontal, que no se agota. Fuerza muscular y sensibilidad superficial y profunda conservadas. ROT 4/4 en cuatro miembros, sin Hoffmann ni Babinski. Se interpreta el cuadro como síndrome cerebeloso, se decide internación en piso de neurología diagnóstico y tratamiento. Se observan múltiples lesiones hiperintensas en T2, FLAIR y DP, a nivel de las sustancia blanca periventricular, subcortical y yuxtacortical frontal derecha, rodilla y esplenio del cuerpo calloso del lado derecho, y a nivel pedúnculo cerebeloso derecho (peri IV ventriculo), Algunas son hipointensas en T1 y realzan en forma nodular tras la administración de contraste. Múltiples lesiones hiperintensas supra e infratentoriales, que podrían corresponder en primer lugar a lesiones desmielinizantes ESCLEROSIS MULTIPLE Punción lumbar: Glucorraquia 88mg/dl (glucemia 134 mg/dl), Proteinorraquia 35 mg/dl, leucocitos 5 células/mm3 . Pulso de Metilprednisolona + Tratamiento sintomático con gabapentin Residencia de Clínica Médica 1 Viñeta Clínica: Esclerosis Múltiple (EM) Enfermedad crónica del SNC que se define por la aparición sucesiva y en cualquier localización de la sustancia blanca, de focos inflamatorios que pueden dejar como secuela la desmielinización definitiva. Constituye la causa no traumática más frecuente de invalidez en el adulto joven en el mundo occidental. Tiene una frecuencia máxima entre los 20-40 años, con pico máximo entre los 26 y 31 años; es casi dos veces más frecuente en mujeres. Según el curso de la enfermedad se habla de distintas formas de EM: o Remitente – recurrente (RR): forma de inicio más frecuente. Cursa con "brotes" de síntomas neurológicos producidos por una nueva lesión desmielinizante o por reactivación y crecimiento de una lesión antigua. Alternan con periodos de estabilidad clínica o ausencia de síntomas. Secundariamente progresiva: tras un inicio en forma RR, la enfermedad empeora de forma progresiva. o Primariamente progresiva: cursa con empeoramiento clínico progresivo desde el diagnóstico. o Recurrente - progresiva: progresiva desde el inicio, cursa con brotes entre los cuales la enfermedad continúa progresando. o Maligna: curso rápidamente progresivo que lleva a la incapacidad en un periodo corto de tiempo. Fisiopatología: no se conoce con exactitud, se postula que en individuos genéticamente susceptibles, la exposición a un factor ambiental no identificado, desencadenaría una respuesta autoinmune anormal contra distintos componentes de la mielina (existe cierta variabilidad antigénica) y que, en su forma más intensa, destruiría todos los elementos tisulares, incluso los axones. El cuadro clínico es muy proteiforme, pero los patrones clínicos agudos más sugestivos son: neuritis óptica, oftalmoplejia internuclear, neuralgia del trigémino, signo de L’ Hermitte o mielitis transversa aguda. Cuando la enfermedad ya se ha instaurado y el paciente presenta clínica establecida es habitual ver los siguientes síntomas: o Trastornos sensitivos (más frecuente). Adoptan distintos síndromes: hipoestesia ascendente; parestesias fugaces o sensaciones constrictivas alrededor de un miembro. El dolor es raro al inicio de la enfermedad pero el 50-60% de los pacientes lo padecen durante el curso de la misma; destacando por su frecuencia paroxismos como neuralgia del trigémino o dolor radicular. o Trastornos motores y de reflejos: Tetra o paraparesia asimétrica; espasticidad que puede producir espasmos dolorosos o anquilosis; Hiperreflexia o Disfunción autonómica:- Disfunción vesical; disfunción intestinal; disfunción sexual y otras (fiebre o hipotermia, alteraciones cutáneas, FAP, SIADH e hipotensión postural) o Síntomas cerebelosos: ataxia, temblor intencional, pérdida de destreza en los movimientos finos, nistagmus, habla escándida. o Afectación cognitiva: afecta a funciones como la memoria, velocidad de procesamiento de información, abstracción, atención y capacidad de contención emocional. o Pares craneales: bulbares (son típicas la disfagia y disartria); parálisis facial; nistagmus; alteraciones oculomotorias (oftalmoplejia internuclear) o alteración de la sensibilidad en territorio trigeminal. o Síntomas paroxísticos: siguen un patrón de inicio agudo, duración inferior a 1 minuto y terminación espontánea. Responden adecuadamente a antiepilépticos y no se asocian a cambios en el EEG. Se trata de diplopia, ataxia, disartria, prurito episódico, hemiataxia, signo de L'Hermitte, movimientos involuntarios como espasmos tónicos o neuralgia del trigémino. o Síntomas psiquiátricos: depresión y trastorno bipolar son los más frecuentes o El diagnóstico de la EM se establece con los hallazgos de la anamnesis y la exploración física, junto con los resultados de los exámenes complementarios. Se basa en la demostración de síntomas y signos clínicos de disfunción neurológica esparcidos en el tiempo (brotes) y en el espacio (distintas localizaciones de las lesiones en el SNC), que no puedan ser explicadas por otras enfermedades neurológicas. Exploraciones complementarias: son fundamentales los resultados del LCR: se considera positivo si evidencia la presencia de bandas oligoclonales, que representan las gammaglobulinas sintetizadas en SNC. Un tercio presenta pleocitosois mononuclear La RM es el examen complementario más útil en EM. En secuencias T-2 las lesionas se aprecian como hiperintensas y en T-1 como hipointensas. Las lesiones agudas son captantes de gadolinio. La localización preferente suele ser supratentorial y periventricular, sin embargo la es RM poco especifica y no se encuentra relación exacta entre la severidad de la enfermedad y el número de lesiones. El tratamiento del brote se plantea ante la aparición de síntomas de disfunción neurológica de más de 24 horas de duración: - Metilprednisolona intravenosa Se tratan así todos los brotes incluidas las neuritis ópticas. - Plasmaféresis puede ser una alternativa para brotes que no respondan a los corticoides. Existen tratamientos que modifican favorablemente la evolución de la enfermedad: reducen la tasa anual de brotes clínicos, la actividad medida por RM y retrasan el tiempo de progresión hacia la discapacidad, sobretodo en formas remitentes-recurrentes: interferones, azatioprina, acetato de glatirámero o copolímero, mitoxantrona (en casos no respondedores con evolución agresiva) Tratamiento sintomático de dolor neuropático, espasticidad, ataxia, temblor, nistagmo, trastornos esfinterianos La tasa de mortalidad asociada a la enfermedad es difícil de calcular. Las complicaciones respiratorias son la causa principal de muerte de los pacientes con EM. El promedio de sobrevida desde el inicio de los síntomas es de 38 años Residencia de Clínica Médica T2 (A) y Flair (B) que muestran múltiples placas hiperintensas. Corte sagital en Flair (C) lesiones peri cuerpo calloso. T1 (D) lesiones hipointensas y refuerzo post contraste (E). BIBLIOGRAFIA - Olek, DO; Gonzalez.Scarano, F; Dashe, J. Epidemiology and clinical features of multiple sclerosis in adults UpToDate 18.3. - Eman N. Ali, MDa,b, GuyJ. Buckle, MDa,b, Neuroimaging in Multiple Sclerosis Neurologic Clinics - Volume 27, Issue 1 (February 2009) - Fox, R. .Multiple Sclerosis Cleveland Clinic: Current Clinical Medicine, 2nd ed. 2