Capítulo de muestra
Anuncio
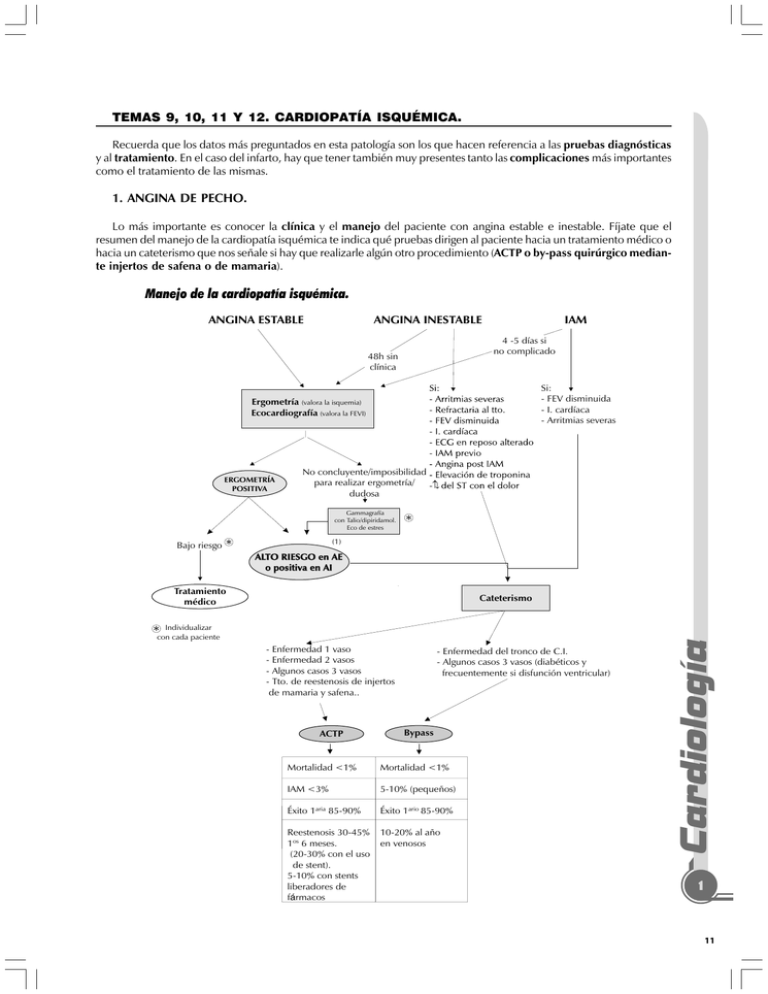
TEMAS 9, 10, 11 Y 12. CARDIOPATÍA ISQUÉMICA. Recuerda que los datos más preguntados en esta patología son los que hacen referencia a las pruebas diagnósticas y al tratamiento. En el caso del infarto, hay que tener también muy presentes tanto las complicaciones más importantes como el tratamiento de las mismas. 1. ANGINA DE PECHO. Lo más importante es conocer la clínica y el manejo del paciente con angina estable e inestable. Fíjate que el resumen del manejo de la cardiopatía isquémica te indica qué pruebas dirigen al paciente hacia un tratamiento médico o hacia un cateterismo que nos señale si hay que realizarle algún otro procedimiento (ACTP o by-pass quirúrgico mediante injertos de safena o de mamaria). Manejo de la cardiopatía isquémica. ANGINA ESTABLE ANGINA INESTABLE IAM 4 -5 días si no complicado 48h sin clínica Si: - FEV disminuida - I. cardíaca - Arritmias severas Ergometría (valora la isquemia) Ecocardiografía (valora la FEVI) ERGOMETRÍA POSITIVA No concluyente/imposibilidad para realizar ergometría/ ­ dudosa Gammagrafía con Talio/dipiridamol. Eco de estres Bajo riesgo * (1) * ALTO RIESGO en AE o positiva en AI Tratamiento médico Cateterismo - Enfermedad 1 vaso - Enfermedad 2 vasos - Algunos casos 3 vasos - Tto. de reestenosis de injertos de mamaria y safena.. ACTP - Enfermedad del tronco de C.I. - Algunos casos 3 vasos (diabéticos y frecuentemente si disfunción ventricular) Bypass Mortalidad <1% Mortalidad <1% IAM <3% 5-10% (pequeños) Éxito 1aria 85-90% Éxito 1ario 85-90% Reestenosis 30-45% 1os 6 meses. (20-30% con el uso de stent). 5-10% con stents liberadores de fármacos 10-20% al año en venosos Cardiología *conIndividualizar cada paciente 1 11 (1) Criterios de alto riesgo de la ergometría: • Mala respuesta de la frecuencia cardiaca o tensión arterial con el ejercicio (falta de elevación o descenso). • Prueba positiva muy precozmente o a bajas cargas. • Persistencia de la positividad clínica o eléctrica más allá del minuto 5 de recuperación. Criterios de alto riesgo de eco de estrés: • Aparición de defectos de contractilidad con el estrés, en muchos territorios. Criterios de alto riesgo con gammagrafía de perfusión: • Aparición de importantes defectos de perfusión que se recuperan con el reposo. • Defectos de perfusión en más de un territorio. • Aumento de captación pulmonar con el Talio 1. ¿Cuál es el dato característico de la angina estable? 1. Que la clínica aparezca con esfuerzos de intensidad parecida en cada paciente. 2. ¿Cuándo es más frecuente la angina de Prinzmetal? 2. Por la noche y en reposo. 2. INFARTO DE MIOCARDIO. Te vamos a presentar a continuación el manejo de un IAM con las actuaciones que se han demostrado de utilidad. Antes de mirar el algoritmo recuerda que el diagnóstico de IAM se hace con base a: - Elevación y posterior caída de los niveles de enzimas cardíacas específicas, acompañada de al menos uno de los siguientes síntomas: 1. Dolor de características compatibles con etiología isquémica. 2. Cambios en el ECG compatibles con isquemia aguda (ascenso o descenso ST). 3. Desarrollo de nuevas ondas Q. 4. Intervención coronaria (ej: angioplastia). - Hallazgos en la anatomía patológica compatibles con necrosis cardíaca. Algoritmo de manejo de IAM PACIENTE CON SOSPECHA (Traducido en clínicacomo dolor con las características típicas que debes conocer) DE IAM NTG sublingual AAS ECG si posible SERVICIO URGENCIAS - ECG (1) ¿Cuál es el ECG típico de un IAM? - PETICIÓN Enzimas MIOCÁRDICAS (2) ¿Cuál es la enzima más específica de IAM? - AAS (administrarla si no se hizo y continuar) - Analítica - ANALGESIA (generalmente con mórficos) y NTG INGRESO Elevación de ST o bloqueo de rama izquierda nuevo con clínica compatible. <12 h >12 h especialmente si ya no hay dolor TTO. REPERFUSIÓN +BB i.v. + Aspirina (+clopidogrel si ACTP) + IECA + estatina ACTP 1aria 2 12 Alteraciones isquémicas sin elevación de ST o bloqueo de rama nuevo. TROMBOLISIS (3) ¿Qué fármaco se administra conjuntamente con la r-TPA o el TNK? El mayor beneficio del tratamiento se obtiene cuando el paciente lleva menos de 6 horas con dolor. Entre las 6 y 12 horas el beneficio es menos importante. Entre las 12 y las 24 horas, la angioplastia puede ser util pero no la fibronilisis. AAS +clopidogrel Antianginosos HNF o HBPM Inhibidores GPIIb/a si alto riesgo Si: -isquemia recidivante -depresión función VI -IAM previos -cambios ECG extensos CORONARIOGRAFÍA Resto mismo tto. y ergometría y ecocardiografía a los 7-10 días tras al menos 48 horas sin dolor Respuestas al algoritmo de manejo del IAM. 1. Ondas T altas que luego se negativizan. ST elevado: alteración electrocardiográfica más importante en la fase aguda del infarto. Ondas Q: aparecen cuando hay necrosis. 2. Las troponinas T e I. 3. La heparina, cuando el trombolítico administrado es la rTPA o el TNK. Fármacos usados en la prevención secundaria del IAM. • AAS: la aspirina usada en dosis de 100-300 mg/día, reduce la mortalidad tras un infarto. Indicada siempre, salvo contraindicación. • IECAs: mejoran el pronóstico en pacientes con fracción de eyección menor del 40%, IAM previo e IAM anterior. Además previenen la dilatación ventricular (remodelado). • Estatinas: indicadas para obtener unos valores diana de colesterol total<200 y LDL<100 mg/dl. • Epleronona: indicado en pacientes con FEVI<40% que tengan diabetes o insuficiencia cardíaca sintomática con creatinina < 2,5 y niveles de K+ < 5 mEq/l. • Betabloqueantes: Especialmente indicados si hay isquemia residual, disfunción del ventrículo izquierdo o HTA o EV. Los betabloqueantes son unos fármacos muy importantes en el manejo de la CI. Pero además son importantes en otras áreas de la Medicina, por lo que te los vas a encontrar frecuentemente en el estudio del MIR. Recuerda que debes repasar las contraindicaciones para su uso (que han sido preguntadas en el MIR últimamente). Uso de los beta-bloqueantes en Medicina ESPECIALIDAD Oftalmología Cardiología Endocrinología Digestivo - Jaquecas. - Temblores posturales (indicado en el que puede aparecer en la E. de Parkinson). - Ansiedad (sintomático). - Glaucoma de ángulo ABIERTO. - IAM. - Prolapso mitral. - Angina estable e inestable. - HTA. - Arritmias (con estimulación adrenérgica aumentada). - Miocardiopatía hipertrófica obstructiva. - Hipertiroidismo. - Profilaxis de HDA por varices (mejora el efecto si se dan junto con nitritos). 1. ¿Cuál es el electrocardiograma típico de un paciente con angina de esfuerzo si lo realizamos durante las crisis dolorosas? 1. Descenso de ST. Recuerda que este ECG es también típico en las anginas inestables durante los episodios de isquemia, salvo en la angina de Prinzmetal, que cursa con ascenso del ST. 2. ¿Sabrías decir en qué tipo de angina es más frecuente encontrar una placa de arteriosclerosis complicada con trombosis? 2. La angina inestable (de esta manera fíjate en que, por su mecanismo de producción, la angina inestable está mas cercana al IAM que a la angina estable, ya que ambos se producen por complicación aguda de una placa). 3. ¿Cuál de los antianginosos utilizados en la clínica tiene como base de su actuación la de la disminución de la precarga? 3. Los nitritos; además producen vasodilatación coronaria. 4. ¿Qué antianginosos están contraindicados si el paciente tiene síntomas de insuficiencia cardíaca aguda? 4. Los betabloqueantes y algunos antagonistas del Ca++ (verapamil y diltiacem) porque reducen el inotropismo y la frecuencia ventricular. Cardiología Neuropsiquiatría USOS 3 13 Complicaciones del IAM COMPLICACIÓN I. cardíaca CLÍNICA Disnea, EAP, etc. - 1ª semana. CARACTERÍSTICAS PROPIAS Más frecuente en: - Diabetes mellitus. - IAM extenso. - IAM anterior. - IAM previo. - Ancianos. - Enfermedad multivaso. TRATAMIENTO - Mucho valor IECAs, nitratos y diuréticos. - Digital poco eficaz en este tipo de I. cardíaca. Más frecuente en: Rotura pared libre Generalmente taponamiento agudo. Rotura musc. papilar EAP - Más frecuente los primeros días. - Más frecuente en la necrosis del ¬músculo papilar posterior. Quirúrgico urgente. CIV I. cardíaca. - Salto oximétrico y ecocardiografía lo diferencian de IM. - Soplo sistólico en BARRA. Quirúrgico urgente. Aneurisma VI I. cardíaca, tromboembolismos, arritmias. IAM VD I. cardíaca derecha. Hipotensión arterial Sd. de Dressler Pericarditis post-IAM - Fiebre. - Pleuritis. - Pericarditis. - Frecuentes recidivas. Dolor torácico. - IAM transmural - IAM anterior. Disminuyen su incidencia: - BB. - Angioplastia primaria. - Más frecuente en apicales. - ST persistentemente elevado. - Doble impulso apical o desplazamiento de éste. Asociado a IAM inferior al 30-50%. - 1ª o 2ª semana post-IAM. - ¿Autoinmune? Primeros 3 días post-IAM. Quirúrgico urgente. Pericardiocentesis y líquidos iv. - IECAs. Líquidos (no diuréticos) y dobutamina. - AAS. - A veces corticoides. - Tratamiento con anticoagulantes contraindicado. - AAS. - Anticoagulantes contraindicados. - Fíjate cómo la insuficiencia cardíaca (sobre todo izquierda) puede ser una complicación del IAM y se produce sobre todo por la disfunción ventricular provocada por la isquemia y necrosis del músculo, pero también puede deberse en el contexto de un IAM a una IM aguda o a una CIV. - Un cuadro de insuficiencia cardíaca derecha es muy característico de un IAM de ventrículo dcho. Sin embargo, para asegurarnos de que no es un taponamiento, hemos de realizar siempre una ECO. - Un dolor torácico posterior a un IAM puede ser debido a una angina post IAM, pero también puede producirla una pericarditis (recuerda que la desviación del ST es hacia abajo en la angina y hacia arriba, como en el IAM, en la pericarditis, pero la elevación de ST puede ser también un reinfarto). De las tablas, se pueden desprender estas preguntas: 1. ¿Después de qué maniobra terapéutica en el IAM puede aparecer un RIVA típicamente? 2. ¿Cómo piensas que influye en el pronóstico del paciente con IAM la aparición de una fibrilación ventricular primaria (<24 h)? 3. ¿Qué fármaco utilizarías para descender la frecuencia ventricular en un paciente con una fibrilación auricular con insuficiencia cardíaca asociada? 4 14 4. ¿Qué signo físico tiene mayor valor en un paciente con aneurisma ventricular apical? 1. Tras una reperfusión (de hecho, este tipo de arritmia se utiliza como criterio de reperfusión). 2. Si se consigue desfibrilar, no altera el pronóstico. (Sin embargo, esto no impide que este tipo de arritmias sean la causa más frecuente de muerte prehospitalaria en el IAM). 3. La digoxina (no calcioantagonistas ni betabloqueantes). 4. El doble impulso apical. TEMAS 13-21. VALVULOPATÍAS. En las valvulopatías, las preguntas han hecho referencia generalmente al diagnóstico y las indicaciones de tratamiento médico o quirúrgico. Estos son, por lo tanto, los datos que vamos a repasar. Muchas de las preguntas aparecen en forma de caso clínico, por lo que es conveniente que repases los aspectos más relevantes de la exploración clínica (algunos aparecerán en forma de preguntas en este capítulo). Lo mas importante es la patología de la válvula mitral, sobre todo la estenosis. FIEBRE REUMÁTICA (FR). Esta enfermedad suele aparecer en el MIR en el bloque de cardiología por su condición de factor etiológico de muchos tipos de valvulopatías: - Si te fijas bien, TODAS las valvulopatías del corazón izquierdo, salvo la estenosis aórtica y la insuficiencia mitral aislada, tienen como etiología más frecuente a la FR (las etiologías más frecuentes de esta aparecen en una tabla más adelante), mientras que ninguna de las valvulopatías del corazón derecho tienen a la FR como etiología más frecuente, salvo la estenosis tricuspídea (que generalmente, cuando aparece, lo hace con una estenosis mitral concomitante). - La forma más frecuente de afectación valvular producida por la FR es la doble lesión mitral (estenosis más insuficiencia). REPASA: [CRITERIOS DE JONES - TABLA 46 DE LA PÁGINA 81 DEL MANUAL CTO 7ª ED.]. Ö ÖREPASA: [T RATAMIENTO DE LA FR - PÁGINA 82 DEL MANUAL CTO 7ª ED.]. 1. ¿Cuál es la manifestación más frecuente de la FR? 1. La artritis: más frecuente en los adultos y generalmente en forma de poliartritis migratoria. 2. ¿Cuál es la manifestación más grave de la FR? 2. La carditis reumática, que puede abocar a una insuficiencia cardíaca y a valvulopatías posteriores, y es más frecuente en niños que en adultos. 3. ¿Qué síntoma de la FR suele aparecer de forma tardía? 3. Corea, que además no cede con los tratamientos utilizados para la carditis y poliartritis (salicilatos). Para esta alteración se utilizan tranquilizantes - ansiolíticos. 4. ¿Qué es el soplo de Carey-Coombs? 4. Un ruido diastólico que se escucha a veces en la FR y que se produce por hiperaflujo después de regurgitación. (La válvula es insuficiente por la FR y en la diástole llega más sangre al ventrículo, pero no es por estenosis). VALVULOPATÍAS. Fíjate en los focos de auscultación de las distintas valvulopatías: Cardiología Recuerda que, a diferencia de la GN postestreptocócica, la FR sólo ocurre cuando la infección es faríngea. 5 15 Semiología de la estenosis mitral. Fisiopatología de la estenosis mitral. 6 16 1. ¿Para qué tienen importancia los fármacos que disminuyen la frecuencia ventricular en una EM? 1. Porque, al estar dificultado el paso de la sangre de la aurícula al ventrículo, nos interesa que el tiempo de diástole se mantenga para que el llenado ventricular sea adecuado. 2. La EM se puede agravar clínicamente si el paciente entra en fibrilación auricular. ¿Recuerdas otras patologías cardíacas en las que ocurra esto mismo? 2. Todas aquellas en las que la contribución de la aurícula al llenado ventricular sea importante, entre las que están las que no tienen una buena distensibilidad del ventrículo, como las miocardiopatías restrictiva y obstructiva o la hipertrofia cardíaca secundaria a una estenosis aórtica o a hipertensión arterial. 3. ¿Cuál es el síntoma fundamental de la EM? 3. La disnea. 4. ¿Por qué puede cursar una EM con síntomas de insuficiencia derecha con ingurgitación yugular, hepatomegalias, edemas, etc? 4. Porque el aumento crónico de las presiones en las venas pulmonares (por trasmisión hacia atrás desde una aurícula izquierda que no se puede "deshacer" con facilidad de la sangre por la obstrucción valvular) produce una HTP que puede acabar afectando al VD. 5. ¿Qué es el soplo de Graham Steel? 5. Es el soplo de insuficiencia pulmonar (es por tanto, también un soplo diastólico, como el de la EM, pero aumentando en la inspiración como todos los soplos del corazón derecho). Puede ser producido en algunos casos de EM evolucionados con HTP. Insuficiencia mitral. 1. ¿Por qué crees que son útiles los vasodilatadores en la insuficiencia mitral? 1. Porque cuanto menos le cueste al corazón expulsar la sangre hacia el circuito sistémico, menor será el volumen regurgitante hacia la AI. (Recuerda que están especialmente indicados los IECAs). 2. ¿Cuál es la prueba diagnóstica de elección en la insuficiencia mitral? 2. La ecocardiografía (esto vale para todas las valvulopatías, y para las cardiopatías congénitas). Prolapso mitral (Síndrome de Barlow). - - Probablemente es la causa más frecuente de insuficiencia mitral aislada. Recuerda que cuanto más "blandas y distensibles" sean las valvas, más probable es que se prolapsen hacia la aurícula; por ello, las enfermedades del colágeno asocian frecuentemente prolapso mitral. Para acordarte de este cuadro, imagina a una mujer con dolores torácicos, o síntomas parecidos a los de un trastorno por ansiedad (palpitaciones, disnea, crisis de ansiedad, agorafobia, cefaleas, etc.). No confundas prolapso con insuficiencia mitral; de hecho, si un prolapso tiene insuficiencia se trata como la insuficiencia. Cardiología La clínica de la insuficiencia mitral depende de las características de distensibilidad de la aurícula. Por ello, en aurículas muy distensibles con gran volumen de regurgitación, los síntomas principales pueden ser los debidos a gasto cardíaco descendido (fatiga). Los síntomas debidos a congestión pulmonar, aunque frecuentes, se ven menos que en la estenosis mitral. 7 17 1. ¿Cuál es la manifestación clínica más frecuente del prolapso mitral? 1. La mayoría de prolapsos son asintomáticos y presentan una auscultación totalmente normal. 2. ¿Cuál es el síntoma más frecuente? 2. El dolor torácico atípico. 3. ¿Cuál es el tratamiento de elección para los síntomas del prolapso mitral? 3. Los betabloqueantes. 4. ¿Qué maniobra aumenta la intensidad del soplo? 4. La maniobra de Valsalva (igual que la miocardiopatía hipertrófica obstructiva). Estenosis aórtica. Etiología de la estenosis aórtica por grupos etarios. GRUPO DE EDAD ETIOLOGÍA MÁS FRECUENTE 0 - 30 a ños Vá lvula unicúspide 30 - 70 a ños Vá lvula bicúspide M á s de 70 a ños Senil degenera tiva o ca lcifica da idiopá tica Características clínicas de la estenosis aórtica. 8 18 SÍNTOMAS PARTICUL ARIDADES Angina - Síntom a m á s frecuente (genera lm ente es de esfuerzo). - Supervivencia m edia 5 a . Síncope - Genera lm ente de esfuerzo. - Supervivencia m edia 2-3 a . Disnea - Supervivencia m edia 1-2 a . En la estenosis aórtica (al igual que en la EM), el corazón funciona mejor cuando tiene más tiempo para realizar su función. En la EM, porque tiene "más diástole" para descargar la aurícula, y en la estenosis aórtica, porque tiene más sístole para descargar el ventrículo. Por ello, son enfermedades cuyos síntomas empeoran con el esfuerzo y con situaciones que aumentan la frecuencia ventricular. Recuerda que la estenosis aórtica es típica de varones ancianos (80% de los pacientes) en contraposición con la estenosis mitral, que es más frecuente en mujeres (mujeres con chapetas a lo "Heidi"). 1. Generalmente los síntomas son los que indican el tratamiento Qx en la estenosis aórtica (ver esquema Inteligente), pero, ¿cuándo se indica este tratamiento, aunque esté asintomático si el gradiente es elevado? 1. En los niños y adolescentes jóvenes, ya que en este grupo es más frecuente la muerte súbita. 2. ¿Cómo es el pulso de un paciente con estenosis aórtica? 2. Anácroto, tardus et parvus. 3. ¿Cómo se llama a la irradiación del soplo de estenosis aórica hacia el borde esternal izquierdo y ápex? 3. Fenómeno de Gallavardin. 4. ¿Qué fármacos están prácticamente contraindicados en la estenosis aórtica? 4. Los vasodilatadores (recuerda que, sin embargo, tienen mucha utilidad en los pacientes con insuficiencias mitral y aórtica) y los inotropos negativos. 5. ¿Qué deberías pensar si en un paciente con estenosis aórtica aparece una fibrilación auricular? 5. Que probablemente tenga una estenosis mitral asociada, ya que la FA es rara en esta valvulopatía. 6. ¿Cuándo se debe realizar coronariografía? 6. En pacientes que van a ser intervenidos y tienen angina o factores de riesgo coronario, o son varones mayores de 45 años o mujeres mayores de 55 años (en general). Fisiopatología de la Insuficiencia aórtica. Cardiología Semiología de la insuficiencia aórtica. 9 19 1. ¿Cómo está la PCP en una i. aórtica crónica? 1. Normal, al menos en la fase de compensación. 2. ¿Y en una aguda? 2. Elevada, porque el ventrículo se ve de repente con más sangre de la normal en la diástole y esto se transmite hacia atrás. 3. ¿Por qué el ejercicio físico no aumenta los síntomas en la insuficiencia, como ocurre en la estenosis aórtica? 3. Porque reduce el tiempo de diástole y produce vasodilatación periférica. Fíjate como, al contrario que en la estenosis mitral, en la que necesitábamos "mucha diástole", aquí tener un poco menos es mejor (así la aorta no tiene tiempo de devolver la sangre al corazón). 4. ¿Cómo es el pulso en la insuficiencia aórtica? 4. Celer y magnus (rápido y amplio); además puede existir una doble muesca sistólica (pulso bisferiens que también se ve en la miocardiopatía hipertrófica). VALVULOPATÍAS DE CAVIDADES DERECHAS. CUADRO RESUMEN DE VALVULOPATÍAS En la IM o IAo, si FEVI es menor del 30%: trasplante cardíaco. EM Etiología Fiebre reumática (FR) IM EAo FR (EM + IM) Prolapso válvula mitral (IM aislado) < 30 años: unicúspide 30 - 70 años: bicúspide > 70 años: degenerativa IAo Valvular: – Aguda: endocarditis – Crónica: FR Dilatación anillo: – Aguda: disección aorta – Crónica: síndrome de Marfan Clínica Disnea Disnea Tratamiento médico Tratamiento quirúrgico 20 Disnea Diuréticos Digoxina No vasodilatadores 10 – Angina – Síncope – Disnea IECA No vasodilatadores IECA/ –pino Cirugía si síntomas Si HTP aunque esté asintomático FEVI < 60% o DTS > 45 aunque asintomática – FEVI < 50% aunque asintomático – Niño: siempre cirugía FEVI < 50% o DTS > 55 aunque asintomática Anatomía favorable: VPPB Anatomía desfavorable: prótesis Intentar reparación, si no se puede: prótesis. PRÓTESIS – Alternativa: operación de Ross – Niño: valvuloplastia PRÓTESIS – Alternativa: operación de Ross Cardiología TRATAMIENTO DE VALVULOPATÍAS DEL CORAZÓN IZQUIERDO. RESUMEN. 11 21 1. ¿Cuál es el signo de Rivero Carvallo? 1. El aumento de la intensidad de los soplos originados en el lado derecho con la inspiración. 2. ¿Qué es el soplo de Austin-Flint? 2. Es el que se oye en ocasiones en las insuficiencias aórticas durante la diástole, provocado por una "estenosis mitral" secundaria al impacto del chorro de regurgitación sobre la valva anterior de la mitral. Indicaciones generales sobre el uso de prótesis. PRÓTESIS BIOLÓGICAS: - Mujeres que desean tener hijos. - Enf. que contraindican anticoagulación. - Pacientes mayores de 80 años. - Pacientes que no sigan un control correcto de la medicación PRÓTESIS MECÁNICAS: - Menores de 60-65 años con esperanza de vida mayor de 10 años. - Enfermedades que necesiten anticoagulación. - Niños y adolescentes. - Estados con aumento de calcificaciones. Complicaciones asociadas al uso de prótesis valvulares. COMPL ICACIÓN ENDOCARDITIS PRECOZ TARDÍA TROMBOSIS EMBOL IA 12 22 ETIOLOGÍA CL ÍNICA TRATAMIENTO - Ocurre en los prim eros 60 día s. - Conta m ina ción dura nte la intervención. - S. epider midis Fulm ina nte. IC Antibióticos y cirugía - Tra s los 60 día s. - M ism os m eca nism os y gérm enes que en v á l v u l a n a t iv a . - Estreptococos. Insuficiencia s va l vul a r es Antibióticos. Cirugía si ha y signos de disfunción va lvula r o deshidencia de la prótesis. IC Sustitución va lvula r urgente, optim iza ción de la a nticoa gula ción o tr om bolisis según los ca sos. Pa cientes no a decua da m ente a nticoa gula dos Anticoa gula r con INR entre 2.5-3.5. y a ña dir a ntia grega ción pla queta ria (com o prevención). 2 - 3 % m it r a l . 1-2% a órtica . ANEMIA HEMOL ÍTICA Choque de los hem a tíes con la prótesis. Sdm e a ném ico. Genera lm ente no precisa . DISFUNCIÓN PROTÉSICA - Fa llo estrructura l. - Dehiscencia s . - Form a ción de trom bos Desa rrollo progresivo de síntom a s de IC Sustitución va lvula r. TEMA 29. CARDIOPATÍAS CONGÉNITAS. Las cardiopatías congénitas más preguntadas hasta ahora han sido la CIA, la coartación de aorta y la tetralogía de Fallot. Para estudiar este tema, es mejor que recuerdes primero los aspectos generales, sobre todo los que están en relación con las complicaciones que pueden presentar los shunt de izquierda-derecha y de derecha-izquierda. Otro aspecto que no debes olvidar, por ser común al conjunto de las cardiopatías congénitas, es que el método diagnóstico de elección para todas ellas es la ecocardiografía. REPASA: [CLASIFICACIÓN FISIOPATOLÓGICA DE LAS CARDIOPATÍAS CONGÉNITAS. FIGURA 91, PÁG. 121 DEL MANUAL CTO 7ª ED]. Ö CLÍNICA DE LAS CARDIOPATÍAS CONGÉNITAS. CORTOCIRCUITO DCHA. - IZQDA. CORTOCIRCUITO IZQDA. - DCHA. - Cianosis. - Poliglobulia. - Crisis hipoxémicas (típico del Fallot). - Abscesos cerebrales (típico del Fallot). - Hiperaflujo pulmonar (a la larga HTP y sd. de Eisenmenger). - Aumento de infecciones pulmonares. - Insuficiencia cardíaca. Cardiopatías con Shunt izquierda-derecha (acianóticas). CARACTERÍSTICAS PROPIAS Tres tipos: - Tipo ostium secundum (la m á s frecuente). - Ostium prim um : (a socia do a sd. de Down e insuficiencia m itra l con frecuencia ). - Seno venoso (a socia do frecuentem ente a DVPAP). CIA CL ÍNICA TRATAMIENTO - Genera lm ente a sintom á ticos ha sta 2ª - 3ª déca da . - Desdobla m iento a m plio y fijo del 2º ruido. - Ostium prim um : eje izquierdo en ECG. - Ostium secundum : eje derecho en ECG. - Ca teterism o: sa lto oxim étrico en AD. CIV La m a yoría son pequeños y cierra n espontá nea m ente. Soplo sistólico "en ba rra " en m esoca rdio. Ca tererism o: salto oxim étrico AD -VD DP Shunt entre a orta y a rteria pulm ona r. Soplo "en m a quina ria " en pa rte superior del borde esterna l izquierdo. ÖREPASA: [T IPOS DE - Cua ndo el cortocircuito es significa tivo (Qp/Qs > 1,5 - 2) indica da cirugía . - Tra ta m iento de DP y CIA (sólo en ostium secundum ) se puede rea liza r vía sonda je percutá neo. - La HTP gra ve contra indica cirugía . - En prem a turos sintom á ticos con ductus es útili el em pleo de indom eta cina . COMUNICACIONES INTERAURICULARES - FIGURA DE LA PÁGINA 123 DEL MANUAL CTO 7ª ED]. 1. ¿Cómo se llama la asociación de CIA con estenosis mitral? 1. Síndrome de Lutembacher. 2. ¿Y la inversión del flujo, haciéndose derecha-izquierda tras el desarrollo de HTP? 2. Síndrome de Eisenmenguer. Cardiopatías con Shunt derecha-izquierda (cianógenas). TIPOS TF TGV CARACTERÍSTICAS - Aca ba lga m iento a orta . CIV. Estenosis pulm ona r. HVD. Hipoa flujo pulm ona r. - Aorta sa le de VD. - Art. Pulm . sa le de VI. - Alguna zona de shunt I-D (sobre todo CIA). - Ver figura . CL ÍNICA RX TRATAMIENTO La com ún a ca rdiopa tía s cia nótica s +: - Em bolism os pa ra dójicos. - Cora zón en zueco. Cirugía a ntes de - Altera ciones de coa gula ción. - Signo del ha cha zo. 18 m eses. - Abscesos cerebra les. Es la ca rdiopa tía cia nógena m a s frecuente a pa rtir del a ño de eda d. Cianosis m uy precoz /la ca rdiopa tía cia nótica a l na cim iento m á s frecuente. Pedículo estrecho. Hipera flujo pulm ona r. - M a ntener el ductus perm ea ble (PG E1), Ra shkind. - Corrección Qx el interca m bio a rteria l. Cardiología TIPOS 13 23 Trasposición de los grandes vasos. Coartación de aorta. Repasa las principales características de esta cardiopatía con estas preguntas: 1. ¿Cuál es la cardiopatía congénita más frecuente asociada a coartación de aorta? 1. La valvulopatía aórtica de tipo bicúspide. 2. ¿Cuál es el tipo de coartación de aorta más frecuente? 2. La postductal. 3. ¿Cuál es el principal hallazgo exploratorio en una coartación de aorta? 3. Un retraso y disminución de amplitud de los pulsos femorales. 4. ¿Qué sospecharía en primer lugar si un paciente diagnosticado de coartación de aorta acude a urgencias con cefalea muy intensa, rigidez de nuca y fotofobia? 4. Pensaremos que ha tenido una rotura de un aneurisma intracraneal. Otras alteraciones asociadas a coartación de aorta son la poliquistosis renal y el síndrome de Turner. 5. ¿Qué hallazgos típicos encontramos en una Rx de tórax de un paciente con coartación de aorta? 5. Las muescas en la superficie inferior de las costillas y el "signo del 3". Sin embargo no te confundas, las pruebas de elección para el diagnóstico son la ecografía y la aortografía. 6. ¿Cuál es el periodo ideal para el tratamiento de un paciente con coartación de aorta? 6. La edad ideal para la reparación está entre 2-3 años (no retrasarlo más de los 6 años). Recuerda que, en los adultos, la cirugía a veces no corrige la HTA. 7. ¿Qué síndrome asocia coartación aórtica, pterigium colli, hipertensión arterial, edemas en miembros superiores, disgenesia gonadal (X0)? 7. Síndrome de Turner. TEMA 31. ENFERMEDADES DE LA AORTA. 14 24 La enfermedad más importante de la aorta es el aneurisma, del que vamos a repasar su forma más importante, el secundario a ateroesclerosis. Recuerda que el tipo más frecuente de aneurisma de aorta es el abdominal y su localización típica es infrarrenal. También te ofrecemos un algoritmo del manejo de la disección de aorta. MANEJO DE LA DISECCIÓN DE AORTA. DIAGNÓSTICO TRATAMIENTO Tipo A Dolor típico: dolor intenso, brusco, desgarrador, que progresa a medida que se extiende la disección. Síntomas compresivos de estructuras adyacentes. Sangrado (ruptura de la pared). Síntomas isquémicos migratorios. Asimetría de pulsos. HTA (hipotensión si rotura). - Eco transesofágica (1ª elección) y TAC. - Rx tx: ensanchamiento mediastínico. BAJAR la PRESIÓN ARTERIAL Contraindicado diazóxido e hidralazina y muy especialmente la anticoagulación. Contraindicado balón de contrapulsación. b BLOQ + nitropusiato IV Tipo B TTO. CONSERVADOR (médico) CIRUGÍA COMPLICACIONES Cardiología SOSPECHA CLÍNICA Mantenimiento 15 25 MANEJO DEL ANEURISMA DE AORTA. TEMA 32. ENFERMEDADES ARTERIALES. La mayoría de las preguntas encuadradas bajo este epígrafe hacen referencia a la isquemia arterial aguda y crónica, por lo que deben ser dos temas que domines a la perfección. CARACTERÍSTICAS DE LAS PRINCIPALES ENFERMEDADES ARTERIALES. SÍNTOMAS Robo de la subclavia - Dism inución del pulso del la do a fecto. - Síntom a s de insuficiencia ver tebr o- ba sila r. - Cla udica ción inter m itente de la extr em ida d a fecta . Atrapamiento de la - Dism inución de pulsos con la contr a cción del arteria poplítea gem el o. Fístula A-V - SOPLO CONTINUO + m a sa pulsá til. - I. CARDÍACA si es de flujo m uy a lto. Sd. de compresión - Alter a ciones por com pr esión de integr a ntes del de la salida pa quete neur ova scula r (ner vio, a r ter ia , y vena ). del tórax Ateroembolias 16 26 - M icr oém bolos de colester ol pr ocedentes de pla ca s a r ter oescler ótica s, fr ecuentem ente tr a s pr ocedim ientos inter vencionista s. - Síndr om e del dedo a zul. DIAGNÓSTICO Ar teriogr a fía . - Quir úr gico (enda r ter ectom ía o der iva ción). Ar ter iogr a fía . - Quir úr gico (m iotom ía del gem elo inter no). Ar ter iogr a fía . - Oblitera ción de com unica ción (gener a lm ente per cutá nea ). M a n io b r a s . Rx. Clínico. Arteritis de Takay asu - M ujer es jóvenes a siá tica s. - Obstr ucción de la s gr a ndes r a m a s de la a or ta . Angiogr a fía . Tromboangeítis Obliterante (Buerguer) - Cla udica ción. - Fenóm eno de Ra yna ud. - Tr omboflebitis migratoria de venas superficiales. Hª clínica y explor a ción física . Ar ter iogr a fía : a fila m iento de los va sos dista les. ÖREPASA: [D TRATAMIENTO - CONSERVADOR (en la m a yor ía ). - Quir úr gico (r efr a cta r ia s a l tr a ta m iento a nter ior ). Elim ina ción de la fuente e m b o l íg e n a En a lgunos pa cientes son efectivos los cor ticoides en la fa se a guda . Enda r ter ectom ía s y der iva ciones quir úr gica s. Abstinencia del ta ba co IFERENCIAS ENTRE TROMBOANGEÍTIS Y ARTEROESCLEROSIS OBLITERANTE - TABLA 70, PÁG. 149 MANUAL CTO 7ª ED]. En relación con el Raynaud, recuerda la acrocianosis, que tiene una clínica parecida, pero no cursa con alteraciones tróficas (el Raynaud puede hacerlo), no desaparece en los ambientes cálidos (aunque sí puede mejorar) y, como en el Raynaud, no existe un tto. eficaz. ALGORITMO DIAGNÓSTICO TERAPÉUTICO DE LA ISQUEMIA ARTERIAL AGUDA Y CRÓNICA. OCLUSION ARTERIAL PERIFERICA Aguda Sospecha embolia: No antecedentes vasculares. Pulsos contralaterales conservados. Cardiopatía embolígena (90%) Crónica Sospecha trombosis arterial aguda: Historia de claudicación o enfermedad vascular. No cardiopatía embolígena Valvulopatías Fibrilación auricular Válvulas mecánicas Disquinesias (IAM) Claudicación larga distancia (estadio I ó IIa). Arteriografía Claudicación corta. Dolor de reposo, lesiones tróficas (estadios IIb, III, IV). Arteriografía Placas ateromatosas Aneurismas E. paradójicas Isquemia mal tolerada (alteración sensitiva y motora) Isquemia tolerada (sin alteración sensitiva ni motora) Estenosis segmentarias en sectores proximales Estenosis u oclusiones extensas o afectación territorio distal Estenosis residual o disección Cirugía Fibrinolisis Embolia: EMBOLECTOMÍA con sonda de Fogarty Tratamiento médico. Angioplastia Medidas higiénicopercutánea dietéticas. más prótesis endoluminal Trombosis Cirugía By-pass Trombosis: TROMBOENDARTERECTOMÍA ÖREPASA: [E ÖREPASA: [D STADIOS CLÍNICOS DE LA Cardiología ANGIOPLASTIA PERCUTÁNEA +/- Stent FONTAINE - TABLA 67, PÁG. 144 DEL MANUAL CTO 7ª ED.] IFERENCIAS ENTRE EMBOLIA Y TROMBOSIS ARTERIAL AGUDA - TABLA 69, PÁG. 148 DEL MANUAL CTO 7ª ED.] 17 27 1. ¿En qué consiste el fenómeno de Raynaud? 1. En una secuencia típica en relación con la exposición al frío o con tensión emocional consistente en palidez (vasoconstricción), cianosis y rubor (hiperemia reactiva). 2. ¿Cuál es la causa más frecuente de fenómeno de Raynaud? 2. La enfermedad de Raynaud (el 50% de los fenómenos de Raynaud son enfermedades de Raynaud, es decir, de causa desconocida). De los de causa conocida, recuerda algunos muy importantes como la esclerodermia, la enfermedad de Buerger y los trastornos mieloproliferativos. 3. ¿Cómo se realiza el diagnóstico de Raynaud? 3. Reproduciendo los síntomas, exponiendo las manos a agua helada. 4. ¿Cuál es la causa más frecuente de isquemia crónica de los miembros? 4. La aterosclerosis. 5. ¿Cuál es la causa más frecuente de claudicación en los adultos jóvenes? 5. El síndrome de Leriche (obliteración aortoiliaca). 6. ¿Cuál es el sitio más frecuente de oclusión ateroesclerótica en las extremidades inferiores? 6. A nivel de la arteria femoral superficial, en el interior del canal de Hunter. 7. ¿Cuándo se realizan injertos extraanatómicos? 7. En pacientes de alto riesgo por enfermedad asociada grave y edad avanzada o en enfermos con escasa expectativa de vida. TEMAS 7 Y 8. ARRITMIAS. La mayor parte de las preguntas se refieren a las taquiarritmias, especialmente la fibrilación auricular. A) BRADIARRITMIAS. Los mecanismos fundamentales para la producción de bradiarritmias son que haya una alteración del sistema de generación de impulsos (como ocurre, por ejemplo, en el síndrome del nódulo sinusal enfermo) o que haya una alteración en el camino de conducción del estímulo que obligue a un marcapasos más lento a "tomar la responsabilidad" de marcar el ritmo del corazón. Recuerda que, cuanto más distal sea una interrupción del sistema de conducción, más grave es. Características y tratamiento de las bradiarrtimias. ENFERMEDAD Disfunción nodo sinusal MANIFESTACIONES ECG Puede existir: - Bra dica rdia . - Bra dica rdia - ta quica rdia . TRATAMIENTO M a rca pa sos en: - Sintom á ticos. - Pa usa s diurna s > 3 sg . ALTERACIONES CONDUCCIÓN A-V 18 28 Bloqueo primer grado PR > 0,20 sg . No precisa. ASOCIACIÓN LOCAL IZACIÓN Bloqueo segundo grado (Mobitz I) Aum ento progresivo de PR ha sta bloqueo de im pulso. M a rca pa sos si sintom á tico. IAM inferior. Fa rm a cos. Nodo AV. Bloqueo segundo grado (Mobitz II) Fa llo de conducción de a lgunos im pulsos (P no seguida de QRS). M a rca pa sos. IAM a nterior. Ha z de Hiss Bloqueo tercer grado Disocia ción A - V. M a rca pa sos. De los bloqueos, es importante conocer el concepto y su tratamiento (que es muy fácil, como ves). Pon un poco más de atención en el bloqueo de 2º grado, que es el nivel donde cambia el tratamiento, dependiendo de que sea Mobitz I ó II. (Por cierto, como te decíamos antes, el Mobitz II, que es más distal, más grave y además evoluciona más frecuentemente a BAV completo). B) TAQUIARRITMIAS. Las taquiarritmias son más preguntadas que las bradiarritmias.Te vamos a mostrar los aspectos más interesantes. Extrasístoles Extrasístoles auriculares Extrasístoles ventriculares P antes de tiem po. QRS antes de tiem po. 60% adultos la presentan. 60% adultos la presentan. Sin im portancia patológica. Im portancia clínica en afectos de cardiopatía isquém ica si frecuentes, com plejos o fenóm eno R sobre T. QRS norm al. QRS anchos. Betabloqueantes si m olestias. Betabloqueantes si síntom as m olestos. Pausas no com pensadoras. Pausas com pensadoras. Taquicardia Supraventricular Paroxística. 1. ¿Cuál será la primera medida que debemos tomar ante un paciente con una taquicardia supraventricular paroxística? 1. El empleo de maniobras vagales (Valsalva, masaje carotídeo...) 2. ¿Qué medidas adoptarías si estas no son efectivas? 2. Uso de adenosina, ATP o verapamil i.v. Síndromes de Preexcitación. 1. ¿Cómo es el QRS en una taquicardia supraventricular asociada a WPW, ancho o estrecho? 1. Puede ser de las dos maneras, todo depende de que el impulso vaya por la vía normal y regrese por la accesoria (QRS normal), conducción ORTODRÓMICA (que es la más frecuente), o que vaya por la vía accesoria y regrese por la normal (QRS ancho, conducción antidrómica). 2. ¿Qué alteraciones hidroelectrolíticas cursan con QT largo? 2. La hipocalcemia, hipopotasemia (recuerda la onda U, que también puede aparecer característicamente en esta alteración) e hipomagnesemia. 3. ¿Cuál es el tratamiento definitivo de estos síndromes de preexcitación? 3. La ablación de la vía accesoria con un catéter de radiofrecuencia. Cardiología Son taquicardias regulares de QRS estrecho. La causa más frecuente es por reentrada. 19 29 Fibrilación auricular (FA). Debes tener claro el manejo de esta arritmia. Es esencial saber cómo se emplea el tratamiento anticoagulante, que se administra tanto si la FA es crónica como paroxística. Manejo ante una fibrilación auricular. 1º. Control frecuencia cardíaca 1. Digoxina 2. Betabloqueantes 3. Verapamil/ Diltiazem 2º. ¿Merece la pena revertir a ritmo sinusal? En función de dos parámetros: 1. Dilatación auricular: >55mm. de diámetro, no compensa 2. Tiempo que lleva en FA: >6-12 meses, no sirve para nada. Recidivaría 3º. Tiempo de evolución de la FA En función de dos parámetros: 1. <48 horas: cardioversión a. Farmacológica: antiarrítmicos de clase Ic (salvo IC o cardiopatía estructural importante, en la que se prefiere amiodarona) b. Eléctrica: Desfibrilador 2. >48 horas: a. Anticoagular 3-4 semanas (Puede suprimirse este paso si en la ECO transesofágica se demuestra ausencia de trombos en aurícula o en orejuela) b. Posteriormente cardiovertir c. Después mantener anticoagulación 3-4 semanas más 4º. Indicaciones de anticoagulación oral crónica: 1. Alto riesgo embolígeno a. AP embolia o AIT b. EM · No FR Antiagregar c. Prótesis valvulares · 1FR moderado Antiagregar o anticoagular 20 30 2. Factores de riesgo moderados a. HTA b. DM c. IC d. >75 años Taquicardias Ventriculares. e. FE ≤ 35% · ≥ 2 FR moderados ACO · 1FR elevado ACO CONCEPTO ECG Taq. ventricular Más de 3 latidos procedentes del ventrículo a más de 100 lpm. QR S ancho; igual siempre: monomorfa; diferencias de un latido a otro: polimorfa. Puede ex istir disociación AV y a veces hay P retrógrada. Taquicardia ventricular sostenida (cuando es > a 30 sg). Torsades de Pointes TV con QR S polimorfos de amplitud cambiante. QT largo previo. (Mira las causas de QT largo en pág . 57 del Manual CTO 7ª Edición) Oscilación de la línea base en el curso de la taquicardia. RIVA TV. Se considera signo de reperfusión tras un IAM. Similar a TV con frecuencia entre 60-100 lpm. ÖREPASA: [D IAGNÓSTICO DIFERENCIAL ENTRE TV Y TSV CON QRS ANCHO - TABLA 26, PÁG. 56 DEL MANUAL CTO 7ª ED.] Para que te acuerdes bien, ten claro que todas las arritmias que producen compromiso cardiovascular importante tienen como tratamiento de elección la cardioversión eléctrica inmediata. TEMA 30. HTA. El tipo más frecuente es la esencial. Sin embargo, en el MIR han aparecido muchas veces preguntas sobre las causas de HTA secundaria, que es lo primero que hay que descartar ante un paciente con aumento de presión arterial. Debes conocer bien cómo se diagnostica la HTA. Recuerda, además, que la HTA es un factor patogénico por sí mismo de alteraciones orgánicas. Hablamos de HTA cuando: • TAS>140 mmHg. • TAD> 90 mmHg. PASOS A SEGUIR ANTE UN AUMENTO DE PRESIÓN ARTERIAL. Medición presión arterial PAS >140 mmHg y/o PAD >90 mmHg Confirmación HTA No confirmación HTA DESCARTAR HTA 2aria Seguimiento HTA 2aria (5-10%) HTA esencial 1º medidas dietéticas Tto. etiológico CONTROL HTA *En caso de DM o afectación de órganos diana se comienza de entrada tratamiento farmacológico cuando las cifras tensionales sean entre 140-130 de sistólica y/o 90/80 de diastólica -sal -peso -control de otros factores de riesgo cardiovasculares NO CONTROL Tto. MÉDICO* - Antag. calcio - IECAs o antagonistas receptores de angiotensina II - b bloquentes - Diuréticos - Alfa-1-antagonistas Cardiología Mediciones repetidas seriadas en las 2-3 semanas siguentes 21 31 ALTERACIONES ORGÁNICAS EN LA HTA. CARDIOVASCULAR - HVI. - Aterosclerosis periférica. RETINA - Retinopatía hipertensiva (ver ultrarresumen Oftalmología). SNC - ACV (hemorrágicos e isquémicos). - Encefalopatía hipertensiva. - Enfermedad de Binswanger. - Arterioesclerosis renal (lesión parecida a la de esclerosis sistémica). RIÑÓN Para descartar las HTA secundarias, tienes que conocer qué patologías pueden cursar con un aumento de la PRESIÓN ARTERIAL (mira también cuál es la prueba diagnóstica de elección en cada caso). CAUSAS DE HTA SECUNDARIA. RENOVASCULAR (el grupo más frecuente) - Estenosis arterial (más frecuente en ancianos). - Displasia fibromuscular (más frecuente en mujeres jóvenes). ENDOCRINAS - Anticonceptivos orales (la causa específica más frecuente de HTA secundaria). Casi todo son hiperfunciones: - Hipertiroidismo. - Hiperparatiroidismo. - Acromegalia. - Cushing . - Hiperaldosteronismo. - Feocromocitoma. CARDIOVASCULARES - Coartación de aorta. - Insuficiencia aórtica (HTA sistólica aislada). FARMACOLÓGICAS - Ciclosporina. - Esteroides. - AINEs. - Cocaína, anfetaminas. TRATAMIENTO. Hay diferentes fármacos de uso común en el tratamiento de la HTA. Debes conocer el tratamiento en algunas situaciones especiales. Además, sería bueno que recuerdes los efectos secundarios más importantes de los fármacos más usados en el tratamiento de la HTA. FÁRMACO 22 32 EFECTOS SECUNDARIOS Diuréticos tiazídicos y de asa. Hipo K+. Aumento ácido úrico. Hiperglucemia. Hiperlipidemia. Diuréticos ahoradores de K+. Hiper K+. G inecomastia y disfunción sexual en el varón (éstos dos la espironolactona). Betabloqueantes. Broncoespasmo. Depresión, insuficiencia vascular periférica, hipertrigliceridemia. Alfabloqueantes. Hipotensión ortostática, taquicardia. Antagonistas Ca++ tipo dihidropiridinas (nifedipina). Taquicardia, cefalea, enrojecimiento facial, edemas pretibiales. Antagonistas Ca++ tipo verapamil o diltiazem. Crono e inotropismo negativos, estreñimiento. IECAs. Tos irritativa, erupciones, disgeusia. Antagonistas receptores Ang . II (tipo losartán) Mareo. 1. ¿Qué fármacos se usan generalmente en el tratamiento de la HTA del embarazo? 1. La alfametildopa y la hidralacina. 2. ¿Cuál es el concepto de HTA maligna? 2. La que produce edema de papila. 3. En un anciano con enfermedad prostática leve y HTA serán considerados como muy útiles los... 3. Los antagonistas alfa-1 (prazosín, terazosín), que además de hipotensores, se utilizan para aumentar el flujo de orina. 4. ¿Por qué son de menor utilidad los betabloqueantes y los diuréticos en el tratamiento de HTA con el colesterol elevado y/o glucemias anormales? 4. Porque estos dos tipos de fármacos alteran el perfil lipídico. En el caso de los betabloqueantes, pueden ser peligrosos en la DM porque enmascaran los síntomas adrenérgicos de la hipoglucemia. Los diuréticos tiacídicos pueden además producir hipopotasemia e hiperuricemia. 5. ¿Qué fármaco es considerado de elección en el tratamiento de la HTA vasculorrenal? 5. Los IECAs o los ARA-II. Son también de elección cuando hay DM, ya que parece que reducen la incidencia de nefropatía. Si hay estenosis bilateral o existe sólo un riñón, están contraindicados. 6. ¿Cuál deberá ser tu 1ª sospecha si un paciente con HTA (que no toma diuréticos) tiene el K+ bajo? 6. Podría ser un hiperaldosteronismo primario, que cursaría con K+ bajo y alcalosis metabólica. 7. ¿En qué tipo de HTA secundaria se utiliza el renograma con captopril como prueba diagnóstica? 7. En la HTA vasculorrenal. 8. ¿Cuándo es más probable la HTA secundaria? 8. Cuando la HTA aparece antes de los 30 años o después de los 50. TEMA 2. SEMIOLOGÍA CARDÍACA. Lo más preguntado en este tema son las características del pulso, tanto arterial como venoso. REPASA: [CARACTERÍSTICAS DEL PULSO ARTERIAL Y VENOSO - PÁGS 17, 18 Y 19 DEL MANUAL CTO 7ª ED.] 1. ¿Qué soplos aumentan con la maniobra de Valsalva? 1. Los soplos de la miocardiopatía hipertrófica obstructiva y el prolapso mitral. 2. ¿Cuál es el soplo de Austin-Flint? 2. El soplo diastólico por estenosis mitral que aparece en el contexto de una insuficiencia aórtica. Últimamente los soplos y otros ruidos cardíacos están tomando mayor trascendencia. TEMAS 5 Y 6. INSUFICIENCIA CARDÍACA. La insuficiencia cardiaca es la situación en la que se produce un gasto cardiaco inferior a las necesidades metabólicas. El marcador pronóstico mas importante es la fracción de eyección, siendo la mortalidad al año del 50% en aquellos con clase funcional IV. REPASA: [TIPOS DE INSUFICIENCIA CARDIACA - TABLA 16 DE LA PÁGINA 35 DEL MANUAL CTO 7ª ED.] Ö 1. ¿Cuáles son las principales causas de insuficiencia cardiaca? 1. La cardiopatía isquémica y la HTA. 2. ¿Y las principales causas de IC diastólica? 2. La hipertrofia ventricular izquierda y la isquemia miocárdica. Cardiología Ö 23 33 CLÍNICA. REPASA: [PRINCIPALES DIFERENCIAS ENTRE IC SISTÓLICA VS DIASTÓLICA - TABLA 15 DE LA PÁGINA 35 DEL MANUAL CTO 7ª ED.] TRATAMIENTO. Las diferentes posibilidades que existen se resumen imaginando que el corazón insuficiente es como una persona débil, cargada con un peso muy grande que intenta empujar una gran piedra; por lo tanto es fácil deducir que le podemos ayudar transformándole en un atleta (fármacos inotrópicos positivos), quitándole parte del peso que lleva (fármacos reductores de la precarga) o cambiando la piedra que intenta mover por una más pequeña (reducción de la postcarga). Fármacos inotrópicos positivos. Digital, dobutamina, etc. Para recordar los aspectos más importantes de la digital, contesta tapando la columna de la derecha: 24 34 1. ¿Cuál es la indicación más clara para uso de la digital en la IC? 1. Miocardiopatía dilatada con FA. 2. ¿Cuál es la causa más frecuente de intoxicación digitálica? 2. Insuficiencia renal. 3. ¿Cuál es la arritmia más frecuente en la intoxicación digitálica? 3. Las extrasístoles ventriculares. 4. ¿Y la más característica? 4. Taquicardia auricular con BAV variable. 5. ¿Cómo se realiza el tratamiento de una intoxicación digitálica? 5. Se detiene el tratamiento y se emprenden medidas para el control de las arritmias. En concreto, un marcapasos temporal puede ser necesario si el bloqueo no se soluciona de forma adecuada, y la lidocaína es muy útil para el tratamiento de las taquiarritmias ventriculares. Si hay hipopotasemia, evidentemente una parte importante de su tratamiento será su reposición. La digoxina puede mejorar el pronóstico de los pacientes con insuficiencia cardíaca y fibrilación auricular, pero no ha demostrado mejorar la supervivencia de la IC en ritmo sinusal. El resto de inotrópicos positivos no han demostrado una mejoría del pronóstico, incluso pueden empeorarlo. Fármacos que disminuyen la precarga o la postcarga. • Reducción de Precarga → Disminución de las presiones telediastólicas → Disminución de la congestión venosa. • Reducción de Postcarga → Aumento del gasto cardíaco. Vasodilatadores: Los más usados son los IECAs (vasodilatadores arteriales y venosos). Mejoran la IC y retrasan su desarrollo en pacientes con disfunción ventricular izquierda. Mejoran el pronóstico de los pacientes con IC. Son el tratamiento de elección en la miocardiopatía dilatada. Mejoran la supervivencia en pacientes con ICC de etiología isquémica y en pacientes con miocardiopatía dilatada. Últimamente se están introduciendo en la clínica los ARA II (antagonistas de los receptores de angiotensina II), que tienen el mismo efecto beneficioso de los IECAs, con la ventaja añadida de que no aumentan los niveles de bradicininas, las cuales se consideran responsables de algunos efectos secundarios de los IECAs, como la tos o el angioedema. Su uso ha sido aprobado en el tratamiento de la HTA y la ICC. Nitratos: Son vasodilatadores preferentemente venosos. Diuréticos: Reducen la precarga. El tratamiento con espironolactona en dosis bajas (25 mg/24h) ha demostrado disminuir la mortalidad. Repasa la siguiente tabla acerca de los diuréticos. Ahorradores de K+ 1) Antagonistas de la aldosterona (espironolactona). 2) Amiloride, triamterene. EFECTOS SECUNDARIOS CONTRAINDICACIONES Inhibición de ca na les en Na / Cl en TCD. - Insuficiencia ca rdía ca leve o m odera da . - HTA. - Cua ndo FG < 25 m l/ m in . - Hipo K . - Hiperuricem ia . - Aum ento glucosa y lípidos. Inhibición del tra nsporta dor 2Cl+ Na + K en a sa de Henle. - Esta dos edem a tosos refra cta rios. - Esta dos edem a tosos a gudos gr a ves. - F G < 2 5 m l / m in . - HTA gra ve. - Anuria . - Em ba r a zo. - Hipersensibilida d. - Tiazidas (clorotiazida, xipamida, indapamida). ASA (furosemida, ácido etacrínico, bumetanida, indacrinona). INDICACIONES - Asocia do a otros diuréticos en esta do edem a toso o HTA. Bloquea la a cción - Hipera ldosteronism os no de la a ldosterona en corregibles con cirugía . - Esta dos edem a tosos con TCD. hipera ldosteronism o (Sd. nefrótico, ICC, cirrosis). Bloqueo de la a bsorción en TCD de Na . - Hiper K . - I. rena l. - Tra ta m ientos con suplem entos de K . - Los m ism os que el a nterior. - Sd. de Liddle. Hipo K . Hipo Na . Hiperuricem ia . Hipo M g . Ototoxicida d. - Im potencia , ginecom a stia . - Hiper K . - Hiper K . Betabloqueantes: Reducen la mortalidad a largo plazo en los pacientes con IC por disfunción sistólica. También son útiles junto con los calcioantagonistas verapamil y diltiazem, en el tratamiento de la disfunción diastólica. ÖREPASA: [I NDICACIONES Y CONTRAINDICACIONES DEL TRASPLANTE CARDÍACO, PÁG. 42 MANUAL CTO 7ª ED.] Cardiología MECANISMOS DE ACCIÓN DIURÉTICO 25 35 1. ¿Cómo se hace el tratamiento de un EAP? 1. Con vasodilatadores, diuréticos, 02 y sulfato de morfina. Además se pueden administrar digitálicos. En resumen, se intenta ayudar al corazón por todos los medios, y además forzamos la oxigenación. 2. ¿Cuándo son de utilidad los betabloqueantes o los antagonistas del calcio tipo verapamil o diltiazem en el tratamiento de la insuficiencia cardíaca? 2. Cuando hay fallo de relajación del ventrículo. (Fíjate en que son inotropos negativos). 3. ¿Qué prueba complementaria aporta más frecuentemente datos sobre la etiología de la insuficiencia cardíaca? 3. La ecocardiografía 4. ¿Qué tipo de alteración del patrón respiratorio es típico de la ICC? 4. La respiración periódica o de Cheyne-Stokes. 5. Hemos hablado del tratamiento de la ICC en su vertiente farmacológica, pero ¿podrías decir qué medidas no farmacológicas son también de utilidad? 5. Restricción de sal, pérdida de peso (en obesos)... 6. ¿Te acuerdas de cuál es el efecto secundario más típico de los IECAs? 6. La tos irritativa. Recuerda que también pueden producir hiper K+ y descenso de la función renal. Recuerda que: - En la IC sistólica se utilizan: betabloqueantes + espironolactona + IECA/hidralacina - nitratos. Otros: ARA II y digoxina. No dar verapamilo o diltracem. - En la IC diastólica se utilizan: betabloqueantes + verapamilo o diltiacem. No dar digoxina (salvo FA) y cuidado con los vasodilatadores y diuréticos. - El tratamiento del EAP es una movida: morfina, oxigenoterapia, vasodilatadores (si TA> 90 - 100 mmHg), inotrópicos (si existe hipotensión o el paciente no mejora), diuréticos, asentarse. TEMAS 22-25. MIOCARDIOPATÍAS. Mira con atención el cuadro: CARACTERÍSTICAS DE LAS MIOCARDIOPATÍAS. MIOCARDIOPATÍA VOLUMEN VI 26 36 - FEV DISFUNCIÓN ESPESOR PARED EJEMPLO MIOCARDIOPATÍA SECUNDARIA Dilatada Aum enta m ucho. Disminuy e mucho. Sistólica. N or m a l Peripa rto. Alcohólica . Fá rm a cos. Hipertrófica Dism inuye m ucho. Normal o aumenta. Dia stólica . Aumenta mucho. Asim etrica m ente (St. septo). Friedreich. Restrictiva Dism inuye, nor m a l o a u m e n ta . N or m a l o dism inuye un poco. Dia stólica . N o r m a l o a u m e n ta . Fibrosis endom iocá rdica . Enf. endom iocá rdica eosinofílica . Fibroela stosis endocá rdica . Fíjate como la única miocardiopatía que cursa con una función sistólica claramente deprimida es la dilatada, que por ello tiene una FEV muy disminuida. A) MIOCARDIOPATÍA DILATADA. Piensa en ella cuando veas a un paciente con síntomas de insuficiencia cardíaca en un corazón muy dilatado. Es bastante característica de esta patología la aparición de arritmias y embolias (ya que se favorece el remanso sanguíneo en las cavidades tan dilatadas). Los soplos diastólicos, las calcificaciones vasculares, la HTA, y la existencia de angina de pecho, en general te deben orientar a pensar en otra patología que esté produciendo esa insuficiencia cardíaca. Debes conocer qué procedimientos terapéuticos son útiles en un paciente con miocardiopatía dilatada. Manejo de la Miocardiopatía dilatada. T RATAMIENT O SIT UACIÓN EN QUE SE USA IECAs I. ca r día ca . Digoxina I. ca r día ca con F.A. Desf ibr il a dor im pl a nta bl e Anticoa gul a ción Tr a spl a nte Ca r dia co Ar r itm ia s ventr icul a r es gr a ves. - Situa ciones que f a vor ecen f or m a ción tr om bos en especia l l a FA. - Tr om bos detecta dos por ecoca r diogr a f ía . - Em bol ism os pr evios. Cua ndo l a insuf iciencia ca r dia ca es r esistente a l tr a ta m iento m édico y no existen contr a indica ciones. B) MIOCARDIOPATÍA HIPERTRÓFICA. La clínica es muy parecida a la de la estenosis aórtica, con la misma tríada sintomática. Sin embargo, aquí es la disnea, y no la angina, el síntoma más frecuente. La muerte súbita, generalmente en relación con el desarrollo de arritmias, puede ser el primer síntoma de una miocardiopatía hipertrófica, y es más típica en niños y adolescentes, produciéndose más frecuentemente con o tras un ejercicio intenso. Es muy importante que domines los rasgos característicos de la auscultación y la ecocardiografía. Sin embargo, no te equivoques asumiendo que todas las miocardiopatías hipertróficas son obstructivas (de hecho, esto es más bien "raro", ya que sólo aproximadamente 1/4 de los pacientes con esta enfermedad tiene obstrucción en el tracto de salida), a pesar de que pregunten mucho por su traducción en la exploración física, que es el soplo. Con respecto a las maniobras que aumentan o disminuyen el soplo, date cuenta de que todo aquello que aumenta la fuerza de contracción del ventrículo izquierdo favorece la obstrucción, y por lo tanto, aumenta el soplo (esta es la razón por la que están contraindicados los fármacos que aumentan la contractilidad o que disminuyen la pre o postcarga). De la misma manera, todo lo que descienda la cavidad del ventrículo izquierdo (descenso de llenado por maniobra de Valsalva, vasodilatadores, ortostatismo) aumenta el gradiente de salida. C) MIOCARDIOPATÍA RESTRICTIVA. Para acordarte de ella, piensa en un cuadro muy parecido a la pericarditis constrictiva, pero con ausencia de calcificaciones pericárdicas y un engrosamiento simétrico del ventrículo. REPASA: [DIFERENCIAS ENTRE LAS DISTINTAS MIOCARDIOPATÍAS TABLA-54, PÁG. 105 MANUAL CTO 7ª ED.] Ö 1. ¿Qué miocardiopatías secundarias tienen característicamente una mayor incidencia de embolismos? 1. La miocardiopatía del periparto y la eosinofílica o de Loeffler. 2. Un corazón con aspecto moteado en la eco es típico de... 2. Amiloidosis. 3. ¿Cómo están las presiones de llenado de los ventrículos en las miocardiopatías? 3. Aumentadas en todas. En la dilatada, porque hay defecto de la sístole (y queda mucha sangre al final de la sístole), y en las restrictiva e hipertrófica, porque hay defecto de relajación. 4. ¿Qué fármaco ha demostrado aumentar la supervivencia de los pacientes con miocardiopatía dilatada para el tratamiento del síndrome de insuficiencia cardíaca que padecen? 4. Los IECAs.También ha demostrado aumentar la supervivencia la combinación de vasodilatadores como nitratos e hidralacina, también los betabloqueantes y la espironolactona. 5. ¿Puede presentar un paciente con miocardiopatía hipertrófica angina o síncopes si no tiene obstrucción de salida? 5. Sí. Fíjate en esto (es muy importante), los síntomas de la miocardiopatía NO tienen relación con obstrucción (cosa que sí ocurre en la estenosis aórtica). Cardiología Para terminar de repasar las miocardiopatías, contesta a las siguientes preguntas: 27 37 7. ¿Es patognomónica la aparición de SAM en la MHO? 7. No, puede aparecer también en otras patologías, pero cuando hay obstrucción en una miocardiopatía hipertrófica, siempre está presente el SAM (recuerda que la otra característica ecocardiográfica importante es la existencia de hipertrofia asimétrica, generalmente pronunciada en septo). 8. ¿Recuerdas alguna alteración típica del ECG de la MHO? 8. Las alteraciones en el ECG son muy habituales en la MHO (de hecho, pocos pacientes tienen un ECG normal). Lo más frecuente es que presenten alteraciones de la repolarización. Es muy típica la presencia de ondas T invertidas gigantes. Recuerda también que pueden apreciarse arritmias auriculares y ventriculares. TEMA 4. FÁRMACOS EN CARDIOLOGÍA. Los fármacos más importantes que debes conocer son los usados en el tratamiento de la angina y de la insuficiencia cardiaca, que tienes en los capítulos correspondientes de este ultrarresumen. ÖREPASA: [F ÁRMACOS EN CARDIOLOGÍA - PÁG. 28-31 DEL MANUAL CTO 7ª ED.] EFECTOS DE LOS FÁRMACOS EN DISTINTAS PATOLOGÍAS CARDÍACAS. Insuficiencia C ardiaca. Miocardiopatia Dilatada C ardiopatía Isquémica HTA Arritmias 28 38 IEC A C ALC IOANTAGONISTAS B-BLOQUEANTES DIURÉTIC OS Prolongan la supervivencia y previenen el desarrollo de IC en pacientes con disfunción ventricular (al igual que espironolactona, betabloqueantes e hidralazina más nitratos) Tratamiento de la IC diastólica. No en sistólica Mejoran la supervivencia en el tratamiento de la IC. Tratamiento de la IC diastólica. Mejoran los síntomas de congestión de la IC. Administrados precozmente en IAM previenen el desarrollo de IC y de reinfarto en pacientes con una FE<40%. Previenen la dilatación ventricular. Antianginosos (disminuyen contractilidad y reducen postcarga). Tratamiento de la angina vasoespástica (Prinzmetal). - Antianginosos (disminuyen la contractilidad y la frecuencia cardiaca). - En IAM reducen la mortalidad, la incidencia de muerte súbita, reinfarto y angor. Útiles junto con los nitratos en el tratamiento de la IC secundaria a un IAM. - HTA leve o moderada. - HTA en el anciano (dihidropiridinas). - R educen la morbimortalidad a largo plazo. - Tratamiento de la disección aórtica. - R educen la morbimortalidad a largo plazo. - Aconsejados en el tratamiento de la HTA en el anciano (tiacidas). - Antiarrítmicos grupo IV. - Evitar en WPW en FA o flutter. Antiarrítmicos grupo II. Tratamiento de varias arritmias. Frenadores del NAV. QT largo congénito, taquicardia sinusal sintomática, hipertiroidismo... HTA renal y vasculorenal salvo estenosis bilateral o riñón único. HTA en diabéticos. Podría disminuir la FA en pacientes con ICC. 1. ¿Cuál es el betabloqueante de menor vida media? 1. El esmolol. 2. ¿Qué betabloqueante alarga el QT? 2. El sotalol. TEMA 27. ENFERMEDADES DEL PERICARDIO. 1) PERICARDITIS AGUDA. Observa que esta enfermedad se puede confundir con un IAM, ya que clínicamente puede presentar: - Dolor torácico. - Alteraciones electrocardiográficas. - Aumento de las enzimas miocárdicas (por afectación del epicardio). Por ello, debes advertir en qué aspectos se diferencian ambas patologías: - El dolor torácico aumenta en la pericarditis con algunas maniobras como el decúbito o la inspiración, lo que no suele suceder en el IAM (características pleuríticas). - Al igual que en el IAM, hay elevación del segmento ST, pero en la pericarditis es cóncavo hacia arriba, mientras que en el IAM es convexo. Además, los cambios suelen ser más difusos en la pericarditis. Otras alteraciones que pueden aparecer en el ECG de la pericarditis son: negativización de ondas T, disminución del voltaje del QRS, descenso del intervalo PQ y arritmias auriculares. - En la auscultación se puede escuchar el roce pericárdico. - Es poco frecuente que se eleven las enzimas miocárdicas en la pericarditis, y cuando lo hacen es porque hay miocarditis acompañante. Además, se elevan menos de lo que cabría esperar por la extensión de las alteraciones en el ECG. Hay muchas causas de pericarditis, pero la más frecuente es la idiopática (que es, en la mayoría de los casos, de causa vírica); repasa el tto. de esta y fíjate que en todas las pericarditis agudas están contraindicados los anticoagulantes. 2) DERRAME PERICÁRDICO. 3) 1. ¿Cuál es el mejor método de diagnóstico del derrame pericárdico? 1. El ecocardiograma. 2. En un derrame sanguinolento, ¿en qué etiologías deberemos pensar? 2. En etiología tuberculosa o neoplásica. TAPONAMIENTO CARDÍACO Y PERICARDITIS CONSTRICTIVA. Son dos patologías del pericardio que debes diferenciar, por ello quizás es mejor que las estudies comparándolas entre sí y con la miocardiopatía restrictiva. PUL SO VENOSO ECG Taponamiento - Hipotensión. - Pulso paradójico. - Dism inución - Onda X prom inente. QRS. - Onda Y dism inuida - Alternancia o a u s e n te . eléctrica. Pericarditis constrictiva - Clínica de I. cardíaca derecha crónica. - Signo de Kussmaul. - Ondas X e Y prom inentes. - Onda Y predom inante. ECOCARDIOGRAMA - Derram e pericárdico. - Colapso de cavidades derechas. - 1/ 3 ha y fibrilación - Aum enta el auricular. espesor del - QRS bajos. pericardio. - Aplanam iento e inversión onda T. RADIOGRAFÍA DEL TÓRAX TRATAMIENTO - PERICARDIO CENTESIS o ventana pericárdica si hay - Aum ento de la derram e purulento, silueta cardíaca. urém ico o tuberculoso. - Contraindicados diuréticos. - Calcificaciones en 50%. - Pericardiectom ía. ÖREPASA: [DD ENTRE MR, PERICARDITIS CONSTRICTIVA, TAPONAMIENTO E IAM DE VD, TABLA 57 PÁG. 111 MANUAL CTO 7ª ED.] - - El taponamiento cardíaco suele aparecer en las preguntas como un evento agudo que requiere una intervención urgente (en general, una pericardiocentesis de urgencia). Si lo encuentras en relación con un IAM, debes diferenciarlo de un IAM de ventrículo derecho, que también cursa con hipotensión e ingurgitación yugular (fíjate si hay alteraciones en el ECG de precordiales derechas y recuerda que en el IAM de VD es raro que exista pulso paradójico). La pericarditis constrictiva cursa con síntomas de insuficiencia cardíaca derecha crónica. Debes diferenciarla de la miocardiopatía restrictiva, que también tiene morfología de raíz cuadrada en la curva de presión del ventrículo y signo de Kussmaul (observa que, sin embargo, en la pericarditis constrictiva pueden existir golpe pericárdico y alteraciones de éste en la radiografía y en el ecocardiograma). Cardiología DATOS CL ÍNICOS 29 39 1. ¿De qué patología es típica la alternancia eléctrica en el ECG? 1. De aquellas que cursen con derrame pericárdico severo. Piensa sobre todo en taponamiento cardíaco. 2. ¿Por qué se produce el pulso paradójico? 2. Por el desplazamiento del septo interventricular hacia la izquierda durante la inspiración, momento en el que llega más sangre al corazón derecho, y por ello, el corazón izquierdo aloja y expulsa menos sangre en la sístole y el pulso disminuye. 3. ¿A qué se debe la morfología en "Dip plateau" o en raíz cuadrada en la curva de presión ventricular? 3. Al cambio brusco de presión intraventricular durante la diástole, cuando el corazón se encuentra con un pericardio poco distensible que frena su relajación. 4. ¿Por qué están contraindicados los diuréticos 4. Porque dificultarían aún más el ya comprome- TEMA 33. ENFERMEDADES DE LAS VENAS. TROMBOSIS VENOSA PROFUNDA. La causa más frecuente de TEP es la TVP; por ello, es bueno que relaciones ambas patologías. 30 40 ALGORITMO DIAGNÓSTICO DEL TROMBOEMBOLISMO PULMONAR. ESTIMACIÓN DE LA PROBABILIDAD CLÍNICA Probabilidad media y baja Probabilidad alta o pacientes ingresados Dímero - D Normal Alta Observación Tratar TVP Normal o no diagnóstico Técnicas de imagen No IR o alergia al contraste IR o alergia al contraste Angio TAC γ Grafía Ultrasonidos de extremidades No diagnóstica - Debes recordar que un método analítico de utilidad para el diagnóstico del TEP es la medición del dímero D. Tiene un alto valor predictivo negativo. Basta una alta sospecha clínica para comenzar con el tratamiento anticoagulante. 1. ¿Qué habría que hacer después de instaurar tratamiento en un paciente con clínica sugerente de TVP y TEP? 1. Continuar el estudio de su tromboembolismo venoso (ECO-Doppler, flebografía y/o gammagrafía). Cardiología Angiografía pulmonar 31 41 OTROS. 1. OBSTRUCCIÓN URINARIA. La causa suele ser congénita en la infancia (estrechamiento ureteropiélico, uréter retrocavo, válvulas uretrales). En adultos se deben a tumores pélvicos, litiasis, estenosis uretrales (HBP, traumatismos). Las obstrucciones funcionales son más raras: vejiga neurógena y reflujo vesicoureteral. - - Diagnóstico: Ante sospecha clínica (dolor, hiperazoemia, anuria ...) primero debes pedir una Rx ABDOMINAL (descarta cálculos y globo vesical) y poner una SONDA VESICAL. La ausencia de orina puede deberse a: - Que no exista obstrucción. - Que el origen de ésta sea supravesical. La ECO RENAL nos dirá si existe hidronefrosis o no, y la UIV (no realizar si insuficiencia renal) ayudará a localizar el origen de la obstrucción. Pueden ser útiles las PIELOGRAFÍAS (anterógradas o retrógradas), la ENDOSCOPIA, y, en áreas distales, la CISTOURETROGRAFÍA miccional. MANEJO DE LA UROPATÍA OBSTRUCTIVA INFRAVESICAL (globo vesical) SUPRAVESICAL (no globo vesical) SONDA VESICAL O CISTOSTOMÍA ECOGRAFÍA RENAL No dilatación Dilatación unilateral Dilatación bilateral Estudio médico Estudio (UIV, TC) Monorreno Fracaso renal Derivación de vía urinaria superior (nefrostomía/doble J) - La existencia de infección asociada obliga a desobstruir inmediatamente (riesgo de sepsis). › En ausencia de infección se debe hacer pronto, pero tras estabilizar al paciente (hidroelectrolitos, ácido/base). - El pronóstico depende de la irreversibilidad de las lesiones renales. En la obstrucción del embarazo se recomienda la realización de ecografías periódicas. Urología Birreno 9 359 2. INCONTINENCIA URINARIA. Aunque es un tema importante en la práctica, lo cierto es que en el MIR es poco difundido. Mírate el siguiente esquema, que te puede servir en caso de que haya alguna sorpresa. 3. TRASPLANTE RENAL. Se necesita concordancia ABO (lo más importante) y HLA-DR, pruebas de reactividad cruzadas negativas y cultivo mixto de linfocitos. A- DONANTE: no HTA, no DM, no ITU, no litiasis, no nefropatía y no carcinomas. B- RECEPTOR: IRT en pacientes en diálisis crónica. Hay peores resultados en niños pequeños, mayores de 55 años, diabéticos, cardiópatas y hepatópatas. CONTRAINDICACIONES: - 10 360 Absolutas: lesión renal reversible, existencia de medidas conservadoras para mantener el estilo de vida normal, enfermedades cerebrovasculares o coronarias y neoplasias avanzadas, infección activa, glomerulonefritis activa y sensibilización previa al tejido del donante. Relativas: edad, anomalías vesicales o uretrales, enfermedad oclusiva iliofemoral, problemas psiquiátricos y oxalosis (que se cura con un trasplante hepatorrenal).







