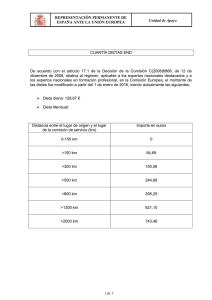
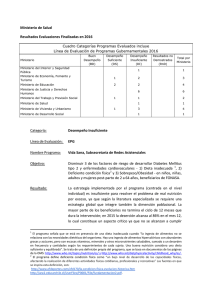
Leer libro en PDF - Instituto Tomás Pascual Sanz
Anuncio

CURSO ALIMENTACIÓN EN SITUACIONES ESPECIALES 04 CURSO ALIMENTACIÓN EN SITUACIONES ESPECIALES 04 Coordinadora: Dra. Rosario Corio Andújar Autores: Dra. Pilar Gadea Vicente Dra. Mª Luisa López Díaz-Ufano Dra. Carmen Matilla Álvarez Dr. Vicente Orós Espinosa Dr. Félix Suárez González Actividad avalada por la Comisión Nacional de Validación y Acreditación de SEMERGEN con el n.º 29/2007 Actividad acreditada, en base a la encomienda de gestión concedida por los Ministerios de Educación, Cultura y Deporte, y de Sanidad y Consumo, al Consejo General de Colegios Oficiales de Médicos, con 12,3 créditos, equivalentes a 100 horas lectivas. Comisión de Formación Continuada de las Profesiones Sanitarias de la Comunidad de Madrid Para obtener la acreditación del Curso es imprescindible responder correctamente al 75% de las preguntas de cada unidad didáctica del test de evaluación y asistir a la sesión presencial. CURSO ÍNDICE GENERAL GENERALIDADES EN ALIMENTACIÓN ALIMENTACIÓN EN DISTINTAS ETAPAS DE LA VIDA © Sociedad Española de Médicos de Atención Primaria (SEMERGEN) ALIMENTACIÓN EN ENFERMEDADES CARDIOVASCULARES © INSTITUTO TOMÁS PASCUAL SANZ para la nutrición y la salud Coordinación editorial: ALIMENTACIÓN EN SITUACIONES ESPECIALES Alberto Alcocer, 13, 1.º D • 28036 Madrid Tel.: 91 353 33 70 • Fax: 91 353 33 73 imc@imc-sa.es Reservados todos los derechos. Ninguna parte de esta publicación puede ser reproducida, transmitida en ninguna forma o medio alguno, electrónico o mecánico, incluyendo las fotocopias, grabaciones o cualquier sistema de recuperación de almacenaje de información, sin permiso escrito del titular del copyright. ISBN: 978-84-690-8192-1 Dep. Legal: M-41926-2007 CONSEJO ALIMENTARIO 01 02 03 04 05 04 3 CURSO ÍNDICE Introducción . . . . . . . . . . . . . . . . . . . . . . 7 Tema 1. Alimentación en la menopausia y en la osteoporosis . . . . . . . . . 9 Capítulo A. Menopausia y dieta . . . . . . . . 9 Capítulo B. Fitoestrógenos . . . . . . . . . . . 10 Capítulo C. Mecanismo de acción de las isoflavonas . . . . . . . . . . . 10 Capítulo D. Consejos generales . . . . . . . 11 Capítulo E. Fitoterapia y menopausia . . 12 Capítulo F. Osteoporosis . . . . . . . . . . . . 12 Capítulo G. Dieta y calcio . . . . . . . . . . . 13 Capítulo H. Osteoporosis y ejercicio físico . . . . . . . . . . . . . . . . . . 15 Capítulo I. Osteoporosis y vitaminas . . . 16 Capítulo J. Medidas preventivas en la osteoporosis . . . . . . . . . . 16 Tema 2. Alimentación en los pacientes tratados con anticoagulantes orales. Interacciones de alimentos con fármacos . . . . . 17 Capítulo A. Dietética y terapia anticoagulante oral (TAO) . . . . . 17 Capítulo B. Interacción entre nutrientes y fármacos . . . . . . . . . . . 19 Capítulo C. Medicamentos que se deben aconsejar tomar en ayunas . . . . . . . . . . . . . . . . 22 ALIMENTACIÓN EN SITUACIONES ESPECIALES 04 Capítulo D. Medicamentos que deben tomarse con las comidas . . . 23 Tema 3. Alimentación en patología renal e hiperuricemia . . . . . . . 24 Capítulo A. La nutrición en el enfermo con insuficiencia renal . . . . . 24 Capítulo B. Alimentación en la litiasis renal . . . . . . . . . . . . . . . . . . 26 Capítulo C. Alimentación en la gota y las hiperuricemias . . . . . . . . 28 Tema 4. Alimentación en patología digestiva . . . . . . . . . . . . . . . . . 30 Capítulo A. Introducción . . . . . . . . . . . . 30 Capítulo B. Patología bucal . . . . . . . . . . 31 Capítulo C. Patología gastroesofágica . . 32 Capítulo D. Patología del intestino . . . . . 35 Capítulo E. Patología biliar y pancreática . 36 Capítulo F. Patología hepática . . . . . . . 37 Capítulo G. Listado de alimentos flatulentos . . . . . . . . . . . . . . . . . 38 Capítulo H. Dieta previa a detección de sangre oculta en heces . . . . 38 Tema 5. Alimentación en patología cardiaca . . . . . . . . . . . . . . . . . 40 Capítulo A. Introducción . . . . . . . . . . . . 40 Capítulo B. Aporte calórico . . . . . . . . . . 41 Capítulo C. Nutrientes . . . . . . . . . . . . . . 41 Capítulo D. Actividad física . . . . . . . . . . 45 04 5 CURSO ActualizaciónenNutriciónparaAtenciónPrimaria Tema 6. Miscelánea . . . . . . . . . . . . . . . 47 Capítulo A. El hierro en la dieta . . . . . . . 47 Capítulo B. Intolerancia o malabsorción de la lactosa . . . . . . . . 49 Capítulo C. Enfermedad celíaca . . . . . . . 50 Capítulo D. Dietas vegetarianas . . . . . . . 52 Capítulo E. Enfermedad de Parkinson y dieta . . . . . . . . . . . . . . . . 53 Capítulo F. Hidratación y ejercicio físico . . . . . . . . . . . . . . . . . . 54 Glosario . . . . . . . . . . . . . . . . . . . . . . 56 Bibliografía . . . . . . . . . . . . . . . . . . . . . . 57 INTRODUCCIÓN En este módulo vamos a desarrollar todos aquellos aspectos que el grupo de trabajo de nutrición consideraba que no deberían faltar en este curso básico de nutrición, lo cual hace que sea el más heterogéneo de todos. No obstante, hemos intentado que los temas tratados sean los de procesos frecuentemente atendidos en Atención Primaria y abordados desde un punto de vista práctico. Empezamos con un tema importante como es la menopausia. Si tenemos en cuenta que la esperanza de vida en la mujer española se sitúa en los 81 años, la menopausia supone más de un tercio de la vida de la mujer y se caracteriza por la presencia de síntomas que en muchos casos reduce de manera importante la calidad de vida. Este conjunto de síntomas que conforman el síndrome climatérico se relaciona con el déficit progresivo de la producción de estrógenos y progesterona y llevó durante años a la puesta en marcha de tratamiento hormonal sustitutivo (THS), pero tras la publicación de los resultados obtenidos por el Women’s Health Initiative, muchas mujeres optaron por abandonar el THS y se adhirieron al consumo de alimentos funcionales, suplementos dietéticos y hierbas medicinales para controlar los síntomas perimenopáusicos, y de esto hablaremos. La osteoporosis es una enfermedad sistémica caracterizada por una baja masa ósea y una resistencia ósea disminuida que incrementa el riesgo de fractura; afecta al 35% de mujeres españolas mayores de 50 años y al 50% de las mayores de 70 años. En total afecta casi a 3 millones de personas y tiene un coste anual de unos 108,3 millones de euros. La importancia que adquiere la dieta y el estilo de vida para prevenir fracturas es un elemento básico que debemos saber aplicar. Continuamos este módulo con las interacciones entre alimentos y medicamentos, situación que debe ser tenida en cuenta sobre todo en aquellos medicamentos en los que los alimentos pueden modificar su farmacocinética o en aquellos con estrecho margen terapéutico, como digoxina, anticoagulantes orales, etc., en los que pequeñas modificaciones en sus concentraciones plasmáticas se acompañan de grandes modificaciones en la respuesta terapéutica. Formación básica sobre la alimentación en patología renal, digestiva y cardiaca casi todos hemos recibido en pregrado como una parte del tratamiento de estos procesos; aquí intentamos recopilarlos para refrescar lo que aprendimos y facilitar la consulta rápida. En el último tema que denominamos miscelánea hemos incluido la dieta rica en hierro, la intolerancia a la lactosa, la enfermedad celíaca, las dietas vegetarianas, la dieta en la enfermedad de Parkinson y la hidratación en el ejercicio físico. Sabemos que dejamos sin tratar otros temas muy importantes que relacionan la alimentación con procesos de tipo alérgico, respiratorio, dermatológico, neurológico, con el cáncer, etc., pero el formato de este curso, que pretende ser una introducción básica al apasionante mundo de la nutrición y la salud, no nos permite 6 04 04 7 TEMA 1. ampliar el volumen de esta edición. De todos modos, el grupo de nutrición seguirá trabajando para ampliar la información y hacerla llegar a todos los compañeros interesados. Rosario Corio Andújar Médico de Familia de Cornellá de Llobregat. Coordinadora del Grupo de Nutrición de la Sociedad Española de Médicos de Atención Primaria (SEMERGEN) Capítulo A. Alimentación en la menopausia y en la osteoporosis DRA. Mª LUISA LÓPEZ DÍAZ-UFANO Médico de Familia. Centro de Salud Torres de la Alameda. Madrid. DR. VICENTE ORÓS ESPINOSA Director médico del Centro de Salud Sant Andreu. San Andrés de la Barca. Barcelona. Menopausia y dieta La menopausia es el estado fisiológico de la mujer determinado por el cese de la secreción ovárica de estrógenos y progestágenos, lo cual tiene el efecto de la desaparición del sangrado menstrual y de la aparición de una serie de cambios fisiológicos que afectarán sobre todo al aparato urogenital, sistema cardiovascular, óseo y tejido adiposo. En España este proceso se sitúa en torno a los 51 años, con una horquilla que oscila entre los 48 y los 54 años. No obstante, en algunos casos la menopausia puede convertirse en una situación patológica, donde los característicos sofocos, irritabilidad y ansiedad pueden merecer una corrección terapéutica. En esta etapa de la vida de las mujeres podemos observar un mayor riesgo de obesidad, singularmente de la localizada en la zona abdominal, y una disminución de la masa magra y del tejido óseo. También aumenta el riesgo de enfermedades cardiovasculares, osteoporosis, cáncer de mama y diabetes. La dieta, si no en exclusividad, de forma muy preeminente cobrará importancia en la prevención de las complicaciones anteriormente citadas. Cabe decir, pues, que la promoción de una alimentación sana y saludable durante toda la vida es la mejor prevención y, a su vez, el mejor tratamiento en el momento de la menopausia. En un estudio reciente realizado en España para conocer la dieta y los hábitos alimentarios a partir de un cuestionario de frecuencia de consumo de alimentos en una muestra de 1.218 mujeres de 40-77 años, los autores detectan que la dieta en esta etapa es rica en productos lácteos (4 raciones/día) con ingesta energética de proteínas y colesterol elevada, así como de la mayoría de vitaminas y minerales; sólo se encuentran deficiencias moderadas en la ingesta de ácido fólico 8 04 04 9 CURSO ActualizaciónenNutriciónparaAtenciónPrimaria y vitamina D. Precisamente la vitamina D es fundamental en esta etapa porque facilita la absorción intestinal de calcio y modula la resorción ósea mediada por la paratohormona. El ácido fólico está implicado como factor regulador preventivo por su efecto depresor de la homocisteína sanguínea, que se ha relacionado con un aumento del riesgo de enfermedad cardiovascular, algunos tipos de cáncer, como el de mama, o con enfermedades neurodegenerativas. Estos datos son interesantes porque a veces intentamos potenciar consumos que ya la mujer tiene muy asumidos y quizá la estrategia sea la de evitar los errores nutricionales ligados a un alto consumo energético que facilita la ganancia de peso en esta etapa. Capítulo B. Fitoestrógenos Diferentes estudios epidemiológicos han puesto de manifiesto que la alta ingesta de productos de soja (miso, tofu, tempeh, etc.) en Asia es una de las razones de la baja prevalencia de síntomas menopáusicos en las mujeres asiáticas. La soja contiene fitoestrógenos. Las principales clases químicas de fitoestrógenos son: — Los lignanos, que se encuentran sobre todo en cereales integrales, semillas, especialmente de lino, frutas, vegetales y legumbres, sobre todo las lentejas. — Los coumestanos, presentes en el trébol, alfalfa y col. — Los derivados del resorcinol, como el resveratrol, presentes en vinos tintos. — Las isoflavonas, que se encuentran en la soja y en otras legumbres. 10 04 Las bacterias intestinales convierten las moléculas precursoras de isoflavonas en isoflavonas activas no conjugadas (genisteína, daidzeína y equol). Capítulo C. Mecanismo de acción de las isoflavonas Las isoflavonas son capaces de fijarse a los receptores estrogénicos, pero su afinidad es menor que la del 17-beta-estradiol. Esta afinidad varía en función de: — El receptor estrogénico considerado: existen dos subtipos de receptores estrogénicos: alfa y beta. Los fitoestrógenos parece que tienen mayor afinidad por los receptores beta, lo cual puede explicar el efecto positivo sobre el sistema nervioso central, los vasos sanguíneos y el hueso, mientras que apenas tienen efecto sobre la mama y el tejido endometrial. — El nivel de estrógeno endógeno, de manera que en una mujer premenopáusica con nivel de estrógenos circulantes altos, las isoflavonas pueden actuar como antagonistas estrogénicos y, en cambio, en mujeres postmenopáusicas con niveles de estrógenos bajos, las isoflavonas pueden actuar como agonistas estrogénicos. Los datos de estudios científicos sobre el uso de soja como alimento o en extractos purificados para el tratamiento de los síntomas perimenopáusicos ponen de manifiesto la gran disparidad de resultados, que parece estar relacionada con la diferencia de edad de las mujeres incluidas en los distintos estudios y los distintos grados de severidad de los ALIMENTACIÓN EN SITUACIONES ESPECIALES síntomas vasomotores. Parece que las mujeres con los síntomas vasomotores más severos son las que más se beneficiarían de la suplementación con isoflavonas. Por otra parte, la mayoría de estudios no describen la composición exacta de la soja que utilizan, ni evalúan la biodisponibilidad del contenido en isoflavonas (genisteína y daidzeína son las isoflavonas más activas), por lo que resulta difícil cuantificar la eficacia de la soja para la mejoría de los síntomas climatéricos. Las dosis que se han usado van de 34 a 134 mg, pero se necesitan más estudios que cuantifiquen la dosis más adecuada. Según el consenso alcanzado por la SEGIF (Sociedad Española de Ginecología Fitoterápica), la evidencia científica disponible nos hace postular que la dosis mínima eficaz de isoflavonas puede establecerse en 40 mg/día, pudiendo aumentarse a 80 mg/día para obtener los resultados clínicos esperados. Probablemente, dosis más elevadas no aportan mayores beneficios. En general, se recomienda la toma única diaria para facilitar el cumplimiento. Las características farmacológicas y farmacocinéticas de las isoflavonas determinan un periodo de latencia de 4-10 semanas para que éstas empiecen a ejercer su acción. Este hecho debe ser conocido por las pacientes cuando inicien el tratamiento. Los efectos adversos descritos son escasos y suelen ser de tipo gastrointestinal (náusea, estreñimiento y problema de palatabilidad). La posibilidad de que la soja tenga un efecto nocivo sobre el tejido mamario y del endometrio a largo plazo son desconocidos, los estudios suelen ser de 6-24 semanas, aunque los datos epidemiológicos parecen descartar el efecto nocivo a largo plazo. La soja es una fuente de calcio importante. La mitad de un vaso (125 g) de leche de soja aporta aproximadamente el 50% de calcio contenido en la mitad de un vaso de leche entera. En muchas ocasiones, la leche de soja es parecida a la leche desnatada en cuanto al valor nutritivo. La soja contiene niveles útiles de ácido fólico y es una base rica en hierro, potasio y magnesio. También contiene vitaminas, sobre todo del grupo B (tiamina, niacina y ácido pantoténico), tocoferoles (vitamina E) y carotenoides (vitamina A). Al tratarse de un producto de origen vegetal, la soja está libre del colesterol e incluso puede contribuir a reducir su nivel en la sangre. La soja contiene una alta concentración de varios componentes que demuestran su acción anticancerígena, incluyendo las isoflavonas (encontradas en la soja en cantidades mayores que en cualquier otro alimento), los inhibidores de la proteasa y el ácido fítico. Asimismo, se ha demostrado que las isoflavonas ejercen un efecto positivo en la función de los vasos sanguíneos y, a su vez, reducen el riesgo de osteoporosis. Además, la soja contiene un nivel alto de grasas poliinsaturadas, alrededor de un 2-5% de fosfolípidos, principalmente en forma de lecitina y un bajo nivel de grasas saturadas. Es una fuente importante de fibra, baja en calorías en todas sus formas. Por último, la soja contiene pocas cantidades de sodio y, por tanto, es útil para los que siguen una dieta baja en sal. Capítulo D. Consejos generales La mujer menopáusica debe seguir una dieta equilibrada y variada, evitando el tabaco y reduciendo el consumo de café y alcohol. Los puntos diferenciales para esta etapa son: 04 11 CURSO ActualizaciónenNutriciónparaAtenciónPrimaria — Reducir el exceso de sal (favorece la pérdida de calcio a través de la orina). — Cuidar el aporte de ácidos grasos omega 3 (pescado azul, germen de trigo, semillas de lino, de cáñamo...), ya que reducen el colesterol y los triglicéridos. — Los alimentos ricos en omega 6 (aceite de onagra, borraja, lino, etc.) ayudan en el equilibrio hormonal e hidratan la piel. — Tomar alimentos ricos en isoflavonas como las legumbres y, especialmente, la soja. Capítulo E. Fitoterapia y menopausia Incluimos este capítulo por la frecuencia con que suelen consultarnos en Atención Primaria por este tipo de productos. Existen pocos estudios que aporten evidencias sobre su utilidad. Sofocos: el trébol rojo posee niveles de isoflavonas entre 10 y 20 veces más altos que los contenidos en el haba de soja. Se dice que puede disminuir la frecuencia e intensidad de sofocos y la sudoración nocturna, aunque no hay evidencias. El extracto de la raíz cimicifuga racemosa que se utiliza para el tratamiento de síntomas ligados a la menopausia, tales como sofocos, sudoración, trastornos del sueño y nerviosismo, se asoció a lesiones hepáticas agudas de distinta gravedad, por lo que la Agencia Española de Medicamentos y Productos Sanitarios, en julio de 2006, emitió una nota informativa recomendando prudencia respecto a su uso. Ansiedad e insomnio: la pasiflora, el hipérico o hierba de San Juan, la valeriana y el espino blanco son algunas de las más utilizadas para tratar estos síntomas. 12 04 Problemas circulatorios: El ginkgo biloba, el hamamelis y el castaño de Indias suelen aliviar la mayoría de los casos. Colesterol, triglicéridos: El ajo, la onagra, la borraja, la linaza, el aceite de semillas de cáñamo se han relacionado con la disminución de colesterol LDL y triglicéridos. Cansancio, depresión, falta de deseo sexual: La maca andina y la damiana son los dos productos de herboristería más usados en estos casos. Capítulo F. Osteoporosis La osteoporosis se define como una pérdida de masa ósea, deterioro de la microarquitectura del tejido óseo y el aumento del riesgo de fracturas. Es una enfermedad multifactorial en la que el componente genético parece tener un gran peso; no obstante, la presión ambiental puede ejercer tanto efectos maliciosos como beneficiosos sobre ella. Entre ellos, los más importantes son la dieta y el ejercicio físico. Fisiopatología ósea El hueso se forma y se destruye de manera continua. El tejido óseo viejo se destruye y se reemplaza por tejido nuevo bajo la presencia de la vitamina D y la adecuada ingestión de proteínas y minerales, contando con la influencia de factores genéticos, hormonales y ambientales, como el ejercicio físico y un estilo de vida activo. Antes de abordar el manejo dietético de la osteoporosis, recordaremos que la actividad física resulta esencial para la masa ósea en todas las fases de la vida. Así, sabemos que la inmovilización completa conlleva una pér- ALIMENTACIÓN EN SITUACIONES ESPECIALES dida de masa ósea de hasta el 40%. Y también sabemos que la práctica regular de ejercicio físico en mujeres postmenopáusicas puede prevenir o revertir su perdida en un 1%/año. El ejercicio físico produce como efecto osteogénico un aumento de la producción de colágeno, del depósito de sales minerales y de la secreción de calcitonina, que inhibe la resorción ósea. Estos efectos se ejercen sobre todo en las zonas anatómicas donde se realiza el esfuerzo, actividades que suponen apoyo de peso, como caminar o levantamiento de cargas. El riesgo de fractura se ve aumentado por la edad, siendo a partir de los 60 años cuando las sufren la mayoría de los pacientes, aumentando su frecuencia después de los 70 años. Los factores de riesgo reconocidos que pueden condicionar una mayor prevalencia se han dividido en: a) Factores mayores. Edad avanzada, sexo femenino, raza blanca, historia personal de fractura en edad adulta, historia familiar de fractura, bajo peso (IMC < 19), tabaquismo, efecto iatrogénico de algunos fármacos (corticoides). b) Factores menores. Menopausia precoz (< 45 años), baja ingesta de calcio, vida sedentaria, consumo elevado de alcohol. c) Otros factores. Mala salud (comorbilidades), movilidad alterada (caídas frecuentes), demencia, mala visión. La formación ósea requiere de la ingesta diaria de proteínas, calcio, fósforo, magnesio y flúor, entre otros nutrientes. Los productos lácteos aportarán proteínas y calcio nuevo, y los vegetales y el resto de alimentos, como pescado graso y alimentos fortificados, nos darán el fósforo, magnesio y flúor. Capítulo G. Dieta y calcio El calcio es el mineral más abundante del organismo, importante no sólo para la regeneración de los huesos y dientes, sino también para las membranas celulares y para una función neuromuscular correcta. Su aporte deberá ser constante para asegurar la homeostasis y reparar las pérdidas, sobre todo de la excreción urinaria. En la osteoporosis, el papel más importante lo juega la prevención, una prevención que comienza ya en la infancia y en la juventud. En este sentido, las principales medidas preventivas consisten en administrar una cantidad apropiada de calcio en la alimentación de los niños y jóvenes. Las ingestas diarias recomendadas de calcio se exponen en la figura 1. La absorción de calcio en intestino sube del 20% (tras ingesta de 800 mg en ayunas) hasta el 30-35% si viene acompañado de otros alimentos, puesto que en este caso parece ser que la comida produce un paso más lento del calcio por la luz intestinal, favoreciendo así una mayor absorción. Los alimentos lácteos –leche, yogur y algunos quesos– son las mejores fuentes nutricionales de calcio. Estos alimentos también son ricos en vitamina D, que ayuda al cuerpo a absorber el calcio (tabla 1). Con respecto al fósforo se recomienda que exista una relación 1:1 para una adecuada absorción, y nos encontramos que en muchas dietas ésta es de 1:2 (dietas ricas en carne, pescados, huevos, bebidas de cola), lo que conlleva una reducción de la absorción de calcio. 04 13 CURSO ActualizaciónenNutriciónparaAtenciónPrimaria ALIMENTACIÓN EN SITUACIONES ESPECIALES ALIMENTOS (100 g) CALCIO (mg) Pescados Sardinas en aceite (con espina) 400 Lenguado 70 Cigalas/langostinos/gambas 220 Almejas/ berberechos/chirlas 120 Langosta/bogavante 60 Bacalao 51 Sardinas frescas 43 Carnes de 8 a 12 Confitería Fuente: Food and Nutrition Board, 2006. Figura 1. Recomendaciones actuales de calcio. Melaza 273 Chocolate con leche 120 Helados 150 Natas/flanes 140 Pasteles/pastas 48 Tabla 1. Contenido en calcio de algunos alimentos ALIMENTOS (100 g) CALCIO (mg) ALIMENTOS (100 g) Verduras. Legumbres Repollo/judías verdes/coles Acelgas/cardo/espinacas/puerro 87/114 106 Judías blancas/habas 130 Lentejas 56 Garbanzos 145 Cereales 84 Frutos Secos 14 CALCIO (mg) Productos lácteos 40 Judías pintas Pan blanco enriquecido Otros Batidos lácteos 120 Leche entera pasteurizada 130 Leche desnatada 133 Yogur 150 Quesos Emmental 1180 Bola 900 Cabrales 700 Gruyére 700 Roquefort 700 Avellanas 250 Manchego/manchego tierno Almendras secas 234 Nata 300 Nueces/dátiles/pasas 99 Burgos 186 Cacahuetes 74 Camembert 162 Higos secos 180 Porciones 98 Pistachos 136 Requesón/cuajada 60 04 1.200/470 Huevos de gallina 51 Aceitunas 63 Fuente de información de la tabla: Servicio de Nutrición de la Clínica Universitaria de Navarra. De los distintos grupos de alimentos, es bien conocido que la leche y los vegetales de hoja verde son ricos en calcio y contienen además una proporción más alta de calcio que de fósforo. Los productos lácteos nos van a proporcionar 2/3 del aporte diario de calcio, estando el tercio restante a cargo de los vegetales, frutas y cereales. La absorción de calcio de algunas fuentes nutricionales no es tan amplia como la de los productos lácteos. Específicamente, los vegetales verdes oscuros contienen oxalatos y los granos contienen fitatos, que pueden unirse al calcio y disminuir su absorción. No obstante, estos alimentos aún proporcionan una buena forma de añadir calcio a la dieta. En resumen, los factores que afectan a la biodisponibilidad serán la edad, la fase de crecimiento y desarrollo, la presencia de vitamina D (también la favorecen las vitaminas C y A), el ya comentado equilibrio con el fósforo (dietas ricas en proteínas) y la presencia de lactosa, los fitatos, sustancias presentes en el salvado de trigo y en la cáscara de otros cereales, y los oxalatos, abundantes en las verduras, así como un nivel adecuado de ejercicio físico. Por cierto, la biodisponibilidad del calcio de la leche y la del yogur son equivalentes. También en la actualidad, se ha de tener en cuenta la fuente de calcio extra que representan los alimentos enriquecidos en este mineral (productos lácteos, cereales, harinas) y también es de considerar la presencia de calcio en algunas aguas minerales. Por otra parte, el consumo excesivo de sodio favorece una alta excreción de calcio por orina, así como un abuso de cafeína, importante sobre todo en mujeres postmenopáusicas que ingieren pocos productos lácteos. Las recomendaciones nutricionales específicas de la osteoporosis deberán cumplir, en primer lugar, una de las premisas de toda dieta saludable; es decir, deberá ser variada, siguiendo el modelo de la pirámide nutricional, tanto en cantidades como en frecuencia de consumo para todos los grupos. Únicamente se hará mayor hincapié en el de los productos lácteos por su mayor contenido en calcio. Capítulo H. Osteoporosis y ejercicio físico El ejercicio físico habitual es uno de los factores fundamentales para prevenir la pérdida de masa ósea. La falta de masa muscular o su pérdida influye directamente también sobre la den- 04 15 CURSO ActualizaciónenNutriciónparaAtenciónPrimaria sidad ósea. Con estas dos premisas interrelacionadas, podemos planificar un programa de actividad física alrededor del periodo menopáusico. Ahora bien, no se puede olvidar que hay una serie de directrices mínimas que deberemos tener en cuenta: — Minimizar todo lo posible el riesgo de lesión por caída, rangos de movimientos inadecuados, etc., adaptando el ejercicio a las circunstancias especiales que estamos tratando, además de a la persona de forma individualizada. — Tener en cuenta que cualquier ejercicio (bien enfocado y debidamente adaptado y planificado) va a ser beneficioso; por tanto, es fundamental que exista constancia en su aplicación, más que sesiones intensas pero separadas entre sí en el tiempo. — Es de gran interés concienciar e informar a la persona que estamos asesorando acerca de la importancia de la actividad física en la mejora de su salud a este respecto, y hacer que forme parte activa y consciente a lo largo de todo el proceso. Capítulo I. Osteoporosis y vitaminas En la osteoporosis es necesario garantizar el aporte de vitaminas como: 16 Vitamina A. Se halla en la yema de huevo, productos lácteos, peces grasos, hígado, y como provitamina en verduras de hoja verde intenso, zanahorias, batata, melón, frutas de color amarillo y naranja. Capítulo J. Medidas preventivas en la osteoporosis Como medidas preventivas de la osteoporosis, se sabe que será importante conseguir un buen pico de masa ósea hasta los 25 años, pues a partir de ahí se irá perdiendo paulatinamente. El 99% del calcio de nuestro organismo se encuentra en el hueso. La mayoría del hueso adulto se construye durante la etapa de la infancia y adolescencia, llegando al 90% del pico máximo de masa ósea antes de los 20 años y el resto entre los 20 y 35 años. Las medidas básicas a tomar son una dieta rica en calcio, realizar ejercicio físico de forma regular, evitar el abuso de alcohol y abandonar el tabaco. En caso de sobrepeso u obesidad, donde el aporte energético se ha de restringir, se conseguirá a costa de productos lácteos desnatados, una adecuada hidratación y ejercicio físico moderado a diario. Vitamina D. Necesaria para la absorción y fijación de calcio. La obtenemos tomando el sol 15 minutos diarios al estimular el precursor que se encuentra en la piel; también al ingerir hígado, yema de huevo o productos lácteos fortificados. En cuanto a la mejor forma de conseguir adecuados niveles de vitamina D, va a ser la exposición diaria al sol moderado. En otoño/invierno bastarán 20 minutos en cara y brazos, y en primavera/verano la exposición solar deberá evitar las horas centrales del día, de 12 a 17 horas. Vitamina C. Necesaria en la síntesis de colágeno, proteína que forma parte del hueso. La encontramos en los cítricos (mandarina, naranja, pomelo, limón), en el ajo, melón, brócoli, zanahoria, tomate. Debe tenerse presente que la vitamina C pierde su efectividad si la exponemos a temperaturas mayores de 30 grados centígrados. A modo de conclusión, la osteoporosis resulta un claro ejemplo de enfermedad, en la que el estilo de vida, con una actividad física regular y una alimentación saludable, van a condicionar de una parte la aparición del proceso mismo, o más aún, en las pacientes diagnosticadas deben estar presentes entre las estrategias básicas de tratamiento. 04 TEMA 2. Capítulo A. Alimentación en los pacientes tratados con anticoagulantes orales. Interacciones de alimentos con fármacos DRA. Mª LUISA LÓPEZ DÍAZ-UFANO Médico de Familia. Centro de Salud Torres de la Alameda. Madrid. DR. VICENTE ORÓS ESPINOSA Director médico del Centro de Salud Sant Andreu. San Andrés de la Barca. Barcelona. Dietética y terapia anticoagulante oral (TAO) La prescripción de los anticoagulantes orales (AO) generalmente se lleva a cabo en la Atención Especializada; sin embargo, cada vez es más frecuente que el control y seguimiento de los pacientes estabilizados se realicen en Atención Primaria. Los anticoagulantes orales inhiben de forma reversible la acción de la vitamina K, esencial para la síntesis hepática de varios factores de coagulación (II, VII, IX, X), así como de las proteínas anticoagulantes C y S. El tratamiento con anticoagulantes orales necesita de procedimientos estandarizados para el control y seguimiento. Esta necesidad de monitorización se justifica por las siguientes razones: 1. Gran variabilidad interindividual en cuanto a la respuesta al tratamiento anticoagulante oral debido a las diferencias de absorción, aclaramiento metabólico y en la respuesta hemostática a las distintas concentraciones del fármaco. 2. Son medicamentos con un margen terapéutico relativamente estrecho, con lo que las variaciones en su concentración plasmática pueden afectar a la coagulación, dando lugar a procesos hemorrágicos (principal efecto adverso por sobredosificación), o trombóticos (por infradosificación). 3. Elevada frecuencia de interacciones con medicamentos y alimentos. Como el objetivo de estos módulos es nutricional, dejamos el tipo de fármacos que 04 17 CURSO ActualizaciónenNutriciónparaAtenciónPrimaria ALIMENTACIÓN EN SITUACIONES ESPECIALES interaccionan con los anticoagulantes orales y sólo nos remitimos a los alimentos y plantas medicinales: Tabla 3. Fuentes alimenticias de vitamina K y su nivel de contenido Aceite de coco, palma, maíz, girasol Hipérico (Hierba de San Juan): disminuye el efecto del anticoagulante. Berzas crudas Pepino crudo Espinacas crudas Leche de vaca Gingko biloba: puede producir aumento del efecto anticoagulante y, por tanto, incrementar el riesgo de sangrado. Semillas maduras secas (lentejas, judías) Melocotón en lata Aceite de girasol Manzana sin pelar Suplementos nutricionales y hierbas que pueden inhibir la agregación plaquetaria: preparados que contengan ajo, jengibre, ginseng o regaliz pueden incrementar el riesgo de sangrado. Alimentos que interaccionan con el cit p-450: brócoli, coles de Bruselas, porque pueden incrementar el metabolismo de los anticoagulantes orales y producir una disminución de su efecto. Alimentos que pueden dañar la mucosa gastrointestinal como la papaya (papaína, enzima proteolítica) puede incrementar el riesgo de sangrado. Anticoagulantes orales y vitamina K: se advierte que la coincidencia en el consumo de alimentos ricos en vitamina K y el tratamiento con anticoagulantes puede disminuir la acción de estos últimos. Del listado anexo de fuentes alimentarias de vitamina K, los pacientes en tratamiento con anticoagulantes orales deberán abstenerse o limitar el consumo de los que tienen un alto o muy alto contenido. En el grupo de contenido medio aconsejaremos una ingesta regular (sin fluctuaciones de un día a otro), dejando consumo libre para los de bajo contenido (tabla 3). 18 04 Muy alto contenido (de más a menos) Setas crudas Maíz dulce crudo Coliflor cruda Alto contenido Brécol crudo Soja: puede reducir los efectos de los anticoagulantes orales, ya que aumenta la actividad hepática de la vitamina K. Col cruda Espinacas congeladas Capítulo B. Lechuga iceberg Interacción entre nutrientes y fármacos Hígado de vaca Té verde Guisantes verdes Aguacate Contenido medio Hígado de pollo-cerdo Salvado de trigo crudo Guisantes secos Brécol congelado Aceite de oliva Huevo entero Semillas maduras germinadas (lentejas, judías) Tomate verde crudo Bajo contenido Trigo integral Zanahoria cruda Judía verde cruda Fresas trición así como también suelen ser pacientes polimedicados y automedicados, todo ello con una capacidad de absorción y metabolización alteradas. Por otra parte, las posibles interacciones entre medicamentos y alimentos presentan distintas posibilidades. Así, en el caso del alimento, la interacción podrá imputarse a todo el alimento o a alguno de sus componentes. Podrá deberse a los cambios físico-químicos que se producen en el alimento como resultado del proceso digestivo. Y también vemos que pueden presentarse en unos pacientes sí y en otros no. La relación entre estos dos tipos de sustancias, medicamentos y alimentos, puede, de una parte, influir y alterar el estado nutricional del individuo, y de otra, resultar alterada la eficacia, tolerancia o seguridad del fármaco. Se advierte, pues, que son muchas y muy diferentes las variables a considerar, como por ejemplo, el estado de salud del individuo (alteraciones hepáticas, renales, digestivas, etc.), donde la dosis cobrará gran relevancia, siendo ésta fácil de mesurar por parte del fármaco, no así en el caso del alimento. La mayoría de las veces no va a representar un riesgo vital serio. No obstante, añade un factor de incertidumbre en la respuesta farmacológica. En este contexto la respuesta terapéutica y la seguridad del medicamento pueden resultar alteradas. Las variables a estudiar en cuanto a los fármacos son: la clase de medicamento, la dosis y la duración del tratamiento. Tipos de interacciones Un margen terapéutico estrecho (digoxina, acenocumarol) o tratamientos crónicos, son dos características a tener en cuenta entre los fármacos. Podemos encontrarnos que la interacción que los alimentos pueden ejercer sobre los fármacos sea del tipo físico-química, farmacocinética o farmacodinámica. En cuanto a los pacientes, el grupo de los ancianos está identificado como de riesgo por varias razones: normalmente siguen una dieta inadecuada, presentan frecuente malnu- Además, también tendremos que considerar que los medicamentos a su vez pueden ejercer variaciones sobre determinados alimentos o nutrientes de éstos. 04 19 CURSO ActualizaciónenNutriciónparaAtenciónPrimaria Interacciones fisicoquímicas Por formación de quelatos o de complejos inactivos, que a su vez producen interacción farmacocinética, pues se ve alterada la absorción (productos lácteos y tetraciclina o tratamientos a base de hierro). En pacientes con sonda para alimentación enteral se tendrá en cuenta la incompatibilidad de fármacos con pH extremos (< 3,5 o > 10) y la dieta enteral, pudiendo producir precipitados que dificultan u obstruyen la permeabilidad de la sonda; como por ejemplo la fluoxetina en solución, el haloperidol en gotas, la acetilcisteína, la cefixima en solución o la metoclopramida en jarabe, entre otros. En todos estos casos se deberá evitar la coincidencia horaria (hasta 1 ó 2 horas), o simplemente lavar la sonda entre la administración del alimento y el medicamento. Interacciones farmacocinéticas Se trata de las interacciones más frecuentes e importantes. 1. Las que alteran la absorción, además el mecanismo más importante, dado que la oral es la principal vía de administración, y que se divide en dos subtipos: a) Que afectan a la biodisponibilidad. b) En las que se produce un enlentecimiento de la absorción sin alterar la biodisponibilidad. 2. La absorción mayoritaria de los alimentos se produce en el yeyuno por mecanismo de difusión pasiva, y podrá verse alterada por: 20 04 a) Mecanismo barrera, actuando como barrera física, que afectará la absorción activa y pasiva del fármaco, como en el caso de la fibra y la digoxina. b) Retrasando el vaciamiento gástrico y/o alterando el movimiento intestinal, lo que afectará a la farmacocinética del fármaco. El enlentecimiento del vaciado gástrico favorecerá la absorción de algunos fármacos, pues se facilita una mayor disolución en el estómago, que al pasar al intestino delgado verá aumentada su absorción, como en el caso de las cumarinas. Y en otros el retraso del vaciamiento gástrico reducirá la biodisponibilidad de algunos medicamentos, como por ejemplo la isoniacida, la furosemida, las sulfamidas, el metronidazol o los antibióticos betalactámicos, como más relevantes. Por otra parte, en los medicamentos pH ácido sensibles, una mayor permanencia de éstos en el estómago propiciará su degradación (eritromicina). Así, vemos que, puesto que la mayoría de los medicamentos se disuelven en el estómago y se absorben en el intestino delgado el tiempo que permanecen en estos tramos del tubo digestivo resultará un factor decisivo para su absorción. c) Las alteraciones del pH afectan a la capacidad de disolución de los fármacos, alterando su absorción, como ocurre por ejemplo con la ampicilina y el omeprazol en un medio ácido aumentado. ALIMENTACIÓN EN SITUACIONES ESPECIALES d) También la formación de complejos insolubles va a dificultar tanto la absorción del medicamento, como la del alimento, tal y como ocurre entre alimentos ricos en calcio y las tetraciclinas, y también entre los ricos en minerales, como el calcio, magnesio y aluminio y las quinolonas. 3. La farmacocinética de los medicamentos se ve afectada cuando está alterada la distribución de éste por los diferentes compartimentos orgánicos. Ante un caso de malnutrición proteica, con una albúmina sérica muy disminuida, favorecerá una fracción libre del medicamento, aumentando la toxicidad, especialmente de aquellos con un estrecho margen terapéutico y alto grado de unión a las proteínas plasmáticas (acenocumarol, difenilhidantoina). También parece que dietas ricas en grasas pueden alterar la capacidad de unión del fármaco a las proteínas plasmáticas. 4. Por alteración del metabolismo. Se trata de alimentos que son capaces de alterar el metabolismo de algunos medicamentos, aumentando el flujo sanguíneo hepático o actuando sobre determinadas enzimas responsables de su degradación. Se cita como ejemplo típico de este grupo al pomelo, como potente inhibidor enzimático, capaz de producir una interacción relevante e incluso de producir intoxicaciones (intoxicación por ciclosporina tras ingestión de zumo de pomelo). De tal forma que en este grupo tendremos alimentos que se consideran inductores enzimáticos, como la vitamina B6, el ácido fólico, los flavonoides y ciertas proteínas. Y, por otra parte, otros como la tiamina y el citado zumo de pomelo, que se consideran potentes inhibidores enzimáticos. 5. Alteración de la excreción. La eliminación de fármacos mediante la alcalinización o acidificación de la orina es un proceso habitual en los tratamientos por intoxicación y, sin embargo, desconocemos la magnitud del efecto de los alimentos sobre la excreción de los fármacos. Dentro de este mismo tipo de interacción por alteración de la excreción se ha descrito la de inhibición competitiva, como la que encontramos entre las sales de litio y el cloruro sódico, teniendo que un consumo elevado de sal favorecerá la excreción renal de litio; por ello, se debe tener siempre la precaución de tomar suficiente líquido y comer sal común para controlar los niveles del fármaco y evitar que alcance concentraciones tóxicas. Interacciones farmacodinámicas 1. Alimentos que pueden entorpecer la acción de los medicamentos: a) Anticoagulantes orales y vitamina K. Se advierte que la coincidencia en el consumo de alimentos ricos en vitamina K y el tratamiento con anticoagulantes puede disminuir la acción de estos últimos (expuestos en capítulo A). b) La interacción entre el regaliz y los antihipertensivos, debido a la presencia de glicirrina en esta raíz y sus derivados, sustancia semejante a la aldosterona, puede aumentar los niveles de sodio y disminuir los de potasio, afectando a la tensión arterial y reduciendo los efectos de los antihipertensivos. c) También se conocen casos de interacción entre preparados de soja y tratamientos con tamoxifeno o toremifeno, 04 21 CURSO ActualizaciónenNutriciónparaAtenciónPrimaria pues un componente de estructura química flavonoide de esta leguminosa –la ipriflavona–, actúa como antagonista del tamoxifeno, con actividad antiestrogénica en la prevención o tratamiento del cáncer de mama. 2. Alimentos que potencian la acción de los fármacos: a) La coincidencia de alimentos ricos en tiramina y los inhibidores de la monoaminooxidasa (IMAO) produce un estado hiperadrenérgico dos horas después de la ingestión de alimentos ricos en tiramina, con aparición de cefalea, aumento de la tensión arterial, incluso arritmias, hemorragias e infartos cerebrales. Ejemplos de alimentos ricos en tiramina son: el vino tinto, la cerveza y otras bebidas alcohólicas, los quesos curados, los embutidos, el aguacate, las carnes fermentadas, las salsas y condimentos y las setas. La recomendación de evitar tomar simultáneamente alimentos que contengan tiramina y el tratamiento con IMAOS debe extenderse hasta por lo menos tres semanas de haber cesado el tratamiento. b) Una ingesta elevada de cebolla (60-70 g) y/o de ajo en pacientes en tratamiento con anticoagulantes, sobre todo si viene acompañado de una comida rica en grasas, potenciará el efecto fibrinolítico, tanto de los nutrientes como del fármaco. c) Ente los alimentos ricos en histamina (atún) y la isoniacida se da una reacción histaminógena por la inhibición de la enzima que metaboliza la histamina por parte de la isoniacida. 22 04 ALIMENTACIÓN EN SITUACIONES ESPECIALES d) También habremos de recomendar un consumo moderado de alimentos ricos en potasio (aguacate, plátano, patata, carnes, leche, naranja, tomate, zanahoria y en general las frutas con hueso), cuando se instauren diuréticos ahorradores de este ión, como la espironolactona y la amilorida. Por último, también hemos de consignar que algunos medicamentos pueden alterar el estado nutricional del individuo. Y se cita como claro ejemplo de ello a los antiácidos, a base de sales de aluminio, que disminuyendo la absorción de fosfatos y vitamina A, pueden ocasionar osteomalacia, alteraciones oculares y dermatológicas. También que las resinas de intercambio iónico pueden alterar la absorción de vitaminas liposolubles, de las grasas, los minerales y el ácido fólico. Los laxantes podrán, a su vez, producir estados de malabsorción, viéndose afectada la vitamina D, el calcio y los minerales en general. Y la colchicina, como los demás medicamentos citados, en tratamientos prolongados afecta a la mucosa intestinal y altera la absorción de sodio, potasio, lípidos, betacarotenos y vitamina B12. Capítulo C. Medicamentos que se deben aconsejar tomar en ayunas Acetazolamida Ácido fólico Atenolol Captopril Ciprofloxacino Cloramfenicol Cloxacilina Cotrimoxazol Dipiridamol Eritromicina Fluconazol Furosemida Hierro Isoniacida Josamicina Lactulosa Levodopa+Carbidopa Levotiroxina Metronidazol Metrotexato Midecamicina Nimodipino Norfloxacino Paracetamol Quinidina Rifampicina Sulfadiacina Sulpiride Tamoxifeno Tetraciclina Tioguanina Verapamilo Ziclovudina Capítulo D. Medicamentos que deben tomarse con las comidas Los que ven aumentada la absorción: Bezafibrato Carbamacepina Carbocisteína Cefuroxima Clindamicina Clozapina Colestiramina Diazepan Diltiazen Enalapril Espinorolactona Fenitoína Flutamida Ganciclovir Glibenclamida Hidroclorotiazida Itraconazol Ketoconazol Labetalol Litio Mebendazol Metformina Metoprolol Morfina (no retard) Neomicina Nifedipino retard Nistatina Nitrofurantoina Paromomicina Propanolol Ranitidina Retinol Tiaprida Tocoferol Triamtereno Trifusal Verapamilo retard Para disminuir las molestias gastrointestinales: Aciclovir Ácido acetilsalicílico Ácido pipemídico Ácido valproico Alopurinol Amilorida+ Amiodarona Amitriptilina Amoxicilina Bromocriptina Calcio Cefaclor Ciclofosfamida Ciproheptadina Clomipramina Clortalidina Codeína Dexametasona Diclofenaco Difenhidramina Etambutol Fenoxibenzamina Fosfatos Haloperidol Hidralazina Hidroclorotiazida Hidrocortisona Hidroxicina Imipramina Indometacina Ketorolaco Ketotifeno Mesalazina Metamizol Metildopa Metilprednisolona Naproxeno Nifedipino Pentoxifilina Perfenazina Piridostigmina Potasio Prednisona Probenecid Tietilperacina Trifluoroperazina Medicamentos que deben tomarse veinte minutos antes de la comida: Cisaprida Domperidona Metoclopramida Sucralfato Medicamentos que deben tomarse una hora después: Almagato Hidróxido de aluminio Magaldrato Magnesio 04 23 ALIMENTACIÓN EN SITUACIONES ESPECIALES TEMA 3. Capítulo A. Alimentación en patología renal e hiperuricemia DRA. Mª LUISA LÓPEZ DÍAZ-UFANO Médico de Familia. Centro de Salud Torres de la Alameda. Madrid. DR. VICENTE ORÓS ESPINOSA Director médico del Centro de Salud Sant Andreu. San Andrés de la Barca. Barcelona. La nutrición en el enfermo con insuficiencia renal Aunque en grado variable, varios parámetros biológicos alterados en el fallo renal, pueden ser corregidos –total o parcialmente– mediante determinados cambios en la dieta. Fisiopatología renal La insuficiencia renal crónica se caracteriza por el declive mantenido y progresivo de la función renal, teniendo como resultado una disminución grave del filtrado glomerular. No obstante, podemos encontrarnos que mientras se conserve el 50% de la función renal de uno de los dos riñones, éste será capaz de mantener las constantes que de ellos dependen. La dietoterapia será útil ya desde épocas precoces del fallo renal, pero cobrará carácter de imprescindible a partir de la pérdida de, al menos, el 70% de la función renal global, que será cuando el riñón irá disminuyendo la capacidad de eliminar distintos metabolitos y, desde luego, los excesos dietéticos de agua, sodio y otros nutrientes. La función renal es compleja, pero interesa destacar los siguientes puntos por su relación posterior con el cambio de dieta preciso: 1. Mantenimiento del volumen y composición de los líquidos orgánicos. 2. Excreción de hidrogeniones (50 a 100 mEq/día), imprescindible para mantener el equilibrio ácido-base. 3. Formación de hormonas (eritropoyetina, renina). Retención nitrogenada Objetivable por la elevación de las cifras de urea, creatinina y ácido úrico en sangre. Su control dietético pasa por reducir la ingesta proteica y/o variar la calidad de la misma. La restricción proteica se impone cuando la retención nitrogenada es evidente (del orden de 0,6-0,7 g/kg/d). Restricciones más severas deberán complementarse con preparados a base de los ocho aminoácidos esenciales (AAEE) + histidina. Algunos autores proponen en estas fases avanzadas cantidades de proteínas dietéticas menores con AAEE y sus ketoanálogos, así como someter más precozmente a tratamiento depurativo, del tipo de la hemodiálisis. También se ha planteado la posible mejora de la capacidad depurativa renal al instituir dietas moderadamente hipoproteicas en las primeras fases de la retención nitrogenada. Así, en las primeras fases de la insuficiencia renal, se ha observado que dietas simplemente normoproteicas (0,8 g de proteínas/kg/d), o moderadamente hipoproteicas (0,7 g proteínas/kg/d), retrasan la evolución de la insuficiencia renal sin causar depleción proteica. 4. Hidroxilación de la vitamina D3. 5. Síntesis de prostaglandinas y somatomedina. 6. Excreción de productos de desecho. 24 04 Las proteínas más idóneas para una dieta hipoproteica son las de elevado valor biológico, como la de las carnes, pescados, huevos y leche. Oliguria Obligará a una reducción de la ingesta hídrica para evitar los edemas. En algunos casos se precisa de «dietas secas», tanto por la oliguria misma como por los edemas. En este punto, recordaremos que también se ha de contabilizar el agua de los alimentos, llegando incluso a instruir al enfermo para que deshidrate, si quiere parcialmente, los alimentos más ricos en agua, horneándolos o pasándolos por sartén o parrilla. Defectos de eliminación de sodio (Na), potasio (K) y fósforo (P) Deberá instaurarse una dieta con restricción del elemento químico correspondiente. La cantidad de Na que el nefrópata puede ingerir (de 1.000-2.000 mg/d) se valorará cuidadosamente en cada caso. Su reducción será imprescindible en caso de capacidad de excreción urinaria disminuida, así como en la hipertensión arterial. En cambio, deberá aumentarse en caso de nefropatía intersticial perdedora de sal. La excreción de potasio está comprometida con funciones renales residuales por debajo del 80%, ocasionando peligrosas hiperpotasemias. Su reducción dietética por debajo de 50 mEq/día se impone, siendo mucho más factible en la práctica que la reducción de fósforo. El control frecuente del ionograma plasmático y urinario orientarán sobre la conveniencia o no de añadir resinas de intercambio iónico. El metabolismo fosfocálcico se altera cuando existe insuficiencia renal. Debido a mecanismos no perfectamente conocidos, se produce una disminución de la efectividad de la 04 25 CURSO ActualizaciónenNutriciónparaAtenciónPrimaria vitamina D, un defecto en la absorción intestinal del calcio (pero no del fósforo), un hiperparatiroidismo, una hiperfosforemia y, finalmente, una osteodistrofia de origen renal. Se concede importancia al control dietético precoz (y/o medicamentoso) de la hiperfosforemia, aunque ello no siempre es posible: el fósforo abunda en casi todos los alimentos. La reducción de su ingesta se impone, en todo caso, desde tempranas fases de la insuficiencia renal (por debajo de 800 mg/d). Proteinuria, hipoproteinemia Es propio del síndrome nefrótico y puede hacer necesario un suplemento proteico. nen, con frecuencia, disminución de sus masas grasa y magra, pero también está disminuido su trabajo físico. Su ingesta alimentaria es, con frecuencia, pobre. Así, a pesar de tener probablemente unos requerimientos energéticos poco elevados, a menudo se constata una ingesta pobre, la cual, a su vez, empeora el estado clínico-humoral del enfermo. Por ello, se considera fundamental el aporte energético adecuado, que oscila entre las 35-45 kcal/kg/d. Los hidratos de carbono proporcionarán el 50-60 % del total (salvo en caso de hipertrigliceridemias o de diabetes) y los lípidos alrededor del 35%. Capítulo B. Alimentación en la litiasis renal Hipertensión arterial Obligará a una reducción en la ingesta de Na. Hiperlipoproteinemia Deberá modificarse la dieta de modo apropiado. En caso de coexistir la insuficiencia renal con obesidad o diabetes mellitus, igualmente se adecuará la dieta. La dieta se considera actualmente de gran importancia y forma parte siempre del tratamiento global. Diversos autores preconizan el tratamiento dietético precoz con vistas a conservar el máximo tiempo posible una función renal residual suficiente, mantener el estado nutricional y para conseguir una mayor calidad de vida. Suministrar en la dieta, restrictiva de por sí, la energía suficiente es el primer punto imprescindible. Los pacientes con uremia tie26 04 ALIMENTACIÓN EN SITUACIONES ESPECIALES infecciones urinarias –pielonefritis– de repetición. Las normas dietéticas pueden ser: a) de índole general, común a cualquier tipo de litiasis, y b) de índole específica, según sea la composición química del cálculo. Normas generales: — Bebida abundante para que se formen orinas más diluidas. — Profilaxis y tratamiento precoz de las infecciones urinarias. — Modificación del pH urinario para aumentar la solubilidad de las sales contenidas en la orina. Esto se logra con fármacos y/o con aguas minerales naturales, ya que intentarlo únicamente con la dieta es difícil. La litiasis renal presenta una prevalencia del 4,1%, apreciándose una mayor incidencia en los varones de más de 30 años. Normas específicas: De todas las formas de litiasis, entre el 7080% son por oxalato cálcico u oxalato cálcico más hidroxiapatita, y se da sobre todo en coincidencia con elevadas pérdidas de calcio por la orina (hipercalciuria). Tras el análisis químico de los cálculos, es prudente disminuir el aporte de los alimentos que contienen (o partir de los que se forman) las sustancias halladas en el cálculo: oxalatos, uratos y calcio, primordialmente. Esta hipercalciuria (> 300 mg/d) va a estar condicionada por una mayor absorción de calcio, que comportará recomendar un consumo moderado de los alimentos ricos en calcio, especialmente si partimos de ingestas elevadas. La presencia de cálculos en el aparato excretor renal puede provocar tanto síntomas agudos (cólico nefrítico, hematuria, cuadros infecciosos) como comprometer la función renal a medio y a largo plazo, tanto a consecuencia de una hidronefrosis como por Cálculos de oxalato Ante la sospecha o la confirmación de litiasis por oxalato cálcico, en la pertinente anamnesis no obviaremos indagar acerca de la ingesta de calcio, de oxalatos, de vitamina C, de proteínas animales y de enfermedades digestivas que puedan alterar la absorción de los oxalatos. Entre las recomendaciones generales para las litiasis por oxalato cálcico destacaremos: — Aumentar la ingesta de líquidos que consiga una diuresis > 2 litros/d. — Aporte de entre 800-1.000 mg/d de calcio. — Controlar el aporte proteico, que a su vez aumenta la hiperuricosuria. — Controlar la ingesta excesiva de ácido ascórbico (por ejemplo de entre 1020 veces la dosis diaria recomendada, 60 mg/d). — Limitar los alimentos ricos en oxalatos, aunque sabemos que la mayor parte del oxalato será de fuentes endógenas más que de la dieta. Así, el 40% del oxalato endógeno proviene del ácido ascórbico, de tal manera que en algunos individuos, si la ingestión de vitamina C es muy cuantiosa, puede propiciar un incremento de concentración de oxalatos en orina, aumentando por ello el riesgo de litiasis por oxalato cálcico. Y a pesar de que sólo se absorbe un 5% del oxalato exógeno, en grandes consumos los siguientes alimentos pueden aumentar el riesgo de litiasis. Los más representativos en nuestro entorno son el cacao, el café, el chocolate, el té, las nueces, las fresas, los cacahuetes, las coles, las zanahorias, las espinacas, los cardos y el perejil. También en situaciones de malaabsorción intestinal con esteatorrea y formación de jabones de calcio con las grasas libres, podemos encontrarnos altas concentraciones de oxalato en orina, sin absorción aumentada de calcio. En estas situaciones se ve facilitada la absorción de oxalato no combinado con calcio en el colon, aumentando entonces su excreción urinaria (> 40 mg/24 h). Tendremos 04 27 CURSO ActualizaciónenNutriciónparaAtenciónPrimaria que limitar también en estos casos los alimentos ricos en oxalatos. Cálculos de uratos — Suprimir los alimentos ricos en purinas: – CARNES: riñones, hígado de ternera, sesos, paloma, carne de cerdo, carne de ternera, carne de buey, pato, pollo, carne de cordero, carne de pavo, jamón (de mayor a menor contenido). No obstante, hay autores que recomiendan no reducir la ingesta de calcio, manteniéndola en límites normales (800 mg/d). Esta recomendación se apoya en la hipótesis de que el calcio y el oxalato de la dieta se unen en el intestino y forman sales de oxalato cálcico que limitan su absorción. Por ello tomar combinaciones de alimentos ricos en calcio con otros ricos en oxalatos (café con leche, fresas con nata, leche con cacao) pueden interferir la absorción de calcio y oxalato. – PESCADOS: anchoas, sardina, arenque, trucha, salmón, caballa (de mayor a menor contenido). Otras medidas a considerar son: – VEGETALES: espinacas, champiñón, legumbres, coliflor y espárrago (de mayor a menor contenido). — Promover una dieta baja en sodio. — Modificar el pH urinario con aguas alcalinas, o con bicarbonato sódico, para mantenerlo por encima de 6,5. — Aumentar la ingesta de líquidos que a su vez estimulen la diuresis. — Se tendrá en cuenta que los alimentos que bajan el pH de la orina (carnes y pescados) aumentan la solubilidad del calcio en la orina. Capítulo C. Litiasis cálcica Alimentación en la gota y las hiperuricemias La mayoría de cálculos urinarios están formados por sales cálcicas. La disminución del aporte alimentario de calcio parece lógico, aunque no debería rebajarse la cifra diaria de 350 a 400 mg, so pena de provocar un hiperparatiroidismo compensador. La limitación de calcio en la ingesta se hará a base de reducir la leche y derivados, las legumbres y cambiar de agua, si se demostrara su alta concentración en este elemento. La gota es una enfermedad conocida desde épocas antiguas. Se caracteriza por brotes de inflamación articular y periarticular asociados al depósito de uratos, que pueden también tener lugar en los riñones y en ciertas zonas subcutáneas. La artritis gotosa es una complicación de una hiperuricemia prolongada de origen diverso. Excluir los suplementos orales de calcio y limitar a una ración/día los lácteos, acercándose, sin rebasarla, a la dosis mínima diaria entre 450-600 mg/d, pues tampoco dosis inferiores conllevan reducción de la calciuria. 28 04 La gota es más frecuente en hombres que en mujeres (9:1). En éstas sólo se presenta después de la menopausia. En los hombres suele aparecer después de los cincuenta años. Los mecanismos por los que aumenta el ácido úrico sanguíneo pueden ser de tipo ALIMENTACIÓN EN SITUACIONES ESPECIALES genético, aumentando la oferta catabólica de purinas o por defecto congénito en el aclaramiento de los uratos. Los aclaramientos insuficientes (< 4-14 ml/min) tienen como causa defectos genéticos en la excreción y muy frecuentemente causas ambientales. Entre estas últimas se debe destacar el fracaso renal y el uso de fármacos (salicilatos a dosis bajas, pirazinamida, etambutol, niacina y sobre todo los diuréticos tiacídicos y de asa). También la hipertensión arterial se asocia a una baja excreción de ácido úrico. Otras situaciones que aumentan la oferta catabólica de las purinas, produciendo hiperuricemia, podemos encontrarlas en las alteraciones mieloproliferativas, en la quimioterapia antineoplásica, en la ingesta elevada de purinas, en la obesidad, en el consumo de alcohol y en el ejercicio físico exagerado. El ácido úrico es la 2,6,8-trioxipurina. Es el último producto de la oxidación de las bases purínicas (purinas) constituyente del ácido ribonucleico. Las purinas también pueden proceder de la alimentación. Las purinas más características son: adenina, guanina, hipoxantina, xantina, adenosina 5-monofosfato (AMP), guanosina 5-monofosfato (GMP), inosina 5-monofosfato (IMP), etc. La hiperuricemia puede tener su origen en un aumento de la biosíntesis endógena, o bien en una disminución de la excreción renal. El pool miscible de ácido úrico es de unos 1.200 mg, de los que un 60% son reemplazados diariamente. La dieta occidental puede contener las purinas suficientes para producir entre 500 y 1.000 mg/d de uratos. El 80% de esta cantidad se absorbe y pasa a formar parte del pool mis- cible de uratos. Esta sería la base bioquímica de la dietoterapia de la gota, pero no todas las purinas son formadoras de uratos. Diversos estudios han demostrado que la guanina y la xantina no influían, pero sí las demás. La dieta de la hiperuricemia y de la gota se basaría en: 1. Suprimir los alimentos con alto contenido en purinas: mollejas, pescado azul (sardinas, anchoas, trucha, etc.), vísceras (hígado, riñones), extractos de carne y marisco. 2. Limitar (es decir, consumir en cantidades moderadas) los alimentos con bastantes purinas: carnes (todas), pescado, legumbres y algunas verduras (coliflor, espárragos, espinacas, champiñones). 3. Combinar los siguientes alimentos (que no contienen) según los principios de una alimentación equilibrada: leche, yogur y queso; huevos; arroz, pastas de alimentación, pan, patatas, frutas, hortalizas, verduras (excepto las indicadas), aceite, mantequilla, azúcar, miel, café, té. 4. Suprimir las bebidas alcohólicas, que elevan la uricemia y pueden ser causa de una crisis gotosa aguda. 5. Reducir la obesidad, si existe. La cura de adelgazamiento debe ser suave, para no aumentar durante la misma las cifras de uratos producidos por el catabolismo celular. El papel de la dieta es modesto, pues no se consigue descender mucho las cifras de hiperuricemia (entre 1 y 3 mg). No obstante, debe prescribirse, hablándolo claro con el paciente, para corresponsabilizarle de su cumplimiento. 04 29 ALIMENTACIÓN EN SITUACIONES ESPECIALES TEMA 4. Capítulo A. Alimentación en patología digestiva DR. VICENTE ORÓS ESPINOSA Director médico del Centro de Salud Sant Andreu. San Andrés de la Barca. Barcelona. DRA. Mª LUISA LÓPEZ DÍAZ-UFANO Médico de Familia. Centro de Salud Torres de la Alameda. Madrid. Introducción En un abordaje clásico de la función del aparato digestivo, siguiendo como lógica la descripción anatómica del mismo, de comienzo a final, de arriba a abajo, de boca a ano, trataremos de repasar la incidencia de los aspectos nutricionales en las entidades más notorias, por su importancia misma, por su prevalencia en nuestras consultas o por su trascendencia en la salud de nuestros pacientes. Antes de entrar en materia, una breve reflexión. Si todo lo que repercute en nuestra salud en lo referente a la alimentación merece consideración y estudio, si como es clásico siempre se inicia el estudio funcional del aparato digestivo por la boca, estado dental, salivación, masticación, etc., antes o después deberíamos tomar en consideración lo que acontece en los momentos previos a que dé comienzo el proceso nutritivo propiamente dicho. No es nuevo el aforismo de que la digestión comienza en la cocina, entre pucheros. El tratamiento culinario no es sino la predigestión. De ahí que las habilidades culinarias puedan acabar resultando una cuestión más o menos determinante en el resultado final, la salud. Una de las preguntas que no deberemos obviar en la anamnesis inicial a nuestros pacientes será acerca de si come en casa o fuera, de la frecuencia y de quién cocina. Quizás habría que profundizar y tratar de conocer si quien prepara la comida cuenta con las mínimas habilidades y conocimientos, para no tener que recurrir un día sí y otro también a los socorridos precocinados, tan útiles para 30 04 ciertas ocasiones, como poco adecuados para un uso indiscriminado y cotidiano. Aconsejaremos alimentos de textura suave, tipo crema, pasta, puré, mousse, gelatinas y papillas. Capítulo B. Patología bucal Alteraciones de la salivación Afecciones dentales Sequedad bucal-Sjögren o síndrome seco. También en este apartado cobrarán mucha importancia las texturas. Se potenciarán alimentos blandos y húmedos, con adicción de salsas, zumos, caldos y líquidos más bien ácidos y sin edulcorar. Desde una simple afección dental a una boca séptica, nos encontraremos en la consulta con una amplia diversidad de situaciones que requerirán distinto abordaje y manejo por parte del especialista y al que habremos de adaptar nuestro consejo nutricional. La recomendación dietética (RD) consistirá en alimentos de dureza y textura adecuada a cada situación, siempre huyendo de dietas monótonas: purés, cremas, sopas tibias o frescas, etc. Afecciones de la mucosa oral Aftas, gingivitis, estomatitis, erosiones de la mucosa, mucositis, infecciones y micosis… La RD será de importancia capital, pues deberemos evitar todo alimento que produzca irritación o fricción, ya sea de forma física o química; por ejemplo tostadas, parte de costra del pan, biscotes, galletas, comida crujiente en general que produce fricción, o los alimentos que en su exterior van recubiertos de granitos de sal o de azúcar (saladitos y laminaduras) que también producen irritación por roce; también aconsejaremos evitar alimentos ni muy fríos ni muy calientes, así como los muy ácidos, muy salados, muy dulces, muy amargos o picantes, como también los que requieren masticación muy repetitiva, frutos secos, chicles, etc. RD: caramelos y chicles sin azúcar, trocitos de fruta fría o congelada para chupar (gajos de naranja, piña o limón); ingesta frecuente de líquidos; enjuagues con agua, saliva artificial e infusiones que estimulan la salivación (cocimientos de llantén). En la patología de síntoma contrario –hipersalivación–, evitar los alimentos aconsejados anteriormente. Alteraciones del gusto-disgeusia Como proceso natural del envejecimiento, la disminución del sentido del gusto –hipogeusia– se ha de entender como una merma, que al igual que la pérdida del resto de los sentidos y de otras aptitudes, puede influir sustancialmente en el estado nutritivo de las personas mayores. Además de otras circunstancias que no favorecerán o que incluso empeorarán este déficit, como por ejemplo la frecuentísima afectación del sentido del gusto por efecto adverso de los medicamentos –pacientes polimedicados–, y también a veces de dietas restrictivas no siempre justificadas. 04 31 CURSO ActualizaciónenNutriciónparaAtenciónPrimaria ALIMENTACIÓN EN SITUACIONES ESPECIALES Otra patología en la que se altera el sentido del gusto es el síndrome urémico, en el que se percibe el sabor amargo como sabor metálico, lo que refuerza el rechazo de la ingesta de carnes rojas, de importancia capital en el mantenimiento y recuperación del estado nutritivo de estos pacientes. fríos ni muy calientes, evitando además los alimentos flatulentos. — Comer lentamente y masticar bien (mantener un buen estado de la dentadura). Gastritis y ulcus — Beber poco líquido durante las comidas. El déficit de cinc –coenzima que participa en innumerables procesos biológicos–, está presente en la pérdida del sentido del gusto. Aparece en neoplasias, en el síndrome de intestino corto y también en el envejecimiento. En estos casos se puede tratar este déficit con suplementos de sulfato de cinc oral. También se ha relacionado la alteración del sabor amargo con el déficit de vitaminas A y E y de los minerales cobre y níquel. Capítulo C. Patología gastroesofágica Disfagias La RD se adecuará al tipo y origen de dificultad de deglución (a sólidos o a líquidos). Resultará muy interesante en estos enfermos ofrecerles un amplio abanico de posibilidades dietéticas, que no sólo eviten una dieta monótona, sino que además aseguren una nutrición suficiente, lo que será de especial interés en el enfermo neoplásico, en el que su estado nutritivo se ve comprometido por la misma enfermedad. Se le ofrecerán dietas blandas a base de cremas, yogures, gelatinas, requesón y preparados lácteos de textura líquida o semilíquida –batidos–, ricos en proteínas, tan necesarias en estos enfermos. 32 04 Reflujo gastroesofágico En esta patología las RD irán dirigidas a: — Evitar el aumento de secreción de ácido clorhídrico o evitar alimentos que resulten irritantes locales: bebidas alcohólicas, café (también descafeinado), caldos y concentrados de carne, alimentos muy condimentados o picantes, alimentos ácidos, embutidos y patés salados o condimentados. — Evitar que disminuya la presión del esfínter esofágico inferior: alimentos grasos en general y fritos, chocolate, bebidas alcohólicas, cafeína. — Otras medidas: perder peso, en sobrepeso y obesidad, evitar las comidas copiosas, tratamiento postural, no fumar, toma de alcalinos ante la pirosis nocturna y levantar la cabecera de la cama 30º. En la etiopatogenia del ulcus intervienen factores básicos (constitucionales, psíquicos, estrés) y factores desencadenantes (errores alimentarios, exceso de tabaco, alcohol o café y determinados fármacos como esteroides y salicilatos). La presencia de H Pylori en el nicho ulceroso y su erradicación mediante tratamiento antibiótico e inhibidores de la bomba de protones lleva a la curación en la mayoría de los casos y ha hecho que la alimentación en este tipo de pacientes se haya simplificado en los últimos años. Dispepsia Todavía está por determinar cuál es el mejor tratamiento dietético para el ulcus. Las recomendaciones dietéticas, si bien no actúan terapéuticamente de una forma directa, nos van a ayudar a mejorar la sintomatología, lo cual nos facilitará el mantener al enfermo en un buen estado nutricional. El paciente afecto de «malas digestiones», digestiones pesadas o dispepsia, de más de un mes de duración, estén o no relacionadas directamente con la ingesta, se verán favorecidos de una serie de recomendaciones higiénico-dietéticas que vendrán a complementar el difícil abordaje etiológico de esta patología. El tratamiento dietético de la gastritis y ulcus pretende evitar la hipercinesia (eliminando aquellos alimentos que pueden provocar una irritación mecánica del estómago) y evitar la hipersecreción (suprimiendo los alimentos irritantes y respetando una serie de normas higiénico-dietéticas). Así, recomendaremos fragmentar en cantidades más pequeñas la ingesta total del día, no siendo preciso hacer hincapié en dietas muy estrictas. Sí que insistiremos en comer despacio, masticando bien y en un entorno distendido y agradable (televisión apagada). También resultará importante evitar fritos y guisos muy especiados, así como los alimentos ni muy En la práctica, y fuera del periodo de crisis, las recomendaciones al paciente ulceroso serán las siguientes: — Fraccionar la alimentación ( 4-6 comidas pequeñas). — Tomar las comidas regularmente. — Evitar los alimentos siguientes: frituras, salsas fuertes, embutidos, quesos muy fermentados, café fuerte, alimentos muy fríos o calientes y aquellos que provoquen intolerancia personal. — Suprimir el alcohol. — No fumar, especialmente en ayunas. — Evitar en lo posible el estrés emocional, las irregularidades en el sueño y la sobrecarga del trabajo. Es muy importante el control periódico del enfermo, vigilando el peso y haciendo un interrogatorio dietético, pues este tipo de enfermos excluyen voluntariamente algunos alimentos, lo cual podría llevarlos a dietas demasiado restrictivas con peligro de caer en anorexia y adelgazamiento progresivos. En periodo de crisis el tratamiento se realiza por etapas: 1ª etapa: dieta láctea durante 24 horas. 2ª etapa: dieta ovo-lácteo-farinácea durante 2-5 días. 3ª etapa: dieta estricta sin fibras y semilíquida-pastosa. 4ª etapa: dieta blanda sin fibras, que progresivamente se acercará a la normalidad. Gastrectomías Un gran número de enfermos intervenidos quirúrgicamente del estómago presentan pro- 04 33 CURSO ActualizaciónenNutriciónparaAtenciónPrimaria blemas nutricionales con graves pérdidas de peso, ya que el enfermo gastrectomizado reduce su aporte calórico por debajo de sus necesidades y las alteraciones en la fisiología de la digestión tras una gastrectomía originan una malabsorción notable. Hay que tener en cuenta que lo esencial en la función gástrica no es la secreción clorhidropéptica (también importante), sino su función mecánica. La bomba antropilórica es capaz de retener los alimentos, para evacuarlos después regularmente, permitiendo una liberación correcta de las enzimas pancreáticas y una utilización eficaz de la mucosa intestinal. Teniendo en cuenta las alteraciones en el funcionamiento digestivo, la dieta, después de una gastrectomía será fraccionada, suficiente en calorías y proteínas y progresiva: Tratamiento dietético de las complicaciones: una de las complicaciones más frecuentes de las gastrectomías es el llamado síndrome de Dumping, que aparece como consecuencia del vaciamiento gástrico rápido. Los síntomas del síndrome son, náuseas, vómitos, dolor abdominal, calor, sudoración, palidez, palpitaciones. Pueden aparecer a los pocos minutos de la ingesta (Dumping precoz) como consecuencia de la llegada al intestino de los alimentos muy concentrados. Este aumento de presión osmótica en el intestino implica la secreción de una elevada cantidad de agua que distiende la pared y provoca diarrea. Por otra parte, el secuestro de agua del volumen plasmático origina hipotensión con los síntomas correspondientes. — A partir del vigésimo día: llegar a 2.000 Kcal y 120 g de proteínas. La absorción rápida de hidratos de carbono simples pueden provocar una secreción anormal de insulina responsable de la hipoglucemia (Dumping tardío que aparece de 1 a 3 horas después de la ingesta). El tratamiento dietético del síndrome de Dumping precoz consistirá en suprimir los alimentos muy concentrados, vigilar la tolerancia a la leche, comer volúmenes moderados, comer alimentos templados, comer lentamente, no tomar alcohol y suprimir los alimentos que produzcan intolerancia personal. En caso de Dumpig tardío, además, deben reducirse los azúcares de rápida absorción controlando la ingesta total de hidratos de carbono. Dieta de convalecencia: tendencia a incorporar la leche en las preparaciones culinarias; reducir el fraccionamiento a tres comidas principales y evitar los siguientes alimentos: frituras, ahumados y en salmuera; grandes cantidades de verduras crudas, zumos de fru- Otras complicaciones de las gastrectomías son: anemia ferropénica, anemia megaloblástica y osteoporosis. Es, pues, indispensable el control periódico de los pacientes y administrar los elementos que no se absorban bien por otra vía. — Primer día: infusiones con 50 g de azúcar (200 Kcal). — Segundo y tercer día: alimentación líquida y fraccionada. — Cuarto-octavo día: dieta sin fibras, estricta y fraccionada. — A partir del noveno día: dieta sin fibras, ampliada y fraccionada, con un valor calórico total de unas 2.000 Kcal y 80 g de proteínas. 34 tas ácidas, alimentos muy azucarados y alcohol. 04 ALIMENTACIÓN EN SITUACIONES ESPECIALES Capítulo D. Patología del intestino El intestino delgado asegura la absorción de la mayor parte de principios inmediatos, así como la del conjunto de factores vitamínicos y minerales, agua y electrolitos. La mayor parte de las enfermedades del intestino delgado inducen una diarrea que comporta, en la mayoría de los casos, una pérdida importante de agua y electrolitos y de sustancias nutritivas. Se hace, pues, evidente que una alteración en el intestino delgado puede comprometer seriamente el estado nutritivo del paciente. La gravedad del cuadro depende principalmente de la localización de la lesión. A pesar de que la mayoría de nutrientes se absorben a nivel proximal o medio, nos encontramos que en la lesiones a nivel yeyunal la malabsorción suele ser mínima y transitoria; en cambio, a nivel del íleon las lesiones son mucho más graves debido a la alteración del ciclo enterohepático y a la malabsorción de la vitamina B12. Diarreas En el cuadro diarreico agudo se deberán evitar aquellos alimentos que nos aportan fibra vegetal –verduras, hortalizas, alimentos integrales, legumbres, frutas, frutos secos, etc.–, que estimulan el peristaltismo intestinal y aumentan el volumen de la masa residual intracolónica. Este tipo de alimentos son más peristaltógenos en crudo que hervidos. También se deberán evitar, por este mismo motivo, el café y zumos de frutas. La excepción a lo arriba indicado la encontramos en las pectinas –manzana cocida–, y algunas hemicelulosas que pueden enlente- cer el tránsito intestinal, así como absorber líquido de la luz intestinal, por lo que todo ello puede contribuir a espesar la textura de las heces. Se deben evitar los productos lácteos en general por la frecuente intolerancia a la lactosa en los síndromes diarreicos agudos y subagudos, siendo el yogur el que podremos introducir más prematuramente por la transformación de la lactosa en ácido láctico. El manejo del síndrome diarreico dependerá de la etiología y de la intensidad de los síntomas. Los casos de mediana o gran intensidad requerirán un periodo inicial de ayuno de 412 horas hasta la mejora del ritmo intestinal. Se iniciará la hidratación con pequeñas dosis de agua de arroz, soluciones isotónicas, té diluido, seguido de pequeñas raciones de arroz hervido, sémola de arroz, cada 2-4 horas, para posteriormente ir abriendo la dieta, esperando a la introducción de verduras, frutas y hortalizas a cuando el proceso de señales de remisión. Por último, leche, queso fresco y café no se permitirán hasta la completa mejoría. Síndrome del intestino irritable Diarrea crónica (duración mayor a 4 semanas). Se caracteriza por: a) alternancia de fases diarreicas con fases de estreñimiento. Hay períodos de hiperperistaltismo seguidos de espasticidad (demostrables radiológicamente); b) evolución por crisis paroxísticas; c) expulsión de heces con moco y membranas con moco desecado, y d) frecuente asociación con hiperclorhidria. 04 35 CURSO ActualizaciónenNutriciónparaAtenciónPrimaria En el desencadenamiento del proceso son importantes los factores psicosomáticos y alérgicos. La dieta debe excitar suavemente el intestino grueso para combatir el estreñimiento sin provocar espasmos. Son convenientes los residuos formados por hemicelulosa. Se aconseja suprimir la leche (frecuente intolerancia a la lactosa) y los alimentos excitantes de la mucosa gástrica (hiperclorhidria). Diverticulosis Esta patología intestinal se previene con un consumo adecuado de fibra dietética, en especial la procedente de frutas y verduras. En el embarazo, los suplementos con fibra (plantago ovata, metil celulosa) suelen ayudar a las embarazadas con estreñimiento, aunque si el problema no se resuelve pueden utilizarse laxantes emolientes o azúcares osmóticos. Están contraindicados los laxantes que contienen aceite de ricino, los aceites minerales orales y los laxantes salinos. Por otra parte, se ha de señalar que en las primeras fases de esta dolencia, en la fase aguda, se habrán de limitar los suplementos de fibra o incluso la propia de la dieta. Capítulo E. Estreñimiento Enfermedades biliares Se trata de un retardo en la evacuación de las heces, con disminución de la frecuencia e intensidad de los movimientos peristálticos por alteración funcional del tránsito intestinal, localizado en intestino grueso. Se define estreñimiento como la emisión retardada e infrecuente (menos de tres deposiciones a la semana) de heces anormalmente duras, secas y, a menudo, difíciles de expulsar. La prevalencia del estreñimiento es de un 2,5% en varones y 5% en mujeres, pero si se consideran aspectos subjetivos (lo que el paciente entiende por estreñimiento, la prevalencia aumenta hasta el 20%). Su tratamiento se lleva a cabo con fibra y con laxantes. En numerosos estudios y ensayos clínicos se destaca el papel beneficioso de 36 la fibra, ya sea en la dieta o como suplemento. Existe un metaanálisis en el que se compara la terapia con fibra y con laxantes; ambos tratamientos mejoran la motilidad intestinal en pacientes con estreñimiento crónico, pero no existe evidencia suficiente para establecer cuál de los dos es más efectivo. La fibra de trigo es la que produce mayor incremento en el peso fecal seguida de las frutas y los vegetales. 04 Patología biliar y pancreática El tratamiento dietético de la dispepsia biliar suele ser bastante efectivo en el alivio de los síntomas, aunque con algunas diferencias interindividuales. A pesar de ello, las normas dietéticas que se sugieren siguen siendo útiles para estos enfermos: — Evitar alimentos grasos: productos lácteos grasos, carnes con grasa visible, embutidos, manteca, tocino, fritos. — Ser moderados en el consumo de productos lácteos semidesnatados, mariscos, pescados azules, carnes rojas sin grasa (lomo de cerdo o ternera), conejo, frutos oleosos, aceitunas y legumbres (deberán estar cocinadas correctamente para evitar la flatulencia y sin grasa añadida). ALIMENTACIÓN EN SITUACIONES ESPECIALES — Aconsejable el consumo de productos lácteos desnatados, pollo o pavo sin piel, pescado blanco, frutas, verduras y cereales. Además, se tendrá en cuenta que la obesidad, las dietas hipercalóricas y de alto contenido en grasas favorecen la formación de cálculos. Otras normas dietéticas generales serán la restricción global de grasas alimentarias, en especial las de origen animal, evitar las ingestas hipercalóricas, frituras, así como los alimentos flatulentos y el chocolate. Estará indicado tratar el estreñimiento. Se ha de señalar que los afectados por cálculos biliares con sintomatología deberán ser tratados quirúrgicamente. No existen dietas capaces de disolver estos cálculos. Únicamente en cálculos pequeños muy radiotransparentes y previa comprobación del funcionamiento de la vesícula se utilizan preparados a base de ácido ursodesoxicólico. Pancreatitis crónica Las recomendaciones dietéticas en la insuficiencia pancreática exocrina, con independencia de su etiología –biliar, abuso de alcohol u otras–, irán dirigidas a recuperar al paciente de los efectos de la malabsorción, sin caer en sobreestimulación pancreática. Debido al déficit de lipasa pancreática –enzima esencial en el desdoblamiento de los triglicéridos–, que se evidenciará clínicamente por la esteatorrea, se deberán suplementar cada una de las comidas con «fermentos pancreáticos de capa entérica», resistentes a los jugos gástricos. Todo ello en el contexto de dietas normocalóricas, normoproteicas y normolipídicas, que son las indicadas. Y en los episodios de dolor agudo, se limitará la ingesta de alimentos grasos. Los alimentos que habrá que limitar, porque estimulan en exceso el páncreas, sobre todo tras los episodios dolorosos, son: Huevos, carnes y pescados grasos, embutidos, jamón serrano, grasas en general, mantequilla y margarina, quesos grasos, fritos, rebozados y guisos, excesos de aceites de aliño, frutos secos oleaginosos, chocolate, pasteles y bollería en general. Capítulo F. Patología hepática Los pacientes afectos de enfermedad hepática presentan mayor riesgo de deficiencia de micronutrientes. El abuso de alcohol, con o sin enfermedad hepática, interfiere en la absorción de vitaminas y oligoelementos. Son frecuentes las deficiencias en tiamina, riboflavina y folatos, así como de cinc y vitamina A y D. Es conocido que en la cirrosis y en la insuficiencia hepática se encuentra alterado el metabolismo de las vitaminas A, D, E y K. Cirrosis hepática El paciente cirrótico bien compensado únicamente va a requerir pequeñas adaptaciones dietéticas por imperativos de las ocasionales complicaciones o patología asociada, como la diabetes, meteorismo u otros. Los alimentos que se habrán de restringir o suprimir, sobre todo tras los episodios de dolor abdominal, son el huevo, las carnes y pescados grasos, los embutidos en general, la 04 37 CURSO ActualizaciónenNutriciónparaAtenciónPrimaria ALIMENTACIÓN EN SITUACIONES ESPECIALES grasa animal visible, las mantequillas, margarinas y quesos grasos, así como las frituras, rebozados y guisos no desgrasados. También el aceite de aliño en cantidad abusiva, los frutos secos oleaginosos, el chocolate y productos de pastelería en general. mento sanguíneo. Detecta indiscriminadamente sangre de cualquier tramo del tubo digestivo, pero también de hemoglobina de origen externo (carne y derivados, y pescados). La base de su alimentación será una dieta normoproteica adaptada a su clínica y síntomas predominantes. El meteorismo va a tener un protagonismo notorio, que obligará a evitar aquellos alimentos de reconocida acción flatulenta, como las legumbres, verduras y hortalizas (coles, alcachofas, puerros y todas aquellas que el interesado reconozca como tales en su experiencia). También se limitará el consumo de productos integrales y platos de digestión pesada, lenta o dificultosa. En el paciente cirrótico descompensado nos encontraremos con un grado mayor o menor de desnutrición. Las complicaciones que requerirán un soporte dietético más intenso son la ascitis y la encefalopatía hepática. En la ascitis se deberá vigilar el cumplimiento de la estricta dieta hiposódica y de la obligada restricción de líquidos. Y en la encefalopatía, si todavía ingiere alimentos, tendrá pautada una dieta hipoproteica los primeros días, pasando posteriormente a normoproteica y normocalórica. Capítulo G. Listado de alimentos flatulentos La mayoría de verduras (especialmente la col, coliflor, repollo, alcachofas, brócoli). Las legumbres, como las judías, garbanzos, lentejas, habas y guisantes. 38 04 Hortalizas, como los ajos y cebollas crudas y frutas, como las manzanas. Productos integrales (pan, bollería y pastas integrales). Ingesta copiosa de alimentos feculentos en una sola comida. Capítulo H. Dieta previa a detección de sangre oculta en heces Entre las pruebas que configuran el complejo estudio del cáncer colorrectal, la búsqueda de sangre oculta en heces se utiliza para el diagnóstico precoz de este tipo de cáncer, sobre todo en periodos asintomáticos. Existen estimaciones de entre el 22-58% de diagnósticos de cáncer colorrectal a través de esta sencilla técnica. Sabemos que diariamente se pierden entre 1 y 3 ml de sangre por las heces en condiciones normales. También que a través de la inspección visual de las heces, sólo si son mayores de 50 ml, seremos capaces de detectar pérdidas hemáticas por el oscurecimiento de las heces. Además, se ha de tener en cuenta que un buen número de alimentos tienen la capacidad de oscurecer los excrementos. Los métodos de detección de sangre oculta en heces en la actualidad son dos: 1. El basado en la oxidación de grupos fenólicos (la bencidina o el guayaco). 2. El basado en la interacción antígeno anticuerpo. El método basado en la oxidación de grupos fenólicos se fundamenta en la capacidad oxidativa de la hemoglobina y la hematina, que se genera tras la descomposición del pig- También tendremos presente que las sustancias antioxidantes o reductoras de algunos alimentos pueden inducir a falsos positivos, por lo que, con anterioridad a la realización de esta prueba, se habrán de tener en cuenta una serie de normas dietéticas que minimicen los posibles errores diagnósticos. El método basado en la interacción antígeno anticuerpo se basa en la unión de la hemoglobina con un anticuerpo humano específico, lo que aumenta la sensibilidad de la prueba. La diferencia es que este método inmunológico detecta únicamente sangre no digerida o degradada. Así pues, sólo es útil en la detección precoz del carcinoma de colon, por otra parte principal objetivo del cribado diagnóstico. Como resulta obvio por lo dicho, este método no precisará de dieta alguna de preparación previa. Dieta «blanca» para la detección de sangre oculta en heces por el método de oxidación Deberá seguirse una dieta exenta de pigmentos por espacio de 48-72 horas antes de la prueba, por ello se le llama dieta blanca. Consiste en abstenerse de todos los alimentos que contienen ciertas cantidades de sangre o grupos hemo, igual que alimentos ricos en hierro y, por supuesto, de los suplementos de este mineral. También deberán evitarse agentes reductores o antioxidantes, como el ácido ascórbi- co, el tocoferol, los sulfitos, los nitritos o los polifenoles y fármacos que cuenten con alguno de ellos en su composición. Recomendaremos así mismo, que se suspenda temporalmente la toma de ácido acetilsalicílico y otros antiinflamatorios por su agresividad gastrointestinal. Por otra parte, resultará interesante una dieta rica en fibra alimentaria, para que en caso de existir lesiones gastrointestinales, éstas queden en evidencia por su sangrado. Se recomiendan en estos casos los cereales o derivados integrales no enriquecidos con vitaminas. Alimentos excluidos: — Carnes rojas y derivados. — Embutidos. — Pescados azules (emperador, caballa, atún, bonito). — Frutas o zumos de frutas enriquecidos con vit. C. — Vegetales de hoja verde. — Vegetales y frutas con actividad peroxidasa positiva (rábanos, nabos, brécol, melón, chirivía). — Vegetales ricos en pigmentos rojos (tomate y salsas derivadas, pimiento rojo y derivados como el pimentón, remolacha). — Aceites, grasas y productos de panadería y bollería (por el contenido en vit. E y aditivos antioxidantes). — Mermeladas y frutas en almíbar (por su contenido en sulfitos). 04 39 ALIMENTACIÓN EN SITUACIONES ESPECIALES TEMA 5. Capítulo A. Alimentación en patología cardiaca DRA. PILAR GADEA VICENTE Centro de Salud Santa Marta de los Barros, Badajoz. DRA. CARMEN MATILLA ÁLVAREZ Centro de Salud Pueblonuevo del Guadiana, Badajoz. Introducción La insuficiencia cardiaca (IC) se ha definido clásicamente como el fracaso de los ventrículos para bombear la cantidad suficiente de sangre para cubrir las necesidades metabólicas de los tejidos periféricos. Según esta visión hemodinámica, la IC es la consecuencia de un deterioro de la función de bomba. Sin embargo, hoy en día se considera como un fallo en los mecanismos de compensación neurohormonales y hemodinámicos. Dentro de la fisiopatología de la insuficiencia cardiaca, la activación crónica de los sistemas nervioso simpático, renina-angiotensina-aldosterona y arginina-vasopresina es responsable de la mayoría de las anormalidades fisiológicas y clínicas que caracterizan a la insuficiencia cardiaca, como vasoconstricción excesiva, retención de sal y líquidos, incremento de la postcarga, arritmias, remodelación del ventrículo y deterioro progresivo de la función miocárdica. Paralelamente, los pacientes con IC demuestran una activación de las respuestas hormonales contrarreguladoras benéficas, como los péptidos natriuréticos y la adrenomedulina, que tienen propiedades inotrópicas, vasodilatadoras y natriuréticas (fig. 2). Las causas más frecuentes de la insuficiencia cardiaca son: — Cardiopatía isquémica. — Hipertensión arterial. — Otras causas menos frecuentes: miocardiopatías, valvulopatías, cardiopatías congénitas… La insuficiencia cardiaca crónica tiene, en nuestro medio, una prevalencia del 2% en la población general, afectando la IC al 10% 40 04 Precarga Insuficiencia cardiaca Flujo renal Gasto Postcarga SNS Renina Angiotensina I Angiotensina II Vasoconstricción Aldosterona Retención de Na+ y H20 Figura 2. Activación neurohormonal en la insuficiencia cardiaca. de la población mayor de 80 años. Debido a la mejoría en la atención sanitaria, mayor envejecimiento poblacional y mayor tasa de supervivencia tras el infarto de miocardio, es de suponer que la incidencia de la insuficiencia cardiaca crezca en las próximas décadas. Capítulo B. Aporte calórico Sabemos que un paciente con IC y sobrepeso aumenta el riesgo cardiovascular, sobretodo si está localizado en la zona abdominal. Debemos hacer hincapié en la valoración de la retención hídrica, debiendo discernir entre la existencia del aumento de la masa corporal real o la retención de líquidos. En términos generales, el primer objetivo será alcanzar un peso levemente inferior al normal (evaluado por el índice de masa corporal) y, al paciente que está en sobrepeso, llevarlo a un peso normal o ligeramente inferior al normal. De esta forma tiene menos sobrecarga. Una dieta hipocalórica alivia el trabajo cardiaco: disminuye la frecuencia cardiaca, la tensión arterial y la intensidad de los procesos oxidativos. El valor calórico requerido para un individuo con IC sería, aproximadamente, entre 25-30 kcal/kg de peso/d. Aparte de determinar el valor calórico, la distribución de las comidas es otro pilar fundamental, sabiendo que la mayor frecuencia y el menor volumen en cada ingesta beneficiará el metabolismo y evitará sobrecargas. Deben realizarse 5 ó 6 comidas al día. Capítulo C. Nutrientes Los nutrientes que debemos tratar de disminuir para mejorar la evolución de la IC son: — Sodio. — Grasa saturadas y colesterol. — Hidratos de carbono de absorción rápida. 04 41 CURSO ActualizaciónenNutriciónparaAtenciónPrimaria Lípidos Son nutrientes fundamentales para el correcto funcionamiento del organismo, como fuente de energía y como parte de las membranas celulares y de otros componentes. La longitud y el grado de saturación determinan el tipo de ácido graso, sus efectos metabólicos y, concretamente, su papel modulador de los niveles de colesterol sanguíneo y el desarrollo de enfermedades cardiovasculares, que hoy es la causa principal de insuficiencia cardiaca. Ácidos grasos monoinsaturados. La influencia de estos ácidos grasos de la dieta sobre los lípidos plasmáticos no está muy clara. Las investigaciones más recientes sugieren que tienen un efecto favorable sobre las concentraciones lipídicas en sangre, principalmente debido a un incremento de HDL-colesterol (HDLc) y una caída de colesterol total y LDL-colesterol (LDLc). Por ello, recomendamos el consumo de aceite de oliva. Ácidos grasos poliinsaturados: como el del aceite de girasol o maíz o los del pescado. En el caso de los ácidos grasos poliinsaturados recordemos que se dividen en dos grupos: a) Los ácidos grasos omega 6 (linoleico y araquidónico) que se encuentran presentes en la mayoría de las semillas, granos y sus derivados, especialmente en los aceites vegetales. Varios trabajos afirman que las dietas ricas en estos ácidos grasos disminuyen las concentraciones de colesterol total, HDLc y LDLc. b) Los ácidos grasos omega 3 (alfa-linolénico, eicosapentanoico –EPA– y docosahexanoico –DHA–), estos últimos procedentes del pescado y mariscos. 42 04 La acción principal de estos ácidos grasos es la reducción de triglicéridos en plasma. La indicación básica, no sólo para un paciente con enfermedad cardiaca, sino para la población en general, es un consumo mínimo de dos veces por semana, fundamentalmente de pescado de mar. Ácidos grasos saturados: están presentes en las grasas animales principalmente y en algunos aceites vegetales (palma, coco), en la grasa de la leche y en los derivados lácteos (queso, mantequilla). Está ampliamente demostrado que estos ácidos grasos inducen un incremento de los niveles séricos de colesterol total y concretamente del LDLc, incremento que resulta dosis dependiente. Las LDL transportan el colesterol desde el hígado hasta los distintos tejidos del organismo, depositándolo en las paredes arteriales y favoreciendo el desarrollo de ateroesclerosis («colesterol malo»). Las HDL («colesterol bueno») transportan el colesterol desde distintos tejidos hasta el hígado para su degradación. Colesterol: el colesterol es una molécula de naturaleza esteroídica presente en todas las membranas celulares del organismo y que circula por la sangre asociada a proteínas y otros lípidos formando las lipoproteínas. No sólo tiene una función estructural, también es precursor de hormonas sexuales y otras moléculas, de aquí la importancia de la presencia de cantidades adecuadas en el organismo. El colesterol necesario para el correcto funcionamiento del organismo procede principalmente de la síntesis endógena en el hígado, la absorción intestinal varía entre los individuos, ya que depende de factores genéticos. ALIMENTACIÓN EN SITUACIONES ESPECIALES Los ácidos grasos saturados y colesterol están fundamentalmente en los alimentos de origen animal: productos lácteos enteros, grasas de carne vacuna, cordero, cerdo y pollo. Se aconseja que el 30-35% de la energía proceda de las grasas, de forma que sólo una tercera parte sea de origen animal. Del colesterol que ingresa en nuestro organismo, la mitad es absorbido en el intestino y el resto es eliminado por heces. Cuando incluimos esteroles vegetales en la dieta (fitoesteroles) sólo se absorbe el 20% del colesterol ingerido y el 80% es eliminado. Fundamentalmente, los esteroles se encuentran en las semillas de soja y lino. Al paciente le debemos dar los consejos de la tabla 4. Tabla 4. Alimentos ricos en grasas y colesterol que debe evitar: • Embutidos: chorizo, salchichón, mortadela, salchichas tipo Frankfurt, jamón cocido y jamón serrano, salvo la parte magra. • Leche entera. Utilice leche semidesnatada o desnatada. • Derivados lácteos, como mantequilla y todos los quesos. Utilice margarina de girasol o de maíz en cantidad moderada. • Productos de pastelería y bollería como las tartas, pasteles, magdalenas, sobaos y croissant. • Carnes rojas: vaca, buey, cordero, pato y vísceras en general (riñones, mollejas, sesos...). Sin embargo, puede comer ternera sin grasa, lomo o solomillo de cerdo ibérico, pollo retirando la piel para cocinarlo y conejo. Puede comer todo tipo de pescados incluidos los azules. • Yema de huevo. • Fritos y rebozados. Hidratos de carbono Otro punto importante es la reducción del consumo de harinas refinadas, por ejemplo, los productos de panificación. Las harinas blancas o refinadas están asociadas directamente al aumento de triglicéridos y, por tanto, con un alto índice de aterogenicidad y aumento de la carga glucídica, que a su vez favorece la secreción de insulina y, por consiguiente, el depósito de grasa en la zona abdominal. Algunos estudios han sugerido el efecto protector de hortalizas y frutas, ricas en hidratos de carbono, en pacientes con enfermedad cardiovascular, aunque es importante considerar el hecho de que también son ricas en antioxidantes, que podrían ser los que ejercieran ese efecto beneficioso. Es importante destacar el papel de la fibra dietética, mezcla de sustancias de naturaleza polisacárida presentes en las verduras, frutas, cereales y legumbres sobre el metabolismo del colesterol. Son únicamente las fibras solubles las que pueden provocar un efecto beneficioso sobre el control de los lípidos sanguíneos, ya que, además de favorecer la movilidad del intestino y la eliminación de residuos, facilitan una menor absorción de las grasas, lo que contribuye a la disminución del colesterol sanguíneo. Por estos motivos, las recomendaciones nutricionales acerca de la fibra indican que la ingesta debe ser entre 25 y 30 g/d, de los cuales alrededor de 10 g han de ser solubles. Estas demandas son satisfechas mediante 04 43 CURSO ActualizaciónenNutriciónparaAtenciónPrimaria el consumo de cinco o más raciones de frutas y verduras o con seis raciones de cereales integrales. Proteínas Tradicionalmente se ha otorgado a las proteínas un efecto neutro sobre la salud cardiovascular; sin embargo, recientemente se han encontrado evidencias que sugieren que el incremento de las mismas y la sustitución de las proteínas animales por proteínas de origen vegetal, principalmente procedentes de la soja y las legumbres, mejoran los valores de la presión arterial y reducen el riesgo de enfermedad cardiovascular. Mención especial merecen las aguas minerales, algunas tienen hasta 220 mg de sodio cada 100 cc. Debe instruirse al paciente que en el caso de consumir agua mineral controle la información nutricional de la misma. Tabla 5. Consejos para una dieta sin sal Tabla 6. Alimentos prohibidos por su alto contenido en sal • Pan y bollería (compre pan sin sal). • Embutidos: chorizo, salchichón, mortadela, lomo, salchichas tipo Frankfurt, jamón serrano y jamón cocido (tipo York). • Salsas tipo mayonesa, mostaza o ketchup. • Todas las conservas: latas de tomate, latas de espárragos, sardinas en lata, atún en lata. En definitiva, todos los alimentos enlatados. • Los alimentos congelados: verduras congeladas, guisantes, pescado congelado... • Leche en polvo y leche condensada. Minerales • Cocine sin sal. • Quesos de todos los tipos, salvo el queso fresco del tipo Burgos "sin sal". Sodio • Retire el salero de la mesa. Desde principios del siglo XX se pensó que una ingesta exagerada de sal podría ser responsable del incremento de la presión arterial, hecho que ha sido confirmado en numerosos estudios epidemiológicos. Además, una dieta rica en sodio conlleva muchas complicaciones, como, por ejemplo, la hipertrofia del ventrículo izquierdo. • Utilice condimentos para mejorar el sabor como ajo, perejil, vinagre, limón y hierbas aromáticas (romero, tomillo...). • Aperitivos: patatas chips, aceitunas, anchoas y frutos secos. Es el mineral que más debemos restringir. Debe restringirse a 1-2 g/d máximo. A veces la restricción debe ser muy estricta, y estamos hablando de una cantidad muy pequeña: 200-500 mg/d. En la restricción severa, no debe utilizarse sal común de mesa al cocinar. Recordemos que cuando nos referimos al sodio, no nos referimos sólo al simple agregado de sal a las comidas. El sodio se encuentra en innumerables alimentos, productos 44 industrializados, edulcorantes, conservantes, aditivos, etc. La restricción, por tanto, abarcaría a todo tipo de fiambres, embutidos, quesos curados, etc., con elevado contenido de sodio. Existen en el mercado sales modificadas donde algunas no contienen sodio y otras un porcentaje menor, con lo cual al paciente no debe resultarle difícil lograr una adherencia adecuada a la dieta (tabla 5). ALIMENTACIÓN EN SITUACIONES ESPECIALES 04 • No utilice condimentos que sepan salados, como los cubitos de sopa. • Evite comidas con alto contenido en sal (tabla 6). • Debe saber que todos los alimentos enlatados, congelados, precocinados y comidas rápidas tienen sal. • Lea las etiquetas de los ingredientes de los alimentos y busque el contenido de sal o sodio (Na), hágalo también con el agua y otras bebidas embotelladas. Escoja siempre para beber agua del grifo, las aguas minerales tienen, en general, alto contenido en sal. • Algunas bebidas embotelladas incluida el agua. Potasio El potasio es un elemento intracelular por excelencia, responsable de la diferencia de potencial transmembrana que condiciona la respuesta del sistema nervioso, muscular y cardiaco, y, por tanto, esencial para la correcta fisiología del corazón mediante el incremento de la relajación y la disminución de la contractilidad de éste. Los pacientes con cardiopatías deben garantizar niveles adecuados de este mineral mediante el consumo de alimentos ricos en potasio, o mediante la suplementación extra nutricional, sobre todo cuando están sometidos al tratamiento con digitálicos, diuréticos o antiarrítmicos. Las hortalizas son una buena fuente de potasio. Vitaminas y antioxidantes Se precisan ingestas mínimas de vitaminas para satisfacer las demandas del organismo, que a su vez confiere cierta protección a nivel cardiovascular, ya que el déficit de estos compuestos puede ser un factor de riesgo cardiovascular. Si no hay carencia vitamínica, lo que se consigue con una adecuada alimentación, la suplementación con vitaminas no resulta de utilidad. La importancia de los antioxidantes de la dieta en el proceso de aterosclerosis está siendo estudiada hoy día. Trabajos recientes parecen indicar que sí ejercen una acción positiva en la aterosclerosis. Los compuestos fenólicos, antioxidantes procedentes de los productos de origen vegetal, frutas y verduras, tienen una marcada actividad antioxidante, además de ejercer otros efectos a nivel fisiológico que favorecen el funcionamiento del sistema cardiovascular. Por ejemplo, el aceite de oliva virgen contiene una cantidad importante de estos compuestos fenólicos, con una significativa capacidad antiaterogénica. Conviene aclarar la gran diferencia entre el aceite de oliva virgen y el refinado, ya que este último carece de dichos compuestos. Capítulo D. Actividad física Los pacientes con insuficiencia cardiaca deben evitar los esfuerzos físicos importantes, sobre todo los que supongan cargar pesos, y aquellos que provoquen fatiga o disnea. 04 45 CURSO ActualizaciónenNutriciónparaAtenciónPrimaria Debe mantenerse una actividad física moderada, de acuerdo con la situación funcional en que el sujeto se encuentre en cada momento. Son aconsejables los paseos por terreno llano y la gimnasia respiratoria: elevar los brazos a la vez que se inspira y bajarlos al espirar. Los pacientes con insuficiencia cardiaca compensada pueden realizar ejercicios en la bicicleta estática, o sobre cinta sin fin, ajustándose a las normas generales: reducir o detener el ejercicio físico cuando se note disnea u otro síntoma provocado por el esfuerzo. Según la afectación del estado funcional, estratificado en clases I, II, III y IV, para los que el I sería el paciente asintomático (disfunción ventricular izquierda asintomática), el II con síntomas de disnea o fatiga en relación a esfuer- zos de larga duración o intensos, el III que presenta síntomas en relación a la actividad ordinaria y IV los que dan síntomas en reposo o a esfuerzos mínimos; será en función de ello que deberá recomendarse un nivel u otro de actividad, que obviamente irá dirigido a los pacientes que se mantienen en fase I o II. En general, se recomiendan ejercicios de tipo aeróbico de intensidad baja (caminar o bicicleta), de corta duración al principio hasta tratar de conseguir sesiones diarias de 2030 minutos, teniendo especial atención a las condiciones ambientales, evitando las extremas, y también los posibles efectos secundarios de los fármacos (betabloqueantes y diuréticos). Se aconseja no realizar ejercicio en las tres horas siguientes a la comida principal. TEMA 6. Capítulo A. Miscelánea El hierro en la dieta DR. VICENTE ORÓS ESPINOSA La regulación del balance del hierro básicamente se realiza mediante su absorción a nivel duodenal y en yeyuno proximal. Director médico del Centro de Salud Sant Andreu. San Andrés de la Barca. Barcelona. DR. FÉLIX SUÁREZ GONZÁLEZ Médico de Familia. Centro de Salud San Roque. Badajoz. La capacidad de absorción es limitada y oscila entre 0 y 5 mg/d, que está sujeta a los siguientes condicionantes: — Magnitud de las reservas corporales. — Tasa de producción hemática. — Cantidad y clase de hierro de la dieta. — Presencia de activadores o inhibidores de su absorción. De la combinación de todos estos factores resulta la alta variabilidad en la biodisponibilidad del hierro, de entre el 1% y el 50%, una de las claves en el manejo dietético de este oligoelemento. Cantidad y clase de hierro Presente en múltiples alimentos, su biodisponibilidad es muy variable, pues sólo se absorbe del 10% al 15% del hierro dietético. Esta gran variabilidad en la absorción está condicionada por la forma en que se encuentra el hierro disponible –hierro hemo, o hierro no hemo–, más que la cantidad de hierro disponible en la dieta. Al contrario, su absorción es inversa a la cantidad disponible en la dieta. Hierro hemo (5-10%) Sus fuentes principales son la hemoglobina, la mioglobina y los enzimas proteicos que lo contienen, de los alimentos de origen animal, carnes y pescados. 46 04 04 47 CURSO ActualizaciónenNutriciónparaAtenciónPrimaria ALIMENTACIÓN EN SITUACIONES ESPECIALES Su disponibilidad es muy superior al del hierro no hemo. Se absorbe entre el 20% y 75%. Además, su absorción es menos dependiente del estado previo de las reservas, de la cantidad total de hierro y de los otros componentes de la dieta, que el hierro no hemo. En definitiva, la absorción de hierro no hemo puede variar hasta diez veces, en función de la presencia de los activadores o inhibidores. apreciándose tal cuando se separan dos horas entre la ingestión de uno y otro. resante son los cereales de desayuno a utilizar en la población de riesgo. Hierro no hemo (90-95%) En los países no desarrollados, con un mayor contenido en hierro en su dieta, presentan menores tasas de absorción. Y al contrario, en los países desarrollados, aun con menor aporte de hierro, al ser en su mayoría hierro hemo de alta disponibilidad, las tasas de absorción son mucho mayores. El aspecto práctico de todo ello radica en el consejo de restringir la ingesta de calcio en las comidas principales, en las que se incrementa el aporte de hierro, en aquella población de riesgo, bien por tener unas reservas más exiguas de hierro o por tener aumentado su requerimiento. Es el caso de adolescentes, deportistas, personas de la tercera edad, lactantes y embarazadas. Especial mención merecen los casos de alto riesgo como son las adolescentes embarazadas y lactantes y las personas de la tercera edad que deben tomar suplementos de calcio y una dieta rica en calcio, que será aconsejable aportarla en las últimas horas del día. Existe un modelo práctico de cuantificar dietas de más o menos disponibilidad en hierro, se trata del modelo Monsen, que aúna la presencia de hierro hemo midiendo la cantidad de tejido animal de la dieta y la cantidad del mejor estimulador de su absorción, el ácido ascórbico. Se clasifica en tres estadios: Representa la casi totalidad del hierro aportado en la dieta a partir de los alimentos de origen vegetal y productos enriquecidos en hierro. Para ser absorbido precisa estar en forma iónica, lo que también limita sus posibilidades de absorción por interaccionar con múltiples componentes de la dieta. Activadores e inhibidores de la absorción Para el hierro hemo, el calcio parece comportarse como inhibidor de su absorción. Mientras que el único estimulador conocido es la carne. Para el hierro no hemo se conocen como inhibidores al calcio, a proteínas como la fosfoproteína del huevo, a los fitatos (de productos integrales y legumbres), oxalatos, manganeso y tanatos del té, café, cacao… Como casi todos los alimentos contienen inhibidores de la absorción, ésta se verá favorecida administrando el hierro con muy poca comida o alejada de ésta en una o dos horas. En cuanto a los estimuladores de la absorción del hierro no hemo están identificados el ácido ascórbico, otros ácidos de frutas (málico, citratos) y la proteína tisular animal (carne, pescado, aves). 48 04 Puesto que la mayor parte del hierro de la dieta es no hemo, la cantidad absoluta es menos importante que la clase y el tipo de comida que le acompaña o sirve de vehículo. En estudios experimentales se ha detectado que el café y el té son potentes inhibidores de la absorción del hierro no hemo, sin que pueda establecerse si es la cafeína o son los polifenoles los responsables de este efecto. Y sí que parece establecida una clara relación horaria en su consumo, aumentando su efecto inhibitorio en medio o en la siguiente hora de la comida, no así pasado este tiempo. En cuanto el vino, todavía se discute si son los polifenoles tan potentes inhibidores de la absorción del hierro no hemo, precisamente el tipo de hierro presente en esta bebida alcohólica. En cuanto al calcio, además de su efecto inhibidor de la absorción del hierro hemo y no hemo, se sabe que son por otros mecanismos distintos al de los demás inhibidores y que se aprecia una relación dosis-dependiente en forma de S, de tal forma que el calcio de la dieta no afecta si se encuentra por debajo de 40 mg o por encima de 300 mg. En el rango intermedio puede llegar a reducir la absorción de ambos tipos de hierro en un 40-60%, resultando este efecto más notorio cuando coinciden en la misma comida calcio y hierro, no Los objetivos nutricionales de las dietas ricas en hierro son asegurar la ingesta adecuada de este oligoelemento. Las recomendaciones dietéticas para incrementar el aporte de hierro biodisponible de la dieta se basa en lo siguiente: — Estimular el consumo de alimentos ricos en hierro hemo. — Aumentar el consumo de activadores de la absorción del hierro. Incluir siempre alimentos ricos en vitamina C en las comidas. — Reducir el consumo de inhibidores de la absorción del hierro, evitando café y té en las comidas. Separando los alimentos ricos en calcio de las comidas principales en cuanto al aporte en hierro. Y limitando el consumo de alimentos ricos en fibra y suplementos de ésta. — Favorecer el consumo de alimentos enriquecidos, que ayudarán a incrementar el consumo basal. Su vehículo más inte- — Disponibilidad baja. < 30 g de carne o pescado y < 25 mg de vit. C. — Disponibilidad media. < 30 g de carne o pescado y 25-75 mg de vit. C. De 30-90 g de carne o pescado y < 30 mg de vit. C. — Disponibilidad alta. > 90 g de carne o pescado y > 75 mg de vit. C. Las recomendaciones en los tratamientos con suplementos de hierro (preparados ferrosos) son: — Ingerir el suplemento con el estómago vacío, pues de esta forma aumenta la absorción, aunque también los efectos gastrointestinales indeseables y muy frecuentes. — Ingerir el suplemento junto con zumo de naranja natural, por el reconocido papel de activador de la absorción. Capítulo B. Intolerancia o malabsorción de la lactosa El disacárido lactosa, el azúcar de la leche, es el hidrato de carbono que con mayor fre- 04 49 CURSO ActualizaciónenNutriciónparaAtenciónPrimaria cuencia es malabsorbido por la población sana, como resultado del déficit de la lactasa, la enzima que hidroliza la lactosa. Esta hipolactasia se considera normal –no patológica– en dos tercios de la población mundial, con una distribución geográfica determinada por factores raciales y genéticos. Generalmente los descendientes de pobladores del norte y oeste de Europa y de los nómadas afroárabes, tienen concentraciones altas de lactasa toda la vida. La prevalencia en España podría calificarse de intermedia, similar al de los otros países de la cuenca mediterránea, y aunque no se haya realizado un estudio epidemiológico serio, se estima que entre un 36% y un 50% de la población adulta sana presenta hipolactasia. Los adultos con esta deficiencia mantienen entre un 10% y un 30% de actividad lactasa intestinal, lo que se traducirá en que sólo cuando la cantidad de lactosa ingerida sobrepase los mecanismos compensadores del colon, aparecerán los síntomas propios de la intolerancia. También en numerosas enfermedades del intestino delgado se pueden afectar las enzimas digestivas, y de ellos la más frecuentemente afectada es la lactasa. La recuperación de la afección conllevará una paulatina recuperación de la actividad de lactasa, que a veces puede demorarse en semanas o incluso meses. La recomendación dietética obvia es la reducción de la ingesta de lactosa. Una dosis alta de lactosa, como 15 g, correspondiente a un vaso de leche (250 ml), va a provocar diarrea, distensión abdominal y flatulencia en la mayoría de los pacientes con malabsorción. No obstante, también podemos encontrarnos que el mismo paciente pueda tolerar determinadas cantidades de lactosa, siempre y cuando se fragmenten en varias tomas. Se ha com50 04 probado que cantidades de lactosa de entre 0,5 y 7 g no producen síntomas en la mayoría de los individuos con malabsorción. Los objetivos nutricionales en una dieta controlada en lactosa, serán asegurar un correcto estado nutricional energético-proteico y con adecuado aporte de calcio. Se les ha de explicar que los intolerantes a la lactosa pueden admitir pequeñas cantidades de lactosa de forma fragmentada. Hasta 7 g –125 ml de leche–, no van a presentar síntomas, o con mínimas molestias asumibles en la mayoría de los casos. La lactosa presente en los quesos secos y fermentados, del orden de 2 g por ración, por lo general es bien tolerada por los individuos afectos de malabsorción. También se ha observado que el yogur es mejor tolerado que otros lácteos. Por último, es importante dotar a los pacientes de suficientes conocimientos en cuanto a la detección de la lactosa en determinados alimentos, algunos con ninguna relación con los productos lácteos, como panes de molde, cereales, bollería, aliños comerciales y salsas preparadas, alimentos enlatados, salchichas o embutidos. También se utiliza en la industria alimentaria y como coadyuvante en la fabricación de medicamentos, aunque en cantidades tan pequeñas –mg– que difícilmente pueden dar síntomas. Capítulo C. Enfermedad celíaca También llamada esprue celíaco o enteropatía por sensibilidad al gluten, la enfermedad celíaca (EC) es una intolerancia permanente al gluten del trigo, cebada y centeno que se presenta en individuos genéticamen- ALIMENTACIÓN EN ENFERMEDADES CARDIOVASCULARES te predispuestos, caracterizada por una reacción inflamatoria, de base inmune, que presenta lesiones graves en la mucosa del intestino delgado, dificultando la absorción de macro y micronutrientes. Se manifiesta por síntomas de retraso en el crecimiento, diarreas o vómitos, así como incrementa el riesgo de padecer graves efectos secundarios a largo plazo (linfoma de intestino delgado, carcinoma esofágico o faríngeo, entre otros). El gluten es una proteína que, junto con el almidón y otros compuestos, forman parte de la harina de los cereales, trigo, avena, cebada y centeno. Más concretamente es una mezcla de dos proteínas, la gluteina y la gliadina, abundantes en el trigo y el centeno. De estas dos proteínas, la gliadina es la responsable de la enfermedad celíaca. Los síntomas aparecen en la segunda mitad del primer año de vida, con la inclusión en la dieta de alimentos que contengan trigo. La prevalencia estimada en los europeos y sus descendientes es del 1%, siendo más frecuente en las mujeres con una proporción 2:1. El 5060% de los enfermos pueden permanecer con muy pocos síntomas o ninguno, tras la regeneración de la mucosa yeyunal, posterior a la abstinencia estricta de gluten en la dieta. El tratamiento consiste en evitar la ingesta de gliadina de por vida. Los objetivos nutricionales en estos enfermos son la remisión de los síntomas y la normalización de la función de absorción y regeneración de las vellosidades de la mucosa intestinal, que aseguren las necesidades nutritivas suficientes, sin que afecten al crecimiento, desarrollo y actividad. Hasta aquí parecería sencillo el tratamiento de esta dolencia, con la simple exclusión del gluten de sus dietas, pero en la práctica es una tarea ardua, y entre las causas del fracaso se enumeran: — Mala aceptación por parte de los pacientes que ven limitadas sus dietas por alimentos tan comunes como el pan, las pastas italianas, la repostería e innumerables productos alimenticios que incluyen gluten con denominaciones de almidón, sémola, amiláceos, cereales, espesantes, féculas, harina, proteína vegetal… — El gluten forma parte de productos inimaginables, a veces difícil de detectar. — Bastan pequeñas cantidades para desencadenar la recaída. — La dieta sin gluten debe mantenerse toda la vida. — La dieta a seguir deberá ser equilibrada, variada, agradable y suficiente. Al inicio se recomendará una dieta rica en proteínas y en energía, hasta compensar la pérdida de peso; en ese momento, con la mejora de la absorción, se podrá ir normalizando en cuanto a proteínas y kilocalorías se refiere. Por último, es un objetivo que estos pacientes sepan leer, o incluso interpretar el etiquetado de los alimentos. En ello y en otros aspectos de interés, son de gran utilidad las asociaciones de enfermos celíacos, con presencia en toda España. El Ministerio de Sanidad y Consumo, a través de la AESAN, ha elaborado un proyecto de Real Decreto, apoyado por las asociaciones de celíacos, que establece el nivel máximo de concentración de gluten en la composición de un alimento por debajo del cual su ingestión no resulta perjudicial para el afectado. El eti- 04 51 CURSO ActualizaciónenNutriciónparaAtenciónPrimaria quetado y la publicidad habrán de mencionar obligatoriamente la presencia de los cereales fuente de gluten o del gluten mismo según los supuestos cuando supere las 20 ppm. En caso de ausencia, la legislación de la UE prevé que en los alimentos de consumo ordinario también se informe de que son aptos para celíacos. Capítulo D. Dietas vegetarianas El concepto de vegetarianismo se atribuye al sabio griego Pitágoras, que excluyó la carne de su dieta, como actitud de respeto a la vida y mejora de la salud. En el siglo XIX nace el movimiento vegetariano de la mano de la Iglesia, cuyo primer fundador, en 1809, fue el reverendo William Cowhered, en Manchester. De Europa saltó a Filadelfia, en EEUU, a cargo de uno de los discípulos del fundador de la secta. Otro grupo religioso que tuvo gran impacto en el desarrollo del vegetarianismo fueron los “Adventistas del Séptimo Día”, hacia 1840, de cuyo grupo fue miembro destacado John Harvey Kellogg, primero en elaborar cereales para el desayuno, como análogo de la carne, a partir de harina de trigo, cacahuete y manteca de cacahuete. En las últimas décadas ha continuado el impulso creciente de este movimiento por motivos muy diversos, como son los filosóficos, éticos, ambientales o de salud. Tipos de dieta vegetariana La dieta vegetariana pura, que siguen los vegetarianos estrictos (VE), y que representan una minoría dentro del total. No toman ningún alimento de origen animal, ni incluso alimentos 52 04 que en su elaboración intervengan animales; es el caso de la miel. La principal carencia nutricional está en el déficit de vitamina B12, de la que se recomienda su suplementación en alimentos fortificados o en preparados de farmacia. Otras carencias frecuentes en esta dieta son las de calcio y cinc, que también pueden aportarse en alimentos enriquecidos, como la leche de soja. La dieta ovolacteovegetariana (OVL) es la que cuenta con un mayor número de seguidores. Si se sigue una dieta variada con los alimentos permitidos puede cubrir las necesidades nutritivas de cualquier etapa o situación vital. La dieta macrobiótica, ligada a la corriente filosófica del mismo nombre, sigue los principios de la medicina tradicional china del yin y el yan. Está basada en el consumo de cereales –del 50% al 60% de aporte calórico–, y de vegetales, mientras que aparecen con menor frecuencia legumbres, fruta fresca, semillas y pan. Están prohibidos los huevos, productos lácteos y las carnes, y también los vegetales de la familia de las solanáceas (patatas, berenjenas, tomates y pimientos) y las frutas tropicales. Algunos de sus seguidores se permiten pequeñas cantidades de pescado. Los problemas carenciales vendrán de la mano de las vitaminas B12 y D y del calcio, que de ser seguida por niños se habrá de suplementar para evitar el déficit nutritivo. Las diferencias nutricionales entre las dietas vegetarianas y no vegetarianas u omnívoras son: — Los omnívoros consumen más grasas saturadas que los vegetarianos. ALIMENTACIÓN EN SITUACIONES ESPECIALES — La dieta OVL contiene la mitad de colesterol que una dieta omnívora. En los VE es nula. — Los vegetarianos consumen entre un 75 y un 400% más de fibra que los omnívoros. — El consumo de hidratos de carbono es más alto entre los vegetarianos. — Los omnívoros ingieren el doble de proteínas, de las que dos tercios son de origen animal. — En general, el consumo de antioxidantes es más elevado en vegetarianos que en omnívoros. Capítulo E. Enfermedad de Parkinson y dieta La enfermedad de Parkinson es un trastorno degenerativo del sistema nervioso central, caracterizado por hipertonía que produce rigidez, acinesia y bradicinesia, temblor de reposo y otros trastornos vegetativos (sialorrea, hipotensión ortoestática, etc…). Su tratamiento, la Ldopa consigue una notable mejoría, aunque en ocasiones, a lo largo del tiempo, puede ir perdiendo eficacia. Sabemos que algunos aminoácidos de la dieta pueden competir con la Ldopa en el sistema de transporte intestinal, y así en coincidencia de una dieta hiperprotéica, su absorción y paso a sangre se verá mermada y con ello su eficacia terapéutica. Al parecer, una mayor presencia en plasma de aminoácidos neutros de cadena larga compiten con la Ldopa en el mecanismo de transporte, tanto en intestino como en la barrera hematoencefálica, pudiendo provocar inhibición de la absorción y de su efecto. Otro mecanismo observado es la alteración de la sensibilidad de los receptores pre y postsinápticos a la dopamina, en presencia de altas concentraciones plasmáticas de estos aminoácidos. En consecuencia con lo anteriormente expuesto, resultará de especial importancia la administración y reparto horario de los alimentos proteicos, evitando la coincidencia con las tomas de la medicación. En cualquier caso, dadas las peculiaridades propias de estos pacientes, como son la pérdida de peso importante y gradual en el tiempo, dispepsia secundaria al tratamiento, pérdida de olfato y apetito, alteración de los movimientos que afectan la masticación o salivación y, en estadios muy avanzados, alteraciones en la deglución, y puesto que todo ello puede determinar un estado nutricional deficiente, resultará capital que, teniendo en cuenta todas estas contingencias, tratemos de asegurar un correcto balance energético. Se favorecerá para ello una dieta rica en hidratos de carbono y baja en proteínas en la franja horaria de la mañana y del mediodía, colocando los alimentos más proteicos en la merienda y sobre todo en la cena. Recomendaciones: — Evitar dietas hiperproteicas, sin caer en excesivamente hipoproteicas (no menos de 0,8 gr/kg/d). — Distribuir la ingesta horaria de los alimentos proteicos: hipoproteicos por la mañana y mediodía (< 10 g/kg/d) y ricos en proteínas por la tarde y noche. Toma de la Ldopa entre 30-60 minutos antes de las comidas. 04 53 CURSO ActualizaciónenNutriciónparaAtenciónPrimaria — Se deben evitar las comidas con alimentos de doble textura (por ejemplo, sopa de fideos con tropezones o batido de frutas con trocitos). — Adoptar formas de cocinado y presentación adecuadas y atractivas. — Dar preferencia a las técnicas culinarias que utilizan menos grasas, como los hervidos, las cocciones al vapor, los escalfados, rehogados, plancha, horno o papillote. — Evitar fritos, rebozados, empanados y guisos grasientos. — Alegrar y estimular los sentidos (vista, olfato, gusto…), con presentaciones vistosas, atractivas y coloristas, aderezando los platos con especias y condimentos adecuados a cada preparación (albahaca, hinojo, estragón, comino, azafrán, tomillo, orégano…). — Para combatir el estreñimiento, muy frecuente como secundarismo del tratamiento, aumentaremos el contenido de fibra dietética y de agua o incluso se suplementará con aporte extra de fibra hasta conseguir una correcta cantidad y calidad del bolo fecal. Capítulo F. Hidratación y ejercicio físico Introducción De entre todas la recomendaciones dietéticas dirigidas a los practicantes de cualquier nivel de actividad física, sea la misma actividad física ordinaria, sea el ejercicio físico más o menos programado o la práctica de cualquier deporte, haremos aquí una escueta mención a algu54 04 nos conceptos que merecen ser tenidos en cuenta, con respecto a la hidratación. No entraremos en considerar las peculiaridades de las posibles variaciones dietéticas adecuadas a la actividad física, porque sencillamente creemos que no deben darse, pues si partimos del principio ya explicado (pirámide de la alimentación) de que un nivel moderado y regular (a diario) de ejercicio físico debería representar la norma para cubrir las necesidades nutricionales de un nivel de actividad normal y cotidiano, bastarán los consejos válidos de alimentación equilibrada para cualquier persona sana. Quedan fuera de nuestro cometido las recomendaciones nutricionales específicas para los deportistas de élite. Termorregulación La pérdida de agua durante la actividad física a través del sudor puede llevar a una deshidratación, tanto a nivel intracelular como extracelular. Esta pérdida dependerá de la intensidad del ejercicio realizado y de las condiciones ambientales (temperatura, humedad, velocidad del viento). Por ejemplo en una carrera de 100 metros lisos se pueden perder del orden de 0,15 kg de agua, y en una maratón alrededor de 4 kg. Cada litro de agua que se evapora a través del sudor o de las mucosas equivale a 600 kcal, aproximadamente un tercio del calor generado en reposo. ALIMENTACIÓN EN SITUACIONES ESPECIALES tro. También la hiperventilación propia de la actividad física lleva implícita una mayor pérdida de agua por el aire espirado. Para una eficaz refrigeración del organismo, la piel ha de recibir una cantidad de sangre adecuada sin que falte a los órganos principales. Una pérdida pequeña de líquido (1%) se traduce en un menor volumen de sangre circulante y la consiguiente merma de las funciones fisiológicas de los órganos afectados. A partir de un 2% de pérdida ya se puede observar una disminución del rendimiento deportivo. Si se llega al 5% (3,5 litros), el rendimiento puede bajar hasta en un 25-35%. Y cuando alcanza el 10%, el riesgo de colapso es manifiesto. Pérdidas de entre el 2% y el 6% son relativamente frecuentes en ambientes calurosos, durante la realización de actividad física de intensidad moderada o alta. Hidratación Todas estas situaciones se pueden evitar con una adecuada ingesta de líquidos antes de la actividad, durante la misma y después de la actividad. El agua es el nutriente al que menos importancia se le otorga entre los deportistas, cuando es de vital importancia asegurar su aporte y no dejar a merced de la mayor o menor percepción de sed, su conveniente ingesta. La sed no constituye una señal idónea que nos avisa de cuándo se ha de rehidratar, será un aspecto que deberá habituarse e incluso casi podríamos decir que entrenarse. Las necesidades en condiciones basales, de no actividad, están cifradas en 1 cc por cada caloría consumida; es decir, una dieta de 2.000 kcal deberá ir acompañada de 2 litros de agua (parte de los cuales van a estar como constituyentes de los alimentos). La hidratación antes del ejercicio se conseguirá a base de ingerir entre 300 y 600 cc, desde dos horas a la media hora previa al ejercicio. Esta hiperhidratación ayudará a una mejor regulación de la temperatura corporal y a disminuir el estrés térmico sobre el sistema cardiovascular. Durante el ejercicio, el agua se debe reponer continuamente. Dicha reposición se efectuará en cantidad de 100-150 cc, cada 10-15 minutos, a una temperatura de entre 10-15º, es decir, más bien fresca que fría. Para actividades de menos de una o una hora y media, el agua será la bebida de elección, mejor sin burbujas, que retrasarían la absorción y pueden favorecer trastornos digestivos. Al terminar el ejercicio se deberá reponer el 150% en líquido del peso perdido durante la actividad, lo que a efectos prácticos se puede traducir en que se ha de beber hasta que no entre más; es decir, toda la cantidad que uno sea capaz de tolerar. En cuanto a las bebidas suplementadas, isotónicas o adicionadas de sales e hidratos de carbono, no serán precisas para tiempos por debajo de una hora o máximo hora y media, de ejercicio de intensidad moderada a moderada-alta. Al hacer ejercicio, tras 2 ó 3 minutos de intensidad moderada-alta, la temperatura corporal subirá a 38-39º, y si no liberásemos calor por la sudoración, nos quemaríamos por den- 04 55 Glosario Antioxidantes: sustancias que protegen los tejidos de los efectos dañinos de las moléculas de oxígeno inestables o radicales libres. Son nutrientes antioxidantes: vit. A, C y E, licopeno, betacarotenos, selenio, flavonoides, glutatión, ácido lipoico alfa y coenzima Q10. Las mayores fuentes de antioxidantes son las frutas y las verduras. Biodisponibilidad: cantidad real disponible por las células de un nutriente tras su digestión y absorción, es una medida de la eficiencia de la administración y/o transporte de sustancias. Homocisteína: aminoácido que contiene azufre, producto desmetilado de la metionina; homólogo de la cisteína. Niveles normales: 6-12 mol/l. Sus niveles elevados se relacionan con enfermedad cardio y cerebrovascular, embolia pulmonar, E. Alzheimer y abortos espontáneos. Estos niveles pueden reducirse aumentando la ingesta de ácido fólico, vit. B6, vit. B12 e ingiriendo más frutas y verduras, sobre todo de hoja verde y cereales. Llantén: planta herbácea con hojas agrupadas en roseta y flores agrupadas en espigas cilíndricas. Existen distintas variedades, siendo las más frecuentes en Europa el llantén mayor (Plántago Mayor) y el llantén lanceolado (Plántago Lanceolada). Contienen sustancias flavonoides, alcaloides, taninos y polisacáridos con diferentes acciones: broncodi- latadoras, antimicrobianas y antiinflamatorias. Se usa en aplicaciones en forma de cataplasma o en enjuagues orales. Miso: pasta procedente de soja fermentada con sal marina y, opcionalmente, con otros cereales. Contiene enzimas y fermentos con acción prebiótica, ácido linoleico y lecitina. Existen diferentes tipos. Se usa como condimento para sopas y es muy rico en sal. Tempeh: producto de soja en cuya elaboración intervienen dos fermentaciones, una láctica bacteriana seguida de otra fúngica. En estado crudo posee un olor mohoso agradable. Cortado en lonchas y frito presenta un aroma apetitoso que recuerda a los frutos secos. Es fácil de preparar y de digerir. Tofu: producto elaborado a partir de la soja, su aspecto es un cubo de unos 225 g de color blanco de textura más o menos firme, según la variedad. Es fuente de proteínas vegetales, contiene un elevado porcentaje de proteínas de excelente calidad y los 10 aminoácidos esenciales en cantidades suficientes.Es bajo en calorías. El tofu es muy aconsejable en la menopausia por su contenido en calcio y por su efecto regulador de los estrógenos, ya que es rico en Isoflavonas. Bibliografía Úbeda N, Basagoiti M, Alonso-Aperte E, VarelaMoreiras G. Hábitos alimentarios, estado nutricional y estilos de vida en una población de mujeres menopáusicas españolas. Nutr Hosp. 2007; 22(3):313-21. Riobó P. La salud y la soja. Madrid: EDIMSA, 2006. Capítulo 9, Soja y menopausia; 145-53. http://www.nlm.nih.gov/medlineplus/spanish/druginfo/natural/patient-fishoil.html. Burguete P, Izquierdo MT, Muñoz AM. Climaterio y menopausia. Publicación científica del Grupo Hospitalario Quirón, nº 8, 2003. Capítulo: fitoestrógenos, una alternativa en el climaterio; 87-95. http://www.agemed.es/actividad/alertas/usoHumano/seguridad/cimicifuga.htm. World Health Organization. Report of a WHO Scientific Group: Research on the Menopause in the 1990’s. WHO: Geneve, 2004 (Technical Report Series; 866). Knight DC, Howes JB, Eden JA, Howes LG. Effects on menopausal symptoms and acceptability or isoflavone-containing soy powder dietary supplementation. Climacteric 2001; 8(1):17-26. Kotsopoulos D, Dalais FS, Liang YL, McGrath BP, Teede HJ. The effects of soy protein containing phitoestrogens on menopausal symptoms in postmenopausal women. Climateric 2002; 3:161-7. Albertazzi P, Pansini F, Bottazi M, Bonaccorsi G, de Aloysio D, Morton MS. Dietary soy supplementation and phytoestrogen levels. Obstet. Gynecol. 1999; 94 (2):229-31. Coronas R. Guía de dietética y nutrición en geriatría. Barcelona: Ed Médica Jims; 1997. Grupo de trabajo de la guía de práctica clínica sobre dispepsia. Manejo del paciente con dispepsia. Guía de práctica clínica, 3. Barcelona: Asociación Española de Gastroenterología. Programa 56 04 de elaboración de guías de práctica clínica en enfermedades digestivas, 2003. Quintero Carrión E. Síndrome diarreico. En: Rozman C, Aguado JM, Agustí García-Navarro, et al eds. Medicina interna. 14ª ed. Madrid: MosbyDoyma; 2000. Ahlquist DA, Camilleri M. Diarrea y estreñimiento. En: Braundwald E, Fauci AS, Kasper DL et al eds. Harrison. Principios de Medicina Interna. 15ª ed. Madrid: McGraw-Hill-Interamericana; 2001. Bandolier. Constipation. Dec 2001; 46-3. Minués Pérez M, Mora Miguel F, Pascual Moreno I, Benages Martínez A. Tratamiento del estreñimiento. Medicine 2000; 8 (7):337-43. Emmerson BT, The management of gout. N. Engl Med 1996; 334:445-51. Macarrón Pérez P. Hiperuricemia y gota. Aproximación diagnóstica y terapéutica útil para Atención Primaria. Tiempos Médicos. 2001; (578):45-54. Interacciones de los anticoagulantes orales. INFAC 1997; 5(4). Concejo Alfaro B, Díaz Trapiella A, Vargas Pabón M. Anticoagulantes orales. Boletín de Información terapéutica de Asturias 2000; 2(1):1-8. Hansten PD, Horn JR. Drug Interactions Analysis and Management. St Louis: Facts and Copararisons. 2002. Myers SP. Interactions between complementary medicines and warfarin. Aust Prescr 2002; 25 (3):54-6. Tuneu Valls L, Alba Aranda G. Nutrición y dietética clínica. Cap 73 Interacción de FármacosNutrientes. Barcelona: Ed Doyma; 2000. Madurga M. Interacciones de los alimentos con los medicamentos. AULA de la farmacia. Julio 2004. 04 57 Harcourt Marck H, Beers MD y Robert Barkow MD. Manual MERCK. Décima Edición; 1999. Salvador Castell G. Bultó Sagnier L. Larousse de la Dietética y la Nutrición. Barcelona: Larousse; 2001. Segura Cardona R. Nutricion y dietética clínica.Cap. 11. Alimentación y deporte. Barcelona: Ed Doyma; 2000. Grande Covián F, Varela Mosquera G. Aspectos de la nutrición del hombre. Necesidades nutricionales en el ejercicio y en el deporte. Odriozola JM. Fundación BBV. Bilbao.1993. 58 04 Salas-Salvadó J, Bonada A, Trallero R, Saló ME. Nutrición y dietética clínica. Barcelona: Ed Doyma; 2000. Cap. 28. Salas-Salvadó J. Parkinson y dieta. Cap. 56. Merlo Scavia G, Pernos JC. Dieta baja en oxalatos. Cap. 55. Velasco Fuentes N, Campano Bascuña M. Dieta baja en Purinas. Clapés J. Alimentación saludable y dietas terapéuticas. FMC vol.13. Barcelona: Ed Doyma; 2006. Lagua RT, Claudio VS. Diccionario de nutrición y dietoterapia. México: Ed McGraW-Hill Interamericana, 2007.