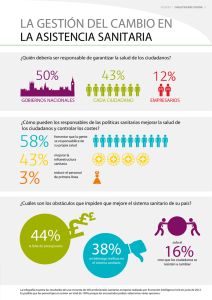
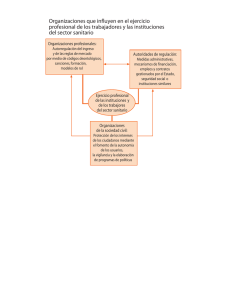
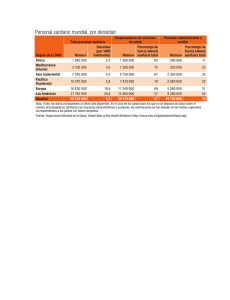
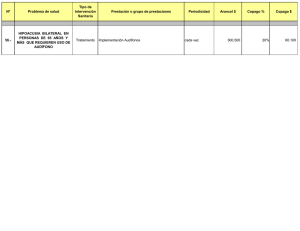
Capítulo I - Asociación de Economía de la Salud
Anuncio

Capítulo I. Financiación y cobertura pública 1.1. Introducción El proceso de crecimiento del gasto sanitario público experimentado en España en la primera década del nuevo siglo ha sido tan intenso que algún autor lo ha calificado incluso de “burbuja sanitaria” (Puig-Junoy, 2011). Sin entrar a valorar si la tendencia es merecedora o no de tal calificativo, lo cierto es que, de acuerdo con la Estadística de Gasto Sanitario Público (EGSP) elaborada por el Ministerio de Sanidad, Servicios Sociales e Igualdad (MSSSI), mientras que en el septenio de 1995 a 2002, el gasto sanitario público se mantuvo estabilizado en torno al 5,3% del producto interior bruto (PIB), a partir de ese último año se distancia con rapidez de dicho nivel y alcanza su cénit en 2009, con el 6,7% del PIB. La tendencia anterior se trunca en 2010, cuando la tasa de variación real del gasto sanitario público llega a ser negativa, reflejo de los ajustes presupuestarios promovidos como respuesta a la situación de crisis económica que atraviesa España desde 2008. El resultado de esos ajustes es una disminución del peso del gasto sanitario público sobre el PIB, que desciende una décima de punto en 2010 y retrocede en 2011 hasta el 6,4%, según datos provisionales de la EGSP para estos dos últimos años. El significativo avance descrito por el gasto sanitario público hasta 2009 fue posible gracias al extraordinario dinamismo experimentado por las bases tributarias autonómicas, muy influidas por la actividad inmobiliaria. Según la liquidación de presupuestos de las comunidades autónomas (CC. AA.) publicada por el Ministerio de Hacienda y Administraciones Públicas, los ingresos liquidados en los presupuestos autonómicos crecieron a un ritmo anual medio del 10% entre 2002 y 2007, lo cual posibilitó que la razón entre el total de recursos autonómicos y el gasto sanitario público no aumentara y permaneciera por debajo del umbral del 35%. El hundimiento de las fuentes impositivas derivado del pinchazo de la burbuja inmobiliaria produjo un retroceso superior al 13% en los derechos presupuestarios liquidados entre 2007 y 2011, lo cual ha catapultado el porcentaje de gasto sanitario público autonómico sobre el total de ingresos liquidados hasta el 45,3%. Es decir, un incremento de casi 11 puntos porcentuales. El súbito desequilibrio entre las necesidades de gasto sanitario y la capacidad de las arcas autonómicas para financiarlo ha desencadenado un apremiante problema (coyuntural) de falta de liquidez, pero también ha llevado al primer plano un posible problema (estructural) de falta de sostenibilidad, esto es, de incapacidad para financiar a largo plazo el Sistema Nacional de Salud (SNS) a menos que se emprendan ciertas reformas. A estos dos problemas se une la incógnita sobre la solvencia del SNS, es decir, sobre su capacidad para responder satisfactoriamente ahora en el momento presente y en los años venideros a cambios demográficos, tecnológicos, profesionales y, en suma, sociales. En este capítulo abordamos, con intensidad variable, todas estas cuestiones. El capítulo arranca con el análisis de la financiación territorial del sistema sanitario público y la descripción de la evolución experimentada por el sistema de financiación autonómico, con sus luces y sombras. A continuación, se analizan el tamaño y la composición del gasto sanitario y se identifican los factores determinantes de su evolución, incluyendo las estimaciones más recientes acerca del crecimiento económico requerido para asegurar la sostenibilidad de aquel. Se aborda por último el estudio de las tres aristas de la denominada “caja sanitaria” (Busse et al. 2007): la cobertura poblacional (quién tiene derecho a los servicios sanitarios públicos), la cobertura de prestaciones (qué servicios se financian y qué criterios se emplean para tomar dicha decisión) y la cobertura del gasto (cuánto aportan los usuarios). 1.2. Financiación territorial de la asistencia sanitaria La financiación del gasto sanitario realizado por las CC. AA. recae en la globalidad de sus fuentes de ingresos, toda vez que el principio de generalidad o de no afectación de los ingresos públicos hace que esta importante parcela del gasto público se financie con el presupuesto general de cada comunidad, sin que existan partidas específicas de financiación. No obstante, hasta el completo traspaso de las competencias sanitarias en 2001, las transferidas se financiaron con un “subsistema” paralelo al general de financiación. Este mecanismo de cobertura de los gastos sanitarios autonómicos finalizó al entrar en vigor en 2002 la penúltima versión del sistema de financiación de las CC. AA. de Régimen Común. Conviene recordar que, atendiendo al régimen que regula las fuentes de financiación y el modo en que dichas fuentes se gestionan, existen en España dos tipos de CC. AA.: las de Régimen Foral (Navarra y País Vasco) y las de Régimen Común (las 15 restantes). Las ciudades autónomas de Ceuta y Melilla están sujetas en ciertos aspectos a la regulación financiera de las comunidades de Régimen Común. La Comunidad Foral de Navarra y la Comunidad Autónoma del País Vasco disponen de un sistema de financiación singular, consagrado en la Constitución de 1978 en su Disposición Adicional Primera. La principal diferencia entre los regímenes común y foral radica en que, mientras que el primero (regulado por la LOFCA: Ley Orgánica 8/1980, modificada por las leyes orgánicas 3/1996, 7/2001, y 3/2009) otorga una competencia limitada a las comunidades en la gestión y recaudación de los principales impuestos del sistema fiscal (que, con excepciones, comparten con la Administración del Estado), el segundo atribuye a las haciendas forales competencias normativas y de gestión en la totalidad de los tributos que integran el sistema fiscal español. A diferencia de las comunidades forales, cuyo modelo financiero no ha experimentado cambios relevantes en épocas recientes, las quince comunidades de Régimen Común han visto evolucionar de un modo notable su sistema de financiación desde la aprobación del primer texto de la LOFCA. El balance que cabe hacer de la evolución del modelo LOFCA a través de las sucesivas reformas abordadas (1996, 2001 y 2009) no es enteramente positivo, ya que, si bien dichas reformas han incrementado el espacio fiscal de las CC. AA. de Régimen Común, reduciendo así su dependencia financiera, los avances conseguidos en la consecución del objetivo de equidad, entendido este como garantía de un nivel de suficiencia relativa similar en todas las comunidades o “igualdad efectiva en el acceso a los servicios públicos” (De la Fuente, 2010), son mucho más discretos, y no se ha logrado la deseable convergencia en términos de financiación per cápita entre CC. AA. (Pedraja y Utrilla 2010; Bosch 2011; De la Fuente 2010). La garantía de la financiación de la sanidad en el modelo de financiación de 2001 Un cambio que el modelo aprobado en 2001 introdujo en el sistema de financiación de las CC. AA. de Régimen Común fue la integración de los recursos para cubrir las necesidades de gasto en asistencia sanitaria (y servicios sociales) en un esquema de financiación único, junto con los recursos que cubrían al resto de “competencias comunes”. Finalizaba así el subsistema de financiación de las competencias sanitarias, materializado en transferencias específicas desde el Estado (pasando previamente por el presupuesto del Insalud) a las comunidades receptoras del traspaso de los servicios de asistencia sanitaria antes de 2002 (Andalucía, Canarias, Cataluña, Comunidad Valenciana, Galicia, Navarra y País Vasco). Sin embargo, el acuerdo de 2001 incorporó el principio de “afectación” a una parte de la financiación: la destinada a sufragar el coste de la prestación de los servicios de salud. Las necesidades de financiación calculadas en el año base (1999) evolucionarían según un índice (los Ingresos Tributarios del Estado, ITE), y las CC. AA. deberían destinar a la gestión de la asistencia sanitaria, como mínimo, una cantidad igual a la resultante de evolucionar las necesidades financieras en la forma señalada. Durante los tres primeros años de aplicación del sistema (posteriormente prorrogados), el Estado garantizó a las comunidades que el índice de evolución de los recursos asignados a la financiación de los servicios sanitarios sería, como mínimo, igual al crecimiento del PIB nominal a precios de mercado. Pese a la fijación de dicho índice (el crecimiento de los ITE, con el mínimo del incremento nominal del PIB), el mecanismo que determina el importe de la financiación “afectado” al gasto sanitario ha ampliado las distancias entre CC. AA. de Régimen Común en términos per cápita (Abellán et al. 2012). Cuando se comprueba la divergencia seguida por la financiación sanitaria garantizada y la del gasto sanitario del conjunto de las CC. AA. de Régimen Común, solo cabe concluir que tal mecanismo de garantía perdió su virtualidad desde al año siguiente de su aplicación: entre 2002 y 2008 esta “financiación sanitaria garantizada” creció anualmente el 5,4% en términos nominales, y el gasto sanitario, a una tasa media del 9,9%. Principales cambios introducidos por el nuevo modelo de 2009 y su impacto previsible El sistema de financiación de las CC. AA. de Régimen Común aprobado en 2009 implicó importantes cambios tanto en lo que atañe al grado de autonomía financiera atribuido a las CC. AA., como por lo que respecta a los criterios de equidad presentes en los mecanismos de financiación (Acuerdo 6/2009, de 15 de julio; Herrero et al. 2010). En relación con la primera cuestión, el nuevo sistema amplía el alcance de la cesión tributaria en términos cuantitativos, elevando el porcentaje de cesión del Impuesto sobre la Renta de las Personas Físicas (IRPF) hasta el 50%, e incrementando las participaciones territoriales en la recaudación por IVA e impuestos especiales de fabricación hasta el 50% y el 58%, respectivamente (en el modelo de financiación autonómico de 2001 los porcentajes de cesión de los mencionados tributos eran del 33%, 35% y 40%, respectivamente). En términos cualitativos, esto es, de capacidad normativa de las CC. AA. para gestionar los tributos, los avances en el ámbito de la autonomía financiera son menores y se limitan casi exclusivamente al IRPF. En cuanto a la equidad, el nuevo sistema introduce un sistema de nivelación limitada de los servicios públicos fundamentales (entre los que se incluye la sanidad, junto con la educación y los servicios sociales), que pretende garantizar que todas las CC. AA. reciban idénticos recursos por unidad de necesidad en lo que a tales servicios básicos se refiere. Este sistema de nivelación se concreta en el instrumento denominado Fondo de Garantía de Servicios Públicos Fundamentales, que se articula como un fondo redistributivo (de suma cero) dotado con el 75% de la capacidad tributaria de las comunidades más una aportación adicional del Estado (algo más de 5.000 millones de euros en 2009), que representa en conjunto el 80% de los recursos totales del sistema. Este fondo se distribuye entre las comunidades en función de la “población ajustada relativa”, una unidad de necesidad que resulta de aplicar un conjunto de ponderaciones a una serie de variables relacionadas con las necesidades de gasto de las comunidades. Las variables y ponderaciones que sirven para el cálculo de la población ajustada relativa son las siguientes: población (30%), superficie (1,8%), dispersión (0,6%), insularidad (0,6%), población protegida equivalente (38%), población mayor de 65 años (8,5%) y población entre 0 y 16 años (20,5%). El resto de recursos del sistema lo completan, de un lado, el Fondo de Suficiencia Global, mecanismo de cierre del modelo en el año inicial, pues asegura a cada comunidad el mantenimiento del statu quo, es decir, del nivel de financiación que le habría correspondido en 2009 con arreglo al anterior sistema de financiación. La financiación a percibir por las CC. AA. del Fondo de Suficiencia Global —más el 25% de los ingresos tributarios que las mismas retienen tras la aportación al Fondo de Garantía de Servicios Públicos Fundamentales— supone aproximadamente un 16,5% de los recursos totales del sistema de financiación. Junto al fondo de nivelación y al de suficiencia, operan dos fondos de convergencia: el Fondo de Competitividad, orientado a mejorar la equidad horizontal (igualación de la financiación per cápita) y el Fondo de Cooperación, dirigido a la consecución del objetivo de equidad vertical (reequilibrio territorial o convergencia regional). El primero de estos instrumentos aporta recursos adicionales a comunidades cuya financiación per cápita sea inferior a la media (o inferior a su capacidad tributaria per cápita). El segundo se distribuye entre comunidades con un PIB por habitante inferior al 90% del PIB per cápita medio o con baja densidad de población. Ambos fondos se financian con recursos adicionales de la Administración General del Estado y suponen en torno al 3,5% de los recursos totales del sistema. La valoración de los resultados derivados de la aplicación del modelo vigente se ve necesariamente condicionada por la coyuntura económica adversa actual. Las CC. AA. han pasado de gozar de un colchón de ingresos apreciable, a sufrir una situación de insuficiencia financiera motivada por el desplome de las bases impositivas de los tributos cedidos vinculados al sector inmobiliario, lo que está generando importantes problemas de liquidez que alimentan la deuda de las CC. AA. con los proveedores sanitarios (Umpierre y Utrilla 2012). En consecuencia, pese a que el nuevo modelo que entró en vigor en 2009 preveía un incremento global de la suficiencia financiera de las comunidades, la erosión de la recaudación impositiva motivada por la crisis ha hecho que los recursos procedentes del sistema sean en 2010 inferiores a los liquidados en 2006 para la práctica totalidad de las CC. AA. Asimismo, y aunque el sistema de nivelación parcial introducido por el nuevo modelo condujo en 2009 a una ligera corrección de las diferencias en financiación per cápita (Abellán et al. 2013), en el segundo año de implantación del mismo el nivel de dispersión de la financiación por habitante ha vuelto a aumentar, de modo que la deseada convergencia entre comunidades en lo que a financiación relativa respecta no se ha verificado, sino todo lo contrario, se han recuperado las diferencias vigentes en años anteriores (De la Fuente, 2012). El sistema de financiación autonómica actual no parece, en suma, estar preparado para adaptarse correctamente al presente contexto recesivo, y ha desembocado en un escenario de mayor insuficiencia financiera y mayor inequidad relativa entre las diferentes CC. AA. Propuestas P1. Dotar a las CC. AA. de mayor autonomía financiera en términos cualitativos (capacidad normativa), especialmente en relación con la tributación directa, pues la normativa comunitaria limita la indirecta. P2. Vincular la recepción de los fondos estatales provenientes del Fondo de Liquidez Autonómica al mantenimiento de unos estándares autonómicos mínimos de calidad (que no necesariamente idénticos) en la provisión de las prestaciones sanitarias. P3. Otorgar prioridad a los proveedores sanitarios en el acceso a los fondos citados con objeto de evitar situaciones de desabastecimiento por retrasos o incumplimientos en los pagos a dichos proveedores. P4. Reformar el actual sistema de financiación autonómica de las CC. AA. de Régimen Común con el objetivo primordial de atenuar, ya en origen, las inequidades ocasionadas por diferencias injustificadas en términos de financiación por unidad de necesidad. En este sentido, debería evitarse “anclarse” en el año base como statu quo que debe consolidarse. P5. Crear dentro del sistema de financiación autonómica un fondo específico orientado a asegurar la efectiva coordinación (que no uniformidad) de los sistemas autonómicos de salud por parte del MSSSI. P6. La adopción de cualquier política fiscal debería ir acompañada de los pertinentes análisis de simulación para revelar las ventajas e inconvenientes de las medidas planteadas (véase el Capítulo III. Políticas de Salud). 1.3. Gasto sanitario Tal como señala López Casasnovas (2010), el gasto sanitario público y privado en España es aproximadamente el que le corresponde, según nivel de renta per cápita y tipo de sistema sanitario (SNS). Dicho gasto, de acuerdo con la base de datos sobre salud de la Organización para la Cooperación y el Desarrollo Económico (OCDE), pasó de representar un 7,2% del PIB en 2002 a situarse en el 9,6% sobre el PIB en 2009, lo cual es reflejo de un crecimiento real del gasto sanitario superior al del promedio de la OCDE. Ese nivel se mantuvo en 2010, para solo retroceder en 2011, producto de la gran caída del gasto sanitario experimentada en ese último año (casi un 3% en términos reales) como consecuencia de los ajustes presupuestarios abordados, lo que colocó el índice relativo de gasto sanitario en el 9,3%, guarismo idéntico al de la media de la OCDE. Si la comparación se ciñe al ámbito de la UE-27 (OCDE, 2012), resulta que España, con datos relativos a 2010, se sitúa en la octava posición —empatada con Suecia y el Reino Unido— en dimensión de gasto sanitario en porcentaje del PIB. Si limitamos el análisis al porcentaje de gasto sanitario público sobre el PIB, entonces España ocuparía la novena posición. En términos capitativos, el gasto español se encuentra por debajo de la media de la OCDE, con un valor ligeramente superior a los 3.000 dólares de paridad de poder de compra por habitante, muy distanciado de los valores acreditados por los países más desarrollados de la muestra (Abellán et al. 2013). Composición del gasto sanitario público Según la EGSP, el gasto sanitario público en España ascendió al 6,4% del PIB en 2011. Relativizado respecto a la población, el gasto sanitario público representa 1.434 euros por habitante. Estas cifras son un 3% y un 2,5% inferiores, respectivamente, a las correspondientes al año precedente. Si atendemos a la distribución del gasto por sectores, se observa una gran concentración del mismo en la Administración Autonómica. Las CC. AA. son responsables en 2011 de un 91,8% del gasto sanitario público, y las aportaciones del resto de sectores son muy minoritarias: Mutualidades de Funcionarios (3,1%), Seguridad Social (2,4%), Corporaciones Locales (1,4%) y Administración Central (1,2%). El desglose del gasto por categorías económicas muestra cómo el capítulo que absorbe una mayor porción del gasto público en sanidad es el destinado a gastos de personal, con casi el 44% del total. Le siguen en importancia los consumos intermedios (21,6%) — que incluyen el gasto en la farmacia hospitalaria—, las transferencias corrientes (20,7%) —que incluyen el gasto farmacéutico mediante receta médica dispensada en oficinas de farmacia— y el gasto en conciertos (11%). Los gastos de capital representan solo un 2,4% del gasto agregado, y la aportación del consumo de capital fijo es completamente marginal (0,4%). Esta composición por naturaleza económica presenta notables diferencias territoriales, entre las cuales merece destacar los casos de Cataluña, donde el gasto en conciertos sanitarios supone casi la cuarta parte del gasto total mientras que la remuneración de asalariados es inferior al 36%, y la Comunitat Valenciana, donde los consumos intermedios rebasan el 31% del agregado y el gasto en personal se reduce al 36,6%. El análisis de la estructura del gasto por funciones permite comprobar el predominio de los servicios hospitalarios y especializados (58,3%) frente al resto de destinos del gasto sanitario público, cuya participación en el total en 2011 oscila entre el 53,4% de Extremadura y el casi 70% en la Comunidad de Madrid. En segundo lugar se sitúa el gasto en farmacia no hospitalaria, con el 18,1% del total. Esta función ha venido moderando su crecimiento desde el año 2004 y experimentando un leve retroceso en 2010 (-0,4%) para caer sustancialmente en 2011 (-8,5%). En tercer lugar, en importancia cuantitativa, se sitúa el gasto en servicios de atención primaria, que alcanzan el 15,1% del gasto sanitario total. El resto de funciones, con la excepción de los servicios colectivos de salud, no exceden del 3%. Previsiones de crecimiento del gasto sanitario público y sostenibilidad La forma habitual de prever la evolución futura del gasto sanitario público combina las necesidades relativas de gasto en un año base para los distintos grupos de edad (perfiles de gasto) con las oportunas proyecciones demográficas. Este método se fundamenta en la amplia evidencia existente que apunta hacia que el gasto sanitario individual no es independiente de la edad. Varios estudios realizados en España han efectuado proyecciones futuras de gasto sanitario sobre la base de la probable evolución del factor demográfico (Abellán et al. 2013; Sánchez Fernández y Sánchez Maldonado 2010; Casado et al. 2009). Cuando se considera el impacto demográfico como único determinante de la evolución del gasto sanitario público del conjunto de las CC. AA., Abellán et al. (2013) anticipan una ralentización muy sustancial en el ritmo de crecimiento del gasto (0,74%) para el periodo 2010-2016 en comparación con el crecimiento medio anual observado durante el periodo previo de 1991-2010 (7,6%). Dicha desaceleración, aunque generalizada para la totalidad de las CC. AA., reviste ciertas matizaciones entre los diferentes territorios autonómicos. Así, habría un conjunto de comunidades que se comportarían de forma más dinámica que la media nacional, como las dos insulares, Cantabria, la Comunitat Valenciana, la Comunidad de Madrid, la Región de Murcia y la Comunidad Foral de Navarra, mientras que el resto registraría menores crecimientos que la media española. Esta variabilidad entre las previsiones de crecimiento de las diferentes CC. AA. también se ha observado en los otros estudios citados (Sánchez Fernández y Sánchez Maldonado 2010; Casado et al. 2009). Si aparte del factor demográfico también se tiene en cuenta la aportación tanto de los precios sanitarios implícitos como del factor residual o prestación sanitaria real media (Abellán et al. 2013), esto es, de las variaciones producidas en la cantidad y en la calidad de los servicios sanitarios consumidos por la población, el crecimiento medio anual esperado para el gasto sanitario nacional en el periodo 2010-2016 rondaría el 4,7%. Este comportamiento agregado esconde nuevamente diferencias muy notables, respecto a los factores y al comportamiento del gasto agregado por CC. AA. Mientras que los precios implícitos experimentarían a lo largo del periodo un crecimiento anual del 1,1%, el incremento del factor residual rondaría el 2,9% anual. Desde un punto de vista agregado, la previsión realizada muestra dos grupos de CC. AA. claramente diferenciados: uno que registrará previsiblemente un comportamiento más dinámico que la media nacional a lo largo del periodo 2010-2016, como es el caso de Aragón, Illes Balears o Cataluña, y otro grupo con un dinamismo menor que la media. En este segundo caso destaca muy particularmente Galicia, cuyo crecimiento esperado apenas representa un tercio de la media española. Propuestas P7. Implantar reformas encaminadas a aumentar la eficiencia del sistema sanitario público que redunden, en último término, en una racionalización del crecimiento del gasto sanitario. P8. Las reformas que se emprendan han de tener en cuenta los elementos transitorios presentes en los problemas de sostenibilidad del sistema sanitario público debidos a la actual crisis económica. P9. Las reformas deben ir encaminadas prioritariamente a mejorar la eficiencia del sistema, y no tanto a minorar a toda costa el crecimiento del gasto sanitario, sin que sea necesario (ni conveniente) que se modifiquen los elementos esenciales que hacen reconocible al sistema sanitario público español. P10. Explicitar el coste de oportunidad del presupuesto sanitario, a fin de decidir de modo transparente y cabal el volumen de recursos públicos que desea destinarse a financiar la sanidad española. Esta tarea requiere de la instauración de una auténtica cultura evaluadora a todos los niveles que permita informar dicha decisión. P11. Avanzar en la corresponsabilidad de los actores. Con la industria, mediante el fomento de los contratos de riesgo compartido cuando hay demasiada incertidumbre sobre la eficacia, seguridad e impacto presupuestario de las innovaciones, hasta que se demuestre la efectividad, seguridad y costeefectividad de los nuevos medicamentos o tecnologías. La de los profesionales sanitarios, mediante una adecuada gestión de la utilización, prescripción, derivaciones, transparencia en los procesos y resultados o la adopción de un modelo de atención a la cronicidad. La de los pacientes, redistribuyendo el copago farmacéutico actual hacia copagos evitables, diferenciales (cuanto más coste-efectivo menor copago), con un límite relacionado con la renta y excluyendo a los más pobres. 1.4. Cobertura poblacional Los sistemas sanitarios de gestión pública se organizan de acuerdo con dos grandes modelos: el modelo de Seguro Social Obligatorio (SSO), también llamado de Seguro Sanitario Social, y el modelo de Servicio o SNS. Dos son las diferencias básicas entre ambos: la naturaleza de la cobertura subjetiva o poblacional que proporcionan (requisito de acceso al derecho a la asistencia sanitaria pública) y su forma de financiación (contributiva o no) (OCDE 2012; Paris et al. 2010). El modelo de SSO proporciona cobertura al riesgo de enfermar de los trabajadores y sus familias, y la asistencia sanitaria provista se financia habitualmente mediante cotizaciones sociales. Así, Estados de la UE como Austria, Bélgica, Francia o Alemania poseen un sistema de SSO financiado fundamentalmente con contribuciones al sistema de Seguridad Social sin excluir la aportación directa de una parte del coste del servicio por parte del usuario (copagos). En otros Estados, como los Países Bajos, una fracción sustancial de la sanidad se financia mediante primas colectivas abonadas a fondos de seguros sanitarios privados fuertemente regulados. Por último, en países como la República Checa y Eslovaquia, los trabajadores están cubiertos obligatoriamente por seguros sanitarios privados, financiados vía cuotas soportadas por los propios trabajadores y sus empleadores. Por su parte, el modelo de SNS presta asistencia sanitaria a todos los ciudadanos por el mero hecho de serlo, con independencia de su relación con el mercado de trabajo, y se financia con ingresos generales (impuestos) aunque tampoco excluye la aportación directa por parte de los usuarios. En los países dotados de SNS, la cobertura alcanza de forma automática, por tanto, a la práctica totalidad de la población. Este sería el caso de países europeos como Dinamarca, Finlandia, Italia, Reino Unido y también España, entre otros. La asistencia sanitaria en España se concibió como una prestación contributiva del sistema de Seguridad Social (Ley de 14 de diciembre de 1942, Fundacional del Seguro Obligatorio de Enfermedad). La conceptualización del derecho a la asistencia sanitaria como privativo de los trabajadores cotizantes, los pensionistas y sus beneficiarios pervivió prácticamente inalterado hasta la promulgación, el 25 de abril de 1986, de la Ley 14/1986 General de Sanidad (LGS), norma con la que se inicia la transición desde el modelo descrito de SSO hacia uno de SNS caracterizado por tres rasgos fundamentales: la universalización de la asistencia sanitaria, la sustitución de las cotizaciones como fuente de financiación de las prestaciones sanitarias por impuestos generales y la descentralización de la prestación de los servicios sanitarios a través del traspaso de competencias a las CC. AA. Varios condicionantes coadyuvaron a que el derecho universal a la asistencia sanitaria no se generalizase de inmediato, sino paulatinamente, mediante acumulación de múltiples títulos jurídicos habilitantes reconocidos por normas sucesivas, en un intrincado y dilatado proceso en el cual la legislación en materia sanitaria se superpuso, antes que reemplazarla, a la preexistente en materia de seguridad social. Dichos condicionantes, presentes a la entrada en vigor de la LGS, fueron básicamente dos (Tornos, 2002): el hecho de que las prestaciones sanitarias eran entonces financiadas íntegramente con cotizaciones sociales y no mediante impuestos, y que las comunidades que accedieron a la autonomía por la vía del artículo 143 de la Constitución no habían asumido aún las competencias en la gestión de los servicios sanitarios. Asimismo, el legislador estableció en la propia LGS la prevención de que el reconocimiento del derecho “a todos los españoles y ciudadanos extranjeros que tengan establecida su residencia en el territorio nacional” a acceder a las prestaciones sanitarias “no generaliza el derecho a obtener gratuitamente dichas prestaciones”. Así pues, la declaración de universalidad del derecho a la asistencia sanitaria contenida en la LGS se configuró más bien como un principio rector de la actuación pública que tendría que ser desarrollado normativamente, antes que como un título jurídico general (Abellán et al. 2013). Tres ejemplos destacados de la evolución normativa encaminada a consolidar el carácter universal del SNS español lo constituyen la Ley Orgánica 4/2000, sobre derechos y libertades de los extranjeros en España y su integración social, la Ley 16/2003, de Cohesión y Calidad del SNS, que reconoció como titulares del derecho a la atención sanitaria “en las mismas condiciones que los españoles” a los extranjeros que se encontraran en España inscritos en el padrón municipal de habitantes, y la Ley 33/2011, General de Salud Pública, cuya disposición adicional sexta “extiende el derecho a la asistencia sanitaria pública a todos los españoles residentes en territorio nacional, a los que no pudiera serles reconocido en aplicación de otras normas del ordenamiento jurídico”. Esta marcada vocación universal del SNS fue compatible, no obstante, y pese a la posición doctrinal mayoritariamente opuesta (Beltrán, 2002), con el mantenimiento de la prestación sanitaria dentro de la acción protectora del Sistema de Seguridad Social, si bien configurada como una prestación no contributiva, toda vez que desde 1999 la asistencia sanitaria pasó a estar financiada en su totalidad mediante ingresos generales y no mediante cotizaciones sociales. La motivación del legislador para anclar el derecho a la asistencia sanitaria en el artículo 41 de la Constitución (derecho a la Seguridad Social) antes que en el artículo 43 (derecho a la Protección de la salud) pareció responder a un interés por centralizar las decisiones en materia de sanidad, hurtando a los parlamentos autonómicos competencias en el manejo presupuestario, aun a costa de la contradicción que puede representar mantener una prestación no contributiva y universal dentro del régimen económico de la Seguridad Social (Cabasés, 2002). El modelo de aseguramiento actual y sus implicaciones El Real Decreto ley (RDL) 16/2012, de 20 de abril, modifica el marco normativo previo regulador de los criterios de acceso a la cobertura sanitaria pública. Dichos criterios, así como la articulación del mecanismo de reconocimiento del derecho a la asistencia sanitaria, son objeto de desarrollo reglamentario en el Real Decreto (RD) 1192/2012, de 3 de agosto, modificado más recientemente por el RD 576/2013, de 26 de julio. Las disposiciones contenidas en estas normas representan un giro considerable del modelo previo, ya que deja de reconocerse la titularidad del derecho a la asistencia sanitaria en España, con cargo a fondos públicos, a “todos los españoles y los extranjeros en el territorio nacional en los términos previstos en el artículo 12 de la Ley Orgánica 4/2000”, para pasar a garantizarse con carácter general solo (nuevo art. 3.1) “a aquellas personas que ostenten la condición de asegurado”. Los asegurados son de dos tipos, con diferentes condiciones de acceso y reconocimiento del derecho a la asistencia sanitaria. En el primer grupo, tienen la condición de asegurados los trabajadores afiliados a la Seguridad Social, los pensionistas y perceptores de cualquier prestación periódica de la Seguridad Social y los desempleados que hubieran agotado la prestación o el subsidio de desempleo. Todas estas personas ven reconocida su condición de asegurados de oficio. El segundo tipo de asegurados verán reconocida su condición previa solicitud del interesado. En este grupo se incluye a las personas que tienen nacionalidad española y residen en el territorio español, a los nacionales de algún Estado miembro de la UE, del Espacio Económico Europeo (EEE) o de Suiza, y que están inscritos en el Registro Central de Extranjeros y, por último, a los nacionales de un país distinto de los mencionados, o que son apátridas, y son titulares de una autorización para residir en territorio español. En cualquiera de los supuestos enunciados, para ser reconocidos como asegurados los interesados deben acreditar dos condiciones: no tener ingresos superiores en cómputo anual a los 100.000 euros, ni cobertura obligatoria de la prestación sanitaria por otra vía. Una implicación directa del cambio acaecido en las condiciones de acceso al derecho a la asistencia sanitaria es la exclusión de la cobertura sanitaria pública de los extranjeros en situación irregular, con la excepción de los extranjeros menores de dieciocho años, que recibirán asistencia sanitaria “en las mismas condiciones que los españoles”, así como de aquellos extranjeros mayores de edad que precisen de la asistencia de urgencia hasta la situación de alta médica y la asistencia al embarazo, parto y postparto. Por tanto, con las salvedades expuestas, la única vía de acceso a la prestación de la asistencia sanitaria pública que queda a los inmigrantes en situación irregular que residan en España es la suscripción de un convenio especial, por el que tendrán que abonar una contraprestación económica. Dicha contraprestación, regulada por el RD 576/2013, asciende a 60 euros/mes para los menores de 65 años y a 157 euros/mes para los suscriptores de 65 o más años. La razón fundamental esgrimida en la exposición de motivos del RDL 16/2012 para justificar cambios de tal calado son los perjuicios económicos causados al SNS por la asunción indebida del coste de la asistencia sanitaria prestada a nacionales de los Estados miembros de la UE y de otros Estados parte en el Acuerdo sobre el EEE y de Suiza, así como a ciudadanos de otros países con los cuales España tiene suscritos convenios bilaterales de seguridad social donde se prevé el reconocimiento del derecho a recibir asistencia sanitaria. Dichos perjuicios han sido objeto de denuncia por el Tribunal de Cuentas (2012), el cual advirtió de la fragilidad del mecanismo de reconocimiento del derecho a la asistencia sanitaria vigente en España con anterioridad a la entrada en vigor del RDL 16/2012. Sin embargo, el hecho de que se tenga constancia de que un número importante de ciudadanos europeos con capacidad económica ha podido acceder indebidamente a la atención sanitaria en España no avala un cambio en las condiciones de elegibilidad de la atención como el aprobado. Más bien, lo que pone de relieve, tal como de hecho subraya el propio Tribunal de Cuentas, es la existencia de deficiencias subsanables en el mecanismo de reconocimiento del derecho a la asistencia sanitaria y en la gestión financiera de las prestaciones dispensadas a los nacionales de otros países. En este sentido, el Proyecto de RD por el que se establecen normas para garantizar la asistencia sanitaria transfronteriza, que transpone al ordenamiento jurídico español la Directiva 2011/24/UE Europeo y del Parlamento del Consejo, de 9 de marzo de 2011, abre la posibilidad de que los ciudadanos de otros Estados de la UE puedan ser atendidos en España en establecimientos sanitarios privados, establece que el gasto máximo asumible por la asistencia sanitaria transfronteriza tiene como límite la cuantía que habría asumido el Estado en cuestión si la asistencia se hubiera prestado en su territorio y obliga a los asegurados en España que vayan a ser tratados en otro Estado miembro a costear con los gastos derivados de la asistencia, los cuales les serán reembolsados con posterioridad. La exigencia del criterio de “residencia autorizada y efectiva en España” introducido por las nuevas disposiciones ha hecho que España pase de ser el Estado europeo menos restrictivo en materia de reconocimiento de derechos de los inmigrantes en situación irregular respecto de los servicios médicos, por demandar en la práctica únicamente un requisito de residencia (empadronamiento) como vía de acceso a la sanidad pública en condiciones de igualdad a los españoles, a situarse en el grupo de los países que más limitan el acceso, como sucede en Grecia, Alemania o Rumanía, con la diferencia con respecto a los dos últimos de que, por el momento, no existe la obligación de denunciar a las personas inmigrantes sin permiso de residencia a las autoridades policiales o de inmigración (HUMA, 2010). Por otra parte, no existen pruebas de que un presunto “efecto llamada” sanitario, argumento invocado desde instancias políticas para justificar la reforma abordada, esté propiciando reagrupamientos familiares de inmigrantes irregulares en España con la finalidad de acceder a la sanidad pública. Asimismo, la evidencia disponible para España, ya sea referida a atención primaria (Calderón-Larrañaga et al. 2011; Vallosera et al. 2009; Gimeno-Feliú y Lasheras 2009), especializada y hospitalaria (Arizaleta et al. 2009; López y Ramos 2009), como de forma integral en todo tipo servicios, incluido el consumo de medicamentos (Berra y Elorza-Ricart 2009; Gimeno-Feliú et al. 2009; Jiménez et al. 2009; Regidor et al. 2009), apunta a que, en promedio, los inmigrantes gozan de un mejor estado de salud que los españoles y que, en general, utilizan menos los servicios sanitarios. Además, también parece que el gasto sanitario por persona de los inmigrantes es menor que el gasto sanitario per cápita de los españoles (Blanco y Thuissard 2010) y que la aportación fiscal neta de los inmigrantes sería positiva (Arriola et al. 2008). Las consecuencias últimas derivadas de la denegación de la asistencia sanitaria pública gratuita a los inmigrantes en situación irregular son difíciles de aventurar. Parece evidente, no obstante, que, como han señalado diversas sociedades profesionales agrupadas en el Foro de Atención Primaria (2012), esta medida puede dar lugar al agravamiento de los problemas de salud de los afectados, a resultas del retraso en la atención médica recibida, así como de salud pública si no se atiende a quienes padecen enfermedades infectocontagiosas, junto con las consecuencias dañinas derivadas de la pérdida de continuidad asistencial. Todos estos problemas epidemiológicos y asistenciales acabarán teniendo lógicamente un impacto económico, que podría sobrepasar el pretendido ahorro que pudiera buscarse al restringir el acceso a la asistencia sanitaria, cifrado en unos 500 millones de euros por el MSSSI. En cualquier caso, la estimación ministerial del ahorro derivado de la reforma es incompleta, ya que no tiene en cuenta los costes causados por la “desuniversalización” del sistema (Abellán et al. 2013). Propuestas P12. Abrir un debate civil y parlamentario profundo y sosegado que haga aflorar tanto ventajas como riesgos de establecer el derecho a la asistencia sanitaria en la noción de “asegurado” y "beneficiario", tal y como estableció el RDL 16/2012, frente a su regulación como un derecho de ciudadanía, en sintonía con lo dispuesto en el artículo 1.2 de la Ley General de Sanidad y en el artículo 43 de la Constitución. P13. Excluir la prestación sanitaria del régimen económico de la Seguridad Social, de acuerdo con la posición doctrinal mayoritaria, e introducir simultáneamente mecanismos de coordinación efectiva entre los sistemas de salud de las diferentes CC. AA. con la finalidad de asegurar la igualdad en el acceso a la atención sanitaria. P14. Abolir el requisito de “residencia efectiva y autorizada en España” introducido por el RDL 16/2012 como condición previa para que las personas extranjeras puedan acceder a la atención sanitaria, y reemplazarlo por el de “residencia efectiva y prueba de insuficiencia de ingresos”, como está regulado en otros países europeos. P15. Mejorar los sistemas de reconocimiento y control del derecho a la atención sanitaria de los ciudadanos de aquellos Estados que se encuentran dentro del ámbito de aplicación de los reglamentos comunitarios de coordinación de sistemas de Seguridad Social o de los convenios bilaterales en materia de Seguridad Social que incluyan la prestación sanitaria. P16. Gestionar de un modo más eficiente el registro, la facturación y el cobro de las prestaciones sanitarias provistas a los ciudadanos de los países mencionados en el punto anterior. Toda la facturación debe ser digital y debería existir un registro único de la Unión Europea. P17. Regular los flujos migratorios mediante la política inmigratoria y no mediante la política sanitaria. 1.5. Cobertura de prestaciones El derecho constitucional a la protección de la salud tiene restricciones y no comprende el acceso a todo tipo de prestaciones y tecnologías sanitarias sino únicamente a aquellas recogidas en el catálogo de prestaciones y cartera de servicios vigente en cada momento. La universalidad del SNS persiste aunque no se financien todo tipo de prestaciones, ya que existen razones objetivas que justifican la cobertura selectiva. Lo anterior remite a la necesidad de establecer criterios de eficiencia y equidad útiles para ofrecer información sobre la actualización de la cartera de servicios del SNS. A este respecto, resulta significativo el contraste entre países como Reino Unido, Suecia, Australia o Canadá frente al caso español. Los países citados llevan décadas utilizando la eficacia/efectividad relativa o valor terapéutico añadido, así como la relación costeefectividad, como criterios clave para ordenar su cartera de prestaciones, en el marco de estrategias formales de reinversión (Campillo-Artero y Bernal-Delgado 2013). En dichos países resulta preceptiva la evaluación económica de nuevas prestaciones (principalmente medicamentos, pero no únicamente) como garantía de acceso a la cobertura pública. Por esta razón reciben el nombre de sistemas de “cuarta garantía” (Del Llano et al. 2008), ya que añaden a las consabidas garantías de calidad, eficacia y seguridad, la adicional de la eficiencia (relación coste-efectividad comparativa frente a la alternativa más cercana). La situación en España es, sin embargo, muy distinta. Pese al significativo aumento registrado en el número de estudios de evaluación económica publicados durante la última década (Catalá-López y García-Altés 2010), y la proliferación de instituciones e iniciativas promovidas por las administraciones públicas (Plataforma AUnETS; Comité mixto de evaluación de nuevos medicamentos) y colectivos profesionales (GENESIS) para impulsar la evaluación de tecnologías sanitarias en nuestro país, lo cierto es que, como ya señalara hace varios años AES (2008), la práctica de la evaluación económica no se ha integrado en el ámbito de la toma de decisiones en el seno del SNS. Evolución del marco regulador de la cartera de servicios El RD 63/1995 sobre ordenación de prestaciones sanitarias del SNS inauguró un primer catálogo de prestaciones garantizadas, estableciendo en su disposición adicional segunda la exigencia de que toda nueva prestación fuese evaluada de forma previa a su introducción en el catálogo. Los criterios que debería tener en cuenta el Consejo Interterritorial del SNS son la eficacia, eficiencia, seguridad y utilidad terapéutica, las ventajas y alternativas asistenciales, el cuidado de grupos menos protegidos o de riesgo y las necesidades sociales. Esta norma contempló cinco tipos de prestaciones financiadas con cargo a la Seguridad Social o fondos estatales adscritos a la sanidad: atención primaria, atención especializada, prestación farmacéutica, prestaciones complementarias y servicios de información y documentación sanitaria. Ya entonces, circunstancia que se ha mantenido hasta el presente, la prestación farmacéutica se regularía por sus disposiciones propias. La Ley 16/2003 amplió el catálogo de prestaciones con el propósito de homogeneizar las prestaciones sanitarias de las diferentes CC. AA. En concreto, incorporó las de salud pública y las prestaciones sociosanitarias. Todas las prestaciones incluidas en el catálogo son responsabilidad financiera de las CC. AA. y se hacen efectivas a través de la cartera de servicios del SNS, esto es, el conjunto de técnicas, tecnologías o procedimientos, mediante los cuales se hacen efectivas las prestaciones sanitarias. Las CC. AA. quedaron habilitadas para, en el ámbito de sus competencias, aprobar sus respectivas carteras de servicios, que incluirán cuando menos la cartera de servicios del SNS. El RD 1030/2006 estableció la cartera común de servicios (CCS) del SNS y el procedimiento para su actualización. El contenido de la cartera de cada tipo de prestación se detalla en los anexos del RD, donde se aclara que la prestación farmacéutica se regirá por lo dispuesto en la Ley 29/2006, de garantías y uso racional de los medicamentos y productos sanitarios y demás disposiciones aplicables. La prestación de atención sociosanitaria, pese a formar parte del catálogo de prestaciones regulado por la Ley 16/2003, no se desarrolla en este RD. Con su entrada en vigor quedó derogado el RD 63/1995, que establecía el catálogo inicial de prestaciones sanitarias. Para actualizar la CCS, será necesaria la evaluación previa de las técnicas, tecnologías y procedimientos por el Ministerio de Sanidad y Consumo, a través de la Agencia de Evaluación de Tecnologías Sanitarias (AETS) del Instituto de Salud Carlos III, en colaboración con otros órganos evaluadores propuestos por las CC. AA., con el objetivo de conocer “la seguridad, la eficacia, la eficiencia, la efectividad, la utilidad sanitaria y el coste de las técnicas, tecnologías o procedimientos”. La situación actual: tres carteras en una El RDL 16/2012 segmenta la CCS del SNS en tres: básica, suplementaria y de servicios accesorios. La cartera de servicios suplementaria de las CC. AA. incluirá, cuando menos, la cartera común de servicios del SNS en las tres modalidades enunciadas. La clasificación en tres carteras está concebida con el fin de establecer el grado de financiación pública de las diferentes prestaciones, antes que propiamente el grado de necesidad o eficacia de la atención. Así, la cartera común básica, comprende todas las actividades asistenciales de prevención, diagnóstico, tratamiento y rehabilitación que se realicen en centros sanitarios o sociosanitarios, así como el transporte sanitario urgente, cubiertas de forma completa por la financiación pública. La cartera común suplementaria, por su parte, incluye todas aquellas prestaciones cuya provisión se realiza mediante dispensación ambulatoria y están sujetas a aportación del usuario. En concreto, esta cartera incluye la prestación farmacéutica, la prestación ortoprotésica, la prestación con productos dietéticos y el transporte sanitario no urgente. Finalmente, la cartera común de servicios accesorios incluye todas aquellas actividades, servicios o técnicas, sin carácter de prestación, que no se consideran esenciales, estando sujetas a aportación o reembolso por parte del usuario. El contenido de la CCS del SNS se determinará por acuerdo del Consejo Interterritorial del SNS, a propuesta de la Comisión de prestaciones, aseguramiento y financiación. Los criterios para elaborar dicho contenido son análogos a los que figuran en el artículo 20 de la Ley 16/2003, es decir, eficacia, eficiencia, efectividad, seguridad y utilidad terapéuticas, junto con las ventajas y alternativas asistenciales, el cuidado de los grupos menos protegidos o de riesgo y las necesidades sociales, así como su impacto económico y organizativo. La novedad que introduce el RDL es que en la evaluación de dichos criterios “participará la Red Española de Agencias de Evaluación de Tecnologías Sanitarias y Prestaciones del Sistema Nacional de Salud”, y “con carácter preceptivo y previo a su utilización en el Sistema Nacional de Salud”, las nuevas técnicas, tecnologías o procedimientos que se han de incorporar a la cartera común de servicios del SNS. La disposición transitoria segunda establece que en tanto no se reglamente la cartera común de servicios del SNS, permanecerá en vigor el RD 1030/2006. Unos meses antes a la entrada en vigor del RDL 16/2012, el pleno del Consejo Interterritorial del SNS acordó el desarrollo de la cartera básica de servicios y se constituyeron dos grupos de trabajo con dicha finalidad. Desde esa fecha hasta el presente, se han adoptado varios acuerdos en el seno del Consejo en relación con los requisitos que deben cumplir ciertos servicios (por ej., oncología radioterápica), así como sobre la actualización de varios de ellos como, por ejemplo, la reciente incorporación en la cartera del cribado poblacional del cáncer colorrectal por medio de la prueba de sangre oculta en heces. Por su parte, en el pleno del Consejo celebrado el 20 de diciembre de 2012 se adoptaron varios acuerdos relativos a la regulación de las prestaciones incluidas en la cartera común suplementaria. Dichos acuerdos se han traducido, por el momento, en la aprobación del RD 1506/2012, por el que se regula la cartera común suplementaria de prestación ortoprotésica del SNS, y la elaboración de sendos proyectos de órdenes ministeriales referidos a la aportación del usuario en la cartera común suplementaria de prestación con productos dietéticos y a la definición de la cartera común suplementaria de transporte sanitario no urgente del SNS. Financiación pública y regulación de precios en la prestación farmacéutica Financiación pública La ley 29/2006, de 26 de julio, dedica su título VII a regular la financiación pública de los medicamentos y productos sanitarios. El artículo 89 de la citada ley establece el procedimiento para, una vez autorizado y registrado un medicamento, decidir su inclusión en la prestación farmacéutica del SNS. En concreto, la inclusión de medicamentos en la financiación del SNS se posibilita mediante la “financiación selectiva y no indiscriminada” teniendo en cuenta, entre otros, los criterios de “utilidad terapéutica y social del medicamento” y la “racionalización del gasto público destinado a prestación farmacéutica”. Según este mismo artículo, la decisión sobre la financiación pública de nuevos medicamentos corresponde en exclusiva al Ministerio de Sanidad y Consumo. El RDL 9/2011, modificó los artículos 89 y 90 de la ley 29/2006, adjudicando, en principio, un papel potencial importante a la evaluación económica como criterio ordenador de la prestación farmacéutica. Algunas de estas modificaciones serían efímeras, ya que, como se analiza en el siguiente apartado, el RDL 16/2012 volvería a cambiar esos mismos artículos. Perduran en la actualidad, no obstante, los nuevos criterios introducidos por el RDL 9/2011 para la inclusión de medicamentos y productos sanitarios en la prestación farmacéutica, de modo que en lugar de “utilidad terapéutica y social del medicamento” ahora se establece el “valor terapéutico y social del medicamento y beneficio clínico incremental del mismo teniendo en cuenta su relación coste-efectividad”. Asimismo, además de la “racionalización del gasto público destinado a prestación farmacéutica”, pasa a considerarse el “impacto presupuestario en el Sistema Nacional de Salud”. Así, el RDL 16/2012 añade un nuevo artículo 89 bis a la ley 29/2006 que indica expresamente que para la decisión de financiación de nuevos medicamentos se tendrán en cuenta los análisis de coste-efectividad y de impacto presupuestario, así como el componente de innovación para avances terapéuticos indiscutibles, siempre que para un mismo resultado en salud contribuya positivamente al PIB. Se introduce un nuevo artículo 85 que regula por vez primera la exclusión de la prestación farmacéutica de medicamentos y productos sanitarios. Así, corresponderá al órgano responsable de la prestación farmacéutica del MSSSI (Dirección General de Cartera Básica de Servicios del SNS y Farmacia, en virtud del RD 200/2012, de 23 de enero), mediante resolución motivada, la lista de medicamentos que quedan excluidos de la prestación farmacéutica en el SNS. Uno de los posibles motivos de exclusión previstos es que los medicamentos estén “indicados en el tratamiento de síntomas menores”. Esta es la razón fundamental aducida para motivar la exclusión de la financiación pública de 417 presentaciones farmacéuticas desde el 1 de septiembre de 2012. Regulación de precios a) Fijación de precios El artículo 90 de la ley 29/2006 regula la fijación del precio industrial de los medicamentos y productos sanitarios que vayan a incluirse en la prestación farmacéutica del SNS. Así, corresponde a la Comisión Interministerial de Precios de los Medicamentos (CIPM), adscrita al Ministerio, fijar de forma motivada el precio industrial máximo de los medicamentos y productos sanitarios que vayan a ser incluidos en la prestación farmacéutica. En el apartado segundo de este artículo se especifica que, además de los criterios establecidos en el artículo 89 para decidir sobre la inclusión en la prestación farmacéutica, también se tendrá en cuenta “el precio medio del medicamento en los Estados miembros de la UE”. Esta mención a los precios internacionales de referencia sería modificada con posterioridad por el RDL 4/2010, de 26 de marzo de 2010, de modo que ya no se tendría en cuenta el “precio medio”, sino que se considerarían “los precios de los medicamentos de los Estados miembros de la UE”. Finalmente, la redacción original del tercer apartado del artículo 90 establecía que la CIPM tendría en cuenta los informes sobre utilidad terapéutica de los medicamentos que elabore la Agencia Española de Medicamentos y Productos Sanitarios (AEMPS). Para la elaboración de dichos informes contaría con una red de colaboradores externos constituida por expertos propuestos por las CC. AA., en la forma que se determine reglamentariamente. Dicho apartado sería modificado primero por el RDL 9/2011 y, posteriormente, por el RDL 16/2012, donde se señala la CIPM “tendrá en consideración los análisis costeefectividad y de impacto presupuestario”. En el artículo 90, por su parte, se indica que corresponde a la CIPM fijar, de modo motivado y conforme a criterios objetivos, los precios de financiación del SNS de medicamentos y productos sanitarios. Desaparece de este artículo cualquier alusión a utilizar como criterio los precios vigentes en otros países de la UE. Con carácter general, el precio de financiación por el SNS será inferior al precio industrial del medicamento aplicado cuando sea dispensado fuera del SNS. Para la toma de decisiones, se añade, la Comisión tendrá en consideración los informes que elabore el Comité Asesor para la Financiación de la Prestación Farmacéutica del Sistema Nacional de Salud, órgano colegiado, de carácter científico-técnico, adscrito a la unidad ministerial con competencia en materia de prestación farmacéutica, que se encargará de “proporcionar asesoramiento, evaluación y consulta sobre la pertinencia, mejora y seguimiento de la evaluación económica necesaria para sustentar las decisiones de la Comisión Interministerial de Precios de los Medicamentos”. El mencionado Comité estará compuesto por un máximo de 7 miembros, designados por el titular del Ministerio de Sanidad, Servicios Sociales e Igualdad de entre profesionales de reconocido prestigio y trayectoria acreditada en evaluación farmacoeconómica. b) Sistema de precios de referencia En general, el precio de referencia es el límite máximo financiable de aquellos medicamentos considerados equivalentes atendiendo a un determinado criterio (LópezCasasnovas y Puig-Junoy 2000). Hay al menos tres posibles criterios de equivalencia (Puig-Junoy, 2012): equivalencia química (mismo principio activo), farmacológica (mismo mecanismo de acción) o terapéutica (mismos efectos sobre la salud). El sistema de precios de referencia está ampliamente extendido en Europa (Espín y Rovira 2007), y se aplica mayoritariamente a medicamentos cuya patente ha expirado, por lo que las agrupaciones de presentaciones farmacéuticas sometidas al precio de referencia suelen contener al menos un medicamento genérico. El sistema de precios de referencia fue introducido en España por la ley de acompañamiento presupuestaria de 1997 (Ley 13/1996, de 30 diciembre) y se ha modificado en ocho ocasiones desde entonces por normas de rango de ley (Paz-Ares y Cocina 2012). La Ley 29/2006 dedica por vez primera un precepto específico, el artículo 93, a la regulación del sistema de precios de referencia. El sistema se aplica a “conjuntos”, formado cada uno de ellos por “la totalidad de las presentaciones de medicamentos financiadas que tengan el mismo principio activo e idéntica vía de administración entre las que existirá, al menos, una presentación de medicamento genérico”. El precio de referencia se calcula como “la media aritmética de los tres costes/tratamiento/día menores de las presentaciones de especialidades farmacéuticas en él agrupadas por cada vía de administración, calculados según la dosis diaria definida”. No hay referencia a la necesidad de garantizar el abastecimiento de los medicamentos que sirven de base para dicho cálculo, como sí se preveía en la Ley 16/2003, que modificó el sistema primigenio. Se fijan umbrales mínimos para los precios de referencia, en ningún caso inferiores a 2 euros. Las formas farmacéuticas innovadoras que se consideren de interés quedarán excluidas de los conjuntos durante 5 años. Aquellos medicamentos cuyo principio activo estuviese protegido por patente en vigor deberán rebajar su precio en un 20% si transcurridos 10 años desde su inclusión en la prestación farmacéutica existiese un genérico autorizado en otro país de la UE. Se establece, por último, que las especialidades farmacéuticas incluidas en los conjuntos que carezcan de genérico de sustitución tendrán necesariamente que rebajar su precio hasta el nivel del precio de referencia. Para aquellos casos en que la bajada del precio fuese superior al 30%, se permite que la rebaja se aplique de modo gradual: mínimo del 30% al año hasta alcanzar el precio de referencia. Los RDL 4/2010 y 9/2011 volvieron a reformar el sistema aproximándolo a un sistema de precios menores. La principal modificación del RDL 4/2010 consiste en que el precio de referencia ya no se calcula mediante la media aritmética de los tres medicamentos de menor precio (según dosis diaria definida), sino que directamente se toma como tal el coste/tratamiento/día menor calculado según la dosis diaria definida (DDD). Se reducen los umbrales mínimos de los precios de referencia hasta 1,56 euros. Las bajadas graduales de los precios afectados por el sistema pasan del 30% anual al 50% anual, mientras que la reducción de los precios de los medicamentos que, transcurridos diez años, no cuentan con genérico en España pero sí en otro país europeo, aumenta del 20% al 30%. El RDL 9/2011 por su parte cambia en primer lugar el concepto de conjunto. Así, expresamente se indica que para formar un conjunto no es necesario que el medicamento genérico esté efectivamente comercializado, basta con que esté financiado, es decir, incluido en la prestación farmacéutica del SNS (tras producirse cuatro sentencias de la Audiencia Nacional que habían establecido que, además de la financiación pública de un genérico, se requería la comercialización del medicamento “con posibilidad real de ser prescrito y dispensado”). Se abre la posibilidad asimismo a que los conjuntos se formen en torno a medicamentos “biosimilares”, esto es, medicamentos biológicos (por ej., hemoderivados) de naturaleza análoga. El sistema de precios de referencia se extiende a las presentaciones de medicamentos de ámbito hospitalario. Se elimina la gradualidad en la reducción de precios y se fijan los umbrales mínimos en 1 euro. Se introducen cambios tanto en la prescripción como en la sustitución por el farmacéutico. Con carácter general, la prescripción se efectuará por principio activo y “el farmacéutico dispensará la presentación del medicamento o del producto sanitario que tenga menor precio, de acuerdo con las agrupaciones homogéneas que determine la Dirección General de Farmacia y Productos Sanitarios”. Si la prescripción se hubiera realizado identificando el medicamento o el producto sanitario por su denominación comercial, “el farmacéutico dispensará dicho medicamento o productos si es el de menor precio de la correspondiente agrupación, y si no lo fuera dispensará el que tenga menor precio de la misma”. Las agrupaciones homogéneas se definen como grupos de presentaciones intercambiables entre sí (como lo eran antaño los primeros conjuntos homogéneos). Estas agrupaciones se publican en la web del Ministerio, y tras un plazo durante el cual los laboratorios pueden solicitar la bajada voluntaria de los precios, se publicará la información actualizada de los precios menores de las diferentes agrupaciones que serán incorporadas en el Nomenclátor de productos farmacéuticos del SNS. Un cambio significativo introducido por el RDL 16/2012 en relación con el sistema de precios de referencia tiene que ver con la definición de conjunto, pues la existencia de medicamento genérico o biosimilar ya no es necesaria si el medicamento o su principio activo hubieran sido comercializadas durante un mínimo de diez años en un Estado miembro de la UE. La Ley 10/2013 modificaría nuevamente el artículo 93, relajando este criterio, estableciendo que basta con que el medicamento o su principio activo hayan sido autorizados con una antelación mínima de diez años en un país de la UE. Otras modificaciones introducidas por el RDL 16/2012 son la desaparición de la excepción relativa a las formas farmacéuticas innovadoras, la posibilidad de que pueda establecerse un sistema de precios de referencia similar para los productos sanitarios y la recuperación de la garantía de abastecimiento a las oficinas de farmacia para los medicamentos de precio menor. Asimismo, desaparecen los umbrales mínimos para los precios de referencia. En cuanto a la prescripción y sustitución por el farmacéutico, se establece la preferencia por el medicamento genérico o medicamento biosimilar correspondiente a igualdad de precio, ya se haya realizado la prescripción por principio activo o por denominación comercial. Para la prescripción por marca comercial, si el precio del medicamento fuese superior al precio menor de su agrupación homogénea, el farmacéutico sustituirá el medicamento prescrito por el de precio más bajo de su agrupación homogénea. Finalmente, el RDL 16/2012 rescata del RDL 9/2011 la idea del sistema de precios seleccionados. Este sistema consiste en fijar mediante decisión administrativa el precio máximo financiable para los grupos de medicamentos y productos sanitarios sujetos al sistema de precios de referencia que sean seleccionados. El MSSSI comunicará a los proveedores el inicio del procedimiento de precio seleccionado para que estos manifiesten sus intenciones. Una vez acordado el precio máximo por la CIMP, los medicamentos que no reduzcan su precio hasta el seleccionado quedarán fuera de la financiación pública. El precio seleccionado tendrá una vigencia de dos años. c) Posicionamiento terapéutico En el pleno del Consejo Interterritorial del SNS celebrado el 20 de diciembre de 2012 se acordó desarrollar un propuesta de colaboración entre la Agencia Española de Medicamentos y Productos Sanitarios (AEMPS), la Dirección General de Cartera Básica del SNS y Farmacia (DGCBF) y las CC. AA. con el propósito fundamental de crear un marco de trabajo conjunto para la realización de los informes de posicionamiento terapéutico (IPT) de los medicamentos de uso humano, que han de servir como una de las bases para la financiación selectiva y, en su caso, fijación de su precio. A partir de la fecha anterior se avanzó en dos frentes. De un lado, se comenzaron a elaborar los primeros IPT, al tiempo que se creaba el Grupo de Coordinación de Posicionamiento Terapéutico (GCPT), órgano encargado de la coordinación de los informes, y se debatía en el seno de la Comisión Permanente de Farmacia (CPF) del Consejo Interterritorial el borrador de la propuesta. (En el momento de elaborar este capítulo hay cuatro IPT publicados en la web de la AEMPS: http://www.aemps.gob.es/medicamentosUsoHumano/informesPublicos/). El documento final que recoge dicha propuesta, con los objetivos, agentes participantes y procedimiento de trabajo, fue aprobado por la mencionada Comisión el 21 de mayo de 2013 (http://www.aemps.gob.es/medicamentosUsoHumano/informesPublicos/docs/pro puesta-colaboracion-informes-posicionamiento-terapeutico.pdf). Según la propuesta de colaboración aprobada, se elaborarán IPT de oficio sobre todos los medicamentos autorizados y todas las nuevas indicaciones autorizadas, ya sea por procedimiento centralizado o nacional, así como sobre aquellos medicamentos ya autorizados y comercializados que se estimen convenientes, a juicio de la CPF, por su alto impacto sanitario o económico. La elaboración de los IPT abarca dos fases. En una primera fase los IPT contendrán únicamente la evaluación de la efectividad y seguridad comparada, así como los criterios de uso y seguimiento. Se añade en la propuesta que “Opcionalmente, podrá incluir una evaluación económica a juicio del GCPT”. El informe final se elaborará en una segunda fase, una vez que se haya tomado la decisión de fijación de precio y financiación. Tras dicha decisión se incorporará al IPT inicial la información relativa a la evaluación económica comparativa y el impacto presupuestario. Tras el visto bueno y publicación del informe completo definitivo por la CPF se publicará en la web de la AEMPS. Situación actual, opciones de avance y perspectivas Con relación al desarrollo de la CCS por parte del Consejo Interterritorial del SNS, hay que comprobar que en modelos del SNS de amplia cobertura, la experiencia previa, tanto española como internacional, apunta a que la práctica habitual consiste en definir una lista amplia de prestaciones que básicamente consolida lo que se está haciendo en la actualidad. Este incentivo es posiblemente aún mayor cuando la elección se reduce a incluir una prestación en la cartera básica o bien en la accesoria, puesto que la suplementaria se ha reservado a la entrega de productos u objetos como medicamentos y prótesis. En cualquier caso, sea cual sea la lista final de prestaciones incluidas en la cartera básica, lo más importante es que al definir las prestaciones se detallen claramente las indicaciones y los grupos de personas que más pueden beneficiarse de ellas, puesto que lo que es eficaz en una indicación y grupo de pacientes puede no serlo en otros. El cambio sustantivo reside más en el uso clínico de las prestaciones para las indicaciones adecuadas que en la extensión de la lista, y ello no puede ser regulado exclusivamente mediante legislación: requiere una gestión clínica adecuada y la pericia y el compromiso de los profesionales sanitarios (véanse los Capítulos II y IV). En varios países se está avanzando en el desarrollo de estrategias complejas de reinversión (Campillo-Artero y Bernal-Delgado 2013), entendiendo por este último término el desplazamiento de la inversión en tecnologías sanitarias de bajo valor clínico y económico (baja efectividad clínica o desfavorable relación coste-efectividad) hacia aquellas otras de coste-efectividad comparadas, no simplemente “desfinanciar” los servicios que no aportan valor. Es en este contexto en el que hay que situar la relevancia de las indicaciones para subgrupos de pacientes, como hace el National Institute for Health and Care Excellence (NICE) británico, cuyas recomendaciones sobre nuevas tecnologías son mayoritariamente del tipo “sí, pero”, esto es, aceptación con restricciones, no aplicaciones con carácter universal (Dakin et al. 2006). La articulación de una estrategia de reinversión requiere instaurar un programa de evaluación de tecnologías sanitarias sistemático y predecible. En este sentido, el hecho de que todavía no se haya aprobado el proyecto de orden ministerial por la que se crea la Red Española de Agencias de Evaluación de Tecnologías Sanitarias y Prestaciones del SNS y se establecen sus normas de funcionamiento, suscita serias dudas acerca de la voluntad política por impulsar dicho programa (http://www.msps.es/normativa/docs/Oagenciasevaluacion.pdf). En cualquier caso, para lograr el objetivo de fundamentar las decisiones de “incorporación, condiciones de financiación o desinversión y uso apropiado de las tecnologías sanitarias” no se precisa desarrollar una nueva estructura burocrática, pero sí que se requiere aprender de la experiencia acumulada por el NICE y otras agencias de naturaleza similar, ya que las agencias españolas nunca antes han ordenado prestaciones. Pasando a la financiación pública y la regulación de precios en la prestación farmacéutica, el RDL 16/2012 consolida los criterios generales para la financiación pública de los medicamentos que ya introdujo el RDL 9/2011. Así pues, la consideración del beneficio clínico incremental y de la relación coste-efectividad como criterios de financiación no constituye una novedad. Sí lo es la inclusión del impacto presupuestario como un criterio fundamental (junto al de coste-efectividad), así como el componente de innovación para avances terapéuticos indiscutibles. La novedad se extiende a la CIPM, que tendría que considerar los análisis coste-efectividad y de impacto presupuestario. Sin duda es un paso positivo la inclusión explícita en una norma de rango de ley de los criterios enunciados, pero su aplicación, como es obvio, depende de la voluntad política. En este sentido, nuevamente el panorama no es halagüeño. Como hemos visto, el RDL 16/2012 opta en el caso de la prestación farmacéutica por la creación de un comité asesor, sin capacidad regulatoria, e integrado en el Ministerio, en lugar de un organismo independiente. El hecho de que las funciones del Comité Asesor para la Financiación de la Prestación Farmacéutica del Sistema Nacional de Salud parezcan diseñadas más como apoyo casi exclusivo a la decisión de fijación de precios de la CIPM antes que a la de inclusión de nuevos medicamentos en la cobertura pública, suscita la duda de quién y cómo tomará las decisiones de financiación pública. Varios países (Navarro, 2012) ligan las decisiones de financiación y fijación de precio de los medicamentos adoptando (con matices y algunas diferencias) lo que teóricamente puede calificarse como un sistema de precio basado en el valor (value-based pricing). De acuerdo con este enfoque, el precio basado en el valor sería el precio para el cual una tecnología sanitaria es coste-efectiva (Claxton 2007; Sussex et al. 2011). Por este camino discurre la reforma del sistema de regulación de precios farmacéuticos vigente en el Reino Unido, que adoptará un sistema de precio basado en el valor a partir de 2014 (Department of Health, 2011). Para que este sistema funcione es preciso evaluar económicamente el medicamento en cuestión, lo cual determinará su inclusión en la prestación farmacéutica (como, por ejemplo, hace el Pharmaceutical Benefits Advisory Committee australiano), para a continuación utilizar esa información como punto de partida para fijar el precio máximo financiable del medicamento (como prevé hacerse en el Reino Unido). Otra vía de avance frente a las políticas públicas tradicionales de financiación y fijación rígida de precios de los medicamentos y otras tecnologías sanitarias es la instrumentación de medidas basadas en incentivos y con capacidad de mejora en los resultados clínicos. Así, los denominados acuerdos de riesgo compartido (ARC) pueden ser una herramienta de gran utilidad cuando se diseñan de una manera correcta y en las condiciones adecuadas (Espín et al. 2010). El objetivo fundamental perseguido por los ARC es la reducción de la incertidumbre que rodea la adquisición de nuevas tecnologías sanitarias, buscando un acuerdo en materia de financiación y de condiciones de uso de las mismas, que al margen de este tipo de acuerdos no tendrían facilidades de acceso al mercado. El ARC vincula el precio y reembolso de una potencial innovación sanitaria a una serie de variables de objetivos y resultados. Dentro de los ARC, pueden ensayarse diversas fórmulas de reembolso condicionado (Carlson et al. 2010), esto es, de acuerdos de financiación temporales que serán objeto de revisión sobre la base de la consecución de unos determinados objetivos, ya sea en términos de efectividad, eficiencia o impacto presupuestario, fijados con antelación. Dos de estas fórmulas de reembolso condicionado particularmente interesantes son los acuerdos de cobertura condicionada y los acuerdos de garantía de resultados (Abellán et al. 2012). En el primer caso la financiación está condicionada a la obtención de evidencia favorable a la efectividad del medicamento en el marco de la última fase de investigación de una innovación, mientras que en el segundo, el fabricante realiza devoluciones o ajustes de precio si su producto no satisface los resultados en salud pactados. A finales de abril de 2013, la DGCBF hizo público el primer “medicamento de riesgo compartido” incluido en la prestación farmacéutica del SNS (Suplemento del Nomenclátor Oficial de Productos Farmacéuticos, mayo de 2013). Parece, por tanto, que se quiere avanzar por esta senda. Sin embargo, hay que tener presente que el éxito de los ARC requiere un diseño cuidadoso, de modo que los objetivos, medidas de resultados, estudio de seguimiento y características organizativas del entorno sanitario en el que se vayan a aplicar estén claramente delimitados (Espín et al. 2010). Todo esto, junto con los costes de gestión que conlleva la verificación del grado de cumplimiento de los objetivos pactados, debe tenerse muy presente al diseñar futuros ARC. Respecto al sistema de precios de referencia, lo cierto es que las sucesivas reformas abordadas desde 1997 en España han tenido el doble efecto de, por un lado, construir un entramado de precios diversos (precios de referencia, precios menores o más bajos, además ahora de los seleccionados) cada vez más complejo y menos comprensible, lo cual ha frustrado cualquier expectativa de disponer de un marco regulador razonablemente estable y predecible. Por otro lado, los cambios operados han avanzado en la línea de distanciar cada vez más el sistema español del vigente en otros países europeos como por ejemplo Alemania, en los cuales no se impide que el paciente adquiera un medicamento con un precio de venta al público superior al más bajo o el de referencia, abonando la diferencia entre ambos. Con un mercado amplio de presentaciones de medicamentos genéricos, conceder esta libertad de elección al usuario convierte dicha diferencia en un copago evitable (Puig-Junoy, 2012). Otro aspecto negativo del sistema de precios de referencia en España es que, tal como sugieren las ya referidas sentencias de la Audiencia Nacional, en realidad nunca se ha garantizado el abastecimiento a las oficinas de farmacia de los medicamentos de precio menor. Esto ha podido suponer que, de forma contraria a la libre competencia, se haya utilizado el precio de un medicamento autorizado pero no comercializado de forma efectiva para forzar la bajada de precios de otras presentaciones. El resultado de que, en la práctica, el sistema de precios de referencia se haya acabado convirtiendo en un sistema de precio menor, es que se anula la posibilidad de que los laboratorios compitan en precios, ya que la mayoría de ellos rebajan su precio hasta el nivel del menor, diluyéndose ahí el incentivo a continuar bajando el precio de venta al público. Ante esta situación, los proveedores de medicamentos genéricos han optado por competir ofreciendo descuentos sobre el precio industrial a las oficinas de farmacia, ventajas que no han trascendido ni al financiador público ni tampoco a los pacientes (Puig-Junoy, 2009). Por otra parte, conocida la situación, resulta sorprendente que las lecciones que nos ofrece la experiencia europea en políticas de fomento de la competencia en precios en el mercado de genéricos (medidas de mejora y profundización del diseño de los sistemas vigentes de fijación del reembolso máximo, medidas de seguimiento de los precios competitivos con la finalidad de reembolsar a las oficinas de farmacia solo los costes reales de adquisición, y medidas de fomento de la competencia de precios en las adquisiciones públicas basadas en instrumentos de mercado como las subastas competitivas) (Puig-Junoy, 2010) hayan pasado casi inadvertidas en España. El acuerdo tomado en el seno del Consejo Interterritorial del SNS en relación con la propuesta de colaboración de los IPT de los medicamentos no deja de ser sorprendente por dos motivos. En primer lugar, es una medida que no estaba contemplada entre las previsiones del RDL 16/2012 y que se ha llevado adelante, mientras que nada se sabe del Comité Asesor para la Financiación de la Prestación Farmacéutica del SNS, cuya creación sí se preveía en el RDL. Este tipo de “vaivenes” no hacen sino introducir incertidumbre acerca del marco regulador, ya que resta previsibilidad a su desarrollo. En segundo lugar, y más importante aún, el planteamiento contenido en la propuesta de colaboración es en sí mismo contradictorio. La finalidad declarada de los IPT es servir como una de las bases para la financiación selectiva y la fijación de precios de los medicamentos. Sin embargo, de forma previa a las decisiones de financiación y precio los IPT solo evaluarán (de oficio) la efectividad y seguridad comparada, pues la inclusión de una evaluación económica queda a discreción del GCPT. Será con posterioridad a las mencionadas decisiones cuando los IPT contendrán la evaluación económica y el análisis de impacto presupuestario. Esta forma de contemplar el papel de la evaluación económica y los análisis de impacto presupuestario en el proceso de toma de decisiones de financiación y precio es un total dislate. Métodos como el análisis coste-efectividad, si bien pueden (y deben) utilizarse para evaluar medicamentos ya financiados, cobran su auténtica razón de ser como herramientas de evaluación ex ante, precisamente para guiar la decisión de financiación (y en su caso fijación de precio) de nuevas prestaciones. No tiene sentido incorporar la evaluación económica ex post, cuando no se ha tenido en cuenta para adoptar la decisión de financiación. Propuestas P18. Revisar y adaptar de un modo objetivo y transparente los fundamentos de las decisiones sobre incorporación de nuevas tecnologías sanitarias de las principales agencias internacionales evaluadoras en esta materia, tales como el NICE británico. Esta es una estrategia coste-efectiva en un contexto de crisis como el actual, que debería guiar las recomendaciones de la Red Española de Agencias de Evaluación de Tecnologías Sanitarias y Prestaciones del SNS en su labor de ordenación de la cartera común básica de servicios del SNS. P19. Utilizar la evaluación económica y el análisis de impacto presupuestario como herramientas clave para la toma de decisiones de financiación pública y fijación de precios de los medicamentos y los productos sanitarios. P20. La financiación selectiva fundamentada en dichas herramientas debe incluir en la prestación farmacéutica solo aquellos productos cuyo valor terapéutico añadido supere el coste de oportunidad de incorporar o mantener la innovación. De modo congruente con esta forma de decidir la cobertura pública, los precios de financiación del SNS deben responder al criterio de “precio basado en el valor”; esto es, los precios de los medicamentos y dispositivos incluidos en la cobertura pública deben ser tales que garanticen un balance coste-efectividad favorable. P21. Aplicar guías y recomendaciones ya existentes (Abellán et al. 2009; López et al. 2009) para la presentación de estudios de evaluación económica y de impacto presupuestario de manera reglada. Ello debe complementarse con la consideración de otros elementos técnicos, como el valor terapéutico, y normativos, como la importancia de la equidad, la gravedad de la enfermedad o la ausencia de alternativas de tratamiento relevantes, al estilo de los ‘juicios de valor social’ empleados por el NICE (2012), para superar las dificultades inherentes a los criterios de eficacia, seguridad y calidad. P22. Impulsar investigaciones encaminadas a estimar de forma empírica cuál debería ser el umbral de eficiencia o precio máximo por unidad de efectividad (Año de Vida Ajustado por la Calidad) del SNS. Dicho umbral ‘básico’ debería ponderarse por aquellos factores que se juzguen relevantes para fijar el precio de las nuevas tecnologías sanitarias, de modo similar a como se plantea realizar en el Reino Unido. P23. Desarrollar una estrategia a largo plazo de reinversión, de forma que los criterios de actualización de las carteras básica y suplementaria del SNS contemplen no solo la incorporación de nuevas tecnologías sanitarias, sino también la desinversión en aquellas que se revelen como no coste-efectivas. P24. Comenzar el proceso de reinversión con las siguientes tecnologías: (a) las inseguras (con razones de riesgo-beneficio altas); (b) las que no se usen para tratar enfermedades graves; (c) las muy invasivas cuyo impacto en el paciente es alto (riesgo de efectos adversos); (d) aquellas cuya reinversión cause menos desconfianza y resentimiento entre pacientes y proveedores; (e) las que tienen alternativas efectivas claras, y (f) las de alto impacto presupuestario y las de baja repercusión en los recursos humanos dedicados a las que se dejan de financiar. Es importante acompañar estas medidas con el refuerzo de la utilización de intervenciones con buena relación coste-efectividad que estén siendo subutilizadas. P25. Instrumentar la reinversión: (i) limitando las indicaciones sobre la base de criterios de eficacia y seguridad, eficacia relativa o de coste-efectividad incremental; (ii) especificar qué proveedores pueden ofrecer qué prestaciones (en virtud de criterios tales como la regionalización de prestaciones, el volumen de la oferta, la capacitación, la experiencia y la pericia clínicas); (iii) limitar la frecuencia y la duración de determinados tratamientos a la luz de los criterios anteriores; (iv) implantar programas del tipo ‘uso tutelado’ y reembolso condicionado, de modo que la financiación de determinadas prestaciones sea temporal, subordinada a que se recaben pruebas científicas suficientes sobre su efectividad en un periodo razonable, y (v) desarrollar métodos adecuados para informar la reinversión. Entre estos últimos se han propuesto los estudios de variabilidad de práctica médica, los estudios de coste-efectividad (utilizados para identificar y priorizar tecnologías candidatas para reinversión), y los análisis de impacto presupuestario y marginal. P26. Instaurar un marco regulatorio de precios de los medicamentos y productos sanitarios transparente, eficiente y no discriminatorio, que ofrezca las máximas garantías de independencia y seguridad jurídica para los proveedores. En este sentido, debe garantizarse la comercialización efectiva de las presentaciones que sirvan de referencia y no su mera autorización. P27. Fomentar las políticas de competencia en precios en el mercado de genéricos, explorando medidas de mejora y profundización del diseño de los sistemas vigentes de fijación del reembolso máximo, medidas de seguimiento de los precios competitivos con la finalidad de reembolsar a las oficinas de farmacia solo los costes reales de adquisición y medidas de fomento de la competencia de precios en las adquisiciones públicas basadas en instrumentos de mercado como las subastas competitivas. P28. Reformar el sistema de precios de referencia de modo que: (a) los nuevos medicamentos con patente sean incluidos por defecto en el sistema de precios de referencia a menos que demuestren que aportan valor suficiente como para merecer un precio diferente al del conjunto que les correspondería; (b) los precios de referencia no se calculen de forma lineal como el precio menor de las presentaciones agrupadas en cada conjunto, sino que se ponderen en función del número de medicamentos genéricos presentes; y (c) los usuarios puedan retirar un medicamento de precio superior al de referencia, pagando la diferencia (copago evitable). 1.6. Aportaciones del usuario Todos los países que integran la UE, a excepción de Malta, poseen algún tipo de copago, como mínimo sobre los medicamentos, aunque hay países que también lo aplican a la atención primaria, especializada, hospitalaria e incluso a los servicios de urgencia (Abellán et al. 2013; González y Porteiro 2010; González et al. 2010). Las formas en que puede concretarse el copago también son diversas (Puig-Junoy, 2012), abarcando desde pagos a tanto alzado o sumas fijas por acto médico, hasta deducibles o franquicias, pasando por el copago proporcional, también denominado “coseguro”. Si bien el copago puede servir de fuente adicional de financiación de la sanidad, la teoría económica postula que su verdadera finalidad no es contributiva, sino disuasoria; de ahí referir con frecuencia el copago como ‘ticket moderador’. El copago persigue corregir la ineficiencia derivada de la tenencia del seguro, conocida como riesgo o abuso moral (Pauly 1968; Zeckhauser 1970). En la medida en que el paciente afronta un precio cero en el momento de acceder a los servicios, y el médico no soporta los costes de los tratamientos que prescribe, existen incentivos a que se produzca un consumo excesivo de asistencia sanitaria, y todo el riesgo financiero de que esto ocurra se traslada al asegurador. Con el copago se pretende evitar dicho consumo “excesivo”, entendido no tanto como consumo superfluo o innecesario, esto es, consumo en tratamientos cuyo beneficio marginal (en términos de efectividad incremental) es nulo, sino más bien entendido como consumo en tratamientos cuyo coste marginal excede al beneficio marginal (González et al. 20-10). La mayor parte de la evidencia disponible sobre los efectos del copago proviene de EEUU. En concreto, y pese a los años que han pasado desde que tuvo lugar, el estudio más completo nunca realizado es el conocido experimento de la RAND Corporation (Manning et al. 1987; Newhoouse 1993). La principal conclusión extraída de este experimento es que, en media, el copago puede reducir significativamente el uso de los servicios sanitarios sin causar perjuicios aparentes en la salud de la población objeto de estudio. De acuerdo con dos revisiones (Jemiai et al. 2004; González et al. 2010), la mayoría de los estudios europeos concluyen que la instauración del copago o el aumento en su nivel induce una disminución en la demanda de los servicios afectados, aunque dicha disminución no es uniforme, varía por servicio y grupo poblacional. Asimismo, el copago parece tener un efecto disuasorio mayor entre los colectivos más vulnerables (Chandra et al. 2010), lo cual parece guardar a su vez una estrecha relación con el nivel de renta. La evidencia disponible para España no es muy abundante (Rodríguez y Puig 2012), pero parece apuntar al efecto moderador del consumo que tiene el copago. Así, el cambio de la condición de no pensionista a pensionista ocasiona un aumento significativo en el número de recetas que de otra forma no se habría producido. En concreto, la reducción del copago desde el 40% hasta la gratuidad incrementa el gasto farmacéutico total individual en un 25% (Puig-Junoy et al. 2011). Otra indicación indirecta del efecto del copago proviene de la comparación entre la cobertura ofrecida por el mutualismo administrativo y el SNS. Mientras que el 70% de las recetas del SNS se concentra en un 20% de la población (pensionistas y sus beneficiarios), este mismo colectivo, dentro de la Mutualidad de Funcionarios de la Administración del Estado, con un copago del 30% para todos los afiliados, consume un 40% menos (García, 2005). Es útil recordar que en el ámbito sanitario (cuestión aparte son los servicios sociales), desde 1966, año de su implantación en España, el copago se ha circunscrito al ámbito de los medicamentos dispensados mediante receta oficial en oficinas de farmacia (las únicas excepciones serían los copagos de suma fija previstos en el RD 1030/2006 para los casos de las ortesis y ortoprótesis). Desde 1980 hasta la entrada en vigor de la reforma introducida por el RD Ley 16/2012, en septiembre de 2012, el copago se fijó en el 40% del precio de venta al público del medicamento. Los pensionistas y enfermos crónicos, no estaban sujetos a estos porcentajes generales. Los jubilados gozaban de una exención total y soportaban tan solo el 10% del precio los pacientes crónicos (con un límite máximo de 2,64 euros). El RD 16/2012 plantea un nuevo esquema de aportaciones de los beneficiarios en la “prestación farmacéutica ambulatoria”. Por tal prestación se entiende “la que se dispensa al paciente mediante receta médica u orden de dispensación hospitalaria a través de oficinas o servicios de farmacia”. Dicha prestación estará sujeta a un copago que se abonará en el momento de la dispensación del medicamento o producto sanitario. Habría que añadir las experiencias del ‘euro por receta’ acaecidas en Cataluña y en la comunidad de Madrid y suspendidas ambas cautelarmente por el Tribunal Constitucional desde enero de 2013 (Puig-Junoy et al. 2013). El nuevo esquema de copago distingue, como antes, entre pensionistas y no pensionistas, y establece límites máximos de desembolso mensual para los primeros. En ambos casos se asocian los porcentajes de copago con el nivel de renta (IRPF) y se fijan tres intervalos: menos de 18.000 euros anuales, entre esa cantidad y menos de 100.000 euros al año, y de esa suma en adelante. Las aportaciones previstas en el caso de las personas activas (40, 50 y 60% del PVP) no están limitadas. En el caso de los pensionistas y sus beneficiarios, se paga el 10% en los dos primeros tramos, ascendiendo al 60% para rentas iguales o superiores a 100.000 euros anuales. Cada tramo tiene fijado un límite máximo mensual de 8, 18 y 60 euros, respectivamente. Asimismo, se exime de copago a los perceptores de rentas de inserción y pensiones no contributivas, discapacitados, desempleados que hayan perdido el derecho a percibir el subsidio de paro, así como los tratamientos derivados de accidentes del trabajo y enfermedades profesionales. En cuanto a los medicamentos de aportación reducida (para procesos crónicos), se mantiene el copago existente del 10%, con una aportación máxima para el 2012, expresada en euros, de 4,13 euros. Finalmente, el resto de prestaciones que, junto con la prestación farmacéutica, integran la cartera común suplementaria del SNS (ortoprótesis, productos dietéticos y transporte sanitario no urgente), también estarán sujetas a aportación del usuario, y el porcentaje de dicha aportación se regirá “por las mismas normas que regulan la prestación farmacéutica, tomando como base de cálculo para ello el precio final del producto y sin que se aplique el mismo límite de cuantía a esta aportación” (la única norma aprobada por el momento en relación con la regulación de las aportaciones de los usuarios del resto de prestaciones que integran la cartera común suplementaria es el RD 1506/2012). Un aspecto positivo de la reforma abordada es que el nuevo copago huye de la gratuidad según edad y exime de aportación a las personas menos favorecidas. Hace pagar un porcentaje moderado del precio (10%) a todos los pensionistas que cobren rentas de hasta 100.000 euros, en lugar de la gratuidad, pero les protege con un límite máximo mensual, más elevado cuanto mayor sea la renta. El resto de la reforma es, sin embargo, claramente mejorable. En primer lugar, el sistema actual continúa perpetuando la división entre activos y pensionistas cuando, a tenor de la evidencia empírica disponible, la distinción relevante es, a igual necesidad, entre sujetos de renta alta y sujetos de renta baja (Abellán et al. 2013). En segundo lugar, la aportación del usuario se hace depender del nivel de ingresos (según lo declarado en la liquidación del IRPF), en un intento por introducir progresividad en el sistema. Sin embargo, y este es uno de los aspectos más criticables de la reforma, los límites al desembolso solo se aplican a los pensionistas, no a los activos, de modo que esa presunta progresividad (de por sí limitada al contemplar únicamente tres tramos muy amplios de renta) queda en entredicho. Como ha sido argumentado por Puig-Junoy (2012, 2013), el copago instaurado no tiene en cuenta el gasto acumulado que efectúan periódicamente los activos, mientras que tienen que realizar una aportación por receta considerable respecto a otros países europeos: de poco sirve pagar “solo” un 40% cuando se necesitan muchas medicinas de forma que se acaba pagando una factura familiar significativa al cabo del mes. En este sentido, es útil recordar que los trabajos realizados previamente al cambio en el modelo de copago identificaban que únicamente un 5% de los usuarios acumulaban casi el 50% de los copagos. Por otra parte, tal y como marca la norma, el importe de las aportaciones que exceda los límites máximos al desembolso mensual para los pensionistas “será objeto de reintegro por la comunidad autónoma correspondiente, con una periodicidad máxima semestral". Pues bien, la gestión de estas devoluciones se ha instrumentado de un modo lamentable. El diferimiento del reembolso está propiciando que en muchas CC. AA. (básicamente todas aquellas que no disponen de la receta electrónica) se esté acumulando el gasto que excede mes a mes del límite establecido, lo cual da lugar presumiblemente a importes acumulados nada desdeñables en los enfermos crónicos y con varias enfermedades y origina una potencial inequidad y riesgo de pérdida de adherencia a los tratamientos. Finalmente, la reforma no contempla la relación entre los copagos y la relación costeefectividad de los medicamentos. Dicho de otra forma, no se avanza en la línea de lo que en la bibliografía se conoce como enfoque del “seguro basado en el valor” (Frendrik et al. 2001; Chernew et al. 2007), empleado por diferentes aseguradoras sanitarias en EEUU desde hace años, según el cual el copago debería ser tanto más reducido cuanto más coste-efectivo sea el tratamiento (mayor valor adicional aporta), y tanto más elevado cuanto menos coste-efectivo sea (copagos diferenciales). Este enfoque se basa en la idea de que los pacientes pueden infraconsumir tratamientos de alto valor terapéutico a consecuencia de su incapacidad para valorar adecuadamente los beneficios de aquellos respecto al copago que deben afrontar (Niteesh et al. 2010). La consecuencia económica de este efecto del copago sobre la conducta de los pacientes es que, como se ha comprobado en diferentes estudios (Triveldi et al. 2010; Chernew et al. 2010), se acaban produciendo efectos de sustitución entre las prestaciones afectadas por el copago y las que no lo están, que terminan por diluir los ahorros iniciales cosechados por el copago. Una fórmula de copagos diferenciales basados en el valor son los denominados ‘copagos evitables’ (Puig-Junoy 2012; López Casasnovas 2007; Puig-Junoy 2007). La idea tras estos copagos es intentar garantizar la cobertura gratuita (o con un copago bajo) a los medicamentos más coste-efectivos para cada indicación, estableciendo copagos más elevados (que serían, por tanto, evitables) sobre medicamentos alternativos (sustitutivos terapéuticos) menos eficientes. Por ejemplo, en Alemania, a un medicamento incluido en el sistema de precios de referencia se le garantiza la financiación pública hasta el límite de dicho precio, el cual no tiene por qué coincidir con el precio de venta al público. Si el paciente desea adquirir el medicamento, tendrá que abonar la diferencia entre el precio de venta y el precio de referencia. Si el paciente desea evitar este copago puede adquirir un sustitutivo terapéutico que tenga el precio de referencia (Ognyanova et al. 2011; Gerber et al. 2011). Propuestas P29. Avanzar paulatinamente desde el actual copago farmacéutico, lineal y obligatorio, hacia otro evitable y basado en criterios de coste-efectividad o al menos efectividad. Esto debería de hacerse extensible al resto de prestaciones de la cartera común suplementaria. Un modo de instrumentalizar estos copagos evitables basados en efectividad o coste-efectividad es mediante un sistema híbrido como, por ejemplo, el alemán (Drummond et al. 2011). P30. No diferenciar entre trabajadores activos y pensionistas. Los criterios diferenciales del copago deben ser la renta y la condición de salud (enfermedades crónicas). P31. Los límites máximos a los desembolsos mensuales de los usuarios, ahora solo aplicables a los pensionistas, deberían extenderse también a los activos. Preferentemente deberían considerarse topes trimestrales o anuales por todo tipo de copago y limitar la cantidad anual máxima acumulada por cualquier tipo de copago sanitario a un porcentaje de la renta (un 1% o un 2%), como se hace en otros países europeos. P32. Los citados límites máximos solo pueden operar eficientemente si una vez alcanzados el usuario deja de aportar. La forma idónea para ejecutar dichos límites es mediante la generalización a todos los sistemas regionales de salud de la receta electrónica. P33. En su defecto, debe acortarse lo más posible el plazo en que se efectúa el reintegro del exceso que ha desembolsado el usuario por encima del límite máximo que le corresponde. En este sentido, la periodicidad máxima semestral prevista en el Real Decreto ley 16/2012 es a todas luces desmesurada. Debería alcanzarse un acuerdo en el seno del Consejo Interterritorial del SNS para rebajar dicha periodicidad. P34. Evaluar urgentemente el impacto que ha tenido la reforma del copago por grupos de pacientes y de medicamentos, para conocer qué parte de la reducción del gasto en medicamentos con receta se ha debido al efecto precio (reducción del consumo excesivo atribuible a la gratuidad) y qué parte al efecto renta (reducción del consumo necesario por el encarecimiento del acceso), a fin de atajar potenciales problemas de falta de adherencia a los tratamientos y de empeoramiento del estado de salud. Referencias y normativa citada Abellán JM (dir.), Sánchez FI, Méndez I, et al. (2013). El sistema sanitario público en España y sus comunidades autónomas. Bilbao: Fundación BBVA. Abellán JM, Martínez JE, Méndez I, et al. (2012). Financiación y eficiencia del sistema sanitario público de la Región de Murcia. Murcia: Consejo Económico y Social de la Región de Murcia. Disponible en: http://www.cesmurcia.com/estudios/estudios_32/0_Estudio_32.pdf. Abellán JM, Sánchez FI, Martínez JE (2009). La medición de la calidad de los estudios de evaluación económica. Una propuesta de ‘checklist’ para la toma de decisiones. Revista Española de Salud Pública, 83(1): 71-84. Arizaleta L, Palomar J, Márquez M, et al. (2009). Impacto de la inmigración sobre la asistencia hospitalaria: frecuentación, casuística y repercusión económica. Gaceta Sanitaria, 23(3): 208-215. Arriola J, Gómez C, Andrés X (2008). El impacto económico de la inmigración extracomunitaria en la Comunidad Autónoma del País Vasco. Administración de la Comunidad Autónoma del País Vasco, Bilbao. Asociación de Economía de la Salud (2008). Posición de la Asociación de Economía de la Salud en relación a la necesidad de un mayor uso de la evaluación económica en las decisiones que afectan a la financiación pública de las prestaciones y tecnologías en el Sistema Nacional de Salud. Barcelona: AES. Disponible en: http://www.aes.es/Publicaciones/AESEE2.pdf. Beltrán JL (2002). Prestaciones sanitarias y autonomías territoriales: cuestiones en torno a la igualdad. Derecho y Salud, 10(1): 15-28. Berra S, Elorza-Ricart JM (2009). Salud y uso de servicios en los sistemas sanitarios en población autóctona e inmigrante de España. Madrid: Plan de Calidad para el Sistema Nacional de Salud. Ministerio de Ciencia e Innovación, Agència d’Avaluació de Tecnologia i Recerca Mèdiques de Catalunya. Informes de Evaluación de Tecnologías Sanitarias, AATRM No. 2007/2008. Blanco A, Thuissard I (2010). Gasto sanitario e inmigración: una mirada en clave de integración. Presupuesto y Gasto Público, No. 61: 93-132. Busse R, Schreyögg J, Gericke C (2007). Analyzing Changes in Health Financing Arrangements in High-Income Countries: A Comprehensive Framework Approach. HNP Discussion Paper. Washington, DC: The World Bank. Cabasés JM (2002). La financiación sanitaria en el Sistema Nacional de Salud descentralizado. Derecho y Salud, 10(1): 29-38. Calderón-Larrañaga A, Gimeno LA, Macipe R, et al. (2011). Primary care utilization patterns among immigrant population in the Spanish National Health System. BMC Public Health, 11: 432. Campillo-Artero C, Bernal-Delgado E (2013). Reinversión en sanidad: fundamentos, aclaraciones, experiencias y perspectivas. Gaceta Sanitaria, 27(2):175-179. Carlson JJ, Sullivan SD, Garrison LP, et al. (2010). Linking payment to health outcomes: A taxonomy and examination of performance-based reimbursement schemes between healthcare payers and manufacturers. Health Policy, 96(3): 179-190. Casado Marín D, Puig-Junoy J, Puig Peiró R (2009). El impacto de la demografía sobre el gasto sanitario futuro de las CC. AA. Madrid: Fundación Pfizer. Disponible en: http://www.fundacionpfizer.org/docs/pdf/publicaciones/documentos_trabajo/Imp acto_demografia_gasto_sanitario.pdf. Catalá-López F, García-Altés A (2010). Evaluación económica de intervenciones sanitarias en España durante el período 1983-2008. Revista Española de Salud Pública, 84(4): 353-369. Claxton K (2007). OFT, VBP: QED? Health Economics, 16(6): 545-558. Comité mixto de evaluación de nuevos medicamentos (2008). Procedimiento normalizado de trabajo del comité mixto de evaluación de nuevos medicamentos de Andalucía, País Vasco, Instituto Catalán de la Salud, Aragón y Navarra CmENM. Disponible en: http://www.gencat.cat/ics/professionals/pdf/procediment_mixte.pdf. Chandra A, Gruber J, McKnight R (2010). Patient cost-sharing and hospitalization offsets in the elderly. American Economic Review, 100(1): 193–213. Chernew ME, Juster IA, Shah M, et al. (2010). Evidence That Value-Based Insurance Can Be Effective. Health Affairs, 29(3): 530-536. Chernew ME, Rosen AB, Fendrick AM (2007). Value-Based insurance design. Health Affairs, 26(2): w195-w203. Dakin HA, Devlin NJ, Odeyemi IA (2006). “Yes”, “No” or “Yes, but”? Multinomial modelling of NICE decision-making. Health Policy, 77(3): 352-367. De la Fuente A (2012). El nuevo sistema de financiación de las comunidades autónomas de régimen común: un análisis crítico y datos homogéneos para 2009 y 2010. Madrid: BBVA Research. Documento de trabajo No. 12/23. Disponible en http://www.bbvaresearch.com/KETD/fbin/mult/WP_1223_tcm346360838.pdf?ts=16122012. Del Llano J, Pinto JL, Abellán JM (2008). Eficiencia y medicamentos: revisión de las guías de evaluación económica. La cuarta garantía. Barcelona: Sanofi-Aventis. Department of Health (2011). A new value‐ based approach to the pricing of branded medicines — Goverment response to consultation. London: Department of Health. Disponible en: http://webarchive.nationalarchives.gov.uk/20130107105354/ http://www.dh.gov.uk/en/Consultations/Responsestoconsultations/DH_128226. Drummond M, Jönsson B, Rutten F, et al. (2011). Reimbursement of pharmaceuticals: reference pricing versus health technology assessment. European Journal of Health Economics, 12(3): 263-271. Espín J, Oliva J, Rodríguez-Barrios JM (2010). Esquemas innovadores de mejora del acceso al mercado de nuevas tecnologías: los acuerdos de riesgo compartido. Gaceta Sanitaria, 24(6): 491-497. Espín J, Rovira J (2007). Analysis of differences and commonalities in pricing and reimbursement systems in Europe. A study funded by DG Enterprise and Industry of the European Commission. Granada: Escuela Andaluza de Salud Pública. Disponible en: http://ec.europa.eu/enterprise/sectors/healthcare/files/docs/study_pricing_2007/a ndalusian_school_public_health_report_pricing_2007_en.pdf. Fendrick AM, Smith DG, Chernew ME, et al. (2001). A benefit-based copay for prescription drugs: Patient contribution based on total benefits, not drug acquisition cost. American Journal of Management Care, 7(9): 861-867. Foro de Atención Primaria (2012). Disponible en: http://www.semfyc.es/es/noticias/destacadas/listado/ForoAP_DecretoAtencionIn migrantes. García CM (2005). La prestación farmacéutica del mutualismo administrativo: balance y perspectivas. En: XXV Jornadas de Economía de la Salud. Barcelona: AES, pp. 140-150. Gerber A, Stock S, Charalabos-Markos D (2011). Reflections on the changing face of German pharmaceutical policy. Pharmacoeconomics, 29(7): 549-553. Gimeno-Feliú LA, Lasheras M (2009). Estudio de la frecuentación en Atención Primaria y del patrón de consumo farmacéutico según el origen de los pacientes (inmigrantes vs autóctonos). XXIX Congreso de la Sociedad Española de Medicina de Familia y Comunitaria. Barcelona: SEMFyC. Gimeno-Feliú LA, Armesto J, Macipe R, et al. (2009). Comparative study of paediatric prescription drug utilization between the Spanish and immigrant population. BMS Health Services Research, 9: 225. González P, Porteiro N (2010). Nuevos enfoques en el diseño de los copagos farmacéuticos. Actual, nº 48. Fundación Centro de Estudios Andaluces. González P, Pinto-Prades JL, Porteiro N (2010). Teoría y política del copago en sanidad. Consejería de Salud de la Junta de Andalucía/Universidad Pablo de Olavide. (Documento mimeografiado). Grupo de evaluación de novedades, estandarización e investigación en selección de medicamentos (GENESIS) de la Sociedad Española de Farmacia Hospitalaria. Disponible en: http://gruposdetrabajo.sefh.es/genesis/genesis/. Herrero A, Ruiz-Huerta J, Vizán C (2010). La reforma de la financiación autonómica de 2009. Revista d´Estudis Autonòmics i Federals, 11: 169-205. HUMA (Health for undocumented migrants and asylum seekers) (2010). ¿Tienen derecho las personas inmigrantes sin permiso de residencia y los solicitantes de asilo a la asistencia sanitaria en la UE? Comparativa general de dieciséis países. Madrid: Red HUMA. Jemiai N, Thomson S, Mossialos E (2004). An overview of cost sharing for health services in the European Union. Euro Observer, 6: 1–4. Jiménez S, Jorgensen N, Labeaga JM (2009). Inmigración y demanda de servicios sanitarios. En: Informe FEDEA. Efectos económicos de la inmigración en España. Jornadas sobre inmigración. Madrid: Marcial Pons, Ediciones Jurídicas y Sociales, pp. 179–238. López A, Ramos JM (2009). Utilización de servicios sanitarios por pare de las poblaciones inmigrante y nativa en la Comunidad Autónoma de la Región de Murcia. Gaceta Sanitaria, 23(Supl 1): 12-18. López-Casasnovas G (2010). Las cifras del gasto sanitario en su comparativa. Errores y omisiones. Gestión Clínica y Sanitaria, 12(1): 27-29. López-Casasnovas G (2007). Una reflexión sobre la financiación sanitaria y una propuesta de articulación de copagos basados en la renta. En: Puig-Junoy J (coord.). La corresponsabilidad individual en la financiación pública de la atención sanitaria. Informes FRC, No. 1. Barcelona: Fundación Rafael de Campalans, pp. 189-191. López-Casasnovas G, Puig-Junoy J (2000). Review of the Literature on Reference Pricing. Health Policy, 54 (2): 87-123. López J, Oliva J, Antoñanzas F, et al. (2010). Propuesta de guía para la evaluación económica aplicada a las tecnologías sanitarias. Gaceta Sanitaria, 24(2): 154-170. Manning WG, Newhouse JP, Duan N, et al. (1987). Health Insurance and the Demand for Medical Care: Evidence from a Randomized Experiment. The American Economic Review, 77(3): 251-277. National Institute for Health and Clinical Excelence (2012). Social Value Judgements: principles for the development of NICE guidance. 2nd. ed. London : NICE. Disponible en: http://www.nice.org.uk/media/C18/30/SVJ2PUBLICATION2008.pdf. Navarro JA (2012). La consideración del valor de los medicamentos en el nuevo sistema de fijación de precios del NHS. Nota Técnica 2012/1. Sevilla: Cátedra de Economía de la Salud. Universidad Pablo de Olavide. Consejería de Salud de la Junta de Andalucía. Newhouse JP, The Insurance Experiment Group (1993). Free for all? Lessons from the Rand Health Insurance Experiment. Cambridge, MA: Harvard University Press. Niteesh K, Choudhry K, Rosenthal MB, et al. (2010). Assessing the evidence for valuebased insurance design. Health Affairs, 29(11): 1988-1994. Ognyanova D, Zentner A, Busse R (2011). Phamaceutical reform 2010 in Germany: Striking a balance between innovation and affordability. Eurohealth, 17(1): 11-13. Organisation for Economic Cooperation and Development (2012). Health at a glance: Europe 2012. Brussels: OECD Publishing. Disponible en: http://www.oecd.org/els/health-systems/HealthAtAGlanceEurope2012.pdf. Paris V, Devaux M, Wei L (2010). Health Systems Institutional Characteristics: A Survey of 29 OECD Countries. OECD Health Working Papers No. 50. París: OECD Publishing. Pauly MV (1968). The economics of moral hazard: Comment. American Economic Review, 58(3): 531-536. Paz-Ares T, Cocina B (2012). El sistema de precios de referencia: quince años de experiencia. Actualidad Jurídica Uría Menéndez, 33: 35-44. Plataforma AUnETS del Plan de Evaluación de Tecnologías Sanitarias del Sistema Nacional de Salud. Disponible en: http://aunets.isciii.es/web/guest/home. Puig-Junoy J (2013). Un año de ‘tripago’ farmacéutico. Semanario de Diario Médico, 1 de julio. Puig-Junoy J (2012). ¿Quién teme al copago? El papel de los precios en nuestras decisiones sanitarias. Barcelona: Los libros del lince. Puig-Junoy J (2011). ¿Recortar o desinvertir? Boletín Economía y Salud, No. 72. Puig-Junoy J (2010). Políticas de fomento de la competencia en precios en el mercado de genéricos: lecciones de la experiencia europea. Gaceta Sanitaria, 24(3): 193-199. Puig-Junoy J (2009). Impacto de la regulación de precio de los medicamentos sobre la competencia en el mercado de genéricos: valoración de los efectos y necesidad de reforma, Informe Técnico de la Autoritat Catalana de la Competència, Generalitat de Catalunya. Barcelona: Autoritat Catalana de la Competència, Generalitat de Catalunya. Puig-Junoy J (2007). ¿Qué papel debería tener la corresponsabilidad financiera individual en el futuro del sistema nacional de salud? En: Puig-Junoy J (coord.). La corresponsabilidad individual en la financiación pública de la atención sanitaria. Informes FRC, No. 1. Barcelona: Fundación Rafael de Campalans, pp. 11-38. Puig-Junoy J, Casado D, García P (2008). L’exempció del copagament i llurs efectes sobre el consum de medicaments. Barcelona: Servei Català de la Salut. Disponible en: http://www10.gencat.net/catsalut/archivos/farmacia/CAEIP/copagament_i_impact e_consum.pdf. Regidor E, Sanz B, Cruz P, et al. (2009). La utilización de los servicios sanitarios por la población inmigrante en España. Gaceta Sanitaria, 23(Supl 1): 4-11. Rodríguez M, Puig-Junoy J (2012). Por qué no hay que temer al copago. Gaceta Sanitaria, 26(1): 78-79. Sánchez Fernández J, Sánchez Maldonado J (2010). Necesidades de gasto sanitario público por factores demográficos: un análisis por Comunidades Autónomas. En: Cabasés JM (dir.). La financiación del gasto sanitario en España. Valoración del sistema de financiación, medida de la necesidad relativa y equidad. Madrid: Fundación BBVA. Sussex J, Towse A, Devlin N (2011). Operationalising Value Based Pricing of Medicines: A Taxonomy of Approaches. London: Office of Health Economics. Tornos J (2002). Sistema de Seguridad Social versus Sistema Nacional de Salud. Derecho y Salud, 10(1): 3-4. Tribunal de Cuentas (2012). Informe de fiscalización de la gestión de las prestaciones de asistencia sanitaria derivadas de la aplicación de los reglamentos comunitarios y convenios internacionales de la seguridad social. Madrid: Tribunal de Cuentas. Trivedi A, Mollo H, Mor V (2010). Increased ambulatory care copayments and hospitalizations among the elderly. New England Journal of Medicine 362(4): 320-328. Umpierre M, Utrilla A (2012). La adecuación de la financiación sanitaria a la evolución de las necesidades y el gasto por Comunidades Autónomas. Un análisis de las repercusiones de los modelos de financiación en el periodo 1999-2009. XIX Encuentro de Economía Pública, Santiago de Compostela, 27 de enero de 2012. Vallosera L, Surina C, Sáez M (2009). Inmigración y salud: necesidades y utilización de los servicios de atención primaria por parte de la población inmigrante en la región sanitaria Girona. Revista Española de Salud Pública, 83(2): 291-307. Zeckhauser R (1970). Medical Insurance: A Case Study of the Tradeoff between Risk Spreading and the Appropriate Incentives. Journal of Economic Theory, 2(1): 10-26.