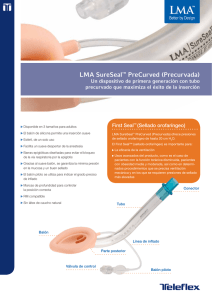
leucosis mieloblastica aguda de novo
Anuncio

LEUCOSIS MIELOBLASTICA AGUDA Indice Introducción y tablas resumen PROTOCOLO o Muestras o Estudios al diagnóstico o Evaluación de la respuesta o Recaída o Petición y resultados REVISION: GENETICA CLINICA EN LMA o Clasificación WHO 2008 de la LMA (modificada) LMA t(8;21) LMA inv(16) y t(16;16) LPA t(15;17) LMA t(9;11) LMA t(6;9) LMA inv(3) y t(3;3) LMA t(1;22) LMA NPM1 LMA CEBPA LMA con cambios relacionados con la mielodisplasia Neoplasia mieloide relacionada con la terapia Proliferación mieloide relacionada con el síndrome de Down o Clasificación pronóstica por el cariotipo o Mutaciones y expresión de genes Introducción FLT3-ITD FLT3-TKD KIT IDH1 IDH2 MLL-PTD Otras mutaciones: WT1, NRAS, AML1/RUNX, TET2, DNMT3 Expresión de genes: BAALC, ETS (ERG), EVI1, MN1, MLL5, WT1 o Valoración de la respuesta y EMR Anexo: tablas y gráficos de interés Bibliografía 1. INTRODUCCIÓN Y TABLA RESUMEN El estudio de las anomalías citogenéticas en la leucemia mieloide aguda (LMA) es fundamental por dos motivos Importante valor pronóstico Permite realizar una aproximación al tratamiento adaptada al riesgo. El estudio de las anomalías moleculares en la LMA también es fundamental por: Importante valor pronóstico, sobre todo para el grupo con citogenética normal Permite adoptar una aproximación al tratamiento adaptada al riesgo Permite una terapia frente a dianas concretas, por ejemplo en la leucemia promielocítica aguda (LPA), probablemente en un futuro tendremos otras dianas terapéuticas. Diagnóstico Muestra: MO en heparina. MO en EDTA. Alternativa SP si blastosis. Cariotipo en MO en todos los casos, complementado con FISH RT-PCR para reordenamiento en LPA, otras pueden estar indicadas Mutación NPM1, CEBPA, FLT3/ITD si cariotipo “intermedio” y tratamiento intensivo Mutación c-Kit si LMA CBF y tratamiento intensivo Respuesta Cariotipo en MO pos inducción si anormal al diagnóstico RT-PCR en MO para PML-RAR en LPA post ultima consolidación (EDTA). Otras LMA con traslocaciones la PCR es opcional Seguimiento En LPA: RT-PCR para PML-RAR en MO (EDTA). En otras LMA opcional estudios por PCR En LPA: cariotipo, FISH y RT-PCR igual que al diagnóstico En otras LMA: cariotipo. Tabla resumen de estudios genéticos en LMA de novo o secundaria Recaída En LPA una resistencia o recaída molecular (PCR +) debe ser confirmada en otro laboratorio 2. PROTOCOLO a. Muestras Muestras básicas: Cariotipo y FISH; MO con heparina (nunca EDTA porque inhibe el crecimiento celular). Mínimo 1 ml. En su defecto SP si hay blastos. También puede valor otro tejido infiltrado. PCR: MO en EDTA, mínimo 2 ml. Si alta blastosis puede enviarse 10 ml de SP. El laboratorio almacenará el sobrante de las muestras. Metodología según el grupo BIOMED-1(1) Extensiones de MO sin teñir. Guardar en el laboratorio de hematología Muestras para investigación (ej protocolos Pethema, AGHH). Debería obtenerse muestras específicas para investigación. Pueden ser enviadas a la FPMX con petición y tubos separadas de las asistenciales, indicando claramente material de investigación, el protocolo, y los demás datos necesarios para identificar la muestra y condiciones de almacenamiento El facultativo deberá solicitar el consentimiento al paciente si así lo especifica el protocolo así como presentar el protocolo de investigación en el comité ético. b. Estudios al diagnóstico La planificación de los estudios la realiza el laboratorio de genética de acuerdo a este protocolo asistencial. Siempre pueden solicitarse otros estudios si ello es necesario para un correcto diagnóstico o manejo del paciente. Como referencia se ha usado la clasificación WHO 2008 de LMA (2), las recomendaciones del European LeukemiaNet (ELN) (3) y los protocolos terapéutico del grupo Pethema (www.pethema.org) y la guía NCCN v2.2011 para LMA http://guidelines.nccn.org/. La comunicación entre el laboratorio de diagnóstico hematológico, o la unidad clínica, y el laboratorio de genética debe ser fluida. Los autores mantendrán actualizado esta guía especialmente según las guías internacionales y los protocolos que se adopten en nuestro medio. Se aconseja seguir las indicaciones de los protocolos Pethema. Citogenética/FISH al diagnóstico: Indicado en todos los caso un cariotipo, que será complementado con FISH y con PCR según este protocolo. Para considerar un estudio citogenético como normal debe contener al menos 20 metafases normales. Es aconsejable que un cariotipo anormal también incluya 20 metafases. Un resultado anormal es igualmente válido en SP, pero un cariotipo normal idealmente debería ser confirmado en MO. El FISH habitualmente lo indicará el laboratorio de citogenética en base al cariotipo y a la información del Servicio de hematología. Indicación habitual de FISH: Citogenética no fue adecuada. En este caso si no es posible repetir el cariotipo se hará un amplio panel que incluya al menos la t(15;17) (PML-RAR), t(8;21) (AML1/ETO), inv(16) (CBFB/MYH11), y las anomalías del 5, 7, y 11q23 Morfología sugestiva de una anomalía pero no se detectó por citogenética. Cariotipo normal para descartar anomalías crípticas sobre todo si la calidad de las metafases no es óptima como inv(16), reordenamientos MLL y EVI1. Para confirmar un hallazgo citogenético o profundizar en su estudio, por ejemplo las anomalías en 11q23 Para obtener un diagnóstico rápido de las anomalías más frecuentes o aquellas que se sospechan por morfología. Se realizará a toda LMA un FISH para las tres translocaciones más frecuentes: t(15;17) (PML-RAR), t(8;21) (AML1/ETO), inv(16) (CBFB/MYH11). Por indicación de un protocolo asistencial determinado. RT-PCR para detección de reordenamientos al diagnóstico: Las indicaciones las establece el laboratorio en base a la citogenética, FISH y la información del laboratorio de Hematología. En general serán: Sospecha de LPA, o LPA ya confirmada. Se realizará RT-PCR en todos los casos, aunque ya esté confirmado por cariotipo o FISH Cuando la citogenética-FISH no fue válida y no es posible repetir el estudio. Se realizará RT-PCR para las translocaciones recurrentes mencionadas antes teniendo en cuenta que estas translocaciones son excluyentes Cuando se desea confirmar un resultado o profundizar en el estudio. Cuando se sospecha una translocación críptica no detectada por cariotipo ni FISH Cuando se va a realizar seguimiento de enfermedad mínima residual por PCR Por indicación de un protocolo asistencial En toda LMA se realizará un estudio molecular para AML/ETO, CEBFb/MYH11 y PML/RARa, ya sea por FISH, PCR o ambas. Estudio de mutaciones al diagnóstico: Las recomendaciones ELN (3) considera altamente aconsejable realizar el estudio para FLT3-ITD y nucleofosmina (NPM1) en la LMA en paciente de edad < 60 años y con cariotipo normal. La clasificación WHO 2008 considera entidades provisionales la LMA con cariotipo normal NPM1+ y la CEBPA+ (2). Las recomendaciones del protocolo LMA (no LPA) Pethema 2010 para pacientes de edad <= 65 años incluye la NPM1 y FLT3/ITD en cariotipo intermedio y la mutación c-kit en la LMA CBF. Además aconseja ampliar el estudio NPM1 y FLT3 en todas las LMA y realizar la ratio alelo mutado no mutado de FLT3/ITD. Teniendo en cuenta estas guías y protocolos aconsejamos: o En niños con síndrome de Down se realizará la mutación GATA1 o Paciente con LMA candidato a quimioterapia intensiva y cariotipo intermedio (normal con anomalías como +8, +21, +22, abn(11q23), del(9q), y otras no incluidas en el grupo de buen o mal pronóstico): se realizará las mutaciones FLT3-ITD (con ratio) y NPM1. Si ambas negativas se realizará el CEBPA bialélica. o Paciente con LMA candidato a quimioterapia intensiva con translocación 8;21 ó inv16 ó t(16;16) (LMA CBF+): se realizará la mutación kit. o No se aconseja realizar estudio de mutaciones en pacientes no tratados con esquemas intensivos. El laboratorio de la FPMX realizará los estudios de mutaciones en todos los casos que cumplan los criterios anteriores salvo que en la hoja de petición se indique “no indicado el estudio de mutaciones”. c. Evaluación de la respuesta y seguimiento Cariotipo: indicado pos inducción si era anómalo al diagnóstico LPA o Se realizará RT-PCR estandarizada (10-4) en MO pos última consolidación. Si positivo debe confirmarse en otro laboratorio en las siguientes 4 semanas. o Seguimiento por RT-PCR en MO cada 3 meses en LPA de alto riesgo, anciano o tratada de modo incompleto. Si PCR+ se debe confirmar en las siguientes 4 semanas, y se enviará muestra a otro laboratorio (el envío la realiza la FPMX) o En LPA de bajo riesgo el seguimiento es opcional. o El seguimiento por PCR en SP -no es considerado en el protocolo Pethema 2005es una alternativa a la MO asumiendo una probable menor sensibilidad, es decir el tiempo hasta la recaída hematológica es más corto y la probabilidad de detectar la recaída molecular antes que se produzca la recaída hematológica será menor.. PCR en LMA no LPA: puede indicarse una RQ-PCR en LMA con reordenamiento o mutaciones pero el resultado debe interpretarse con precaución, Solamente en la LPA el resultado de la PCR es relevante. d. Recaída Los hallazgos genéticos (cariotipo y mutaciones) en recaída son igual al diagnóstico, pero es deseable realizar un cariotipo en MO (y PCR/FISH dirigida a la anomalía inicial) para confirmar la recaída y para descartar una neoplasia mieloide secundaria. No está indicado repetir el estudio de mutaciones. La recaída “molecular” en la LPA debe confirmarse en con un segundo estudio en las cuatro semanas siguientes, y se enviará muestra a otro laboratorio. La mismo se aplica para el diagnóstico de una recaída molecular en otras leucemias, pero además antes de tomar una decisión terapéutica debería confirmarse un aumento del transcrito por RQPCR. e. Petición y resultados Petición en formulario de la FPMX. Debe incluir el diagnóstico o sospecha diagnóstica y un teléfono de contacto. Es muy importante indicar si hay sospecha de LPA. Si el diagnóstico final fuera diferente de la sospecha inicial debe comunicarse inmediatamente al laboratorio de genética. Resultados: Si en el volante se indicó una sospecha de LPA el laboratorio de genética hará lo posible para disponer de resultados de FISH en 48 horas y comunicarlo al peticionario. El cariotipo será procesado de modo preferente pero debe tenerse en cuenta que es un procedimiento laborioso. El estudio de mutaciones no es determinante para el tratamiento inicial por ello llevará un procesamiento ordinario Las muestras para investigación deben estar identificadas como “para investigación según el protocolo….”. 3. CLASIFICACION LMA WHO 2008 (entidades definidas por estudios genéticos) (2) En la última clasificación WHO 2008 se ha ampliado en número de entidades definidas por una anomalía citogenética o molecular, y se agrupan con el título “LMA con anomalías genéticas recurrentes”. Estas entidades pueden ser reconocidas por cariotipo, FISH y RT-PCR. La aplicación del PCR permite mejorar la sensibilidad. Hay dos grupos: LMA con inversiones/translocaciones y LMA con mutaciones. Las más frecuentes y mejor caracterizadas son la t(8;21), inv(16), t(16;16) y la t(15;17). Estas entidades tienen anomalías cromosómicas que crean genes de fusión los cuales codifican una proteína quimérica que es necesaria aunque no suficiente para la leucemogénesis. Estas entidades tienen características morfológicas e inmunológicas, otra característica es la ausencia de requisito porcentual para considerar como LMA. Otras anomalías recurrentes menos frecuentes son: t(9;11), t(6;9), inv(3), t(3;3) o t(1;22), para estas entidades no está claro si debe mantenerse la norma de una proporción de blastos mayor o igual del 20%. . Las anomalías recurrentes también pueden encontrarse en la neoplasia mieloide (SMD o LMA) relacionado con el tratamiento, en estos casos deben ser diagnosticados como neoplasia mieloide (SMD-t / LMA-t) relacionada con el tratamiento con la anomalía genética asociada. a. LMA con t(8;21)(q22;q22):RUNX1-RUNX1T1 Frecuencia 5% de las LMA y 10% de la categoría FAB M2. Paciente joven, con manifestación tumoral en forma de sarcomas. LMA con maduración de la línea neutrofílica. El aspirado de MO puede dar un bajo número de blastos, lo cual no invalida el diagnóstico de LMA. Morfológicamente son blastos mieloides grandes con granulación azurófila y, frecuentes bastones de Auer. Suele haber displasia en serie mieloide. Algunas veces hay un aumento de eosinófilos y basófilos. Inmunofenotipo habitual: CD34+, HLA-DR+, MPO+, CD13+, y débil expresión de CD33. Hay signos de maduración granulocítica (CD15, CD65) y frecuente expresión de marcadores linfoides como CD19, PAX5 y CD79a. Algunos casos son CD56+ lo cual podría tener un significado pronóstico adverso. La translocación afecta al gen del core binding factor (CBF)l RUNX1 (AML1, CBFA) y al gen RUNX1T1 (ETO), lo cual resulta en una represión transcripcional de RUNX1. La translocación genera dos genes de fusión, el AML1-ETO y el ETO-AML1. El ETO-AML1 es difícil de detectar por PCR, por ello siempre se estudia el AML1-ETO. AML1-ETO es crítico en causar la leucemia. En el 70% de los casos hay anomalías cromosómicas adicionales, sobre todo la pérdida del cromosoma sexual (35% de pérdida de X en mujer y 56% de Y en varón) y la delección de 9q (18%). También puede haber una trisomía 4 (11%), trisomía 8 (6%). Muy rara vez la t(8;21) se asocia con otras translocaciones como la t(5;12) (TEL-PDGFRB) y la t(9;22) (BCR-ABL), y también con un cariotipo complejo. Las anomalías adiciones como del9q o –Y probablemente no modifican el pronóstico, aunque los estudios muestran resultados discrepantes. El pronóstico de esta entidad es bueno, con alta tasa de respuesta completa (87-90%) y larga supervivencia sin recaída (50% a 10 años). La resistencia primaria es muy rara y los la mayoría de los fracasos en inducción son por toxicidad del tratamiento. El pronóstico a largo plazo es mejor cuando reciben citarabina en dosis altas o intermedias durante la consolidación. El trasplante alogénico en primera remisión no aporta de modo claro un beneficio en términos de supervivencia comparado con la quimioterapia convencional que incluye citarabia en dosis altas. El pronóstico a largo plazo (supervivencia) es peor si la cifra de leucocitos en SP es mayor de 25000/mm3, y cuando el recuento de plaquetas es menor de 28000/mm3 (4) A diferencia de otras leucemias la edad avanzada no afecta al pronóstico. La expresión de CD56 parece afectar adversamente al pronóstico. La t(8;21) puede asociarse con anomalías genéticas moleculares. La más frecuente son las mutaciones en c-KIT que ocurren en el 20-30%%. La presencia de mutaciones en c-KIT parece afectar adversamente al pronóstico, aumentando el riesgo de recaída y tal vez también la supervivencia. Se desconoce si estos pacientes se benefician de un trasplante alogénico en primera RC. Las mutaciones en NRAS también son frecuentes sobre todo en la LMA pediátrica. Otras mutaciones son infrecuentes como las que afectan a FLT3-ITD o NMP1. No hay evidencia que otras mutaciones distintas de c-KIT afecten al pronóstico. b. LMA con inv(16) (p13.1q22) o t(16;16)(p13.1;q22) CBFBMYH11 Frecuencia 5-8% de las LMA. Cualquier edad pero algo más frecuente en joven. Puede presentarse como sarcoma al diagnóstico o en recaída. Morfológicamente es una LMA mielomonocítica y es característico una proporción de eosinófilos anormales en la MO. La eosinofilia a veces es muy discreta por ello es más característica la atipia de los eosinófilos que el número. La atipia de los eosinófilos consiste en gránulos inmaduros, grandes, color violeta púrpura en estadio de promielocitos y mielocitos, pero no en estadios más maduros. Además los eosinófilos captan en NASD cloroacetato esterasa, mientras que los eosinófilos normales son negativos. Al menos el 3% de los blastos mieloides son MPO+. Los blastos monocíticos suelen ser positivos para esterasa no específica, aunque la positividad es débil y a veces son negativos. La proporción de blastos a veces no llega al 20%. El inmunofenotipo es complejo, con múltiples poblaciones. Los blastos suelen ser CD34+ y CD117+, pero además hay poblaciones con diferenciación granulocítica (CD13, CD15, CD65, MPO) y otras monocítica (CD14, CD4, CD11b, CD11c, CD64, CD36, lisozima). También es frecuente la coexpresión de CD2. La inv(16) es mucho más frecuente que la t(16;16). A nivel molecular se genera una proteína de fusión de CBFB (en 16q22) con MYH11 (en 16q13.1) que interfiere con el factor de transcripción heterodimérico RUNX1/CBFB, y de este modo altera la diferenciación de las células hematopoyéticas. Esta translocación puede no ser detectada en citogenética convencional. Esto ocurre aproximadamente en el 9%, en algunos casos por no disponer de metafases óptimas, pero también hay casos con cariotipo normal o que detectan solo una del(16). Por ello para el diagnóstico puede ser necesario el estudio por FISH o RT-PCR. En el 40% hay anomalías citogenéticas secundarias como la +22 (15-22%), +8 (10-15%), y del(7q) (5%) o +21 (5%). La presencia de una anomalía citogenética adicional se asocia con mejor porvenir, sobre todo para la +22. Se han visto casos raros de LMA y LMC con ambas inv(16) y t(9;22), hallazgo generalmente asociado a fase acelerada o blástica. Tanto la LMA con t(8;21) como la LMA con inv(16), en conjunto denominadas LMA CBF, son un grupo de pronóstico favorable, con tasas de respuesta del 87-90%. Casi todos los fracasos son por muerte tóxica, con resistencia primaria en menos del 3%. La supervivencias libre de recaída es buena, del 60% a 3 años, en particular cuando reciben citarabina en altas dosis durante la consolidación. La recaía ocurre en el 30-40% a 3 años, la respuesta a la recaída es mejor en la LMA inv(16) que en la t(8;21) (78% vs 35%), lo cual resulta en una supervivencia global algo mejor en la LMA inv 16 que en la LMA t(8;21) (SG del 74% vs 65% (4). Puede haber recaídas tardías, por ello en series con seguimientos largos la recaída alcanza el 50% (5). A diferencia de la t(8;21), para la inv(16) no está claro si las dosis altas o intermedias de citarabina son necesarias para conseguir este buen pronóstico. No se conocen bien los factores que modulan el pronóstico a largo plazo de la LMA con inv(16). Quizás el más importante sea la anomalía cromosómica adicional +22 como factor de buen pronóstico. La edad entre los 3-60 años no tiene significado pronóstico (4, 6). Con edades más avanzadas el pronóstico empeora probablemente por más alta muerte en inducción (5). La mutación en c-KIT se encuentra en el 30% y parece asociarse a mayor recaída y menor supervivencia. c. LPA con t(15;17) (q22;q12): PML-RAR Frecuencia 5-8%, con predomino en edad media, poco frecuente en la infancia y después de los 60 años. Es característica la asociación con coagulación intravascular diseminada. La forma microgranular (M3v en la clasificación FAB) suele cursar con marcada hiperleucocitosis y rápida duplicación leucocitaria, al contrario que en la forma típica. LMA con predominio de promielocitos atípicos. La forma de los promielocitos es muy variable, pero generalmente son blastos grandes, con núcleos arriñonados o bilobulados, y una gran cantidad de gránulos y pueden formar las llamadas astillas y los bastones de Auer. La MPO es muy positiva, las esterasas inespecíficas pueden ser positivas El inmunofenotipo se caracteriza por baja expresión o ausencia de HLA-DR, CD34, CD11a, CD11b, CD18, y una fuerte expresión de CD33, y una heterogénea expresión de CD13. A menudo expresan CD117 pero débil. Los marcadores de diferenciación granulocitaria como CD15 y CD65 son débiles o negativos. El 20% expresan CD56 lo cual se asocia a peor porvenir. La forma microgranular y la forma con trascripto bcr3 a menudo son CD34+ y CD2+. La inmunoticción con anti PML es muy útil para un diagnóstico rápido. La t(15;17) (q22:q12) implica la fusión de RAR del 17q12 con el factor de regulación nuclear PML en 15q22 dando lugar a un gen de fusión PML-RAR. A pesar de las diferencias morfológicas la M3 y M3v tienen la misma translocación. Hay casos de translocaciones complejas que implican a un tercer cromosoma, t(15;V;17). Existen casos raros (2%) de LPA que no tiene la translocación habitual, por ejemplo la t(11;17) o la t(5;17). En estos casos se genera un gen de fusión de RARalfa con otros genes como PLZF (1%), NuMA, NPM1 (0,5%), y STAT5b que se asocian con la t(11;17)(q23;q21), t(11;17)(q13;q21) y t(5;17)(q35;q21), y delección intersticial de 17q respectivamente. (7). Algunos casos no se detectan por citogenética (translocaciones crípticas), precisando de FISH o PCR para el diagnóstico (8). Algunas translocaciones crípticas no se detectan por FISH pero si por PCR. La morfología, inmunofenotipo y respuesta al tratamiento de la LPA con traslocación críptica no es diferente de las demás LPA. En una serie el 25% de las LMA con i(17q) presentaban una t(15;17) críptica (8), por lo tanto debemos hacer FISH o RT-PCR para PML-RAR en estos casos. La LPA tiene una particular sensibilidad al tratamiento con ATRA y con trióxido de arsénico. La eficacia de estos fármacos depende de la lesión genética, por ello es extremadamente importante tener en todos los casos la confirmación del reordenamiento PML-RAR. La morfología y el inmunofenotipo es altamente sugestivo de la lesión genética pero hay casos con hechos típicos que no tienen la lesión genética y viceversa. El cariotipo es el método de diagnóstico genético más laborioso y precisa mucho tiempo pero tiene la ventaja de poder detectar translocaciones raras como la t(11;17) o t(5;17). El FISH es muy sensible y específico y sobre todo más rápido que el cariotipo. Sin embargo hay que tener en cuenta las limitaciones de las sondas usadas para el diagnóstico. En particular las sondas que detectan la fusión RARA-PML pueden no detectar la translocación si no se forma el reordenamiento recíproco RARA-PML o si PML-RAR se origina por una inserción. Además el FISH no aporta información sobre el punto de ruptura lo cual es útil para el seguimiento. En cambio el FISH puede hacer sospechar una translocación rara mediante el uso de una sonda RARA que detecta un punto de ruptura. El RT-PCR estandarizada es probablemente el “gold estándar” para el diagnóstico de genético de la LPA (9) y además es la prueba más importante para el estudio de la enfermedad mínima residual (EMR). La limitación de la RT-PCR se relacionan con las limitaciones de este tipo de técnica como la dificultad para extraer un buen RNA, la posibilidad de contaminación y la laboriosidad de la técnica. En términos de rapidez, sensibilidad y especificidad el FISH y la inmunoticción con anti PML con los métodos mejores, pero no deben sustituir a la RT-PCR. Las anomalías adicionales son frecuentes (40%), sobre todo el +8. Las anomalías adicionales no afectan al pronóstico, incluso en presencia de anomalías en 17p u otros cambios que suelen asociarse con pronóstico adverso. También es frecuente la mutación FLT3-ITD (30%) y la FLT3-TKD (12%). Las mutaciones en FLT3 se asocian con leucocitosis, y a un peor pronóstico. El pronóstico de la LPA tratada con una combinación de antraciclinas y ATRA tiene un pronóstico muy favorable. El pronóstico es peor en pacientes que se presentan con leucocitos altos y plaquetas bajas. Una vez ajustado por la cifra de leucocitos y otras variables no hay diferencias en el pronóstico entre la forma típica y la hipogranular. Las anomalías citogenéticas adicionales no afectan al pronóstico. La mutación FLT3-ITD parece condicionar un peor pronóstico, y quizás también la FLT3-TKD. La expresión de CD56 se asocia con un pronóstico algo peor con tendencia a recaídas extramedulares. La LPA puede aparecer en pacientes tratados con quimioterapia (LPA-t), la mayoría se han asociado con mitoxantrone y epirrubicina, estos casos deben ser etiquetados como LMA-t con la anomalía genética asociada. d. LMA con t(9;11)(p22;q23); MLLT3-MLL Frecuencia: 9-12% en edad pediátrica y 2% en adultos. Es frecuente la presentación con coagulación intravascular diseminada. Puede haber sarcomas extramedulares e infiltración de tejidos blandos (piel, encías). Predominan los monoblastos y los promonocitos, por ello frecuentemente se clasifican como leucemia monocítica o mielomonocítica, pero a veces carecen de maduración. La esterasa no específica es muy fuerte y la MPO negativa. El inmunofenotipo en los niños muestra fuerte expresión de CD33, CD65, CD4 y HLA-DR, y en cambio la expresión de CD13, CD34 y CD14 es débil o negativo. En el adulto la expresión inmunológica suele ser más monocítica con expresión de CD14, CD4, CD11b, CD11c, CD64, CD36 y lisozima. La expresión de CD34, CD117, y CD56 es variable. La mayoría de la LMA con anomalía 11q23 expresan el homólogo NG2, una molécula de condroitin sulfato que reacciona con Mab7.1 La t(9;11)(p22;q23) implica un gen de fusión entre el gen MLL(HRX) en 11q23 con MLLT3 (AF9). MLL codifica la denominada proteína de la leucemia mieloide mixta. MLL pertenece a un complejo de proteínas que regulan los genes HOXA importantes en la muerte y proliferación celular. La fusión de MLL con otros genes probablemente altera la regulación de HOXA lo cual contribuye a la leucemogénesis. Es frecuente encontrar anomalías citogenéticas secundarias sobre todo +8 El pronóstico de la LMA t(9;11) MLLT3-MLL es intermedio, y es mejor que otras anomalías que afectan a 11q23, como se describe más abajo. El pronóstico parece ser mejor si la t(9;11) se asocia a tipo FAB M5 (10). Hay que señalar que en la WHO2008 solamente la t(9;11) MLLT4-MLL es considerada como entidad propia, quedando eliminada la antigua categoría LMA con anomalías 11q23. Por ello hay que tener claro el espectro de las LMA que afecta a MLL o La LMA con anomalía de 11q23 es más frecuente en la edad pediátrica (15-20%) que en adulto (5-10%) o Más del 95% de las LMA con anomalías en 11q23 son translocaciones recíprocas que afectan al gen MLL con otro gen. Es característico el gran número de parejas de fusión, y se han descrito unas 50 translocaciones diferentes que implican a MLL. En la LMA el fenotipo suele ser monocítico (M5) o mielomonocítico (M4), pero las mismas translocaciones se han descrito en LAL,. o La pareja cromosómica de 11q23 no siempre se identifica por citogenética. Hasta en un tercio de los casos se precisa técnicas moleculares. Para un correcto diagnóstico es necesaria la utilización de FISH y PCR, así como nuevas técnicas basada en PCR como PCR de larga distancia (11). Anomalías citogenéticas adicionales se presentan en el 3750% (12,10). o LMA del adulto con anomalía 11q23 En una serie de 180 pacientes con LMA 11q23 la frecuencia de translocaciones fue: t(9;11) en 42%, t(6;11) en 19%, t(11;19) en 9%, t(10;11) en 8%, t(11;17) en 6% y otras en un 16% (12). La tasa de RC del 71% y la SG a 4 años del 29%. La tasa de respuestas fue mejor en la t(9;11) cuando se presentó como anomalía única y como LMA de novo. Para facilitar el pronóstico se ha propuesto una clasificación basada en cuatro puntos (12). 11q23 distinto de la t(9;11); recuento de plaquetas < 49.000/mm3; leucemia secundaria; y blastos en SP>7500/mm3. El grupo sin ningún factor tenía una SG a 5 años del 50%, el grup o intermedio (dos factores) del 28%, y el grupo malo (3 o más factores) del 5%. El trasplante alogénico en primera RC tuvo un impacto favorable en la SLR, pero no fue tan evidente en SG. En el grupo con la t(6;11) el trasplante alogénico no aportó benefico en SLR ni SG. o LMA pediátrica con anomalía 11q23 En una serie pediátrica de 756 LMA (10) con 11q23 la frecuencia fue: t(9;11) en 43%, t(10;11) en 13%, t(6;11) en 5% y t(11;19) en 11% (con tres sub bandas distintas), t(1;11) en 3%, t(4;11) en 2%, t(10;11) en 2%, t(11;17) en 2% y otras en 19% En esta serie la tasa de RC fue del 85%, y la recaída y SG a 5 años del 35% y 56% con claras diferencias según la citogenética. La t(1;11) presentó un pronóstico muy bueno, con una SLE a 5 años del 92% y SG del 100%. En el extremo opuesto el grupo con t(6;11) tuvo una SLE del 11% y SG del 22%. También presentaron un mal pronóstico los grupos con t(10;11), t(4;11) con SLE entre 17-32%. La LMA con t(9;11) tuvo un pronóstico intermedio, con SLE del 50%. En este estudio el trasplante alogénico no mejoró el porvenir en ningún subgrupo. o e. Si la translocación está entre las consideraras asociada a mielodisplasia o terapia previa, como la t(2;11)(p21;q23) o t(11;16)(q23;p13.3) debe diagnosticarse como LMA relacionada con la terapia o LMA con cambios relacionados con la mielodisplasia. Es importante reconocer este grupo dado su claro mal pronóstico. LMA con t(6;9)(p23;q34);DEK-NUP214 Frecuencia 0,7-1,8%, con dos picos de edad, en los 13 y 35 años. Se suelen presentar con pancitopenia o con discreta leucocitosis. La morfología es poco específica, aunque suele tener diferenciación monocítica o mielomonocítica, con bastones de Auer en un tercio de los casos. Lo más característico es una basofilia en SP en la mitad de los casos. También es frecuente una displasia multilínea. Puede haber sideroblastos en anillo. Algunas veces los blastos no llegan al 20%. Los blastos son MPO+, CD33, CD13, CD38 y HLA-DR. Con frecuencia también expresan CD117, CD34 y CD15. Algunos expresan CD64 (marcador monocítico). En la mitad de los casos son TdT positivos. La t(6;9)(p23;q34) resulta en la fusión del gen DEK en el cromosoma 6 con NUP214 (CAN) en el 9. Normalmente es una anomalía única, pero a veces la t(6;9) se encuentra dentro de un cariotipo complejo. En el 70-90% de los casos se asocia con mutación FLT3-ITD. Pronóstico desfavorable, sobre todo si cursa con leucocitosis y alta blastosis en MO. Si la blastosis es menor del 20% es aconsejable vigilar estrechamente para confirmar la evolución a una LMA. f. LMA con inv(3)(q21q26.2) or t(3;3)(q21; q26.2); RPN1-EVI1 Frecuencia: 1-2%, más frecuente en adultos que niños. El 7-22% de los casos tiene una marcada trombocitosis. Algunos casos se presentan con hepatoesplenomegalia. LMA a menudo asociado con trombocitosis, megacarioticos atípicos en MO y displasia. Puede presentarse de novo o con un previo SMD. En la SP suele haber neutrófilos hipogranularos y pseudo Pelger-Huët, las plaquetas son grandes e hipogranulares y puede haber núcleos desnudos de megacariocitos. En la MO los blastos pueden tener diferenciación monocítica, mielocítica, megacariocítica o sin maduración. La displasia en MO es evidente, sobre todo en los megacariocitos que son de tamaño pequeños, monolobularo o bilobulado. Puede haber fibrosis en la BO. Los blastos suelen ser positivos para CD13, CD33, HLA-DR, CD34 y CD38, y a veces CD7, y también pueden expresar marcadores megacariocíticos como CD41 y CD61 La anomalía genética implica al oncogén EVI1 (o su forma más larga MDS1-EVI1) en 3q26.2 y RPN1 en 3q21. Suelen haber anomalías citogenéticas secundarias, sobre todo la monosomía 7 presente en el 50-70% de los casos, y la delección 5q, así como cariotipos complejos. Estas anomalías pueden preceder al desarrollo de la 3q26.2. Es una enfermedad agresiva con corta supervivencia. La tasa de RC es menor del 30-40% y la supervivencia a largo plazo menor del 10%. La asociación con monosomía 7 le confiere todavía un peor pronóstico. Es importante diferenciar la LMA con inv(3)(q21q26.2) o la t(3;3)(q21; q26.2); RPN1-EVI1 de otras LMA que afectan a 3q y que no deben clasificarse como LMA con translocaciones balanceadas según la clasificación WHO 2008. o LMA con translocación que afecta a 3q26 o 3q21 pero con reordenamientos distintos de la inv(3)(q21q26.2) o la t(3;3)(q21; q26.2. El pronóstico de estas entidades es algo mejor, con SG del 20-30% (13). La monosomía 7 se encuentra en un tercio de estos casos. La clasificación WHO 2008 las suele incluir en el grupo “LMA con cambios relacionados con la mielodisplasia” o LMA que afecta a 3q pero no a 3q26 ni 3q21, casi siempre se asocian a cariotipo complejo o cariotipo monosómico y el pronóstico es muy malo con SG menor del 10% (13). La inv(3)(q21q26.2) o la t(3;3)(q21;q26.2) puede encontrarse en pacientes con leucemia mielomonocítica crónica, asociado a una fase acelerada o blástica de la enfermedad. Estos casos deben considerase como fases agresivas de la LMMC y no como LMA. El reordenamiento de EVI1 suele asociarse a una sobre expresión de este gen, pero también es frecuente la sobre expresión de EVI1 sin reordenamiento en 3q21 (14). Algunos de estos casos tienen reordenamientos crípticos de 3q21. g. LMA (megacarioblastica) con t(1;22)(p13;q13); RBM15-MKL1 LMA rara, <1%, generalmente en niños sin síndrome de Down y predominio en mujeres. Aparece antes de los 3 años, y la mayoría en los primeros 6 meses. Se presenta con marcada organomegalia, anemia, trombopenia y moderada leucocitosis. Morfológicamente es una leucemia megacarioblástica, con megacarioblastos grandes, pero también mezclados con micromegacariocitos y otros blastos indiferenciados que recuerdan linfoblastos. No suele haber displasia eritroide ni granulocítica. La BO frecuentemente muestra fibrosis lo cual puede generar un aspirado hipocelular. MPO y negro sudan son negativos. El inmunofenotipo es positivo para glicoproteínas plaquetarias como CD41, CD61. Puede haber falsos negativos para CD41 y CD61 de superficie por la adherencia de las plaquetas a los blastos, por ello es más específico el CD41c y CD61c. Pueden ser positivos marcadores mielodies como CD13 y CD33. Es característica la positividad de CD36, en cambio CD34, CD45 y HLA-DR suelen ser negativos. La anomalía resulta en el gen de fusión RBM15-MKL1. La anomalía suele ser única Parece que el pronóstico es bueno con tratamiento intensivo. En casos con <20% de blastos debe hacerse una biopsia para excluir fibrosis medular. Si se descarta un falto recuento bajo debe vigilarse para la presencia de enfermedad extramedular o aumento de blastos. h. LMA con mutación NPM1 (entidad provisional) El gen NPM1 está en el cromosoma 5q35 e incluye 12 exones. La proteína se localiza en el nucléolo y funciona como chaperon molecular de proteínas, facilitando el transporte de proteínas ribosómicas a través de la membrana nuclear. La expresión de la proteína aumenta en células en proliferación. La alteración de NMP1 ya sea por mutación o por translocación cromosómica resulta en una localización anormal de la proteína en el citoplasma. NMP1 puede estar translocado en raras variantes de LMA como la LPA t(5;17) y la LMA-SMD con t(3;5), y en el linfoma de células grandes anaplásico CD30+ con t(2;5). Más a menudo la anomalía en NMP1 se debe a una mutación. Mutación de NPM1 se encuentra en un 30-40% de la LMA del adulto. Son mutaciones heterocigotas, conservando un alelo normal. Suelen ocurrir en el exón 12, rara vez afecta a los exones 9 y11. Se han descrito unas 40 variantes de mutaciones, la más común (78%) es la denominada mutación A, una duplicación de TCTG en las posiciones 956 a 959 (15, 16). El nivel del alelo mutado es variable. La frecuencia de esta mutación aumenta con la edad, del 2-8% en la infancia, aproximadamente en el 35% en el adulto (27-40%), y aumenta al 50% (45-65%) en la LMA del adulto con cariotipo normal (15,16). Entre los adultos la frecuencia es igual en los pacientes de menos y más de 60 años (17). Es más frecuente en la LMA de novo (43%) que secundaria (27%) (18). Es algo más frecuente en la mujer que en el varón (15,16). Suele presentarse como LMA de novo, con alta leucocitosis (mediana 60x109), alta infiltración medular, e infiltración extramedular como encías, ganglios y piel. (15) La LMA NPM1 suele tener hechos mielomonocíticos o monocíticos, el 70-90% de la LMA tipo M4 y M5 de la FAB con cariotipo normal son NPM1+, y más de la 50-60 de la LMA CN NPM1+ pertenecen al tipo M4/M5. Aunque poco frecuente, la mutación NPM1 también puede verse en otros tipos morfológicos de LMA y también en casos con displasia multilínea. Es excepcional en el tipo M0. (15, 17). Los blastos suelen expresar antígenos mieloides (CD13, CD33, MPO) y monocíticos (CD14, CD11b) y macrofágicos (CD68). El hecho inmunofenotípico más característico es la ausencia de expresión de CD34. En parafina puede demostrarse la presencia de NPM citoplasmática lo cual es predictivo de la mutación NPM1. Sin embargo hay casos de mutación NPM1 que no muestran las NPM1 citoplasmática por inmunohistoquímica. El 23% de la LMA-NPM1+ muestran cambios displásicos compatibles con “LMA con cambios relacionados con la mielodisplasia” exclusivamente por criterios morfológicos. Las características biológicas y el pronóstico de estos pacientes no difieren de las demás LMA NMP1+ (19). Por ello se ha sugerido LMA NMP1+ (FLT3-ITD-) como una entidad propia con independencia de la presencia de rasgos morfológicos displásicos. Aproximadamente el 50% de la LMA con CN es NMP1+, y a la inversa el 85% de la LMA NPM1 tiene un cariotipo normal, solo un 5-10% tiene aberraciones cromosómicas que se clasifican como de pronóstico intermedio, como la +8, -4, del(9q) y del 21. En cambio la presencia de la mutación NPM1 se encuentra solo en el 3% de la LMA de cariotipo favorable y 5% de cariotipo desfavorable (18) La mediana del alelo mutado es del 43%, con un rango del 6-78% pero la mayoría de los casos están entre el 25 y 50%. La carga alélica NMP1+ no tiene significado pronóstico (18). Hay una fuerte asociación entre la mutación NPM1+ y FLT3-ITD (15,16,32). Aproximadamente el 25-30% de la LMA NPM1+ es FLT3-ITD positiva. También hay una asociación con FLT3/TKD (9-15%), y al contrario NPM1+ es casi excluyentes con MLL y CEBPA. La LMA NPM1+ presenta un patrón de expresión génica característico (20) lo cual también apoya considerar esta LMA como una entidad propia. La mutación NPM1 confiere un pronóstico favorable sobre todo en la LMA con cariotipo normal. A continuación se analiza la mutación como variable pronóstica en el conjunto de pacientes con LMA (excluyendo la LPA) y en la LMA con cariotipo normal. Experiencia de los ensayos MRC (18) en 1217 pacientes adultos con LMA no LPA: o Tasa de respuesta: en el estudio multivariante la citogenética es seleccionada en primer lugar, seguido del estatus NPM1 como factor pronóstico para la remisión. La mutación NPM1+ se asocia con mayor tasa de remisión comparado con el estado NPM1- (91% vs 78%), debido a menor tasa de resistencia (3% vs 15%). o Recaída: en el estudio multivariante el estado FLT3/ITD es seleccionado en primer lugar, seguido del estatus NPM1 y la citogenética La mutación NPM1+ se asoció a menor riesgo de recaída comparado con el NPM1- (46% vs 61%) y mejor SLE a 5 años (45% vs 31%). o Supervivencia: en el estudio multivariante la citogenética es seleccionada en primer lugar seguido del estado NPM1 y FLT3/ITD. La mutación NPM1+ se asoció a mejor supervivencia comparado con la NPM1- (49% vs 31%). o El pronóstico favorable de la LMA NPM1+ se conserva incluso en presencia de la mutación FLT3/ITD pero en un grado menor. En el grupo completo de LMA no LPA la distribución según el estado mutacional fue; NPM1- y FLT3/ITD - 47%, el 11% FLT3ITD+ y NMP1-, el 24% NMP1+/FLT3-ITD- y el 17% positiva para ambas. El riesgo de recaída a 5 años fue 57%, 79%, 34%y 63% respectivamente. La SLE a 5 años fue del 34%, 15%, 55% y 31% respectivamente. La SG a 5 años fue 34%, 15%, 59% y 35%. o En el grupo con cariotipo normal (n= 550) los resultados fueron similares , el estado NPM1 se asoció a una mejor tasa de RC, menor recaída y mejor SLP. Los resultados siempre hay que interpretarlos junto a FLT3-ITD: el 28% son FLT3/ITD- NMP1-, el 10% FLT3/ITD+ NMP1-, el 27% FLT3/ITD- NMP1+ y el 25% FLT3/ITD+ NMP1+. El riesgo de recaída para estas combinaciones fue: 47%, 91%, 33% y 61% respectivamente, y la SG 38%, 9%, 61%, y 37%. Experiencia del grupo cooperativo alemán en LMA (17) sobre 1284 pacientes adultos mostró resultados algo distintos explicable por la inclusión de pacientes de edad hasta 85 años. En el análisis del grupo total fue la edad seguido del cariotipo los principales factores pronósticos, no apareciendo ni el estado de NPM1 ni de FLT3/ITD. En el subanálisis de LMA con CN (52% de los pacientes) el principal factor pronóstico fue la edad >= a 60 años, seguido del estado NPM1 FLT3/ITD y la presencia de >10% blastos en el día +16. El pronóstico de los pacientes de edad >= 60 años fue más favorable si NPM1+ pero peor que en el paciente de menos de 60 años (18,17). Grupos de riesgo en LMA con CN. Según el grupo MRC puede estratificarse a los pacientes en tres grupos pronósticos: bueno si solo NPM1+, malo si solo FLT3-ITD+ e intermedio si ambos negativos o ambos positivos (18). Según el grupo German-Austrian AML (32) los pacientes con CN pueden estratificarse en dos grupos: bueno los NPM1+FLT3/ITD- o CEBPA+, y malo los demás. El grupo FLT3/ITD parece beneficiarse de trasplante alogénico en primera RC (32). Los pacientes con LMA-CN-NMP1+ en ausencia de mutación FLT3-ITD probablemente no se beneficien de un alotrasplante en primera remisión. La LMA NPM1+ suele cursar con alta leucocitosis, a pesar de ello conserva su buen pronóstico. El 15% de las LMA NPM1+ tienen anomalías citogenéticas del tipo -8, -4, -Y, del(9q), and 21. La LMA NMP1+ con anomalías citogenéticas también tienen un pronóstico favorable (21). La mayoría de estas anomalías se encuadran en el grupo de riesgo citogenético intermedio. Una de estas anomalías, la del(9q) está en la lista de anomalías citogenéticas definitorias de LMA con cambios relacionados con la mielodisplasia. De este modo hay datos que apoyan definir la LMA como NMP1+ o NMP1-, en lugar de cariotipo normal o anormal. La mutación NPM1 es poco frecuente en la LMA de edad pediátrica, y nunca se encuentra en pacientes de menos de 3 años. Al igual que en los adultos es más frecuente en el grupo con cariotipo normal pero la frecuencia es solo del 22% en la LMA-CN. La LMA-CN NPM1+ en la infancia también se asocia a buen pronóstico, que puede estar modificado por la mutación FLT3-ITD de modo similar a la LMA del adulto (22). i. LMA con mutación CEBPA (entidad provisional) Mutación de CCAAT/enhancer-binding protein-alfa (CEBPA) ocurre en el 7-10% de la LMA no LPA y no se ha descrito en entidades distintas de la LMA. Las mutaciones pueden ocurrir en cualquier parte del gen pero suelen concentrarse en el N terminal o en el C terminal y puede haber una o dos mutaciones. Cuando hay dos suele afectar a la N y C terminal, supuestamente bialélicas. En 55-65% de los casos la mutación en la LMA del adulto es bialélica (23, 24), En edad pediátrica la frecuencia de la mutación CEBPA es menor, y más del 80% son bialélicas (25). No tiene una asociación con edad o sexo. Morfológicamente suele presentarse como LMA sin maduración o con maduración (M1 y M2 de la FAB), pero también hay casos con hechos monoblásticos o mielomonocíticos. Suele presentarse como LMA de novo pero también puede ser LMA secundaria. Los blastos suelen presentar marcadores mieloides como CD13, CD33, CD65, CD11b, y CD15, y generalmente también de HLADR y CD34. Los marcadores monocíticos suelen estar ausentes. CD7 se presenta en el 50-70%. CD56 suele ser negativo. El 72% de las LMA CEBPA + tiene un cariotipo normal, y el 28% tienen anomalías citogenéticas de significado pronóstico intermedio. La frecuencia de mutación CEBPA es similar en el grupo con cariotipo normal (10%) o cariotipo intermedio (7%) (23), La mutación CEBPA no se encuentra nunca en la LMA de cariotipo favorable. La mutación única CEBPA puede encontrarse en un 11% en LMA con cariotipo desfavorable, pero nunca la mutación CEBPA bialélica (23). La LMA del adulto con mutación CEBPA confieren un buen pronóstico pero los estudios más recientes han mostrado que solo la mutación bialélica confiere un significado pronóstico favorable (24,23). El un análisis conjunto de los ensayos LMA 10 y 12 del UK MRC (23), sobre 1470 pacientes en el grupo con cariotipo de riesgo intermedio (CN y otras anomalías) la presencia de la mutación bialélica en ausencia de FLT3-ITD se asoció con una supervivencia a 8 años del 54% frente 31-34% sin la mutación. Es probable que el beneficio en la supervivencia se deba a una menor tasa de recaídas. Se ha sugerido que los pacientes con mutación CEBPA+ FLT3-ITD- no deberían ser sometidos a trasplante en primera remisión (23). La LMA CEBPA bialélica del adulto se asocia en el 12% con la mutación FLT3-ITD (23), Esta frecuencia es menor que en la LMA CEBPA - o CEBPA + única (no bialélica). Según el grupo MRC, en presencia de la mutación FLT3-ITD se pierde el beneficio en la supervivencia de la mutación CEBPA bialélica. Otro estudio más limitado en número de casos mostró beneficio de la mutación CEBPA con independencia del estado mutaciónal FLT3-ITD (80) . La LMA del adulto con mutación CEBPA doble (bialélicas) se asocia solo en el 3% con la mutación NMP1. Esta frecuencia es mucho menor que en la LMA CEBPA - o CEBPA + única. En presencia de NMP1+ la mutación CEBPA bialélica no aporta una ventaja adicional (23). En LMA pediátrica: en un estudio del Children Oncology Group sobre 847 niños la mutación CEBPA se encontró en el 4,5%, y en el 17% de la LMA con CN. Al igual que en el adulto se asoció con el fenotipo M1 y M2 de la FAB y con buen pronóstico (25). La presencia de la mutación CEBPA se asoció a mejor supervivencia a 5 años (70% vs 38%) y menor tasa de recaída (13% vs 44%). La mutación CEBPA fue el más importante factor pronóstico para la recaída, y permite seleccionar a un grupo de pacientes que probablemente no se benefician de un trasplante alogénico en primera remisión. En este estudio el 82% de las mutaciones fueron bialélicas y no se encontraron diferencias pronósticas entre la mutación única o bialélica. j. LMA con cambios relacionados con la mielodisplasia (LMACRMD). Sustituye a la previa denominación “LMA con displasia multilínea”. En la previa clasificación el criterio diagnóstico era la presencia de displasia en al menos el 50% de las células en al menos dos líneas hematopoyéticos. En la clasificación WHO 2008 el criterio para diagnosticar la LMA con cambios relacionados con la mielodisplasia es: 20% de blastos en SP o MO, ausencia de terapia citotóxica o radioterapia previa no relacionada con la enfermedad, ausencia de una anomalía genéticas recurrente descritas en los apartados anteriores, y alguno (uno o varios) de los siguientes criterios: o Historia previa de SMD o NMP o Anomalías citogenéticas relacionadas con la mielodisplasia o Hechos morfológicos de displasia: el 50% o más de las células en dos o más líneas son displásicas. Es una categoría muy asociada con el anciano. Se presenta con pancitopenia, y en algunos casos la evolución es lenta, correspondiendo generalmente con la antigua categoría FAB de AREB en transformación. Morfología: la mayoría de los casos tiene datos de displasia multilínea en una buena tinción y en el 35% de los casos la displasia es el hecho principal por el cual la LMA es asignada a la categoría de LMA-CRMD. El inmunofenotipo es variable, pero en general los blastos expresan marcadores mieloides y a menudo expresan la glicoproteína de resistencia multidroga (MDR-1). Las anomalías cromosómicas son similares a las encontradas en el SMD, siendo lo más común los cariotipos complejos, -7, del(7q), -5 y del(5q). La lista de anomalías definitorias se muestras más abajo, pero es importante tener en cuenta lo siguientes: o La trisomía +8 y del (20q) son frecuentes en el SMD pero no bastantes específicos para considerarlos definitivos de LMA con cambios relacionados con la mielodisplasia. o Las translocaciones balanceadas son infrecuentes, pero cuando ocurren suelen afectar a 5q32-33. o La LMA con inv(3)(q21q26.2) o la t(3;3)(q21; q26.2); RPN1-EVI1 a menudo cursa con displasia multilínea, pero es una entidad propia incluida dentro de la LMA con anomalías genéticas recurrentes, y no debe considerarse como una LMA con CRMD. o La LMA con 11q23 es muy heterogénea, y algunas formas como la t(11;16) y la t(2;11) son clasificadas como LMA con CRDM. Sin embargo otras no entran es este grupo, por ejemplo la t(9;11)(p22;q23) es una entidad propia dentro del grupo de LMA con anomalía genética recurrente. o En algunos casos de LMA con CRDM puede haber mutaciones NPM1, FLT3-ITD o CEBPA. No se conoce bien el significado pronóstico de estas mutaciones, pero parece razonable su estudio y considerar su valor pronóstico en los casos con cariotipo normal. La presencia de estas mutaciones y el cariotipo normal no debe hacer cambiar el diagnóstico de LMA con CRDM si tienen otros criterios como antecedente de SMD / NPM o displasia multilínea. o El diagnóstico diferencial puede ser difícil con la AREB y con algunas categorías de LMA del grupo no especificado en otro apartado (LMA NOS). Es preciso una cuidadosa adherencia a los criterios, y tener en cuenta que la asignación a una categoría por anomalía citogenética es prioritaria sobre la LMA definida solo por morfología (LMA NOS) A continuación se enumeran las anomalías citogenéticas consideradas suficientes para la inclusión en esta categoría siempre que se cumplan todos los criterios descritos al inicio de este apartado: o Cariotipo complejo definido por 3 o más anomalías cromosómicas siempre que no estén incluidas en el grupo de anomalías genéticas recurrentes. o Cambios no balanceados: -7 o del(7q); -5 o del(5q); i(17q) o t(17p);-13 o del(13q); del(11q); del(12p) o t(12p); del(9q); idic(X)(q13). o Cambios balanceados: t(11;16)(q23;p13.3)**; t(3;21)(q26.2;q22.1)**; t(1;3)(p36.3;q21.1); t(2;11)(p21;q23)**; t(5;12)(q33;p12); t(5;7)(q33;q11.2); t(5;17)(q33;p13); t(5;10)(q33;q21); t(3;5)(q25;q34). Las anomalías señaladas con ** son más frecuentes en la LMA relacionada con la terapia, y por ello es muy importante excluir esta entidad antes de diagnosticar como LMA CRMD. Significado pronóstico: o El pronóstico es malo con baja tasa de RC. o Aquellos con previo SMD pueden tener una evolución más indolente, sobre todo si tienen entre 20-29% de blastos. Igualmente aquellos casos con blastosis menor del 20% tiene una evolución menos agresiva. o Debe tenerse en cuenta que el valor pronóstico de la displasia morfológica pasa a un menor lugar si en el estudio multivariante se incluye la citogenética. Por lo tanto la presencia de displasia puede hacer sugerir una citogenética adversa pero en su ausencia puede que el pronóstico no sea tan adverso. Este hecho puede justificar usar el FISH para buscar anomalías genéticas relacionada mielodisplasia cuando la citogenética es normal. o Se precisa más investigación para conocer el impacto de la presencia de la mutación NPM1 en ausencia de FLT3-ITD en los casos con cariotipo normal. Terminología: Es deseable que en la terminología diagnóstica se indique la causa por la cual fue incluido: LMA con CRDM (displasia multilínea) o LMA con CRDM (pos SMD) o LMA con CRDM (anomalías citogenéticas asociada a SMD), pudiendo haber una, dos o tres notas en los paréntesis. Además también debería indicarse el resultado de la NPM1, CEPBA o FLT3ITD si el cariotipo es normal. También debe incluirse el porcentaje de blastos. k. Neoplasia mieloide relacionada con la terapia Dentro de esta categoría se incluye la LMA relacionada con la terapia (LMA-t), el síndrome mielodisplásico relacionada con la terapia (SMD-t) y la neoplasia mieloproliferativa / mielodisplasia relacionada con la terapia (SMD/NMP-t), ocurriendo como una complicación tardía de la quimioterapia y/o radioterapia administrada para un proceso neoplásico o no neoplásico. No se incluye en esta categoría la transformación de la NMP (policitemia vera, trombocitemia esencial, mielofibrosis) aunque hubieran recibido quimioterapia. Los agentes implicados son los siguientes o Alquilantes: melfalán, ciclofosfamida, mostaza nitrogenada, clorambucilo, busulfán, carboplatino, cisplatino, dacarbacina, procarbacina, carmustina, mitomicina C, tiotepa, lomustina etc. o Radiación ionizante: grandes campos que incluyan la médula ósea. o Inhibidores de topoisomerasa II: etopósido, tenipósido doxirubicina, daunorubicina, mitoxantrona, amsacrina, actinomicina. o Antimetabolitos: tiopurinas, micofenolato, fludarabina. o Agentes antitubulinas (generalmente en combinación con otros agentes): vincristina, vinblastina, vindesina, paclitaxel, docetaxel. La neoplasia mieloide relacionada con la terapia se considera un grupo único aunque por criterios morfológicos los pacientes pueden ser diagnosticados de LMA-t, SMD-t o SMD/NMP-t. El patrón morfológico es por lo tanto muy variable, pudiendo haber rasgos displásicos (SMD-t) o ser indistinguibles de una LMA de novo. El patrón inmunofenotípico también es muy variable. Frecuencia: 10-20% de todos los casos de LMA, SMD, y SMD/NMP. El 90% tienen un cariotipo anormal. La anomalía citogenética más frecuente (70%) son no balanceadas, sobre todo pérdida completa o parcial del 5 y 7. El tipo de anomalía genética a menudo se correlaciona con el periodo de latencia y el agente citotóxico previo. El grupo más frecuente es secundario a alquilantes y radiación ionizante, suele aparecer 5-10 años de la exposición y suele presentarse como SMD-t o más raro como SMD-NMP (ej leucemia mielomonocítica crónica). La anomalía citogenética suele ser pérdida completa o parcial de los cromosomas 5 y 7, a menudo asociado con otras anomalías adicionales [ej del(13q), del(20q), del(11q), del(3p), -17, -18, -21, +8] dentro de un cariotipo complejo. El 20-30% se presenta como LMA-t, generalmente sin fase previa de SMD, con antecedente de secundarios a inhibidores de topoisomerasa II, aparece a los 1-5 años y a menudo cursa con translocación balanceada. Morfológicamente suele presentarse como LMA de novo con morfología monoblástica o mielomonocítica, pero hay casos con diferenciación granulocítica. La translocación suele afectar a: o 11q23 (MLL), como la t(9;11)(q22;q23) y t(11;19)(q23;p13) o 21q22 (RUNX1) como la t(8;21)(q22;q22), y t(3;21)((q26;q21.1) o Con menos frecuencia otras como la t(15;17)(q22;q12) y la inv(16)(p13;1q22) o Estos casos debe ser designados como correspondiente, ej LMA-t con t(9;11)(p21;q23) o Hay casos de leucemia linfoblástica aguda generalmente asociados a la t(4;11)(q21;q23) LMA-t con la lesión citogenética El pronóstico es malo, con supervivencias a 5 años menor del 10%, pero el cariotipo influye en el pronóstico. o Los casos con anomalías del 5 y/o 7 y cariotipo complejo tiene el peor pronóstico con independencia que se presente como SMD o LMA, y claramente peor que el SMD de novo. o Los pacientes con translocaciones balanceadas tienen un pronóstico mejor que el grupo anterior, pero con claras diferencias según la translocación. En el caso de la t(15;17)(q22;q12), inv(16)(p13.1q22) o (16;16)(p13,1;1;q22) el pronóstico parece similar a la LMA de novo. En otras translocaciones el pronóstico parece peor que la forma igual de novo, pero mejor que las anomalías citogenéticas no balanceadas. l. Proliferación mieloide relacionada con el síndrome de Down Los individuos con síndrome de Down (SD) tiene un riesgo muy alto de LMA, sobre todo en la edad menor de 5 años. Además en este grupo de edad el 70% de las LMA son de línea megacarioblástica, incidencia muy superior a la leucemia de niños sin SD. La leucemia megacariblástica de los niños con SD tiene características diferenciales que la justifica como una entidad propia. A nivel genético se caracterizan por una mutación en el exón 2 del gen GATA 1. GATA 1 es un factor de transcripción esencial para el desarrollo normal de las líneas eritroides y megacariocíticas. La mutación en GATA1 genera una proteína truncada (GATA1s) que carece del dominio N terminal. El déficit de GATA1 juega un papel fundamental en el desarrollo de las neoplasia mieloide. Mielopoyesis anormal transitoria: o El 5-10% de los neonatos con S de Down desarrollan en el periodo neonatal un cuadro morfológicamente e inmunológicamente indistinguible de la LMA de línea megacariocítica. Este cuadro se resuelve espontáneamente en 3-12 semanas, pero en un 20% puede haber complicaciones fatales. Además un 20-30% presentaran de 1 a 3 años después, una LMA sin remisión espontánea. o Genética: además de la trisomía 21 hay mutaciones adquiridas GATA1. El tipo de mutación en GATA1 se asocia con el riesgo de desarrollar en una leucemia (26) Leucemia mieloide asociada al Síndrome de Down o El 1-2% de los niños con síndrome de Down desarrollarán una LMA en los primeros 5 años de vida, lo cual representa el 20% de todos los pacientes pediátricos con LMA/SMD. En el 50% de los casos es una leucemia megacarioblástica. Puede presentarse como una leucemia aguda clara o como un SMD morfológicamente comparable a una citopenia refractaria de la infancia. El término leucemia mieloide asociada con el SD incluye tanto la presentación tipo LMA como SMD. Los blastos morfológicamente e inmunológicamente son megacarioblastos. Es frecuente la diseritropoyesis, la disgranulopoyesis y la fibrosis medular lo cual puede dificultar el aspirado. o Genética: Además de la trisomía 21 hay mutaciones adquiridas GATA1 idénticas a la mielopoiesis anormal transitoria. El pronóstico es claramente mejor que la LMA de los niños sin SD. En niños de edad mayor de 5 años puede no haber mutaciones GATA1, y estos casos deben considerarse como LMA o SMD convencionales. El pronóstico es malo, similar a otros niños sin SD La trisomía 8 es frecuente: 13-44%. La monosomía 7 es muy rara. 4. CLASIFICACION PRONOSTICA POR EL CARIOTIPO El cariotipo es la base de la clasificación de la LMA, el más poderosos factor pronóstico y la base de la estratificación de riesgo Frecuencia de anomalías citogenéticas: en 5876 casos de LMA de adultos (edad 16-59 años) clasificadas según la WHO 2008 (27): o El 41% no tenían anomalía citogenética o El 28% presentaban translocaciones recurrentes definidas en la WHO 2008: t(15;17)(q22;q21) (13%), t(8;21)(q22;q22) (7%), inv(16)(p13q22) y t(16;16)(p13;q22) (5%), t(6;9)(p23;q34) (1%), t(9;11)(p21_22;q23) (1%), e inv(3)(q21q26) y t(3;3)(q21;q26) (1%). Este grupo es típico de los pacientes más jóvenes. o El 13% tenían una anomalía citogenética designada como “relacionada con la mielodisplasia” en la WHO 2008. La mayoría no balanceadas y por orden de frecuencia son: -7 y del(7q), -5 y del(5q), i(17q) y t(17p), -13 y del(13q), del(11q), del(12p) y t(12p), del(9q), idic(X)(q13). En un mínimo grupo se identificaron anomalías balanceadas asignadas también al grupo “relacionado con la mielodisplasia” como la t(11;16)(q23;p13); t(3;21)(q26;q22); t(1;3)(p36;q21); t(2;11)(p21;q23); t(5;12)(q33;p12); t(5;7)(q33;q11) y la t(3;5)(q25;q34). El pronóstico basado en la citogenética en la LMA del pacientes adulto (< 60 años) tratados con esquemas de quimioterapia intensiva permite agrupar a los pacientes en tres grupos de riesgo, favorable, intermedio y adversos. Según el grupo MRC (27) basado en el análisis de 5876 pacientes tratados con atraciclinas y consolidados con citarabina: o El grupo favorable incluye las LMA core binding factor (CBF): t(8;21)(q22;q22) y la inv(16)(q13;q22), y t(16;16)(p13;q22) tratadas con quimioterapia intensiva que incluye citarabina en dosis altas La LPA con t(15;17) tratada con antraciclinas y all transretinoico Ninguna otra anomalía citogenética se asocia a buen pronóstico Estos grupos suponen aproximadamente el 25% en niños y adulto joven y se asocia a una tienen una alta tasa de respuestas (>90%), baja tasa de recaídas, alta supervivencia (>65%). Además tienen una buena probabilidad de conseguir una segunda remisión si recaen. Por ello no está justificado de modo rutinario el trasplante alogénico en primera remisión. En el estudio multivariante del grupo MRC estas anomalías citogenéticas fueron las únicas asociadas a buen pronóstico. Las anomalías citogenéticas adicionales no modificaron el pronóstico de modo adverso, y en el caso de la LMA CBF podrían asociarse con un mejor pronóstico, especialmente el +22 en la LMA inv(16). o El grupo desfavorable incluye (en ausencia de citogenética favorable): El cariotipo complejo (>3 anomalías según el MRC) Anomalías de 3q (excluyendo la t(3;5)(q21-25;q31-35), inv (3)(q21q26) /t(3;3)(q21;q26) Delecciones de 5q Monosomías de 5 y/o 7. Otras anomalías raras como -17, anomalías en 17p, t(9;22), t(6;11)(q27;q23), t(10-11)(p11-13;q23), add(5q), add(7q). Tal vez también la LMA con t(6;9) Este grupo supone el 10-20%, tienen una edad más avanzada, con frecuencia tiene un antecedentes de SMD. Tienen muy mal pronóstico con quimioterapia convencional, con bajas tasas de RC (60%) y supervivencia a 5 años del 10%. Debito a ello está justificado el trasplante alogénico en primera remisión o terapias experimentales El grupo MRC define cariotipo complejo como 4 ó más anomalías no relacionadas o El grupo intermedio incluye el cariotipo normal lo cual supone el 50% de la LMA del adulto. Este grupo precisa una evaluación pronóstica junto a otros parámetros sobre todo moleculares, como NPM1 y FLT3/ITD. Un gran estudio multicéntrico muestra que los pacientes con donante familiar de grupos de riesgo citogenético intermedio o malo se benefician de un trasplante alogénico en primera RC (28). En este estudio no se incluyeron variables mutacionales. Además el beneficio se limitó a los pacientes de menos de 40 años. La interpretación de este estudio sugiere que el trasplante puede estar indicado en LMA con riesgo de recaída superior al 35%. No se dispone de datos similares relacionados con el trasplante TIR ni con el trasplante no familiar. En los anexos al final se muestran varias en tablas las clasificaciones de riesgo más usadas, así como la integración de los estudio de mutaciones con la citogenética, como las recomendaciones del ELN (3). A continuación se hacen algunas observaciones que deben tenerse en cuenta. Anomalías raras o Los diferentes estudios son coincidentes para las anomalías más frecuentes, en cambio para las anomalías más raras (<2% cada una, en conjunto un 10%) no hay total acuerdo sobre su significado. Esto ocurre por ejemplo con la del (7q), aislada trisomía 8, del(9q) t(v;11)(v;q23) distinta de la t(9;11) y la del(20q). En las tablas puede comprobarse como las diferentes clasificaciones pueden discrepar sobre el significado pronóstico de estas anomalías. o Hay que ser prudente con la interpretación de LMA con translocación que afecta a 11q (MLL) si no podemos identificar los genes implicados. Como se ha descrito antes el pronóstico de la LMA con t(9;11) (MLLT3) es mejor que el conjunto de la LMA con anomalía en 11q23 con un pronóstico intermedio, y probablemente lo mismo ocurre para la LMA con t(11;19) (MLLT1). En cambio la t(6;11) (MLL4) y la t(10;11)(MLL10) se asocian a un mal pronóstico. Además el trasplante alogénico no puede revertir el mal pronóstico de la LMA con t(6;11) (12). . o Delección en 17p (p53) ocurre en el 5% de las LMA, de estos en la cuarta parte es una anomalía única, y los demás en el contexto de cariotipo complejo o delección del 5 o 7. El pronóstico es adverso aunque se presenta como anomalía única (27,29). o En general la LMA con cambios relacionados con la mielodisplasia tiene mal pronóstico. Sin embargo algunas anomalías citogenéticas definitorias de esta entidad son extremadamente raras lo que obliga a ser prudentes con la interpretación pronóstica mientras no se disponga de series grandes. Por ejemplo la LMA con t(3;5);NPM1-MLF1 podría tener un pronóstico similar a la LMA con cariotipo normal (27). o La LMA con t(6;9) DEK-CAN parece tener un pronóstico peor que la LMA con cariotipo normal, pero no está claro si es la citogenética o la fuerte asociación conFLT3/ITD lo que determina el pronóstico Anomalías citogenéticas secundarias o En general las anomalías asociadas a las translocaciones o inversión balanceada no tienen impacto en la supervivencia. o Parece haber alguna excepción como la trisomía 22 en la LMA con inv(16) o t(16;16) que parece asociarse con mejoría en la supervivencia libre de recaída. o Las anomalías asociadas a la t(8;21) no modifican el pronóstico, al menos para la del 9p Cariotipo complejo y cariotipo monosómico o El cariotipo complejo ocurre en el 10-12% de los pacientes y claramente se asocia con un pronóstico muy malo. El grupo MRC define cariotipo complejo como la presencia de >3 anomalías (27). En cambio los demás grupos lo definen como >2 anomalías. La clasificación WHO2008 también ha adoptado la definición de cariotipo complejo como 3 ó más anomalías no relacionadas en ausencia de una translocación cromosómica balanceada [t(8;21), inv(16) o t(16;16) y t (15;17), t(9;11)], y además cariotipo complejo en la WHO 2008 es definitorio de LMA con cambios relacionados con la mielodisplasia.. o Los cariotipos complejos rara vez incluyen translocaciones balanceadas, y generalmente incluye pérdidas de 5q, 17p y 7q, y ganancias de 8q, 11q y 21q. Un hecho muy característico del cariotipo complejo es la pérdida de 17p y/o mutación del gen TP53, o cual ocurre en dos tercios de los casos. Algunas de estas anomalías ya son por si solas definitorias de pronóstico adverso, en estos casos la complejidad cariotípica probablemente no añade todavía un peor pronóstico. o Cariotipo monosómico (CM) definido por la presencia de una única monosomía (excluyendo pérdida aislada de X o Y) en asociación con al menos una monosomía adicional o una anomalía cromosómica estructural excluyendo el core-bindnig factor (30). Aproximadamente el 13% de la LMA tienen un CM, y su frecuencia aumenta al 20% después de los 60 años (31). El valor pronóstico extremadamente adverso de este grupo ha sido confirmado en varios estudios con tasas de RC menores de 20% y con supervivencias menores del 5% a 4 años. Más del 90% de los CM se incluyen dentro de la categoría citogenética desfavorable, y aproximadamente el 40-45% del grupo citogenético adverso cumplen criterios de CM. Cariotipo monosómico es un subgrupo de extremadamente mal pronóstico incluido dentro del grupo de citogenética adversa (27, 30, 31) Las mutaciones en LMA con cariotipo normal o intermedio o La citogenética presenta varias limitaciones, como posibilidad de no conseguir un cariotipo de calidad, anomalías crípticas, pero sobre todo el hecho de que el 50% de las LMA tienen un CN. o El estudio de mutaciones es imprescindible para refinar el pronóstico de la LMA con cariotipo normal o con anomalías cromosómicas de significado pronóstico intermedio. o La mutación más importante es la NPM1 que se encuentra en el 50% de la LMA con CN y se asocia a buen pronóstico. También es importante la FLT3-ITD presente en un tercio de la LMA con CN y asociada a mayor riesgo de recaída. Menos frecuente es la mutación en CEBPA que se asocia a buen pronóstico en ausencia de la mutación NPM1 y FLT3/IKTD. o El pronóstico de la LMA con CN puede ser refinado identificando un subgrupo de buen pronóstico: FLT3/ITD- con NPM1+ o CEPBA+ bialélico. Representa el 21% de la LMA con CN. El pronóstico es similar a la LMA CBF+. No parece estar indicado el trasplante alogénico en primera remisión o Otras mutaciones y la expresión de determinados genes también pueden ayudar a definir grupos pronósticos dentro de la LMA con CN como se describe más adelante. La edad o La citogenética conserva su valor pronóstico en la población de edad más avanzada. o La diferencia más significativa en la frecuencia de anomalías citogenéticas es el aumento de anomalías citogenéticas adversas (23% vs 15% en más y menos de 60 años). o La citogenética también tiene gran valor pronóstico en la LMA infantil. Sin embargo en los niños el pronóstico de la LMA de riesgo citogenético intermedio y malo es mejor que en los adultos. Por ello en los niños la indicación de trasplante alogénico en primera remisión es más restringida.. La clasificación citogenética conserva su significado pronóstico en la LMA secundaria. De todas formas dentro de cada grupo de riesgo citogenético la LMA secundaria tiene peor pronóstico que la LMA de novo El pronóstico del paciente con LMA requiere valorar otros aspectos además de la citogenética y mutaciones, sobre todo el estado general del paciente, la edad, y la cifra de leucocitos. 5. MUTACIONES Y EXPRESIÓN DE GENES a. Introducción El principal interés clínico del estudio de las mutaciones es conocer el pronóstico dentro grupo citogenético más importante de LMA que son aquellos con cariotipo normal o intermedio. Se han estudiado un gran número de mutaciones, y han pasado a la práctica asistencial como factores pronósticos la mutación en NPM1 (descrita más arriba) y la FLT3-ITD. El resto de las mutaciones son todavía materia de debate. Las mutaciones se han clasificado como de tipo I y tipo II. Las de tipo I comprenden mutaciones que afectan a las vías de transducción de señal y quizás aumentan la proliferación o la supervivencia o ambas en las células precursoras hematopoyéticas. Las de tipo II afectan a factores de transcripción o componentes del complejo de coactivación transcripcional y causan dificultad de diferenciación. Son ejemplos de mutación tipo I FLT3, RAS, KIT y PTPN11, y de tipo II MLL, CEBPA, NPM1 o RUNX1. Más del 80% de las LMA con CN tiene alguna de las mutaciones CEBPA, MLL, FLT3ITD,FLT3 ITK, NPM1 o NRAS (32). En la LMA con CN la frecuencia de estas mutaciones es: NPM1 53%, FLT3-ITD (31%), FLT3-TKD 11%, CEPBA 13%, MLL-PTD 13% y NRAS 13% (32). Es frecuente en una LMA presentar más de una mutación, pero rara vez coexisten entre si las mutaciones tipo II (MLL, NPM1, CEPBA) o entre si las tipo II (FLT3, NRAS). La asociación más frecuente es la mutación FLT3-ITD o FLT3-TKD con NPM1. La asociación LMA con CN NPM1+ FLT3/ITD+ constituye un grupo de buen pronóstico confirmado en numerosos estudios. Posiblemente la mutación CEBPA tenga un valor pronóstico similar a la NPM1 aunque la evidencia que lo apoya es más limitada por lo infrecuente de la mutación. El beneficio de la combinación genética LMA CN NPM1+ FLT3/ITD- se traducen en una mayor tasa de remisión, menor recaída y mayor supervivencia situada a los 4 años en un 60%. Cualquier otra combinación (FLT3/ITD+ o los tres negativos) de mutación tiene un pronóstico adverso con supervivencia a 4 años del 25-30% (32). Se están buscando otros marcadores genéticos que permitan discriminar subgrupos de buen pronóstico entre la LMA CN FLT3/ITD+ y de mal pronóstico entre los grupos LMA CN NPM1+ FLT3/ITD-. En la revisión que se sigue se muestra el estado actual de estos estudios. A continuación se revisa individualmente las mutaciones en estos y otros genes de posible interés clínico. La mutación NPM1 y CEBPA han sido revisada al describir la clasificación WHO 2008 de LMA y no serán tratadas en apartado. b. FLT3-ITD FLT3 (fms-related tyrosine kinase 3) es un miembro de la familia de receptor de tirosin kinasa clase III, se expresa en progenitores hematopoyéticos inmaduros y está implicado en la proliferación de la célula stem. Hay dos tipos de mutaciones: las que afectan a la longitud (FLT3-ITD) y las que afectan al dominio tirosin kinasa (FLT3-TKD) La mutación FLT3-ITD consiste en una duplicaciones en los exones 11 y 12 del gen FLT3 (dominio yuxtamembrana de la proteína) situado en 13q12. La longitud de la duplicación es muy variable, de 3 a 400 pares de bases, y resultan en una proteína más grande y con actividad TK constitutiva, lo cual lleva a una autofosforilización del receptor, aumento la actividad proliferativa de los blastos y disminución de la apoptosis. Estas mutaciones están presentes en el 20% de la LMA del adulto y el 10-16% de los niños, y son más frecuentes en la t(6;9)(p23;q34) (90%), la LPA (30%) y la LMA con cariotipo normal (30%). El 65% de la LMA FLT3/ITD positivo tiene un cariotipo normal. Se asocian con leucocitosis, alto porcentaje de blastos en la MO, elevación de LDH, son más frecuentes en los tipos M4 y M5 de la FAB, e infrecuente en M2 y M6 y se asocian a una mayor tasa de recaída (33,18,34, 35). La mutación FLT3-ITD se asocia a un peor pronóstico debido a una mayor tasa de recaída (no afecta a la tasa de remisión), y probablemente con una menor supervivencia en la LMA de pacientes adulto de menos de 60 años tratado con quimioterapia intensiva. Por ello se ha propuesto que los pacientes FLT3/ITD+ podrían beneficiarse de un trasplante alogénico (33,18,34,35). La mutación en FLT3/ITD está muy asociada con la mutación NPM1+ y condiciona el pronóstico de la LMA NPM1 con CN (32), como ya se describió en otro apartado. El peor pronóstico se observa en presencia de una alta ratio FLT3/ITD lo cual es indicativo de una mutación homocigota (33). La carga alélica de FLT3/ITD o Ensayo en 979 pacientes con LMA no LPA (33). El rango entre el alelo mutado y no mutado varío de 0,03 a 32, con una mediana de 0,78. En esta serie la ratio alélica más alta fue el más potente predictor de supervivencia. Usando los percentiles < 25% (ratio <=0,37), entre 26-74% (ratio >0,37- <=0,95) o percentil 75 (ratio >0,95) se pudo clasificar a los pacientes en tres grupos de riesgo. La ratio FLT3 (no simplemente la presencia de la mutación) fue factor pronóstico independiente para SLP y SG o Ensayo en 1425 pacientes no LPA del grupo MRC (18). El nivel del alelo mutado lo clasifican nivel bajo (<25% de alelo mutado), medio (entre 25-50%) y alto (>50% de alelo mutado lo cual equivale a enfermedad bialélica.) La frecuencia de estos grupos fue: 29%, 56% y 15% entre los FLT3-ITD positivos, y sobre el grupo total 7%, 14% y 4%. El riesgo de recaída a 5 años fue del 49%, 69%, 64% y 82% para el no mutado, mutado a nivel bajo, intermedio y alto respectivamente. La SG a 5 años fue 42%, 31%, 28% y 16% respectivamente. El nivel de alelo mutado FLT3/ITD fue el más importante factor pronóstico para recaída, en cambio para la supervivencia el más importante factor pronóstico fue la citogenética. El significado de la mutación FLT3-ITD y de la carga alélica en LMA pediátrica es comparable al del adulto (35). La frecuencia de la mutación FLT3/ITD parece aumentar con la edad. Sin embargo en pacientes mayores de 60 años el estado FLT3/ITD probablemente no tiene la misma importancia pronóstica que en el paciente más joven. La citogenética y el estado NPM1+ parecen más relevantes que el estadio FLT3. Igualmente en el grupo con cariotipo normal o intermedio el estado NPM1, y quizás otras variables pronósticas frecuentes en edad avanzada parecen más importante que el FLT3/ITD (36). La mutación FLT3/ITD es frecuente en la LPA y parece asociarse a una cifra más alta de leucocitos y a probablemente con un peor pronóstico (37,38,39) c. FLT3-TKD Las mutaciones del dominio tirosin kinasa de FLT3 (FLT3-TDK) son pequeñas mutaciones que afectan al loop de activación. En el 90% son mutaciones puntuales en el codón D835 y el resto son delecciones en I836. La consecuencia es una actividad TK constitutiva y la autofosforilización del receptor. Frecuencia: entre el 5,8 y 7,7% de la LMA con CN. También se encuentra en el 7-8% de la LMA con t(15;17). y casi ausente en LMA con cariotipo complejo. Es algo más frecuente en los tipo FAB M4 (8%), M5b (13%), M3v (12%), y raro o ausente en M2 y M6. Es algo más frecuente en LMA de novo (5,6%) que LMA-t/SMD-t (2%) (34). En relación a otras mutaciones, FLT3-TKD es más frecuentemente encontrada con NPM1 (8,8%), y muy rara vez asociada a FLT3-ITD (2,9%). Significado pronóstico: la presencia de la mutación no se asocia con SG o SLR en el conjunto completo de pacientes con LMA ni en los principales subgrupos: LMA con CN ni LMA con cariotipo intermedio. Se necesiten más estudios para conocer el significado de FLT3-TKD en otros subtipos citogenéticos, en particular en la LPA donde podría asociarse a un pronóstico adverso (34,37) d. KIT KIT es un protoencogen situado en 4q 11-12 que codifica una tirosin quinasa. Mutaciones con ganancia de función KIT se han descrito en varias enfermedades, como tumores estromales gastrointestinales, tumores germinales, mastocitosis y LMA. La mutación puede afectar al loop de activación (exón 17) o al dominio extracelular (exón 8). La mutación KIT es muy infrecuente en la LMA, en una serie de 1940 pacientes se encontró la mutación D816 solo en 33 casos (1,7%), con una frecuencia mayor que la media en la LMA con t(8;21) y la LMA con trisomía 4 (40). LMA con la t(8;21): se ha descrito la mutación KIT en el 17-22% en varias pequeñas series de pacientes adultos (41,42), o en el 10% si solo se analiza la mutación D816 (40). En general los resultados coinciden en una mayor tasa de recaída, y quizá peor supervivencia. En base a ello se ha sugerido que la LMA t(8;21) con mutación KIT podrían beneficiarse de trasplante alogénico en primera remisión. LMA con inv(16): el estudio más grande en 61 LMA inv(16) encontrandó la mutación KIT en el 29% (41). La mutación se asoció a una mayor tasa de recaída: 56% vs 29%. La diferencia fue incluso mayor en el subgrupo con mutación D816V: 80% vs 29%. En base a ello se ha sugerido que la LMA t(8;21) con mutación KIT podrían beneficiarse de trasplante alogénico en primera remisión. También en pequeñas series de LMA CBF pediátrica se ha asociado la mutación KIT con peor supervivencia (43,42), Sin embargo un reciente estudio en 203 LMA CBF no encontró ningún significado pronóstico de la mutación KIT (44) e. IDH 1 La secuenciación del genoma completo en pacientes con LMA (45) ha permitido descubrir una nueva mutación en el gen isocitrate dehydrogenasa 1 (IDH1). IDH1 se encuentra en la banda cromosómica 2q33.3 y codifica el enzima IDH1 dependiente de NADP implicado en la defensa frente al daño oxidativo y en el metabolismo lipídico. Esta mutación que afecta a pR132 ya se había descrito en el 12% de los glioblastomas y esporádicamente en otros tumores. Frecuencia: 7-10%, con clara asociación con el cariotipo normal. El 10-15% de LMA con CN tienen la mutación IDH1 y el 60-80% de LMA con mutación IDH1 tiene CN, el resto un cariotipo intermedio, encontrándose rara vez en LMA con cariotipo de buen o mal pronóstico. (45,46,46,48,49,50,51). La mutación IDH1 se asocia con un más alto porcentaje de blastos en MO y tipo FAB M1. La mutación IDH1 se asocia con la mutación NPM1: el 44-60%% de la LMA IDH1+ es NPM1+ frente al 21% en la LMA IDH1- (45,46,48,51), y al contrario la mutación IDH1 se encuentra en el 14% de la LMA NPM1+ frente al 5% en la NPM1 negativa. Otras mutaciones como FLT3/ITD, FLT3/TDK, MLL o CEBPA se encuentran con igual frecuencia en la LMA IDH1+ o IDH1-. El 18-19% de la LMA CN NPM1+ FLT3/ITD- es IDH1+ (46,47, 50). La mutación IDH1 parece afectar adversamente la duración de la respuesta y la SG fundamentalmente en la LMA adulto menor de 60 años con CN NPM1+ FLT3/ITD-. En la LMA CN NPM1+FLT3/ITD- la tasa de SLR y SG a 5 años en el grupo IDH1+ es del 37-45% y 31-50% frente a 59-69%, y 63-65% en el grupo IDH- (46,47,50,51). Se ha propuesto que la LMA con CN NPM1+ ó CEBPA+ sin mutación FLT3-ITD ni IDH1 no son candidatos a trasplante por su buen pronóstico (47). En la LMA pediátrica no se ha descrito la mutación IDH1 (49). Se ha sugerido (48) que sería el polimorfismo IDH1 SNP rs11554137 pero no la mutación IDH1 R132 la asociada a peor pronóstico. Es deseable disponer de más estudios para conocer el valor pronóstico de esta mutación. f. IDH2 El gen se localiza en 15q26.1 y codifica la isocitrate dehydrogenasa 2 (IDH2), enzima mitocondrial dependiente de NADP. Se encuentra mutado en el 3-8% de todas las LMA (46, 47). La mutación puede estar en p.R140Q (69-79%) o en p.R172K (18-31%). La mutación IDH2 se asocia con el cariotipo normal. El 8% de la LMA CN tiene mutación IDH2, y la inversa el 70% de la LMA con IDH2+ tiene cariotipo normal, el 17% un cariotipo intermedio, y el 13% un cariotipo adverso (46) La mutación IDH2 se asocia con una edad más avanzada. A diferencia de la mutación IDH1, la mutación IDH2 se encuentra con igual frecuencia en LMA NPM1+ o negativa, y casi nunca se presenta con la FLT3-ITD (46,50). El 13% de la LMA CN NMP1+FLt3/ITD- es IDH2+. El significado pronóstico de la mutación IDH2 no está claro, quizás porque debe analizarse por separado la mutación R140 de la R172 IDH2 con mutación pR172. o Frecuencia 3%, más frecuente en LMA con CN (6%). La edad es avanzada. o No se asocia con otras mutaciones como NPM1, FLT3/ITD, FLT3/ITK, MLL ni CEPBA ni otras. Tiene un patrón de expresión génico característico y parecido a la LMA con cariotipo complejo. o Dos estudios han asociado la mutación IDH2 pR172 con peor pronóstico y con independencia de otras variables. El peor pronóstico se debe a una menor tasa de remisión y un mayor riesgo de recaída (47,50). En un estudio la recaída fue del 100% y la supervivencia de 0% (47). g. MLL-PTD El gen MLL (mixed-lineage leukemia) codifica una proteína de unión al DNA implicada en la metilación y acetilación de histonas. Esta proteína es necesaria para mantener la expresión normal de gentes HOX los cuales juegan un papel en el desarrollo de la leucemia. El gen MLL está implicado en un gran número de translocaciones en LMA y algunas en LAL (descrito más arriba) generalmente asociado a mal pronóstico. Además de esta anomalía de MLL este gen puede presentar una mutación que genera una duplicación interna “partial tamden duplication” denominada mutación MLL-PTD Frecuencia: las publicaciones muestras marcadas diferencias, en la series más grande de LMA del adulto está entre el 5-6% (52,34,16,53,32), pero algunas informal hasta el 10%. También en la LMA pediátrica hay mucha variación entre el 1% a 13%, estas diferencias reflejan probablemente diferentes métodos de estudio. Casi todos tienen un cariotipo normal, y el 7-10% de la LMA con CN tiene una mutación MLL-PTD. La mutación MLL también se asocia con la LMA con trisomía 11. Nunca se ve en la LMA con reordenamiento cromosómico t(8;21), t(15;17), inv (16) o t(9;11). Nunca se asocia con la mutación NPM1+. Si puede encontrarse junto a FLT3/ITD pero no está claro si hay alguna asociación entre ambas mutaciones. Casi todas las series coinciden en una menor SLE más cortas, y la mayoría también una menor SG. Sin embargo no está claro si significado pronóstico como variable independiente (53,32). Otros genes pueden modular el pronóstico, así la baja expresión ERG se asocia con menor recaída en LMA MLL-PTD (66) El gen normal MLL-WT está con frecuencia silenciado en la LMA MLL-PTD, y ello puede ser revertido por inhibidores de la DNA metiltransferasa e inhibidores de histona deacetilasa lo cual sugiere nuevas opciones terapéuticas para estos pacientes. h. Otras mutaciones Mutación en el gen WT1. Entre el 9-13% de la LMA del adulto con cariotipo normal presenta mutaciones WT1. Se asocia con una cifra mayor de leucocitos, blastosis en MO, y la mutación FLT3-ITD. Algunos estudios lo han asociado con un mal pronóstico (54,55), pero no en otros (56,57). En edad pediátrica un estudio en 842 pacientes encontró la mutación en el 8,3%, (58), (35% en LMA con CN), con un pronóstico adverso en el estudio univariante pero no en el multivariante al incorporar la mutación FLT3-ITD. Mutación NRAS ocurre entre el 12-27% de LMA con resultados dispares sobre el significado pronóstico, de bueno, malo o indiferente (¡Error! No se encuentra el origen de la referencia.32,59). Mutaciones en el gen AML1/RUNX se ha descrito en el 13% de la LMA de novo (60) En esta serie la mutación se asoció al tipo FAB M0/M1, edad avanzada, varón, y expresión de HLA-DR y CD34. Puede encontrarse tanto en LMA con CN como anormal pero no en la LMA con t(15;17), t(8;21) ni inv(16) ni 11q23. Esta mutación se asoció positivamente con MLL-PTD y negativamente con CEBPA y NPM1. En esta serie se asocia con una menor tasa de respuesta, menor SLE y menos SG (60). Mutación en TET 2 (ten eleven translocation 2) ocurre en el 20-27% de SMD y LMA secundaria, un 14% en neoplasia mieloproliferativa, y 12% en LMA de novo. Se precisan más estudios para conocer si tiene un significado pronóstico en la LMA, aunque los estudios iniciales no lo sugieren (61, 62). Mutación en DNMT3A. La aplicación de técnicas de secuenciación masiva ha identificado una mutación que afecta al gen de la metil transferasa del ADN DNMT3A (84). La mutación en DNMT3A se encontró en el 22% de una serie de 281 LMA. Los casos con mutación DNMT3A mostraron una asociación positiva con las mutaciones NPM1, FLT3 e IDH1. La mutación DNMT3A se no vio en ningún caso de LMA con citogenética favorable ni en ningún caso con anomalía en 11q23. En cambio fue más frecuente en LMA con cariotipo intermedio (33%), cariotipo normal (37%), subtipo M4 (32%) y subtipo M5 (57%). Los pacientes con mutación D mostraron peor supervivencia, incluso entre los pacientes con cariotipo normal y mutación FLT3. La mutación DNMT3A, junto a la edad y FLT3 fueron pronósticos independientes para supervivencia en LMA con CN. i. Expresión de genes El gen citoplasmático del cerebro y de la leucemia aguda (BAALC): la expresión se asocia con tipo FAB M1 y M2.. La sobreexpresión de BAALC en LMA con CN se asocia una mayor tasa de recaída y menos supervivencia, pero también se asocia con FLT3/ITD y alta expresión de ERG, y rara vez se presenta con NPM1+ (63,64). La baja expresión de este gen en ausencia de otros factores pronósticos genéticos como FLT3 podría ser un factor de buen pronóstico. La asociación de baja expresión BAALC y baja expresión ERG parece asociarse a un buen pronóstico (66) con supervivencia a 5 años del 70%. El gen relacionado con ETS (ERG) está sobreexpresado sobre todo en LMA con cariotipo complejo y con cariotipo normal. En la LMA con CN se ha asociado con una menor tasa de RC, SLE y SG (65,66,67). Se ha propuesto que el grupo LMA CN NPM1+ o CEBPA+ FLT3/ITD- ERG de baja expresión son un grupo de buen pronóstico. También se ha propuesto un score de riesgo considerando tres expresiones: baja ERG, bajo EVI1 y alto PRAME constituirían un grupo de buen pronóstico (67) válido incluso entre los subgrupos NPM1 y FLT3 no favorables. El gen “ectotropic virus integration-1” (EVI1) o EVI1 está muy sobreexpresado en LMA con reordenamientos de 3q26, pero también se puede encontrar sobreexpresado en LMA sin reordenamiento de 3q26. EVI1 puede estar fusionado con el gen MDS, un gen localizado próximo a EVI1 y dar lugar a una sobreexpresión de MDS1/EVI1 (ME+). o Un estudio en 534 LMA del adulto encontró se sobrexpresión de EVI1 en el 7,8% (n=41) (68). El 20% de estos presentaron anomalías en 3q26. Casi ninguno se asocio con NPM1+. La LMA EVI1+ se asoció a menor tasa de RC, menor SLE y SG, y con significado independiente para SLE. Los pacientes con sobreexpresión EVI1 deberían ser trasplantados. o De los 41 casos EVI1+ en 24 hubo expresión de EVI1 y MDS (ME+), y en 17 solo de EVI1 (ME-) Es interesante que casi todos los EVI1+/ME- presentaron anomalías en 3q21 aunque puedo ser necesario usar FISH para detectarlo, en cambio ninguno de los 17 EVI1+/ME+ presentaron anomalías en 3q26. Además el grupo EVI1+/MEpresentó un pronóstico peor que el resto de EVI1+. o Sobrexpresión de EVI1 también ocurre en la LMA pediátrica, pero no se ha encontrado un significado pronóstico independiente (69). El gen miningioma 1 (MN1) puede estar sobrexpresado en la LMA con cariotipo normal, asociado con la forma no mutada de NPM1, alta expresión de BAALC y un peor pronóstico (70,71). El gen MLL5. La sobreexpresión MLL5 se ha asociado con un pronóstico más favorable en LMA CBF y en LMA con CN (72) El gen WT1. El gen del tumor de Wilms (WT1) se encuentra sobreexpresado en la mayoría de la LMA (73,74). Un proyecto de ELN ha estandarizado la técnica (74) y definido la sobrexpresión como más de 250 copias de WT1/104abl en MO o >50 en SP. En una serie de 504 pacientes el nivel de WT1 al diagnóstico estuvo sobreexpresado en el 86% en MO y 91% en SP, y la mediana de copias fue de 2505 (0 a 7,5x10 5) en MO y de 3107 (0 a 1,13x106) en SP, sin diferencias significativas entre MO y SP. Los niveles más altos se asociaron con la inv(16) y la mutación NPM1. En este estudio el valor de la expresión WT1 al diagnóstico no se relacionó con el porvenir. 6. VALORACIÓN DE LA RESPUESTA Y EMR a. Introducción Criterio de respuesta en LMA. El principal criterio de respuesta en la LMA es hematológico, basado en la ausencia de blastos en MO y la recuperación de los recuentos. También se han definido criterios de respuesta citogenética y molecular, sin embargo su aplicación no está bien definida salvo en la LPA. Respuesta citogenética: reversión a un cariotipo normal en el momento de la RC morfológica (o RCi) en casos con cariotipo anormal en el momento del diagnóstico basado en el análisis de 20 metafases en células de MO. El fallo en alcanzar un cariotipo normal pos inducción se asocia a mal pronóstico con excepción de la LPA (75). RC molecular (RCm): no hay una definición estándar, Depende de cada blanco pero solo está bien definida en la LPA (75), para las demás leucemias debería realizarse dentro de un ensayo clínico. o Puede realizarse un análisis de la enfermedad mínima residual (EMR) por “real-time” PCR (RQ-PCR) para genes de fusión, mutaciones y expresión de genes (83, 86). Técnicamente es posible cuantificar la EMR en todas las LMA con una anomalía conocida al diagnóstico sobre todo los genes de fusión. Se ha comprobado que el transcrito puede ser detectado por PCR cualitativa en pacientes en remisión prolongada. Por ello está evaluación debería hacerse por PCR cuantitativa (RQPCR). Sin embargo aunque la RQ-PCR puede cuantificar la PCR no es posible hacer una extrapolación entre la RQ-PCR y el número de células del cual se origina, pero sobre todo aparte de la LPA no hay todavía estudios que avalen una terapia preventiva ante la recaída molecular.. o El estudio de la EMR puede ser usada para Evaluar la respuesta a la terapia de inducción y de este modo valorar la probabilidad de una remisión mantenida y la necesidad de intensificar la terapia de consolidación, por ejemplo con un alo trasplante. Monitorizar la respuesta a la terapia de consolidación, lo cual también puede permitir modificar el programa de tratamiento. Monitorizar el seguimiento pos tratamiento para detectar una recaída precoz y poder realizar una terapia preventiva o A continuación se expone con detalla el estudio de la EMR por PCR en LPA, el único método de monitorización basado en PCR ampliamente aceptado. También se presenta brevemente los resultados de un proyecto del European Leukemia Net para la monitorización mediante la cuantificación de la expresión WT1, los resultados del grupo AMLSG en la LMA con CBFB-MYH11, y los datos más interesantes de la RQ-PCR de las mutaciones NPM1. En un anexo al final se muestra la propuesta de estudio b. Leucemia promielocítica aguda Respuesta a la inducción (76). Prácticamente todos los pacientes con LPA alcanzan la RC. La evaluación de la respuesta no debe realizarse hasta que la diferenciación no se ha completado. Una evaluación precoz e inexperta puede confundir los hechos morfológicos asociados a la diferenciación con una falta de respuesta. Igualmente un estudio citogenético ó FISH demasiado precoz puede detectar la t(15;17). Ante cualquier duda sobre la remisión debe repetirse la evaluación medular cada 2-3 semanas. La valoración molecular en esta fase tan precoz no tiene relevancia clínica pues puede reflejar solo una maduración retrasada. Debe evitarse realizar cambios en el tratamiento basado en la respuesta molecular pos inducción. Respuesta a la consolidación y seguimiento (76). o La final de la quimioterapia de consolidación debe hacerse una evaluación por RTPCR para PML-RAR en MO. El conseguir la respuesta molecular en este momento es el principal objetivo del tratamiento. La metodología es una nested RT-PCR con relativa baja sensibilidad, que permite detectar una célula leucémica en 103 a 104 células en la MO. Ante una PCR positiva debe repetirse el estudio 2 semanas después y enviar las muestras al laboratorio local y a un laboratorio de independiente. Una PCR positiva confirmada se sigue invariablemente de una recaída si no se pauta un tratamiento o Los pacientes que alcanzan la RC molecular todavía tienen un riesgo de recaída. La mayoría de las recaídas pueden ser detectadas si realizamos cada 3 meses estudios de PCR en la MO. Es aconsejable realizar un estudio para PCR en MO cada 3 meses durante al menos 2 años, sobre todo en los pacientes de alto riesgo de recaída o si el tratamiento no se pudo completar. Un tratamiento “pre-emptive” ante una PCR positiva puede evitar la recaída. Una PCR+ debe confirmarse con otra muestra en las siguientes 2-4 semanas, y debe enviarse muestra a otro laboratorio. o El estudio de la SP como alternativa a la MO para la PCR es atractivo y factible (77,78) pero menos sensible que en MO. . c. LMA CBFB-MYH11 positiva En una serie de 49 LMA inv(16) o t(16;16) y/o CBFB-MYH11 en RC pos inducción se realizó seguimiento por RQ-PCR (79). El 60% se volvieron PCR negativas durante los ciclos de consolidación o en las 4 semanas después del último curso de consolidación. La SLE para los PCR- fue del 79% vs 54% para los PCR+. Durante el seguimiento 6 de 10 casos PCR negativos recayeron, todos habían presentado en los meses previos una PCR positiva con una ratio mayor de 10. Después de finalizado el tratamiento la MO y la SP dieron iguales resultados. Estos autores proponen monitorización por RQ-PCR en MO después de cada consolidación y otro estudio 3 meses después, luego se sigue en SP cada 3 meses durante al menos un año. d. WT1 El gen del tumor de Wilms (WT1) se encuentra sobreexpresado en más del 80% de la LMA (73,74). Mediante una técnica estandarizada (74) el fallo de conseguir una reducción de 2 log pos inducción o un valor normal de expresión WT1 post consolidación se asocio mayor riesgo de recaída. Se definió la sobrexpresión más de 250 copias de WT1/10 4abl en MO. Esta técnica podría aplicarse a los pacientes que al diagnóstico tiene un nivel de tránscrito en MO > 2x104 copias de ABL, lo cual ocurre en el 46% de los pacientes. e. Mutación NPM1 En un estudio (85) se realizó seguimiento de mutaciones NPM1 (17 diferentes mutaciones) en 252 LMA por RQ-PCR. Al diagnóstico la % NPM1mutado/ABL1 fue muy variable y no guardó relación con el pronóstico. El grado de reducción durante la inducción y consolidación permitió predecir los fracasos asociado a menos de 3 reducción de logaritmo. También la monitorización de la PCR permitió la detección precoz de la mitad de las recaídas haciendo controles cada 3 meses. La detección precoz se basó en el aumento del transcrito en al menos 1 log. 7. ANEXOS Clasificación pronóstica MRC Anomalía citogenética Comentario Favorable Las anomalías citogenética t(15;17)(q22;q21) adicionales no influyen en el t(8;21)(q22;q22) pronóstico inv(16)(p13q22)/t(16;16)(p13;q22) Intermedio Entidades no clasificadas como favorables o desfavorables Adverso abn(3q) [excluyendo t(3;5)(q21-25;q31-35)] inv(3)(q21q26)/t(3;3)(q21;q26) add(5q), del(5q), -5 -7, add(7q)/del(7q) t(6;11)(q27;q23) Excluyendo casos con cariotipo favorable t(10;11)(p11-13;q23) t(11q23) [excluyendo t(9;11)(p21-22;q23) y t(11;19)(q23;p13)] t(9;22)(q34;q11) -17/abn(17p) Complejo (4 o más anomalías) Análisis de 5876 pacientes con cariotipo valorable de los ensayos UK MRC LMA 10, 10 y 15 (años 1988-2009), con una edad media de 44 años (16-59 años). En la tabla superior se muestra la frecuencia de anomalías citogenéticas. En la tabla inferior al clasificación de riesgo. Grwinvade Blood 2010 (27) Anomalías detectadas por PCR PCR % al diag ´% en LMA CN % en LMA CC PML-RAR 7-8% AML1-ETO 7-8% CBFB-MYH11 7-8% MLL-AF6 MLL-AF9 MLL-AF10 5% MLL-ENL MLL-ELL MLL-PTD 6% 10% 2% FLT3-LM 23% 40% 2% NPM1 23% 55% 0% CEBFA 7% 15% 0 Expresión WT1 80% 80% 80% Expresión EVI1 20% 10% 10% Expresión PRAME 30-40% ? ? Proporción de anomalías detectadas por PCR en el grupo total al diagnóstico, y en los subgrupos con citogenética normal (CN) y cariotipo complejo (CN) (83) Riesgo Alto Intermedio Bajo Patrón Cariotipo complejo -7/7q-;-5/5qt(11q21-23)/MLL; MLL ampl; CALM/AF10 Inv(3)/t(3;3) t(6;9) t(9;22) t(8;16); inv(8) t (3;5) Cariotipo normal FLT3+ +8 (aislado) t (9;11) Cariotipo normal Inv(16)/t(16;16); CBFB/MYH11 t(8;21)/AML1/ETO en ausencia de mutación KIT Cariotipo normal NPM+FLT3Cariotipo normal CEBPA+ Propuesta Guía Italiana LMA 2009, combina citogenética y molecular (82) Grupo genético Favorable Intermedio 1 Intermedio 2 Subtipo t(8;21)(q22;q22); RUNX1-RUNX1T1 inv(16)(p13.1q22) or t(16;16)(p13.1;q22); CBFB-MYH11 Cariotipo normal NPM1+ sin FLT3-ITD Cariotipo normal CEBPA + El grupo LMC CBF se consolida con citarabina en altas dosis. Aquellos con leucocitosis o mutación c-kit tiene un peor pronóstico y podría beneficiarse de un trasplante sobre todo si el score de riesgo de trasplante es bajo (materia de investigación). La LMA con CN NPM1+ FLT3/ITD- y CEBPA+ en general no se consideran para alo trasplante salvo que el riesgo de trasplante se considere muy bajo. Cariotipo normal NPM1+ y FLT3-ITD + Cariotipo normal NPM1 - y FLT3-ITD+ Cariotipo normal NPM1 - y FLT3-ITD t(9;11)(p22;q23); MLLT3-MLL Anomalía citogenético no clasificada como favorable o adversa† En general debe considerarse el trasplante en los grupos de riesgo intermedio, pero el mayor beneficio se dará en aquellos con score de riesgo para TMO bajo. Alto inv(3)(q21q26.2) or t(3;3)(q21;q26.2); RPN1-EVI1 t(6;9)(p23;q34); DEK-NUP214 t(v;11)(v;q23); MLL reordenado -5 or del(5q); -7; abn (17p); cariotipo complejo‡ El trasplante alogénico es el tratamiento de elección en este grupo Recomendaciones ELN 2010 (3). Clasificación de riesgo y alotrasplante en primera RC Riesgo Bueno Citogenética • t(8;21)(q22;q22) • inv(16)(p13.q22),t(16;16)(p13.q22) • t(15;17) Intermedio • Normal citogenética • +8 • t(3;5)4 • t(9;11)(p22q23) • Otras no definidas • Cariotipo complejo (>3 anomalías) • MK+ • -5, 5q• -7, 7q• Otras anomalías 11q23 [no- t(9;11)] • inv(3)(q21q26.2), t(3;3)(q21q26.2) • t(6;9), t(9;22) • anomalías (17p) Propuesta según Foran et al, ASH 2010 (81) Molecular Cariotipo normal con mutación NPM1 o CEBPA en ausencia de FLT3-ITD • c-KIT mutado con : t(8;21)(q22;q22), o inv(16)(p13.q22), t(16;16) (p13.q22) • Alta expresión EVI1 (con o sin lesión 3q26) • Citogenética normal FLT3-ITD en Ausencia de la mutación NPM1 Frecuencia de anomalías moleculares en cada anomalías citogenética o CN T(8;21) 2% 11% 6-11% 24-26% 7-11% 8% 18-26% 9-17% 28-34% 11-14% 48-64% 15-18% 8-11% 14% 4% T(6;9) Kit exon 8 Kit FLT3ITD ó D835 Kit exon 8 Kit 816 FLT3ITD ó D835 NRAS KRAS FLT3 ITD TLT3 TKD NPM1 CEBPA MLL1 PTD NRAS KRAS BAALC sobrexpresión FLT3 ITD +11 +21 Del(9q) MLL PTD RUNX1 mutación CEBPA mutación 91% 38% 41% Inv(16); t(16;16 C. Normal 90% Mal pronóstico Buen pronóstico Buen pronóstico Mal pronóstico ? ? Mal pronóstico Supervivencia en el grupo con cariotipo monosómico (MK) (30) LMA con cariotipo normal. Heterogeneidad molecular (3) LMA con CN. Distribución de mutaciones y pronóstico (32) Clasificación WHO 2008 de la LMA, neoplasias de precursores relacionadas y leucemias agudas de línea ambigua LMA con anomalías genéticas t(8;21)(q22;q22), (RUNX1T1;RUNX1)]. Frecuencia 5-12% LMA con inv(16)(p13q22) or t(16;16)(p13;q22), ó (CBFB;MYH11)., Fre 5% LPA t(15;17)(q22;q11–21), (PML;RARA)*. Frec 10-15% LMA con t(9;11)(q22;q12); MLLT3-MLL** LMA con t(6;9)(p23;q34); DEK-NUP214 LMA con inv(3)(q21q26.2) or t(3;3)(q21;q26.2); RPN1-EVI1 LMA megacarioblástica con t(1;22)(p13;q13); RBM15-MKL1 Entidad proviosional LMA con NPM1 mutada Entidad provisional LMA con CEBPA mutada LMA con cambios relacionados con la mielodisplasia. Frec 10-15%*** Neoplasias mieloides (LMA y SMD) relacionados con el tratamiento. Frec 5-10% LMA no especificada en otra parte LMA con mínima diferenciación LMA sin maduración LMA con maduración L mielomonocítica aguda L monoblástica o monocítica aguda Leucemia eritroide aguda Leucemia eritroide pura Eritroleucemia, mielo-eritroide L megacarioblástica aguda L basofílica aguda Panmielosis aguda con mielofibrosis (sinónimo de mielofibrosis aguda, mieloesclerosis aguda Sarcoma mieloide (sinónimo de sarcoma granulocítico, cloroma, tumor mieloide extramedular) Proliferación mieloide relacionada con el síndrome de Down Mielopoyesis anormal transitoria (sinónimo de desorden mieloproliferativo transitorio) Leucemia mieloide asociada con el síndrome de Down Neoplasia de célula dendrítica plasmocitoide blástica Leucemia aguda de línea ambigua Leucemia aguda indiferenciada Leucemia aguda de fenotipo mixto con t(9;22)(q34;q11.2); BCR-ABL1**** Leucemia aguda de fenotipo mixto con t(v;11q23); reordenamiento MLL Leucemia aguda de fenotipo mixto, B/mieloide, no especificada en otro sitio Leucemia aguda de fenotipo mixto, T/mieloide, no especificada en otro sitio Entidad provisional: linfoma/leucemia de células linfoblástica-Natural Killer El recuento de blastos en MO y SP precisa ser de 20% ó más excepto para la LMA con la t(15;17), t(8;21), inv(16) o t(16;16) y en algunos casos de eritroleucemia. El recuento debe basarse sobre al menos 200 células en SP y 500 en MO. El recuento de blastos debe ser morfológico, no citométrico. En el recuento de blastos se incluyen los mieloblastos, los monoblastos y los megacarioblastos. En la LMA con diferenciación monocítica o mielomonocítica los monoblastos y los promonocitos se consideran juntos en el recuento de blastos, pero no los monocitos atípicos. Los eritroblastos solo se consideran en el recuento para el diagnóstico de la leucemia eritroide pura. Intervalo meses muestras FDR% Tm d CBFB-MYH11 SP 6 90 180 MO EVITAR RUNX1-RUNX1T1 SP 3 85 65 MO 4 95 85 PML-RAR SP 1 75 35 MO 2 90 60 NPM1c/flt3-itdSP 4 90 60 MO 6 90 120 NPM1c/FLT3-ITD+ SP 3 90 65 MO 4 90 105 WT1 SP 2 85 45 MO 4 95 75 Estudio de EMR por PCR en LMA. Intervalo aconsejado de estudio de la EMR. FDR: frecuencia de detección de recaídas.Tm: tiempo mediano desde la detección de la recaída molecular a la RH. Según Hokland (86) Manual de diagnóstico genético y seguimiento de las neoplasias hematológicas. Editado por el Grupo para el Estudio de las Hemopatías Malignas de Galicia (GEHMA) de la Asociación Gallega de Hematología y Hemoterapia (AGHH) Capítulo: Leucemia Mieloblástica Aguda Autores: Jesus Arias (Servicio de Hematología, Hospital de Lugo), José Angel Méndez (Servicio de Hematología, Complejo Hospitalario de Ourense), Manuel Pérez (Hospital Clínico de Santiago de Compostela) Revisión por Teresa González y Celsa Quinteiro. Fundación Pública de Medicina Xenómica (FPMX) de Galicia. Actualizado a 17/03/11. 8. BIBLIOGRAFIA 1. van Dongen JJM, Macintyre EA, Gabert JA, et al. Standardized RT-PCR analysis of fusion gene transcripts from chromosome aberrations in acute leukemia for detection of minimal residual disease. Report of the BIOMED-1 Concerted Action: investigation of minimal residual disease in acute leukemia. Leukemia. 1999;13(12):1901- 1928 2. WHO classification of tumour of haematopoietic and lymphoid tissues. Ed Swerdlow SH et al. Capítulo 6: Acute myeloid leukaemia (AML) and related precursor neoplasms. Autores: Arber DA et al. IARC: Lyon 2008 3. Döhner H, Estey EH, Amadori S et al. Diagnosis and management of acute myeloid leukemia in adults: recommendations from an international expert panel, on behalf of the European LeukemiaNet. Blood. 2010 Jan 21;115(3):453-74. 4. Schlenk RF, Benner A, Krauter J et al. Individual patient data-based meta-analysis of patients aged 16 to 60 years with core binding factor acute myeloid leukemia: a survey of the German Acute Myeloid Leukemia Intergroup. J Clin Oncol. 2004 Sep 15;22(18):3741-50. 5. Appelbaum FR, Kopecky KJ, Tallman MS et al The clinical spectrum of adult acute myeloid leukaemia associated with core binding factor translocations. Br J Haematol. 2006 Oct;135(2):165-73 6. Nguyen S, Leblanc T, Fenaux P et al. A white blood cell index as the main prognostic factor in t(8;21) acute myeloid leukemia (AML): a survey of 161 cases from the French AML Intergroup. Blood. 2002 May 15;99(10):3517-23 7. Grimwade D, Biondi A, Mozziconacci MJ et al. Characterization of acute promyelocytic leukemia cases lacking the classic t(15;17): results of the European Working Party. Groupe Français de Cytogénétique Hématologique, Groupe de Français d'Hematologie Cellulaire, UK Cancer Cytogenetics Group and BIOMED 1 European Community-Concerted Action "Molecular Cytogenetic Diagnosis in Haematological Malignancies". Blood. 2000 Aug 15;96(4):1297-308 8. Kim M, Lim J, Kim Y et al. The genetic characterization of acute promyelocytic leukemia with cryptic t(15;17) including a new recurrent additional cytogenetic abnormality i(17)(q10). Leukemia. 2008 Apr;22(4):881-3 9. Sanz MA, Grimwade D, Tallman MS et al. Management of acute promyelocytic leukemia: recommendations from an expert panel on behalf of the European LeukemiaNet. Blood. 2009 Feb 26;113(9):1875-91 10. Balgobind BV, Raimondi SC, Harbott J et al. Novel prognostic subgroups in childhood 11q23/MLL-rearranged acute myeloid leukemia: results of an international retrospective study. Blood. 2009 Sep 17;114(12):248996. 11. Meyer C, Kowarz E, Hofmann J et al. New insights to the MLL recombinome of acute leukemias. Leukemia. 2009 Aug;23(8):1490-9 12. Krauter J, Wagner K, Schäfer I et al. Prognostic factors in adult patients up to 60 years old with acute myeloid leukemia and translocations of chromosome band 11q23: individual patient data-based meta-analysis of the German Acute Myeloid Leukemia Intergroup. J Clin Oncol. 2009 Jun 20;27(18):3000-6 13. Lugthart S, Gröschel S, Beverloo HB et al. Clinical, molecular, and prognostic significance of WHO type inv(3)(q21q26.2)/t(3;3)(q21;q26.2) and various other 3q abnormalities in acute myeloid leukemia. J Clin Oncol. 2010 Aug 20;28(24):3890-8 14. Balgobind BV, Lugthart S, Hollink IH et al. EVI1 overexpression in distinct subtypes of pediatric acute myeloid leukemia. Leukemia. 2010 May;24(5):942-9 15. Schnittger S, Schoch C, Kern W et al. Nucleophosmin gene mutations are predictors of favorable prognosis in acute myelogenous leukemia with a normal karyotype. Blood. 2005 Dec 1;106(12):3733-9 16. Döhner K, Schlenk RF, Habdank M et al. Mutant nucleophosmin (NPM1) predicts favorable prognosis in younger adults with acute myeloid leukemia and normal cytogenetics: interaction with other gene mutations. Blood. 2005 Dec 1;106(12):3740-6 17. Büchner T, Berdel WE, Haferlach C et al. Age-related risk profile and chemotherapy dose response in acute myeloid leukemia: a study by the German Acute Myeloid Leukemia Cooperative Group. J Clin Oncol. 2009 Jan 1;27(1):61-9 18. Gale RE, Green C, Allen C et al. The impact of FLT3 internal tandem duplication mutant level, number, size, and interaction with NPM1mutations in a large cohort of young adult patients with acute myeloid leukemia. Blood. 2008 Mar 1;111(5):2776-84 19. Falini B, Macijewski K, Weiss T et al. Multilineage dysplasia has no impact on biologic, clinicopathologic, and prognostic features of AML with mutated nucleophosmin (NPM1). Blood. 2010 May 6;115(18):3776-86. 20. Verhaak RG, Goudswaard CS, van Putten W et al. Mutations in nucleophosmin (NPM1) in acute myeloid leukemia (AML): association with other gene abnormalities and previously established gene expression signatures and their favorable prognostic significance. Blood. 2005 Dec 1;106(12):3747-54 21. Haferlach C, Mecucci C, Schnittger S et al. AML with mutated NPM1 carrying a normal or aberrant karyotype show overlapping biologic, pathologic, immunophenotypic, and prognostic features. Blood. 2009 Oct 1;114(14):3024-32 22. Hollink IH, Zwaan CM, Zimmermann M et al. Favorable prognostic impact of NPM1 gene mutations in childhood acute myeloid leukemia, with emphasis on cytogenetically normal AML. Leukemia. 2009 Feb;23(2):262-70 23. Green CL, Koo KK, Hills RK et al. Prognostic significance of CEBPA mutations in a large cohort of younger adult patients with acute myeloid leukemia: impact of double CEBPA mutations and the interaction with FLT3 and NPM1 mutations. J Clin Oncol. 2010 Jun 1;28(16):2739-47 24. Wouters BJ, Löwenberg B, Erpelinck-Verschueren CA et al. Double CEBPA mutations, but not single CEBPA mutations, define a subgroup of acute myeloid leukemia with a distinctive gene expression profile that is uniquely associated with a favorable outcome. Blood. 2009 Mar 26;113(13):3088-91 25. Ho PA, Alonzo TA, Gerbing RB et al. Prevalence and prognostic implications of CEBPA mutations in pediatric acute myeloid leukemia (AML): a report from the Children's Oncology Group. Blood. 2009 Jun 25;113(26):6558-66. 26. Kanezaki R, Toki T, Terui K et al. Down syndrome and GATA1 mutations in transient abnormal myeloproliferative disorder: mutation classes correlate with progression to myeloid leukemia. Blood. 2010 Nov 25;116(22):4631-8 27. Grimwade D, Hills RK, Moorman AV et al. Refinement of cytogenetic classification in acute myeloid leukemia: determination of prognostic significance of rare recurring chromosomal abnormalities among 5876 younger adult patients treated in the United Kingdom Medical Research Council trials. Blood. 2010 Jul 22;116(3):35465 28. Cornelissen JJ, van Putten WL, Verdonck LF et al. Results of a HOVON/SAKK donor versus no-donor analysis of myeloablative HLA-identical sibling stem cell transplantation in first remission acute myeloid leukemia in young and middle-aged adults: benefits for whom? Blood. 2007 May 1;109(9):3658-66 29. Seifert H, Mohr B, Thiede C et al. The prognostic impact of 17p (p53) deletion in 2272 adults with acute myeloid leukemia. Leukemia. 2009 Apr;23(4):656-63 30. Breems DA, Van Putten WL, De Greef GE et al. Monosomal karyotype in acute myeloid leukemia: a better indicator of poor prognosis than a complex karyotype. J Clin Oncol. 2008 Oct 10;26(29):4791-7 31. Medeiros BC, Othus M, Fang M et al. Prognostic impact of monosomal karyotype in young adult and elderly acute myeloid leukemia: the Southwest Oncology Group (SWOG) experience. Blood. 2010 Sep 30;116(13):2224-8 32. Schlenk RF, Döhner K, Krauter J et al. Mutations and treatment outcome in cytogenetically normal acute myeloid leukemia. N Engl J Med. 2008 May 1;358(18):1909-18 33. Thiede C, Steudel C, Mohr B et al. Analysis of FLT3-activating mutations in 979 patients with acute myelogenous leukemia: association with FAB subtypes and identification of subgroups with poor prognosis. Blood. 2002 Jun 15;99(12):4326-35 34. Bacher U, Haferlach C, Kern W et al. Prognostic relevance of FLT3-TKD mutations in AML: the combination matters--an analysis of 3082 patients. Blood. 2008 Mar 1;111(5):2527-37 35. Meshinchi S, Alonzo TA, Stirewalt DL et al. Clinical implications of FLT3 mutations in pediatric AML. Blood. 2006 Dec 1;108(12):3654-6 36. Röllig C, Thiede C, Gramatzki M et al. A novel prognostic model in elderly patients with acute myeloid leukemia: results of 909 patients entered into the prospective AML96 trial. Blood. 2010 Aug 12;116(6):971-8. 37. Callens C, Chevret S, Cayuela JM e tal. Prognostic implication of FLT3 and Ras gene mutations in patients with acute promyelocytic leukemia (APL): a retrospective study from the European APL Group. Leukemia. 2005 Jul;19(7):1153-60 38. Chillón MC, Santamaría C, García-Sanz R et al. Long FLT3 internal tandem duplications and reduced PMLRARalpha expression at diagnosis characterize a high-risk subgroup of acute promyelocytic leukemia patients. Haematologica. 2010 May;95(5):745-51 39. Beitinjaneh A, Jang S, Roukoz H et al. Prognostic significance of FLT3 internal tandem duplication and tyrosine kinase domain mutations in acute promyelocytic leukemia: a systematic review. Leuk Res. 2010 Jul;34(7):831-6 40. Schnittger S, Kohl TM, Haferlach T et al. KIT-D816 mutations in AML1-ETO-positive AML are associated with impaired event-free and overall survival. Blood. 2006 Mar 1;107(5):1791-9 41. Paschka P, Marcucci G, Ruppert AS et al. Adverse prognostic significance of KIT mutations in adult acute myeloid leukemia with inv(16) and t(8;21): a Cancer and Leukemia Group B Study. J Clin Oncol. 2006 Aug 20;24(24):3904-11 42. Boissel N, Leroy H, Brethon B et al. Incidence and prognostic impact of c-Kit, FLT3, and Ras gene mutations in core binding factor acute myeloid leukemia (CBF-AML). Leukemia. 2006 Jun;20(6):965-70 43. Shimada A, Taki T, Tabuchi K et al. KIT mutations, and not FLT3 internal tandem duplication, are strongly associated with a poor prognosis in pediatric acute myeloid leukemia with t(8;21): a study of the Japanese Childhood AML Cooperative Study Group.Blood. 2006 Mar 1;107(5):1806-9 44. Pollard JA, Alonzo TA, Gerbing RB et al. Prevalence and prognostic significance of KIT mutations in pediatric patients with core binding factor AML enrolled on serial pediatric cooperative trials for de novo AML. Blood. 2010 Mar 25;115(12):2372-9 45. Mardis ER, Ding L, Dooling DJ et al. Recurring mutations found by sequencing an acute myeloid leukemia genome. N Engl J Med. 2009 Sep 10;361(11):1058-66. 46. Paschka P, Schlenk RF, Gaidzik VI et al. IDH1 and IDH2 mutations are frequent genetic alterations in acute myeloid leukemia and confer adverse prognosis in cytogenetically normal acute myeloid leukemia with NPM1 mutation without FLT3 internal tandem duplication. J Clin Oncol. 2010 Aug 1;28(22):3636-43 47. Boissel N, Nibourel O, Renneville A et al. Prognostic impact of isocitrate dehydrogenase enzyme isoforms 1 and 2 mutations in acute myeloid leukemia: a study by the Acute Leukemia French Association group. J Clin Oncol. 2010 Aug 10;28(23):3717-23 48. Wagner K, Damm F, Göhring G et al. Impact of IDH1 R132 mutations and an IDH1 single nucleotide polymorphism in cytogenetically normal acute myeloid leukemia: SNP rs11554137 is an adverse prognostic factor. J Clin Oncol. 2010 May 10;28(14):2356-64 49. Ho PA, Alonzo TA, Kopecky KJ et al. Molecular alterations of the IDH1 gene in AML: a Children's Oncology Group and Southwest Oncology Group study. Leukemia. 2010 May;24(5):909-13 50. Marcucci G, Maharry K, Wu YZ et al. IDH1 and IDH2 gene mutations identify novel molecular subsets within de novo cytogenetically normal acute myeloid leukemia: a Cancer and Leukemia Group B study. J Clin Oncol. 2010 May 10;28(14):2348-55 51. Schnittger S, Haferlach C, Ulke M et al. IDH1 mutations are detected in 6.6% of 1414 AML patients and are associated with intermediate risk karyotype and unfavorable prognosis in adults younger than 60 years and unmutated NPM1 status. Blood. 2010 Dec 16;116(25):5486-96. 52. Steudel C, Wermke M, Schaich M et al. Comparative analysis of MLL partial tandem duplication and FLT3 internal tandem duplication mutations in 956 adult patients with acute myeloid leukemia. Genes Chromosomes Cancer. 2003 Jul;37(3):237-51 53. Whitman SP, Ruppert AS, Marcucci G et al. Long-term disease-free survivors with cytogenetically normal acute myeloid leukemia and MLL partial tandem duplication: a Cancer and Leukemia Group B study. Blood. 2007 Jun 15;109(12):5164-7 54. Paschka P, Marcucci G, Ruppert AS et al. Wilms' tumor 1 gene mutations independently predict poor outcome in adults with cytogenetically normal acute myeloid leukemia: a cancer and leukemia group B study. J Clin Oncol. 2008 Oct 1;26(28):4595-602 55. Virappane P, Gale R, Hills R et al. Mutation of the Wilms' tumor 1 gene is a poor prognostic factor associated with chemotherapy resistance in normal karyotype acute myeloid leukemia: the United Kingdom Medical Research Council Adult Leukaemia Working Party. J Clin Oncol. 2008 Nov 20;26(33):5429-35 56. Becker H, Marcucci G, Maharry K et al. Mutations of the Wilms tumor 1 gene (WT1) in older patients with primary cytogenetically normal acute myeloid leukemia: a Cancer and Leukemia Group B study. Blood. 2010 Aug 5;116(5):788-92 57. Gaidzik VI, Schlenk RF, Moschny S et al. Study Group. Prognostic impact of WT1 mutations in cytogenetically normal acute myeloid leukemia: a study of the German-Austrian AML Study Group. Blood. 2009 May 7;113(19):4505-11 58. Ho PA, Zeng R, Alonzo TA et al. Prevalence and prognostic implications of WT1 mutations in pediatric acute myeloid leukemia (AML): a report from the Children's Oncology Group. Blood. 2010 Aug 5;116(5):702-10. 59. Neubauer A, Maharry K, Mrózek K et al. Patients with acute myeloid leukemia and RAS mutations benefit most from postremission high-dose cytarabine: a Cancer and Leukemia Group B study. J Clin Oncol. 2008 Oct 1;26(28):4603-9 60. Tang JL, Hou HA, Chen CY et al. AML1/RUNX1 mutations in 470 adult patients with de novo acute myeloid leukemia: prognostic implication and interaction with other gene alterations. Blood. 2009 Dec 17;114(26):5352-61 61. Nibourel O, Kosmider O, Cheok M et al. Incidence and prognostic value of TET2 alterations in de novo acute myeloid leukemia achieving complete remission. Blood. 2010 Aug 19;116(7):1132-5 62. Abdel-Wahab O, Mullally A, Hedvat C, et al. Genetic characterization of TET1, TET2, and TET3 alterations in myeloid malignancies. Blood. 2009;114(1):144-147 63. Langer C, Radmacher MD, Ruppert AS et al. High BAALC expression associates with other molecular prognostic markers, poor outcome, and a distinct gene-expression signature in cytogenetically normal patients younger than 60 years with acute myeloid leukemia: a Cancer and Leukemia Group B (CALGB) study. Blood. 2008 Jun 1;111(11):5371-9 64. Baldus CD, Thiede C, Soucek S et al. BAALC expression and FLT3 internal tandem duplication mutations in acute myeloid leukemia patients with normal cytogenetics: prognostic implications. J Clin Oncol. 2006 Feb 10;24(5):790-7 65. Marcucci G, Maharry K, Whitman SP et al. High expression levels of the ETS-related gene, ERG, predict adverse outcome and improve molecular risk-based classification of cytogenetically normal acute myeloid leukemia: a Cancer and Leukemia Group B Study. J Clin Oncol. 2007 Aug 1;25(22):3337-43 66. Metzeler KH, Dufour A, Benthaus T et al. ERG expression is an independent prognostic factor and allows refined risk stratification in cytogenetically normal acute myeloid leukemia: a comprehensive analysis of ERG, MN1, and BAALC transcript levels using oligonucleotide microarrays. J Clin Oncol. 2009 Oct 20;27(30):5031-8 67. Santamaria CM, Chillón MC, García-Sanz R et al. Molecular stratification model for prognosis in cytogenetically normal acute myeloid leukemia. Blood. 2009 Jul 2;114(1):148-52 68. Lugthart S, van Drunen E, van Norden Y et al. High EVI1 levels predict adverse outcome in acute myeloid leukemia: prevalence of EVI1 overexpression and chromosome 3q26 abnormalities underestimated. Blood. 2008 Apr 15;111(8):4329-37. 69. Balgobind BV, Lugthart S, Hollink IH et al. EVI1 overexpression in distinct subtypes of pediatric acute myeloid leukemia. Leukemia. 2010 May;24(5):942-9 70. Langer C, Marcucci G, Holland KB et al. Prognostic importance of MN1 transcript levels, and biologic insights from MN1-associated gene and microRNA expression signatures in cytogenetically normal acute myeloid leukemia: a cancer and leukemia group B study. J Clin Oncol. 2009 Jul 1;27(19):3198-204 71. Heuser M, Beutel G, Krauter J et al. High meningioma 1 (MN1) expression as a predictor for poor outcome in acute myeloid leukemia with normal cytogenetics. Blood. 2006 Dec 1;108(12):3898-905 72. Damm F, Oberacker T, Thol F et al. Prognostic Importance of Histone Methyltransferase MLL5 Expression in Acute Myeloid Leukemia. J Clin Oncol. 2011 Jan 4. [Epub ahead of print] 73. Cilloni D, Messa F, Arruga F et al. Early prediction of treatment outcome in acute myeloid leukemia by measurement of WT1 transcript levels in peripheral blood samples collected after chemotherapy. Haematologica. 2008 Jun;93(6):921-4. 74. Cilloni D, Renneville A, Hermitte F et al. Real-time quantitative polymerase chain reaction detection of minimal residual disease by standardized WT1 assay to enhance risk stratification in acute myeloid leukemia: a European LeukemiaNet study. J Clin Oncol. 2009 Nov 1;27(31):5195-201 75. Cheson BD, Bennett JM, Kopecky KJ et al. International Working Group for Diagnosis, Standardization of Response Criteria, Treatment Outcomes, and Reporting Standards for Therapeutic Trials in Acute Myeloid Leukemia. Revised recommendations of the International Working Group for Diagnosis, Standardization of Response Criteria, Treatment Outcomes, and Reporting Standards for Therapeutic Trials in Acute Myeloid Leukemia. J Clin Oncol. 2003 Dec 15;21(24):4642-9 76. Sanz MA, Grimwade D, Tallman MS et al. Management of acute promyelocytic leukemia: recommendations from an expert panel on behalf of the European LeukemiaNet. Blood. 2009 Feb 26;113(9):1875-91 77. Santamaria C, Chillón MC, Fernández C et al. Using quantification of the PML-RARalpha transcript to stratify the risk of relapse in patients with acute promyelocytic leukemia. Haematologica. 2007 Mar;92(3):315-22 78. Gallagher RE, Yeap BY, Bi W, et al: Quantitative real-time RT-PCR analysis of PML-RAR alpha mRNA in acute promyelocytic leukemia: Assessment of prognostic significance in adult patients from intergroup protocol 0129. Blood 101:2521-2528, 2003. 79. Corbacioglu A, Scholl C, Schlenk RF et al. Prognostic impact of minimal residual disease in CBFB-MYH11positive acute myeloid leukemia. J Clin Oncol. 2010 Aug 10;28(23):3724-9 80. Marcucci G, Maharry K, Radmacher MD et al. Prognostic significance of,and gene and microRNA expression signatures associated with, CEBPA mutations in cytogenetically normal acute myeloid leukemia with highrisk molecular features: a Cancer and Leukemia Group B Study. J Clin Oncol. 2008 Nov 1;26(31):5078-87 81. Foran JM. New prognostic markers in acute myeloid leukemia: perspective from the clinic. Hematology Am Soc Hematol Educ Program. 2010;2010:47-55 82. Morra E, Barosi G, Bosi A et al. Clinical management of primary non-acute promyelocytic leukemia acute myeloid leukemia: Practice Guidelines by the Italian Society of Hematology, the Italian Society of Experimental Hematology, and the Italian Group for Bone Marrow Transplantation. Haematologica. 2009 Jan;94(1):102-12. 83. Kern W, Haferlach C, Haferlach T, Schnittger S. Monitoring of minimal residual disease in acute myeloid leukemia. Cancer. 2008 Jan 1;112(1):4-16. 84. Ley TJ, Ding L, Walter MJ et al. DNMT3A mutations in acute myeloid leukemia. N Engl J Med. 2010 Dec 16;363(25):2424-33 85. Schnittger S, Kern W, Tschulik C et al. Minimal residual disease levels assessed by NPM1 mutation-specific RQ-PCR provide important prognostic information in AML. Blood. 2009 Sep 10;114(11):2220-31 86. Hokland P, Ommen HB. Towards individualized follow-up in adult acute myeloid leukemia in remission. Blood. 2011 Mar 3;117(9):2577-84