Ped-02 Tratamiento de la crisis asmatica_v1-10
Anuncio

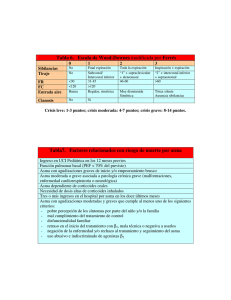
GUÍA DE PRÁCTICA CLÍNICA Tratamiento de la Crisis Asmática Ped-02 Año 2010 - Revisión: 1 Página 1 de 11 Tratamiento de la Crisis Asmática Representante de la Dirección: Copia N° : Nombre Firma Fecha Revisó Dr. Fernando Lamas 09/03 Fecha: Aprobó Dr. Gustavo Sastre 19/03 GUÍA DE PRÁCTICA CLÍNICA Tratamiento de la Crisis Asmática Ped-02 Año 2010 - Revisión: 1 Página 2 de 11 Introducción: La exacerbación del asma o crisis asmática es una causa frecuente de consulta en los Servicios de Urgencia. El comienzo de la crisis asmática suele estar desencadenado por factores ambientales como el humo del tabaco, los alergenos, las infecciones respiratorias principalmente virales, el tratamiento incorrecto por terapias insuficientes, técnicas de inhalación inadecuadas y el abandono de la mediación. La gravedad puede variar desde leve hasta el asma de riesgo vital. Todo episodio de Crisis Asmática debe ser tratado precozmente. Las familias deben estar instruidas para iniciar el tratamiento en su hogar con broncodilatadores inhalatorios y corticoides orales. Deben consultar a un Servicio de Urgencia en caso de continuar con la clínica, dado que en caso de una consulta tardía, la subvaloración de la severidad del episodio agudo o un tratamiento insuficiente, puede poner en peligro la vida del niño. Definición: Se define como exacerbación del asma o crisis asmática a los episodios de aumento progresivo de disnea, tos, sibilancias, u opresión torácica. Objetivos: Establecer recomendaciones basadas en la mejor evidencia científica disponible acerca del manejo de la Crisis Asmática. Fuente principal: Revisión del Consenso de Asma de la Sociedad Española de Neumonología-Inmunología Clínica y Alergia Pediátrica (2004), Pocket Guide for Asthma Management and Prevention (GINA update 2009), Guía de Práctica Clínica sobre Asma, Servicio Vasco de Salud(2005), British Guidelines on the Management of Asthma (update 2005),Programa Nacional de Actualización Pediátrica(PRONAP-1999) estudios de los Colaboradores del Cochrane y otras fuentes. Consenso de Asma Bronquial 2007. Sociedad Argentina de Pediatría Síntesis de Evidencia: Valoración de la Crisis Asmática La gravedad de la crisis asmática se valora en función de los signos y síntomas clínicos, medidas objetivas de la función pulmonar y medidas de oxigenación como la saturación de oxígeno. Los síntomas a tener en cuenta son la disnea, la dificultad para hablar, la alteración de la consciencia y los signos son la frecuencia respiratoria, la frecuencia cardíaca, las sibilancias, el tiraje y el pulso paradojal. (Tabla 1) Además de los signos, es importante considerar el tiempo de evolución de la crisis (a mayor tiempo, peor será la respuesta al tratamiento) la medicación recibida y si presenta factores de riesgo para tener una crisis grave. (Tabla 2). Otra manera de valorar la gravedad de la crisis, es la utilización de la Escala de WoodDownes (Tabla 3). Los síntomas de claudicación respiratoria inminente aguda incluyen bradicardia, ausencia de sibilancias, movimiento respiratorio toraco-abdominal paradojal, pulso paradojal, cianosis y depresión del sensorio. (Tabla 1). GUÍA DE PRÁCTICA CLÍNICA Tratamiento de la Crisis Asmática Ped-02 Año 2010 - Revisión: 1 Página 3 de 11 Tabla N º 1 - Clasificación de gravedad del SBO (signos y síntomas según gravedad, según GINA 2009) Gravedad del episodio agudo de asma* GINA, 2009. Leve Moderada Disnea Habla Conciencia Frecuencia respiratoria Caminando Al hablar Lactante: llanto más suave y corto; dificultad para alimentarse Puede acostarse Frases largas Posible agitación Aumentada Prefiere sentarse Frases cortas Agitación Aumentada Grave Parada respiratoria inminente En reposo Lactante deja de comer Doblado hacia delante Palabras Agitación > 30/min Confusión Frecuencias respiratorias normales en niños despiertos: <2 meses <60/min 2 -12meses <50/min 1-5 años <40/min 6-8 años <30/min Músculos accesorios y retracciones supraesternales Sibilancias Normalmente no Habitualmente Habitualmente Pulso lat/min Moderadas, al Audibles Generalmente final de la audibles expiración <100 100-120 >120 Límites normales de la frecuencia del pulso en niños: Lactantes 2-12 meses <160/min Preescolares 1-2 años <120/min Escolares 2-8 años <110/min Pulso paradójico Ausente <10 mmHg Puede estar presente 10-25 mmHg A menudo presente 20-40 mmHg PEF tras broncodilatador % previsto o % sobre el mejor SaO2% (aire ambiente) PaO2 >80% 60-80% <60% >95% 91-95% <90% Normal (no es necesario evaluarlo < 45 mmHg >60 mmHg Movimiento paradójico abdominal Ausencia sibilancias tóracode Bradicardia Su ausencia sugiere fatiga de los músculos respiratorios <60 mmHg Posible cianosis PaCO2 <45 mmHg >45 mmHg posible falla respiratoria. *La presencia de varios parámetros, pero no necesariamente todos, indica la clasificación general de la exacerbación GUÍA DE PRÁCTICA CLÍNICA Ped-02 Año 2010 - Revisión: 1 Tratamiento de la Crisis Asmática Página 4 de 11 Tabla 2. Factores de riesgo crisis asma grave. • • • • • • • • • Frecuencia de las exacerbaciones. Número de consultas de emergencia en el último año. Número de internaciones previas por asma. Internaciones previas en UCI. Antecedente de asistencia respiratoria mecánica (ARM) Uso diario de broncodilatadores. Uso regular de corticoides orales. Más de 12-24 hs. de evolución. Fracaso del tratamiento. Tabla 3. Escala de Wood-Downes (valoración cliníco-analítica de la crisis asmática) Puntuación • Cianosis • Pa O • Murmullo Inspiratorio • Sibilancias • Tiraje • Nivle de Consciencia 0 No 70-100mmHg Normal 1 Si o No <70mmHg Desigual 2 Si o No <70mmHg (con O2al 40%) Disminuido o Ausente No No Moderadas Moderado Intensas (o ausentes) Marcado Normal Agitado Estuporoso o coma Crisis Leve: 0-3 puntos; Crisis Moderada 4-5 puntos; Crisis Grave: >6 puntos Tratamiento: Objetivos del tratamiento Los objetivos del tratamiento deben ser: • Revertir rápidamente la obstrucción de la vía aérea. • Corregir la hipoxemia. • Restablecer la función pulmonar normal. • Evitar futuras recaídas. Para esto contamos con: • Beta 2 agonistas selectivos por vía inhalatoria. • Incorporación temprana de corticoides sistémicos. • Empleo de oxígeno suplementario a bajo flujo aun sin monitoreo. • Citar para control y seguimiento. El abordaje terapéutico de la crisis asmática dependerá de su gravedad. Las crisis leves pueden ser inicialmente tratadas en el domicilio y según evolución continuar en el mismo o dirigirse al servicio de urgencia (Figura 1) las formas moderadas y graves en los Servicios de Urgencia. Fármacos utilizados en la crisis asmática: Oxigeno: Niños con claudicación respiratoria inminente aguda o con saturación de O2 <92% deben recibir flujo alto de oxígeno a través de una ajustada mascara facial o cánula nasal para lograr flujo suficiente que asegure una normal saturación (>93%-95%) Nivel de Evidencia C. GUÍA DE PRÁCTICA CLÍNICA Tratamiento de la Crisis Asmática Ped-02 Año 2010 - Revisión: 1 Página 5 de 11 Agonistas Beta2 de acción rápida: Constituyen el tratamiento de 1º línea, con una fuerza de Recomendación A y un Nivel de Evidencia 1. La vía de elección es la inhalatoria porque ésta presenta mayor efectividad con menos efectos adversos. Una revisión realizada por el Cochrane concluyó que el sistema de inhalador presurizado con cámara espaciadora es tan efectivo o más, que los nebulizados, siendo los primeros de elección en el tratamiento del episodio leve o moderado de la crisis, con un grado de Evidencia 1 y una fuerza de Recomendación A. El beta2 agonista más usado es el salbutamol (dosis 0.15mg/kg, máximo 5mg). Dosis repetidas de agonista β2 son seguros para el tratamiento del asma aguda, aunque los niños con síntomas leves se benefician con bajas dosis, grado de Evidencia 1. Dos a cuatro puffs repetidos cada 20-30 minutos acorde a la respuesta clínica puede ser suficiente para crisis leves aunque puede ser necesario aumentar hasta 10 puffs en la crisis de asma severa.Las dosis pueden repetirse cada 20-30 minutos. Las nebulizaciones con beta2agonistas continuas no tienen mayor beneficio que las intermitentes. Corticoides: Orales o Sistémicos: Su uso precoz ha demostrado ser beneficioso, con un Nivel de Evidencia 1 y fuerza de Recomendación A, siendo la vía oral la de elección, sobre la parenteral. Se recomienda una primera dosis a 2mg/kg de metilprednisolona, prednisolona o prednisona (máximo 60mg) y luego continuar con dosis de 1-2mg/kg/día en dos o tres tomas diarias 3-5días, o utilizar dosis equivalentes de otros corticoides orales. Las tandas cortas de corticoides orales se pueden interrumpir sin reducción gradual de la dosis, con un Nivel de evidencia 1 y Grado de Recomendación A. La vía parenteral queda reservada para niños con crisis graves que no pueden retener la medicación oral (Nivel de Evidencia 1) usándose Hidrocortisona 5mg/kg/dosis repetida cada seis horas. Inhalados: los corticoides inhalados son efectivos como parte del tratamiento de las exacerbaciones. Existe un estudio donde la combinación de altas dosis de glucocorticoides inhalados y salbutamol en una crisis de asma produje mejor nivel de broncodilatación que con el uso de salbutamol solo. (Evidencia B) La utliización de corticoides inhalatorios pueden ser tan efectivos como los corticoides orales para prevenir las recaidas. En estudios recientes, los pacientes que son dados de alta luego de una crisis con corticoides orales más inhalatorios, tienen menor índice de recaída que los que lo hacen con corticoides orales solos (Evidencia B). Una alta dosis de glucocorticoide inhalado (budesonide a 2.4 mg/día dividido en 4 dosis, presenta un efecto de acción similar a la utilización de 40 mg/día de prednisona oral (Evidencia A). Bromuro de ipratropio: se ha mostrado útil asociado a los beta2 agonistas de acción corta en las crisis moderadas o graves. Su uso combinado produciría mejor acción broncodilatadora (Evidencia B) y disminuye los índices de hospitalización (Evidencia A). Las Guía Británicas indican que si los síntomas agudos son refractarios al los beta2agonistas se debe agregar bromuro de ipratropio con una fuerza de Recomendación A. La dosis es 250mcg/4-6hs mezcladas con el beta2 agonista en la misma nebulización Sin embargo en niños hospitalizados tratados con beta 2 agonistas y glucocorticoides sistémicos, el agregado de bromuro de ipratropio no ofreció beneficios extras el uso de la combinación de las dos primeras drogas mencionadas.. Aminofilina: Si no hubo respuesta satisfactoria con los broncodilatadores + anticolinérgicos + los corticoides sistémicos, se puede administrar aminofilina ev en los casos severos, fuerza de Recomendación C (dosis de 5mg/kg durante 5-15 minutos a un ritmo no superior de 25mg/min). Esta dosis es segura para niños que no han recibido GUÍA DE PRÁCTICA CLÍNICA Tratamiento de la Crisis Asmática Ped-02 Año 2010 - Revisión: 1 Página 6 de 11 teofilina en las últimas horas. Si recibía teofilina previamente debe postponerse su administración hasta conocer la concentración sérica de la misma. Salbutamol E. V. : El rol de los agonistas β2 endovenosos en adición a los inhalados sigue siendo confuso. Un estudio ha demostrado que el salbutamol endovenoso en bolo en adición a dosis máximas de salbutamol inhalado resulta en beneficios clínicos significativos (Nivel de Evidencia 1). La adición temprana de dosis endovenosa en bolo de salbutamol (15mcg/kg) puede ser efectivo en el tto de caso severos, cuando no responde al tratamiento convencional. Sulfato de Magnesio E.V. El Sulfato de Magnesio es seguro en el tto del asma aguda, sin embargo su importancia en el manejo de la misma no se ha establecido. Dosis de 40mg/kg/día (Máximo 2g) en infusión lenta (20 minutos) puede ser usado. En las crisis de asma severa refractaria al tto convencional, se ha estudiado la eficacia del magnesio siendo inconsistentes las evidencias para hablar de beneficio (Nivel 1 de Evidencia) Tratamiento de la exacerbación según la gravedad Exacerbación leve • Administrar salbutamol, dos disparos de aerosol con aerocámara, repetir el tratamiento cada 20 minutos durante una hora o nebulización con salbutamol 0,15-0,25 mg/kg/dosis (1/2 a 1 gota/kg/dosis, máximo 20 gotas). • En caso de ausencia de respuesta luego de la segunda aplicación del aerosol o nebulización, indicar meprednisona 1-2 mg/kg/d (máximo 60 mg), (alternativa: betametasona a dosis equivalente). En caso de respuesta favorable luego de la última aplicación de salbutamol, observar por una hora y dar de alta con tratamiento broncodilatador cada 4 h, citar para seguimiento a las 48 h. Si recibió corticoides se mantienen. No debe suspender la medicación hasta la siguiente evaluación. Si no hubo buena respuesta, seguir el esquema indicado para exacerbación moderada. Exacerbación moderada • Tratamiento inicial: - Oxígeno humidificado para mantener SaO2 >95%. - Administrar salbutamol, dos disparos de aerosol con aerocámara, repetir el tratamiento cada 20 minutos durante una hora o nebulización con salbutamol 0,15-0,25 mg/kg/dosis (1/2 a 1 gota/kg/dosis, máximo 20 gotas). - Continuar las aplicaciones de dos disparos de salbutamol con aerocámara o las nebulizaciones con salbutamol cada 2-4 horas. - Corticoides: hidrocortisona 4-6 mg/kg/dosis IV o meprednisona 1-2 mg/kg/d (alternativa: dexametasona o betametasona a dosis equivalente, según disponibilidad). Con buena respuesta observar durante dos horas luego de la última aplicación de salbutamol antes de dar de alta con tratamiento broncodilatador cada 4 h y corticoides por vía oral. Citar para seguimiento a las 12-24 h. No debe suspender la medicación hasta la siguiente evaluación. Si el paciente no tuvo buena respuesta, seguir el esquema indicado para exacerbación grave. Exacerbación grave Todo paciente con exacerbación grave debe ser internado. Oxígeno • Humidificado para mantener SaO2 >95%. GUÍA DE PRÁCTICA CLÍNICA Tratamiento de la Crisis Asmática Ped-02 Año 2010 - Revisión: 1 Página 7 de 11 Salbutamol • Aerosol 2-4 disparos con aerocámara cada 20 minutos durante una hora o nebulizar con oxígeno humidificado 1 gota/kg/dosis (0,25 mg/kg/dosis), dosis máxima por nebulización 5 mg (20 gotas), cada 20 minutos durante una hora. • Al cabo de una hora, si la respuesta no es favorable, administrarlo en forma continua a 0,5 mg/kg/hora (dosis máxima 15 mg/hora), con monitoreo clínico. Bromuro de ipratropio • Bromuro de ipratropio asociado con salbutamol (2ª elección). • Aerosol 2 disparos con aerocámara, cada 20 minutos durante una hora (cada disparo = 0,05 ml = 0,02 mg = 20 µg), o nebulizar con oxígeno humidificado a 0,25 mg (1 ml) en menores de 6 años y 0,5 mg (2 ml) en mayores de 6 años, cada 20 minutos durante una hora, luego seguir con mantenimiento: igual dosis cada 6-8 h, durante 24-48 h. Dosis máxima: 12 disparos al día. Corticoides • Hidrocortisona 4-6 mg/kg/dosis IV cada 6 h. • Si la respuesta es mala, considerar necesidad de Unidad de Cuidados Intensivos. • Eventualmente considerar: Aminofilina: bolo 6 mg/kg/ dosis de carga, a pasar en 20 minutos y continuar con infusión continua 0,4 mg/kg/hora (máximo: 900 mg/día). Preferentemente en Unidad de Cuidados Intensivos. Si el paciente está internado en Unidad de Cuidados Intensivos considerar: • Sulfato de magnesio. • Isoproterenol EV. • Ventilación mecánica por medio de hipoventilación controlada. Si la respuesta es favorable: • Espaciar los broncodilatadores cada 2 horas. • Mantener los corticoides en forma endovenosa. • Valorar al paciente frecuentemente para considerar espaciar dosis de broncodilatadores y el pasaje de los corticoides a la vía oral. • Durante la crisis no se suspenderá la medicación preventiva del paciente. • Se dará el egreso de la internación con las siguientes condiciones: - Buena respuesta al tratamiento instituido. - Sin insuficiencia respiratoria hipoxémica. - Sin incapacidad ventilatoria obstructiva persistente. - Ausencia de complicaciones. - Mejoría de los parámetros funcionales (si fuera posible realizarlos). • Medicación con broncodilatadores, corticoides orales y esquema de medicación preventiva. • Citar en 24-48 h para control. GUÍA DE PRÁCTICA CLÍNICA Tratamiento de la Crisis Asmática Ped-02 Año 2010 - Revisión: 1 Página 8 de 11 Figura 1. Manejo de la Crisis Asmática en Domicilio GINA 2009 Evaluar Severidad Tos, disnea, sibilancias, uso de músculos accesorios, retracción supraesternal, perturbación del sueño. PEF < 80% del mejor valor personal. Tratamiento Inicial Agonistas β2 de acción rápida inhalados 2-4 puffs cada 20 min. en 1 hora. La familia debe contactarse con el pediatra luego de iniciar el tto, especialmente si el niño ha tenido recientemente una hospitalización por asma. La respuesta al tratamiento es: Buena si: Incompleta si: Pobre si: Desaparecen los síntomas después de iniciar los agonistas β2 y la mejoría se mantiene por 4 hs. Los síntomas decrecen pero reaparecen en menos de 3 hs después del tto inicial con agonistas β2. Los síntomas persisten o empeoran después de tto inicial con agonistas β2. PEF. Mayor del 80 % del predictivo o de su mejor valor. Conducta: • Debe continuar con agonistas β2 cada 3 o 4 hs por 1 o 2 días. • Contactarse con pediatra de cabecera PEF. Entre 60-80 % del predictivo o de su mejor valor. Conducta: Conducta: • Consultar urgente • Transportar al pediatra inmediatamente al servicio de urgencias. • Agregar corticoides orales. • Agregar anticolinérgicos inhalados. • Continuar con agonistas β2 . PEF. Menor al 60 % del predictivo o de su mejor valor. Seguimiento Todo Paciente que concurre a un servicio de emergencia debe ser derivado, provisto de un informe escrito con consignas precisas, para su seguimiento ambulatorio posterior a fin de evaluar: • • • Plan de acción, Investigar desencadenantes, Revisar o iniciar tratamiento de fondo; valorar el cumplimiento. GUÍA DE PRÁCTICA CLÍNICA Tratamiento de la Crisis Asmática Ped-02 Año 2010 - Revisión: 1 Página 9 de 11 Bibliografía: 1. Consenso de Asma. Neumonología y Alergia Pediátrica. Versión 5. Sociedad Española de Neumonología Pediátrica y Sociedad Española de Inmunología Clínica y Alergia Pediátrica. Marzo 2004 2. Balanzat A. M. Asma Bronquial. PRONAP 1999. Módulo Nº1 3. Gúia de Práctica Clínica sobre Asma. Servicio Vasco de Salud. Julio 2005 4. Pocket guide for asthma managment and prevention. Global iniciative for asthma. GINA, 2005 5. Sly Michael. Asma. Nelson Textbook of Pediatrics, 16th Edition 8. British Guideline on the Managment of Asthma. Guideline Nº 63. Publication: November 2005. Tratamiento de la Crisis Asmática. Revista Pediátrica de Atención Primaria Vol VII, Suplemento2,108-123. 2005 Consenso de Asma Bronquial. Sociedad Argentina de Pediatria. 2007 9. Manejo y Prevención del Asma Bronquial. GINA 2009 6. 7. GUÍA DE PRÁCTICA CLÍNICA Tratamiento de la Crisis Asmática Ped-02 Año 2010 - Revisión: 1 Página 10 de 11 ANEXO PLAN para el TRATAMIENTO de la CRISIS ASMATICA (Instructivo para los padres) SIGA ESTOS TRES PASOS: 1. RECONOCER la CRISIS La crisis de asma es el empeoramiento progresivo o repentino de los síntomas de asma, con frecuencia hay signos de dificultad para respirar. Su hijo puede tener una crisis si: • • Nota fatiga, tiene chiflido en el pecho o tos muy repetitiva que van en aumento Tiene jadeo (respiración acelerada) o al respirar se le hunden los espacios entre las costillas, el esternón o las clavículas 2. TRATAMIENTO QUE USTED DEBE INICIAR Si cree que su hijo tiene una crisis de asma empiece de inmediato el siguiente tratamiento: • • • Broncodilatador (dosis) Si usa aerosol utilice su cámara espaciadora Si es necesario puede repetir el tratamiento cada 20 minutos hasta 3 veces en una hora 3. VALORAR COMO RESPONDE al TRATAMIENTO Una vez pasada una hora, valore como se encuentra su hijo (como responde al tratamiento de rescate) para saber lo que tiene que hacer a continuación: • • • ESTA MEJOR: lea el apartado A ESTA IGUAL O HA MEJORADO POCO: lea el apartado B ESTA PEOR: lea el apartado C A) Está mejor: CRISIS LEVE: PUEDE PERMANECER en su DOMICILIO: Su hijo está mejor si la fatiga y el chiflido han desaparecido (o casi), no tiene señales de dificultad para respirar. Tratamiento a seguir en los próximos días: • • • • Broncodilatador (dosis): Continúe con su tratamiento de fondo (si lo estaba haciendo) Póngase en contacto con su pediatra (solicite consulta o llame por teléfono) Si empeora de nuevo pase al siguiente apartado B) Está igual o mejoró poco: CRISIS MODERADA: acudir al médico si su hijo respondió solo parcialmente al tratamiento, si la fatiga y el chiflido todavía persisten y si sigue con jadeo .Tratamiento a seguir hasta que le vea el medico: • • • • Broncodilatador Antiinflamatorio Acuda pronto a su pediatra (ese mismo día o en la mañana siguiente) Si empeora de nuevo pase al siguiente apartado GUÍA DE PRÁCTICA CLÍNICA Tratamiento de la Crisis Asmática Ped-02 Año 2010 - Revisión: 1 Página 11 de 11 C) Está peor: CRISIS GRAVE: Ir al Servicio de Urgencia más próximo: Su hijo está peor si tiene fatiga y chiflido muy intensos y presenta dificultad para respirar muy marcada. Tratamiento a seguir mientras se traslada al Servicio de Urgencias: • • • Broncodilatador Antiinflamatorio Acuda de inmediato a Urgencias del Centro de Salud o del Hospital más próximo, si su traslado no es posible llame al teléfono de urgencias sanitarias.