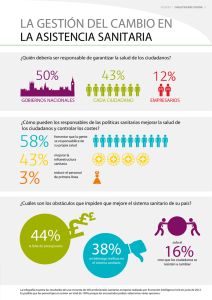
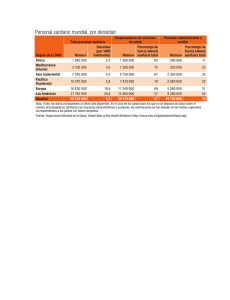
El Médico ante sus responsabilidades
Anuncio

Volumen 9, suplemento 1, Diciembre 2006 Cursos de Verano de El Escorial. Universidad Complutense. Madrid Jornada sobre: EL MÉDICO ANTE SUS RESPONSABILIDADES. La transmisión de los valores, desde Hipócrates a nuestros días 10 de julio de 2006 Coordinadores: José Antonio Gutiérrez Fuentes Jesús Millán Núñez-Cortés José Luís Villanueva Marcos www.scielo.isciii.es Indizada en IBECS educacionmedica@ub.edu Cursos de Verano de El Escorial. Universidad Complutense. Madrid Jornada sobre: EL MÉDICO ANTE SUS RESPONSABILIDADES. La transmisión de los valores, desde Hipócrates a nuestros días 10 de julio de 2006 Coordinadores José Antonio Gutiérrez Fuentes Jesús Millán Núñez-Cortés José Luís Villanueva Marcos Grado, Postgrado y Desarrollo Profesional Continuo (DPC) en Ciencias de la Salud Editado por: Director/Editor: Arcadi Gual Sala Director Adjunto: Jordi Palés Argullós Coordinación Europa: María Nolla Domenjó América: Amanda Galli Editores de Sección/Section Editors Enfermería Carmen Caja López Evaluación Carlos Brailovsky DPC/Formación Continuada Helios Pardell Alentá Internacional Margarita Barón Maldonado Medicina de Familia Amando Martín Zurro Metodología Miguel Martínez Martín Pregrado Josep Carreras Barnés Postgrado Felipe Rodríguez de Castro Comité Editorial/Editorial Board Presidenta Margarita Barón Maldonado Argemí Renom, Josep (Sabadell) Bacchetta, Coral (Barcelona) Barker, L. Randol (Baltimore, USA) Blay Pueyo, Carles (Calldetenes) Borrell Carrió, Francesc (Barcelona) Branda, Luis (Barcelona) Bruguera Cortada, Miquel (Barcelona) Camí Morell, Jordi (Barcelona) Campos Muñoz, Antonio (Granada) Cravioto, Alejandro (México) Dalmases Arnella, Martí (Sabadell) Durán Escribano, Marta (Alcalá de Henares) Eitel, Florian (Munich, Alemania) Escanero Marcén, Jesús (Zaragoza) Epstein, Ronald (Rochester, USA) Esteller Pérez, Alejandro (Salamanca) Fonseca Alfonso, Montserrat (Bilbao) Fornells Vallés, José Mª (Barcelona) García Barbero, Mila (Barcelona) Gasull Casanova, Xavier (Barcelona) Gomar Sancho, Carmen (Barcelona) Harden, Ron (Dundee, G.B.) Icart Isern, Teresa (Barcelona) Karle, Hans (Copenhague) Manso Martínez, José Mª (Valladolid) Moreno González, Alfonso (Madrid) Nadal Caparà, Juli de (Barcelona) Pastor Aldeguer, Vicente (Madrid) Paz Bouza, José Ignacio (Salamanca) Peinado Herreros, José Mª (Granada) Pérez Sánchez, Jorge (Barcelona) Prat Corominas, Joan (Lleida) Pulido, Pablo (Caracas, Venezuela) Pulpón Segura, Anna M. (Barcelona) Pujol Farriols, Ramón (Barcelona) Sanz Carreras, Ferran (Barcelona) Stensaas, Suzanne (New York, USA) Tutosaus Gómez, Juan David (Sevilla) Vallés Segalés, Antoni (Barcelona) Vilardell Tarrés, Miquel (Barcelona) Veiga de Cabo, Jorge (Madrid) Viñas Salas, Joan (Lleida) Vleuten, Cees van der (Maastrich, Paises Bajos) Wojtczak, Andrzej (Varsovia, Polonia) Fundación Privada Educación Médica Gran Vía, 517 08015 Barcelona educacionmedica@ub.edu Publicación trimestral. Esta publicación se puede visitar on-line en SciELO. © Copyright 2003 Fundación Privada Educación Médica Reservados todos los derechos. El contenido de la presente publicación no puede ser reproducido, ni transmitido por ningún procedimiento electrónico o mecánico, incluyendo fotocopia, grabación magnética, ni registrado por ningún sistema de recuperación de información, en ninguna forma, ni por ningún medio, sin la previa autorización por escrito del titular de los derechos de explotación de la misma. La Fundación Educación Médica no se hace responsable de los contenidos y las opiniones de sus colaboradores en los artículos publicados, ni se identifica forzosamente con la opinión de los mismos. Educación Médica se distribuye exclusivamente entre los Amigos de la Fundación Educación Médica. Protección de datos: Fundación Privada Educación Médica declara cumplir lo dispuesto por la Ley Orgánica 15/1999, de 13 de diciembre, de Protección de Datos de Carácter Personal. Educación Médica online en SciELO-España (http://scielo.isciii.es) Para contactar con Amigos de la Fundación Educación Médica o con la revista Educación Médica: educacionmedica@ub.edu Miembro de la Asociación de Prensa Profesional. Sección Ciencias de la Salud. Realización: M.S. Impreso en España Depósito legal: B-46714-2002 • ISSN: 1575-1813 • ISSN en internet: 1579-2099 Grado, Postgrado y Desarrollo Profesional Continuo (DPC) en Ciencias de la Salud Volumen 9, Suplemento 1 Diciembre 2006 Resumen de las ponencias de la Jornada organizada por la FUNDACIÓN LILLY y la AGENCIA LAÍN ENTRALGO de Madrid EL MÉDICO ANTE SUS RESPONSABILIDADES. La transmisión de los valores, desde Hipócrates a nuestros días Que tuvo lugar en los Cursos de Verano de El Escorial de la Universidad Complutense de Madrid. San Lorenzo de El Escorial, 10 de julio de de 2006 03 INTRODUCCIÓN 29 ¿Que valores debe incorporar un médico durante José Antonio Gutiérrez Fuentes su formación? Ignacio Martínez González Director de la Fundación Lilly Médico y Economista. Director Gerente de Hospital Ángel Nogales Espert Decano de la Facultad de Medicina de la Universidad Complutense de Madrid 32 El medico ante las enfermedades mortales: el caso del cáncer. Hernán Cortés-Funes Jefe del Servicio de Oncología Médica. Hospital Universitario 12 de Octubre, Madrid LOS VALORES DE LA PROFESIÓN MÉDICA 05 Cómo y dónde se encuentra la profesión médica. Visión de un médico especialista en formación. Pablo Ryan Murúa R5, Departamento de Medicina Interna, Hospital Universitario Gregorio Marañón, Madrid 09 Qué está pasando con los valores profesionales en la formación de los médicos. Visión del alumno. Cheryl Terés Castillo LA TRANSMISIÓN DE LOS VALORES PERSONALES, ÉTICOS, MORALES Y LEGALES 39 Necesidad de adquirir competencias en valores y actitudes. José Luis Villanueva Marcos Agencia Laín Entralgo 42 Justificación antropológica de los valores médicos. José Ramón Ayllón Vega Filósofo y escritor Presidenta, Consejo Estatal de Estudiantes de Medicina (CEEM) 12 El médico visto desde la sociedad por una presidenta de Colegio de Médicos. Juliana Fariñas González 44 Transmisión de los valores médicos en la Universidad. Marcos Gómez Sancho Profesor de Medicina Paliativa. Universidad de Las Palmas de Gran Canaria Presidenta, Ilustre Colegio de Médicos de Madrid 15 Valores, modos y modas en el ejercicio de la Medicina. 49 Experiencias metodológicas ante el reto de la enseñanza José Luis González Quirós de la ética. Rogelio Altisent Trota Investigador. Instituto de Filosofía, Consejo Superior de Investigaciones Científicas Profesor de Bioética de la Universidad de Zaragoza LOS VALORES MÉDICOS COMO HERRAMIENTAS DEL EJERCICIO PROFESIONAL 51 La humanización de la Medicina. Pedro Gutiérrez Recacha Médico. Departamento de Psiquiatría. Universidad Autónoma de Madrid 21 “Ojo clínico” y evidencia científica. Francisco Gudiol Munté Catedrático de Medicina de la Universidad de Barcelona. Jefe de Servicio de Enfermedades Infecciosas del Hospital Universitario de Bellvitge 24 La transmisión de los valores médicos: competencias específicas. Jesús Millán Núñez-Cortés Catedrático de Medicina, Universidad Complutense de Madrid. Hospital Gregorio Marañón, Madrid 55 El riesgo de judicialización de la Medicina. Ana Mª Revuelta Iglesias Magistrada. Directora del Servicio de Formación Continua del Consejo General del Poder Judicial Introducción José Antonio Gutiérrez Fuentes Director de la Fundación Lilly Requiere un esfuerzo notable la adaptación de los planes de estudio al nuevo Espacio Europeo de Educación Superior. Sin embargo, al mismo tiempo esto debería suponer una oportunidad de mejora para la enseñanza universitaria, de forma que los recursos humanos y materiales existentes sirvan a modelos avanzados en los que, conservando el núcleo de contenidos formativos característicos de cada una de las profesiones, se alcancen objetivos de formación más adecuados con las demandas de desempeño de la actividad profesional. En el nuevo entorno europeo, el rediseño de las actividades formativas -tanto teóricas como prácticas- tendrá especial repercusión en la enseñanza de las ciencias experimentales, y muy particularmente en las Ciencias de la Salud. Siendo imprescindible, no será sencillo modificar con acierto la orientación de la enseñanza de la Medicina sin la necesaria claridad de ideas, y el esfuerzo firme y continuado, tanto de las Instituciones Académicas (Facultades de Medicina), como de las Instituciones Sanitarias. El protagonismo más definido que adquiere el alumno en un modelo nuevo de enseñanza, en el que el aprendizaje se convierte en el eje rector, no puede hacer olvidar que la labor de los profesores (la enseñanza) se desarrolla en una situación muy particular donde la asistencia sanitaria, la propia docencia y la investigación, coinciden con frecuencia y forman parte de su quehacer cotidiano, habiendo de caminar deseablemente unidas y armonizadas. Las Facultades de Medicina manifiestan constantemente su deseo de trabajar en esta dirección de la mano de las Instituciones Sanitarias, con una integración creciente entre las funciones sanitaria y educativa, habida cuenta de la necesaria formación clínico-práctica de los estudiantes de medicina. Ello obliga a modelos de colaboración en los que se hagan compatibles las necesidades educativas de los alumnos con las responsabilidades docentes de los profesores, dentro de un marco de colaboración institucional. Conviene insistir en que una parte fundamental del proceso formativo de los futuros médicos se realiza en instituciones sanitarias, hospitales y centros 3 de salud. Por otra parte, un número significativo de los profesores de las Facultades de Medicina desempeñan su labor asistencial en una plaza vinculada, teniendo una doble dependencia de la Universidad y la institución sanitaria. Además, otro grupo numeroso de profesores sin vinculación funcionarial docente, los profesores asociados de ciencias de la salud, también participan en la formación práctica de los alumnos. Tampoco conviene perder de vista que la formación médica de pregrado, dependiente de las Facultades de Medicina y por tanto del Ministerio de Educación y Ciencia, es el primer paso en la formación médica, que deberá verse completada posteriormente por la Formación Especializada para acceder al mercado de trabajo, y que ésta es responsabilidad del Ministerio de Sanidad y Consumo. En la actualidad ambas etapas formativas permanecen como compartimentos estancos sin la adecuada coordinación entre sus programas y objetivos. La aun reciente Ley 44/2003, de 21 de noviembre, de Ordenación de las Profesiones Sanitarias (LOPS), señala que los programas de formación de las especialidades en Ciencias de la Salud deberán especificar los objetivos cualitativos y cuantitativos y las competencias profesionales que ha de cumplir el aspirante al título a lo largo de cada uno de los cursos anuales en que se divide el programa formativo. La definición de unos objetivos y contenidos mínimos en el pregrado debería hacerse de forma que facilitase la continuidad entre ambas etapas formativas. Más aun, si el proceso iniciado en Bolonia significa un cambio conceptual en el proceso de enseñanza-aprendizaje y un acercamiento al mercado de trabajo, ninguno de los cambios que puedan postularse serán válidos si no se produce una modificación significativa en el proceso evaluativo, que debería pasar de ser puramente conceptual, a valorar íntegramente la capacitación de los nuevos médicos, incluyendo por supuesto la formación practica y clínica. Es necesario que queden claramente definidos los conocimientos, habilidades y actitudes que debe reunir el aspirante a graduado médico. Estamos, como decíamos al principio, ante una oportunidad S/3 Educación Médica. Volumen 9, Suplemento 1, Diciembre 2006 histórica que debe suponer, por un lado la reforma de la titulación de Medicina para adaptarse al marco europeo de Enseñanza Superior, acompañada de un nuevo marco de relaciones entre las Instituciones Sanitarias y la Universidad, y, por otro lado, el desarrollo y adecuación de las pruebas o sistemas de acceso a los programas de formación especializada y sus correspondientes evaluaciones. El beneficio que se puede alcanzar ha de repercutir directamente sobre los retos que persisten en la educación médica, y que abarcan a distintos aspectos: formulación de objetivos educativos, definición de competencias a alcanzar, nuevas técnicas docen- S/4 tes, nuevos recursos educativos y de metodología docente, nuevas técnicas de evaluación de resultados, etc. Prioridades, todas ellas, que van a redefinir el modelo de relación entre profesor y alumno, y aún más allá, el del entorno donde ésta se realiza. La Fundación Lilly, consciente de la trascendencia de la profesión médica y su papel en la sociedad, y consecuentemente de la importancia de tener unos médicos poseedores de la máxima competencia, viene impulsando acciones tendentes a determinar y poner de manifiesto las carencias actuales, así como las posibilidades de mejora futura en la formación de éstos profesionales. 4 Cómo y dónde se encuentra la profesión médica. Visión de un médico especialista en formación. Pablo Ryan Murúa Departamento de Medicina Interna. Hospital Universitario Gregorio Marañón. Madrid. Probablemente no hay otro tema tan interesante y polémico como el “cambio social”. Este es un tema de interés en muchos campos del saber, particularmente en salud. A pesar de ser este término muy utilizado, no hay una comprensión unánime de este concepto. Hoy, la profesión médica se enfrenta a la explosión tecnológica, al cambio en las fuerzas del mercado, a problemas en la prestación de servicios sanitarios, al bioterrorismo y a la globalización. Como resultado de todo ello, los médicos encuentran que cada vez es más difícil cumplir sus responsabilidades con los pacientes y con la sociedad. En estas circunstancias, lo importante es reafirmar los principios y valores fundamentales y universales de la profesión médica, que siguen siendo los ideales a perseguir por todos los médicos. Este cambio social se debe en gran medida a una serie de fenómenos sociales que se pueden clasificar como demográficos, epidemiológicos, tecnológicos, económicos, laborales, políticos y éticos entre otros. Cambios demográficos: El aumento de la longevidad de la población, la baja tasa de natalidad y el incremento de la inmigración procedente de otros países. El aumento de la longevidad de la población ha supuesto un incremento de las necesidades sanitarias, tanto por el diagnóstico de nuevas enfermedades relacionadas con el hecho de vivir más años como por un aumento de la frecuentación de los servicios de salud. Así mismo, los conceptos de “cuidar” y de “calidad de vida” aparecen asociados al desarrollo de servicios sociosanitarios específicos para la vejez de carácter integral, que comprenden desde la prevención de enfermedades y promoción de la salud hasta la rehabilitación y paliación. A ello se une el 5 desarrollo emergente de nuevas formas asistenciales, como la asistencia a domicilio, residencias asistidas o los cuidados paliativos; nuevas especialidades médicas, como la geriatría; o la mayor visibilidad de otras profesiones sanitarias, como los asistentes sociales. Esto supone la adopción de una estructura de valores capaz de entender y tratar de forma adecuada los aspectos sanitarios asociados al envejecimiento o a la inmigración: tratar pluripatologías, la capacidad de orientación y coordinación de los servicios asistenciales requeridos por los pacientes crónicos, capacitar a los médicos con la competencia cultural apropiada para tratar con respeto los aspectos relacionados con la diversidad étnica, y las diferentes costumbres y valores de los nuevos ciudadanos. Cambios epidemiológicos: Ha supuesto el cambio del patrón de enfermedades asociado al pasar de un patrón de enfermedad agudo a uno más crónico, a la existencia de comorbilidades, y a la aparición de nuevas enfermedades como consecuencia de la longevidad poblacional y de otros factores, como por ejemplo los movimientos de migración masiva dependientes de los medios de transporte aéreos. La coordinación entre niveles asistenciales aparece como uno de los retos de los profesionales médicos. Cambios tecnológicos: Incremento del número de innovaciones destinadas a la prevención, diagnóstico y tratamiento de enfermedades; avances en el desarrollo de las tecnologías de la información, la comunicación y sus aplicaciones sanitarias. En la actualidad, los procesos de investigación y desarrollo en tecnologías sanitarias se orientan hacia dos áreas específicas relacionadas de investigación: biotecnología y genética. S/5 Educación Médica. Volumen 9, Suplemento 1, Diciembre 2006 Cambios económicos: La sanidad no es ajena a los procesos de globalización económica y a sus consecuencias. La industrialización de la sanidad ha supuesto la constitución de corporaciones estatales, empresariales y, posiblemente, en el futuro, de usuarios que establecen entre sí negociaciones sobre el modelo de financiación y provisión de servicios sanitarios. Cambios laborales: La transición laboral de la profesión médica constituye uno de los fenómenos sociales más interesantes en el campo de la sociología de las profesiones. Cambios mediáticos: Los asuntos éticos atraen la atención pública general y con frecuencia los medios de comunicación cubren el debate sobre ellos. A través de la legislación, medidas administrativas o decisiones jurídicas, los gobiernos cada vez se involucran más en la ética médica. Cambios políticos y jurídicos: Hay un creciente impacto de la salud en la agenda política. Este impacto aparece asociado a tres factores relacionados entre sí: la importancia de la salud en los medios de comunicación, la sostenibilidad financiera de la sanidad en el contexto del Estado del Bienestar, y el descubrimiento por parte de la clase política de que los temas sanitarios sensibilizan a los ciudadanos y, por lo tanto, pueden ser objeto de valoración electoral prioritaria. La tendencia a una mayor revisión judicial de la práctica profesional podría ir en aumento en nuestro país imitando lo ocurrido en otros países. Cambio ético: Los cambios antes descritos han producido, y están produciendo, un cambio importante en el ejercicio de la profesión. En este contexto, la reivindicación del profesionalismo aparece como eje central del contrato social entre medicina y sociedad. El profesionalismo está llamado a reemplazar al modelo más tradicional de contrato social basado en el Juramento Hipocrático. Fenómenos sociales Cambios de sociedad Expectativas y necesidades de la sociedad Cambio de sistemas sanitarios Cambio de los profesionales S/6 Aunque, a lo largo del mundo, la presión médica se encuentra incrustada en culturas y tradiciones nacionales diversas, sus miembros comparten el papel de sanador, cuyas raíces retroceden hasta Hipócrates. Así, la profesión médica debe contender con complicadas fuerzas políticas, legales y de mercado. Además, existen amplias variaciones en la prestación y la práctica médica a través de las cuales todos los principios generales pueden expresarse en formas a la vez complejas y sutiles. Ciertos aspectos de la medicina son fundamentales y no cambian con el paso del tiempo, pero el ejercicio de la medicina clínica siempre está cambiando. Los médicos deben estar preparados para hacer frente a los cambios y para reafirmar aquello que es fundamental. Estos cambios exigen que los médicos expresen claramente los principios éticos que guían su conducta, ya sea en la atención clínica, la investigación, la docencia y hasta como ciudadanos. Es crucial que se escuche una perspectiva médica responsable a medida que se toman las decisiones por la sociedad. La profesionalidad es la base del contrato de la medicina con la sociedad. Exige situar los intereses de los pacientes por encima de los del médico, fijar y mantener unos patrones de competencia y de integridad, y aportar sus conocimientos médicos a la sociedad en materias de salud. Los principios y las responsabilidades de la profesión médica deben ser claramente comprendidos tanto por los médicos como por la sociedad. Para este contrato es esencial la confianza en los profesionales, que se basa en la integridad de los médicos considerados de manera individual y de toda la profesión. En España, los médicos internos residentes (MIR) antes de entrar en la residencia reciben poca formación en responsabilidad médica, valores y actitudes. La licenciatura de Medicina ofrece un escaso porcentaje de créditos de asignaturas que enseñan a trasmitir estos valores. El sistema de formación de médicos debe, por tanto, adaptarse a una realidad cambiante. Se debería incidir en la transmisión de los principios y los valores, ya que constituyen la piedra angular de la formación de los médicos internos residentes. Enseñar y transmitir estos valores, forma parte del trabajo de los médicos experimentados. Los médicos tienen la responsabilidad de compartir el conocimiento y la información con sus colegas y pacientes. Esto incluye enseñar las habilidades clínicas y comunicar los resultados de la investigación científica a los compañeros, estudiantes de medicina, médicos residentes y otros proveedores de atención médica. 6 P. Ryan. Cómo y dónde se encuentra la profesión médica. Visión de un médico especialista en formación. El médico tiene la responsabilidad de enseñar la ciencia, el arte y la ética de la medicina a estudiantes de medicina, médicos residentes y otros, así como de supervisar a compañeros médicos en entrenamiento. Los médicos mas experimentados deben tratar a los médicos en entrenamiento con el mismo respeto, empatía y compasión. Aprender y asimilar es esencial para que un médico en formación llegue a ser un buen profesional. El residente deberá ser capaz de abordar dichos conflictos y tras un proceso de deliberación, ya sea individual o tras la consulta con los recursos destinados a tal fin que estén a su alcance (compañeros, comités de ética asistenciales, comités de los Colegios de Médicos, etc.), valorar las posibles vías de solución e intentar seleccionar las consideradas como óptimas para cada caso. El residente aprende mientras trabaja y sigue un proceso de progresiva maduración en la que el equilibrio entre formación y responsabilidad de la asistencia es progresivo. Como profesional contrae una serie de responsabilidades con los pacientes, y con la sociedad, que le obligan en su práctica profesional. Con objeto de mantener la fidelidad con el contrato social de la medicina en estos turbulentos tiempos, los residentes deben reafirmar su dedicación activa a los principios de su profesionalidad. Para ello cuentan con tres principios fundamentales y una serie de responsabilidades profesionales. PRINCIPIOS FUNDAMENTALES Principio de la primacía del bienestar del paciente: Este principio se basa en la entrega al servicio del interés del paciente. El altruismo contribuye a la confianza, que es fundamental en la relación entre paciente y médico. Principio de la autonomía del paciente: Los médicos deben respetar la autonomía de los pacientes. Los residentes deben ser sinceros con sus pacientes y permitirles que tomen decisiones informadas acerca de su tratamiento. Las decisiones de los pacientes sobre su atención médica deben poseer una importancia primordial, en la medida en que dichas decisiones concuerden con la práctica ética y no puedan resultar en demandas por atención inadecuada. Principio de la justicia social: La profesión médica debe promover la justicia en el sistema sanitario, lo que incluye una distribución correcta de los recursos sanitarios. Los médicos deben trabajar activamente para eliminar la discriminación en la atención sanitaria, ya se base en la raza, el sexo, el 7 estado socioeconómico, el origen étnico, la religión o cualquier otra categoría social. RESPONSABILIDADES Compromiso de competencia profesional. Los médicos tienen la responsabilidad de seguir acrecentando sus conocimientos a lo largo de toda su vida profesional y de mantener los conocimientos médicos y las actitudes médicas y de equipo necesarias para la prestación de una atención de calidad. De manera más general, la profesión en conjunto debe esforzarse en garantizar que todos sus miembros sean competentes. Compromiso de honestidad con los pacientes. Los médicos deben asegurar que los pacientes reciban una información completa y honesta antes de que otorguen su consentimiento al tratamiento y una vez que este ha tenido lugar. Compromiso de la confidencialidad del paciente. Ganar la confianza y el respeto de los pacientes requiere que se apliquen unas salvaguardas de confidencialidad adecuadas a la revelación de la información relacionada con el paciente. Esta responsabilidad se extiende a la discusión con las personas que actúan en representación del paciente cuando no sea posible la obtención del consentimiento por el propio paciente. El cumplimiento de la responsabilidad de confidencialidad es hoy más ineludible que nunca, dada la generalización del uso de sistemas electrónicos de información para la recogida de los datos de los pacientes y la cada vez mayor disponibilidad de información genética. Compromiso de mantener una relación apropiada con los pacientes. Dadas la vulnerabilidad y dependencia inherentes de los pacientes, deben evitarse ciertas relaciones y prácticas entre médicos y pacientes. En especial, los médicos nunca deben aprovecharse de los pacientes en cuanto a fines de carácter sexual, personal, económico o privado de cualquier otro tipo. Compromiso con la mejora de la calidad de la atención. Los médicos deben consagrarse a la mejora continua de la calidad de la atención sanitaria. Esta responsabilidad no sólo conlleva mantener la competencia clínica sino también trabajar conjuntamente con otros profesionales para reducir el error médico, incrementar la seguridad de los pacientes, minimizar el uso excesivo de los recursos sanitarios y optimizar el resultado de la atención médica. Los médicos, tanto desde el punto de vista individual como a través de sus asociaciones profe- S/7 Educación Médica. Volumen 9, Suplemento 1, Diciembre 2006 sionales, deben asumir la responsabilidad de ayudar a la creación y la puesta en práctica de mecanismos concebidos para estimular una mejora continua de la calidad de la atención sanitaria. Compromiso de mejora del acceso a la atención médica. La profesionalidad médica demanda que un objetivo de todos los sistemas de atención sanitaria sea la disponibilidad de un nivel de atención sanitaria uniforme y adecuada. Los médicos, tanto individualmente como colectivamente, deben esforzarse en reducir las barreras que impiden una atención médica equitativa. Compromiso para una justa distribución de los recursos finitos. A la vez de satisfacer las necesidades de los pacientes individuales, los médicos deben aportar una atención sanitaria basada en un manejo juicioso y rentable de unos recursos clínicos limitados. Deben comprometerse a trabajar con otros médicos, hospitales y sistemas de atención médica para desarrollar unas normas que permitan una atención sanitaria rentable. La responsabilidad del profesional médico en cuanto a la distribución adecuada de los recursos requiere evitar de manera escrupulosa las pruebas y procedimientos superfluos. Compromiso del conocimiento científico. Gran parte del contrato de la medicina con la sociedad se basa en la integridad y el uso apropiado del conocimiento y de la tecnología científica. Los médicos tienen el deber de mantener su nivel científico, estimular la investigación y crear nuevos conocimientos y asegurar su uso adecuado. La profesión es responsable de la integridad de estos conocimientos, que deben basarse en la evidencia científica y en la experiencia profesional. Compromiso de mantener la confianza mediante la resolución de los conflictos de intereses. Los profesionales médicos y sus organizaciones se ven enfrentados a numerosas situaciones que pueden comprometer sus responsabilidades profesionales por la persecución de beneficios económicos privados o de ventajas personales. Estas situaciones son especialmente peligrosas en el desarrollo de interacciones personales y organizativas con industrias con fines de lucro, lo que incluye a los fabricantes de equipos sanitarios, las compañías de seguros y las firmas farmacéuticas. Los médicos tienen la obligación de reconocer, revelar al público general y resolver los conflictos de intereses que puedan surgir en el curso de sus funciones y actividades profesionales. Deben revelarse las relaciones entre la industria y los líderes de opinión, en especial, cuando estos últimos determinen los criterios de desarrollo y comunicación de los ensayos clínicos, redacción de editoriales o de normas terapéuticas, o actúen como editores de revistas científicas. Compromiso de responsabilidades profesionales. Como miembros de una profesión, los médicos deben trabajar conjuntamente para potenciar la atención a los pacientes, ser respetuosos entre sí y participar en los procesos de autorregulación, lo que comprende la corrección y la adopción de medidas disciplinarias en aquellos de sus miembros que no hayan cumplido sus responsabilidades profesionales. La profesión debe definir también y organizar el proceso de formación y de fijación de las normas de conducta para sus miembros actuales y futuros. Los médicos tienen la obligación individual y colectiva de intervenir en estos procesos. Estas obligaciones comprenden la participación en evaluaciones internas y la aceptación del escrutinio y control externos. La práctica de la medicina en la era moderna se enfrenta a retos sin precedentes en prácticamente todas las culturas y todas las sociedades. Estos retos se deben fundamentalmente al aumento de las disparidades entre las necesidades legítimas de los pacientes, los recursos disponibles para satisfacer dichas necesidades, el aumento de la dependencia en las fuerzas de mercado para transformar el sistema de atención sanitaria, y en la tentación para los médicos de abandonar su compromiso tradicional con la primacía de los intereses de los pacientes. A fin de mantener la fidelidad con el contrato social de la medicina en estos turbulentos tiempos, creemos que los médicos deben reafirmar su dedicación activa a los principios de profesionalidad, lo que supone no solamente el compromiso personal al bienestar de los pacientes sino también el esfuerzo colectivo para mejorar el sistema de atención médica para el bienestar de la sociedad. BIBLIOGRAFÍA 1. American Board of Internal Medicine. Project Professionalism. Philadelphia, PA: ABIM, 2000 2. Real Decreto 63/95 de 20 de enero de Ordenación de prestaciones sanitarias del Sistema Nacional de Salud, BOE nº 35, de 10 de Febrero de 1995 3. Programa de formación de la especialidad de Medicina Interna. 4. El Futuro de la Profesión Médica: análisis del cambio social y los roles de la profesión médica en el siglo XXI Albert J. Jovell Fernández. S/8 8 Qué está pasando con los valores profesionales en la formación de los médicos. Visión del alumno. Cheryl Terés Castillo Consejo Estatal de Estudiantes de Medicina (CEEM). DE LA VOCACIÓN A LOS OBJETIVOS La Medicina es una ciencia cuyo objeto fundamental es curar el hombre enfermo y, en consecuencia, ha tenido siempre un gran componente humano. Sin embargo, su práctica se ha visto modificada por los avances, tanto científicos como técnicos, de la era actual. El médico de hoy, ha pasado de ser un profesional liberal a ser un funcionario que, rendido en parte a las exigencias del sistema, parece haber reemplazado la práctica basada en la vocación y los valores médicos por una relación médico-paciente despersonalizada, dando más importancia al sinfín de datos clínicos de los que dispone, al cumplimiento de objetivos, a la realización de tareas administrativas y al mare mágnum burocrático que al proceso de curación en sí mismo. El cambio, como era de esperar, ha afectado también a la actitud del paciente ante el médico. El paciente dispone más que nunca de una gran cantidad de información, lo que implica mayor exigencia de atención médica y, por lo tanto, facilita la insatisfacción hacia el sistema de salud en general. Desde hace unos años, no es extraordinario para un profesional de la Medicina que un paciente se presente en su consulta con una serie de documentos impresos de Internet que contienen amplia información sobre la patología que adolece. Llegados a este punto al médico no le queda más opción que ponerse a la defensiva y centrarse en evitar una denuncia por parte de los ahora llamados “usuarios” y, por consiguiente, incumplir el código deontológico, que en el artículo 18.2 reza: «El médico no debe indicar exploraciones o tratamientos que no tienen otro fin que su protección. La Medicina defensiva es contraria a la ética médica». 9 Y esta situación, ¿cómo la viven los estudiantes de Medicina? La docencia de pregrado en las Facultades de Medicina del Estado Español se divide en dos ciclos. En el primer ciclo se imparten asignaturas que tienen una elevada carga teórica y están divididas en compartimientos estancos, con una nula relación entre si. El estudiante, ya desde primer curso, empieza a estudiar al ser humano por materias separadas si ningún tipo de integración o si esta existe se realiza de una manera insuficiente. Todo esto mayoritariamente enseñado mediante clases magistrales, que resultan poco atractivas y a las cuales muchos estudiantes terminan por no asistir. A esta realidad cabe añadir el agravante de que la gran mayoría de docentes son investigadores de Ciencias Médicas Básicas como biólogos, bioquímicos y licenciados en medicina carentes, todos ellos, de contacto con la práctica clínica. Por último debo hacer referencia a los métodos de evaluación que se resumen principalmente a una nota numérica fruto de un examen exclusivamente teórico en el que se evalúan conocimientos con un nivel de concreción y especificidad que en determinadas ocasiones resulta insólito. Así, los estudiantes mejor valorados son aquellos que tienen mejores resultados académicos, el estudiante estrella es aquel que tiene una mayor capacidad de memorizar o que talvez dedica más tiempo a hacerlo. Por ende, los estudiantes que dedican parte de su tiempo a desarrollar otras actividades y, en consecuencia, no obtienen unos resultados tan buenos en los exámenes, son considerados de menor calidad aunque, talvez, posean mejores habilidades en S/9 Educación Médica. Volumen 9, Suplemento 1, Diciembre 2006 muchos aspectos que aquellos estudiantes con un expediente más alto. Es normal, pues, que la dimensión humana de la carrera en este primer ciclo, simplemente, no exista. De manera que en lugar de valores como la empatía con el paciente o la humildad, se fomentan la competencia entre compañeros, la autosuficiencia y el trabajo individual, entre otros, valores todos, al parecer, muy bien vistos en la sociedad actual pero que hacen que se pierda la esencia mas humana de la profesión médica y que desde el principio empiezan a distorsionar la visión de la carrera que adquiere el médico en formación. En el segundo ciclo llega el estudio de las patologías, de nuevo mediante clases magistrales. Y por otra parte la esperada “introducción al medio clínico” que en demasiadas ocasiones se ve frustrada por la realidad de la práctica médica: tutores de prácticas sobrecargados con las tareas asistenciales y de investigación que prefieren –o deben– dejar delado la docencia. De esta forma los estudiantes empiezan a manejarse por el hospital muchas veces sin otra guía que el sentido de supervivencia, buscando a alguien que quiera o pueda enseñarles. Normalmente se trata de residentes que, por su edad o por su reciente experiencia en las Facultades, sienten mayor empatía hacia el estudiante e intentan así saldar el déficit de la estructura docente a nivel clínico. Con todo esto, el segundo ciclo está, igualmente, desprovisto de cualquier formación humanista en valores y el único modelo a seguir es el de un profesional médico mayoritariamente agotado e insatisfecho que da más importancia al curar que al cómo curar, mediante la ya mencionada “práctica clínica defensiva”, que implica el empleo injustificado de pruebas diagnósticas y procedimientos terapéuticos con el propósito de protegerse de potenciales demandas por mala práctica. De ahí que la frustración de los estudiantes de Medicina vaya aumentando y más aún cuando los mismos facultativos, en ocasiones, cuestionan el hecho de que hayas escogido la carrera de Medicina. Todo esto conlleva a que lo que antaño era un bachiller ilusionado con una idealización del médico, la carrera y la profesión y con un gran sentido de la responsabilidad hacia el enfermo y la sociedad, pase a ser un estudiante sobrecargado con los contenidos teóricos y frustrado por el escaso y precario contacto con los pacientes y el medio clínico y, al final, se convierta en un licenciado que accede al sistema de formación MIR con un amplio abanico de S/10 conocimientos teóricos pero que se siente inseguro y desprovisto de herramientas para desenvolverse en el medio clínico. Parece, pues, que la formación en valores es una asignatura pendiente para la Educación Médica en el Estado Español, donde sólo cuatro de las veintiséis Facultades públicas incluyen la Bioética como asignatura obligatoria: la Universitat de Lleida, la Universidad de Sevilla, la Universidad de Zaragoza y la Universidad Complutense de Madrid. Cabe aclarar que algunas otras Facultades enseñan contenidos de Bioética en el marco de otras asignaturas como la Historia de la Medicina o la Psicología Médica o como asignaturas optativas y de libre elección. Los estudiantes de medicina consideramos que esta situación no está de acuerdo con las necesidades de la sociedad y que la formación en valores debería estar presente de forma transversal a lo largo de toda la carrera constituyendo un marco básico en el que se fundamenten los conocimientos y habilidades impartidos sirviéndose de diferentes disciplinas como la bioética y la psicología médica, entre otras. Pero para conseguirlo hace falta concienciar a profesores y alumnos, adoptar nuevos modelos de enseñanza y evaluación que vayan más allá de los conocimientos técnicos y teóricos. Sería importante que en las Universidades se enseñase la Medicina desde su dimensión más amplia, haciendo hincapié en la importancia que merecen ciertos valores en el contexto de la relación médico-paciente, que es el pilar básico de la praxis médica, permitiendo al estudiante la libertad de escoger después de conocer estos valores y no dejándole en la ignorancia tal como sucede actualmente. Por lo tanto, se debe enfatizar en los valores más relevantes de la práctica médica de manera que los estudiantes tengamos la oportunidad, mediante la reflexión y el autoanálisis, de conocernos mejor a nosotros mismos y a nuestra profesión. Sólo de esta manera pueden formarse profesionales cuya preocupación no sea únicamente establecer un diagnóstico y realizar un tratamiento correcto sino también la atención a la persona que padece una patología. El cómo se deben impartir estos conocimientos es una cuestión difícil pero no imposible y por eso se debe tener en cuenta la opinión de las sociedades científicas, expertas en educación médica y en deontología. Los estudiantes sabemos que la moral hace parte del individuo y es algo personal, pero sin embargo hay conductas que se pueden adquirir con un entrenamiento adecuado y que pueden facilitar la manera como se desenvuelve el profesional en el 10 C. Terés. Qué está pasando con los valores profesionales en la formación de los médicos. Visión del alumno. día a día. De esta manera, desde la Facultad, se debe construir un sistema de salud en el que el paciente como persona sea el centro de la praxis médica. Pero hace falta ir más allá y es por eso que los estudiantes consideramos que en los programas de formación de postgrado, en nuestro caso en los programas de los Médicos Internos Residentes, también deben existir contenidos y deben evaluarse habilidades orientadas a una mejora de la relación no sólo con el paciente sino con el resto del equipo clínico y se debe estimular a los especialistas en formación para que las adquieran facilitándoles el acceso a cursos con este tipo de contenidos. Así se podrían formar profesionales capaces de satisfacer las necesidades de sus pacientes y de devolver a la Medicina el valor social que hasta hace unas décadas había tenido, profesionales que abarquen las patologías desde la tan famosa, pero desafortunadamente poco aplicada, dimensión biopsico-social, capaces de conocer a sus pacientes y de ser algo más que técnicos de diagnóstico. Los representantes de estudiantes a través del Consejo Estatal de Estudiantes de Medicina (CEEM) hemos decidido tomar acción y hemos creado una comisión de bioética en el seno del Consejo que se ocupe de encontrar soluciones a las diferentes inquietudes que tenemos respecto a la mejora de los programas de formación y de las metodologías docentes en todos estos aspectos y que servirá para canalizar 11 nuestras propuestas. No obstante, somos conscientes de las dificultades que afrontan las Facultades el Estado Español, donde conseguir fondos para mejorar estos aspectos es una tarea ardua y dificultosa y donde resulta más fácil conseguir fondos para estudiar la relación entre ratones y arañas que para mejorar la docencia con miras a formar unos profesionales más competentes en materia de comunicación y relación con los pacientes. Igualmente reconocemos que la situación de los tutores en los hospitales universitarios no es la ideal y reivindicamos que se reconozca su labor docente con méritos de la misma manera que se reconoce la investigación puesto que la docencia de calidad es igualmente importante para la sociedad y requiere la dedicación del tiempo del profesional. Los conocimientos teóricos tienen fecha de caducidad pero no las competencias relacionadas con el desarrollo personal, la comunicación, la capacidad de resolución y de trabajo en equipo. Valores como la humildad, el sentido del deber, la responsabilidad, el altruismo, la honestidad, la ecuanimidad, la empatía, etc., son importantes en esta profesión y deberían constituir un pilar en la formación de pregrado y, más aún, en la de postgrado. Sólo de esa manera se puede conseguir que la Medicina recupere aquel componente humano que es, en última instancia, el que nos llevó a escoger esta profesión y lo que le hace diferente del resto de profesiones. S/11 El médico visto desde la sociedad por una presidenta de Colegio de Médicos Juliana Fariña González Ilustre Colegio de Médicos de Madrid Trataré de exponer, desde la perspectiva de una presidenta de colegio, cómo creo que la sociedad nos ve a los médicos. Para acercarme a ello, he buscado los argumentos en hechos existentes en la sociedad e incluso he hecho la pregunta directa a algunos de sus miembros, concretamente en el programa de televisión del Colegio de Médicos de Madrid, "El Semanal de la Medicina", que se emite los sábados por Canal 7. ¿Qué he obtenido?: Que los médicos seguimos teniendo buena reputación y que existe una sinergia entre el sentir del médico y del paciente respecto a la necesidad de que al médico se le ayude concediéndole más tiempo para poder estudiar con sosiego a los enfermos. La sociedad percibe los problemas de sus médicos y no está de acuerdo con que no se les provea de lo necesario, pues como ha dicho una de las entrevistadas, “la salud es lo primero”. Las contestaciones de las personas preguntadas dejan muy claro que el médico es una figura fundamental, querida, respetada, que se comporta de forma cercana a la vida social y que se preocupa por los pacientes. Esta primera impresión positiva se ve reforzada al comprobar que muchos jóvenes, notablemente capacitados, desean con avidez que la profesión a la que dedicar su vida sea la Medicina. De hecho, la calificación exigida en los exámenes de selectividad para entrar en las Facultades de Medicina es, en nuestro país, una de las más elevadas. Estos futuros médicos no son ajenos a los problemas de nuestra profesión, como la mala remuneración. Todas las comunidades autónomas proporcionan honorarios realmente vejatorios, comparados con los que reciben compañeros de países de nuestro entorno S/12 como Portugal, Francia, Reino Unido, Alemania o Suecia, por poner sólo unos ejemplos. Nuestros colegas extranjeros ganan sueldos triplicados que triplican, o más, a los que se pagan en España. Estos universitarios, embriones de médicos, saben que se nos pide un grado de excelencia y de estudio máximo durante toda la vida, y lo comprenden porque en nuestro trabajo se dirime la vida. También con conscientes de que la sociedad no consiente al médico el mínimo error, aunque esto ocurre en todas las profesiones y trabajos y con resultados desgraciadamente también graves. Recordemos, por ejemplo, los llamados puntos negros de las carreteras, que se corresponden a tramos dónde se producen más muertes por accidentes de tráfico. Sin embargo, en ellos, ni se hace un estudio de qué personas y factores han intervenido en su construcción, y –lo que es más insólito aún-, la Administración no los corrige ni indemniza en caso de accidente. Los estudiantes también advierten que los medios de comunicación, cuando hablan de los médicos, a veces publican sus nombres, olvidando la presunción de inocencia y el derecho a su imagen, que como cualquier ciudadano tienen hasta que no haya sentencia judicial firme. Aunque desde aquí reconozco, y me es grato decirlo, que ahora sucede con menos frecuencia que hace unos años. También podemos considerar que el número de Facultades de Medicina es una señal del deseo y aprecio que tiene la sociedad por los médicos. Así, en la actualidad, contamos con más de 20 y en algunas ciudades, como Barcelona y Madrid, con más de dos. Esto señala la necesidad de la Medicina en la sociedad frente a otras ramas del saber que, al igual que ella, han dado pasos de gigante en el siglo XX, con- 12 J. Fariña. El médico visto desde la sociedad por una presidenta de Colegio de Médicos siguiendo cotas extraordinarias de bienestar y autonomía para las personas. En la sociedad, este deseo de salud y de médicos se evidencia también en los medios de comunicación: televisión, radio, prensa escrita e Internet. Hace ya años que Ramón Sánchez-Ocaña alcanzó una gran popularidad en la pequeña pantalla con sus programas divulgativos de salud –enfocados a enseñar a la población comportamientos saludables–, mientras que la serie del Dr. Ganon nos adentraba en un mundo de ficción sanitaria. Hoy, el protagonismo es aún mayor. De hecho, en cuatro teleseries, atractivos artistas nacionales y extranjeros encarnan a los doctores Vilches, House, Carter y Ross, personajes ya casi míticos. Por su parte, todos los periódicos de tirada nacional cuentan con periodistas especializados en el área sanitaria, como las prestigiosas firmas de José María Fernández Rua y Nuria Ramírez en ABC, José Luis de la Serna en El Mundo, Oriol Güell y Maika García en El País, o Rosa Serrano en La Razón. Las noticias sanitarias ocupan gran parte de la sección de Sociedad, lo que indica claramente que el médico es un personaje clave en ella. Sus artículos son un todo un referente en el tema y sus magnificas plumas consiguen explicar con sencillez los hallazgos científicos y divulgar consejos y pautas de vida saludables a la población. Asimismo, estos comunicadores han conseguido que se conozcan nuestros problemas, aciertos y defectos. Todo este interés se puede palpar, por ejemplo, en el Master de Periodismo Sanitario que se otorga en la Universidad Complutense y que cuenta con numerosos alumnos periodistas. También quiero analizar de forma muy breve el éxito del medico en el tejido social. Probablemente, en la noche de los tiempos, una persona se sintió mal o disminuida en sus capacidades y se lo contó a otros; alguien la escuchó e intentó ayudarla. Éste se convirtió en el primer acto médico, en la primera relación médico-paciente, núcleo esencial de la Medicina. La persona se encontró al menos confortada al ver que sus quejas eran atendidas y en su corazón nació el agradecimiento a ese primer médico de la Historia. Pues sí, en efecto, los médicos tenemos suerte, porque aunque todas las profesiones son necesarias y tienen su justo reconocimiento en la sociedad, no hay duda que la persona más importante del mundo para cada uno de nosotros somos nosotros mismos y, por tanto, el mayor agradecimiento va dirigido a aquél o aquéllos que hacen posible que lo tengamos en óptimas condiciones. 13 Este prestigio social desgraciadamente también se basa en la existencia de la salud rota. La enfermedad existe desde siempre y en general es la principal causa de fallecimiento, seguida de los accidentes y las agresiones. A su vez, la muerte es temida por una gran mayoría y nuestra relación con la posibilidad de alejarla hace que, en algunos casos, la sociedad nos vea como depositarios de poder y como portadores de esperanza. Todo el mundo sabe que con las personas enfermas es muy difícil convivir, y es precisamente el médico quien se acerca a ellas, le mira a los ojos, le habla, le toca y trata de ayudarle, aunque a veces se equivoque. Esta relación no es en absoluto baladí ni para el paciente ni para el médico. En innumerables ocasiones, los médicos hacemos cosas a favor de nuestros pacientes, no comprendidas por las familias ni por la sociedad, y a veces hasta en contra de nosotros mismos. Esta relación tan directa con la acción probablemente hace al médico atractivo a la sociedad. Son tan decididos los médicos a actuar que a los estudiantes a los que doy clases les comento a menudo que cuando entre varios niños jugando uno se cae y se hace daño, si hay alguno que se agache, le toca, trata de moverlo o limpiarle la herida, cualquier cosa, aunque no le beneficie, ese niño es un posible médico, si otro de los niños se acerca a la escena en silencio mirando sin hablar probablemente es un periodista o escritor y si mira hacia varios lados tiene madera de político. Otra característica que también hace a los médicos ser queridos es la incertidumbre que tiene nuestra ciencia por tener algo de arte, que tiene que ser por tanto reconocida por lo demás y de a ahí lo necesario que es para conseguir la mejor medicina para el paciente que sea este quien tome la decisión de elegir al médico al que quiere ir. La libre elección de médico y un tiempo de comunicación adecuado son fundamentales para disminuir las denuncias por supuesta mala practica médica. La relación de los médicos con los pacientes es tan estrecha con estos y sus problemas que impregna nuestras vidas y puede que se nos refleje en el rostro. Curiosamente, sin haber llegado a pronunciar una sola palabra, a veces personas que nos acaban de conocer en el transcurso de un viaje o de una cena de amigos adivinan enseguida y preguntan afirmando sobre nuestra profesión. ¿Será que llegamos a tener un orden tan diferente de valores que se manifiesta en nuestra espontánea independencia ante los convencionalismos sociales o en el gran disfrute que exhibimos ante cualquier S/13 Educación Médica. Volumen 9, Suplemento 1, Diciembre 2006 hecho grande o pequeño, siempre que sea bueno y no haga daño a nadie? Sí, la independencia es uno de los factores que ha hecho y hace tan atractivos a los médicos. Siempre lo han sido porque su profesión es casi transportable en un maletín, porque no tiene fronteras, porque los valores a los que se comprometen públicamente a cumplir son básicamente los mismos del juramento hipocrático. Estos signos de independencia se ven frecuentemente en películas como “El puente sobre el río Kway” o “El árbol del ahorcado”. Además, esa independencia ha sido y es respetuosa con todas las políticas, religiones y poderes. Echemos la vista atrás: Si en Roma eran famosos los médicos griegos, en España lo fueron los médicos judíos. Una de las más bellas oraciones para los galenos la escribió precisamente Maimónides, ese médico judío de Córdoba expulsado por los árabes. La profesión médica, en correspondencia con los cambios científicos, tecnológicos y sociales, también está evolucionando. Sin embargo, nuestra misión fundamental de saber diagnosticar la enfermedad, prescribir y administrar el tratamiento correcto, y tratar de prevenirla, sigue siendo el núcleo más técnico que mantenemos, junto con los atributos indispensables de humanidad y empatía con el enfermo, de tal manera que nuestro fin de curar -y si no es posible, sólo de aliviar y siempre de consolar- se mantiene absolutamente firme. La tradicional relación médico-paciente sigue siendo completamente necesaria: ese acercarse a los enfermos uno a uno, tocarles, palparles, escudriñar sus ojos, verles su boca por dentro, meditar sus palabras… Desde aquí tengo que denunciar que hoy la Medicina es tan deseada por la sociedad que a veces se ha convertido en un negocio. En algunos casos, alrededor de esa relación médico-paciente se está secuestrando la labor individual del médico y se están montando una serie de servicios y condicionantes accesorios -ni siquiera estrictamente sanitarios- que están encareciendo hasta límites insospechados el cuidado de la salud. Estoy convencida que esa medicina industrial que algunos pretenden no tiene mucho futuro y que su afán por conseguir clientes en vez de pacientes, S/14 ganar dinero y obtener recompensas sociales, se opone a la verdadera naturaleza del acto médico. La relación íntima médico-paciente es el verdadero centro de la Medicina, e incluso está demostrado que posee un componente terapéutico. Desde aquí pido a los administradores privados y públicos que, al gestionar un centro sanitario o una unidad médica, tengan siempre presente una premisa a cumplir en toda partida de gasto: Que, en todos los casos, una parte del dinero que se vaya a gastar se dedique a mejorar la realización del acto médico a través de esa relación médico-paciente. De nada valen los proyectos que no tengan repercusión a este nivel; de nada sirve desviar presupuesto exigiendo más calidad y ahorro a los médicos. Así nos puede llegar a pasar lo que a Groucho Marx en “Los hermanos Marx en el Oeste”, cuando para alimentar la caldera quemaba madera y más madera necesaria para el funcionamiento del tren. Un índice externo que se puede chequear para descubrir cuando la relación médico-paciente esta debilitada, aunque haya un gran despliegue de medios, es el aumento del intrusismo con las llamadas medicinas alternativas milagrosas… y sobre todo peligrosas para la población. Por último, no quiero obviar que, a veces, la figura del médico ha sido denostada y olvidada, y, desde luego, que no siempre ha sido adecuada valoración, sobre todo entre los sanos. Cuando se es joven o se tiene salud, poca gente recuerda o valora la existencia de la Medicina y de sus profesionales. Es algo que ha sucedido a lo largo de la historia, pero ahora, con el conocimiento claro de la enfermedad, es prácticamente imposible que alguien no sienta el deseo de tener una vida saludable o, mejor aún, más y más saludable. ¿Conclusión?: La presencia de un médico en un acto social o en una reunión es hoy más que nunca foco de atención. Pues bien, ¿cómo ve actualmente la sociedad al médico? Pienso que como a una persona que suscita interés y con un alto grado de aceptación, tal como lo confirman las estadísticas. En todas ellas la profesión mejor valorada es la de médico y así la ponen en primer lugar más del 80% de los preguntados. 14 Valores, modos y modas en el ejercicio de la medicina José Luis González Quirós Instituto de Filosofía, Consejo Superior de Investigaciones Científicas. A la hora de referirnos a los problemas que afectan al ejercicio de la profesión médica no basta con abordarlos desde el punto de vista de lo que podríamos considerar la medicina misma sino que hay que tener también muy en cuenta una serie de propiedades del entorno cultural y social, porque la medicina, además de un saber y de un arte es, muy fundamentalmente, una función social básica. Dado que la sociedad occidental ha cambiado de manera muy radical en las últimas décadas sería realmente sorprendente que no hubiese desajustes y problemas en el ejercicio de una función tan llena de historia como la medicina clínica que, por otra parte, también ha sufrido sus mutaciones autónomas. Los sociólogos han llamado la atención sobre el hecho de que en la sociedad contemporánea tiende a desdibujarse con gran rapidez casi cualquier vínculo inmediato entre palabras y cosas, incluso entre palabras y palabras. Estamos, de hecho, ante una sociedad muy plural y compleja en la que un cierto relativismo básico se ha convertido en una especie paradójica de valor indiscutible. A veces se llama reflexividad a este fenómeno, una supuesta libertad de pensamiento basada en una sospecha general que afecta a cualquier pretensión de verdad, que intensifica la confusión y que, en definitiva, hace bien real el temor de Juan de Mairena: en la mayoría de los casos ya no existe la verdad sino solo lo que dice Agamenón (cualquiera de los muchos Agamenones) o lo que dice el porquero (uno cualquiera de los infinitos porqueros). Si a esa enorme debilidad que afecta a buena parte de los conocimientos antes tenidos por sólidos se añade la fuerte politización que suele impedir en numerosísimos terrenos el debate sereno (porque se sabe desde el 15 principio quién es el amigo y quién el enemigo), nos encontramos con que en el mundo contemporáneo el viejo oficio del intelectual se ha vuelto una auténtica rareza. En cualquier caso, este ambiente intelectual aconseja el refugio en el especialismo (el pequeño grupo con el que podemos entendernos) y da lugar a una atomización de las cuestiones que favorece de modo preocupante la falta de diálogo. Cada corporación, cada oficio, cada individuo tiende a guiarse por su librillo y a defenderse del que pretenda darle cualquier clase de lecciones. En esta atmósfera intelectual se tenderá a ver como un desafuero que alguien que no sea médico opine sobre problemas que afectan a los médicos, como por ejemplo las cuestiones de carácter ético. Se trata, sin embargo de problemas para los que la ciencia médica no tiene respuestas especialmente válidas, en ocasiones, aunque no siempre, porque esas respuestas no existen en ninguna parte. Sin embargo la reflexión desde fuera sobre los problemas de la práctica médica constituye un desafío intelectual de gran magnitud. Valgan estas líneas de pórtico para algunos de los problemas que precisan un tratamiento más detenido y constante. El ejercicio de la medicina se realiza a través de una actividad profesional cuyo estatuto público ha ido adquiriendo importantes matices diferenciales a lo largo de una historia milenaria. Por mucho que miremos hacia el pasado o hacia culturas muy distintas a la nuestra será difícil encontrar sociedades, por primitivas que nos puedan parecer, en las que no existan personas que ejercen alguna función médica, que se preocupen de curar y de ayudar a quienes sufren. Muchas son las cosas que han cambiado muy profundamente, sin embargo, en el entor- S/15 Educación Médica. Volumen 9, Suplemento 1, Diciembre 2006 no que define la práctica médica, en las expectativas que suscita y en las demandas que recibe. Pese a que los especialistas en historia tiendan a subrayar los cortes y las revoluciones como hitos decisivos en el desarrollo del conocimiento y en los cambios sociales, no es fácil deshacerse de la idea de que una actividad como la médica, que se ha ejercido de manera ubicua y con una continuidad apenas interrumpida en las más distinta épocas, no se ha desprendido nunca del todo de sus rasgos más sobresalientes en cada momento. Así podemos encontrar en el médico de hoy formas de comportamiento que vinculan el ejercicio de su profesión con etapas muy antiguas de la práctica médica, del mismo modo que son patentes, por el contrario, determinados patrones de comportamiento profesional que derivan de factores mucho más modernos, como, por ejemplo, el régimen jurídico en que se enmarca el ejercicio de la profesión o el componente tecnológico que ha ido adquiriendo buena parte de la práctica médica en nuestros días. Esta convivencia de lo nuevo y de lo antiguo es inevitable, y es muy característica de los asuntos en los que se pone en juego los valores esenciales que dan sentido a la vida, unos valores que, incluso en el seno de nuestra cultura, no configuran una lista cerrada y de lectura inequívoca. En suma, la práctica médica está sometida, como cualquier otra institución social, a los vaivenes del tiempo, a las ataduras de la época. La mentalidad científica nos invita a ver en cada cambio un progreso y nos hace más difícil la comprensión del carácter no lineal de algunos cambios sociales que a veces, lejos de ser mejoras inequívocas suponen ciertos retrocesos o tienden a exhibir un cierto carácter cíclico, como ocurre notoriamente con las modas que van y vienen. Apenas es posible pensar una actividad humana que esté completamente al abrigo de esa clase de oscilaciones, cuyo transcurso en el tiempo sea perfectamente lineal e inequívocamente progresivo, sin que existan otros factores de cambio que los puramente lógicos o racionales. Un análisis irónico de cómo se produce la renovación en la ciencia, que se atribuye habitualmente a Max Planck, afirma que las verdades científicas no triunfan convenciendo a sus oponentes y haciéndoles ver la luz, sino, más bien, porque los oponentes se mueren y una nueva generación crece familiarizándose con la proclamación y la aceptación de las verdades nuevas. Cuando cualquier problema dista de estar enteramente claro, el problema mismo se convierte en S/16 una fuente de disputas inacabables. Sin embargo, al menos en ocasiones, cuando esas disputan se acaban es peor, porque puede ocurrir que emerja un consenso a la Planck sin demasiados argumentos decisivos en su favor. La razón es sencilla: la gente necesita creer y quiere creer que las cosas son como le parece que son y es muy difícil mantener en alto la guardia para distinguir con nitidez lo que se sabe de lo que se cree saber. Nadie comprueba, nadie podría hacerlo, todas las cosas que se le enseñan como verdaderas, de modo que basta un tiempo no muy largo para que un error de apreciación indebidamente generalizado pueda convertirse en dogma. La ciencia sólo progresa adecuadamente cuando se hace prácticamente inmune a esa pasión por creer, a ese deseo de confiar en que ya se sabe todo. El médico dedicado a la clínica (no, por supuesto, en el del médico dedicado a la investigación), sea cual sea la calidad de su preparación científica, no es propiamente un científico, no tiene que dirigir sus pasos al establecimiento de una verdad abstracta que puede resultar inútil para su paciente sino a la curación de la persona concreta que tiene a su cargo. En el trabajo del médico el carácter práctico tiene que predominar necesariamente sobre su carácter teórico. Se halla, por tanto, frente a la necesidad de formular juicios prácticos, aquellos sobre cuya dificultad especial ya llamó la atención precisamente uno de los investigadores que más contribuyó a hacer de la medicina se convirtiera en una Ciencia. Ésta es la reflexión de Claude Bernard: “En medicina, es posible también elevarse a las generalidades más abstractas, ya colocándose en el punto de vista del naturalista y considerando a las enfermedades como especies morbosas que trata de definir y clasificar nosológicamente, ya porque, partiendo del punto de vista fisiológico, se considere que la enfermedad no existe, en el sentido de que no sería más que un caso particular del estado fisiológico. No hay dudad de que todas estas opiniones son rayos de luz que nos dirigen y nos son útiles. Pero si nos entregamos exclusivamente a esta contemplación hipotética, bien pronto volveríamos la espalda a la realidad; y eso sería, en mi opinión, interpretar mal la verdadera filosofía científica, al establecer una especie de oposición o exclusión entre la práctica que exige el conocimiento de las particularidades y las generalizaciones precedentes que tienden a integrar todo en el todo. En efecto, el médico no es, 16 J.L. González. Valores, modos y modas en el ejercicio de la medicina modo alguno, el médico de los seres vivos en general, ni siquiera el médico del género humano, sino el médico del individuo humano, y además el médico de un individuo en determinadas condiciones morbosas peculiares a él, y que constituye lo que se ha llamado su idiosincrasia”1. (Cursivas del autor.) En ese contexto, el médico está necesariamente abocado a dar por buenas cuantas cosas le han sido enseñadas y a hacerlo con la única libertad que le pueden permitir los siempre estrechos límites de su experiencia personal. El médico está especialmente inclinado a creer en la verdad de unos remedios cuya validez no siempre ha podido comprobar de primera mano (y eso dejando de lado las paradojas que acompañan a cualquier análisis de los procesos de verificación). El médico es, antes que un investigador o un teórico cuyo buen oficio consiste en la capacidad de poner en duda buena parte de lo que se le ha enseñado, un miembro de una profesión que ha de actuar necesariamente conforme a unos saberes fundados con mayor o menor rigor, a unas normas establecidas con mayor o menor acierto y a una experiencia clínica personal más o menos rica. Incluso Pío Baroja (1872-1956), del que por cierto este año celebramos el cincuenta aniversario de su fallecimiento, que ejerció escasamente un año, pudo darse cuenta, en tan corto período, de que el ejercicio de la medicina es algo más complejo que la rigurosa adquisición de unos conocimientos teóricos. La falta de tacto humano o de habilidad para entender las circunstancias de todo tipo que rodean al padecimiento físico puede crear verdaderos problemas a un paciente concreto: “A veces molestaba uno a los pacientes sin quererlo y sin pensarlo. Muchas viejas enfermas, aunque no se hallaban graves, le decían a uno que querían confesarse y comulgar. Si entonces se les decía que no se encontraban en estado tan grave, resultaba que se incomodaban. Al parecer, diciendo que se encontraban mal eran más atendidas y cuidadas”2 . El médico está vinculado por las ideas vigentes acerca de la salud, un concepto de difícil precisión como no sea mediante una definición casi vacía de puro obvia y exagerada. Y debe hacerlo con los medios que le proporciona el entrenamiento en una profesión especialmente ligada a la tradición, que 17 sabe tanto o más por vieja que por diabla. La experiencia histórica da una cierta seguridad, pero no lo es todo. Muchas de las exigencias contemporáneas en materia de salud apenas tienen antecedentes. Baste con considerar la complicación que introduce en el panorama de la práctica clásica de la medicina la paradoja de que el incremento global de la duración media de la vida (dato que, sean cuáles sean las precisas causas históricas, significa un éxito de las políticas de higiene y sanidad) trae consigo un notable aumento de las necesidades sanitarias de una población de edad media muy avanzada. El desarrollo científico, el desarrollo de la higiene y el desarrollo económico han diversificado y dificultado enormemente las exigencias sociales que se plantean a los médicos y han traído consigo una notable complicación del entorno ético y profesional en el que se desenvuelve la medicina: mayores exigencias, mayores controles, mayor conflictividad y, como consecuencia, en muchas ocasiones, mayor frustración. El médico ya no puede ser un chamán al que nadie discute, aunque haya de conservar algo de esa vieja sabiduría capaz de infundir respeto y dotar de credibilidad a su trabajo como condición previa de eficacia. Su autoridad se ve reforzada por el prestigio de la ciencia y el predicamento de la tecnología que utiliza, pero se ve también debilitada cuando, como ocurre en la cultura posmoderna, el prestigio de la ciencia comienza a ponerse en solfa o se repara en el carácter inhumano de muchas tecnologías médicas. Como si fuese consciente de ese déficit de legitimidad (el chamán ya no tiene público y la ciencia tampoco es lo que era), la sociedad tiende a reforzar la autoridad del médico confiriéndole un status de autoridad civil, haciendo de él un funcionario de la salud. No es fácil para nadie manejar unas fuentes de legitimidad tan inconexas y, en ocasiones, algo más que levemente contradictorias. El paciente debe seguir los consejos del médico porque se fía personalmente de él (de su chamán), pero tiende a seguirlos por su saber o por su autoridad puesto que, al fin y al cabo, el médico es quien decide si tiene que ir a trabajar o puede quedarse en casa o quien determina otra serie de asuntos que mucho le importan, como, por ejemplo, la cuantía de una indemnización o su capacidad para asumir ciertas funciones. La generalización de los servicios sanitarios ha convertido al médico, por otra parte, en el centro de un sistema de gasto de dimensiones colosales en el S/17 Educación Médica. Volumen 9, Suplemento 1, Diciembre 2006 que todo parece estar un poco fuera de control. El aumento del personal destinado a los servicios de sanidad parece ser una constante de los últimos años, y ello independientemente del carácter público (Europa) o privado (EEUU) de los sistemas de salud. Ello ha provocado una suerte de reprivatización de la práctica médica puesto que, al fin y a la postre, el paciente se encuentra a solas con su médico pero, además, porque los gestores de los sistemas sanitarios han comenzado a forzar a los médicos a tratar a sus usuarios como si fueran consumidores o clientes de un servicio cualquiera. Si a ello se añade el efecto superficial provocado por las filosofías anti-autoritarias (más terminológico que real, en cualquier caso) que se han traducido en un rechazo, al menos retórico, del llamado paternalismo médico, y el auge de las preocupaciones bioéticas centradas en la doctrina de la autonomía de los pacientes, se hace fácil comprender que el médico se haya visto convertido con alguna frecuencia en una especie de asesor, en alguien a quien el cliente pregunta para hacer luego lo que mejor le parezca. Todo ello configura un panorama en el que, como ha escrito José Luis Puerta3, la medicina se ha convertido, de alguna manera, en un bien de consumo. Si hago la enumeración sumaria de algunos de los factores sociológicos y políticos que condicionan el complejísimo entorno de la práctica médica contemporánea es para advertir, a continuación, que todo este panorama requeriría una reflexión de conjunto muy a fondo y, muy probablemente una redefinición de los principios básicos que han inspirado la práctica médica tradicional, digamos, hasta la Segunda Guerra Mundial. Es imposible que nadie sea a la vez un buen chamán, un científico puntero, una autoridad civil prestigiosa y un asesor profesional competente. Cualquier persona a quien se cargue con la mitad de esas responsabilidades cumplirá chapuceramente con, al menos, una de ellas. Urge, por tanto, un debate de fondo sobre las funciones de la medicina en la sociedad del siglo XXI y no servirá de nada hacer como si no pasase nada y estuviésemos en 1930 con una sociedad que respeta y admira a los médicos y con unos profesionales que pueden cumplir, con sacrificio, desde luego, pero sosegadamente, con su función. Las páginas de los periódicos se llenan a diario con informaciones sanitarias, con reclamaciones, con denuncias. Muchos pacientes consultan Internet previamente a acudir al médico. Nada es lo S/18 que era y tenemos que preguntarnos qué queremos que sea. No sirve de nada conformarse con ilusiones. Si no se abordan a fondo las cuestiones pendientes y se acometen las reformas necesarias la medicina seguirá conservando gran parte de su merecido prestigio, pero crecerá la conflictividad, aumentarán los costes y se perderán oportunidades de hacer las cosas mejor. Seguir pensando que la acción del médico se justifica en función de la honorabilidad o el altruismo de sus fines y en la existencia de algo así como una conciencia médica objetiva que se obtiene de modo casi insensible y automático con una buena preparación profesional, es renunciar a entender la complejidad del mundo en que vivimos y vamos a vivir. Está bastante claro que, al menos desde hace medio siglo (trasplantes, diálisis, avances bioquímicos y en biología molecular, etc.), el campo de la medicina no cesa de plantear problemas de índole moral que no pueden ignorarse o subjetivarse4. Preguntarnos qué podemos esperar de la medicina y qué deberíamos hacer para conseguirlo supone replantear a fondo cada una de las dimensiones del conjunto del sistema sanitario para tratar de detectar y corregir sus incoherencias sus disfunciones y sus efectos perversos, que de todo abunda. No es una tarea que nadie pueda acometer en solitario ni tampoco es algo que, pese a su indudable repercusión política, quepa dejar en las solas manos de los políticos que, la mayoría de las veces se dejan llevar por la mera rutina y por la apariencia sin atreverse a plantear cuestiones que puedan suscitar el rechazo de los electores. En el conjunto de cuestiones que ha de suscitar este análisis brilla con especial luz propia la necesidad de establecer un marco legal muy preciso para las decisiones médicas que tienen fuertes implicaciones éticas. Los médicos no deberían dejarse llevar por la tentación de seguir haciendo lo que les parece bien sin que los afectados puedan opinar, dejándose llevar por la pretensión un poco quimérica de que existe una suerte de ética médica que solo ellos conocen y que a nadie es lícito poner en cuestión. Esta es una actitud que tal vez pudiera haberse defendido en otros momentos en que la serie de los principios éticos gozaba de un mayor consenso que el que ahora es llevadero pero que ahora es totalmente inane. La capacidad de decisión del médico no puede ignorar lo que establece la ley ni lo que mandan los correspondientes protocolos profesionales de actuación. Tanto la ley como esos protocolos 18 J.L. González. Valores, modos y modas en el ejercicio de la medicina gozan y deben gozar de un estatuto público cuya existencia cumple dos funciones esenciales: en primer lugar, obligar a que los profesionales certifiquen con precisión determinadas decisiones y actos médicos y, en segundo término, que puedan usarse para legitimar reclamaciones fundadas. La autoridad del médico no puede consistir en un poder capaz de evitar cualquier examen de sus actos. El médico, que se las ve con la vida y la muerte de sus pacientes, tiene que estar socialmente protegido frente a reclamaciones quiméricas para poder obrar con la libertad de juicio que requiere cualquier profesión intelectual, pero ello no puede entenderse en el sentido de que su actuación quede libre del sometimiento a ciertas normas establecidas por prudencia y por la experiencia profesional acumulada. No está de más recordar, aunque la anécdota pueda rozar la caricatura, que allá por 1870, cuando Pasteur alertó al personal sanitario de que podían estar transportando en sus manos un microbio desde las mujeres enfermas a las sanas, un médico se sintió ultrajado por poner en duda el honor de la profesión y lo retó a un duelo. Si bien la reacción no tuvo esta teatralidad, la respuesta que el gran cirujano y ginecólogo estadounidense, Charles Delucena Meigs (1792-1869), al que se le debe una de las técnicas de histerectomía más ampliamente usadas, dio al profesor de Harvard Oliver Wendell Holmes5 (1809-1894), cuando éste hizo notar la alta tasa de fiebre puerperal que se registraba en la práctica de muchos médicos, estaba inspirada en esa misma mentalidad que cree poder hallar en la honorabilidad personal (hoy diríamos en la conciencia profesional de cada cual) una garantía por encima de cualquier escrutinio: “He practicado la obstetricia desde hace muchos años, he atendido varios miles de parturientas y he asistido a repetidas epidemias de fiebre puerperal, tanto en ciudades como en hospitales. Después de toda esta experiencia, sin embargo, no encuentro —tras una rigurosa reflexión y autoexamen— el más mínimo motivo para suponer que yo haya en alguna ocasión transportado la enfermedad de un sitio a otro en ningún caso... A lo largo de mi vida profesional he practicado muchas necropsias con el objeto de investigar la fiebre puerperal, pero nunca he suspendido mi actividad como tocólogo por este motivo. En todo caso, estoy seguro de que yo no he sido el medio de su transmisión… las manos de un caballero están limpias”6. (Las cursivas son mías.) 19 Esas normas a las que me vengo refiriendo no limitan la libertad del médico precisamente porque deben fijar muy estrictamente el ámbito en el que es el único responsable y sus decisiones están fuera de discusión. De ninguna manera, esta situación es incompatible, todo lo contrario, con el derecho que el paciente tiene a ser el protagonista de su enfermedad y, por tanto, a participar en las decisiones que conciernen a su salud. Y éste fue precisamente el gran paso que se dio en 1973, cuando la American Hospital Association publicó la primera “Carta de derechos del paciente” (Patient's Bill of Rights), que favoreció que el equilibrio de autoridad se desplazara de los médicos a los pacientes y se empezasen a desterrar los modos paternalistas en las consultas. No se olvide, sin embargo, que es más fácil desterrar un defecto en la teoría que no cometerlo en la práctica, de modo que lo que ocurre en muchas ocasiones es que la autonomía del paciente es más retórica que efectiva. En otros momentos de la historia ha sido posible, sin duda, un ejercicio profesional más independiente de controles, más absolutista, por decirlo de algún modo, pero hoy en día se nos antoja inconcebible, tanto por la complejidad de la profesión médica como por la actitud que nuestra sociedad tiene hacia la sanidad. Es el conjunto de factores que determinan la práctica médica el que ha cambiado y está cambiando con mucha celeridad. Es imposible pensar en un ejercicio ético de la profesión médica que no tome en cuenta la gravedad y novedad de esta clase de cambios, aunque ello suponga que, en muy contadas ocasiones, el médico haya de trabajar sometido a un escrutinio casi constante. Entre los compromisos que el médico adquiere al ponerse al servicio de los demás ni figura, ni puede figurar de ninguna manera el privilegio de no dar explicaciones. BIBLIOGRAFÍA 1. Bernard Cl. Introducción al estudio de la medicina experimental (trad. al español de Luis Alberti). En: Laín Entralgo P (ed.). Claudio Bernard. Madrid: Ediciones el Centauro; Clásicos de la Medicina. 1947, p. 258. (Publicada originalmente en 1865.). 2. Baroja P. Familia infancia y juventud. Madrid: Caro Raggio, editor. 1982, pp. 366-367. 3. Puerta JL. Editorial: El verdadero debate. Revista de Humanidades. 2005;4(2):181-184. 4. González Quirós, J. L.: Incertidumbre y riesgo en biomedicina. Argumentos de razón técnica. 2002; 5:177-206. S/19 Educación Médica. Volumen 9, Suplemento 1, Diciembre 2006 5. Sobre este interesante personaje, véase: Prieto S. Oliver Wendell Holmes (1809-1894). Estetoscopio y Letras. Revista de Humanidades. 2006;5 (1): 133-140. 6. Meigs CD. On the Nature, Sings, and Treatment of S/20 Childbed Fevers. Philadelphia. 1859, p. 102 y 104. La cita ha sido tomada de: Sharpe VA y Faden AI. Medical Harm. Historical, conceptual and ethical dimensions of iatrogenic illnes. Cambridge: Cambridge University Press. 1998, p. 154. 20 “Ojo clínico” y evidencia científica Francisco Gudiol Munté Facultad de Medicina. Universidad de Barcelona. Jefe de Servicio de Enfermedades Infecciosas Hospital Universitario de Bellvitge. INTRODUCCIÓN LA PERICIA CLÍNICA En nuestra profesión, el ojo clínico puede definirse como el don que poseen algunos médicos para realizar diagnósticos rápidos y certeros. Este término, antaño popular, ha caído en desuso y en la actualidad se utiliza con mayor frecuencia en ambientes no médicos, para resaltar la habilidad de anticipar acontecimientos o de calibrar a simple vista aspectos ocultos de la naturaleza humana. Por el contrario, el concepto evidencia científica es claramente actual. Aplicado a la práctica de la medicina, no solo es actual, sino que además está de moda. La medicina basada en la evidencia se define como la utilización consciente, explícita y juiciosa de la mejor evidencia científica disponible para tomar decisiones sobre el cuidado de pacientes individuales. El sentido común indica que es mejor tener ojo clínico que estar poco dotado para orientar con agilidad el diagnóstico de los pacientes. Sin embargo, esta cualidad ha sido denostada con frecuencia (en general por profesionales alejados de la práctica clínica), siendo equiparada a la arbitrariedad en la toma de decisiones. En este sentido se ha afirmado que utilizar el ojo clínico tiende a deteriorar la calidad de la atención médica, ejerciendo un efecto perjudicial sobre el crédito profesional. La medicina basada en la evidencia tiene también sus detractores (en general profesionales alejados de la moderna tecnología) que la acusan de limitar la libertad de actuación de los clínicos, de un exceso de rigidez y esquematismo y de sometimiento al pensamiento dominante. Sin embargo, en opinión de muchos, los dos conceptos no deberían ser antagónicos, sino complementarios. La práctica clínica es el proceso de la actuación médica relacionada con la atención a la salud del paciente. Sus componentes son la información clínica obtenida, las percepciones, los razonamientos, los juicios, los procedimientos utilizados, las decisiones y las intervenciones que se aplican. El análisis inmediato de tal definición nos indica que nos hallamos ante un fenómeno complejo, inexacto y difícilmente reproducible. Según los clásicos, la práctica de la medicina se fundamenta en la combinación de la ciencia y el arte. Pocos dudan de la importancia de la ciencia, pero el arte de la medicina es también una parte relevante de la ecuación, si lo entendemos como una mezcla de conocimientos, intuición y buen criterio, ingredientes necesarios para la correcta aplicación clínica de la tecnología científica. En mi opinión, el término que mejor define el grado de capacidad de un médico para el ejercicio profesional es el de pericia clínica, que los anglosajones denominan “expertise”. La pericia clínica (mucho mejor que ojo clínico) permite al médico establecer un buen juicio clínico, entendido como un proceso de toma de decisiones en ausencia de leyes o reglas explícitas. El poder deductivo asociado a la pericia clínica no se fundamenta solo en los años de experiencia, sino también en la observación y el estudio continuados, el rigor en la obtención de datos y el sentido común. El procedimiento clínico abarca desde la primera entrevista con el paciente hasta la decisión de un diagnóstico tentativo. Muchas enfermedades comparten signos y síntomas; a su vez, muchas manifestaciones clínicas no necesariamente representan 21 S/21 Educación Médica. Volumen 9, Suplemento 1, Diciembre 2006 enfermedad. La entrevista, el examen físico y los exámenes complementarios reducen el enorme conjunto de posibilidades a un pequeño número de diagnósticos diferenciales. Si lleváramos el proceso a un gráfico, la figura podría parecerse a un embudo; a medida que el proceso diagnóstico avanza, el universo cognoscitivo necesario se reduce. En el extremo más estrecho del embudo es donde la aplicación de la informática (bases de datos, sistemas expertos) pueden ser de mayor utilidad, pero la pericia clínica es fundamental para llegar hasta él. La expresión máxima de la pericia clínica se sitúa en el último de los cinco escalones del nivel de habilidades de Dreyfus (novel, principiante avanzado, competente, diestro y experto), caracterizado por la captación intuitiva y profunda de las situaciones, por la no utilización de reglas, normas ni guías, por el inicio de procesos analíticos solo ante situaciones nuevas y por una visión rápida de aquello que es posible. LA VARIABILIDAD DE LA PRÁCTICA MÉDICA La práctica médica ha sido y sigue siendo heterogénea, no sólo porque como se ha dicho repetidamente “no existen enfermedades sino enfermos” sino también porque existe un alto grado de variabilidad en el nivel de pericia clínica entre facultativos. Esta variabilidad, que afecta a todas las fases del razonamiento clínico y de la toma de decisiones (Tabla 1), se ha hecho más patente en el transcurso de las últimas Tabla 1. Fases del razonamiento clínico y de la toma de decisiones 1) 2) 3) 4) 5) 6) Estudio clínico (anamnesis y exploración física) Práctica de las pruebas diagnósticas Integración de los hallazgos anteriores Ponderación de riesgos y beneficios Determinación de las preferencias del paciente Desarrollo de un plan terapéutico Tabla 2. Variabilidad de la práctica médica 1) 2) 3) 4) 5) Características de paciente Características de la población Características del sistema sanitario Características personales del médico Calidad de la evidencia científica utilizada S/22 décadas. Los enormes avances en el campo de la tecnología diagnóstica y en la prevención y tratamiento de las enfermedades han hecho que sea imposible para cualquiera de nosotros mantenerse al día en el conocimiento de tales avances, en su interpretación adecuada y en la conveniencia de su aplicación a nuestros pacientes, utilizando los recursos convencionales. Los conocimientos no pueden mantenerse actualizados mediante el uso exclusivo de libros de texto, que pronto quedan obsoletos, y de artículos de opinión escritos por expertos, a menudo de objetividad poco contrastada. La enorme cantidad de información científica generada por la investigación biomédica, en franca expansión, se halla a nuestro alcance a través de los artículos publicados en las revistas médicas. Sin embargo, su cantidad es tan enorme que su revisión continuada (incluso limitada a la propia especialidad) desborda con mucho las posibilidades logísticas de un médico en ejercicio. Asimismo, es obvio que la información científica que se publica es de muy distinta calidad, por lo que su asimilación “acrítica” puede ser en ocasiones más contraproducente que útil. El crecimiento exponencial de la literatura médica combinado con el fácil acceso a la información gracias a los ordenadores personales y a internet resulta en una avalancha de información que obliga al médico responsable a utilizar recursos informáticos que le permitan identificar la información verdaderamente relevante para su práctica diaria. En este contexto, éste necesita un instrumento que le permita separar rápidamente el heno de la paja, puesto que con el ritmo actual de realización de proyectos de investigación y producción de ensayos clínicos la cuestión no es sólo mantenerse informado sino también cuanta de la evidencia disponible es realmente útil y cuanta se aplica realmente en el manejo diario de los pacientes. En consecuencia, entre las distintas razones que pueden explicar la variabilidad de la práctica médica (Tabla 2), tanto a nivel individual como poblacional o relacionadas con las características del sistema sanitario, las diferencias en la cantidad y calidad de la evidencia científica utilizada por los profesionales se consideran en la actualidad de gran importancia para entender las diferencias existentes en la calidad asistencial prestada por los médicos. LA MEDICINA BASADA EN LA EVIDENCIA La aparición y posterior desarrollo de la medicina basada en la evidencia se fundamenta en la creencia de que actualmente la información derivada de la 22 F. Gudiol. “Ojo clínico” y evidencia científica Tabla 3. El proceso de la medicina basada en la evidencia 1) 2) 3) 4) 5) Formulación de la pregunta clínica Búsqueda bibliográfica (bases de datos) Valoración de validez y aplicabilidad Aplicación de la evidencia obtenida Evaluación clínica de los resultados experiencia clínica y la intuición, aunque necesaria, puede ser insuficiente para establecer decisiones adecuadas si no se basa en la información sólida proporcionada por las observaciones sistemáticas. Para evaluar rigurosamente la metodología con la que se han obtenido las pruebas científicas en las que se sustentan las decisiones, es preciso conocer ciertas reglas y aplicar la metodología pertinente. La medicina basada en la evidencia incorpora al arsenal de conocimientos científicos y habilidades básicas para el desempeño de la profesión médica, la destreza en el uso de una serie de conocimientos sencillos de estadística, diseño de investigaciones y epidemiología clínica. Así pues, los médicos deben adquirir la responsabilidad de evaluar de forma crítica e independiente la credibilidad de las evidencias y de las opiniones enunciadas. La evidencia obtenida debe integrarse con la pericia clínica individual y las expectativas, preferencias y deseos del paciente. El proceso de la medicina basada en la evidencia puede resumirse en cinco puntos, que se enuncian en la Tabla 3. La actividad clínica genera interrogantes acerca de la etiología de una determinada dolencia, la utilidad de una prueba diagnóstica, el pronóstico de la enfermedad o los efectos de una posible terapia, lo que lleva al planteamiento de una pregunta clínica, punto inicial del proceso. A continuación se realiza la búsqueda bibliográfica correspondiente, evaluando posteriormente su validez y aplicabilidad. La aplicación de la evidencia considerada debe realizarse siempre a la luz del mejor juicio clínico. El punto final del proceso es la evaluación clínica del resultado obtenido. La práctica y aplicación de la medicina basada en la evidencia no son sencillas. Es esencial formular con precisión y sentido clínico la pregunta clínica que inicia el proceso, así como seleccionar los tipos de estudio más adecuados en función de la pregunta, conociendo los grados de evidencia de cada uno. Debemos asimismo saber buscar la información en 23 las fuentes idóneas, ya sean bases de datos con filtro de calidad o en revistas secundarias que nos ofrecen información ya revisada y catalogada desde el punto de vista de la evidencia a partir de artículos de metodología sólida. Finalmente, en la medida que la medicina basada en la evidencia se considere un elemento clave de la práctica médica, sus fundamentos deberían aplicarse también a la docencia de la medicina. De esta forma los estudiantes recibirían probablemente una información más objetiva y homogénea y se graduarían conociendo ya la importancia de la evidencia científica y estando familiarizados con la forma de obtenerla. Sin embargo, aunque existe una fuerte corriente a favor de la aplicación sistemática de esta metodología en las universidades, se trata todavía de una realidad muy lejana. CONCLUSIONES 1) El “ojo clínico” (que hemos bautizado como pericia clínica) y la evidencia científica no son conceptos enfrentados sino complementarios 2) La pericia clínica es difícil de obtener y sus valores deberían salvaguardarse 3) La práctica de la medicina basada en la evidencia requiere la integración de la mejor evidencia científica, la pericia clínica individual y los valores de los pacientes 4) La sistemática de trabajo propuesta por la medicina basada en la evidencia debe ser adoptada como un elemento básico de la práctica médica 5) La metodología de la medicina basada en la evidencia debe aplicarse también a la docencia de la medicina BIBLIOGRAFÍA 1. Flyvbjerg B. Sustaining Non-rationalized Practices: BodyMind, Power and Situational Ethics: An Interview with Hubert and Stuard Dreyfus. Institute of Development and Planing, University of Aalborg, 1992 2. Evidence-based medicine working group. Evidence-based medicine: a new approach to teaching the practice of medicine. JAMA 1988; 259: 3.277-3.280 3. Sackett DL, Rosenberg WMC, Gray JA, Haynes RB, Richardson WS. Evidence-based medicine: what itis and what it isn’t. BMJ 1996; 312: 71-72 4. Van Der Vleuten CPM, Dolmans DHJM and Scherpbier AJJA. The need for evidence in education. Medical Teacher 2000; 22 (3): 246 – 250 S/23 La transmisión de los valores médicos: competencias específicas Jesús Millán Núñez-Cortes1, Jorge García Seoane1, Elpidio Calvo Manuel1, Ramiro Díez Lobato1, José Luis Villanueva Marcos2, Angel Nogales Espert1. Grupo de trabajo para definición de competencias de la Facultad de Medicina de la Universidad Complutense de Madrid. 2Agencia Laín Entralgo para la Formación, Investigación y Estudios Sanitarios de la Comunidad de Madrid. 1 Cualquier aproximación a la definición de las competencias que el alumno debe adquirir a su paso por las Facultades de Medicina, incluye la definición y organización de aquellas que se refieren al ámbito de los valores que le son propios a la profesión médica, independizándolas y predefiniéndolas. No siempre es fácil definir y priorizar los aspectos relacionados con los valores médicos, aspectos ciertamente intangibles de la profesión, pero que resultan imprescindibles para el ejercicio de la misma. Pero la dificultad de su definición no evita la necesidad de su inclusión en el conjunto. Así, siguiendo una estructuración clásica de las competencias a adquirir por el futuro médico, y de acuerdo con las recomendaciones nacionales e internacionales, éstas pueden referirse a aspectos relacionados con lo que “tiene que saber”, “tiene que saber hacer” y “tiene que saber ser”. En estos tres apartados, al menos en teoría, se podrán encontrar el conjunto de competencias relacionadas con aspectos de conocimientos, de habilidades y de actitudes. Estos tres grupos de competencias a adquirir deben permitir al médico enfrentarse a su triple responsabilidad: frente a sí mismo (como médico), frente al enfermo (como profesional) y frente a la sociedad y el sistema sanitario (como individuo social). Al alumno, ser consciente y ser capaz de saber lo que ha de hacer en su profesión, cómo ha de hacerlo, y de que él mismo es el profesional encargado de hacerlo, le permitirá completar de forma global y unitaria su formación médica. El “qué”, el “cómo” y el “quién”, en el ámbito de los conocimientos, de las habilidades y de las actitudes, nos debe permitir diseñar el mapa de competencias en los estudios de medicina. S/24 Indudablemente, de acuerdo con la categoría de la competencia y con su propia naturaleza, los distintos niveles de adquisición deben de ser formulados en términos distintos. Así, en el campo del saber, el alumno puede “reconocer, diagnosticar y orientar el manejo”, ó “sólo conocer”, las diferentes situaciones o problemas, dependiendo de cuál deba ser el nivel adquirido. En el campo del saber hacer, el alumno podría “hacerlo de forma autónoma” “hacerlo con tutela” ó “haberlo visto hacer” en función del nivel requerido. En el campo del saber ser, se trataría de “ser consciente”, ó de “ser capaz de”, según la naturaleza de la propia competencia considerada. PROYECTO FAC-MED-UCM La Facultad de Medicina de la Universidad Complutense ha desarrollado un polo estratégico sobre educación médica en el que una línea prioritaria ha sido la Innovación Educativa. Dicha línea estratégica ha tenido tres pilares o planes de acción preferentes: el desarrollo de la formación en habilidades, la evaluación de las competencias, a través del desarrollo de una evaluación clínica objetiva y estructurada (ECOE), y la definición de las competencias al objeto de establecer el mapa de competencias como elemento arquitectónico previo para de la definición de objetivos educativos y el diseño del futuro plan de estudios. En una primera aproximación, las competencias han quedado agrupadas de la forma que se señala en la Tabla 1. Dentro del apartado sobre “saber quien lo tiene que hacer” se incluyen –precisamente- aquellas competencias en función de las responsabilidades personales, éticas y legales, a su vez, 24 J. Millán et al. La transmisión de los valores médicos: competencias específicas Tabla 1. GRUPOS DE COMPETENCIAS Grupo I: Saber lo que tiene que hacer 1. Competencias en CIENCIAS BÁSICAS 2. Competencias en CIENCIAS CLÍNICAS 3. Competencias en HABILIDADES CLÍNICAS 4. Competencias en PROCEDIMIENTOS DIAGNÓSTICOS Y TERAPÉUTICOS 5. Competencias en PROMOCIÓN DE LA SALUD Y PREVENCIÓN DE LA ENFERMEDAD 6. Competencias en CIENCIAS SOCIALES Grupo II. Saber cómo lo tiene que hacer 1. Competencias para la COMUNICACIÓN 2. Competencias para el RAZONAMIENTO, JUICIO CLÍNICO Y TOMA DE DECISIONES 3.Competencias para EL MANEJO DE LA INFORMACIÓN Y DOCUMENTACIÓN CIENTÍFICA Grupo III: Saber quién lo tiene que hacer 1. Competencias por su RESPONSABILIDAD PERSONAL, ÉTICA Y LEGAL 2. Competencias como PROFESIONAL DEL SISTEMA SANITARIO 3. Competencias para su DESARROLLO PROFESIONAL Tabla 2. AGRUPACIÓN DE LAS COMPETENCIAS SOBRE VALORES PROFESIONALES RESPONSABILIDAD PERSONAL, ÉTICA Y LEGAL A. Actitud profesional B. Aspectos éticos C. Aspectos legales D. Aspectos conductuales E. Aspectos sociales F. Aspectos económicos G. Aspectos profesionales PROFESIONAL DEL SISTEMA SANITARIO A. Sistemas de salud B. Responsabilidades médicas C. El médico como investigador D. El médico como docente E. El médico como gestor F. El médico en un equipo DESARROLLO PROFESIONAL A. Autocrítica y autoevaluación B. Aprendizaje autónomo C. Cuidado personal D. Carrera profesional E. Motivación clasificadas de acuerdo con distintos apartados, así como las relativas a las relaciones con el sistema sanitario o el propio desarrollo profesional. Tabla 2. 25 En función de tales apartados, se han recogido las principales competencias que podrían ser incluidas en cada uno y que se definen a continuación: S/25 Educación Médica. Volumen 9, Suplemento 1, Diciembre 2006 COMPETENCIAS RELACIONADAS CON LAS RESPONSABILIDADES PERSONALES, ÉTICAS Y LEGALES A.- ACTITUD PROFESIONAL SER CAPAZ DE: a) Con respecto a los PACIENTES: - Identificarse delante del paciente Desarrollar una relación de confianza y respeto mutuos Transmitir la información teniendo en cuenta la voluntad del paciente y sus características Informar de manera comprensible Informar de la voluntariedad de las decisiones y del consentimiento por escrito Informar de los derechos del paciente y de sus obligaciones Respetar las decisiones de los pacientes sobre todo lo que le afecte Respetar la voluntad del paciente para información a terceros en materia que le afecte Poner a disposición del paciente cualquier dato de su enfermedad, si lo solicita Informar al paciente de la posibilidad de una segunda opinión Reconocer los límites del encarnizamiento terapéutico b) Con respecto a los FAMILIARES: - Informar del derecho del paciente a decidir el acceso a su información, y al contenido de la misma - Informarles sobre todo lo que pueda mejorar el entorno del paciente - Identificar las relaciones poco adecuadas entre familiares y pacientes que produzcan interferencias c) Con respecto a los COLEGAS: - Mantener una actitud de confianza y respeto, con predisposición a la colaboración - Colaborar en protocolos diagnósticos y terapéuticos B.- ASPECTOS ÉTICOS SER CAPAZ DE: - Tener presente la importancia y la existencia de los aspectos éticos Comprender lo que es y significa una relación asistencial de colaboración, no coactiva Comprender los deberes básicos de la medicina: el deber de respetar la autonomía Comprender los deberes básicos de la medicina: el deber de procurar beneficios y evitar daños Comprender los deberes básicos de la medicina: el deber de buscar la máxima equidad de los recursos Conocer y saber utilizar un método correcto en la resolución de conflictos éticos Comprender la importancia del derecho a la confidencialidad e intimidad, y el deber de respetarlos Comprender la importancia y necesidad del consentimiento informado Aceptar el derecho del paciente a rechazar tratamientos o actuaciones médicas, incluso vitales Informar sobre un paciente, respetando la debida confidencialidad Conocer los documentos de voluntades anticipadas y ayudar a las personas que deseen utilizarlos Comprender como médico que la muerte debe acontecer de acuerdo con los valores personales Utilizar la documentación clínica Facilitar un consejo genético Actuar correctamente cuando se conoce un error médico propio o ajeno Acceder y analizar los principales textos y fuentes de información de ética biomédica C.- ASPECTOS LEGALES SER CONSCIENTE DE: - La normativa y documentación básica sobre requisitos para ejercer la medicina La normativa sobre el secreto profesional La normativa sobre el derecho de los enfermos Los delitos que se pueden cometer en el ejercicio de la medicina Como hace adecuadamente la valoración de las lesiones La intervención del médico en la valoración de incapacidades Las situaciones de alteración mental en su relación con capacidad, imputabilidad o peligrosidad La adaptación a la realidad social (costumbres, normas, leyes) de los avances de la medicina La identificación y genética forense con suficiencia SER CAPAZ DE: - S/26 Hacer el diagnóstico de muerte correctamente en las distintas circunstancias previstas en la ley Certificar la muerte de acuerdo con las diversas situaciones que preve la normativa Tener conocimientos sobre muertes no certificables, especialmente las violentas o sospechosas Leer textos legales e interpretarlos Practicar una autopsia judicial reglada Redactar correctamente documentos médico-legales Tomar muestras de un cadáver y prepararlas para su traslado Realizar un peritaje e informe médico-legal Aplicar medidas elementales de prevención de la salud laboral Atender a una víctima de violencia en el medio doméstico Realizar una investigación criminalística básica Realizar un peritaje de valoración de daños corporales 26 J. Millán et al. La transmisión de los valores médicos: competencias específicas - Explorar de forma básica a una presunta víctima de un delito contra la libertad sexual Realizar una exploración básica en un caso de sospecha de aborto criminal Diagnosticar (clínica y laboratorio) impregnaciones por tóxicos frecuentes en el medio laboral Elaborar una ficha dactilográfica y odontológica para la identificación de cadáveres D.- ASPECTOS CONDUCTUALES SER CONSCIENTE DE: - El papel de la familia y amigos en la salud y en la enfermedad La importancia de los aspectos laborales en la salud individual La adecuación del individuo a las normas culturales La influencia del entorno físico en la enfermedad E.- ASPECTOS SOCIALES SER CONSCIENTE DE: - La existencia de una sociedad multicultural La importancia del aprendizaje de idiomas Los mismos derechos y obligaciones para todos los pacientes La existencia de costumbres o creencias que aconsejen modificar o evitar actitudes médicas F.- ASPECTOS ECONÓMICOS SER CONSCIENTE DE: - Los costos de la asistencia sanitaria - Las limitaciones económicas de los servicios públicos de salud - El gasto que se deriva de los actos médicos G.-ASPECTOS PROFESIONALES SER CONSCIENTE DE: - El progreso que la medicina ha experimentado y experimenta - La potencial contribución personal al progreso de la medicina COMPETENCIAS COMO PROFESIONAL DEL SISTEMA SANITARIO A.- SISTEMAS DE SALUD SER CONSCIENTE DE: - Visión y demandas de la sociedad Papel de los niveles de asistencia (prim.secund.terciaria) Los servicios sociosanitarios y paliativos de asistencia El papel de las distintas profesiones sanitarias La estructura del sistema sanitario El papel de la medicina privada en el sistema sanitario La legislación sobre el sistema sanitario B.- RESPONSABILIDADES MÉDICAS SER CONSCIENTE DE: - El código deontológico - El documento de voluntades anticipadas - El documento de derechos y deberes de los enfermos C.- EL MÉDICO COMO INVESTIGADOR SER CONSCIENTE DE: - Aplicar el método científico a la mejora de la práctica Importancia y necesidad de la investigación biomédica Importancia de la investigación como factor de progreso profesional Oportunidades de colaboración en la investigación en pregrado Necesidad de los equipos multidisciplinarios en la investigación D.- EL MÉDICO COMO DOCENTE SER CONSCIENTE DE: - La necesidad de enseñar al mismo tiempo que se asiste - La necesidad de formarse continuamente - La responsabilidad como educador frente a la sociedad 27 S/27 Educación Médica. Volumen 9, Suplemento 1, Diciembre 2006 E.- EL MÉDICO COMO GESTOR SER CONSCIENTE DE: - El coste económico que se deriva de su actuación profesional - Mecanismos para resolver el conflicto entre recursos y necesidades - Necesidad de conseguir la máxima eficacia con el mínimo coste F.- EL MÉDICO EN UN EQUIPO SER CONSCIENTE DE: - Utilidad de aprender de otros profesionales durante su formación - Utilidad de trabajar conjuntamente, desarrollando un trabajo en equipo - El papel y las competencias del las profesiones sanitarias próximas COMPETENCIAS PARA EL DESARROLLO PROFESIONAL A.- AUTOCRÍTICA Y AUTOEVALUACIÓN SER CAPAZ DE: - Comportarse de forma reflexiva y responsable, sometíendose a crítica y evaluaciones, reflexionando sobre sus resultados - Autoevaluar sus competencias y su eficacia profesional B.- APRENDIZAJE AUTÓNOMO SER CAPAZ DE: - Definir objetivos personales de aprendizaje realizables y apropiados Reconocer limitaciones personales e identificar áreas que precisen actualización o ampliación Seleccionar estrategias de aprendizaje según sus preferencias Usar técnicas de estudio más apropiadas y efectivas Usar todos los medios técnicos disponibles C.- CUIDADO PERSONAL SER CAPAZ DE: - Atender a su estilo de vida, dieta, ejercicio, etc Requerir ayuda y consejo en situaciones difíciles Reconocer los peligros de automedicación y abuso de sustancias Conocer la influencia y prevención de factores relacionados con su trabajo para la salud propia y ajena D.- CARRERA PROFESIONAL SER CAPAZ DE: - Identificar los objetivos profesionales a corto y medio plazo, los planes y las aspiraciones, trabajando para conseguirlos E.- MOTIVACIÓN SER CAPAZ DE: - Reconocer los factores motivadores más relevantes y su importancia - La definición final del grado de importancia de cada una de estas competencias, así como el nivel de adquisición de las mismas, el momento de su inclusión en el programa, la forma de adquirirlas y los métodos por el que serán evaluadas. BIBLIOGRAFÍA 1. Basic Medical Education WFME global Standard for Quality Improvement. WFME Office. University of Copenhague. Denmark. 2003. Publicado en español en la revista Educación Médica, 7: Supl 2. pp. 7-56. 2004. 2. Declaración de Granada. (2002). Educación Médica, 5 (1), 3-5. 3. Global Minimum Essential Requirements in S/28 Medical Education. Institute for International Medical Education Core Committee. Medical Teacher 24:130-135, 2002. Traducción al español en la revista Educación Médica, 6: 13-14 2003. 4. Libro Blanco de la Titulación de Medicina. Conferencia Nacional de Decanos de las Facultades de Medicina de España. ANECA. www.aneca.es. 5. Tuning Educational Structures in Europe. Julia González y Robert Wagenaar Eds. Universidades de Deusto y Groningen. 2003. 28 ¿Qué valores debe incorporar un médico durante su formación? Ignacio Martínez González Director Gerente de Hospital. LA ÉTICA DE LA GESTIÓN CLÍNICA Durante una buena temporada del año 2006, he estado desarrollando un blog en la revista” Diario Médico” que bajo el título de “Yo quiero ser Jefe” contemplaba la importancia de los directivos médicos y el impacto de los mismos en los servicios de los Hospitales. Parece por tanto evidente, que ante la defensa tan importante de la gestión que se hace desde el blog, el encargo de mi conferencia versara sobre ello. Hasta ahí todo bien, pero la pregunta que se me plantea es muy diferente a lo que he intentado contestar desde dicho blog. Es claro que la función de un jefe es gestionar, pero la pregunta que se me hace... ¿es tan claro que también sea la gestión, de un médico cualquiera en un servicio cualquiera?. Y más aún, ¿esa labor es ética y forma parte de la “Ética Médica? Pues bien, voy a empezar contestando la pregunta sin rodeos: SÍ, sin duda sí. Una vez contestada para que el lector decida si le interesa continuar con la lectura del artículo, pasaré a desarrollar el fundamento de tal afirmación. Y lo haré desarrollando tres apartados, que a diferencia de la conferencia me veo en la necesidad de hacer de manera muy reducida. Los tres apartados son: • La ética • La ética de las empresas • La ética de la gestión clínica ¿debe incorporarse la gestión clínica como un valor fundamental de la profesión? 29 • LA ÉTICA “No puedo decir que la entiendo, pero sí que puedo observarla”. Pueden observar que es una buena frase, lamentablemente no mía, para eludir una difícil definición. ¿Y porque es difícil definirla? Piensen que en primer lugar la ética varía con el tiempo, y por si esto fuera poco, también varía con el lugar. ¿Que quiere decir esto? Que lo que es ético hoy, quizás no lo será mañana, o no lo fue ayer, y además lo que es ético en nuestro país puede no serlo en otro. En cuestiones de ámbito general existen numerosos ejemplos que lo ilustran: la ablación del clítoris en ciertos países, la eutanasia en otros, etc. Ahora, tras estos ejemplos, atrevámonos a poner una sencilla definición: Ética es la disciplina que versa sobre lo bueno y lo malo, sobre el deber y las obligaciones morales. Aún más, para analizar esas acciones, debemos atender a aspectos cómo el objeto de la acción, el fin, y las circunstancias. Con estas ideas, pretendo que nos demos cuenta de la complejidad que tienen los juicios éticos y la dificultad de la pregunta inicial acerca de si es ética la gestión clínica o por el contrario, lo ético, consistiría en no incorporar la gestión en ningún juicio clínico. Hechas estas consideraciones acerca de la ética, consideremos ahora si la ética forma o no forma parte de la actividad diaria de las organizaciones o empresas. • LA ÉTICA EN LAS EMPRESAS Hoy son muchas las empresas que consideran que, sólo el cumplimiento del ordenamiento jurídico, no es suficiente. En todos los países sin excepción, y S/29 Educación Médica. Volumen 9, Suplemento 1, Diciembre 2006 a pesar de su mayor o menor interés en intervenir en la economía, existe una insuficiencia de las leyes para garantizar que las actuaciones de las empresas sean buenas. Y es precisamente a partir de ese hecho, que nace la ahora conocida como la “Ética de las empresas”. Su expresión más evidente, son los habituales códigos éticos de las Compañías, donde se obliga a las personas (trabajadores), en sus comportamientos y se les indica como deben comportarse tanto en lo positivo como en lo negativo. Visto así, uno puede pensar que rozan la insensatez dichos códigos, pero no es así cuando se vuelve la vista al pasado y se recuerdan décadas pretéritas y los desastres ecológicos producidos por algunas empresas o las discriminaciones sufridas por trabajadores por razones de sexo, edad, etc. A fecha de hoy son varias las Universidades que incorporan la ética en su programa de estudios y muchos premios, son los que distinguen a las organizaciones que más han destacado en dicho campo. Pues bien hasta aquí ha llegado, la justificación de porque es necesaria una ética en todos las empresas, algo probablemente superfluo para la medicina, que ya disponía de unos códigos de comportamiento obligado para sus practicantes, mucho antes que cualquier otra profesión. Pero ¿dentro de ese código debe tener un espacio, la obligación de gestionar adecuadamente los recursos, o no más que en cualquier otra profesión? Esta pregunta es la que da pié, al tercer y último apartado. • LA ÉTICA DE LA GESTIÓN CLÍNICA Voy a comenzar usando la definición, simple pero muy práctica, que empleo en muchos conversaciones, para la “Gestión”. ¿Que es gestionar? …Gestionar es sacar alcanzar el máximo rendimiento de cada uno de los recursos disponibles. Detrás de esto hay un profundo significado, que se traduce en que el gestor está obligado, a mirar no solo por algunos sino por todos los recursos que utiliza y a intentar no tan solo que estos logren un nivel aceptable de productividad sino el máximo posible. ¿Estaría por tanto éticamente obligado un médico en su trabajo dentro del hospital o consultorio a cumplir con el deber de la gestión?. Pues creo que no. Que un deber tan extenso no puede ser habitual, sino tan solo a un directivo (ya fuera médico o no). Pero ahora pongamos un apellido a la gestión, y S/30 limitémosla en su alcance. Llamémosla gestión clínica y tratemos de contestar a la pregunta nuevamente. ¿Qué sería la gestión clínica? … alcanzar el máximo rendimiento de los recursos clínicos que habitualmente se utilizan en la atención médica. ¿Y cuáles son estos recursos clínicos? Pues todos los recursos físicos y humanos que intervienen en el acto asistencial, tales como las camas, quirófanos, medios diagnósticos, etc, y lo que es más importante, nuestro tiempo y el de las otras personas que participan ya sean enfermeras, técnicos, auxiliares, etc. Concentrémonos ahora en la importancia de gestionar esos recursos. El progreso técnico amplia sin cesar las posibilidades de la Medicina, la economía las recorta. Hoy el dinero es un recurso escaso en nuestros Centros y por lo tanto aplicar bien ese recurso limitado es la clave de la buena gestión. Si el dinero no fuera ese factor limitante de la Medicina a nadie le importaría el costo de la asistencia, no existirían ninguno de los pesados índices que relacionan la atención con el coste de la misma. Pero como lo es, y presumiblemente lo seguirá siendo, es indispensable hacerlo a fin de seguir ampliando las posibilidades de la Medicina. Por tanto utilizar adecuadamente , cualquiera de los recursos clínicos disponibles, ampliaría las posibilidades de la Medicina y redundaría en unas mayores capacidades diagnósticas y un tratamiento de más calidad de los enfermos. Pero adentrémonos más aún en la profundidad del uso de los recursos, y en concreto en el del tiempo y del conocimiento. Dicen los entendidos que “El recurso que más escaso se vuelve en las empresas con éxito no es el dinero sino el tiempo. El conocimiento, y el tiempo necesario para aplicarlo, son la clave del éxito en la atención a los enfermos. Aora bien, si me pidieran que contestara que recurso será más escaso en el futuro en los Hospitales o Centros de Salud, el dinero o el conocimiento, sin lugar a dudas contestaría que el segundo. Llegado aquí, recojamos nuevamente la idea de la gestión clínica, y como tal, la necesidad de gestionar todos los recursos clínicos, pero sobre todo los mas escasos, es decir no solo gestionar bien el uso de camas, quirófanos etc., sino el tiempo que dedicamos a los enfermos nosotros y el resto de profesionales que participan en el trabajo, sabiendo además que dicho tiempo está directamente influido por el nivel de conocimiento que poseemos. 30 I. Martínez. ¿Que valores debe incorporar un médico durante su formación? Podemos añadir que, si el conocimiento y el tiempo son realmente importantes a la hora de la gestión, démonos además cuenta, que ambos varían notablemente con la actitud de la persona. Pues bien, en ello se resume todo lo anterior. La real dificultad de las empresas, que ahora se denominan del conocimiento (y de las cuales los hospitales y centros de salud son los máximos exponentes), son la gestión de las actitudes y de las aptitudes. Llegado aquí, ya tenemos todos los ingredientes para contestar a la “pregunta” ¿debe ser parte de la ética médica la gestión clínica? Sí, sin ninguna duda. - Sí, porque es parte del compromiso que tenemos con la empresa, el uso eficiente de los recursos. Y ello obliga a todos los que realizan su actividad por cuenta ajena. 31 - Sí, porque es la forma de ampliar las posibilidades de la Medicina, y esto obliga a todos, sanitarios o no sanitarios. - Y sí, fundamentalmente porque es nuestro compromiso con el enfermo: atenderle. Y todo ello, solo podremos hacerlo, en un entorno de recursos escasos, alcanzando el máximo rendimiento de todo aquello que utilizamos, ya sea nuestro tiempo, conocimiento o cualquier otro recurso a nuestra disposición. Antes de finalizar y por si todavía alguien dudara de que un comportamiento ético precisa una adecuada gestión clínica, dejo una pregunta en el aire para los escépticos. ¿Sería ético no poder tratar a un enfermo a causa de haber utilizado mal previamente los recursos que necesitamos para hacerlo? S/31 El médico ante las enfermedades mortales: el caso del cáncer Hernán Cortés-Funes Servicio de Oncología Médica. Hospital Universitario 12 de Octubre, Madrid INTRODUCCIÓN La profesión médica tiene en general unas connotaciones muy especiales al actuar sobre individuos semejantes en los que la acción profesional tiene enorme ascendencia. Si bien existen enormes variables en éstos hechos en relación a las diferentes especialidades médicas, siempre, los valores de la actuación médica son una herramienta muy delicada de manejar. Cuando nos centramos en pacientes portadores de procesos graves que puedan llevar a un desenlace fatal el problema se complica mucho más. Dentro de estos procesos el Cáncer reúne a una serie de enfermedades muy variables cuya evolución puede desembocar en el fallecimiento del paciente aunque otras veces esa posible evolución es sólo un temor del paciente y su entorno al lograr el paciente, por intervención de tratamientos efectivos, superar su enfermedad de manera parcial o definitiva. Es por esto que considero de fundamental importancia el analizar éstas distintas posibles evoluciones con objeto de establecer de manera precisa el verdadero papel del médico ante un cáncer de evolución mortal. Lo mas importante al realizar éste análisis es tratar de fijar una serie de conceptos actuales en relación a las enfermedades tumorales, para no llamarlas cáncer, y a partir de ellos llegar a definir verdaderamente la situación de paciente con un proceso de muerte inminente y ver realmente que papel juega el médico especialista en dicho momento. En primer lugar debemos aclarar el significado de la propia palabra “Cáncer” ya que la evolución de los conocimientos de los mismos proceso hasta los enormes logros terapéuticos alcanzado hoy en día, nos S/32 llevan a la necesidad de tamizar dicha palabra en lo que he denominado “Cambios Conceptuales sobre el Cáncer”, que siempre introducimos en la mayoría de nuestros seminarios y actividades docentes. Cuando hablamos de Cáncer en nuestro medio tenemos en mente una situación, en general, muy mala y, con frecuencia, muy distante a de la realidad. En general la palabra CANCER, tiene muchas connotaciones, generalmente distintas de la realidad. Se la emplea como sinónimo de algo terrible, cercano a lo peor que le pueda suceder a alguien y es por ello que la gente tiene temor a padecerlo. Incluso la palabra tiene connotaciones dramáticas en su empleo habitual. Periodísticamente se hace alusión al “Cáncer” cuando se quiere significar algo trágico o tremendo....ETA es el “Cáncer de la sociedad...., o Ben Laden es el “Cáncer” de la humanidad. Incluso cuando se quieren referir a la enfermedad procuran no utilizarla y emplean terminologías que ensombrecen mas su significado tales como: “portador de una enfermedad incurable o “murió de una larga y penosa enfermedad”.... Es triste que eso suceda ya que mantiene el “tabú” sobre un conjunto de enfermedades que si bien es verdad que en muchas ocasiones son muy graves y acordes a dichos conceptos, existen otras ocasiones, generalmente mucho mas frecuentes, que ello no es así. Cáncer comprende a un conjunto de procesos de todo tipo, de acuerdo a numerosos factores, tal como sucede con todas las enfermedades. Desde situaciones iniciales perfectamente solucionables con tratamientos simples, generalmente erradicativos hasta situaciones extremadamente graves. El concepto actual del cáncer es muy distinto al clásico regionalista de los cirujanos de antes. Las 32 H. Cortés-Funer. El médico ante las enfermedades mortales: el caso del cáncer enfermedades malignas (los cánceres) son enfermedades que muchas veces se encuentran extendidas en el momento del diagnóstico. En ocasiones la enfermedad se puede erradicar, cuando se diagnostica en situación localizada, alcanzando remisiones duraderas mediante tratamientos locorregionales con cirugía y radioterapia. En el pasado, basados en que la única arma terapéutica existente frente a los tumores malignos era la cirugía, las enfermedades malignas se clasificaban de acuerdo a su extensión anatómica en el momento del diagnóstico en operables, cuando se encontraban en situación localizada, o inoperables, cuando se encontraban extendidas a distancia. La operabilidad de los procesos era sinónimo de curabilidad, y por el contrario cuando el tumor era inoperable por su extensión o una vez operado recaía el paciente era considerado como incurable. Estos conceptos, que desgraciadamente prevalecen en el momento actual, sobre todo a nivel de los pacientes y sus familiares, y que eran correctos hace mucho tiempo, hay que desvirtuarlos por múltiples razones. En primer lugar porque se conoce mucho más y de mejor manera el desarrollo de los distintos tumores y por otro lado se cuenta con muchos más tratamientos tanto locales como generales, que aportan importantes cambios en todos los estadios de las distintas enfermedades. Por todo ello en el momento actual existe un cambio muy significativo en el “Objetivo Terapéutico” que se quiere obtener y que resulta sumo interés el aclararlo. Desgraciadamente muchas veces la enfermedad, a pesar de la erradicación inicial, vuelve a salir. Este hecho se explica en parte con los conocimientos actuales sobre las bases biológicas del cáncer, que identifica alteraciones genéticas presentes, no sólo en las células del tumor erradicadas sino en otras células del organismo huésped que si bien tienen aspectos histológicos de normales, con técnicas habituales, pueden evolucionar hacia la malignidad y provocar una recaída o un nuevo tumor primario. Un hecho conocido desde hace mucho tiempo es que las células malignas originadas en el tumor primario, migran tempranamente a distancia y generalmente no se las pueden detectar con las técnicas diagnósticas habituales. Ello significa que a pesar de estar un tumor limitado a su región o área de origen, determinado por la metodología clásica de estudio de extensión, a veces la enfermedad se puede encontrar ya extendida en otros sitios del organismo. Estas células denominadas células dor- 33 midas, son las causantes (o no) de las recaídas de un proceso aparentemente localizado. Este hecho apoya cada vez más la combinación de tratamientos locales con tratamientos generales a distancia, como es la administración de quimioterapia antes de la cirugía o inmediatamente después de la misma. PLANTEAMIENTO ANTE LA ENFERMEDAD Cuando se diagnostica un tumor maligno se plantean distintas situaciones que el paciente debe conocer y el médico saber transmitir. La enfermedad puede ser erradicable de manera definitiva, es decir curable, o no, es decir incurable. Esta última situación no indica que no pueda ser tratable, lo que implica que se dispone de procedimientos terapéuticos que mejoren su situación, reduciendo la sintomatología que produce e incrementando la supervivencia del paciente. Ahí es donde la información que el médico debe aportar al paciente y sus familiares resulta fundamental, dado que muchas veces no se llega a comprender bien ésta situación. La posibilidad de tratamiento efectivo es un hecho real en muchas enfermedades incurables que habitualmente la gente padece, tal como sucede con la diabetes, hipertensión, cardiopatías, etc. pero que al no ser un cáncer la gente asume sin mayores temores. Esas enfermedades, al igual que muchas otras, son tan incurables como el cáncer que aún sin curación pero con tratamiento efectivo, ya que son enfermedades crónicas, objetivo actual de los nuevos tratamientos oncológicos. En la Tabla 1 se detallan estos cambios sobre los conceptos tradicional y actual del cáncer, y en la Tabla 2 se puede ver un listado de las enfermedades crónicas incurables pero tiene un tratamiento efectivo, entre las que se encuentra el cáncer en recaída. En la Figura 1, se esquematiza la evolución de un tumor y las distintas intenciones terapéuticas posibles. En general, el tumor se diagnostica cuando el paciente presenta síntomas que aparecen cuando alcanza cierto volumen y afecta estructuras sensibles. Existe previamente un período pre-sintomático, que en ciertos tumores sólidos, y basados en la extrapolación de datos sobre tiempos de duplicación celular, puede llegar a ser de años (6-8 años en cáncer de mama), durante los cuáles el paciente se encontraba en situación normal y sin síntomas, pero con su tumor. Si la enfermedad no se ha extendido, hecho que desconocemos a ciencia cierta, la aplicación de un tratamiento quirúrgico puede llegar a eliminarla de mane- S/33 Educación Médica. Volumen 9, Suplemento 1, Diciembre 2006 Tabla 1: Cambios Conceptuales en Cáncer Tabla 2: Enfermedades Crónicas Incurables (Con Tratamiento Efectivo) ra definitiva aunque, como ya se ha dicho, la enfermedad al cabo de un tiempo puede recaer y entonces el planteamiento terapéutico deberá ser diferente. Existe otra situación diferente es aquella en la que en el momento del diagnostico la enfermedad se encuentre en situación avanzada y no susceptible de erradica y el paciente no haya tenido síntomas hasta ese momento. Es entonces donde debemos S/34 considerar alternativas terapéuticas que se limiten sólo a revertir la situación sintomática del tumor a la previa, hecho fácilmente alcanzable con los tratamientos actuales. Esa es una línea de trabajo actual, con una base empírica pero muy realista y que se está estudiando con los nuevos agentes con mecanismo de acción sobre inhibición del crecimiento celular anteriormente mencionados, que podrían 34 H. Cortés-Funer. El médico ante las enfermedades mortales: el caso del cáncer Figura 1: Intenciones terapéuticas en Oncología extender situaciones de respuestas parciales o estabilidad durante períodos prolongados de tiempo. En los nuevos estudios en marcha se le está dando cada vez más importancia a parámetros tales como tiempos hasta progresión, supervivencia global, además de las duración de las respuestas y beneficio clínico. AVANCES TERAPÉUTICOS Con los tratamientos actuales, se dice que podemos curar cerca de la mitad de los procesos a lo que habrá que añadir un 35 % de casos en que si bien el tumor no se puede eliminar si se pueden aplicar tratamientos efectivos que alivien los síntomas y prolonguen la vida de los pacientes. Dicho de otra forma, en el momento actual mas de un 80% de los pacientes con cáncer se pueden beneficiar de un tratamiento efectivo, hecho que no sucede en muchas enfermedades a las que en general no se le tiene tanto temor como al cáncer, generalmente por desconocimiento de éstos datos. Que esto sea así se debe a la evolución de todos las distintas armas terapéuticas que en la actualidad se dispone, que junto con la incorporación de tratamientos nuevos, han logrado incrementar el índice de curación y sobre todo el tiempo de supervivencia de los pacientes, especialmente en cierto tipo de tumores. La Radioterapia, segunda arma curativa después de la cirugía, actualmente se administra con Aceleradores Lineales que logran destruir las célu- 35 las tumorales residuales después de la cirugía o tumores situados en zonas no accesible por la misma. Con las nuevas técnicas de campos conformados y de Intensidad modulada se logra administrar dosis de irradiación tan efectivas que han logrado reemplazar la propia cirugía, tal como sucede con el cáncer de mama, de laringe, vejiga, próstata, etc. También contamos con fármacos nuevos más activos que administrados en combinación provocan importantes respuestas con incremento significativo de la vida de los pacientes. Esta quimioterapia, se puede administrar en pacientes con recidivas o avanzados o de manera complementaria a la cirugía y radioterapia cuando el paciente tiene riesgo de recaer. También se administra como primer tratamiento (quimioterapia primaria o neoadyuvante) en tumores difíciles de resecar por su tamaño. Entre ellos podemos mencionar a los taxanos (paclitaxel y docetaxel), los nuevos platinos (oxaliplatino), los nuevos agentes denominados intercalantes (irinotecan, topotecan, antraciclinas liposomales), y los nuevos agentes hormonales como los inhibidores de aromatasa (letrozol, anastrazol, examestano) y los nuevos antiestrógenos (fulvestran). Sin embargo, lo más importante entre los avances terapéuticos ha sido el desarrollo e incorporación de los nuevos agentes antitumorales que actúan por mecanismos diferentes de las hormonas y la quimioterapia, denominados agentes que actúan sobre Nuevas Dianas (Targeted Agents). Estos comprenden una serie de moléculas pequeñas de diseño o S/35 Educación Médica. Volumen 9, Suplemento 1, Diciembre 2006 Figura 2: Evolución de la Supervivencia en relación a los Tratamientos en el Carcioma Colorectal Avanzado moléculas grandes como los Anticuerpos Monoclonales, que intervienen inhibiendo o bloqueando las señales de crecimiento de las células tumorales. La gran ventaja de éstos nuevos agentes, además de su alta efectividad como agentes únicos o potenciadores de la quimioterapia, es su baja toxicidad que permite administraciones prolongadas de fácil manejo. Entre las moléculas pequeñas cabe destacar el Imatinib para leucemias resistentes y tumo- res no quimiosensibles como el GIST, el Erlotinib para el cáncer de pulmón, el Sorafenib y Sunatinib para el cáncer de riñón, etc. Entre los Anticuerpos Monoclonales disponemos de Trastuzumab para el cáncer de mama, el Cetuximab para el cáncer de colon y tumores de cabeza y cuello, y el Bevacizumab para el cáncer colorectal, cáncer de mama y cáncer de pulmón. En la Figura 2, como mero ejemplo de muchas Figura 3: Árbol de decisiones para el final de la vida S/36 36 H. Cortés-Funer. El médico ante las enfermedades mortales: el caso del cáncer Tabla 3: Eutanasia activa vs sedación paliativa situaciones similares, podemos ver la evolución de la supervivencia de los pacientes con Cáncer de Colon y Recto avanzado a lo largo de los años con la incorporación de los distintos tratamientos nuevos. En menos de 10 años hemos multiplicado casi por cuatro la supervivencia de éstos pacientes. ACTITUD DEL MÉDICO ANTE EL PACIENTE TERMINAL A pesar de los buenos datos expresados en el punto anterior, muchas veces el paciente se hace refractario a todas las medidas terapéuticas activas frente a su enfermedad y su evolución siguiente es sin duda su fallecimiento a un plazo relativamente corto. Por ello, resulta sumamente importante el manejo efectivo de ésta situación, denominada “terminal” con objeto de poder dar al paciente la mejor calidad de vida, a través de la aplicación de tratamientos sintomáticos que deben ser tan efectivos como los tratamientos ante su enfermedad. Al igual que ha sucedido en el momento del diagnostico, resulta importante el dar una información adecuada al paciente y su familia en el momento de una situación de enfermedad terminal “confirmada” de acuerdo a la denominaciónacordada por los expertos en éstos temas. En la Figura 3 se detallan las distintas situaciones existentes en torno a un paciente de éste tipo, que como puede verse es sumamente compleja y por 37 ello requiere una atención muy especial. Lo fundamental es la identificación adecuada de ésta situación terminal y posteriormente la aplicación correcta, en cada caso, del tratamiento más conveniente. Como complemento de éstos conceptos creo muy importante el establecer, de acuerdo a los expertos en éstos temas tres conceptos muy importantes: Sedación: administración deliberada de fármacos sedantes en las dosis y combinaciones requeridas, para reducir la consciencia de un paciente con enfermedad avanzada y terminal, cuya muerte está próxima, tanto como sea preciso para aliviar adecuadamente uno o más síntomas refractarios y con su consentimiento explícito, implícito o delegado (J. Porta y cols). Síntoma refractario: Síntoma que no puede ser adecuadamente controlado a pesar de los intensos esfuerzos para encontrar un tratamiento tolerable en un plazo de tiempo razonable sin que comprometa la conciencia del paciente (Cherny y Portenoy). Eutanasia: Conducta (acción u omisión) intencionalmente dirigida a terminar con la vida de una persona enferma, con una enfermedad grave e irreversible, por razones compasivas, en un contexto médico y con el consentimiento del enfermo (SECPAL, 2002). Finalmente en la Tabla 3 se puede ver claramente la diferencia entre la eutanasia activa y la sedación, conceptos muchas veces confundidos hasta por los propios médicos. S/37 Educación Médica. Volumen 9, Suplemento 1, Diciembre 2006 Considero fundamental que los médicos que se enfrenten a éstas situaciones conozcan y puedan saber diferenciar éstos conceptos, aunque su aplicación deberá estar a cargo de equipos especializados para evitar situaciones inadecuadas como ha sucedido recientemente en nuestro entorno. CONCLUSIONES BIBLIOGRAFÍA 1. Fidler IJ. Cancer: Principles & Practice of Oncology. 5th ed. 1997; 141. 2. De Vita VT et al, Principle & Practice of Oncology; 7th Edition, Lippincott Williams, 2005. 3. Hanahand D, Weinberg R. The Hallmarks of Cancer. Cell, 2000:100, 57-70 4. Slamon DJ, Leyland-Jones B, La asistencia del médico al paciente en el período final de su vida plantean en la actualidad cada vez mas problemas que no solo están relacionados con la vertiente médica sino también con el mundo jurídico y con el complejo mundo de los valores éticos. El médico tiene la obligación no solo de saber curar (Ciencia), sino de saber hacer (Arte), y todo ello emplearlo, en todo momento, en el transcurso de la enfermedad. Ante la Muerte inminente del paciente, ambas cualidades deberán ser desarrolladas y aplicadas al máximo de sus posibilidades de acuerdo a la preparación y valores éticos del médico. Shak S, et al. Use of Chemotherapy plus a Monoclonal Antibody against HER2 for Matastatic Breast Cancer that Ovrexpresses HER2: N Engl J Med 2001, 344:783-792 5. Meyerhardt, J. A. et al. N Engl J Med 2005;352:476-487 6. Hurwitz, H. et al. N Engl J Med 2004;350:2335-2342 7. Drucker BJ, Talpaz M, Debra J et al. Eficcacy and Safety of a Specific Inhibitor of the BCR-ABL Tyrosine Kinase in Chronic Myeloid Leukemia. N Engl J Med, 2001; 344:1031. 8. Gonzalez Baron m y cols. Tratado Cuidados Paliativos 9. J. Sanz Ortiz y cols, Clin Transl Oncol. 2005;7(7):275-7 10. Porta J y cols. Aspectos éticos de la sedación en C.P.Med Pal 2002;9:41-5 11. V. Valentin y cols Clin Transl Oncol. 2005;7(7):285-94. 12. Sociedad Española de Cuidados Paliativos, Definición de Eutanasia, 2002. S/38 38 Necesidad de adquirir competencias en valores y actitudes José Luis Villanueva Marcos Agencia Laín Entralgo La educación médica en sus distintos niveles (pregrado, formación de especialistas y formación continuada) debe garantizar la formación de profesionales bien cualificados, que respondan a las necesidades del sistema sanitario. Para conseguirlo es necesario que se definan las competencias que a través de la formación se desean alcanzar. Dichas competencias se adquieren mediante un proceso dinámico y longitudinal en el tiempo y posibilitan el desarrollo eficaz de la profesión médica en todas las situaciones prácticas que se planteen. Por este motivo es muy importante que el médico recién licenciado haya adquirido en las facultades de medicina una serie de conocimientos, habilidades y actitudes que tendrá que continuar desarrollando durante los años de residencia y después durante toda su vida en el ejercicio profesional; para ello, es necesario que los Sistemas de Salud y las Universidades vayan de la mano en la formación de los estudiantes de Medicina. Tanto las instituciones sanitarias como educativas están de acuerdo en que además de todo aquello que podríamos englobar dentro de la “pericia clínica”, es preciso que la formación abarque también “los valores humanos”. En los últimos años se han producido una serie de cambios que han hecho mejorar la percepción que los pacientes tienen de la Sanidad de nuestro país, y junto con ellos coexisten realidades que nunca van a cambiar, como es la naturaleza biológica del hombre. La naturaleza biológica de todo hombre es intangible, en el sentido de que es constitutiva de la identidad personal del individuo durante todo el curso de su historia. Cada persona humana, en su singularidad absolutamente única, debe ser tenida en cuenta. Sobre la base de esta visión antropológica se deben encontrar los criterios fundamentales para tomar decisiones en el trato con los pacientes. El sujeto humano enfermo, capaz de inteligencia y libertad es respetable a pesar de sus limitaciones y por ello si se le trata según criterios no basados en su realidad integral, se cae en el riesgo de atentar contra su dignidad o de exponerle al capricho ajeno, privándole de su autonomía. Todo esto está en la base de una serie de valores que siempre han necesitado los médicos para su ejercicio profesional a lo largo de la historia, desde Hipócrates hasta nuestros días y que se han reflejado en diferentes códigos y declaraciones (Tabla I) TABLA I. Códigos y Declaraciones • Juramento de Hipócrates (s V aC) • Consejos de Esculapio a los que van a dedicarse a la medicina (Templo Esculapio s IV aC, Galeno S II dC) • Plegaria del médico (s XII) • Juramento de Maimónides (1135-1204) • Código de Montpellier (Consejo de la federación de los Sindicatos Médicos de L´Herault 1924) • Código de Nüremberg (Tribunal Internacional de Nürembreg 1946) • Declaración Universal de los derechos Humanos (Asamblea General de las Naciones Unidas 1948) • Código Internacional de Ética Médica (Asociación Médica Mundial III Asamblea general. Londres 1949. Revisiones de Sydney 1968 y Venecia 1983) • Resolución 37/194 de la Asamblea General de las Naciones Unidas 1982 • Comité permanente de médicos europeos. Sobre la limitación de los recursos de salud y ética de los médicos. 1992 • Convenio Europeo sobre los Derechos Humanos y Biomedicina (Oviedo 1997) • Carta de los derechos Fundamentales de la Unión Europea (2000) • Declaración de la Asociación Médica Mundial sobre el trato a prisioneros y detenidos (Tokio 1975, Divonne-les-Bains 2006) 39 S/39 Educación Médica. Volumen 9, Suplemento 1, Diciembre 2006 No siempre se han seguido estas recomendaciones. Por ejemplo, en la época griega, en la que la ciencia médica estaba bien estructurada y requería largo tiempo de aprendizaje, existía otro tipo de práctica empírica, que no conocía el porqué ni el cómo de sus actos y que constituía una amenaza para los profesionales y los pacientes. Por otra parte, la organización misma de la sociedad griega atentaba contra lo que hoy llamaríamos profesionalismo: El ejercicio de la medicina era discriminatorio, distinto según el estrato social del enfermo. El siguiente texto de Platón refleja muy bien este aspecto. “….. A los esclavos los tratan por lo general los esclavos, ya sea corriendo de un lado a otro o permaneciendo en sus consultorios; ninguno de tales médicos da ni admite la menor explicación sobre la enfermedad de cada uno de estos esclavos, sino que prescribe lo que la práctica rutinaria le sugiere, como si estuviere perfectamente al tanto de todo y con la arrogancia de un tirano, y pronto salta de allí en busca de otro esclavo enfermo, y así alivia a su dueño del cuidado de atender a tales pacientes” (Platón. La leyes) Otro ejemplo de la época contemporánea. Leo Alexander, en un magnífico artículo publicado en N Engl J Med el 14 de julio de 1949, recuerda que la ciencia bajo las dictaduras queda subordinada a la filosofía que las guía. Todos recordamos los horrores de la Alemania nazi, pero años antes de que los Nazis tomaran el poder en Alemania, ya se había lanzado una campaña de propaganda contra las actitudes tradicionales en la atención de los enfermos crónicos y a favor del utilitarismo. En este sentido, el citado autor menciona en su artículo como en 1931, durante una reunión de psiquiatras en Baviera se había debatido sobre la necesidad de esterilizar y/o eliminar a los pacientes con enfermedades mentales crónicas. Posteriormente vino lo que vino. Actualmente podemos encontrarnos a algunas personas con desorientación respecto a los valores que se necesita tener en cuenta para moverse por la vida. En este sentido, es ilustrativa la respuesta a una de las preguntas de un reciente cuestionario del CIS en nuestro país en la que, un 41% de las personas entrevistadas, afirma que le cuesta discernir lo que está bien de lo que está mal. La realidad puede variar de un país a otro, pero esta desorientación S/40 está bastante generalizada y, unida a una notable falta de madurez, podría ser la causa de la situación que se describe en las escuelas de medicina de Minnesota (Clínica Mayo, campus de Minneapolis y campus de Duluth), en la que el 45 % de los alumnos se encuentran bajo el efecto del Burnout. Está muy extendida de nuestra civilización occidental la orientación básica que considera, por un lado, como fin último de la vida humana el pasarlo bien, o al menos sentirse bien y, por otro, como uno de los deberes éticos más altos, aprovechar al máximo el mundo personal con el mayor incremento posible de sensaciones placenteras. En este contexto, parece que lo relevante no es lo que un hombre es, sino como está, en qué situación se encuentra y que tipo de sensaciones y vivencias experimenta. Se dice que el hombre no hace otra cosa que pasar por determinadas situaciones o estados. De cara a los rumbos que toman nuestras decisiones, merece la pena recalcar la importancia que tiene el ajuste de nuestras nociones antropológicas (la verdad de nuestras concepciones teóricas acerca del mundo y de la vida) a la realidad. Para llegar a ser la clase de persona a la que de modo natural y habitual “le sale” hacer lo que hay que hacer, no hay que partir de una situación de excelencia intelectual o tener una dotación genética específica. Más bien se precisa un proceso educativo, largo y progresivo, que comienza en la infancia de cada uno, y se continúa a lo largo de la vida, desembocando en la Facultad de Medicina, en el periodo de residencia y como profesional senior más adelante. Es muy importante transmitir, sobre todo a los alumnos cuando comienzan su estancia en el hospital y a los médicos especialistas en formación, el valor del esfuerzo sostenido; en un contexto como el nuestro, en el que se sobrevalora el triunfo, el éxito –a veces episódico y pasajero- es especialmente urgente transmitir el mensaje que subraya la importancia de la tenacidad, de la constancia y del orden en el trabajo y en el estudio. La improvisación puede valer a veces, pero suele llegar más lejos, y más al fondo, quien es capaz de vencer su pereza de modo regular, quien ha construido hábitos intelectuales y de actuación que poco a poco van dando estabilidad a los proyectos personales y coherencia a la vida que lleva. Ésta persona sabe que lo que vale cuesta esfuerzo, y que no es posible adquirir una soltura en el manejo con los pacientes, atender con paciencia a un familiar en una guardia complicada, saber presentar bien una sesión clínica, enseñar a un residente de años inferiores, publicar en revistas inter- 40 J. L. Villanueva. Necesidad de adquirir competencias en valores y actitudes nacionales con buen factor de impacto, etc, si no es después de un largo entrenamiento. Y todo lo anterior haciéndolo compatible con una dedicación a la familia y los amigos, en definitiva, con una vida de relación normal fuera del trabajo. Sólo los que no se dejan ofuscar por “el engaño” del éxito a corto plazo y, a base de tiempo y esfuerzo han llegado a disponer de un grado suficiente de autodominio, son capaces de encarar proyectos a largo plazo de envergadura y dignos. Junto a todo lo anterior, parece una necesidad que los estudiantes de medicina y los médicos especialistas en formación, adquieran una mayor madurez para comprender el significado que la salud y la enfermedad tiene para cada paciente, aprendiendo a considerar sus preferencias y a respetar sus valores. Sería interesante dar mayor peso curricular al cuidado del enfermo crónico y en situación terminal. Se debe insistir en el derecho de los pacientes a la información y el consentimiento informado, de acuerdo con las normas de cada país, dada la diversidad de legislación de los países de la UE. Deben ser tenidos en cuenta los principios éticos de la colaboración entre la profesión médica y la industria farmacéutica. Debe recordarse la obligación de los médicos de atenerse a las convenciones internacionales sobre los derechos humanos, recordando que los médicos prestarán la adecuada asistencia sanitaria, respetando el consentimiento y la confidencialidad de las personas que atiendan. También parece necesario potenciar algunas de las cualidades humanas del buen médico, como la compasión, la cortesía y la amabilidad. Además, la responsabilidad social de las instituciones sanitarias y universitarias exige también una gran capacidad de adaptación a las cambiantes necesidades de la comunidad, que no deben olvidarse. Con todo, conviene también tener en cuenta que la aplicación automática de un 41 principio o la respuesta prefijada a un “caso-tipo” no resultan satisfactorias para afrontar los problemas éticos y bioéticos, entre otras razones, porque la realidad de la persona humana es mucho más rica que su formulación racional. Los nuevos planes de estudios que se están diseñando para las Universidades requieren una reflexión conjunta de profesores, alumnos e Instituciones Sanitarias para que los valores del médico sean tenidos en cuenta al definir las competencias de salida. También lo requiere la confección de los programas de formación de especialistas para el período de la Residencia, considerándose por parte de las Comunidades Autónomas el diseño de formación horizontal complementaria si esto no se incluye por parte de las Comisiones nacionales de las especialidades. BIBLIOGRAFÍA 1. Platón. Las leyes. Platón, obras completas. Madrid: Aguilar SA de Ediciones, 1969:1274-1520. 2. Miguel Angel Martí García. La Madurez. Dar a las cosas la importancia que tienen. Ediciones Internacionales Universitarias SA. Madrid. 1998. 3. Medical Professionalism Project, ABIM Foundation, ACPASIM Foundation, and European federation of Internal Medicine.. Ann Int Med 2002;136:243-246 4. Dyrbye LN, Thomas MR, Huntington JL, Lawson KL, Novotny PJ, Sloan JA, Shanafelt TD. Personal life events and medical student burnout: A multicenter study. Academic Medicine 2006;81:374-384 5. Swick HM, Bryan C S, Longo LD. Beyond the physician charter: reflections on medical professionalism. Perspectives in Biology an Medicine 2006;49:263-275. 6. Alexander L. Medical science under dictatorship. N Engl J Med 1949;241:39-47. S/41 Justificación antropológica de los valores médicos José Ramón Ayllón Vega Filósofo y escritor JUSTIFICACIONES POSIBLES Los valores en general, y los valores médicos en particular, solo se pueden fundamentar en la base y la raíz de las acciones humanas. Esta base y raíz es precisamente la naturaleza humana. Tal afirmación es casi de perogrullo, pero sucede que nuestra naturaleza, siendo una realidad objetiva, es tan compleja que da origen a interpretaciones subjetivas muy dispares. Nadie puede negar que somos animales racionales, habladores, libres, sociales, sentimentales... Pero la interpretación de esos datos ciertos es incierta, múltiple y contradictoria, pues da lugar al realismo de Aristóteles y al idealismo de Platón, al racionalismo de Descartes y al irracionalismo de Nietzsche, al positivismo de Comte y al vitalismo de Ortega, al existencialismo de Sartre y al personalismo de Mounier... Por fortuna, en última instancia, todas las posibles lecturas de la naturaleza humana se pueden reducir a dos, en directa correspondencia con las dos formas últimas de entendernos a nosotros mismos: el materialismo y la trascendencia. TRASCENDENCIA Y MATERIALISMO El materialismo piensa que el ser humano es, como escribe Borges: Uñas, carne, sudor, vísceras, dientes. Y su destino, según leemos en otro célebre verso de Quevedo, es acabar En tierra, en polvo, en humo, en sombra, en nada. Muy al contrario, desde la apertura a la trascendencia se puede ve al hombre como primo del mono, pero además y sobre todo, como criatura divina. S/42 Ambas posibilidades fundamentan, de forma muy diferente, valores médicos esenciales, entre los que destaco el respeto a la vida, la compasión y la responsabilidad. Desde un pensamiento materialista, la última instancia fundante de la práctica médica es la legislación. En cambio, para la trascendencia, las leyes humanas deben reflejar, explicitar y respetar otras leyes más altas, escritas en la Naturaleza por su propio Autor. La diferencia entre ambas posiciones es la diferencia entre Antígona y Creonte, entre Enrique VIII y Tomás Moro, entre Sophie Scholl y su interrogador nazi, entre Gandhi y sus jueces británicos. Una diferencia que puede resumirse en dos palabras, Leyes o conciencia, y que refleja una distinción de máxima relevancia: las leyes cambian, la conciencia no. Esta visión no es relativa al etnocentrismo occidental, como a veces se oye, sino a la condición humana en toda su extensión. Por eso, Confucio, padre de la cultura oriental, piensa lo mismo que Occidente y lo expresa con esta magnífica formulación: “Si no se respeta lo Sagrado, no hay nada sobre lo que podamos edificar una conducta”. Los dos fundamentos mencionados –el trascendente y el materialista- implican dos formas muy diferentes de responsabilidad. La mera responsabilidad civil es siempre limitada –intramundana-, y puede ser arbitraria. Frente a ella, Gandhi resume su postura en estas palabras, dirigidas al juez: “Si existe un Dios por encima de nosotros, los ingleses tendrán que responder ante Él de lo que han hecho en la India”. La responsabilidad es, en cierto modo, el precio que hemos de pagar por nuestros actos libres, la obligación de justificar nuestras acciones en la medida en que afectan a los demás, en la medida en que “salpican”. 42 J. R. Ayllón. Justificación antropológica de los valores médicos Ser responsable significa tener que responder de algo ante alguien. Desde Homero, ese alguien se escribe con mayúscula y está muy bien identificado. En la Odisea -esa conquista cultural sin la cual no existiría el primer mundo- se nos repite el deber de la hospitalidad, porque todos los huéspedes y mendigos son protegidos de Zeus. Cuatro siglos más tarde, cuando el sofista Protágoras afirmó que el hombre es la medida de todas las cosas, Sócrates y Platón puntualizaron que el hombre está, a su vez, medido por Dios. De hecho, solo sentirse responsable ante el Gran Testigo Invisible es lo que pone al ser humano en la ineludible tesitura de colmar un sentido concreto y personal para su vida, y de ver que su existencia tiene un valor absoluto e incondicionado. En esta misma línea, tal vez la reflexión más famosa sobre la responsabilidad última del hombre la escribe Shakespeare. Se trata del soliloquio en el que Hamlet rechaza la posibilidad del suicidio -ser o no ser- “por el temor de un algo después de la muerte, esa ignorada región cuyos confines no vuelve a traspasar viajero alguno. Temor que confunde nuestra voluntad y nos impulsa a soportar aquellos males que nos afligen, antes que lanzarnos a otros que desconocemos". ¿ES POSIBLE UN ACUERDO? ¿Puede haber acuerdo entre trascendencia y materialismo? ¿Pueden coincidir ambas argumentaciones? Veamos el caso concreto del respeto a la vida. Para gran parte de la humanidad, dicho respeto deriva directamente del más escueto mandamiento bíblico: No matarás. Pero la defensa de la vida humana no es monopolio de la Biblia, pues se presenta a lo largo de la Historia como exigencia estrictamente racional, natural. Desde su agnosticismo, Umberto 43 Eco expresaba así su opinión sobre el respeto al embrión humano: Tal vez estemos condenados a saber únicamente que tiene lugar un proceso cuyo resultado final es el milagro del recién nacido, y que decidir hasta qué momento se tiene derecho a intervenir en ese proceso, y a partir de cuál ya no es lícito hacerlo, no puede ser ni aclarado ni discutido. Norberto Bobbio, uno de los máximos representantes del laicismo italiano, justificaba su oposición al aborto en estos términos: “No quiero dejar a los católicos el privilegio de defender la vida”. El acuerdo entre materialismo y trascendencia es posible en teoría, pero es muy difícil en la práctica. Para mostrarlo, volvamos a Grecia. Cuando Ulises regresa de Troya a Ítaca -aquella isla "hermosa al atardecer"-, se presenta disfrazado ante su porquero Eumeo, con aspecto de anciano harapiento. Eumeo no le reconoce, pero se compadece y le acoge con hospitalidad. Ulises lo agradece de veras, y el porquero le explica que no tiene importancia, que "no es santo deshonrar a un extraño, ni aunque viniera uno más miserable que tú, pues todos los forasteros y mendigos son de Zeus". Desde Homero, la referencia a la Divinidad se ve como indispensable para dotar al hombre de inviolabilidad. La Biblia, más explícita que Homero y Confucio, define al hombre como hijo de Dios, y sabemos que cualquier otra definición rebaja peligrosamente su dignidad. Si ser considerado hijo de Dios no siempre ha sido suficiente para proteger al hombre, ser mero animal racional o animal social es dar demasiadas facilidades para pisotearlo. Lo hemos comprobado más que nunca en el siglo XX, pues hemos sido capaces de inventar la música de cámara y la cámara de gas. S/43 Transmisión de los valores médicos en la Universidad Marcos Gómez Sancho Universidad de Las Palmas de Gran Canaria Debemos recordar que la posibilidad de estudio del ser humano, como fenómeno natural, ha sido una conquista fundamental en el desarrollo científico, que es a partir del Renacimiento cuando el hombre se incorpora a sí mismo como parte de la naturaleza y no como un ente totalmente separado de ella. Es gracias a dicho avance que ahora estamos en condiciones de exigir o pretender un replanteamiento de la Medicina. No se trata de un rechazo de la medicina científiconaturalista, sino de una superación de la misma. De cualquier manera, frente al modelo “heroico” de medicina –que rechaza los límites del hombre– surge hoy un modelo humanístico o paliativo que intenta comprender la vulnerabilidad, la declinación y el final de la vida humana al encuentro de una ética del cuidado. Esta conquista metodológica cartesiana se ha mostrado de un considerable alcance que no se puede menospreciar. Pero la operatividad de las ciencias biomédicas se ha adquirido a costos bien grandes. Ellas han convertido al ser humano en un objeto. Ellas lo han objetivado. Lo han abstraído de su historia, de su subjetividad, de su existencia. EL HOMBRE ANTE LA MUERTE Durante más de mil años, las personas morían de una manera más o menos similar, sin grandes cambios. Era la muerte familiar. El enfermo moría en su casa, haciendo del hecho de morir, el acto cumbre de su existencia. De esta manera, era más fácil vivir la propia vida hasta el último momento, con la mayor dignidad y sentido, rodeado de los seres queridos. La negación de la muerte, tan característica de nuestro mundo actual, ha conducido a cambios profundos y que han tenido una repercusión directa en la atención a los enfermos incurables. S/44 En solamente una generación se ha producido un cambio espectacular en la forma de morir. Hoy en la mayoría de los países predomina la muerte en el hospital, donde es mucho más difícil “vivir la propia muerte” como un hecho consciente y digno. Otros riesgos se añaden a estas dificultades y que hacen referencia a la medicalización de la muerte. Asuntos como la eutanasia o el encarnizamiento terapéutico son algunos de los aspectos éticos que cada vez adquieren mayor relevancia en el proceso de morir, sobre todo cuando esto sucede en el hospital. A lo largo de la historia, siempre hubo una enfermedad que para la gente tenía connotaciones mágicas, demoníacas o sagradas. Constituyen una larga secuencia desde la epilepsia, la verdadera enfermedad sagrada en tiempo de Hipócrates, quien intentó demostrar que el concepto era falso y atribuible sólo a la superstición. Después, en la antigüedad era la lepra y curarla era uno de los milagros más frecuentes en la vida de Cristo. En la Edad Media, era la sífilis y actualmente es el cáncer la enfermedad tabú. Carece del halo romántico que a principios de siglo tuvo la tuberculosis, incurable casi siempre, y comparte con la lepra y con la sífilis que no debe ser pronunciado su nombre. Correspondiendo a las supersticiones y terrores más elementales y primitivos de la raza humana, se trata de evitar nombrar dichas enfermedades, o se pronuncia su nombre en voz baja. Los médicos utilizan eufemismos para invocarlo, la mayoría de las veces de forma incomprensible para el lego con el fin de disimular. Raramente se utiliza la palabra cáncer. Se habla, como mucho de tumor, neo, neoplasia, degeneración maligna, etc. Y en los medios de comunicación, a lo más que se llega cuando algún personaje muere de esta enfermedad es que “falleció después de una larga y penosa enfermedad”. Cáncer 44 M. Gómez. Transmisión de los valores médicos en la Universidad equivale a mutilación y muerte y aunque es cierto que existen otros padecimientos igualmente mortales, el cáncer está considerado ahora como la enfermedad incurable por excelencia. Lepra, peste, sífilis etc. al hacerse curables, han perdido su carácter tremendo y sagrado y estas características las ha heredado el cáncer y más modernamente, el sida. El comportamiento del hombre ante la muerte a lo largo de la historia ha estado siempre lleno de ambigüedad, entre la inevitabilidad de la muerte y su rechazo. La conciencia de la muerte es una característica fundamental del hombre. Hoy, por el contrario, las condiciones médicas en que acaece la muerte han hecho de ella algo clandestino. Ya la terapia actual en los grandes hospitales está cargada de anonimato. Anonimato que llega a su culmen en el momento de la muerte. El caso es que hoy se oculta la muerte y se oculta todo lo que nos recuerde a ella (enfermedad, vejez, decrepitud etc.). Nada que tenga que ver con la muerte es aceptado en el mundo de los vivos. Esto se ha traducido en un cambio radical en las costumbres y ritos funerarios y del duelo. NEGACIÓN DE LA MUERTE. MUERTE ESCAMOTEADA LA MUERTE FAMILIAR Antaño, el hombre moría en su casa, rodeado de su familia (incluidos los niños), amigos y vecinos. Los niños tenían así contacto temprano y repetido con la muerte: primero sus abuelos, después sus padres etc. Cuando se hacía mayor y le tocaba morir a él, desde luego no le pillaba tan de sorpresa y desprovisto de recursos como sucede hoy. Hoy a los niños precisamente se les aleja de la casa cuando alguien va a morir. Eran los momentos de los grandes amores, de los perdones y de las despedidas. Los repartos de haciendas, los últimos consejos a los hijos. Cuando la enfermedad entraba en un momento crítico el párroco acudía a casa del feligrés llevando el viático o Eucaristía en forma procesional. La Iglesia atribuía a este sacramento numerosas virtudes: limpieza del pecado, liberación del ímpetu de las tentaciones, preparación del alma y gloria eterna. El acontecimiento, rodeado de vistosidad, llamaba a la participación popular. Antes, generalmente, la muerte era vivida como acontecimiento público. Morir era una “ceremonia ritual” en la que el agonizante se convertía en protagonista. La muerte, aun siendo natural, se convertía en el último acto social. La “buena muerte” consistía en que, si el agonizante no advertía la llegada de los últimos momentos, esperaba que los demás se lo advirtieran para poder preparar todos sus asuntos tanto personales, como sociales y religiosos. Por el contrario, la “muerte maldita” (que se presentaba bajo una figura aterradora) era la muerte súbita (accidente, envenenamiento). Esta muerte estaba marcada por el sello de la maldición, como si unas misteriosas fuerzas demoníacas hubiesen dado origen al drama; a estas mismas fuerzas demoníacas se atribuía en la edad Media el origen de la epilepsia y la locura. 45 La sociedad de hoy está basada en el binomio producción-consumo y la muerte viene a anunciar el final del consumo. Por este motivo se promueve el consumo y se rechaza la muerte. La muerte aprobada socialmente ocurre cuando el hombre se ha vuelto inútil no sólo como productor, sino también como consumidor. De esta manera ha ido cambiando la forma de morir y aquella muerte familiar, con sus ritos, etc. que acabamos de analizar, sería hoy impensable y el embate del modernismo ha introducido múltiples innovaciones. Ha cambiado el coche fúnebre, el cadáver ahora es velado en los tanatorios (ya no se llaman mortuorios), a las afueras de las ciudades, cuanto más lejos mejor. Allí se puede encontrar de todo: flores, bar, restaurante, etc. Muchos están convencidos de que algún día las ciencias biomédicas lograrán impedir la vejez y suprimir la muerte, a la que se considera una enfermedad. En los Estados Unidos existe una Comisión para la Abolición de la Muerte y en Francia se creó, en 1976, una Sociedad Inmortalista. El objetivo de ambas es promover las investigaciones que permitan prolongar la vida humana por tiempo indefinido. MEDICALIZACIÓN DE LA MUERTE. LA MUERTE EN EL HOSPITAL Así nos encontramos con una sociedad que, siendo mortal, rechaza la muerte. Este rechazo social a la muerte, no creo precisamente que le haya ayudado al hombre en el momento en que tiene que enfrentarse a ella. Contrasta, en efecto, este rechazo total por parte de la sociedad y la angustia, mayor que nunca, que el hombre, individualmente, siente ante ella. Poco tiempo se tardó en averiguar cual era el sitio ideal para esconder al moribundo: el hospital. S/45 Educación Médica. Volumen 9, Suplemento 1, Diciembre 2006 El hospital de hoy, es un sitio para diagnosticar y curar, y en él trabajan profesionales preparados y entrenados para diagnosticar y curar, y, por este motivo, es un mal sitio para llevar a los enfermos terminales que, por su definición, ya están diagnosticados y son incurables. El intento de domesticar el morir y la muerte puede convertir la agonía y la indigencia humanas en una situación cruel, desproporcionada, injusta e inútil, tanto para el paciente como para su familia. La muerte ha cambiado de cama. Ya no se muere en el domicilio rodeado por los seres queridos. Se han elegido los hospitales con su masificación y deshumanización para que la muerte pase desapercibida y se convierta en algo ajeno, aséptico, silencioso y solitario. EL MÉDICO ANTE LA MUERTE DE SU ENFERMO Existen algunos motivos por los que, a mi juicio, el médico no siempre presta suficiente atención a los enfermos terminales. FALTA DE FORMACIÓN Por una parte, porque en la Universidad no se nos ha enseñado nada en absoluto sobre lo que tenemos que hacer con un enfermo incurable. Por esta razón, en muchas ocasiones no se puede echar la culpa a los médicos, ya que carecen de recursos para hacer frente a las muchísimas demandas de atención que va a formular el paciente. Los profesionales sanitarios son cada día más hábiles en el manejo de aparatos y en la utilización de técnicas complejas, pero a menudo se sienten desprovistos y desarmados de cara a la angustia y la soledad del moribundo e incapaces de establecer una relación de ayuda con él. No han sido preparados para ello. Desgraciadamente, el hecho de no saber manejar la situación, puede dar lugar a una conducta defensiva por parte del médico y que contribuirá en gran medida a empeorar las cosas. SENSACIÓN DE FRACASO PROFESIONAL En segundo lugar, porque en la Universidad, como acabamos de ver, se nos ha enseñado a salvar vidas. Así, aunque sea inconscientemente, la muerte de nuestro enfermo la vamos a interpretar como un fracaso profesional, por ilógico que sea, ya que la muerte es inevitable. La muerte siempre estuvo excluida del saber médico (salvo en medicina legal). S/46 ANGUSTIA ANTE LA PROPIA MUERTE Parte importante de este problema, además de lo ya mencionado, es que la confrontación ante la muerte del otro nos obliga a afrontar la realidad, tantas veces negada, de la propia muerte. Los profesionales de la salud, antes que doctos eruditos, somos seres humanos con las mismas características fundamentales que aquel que yace esperando nuestro cuidado: somos de la misma y perecedera materia. Es en escenarios como este, donde afloran nuestros prejuicios y creencias (las propias y las inculcadas a lo largo de nuestra formación profesional), al igual que nuestras ansiedades y temores de muerte y nuestra propia historia personal. Cuanto más semejanza perciba entre el enfermo y sí mismo, más relevante será el problema (por ejemplo, cuando el médico se encuentra ante un miembro de su familia, un colega, una persona de su edad, etc.). Los médicos somos casi los únicos, en nuestra comunidad, a quienes se nos atribuye la inmortalidad, la omnipotencia y la falta de sentimientos, aunque la verdad sea muy distinta. No hay cosa más curiosa y digna de meditación que el inocente asombro de la gente porque el médico está enfermo o porque el médico está emocionado. Todo profesional de la salud debería tener interés en analizar y comprender los diferentes componentes de su malestar. Una toma de conciencia de las razones ocultas que le empuja a huir ante tales situaciones, permite a veces rectificar su actitud y estar más cómodo en semejantes circunstancias. Se ha confundido la misión tradicional del médico, esto es, aliviar el sufrimiento humano y que en líneas generales se puede expresar de la siguiente manera: Si puedes curar, cura. Si no puedes curar, alivia. Y si no puedes aliviar, consuela. Aliviar y consolar es con frecuencia lo único que podemos hacer por ayudar al enfermo, pero que no es poco. El hecho de que al enfermo no se le considere muerto antes de morir, que no se considere abandonado por su médico, que le visita, le escucha, le acompaña, le tranquiliza y conforta, le da la mano y es capaz de transmitirle esperanza y confianza, es de una importancia tremenda para el paciente, aparte de una de las misiones más grandiosas de la profesión médica, profesión que posee la humilde grandeza de tener al Hombre como objeto. El médico tiene que estar ahí —cueste lo que cueste, porque la muerte es índice de su fracaso, tal 46 M. Gómez. Transmisión de los valores médicos en la Universidad y como hoy se entiende—, para ayudarle a morir. Ser médico es, en primer lugar, ser nada más que médico, y al mismo tiempo, ser médico hasta el final. Ningún médico está autorizado a abandonar a su enfermo por el mero hecho de padecer una enfermedad incurable y grave. El médico debe aprender, por fin, que la muerte es algo natural. Cuando el médico rechaza la muerte, termina por abandonar al enfermo; cuando la niega y se niega a dejar morir a su enfermo, caerá en el encarnizamiento o furor terapéutico (intento curativo persistente). Solamente cuando es capaz de aceptarla como algo natural y, antes o después, inevitable, se dedicará a cuidar a su enfermo hasta el final y sin sensación de fracaso. La muerte es el precio que paga todo ser pluricelular desde el mismo momento de su nacimiento. HUMANISMO Y RELACIÓN MÉDICO-ENFERMO El humanismo es un arte de palabras, sentimientos y actitudes. El médico lo expresa con empatía, poniéndose genuinamente y con afecto en la realidad ajena, lo que a su vez evoca en el paciente confianza, seguridad y esperanza. A pesar de ello, cada vez es mayor el número de personas que se quejan de la ausencia de humanidad en el médico actual. Los enfermos añoran la imagen del médico benevolente y comprensivo de antaño a pesar de que con frecuencia no podía hacer otra cosa que ser un testigo del curso de una enfermedad para la que no disponía de ningún remedio. Los avances en la tecnología diagnóstica han disminuido considerablemente la necesidad de entrevistas clínicas minuciosas. Como resultado, la relación médico-enfermo se establece prioritariamente a través de procedimientos y aparatos, a los que comprensiblemente se les atribuyen los beneficios “tangibles” y “reales” de la intervención médica. A estos factores distanciantes entre el médico y el enfermo hay que añadir la influencia deshumanizante de la cultura del trabajo en el sistema sanitario saturado y agobiante de nuestras ciudades. Muchos médicos de hoy son funcionarios renuentes, mal retribuidos y atrapados en un mundo tecnocrático que odian. Se sienten acosados por administradores impacientes por controlar y por burócratas ansiosos por regular, y están siempre faltos de energía para sentarse a la cabecera del doliente e impartirle esperanza. Otro hecho incuestionable es que en la mayoría 47 de las instituciones públicas actuales los enfermos son considerados números y no individuos, vidas estadísticas sin identidad. La estructura sanitaria está organizada principalmente para satisfacer la mecánica interna de la institución y la conveniencia del personal, y no para el beneficio del enfermo. Uno de los factores determinantes de la carencia de humanismo de la medicina actual radica en la perversión de los esquemas económicos. A los médicos se les prima por atender al mayor número de enfermos en el menor tiempo posible, por utilizar procedimientos técnicos avanzados, por ordenar pruebas de laboratorio y por intervenir quirúrgicamente. Nadie duda de que hay algo fundamental que falla en la medicina de hoy. Fría, cara e incluso cruel, la asistencia sanitaria plantea un desafío a los médicos a la hora de armonizar la efectividad de la ciencia con el humanismo de la empatía. El camino será arduo pero el reto es necesario . Teniendo en cuenta todos estos argumentos, sería equivocado identificar la competencia profesional de un médico con su competencia técnica. La capacidad científico técnica es una condición necesaria, pero no suficiente, para la competencia. Es necesario sumar la calidad humana para alcanzar un resultado suficiente. El concepto de “calidad humana” englobaría una serie de factores y realidades que no se dejan atrapar por la ciencia biológica: relación de ayuda y confianza (relación clínica), consideración de la dignidad y preferencias del paciente (aspectos éticos), contexto familiar y social (aspectos comunitarios) . Todo lo dicho hasta aquí, respecto a la deshumanización y fragmentación de la medicina moderna altamente tecnificada, el deterioro de la relación médico-enfermo, los “hospitales inhóspitos”, la insatisfacción y descontento de los usuarios etc. adquiere, como es lógico, una importancia decisiva en los pacientes en situación terminal, que ya no van a necesitar casi nunca de las ventajas de la alta tecnología y sin embargo van a sufrir con frecuencia todos sus inconvenientes. BIBLIOGRAFÍA 1. Gómez Sancho M. El Hombre y el Médico ante la muerte. Madrid: Arán, 2006. 2. Rojas Marcos L. Medicina y empatía. Jano 1995; 1125: 625 3. Altisent R. Humanidades para médicos. Jano 1997; 1202: 9. S/47 Educación Médica. Volumen 9, Suplemento 1, Diciembre 2006 LOS VALORES DE LA MEDICINA EN LA UNIVERSIDAD (ANEXO) Documento propuesto en la Subcomisión de Ética del Comité Permanente de Médicos Europeos. Bruselas. Elaborado por la Comisión “Los Valores de la Medicina del siglo XXI” de la Organización Médica Colegial de España. Coordinador: Marcos Gómez Sancho, Rogelio Altisent, Jacinto Batiz, Luis Ciprés Casasnovas, Pablo Fernández Gutiérrez, José Antonio Herranz Martínez, Manuel Pérez Martí, Joan Viñas La reflexión sobre los fines y las prioridades de la medicina lleva de la mano al análisis crítico de la formación universitaria. No hay duda de que los médicos europeos reciben una buena formación de pregrado y postgrado, lo cual viene avalado por el reconocimiento de los diferentes programas de formación de médicos y especialistas. Sin embargo, también hay acuerdo en la necesidad de abordar reformas encaminadas a lograr un perfil de formación médica más centrada en la dimensión humana del paciente y en sus necesidades como persona. No se trataría tanto de incorporar nuevas áreas de conocimiento como de introducir una filosofía de la medicina más integradora y humanista que impregne con eficacia todo el curriculum. Existe la percepción de que el estudiante de medicina necesita terminar la licenciatura con un mayor grado de madurez para comprender el significado que la salud y la enfermedad tienen para el individuo; el alcance de las preferencias y valores del paciente y los límites de la ciencia tanto en la investigación como en las aplicaciones clínicas. Todo esto requiere estrategias docentes adecuadas y una intencionalidad muy decidida en el profesorado. El imparable y progresivo avance científico-técnico experimentado por la medicina en las últimas décadas se ha traducido en un proceso de superespecialización que ha tenido como efecto negativo la fragmentación conceptual del paciente y el riesgo de despersonalización en la atención médica. Las necesidades de los seres humanos en relación con su salud van más allá del simple modelo de curación de la enfermedad, donde el médico hace el diagnóstico y prescribe una terapia. La comprensión del paciente en su modo de reaccionar ante la enfermedad y el sufrimiento, exige del médico una serie de actitudes enfocadas a la ayuda y al servicio de las personas. El progresivo incremento de las enfermedades crónicas constituye actualmente un paradigma que ya no se puede considerar como cuestión marginal en la enseñanza de las Facultades de Medicina. No es lo mismo aprender a tratar a un enfermo agudo que a uno crónico, del mismo modo que hay diferentes prioridades asistenciales entre el paciente que se encuentra en cuidados intensivos y el que está en situación de enfermedad terminal. La demanda social de medicina paliativa es un buen ejemplo para entender la urgencia de reformas curriculares más adaptadas a las necesidades de la sociedad. Otro fenómeno a tener en cuenta es el creciente protagonismo de la dimensión preventiva de la medicina y el impacto del estilo de vida en la promoción de la salud, lo cual sitúa al médico ante fun- S/48 ciones de consejero y educador, e incluso de comunicador social. Las medidas de salud pública y su impacto deberían estudiarse de un modo más relacionado con la asistencia individual. La sociedad espera de los médicos un sincero y efectivo respeto hacia los derechos y valores del paciente, lo cual requiere desarrollar actitudes y habilidades de comunicación en la relación clínica para sintonizar, informar adecuadamente y obtener su consentimiento, promoviendo su participación en la toma de decisiones. De hecho, la conveniencia de incorporar al curriculum médico contenidos académicos de ética ya está fuera de discusión. El entrenamiento profesional para relacionarse con la familia como microcosmos comunitario juega un papel decisivo en la promoción de la salud de sus miembros y en el proceso de cuidado del enfermo. Esto resulta especialmente importante en la atención domiciliaria, cada vez más necesaria y demandada por la sociedad. Desde hace ya años el trabajo interdisciplinar y de equipo en el campo de la salud se ha convertido en una necesidad para la que se requiere actitudes y capacitación que deberían enseñarse en la licenciatura. La coordinación del mundo sanitario con los servicios sociales es un desafío que debe tener una presencia relevante en las aulas universitarias al tratar el fenómeno socio-sanitario de la dependencia. Por otro lado, la necesidad de modelos de organización sanitaria que garanticen la equidad exige que en la formación médica estén presentes conceptos relacionados con la gestión de recursos: eficiencia, conciencia del coste, sostenibilidad del sistema sanitario, etc. Se hace necesario un mayor esfuerzo e ingenio docente para introducir las ciencias sociales y las humanidades de forma transversal, impregnando los contenidos biomédicos de un modo que resulte atractivo para los estudiantes. Estos contenidos relacionados con la dimensión humana y social de la medicina deberían estar presentes ya desde el primer año de la licenciatura, motivando al estudiante con el análisis y la reflexión de casos o situaciones donde pueda desarrollar actitudes que están en el corazón de la profesión médica. Del mismo modo convendría potenciar las cualidades humanas del buen médico (compasión, cortesía, calidez, etc.). La responsabilidad social de la institución universitaria exige una gran capacidad de adaptación a las necesidades cambiantes de la comunidad. La innovación curricular que se propone debe ser compatible con la solidez científica propia de una Facultad de Medicina. Y este desafío ha de estar presente en las agendas de los claustros académicos. 48 Experiencias metodológicas ante el reto de la enseñanza de la ética Rogelio Altisent Trota Universidad de Zaragoza Esta ponencia tiene como objetivo ofrecer unas reflexiones en torno a la metodología docente de la bioética, que necesariamente han de ser limitadas porque la cuestión es compleja y poliédrica. Actualmente nadie duda de la necesidad de tomar en consideración la dimensión ética de la práctica médica y de la atención sanitaria. Es ya un tópico afirmar que la técnica por sí sola no es capaz de dar respuesta a las necesidades de la humanidad con respecto a la salud. En los foros públicos se reiteran los mensajes que hablan sobre bioética y está fuera de discusión que la ética como disciplina académica debe ocupar un lugar relevante en la formación de los profesionales. Sin embargo, no hay una correlación entre este sentimiento social e incluso corporativo y los esfuerzos que se están aplicando en la práctica. La tesis que voy a defender es que entre el discurso académico y la realidad docente se ha abierto una brecha difícil de justificar y mantener. Me limitaré a señalar como muestra tres señales objetivas de que es necesario hacer una autocrítica en las esferas de responsabilidad de los diferentes niveles de pre-grado, postgrado y formación profesional continuada: a) En las Facultades de Medicina españolas no se ha programado la enseñanza de la ética de manera integrada o longitudinal, y en pocas existe como asignatura obligatoria. b) En las instituciones sanitarias se han incrementado durante los últimos 20 años las actividades formativas de ética, pero sólo asiste una minoría “ilustrada” en un curioso proceso circular y endogámico. c) Somos bastante aburridos enseñando bioética. Aquí está, en mi opinión, la clave del retraso que tenemos en la docencia de la ética: escasea la metodología y abunda la confusión conceptual. 49 Algunas críticas o dudas, más o menos explícitas, que circulan actualmente sobre la bioética académica son las siguientes: a) Por parte de los estudiantes: mucha filosofía y poca medicina b) Por parte de los Residentes: ¿me van a lavar el cerebro? c) Por parte de los médicos veteranos: a todo lo anterior añaden que las teorías sirven de poco, porque la ética la lleva cada uno dentro. Intentaré exponer con brevedad algunos esquemas metodológicos que en nuestro grupo de la Universidad de Zaragoza hemos podido experimentar en estos últimos años, movidos por la preocupación de estrechar el desfase entre la teoría y la práctica, y por hacer de la ética aplicada una materia enmarcada en la mejor tradición humanista, capaz de motivar hacia la excelencia en la relación médico -paciente. ¿Qué debe aprender el alumno? Más allá del estudio de cuestiones característica de los programas de bioética, ya sean de ámbito general ya sean las propias de las diferentes especialidades, es importante dejar claros los siguientes conceptos: a) La evidencia científica no basta, por sí sola, para prestar una buena atención sanitaria. b) Hay que desarrollar sensibilidad para detectar la dimensión ética de la práctica médica y abrir los ojos a la dimensión ética. Nos encontramos con diferentes tipos de cuestiones éticas que se deben diferenciar porque van a exigir diferentes soluciones: actitudes (pe. respeto al paciente); dilemas (pe. ¿damos la información ante un diagnóstico de enfermedad incurable?); el “know how”: saber hacer (pe. hay que aprender a dar malas noticias). S/49 Educación Médica. Volumen 9, Suplemento 1, Diciembre 2006 c) Ética y Derecho tienen mucho en común, pero son dos lógicas que es imprescindible diferenciar para prevenir la medicina defensiva. La legislación es necesaria pero no suficiente para hacer buena medicina. ¿Dónde se puede aprender? a) Actividades de formación que ya son tradicionales: talleres, análisis de casos, seminarios. b) En la consulta: el currículum oculto c) Métodos de auto-evaluación: “Portafolio” ¿Quién lo puede enseñar? a) El tutor debe jugar un papel decisivo, sin necesidad de ser un experto en bioética: enseñando a pensar, formando autodidactas capaces de establecer procesos de deliberación. b) El propio equipo y el mismo centro sanitario: introducir la dimensión ética en las sesiones clínicas, promover la cultura institucional una ética corporativa. c) En un nivel avanzado con profesorado especializado: títulos de postgrado, proyectos de investigación, tesis doctorales, etc. Metodología docente Siempre será necesario impartir algunas clases o impartir determinados temas mediante el procedimiento expositivo clásico, sin embargo, en el área de la ética aplicada se hace necesario realizar sesiones docentes que incorporen: a) Reflexión y discusión ante casos simulados o reales: importancia de los medios audiovisuales (escenificaciones, cine). b) Debates con expertos en oratoria: una discusión ordenada permite madurar argumentos para fundamentar la toma de decisiones. c) Análisis de problemas éticos (pe. comparar el modo de afrontar un caso al inicio y al final de la asignatura). Metodología de evaluación La evaluación es una cuestión crítica, porque lo que no se puede evaluar no puede aspirar a un estatus académico. Esto se añade a la dificultad de lograr hacer de la ética clínica una materia atractiva, para lo cual hay que conjugar la exigencia con la amenidad en un área de conocimiento que pertenece al ámbito de las ciencias humanísticas, fuera de los esquemas tradicionales de la ciencia experimental. Se trata, como diría Karl Popper, de manejar unas realidades que se escapan entre las redes del método científico experimental, pero no porque no existan estas realidades, sino por la propia limitación de la red que estamos utilizando como instrumento. Tenemos experiencia en calificar la adquisición de conocimientos, pero no es nada sencillo evaluar actitudes o habilidades en el afrontamiento de problemas éticos. Con estudiantes de pre-grado estamos ensayando con buenos resultados el siguiente procedimiento: a) Elaboración de una memoria de la asignatura, con un cometario crítico de cada clase. No se trata de recoger los apuntes de la sesión docente (clase, discusión de un caso, debate, etc.) sino de plasmar una reflexión breve sobre su contenido, de unas 30 líneas. Se evalúa la capacidad de análisis crítico y sirve para reflejar indirectamente las actitudes, el interés, la capacidad de reflexión. La Memoria supone el 50 % de la calificación final. b) Examen tipo test (el otro 50%) donde se permite llevar y consultar apuntes, textos, normativas, etc. Incluye preguntas sobre conceptos y casos que a lo largo de la asignatura se han señalado como conocimientos básicos. Con médicos residentes estamos empezando a utilizar el “portafolio” como método prospectivo de autoaprendizaje y evaluación durante el periodo de especialización del médico de familia, que también se aplica a la bioética, pero pensamos que incluso será de gran utilidad para el estudiante de pregrado, en el momento en que logremos desarrollar una área de conocimiento integrada o longitudinal, de acuerdo con las nuevas directivas europeas. Nos encontramos, sin duda, ante un reto fascinante, cuya proyección puede llegar a tener un gran impacto en el futuro de las profesiones sanitarias y en su vocación de servicio a la sociedad. Esto es algo que ya hemos podido percibir en la motivación y la actitud de los alumnos de pre-grado con quienes hemos tenido la oportunidad de desarrollar estas experiencias en la Universidad de Zaragoza. 1. CASO. Un Residente (tercer año de MIR) del Servicio de Medicina Interna recibe la visita de un médico veterano del hospital para preguntarle por el diagnóstico de una paciente ingresada en su servicio, que es amiga de su esposa y le ha pedido que se interese… a) Usted es el Residente. ¿Qué le respondería? Razone por qué actuaría así (intente explicar al menos dos razones en 15 líneas como máximo) b) Preguntar la opinión de un médico en ejercicio y exponer por escrito en un máximo de 10 líneas (especifique su año de Licenciatura y su especialidad) S/50 50 La humanización de la medicina Pedro Gutiérrez Recacha Departamento de Psiquiatría. Universidad Autónoma de Madrid. La medicina considerada como ciencia presenta una particularidad: su objeto de estudio es el propio hombre. Es cierto que otras muchas disciplinas — desde las que tradicionalmente se han agrupado bajo la denominación de ‘humanidades’ hasta las históricamente más recientes ‘ciencias humanas’— han fijado en el ámbito de ‘lo humano’ su esfera de interés. Sin embargo, el enfoque de tales aproximaciones parece a priori alejado de la perspectiva médica. Frente a una visión del hombre que abarca múltiples dimensiones —desde la creatividad hasta las relaciones sociales— la medicina parece constreñir su campo de reflexión a un único atributo humano: la salud. Vaya por delante que el concepto de salud resulta, como poco, ambiguo y permite las más variopintas definiciones. Sin embargo, la evolución que ha experimentado la medicina en las últimas décadas, orientada por la aspiración a convertirse en una ciencia rigurosa, ha vinculado la idea de ‘salud’ a la de ‘hecho’; prima, por tanto, la dimensión más corpórea y empírica del hombre como objeto de estudio médico. Entonces, podemos preguntarnos, ¿qué papel juegan en la ciencia o la práctica médicas otros componentes que configuran ese todo complejo que llamamos ‘humanidad’? Se vislumbra un primer riesgo: el de reificar, cosificar, simplificar las realidades de lo humano. Pero el carácter humano del objeto de la labor médica no tiene por qué suponer una limitación. Antes bien, en ocasiones, contar con un objeto de estudio dotado de autoconciencia y de capacidad de comunicación puede resultar una ventaja maravillosa, que abre nuevas perspectivas metodológicas y aleja definitivamente la medicina de las ciencias más fisicalistas. Pero cualquier reflexión sobre la ‘humanización de la medicina’ debe partir de un trabajo de delimitación previo que podríamos resumir en la siguien- 51 te pregunta: ¿qué entendemos por ‘humanizar’? Lo cual es tanto como preguntar: ¿qué entendemos por ‘humano’? Pues, si atendemos a la significado del verbo suministrado por la Real Academia Española, humanizar no significa sino “hacer humano”. Diego Gracia, en un brillante texto titulado “Por una asistencia médica más humana” (Gracia, D., 2004), parte precisamente de esta reflexión preliminar. En su opinión, no existe una única definición de ‘lo humano’ que pudiera ser aplicada en todo tiempo y lugar. En épocas anteriores, los modelos de ‘humanismo’ que se han sucedido en la sociedad occidental vendrían caracterizados por tres rasgos distintivos: su absolutismo (es decir, se impondrían con carácter de verdad absoluta sin dejar espacio a posibles excepciones), su exclusivismo (aceptar un paradigma implicaría necesariamente rechazar otros, negando cualquier atisbo de verdad en los mismos) y su racionalismo (se confiaría en la razón como criterio, postergando las dimensiones irracionales de lo humano, como los sentimientos). Empero, la denominada ‘crisis de la Razón’ que sacudiría a la humanidad en los siglos XIX y XX cuartearía los viejos modelos de humanidad y dejaría como corolario el hallazgo de los valores: toda apreciación, a la par que racional, es también un acto emocional, subjetivo. En expresión de Max Weber, citada por Gracia en su trabajo, la realidad humana en la actualidad se caracterizaría por un “politeísmo axiológico” al que la práctica médica no podría ser ajena. La medicina debería considerar, pues, tanto hechos como valores, tema este que ha ocupado otro texto firmado también por el mismo autor (Gracia, D., 2003). Pero, ¿la aceptación de la existencia de distintos valores que guían las apreciaciones personales supone caer en un caos relativista? Tal situación en poco podría ayudar al desempeño del médico. En S/51 Educación Médica. Volumen 9, Suplemento 1, Diciembre 2006 una época en la que la medicina se ha institucionalizado parece razonable exigir algún principio rector que guíe su actividad para evitar la parálisis que todo desconcierto lleva aparejada. A mi modo de ver, tal principio —que resulta previo al reconocimiento de la pluralidad de valores y lo posibilita— existe y consiste en la aceptación del hombre como individuo, con dignidad, autonomía y libertad. Me permito así aventurar una respuesta a esa pregunta que Diego Gracia planteaba en su texto, cuya resolución era condición necesaria para continuar con este razonamiento. ¿En qué consiste ‘ser humano’? Consiste, fundamentalmente, en ser individuo. El papel que la noción de individuo ha jugado en el desarrollo político y filosófico en los últimos siglos, a mi entender, ha resultado crucial. Si bien el siglo XX se ha caracterizado por el auge de no pocas ideologías totalitarias, la sombra de éstas no puede ni debe eclipsar otros movimientos que han hecho de la defensa de la libertad individual su baluarte. El liberalismo, el anarquismo o incluso la conversión del socialismo real en socialdemocracia han puesto de manifiesto la relevancia política de la figura del individuo. Una relevancia que muy bien puede extenderse al terreno de la práctica médica, pues, como se afirma en el conocido documento Los fines de la medicina elaborado por el grupo de investigación del Hastings Center: “Los enfermos presentan sus malestares y lesiones al médico como personas; esto es lo que experimentan subjetivamente de forma más directa y lo que suele motivarles a buscar alivio. Se presentan a sí mismos como individuos, y son precisamente esos individuos los que deben constituir el punto de partida de la cura y los cuidados” (Callahan, D. et al, 2004). La individualidad del paciente ha alcanzado su máxima expresión en el conocido ‘principio de autonomía’. Frente a una visión patriarcal en el que la decisión corresponde exclusivamente al médico, se ha reivindicado la libertad del paciente para elegir en aquellas cuestiones que involucren su propio sistema de valores, pues “velar por nuestra salud nos confronta con alternativas que tienen que ver con nuestro propio destino. La lucha por la salud nos obliga a cargar con la responsabilidad propia de los agentes morales que deben elegir las políticas sanitarias adecuadas a su propio bienestar” (Engelhardt, H.T., 1999, 12). La medicina, en relación a la libertad individual del paciente presenta una doble faz. Es indudable que la potencia, pues permite superar la amenaza de la pérdida de salud. Pero, por otro lado, en nombre de esa misma salud puede asimismo restringir S/52 la autonomía del sujeto. Como bien dice H. Tristram Engelhardt Jr., “la medicina nos libera de la naturaleza y nos impone la responsabilidad de escoger libremente entre las nuevas alternativas que nos ofrece, mientras que a su vez nos amenaza con un puritanismo secular en defensa de la salud y con tratar los problemas del ser humano desde un punto de vista médico y sin sentido crítico” (Engelhardt, H.T., 1999, 12-13). La asunción de la realidad humana como realidad individual puede iluminar nuestro sendero, pero no despeja el camino de toda dificultad. Si todo sujeto tiene derecho a la autonomía, ¿cómo armonizar posibles conflictos entre autonomías individuales o, en nuestro caso, cómo garantizar la salvaguarda de la autonomía del paciente frente a la del médico? La compatibilidad entre autonomía y universalidad, ya desde la obra de Kant, constituye una cuestión polémica. De hecho, podemos considerar buena parte de las propuestas éticas del siglo XX como un intento de parchear la formulación del problema tal y como fue propuesta por el filósofo de Königsberg. Las éticas dialógicas, que tienen en Jürgen Habermas su representante más conspicuo, tal vez constituyan el caso más paradigmático de esta voluntad de continuidad, con ciertas enmiendas, del espíritu kantiano. Muchas son las críticas que podrían objetarse a estos planteamientos. Para empezar, la propia viabilidad de la propuesta. La toma de decisiones en una situación ideal de discusión en la que todo individuo involucrado en la misma pueda someter su elección a la consideración de los demás mediante el diálogo constituye una solución que difícilmente puede ser objeto de una implementación práctica —deba o no deba serlo, eso es otra cuestión que merecería mayor discusión— en la esfera de lo político. Sin embargo, la medicina se desenvuelve en un marco específico que, al menos en este aspecto, difiere del político. El escenario más habitual en el que se desarrolla la práctica médica es la relación de dos individuos que entran en contacto: el profesional y el enfermo. Esto permite simplificar el siempre resbaladizo y a veces hueco concepto de ‘consenso entre distintas partes’. Ahora el esquema se reduce a dos únicos actores: uno pone en juego una demanda de ayuda, el otro propone un determinado curso de acción que somete a la consideración del primero . Esta relación médico-paciente constituye un aspecto nuclear de la disciplina sanitaria que ha permanecido invariante desde sus mismos albores. Como bien afirma Mark A. Siegler: “A pesar de los avances científicos del último siglo, 52 P. Gutiérrez. La humanización de la medicina ni el papel del la profesión médica en las sociedades humanas ni la relación doctor-paciente han cambiado sustancialmente. Desde los tiempos antiguos, el encuentro entre el curador y el paciente ha constituido el principal medio por el que la medicina logra sus objetivos. Esta continuidad extraordinaria tiene su raigambre en el hecho de que la medicina responde a una necesidad humana universal e invariable: ayudar a los pacientes. Es más, la mayor parte de la ayuda médica se proporciona en el encuentro directo entre paciente y médico esto es, en la relación doctor-paciente”. (Siegler, M.A., 2000, S20) La herramienta que permite la comunicación entre el médico y el paciente es, por tanto, el diálogo. El diálogo es asimismo el vehículo a través del cual se pondrán en juego los valores del enfermo. De ahí que no sea suficiente que el médico tenga presente que existe una pluralidad de valores. El respeto a los valores asumidos por el enfermo implica la obligación de presentar los dictámenes del facultativo de modo que estos puedan ser interpretados desde el sistema axiológico concreto que presenta el paciente. No basta, por tanto, con el conocimiento. Es necesario también el desarrollo de habilidades específicas (de comunicación, de consejo...). Como se indica en el ya aludido documento Los fines de la medicina, conocimiento y capacidad son igualmente necesarios: “En muchos casos, por supuesto, una técnica completamente impersonal resulta aceptable, e incluso deseable, como en traqueotomías de urgencia, reanimaciones cardiopulmonares y muchos tipos de cirugía de alta tecnología; pero lo más común es que se requieran también cuidados. Los cuidados no consisten simplemente en manifestar preocupación, conmiseración y disposición a hablar con el paciente; comprenden también la capacidad para hablar y escuchar de un modo que demuestra conocimiento de los servicios sociales y asistenciales necesarios para ayudar al paciente y a su familia a afrontar una amplia gama de problemas no médicos que pudieran acompañar, como normalmente ocurre, a su padecimiento”. (Callahan, D. et al, 2004, 43-44) Por otro lado, no conviene olvidar, como muy bien afirma Diego Gracia, que humanizar “exige unas ciertas condiciones básicas, que si no se poseen pueden generar lo contrario de lo que se van buscando, es decir, generar procesos de deshumanización” (Gracia, 53 D., 2004, 94). Es decir, para humanizar la práctica médica, el profesional debe actuar como humano. Si aceptamos la identificación que he propuesto en un párrafo anterior entre ‘humano’ e ‘individuo’, actuar como ‘humano’ vendría a significar actuar como ‘individuo autónomo’. La precisión no resulta baladí, teniendo en cuenta que, a pesar de que el núcleo de la práctica médica sigue involucrando —como ya se ha comentado— a médico y paciente, el desarrollo de los sistemas sanitarios en nuestras sociedades contemporáneas ha diseñado alrededor de este eje fundamental todo un complejo panorama con nuevos elementos. El profesor Enrique Baca, director del departamento de Psiquiatría de la Universidad Autónoma de Madrid, recientemente ha propuesto un esquema explicativo del sistema sanitario caracterizado por la presencia de cuatro agentes: a los ya acostumbrados médico y paciente habría que añadirles, al menos en las sociedades occidentales, las figuras del tercer pagador (bien sea el propio Estado o una aseguradora privada) y de la industria farmacéutica. Los distintos agentes asumirían valores diferentes que fácilmente podrían entrar en conflicto. Es importante que, en estas circunstancias, el médico mantenga su independencia profesional frente a eventuales influencias externas, pues quien no toma interés en defender su propia autonomía difícilmente podrá respetar la ajena. Por supuesto, al referirme al médico como individuo y subrayar su autonomía no pretendo afirmar que su labor deba ser arbitraria. Nada más lejos de mi intención. Si el médico es médico, lo es porque ha aprendido una técnica que puede aplicar en la práctica. Ahora bien, actuar como individuo comporta un aprendizaje específico que no puede quedar limitado a unos conocimientos aislados, ni tan siquiera a unas habilidades. Entraña una cierta interiorización de esos conocimientos y esos hábitos filtrada por la propia experiencia, esto es, una apropiación de los mismos de modo que incluso llegue a impregnar el propio carácter. Podría hablarse de la adquisición de virtudes en el sentido aristotélico. Tampoco perdamos de vista que, de acuerdo a lo que se ha venido argumentando en el presente texto, los conocimientos y habilidades que exige la práctica médica no son sólo de índole médica, sino también ‘humanitaria’. En el ya aludido informe del Hastings Center se afirma: “¿Por qué estoy enfermo? ¿Por qué he de morir? ¿Qué sentido tiene mi sufrimiento? La medicina, como tal, no tiene respuestas a estas preguntas, que no pertenecen a su esfera. Y, sin embargo, los S/53 Educación Médica. Volumen 9, Suplemento 1, Diciembre 2006 pacientes recurren a médicos y enfermeros, en su calidad de seres humanos, en busca de algún tipo de respuesta. En estos casos, sugerimos que el profesional de la salud recurra a su propia experiencia y visión del mundo, haciendo uso no sólo de sus conocimientos médicos, sino también de los sentimientos de compasión y fraternidad entre seres humanos” (Callahan, D. et al., 2004, 43). Mark A. Siegler (Siegler, M.A., 2000, S21) abunda en la misma línea de razonamiento, sugiriendo que son dos los valores profesionales que resultan centrales en la práctica médica: la virtud aristotélica de la phronesis, entendida como una suerte de sabiduría práctica (capacidad de determinar el curso más adecuado de acción ante cualquier situación) que incorporaría tanto la competencia clínica como la capacidad de juicio clínico; y el respeto por las personas (respect for persons), que englobaría actitudes como la compasión, la honestidad, la confianza y el reconocimiento del derecho del paciente a realizar sus propias elecciones médicas. Creo que las dos ‘virtudes’ destacadas por Siegler resumen con pulcra exactitud el objetivo que pretendía alcanzar el presente texto: afirmar que la humanización de la medicina no es, ni mucho menos, incompatible con la visión técnica de la disciplina y que, en último término, exige un aprendizaje paralelo del médico que se traduce en conocimientos, habilidades y actitudes. La consecución de estas últimas, sin duda, constituye el reto más arduo, pues como bien ha señalado Diego Gracia: “Pueden enseñarse los conocimientos y pueden aprenderse las habilidades, pero los rasgos de carácter son muy difíciles de cambiar” (Gracia, D., 2004, 101). El único medio de lograrlo es la práctica diaria cara a cara con el paciente, pero contemplando a éste como individuo dotado de autonomía. BIBLIOGRAFÍA 1. Baca, E. “Las cuatro ‘lógicas’ del sistema sanitario: médico, enfermo, tercer pagador e industria” (En prensa). 2. Callahan, D. et al. Los fines de la medicina. Cuadernos de la Fundació Víctor Grifols i Lucas. Nº 11. Barcelona. 2004. 3. Engelhardt, H.T. “Salud, medicina y libertad: una evaluación crítica”. En Libertad y Salud. Cuadernos de la Fundació Víctor Grifols i Lucas. Nº 1. Barcelona. 1999. Páginas 11-28. 4. Gracia, D. “Hechos y valores en la práctica y en las ciencia médicas”. Hechos y valores en psiquiatría. Triacastela. Madrid. 2003. Páginas 43-70. Publicado originalmente en: García Guillén, D. “Hechos y valores en la práctica y en la ciencia médicas”, en Bujosa i Homar, F. Et al. (eds.). Actas del IX Congreso Nacional de Historia de la Medicina. Vol. I. Zaragoza. Servicio de Publicaciones de la Universidad. Páginas 37-63. 5. Gracia, D. “Por una asistencia médica más humana”. En Como arqueros al blanco. Estudios de bioética. Triacastela. Madrid. 2004. Páginas 93-102. 6. Siegler, M.A.“Professional values in modern clinical practice”. The Hastings Center Report; Jul/Aug 2000; 30, 4; Health Module pg S19-S22. Por supuesto, la suposición asumida a lo largo de este texto de que el paciente se halla dotado de autonomía puede resultar, en algunos casos cuestionable. Estoy pensando en el ejemplo por antonomasia: los enfermos mentales. Pero en este caso se considera que la limitación a la autonomía del enfermo no vendría impuesta (al menos, teóricamente) por la intervención del facultativo, sino por el propio trastorno. De hecho, el profesional médico actúa en esta situación (o debería actuar) como ‘albacea’ o ‘representante’ de la propia autonomía del sujeto, es decir, de aquella autonomía perdida de la que el sujeto disfrutaría de no estar lastrado por un trastorno mental. S/54 54 El riesgo de judicialización de la medicina Ana Victoria Revuelta Iglesias Servicio de Formación Continua del Consejo General del Poder Judicial. INTRODUCCIÓN El riesgo de judicialización de la medicina es inmanente al desempeño de cualquier actividad que se realice en el ejercicio de las profesiones sanitarias. Así cualquier médico se encuentra permanentemente expuesto a la realización de actos susceptibles de calificar por su resultado dañoso, de culposos y que por ello den lugar a una reclamación ante los tribunales. El art. 43 de la Constitución Española reconoce como derecho fundamental la protección de la salud y no hay duda de que en la sociedad en los últimos 25 años se ha producido el reconocimiento genérico de un abanico de derechos cada vez mas amplio y que la conciencia ciudadana de los derechos que la Constitución y las leyes nos conceden a todos, ha provocado que en los últimos años las reclamaciones contra los médicos y la sanidad hayan aumentado considerablemente tanto en número como en importe de la reclamación. Si reflexionamos sobre dicho aumento nos damos cuenta de que si los medios con los que cuenta la sanidad tanto pública como privada , son cada vez mayores y de mas calidad y la formación que reciben los profesionales es cada vez mas depurada y la formación, cada vez mas perfecta y continuada, y eso a su vez coincide con un incremento en el número de las reclamaciones, dicho aumento no puede deberse mas que a la voluntad de los ciudadanos en plantear dichas reclamaciones que generalmente terminan en los tribunales de Justicia a los que la Constitución ( en su art. 17) encomienda la obligación de ejercer la potestad jurisdiccional en todo tipo de procesos. No se olvide que el art. 10.12 de la ley General de Sanidad, entre los derechos de los ciuda- 55 danos en relación con la administración pública sanitaria reconoce el derecho “ a utilizar las vías de reclamación”. Es la propia sociedad la que demanda de los médicos una actuación mas exquisita y ello se refleja en un aumento de las reclamaciones lo que obliga a poner a los Jueces y tribunales en marcha mecanismos previstos por algunas leyes procesales (criminales, civiles o contenciosos) y a pronunciarse sobre la corrección y la adecuación de la actividad profesional de los médicos. Si a lo anterior unimos la promulgación de la Ley 41/2002 Reguladora de la autonomía del paciente y derechos y obligaciones en materia de información y documentación clínica, que institucionaliza y consagra un estatuto del paciente de forma definitiva y bien diferente a la situación que hasta época relativamente reciente teníamos, concluimos que la judicialización de la medicina es una realidad tangible en nuestra sociedad, y que desde este punto de vista la condición d enfermo de una persona no la relega a una suerte de incapacidad frente al poder del medico. Si durante siglos la actividad del profesional sanitario, del que el médico es arquetipo, se rigió por el denominado principio de beneficencia, en el que el médico se consideraba legitimado para actuar de acuerdo con la voluntad del enfermo, pero también sin su voluntad o incluso contra ella, el mismo fue evolucionando a la afirmación de la autonomía del paciente, con un poder de autodeterminación que debe ser respetado por el médico, quien no puede imponer tratamientos coactivos por bienintencionados que sean, de ahí que uno de los principales derechos del enfermo sea el del consentimiento informado o derecho de información. S/55 Educación Médica. Volumen 9, Suplemento 1, Diciembre 2006 I. EFECTOS QUE PRODUCE LA JUDICIALIZACIÓN DE LA MEDICINA: LA PRÁCTICA DE LA MEDICINA DEFENSIVA La extraordinaria proliferación en el número de reclamaciones dirigidas contra los médicos provoca que por parte de estos se practique de forma inexorable lo que se ha venido a llamar medicina defensiva. Será difícil establecer un criterio que satisfaga a todos sobre lo que se entiende por medicina defensiva, pero, sin perjuicio de lo que podamos concluir al amparo del Código de Deontología , quizá podamos admitir que cuando hablamos de medicina defensiva, estamos hablando de que los médicos para evitar que se les impute mala práctica , prescriben la realización de pruebas diagnosticas que exceden con mucho de las que serían habituales y ordenan la práctica de todo el abanico de pruebas que la medicina moderna les permite para evitar tanto un diagnostico equivocado, como que les puedan tachar de dejadez o abandono en la investigación de la causa de la enfermedad. La medicina defensiva trataría de proporciona al médico la protección necesaria ante futuras reclamaciones planteadas por los posibles perjudicados por la prestación asistencial recibida, de modo que el medico ante el que se formule la reclamación, estuviera en condiciones de probar en todo caso que se actuó con arreglo a los protocolos aplicables y que la prestación asistencial fue conforme al criterio de la lex artis, entendida esta como criterio de normalidad en la prestación asistencial. La actuación médica “a la defensiva” supone que se practiquen las pruebas diagnosticadas y que se actúe tomando no solo las precauciones normales (en las que siempre se corre algún riesgo, pues no puede garantizarse que siempre la salud y la vida triunfen en le combate contra la enfermedad) sino mas allá de las normales, acentuando hasta el límite máximo las precauciones con el fin de reducir al mínimo de lo razonable los riesgos derivados del tratamiento medico. La práctica de la medicina defensiva, considerada tal como hemos hecho en los párrafos anteriores lleva aparejada dos consecuencias fundamentales igualmente perniciosas para el sistema sanitario: por un lado ocasiona una ralentización en la prestación asistencial, y por otro provoca que se encarezca la asistencia prestada por cuanto supone la realización de pruebas de las que se habría podido prescindir. Se infringe frontalmente de este modo lo previsto en el art.7 de la Ley General de Sanidad que esta- S/56 blece que: “Los servicios sanitarios...adecuaran su organización y funcionamiento a los principios de eficacia, celeridad, economía y flexibilidad”, y ello pues dicha actitud estaría infringiendo, al menos, los principios de celeridad y economía. Pero la práctica de la medicina defensiva tiene inconvenientes que superan con mucho lo que es la simple demora en la prestación asistencial ó el encarecimiento en el coste económico de la misma. Lo que es preocupante es que los médicos en su actuar no tengan fijado su norte sólo en la curación del enfermo ( que es el primer y primordial deber del médico según establece el art. 4 del Código de Deontología redactado por la Organización médica colegial ) y en adoptar las medidas y tratamientos mas acomodados a este fin, sino que al practicar medicina defensiva los médicos actúan del modo que consideran mas adecuado para evitar las reclamaciones de los pacientes, lo que supone actuar sometidos a una presión añadida a la habitual de su trabajo y que debe producir efectos perniciosos en el propio médico y en la asistencia sanitaria que presta. No se olvide que en el segundo párrafo del art. 18 de Código Deontológico al que hacíamos referencia antes, se establece que “el médico no debe indicar exploraciones ó tratamientos que no tengan otro fin que la curación del enfermo. La medicina defensiva es contraria a la medicina ética”. En principio dicho precepto es claro y sirve no solo como reflejo de que el ejercicio de la medicina defensiva está prohibida por la Organización Médica colegial, sino que también nos permite obtener un concepto de lo que debe entenderse por medicina defensiva: “Puede entenderse que es aquella en que se prescriben exploraciones, ó tratamientos que no tienen finalidad terapéutica sino que buscan la protección del médico ante eventuales reclamaciones” En cualquier caso la medicina defensiva no es fácilmente evitable en la práctica y ello desde que el art. 20 del mismo Código Deontológico atribuye al médico la libertad de prescripción como garantía de su actuar con independencia y con garantía de calidad. Como consecuencia de la práctica de esta medicina defensiva se produce una alteración de los parámetros con los que se debe valorar la corrección de la prestación asistencial médica, la Lex artis, que es un criterio esencial para determinar la existencia o no de responsabilidad, entendida dicha lex artis como criterio de normalidad en la prestación asistencial sanitaria. Y así los criterios de normalidad se alteran para ser sustituidos por otros donde la 56 A. V. Revuelta. El riesgo de judicialización de la medicina normalidad ya no es lo habitual sino que se convierten en criterios más exigentes, con la única finalidad de evitar reclamaciones por parte de los pacientes. Es cierto que el avance de la ciencia médica y la proliferación de nuevos y mas perfectos métodos diagnósticos obliga a que el criterio de normalidad de la lex artis sea cambiante con los tiempos, los protocolos asistenciales debe ir mejorado impulsados por el avance de la ciencia, pero lo que no es admisible es que la modificación de la lex artis la marque no el avance de la ciencia, sino el carácter cada vez mas defensivo de la práctica de la medicina, que lleva a considerar normales cosas que no lo son. Todo esto tiene efectos directos en los procedimientos que se tramitan en relación a las reclamaciones: así cuando se interroga a un perito judicial sobre si la práctica médica de ha realizado conforme a la lex artis o no, las respuestas son cada vez menos contundentes y así lo que se consideraba un tratamiento acorde a la normalidad, ahora se considera notablemente insuficiente pues se complementa con toda clase de pruebas terapéuticas y diagnosticas que si bien no resultan del todo innecesarias sirven para asegurar que nunca pueda prosperar una reclamación por asistencia inadecuada o defectuosa, de tal modo que para el caso de que se produzca un resultado dañoso se pueda acreditar que siempre es imputable a la evolución natural de la enfermedad y no a la deficiente asistencia prestada. Se concluye que la mayor exigencia de los ciudadanos en relación a la prestación sanitaria y el aumento de las reclamaciones y de las denuncias, ocasiona las modificaciones de los niveles de normalidad asistencial, lo que tiene efectos directos en la fijación de parámetros de la lex artis. II. RESPONSABILIDAD DEL MÉDICO EN SU RELACIÓN CON EL PACIENTE La actividad médica ha ido incrementándose en la época actual como hemos expuesto antes y, por consiguiente la exigencia de responsabilidad a los profesionales de la medicina, cuya actividad puede y debe ser sometida al juicio crítico de los Tribunales de Justicia cuando se haya producida cualquier tipo de incumplimiento lesionador de la salud de los pacientes. La sociedad, manifestándose a través de la opinión pública, esta siendo muy sensible a esta problemática y el Derecho se interesa cada vez mas en la Medicina , y particularmente en las consecuencias jurídicas que se derivan del ejercicio profe- 57 sional, una vez que es transgredido el ordenamiento jurídico. El afectado por un resultado dañoso en el ámbito de la medicina puede ejercitar sus acciones tanto penales como civiles frente: a) al profesional médico o sanitario b) al Centro sanitario donde se produjo el acto médico. c) a la entidad aseguradora ya sea pública o privada. La responsabilidad del médico, entendiéndola tanto desde el punto de vista penal, imprudencia), como civil (negligencia), tiene como objetivo principal la reparación económica de un daño derivado de su actividad profesional, y su diferencia se encuentra en una frontera poco clara y muy difuminada entre la culpa civil y la imprudencia leve, esta última conlleva un plus de antijuricidad que implica un reproche social mas grave y que exige una sanción penal. La intensidad de sus elementos definidores son: A) una acción culposa o negligente, o imprudente determinada por una mala praxis médica. B) El daño. C) La relación de causalidad. Los sujetos mas directamente implicados en este marco de la responsabilidad sanitaria , el médico y el paciente , están unidos por una relación jurídica contractual o extracontractual que genera en el peor de los casos, cuando se produce daño alguno, la obligación de repararlo, bien por el incumplimiento de las obligaciones, o por imputarse el médico una acción culposa o negligente (art. 1101 y 1902 CC) acción que en determinados supuestos puede ser calificada de delito/ falta imprudente y que igualmente genera la obligación de resarcimiento por el daño causado (arts. 142, 147, 149, 150, y 621.1del CP.) El Centro Hospitalario es también responsable de un resultado dañoso en un paciente, bien en el ámbito de la sanidad pública como servicio público que es y su responsabilidad patrimonial en consecuencia, bien en el marco del centro privado en virtud del acto médico realizado por el profesional dependiente del mismo, o por la relación jurídica con el centro en el denominado contrato hospitalario. La relación del médico y su paciente deviene en virtud de un contrato o negocio jurídico entre ambos del que nacen una serie de derechos y obligaciones recíprocos cuyo exponente obligacional es el art.1091del CC. Siguiendo con el mismo cuerpo legislativo el art 1544 ofrece una regulación en base al llamado contrato de arrendamiento de servicios o S/57 Educación Médica. Volumen 9, Suplemento 1, Diciembre 2006 de obra, en el primero la obligación fundamental es la prestación asistencial a un paciente pero no su curación, el médico se obliga a desplegar con el paciente su eficacia y sus conocimientos en cuanto a la especialidad que desarrolla y tiene el deber de seguir el tratamiento. Respecto del segundo, el contrato de obra, el médico está obligado a la consecución de un resultado, estableciéndose entonces una distinción importante a la hora de calificar la Medicina, así en el primer supuesto la medicina que se despliega es la medicina curativa terapéutica o asistencial, y en el segundo supuesto nos encontramos ante la medicina satisfactiva , en sus dos facetas de estética o preventiva. La responsabilidad médica curativa mantiene la obligación de prestar el tratamiento mas adecuado al enfermo en orden a la consecución de un resultado, la salud del enfermo, pero la obligación en si no es la consecución de un resultado. A diferencia de ésta, la medicina satisfactiva se despliega para obtener un resultado, este es su obligación, se ejecuta la prestación bajo su propio riesgo, ya que solo hay cumplimiento si se produce el resultado. En la obligación de actividad, la realización de una conducta diligente basta para que se considere cumplida. referida al caso concreto, es lo que se llama lex artis ad hoc, por la variedad de situaciones que se pueden presentar en la actuación típica prevista por la ciencia médica. Las exigencias de la lex artis siempre son las mismas, pero su contenido es variable según las diversas circunstancias en que se encuentre el facultativo. Y así refiriéndonos a la específica imprudencia punible, (por cuanto las denuncias o querellas son las mas habituales formas de plantear una reaclamación por daños ocasionados en al ámbito sanitario) cometida en el desempeño de las profesiones sanitarias, y siguiendo la sentencia del TS, de la Sala II de 13-3-1990, son hasta cinco los elementos que caracterizan la imprudencia: 1º La no incriminación, vía delito, del delito de imprudencia en función de un simple error científico o del diagnóstico equivocado, salvo cuando por su propia categoría o entidad cualitativa o cuantitativa resulten de extrema gravedad. 1.- Requisitos y elementos comunes de la responsabilidad civil y penal del médico en su actuación profesional. La responsabilidad del médico tiene su punto de partida en el propio acto médico y se enmarca en el concepto clásico de culpa, entendiendo esta como la omisión de la diligencia o del deber de cuidado normalmente exigido por el ordenamiento jurídico, por las costumbres o las reglas de convivencia social, referida en el ámbito de la conducta de los profesionales de la medicina, a la observancia de esa diligencia desde un sentido estrictamente técnico, ya que su actividad esta regulada por las reglas del arte de su profesión, que es lo que se denomina lex artis. El médico compromete su responsabilidad si ignora o se aparta de las reglas del arte ya que promete ejercer su profesión con la pericia que su requiere, y responde de su ignorancia, pues la impericia se cuenta como culpa. Para ejercer diligentemente la actividad médica y con arreglo a las leyes del arte es necesario que el facultativo cuente con conocimientos técnicos correspondientes, obligación que descansa en la propia naturaleza de su profesión y que se recoge en el art.29 del Código de Deontología Profesional médica. Sin embargo, la lex a rtis siempre ha de estar 3º No es posible hacer en este campo una formulación de generalizaciones aplicables a todos los supuestos, sino que es indispensable, acaso con mayor razón que en otros sectores, la individualizada reflexión sobre el supuesto concreto de que se trate. S/58 2º Tampoco se reputa como elemento constitutivo sin mas de la imprudencia el hecho de carece el facultativo de una pericia que pueda considerarse extraordinaria o de cualificada especialización. 4º Mas allá de puntuales deficiencias técnicas o científicas , ha de ponerse el acento de la imprudencia en el comportamiento específico del profesional que pudiendo evitar con una diligencia exigible a un médico normal el resultado lesivo o mortal para una persona , no pone a su contribución una actuación impulsada a contrarrestar las patologías existentes con mayor o menor acierto; 5º Si las deficiencias del material o instrumental técnico no son imputables o no consta que lo fueran a los facultativos, no existe tampoco la imprudencia.” De estos requisitos que exige la jurisprudencia merece la pena destacar dos: el alcance de la lex artis, a la que nos hemos referido antes y las reglas de la imputación objetiva, encargadas de dar solución a los problemas de la causalidad que se producen en la práctica. 58 A. V. Revuelta. El riesgo de judicialización de la medicina A. Respecto a la lex artis: “Se erige en elemento indispensable para la comprobación de la adecuación de la actividad profesional a la norma de cuidado que se dice inobservada, configurando “las reglas de actuación” de las ciencias médicas” (SAP Tarragona 11-12-2000) “Es un modelo de cumplimiento ordinario o regular del oficio médico” (STS 5-5-1989) “El profesional que se aparta de estas normas específicas que le obligan a un especial cuidado, merece un mayor reproche en forma de sanción punitiva” ( STS 3-10-1997) “Se produce la quiebra de la lex artis cuando en el tratamiento efectuado el paciente se incida en conductas desviadas de las que resulte un proceder irreflexivo, la falta de adopción de cautelas de generalizado uso o la ausencia de pruebas, investigaciones o verificaciones precisas como imprescindibles para seguir el curso del estado del paciente.”(SAP Las Palmas 5-7-2000) “La lex artis ad hoc es el criterio valorativo de la corrección del acto médico específico ejecutado por el profesional de la medicina que tiene en cuenta las especiales características de su autor, de la profesión, de la complejidad y trascendencia vital del acto y en su caso de la influencia de otros factores exógenos (estado del paciente, de sus familiares o de la propia organización sanitaria).”(SAP de Salamanca 23-2-2001) Sea como fuere, la infracción de la norma de cuidado que apareja el abandono de la lex artis habrá de ser valorada judicialmente a la vista de los correspondientes informes periciales, el Juez o Tribunal se apoyará en estos, para realizando una labor de cotejo entre la concreta praxis que origina el procedimiento y la que hipotéticamente debería haberse realizado atendidos los postulados que conforman la lex artis, concluir que la actuación del médico lo fue conforme a ella. El ejercicio de ponderación es jurisdiccional y no deberá ser simplificado por el recurso al valor omnímodo de las periciales. B. Causalidad: La gran variedad de actuaciones médicas que pueden concurrir en las fases de amnesis o recogida de datos previos, diagnosis y fase terapéutica ( STS 912-1993) hace que en la recreación judicial de los actos presuntamente delictivos se deba señalar con suficiente exactitud cual o cuales de ellos son los que verdaderamente han resultado ser idóneos para la producción del resultado lesivo. Además también es muy frecuente que en estos procesos intervengan 59 varios profesionales, por lo que será necesario conocer a quién debe realmente imputarse el resultado. Como punto de partida, es necesario recordar que la causalidad es un nexo que ha de concurrir entre la acción y el resultado para que este pueda imputarse al autor como hecho propio y exige que la acción se halle entre las condiciones del resultado con sujeción a criterios derivados de las leyes naturales o de la experiencia, pero necesita además una relación específica que permita imputarle objetivamente el resultado.(STSS4-11-1992 Y 30-4-1997). Los delitos imprudentes precisan un tratamiento especial en la cuestión de la causalidad, pues en esta clase de infracciones la previsibilidad es el eje de la unión entre la acción y el efecto. Las reglas que proporciona la teoría de la imputación objetiva se encuentran, en la actualidad, reconocidas como las válidas para solucionar los problemas de la causalidad. La imputación objetiva consta de dos elementos: “la existencia de relación de causalidad natural entre acción y resultado, y que el resultado sea expresión del riesgo creado y el fin de protección de la norma, de suerte que es el objetivamente imputable un resultado que está dentro del ámbito de protección de la norma penal que el autor ha vulnerado mediante una acción creadora de riesgo o peligro jurídicamente desaprobado” (STSS 15-11991,29-1-1993 y 1-2-2002). Ahora bien junto a esto tenemos que tener en cuenta que es preciso referirse a otros conceptos relacionados con esta teoría y que conectan con la imprudencia en el ámbito sanitario. Sobre la base de la constatación de un peligro jurídicamente desaprobado, éste desaparece cuando se trata de riesgos permitidos (eficacia del consentimiento informado), que excluye la tipicidad de la conducta, y de casos de disminución del riesgo, es decir “en los que el autor obra causalmente respecto de un resultado realmente ocurrido, pero evitando a la vez la producción de un resultado más perjudicial” (STS19-10-2000). Igualmente debe ponderarse junto con la causalidad, el principio de confianza “conforme al cual no se imputarán objetivamente los resultados producidos por quien obra en la confianza de que otros se mantendrán dentro de los límites del riesgo permitido” (STS 19-10-2000). Este principio tiene que ver con el trabajo en grupo, y se traduce en que un comportamiento conforme al cuidado exigido, autoriza a suponer que otros profesionales se comportarán de acuerdo con las obligaciones de cuidado que les incumplen”. En efecto, la división del trabajo genera una confianza en el actuar diligente de los demás pro- S/59 Educación Médica. Volumen 9, Suplemento 1, Diciembre 2006 fesionales de manera que a cada uno de los miembros del equipo no se les puede responsabilizar de los fallos de otro, salvo que la confianza en su actuación sea estimada infundada en atención a la entidad del error, o la ausencia de cualificación o fiabilidad del directamente responsable” (SAP Barcelona 12-52000). Así las cosas, que la división del trabajo sea horizontal o vertical no es tan trascendente y sí la función encomendada al profesional, abstracción hecha de su posición jerárquica en la cadena. Por último debemos referirnos a la llamada prohibición de regreso, esto es, aquellas condiciones previas a las realmente causales, extrañas a quien se constituye en garante de la evitación del resultado (diagnóstico erróneo por otro facultativo u ocultación deliberada de antecedentes por el paciente). Evidentemente esta cláusula liberatoria de responsabilidad no afecta a aquellas omisiones en la elaboración del diagnóstico que no se realicen conforme a la lex artis. El respeto al principio de culpabilidad, por ende, impone esta exigencia y casa con la afirmación según la cual es imprescindible en un Estado de Derecho conocer la acción u omisión causalmente relevante para la producción del resultado y a quien se le atribuye, de manera que la imputación objetiva y las pruebas periciales valoradas con el resto de las practicadas forman con la configuración de la norma de cuidado en abstracto,(creándose así el riesgo no permitido o aumentando el consentido)los tres pilares sobre los que pivota, básicamente la imprudencia profesional en el concreto ámbito de la medicina. En relación con lo anterior, también adquiere importancia en la actividad médica la concurrencia de cursos causales complejos, sobre todo cuando contribuyen a un resultado típico la conducta del acusado y además otra u otras causas atribuibles a otras personas distintas o a un suceso fortuito. La jurisprudencia establece como norma básica que no son imputables al médico que actúa las omisiones o errores de sus predecesores en la cadena de exploración y diagnóstico, salvo que sean tan crasos y notorios que su imperceptibilidad entronque con la infracción del deber de cuidado que tenía que observar. III. LA RESPONSABILIDAD DEL CENTRO HOSPITALARIO DE CARÁCTER PÚBLICO Como exponíamos al principio de esta ponencia en la actualidad se produce una desbordante presentación de reclamaciones de responsabilidad patrimo- S/60 nial en el ámbito sanitario público y que de no poner freno se corre el riesgo de llegar a un Estado providencialista, convertido en una aseguradora universal, que tuviera que atender cualquier reclamación que tenga por origen la actividad de la sanidad. La circunstancia de que la asistencia sanitaria no consiga restablecer la salud del paciente, no puede entenderse en todos los supuestos como una circunstancia que deba dar lugar a responsabilidad y ello a pesar de que pueda establecerse la oportuna relación de causalidad entre la asistencia prestada y el resultado de la falta de salud. Una cosa es la relación de causalidad y otra muy distinta es por el simple hecho de que se pueda establecer esa relación sea factible imputar el resultado a la prestación asistencial y no a la previa patología del paciente. La jurisprudencia es clara en reconocer cuales son los requisitos que se precisan para que estemos ante un supuesto de responsabilidad del centro hospitalario. La STS de la Sala Tercera de fecha 10 de febrero de 1998 establece cuales son los requisitos necesarios para la existencia de responsabilidad patrimonial: a) Lesión patrimonial equivalente a daño o perjuicio. b) La lesión se define como un daño ilegítimo. c) Vínculo entre la lesión y el agente que la produce, es decir entre el acto dañoso y la Administración. d) La lesión ha de ser real y efectiva, nunca potencial o futura. Ahora bien no puede haber responsabilidad del centro hospitalario público en todos los supuestos, sino que hay que delimitar los supuestos retributivos de verdadera responsabilidad patrimonial de la administración sanitaria. La correcta delimitación consiste añadir un plus a la exigencia de la relación de causalidad, que consiste en que la prestación sanitaria se haya producido con infracción de criterio de la lex artis de modo que la simple existencia de relación de causalidad no determina por sí la existencia de responsabilidad siendo exigible que la asistencia prestada, aún siendo formalmente correcta, haya infringido ese criterio de normalidad. Como estamos ante una responsabilidad que tiene, por su propia naturaleza un carácter marcadamente objetivo, la aplicación de ese plus que permita reducir los supuestos en que haya lugar a la responsabilidad patrimonial de la administración sólo a los supuestos de verdadera necesidad, hace 60 A. V. Revuelta. El riesgo de judicialización de la medicina necesario atender no a criterios de ilicitud ó de culpa (propios de tras formas de responsabilidad) sino que debe atenderse a un criterio distinto como debe ser el de la corrección de la asistencia sanitaria prestada sobre la base de ese criterio de normalidad que representa la lex artis . De no obrar de este modo se produciría una objetivización excesiva de la responsabilidad del centro sanitario. Estos criterios de objetivización absoluta eran los seguidos por nuestra jurisprudencia hasta época relativamente reciente, pero actualmente la jurisprudencia mas moderna opta por el criterio de la lex artis como delimitador de la responsabilidad. La sentencia del TS, sala tercera, de fecha de 2212-2001 entiende que en materia de responsabilidad patrimonial “el elemento de la responsabilidad desaparece frente al elemento meramente objetivo del nexo causal entre la actuación el servicio público y el resultado lesivo ó dañoso producido, si bien , cuando se trata del servicio sanitario médico, el empleo de una técnica correcta es un dato de gran relevancia para decidir si hay ó no relación de causalidad, ya que cuando el acto médico ha sido acorde con el estado del saber, resulta extremadamente complejo deducir si, a pesar de ello, causo el daño mas bien obedece a la propia enfermedad del paciente o a otras dolencias del mismo”. Dicha sentencia une el concepto de infracción de lex artis con el relativo a la antijuridicidad de daño y considera que si la intervención estaba indicada y se ha realizado con arreglo al estado del saber del momento de que se trate, e resultado dañoso que pueda producirse no es antijurídico y, por lo tanto el paciente tiene la obligación de soportarlo. En esta línea el art.141 de la Ley 30/92 tras la exigencia de que el daño debe ser antijurídico establece que “ no serán indemnizables los daños que se deriven de hechos o circunstancias que no se hubieran podido prever ó evitar según el estado de los conocimientos de la ciencia ó de la técnica existentes al momento de producción de aquellos, todo ello son perjuicio de las prestaciones asistenciales ó económicas que las leyes puedan establecer para estos casos” .La Administración, si considera que en un caso concreto no hay responsabilidad por aplicación de la del art.141.1 de la Ley 30/92 deberá acreditar que no le fue posible a la Administración sanitaria evitar la producción del daño y que la actuación de la administración fue acorde a la lex artis del momento de prestación de la prestación sanitaria. Sin embargo una sentencia de la misma Sala de fecha 7 de junio de 2001 relaciona la lex artis con la 61 inadecuación de la prestación, dice la sentencia que “el titulo de imputación de la responsabilidad patrimonial por daños o perjuicios generados por la actividad administrativa puede consistir en el carácter inadecuado de la prestación médica llevada a cabo. Esta inadecuación pude producirse por incumplimiento la la lex artis ad hoc ó por defecto, insuficiencia ó falta de coordinación del servicio”. Por último respecto a la consideración del daño, este para que sea indemnizable tiene que ser antijurídico, es decir que el paciente no tiene la obligación de soportarlo. (SS de la sala de lo Contencioso de Audiencia Nacional, R 356/2000, R 516/2001, R 180/2000). IV. EL NUEVO DELITO DE OMISIÓN Dentro de la terminología genérica de los delitos de omisión, podemos distinguir dos categorías. La primera es la de los delitos de omisión pura o propia, y, la segunda la de los de comisión por omisión u omisión impropia. La primera implica la vulneración de una norma preceptiva, mientras que la segunda viene referida a la producción de un resultado por parte de quien está obligado a realizar una actuación para evitar tal resultado. En este último supuesto entra en juego la postura del garante, que viene configurada con la obligación legal de actuar. Mientras que la omisión propia es el no actuar por cualquiera, indistintamente de que venga o no obligado a ello hay un deber genérico-, en la omisión impropia o comisión por omisión, sólo responde quien está obligado -hay un deber específico-. En el Código Penal de 1995, se crea una figura delictiva de omisión nueva, que castiga, en su artículo 196 al «profesional que, estando obligado a ello, denegare asistencia sanitaria o abandonare los servicios sanitarios, cuando de la denegación o abandono se derive riesgo grave para la salud de las personas». Esta figura, si bien por su naturaleza y ubicación parece corresponderse con la de una omisión propia, no obstante, al requerir que el omitente de la asistencia esté obligado a ella, parece acercarla a los delitos de omisión impropia. Sin embargo, la realidad es que esta figura delictiva, se encuentra a mitad de camino entre ambas omisiones, pudiendo constituir un «tertium genus» con sus peculiaridades propias, en lo que algún autor ha denominado «omisiones propias de garante». Se castiga el no actuar debiendo hacerlo, pero sin causar un resultado lesivo para las personas, porque si de la omisión se desprendiera la causación de unas lesiones irreversibles S/61 Educación Médica. Volumen 9, Suplemento 1, Diciembre 2006 o, incluso, la muerte, el omitente, al estar obligado a actuar se convertiría en autor por omisión de dichas lesiones o de la muerte. Así como en el delito genérico de omisión del deber de socorro se castiga el comportamiento insolidario, siendo el bien jurídico protegido la solidaridad humana, en este tipo específico, el bien jurídico protegido es, en primer lugar, el deber profesional y, en segundo, la salud de las personas. El sujeto activo de este delito es, obviamente, el profesional de la sanidad, pudiendo referirse tal denominación a los médicos, enfermeros, ATS, auxiliares así como celadores y conductores de ambulancias. Pero para que concurra este delito no basta con el requisito subjetivo mencionado, sino que es preciso que dicho profesional esté obligado a ello. No cometerán este delito, por tanto los profesionales sanitarios cuando se encuentren libres de servicio, pudiendo entonces incurrir en un delito genérico de omisión del deber de socorro. Esta obligación, elemento normativo del tipo, será la legal o contractual de actuar, no bastando con la mera obligación moral, con la que, de algún modo, compele el Código deontológico. Es decir, está obligado a actuar el médico que está de servicio, que se encuentra de guardia y al que acude el enfermo confiando en recibir asistencia. Se ha dicho que está obligación del médico de servicio, es una obligación genérica hacía todos los pacientes, pero ello no es óbice para que, en cada caso particular, se convierta en una obligación concreta hacia el enfermo que acude a solicitar el auxilio médico. En el caso del ejercicio del derecho de huelga llevado a cabo por personal sanitario, hay que tener en cuenta que esta obligación de actuar, implica el límite al ejercicio del derecho, existiendo responsabilidad criminal, exigible, en principio, por este precepto, cuando quien está obligado -servicios mínimos- no actúa. La conducta omisiva a realizar, puede revestir dos modalidades. Se puede materializar en la denegación de la asistencia sanitaria o en el abandono de los servicios sanitarios. La primera de ellas, consiste en que, estando presente el sanitario, no accede, por la razón que sea, a atender a un enfermo que acude en petición de auxilio, mientras que la segunda de ellas, se refiere al supuesto de ausencia del sanitario de su puesto de trabajo, lo que, lógicamente acarrea la desatención o desasistencia de cualquier enfermo que se pueda presentar. Hay que tener en cuenta que la desatención no sólo implica que el médico de guardia deje de asistir a una persona que le necesita, sino que también abarca al S/62 supuesto en que, impedido el médico de prestar la asistencia requerida, omita el demandar el auxilio de otros organismos médicos, así como aquellos supuestos en que la asistencia sea tardía, habiendo sido equiparado por el Tribunal Supremo la tardía intervención con la abstención. Aún es necesario otro requisito para que la conducta sea penalmente reprochable y es la necesidad de que, de la denegación o abandono, se derive riesgo grave para la salud de las personas. Este requisito, en cierto modo perturbador, ha sido introducido en el tipo con la finalidad de que únicamente tenga trascendencia penal la conducta del sanitario que desoye los requerimientos de quien realmente le necesita. Quedan así fuera del tipo aquellas desatenciones ocasionadas frente a requerimientos innecesarios. El sanitario que requerido por una persona que no se encuentra en una situación de peligro, le deniega la asistencia, podrá incurrir en responsabilidad administrativa, pero la escasa trascendencia real de tal omisión hace desaconsejable que se aplique el Código Penal. Decíamos que es un requisito perturbador, sin embargo, porque la literalidad del precepto obliga a que tal riesgo grave se produzca a consecuencia de la denegación o abandono. Riesgo grave existirá siempre que una persona presente peligro de sufrir lesiones irreversibles o la muerte. ¿Qué sucederá cuando la persona desatendida, con graves dolencias, hubiera muerto o sufrido lesiones irreversibles pese a la pronta atención? La medicina no es una ciencia exacta, siendo imposible predecir con total certeza. Se podrá decir que normalmente o, por regla general, o casi seguro, la persona hubiera muerto o quedado con unas secuelas, pero difícilmente se podrá asegurar con total rotundidad. Pese a ello, el resultado inevitable, haya o no asistencia, es un dato que, apriorísticamente no se puede predecir. El sanitario debe actuar conforme a su «lex artis», aplicando los medios adecuados tendentes a sanar o a mejorar el estado del enfermo. La sanación no es su obligación, sino la aplicación de los medios tendentes a ella. Por ello estimo que es indiferente para el tipo penal que la persona falleciera o quedara con secuelas a pesar de haber sido atendida. Lo importante es que la persona que se encuentre necesitada médicamente de la asistencia la reciba, o como ha dicho nuestro Tribunal Supremo «sin que sea óbice para esta condigna sanción que las lesiones que padecía y determinaron su fallecimiento fueran mortales de necesidad, pues en tanto perdura la vida se mantiene el deber de auxilio y la de allegar los medios aconsejados por la ciencia para intentar evi- 62 A. V. Revuelta. El riesgo de judicialización de la medicina tar la muerte». Además, en los supuestos en los que la muerte o las lesiones se produzcan como consecuencia de la denegación de auxilio, este resultado le será imputado al médico, respondiendo entonces no ya por la omisión de la atención sino por el resultado producido. V. ESPECIAL CONSIDERACIÓN AL CONSENTIMIENTO INFORMADO Y SU INCIDENCIA EN UNA POSIBLE RECLAMACIÓN POR RESPONSABILIDAD El consentimiento informado constituye una parte de la asistencia clínica prestada al paciente, luego es una acto clínico mas. En su acepción mas básica implica la obligación de informar de todos los riesgos y beneficios ligados al tratamiento o a la intervención propuesta para que el paciente decida de acuerdo con su criterio (Sanchez Caro). Desde el punto de vista legal la ley 41/2002 de 14 de Noviembre en su art.3 lo define como “la conformidad libre y voluntaria y consciente de un paciente, manifestada en el pleno uso de sus facultades después de recibir información adecuada, para que tenga lugar una actuación que afecta a su salud”. Su exigencia forma parte de la prestación sanitaria que realizan las Administraciones, lo que implica que esa exigencia, y dado el caso, omisión tiene trascendencia jurídica no solo en cuanto a la observancia de las normas reguladoras, sino también de índole patrimonial tal y como señala la jurisprudencia. El instituto del consentimiento informado ha evolucionado desde su exigencia como regla general y su comprensión, hasta llegar al terreno de la responsabilidad en cualquiera de sus vertientes. Este instituto muestra, en el ámbito de la relación jurídico –sanitaria, el terreno que gana el usuario de un servicio público en forma de derecho y su patrimonialización ya que se reconoce su exigibilidad y a la par su derecho a ser resarcido. En este sentido, si que parece que en buena medida el instituto del consentimiento informado gana en su entidad jurídica si va de la mano de la responsabilidad, como un elemento mas integrante de un iter causante de un daño jurídico, precedido por tanto de la quiebra de la lex artis . La consideración jurídica y mas en concreto judicial del instituto del consentimiento depende de que se ocasione un daño resarcible. De esta forma, hablar de responsabilidad patrimonial a propósito del consentimiento informado nos lleva a la idea de un funcionamiento anormal del 63 servicio público sanitario, ahora bien se requiere que se produzca ese daño efectivo, individualizado y económicamente evaluable y que entre el funcionamiento del servicio y el daño medie la lógica relación de causalidad. Las quiebra de las reglas que regulan el consentimiento informado ¿dan derecho al resarcimiento?; y en caso positivo ¿en qué debe consistir ese resarcimiento? Para responder a estas cuestiones debe compaginarse la infracción de esas normas con la consecuencia de la actuación médica pues no es lo mismo que concurra esa quiebra con una actuación médica correcta en lo material, que con una actuación médica cuyo resultado implique una quiebra de la lex artis referida a la pericia médica en sentido estricto. Y así podrían darse los supuestos siguientes: A-Casos de inexistencia de lesión física Nos referimos a los supuestos en los que en mayor o menor grado se ha infringido la normativa sobre consentimiento informado pero , sin embargo la intervención médica ha sido satisfactoria en sentido estricto para el paciente. En estos supuestos no procede resarcimiento alguno pues no existe daño, ahora bien a la vista de la consideración jurisprudencial del consentimiento, en el sentido de que se basa en la autonomía de la persona- paciente, en el respeto a la dignidad, al haberse lesionado ese valor moral debería generar responsabilidad. B-Actuación conforme a la lex artis, pero concurriendo un riesgo típico previsible Estamos ante intervenciones técnicas que en lo técnicas son conformes a la lex artis pero, no obstante el paciente ha sufrido una secuela o se ha producido un resultado de los tenidos como riego inherente o previsible. La ausencia de consentimiento informado supondría que se traslada la responsabilidad por el resultado dañoso del paciente, al médico, lo que motivaría que la lesión causada por un riesgo inherente a la intervención deviene en antijurídica, luego por no haber mediado esa información el paciente no tiene el deber jurídico de soportarlo. Habría que ver en cada caso en que ha consistido la infracción del consentimiento, si se trata de un supuesto de absoluta carencia o si la omisión lo ha sido de los riesgos previsibles o la información sobre posibles alternativas. C-Actuación médica conforme la lex artis, pero concurriendo un riesgo atípico, imprevisible o fuerza mayor Como en los anteriores supuestos la intervención médica ha sido conforme a las reglas de la lex artis, pero de resultas de esa intervención técnicamente S/63 Educación Médica. Volumen 9, Suplemento 1, Diciembre 2006 correcta se deduce un resultado dañoso por causa de un riesgo atípico, imprevisible o fuerza mayor. La fuerza mayor rompe el nexo de causalidad entre la prestación del servicio, luego no es imputable a la Administración. BIBLIOGRAFÍA D-Infracción del régimen del consentimiento informado y quiebra de la lex artis médica Se trataría de los casos en los que concurren los dos tipos de quiebra de la lex artis, la estrictamente médica, más la ligada a la quiebra del régimen del consentimiento informado. En estos casos la infracción de la lex artis asociada al régimen del consentimiento informado sería a más, es decir, a los efectos de su indemnizabilidad lo propio sería estar a la lesión física de forma que el dato de la lesión de la autonomía de la persona y su dignidad actuaría como elemento de la cuantía de la indemnización. 2. Zamarriego Crespo, José: “Los médicos y el consentimiento infor- 1. Guerrero Zaplana, José: “Las peculiaridades de la responsabilidad patrimonial de la Administración Sanitaria, el criterio de las lex artis”. La Responsabilidad patrimonial de la Administración sanitaria. Cuadernos de Derecho Judicial 2002. mado”. En Deontología, función social y responsabilidad de las profesiones sanitarias. Universidad Complutense de Madrid y Banco de Santander Central Hispano, Madrid 1999. 3. Sanchez Caro, Jesús: “Consentimiento informado en psiquiatría. Revisión y diagrama para su aplicación en España”. Comu-nicación al VI Congreso de Derecho Sanitario. Asociación Españo-la de Derecho sanitario y Fundación MAPFRE. Madrid 2000. 4. Cortés Bechiareli Emilio: “El ejercicio de las profesiones Sanitarias y delitos imprudentes” La imprudencia. Cuadernos de Derecho Judicial .XVI .2005. 5. Rives Seva, José María: “Consideraciones generales acerca de la responsabilidad civil médica y sanitaria” Diario La Ley nº6011. 5 de Mayo de 2004. S/64 64 Curso de verano 2006 • Universidad Complutense 10 JULIO EL MÉDICO ANTE SUS RESPONSABILIDADES La transmisión de los valores, desde Hipócrates a nuestros días MESA 1: LOS VALORES DE LA PROFESIÓN MÉDICA Moderadores: José A. Gutiérrez Fuentes y Ángel Nogales Espert, Decano Facultad de Medicina, UCM Cómo y dónde se encuentra la profesión médica. Visión de un médico especialista en formación Pablo Ryan Murúa, R5 Medicina Interna. Hospital Universitario Gregorio Marañón Qué está pasando con los valores profesionales en la formación de los médicos. Visión del alumno Cheryl Terés Castillo, Presidenta Confederación Estatal de Estudiantes de Medicina Cómo se percibe al médico desde la sociedad. Visión de una Presidenta de Colegio de Médicos Juliana Fariñas González, Presidenta del Colegio de Médicos de Madrid Valores, modas y modos en el ejercicio de la Medicina José Luis González Quirós, Investigador. Instituto de Filosofía, CSIC, Madrid J. A. Gutiérrez Pablo Ryan Cheryl Terés Juliana Fariñas J. Luis Quirós MESA 2: LOS VALORES MÉDICOS COMO HERRAMIENTAS DEL EJERCICIO PROFESIONAL Moderadores: Jesús Millán Núñez-Cortés y José Luis Villanueva Marcos “Ojo clínico” y evidencia científica Francisco Gudiol Munté, Catedrático de Medicina de la U.Barcelona Jefe de Servicio de Enfermedades Infecciosas del H. Universitario de Bellvitge Ética de la gestión clínica Ignacio Martínez González, Médico y Economista. Director Gerente de Hospital El caso de las enfermedades graves: el médico ante la muerte Hernán Cortés Funes, Jefe del Servicio de Oncología del Hospital 12 de Octubre, Madrid Ángel Nogales Jesús Millán Francisco Gudiol Ignacio Martínez Hernán Cortés-Funes MESA 3: LA TRANSMISIÓN DE LOS VALORES PERSONALES, ÉTICOS, MORALES Y LEGALES Moderadores: José Luis Villanueva Marcos y Jesús Millán Núñez-Cortés Justificación antropológica de los valores médicos José Ramón Ayllón Vega, Filósofo y escritor Transmisión de los valores médicos en la Universidad Marcos Gómez Sancho, Director Unidad de Cuidados Paliativos, Hospital Dr. Negrín. Experiencias metodológicas ante el reto de la enseñanza de la Bioética Rogelio Altisent Trota, Médico de Familia. Profesor de Bioética de la Universidad de Zaragoza La humanización de la Medicina Pedro Gutiérrez Recacha, Departamento Historia de la Medicina, UAM El riesgo de la judicialización de la Medicina Ana Mª Revuelta Iglesias, Jefe Servicio de Formación Continua de la Escuela Judicial. Consejo General del Poder Judicial J. L. Villanueva Ramón Ayllón Marcos Gómez Rogelio Altisent Fundación Lilly - Tel: 917815070–71 www.fundacionlilly.com P. Gutiérrez Recacha Ana Mª Revuelta