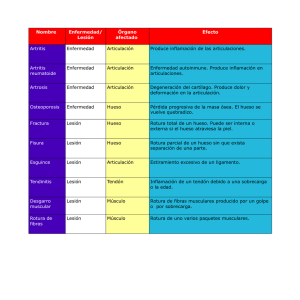
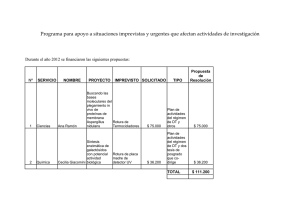
Taller de Lesiones deportivas
Anuncio

Taller de Lesiones deportivas (I) Leganés, 15 y 18 de junio de 2006 El presente documento ha sido elaborado por Dña. Mónica Miguel Morante, profesora de la primera edición del taller, junto con el equipo de Diplomados de Enfermería de la Delegación de Deporte del Ayuntamiento de Leganés. Leganés, 4 de abril de 2005 Primera revisión en junio de 2005, por Dña. Ana Isabel Alvarez Monje. Enfermera. Segunda revisión en mayo de 2006, por D. Fernando R. Daza Correa. Fisioterapeuta. taller lesiones deportivas 2 TALLER DE LESIONES DEPORTIVAS (I) 1. DEFINICIONES 2. CONSEJOS GENERALES 3. LESIÓN DEPORTIVA. 3.1. Mecanismo de producción y tipos 3.2. Tratamiento general de las lesines 3.3. Medidas para prevenir lesiones 3.4. Nuestro trabajo durante un entrenamiento o partido 3.5. Protocolo de actuación 4. LESIONES DÉRMICAS. 4.1. Quemaduras 4.2. Heridas 4.3. Ampollas y callosidades 4.4. Contusiones 5. LESIONES ÓSEAS. FRACTURAS 6. DISLOCACIONES: 6.1. SUBLUXACIONES. 6.2. LUXACIONES. 7. LESION MENISCAL. 8. ESGUINCES 9. LESIONES MUSCULARES: 9.1. Agujetas 9.2. Calambres 9.3. Distensión 9.4. Contracturas. 9.5. Roturas musculares 10. LESIONES TENDINOSAS: Entensitis, tendinitis, tenosinovitis. 10.1. Rotura del tendón extensor largo de los dedos. 11. OTRAS LESIONES DEPORTIVAS 11.1. Fracturas costales. 11.2. Rotura pectoral mayor 11.3. Tendinitis del supraespinoso 11.4. Rotura del tendón del biceps 11.5. Tendinitis del biceps 11.6. Codo del tenista 11.7. Codo del lanzador 11.8. Codo del estudiante 11.9. Nódulos tendinosos 11.10. Muñeca de remero 11.11. Síndrome del tunel carpiano 11.12. Rodilla del saltador 11.13. Rodilla del corredor 11.14. Fractura de estrés 11.15. Rotura del gemelo 11.16. Rotura del tendón de Aquiles taller lesiones deportivas 3 11.17. 11.18. 11.19. 11.20. 11.21. Lesiones del cartilago Fascitis plantar Lesiones de la espalda Dolor de cuello. Dolor de espalda taller lesiones deportivas 4 1. DEFINICIONES A. ACCIDENTE DEPORTIVO Es aquel que se produce de manera imprevista y fortuita durante la actividad deportiva. Es independiente del propio gesto deportivo. Por ejemplo cuando un jugador se golpea con una canasta, pierde la conciencia, sufre una hemorragia etc. Se halla más relacionado con la vida cotidiana y por lo tanto con la traumatología habitual. B. LESIÓN DEPORTIVA Es aquella alteración ósea, muscular, articular o tendinosa que se produce durante la práctica deportiva y se haya relacionada con el propio gesto deportivo. Por ejemplo la rodilla del saltador, el hombro del nadador, el codo de tenista, etc. 2. CONSEJOS GENERALES Existen 10 consideraciones a tener en cuenta como actitud frente a los accidentes. Con ellas conseguiremos evitar los errores más habituales en la atención a los heridos y con ello conseguiremos no agravar las lesiones de los mismos. 1) Conserve la calma. No pierda los nervios. 2) Evite aglomeraciones que puedan entorpecer nuestra actuación. 3) Sepa imponerse: es imprescindible hacerse cargo de la situación y dirigir la organización de los recursos con la posterior evacuación del herido. 4) No mueva a la víctima. En caso de accidentados graves evitaremos cualquier movilización que pueda agravar sus lesiones. Salvo aquellas situaciones que hagan necesaria la movilización por condiciones ambientales especiales o porque sea necesaria la aplicación de la reanimación cardiopulmonar. 5) Examine al herido. Se debe realizar una evaluación primaria para detectar aquellas situaciones que pongan en peligro la vida del herido. Ej. Hemorragias profusas, atragantamiento, pérdida de conciencia. 6) Tranquilice al herido. 7) Mantenga al herido caliente. Cuando el organismo recibe una lesión importarte se ponen en marcha una serie de mecanismos de defensa que producen pérdida de calor. Esta situación se acentúa ante una pérdida hemática importante. 8) Avise al personal sanitario. Debe de realizarse con prontitud para aplicar un tratamiento médico lo antes posible. 9) traslado adecuado. Si la lesión es vital no debemos de moverlo. Si no es vital puede esperar la llegada de un vehículo apropiado. 10)No medique. Esta facultad la tiene el médico. taller lesiones deportivas 5 3. LESIÓN DEPORTIVA Como decíamos anteriormente la lesión deportiva se haya relacionada con un gesto deportivo inadecuado. Puede afectar a huesos, tendones, ligamentos, articulaciones y músculos. 3.1 MECANISMO DE PRODUCCIÓN - Desequilibrio en la estática: desviaciones de columna, pies planos… - Errores en el entrenamiento: por exceso de actividad, ausencia de estiramientos, cambios bruscos en la forma de entrenar. - Problemas durante la competición, generalmente por ausencia o déficit de calentamiento. - Problemas con el calzado: cambios de zapatillas. Calzado muy nuevo o desgastado. - Terreno de juego: cambio en la superficie de entrenamiento, terreno inapropiado para la actividad. Ejemplo: suelo de cemento para el baloncesto. - Estados patológicos previos. Procesos infecciosos desconocidos, aumentos de ácido úrico, diabetes mal controlada, osteoporosis. - Alimentación e hidratación. TIPOS DE LESIONES MÁS FRECUENTES MUSCULARES: Calambres, agujetas, contracturas, roturas de fibras, desinserción, contusiones, heridas, hernias y hematomas. TENDINOSAS: tendinitis, tenosinovitis, distensión, desgarros parciales y roturas completas. ARTICULARES: lesiones ligamentosas, capsulares y del cartílago. Luxaciones y subluxaciones. Inestabilidades y lesiones de menisco. ÓSEAS: fisuras y fracturas. Periostitis. 3.2 TRATAMIENTO GENERAL DE LAS LESIONES: FISIOTERAPIA Existen una serie de pautas generales imprescindibles para el tratamiento de estas lesiones. 1. REPOSO al notar las primeras molestias debe cesar la práctica deportiva hasta que sea valorado por el médico. Se tratará de inmovilizar la parte afectada sin perjuicio de realizar otras actividades que mantengan la condición física sin afectar al proceso curativo. El tiempo de reposo dependerá del tipo de lesión; por ello es sumamente importante un correcto diagnóstico de la misma. Después de un período prolongado de reposo siempre es necesario realizar rehabilitación. En este sentido el deportista no se dejará guiar por inexpertos. 2. CRIOTERAPIA: es la primera medida a tomar en todas las lesiones. Efectos: disminuye la hinchazón, calma el dolor, reduce el espasmo muscular, favorece la recuperación. Métodos: bolsas de hielo picado envueltas en paños, hielo derretido en un cubo, geles reutilizables. Pulverizaciones frías y masaje con hielo. Bolsas de hielo: mejor troceado que en cubitos. Se colocará sobre un paño o toalla húmeda en la zona de contacto con la piel. Se aplicará inicialmente entre 15 y 20 minutos. Las bolsas pueden aplicarse 20 minutos cada hora varias veces durante las primeras 24-48 horas. taller lesiones deportivas 6 Hielo mezclado con agua: en un recipiente hasta alcanzar una temperatura entre 13º y 18º. Masaje con hielo: describiendo círculos en toda la zona lesionada. La duración oscila entre 3 y 10 minutos. Puede repetirse cada 2 o 3 horas. Precauciones - No conviene utilizarlo en personas con mala circulación, que tengan exceso de sensibilidad al frío o padezcan sabañones con frecuencia. - Precauciones en personas con la piel frágil. - El frio durante mucho tiempo hace el efecto contrario. COMPRESIÓN Es útil para reducir la hemorragia y el edema. Permite sujetar la articulación. Será aplicada por personas expertas con vendas elásticas adhesivas o no. ELEVACIÓN Evita el estancamiento de la sangre en la zona de la lesión y favorece el retorno venoso. Mantener la estructura lesionada situada a la altura del corazón CALOR Nunca utilizarlo después de una lesión. Aplicar el calor por término medio 48 horas después de la fase aguda de la lesión. Favorece el aporte de sangre en la lesión para así facilitar su curación. También alivia la contractura muscular. Formas de aplicación: - Paños húmedos o secos en la zona de la lesión. - Baños calientes - Manta eléctrica (a baja intensidad). - Pomadas rubefacientes. No aplicar • Inmediatamente después de una lesión. • En estados febriles. • Con problemas circulatorios o alteraciones de la sensibilidad cutánea. 3.3 MEDIDAS PARA PREVENIR LAS LESIONES 1. Examen médico previo: Realizar un reconocimiento médico previo al ejercicio, que permita descartar los problemas de salud que aumentan el riesgo de complicaciones médicas. Todo examen médico se compone de una serie de exploraciones que permiten conocer si el funcionamiento del organismo es correcto. Tienen que someterse al mismo todas aquellas personas que vayan a participar en competiciones o que realicen actividades físicas de moderadas a intensas. En el niño, es importante el examen del aparato locomotor (huesos, músculos, articulaciones, zonas de crecimiento). En el adulto, el corazón y los grandes vasos, mediante el registro de la presión arterial, ECG y la prueba de esfuerzo. Dentro de este apartado sería conveniente tener un registro de cada deportista incluyendo: enfermedades crónicas, alergias, tratamiento medicamentoso, lesiones deportivas previas. Identificando así a aquel cuyas patologías pudieran agravarse con el ejercicio: cardiópata, hipertensos descontrolados, diabéticos, asmáticos, epilépticos. Así conociendo al taller lesiones deportivas 7 deportista y sus limitaciones, estaremos preparados para afrontar cualquier complicación que pudiera aparecer. 2. Poseer un nivel de entrenamiento adecuado: Las lesiones se producen con mayor frecuencia al iniciar la temporada y al final de los partidos, cuando el grado de fatiga es mayor. Un entrenamiento excesivo puede provocar lesiones por sobrecarga. Es muy importante adecuar el entrenamiento al individuo. 3. Técnica correcta: Adquirir una técnica apropiada. Es especialmente importante en deportes como salto de altura, lanzamiento de jabalina, tenis, esquí alpino. 4. Competición en el momento adecuado*: deben competir deportistas del mismo nivel. Programar la competición de acuerdo al nivel de preparación física, edad y la constitución corporal. 5. Calentamiento suficiente*: realizar períodos de calentamiento suficientes, sin olvidar la fase de enfriamiento o vuelta a la calma, en la que se incluyen los estiramientos. 6. Atender a la recuperación**: Establecer períodos de recuperación o descanso adecuados después de los entrenamientos y competiciones intensas. 7. Elegir el deporte idóneo: Orientación correcta de la actividad deportiva, basándonos en la edad, la constitución y la existencia de enfermedades o factores de riesgo. La edad afecta a la fuerza y resistencia tisular. La fuerza muscular y elasticidad declina a partir de los 35-40 años. La resistencia del hueso decae a partir de los 50. 8. Alimentación equilibrada e hidratación adecuada. 9. Material deportivo apropiado: Evitará la aparición de lesiones por sobrecarga. Ej. Altura del sillín adecuada, tamaño del puño de la raqueta, tipo de zapatilla en la carrera. El uso de protectores en determinados deportes disminuirá la gravedad de las lesiones: cascos, petos, espinilleras. 10. Precaución ante cualquier molestia: Interrumpir la práctica deportiva si aparece cualquier molestia inusual (fatiga excesiva, dolor de pecho, mareos, sobrecarga, dureza en la musculatura) y consultar con el médico. * Es muy importante la preparación física ** Adecuar el entrenamiento taller lesiones deportivas 8 3. 4 NUESTRO TRABAJO DURANTE UN ENTRENAMIENTO O PARTIDO Una vez que los jugadores saltan al campo nos convertiremos en espectadores privilegiados de primera fila, pero cuidado, no nos despistemos, ya que es muy importante que estemos pendiente del juego para ver el mecanismo que puede producir una lesión y valorar la posible gravedad de ésta. Es importante tambien que revisemos el terreno de juego: cómo es la hierba (si es alta o baja), si es parquet, si resbala o no, si hay pegotes de resina. En definitiva, comprobar si el campo tiene las suficientes protecciones para que la integridad del jugador sea correcta. Durante la competición nuestro trabajo será el siguiente: - Estar pendiente de lo que suceda en el terreno de juego, para que de esta forma, poder apreciar la mecánica de la lesión. - Atender a los jugadores en sus necesidades (agua, toallas, etc) En caso de que se produzca una lesión, ¿qué debemos hacer? 1. No saltar al terreno de juego sin el permiso del árbitro, por lo que antes de entrar se solicitará dicho permiso al árbitro principal. 2. Realizar las preguntas de rigor si el lesionado no está inconsciente. 3. En caso necesario seguir el PROTOCOLO RICE; si es necesario realizar la EVACUACIÓN. PROTOCOLO RICE R I C E = Reposo de la parte lesionada = Inmovilización de la parte lesionada / hielo en la parte lesionada = Compresión de la parte lesionada = Elevación de la parte lesionada si procede taller lesiones deportivas 9 3.5 PROTOCOLOS DE ACTUACIÓN PARA ATENDER A UN DEPORTISTA LESIONADO 1.- Es muy importante diferenciar el tipo de lesión SANGRE GUANTES CORTAR HEMORRAGIA LESION NO SANGRE RICE 2.- Si se trata de una lesión que no sangra: PROTOCOLO LESIONAL LESION 1ª ASISTENCIA (exploración) DIAGNÓSTICO RICE EVACUACIÓN TRATAMIENTO READAPTACIÓN PAUTA RECUPERACIÓN ALTA ENTRENAMIENTO ALTA PARA COMPETICIÓN 3.- Actuación para que el deportista juegue después de la lesión: PARA QUE UN DEPORTISTA JUEGUE DESPUÉS DE UNA LESIÓN 0. 1. 2. 3. 4. 5. FISIOTERAPIA. RECUPERACION EL DEPORTISTA SE HA DE ENCONTRAR BIEN Y QUERER JUGAR. EL MEDICO LE HA DE DAR EL ALTA. EL ENTRENADOR DEBE QUERER QUE JUEGUE. EL PREPARADOR FISICO TIENE QUE PONERLO A PUNTO NOSOTROS PONEMOS LOS MEDIOS PARA QUE JUEGUE SIN PROBLEMAS taller lesiones deportivas 10 4. LESIONES DÉRMICAS 4.1 QUEMADURAS: Son lesiones derivadas por la exposición de una parte del cuerpo frente una energía que este es incapaz de absorber sin daño. Tipos de agentes: Calor: fuego, líquidos o vapores calientes, sólidos calientes… Productos químicos: ácidos, bases fuertes. Electricidad Radiaciones ionizantes Rayos Clasificación de las quemaduras según profundidad y extensión Según profundidad Primer grado: afectan a la capa superficial de la piel o dermis. La piel se manifiesta molesta pero no duele, escuece. Coloración rojiza. No presenta ampollas. Su curación se produce en 3 o 4 días. Ej. eritema solar. Segundo grado superficial: afecta a epidermis y capas superficiales de la dermis. Aparecen las ampollas. Curación en 10-21 días quedando una cicatriz mínima. Son muy dolorosas. Cuando se aplica presión sobre la quemadura esta se vuelve blanca. Segundo grado profundo: son algo más profundas que las anteriores. Afectan a epidermis y mayor parte de la dermis. Pueden presentar ampollas pero en la mayoría no aparecen presentando un aspecto húmedo con un color que va de rojo pálido a oscuro. Producen malestar más que dolor. Quemaduras de tercer grado: son muy profundas. Afectan a piel aunque también pueden extenderse por la fascia, músculo e incluso hueso. La piel aparece quemada y acartonada. No son dolorosas. Según extensión. Determina la gravedad de la quemadura por su estrecha relación con la pérdida de líquidos y shock. Su cálculo se realiza de forma sencilla mediante la regla de los nueves. Dicha regla asigna los siguientes porcentajes según la superficie corporal quemada. En este cálculo quedan excluidas las quemaduras de primer grado. 9% cabeza 9% cada una de las extremidades superiores 18% cara anterior del tórax y abdomen. 18% espalda y glúteos. 18% cada extremidad inferior 1% área genital. Cuando se supere el 30% del área corporal quemada se consideran quemaduras muy graves. Existen otros criterios a tener en cuenta: la edad del accidentado (niños o ancianos son más susceptibles de complicaciones), estado de salud previo, zona corporal quemada: Cara, cuello manos o genitales. taller lesiones deportivas 11 ACTUACIÓN - Neutralice el agente agresor - Si la ropa está ardiendo apagar las llamas con mantas, abrigos, agua… - Controle pulso y respiración y actuar en consecuencia. - Corte las ropas de la zona quemada no despegarlas si están adheridas - Limpie el área quemada con agua fría - Tape con gasas y practicar un vendaje ligero para sujetarlas - Cubra al herido - Tranquilícelo - Trasládelo lo antes posible a un centro sanitario: centro de salud u hospital dependiendo de la gravedad de las lesiones. NO HAGA - Aplique pomadas. - Rompa las ampollas. - No aplique antisépticos o remedios caseros. - No de líquidos ni comida ni analgésicos. 4.2. HERIDAS: La piel es el órgano que recubre nuestro cuerpo actúa como barrera protectora impidiendo la entrada de gérmenes y evitando las pérdidas excesivas de calor. Herida es toda pérdida en la continuidad de la piel secundaria a un traumatismo, con exposición del interior Toda herida se manifiesta por: dolor, separación de bordes y hemorragia. TIPOS DE HERIDAS. Según su complejidad - Simples. Afectan a la piel sin proporcionar daños a órganos importantes. - Complicadas: son extensas y profundas. Con hemorragia abundante. Generalmente hay lesiones en músculos, tendones, nervios, vasos sanguíneos, órganos internos y puede o no presentarse perforación intestinal. Según agente causal - Heridas punzantes: producidas por agentes traumáticos puntiagudos. Crean una solución de continuidad mínima externamente aunque profunda. Pueden sangrar más internamente que exteriormente. Presentan riesgo cuando quedan en su interior gérmenes que proliferarán en un medio sin oxígeno. - Heridas incisas. Los bordes son regulares, bien delimitados. Ej. Heridas producidas por navaja o bisturí. Son susceptibles de tratamiento con sutura quirúrgica. - Heridas contusas Sus bordes son irregulares. Su fondo es irregular con la presencia de tejido triturado. Pueden presentar pérdida de sustancia. - Heridas abrasivas: Son aquellas propiciadas por caídas. Dejan raspaduras - Heridas mixtas: son una combinación de las anteriores taller lesiones deportivas 12 ACTUACIÓN Si la herida es grave, cohibir las hemorragias Lavado de manos. Utilizar guantes y material estéril. Limpieza de la herida con agua y jabón (en caso de heridas leves). Limpieza de la herida con agua (heridas graves). Retirar cuerpos extraños de menor tamaño si los hubiera. No utilizar directamente sobre la herida, alcohol, tintura de yodo o algodón. Tampoco aplicar pomadas que pudieran producir una reacción alérgica. Sí se pueden utilizar antisépticos como betadine o agua oxigenada o clorhexidina al 4%. Secar la herida sin frotar. Cubrir la herida con gasas estériles. Nunca aplicar la gasa del lado que la tocamos. Sujetar la gasa con un vendaje o apósito. Si la gasa en contacto con la herida se empapa de sangre no retirarla colocar otra encima. Mantener el miembro afecto elevado y moverlo lo menos posible durante el traslado. Realizar el traslado rápidamente. 4.3 AMPOLLAS Y CALLOSIDADES Ambas lesiones se producen por la fricción repetida en un punto. Afectan a gimnastas, levantadores de peso, lanzadores, jugadores de pelota, etc. Pueden prevenirse utilizando guantes, vendajes o protectores específicos de cada deporte. En el caso de las callosidades, los gimnastas deben prevenirlas o disminuirlas limpiándolas y humedeciéndolas diariamente. Ampolla: colección de líquido en la piel. Su tratamiento consiste en la aplicación de frío mientras está saliendo; si no se rompen, dejarlas como están; si por el contrario se rompieran, acudir a un sanitario para que elimine las cubiertas y las limpie y desinfecte. Callosidad: son cubiertas protectoras de la piel. Deben limarse hasta el nivel de la piel circundante. 4.4 CONTUSIONES Lesión traumática que se produce por golpe, compresión o choque. No existe solución de continuidad en la piel o mucosas. La gravedad de la contusión depende de la intensidad del traumatismo o golpe que la origine. A excepción de las craneales suelen tener escasa importancia. Su signo más característico es la rotura de los vasos de la dermis que se traduce en pequeñas lesiones hemorrágicas y hematomas. taller lesiones deportivas 13 CLASIFICACIÓN - CONTUSIONES MÍNIMAS O PETEQUIAS. Se producen como consecuencia de un golpe. Se manifiestan a través de enrojecimiento de la zona afectada por vasodilatación. No se produce desgarro ni alteración en los planos profundos. - CONTUSIONES DE PRIMER GRADO Dan como resultado lo que se conoce como equimosis o cardenal En ellas se produce una ruptura de pequeños vasos cuya sangre se derrama por la piel, mucosas o serosas. En principio tiene una tonalidad azulada, pasando por etapas posteriores a un color verdoso para tener finalmente una coloración amarillenta. - CONTUSIONES DE SEGUNDO GRADO Se conocen como hematoma o chichón. Se caracterizan por la acumulación de sangre que produce relieve. El hematoma es la extravasación de sangre coleccionada en el interior del organismo, en el intersticio de los tejidos o en una cavidad orgánica. El chichón es la hinchazón que se produce en la cabeza como resultado de un golpe. Su gravedad dependerá de su tamaño y localización. - CONTUSIONES DE TERCER GRADO Son aquellas en las que la piel presenta en principio un tono normal para después adoptar uno grisáceo debido al aplastamiento de grasa y músculo. También puede verse afectados nervios, huesos… TRATAMIENTO En caso de contusiones leves Compresión del área lesionada con un vendaje almohadillado compresivo Aplicación de hielo local. Así se reduce la inflamación y la extravasación de sangre. a intervalos de 20 minutos con períodos de descanso de 5 minutos para producir la contracción de los vasos sanguíneos diminuyendo así la inflamación Elevación de la parte afectada si es posible por encima del nivel del corazón. Reposo de la zona. Tomar analgésico en caso de inflamación y dolor. No administrarlo por nuestra cuenta sola en su domicilio por prescripción médica. Aplicar pomada antivaricosa para favorecer su reabsorción. No pinchar los hematomas ni intentar vaciarlos. Si la contusión se produjera en la zona abdominal, tumbar al accidentado con las rodillas flexionadas para así calmar el dolor. Aplicación de calor pasadas las 24 horas para favorecer la reabsorción del hematoma. (frio al principio o aceite refrito, miel para los mordiscos). Mantener la zona en reposo. En caso de contusiones de tercer grado Aplicar un antiséptico para que la zona se encuentre lo más limpia posible en el caso de que se produzca una ruptura de la piel Inmovilizar la zona Si es extremidad elevarla Realizar traslado. taller lesiones deportivas 14 5. LESIONES OSEAS. FRACTURAS DEFINICIÓN DE FRACTURA Es la interrupción de la continuidad de un hueso. Tiene lugar cuando el hueso se ve sometido a esfuerzos mayores de los que puede soportar. Pueden derivarse de golpes directos, fuerzas aplastantes, movimientos repentinos de torsión y contracciones musculares muy intensas. Tanto el tejido óseo como las estructuras adyacentes se ven afectadas presentando: - Edema. - hemorragia muscular y articular - luxación - Rotura de tendones/ligamentos. - Rotura de nervios. - Lesiones vasculares. TIPOS DE FRACTURAS: - Completa: Interrupción de la continuidad de todo el hueso en sentido transverso. Generalmente se acompaña de desplazamiento en relación con su posición normal. - Incompleta: la rotura abarca una parte del corte transverso. - Fractura cerrada: no perfora la piel. También llamada simple. - Fractura abierta: se acompaña de la salida del hueso por la piel o mucosa. Se clasifican a su vez en grados: - Grado 1: Herida abierta de menos de 1 cm. de longitud. - Grado 2: es de mayor diámetro sin lesión extensa de tejidos blandos. - Grado 3: es la más grave. Con lesión grande de tejidos blandos y alto grado de contaminación. Según la posición anatómica de los fragmentos: - Fracturas desplazadas - Fracturas no desplazadas. TIPOS ESPECÍFICOS DE FRACTURAS - En rama verde: un lado del hueso se rompe y el otro se dobla (niños) - Transversa: tiene lugar en ángulo perpendicular al eje del hueso. - Oblicua: ocurre en ángulo agudo con relación al eje del hueso. - Conminuta: la que se acompaña de la formación de varios fragmentos óseos. - Con hundimiento la que incluye depresión de uno o varios fragmentos óseos. Ej. Fracturas faciales y craneales. - Por compresión: la causada por presión como se observa en fracturas vertebrales. - Patológica: tiene lugar en una parte dañada o enferma del hueso. Quistes óseos, metástasis óseas… - Por arrancamiento: resulta de la tracción que ejerce un ligamento o tendón sobre el hueso afectado. - Epifisaria: la que tiene lugar en la zona de unión entre epífisis y diáfisis. - Impactada: en la que un fragmento de hueso se encaja firmemente en otro. taller lesiones deportivas 15 MANIFESTACIONES CLÍNICAS Dolor es continuo y se intensifica hasta que se inmovilizan los fragmentos óseos. Pérdida de función la parte afectada no puede emplearse y tiende a moverse de forma innatural en vez de permanecer rígida como lo hace normalmente. Deformidad debido al desplazamiento de los fragmentos óseos. Acortamiento en caso de fracturas de huesos largos por contracción de los músculos que se insertan superior e inferiormente al sitio de fractura. Crepitación al examinar la extremidad por palpación. Hinchazón local y cambios de color localizados en la piel puede deberse a hemorragia debido a la fractura. Estos signos pueden no aparecer hasta horas o días después de la lesión. No todos estos signos y síntomas aparecen en todas las fracturas. En las fracturas lineales o fisuras o en las fracturas impactadas en las que los fragmentos óseos están juntos la sintomatología es menor. TRATAMIENTO DE URGENCIA Descosa o rasgue la ropa para evitar empeorar la lesión al tratar de quitársela. Si sospecha fractura traslade a la víctima a un centro asistencial o mejor en ambulancia. Tranquilizar al herido. No modifique la posición en la que se encuentra el miembro afectado para así evitar daños mayores como ruptura de vasos sanguíneos, venas y otros tejidos causando gran dolor y hemorragia. Inmovilizar la zona: Brazos con un cabestrillo o vendaje que lo fije al tórax. Piernas: uniendo la fracturada a la sana sirviéndole así de férula. Después de realizar la inmovilización, vigile la temperatura del miembro, el color y la hinchazón. Compruebe el pulso por debajo del área inmovilizada. Si el miembro se enfría o adquiere un color azulado, aflojar la inmovilización. FABRICACIÓN DE CABESTRILLO • Necesitará elementos para amarrar como: tiras de tela, corbatas o pañuelos. • Acolchone el material rígido con toallas y algodón para evitar lastimar las articulaciones. • Inmovilice la fractura colocando el material rígido por encima y debajo de la articulación abarcándola en su totalidad. • Los nudos para sujetar la inmovilización deben quedar orientados al mismo lado. • No ate sobre la fractura. taller lesiones deportivas 16 CASOS ESPECIALES Fractura de columna vertebral Después del traumatismo existe gran dolor de cuello y/o espalda. Si la médula espinal se ha lesionado, se presenta disminución de la sensibilidad, hormigueo o disminución de la fuerza en alguna parte del cuerpo (sobre todo miembros superiores o inferiores). Una fractura vertebral se puede desplazar estrechando y anulando el canal medular, seccionando la médula y provocando una parálisis infralesional. Los factores más importantes para tratar estas fracturas son proteger e inmovilizar, para no causar más daños a la víctima. Antes de inmovilizar y trasladar a la víctima con férula tabla u otro elemento, controle otras emergencias como dificultas respiratoria y hemorragia. El traslado deberá realizarse siguiendo las siguientes precauciones: - Movilizar a la víctima en bloque contando con el número de personas suficientes para realizarlo. - Mantenga a la persona acostada sobre el suelo. Busque una tabla o plano duro que permita trasladarla en bloque con espalda horizontal y cuello inmovilizado. Proteja la tabla con sábana o material blando. - Coloque a la víctima sobre el plano duro. Esta movilización se realizará como mínimo con cuatro personas: una para sostener la cabeza y el cuello, la segunda para el tórax, la tercera para la pelvis y la cuarta para los miembros inferiores, todas manteniendo una perfecta nivelación. Amarre las manos de la víctima sobre el tórax. - Inmovilice a la víctima sobre la tabla utilizando telas o corbatas. Abríguela bien. - Si el cuero cabelludo sangra, aplíquele un apósito o tela limpia sin apretar ya que podría agravar la lesión. Fractura de cráneo Normalmente existe pérdida parcial o total del conocimiento, pulso rápido y débil o sumamente lento, pupilas dilatadas o desiguales, pérdida de sangre por los oídos, nariz o boca, alteración de la respiración, vómitos… Es preciso trasladar a la víctima lo antes posible evitando cualquier tipo de movimiento. • Coloque a la víctima en posición cómoda con la cabeza hacia un lado para evitar asfixia por el vómito. En caso de sangrado por un oído, colóquela de ese lado con un paño bajo la cabeza. • Inmovilice la cabeza colocando bolsas de arena u otros dispositivos. • Lleve a la víctima inmediatamente a un centro asistencial. Fractura de mandíbula Pídale a la víctima que cierre la boca intentando que los dientes inferiores hagan contacto con los superiores. Coloque un trapo en forma de corbata por debajo del mentón y amárrelo en la parte superior de la cabeza, pasándolo por delante de las orejas. Fractura de clavícula Producida por caída sobre el hombro o sobre la mano con el brazo extendido. La zona fracturada aparece dolorida, tumefacta. Se puede notar sensación de crujido cuando se intenta mover el brazo. taller lesiones deportivas 17 Tratamiento Coloque el brazo sobre el pecho con la mano en dirección contraria al hombro lesionado. Ponga un cabestrillo. Traslado a un centro sanitario evitando movilizaciones. El tratamiento médico consiste en: control radiológico, colocación de un vendaje en ocho que permita movilizar el brazo por debajo de la horizontal durante cuatro semanas. Iniciar práctica deportiva tres semanas después de las anteriores. Cuando la fractura se produce en el extremo del hueso será necesaria la cirugía debido a la gran separación de los fragmentos óseos debido a la acción ligamentosa. Fractura de brazo Se produce por caída sobre el brazo extendido o por caída directa sobre el hombro. La fractura se produce casi siempre en el cuello del húmero. Se manifiesta con dolor a la movilización y tumefacción en la zona de la lesión. Tratamiento Flexione al antebrazo sobre el pecho. Coloque un trozo de algodón o tela doblada debajo de la axila para protegerla. Ponga el material que utilizará para inmovilizar en la parte externa del brazo. Amarre en la parte superior e inferior de la fractura. Sostenga el brazo con un cabestrillo. Traslado al hospital para posterior examen radiológico y posterior reducción e inmovilización con escayola e incluso reducción quirúrgica. La consolidación suele ser buena por lo que puede iniciarse al acondicionamiento al cabo de 4 u 8 semanas. Fractura de codo Inmovilice la fractura en la posición en la que se la encontró. Si estaba flexionada coloque un cabestrillo y si estaba en extensión coloque férulas. Fractura del antebrazo Coloque dos férulas: una la externa en forma de L desde el hombro hasta la base de los dedos. La otra, la interna, desde el pliegue del codo hasta los dedos. Amarre las férulas con cuatro tiras de tela: en la parte superior a la altura de la axila, por encima del codo, por debajo del codo y en la muñeca. Coloque un cabestrillo de manera que la mano quede más alta que el codo. Fractura de cúbito y radio distal (fractura de Colles) Es la fractura más frecuente del antebrazo. Supone la rotura de la parte más inferior del cúbito y radio. El mecanismo de producción es la caída con la muñeca extendida y el brazo en hiperextensión, forzando la mano hacia atrás y hacia arriba. Es típica de patinadores. Clínica - Dolor e inflamación. - Hematoma que aparece en las primeras horas. - Deformidad característica "en tenedor". En este caso la fractura es grave. A veces no hay desplazamiento por lo que puede confundirse con un esguince de muñeca. - Dolor a la movilización de la muñeca. taller lesiones deportivas 18 Tratamiento Aplicar frío local. Colocar una férula en la muñeca. Colocar la extremidad en cabestrillo. Evacuación para valoración y tratamiento médico. Fractura del hueso escafoides Es la rotura del hueso escafoides (situado en la muñeca a continuación del dedo pulgar). Se produce por caídas con la muñeca y el brazo en hiperextensión. Es típica de deportes como fútbol, rugby, hockey, patinaje, balonmano, esquí, etc. Esta lesión se confunde con frecuencia con un esguince de muñeca por lo que sin tratamiento da lugar a necrosis ósea. Por ello la valoración médica de cualquier lesión de muñeca es imprescindible. Clínica - Hinchazón y dolor en la base del primer dedo (tabaquera anatómica) que aumenta al doblar el pulgar o mover la muñeca. - Hipersensibilidad al presionar la base del primer dedo al realiza una flexión radial o al dirigir el primer dedo hacia arriba, hacia el antebrazo. Tratamiento - Frío. - Inmovilizar la muñeca. - Evacuación para la valoración y tratamiento médico. Fractura del metacarpo. Son roturas de los huesos de la mano. Son producidas por extensión forzada de los dedos. Clínica - Dolor en la mano. - Hinchazón. - Deformidad. A veces no está presente. - Movilidad anormal. - La presión sobre los nudillos o metacarpianos provoca dolor en el sitio de la fractura. Tratamiento • Frío local. • Inmovilización: coloque una almohadilla sombre la palma de la mano y la muñeca. Coloque una férula o tabla desde el codo hasta la punta de los dedos. Amarre la férula o tabla. • Evacuación para valoración y tratamiento médico. Fractura de fémur Acueste a la víctima sobre su espalda. Coloque dos férulas. Una desde la axila hasta el tobillo. La otra desde la ingle hasta el tobillo. No olvide almohadillar el tobillo, la axila y la ingle con material blando. Amarre con varias tiras de tela. Fractura de rodilla Acueste o siente a la víctima. Coloque una férula por debajo de la pierna, desde la parte inferior de la región glútea hasta el talón. Amarre con cuatro bandas. taller lesiones deportivas 19 Fractura de pierna Coloque dos férulas. Una en la parte externa y otra en la interna desde la ingle hasta el tobillo. Proteja la rodilla y el tobillo con material blando. Amarre con cuatro bandas. Fractura de tobillo y pie Si el zapato de la víctima es plano, no lo retire para que inmovilice la fractura. Haga una férula en forma de L que cubra el pie y la parte inferior de la pierna. En caso de que no cuente con férulas blandas, puede inmovilizar el tobillo y el pie, con una almohadilla, abrigo u otro elemento. taller lesiones deportivas 20 6. DISLOCACIONES: LUXACIONES Y SUBLUXACIONES Es un trastorno en el cual las superficies articulares de los huesos que forman una articulación dejan de estar en su relación anatómica normal. “Se salen de la articulación”. 6.1 SUBLUXACIÓN Es la dislocación parcial de las superficies articulares. Síntomas: - Dolor durante el ejercicio y después de este. - En el caso de que sea de hombro, el deportista tendrá sensación de dislocación cuando el brazo se levanta por encima de la horizontal. Tratamiento: Suspensión de la actividad y traslado a centro sanitario. Prevención. Se puede proteger la articulación, mediante un entrenamiento de fuerza activa, de forma paralela al entrenamiento propio del deporte que se practica. 6.2 LUXACIÓN Tipos de luxaciones: - Congénitas: en el momento del nacimiento por anomalías en el desarrollo: Ej. Cadera. - Espontáneas o patológicas: por enfermedad de las estructuras articulares o periarticulares. (Recidivas). - Traumáticas: las que resultan de lesiones por la aplicación de fuerzas que la articulación no puede soportar. Las dislocaciones traumáticas son situaciones de urgencia ya que las superficies articulares asociadas (vasculatura y nervios) se distorsionan y se someten a esfuerzos intensos. Se producen por una caída o golpe directo sobre la articulación. Las más frecuentes son sin duda las que se producen en los hombros, siendo muy frecuentes en los deportistas de contacto (yudo, lucha, baloncesto). También se producen en deportistas que caen sobre el brazo girándose para proteger el cuerpo (patinaje, equitación, esquí). Dentro de ellas la luxación anterior del hombro supone el 80% de los casos. Además tiende a reproducirse con golpes mucho menos intensos e incluso con la movilización del brazo hacia arriba por detrás de la cabeza cuando la articulación queda inestable. Sintomatología - Dolor: desde el principio es muy intenso con sensación de desgarro profundo y mareo. Luego tiende a disminuir pero se exacerba ante cualquier intento de mover la articulación. Se genera un espasmo muscular intenso e invencible, que hace imposible todo intento de reducción. - Cambios en el contorno articular. En caso de que sea de hombro, este adquiere un aspecto de "cuadrado" y no se puede mover. - Cambios de la longitud de la extremidad. - Pérdida de la movilidad normal. - Cambio del eje de los huesos dislocados. taller lesiones deportivas 21 TRATAMIENTO DE URGENCIA No reducir. La reducción se realizará en un centro médico. No dar analgesia. Inmovilizar en lo posible para realizar traslado urgente para posterior analgesia reducción y examen radiológico intrahospitalaria. Durante el traslado se debe inmovilizar la articulación apoyada en elementos blandos como almohadas o ropa, evitando así que se mueva. Tras la reducción, el deportista llevará un cabestrillo que precisará durante un período de 3 a 6 semanas. Posteriormente rehabilitará moviendo el brazo de forma pendular durante 1 o 2 semanas. Después podrá levantar el brazo hasta la horizontal y desde allí realizará movimientos de rotación. Por último podrá levantar el hombro en posición de lanzamiento para ir recuperándose poco a poco. Para evitar recidivas, el deportista no deberá reiniciar la práctica deportiva hasta haber recuperado la movilidad y fuerza completamente. Esto se produce generalmente a los 2 o 3 meses tras la lesión. Cuando a pesar de ello sufre 3 o 4 luxaciones recidivantes tal vez sea el momento de plantearse la cirugía. Luxación de muñeca Es la pérdida de contacto entre los huesos que constituyen el carpo (muñeca). De ellos el semilunar es el más afectado. Son frecuentes en la actividad deportiva. Se produce por hiperextensión o hiperflexión forzada de la muñeca. Clínica - Deformidad en la región carpiana. - Dolor e hinchazón en la cara dorsal o palmar de la muñeca. - Movimientos limitados y con aumento de dolor en la muñeca. Tratamiento Reposo. Frío local. Inmovilización. Elevación. Evacuación para valoración y tratamiento médico. taller lesiones deportivas 22 Luxación de los dedos de la mano Es la pérdida de contacto entre los huesos de las articulaciones de las falanges. Están causadas por golpear la pelota con la punta de los dedos. En la mayor parte de los casos afecta al pulgar o al meñique. Se produce en deportes como balonmano o baloncesto. Pueden prevenirse mediante un calentamiento adecuado, vendajes funcionales o una técnica adecuada en el golpeo del balón. Clínica - Dolor local. - Hinchazón, hematoma. - Impotencia funcional. - Deformidad en la articulación. Tratamiento • Reposo/inmovilización. • Frío local. • Evacuación y valoración por un facultativo. taller lesiones deportivas 23 7. LESIÓN MENISCAL Es una lesión que suele producirse al torcer la rodilla mientras permanece doblada y con carga de peso. Puede prevenirse fortaleciendo la musculatura del muslo y con estiramientos. Clínica - Dolor en rodilla (en cuclillas o en hiperextensión forzada). - Inflamación en rodilla que se produce a las pocas horas y que puede permanecer varios días. - A veces se notan fallos, crujidos o bloqueos en una determinada posición, por lo general con ella doblada. - En algunos casos resulta imposible estirar la rodilla. Tratamiento • Reposo, hielo, compresión y elevación. • Acudir al médico para valoración. taller lesiones deportivas 24 8. ESGUINCES Son muy frecuentes. Es una torcedura o distensión de una articulación (sin luxación) que puede llevar a la rotura de algún ligamento o fibras musculares próximas. Se produce por mecanismo agudo e indirecto, que provoca la distensión de los ligamentos, sobrepasando sus límites funcionales. Favorecen la aparición de esguinces la inactividad física, el bajo tono muscular, alteraciones anatómicas o el tipo de calzado. SÍNTOMAS • Dolor tanto a la palpación como al moverlo. • Tumefacción. • Contracturas debido al dolor. • Incapacidad para realizar ciertos movimientos. • Inestabilidad articular en el esguince de grado 2 y 3. • Puede llegar a afectar a otras estructuras que se encuentran cerca de la articulación como tendones, huesos, nervios o vasos sanguíneos, dependiendo de la gravedad del esguince. Hay hematoma cuando se produce rotura de los vasos sanguíneos. CLASIFICACIÓN DE LOS ESGUINCES 1. PRIMER GRADO: discreta distensión articular que provoca pequeños traumatismos en el ligamento. La estabilidad de la articulación se mantiene prácticamente íntegra. 2. SEGUNDO GRADO: se produce un mayor estiramiento de las fibras, produciéndose una rotura parcial del ligamento. Al permanecer algunas fibras indemnes existe cierto grado de estabilidad articular. 3. TERCER GRADO: hay rotura total del ligamento. Inestabilidad total. TRATAMIENTO DE URGENCIA Es muy importante para evitar la inflamación, el dolor y un empeoramiento del daño producido. Es imprescindible el traslado al centro médico para que a través de un examen radiológico y clínico se determine la gravedad y el tratamiento adecuado. Mientras se produce la valoración por el médico: - Colocar hielo en la zona para disminuir la inflamación. El hielo debe envolverse en una bolsa o trapo para que no esté en contacto con la piel. Se pondrá 20 minutos cada 3 o 6 horas. - Vendaje de contención flexible pero no elástico para limitar la inflamación. - Colocar el miembro a 45º por encima de la horizontal. - Reposo: no apoyar o movilizar la articulación dañada. taller lesiones deportivas 25 Esguince de muñeca Es la lesión más frecuente de la muñeca y afecta a los ligamentos que sostienen la muñeca. Se produce generalmente por caída sobre la muñeca en hiperextensión aunque también puede producirse por movimiento de torsión o flexión muy violentos. La muñequera o el vendaje funcional pueden prevenir esta lesión en personas predispuestas. Clínica - Dolor con el movimiento de la muñeca que aumenta ante movilizaciones extremas. - Hinchazón tumefacción. Tratamiento Reposo. Frío local. Elevación. Inmovilización. Acudir para valoración médica lo antes posible. Esguince de rodilla Es la rotura más o menos completa de uno o varios ligamentos. Se produce por la torsión intensa de la rodilla cuando sólo se apoya esa misma pierna. Puede evitarse fortaleciendo los músculos de las piernas además de un entrenamiento correcto con calentamiento y estiramientos. Clínica - Dolor intenso al producirse la lesión. - Crujido. El deportista tiene la sensación de que la rodilla se desencaja. Tratamiento Reposo, frío, vendaje compresivo y elevación. Traslado y valoración por el médico que determinará el grado de esguince y los ligamentos implicados. taller lesiones deportivas 26 Esguince de tobillo Es la distensión, desgarro o rotura de alguno de los ligamentos del tobillo. Está producido por la torcedura del pie hacia fuera (esguince del lado externo), hacia dentro (esguince del lado interno), o hacia delante (esguince frontal). Puede prevenirse mediante un calentamiento antes de cualquier actividad deportiva, colocar un vendaje o tobillera si la articulación es inestable o manteniéndola articulación en un perfecto estado de fuerza y flexibilidad. Clínica - Dolor en el tobillo al apoyar el pie, localizado en la parte externa o interna o anterior según el tipo de esguince que aumenta al doblar el pie en el sentido de la torcedura. - Inflamación de la zona. - Hematoma debajo del hueso del tobillo de ese lado. Tratamiento • Reposo inmediato, frío local. • Vendaje compresivo en las primeras horas que será sustituido después por uno de mantenimiento. • Reposo con la pierna elevada 45º. Utilizar muletas si es preciso andar. • Consulta médica para descartar fractura y continuar tratamiento. taller lesiones deportivas 27 9. LESIONES MUSCULARES Son las más frecuentes y en su mayoría leves aunque pueden complicarse o cronificarse. Como ocurre en los traumatismos violentos que se acompañan de una importante reacción vascular y edema. En ellos puede producirse un síndrome compartimental. Esto es frecuente en la cara anteroexterna de la pierna. 9.1 AGUJETAS Rigidez muscular acompañada de sensación de dolor en las zonas cuyos músculos se han sometido a un esfuerzo intenso. Aparecen generalmente: • En individuos no entrenados cuando empiezan a practicar un deporte. • Al reintegrarse a la práctica deportiva después de un período de inactividad. • Al pasar de un entrenamiento suave a uno intenso. • Después de un esfuerzo de intensidad no habitual Causas: Existen dos teorías acerca de las causas que las provocan: 1. teoría del ácido láctico o de lesión metabólica: se produce una acumulación de ácido láctico durante el período de actividad muscular, por metabolización incompleta de la glucosa. 2. Teoría del sobreesfuerzo mecánico: actualmente es la más aceptada. Se produce una lesión mecánica en la zona de las células musculares y tejido conjuntivo muscular (vainas que rodean las fibrillas, los haces musculares y los músculos, fascias musculares). Síntomas Aparecen generalmente un día después de realizar el esfuerzo apreciándose rigidez muscular importante y dolor generalizado de los grupos musculares trabajados al realizar cualquier movimiento donde intervengan éstos y desapareciendo dichos síntomas al cabo de 3 o 4 días. Se diferencian de otras lesiones deportivas en que el dolor es generalizado no afectando a un punto concreto (difuso). Tratamiento En los casos agudos durante los tres primeros días no deben de realizarse estiramientos intensos. Las medidas más recomendables son: A. Baños calientes con esencia de romero, árnica o salvia. B. Masaje suave de renovación venosa. C. Estiramientos musculares suaves. D. En deportistas noveles se les aconsejan que continúen realizando ejercicio moderado, de menor intensidad que el que le provocó las agujetas. Es muy importante realizar una práctica progresiva y adecuada. taller lesiones deportivas 28 9.2 CALAMBRES Contracciones involuntarias, intensas y dolorosas del músculo que aparecen frente a esfuerzo de gran intensidad. Puede estar afectado solamente u fascículo muscular, el músculo entero o bien un grupo muscular completo. Por ejemplo los músculos de la pantorrilla en los que intervienen los gemelos y el sóleo. CAUSAS - Disminución de electrolitos, pérdida de sal a través de la sudoración. - Fatiga después de un esfuerzo prolongado y repetido. - Cambio de calzado (de alto a calzado deportivo). - Correr sobre terreno blando (la salida de batida del pie en el impulso de la carrera es mayor). - Movimientos explosivos. - Pueden ser diurnos o nocturnos donde el músculo afectado sufre espasmos involuntarios. - Patologías concretas: varices, flebitis, pie plano, poliomelitis, ciáticas, diabetes, algunas miopatías y variaciones endocrinas. SÍNTOMAS Dolor intenso e impotencia funcional que en carrera puede dar con el deportista en el suelo. Se queda literalmente clavado en el sitio Ej. Calambres en la pantorrilla. También es habitual por la noche en la cama cuando nos despierta un dolor intenso en las pantorrillas. DIAGNÓSTICO Acortamiento, rigidez e hipertensión del músculo afectado. El deportista no puede caminar por sí mismo (calambre en el pie o en los gemelos de la pantorrilla). TRATAMIENTO El afectado se sienta en el suelo y debe estirarse el músculo en la dirección de su movimiento habitual. Ej. Si es en la pantorrilla conviene estirar los dedos del pie en dirección hacia él, debiendo realizar el proceso varias veces. Como la zona se queda dolorida conviene realizar a continuación un masaje para activar la circulación y aplicar termoterapia (calor local). Es conveniente analizar la causa que lo ha producido para evitar que se produzca con frecuencia. Otro método interesante consiste en pellizcar el labio superior durante 8-10 segundos. 9.3 DISTENSIÓN Se produce al superar el límite de elasticidad del músculo, no existiendo daño anatómico. El paciente refiere un dolor no intenso en el momento del esfuerzo y sensación de estiramiento muscular. El dolor aumenta con la movilidad contra resistencia y en menor grado con la contracción isométrica y estiramiento pasivo de las fibras lesionadas. taller lesiones deportivas 29 9.4 CONTRACTURAS Contracciones exageradas de la fibra muscular. La contracción es involuntaria, inconsciente, permanente y dolorosa. CAUSAS - Cansancio de la fibra muscular afectada como consecuencia de mal entrenamiento o de alimentación defectuosa en los deportistas (falta de glucógeno en el músculo). - Mecanismo de protección por ejemplo levantando pesos excesivos se provoca una sobrecarga de la columna y aparece la contractura con el consiguiente dolor de espalda. - Posturas no anatómicas o repetidas y forzadas. Ej. Sujetar el teléfono con la oreja y el hombro (se contractura el esternocleido y el trapecio); Estudiar con la cabeza muy agachada ( contractura de los músculos paravertebrales dorsales y cervicales). - Estática del individuo. - Estiramiento busco de un grupo muscular (el músculo como defensa se contrae). - Golpes de tos o estornudo (contractura de la musculatura que rodea al omóplato y músculo trapecio). - Sobrecarga muscular continuada. SÍNTOMAS Dolor localizado en movimiento de actividad muscular de contracción que se calma realizando el movimiento contrario al estiramiento. Músculo muy endurecido. Sensación de escozor interno A veces el dolor se irradia a la parte delantera del tronco o un costado, cuando se producen en la espalda. Cuando existen en esta zona o en el cuello pueden aparecer dolores de cabeza, mareos ocasionales, sensaciones de hormigueo o adormecimiento en los dedos de las manos (parestesias) DIAGNÓSTICO Es importante un diagnóstico correcto de la lesión para no confundirlo con roturas fibrilares. Pues el tratamiento es diferente. Se aprecia dolor a la presión con endurecimiento superior a lo normal (comparar con miembro o lado sano). En la palpación transversal se produce un pequeño salto con desplazamiento de la fibra muscular produciendo dolor. Retracción muscular (acortamiento). TRATAMIENTO En deportistas el calentamiento adecuado y el entrenamiento de calidad sería el mejor remedio de prevención. En no deportistas medidas higiénicas de correcciones posturales. El tratamiento básico para las contracturas musculares se basa en reposo activo y fisioterapia: aplicación local de ultrasonidos, termoterapia, masaje decontracturante y estiramientos musculares trabajando amplitudes articulares. taller lesiones deportivas 30 9.5 ROTURAS MUSCULARES Pueden ser de varios tipos según la cantidad de fibras implicadas: - Tirón muscular o rotura fibrilar: rotura de algunas miofibrillas. - Roturas parciales o desgarros: varias fibras rotas. - Roturas totales: rotura completa del músculo. Estadísticamente el 25% de los deportistas presentan algún tipo de lesión muscular una vez al año. CAUSAS - Traumatismos agudos: contactos violentos (material, instalaciones, adversario) con el músculo contraído; autolesiones (torsiones, contracturas musculares muy violentas) y mixtas (ambos factores asociados). - Sobrecarga: presión o tracción (microtraumatismos repetidos y acumulados a lo largo del tiempo). - Estructura anatómica: anomalías de la columna vertebral o dismetría de caderas (estática del individuo). - En deportes las causas más frecuentes: son las bruscas puntas de esfuerzo (salida de carrera, detención de saltos, cambios bruscos de dirección o esfuerzos musculares máximos contra resistencias muy fuertes). También destacar la realización de esfuerzos físicos sin calentamiento adecuado. Otras causas son: estado de poca motivación psicológica donde el deportista actúa con desgana, nervios o ansiedad; problemas en la dentadura (caries y otros). - Por el biotipo más predispuestos brevilíneos musculados. - Inactividad prolongada: en principiantes o en deportista que vuelven después de una inactividad prolongada (deportista de fin de semana). - Fatiga muscular. Generalmente al final de las competiciones aparece el cansancio disminuyendo los reflejos y la coordinación neuro-muscular. - El frío: produce isquemia muscular produciéndose por no realizar un calentamiento adecuado específico para la temperatura ambiente, o bien por no llevar la vestimenta de protección contra el frío durante los entrenamientos. SÍNTOMAS (signo de la pedrada) - Tirón muscular: dolor intenso y vivo muy puntual, impotencia muscular inmediata, si es superficial aparece un hematoma apreciable y ligero. - Rotura parcial: Dolor más intenso, impotencia muscular importante, zona muy dolorosa, como si apareciera un globo, hematoma visible, dolor a la movilización muscular, a la palpación se nota como líquido dentro, depresión al tacto si es superficial, contractura al tacto a ambos lados y aumento de calor en la zona. - Rotura total: dolor intensísimo, sensación de pedrada o tiro, impotencia funcional total, gran hematoma que puede aparecer además de en la zona de lesión en otra parte inferior más alejada, debido a la fuerza de la gravedad, aumento de calor importante. taller lesiones deportivas 31 DIAGNÓSTICO CUIDADO CON NO TOCAR LA ZONA DE LESIÓN lo imprescindible para realizar el diagnóstico adecuado. Habrá que valorar primeramente mediante pruebas de funciones musculares correspondientes. También hay que analizar el grado de rotura mediante palpación y apreciación visual. Todo ello realizado por el médico especialista competente. Será éste el que vea la necesidad de realizar una ecografía muscular para delimitar con exactitud el grado de lesión muscular producido (ideal pero...). TRATAMIENTO TRATAMIENTO DE URGENCIA Aplicar hielo, inmovilizar, vendar la zona afectada y acudir al médico evitando que el lesionado mueva el músculo roto. La rotura de fibras musculares es una lesión importante para un deportista ya que requiere un período prolongado de tratamiento. Tirón muscular: hielo las primeras 48-72 horas; reposo deportivo una semana, después fisioterapia: termoterapia, ultrasonido y masaje. Comenzar con estiramientos de la zona cuando al realizar estos no produzca dolor. Musculación isométrica. Rotura parcial: inmovilización, hielo las primeras 48-72 horas, antiinflamatorios, después láser de baja frecuencia en zona de rotura y ultrasonido zona de la contractura (arriba y debajo de la lesión), termoterapia, masaje de conjunción muscular suave e indoloro, tape (vendaje funcional) para unir fibras, musculación isométrica indolora. Comenzar con ejercicios de streching (contraer - relajar - estirar - relajar) cuando al realizar lo produzca dolor. Se calcula que el tiempo de recuperación en circunstancias normales va de 3 a5 semanas, siempre con reposo deportivo o laboral las primeras 2 -3 semanas. Rotura total: prioritario tratar inmediatamente la inflación mediante hielo las primeras 48-72 horas. Antiinflamatorios, esperando la ejecución del servicio médico competente para hacer un trabajo de reconstrucción quirúrgica. PREVENCIÓN Calentamiento general y local: estiramientos, masajes, footing ligero. Hidratación sistemática: antes, durante y después de la competición. Corrección postural y adaptación de las plantillas. Corrección técnica del gesto deportivo incorrecto. Elección del calzado y del material apropiado. Importante: la cicatriz de la rotura. taller lesiones deportivas 32 Rotura de los músculos separadores del muslo “abductores” Pueden ser parciales y totales. En este caso ocurren en la inserción del tendón en el fémur o en el pubis. La causa suele ser su uso en exceso. Son muy frecuentes en el fútbol. Su prevención se basa en la recuperación completa de cualquier lesión previa. Los calentamientos y estiramientos deben formar parte de todo entrenamiento. También es útil llevar calentadores. Clínica - Dolor súbito, instantáneo, como una puñalada en la región de la ingle. Si el deportista inicia de nuevo el movimiento vuelve el dolor. - Existe un endurecimiento de la zona debido a la presencia de un hematoma local. - Los intentos de contraer el músculo son imposibles si la rotura es completa. Si la rotura es parcial se puede palpar la rotura en el vientre del músculo. Tratamiento • Inmovilizar la zona dolorida. • Si hay dolor óseo, sospechar que existe una lesión en el pubis. Es preciso realizar una radiografía y un examen médico completo. • Aplicar frío, vendaje compresivo y elevación del miembro afecto. • Reposo y utilizar muletas si es preciso el desplazamiento. • La rehabilitación se realizará mediante una progresión continua en el esfuerzo. taller lesiones deportivas 33 taller lesiones deportivas 34 10. LESIONES TENDINOSAS Los tendones son fibras conjuntivas inextensibles, dispuestas de forma paralela, que sirven para transmitir la función muscular a distancia. Se llama entesis al punto de unión entre el tendón y el hueso. El paratendón es el tejido conjuntivo que rodea al tendón. Cuando un tendón se inserta en una eminencia ósea, va protegido por una vaina sinovial que lo rodea. Por ello podemos clasificar las lesiones en: • Entensitis: es la llamada tendinitis de inserción, ya que es la lesión del tendón al nivel de su inserción ósea. Las localizaciones más frecuentes son a nivel del codo (epicondilitis, epitrocleitis, en la pata de ganso, tendón rotuliano y cuadricipital y el tendón de aquiles. • Tendinitis: inflamación del tendón. • Tendonitis o tenosinovitis: inflamación de la zona que rodea al tendón secundario a microtraumatismos de repetición en los miembros superiores (tenis, máquina de escribir), o inferiores (marcha prolongada). En las formas agudas la aparición del dolor es brusca con crepitación articular o inflamación difusa. La tenosinovitis más frecuente es la tenosinovitis estenosante de Quervain, que afecta al abductor largo del pulgar el dolor se produce al extender el pulgar, por sobreutilización en trabajadores manuales. La lesión suele afectar a la vaina estando el tendón indemne, pero puede afectar a éste produciendo adherencias e incluso rotura del tendón. Estas lesiones inflamatorias evolucionan en cuatro estadios según la aparición del dolor: 1. El dolor aparece sólo después de la actividad física. No limita la actividad. 2. El dolor aparece al final de la actividad, por lo que aparece limitación de la actividad. 3. El dolor aparece en reposo impidiendo la actividad. 4. Impotencia anatómica por rotura tendinosa degenerativa. A la exploración se aprecia dolor al palpar la lesión, la movilidad pasiva de la articulación suele estar conservada (salvo en casos más avanzados en los que hay una retracción fibrosa), pero aparecerá dolor en los últimos grados de estiramiento del tendón. La fuerza muscular está conservada, pero aparece dolor al realizar esfuerzo contra resistencia ya que tensa activamente el tendón lesionado. Las lesiones inflamatorias de los tendones se tratan siguiendo una pauta conservadora de reposo, AINE, infiltraciones locales de corticoides y ortesis estabilizadoras. El tratamiento quirúrgico sólo se aplica en casos de roturas tendinosas o en patología refractaria al tratamiento conservador. taller lesiones deportivas 35 10.1 Rotura del tendón extensor largo de los dedos. "dedo en martillo" Es la rotura de la inserción del tendón del músculo extensor a la altura de su inserción en la tercera falange del dedo. Es producida generalmente por el golpe de una pelota que choca contra la punta del dedo. Es muy frecuente en baloncesto o béisbol. Clínica - Dolor e hinchazón en el dedo (entre la uña y la articulación interfalángica distal). - La punta del dedo está flexionada y no se puede estirar. Tratamiento. Reposo/ inmovilización. Frío local. Evacuación para valoración y tratamiento médico. 10.2 Tendinitis de los aductores Es la inflamación de los tendones de los músculos aproximadotes del muslo aductor, mediano, aductor mayor, aductor pequeño y pectíneo). El que se lesiona más frecuentemente es el aductor mediano. Que tiene un largo recorrido desde el pubis al fémur. Se suele sobrecargar con las patadas de fútbol, entrenamiento de marcha, patinaje, saltadores de vallas, saltadores de altura, etc. Puede prevenirse mediante calentamientos y estiramientos de esta zona, mejorando el gesto deportivo y curando completamente las lesiones previas. (Sinfisis del pubis: complicación) Clínica - Dolor en la ingle irradiado desde el pubis que aumenta con el ejercicio y disminuye con el reposo. El dolor reaparece al intentar juntar las piernas contra resistencia. El dolor se manifiesta si intentamos correr pero no al montar en bici. Tratamiento • Evitar la competición. • Reposo que el deportista soporte el movimiento con carga sin dolor. • Reposo activo para mantener la forma física: natación, ciclismo. • Antiinflamatorios prescritos por el facultativo. • Entrenamiento específico de la zona programado por un fisioterapeuta. taller lesiones deportivas 36 11. LESIONES DEPORTIVAS MÁS FRECUENTES 11.1 FRACTURAS COSTALES: Son frecuentes sobre todo en los deportes de contacto. Pueden producirse por un golpe directo (bastonazo de hockey) o como resultado de una fuerte presión sobre el pecho (rugby). El diagnóstico se realiza por la clínica y por la radiografía de tórax la cual delimita si la fractura va acompañada de lesión pulmonar. Síntomas - Dolor en la zona fracturada, que se acrecienta al respirar hondo, tos… - Hematoma e inflamación en la zona fracturada. - Se puede notar chasquido al respirar. Tratamiento Generalmente se limita a reposo y analgésicos. Si la fractura afecta a varias costillas será preciso el ingreso hospitalario. 11.2 ROTURA DEL PECTORAL MAYOR Músculo cuyas funciones son la pronación y aducción del brazo. Su rotura se produce en deportes de fuerza (halterofilia, lanzamientos). Su clínica se manifiesta mediante dolor, hinchazón, hematoma en dicho músculo a nivel del hombro que provoca disminución de la fuerza y deformación visible. La prevención consiste en el calentamiento seguido de entrenamiento de flexibilidad en cada sesión. El entrenamiento de fuerza siempre será progresivo. Tratamiento - Aplicar frío. Reposo. - Si el dolor es muy intenso tomar los analgésicos antiinflamatorios recomendados por su médico. - La rotura total precisará reparación quirúrgica. Pasadas 4 o 6 semanas se iniciarán los movimientos. El entrenamiento de fuerza se comenzará pasadas cuatro semanas más, siendo este ligero y progresivo. Cuando la rotura sea parcial, se reiniciará la actividad deportiva cuando el músculo haya recuperado su fuerza y su movimiento no produzca dolor. 11.3 TENDINITIS DEL SUPRAESPINOSO Se produce por inflamación del tendón del músculo supraespinoso ya se encuentra alojado en un espacio muy estrecho, lo cual provoca rozamientos y pinzamientos del mismo. Supone el 75% de los hombros dolorosos. Es muy frecuente e lanzadores, levantadores de peso, tenistas y luchadores. Se manifiesta a través de dolor al levantar el brazo entre 80º y 120º. También se aprecia dolor a la palpación de la parte antero-superior del hombro. Además la movilidad pierde fuerza en la elevación hacia fuera del brazo. Para evitar que la tendinitis se intensifique, es conveniente comenzar la lesión con un entrenamiento de movilidad suave, seguido de otro de fuerza de mayor intensidad. taller lesiones deportivas 37 Tratamiento - La falta de tratamiento producirá cronicidad del dolor que obligará a reposo prolongado e incluso abandono de la práctica deportiva (cambiar el gesto deportivo). - El reposo deportivo durará el tiempo necesario. Conservará la movilidad siempre que no aparezca dolor por el esfuerzo. Tomará antiinflamatorios e incluso infiltraciones con cortisona. - Aplicar calor en fase no aguda. Sin la presencia de complicaciones, podrá reanudar la práctica deportiva en 1 - 3 semanas. - A veces es precisa la intervención quirúrgica si el dolor es muy persistente y existe alteración de la movilidad por rotura parcial del tendón. 11.4 ROTURA DEL TENDÓN DEL BICEPS Es más frecuente en gimnastas, tenistas, luchadores, remeros, levantadores de peso y lanzadores. Se produce por abuso de su acción (flexión del codo) contra resistencia. Puede prevenirse no realizando nunca ejercicios bruscos, de gran intensidad sin un calentamiento previo. Tampoco debemos abusar de un gesto deportivo cuando aparece dolor. Cuando aparezcan cambios degenerativos en el tendón es preciso reposo durante 2 a 4 semanas para continuar luego realizar ejercicios de movilidad y acondicionamiento. Clínica - Dolor repentino en la parte anterior del hombro cuando se levanta un peso. - Hinchazón debido a la hemorragia. - Incapacidad de contraer el músculo contra resistencia en la fase aguda. - Fuerza alterada para la flexión del codo. - Contracción lenta del bíceps acompañada de tumefacción más evidente que el brazo sano "brazo de Popeye". Es debido a la falta de inserción de una porción de dicho músculo que queda suelta. Actuación En fase aguda poner hielo y hacer reposo. Si la rotura es parcial se comenzará a movilizar aplicando rehabilitación cuando desaparezca la sensación dolorosa. Esta será progresiva. Cuando la rotura sea total, es precisa la cirugía; sobre todo en atletas jóvenes. 11.5 TENDINITIS DEL BICEPS Es la inflamación del tendón largo del biceps. Es una causa muy frecuente el hombro doloroso. Se produce por un abuso en la acción del bíceps (flexor del codo) cuyo tendón se inflama e hipertrofia. Es muy frecuente en remeros, piragüistas, levantadores de peso, nadadores, esgrima, luchadores, tenistas, etc. Se puede prevenir realizando un calentamiento previo a la práctica deportiva. El entrenamiento debe ser progresivo, adquiriendo fuerza gradualmente. Es taller lesiones deportivas 38 preciso guardar reposo cuando exista un dolor importante. La rehabilitación será progresiva evitando levantar grandes pesos con el codo doblado. Clínica Dolor sobre la parte anterior del hombro cuando se flexiona el brazo. Se puede sentir el crujido del tendón (crepitación) sobre la parte anterior del hombro durante los movimientos de flexoextensión del codo. Tratamiento Guardar reposo. Aplicar calor en fase no aguda. Ingesta de antiinflamatorios y analgésicos prescritos por el facultativo. Reanudar la actividad deportiva cuando desaparezcan los síntomas. 11.6 CODO DE TENISTA (EPICONDILITIS LATERAL) Afección prolongada en el tiempo sobre zona del codo (epicóndilo). Lugar donde tiene origen los músculos extensores de los dedos y muñeca. Se produce por un golpe de revés defectuoso. En los aficionados al bolear utilizando movimientos de muñeca. Se previene realizando una técnica correcta de revés. El hombro y el cuerpo deben tomar parte en cada golpe. La raqueta debe ser ligera y las cuerdas menos tensas. La circunferencia del mango debe ser igual a la distancia entre la línea media de la mano y la punta del dedo medio. Clínica - Dolor en la cara externa del codo en el movimiento de rotación activa o por presión. Rara vez aparece en el movimiento pasivo. Puede prolongarse al brazo o cara externa del antebrazo. - Debilidad en la muñeca. Dolor en la zona externa del codo al doblar la muñeca hacia atrás contra resistencia. - Más frecuente en tenistas mayores de 40 años. Tratamiento Frío local. Reposo pasivo con cabestrillo o activo evitando los movimientos que producen dolo. Calor local a partir de los dos días. Después masaje con hielo alternando con calor. Entrenamiento cuando pueda tolerar el dolor de un apretón de manos. No levantar pesos con la palma hacia arriba. Vendaje funcional. 11.7 CODO DEL LANZADOR O DEL GOLFISTA (EPICONDILITIS MEDIAL) Es la afectación prolongada en el tiempo de la zona interna del codo (epitróclea) origen de los músculos flexores de los dedos y la muñeca. Producida por el estiramiento y esfuerzo repetido de los músculos flexores de la muñeca y dedos, así como la extensión forzada del codo. Puede prevenirse realizando una técnica correcta de golpeo en el golf así como manteniendo una correcta forma física. En el caso del lanzador de jabalina sus lanzamientos los realizará por encima del hombro con el brazo doblado. taller lesiones deportivas 39 Clínica - Dolor en la cara interna del codo. Aumento del dolor cuando se presiona esta área. Puede irradiarse el dolor al brazo o a la cara interna del antebrazo. - Dolor en la cara interna del codo al doblar la muñeca hacia abajo (flexión palmar) contra resistencia o al forzar el estiramiento del codo. Tratamiento Frío local. Reposo pasivo con cabestrillo o activo evitando los movimientos que produzcan dolor. Calor local a partir de los dos días. Después masaje con hielo alternando con calor. Entrenamiento cuando pueda tolerar el dolor. 11.8 CODO DEL ESTUDIANTE/ CODO DEL LANZADOR DE DARDOS Es una inflamación de la bolsa situada en la punta del codo (bolsa olecraniana). Es causada por un golpe directo o por apoyarse de manera repetida sobre el codo. Su localización superficial debajo de la piel hace que esta patología sea muy frecuente. Muy rara en mujeres. Puede prevenirse utilizando protectores para la punta del codo. Clínica - Dolor en reposo y en movimiento. - Sensibilidad local. - Hinchazón en la punta del codo. - Inflamación alrededor de la bolsa. - Limitación de la movilidad en la articulación del hombro. Tratamiento Si se deriva de un golpe: reposo, frío local durante una hora, compresión, elevación y valoración médica. Si aparece de forma lenta: valoración médica. 11.9 NÓDULOS TENDINOSOS/ GANGLIÓN Son quistes articulares en la muñeca o en la vaina que envuelve un tendón. Se genera después de una distensión muscular o de un esguince de los ligamentos de la muñeca. Son más frecuentes en las mujeres. Clínica - Son más frecuentes en el dorso de la mano, aunque puede estar en cualquier punto de la muñeca o en la base de los dedos. - Su aparición es lenta - Se manifiestan con ligera molestia por compresión. Tratamiento Reposo Hielo Compresión Elevación Valoración médica para tratamiento. taller lesiones deportivas 40 11.10 MUÑECA DE REMERO (DE QUERVAIN)/ TENDINITIS DE LOS PRONADORES. Es la inflamación de los tendones del lado externo de la muñeca (de los músculos pronadores) al pasar por un canal estrecho situado en la muñeca. Aparece en los deportistas que mueven mucho la muñeca como los remeros o los piragüistas. Para prevenirla basta con tener una buena técnica en la movilización de la misma. Además es preciso actuar cuando aparezcan los primeros síntomas. Clínica - Dolor en el lado externo de la muñeca que se prolonga a la mano y el antebrazo. - Aumenta con los movimientos de muñeca, en especial al apretar el remo y al tener la muñeca pronada. Tratamiento Reposo e incluso inmovilización. Frío local. Compresión. Elevación. Valoración médica para el tratamiento complementario. 11.11 SÍNDROME DEL TUNEL CARPIANO Es la inflamación del nervio mediano a su paso por la zona palmar de la muñeca donde debe atravesar por el túnel del carpo que es muy estrecho. Es causado por lesiones anteriores en la muñeca (tendinitis de repetición, fracturas mal consolidadas), por el embarazo o por patologías. La prevención se basa en poner tratamiento ante los primeros síntomas. Clínica - Adormecimiento y dolor de los tres primeros dedos y mitad del cuarto. - Suele despertarse durante la noche con un intenso dolor en la muñeca que se irradia al brazo y que se calma sacudiéndolo. - Dolor al apretar la zona palmar de la muñeca. Tratamiento Reposo. Inmovilización con cabestrillo o férula. Valoración médica para tratamiento complementario. 11.12 RODILLA DEL SALTADOR Es la inflamación del tendón rotuliano, por debajo de la rótula. Causada por excesivos saltos u otras actividades explosivas. Pude prevenirse mejorando la flexibilidad de la musculatura que atraviesa la rodilla así como fortaleciendo el cuadriceps. Clínica - Dolor e inflamación justo por debajo de la rótula. - Sensibilidad a la palpación. taller lesiones deportivas 41 Tratamiento • Reposo. Masaje con hielo. • Rehabilitación con ejercicios que no causen dolor. • Colocación de un vendaje funcional de descarga debajo de la rótula. 11.13 RODILLA DEL CORREDOR Es la inflamación de la banda iliotibial o facia lata en el lado externo del muslo y rodilla. Clínica - Dolor durante el ejercicio o después de correr cierta distancia. - Sensibilidad en la cara externa de la rodilla. Tratamiento • Reposo. Masaje con hielo. • Realizar movilidad de otra clase (ciclismo, natación). • Estiramientos. • Retorno gradual a la carrera. 11.14 FRACTURA DE ESTRÉS Es la fractura por sobrecarga mecánica repetida y prolongada. Puede prevenirse utilizando calzado que absorba impactos, trabajar sobre un suelo más elástico o utilizando otra técnica (zancadas más cortas, elevando menos las rodillas). Clínica - Dolor provocado por movimientos repetidos muy concretos. - Sensibilidad de la zona a la presión directa. Tratamiento • Reposo absoluto durante 4 o 6 semanas. • Inmovilización (a veces no es necesaria). • Reanudar gradualmente la actividad. 11.15 ROTURA DEL GEMELO / PIERNA DEL TENISTA Es el desgarro o rotura del músculo de la pantorrilla producido por ejercicio brusco. Puede prevenirse mediante un calentamiento previo a la actividad deportiva que estire los músculos de la pierna. Clínica - Reposo, frío, vendaje compresivo y elevación de la pierna. - Acudir al médico. 11.16 ROTURA DEL TENDÓN DE AQUILES Es la rotura de un tendón que está sometido a grandes cargas. Pude ser debido a varias causas: deportistas desentrenados que realizan un entrenamiento intenso, talón del calzado que hace demasiada presión sobre el tendón, cambio de la superficie de entrenamiento. Pronación y supinación excesivas, sucesivos esguinces de tobillo. Por ello puede prevenirse eligiendo un calzado adecuado, realizando ejercicios de calentamiento adecuados y realizando cambios progresivos a los distintos terrenos. taller lesiones deportivas 42 Clínica - Dolor de puñalada con percepción de un crujido. - Caída inmediata o cojera instantánea. - Sensación de haber sido golpeado por detrás. - Mantenerse sobre la punta del pie lesionado es imposible. - A la palpación se aprecia una hendidura profunda. Tratamiento • Inmovilización. • Traslado inmediato al servicio médico. • Cirugía urgente. 11.17 LESIONES DEL CARTÍLAGO / TOBILLO DEL FUTBOLISTA Es el depósito de fragmentos óseos en el interior de la articulación del tobillo. Se produce debido a la hiperextensión forzada y repetida de la articulación al chutar el balón. Clínica - Dolor en la parte anterior del tobillo al doblar el pie hacia abajo y hacia arriba. Al chutar el dolor se extiende a todo el tobillo como si atravesase de lado a lado la articulación. - A veces rigidez articular ligera. Tratamiento • Utilizar medidas protectoras (tobilleras o vendajes). • Movilizar la articulación mediante ejercicios adecuados para evitar la rigidez. • Trabajar la flexibilidad. • Acudir al médico por si es necesario realizar reposo o una infiltración. 11.18 FASCITIS PLANTAR/ESPOLÓN DEL CALCÁNEO Es la inflamación de la fascia plantar (ligamento que sale el calcáneo y se extiende por la planta del pie y se une a los ligamentos flexores de los dedos) en su zona de origen. Puede existir incluso rotura de la fascia a ese nivel. Está producida por la sobrecarga de la zona debido a un excesivo arco del pie. La rotura puede producirse por giros rápidos. Puede prevenirse utilizando un calzado adecuado que no aumente la carga de la fascia (ni muy flexible ni rígido). También es preciso corregir el arco excesivo del pie mediante una plantilla. Es conveniente realizar ejercicios de flexibilidad del pie. Clínica. - Dolor delante del talón, en el lado interno de la planta del pie, provocado por andar de puntillas o sobre los talones. - Dolor a la presión sobre el ligamento y sobre el hueso del talón. - Rigidez del talón en las primeras horas del día. Tratamiento • Reposo en la fase aguda. Aplicar frío y vendar el pie. • Plantillas de descarga. • Acudir al médico por si precisa tratamiento antiinflamatorio o incluso quirúrgico (si hay rotura). taller lesiones deportivas 43 11.19 LESIONES DE LA ESPALDA DESVIACIONES ANTEROPOSTERIORES. CIFOSIS DORSAL. Es la curva exagerada de la espalda en su porción superior, formando una “chepa”. Generalmente no es patológica. Puede serlo por una desviación vertebral o debilidad muscular. Puede adquirirse por enfermedades metabólicas (osteoporosis), enfermedades inflamatorias, traumatismos, tumores o tuberculosis. Pueden ser hereditarias o deberse a sobrecargas laborales o actitudes posturales incorrectas. Puede prevenirse mediante la corrección postural, reconocimientos infantiles periódicos, evitando la osteoporosis, realizando ejercicio físico largas caminatas en la edad avanzada. Debemos diferenciar entre actitud cifótica y cifosis verdadera. La actitud cifótica se corrige con la higiene postural. No existen deformidades óseas. La espalda se deforma por la laxitud de los ligamentos posteriores, las causas son: astenia en el niño y en el anciano la osteoporosis. En la cifosis verdadera existe una permanencia en la deformidad y puede ser una consecuencia de la cifosis juvenil o la aparición de una deformidad rígida que evoluciona hasta el adulto. El tratamiento depende del grado de cifosis. Cifosis leves: ejercicio físico y natación para fortalecer la musculatura pectoral y dorsal. Cifosis medias: tratamiento correctivo con corsé, tracción y fisioterapia. Cifosis graves: cirugía. HIPERLORDOSIS Es la desviación anterior de la región inferior de la espalda o zona lumbar. Puede ser congénita o adquirida. En este último caso puede deberse a traumatismos, luxación de caderas, atrofias musculares o contracturas musculares típicas de la gimnasia rítmica o ballet. Puede prevenirse mediante la detección precoz del problema que la provoca y evitando laxitud de los abdominales por embarazo u obesidad. Debemos diferenciar entre una actitud lordótica o lordosis funcional fácilmente tratable y la lordosis verdadera. Esta puede deberse a una posición anómala de la pelvis, pies planos, rodillas deformadas y abdomen muy prominente. El tratamiento en caso de una lordosis funcional se basa en tonificar la musculatura dorsal, lumbar y los abdominales ya que estos últimos son compensatorios. Si la hiperlordosis es verdadera es preciso elongar la musculatura lumbar, músculos isquiotibiales y musculatura anteversora de la cadera. ESCOLIOSIS. DEVIACIONES LATERALES DE LA COLUMNA VERTEBRAL Es la desviación o rectificación de las curvas fisiológicas de la columna en el sentido lateral. Cuando hablamos de actitud escoliótica nos referimos a desviación espontánea y completamente reductible. No existe enfermedad vertebral. Puede estar debida a un vicio postural. Así mismo a una dismetría en la longitud de las taller lesiones deportivas 44 piernas o un desequilibrio en la pelvis que se compensa mediante las curvas anómalas en la columna vertebral. En las escoliosis verdaderas, las vértebras ya tienen una alteración estructural con rotación y dificultan su reducción. Las apófisis espinosas giran hacia la concavidad de la curva. Casi siempre son detectadas por el médico de familia o en los reconocimientos escolares o por el propio entrenador. El deportista puede no tener ninguna molestia o presentar dolor con el ejercicio o incluso en reposo. Siempre que se detecten es preciso realizar una radiografía completa de columna y posterior consulta con un especialista que valorará la gravedad de la lesión. La prevención se basa en la detección precoz de la lesión. Correcta higiene postural. Evitar el sedentarismo y evitar la progresión de los casos leves a graves mediante un correcto seguimiento del tratamiento. En los entrenamientos es muy importante trabajar los dos lados. Tratamiento • Escoliosis leve: quinesioterapia y natación. • Escoliosis medianas: antes de la pubertad: natación, tratamiento ortopédico y quinesioterapia. Después de la madurez ósea: vigilancia y natación. • Escoliosis grave: antes de la pubertad: tratamiento ortopédico. Hasta la madurez ósea: cirugía. Después de la madurez ósea: cirugía en caso de afectación pulmonar o cardiaca. 11.20 DOLOR DE CUELLO. TORTÍCOLIS Cervicalgia es dolor en el cuello. Tortícolis es la contractura con deformidad del cuello y dolor cuando se intenta reducir. Las causas más frecuentes son mala postura, artrosis 8picos degenerativos, pinzamientos de espacios discales) y la hernia discal. Se manifiesta a través de dolor cervical crónico o agudo, rigidez muscular, síntomas neurológicos irradiados hacia hombros o brazos y síntomas de insuficiencia de riego cerebral (mareos, vértigo, ruidos en el oído, hipoacusia). En el caso de tratarse de tortícolis, el cuello presentará una desviación lateral en la que la cabeza se dirige hacia el lado sano. Duele al tocar o movilizar la zona. Puede prevenirse: corrigiendo los malos hábitos posturales, practicando natación, realizando ejercicios de movilidad articular, evitando sobrecargas y utilizando protectores de cuello y cascos en deportes de riesgo. Tratamiento Se basa en reposo, calor local, antiinflamatorios, relajantes musculares, tracciones e incluso cirugía. taller lesiones deportivas 45 11.21 DOLOR DE ESPALDA Es un dolor repentino y brusco de una zona de la columna vertebral. Suele estar producido por una mala postura. Si está muy localizado puede estar producido por un proceso inflamatorio a ese nivel. Puede ser irradiado, por problemas a otro nivel superior. También puede deberse a la movilización brusca de la espalda sin un calentamiento adecuado. Tanto la insuficiencia como el excesivo tono muscular pueden provocarlo. Es frecuente en deportes como levantamiento de pesos, tenis, fútbol o vallas. Puede prevenirse mediante una técnica correcta en el levantamiento de pesas, ejercitando la musculatura, dorsal, abdominal y lumbar, evitando los vicios posturales y manteniendo la espalda flexible practicando la natación. El dolor aparece en la región dorsal o lumbar al despertarse, por la mañana, mejora a lo largo del día y empeora si se mantiene una postura durante mucho tiempo. Puede existir una postura antidolor con contractura, rigidez, calambre muscular y dolor a la movilización. En caso de presentar trastornos en la sensibilidad como hormigueos o anestesia sospecharemos afectación nerviosa. El dolor del nervio ciático es muy característico: ve desde la espalda por la nalga y desciende por la pierna en su región posterior. Se incrementa al levantar la pierna estirada y puede incluso doler el pie. Tratamiento • Reposo absoluto en cama con la espalda apoyada. • En caso de dolor ciático, elevar y flexionar las piernas puede proporcionar alivio. • Evitar los movimientos que produzcan dolor. • Tratamiento medicamentoso del dolor y rigidez. • Fisioterapia. Calor local. • Reanudar la actividad cuando hayan desaparecido las molestias taller lesiones deportivas 46