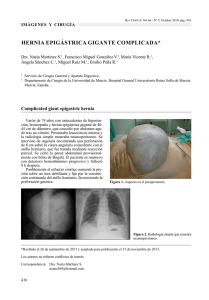
HERNIORRAFIA INGUINAL
Anuncio

HERNIORRAFIA INGUINAL LAPAROSCOPICA AMBULATORIA – TECNICA TAPP Dr. Dick Manrique Mansilla INTRODUCCION La reparación quirúrgica de la hernia inguinal ha sido un tema desde siempre muy debatido entre las diferentes escuelas quirúrgicas. La variedad de teorías existentes en la bibliografía que justifiquen la etiología de la hernia inguinal, ha favorecido a su vez, la controversia entre las múltiples opciones quirúrgicas. La era moderna de la cirugía de hernia inguinal, se desarrolla a partir del concepto de la reparación por vía anterior del defecto herniario, mediante la aproximación “bajo tensión” de estructuras músculo-aponeuróticas, produciéndose con ello dolor moderado en el postoperatorio, una recuperación lenta y tasas altas de recurrencia que alcanzan el 15 a 25%, ejemplos de estas técnicas están las de Bassini, McVay, Halsted y Shouldice. Una notable excepción en este grupo lo constituye la reparación de Shouldice, que presenta tasas de recurrencia que oscilan entre 0.2 a 2.7%. Posteriormente, después que se comprendió que la alteración metabólica del colágeno participa en la génesis de la hernia inguinal y con el percatamiento de que la tensión en los bordes de sutura era la causa principal de recidiva, se desarrollaron una serie de nuevas técnicas bajo el concepto de reparación “libre de tensión” mediante el uso de una malla sintética, entre las más conocidas están la de Lichtenstein y Rutkow realizadas por vía anterior, y Nyhus y Stoppa por vía posterior. La reparación laparoscópica de la hernia inguinal, introducida como un procedimiento mínimamente invasivo desde finales de 1980s, está basada en estos mismos principios y permite, no sólo la incorporación de una malla protésica “libre de tensión”, sino que permite colocarla por medio de un abordaje preperitoneal, en la auténtica zona débil de la región inguinal: su pared posterior. Entre las ventajas que ofrece el abordaje laparoscópico, está la disminución del dolor postoperatorio y del periodo de incapacidad, mejor resultado cosmético, tasas de recurrencias similares a los reparos “libres de tensión”, además en el caso de la técnica TAPP, permite una revisión completa de ambas regiones inguinales con la posibilidad de descubrir una hernia contralateral no sospechada (presente hasta un 25%) y realizar una reparación bilateral en un solo tiempo. Además en caso de hernias recurrentes con abordaje por vía anterior, la reparación laparoscópica evita la anatomía distorsionada por el proceso de cicatrización previo. La principal desventaja es que convierte un procedimiento quirúrgico simple, que puede realizarse con anestesia local, en otro de mayor complejidad técnica, mayor duración, con riesgos inherentes a la violación de la cavidad abdominal (no en la TEP), dependiente de anestesia general y más costoso. RESEÑA HISTORICA La primera reparación herniaria por vía laparoscópica fue publicada por Ger R. en 1982, quien describió el cierre laparoscópico de un saco herniario indirecto utilizando una grapa de Michel aplicada a una pinza de Kocher. En posteriores publicaciones, este autor describió en forma promisoria, las ventajas potenciales de este nuevo procedimiento endoscópico, que incluían disminución del dolor postoperatorio, retorno más temprano a la actividad, capacidad para realizar laparoscopia diagnóstica y para corregir simultáneamente hernias bilaterales. En 1989, Bogojavlensky S. informó en Washington DC. de la colocación de un tapón de malla de polipropileno en un defecto herniario indirecto, que fue seguido por cierre del anillo inguinal profundo mediante sutura laparoscópica. En 1990, Popp LW. comunicó que durante el desarrollo de una miomectomía uterina, observó una hernia indirecta que cerró con suturas extracorpóreas y superpuso un parche de duramadre sobre el defecto herniario. Ese mismo año, Schulltz LS. fue uno de los primeros cirujanos que publicó un artículo sobre herniorrafia inguinal laparoscópica con láser, incidió el peritoneo adyacente al defecto de la hernia indirecta, colocó un tapón de malla sin fijar en el conducto inguinal y cerro el saco herniario con sutura. Debido a la alta tasa de recurrencias cercana al 26% y de migración de la malla, este cirujano comenzó a utilizar una prótesis más grande y posteriormente comenzó a fijarla con grapas. En 1991, Arregui ME. ante la Sociedad Americana de Cirujanos Gastrointestinales Endoscópicos (SAGES), informó del procedimiento de reparación transabdominal preperitoneal (TAPP), que se ha convertido en una de las técnicas laparoscópicas que se realiza más frecuentemente. En 1992, Toy FK. describió la colocación de una malla de polipropileno situada directamente sobre el defecto herniario y abordada por vía transabdominal (IPOM). Esta técnica fue seguida y modificada por otros autores como Franklin M. en 1993, Fitzgibbons RJ. en 1994 y Vogt DM. en 1995. En 1993, McKernan JB. informó del procedimiento de reparación totalmente extraperitoneal (TEP) que consistía en la colocación de una malla de polipropileno a nivel del espacio preperitoneal, sin penetrar a la cavidad abdominal. INDICACIONES Y CONTRAINDICACIONES Las mejores indicaciones donde la técnica TAPP ha demostrado beneficios específicos, están situados en torno a pacientes con hernias recurrentes (Nyhus IV), hernias bilaterales y hernias unilaterales con sospecha de hernia contralateral. También ha demostrado su utilidad en pacientes con hernias primarias Nyhus tipo III A, B y C; cuando se realizan en forma simultánea con otros procedimientos laparoscópicos intraabdominales o cuando se necesita ”convertir” una técnica TEP que no puede desarrollar el espacio preperitoneal por problemas técnicos o por dificultades anatómicas durante su disección. Entre las contraindicaciones absolutas de esta técnica, se encuentran pacientes con alto riesgo para anestesia general, coagulopatía severa, reacción adversa a cuerpos extraños y enfermedad abdominal severa (por ej. ascitis). Las contraindicaciones relativas incluyen a pacientes con hernias incarceradas o escrotales grandes, hernias por deslizamiento, personas jóvenes que solo requieren resección del saco herniario y cirugía abdominal extensa previa. ANATOMIA INGUINAL LAPAROSCOPICA Los cirujanos acostumbrados a herniorrafías abiertas por vía anterior pueden no estar familiarizados con la anatomía de la región inguinal bajo la perspectiva de este abordaje laparoscópico, es decir con la anatomía que se visualiza desde el interior de la cavidad abdominal. En el abordaje por vía anterior hay estructuras anatómicas que se visualizan fácilmente: la espina del pubis, el ligamento lacunar o de Gimbernat y el arco crural; sin embargo estas no pueden ser observadas a través de la vía laparoscópica transabdominal. Por otro lado, aquellas estructuras que requieren una disección adicional al abordar las hernias por vía anterior como el tracto iliopúbico y el ligamento de Cooper, son fácilmente evidenciadas por vía laparoscópica. Es fundamental que el cirujano laparoscopista se familiarice con las estructuras anatómicas de esta región, vistas desde el interior del abdomen. Nuestra recomendación para el desarrollo de una técnica laparoscópica segura y eficaz, requiere de la identificación precisa y correcta de todas las estructuras anatómicas que se describirán a continuación: Los vasos epigástricos inferiores están ubicados en el borde medial del anillo inguinal profundo. Constituyen el punto de referencia para determinar si una hernia es directa o indirecta, pero en los pacientes obesos puede ser muy difícil visualizarlos. El ligamento umbilical medial constituye el repliegue peritoneal infraumbilical más prominente y representa a la arteria umbilical obliterada, este se extiende desde la arteria iliaca interna hasta el ombligo. Esta estructura se hace evidente localizarla inicialmente a mitad de camino entre el anillo inguinal profundo y el ligamento de Cooper. Los vasos espermáticos pasan a través del anillo inguinal profundo por el borde posterior de este, y como están cubiertos solo por el peritoneo, son fácilmente visualizados. El conducto deferente siempre va asociado con la arteria del deferente y pueden ser ubicados con relativa facilidad. Después de unirse a los vasos gonadales y entrar al anillo inguinal profundo, el conducto deferente (el que va acompañado de la arteria del deferente), se curva sobre el borde de la pelvis y posteriormente sigue un trayecto descendente. Al unirse el conducto deferente a los vasos espermáticos para entrar al conducto inguinal profundo, se forma el vértice de un triangulo imaginario que ha sido denominado “triangulo fatal” (“triangle of doom”). En el interior de esta triangulo se encuentran los vasos iliacos externos. Para evitar el riesgo de lesión de estos vasos importantes, se debe tener extremo cuidado de no hacer ninguna disección, sutura o colocación de grapas en esta zona (ver figura 1). Una disección más profunda de la región inguinal permitirá la visualización de otros puntos de referencia anatómicos importantes, como el anillo inguinal profundo, el canal femoral, el ligamento de Cooper, el arco del transverso (zona conjunta) y el tracto iliopúbico. Estas tres últimas estructuras, probablemente van a ser usadas durante la fijación a ellas de los bordes de la malla. VE HD HI LUM CD VG VI Figura 1. HD: Hernia directa, HI: Hernia indirecta, VE: vasos epigástricos inferiores, CD: conducto deferente, VG: vasos gonadales, VI: vasos iliacos externos, LUM: ligamento umbilical medial, OIP: orificio inguinal profundo PROTOCOLO DE MANEJO Se realiza una valoración preanestésica, donde se evalúa el estado fisiológico del paciente según la clasificación propuesta por el ASA y se informa al paciente lo relacionado al plan anestésico. No realizamos exámenes preoperatorios de rutina, salvo aquellos que tengan una indicación específica identificada en la evaluación clínica inicial. Antes de la cirugía, los pacientes reciben una analgesia preventiva multimodal consistente en la administración de un antiinflamatorio no esteroideo por vía intravenosa al inicio de la inducción anestésica así como infiltración previa de los puertos de entrada con Bupivacaina 0.25%. Además damos una dosis intravenosa única de 1gm de Cefazolina como profilaxis antimicrobiana. Se utiliza anestesia general en todos los casos, de preferencia anestesia intravenosa total (TIVA) con Propofol, tanto para la inducción como para el mantenimiento de la anestesia. Como alternativa a la conservación de la anestesia, se puede usar un anestésico inhalatorio de acción breve como el Sevoflurano. Nosotros realizamos el procedimiento según la técnica operatoria que se describe más adelante (ver descripción de la técnica operatoria) Concluido el acto operatorio, el paciente permanece en la unidad de cuidados postanestésicos (PACU) y posteriormente en la unidad de cuidados intermedios con la vigilancia y supervisión del personal de enfermería. En esta etapa, la administración de la analgesia es usualmente “a demanda” y con antiinflamatorios no esteroideos intravenosos. Una vez que el estado de conciencia y fisiológico del paciente lo permitan, se inicia la ingestión de líquidos claros “a tolerancia”. En caso de presentarse náuseas o vómitos en el postoperatorio (PONV), administramos una dosis de 10 mg de Metoclopramida ó 4 mg de Ondansetrón intravenosos. El proceso de recuperación del paciente es responsabilidad del anestesiólogo y es dado de alta según los criterios del sistema de cuantificación para el alta postanestésica (PADSS), Una vez que se decide el alta, el paciente sale con indicaciones escritas para su cuidado en casa y es seguido telefónicamente durante las primeras 24 horas por un cirujano de la institución, quien se encargará de evaluar la evolución del paciente y la aparición de signos de alarma como dolor excesivo, sangrado, vómitos o cualquier otra complicación. El control clínico rutinario lo hacemos a los tres, siete y treinta días postoperatorios con un seguimiento anual durante 3 a 5 años. DESCRIPCION DE LA TECNICA OPERATORIA Se coloca al paciente en posición supina con los brazos pegados hacia ambos lados del cuerpo. La vejiga debe vaciarse espontáneamente en el preoperatorio inmediato, con el fin de evitar el uso de una sonda vesical, esto permitirá tener una buena visión del campo quirúrgico y evitara yatrogenias durante la punción de los trocares. El monitor de video debe estar colocado a los pies de la mesa de operaciones y el cirujano principal debe estar situado en el lado opuesto al de la hernia que se va a intervenir, con su ayudante ubicado al frente de el. Se realiza el neumoperitoneo usando la técnica cerrada o abierta a nivel umbilical y se insufla el abdomen con dióxido de carbono hasta alcanzar una presión de 10 a 12 mm Hg. Se introduce un primer trocar de trabajo de 10 mm a nivel umbilical (T1), por donde ingresa un laparoscopio de 0°, luego bajo visión directa, se insertan otros dos trocares de trabajo de 5 ó 10 mm (T2 y T3) que son colocados a cada lado del puerto de entrada umbilical, por fuera de la vaina de los rectos del abdomen. En esta posición el cirujano principal operará con ambas manos y su ayudante manejará el laparoscopio. Después de introducir el laparoscopio por el trocar umbilical, se realiza una revisión de toda la cavidad abdominal que incluye una inspección minuciosa de ambas regiones inguinales, a continuación se coloca al paciente en posición de Trendelenburg 15° lateralizado hacia la zona contraria a la que se va operar. Esta maniobra permite que las vísceras se alejen de la región inguinal, lo que facilita una mejor visualización. Se inicia el procedimiento con la disección del peritoneo, a través de una incisión transversal a nivel del arco aponeurótico del transverso, que se extiende desde la espina iliaca anterosuperior hasta el ligamento umbilical medial, siempre por encima del orificio inguinal profundo (ver figura 2). Figura 2. Disección peritoneal inicial El colgajo peritoneal superior debe ser disecado de toda adherencia peritoneal hacia los vasos epigástricos y el colgajo peritoneal inferior, con la grasa preperitoneal adherida a él, debe incorporar el saco herniario. Si se identifica una hernia directa, el saco herniario usualmente se reduce con facilidad y en caso de estar presente un saco herniario indirecto, este debe ser separado y reducido de las estructuras que constituyen el cordón espermático por medio de disección roma, usando maniobras de tracción y contra tracción. En ocasiones, cuando se trata de un saco herniario indirecto largo, es aconsejable seccionarlo a nivel del orificio inguinal profundo y abandonar su porción distal. Se termina la disección peritoneal cuando este sea separado de todas las estructuras adyacentes como el conducto deferente, los vasos gonadales, los vasos iliacos externos y epigástricos y se identifique los bordes músculo-aponeuróticos del anillo inguinal profundo y el ligamento de Cooper. En ocasiones, el ligamento de Cooper puede estar atravesado por un complejo de vasos conocidos como “corona mortis”, el que debe ser cuidadosamente disecado y clipado (figura 3). Una vez concluida la disección y teniendo una buena visualización de los límites de la región inguinal, se procede a la reparación con malla. Para ello utilizamos una malla de polipropileno lo suficientemente grande (15 x 10 cm.) como para cubrir el defecto a reparar así como todas las zonas potenciales de herniación futuras. Figura 3. Ligamento de Cooper con “corona mortis” Esta malla la extendemos desde la línea media hasta la espina iliaca anterosuperior y desde encima del arco del transverso hasta por debajo del pubis, sobrepasando al menos 2 cm. los límites de los posibles defectos herniarios. Fijamos la malla mediante tackers colocados a nivel del ligamento de Cooper, arco aponeurótico del transverso y en el tracto iliopúbico. Los nervios genitofemoral, femorocutáneo lateral e ilioinguinal están expuestos potencialmente a lesiones y para disminuirlas se evita colocar tackers lateralmente a los vasos epigástricos y por debajo del tracto iliopúbico (ver figura 4). Figura 4. Fijación de la malla mediante tackers colocados en el ligamento de Cooper, arco aponeurótico del transverso y tracto iliopúbico. Una vez concluida la colocación de la malla, se procede a disminuir la presión del neumoperitoneo entre 8 a 10 mm Hg. y se cierra el peritoneo mediante sutura continua o endoengrapadora. Al finalizar el procedimiento, se realiza una aspiración de todo el dióxido de carbono que fuera posible mediante compresión suave de todo el abdomen y se cierra la aponeurosis de los orificios de 10 mm con una sutura absorbible y la piel con una sutura no absorbible monofilamento o cinta adhesiva cutánea. COMENTARIOS FINALES La herniorrafia laparoscópica ha demostrado ser un procedimiento seguro y eficaz, se han definido en la actualidad sus mejores indicaciones (hernias recurrentes y bilaterales, hernias unilaterales con sospecha de hernia contralateral y cuando se realizan simultáneamente con otros procedimientos laparoscópicos) y su manejo ambulatorio ha permitido conseguir una mejor relación costo - beneficio. No obstante, la curva de aprendizaje es larga, los riesgos potenciales del abordaje transabdominal son más serios, aunque infrecuentes y las técnicas todavía no están totalmente estandarizadas. De acuerdo a la evidencia clínica disponible (Cochrane Review), la reparación laparoscópica de la hernia inguinal comparada con las técnicas abiertas (con y sin malla), está asociada a menos dolor postoperatorio así como un retorno más rápido a las actividades normales, a costa de un tiempo operatorio más prolongado y de un incremento del riesgo de las complicaciones operatorias. La duración de la estancia hospitalaria es similar en ambos grupos, pero la reparación laparoscópica (especialmente con TAPP) está asociada a una menor tasa de recurrencia cuando se le compara con las técnicas abiertas sin malla. Uno de los principales problemas de la herniorrafia laparoscópica son los costos quirúrgicos, más altos que en la cirugía convencional. Es evidente que en los pacientes pediátricos o jubilados, la recuperación postoperatoria tiene connotaciones económicas muy distintas a favor de los pacientes laboralmente activos, pero para evaluar el ahorro que esto conlleva, habría que estudiar como consideran los distintos sistemas sanitarios estos beneficios y si los incluyen o no en sus presupuestos. Diversos estudios han demostrado como la vuelta más precoz al trabajo en los pacientes sometidos por laparoscopia puede inclinar el costo total a favor de esta técnica. Sin embargo, todavía faltan diseñar estudios prospectivos randomizados que permitan evaluar el probable impacto económico positivo que pueda ofrecer la cirugía laparoscópica ambulatoria frente a las técnicas abiertas si se tiene en cuenta el costo operatorio, hospitalización y periodo de incapacidad. Finalmente, a pesar de que la mayoría de las técnicas operatorias se esfuerzan por comparar los resultados por medio de medición de dolor postoperatorio, retorno al trabajo, satisfacción del paciente, complicaciones y costos, el estándar más importante por medio del cual se mide cualquier reparación de hernia es la tasa de recurrencia y en ese contexto, es conveniente precisar “que la mejor reparación de hernia por un cirujano dado es aquella con la que ha tenido la mayor experiencia y que da como resultado una menor recurrencia y complicación en sus manos”. BIBLIOGRAFIA 1. 2. 3. 4. 5. 6. 7. 8. Memon MA, Fittzgibbons RJ. Laparoscopic inguinal hernia repair: Transabdominal Preperitoneal (TAPP) and Totally Extraperitoneal (TEP). The SAGES Manual: Fundamentals of laparoscopy and GI endoscopy. Springer 1999; 364-378 Neugebauer E, Sauerland S. Laparoscopic hernia repair: Consensus cevelopment conference with updating comments. Recommendations for evidence-based endoscopic surgery. European Association for Endoscopic Surgery and other interventional techniques (EAES). Springer 2,000; 24-38 McCormack K, Scott NW, Go PMNYH, Ross S, Grant AM on behalf of the EU Hernia Trialist Collaboration. Laparoscopic techniques versus open techniques for inguinal hernia repair (Cochrane Review). The Cochrane Library, Issue 4, 2002. Oxford: Update Software Ltd. García FJ, Ortegón B, Franco JD. Tratamiento videoendoscópico de la hernia inguinal. Arch Cir Gen Dig 2000; Sep 1: 1-14 Crawford DL, Phillips EH. Laparoscopic repair and groin hernia surgery. Surg Clin North Am 1998; 78: 1047- 1062 Heikkinen T, Haukipuro K, Hulkko A. Total costs of laparoscopic and Lichtenstein inguinal hernia repairs: a ramdomized prospective study. Surg Laparosc Endosc 1997; 7: 1-5 Kald A, Anderberg B, Carlsson P, Park PO, Smedh K. Surgical outcome and cost-minimisation analyses of laparoscopic and open hernia repair: a ramdomized prospective trial with one-year follow-up. Eur J Surg 1997; 163: 505-510 Memon MA, Feliu X, Sallent EF, Camps EF, Fitzgibbons RJ. Laparoscopic repair of recurrent hernias. Surg Endosc 1999; 13: 807-810 Manrique Dick. Hernioplastia Laparoscópica - Técnica TAPP. En Moore JH, Cirugía Mayor Ambulatoria: Experiencias para Latinoamérica, Bogotá: Editorial Distribuna; 2005, 115-120. Con autorización de Editorial Distribuna solo para fines de lectura y difusión. Editorial Distribuna (Colombia): www.libreriamedica.com