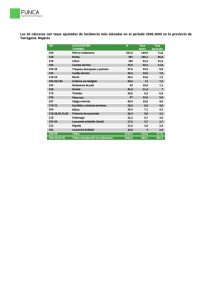
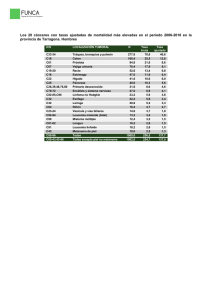
teledermatologia en - Junta de Andalucía
Anuncio

TELEDERMATOLOGIA EN ATENCION PRIMARIA INTRODUCCION Este capítulo se ha realizado utilizando el informe avalia-t del Servicio Gallego de Salud. (Garcia Vega FJ. Teledermatología, Store and Forward. Santiago de Compostela: Servicio Galego de Saúde, Axencia de Avaliación de Tecnoloxías Sanitarias de Galicia, avalia-t; 2003. Serie avaliación de tecnoloxías.Informe: INF 2003/03. En el II Plan de Calidad del Sistema Sanitario Público de Andalucía (2005-2008), se orienta hacia la obtención de un sistema que busca la mejora continua, la excelencia en la prestación de los servicios, y la innovación, para ofrecer respuestas de calidad a ciudadanos y profesionales. En el Proceso Estratégico III se presenta como uno de los objetivos principales el avance en el desarrollo de un sistema de información único y transparente que integre los nuevos desarrollos de las Tecnologías de la información y comunicación (TICS). En el Proceso Estratégico V cuyo enunciado es “Impulsar la innovación y modernización del sistema” se identifica el Proceso clave con el uso de las tecnologías de la información y la comunicación que ayudan a crear un nuevo entorno de relación con el profesional, al que facilita su formación y aprendizaje. En esta línea, el diseño de la estrategia corporativa de Telemedicina y Teleprestaciones se entiende como una herramienta tecnológica y asistencial, pero también como un instrumento de cambio organizativo que contribuye a mejorar la eficacia y eficiencia del desempeño profesional y con ellos la atención prestada al ciudadano. Dentro de sus objetivos destacamos: • Mejorar el entorno relacional del sistema con sus profesionales, y facilitar su formación y aprendizaje, mediante el uso de las tecnologías • Impulsar la utilización de las nuevas tecnologías en la práctica asistencial. Telemedicina En los últimos años, la tecnología de las comunicaciones ha revolucionado todos los aspectos de nuestra sociedad incluida la medicina. Diferentes estudios realizados en la última década han generado cambios en la relación medico paciente debido a la utilización de las nuevas tecnologías de información y comunicación (TICS). Estas transformaciones del método de trabajo repercuten en el medio hospitalario y extra hospitalario promoviendo nuevos cauces de comunicación entre los diferentes niveles asistenciales. Podríamos definir la Telemedicina como el uso de las tecnologías de la comunicación para la interacción entre profesionales de la salud y pacientes, con la finalidad de realizar acciones médicas a distancia. Orientación Histórica Las guerras, desgraciadamente, suponen campos propicios para el desarrollo tecnológico, de esta manera El Departamento de Defensa Americano comenzó con prácticas telemédicas en la Segunda Guerra Mundial para ofrecer asistencia a soldados que se encontraban en acciones militares en zonas alejadas. En 1950, La National Aeronautics and Space Administration (NASA) junto con el US Public Health Service, construyeron unos de los más ambiciosos programas de telemedicina, en el que durante más de 20 años, estudiaron los efectos antigravitatorios sobre el organismo de los astronautas, así como el cuidado y consejo médico que estos precisaran. Entre los años 1970 y 1980, se desarrolló un proyecto internacional entre Canadá y Estados Unidos utilizando el satélite Hermes. Este satélite estuvo en funcionamiento hasta 1979. Entre los logros de este proyecto se destacan videoconferencias realizadas entre pacientes de diferentes hospitales, así como cursos de educación a distancia entre Ottawa y San Francisco. En la década de los ochenta debido al coste excesivo de las transmisiones el interés de la telemedicina decayó de forma sustancial. Sin embargo el avance que se ha generado en la tecnología de las comunicaciones fundamentalmente a través de Internet ha hecho que esta vía de comunicación se haya impuesto de forma imparable. Internet tiene su predecesor en ARPANET, red creada y utilizada por el Departamento de Defensa Americano y desarrollada en la guerra fría por investigadores en el campo de los supercomputadores. En Arpanet se gesto y desarrolló el correo electrónico email. En 1990, Arpanet fue liberada de la propiedad del gobierno, y se extendió por todo el globo cambiando de forma irreversible las comunicaciones mundiales. En 1993 un grupo de estudiantes de la Universidad de Illinois desarrollaron un sistema de envío y recepción, MOSAIC. Este sistema que permitía el acceso a información y gráficos de esta red, tuvo un gran desarrollo en la World Wide Web (WWW). Los noventa constituyeron el marco del indudable auge de la telemedicina, destacando Estados Unidos, Canadá y Europa. En estos años, la revolución comunicativa protagonizada por Internet, y la telefonía móvil facilitaría la llegada de recursos a áreas rurales y de difícil acceso. Una contribución especial constituye la mejoría continua en la digitalización de imágenes. En 1993 se crea la Asociación Americana de Telemedicina (ATA) Washington DC. Es una organización sin ánimo de lucro abierta a individuos y sociedades médicas con interés en promocionar el desarrollo de la telemedicina a lo largo del mundo. Actualmente se calcula que unos 195 millones de personas están conectadas a Internet. Hace diez años más de 60 millones de personas se conectaban a Internet para obtener información sobre problemas de salud. Actualmente se estima que más de un 78% de los médicos tienen acceso a Internet a nivel mundial. Situación Actual Citamos la definición de Telemedicina realizada por la OMS “El suministro de servicios de atención sanitaria, en los que la distancia constituye un factor crítico, por profesionales que apelan a tecnologías de la información y de la comunicación con objeto de intercambiar datos para hacer diagnósticos, preconizar tratamientos y prevenir enfermedades y lesiones, así como para la formación permanente de los profesionales de atención de salud y en actividades de investigación y de evaluación, con el fin de mejorara la salud de las personas y de las comunidades en que viven”. Existen numerosas especialidades médicas que han incorporado sistemas de telemedicina en sus actividades cotidianas. Entre ellas destacan aquellas que utilizan un soporte de imagen, como la dermatología. Estas transformaciones del método de trabajo repercuten en el medio hospitalario y extra hospitalario promoviendo nuevos cauces de comunicación entre los diferentes niveles asistenciales. Actualmente podemos encontrar las siguientes aplicaciones dentro de la Telemedicina. • Telediagnóstico: Intercambio de información con el fin de establecer un diagnóstico o tratamiento. • Teleformación: Los profesionales obtienen actualizaciones o resultados de estudios sin necesidad de tener que acudir a congresos o cursos presenciales. • Teleasistencia: Control domiciliario de enfermos crónicos, residencias de ancianos, centros penitenciarios. • Teleinterconsulta: Contacto entre médicos vía correo electrónico para la valoración de una patología determinada. • Consulta virtual: Asesoramiento médico directo al paciente vía Internet. • Telegestión: Utilidad administrativa como citaciones o historias clínicas • Urgencias sanitarias: Puede desarrollarse desde los núcleos hospitalarios hasta lugares donde precisen asistencia remota. • Portal Sanitario: Con diferentes aplicaciones, con posibilidad de acceso abierto o cerrado a un grupo de usuarios. • Telemetría control de calidad: se realiza el asesoramiento a distancia sobre técnicas y diagnósticos médicos. Elementos de la Telemedicina La Telemedicina conlleva una interacción entre un proveedor de información y un cliente, este hecho lleva implícito la utilización de las Tecnologías de la Información y de la Comunicación (TICS). Podemos diferenciar entre los elementos constituyentes: A.- Medios de captura de la información: Cámaras digitales, Ordenadores. B.- Medios de Transmisión de la información: Red Telefónica. C.- Medios de Representación de la información: Imagen en el monitor. La Telemedicina es un proceso interactivo, donde un profesional de la salud envía una determinada información a un experto, y este contesta emitiendo un diagnóstico o vía de acción. Esta modalidad de la medicina puede ser realizada siempre que se disponga del equipo adecuado. Generalmente vamos a utilizar conexiones ADSL o DSL (Digital Subscriber Line), que facilitan envíos de información rápidos utilizando la red telefónica. Beneficios específicos de la Telemedicina en los Procesos Asistenciales A nivel de los ciudadanos, se ofrece una mejoría en la calidad asistencial, facilitando el acceso a los mismos y ofreciendo al profesional de la salud mayor cantidad de datos de sus pacientes. Los Sanitarios pueden consultar y conseguir una guía en su práctica clínica diaria, mejora la coordinación en cuanto a los protocolos de diagnósticos y tratamientos. Aquellos profesionales que ejercen en zonas alejadas pueden verse apoyado por equipos hospitalarios. Ofrece material para la realización de investigación y docencia. La Telemedicina en España El Ministerio de Salud y Consumo, en el año 2000, publicó un informe titulado:”Plan de Telemedicina del INSALUD”. En él se describe los proyectos de instauración que se pretenden conseguir con la aplicación de las TICS. En este informe destaca la utilización en el campo de la Telerradiología, Urgencias, Electrocardiografía, o posibilidad de acceso a segunda opiniones médicas. También hemos de destacar los informes realizados por las Agencias de Evaluación de Tecnologías Sanitarias de Cataluña (AATM) y de Andalucía (AETSA) en aplicaciones en campos como la Neurocirugía o las Urgencias. TELEDERMATOLOGIA La dermatología, debido a la naturaleza visual de su campo de actuación, tiene un papel destacado en los programas de Telemedicina. Las enfermedades de la piel constituyen un problema de salud importante en todo el mundo. Ochenta millones de personas en EE UU tienen una lesión de relevancia clínica. El cáncer de piel se ha convertido en uno de los problemas más importantes en EE UU y Europa y su incidencia va en aumento en todos los países del mundo. Es tal la aplicabilidad en el campo dermatológico que algunos autores consideran a la teledermatología como una subespecialidad de la Telemedicina. Se ha producido un incremento considerable de la demanda de los servicios de dermatología. En la década de los 80 se produjo un incremento del 50% de los pacientes remitidos al dermatólogo en el Reino Unido. Teledermatología: Tipos Podemos diferenciar dos formas de utilización de la teledermatología, bien por sistemas de teleconferencia, o por sistemas informáticos de captura y almacenamiento de imágenes que son enviadas posteriormente “Store and Forward” En tiempo real, en línea o síncrona Utiliza un sistema de videoconferencia. En esta modalidad el paciente, su médico de Atención Primaria y el dermatólogo están conectados en tiempo real a través de un medio de comunicación audiovisual. En diferido, almacenaje y envío, Store and Forward o asíncrona En esta modalidad, hay una recogida previa de la información que consta de una historia clínica o texto a la que se adjunta imágenes digitales de las lesiones. Se utiliza el sistema del correo electrónico. El médico de Atención Primaria puede transmitir sus dudas al Dermatólogo que le remite el tratamiento o diagnóstico. Se denomina asíncrona dado porque las imágenes son enviadas, recibidas y diagnosticadas en tiempos diferentes. La mayoría de los dermatólogos prefieren el sistema de Store and Forward por su sencillez y menor coste, aunque ambas modalidades tienen ventajas e inconvenientes que mostramos en la siguiente tabla. Acciones Videoconferencia Store and Forward En tiempo real Sí No Posibilidad de ajustes Sí No Información Clínica Completa Estandarizada Tipo de Respuesta Inmediata Retardada Coste económico Muy alto Asumible (Línea Convencional) Calidad de Imagen Adecuada Muy buena Flexibilidad No Sí Capacidad educacional Muy buena Buena Telefónica Aplicaciones de la teledermatología Fundamentalmente vamos a poder considerar dos aspectos principales dentro de la Teledermatología: La función asistencial y la docente. Función asistencial: La teleconsulta evita el desplazamiento del paciente o del dermatólogo. Existen teleconsultas entre especialistas de un mismo hospital o entre hospitales lejanos, como consenso para aclarar un diagnóstico o tratamiento. Función docente Puede ser utilizada para impartir clases a estudiantes. Si se realiza a tiempo real permite la interacción de los alumnos. Presentación de casos clínicos. Ventajas e Inconvenientes La teledermatología cuenta con factores a favor y en contra. En la siguiente tabla se exponen opiniones de estudios que se posicionan en uno y en otro bando. A favor Imágenes de igual calidad que en consulta tradicional Disminución del coste de equipos informáticos Servicio especializado a áreas remotas Puede realizarse en menos tiempo Buena aceptación por los pacientes Posibilidad de utilización formación continuada Ahorra tiempo al especialista Mejor aprovechamiento recursos de para los En contra Hay pacientes que requieren consulta externa posterior Resistencia profesional a los cambios Perdida del paciente en su totalidad Seguridad, privacidad legal cuestionables Algunos pacientes prefieren ver al dermatólogo Disminución del número de puestos de trabajo de especialistas. Solución fácil para las deficiencias del Sistema de Salud Sobrecarga en Atención Primaria Teledermatología clínica Las consultas dermatológicas consisten fundamentalmente en una historia clínica cuidadosa y la inspección visual, por tanto, puede ser perfectamente adaptable a la telemedicina si la historia y las imágenes contienen todos los datos para el diagnóstico y tratamiento posterior. Historia clínica: La historia clínica debe incluir ciertos datos que describimos a continuación: • Edad • Sexo • Raza • Residencia geográfica • Localización • Tiempo de evolución • Tamaño • Factores relevantes o agravantes • Tratamientos previos • Antecedentes personales • Medicación del paciente • Alergias • Historia familiar El modo “almacenaje y envío”, necesita de una historia clínica estandarizada en una plantilla, para evitar que existan errores debidos a la falta de datos y que precisen aclaraciones sucesivas provocando un retraso en la consulta. Aspectos Técnicos El desarrollo de la microinformática ha favorecido el trabajo con imágenes digitalizadas. La imagen digital presenta múltiples ventajas de manejo, debido a la posibilidad de procesamiento para realzar cualidades y obtención de una mayor información. Hon S. Pack et al, consideran como óptimas para una cámara de fotografía digital a utilizar en teledermatología las siguientes especificaciones: • Resolución de 2048 X1536 (Resolución de la cámara fotográfica de 3 mega pixeles ó superior) • 24 bits de profundidad de color (16.7 millones de colores o color real) • Zoom óptico con un aumento mínimo de 3 (3X) • Flash intrínseco • Capacidad de almacenamiento media mínimo de 16 MB ó mayor • Sistema de Macro (flor) que permite un enfoque perfecto de 10-30 centímetros de distancia. • Opción de compresión en formato JOINT PHOTOGRAPHIC EXPERT GROUP (JPEG) Es fundamental una buena calidad de imagen. La imagen enviada debe reunir: • Definición de la imagen • Exactitud en el color • Precisión del encuadre • Buen proceso de transmisión. La teleconsulta dermatológica en formato S&F, precisa de un sistema de envío que normalmente utiliza lineas telefónicas del tipo ADSL. (Asymmetric Digital Subscriber Line). Consulta. El espacio físico Cuando enviamos información médica es necesario asegurar la privacidad y la seguridad de los datos. Es necesario que el paciente firme el consentimiento informado, aunque algunos dermatólogos opinan que es suficiente con una información detallada y consentimiento oral. La consulta debe tener unas mínimas condiciones de privacidad, una buena fuente de luz, adecuada exposición de las lesiones y una buena técnica de realización de la fotografía, almacenaje de datos y transmisión adecuada. LA IMAGEN DIGITAL Y EL TRATAMIENTO FOTOGRAFICO Componentes de una cámara digital. Parte trasera (Cámara compacta genérica) 1 Visor óptico: Le permite encuadrar el sujeto de la imagen o videoclip 2 Luz del visor de vídeo rojo fijo: la cámara está grabando vídeo Parpadeante: el Temporizador automático está activado o se ha producido un error (consulte el mensaje de la pantalla de imagen 3 AF: luz del visor de enfoque automático (verde): Si está fijo, la cámara está lista para tomar una imagen (la exposición y el enfoque están bloqueados). Parpadeante, la cámara no puede enfocar, requiere un tiempo de exposición largo (sujetar firmemente), o se ha producido un error (consulte el mensaje de la pantalla de imagen). 4 Interruptor ON/OFF: Enciende y apaga la cámara. 5 Palanca de zoom de alejar o a cercar: Aleja el objetivo a la posición de gran angular y acerca el objetivo a la posición de teleobjetivo. 6 Luz de memoria: Si se encuentra de color naranja fijo; USB está conectado. Si es de naranja parpadeante: la cámara está: encendiéndose, cargando las pilas, enviando/recibiendo USB, o leyendo o escribiendo en la tarjeta de memoria. 7 Puerta de tarjeta USB, soporte para memoria: Permite el acceso para insertar o extraer la tarjeta de memoria 8 Soporte para muñequera: Permite fijar una muñequera 9 Botones de flechas y botón OK: permite moverse entre menús e imágenes de la pantalla de imagen permite visualizar los menús Captura y Reproducción y seleccionar las opciones del menú. 10 Pantalla de imagen: Le permite encuadrar imágenes y videoclips con la opción Vista en directo y revisarlos a continuación con la opción Reproducción, así como visualizar todos los menús. 11 Botón instante: Activa y desactiva el menú Compartir de la pantalla de imagen 12 Botón de reproducción: Activa y desactiva la opción Reproducción de la pantalla de imagen 13 Botón vista en directo: Activa y desactiva la Vista en directo de la pantalla de imagen. Imagen cámara digital y los componentes parte trasera Componentes de una cámara digital. Parte frontal 1 Luz del temporizador automático/ vídeo: Rojo fijo: la cámara está grabando vídeo, si se encuentra en rojo parpadeante, el temporizador automático está activado. 2 Micrófono: Graba clips de audio 3 Flash: Ofrece luz adicional para mejorar la toma de imágenes 4 Conector de adaptador de corriente: Ofrece conexión para un adaptador de corriente de corriente alterna. 5 Conector USB: Ofrece conexión de un cable USB a un equipo o una impresora. 6 Conector de televisión: Ofrece la conexión de un cable de audio, vídeo opcional TV. 7 Altavoz: Reproduce sonidos de la cámara y clips de audio. 8 Soporte Trípode: Le permite montar la cámara en un trípode. 9 Conector de base de acoplamiento para la cámara: Ofrece conexión a la base de acoplamiento, opcional. 10 Puerta de las pilas: Permite el acceso para insertar y extraer las pilas Imagen cámara digital y los componentes parte frontal LCD de estado de una cámara digital 1 Selección de calidad de imagen (IMPORTANTE, SIEMPRE MAXIMA) 2 Ajuste de flash modo noche activado 3 Flash automático activado (IMPORTANTE, SIEMPRE ACTIVADO) 4 Flash encendido activado o flash apagado 5 Flash de reducción de ojos rojos activado 6 Número de imágenes fijas restantes o tiempo restante (para vídeo y clips de audio) 7 El adaptador de corriente alterna proporciona alimentación 8 Estado de las pilas 9 Tarjeta de memoria instalada en la cámara 10 Se está grabando audio 11 Se está grabando vídeo 12 Apertura máxima del diafragma ajustada en 2,6 o 4,9 13 Modo retrato activado (IMPORTANTE PLANO MEDIO LOCALIZACION LESION) 14 Modo apaisado activado 15 Modo acción activado 16 Ajuste de Macro activado (IMPORTANTE MACRO DE LA LESION) 17 Ajuste de Ráfaga activado 18 Temporizador automático Toma de imagen con la cámara digital Puede tomar una imagen prácticamente en cualquier momento en que la cámara se encuentre encendida, independientemente de lo que aparezca en la pantalla de imagen. 1 Encuadre el sujeto de la imagen en el visor. 2 Sujete la cámara firmemente y presione el botón del Disparador hasta la mitad. La cámara realiza las mediciones y después bloquea el enfoque y la exposición. Esta función de Bloqueo de enfoque le permite enfocar un sujeto que no se encuentre en el centro de la imagen o capturar tomas de acción con mayor rapidez enfocando previamente en la zona en la que la acción tendrá lugar. 3 Presione el Disparador hasta el fondo para tomar la imagen. La imagen aparecerá durante varios segundos en la pantalla de imagen durante la revisión instantánea. Durante este tiempo, la imagen se guardará en la memoria, a menos que decida eliminarla presionando el botón OK. Utilizar los delimitadores del enfoque Los dos delimitadores que aparecen en medio de la pantalla de Vista en directo muestran la zona de enfoque de la imagen que se tomará. Al presionar el botón del Disparador hasta la mitad, la cámara utiliza esta zona de enfoque para realizar las mediciones y bloquear el enfoque utilizando esta zona. Esto se denomina Bloqueo de enfoque. Los delimitadores de enfoque se vuelven verdes en la pantalla de Vista en directo y la luz del visor AF se enciende en verde de modo permanente cuando la imagen está enfocada y la cámara puede bloquear el enfoque. Sin embargo, los delimitadores de enfoque se vuelven rojos y la luz del visor AF parpadea en verde cuando la cámara no puede enfocar. Si los delimitadores de enfoque aparecen en rojo y la luz del visor AF parpadea, suelte el botón Disparador, encuadre de nuevo el sujeto de la foto y presione de nuevo el botón del Disparador hasta la mitad. Si sigue sin poder enfocar tras varios intentos, puede que haya demasiada poca iluminación o que no haya contraste suficiente en la zona de enfoque. Intente utilizar el Bloqueo de enfoque para enfocar un objeto que se encuentre a la misma distancia pero en una zona de mayor contraste, y apunte con la cámara hacia el objeto que intentaba fotografiar inicialmente. Si los delimitadores de enfoque aparecen en rojo, la luz del visor AF parpadea y el icono Macro parpadea en la pantalla de imagen, puede que la cámara esté ajustada en el enfoque Macro pero detecte un enfoque más lejano que el que alcanza este enfoque (primer plano), o puede que la cámara esté ajustada en el enfoque Normal pero detecte un enfoque más cercano que el que alcanza el enfoque normal. NOTAS Cuando la cámara se ajusta en enfoque Macro, no tomará imágenes si no puede encontrar enfoque. No obstante, cuando se ajusta en enfoque Normal (el predeterminado), tomará aún así la imagen si no puede encontrar enfoque. Cómo utilizar el flash de la cámara digital NOTAS: Para cambiar el ajuste de flash, presione el botón de Flash situado en la parte superior de la cámara hasta que el ajuste deseado aparezca en la pantalla LCD de estado. Si la función Vista en directo está activada, el icono también aparecerá en la pantalla de imagen. Ajuste automático: La cámara mide la luz disponible y utiliza el flash si es necesario. Es el ajuste predeterminado. (IMPORTANTE: DEBE ESTAR FIJO) Noche: La cámara dispara el flash para iluminar los objetos del fondo. Entonces continuará con la exposición como si el flash no se hubiese disparado para capturar el fondo. Este ajuste sólo funciona al tomar imágenes de objetos fijos. Sujete la cámara firmemente para evitar imágenes borrosas. Para obtener los mejores resultados, utilice un trípode. (IMPORTANTE: NUNCA UTILIZARLO) Cómo cambiar la calidad de la imagen La calidad de imagen controla los ajustes de resolución y compresión que se utilizarán para capturar imágenes. Cuando más elevados sean los ajustes, más detalles se observarán en las imágenes, pero el tamaño de archivo de una imagen será mayor por lo que cabrán menos fotografías en la memoria interna o en la tarjeta de memoria. Para cambiar el ajuste de calidad de imagen, presione el botón Calidad hasta que el ajuste deseado aparezca en la LCD de estado. Si la función Vista en directo está activada, el icono también aparecerá en la pantalla de imagen Ajuste buena: Es el ajuste que menos memoria ocupa; resulta ideal para imágenes que desee enviar por correo electrónico o publicar en Internet. Con este ajuste, en la memoria interna de la cámara pueden almacenarse alrededor de 125 imágenes, y en una tarjeta de memoria de 16MB, cerca de 117 imágenes. Ajuste mejor: Con este ajuste se obtienen imágenes de alta calidad y se requiere menos memoria que con el ajuste Mejor. Se recomienda para imprimir imágenes de un tamaño de hasta 20 x 25 cm. Es el ajuste de calidad predeterminado. Con este ajuste, en la memoria interna de la cámara pueden almacenarse alrededor de 19 imágenes, y en la tarjeta de memoria de 16MB, 18 imágenes. Ajuste óptimo: Con este ajuste se obtienen imágenes de máxima calidad y es el que más memoria utiliza. Se recomienda para ampliar imágenes o imprimirlas en un tamaño superior a 20 x 25 cm. Con este ajuste, en la memoria interna de la cámara y en una tarjeta de memoria de 16 MB pueden almacenarse 12 imágenes. Cómo utilizar el modo macro (MUY IMPORTANTE PARA DETALLE DE LA LESION) Puede utilizar el ajuste de enfoque Macro para tomar imágenes de cerca (ENTRE 2030 cms). 1 Presione el botón Modo hasta que aparezca el icono Macro en la pantalla LCD de estado. Si la función Vista en directo está activada, el icono también parecerá en la pantalla de imagen. 2 Utilice la pantalla de imagen para encuadrar el sujeto de la imagen (el visor óptico no le proporcionará una representación precisa de una imagen tomada en modo macro). 3 Presione el Disparador hasta el fondo del todo para tomar la imagen Descargar las fotografías al ordenador 1 Con la cámara se incluye un cable USB especial para conectarla a un equipo. Conecte el extremo más largo de dicho cable USB al equipo. 2 Abra la puerta de goma del lateral de la cámara y conecte el extremo más corto del cable USB al conector USB de la cámara. NOTAS: Si el equipo funciona con el sistema operativo Windows XP, al encender la cámara en el paso siguiente aparecerá un cuadro de diálogo con el mensaje Seleccionar el programa que se ejecutará con esta acción. Haga clic en la carpeta ABRIR. (En algunos casos, no se abre este cuadro de dialogo. Puede acceder al contenido de la tarjeta abriendo Mi PC y abriendo la unidad que corresponde a la cámara) Canon EOS La Asociación Americana de Telemedicina (ATA) ha establecido un protocolo para la realización de las fotografías de la aplicación de Teledermatología (S&F) • Imágenes de la parte anterior y posterior del cuerpo para distribuir la información • Distancia normal de examen de lesiones típicas (de 22.86 a 30.48 CMS.) • Distancia normal de fotografía (de 22.86 a 30.48cms.) • Utilizar el macro para lesiones muy concretas, aproximadamente a 10.16 cm. de distancia de la superficie de la lesión. • Utilizar una referencia en centímetros, presente en la fotografía para saber tamaño de la lesión. Aunque exista una buena luz ambiental, utilizar el flash PROCESO CANCER DE PIEL. GUIA RAPIDA. ALGORITMOS PROCESO CANCER DE PIEL El cáncer de piel es un proceso de alta prevalencia, con una incidencia en aumento progresivo que repercute de una forma muy importante en la salud de la población. La radiación ultravioleta es el principal agente etiológico conocido y, por su ubicación geográfica, nuestra Comunidad Autónoma es una de las regiones de España con mayor número de horas de sol al año. Esto justifica, entre otras razones, el abordaje de este proceso. Se han elegido el Carcinoma basocelular y el Carcinoma espinocelular por ser los dos tumores cutáneos malignos de mayor frecuencia que inciden en personas con foto y crono envejecimiento, lo que se relaciona directamente con la mayor longevidad de la población. El tercer cáncer de piel abordado es el Melanoma cutáneo, menos frecuente que los dos anteriores, pero el de mayor mortalidad, el que afecta a los grupos más jóvenes de la población, y que representa un importante coste sanitario y social. Definición funcional Conjunto de actividades destinadas a la prevención, al diagnóstico precoz y al tratamiento integral (médico, quirúrgico y de apoyo) del cáncer de piel en pacientes procedentes de AP (consultas médicas y pediátricas, servicios de urgencias) y/o AE (atención especializada). Límite de entrada Pacientes con síntomas / signos de sospecha, o diagnóstico confirmado de cáncer de piel, con independencia del dispositivo asistencial en el que se efectúe: Atención Primaria (consultas médicas y pediátricas, servicios de urgencias) y/o Atención Especializada. Debe sospecharse cáncer de piel en: • Lesión no pigmentada aparecida de novo, persistente, de tipo papuloso o nodular, queratósica o ulcerada, para descartar carcinomas espinocelulares o basocelulares. • Toda lesión pigmentada que presente algunos de los criterios ABCD (Asimetría, Bordes irregulares, Coloración variada, Diámetro de más de 6 mm.) para descartar un melanoma cutáneo. Límite final Se considera el límite final del proceso cuando se da de alta al paciente, bien porque el tratamiento ha resultado efectivo y se ha producido la curación definitiva del cáncer, bien por exitus. Dada la posibilidad de metástasis tardías en el melanoma y el desarrollo de nuevos tumores en pacientes afectos de carcinomas, hay dificultad para definir el límite final del proceso. Límites marginales Todos aquellos tumores malignos primarios o secundarios cutáneos que no se correspondan con los anteriormente citados (carcinoma espinocelular, basocelular y melanoma). Observaciones Hay que garantizar la conexión con el Médico de Familia u otros profesionales con el fin de realizar el seguimiento previsto de cada patología específica, dada la dificultad para definir el límite final del proceso cuando la misma no tiene curación definitiva. OBJETIVOS PROFESIONALES Dermatólogo • Que el Médico de Familia tenga formación básica adecuada en el conocimiento del Proceso Cáncer de Piel. • Que se envíe al paciente al Dermatólogo ante fundada sospecha y no se realice un tratamiento previo que dificulte la confirmación diagnóstica. • Que se disponga de una Unidad-Consulta Oncológica cutánea en los centros de referencia. (UNIDAD DE LESIONES PIGMENTARIAS Y CANCER CUTANEO DE ALTA RESOLUCION) • Que el informe del Patólogo sea rápido, completo y explicite si la extirpación ha sido adecuada. • Que en los Servicios de Anatomía Patológica exista algún profesional con dedicación especial en Dermatopatología. • Que se desmasifiquen las consultas externas. • Que exista buena coordinación entre los profesionales de AP y de AE. Médico de Familia • Que se facilite formación específica y adecuada para el seguimiento del cáncer de piel. • Que se realicen revisiones periódicas a los protocolos en uso. • Que no exista demora para la primera visita al Dermatólogo. • Que el informe de alta sea legible y se especifique claramente el diagnóstico y las pautas que faciliten el seguimiento y los cuidados, etc. • Que se disponga de la Cartera de Servicios de Atención Especializada, actualizada en todo momento, en relación a demoras, profesionales, consultas, etc. • Que exista la posibilidad real de establecer comunicación con el especialista. CARACTERISTICAS DE CALIDAD CARCINOMA BASOCELULAR (CBC) • No demora de más de 24 horas desde la petición de la cita hasta la primera consulta en AP. • Ante sospecha de Carcinoma Basocelular, la historia clínica realizada incluirá como mínimo: a. Anamnesis (antecedentes personales) b. Sospecha diagnóstica c. Exploración d. Medicación que utiliza • Realización de solicitud de interconsulta al Dermatólogo. En el formato estandarizado que rellena el Médico de Familia debe quedar siempre bien legible la consulta y las pruebas solicitadas, así como la identificación del médico solicitante. • No demora de más de 15 días hábiles desde la primera consulta en AP, o 10 días hábiles desde la petición de cita para AE. • Una vez finalizado el tratamiento se emitirá un informe para el Médico de Familia y se establecerán medidas preventivas. • El paciente seguirá revisiones periódicas trimestrales el primer año, y anuales hasta el tercero, por el Dermatólogo. • Si no se han observado signos de persistencia tumoral, el paciente pasará a control por su Médico de Familia, sin darle el alta definitiva, ya que es muy probable que una persona que ha desarrollado un CBC padezca otro posteriormente. CARCINOMA ESPINOCELULAR (CEC) • Prácticamente sigue las recomendaciones que se indican en el Carcinoma Basocelular. • No demora de más de 24 horas desde la petición de la cita hasta la primera consulta en AP. • No demora de más de 15 días hábiles desde la primera consulta en AP, o 10 días hábiles desde la petición de cita para AE. • El paciente asistirá a revisiones periódicas: trimestrales el primer año; semestrales el segundo; y anuales hasta el quinto, por el Dermatólogo. • Si no se ha observado recurrencia o metástasis cutáneas o extracutáneas, el paciente pasará a ser controlado por su Médico de Familia, sin dársele el alta definitiva, ya que es muy probable que una persona que ha desarrollado un CEC padezca otro posteriormente. MELANOMA • No demora de más de 24 horas desde la petición de la cita hasta la primera consulta en AP. • Ante sospecha de melanoma, la historia clínica realizada incluirá como mínimo: o Anamnesis (antecedentes personales). o Sospecha diagnóstica. o Exploración de los ganglios linfáticos. • Realización de Formulario estandarizado al Dermatólogo. • En el formulario que rellena el Médico de Familia debe constar siempre bien legible la consulta y las pruebas solicitadas así como la identificación del médico solicitante. • Establecer medidas preventivas según el Anexo 1. • No demora de más de 15 días hábiles desde la primera consulta en AP, o 10 días hábiles desde la petición de cita para AE. • Se recomienda el seguimiento del paciente con anamnesis y exploración física al menos una vez al año durante toda la vida. La indicación para estudios complementarios se realizará en función de la historia clínica y exploración. • Durante los 2 primeros años, la frecuencia de seguimiento será mayor (cada 3-6 meses) en función de: o o o o o • Espesor del tumor. Pacientes con múltiples melanomas. Presencia de nevus atípicos. Historia familiar de melanoma. Ansiedad del paciente. Una vez finalizado el tratamiento, se emitirá un informe para el Médico de Familia, y se recomendará la educación al paciente en la autoexploración de la piel y los ganglios linfáticos. CARACTERISTICAS CLINICAS DIAGNOSTICAS DEL CARCINOMA BASOCELULAR. DIAGNOSTICO DIFERENCIAL También denominados Basaliomas ó Carcinomas de Células Basales. Son los tumores cutáneos malignos más frecuentes con cifras cercanas al 60% entre todos los cánceres de piel. Proceden de células pluripotenciales de la capa basal epidérmica y folículos pilosebáceos. Predominan en adultos con topografía preferente en la cara y evolucionan durante años llegando a producir extensas destrucciones e incluso la muerte. No brotan en mucosas dermopapilares y las metástasis son excepcionales. Es necesario un conocimiento adecuado dado que prácticamente todos son solucionables. PATOGENESIS Hay varios factores implicados. Destacamos • Genéticos Pacientes con piel sensible al sol y con escasa pigmentación melánica (Fototipo I y II), tienen mayor riesgo debido a las consecuencias de la exposición actínica. Estas personas presentan Carcinomas Basocelulares de forma frecuente. Es rara su aparición en la raza negra. Ejemplos de su carácter genético lo constituye el Síndrome del Nevus Basocelular y la mayor cantidad de Basocelulares en algunas familias. • Daño Actínico Las radiaciones ultravioletas del espectro de UVB, utilizado en fototerapia y fotoquimioterapia están asociadas con un riesgo aumentado de Carcinomas Basocelulares • Carcinógenos El arsénico hoy día, fundamentalmente presente como contaminante del agua de pozos puede conducir al desarrollo de numerosos Carcinomas Basocelulares, después de un período de latencia de 10-30 años, incluso en partes del cuerpo no expuestas al sol. • Cicatrices y Lesiones Cutáneas Crónicas Pueden desarrollarse en áreas de radiodermitis crónica, micosis profunda, cicatrices atróficas. Pueden presentarse en úlceras de larga evolución debido a insuficiencia venosa, en úlceras de Hidrosadenitis crónica y en cicatrices sometidas a tensión (Quemaduras, presión por prótesis etc.) MANIFESTACIONES CLINICAS El Carcinoma Basocelular se presenta de forma preferente en la cara. En más del 80% de los pacientes se localiza por encima de la línea imaginaria que une el ángulo de la boca con el lóbulo de la oreja. Otras localizaciones son el tercio inferior de la cara, orejas, V del escote y parte superior de la espalda. Se originan sobre piel normal. Generalmente presentan escasa sintomatología, aunque el paciente puede observar prurito, disestesia y en caso de ulceración, sangrado discreto tras perder la costra. TIPOS DE CARCINOMAS BASOCELULARES Diferenciamos dos tipos fundamentales de Carcinomas Basocelulares: Planos y perlados. CARCINOMA BASOCELULAR PLANO Los Carcinomas Basocelulares se presentan habitualmente como lesiones únicas en áreas fotoexpuestas. Los Planos suelen aparecer en mayor número situados normalmente en el tronco. Muestran una mínima tendencia a la profundización como máculas eritematosas, a veces algo pruriginosas con bordes nítidos e irregulares. La presencia de pequeños nódulos perlados dura, en la periferia en el borde formando como perlas puede hacer sospechar el diagnóstico. El Carcinoma Basocelular Plano carece de irregularidades en su superficie, excepto mínimas elevaciones del contorno y algunas escamas, erosiones y costras. Podemos diferenciar tres tipos fundamentales: ERITEMATOIDE: El Carcinoma Basocelular Superficial Eritematoide presenta un aspecto eritematoso y aterciopelado PAGETOIDE De color grisáceo, con erosiones y abundantes escamocostras. Estas dos modalidades tienen preferente localización a nivel del tronco. ESCLERODERMIFORME El tercer tipo de carcinoma basocelular plano es el esclerodermiforme, es una placa pequeña casi nunca ulcerada, de aspecto y consistencia esclerosa, dura, de color blanco amarillento y que presenta una localización facial. Carcinoma Basocelular Plano: Nótese la perla situada a las siete y los contornos nítidos CARCINOMA BASOCELULAR PERLADO El Carcinoma Basocelular Perlado supone la forma clínica más frecuente correspondiendo al 95% de la totalidad de Basaliomas. Son elevaciones sésiles o pediculadas al principio, traslúcidas o congestivas surcadas por teleangiectasias y con un brillo perlado nacarado característico. Cuando se trata de una sola perla lo denominamos Perlado Simple, pero pueden proliferar pudiendo dar el Basocelular Perlado Moriforme. En su evolución, padecen un proceso de necrosis, ulcerándose dando lugar a los Basocelulares Perlados-ulcerados o Ulcerados. Si la ulceración es precoz y masiva las perlas pueden pasar inadvertidas y desde muy pronto solo se aprecia una “ulcera en sacabocado” característica del “Ulcus Rodens”, entidad poco frecuente y extraordinariamente agresiva y peligrosa en determinadas localizaciones como el canto interno ocular. Hay algunos Basocelulares con tendencia a la destrucción de tejidos profundos, convirtiéndose en penetrantes y destructivos. Son los llamados ULCUS TEREBRANS Una cuestión importante es la posibilidad de Basaliomas múltiples, cuando se explora al enfermo se suele presentar algún basalioma más del que motivó la consulta, sobre todo en agricultores, marineros y deportistas al aire libe). Basocelular Nodular Ulcerado BASOCELULAR PIGMENTADO Constituye un Basocelular atrófico, con una depresión en el centro, de color marrón o negro. Presenta una consistencia dura o firme y un contenido variable de melanina. También podemos observar la presencia de una superficie brillante y teleangiectasias. La presencia de pigmento en los Basocelulares, se trata de un epifenómeno que puede ocurrir en todas y cada una de las variantes clínicas. Su especial transcendencia es diferenciarlos de los Melanomas Malignos. TUMOR FIBROEPITELIAL DE PINKUS Es una entidad muy rara, que precisa confirmación histológica para su diagnóstico definitivo Existe una respuesta marcada del tejido conectivo fibroblástico alrededor del tumor. Se observa en personas ancianas a nivel del hipogastrio, región lumbar o cara interna del muslo como uno o varios tumores planos o sobreelevados de color piel semejantes a los fibromas sésiles. TUMOR FIBROEPITELIAL DE PINKUS DIAGNOSTICO DIFERENCIAL Mencionamos literalmente la afirmación de los Profesores Dulanto y Armijo (1981): “Siempre que exista la menor sospecha de de un Basocelular o cualquier tumor cutáneo, es imprescindible la biopsia, preferiblemente escisión total con suficiente margen de tejido sano alrededor, incluso cuando se sospecha un melanoma, pero entonces como parte del tratamiento.” En nuestro entorno de Medicina de Atención Primaria, derivaremos mediante el Programa de Teledermatología, absteniéndonos de iniciar cualquier tratamiento quirúrgico. En general podemos realizar el diagnóstico mediante la inspección de los rasgos morfológicos anteriormente descritos. Sin embargo, existen algunas lesiones cutáneas que pueden incluirse en el diagnóstico diferencial. QUERATOSIS SEBORREICAS Tumoración de la epidermis, con componente autosómico dominante no determinado por la secreción seborreica. Son placas o pápulas redondeadas u ovales de color marrón claro, que en su evolución aumentan en grosor y pigmentación convirtiéndose en placas de superficie verrugosa con un punteado negro en superficie que asemeja comedones de acné, son los llamados pseudocomedones. Se localizan fundamentalmente en tronco, cara y extremidades, más frecuentes en relación con la edad. A veces puede ocasionar confusión con lesiones pigmentarias o con un carcinoma basocelular pigmentado. QUERATOSIS SEBORREICA NEVUS AZUL Nevus normalmente adquirido con pigmentación azul o negro azulada, nodular. Surge de preferencia en el dorso de la mano, pies, brazos, piernas, cara y cuero cabelludo. Puede encontrarse en mucosa genital u oral. Ante cualquier transformación debe enviarse por el Programa de Teledermatología. NEVUS AZUL NEVUS MELANOCITICO INTRADERMICO Proliferación melanocitaria en dermis. Son raros en la infancia, mucho más frecuentes en la edad adulta y senil. La lesión elemental es una pápula hemisférica, sésil o pediculada con un color de piel normal, de superficie lisa o papilomatosa. Su tamaño varía de varios mms. a cms. Pueden tener pelos terminales. NEVUS MELANOCITICO INTRADERMICO MELANOMA MALIGNO Esta entidad será ampliamente tratada en el capítulo correspondiente MELANOMA NODULAR PAPULA FIBROSA DE LA NARIZ Son lesiones bastante frecuentes, generalmente únicas. Consisten en pequeñas pápulas cupuliformes localizadas en la porción inferior de la nariz -con menor frecuencia en la piel circundante- de personas maduras. Actualmente se consideran nevus melanocíticos o angiofibromas involucionados. PAPULA FIBROSA NASAL CARCINOMA ESPINOCELULAR INTRODUCCION El carcinoma espinocelular (CE) es el segundo cáncer cutáneo humano más frecuente después del carcinoma basocelular. Ambos se denominan en conjunto: “cáncer cutáneo no melanoma”. También puede aparecer en mucosas. Factores de riesgo 1.- Radiación ultravioleta. Es el principal factor de riesgo para el desarrollo de esta neoplasia, principalmente en forma de exposición crónica durante años. 2.- Fototipo I y II. Piel blanca, cabello rubio o pelirrojo y ojos claro, que habitualmente se queman y nunca se broncean. 3.- Radiaciones ionizantes. Triplican el riesgo sufrir un Carcinoma espinocelular, con un periodo de latencia de 20-40 años. 4.- Virus del papiloma humano (VPH). Se asocia con la aparición de CE sobre todo en región anogenital y periungueal. El VPH también puede influir en la aparición de CE en los pacientes trasplantados 5.- Arsénico y derivados del alquitrán. El arsénico, que antes formaba parte de insecticidas (ej., Verde París) y pociones medicinales (ej., solución de Fowler), sigue presente en el agua de pozo de muchas partes del mundo. Desencadena la aparición de CE in situ en palmas y plantas, tras décadas de exposición crónica de baja intensidad. El tabaco favorece la aparición de CE en labio. 6.- Inmunosupresión. La incidencia de CE en pacientes trasplantados es entre 40 y 250 veces superior que en la población general. Las lesiones suelen ser múltiples y localizadas en áreas fotoexpuestas. También en pacientes con SIDA está aumentada la incidencia así como la agresividad biológica del CE; es destacable la mayor incidencia de CE anal en esta población. 7.- Lesiones cutáneas previas. El CE puede aparecer sobre radiodermitis crónica, quemaduras, cicatrices y úlceras de larga evolución. PRESENTACIÓN CLÍNICA QUERATOSIS ACTINICAS (QA) Clásicamente se han considerado lesiones premalignas, aunque recientemente se ha propuesto que todas las queratosis actínicas representan un Carcinoma espinocelular “in situ”. Menos del 1% de las QA progresa a un CE invasivo. Su textura es rugosa parecida al papel de lija, con una coloración que va del color piel normal al eritematoso o parduzco. Habitualmente miden entre 3mm y 1 cm de diámetro y son asíntomáticas o ligeramente pruriginosas. Aparecen en piel expuesta crónicamente al sol de (cara, cuello, orejas, dorso de manos y antebrazos, cuero cabelludo alopécico) y a menudo se palpan más que se ven. El paciente típico es una persona de piel clara con antecedente de exposición solar, con múltiples lesiones de QA sobre una piel con elastosis solar, telangiectasias y lentigos. Queratosis Actínicas Queratosis Actínica Hipertrófica Las lesiones pueden engrosarse y presentar una costra hiperqueratótica, denominándose QA hipertrófica Cuerno Cutáneo En ocasiones este engrosamiento puede dar lugar a un cuerno cutáneo Carcinoma espinocelular “in situ” (CEIS) Se denomina así al CE que afecta a todo el espesor epidérmico sin invadir la dérmis. La mayor parte son lesiones indolentes que crecen lentamente durante años. En una 25% de los casos se produce invación de la dérmis. Una forma específica de CEIS es la enfermedad de Bowen, que se presenta como placas descamativas rosadas o rojizas bien delimitadas. Enfermedad de Bowen Otra forma distintiva de CEIS es la Eritroplasia de Queyrat, que aparece en el glande como una placa roja aterciopelada de bordes bien delimitados. Carcinoma Espinocelular Infiltrante Se desarrolla con mayor frecuencia en áreas fotoexpuestas. Las lesiones desarrolladas en zonas ocultas tienen un comportamiento más agresivo. Las metástasis se producen a ganglios locorregionales, siendo baja la incidencia de metástasis viscerales (2-5%), y dependen del espesor del tumor, de la localización y de la lesión precursora. Tres tipos de presentación clínica: 1.- Tipo nodular queratótico. Crecimiento exofítico con queratinización variable. 2.- Tipo nodular ulcerativo. Crecimiento exofítico pero que se ulcera en vez de formar queratina 3.- Tipo papilar. Crecimiento muy exofítico sin queratinización. Son tumores rojos papilomatosos que suelen localizarse en cara y dorso de manos Carcinoma Espinocelular tipo queratótico Carcinoma Espinocelular tipo nodular ulcerativo Carcinoma Espinocelular Tipo papilar El carcinoma verrucoso es una variante bien definida de carcinoma espinocelular, que se denomina de varias formas según su localización anatómica. Son tumores de lento crecimiento y se consideran carcinomas de bajo grado. No suelen metastatizar pero infiltran en profundidad y resulta difícil extirparlos. La radioterapia está contraindicada pues recidivan con mayor agresividad y tendencia a metastatizar. LOCALIZACIONES ESPECIALES Labio Cuando la QA afecta al borde bermellón del labio, se denomina Queilitis Actínica. La mayoría asientan sobre labio inferior debido a la mayor incidencia de la radiación ultravioleta y al contacto con el tabaco. Se caracteriza por una mucosa labial seca, descamativa, fisurada ó erosionada, con zonas blanquecinas, de larga evolución y que no cicatriza. Queilitis actínica La queilitis actínica evoluciona a un Carcinoma Espinocelular invasivo con tendencia a metastatizar en ganglios regionales. El CE de labio clínicamente aparece como un nódulo o placa indurada con gran hiperqueratosis superficial o como una ulceración que no cicatriza con una costra hemorrágica. Carcinoma espinocelular de labio Carcinoma espinocelular de labio. Lesión tumoral hiperqueratótica sobre un labio con queilitis actínica (izda.). Ulceraciones y costras hemorrágicas (dcha) Mucosa oral El CE de mucosa oral es más frecuente en varones (10:1). Se presenta sobre una inflamación crónica o zonas de roce, en forma de nódulos o induraciones que posteriormente se ulceran. Una característica importante es que son prácticamente indoloras. Metastatizan de forma precoz. Carcinoma espinocelular de lengua Genitales En general, tiene un pronóstico desfavorable por su tendencia a metastatizar de forma precoz Varones 40-70 años Se localiza preferentemente en cara dorsal de glande y surco balanoprepucial, como una lesión exofítica, papilomatosa e indurada con tendencia a la necrosis y ulceración. La infección por VPH es un factor predisponente. Carcinoma espinocelular de pene Mujeres En mujeres ancianas, en cara interna de labios mayores, en la transición con los menores y en el clítoris. Muchos se producen sobre un CEIS previo ó un Liquen escolero-atrófico. DIAGNÓSTICO DIFERENCIAL Queratosis actínica Si es hipertrófica, debe hacerse el diagnóstico diferencial principalmente con el Carcinoma espinocelular infiltrarte. Si es plana eritematosa, con la enfermedad de Bosen y con lesiones de eccema y de lupus crónico discoidea. Si es pigmentada, con el Carcinoma basocelular superficial pigmentado. Enfermedad de Bosen El diagnóstico diferencial incluye: Queratosis actínica, Carcinoma basocelular superficial, placa de psoriasis o eccema, enfermedad de Pagel Carcinoma espinocelular En CE tipo papilar hay que hacer el diagnóstico diferencial con el Melanoma Adelantico, así como con otros carcinomas poco frecuentes (tumor de Merckel, porocarcinoma….). En el tipo queratótico, con el Queratoacantoma (aunque en la actualidad algunos autores consideran al Queratoacantoma como una variante del CE) y con Queratosis actínica hipertrófica. TRATAMIENTO CEIS y Queratosis actínicas a) Tratamiento quirúrgico: • Criocirugía • Legrado y electrodesecación • Laser CO2 b) Tratamiento médico • 5-Fluoracilo tópico • Imiquimod 5% tópico • Terapia fotodinámica CE infiltrativo a) Cirugía convencional. Es el tratamiento de elección, con márgenes de 5 mm. No es necesario realizar linfadenectomía profiláctica b) Cirugía de Mohs. Consigue mayores tasas de curación. Indicada para CE recidivantes y en zonas de alto riesgo. c) Radioterapia. Si la cirugía está contraindicada o son lesiones no resecables. Es un tratamiento adyuvante en caso de invasión peri neural. Contraindicada en Carcinomas verrugosos y en personas jóvenes Se debe descartar un Carcinoma Espinocelular infiltrante ante cualquier erosión que no cura, úlcera o lesión cutánea que sangre de forma repetida. MELANOMA INTRODUCCIÓN El melanoma cutáneo es un tumor maligno que se origina a partir de los melanocitos epidérmicos; éstos son células dendríticas derivadas de la cresta neural que migraron a diversos tejidos, entre ellos la epidermis, durante el desarrollo embriológico. Por éste motivo pueden aparecer melanomas en otras localizaciones: mucosas, leptomeninges o retina. Presenta un alto grado de malignidad, con producción de metástasis de forma precoz por vía linfática o hemática. El melanoma es el cáncer cutáneo más agresivo y que ha experimentado un mayor aumento de incidencia y mortalidad en las últimas décadas, fundamentalmente en la población joven. Dado que se trata de un tumor de pacientes de mediana edad, la importancia de esta enfermedad es elevada en relación con los años de vida perdidos. Aunque la incidencia sigue en aumento, el aumento de las tasas de mortalidad se ha enlentecido, debido posiblemente a una mayor sensibilización de la población que le lleva a consultar mas ante una lesión pigmentaria, y por otra parte un mayor conocimiento del mismo que nos lleva a un diagnóstico en fases más tempranas de la enfermedad. El tratamiento quirúrgico con márgenes adecuados en fases iniciales de la enfermedad es el único tratamiento curativo. El resto de tratamientos son sólo adyuvantes y tienen una eficacia limitada. Es fundamental el reconocimiento de un melanoma en Atención Primaria, primer escalón asistencial en el sistema sanitario. EPIDEMIOLOGÍA El melanoma cutáneo es un tumor emergente entre la población de raza caucásica. Se estima que las tasas de incidencia se duplican cada 10-20 años. Su incidencia varía entre las distintas áreas geográficas y poblaciones. A nivel mundial, las tasas más elevadas se encuentran en Australia y Nueva Zelanda, y las más bajas en Asia. En Europa, la situación es similar a la observada a nivel mundial; las tasas más elevadas corresponden a los países nórdicos y Escocia. En España, según un informe del Ministerio de Sanidad y Consumo, durante la década de los 70-90 se observó un incremento de mortalidad mayor que en el resto de países europeos. Ocupa el decimosexto lugar en orden de frecuencia tumoral en varones, y el décimo en mujeres. FACTORES DE RIESGO La etiología del melanoma es muy compleja. En ella intervienen factores de tipo ambiental y genético, aunque el más importante sigue siendo la exposición a la luz solar. FACTORES DE RIESGO PARA EL DESARROLLO DE MELANOMA CUTÁNEO RADIACIÓN ULTRAVIOLETA CARACTERÍSTICAS FENOTÍPICAS ÁREA GEOGRÁFICA NÚMERO DE NEVOS MELANOCÍTICOS NEVOS ATÍPICOS Exposiciones intermitentes. Quemaduras solares en la infancia Foto tipo I y II Cabello rubio o pelirrojo Ojos claros Mayor riesgo con proximidad al Ecuador En Europa, patrón inverso (mayor en países nórdicos) >50 nevos melanocíticos >5 mm de diámetro Si nevo atípico esporádio: RR 1,72 (mayor si sdr. Del nevo atípico) NEVO CONGÉNITO GRANDE Riesgo de malignización del 5-20% HISTORIA PERSONAL O FAMILAR DE MELANOMA Si melanoma previo en el paciente, riesgo del 5% de un segundo melanoma FACTORES GENÉTICOS Alteraciones en cromosomas → Melanoma familar Postrasplante o SIDA mayor riesgo de MM Dieta, Embarazo, Tratamiento hormonal, lámparas solares,.. INMUNOSUPRESIÓN OTROS FACTORES CON EVIDENCIA DÉBIL O POCO CONCLUYENTE CLÍNICA Es imprescindible conocer las formas de presentación clínica del melanoma cutáneo, ya que el pronóstico del melanoma depende de un diagnóstico y tratamiento precoz. Existen cuatro formas clínicas básicas en el melanoma cutáneo. En la siguiente tabla se exponen sus características principales. Frecuencia MELANOMA DE EXTENSIÓN SUPERFICIAL 60-70 % MELANOMA NODULAR 15-30 % LÉNTIGO MANIGNO MELANOMA 5-15 % MELANOMA LENTIGINOSO ACRAL 5-10 % Características clínicas Localización más frecuente Edad Media (años) Placa pigmentada con heterocromía (marrón, negro, rosa, blanco,gris) y bordes irregulares Varones: espalda Mujeres: piernas 50 Nódulo pigmentado pardo-negruzco o en ocasiones rosado (amelanótico). Superficie lisa, erosivocostrosa o ulcerada. Tronco, cabeza y cuello 55 Mácula irregular de pigmentación heterogénea y fecuentes zonas de regresión. Cara (áreas expuestas) Inicialmente mácula irregular de coloración heterogénea Pies, manos, subungueal 65 65 Melanoma de Extensión Superficial Melanoma Nodular Léntigo Maligno Melanoma Melanoma Lentiginoso Acral Un tipo de melanoma que reviste especial interés es el MELANOMA AMELANÓTICO Aunque infrecuente, es importante conocerlo debido a los frecuentes errores diagnósticos. Se presenta en forma de nódulo eritematoso de aspecto angiomatoso y con frecuencia ulcerado y sangrante. En ocasiones puede confundirse con un granuloma piógeno o con un carcinoma espinocelular. El pronóstico suele ser peor debido fundamentalmente al retraso en el diagnóstico. Melanoma Amelanótico DIAGNÓSTICO Se basa en la inspección clínica, dermatoscopia y estudio histopatológico. La dermatoscopia se comentará en otro capítulo aparte Clínica En los años 70 se propuso la regla ABCD para los melanomas, no sólo para el dermatólogo sino también para el médico de familia y el propio paciente. Las siglas corresponden a: A: Asimetría. B: Bordes irregulares. Los melanomas terminan en un borde desflecado, irregular o mal definido C: Coloración diversa (negra, azulada, distintos tonos pardo y marrón, rosa-grisáceo) D: Diámetro >6 mm. E: Evolución. Este criterio se añadió más tarde. La alarma debe saltar ante una lesión que cambia de tamaño, color, se ulcera o sangra en cuestión de meses. Muchos pacientes relatan la existencia de una lesión pigmentada estable años antes de que aparezcan los cambios. En otras ocasiones, la lesión aparece en poco tiempo. El melanoma puede desarrollarse sobre una lesión melanocítica preexistente: nevos melanocíticos congénitos, nevos melanocíticos adquiridos displásicos, o ser un melanoma “de novo”. EDAD FACTORES PRONÓSTICOS CLÍNICOS Peor en >50 años SEXO Peor en varones LOCALIZACIÓN Peor en cabeza y cuello, seguido por MMII y tronco CUANDO ESTEMOS ANTE UNA SOSPECHA DE MELANOMA, REALIZAREMOS UNA HISTORIA CLÍNICA DIRIGIDA: o o o o o o o o o Tiempo de existencia de la lesión Cambios observados. En cuanto tiempo? Historia familiar o personal de melanoma Historia de largas exposiciones al sol con quemaduras solares Fototipo, ojos claros, cabello rubio o pelirrojo Exámen de la lesión Exámen otras lesiones pigmentarias atípicas Palpación de cadenas ganglionares accesibles Palpación para detectar posibles visceromegalias Diagnóstico Diferencial Los principales diagnósticos diferenciales se plantean con: - - - Nevo atípico. Comparten características ABCD con los melanomas. No tener el componente de evolución (E) que tiene el melanoma Nevo de Reed. Lesiones benignas intensamente pigmentadas homogéneas y simétricas que aparecen en niños y adultos jóvenes. Nevo azul. Lesiones benignas planas o elevadas con pigmento azulado homogéneo. Queratosis Seborreica. Pápulas planas de superfice queratótica y pigmentación que va desde el amarillento, pardo, marrón al negro. Carcinoma Basocelular Pigmentado. La forma plana puede semejar un Melanoma de Extensión Superficial, pero el basocelular tiene una superficie con brillo perlado. Angioqueratoma. Lesión benigna papulosa de etiología vascular con superficie queratótica. Suele ser de coloración muy oscura casi negra. Nevo recurrente. Son los nevos melanocíticos adquiridos que recidivan tras una extirpación incompleta. Son lesiones pigmentadas planas sobre la cicatriz con bordes y pigmentación irregular El melanoma amelanótico puede confundirse clínicamente con un granuloma piógeno o con un carcinoma basocelular. Nevus atípico Nevus de Spitz Nevus Azul Carcinoma Basocelular Pigmentado Angioqueratoma Histopatología Las formas clínicas de melanoma cutáneo tienen una traducción histopatológica. Existen además otras variantes histopatológicas del melanoma (nevoide, spitzoide, desmoplásico….) El principal factor pronóstico histopatológico es el espesor tumoral que alcanza el melanoma en la piel o NIVEL DE BRESLOW, que se mide en milímetros. El NIVEL DE CLARK, o nivel de profundidad en la piel, no es tan representativo de la profundidad en melanomas en piel gruesa como por ejemplo en la espalda. CRECIMIENTO CRECIMIENTO RADIAL VERTICAL I Epidermis Dermis Papilar II III Dermis Reticular IV V Tejido Celular Subcutáneo NIVELES DE CLARK El crecimiento radial es una etapa biológica del crecimiento del melanoma cutáneo en el que las células se diseminan de forma centrífuga por la epidermis. En esta fase el melanoma es incapaz de metastatizar y puede durar años. Es el tipo de crecimiento del Melanoma de Extensión Superficial, Léntigo Maligno Melanoma y Melanoma Lentiginoso Acral. El crecimiento vertical supone la propagación de las células tumorales en profundidad. Suele seguir al radial en los tipos anteriores, pero ocurre desde su inicio en el Melanoma Nodular, de ahí su peor pronóstico con elevada capacidad de metástasis. FACTORES PRONÓSTICOS HISTOPATOLÓGICOS Nivel de Breslow (Espesor tumoral <1mm bajo riesgo, <1mm alto riesgo) Ulceración Mitosis/mm2 Invasión vascular / linfática Regresión Satelitosis microscópica Márgenes afectos en la pieza quirúrgica Nº ganglios afectados Carga tumoral de los ganglios afectados Localización de las metástasis viscerales TRATAMIENTO TRATAMIENTO QUIRÚRGICO HA DEMOSTRADO SER EL ÚNICO TRATAMIENTO EFICAZ. EN LAS ÚLTIMAS DÉCADAS LOS MÁRGENES QUIRÚRGICOS DEL MELANOMA HAN DISMINUIDO CONSIDERABLEMENTE, GRACIAS A ESTUDIOS ALEATORIZADOS. NO OBSTANTE, EN CASOS DONDE EL MELANOMA ESTÉ EN LOCALIZACIONES CONCRETAS LOS MÁRGENES PUEDEN REDUCIRSE (EJ., CARA, PABELLÓN AURICULAR….), O SE PUEDE UTILIZAR LA CIRUGÍA DE MOHS La extirpación no debe retrasarse; se ha demostrado que la intervención con menos de 14 días de demora tras el diagnóstico no empeora el pronóstico. EL MARGEN EN PROFUNDIDAD SIEMPRE DEBE LLEGAR HASTA FASCIA MUSCULAR SIN INCLUIRLA. ACTUALMENTE LOS MÁRGENES QUIRÚRGICOS EN SUPERFICIE RECOMENDADOS POR LA ACADEMIA AMERICANA DE DERMATOLOGÍA SON LOS SIGUIENTES MM DE ESPESOR EN MM (BRESLOW) IN SITU <1 1 -< 4 >4 MÁRGENES EN SUPERFICIE (CM) O,5 CM 1 CM 2 CM 2-3 CM TRATAMIENTO MÉDICO Los tratamientos médicos que existe para el melanoma sólo son adyuvantes. Se utilizan en estadios III y IV. No son curativos pero pueden aumentar el tiempo libre de enfermedad. Quimioterapia Varios agentes citotóxicos con diferentes pautas han mostrado actividad en el melanoma pero la tasa de respuestas es baja y de corta duración. El DTIC (Dacarbacina) es el más utilizado. Radioterapia El tratamiento con radioterapia puede tener un papel en las metástasis óseas y cerebrales Inmunoterapia Se han utilizado pautas de interferón-α a dosis bajas, medias y altas como terapia adyuvante en estadios II, III y IV y ninguna de ellas modifica el pronóstico. También se ha utilizado junto con melfalán + hipertermia para la perfusión de un miembro afecto de metástasis. ESTADIFICACIÓN Y PRONÓSTICO EL PRONÓSTICO DE UN PACIENTE CON MELANOMA DEPENDE DEL ESTADÍO EN QUE SE ENCUENTRA EN EL MOMENTO DEL DIAGNÓSTICO. Ya se han comentado anteriormente los factores pronósticos clínicos e histopatológicos. EL MELANOMA METASTATIZA VÍA LINFÁTICA O HEMÁTICA. SE DISTINGUEN LOS SIGUIENTES TIPOS DE METÁSTASIS: - Lesiones satélites: a menos de 2 cm del tumor primario Metástasis en tránsito: en el camino que va desde el tumor primario a los ganglios linfáticos regionales y pueden ser de localización subcutánea o cutánea visible. Metástasis ganglionares regionales: en las zonas de drenaje correspondiente Metástasis a distancia: pero por vía linfática o hematógena a cualquier órgano, con predilección por pulmón, hígado, encéfalo, huesos y piel. En casos excepcionales aparecen metástasis sin tumor primario conocido (regresión espontánea, extirpación previa como nevo inocente, localización extracutánea). ESTADIAJE LA CLASIFICACIÓN EN ESTADIOS DEL MELANOMA UTILIZA EL ESPESOR TUMORAL (T), LA EXISTENCIA DE METÁSTASIS GANGLIONARES (N) Y DE METÁSTASIS VISCERALES (M). ADEMÁS TAMBIÉN INTERVIENEN EN EL ESTADIAJE LA PRESENCIA O AUSENCIA DE ULCERACIÓN DEL TUMOR, LA EXISTENCIA DE MICROMETÁSTASIS GANGLIONARES, LA LOCALIZACIÓN DE LAS METÁSTASIS VISCERALES Y LOS NIVELES ANORMALES DE LDH. LA ESTADIFICACIÓN DEL MELANOMA Y LA SUPERVIVENCIA APROXIMADA A LOS 5 AÑOS SEGÚN EL ESTADÍO ES LA SIGUIENTE: ESTADIOS ESTADIO I ENFERMEDAD LOCALIZADA Y ESPESOR ≤1 SUPERVIVENCIA A LOS 5 AÑOS (%) 95 MM ESTADIO II ENFERMEDAD LOCALIZADA Y ESPESOR >1 45 - 78 MM ESTADIO III AFECTACIÓN DE GANGLIOS REGIONALES 26 - 66 ESTADIO IV METÁSTASIS A DISTANCIA 7,5 - 11 BIOPSIA DE GANGLIO CENTINELA (disección ganglionar selectiva) Se basa en la circunstancia antomofisiológica de que un ganglio es el primero en recoger el drenaje linfático de un área anatómica concreta, a éste primer ganglio se le denomina ganglio centinela. Evita linfadenectomías profilácticas, con la morbilidad que éstas conllevan. Su realización altera el pronóstico, aunque es útil para el estadiaje. La AJCC recomienda realizar la linfadenectomía selectiva a todos los pacientes con un melanoma >1mm de Breslow y sin evidencia de enfermedad metastásica SEGUIMIENTO Llevar a cabo un programa de seguimiento estructurado tiene un número de razones, que son: la detección temprana de recidivas, la detección de un segundo melanoma, el apoyo psicosocial, el estudio de la familia, el screening de un segundo tumor maligno, la educación del paciente y la documentación de los resultados del tratamiento. Las metástasis suelen producirse en los dos primeros años pero pueden ocurrir metástasis tardías por lo que se aconseja seguimiento de por vida. Las pruebas complementarias en un paciente con melanoma deben incluir una analítica general con LDH y FA sérica, una Rx. tórax y una ecografía abdominal. Estudios recientes han demostrado que tanto las pruebas radiológicas como las hematológicas tienen un valor limitado en pacientes asintomáticos con melanoma primario < 4 mm. A pesar de ello, se suelen realizar por el impacto positivo que tiene la normalidad de estas pruebas en los pacientes. En estadios III/IV y en pacientes sintomáticos se realizan TAC, RNM ó tomografía por emisión de positrones (PET) NEVUS ATIPICOS Esta capítulo se ha realizado utilizando el Capítulo 25.1 del Tratado de Dermatología (Vol. I) de los Profesores Camacho y Armijo. El apartado de los Nevus atípicos es obra del Profesor Conejo-Mir Sánchez. Las células melanocitarias proceden de los melanoblastos que emigraron desde la cresta neural hacia el límite epidermodérmico, entre el tercer y quinto mes de vida intrauterina. Estos melanocitos van a formar los tumores melanocitarios benignos (Nevus pigmentocelulares) o malignos (Melanomas). Algunos Melanomas se desarrollan sobre neoplasias previas congénitas como los Nevus congénitos gigantes, pero también pueden desarrollarse sobre lesiones adquiridas. Estas lesiones adquiridas presentan características clínicas determinadas que nos pueden ayudar a diagnosticar una lesión maligna en un estadio precoz. Es fundamental la responsabilidad del médico frente a un tumor melanocitario y su necesidad de distinguirlos. NEVUS DISPLASICOS- NEVUS DE CLARK- NEVUS ATIPICOS En estos tipos de lesiones pigmentarias, antes denominadas displásicas, no siempre encontramos esa “displasia”, por lo que desde 1992, se optó por denominarlas atípicas, haciendo referencia al hecho de que presentan una serie de características clínicas e histológicas que las hacen diferentes y que pueden ser un predictor independiente del riesgo de Melanoma. Algunos autores también pueden llamarlos Nevus de Clark. DEFINICION Los Nevus Atipicos son nevus adquiridos que suelen aparecer tras la pubertad o en sujetos adultos jóvenes, con características macroscópicas y microscópicas peculiares y un mayor riesgo de desarrollar Melanomas. Pueden aparecer como: • • • Lesiones solitarias y esporádicas Lesiones múltiples en el Síndrome del Nevus Atípico (Síndrome B-K) o >100 nevus o Al menos 1 nevo > 8 mm. de tamaño o Al menos 1 nevo con características atípicas Este síndrome puede ocurrir de forma esporádica o familiar ( Sindrome B-K). En su génesis hay datos que orientan hacia un gen responsable situado en el brazo corto del cromosoma 1 con herencia autosómica dominante, aunque también hay líneas de investigación sobre la posibilidad de un mecanismo de herencia poligénica o multifactorial. La exposición intensa intermitente a la radiación UV y el antecedente de quemaduras solares suponen factores de riesgo para este tipo de nevus. CLINICA Las características macroscópicas son idénticas en las formas familiares y esporádicas. Son nevus con un tamaño entre 6-10 milímetros, redondeados u ovales con un contorno muy irregular o difuminado. Su superficie suele ser ligeramante elevada con un aspecto “en empedrado”. A veces pueden ser lisos o ligeramente infiltrados con mínima elevación central, dando una apariencia en “huevo frito”. Presenta gran policromía con tonalidades pardo amarillentas, grisáceas, rosadas, marrones y negras. Puede observarse un matiz rojizo en este tipo de nevus. Suelen brotar después de los 5-6 años de edad o en la pubertad y mientras unos van modificándose a lo largo del tiempo, continúan surgiendo nuevos elementos. Su número es variable (menos de 10 a más de 100) y predominan en tronco, especialmente en espalda, aunque también se observan en región mamaria, genitales, glúteos miembros y cuero cabelludo. Principales Rasgos Clínicos de los Nevus Atípicos • • • • • • • • Componente maculoso predominante Infiltración mínima y elevación central Diámetro superior a 6-10 mm. Contornos irregulares y difuminados Policromía Predominio en tronco y extremidades superiores Brotan en adolescencia y edad madura Menos de 10 a más de 100 EVOLUCION Aunque sólo en pocos nevus atípicos llegan a desarrollarse Melanomas, es indiscutible el carácter de estos tumores como precursores y marcadores de riesgo en los Melanomas Malignos Familiares. Desde el punto de vista profiláctico, sólo es factible evitar la exposición al sol para reducir las probabilidades de que surjan nuevos elementos en individuos predispuestos o que degeneren los ya existentes. El autoexamen periódico de los pacientes y el screening de los familiares de primer grado aumentan la posibilidad de un diagnóstico temprano. MULTIPLES NEVUS EN ESPALDA NEVUS ATIPICO NEVUS PECULIARES Existen una serie de variedades clínicopatológicas del nevo melanocítico que conviene reconocer porque son distintas y, a veces, plantean un diagnóstico diferencial clínico con el melanoma. NEVUS DE SPITZ También denominado Melanoma Benigno Juvenil de Spitz- Allen. Conforma una pápula o nódulo de pequeño tamaño que suelen observarse en niños o adultos jóvenes. Tiene una imagen histológica que puede parecer un melanoma maligno, pero el curso es benigno. Se localiza en región facial, menos frecuentemente en extremidades superiores. No tiene predilección por sexos y su forma papulosa presenta un tamaño de pocos milímetros a 1 centímetro, tiene una superficie lisa o rugosa con un collarete descamativo periférico. De color amarillo, rosado o muy congestivo, angiomatoso, pardo o negruzco. Puede tener teleangiectasias y tiene una consistencia firme o elástica, casi siempre asintomático. Hay elementos que involucionan espontáneamente y la malignización es excepcional. Su foma pigmentada se denomina NEVUS DE REED DIAGNOSTICO DIFERENCIAL Puede confundirse con botriomicomas, granulomas por cuerpo extraños y con dermatofibromas. NEVUS SPITZ NEVUS DE REED NEVUS AZUL Presentan una coloración azul-negruzca característica, habitualmente solitario, suele manifestarse como un nódulo duro, bien delimitado y adherido a la piel. Su coloración es debida a la localización profunda del pigmento melánico en la piel. No suelen ocasionar síntomas. El desarrollo de un melanoma maligno es extremadamente raro. NEVUS DE AZUL DERMATOSCOPIA. La dermatoscopia, también denominada microscopia de epiluminiscencia, permite visualizar con una lente de aumento, las características morfológicas que el ojo desnudo no puede ver. Esta técnica permite un aumento en la sensibilidad diagnóstica del melanoma desde un 65%, basándose exclusivamente en la clínica hasta más de un 90% con la dermatoscopia. El origen y desarrollo de la técnica, desde los primeros estudios en el siglo XVII hasta la fecha actual, se explica debido al interés en observar las lesiones cutáneas en vivo, para mejorar su diagnóstico. El término de microscopia de epiluminiscencia fue introducido por Pehamberger en 1987. Este autor aplico el método, tal como se conoce hoy a una gran muestra de lesiones pigmentarias, describiendo cada una de las características que observaba. De esta manera obtuvo los primeros patrones morfológicos de los diferentes tumores cutáneos, patrones muy parecidos a los que utilizamos actualmente. DR. PEHAMBERGER En 1994 Stolz y colaboradores realizaron el método ABCD aplicado a la dermatosocopia. Esta regla supone una novedad práctica para el reconocimiento de melanomas en fases iniciales CRITERIOS ABCD STOLZ DR. STOLZ • • • • Asimetría (Dos ejes) Contornos (0-8 segmentos) Color (hasta 6 colores) ELM Dermatoscopia PUNTUACION 0-2 0-8 1-6 1-5 El Dr. Argenziano (1998) de la Universidad de Nápoles propone un esquema más sensible y específico, este análisis está basado en el estudio de siete criterios dermatoscópicos de malignidad El diagnóstico de melanoma se realiza con una puntuación igual o mayor a tres puntos CRITERIOS MAYORES DR. ARGENZIANO • Red pigmentaria atípica • Áreas azules grises • Patrón vascular atípico MENORESELM • Proyecciones radiales • Pigmentación difusa e irregular • Puntos y glóbulos irregulares • Patrón regresivo PUNTUACION 2 2 2 1 1 1 1 En 2001, Bafounta y colaboradores publicaron el primer estudio metanálisis de esta técnica donde demostraron un incremento de la sensibilidad diagnóstica con respecto al examen clínico habitual. El uso de esta técnica ha aumentado en los últimos años, siendo utilizada no solo por dermatólogos, sino también por otras especialidades tales como oncólogos, cirujanos, y pediatras de todo el mundo. En el Congreso para el Consenso sobre los Criterios Dermatoscópicos celebrado en Hamburgo en 1989, y posteriormente el Encuentro en Roma en 2000, se alcanzo la estandarización de los criterios dermatoscópicos. En España, tenemos que destacar la labor del Dr. Malve y de la Dra. Puig, de la Unidad del Melanoma en el Hospital Clinic de Barcelona. Son autores del libro “Principios de Dermatoscopia”, en colaboración con numerosos dermatólogos dedicados a este campo. Dr. MALVEHY Dra. PUIG TECNICA DE LA DERMATOSCOPIA La técnica consiste en un sistema de amplificación de imágenes que permite disminuir los fenómenos de refracción y reflexión de la luz incidente. De esta forma, se pueden visualizar estructuras situadas en la epidermis, unión dermoepidérmica y dermis papilar, que de otra forma serían invisibles al ojo. Como consecuencia de esta exploración más detallada, puede establecerse una correlación entre la imagen dermatoscópica visualizada y las estructuras histológicas. Para ello utilizamos el dermatoscopio, sistema de lupa de 10 aumentos. Pueden ser manuales o digitales. Dentro de los dermatoscopios manuales, diferenciamos: Dermatoscopios de contacto: Este dermatoscopio proporciona un aumento de 10X. HEINE Para la realización de la dermatoscopia, utilizaremos una capa delgada de líquido interfase. Podemos utilizar aceite de cedro, de oliva, gel conductor de ultrasonidos o agua. Colocamos el dermatoscopio encima de la lesión y podremos realizar fácilmente el exámen cutáneo. No debemos realizar una gran presión, puesto que podemos colapsar estructuras vasculares. Una vez realizado, limpiaremos inmediatamente el dermatoscopio, para evitar la transmisión de infecciones producidas por agentes como el Papiloma humano, bacterias y hongos. En los últimos años, se ha desarrollado un dermatoscopio con un sistema anular de iluminación con filtro de luz polarizada, que no precisa el contacto con la piel del paciente DERMLITE El dermatoscopio digital incluye habitualmente una cámara para macros y microfotografías, un ordenador y un monitor a color. Existen programas diseñados para su utilización en este tipo de dermatoscopio, que permiten no solo tomar la imagen, sino que la almacenan para ver su evolución. Además, este tipo de programas presenta un analizador de imagen que nos asesora sobre la benignidad del proceso. FOTOFINDER DERMATOSCOPIA EN ATENCION PRIMARIA El uso de la dermatoscopia en Atención Primaria es tremendamente novedoso. El primer trabajo publicado fue en Mayo de 2006 en el Journal of Clinical Oncology. Este trabajo confirma la utilidad diagnóstica de este aparato, que permite ver la estructura de las lesiones a través de una luz polarizada, En el estudio participaron 73 médicos de centros de primaria de Les Corts y del Consorcio de Atención Primaria de Salud del Eixample, vinculados al Clínic, y de ambulatorios de Nápoles (Italia) a los que se dio un cursillo de cuatro horas sobre el uso del aparato y sobre los tres puntos básicos a considerar al valorar una lesión cutánea. En el estudio se comprobó que la sensibilidad en la detección de las lesiones aumentaba del 54,1 al 79,2 por ciento si el médico contaba con dermatoscopio, y que el porcentaje de falsos negativos se redujo al 2 por ciento. Así, para los autores del trabajo, el uso del dermatoscopio en primaria podría mejorar el diagnóstico precoz de lesiones malignas de la piel y evitar los colapsos de las consultas de dermatología Para la realización de este trabajo se utilizó los tres criterios guías dermatoscópicos que se tratará ampliamente en el capítulo de lesiones pigmentarias. CRITERIOS GUIAS DERMATOSCOPICOS EN EL CARCINOMA BASOCELULAR Una vez estudiadas las características clínicas y morfológicas del Carcinoma Basocelular en su capítulo correspondiente, en esta unidad nos vamos a centrar en los criterios guías dermatoscópicos de identificación de este tipo de lesiones. 1. AUSENCIA DE RETICULO PIGMENTARIO Uno de los principales conceptos en dermatoscopia, es identificar en la lesión que estamos observando, la presencia o ausencia de retículo pigmentario. De esta forma clasificaremos la lesión en melanocítica versus no melanocítica. El Carcinoma Basocelular no tiene retículo pigmentario, puede tener pigmento en la superficie del tumor, pero este no conforma red. La melanina en el Basocelular tomará otra serie de patrones que estudiaremos a continuación. La ausencia de pigmento es condición “sine qua non” para su diagnóstico y es un criterio que forzosamente tiene que seguir. AUSENCIA RETICULO PIGMENTARIO 2. PRESENCIA DE NIDOS AZULES O GRISES Estas estructuras en forma de nidos, están presentes en el 55% de los Carcinomas Basocelulares Pigmentados. Son áreas confluentes o muy cercanas entre sí, de forma oval o elongadas. A veces se observan glóbulos, de menor tamaño que los nidos, mostrando los mismos colores. Los glóbulos están presentes en el 27% de los Carcinomas Basocelulares Pigmentados NIDOS AZULES GRISES 3. AREAS EN HOJA DE ARCE Estas estructuras, aunque sólo están presentes en el 17% de los CBC, son altamente específicas (100%). Son como islas de un color marrón o gris, con contornos bulbosos, que simulan el contorno de una hoja de arce. No tienen relación con retículo pigmentario, que ya sabemos que está ausente en este tumor. HOJA DE ARCE 4. TELEANGIECTASIAS ARBORIFORMES Se encuentran en el 52% de las lesiones. Son de las formas más características. En algunas ocasiones podemos observar vasos en forma de “U” invertida que se denominan, vasos en “horquilla”. TELEANGIECTASIAS ARBORIFORMES 5. ULCERACION Se observan focos ulcerativos en el 27% de las lesiones. Suele aparecer en una fase temprana de los Carcinomas Basocelulares. ULCERA 6. RUEDAS DE CARRO Las formas en rueda de carro, son las menos frecuentes encontradas en los Carcinomas Basocelulares. Aproximadamente la encontramos en un 10%, sin embargo, son muy específicas(100%). Observaremos una estructura radial generalmente marrón, aunque a veces puede tener un tono azul o gris. El centro de la rueda suele estar más pigmentado. RUEDA DE CARRO Para diagnosticar un Carcinoma Basocelular a nivel dermatoscópico, la lesión tiene que cumplir siempre el criterio 1 y uno ó más de los otros criterios. DERMATOSCOPIA EN MELANOMA INTRODUCCIÓN Para los dermatoscopistas principiantes, el objetivo principal es determinar si la lesión se debe extirpar o no. Lo fundamental es que ningún paciente debe salir de la consulta con un melanoma sin diagnosticar. Los médicos de Atención Primaria pueden utilizar la dermatoscopia para determinar si una lesión sospechosa debe ser evaluada por un dermatólogo. LISTA DE LOS TRES PUNTOS La lista de los 3 puntos se desarrolló específicamente para los dermatoscopistas inexpertos, con escasa formación, para ayudarles a no equivocarse en el diagnóstico de un melanoma, mientras mejoraban sus habilidades. Este método, ofrece una sensibilidad elevada para detectar lesiones malignas utilizado por dermatoscopistas inexpertos (96,3%). Sin embargo, la especificidad es muy baja (32,8); esto sucede con todos los algoritmos simplificados. Por ello, la indicación principal es el cribado de lesiones cutáneas. La lista de los 3 puntos no diferencia entre lesiones melanocíticas y no melanocíticas En la Reunión de Consenso de Dermatoscopia de 2001 (Argenziano G, Soyer HP, Chimenti S y cols.) se determinó que los tres criterios siguientes eran especialmente importantes para distinguir un melanoma de cualquier otra lesión pigmentada benigna de la piel: LISTA DE LOS 3 PUNTOS DEFINICIÓN 1. ASIMETRÍA Asimetría de color y estructuras en uno o dos ejes perpendiculares 2. RETÍCULO ATÍPICO Retículo pigmentado con orificios irregulares y líneas gruesas 3. ESTRUCTURAS BLANCO-AZULADAS Cualquier tipo de coloración azulada, blanquecina o ambas ASIMETRÍA RETÍCULO ATÍPICO ESTRUCTURAS BLANCO-AZULADO La presencia de 2 de los tres criterios anteriores sugiere malignidad No diferencia entre lesiones melanocíticas y no melanocíticas Útil para el cribado de lesiones cutáneas Asimetría Retículo Atípico Estructuras blanco-azuladas DIAGNÓSTICO DE MELANOMA UTILIZANDO CINCO CRITERIOS LOCALES ESPECÍFICOS DE MELANOMA Para diagnosticar un melanoma, se deben buscar criterios específicos de melanoma en una lesión. Estos criterios se pueden encontrar en lesiones benignas y malignas, pero son más específicos de los melanomas. Es suficiente encontrar uno o dos para justificar el diagnóstico histopatológico. Estos criterios son: CARACTERÍSTICAS LOCALES 1. Retículo pigmentado atípico 2. Proyecciones irregulares 3. Puntos y glóbulos irregulares 4. Manchas de pigmento irregular 5. Estructuras blanco-azuladas Retículo pigmentado atípico Un retículo pigmentado de bajo riesgo tiene el aspecto de una cuadrícula fina delicada ó de un panal, con líneas parduzcas sobre un fondo difuso de color marrón claro. Representa la característica dermatoscópica de las lesiones melanocíticas. Las alteraciones son útiles para distinguir entre proliferaciones melanocíticas benignas y malignas. Un retículo pigmentado atípico se caracteriza por la presencia de segmentos engrosados y ramificados de color negro, marrón o gris, distribuidos de forma irregular por toda la lesión. La presencia de una terminación abrupta del retículo en periferia es aún más indicativa de melanoma. RETÍCULO PIGMENTADO ATÍPICO Proyecciones irregulares Las proyecciones son estructuras lineales oscuras, de grosor variable, localizadas en la periferia de una lesión. El término proyecciones engloba a las proyecciones radiales (líneas finas con el mismo grosor de principio a fin) y a los pseudópodos (líneas que acaban de maza), que constituyen variaciones dentro de un mismo criterio. Las proyecciones corresponden a nidos de melanocitos atípicos muy pigmentados solitarios en la unión dermoepidérmica dispuestos de modo lineal. Aunque se pueden encontrar proyecciones en lesiones melanocíticas benignas, son más específicas de melanoma especialmente cuando su distribución es irregular. Una disposición simétrica de las proyecciones alrededor de una lesión se observa con mayor frecuencia en el Nevus de Spitz, aunque puede verse también en melanomas. PROYECCIONES IRREGULARES Puntos y glóbulos irregulares Los puntos y glóbulos son estructuras claramente delimitadas, de color negro, marrón o gris, de tamaño variable y de forma redondeada u oval. A su vez, pueden ser regulares o irregulares, según su tamaño, forma y distribución en la lesión. Los puntos y glóbulos se pueden encontrar tanto en lesiones melanocíticas benignas como malignas. Si son irregulares corresponden a una lesión maligna. Los puntos y glóbulos irregulares tienen diferentes tamaños y formas, y su distribución es irregular por toda la lesión. En la histopatología, los puntos y glóbulos pueden representar grupos de melanocitos pigmentados, melanófagos o incluso acumulaciones de melanina. PUNTOS Y GLÓBULOS IRREGULARES Manchas pigmentadas irregulares Estas manchas se refieren a varias sombras de hiperpigmentación difusa que dificultan el reconocimiento de otras características dermatoscópicas, como el retículo pigmentado, los puntos y glóbulos. Las manchas irregulares varían en tamaño y forma y tienen bordes irregulares. Histopatológicamente, las manchas representan estructuras potencialmente diferentes que comparten una pigmentación por melanina intensa en toda la epidermis y la dermis superior. Las manchas regulares localizadas o difusas son indicativas de lesiones benignas, mientras que las irregulares difusas o localizadas son mas indicativas de malignidad. Si encontramos una mancha excéntrica sospecharemos melanoma o, como mínimo, displasia. MANCHA DE PIGMENTO IRREGULAR Estructuras blanco-azuladas Pueden tener el aspecto de áreas despigmentadas cicatriciales de color blanco (color blanco óseo o lechoso) o áreas desectructuradas azuladas, o una combinación de ambos colores. No hay que confundir las áreas cicatriciales de color blanco con la hipopigmentación observada habitualmente en lesiones benignas. Las estructuras blanco-azuladas representan una epidermis acantósica con ortoqueratosis compacta e hipergranulosis intensa sobre una gran área que contiene melanocitos muy pigmentados, melanófagos y fibrosis en dermis superior. Estas estas estructuras constituyen un criterio de alto riesgo encontrado con mayor frecuencia en los melanomas. También los podemos encontrar en nevus de Siptz y displásicos. ESTRUCTURAS BLANCO-AZULADAS * * Retículo pigmentado atípico Proyecciones irregulares Glóbulos irregulares Mancha de pigmento irregular Áreas blanco-azuladas BIBLIOGRAFIA Y LINKS TELEDERMATOLOGIA Bibliografía • • Josep Manuel Casanova Seuma, Miguel Butí Solé, Rosa María Martí Laborda y cols. Teledermatologia. Med Cutan Iber Lat Am 2005:33(2);53-64 García Vega FJ. Teledermtología Store-and- Forward. Santiago de Compostela. Servicio Galego de Saúde, Axencia de Avaliacion de Tecnoloxías Sanitarias de Galiacia, avalia-T; 2003. Serie avaliación de tecnoloxías. Informe: INF2003/03 PROCESO CANCER DE PIEL http://www.juntadeandalucia.es/salud/procesos/documentos.asp?idp=116 CARCINOMA BASOCELULAR Bibliografía • • • Armijo M: Carcinomas basocelulares. En Armijo M, Camacho F (eds). Tratado de Dermatología, Grupo Aula Médica S.A. Madrid 1998 Vol 1;455-465. Camacho F, de Dulanto F (eds). Cirugía Dermatológica. Grupo Aula Médica S.A. Madrid 1995 Braun-Falco O, Plewig G. Dermatología 2ªEd. Ed. Springer. 2000. CARCINOMA ESPINOCELULAR Bibliografía § § § Multiprofesional guidelines for the management of the patient with primary cutaneous squamous cell carcinoma. Br J Dermatol 2002;146(1).18-25 Miller SJ, Alam M, Andersen J, et al. Basall cell and squamous cell skin cancers. J Natl compr Netw 2007;5(5):506-29 Motley R, Kersey P, Lawrence C. Multiprofessional guidelines for the management of the patient with primary cutaneous squamous cell carcinoma. Br J Plast Surg 2003;56(2):85-91 Links http://www.aedv.es/contenido/CAMBIO%20CLIMATICO.pdf MELANOMA CUTÁNEO Bibliografía § § § Hernández-Gil J, Buendía A, Serrano S. Patrones de exposición solar y tipos de cáncer de piel. Piel 2006;21(10):472-6. Epidemiología del melanoma en España. Saenz S, Conejo-Mir J, Cayuela A. Actas Dermosifiliograf 2005, 96(7):411-8. The prevention, diagnosis, referral and management of melanoma of the skin: concise guidelines. Clin Med 2007;7(3):283-90. Links http://www.aedv.es/ficheros/GUIA_MELANOMA.pdf http://jama.ama-assn.org/cgi/content/full/292/22/2771 NEVUS ATIPICOS Bibliografía • • Armijo M: Carcinomas basocelulares. En Armijo M, Camacho F (eds). Tratado de Dermatología, Grupo Aula Médica S.A. Madrid 1998 Vol 1;455-465 Naeyaert J, Brochez L. Dysplastic Nevi.N Engl J Med 2003;349:2233-40. LINKS www.aeped.es/protocolos/dermatologia/dos/15.pdf DERMATOSCOPIA MELANOMA/ BASOCELULAR LINKS http://www.piel.com.ve/ediciones/118/DERMATOSCOPIAsusanapuigbp.pdf http://www.danderm-pdv.is.kkh.dk/derma/section1/index1.html http://piel-l.org/blog/?cat=42 http://dermoscopy-ids.org/ http://dermoscopy.blogspot.com/ Bibliografía • • DERMATOSCOPIA. PAUTAS DE DIAGNOSTIC. R.JOHR, HP SOYER, G ARGENZIANO, ET AL. ED. MARBAN LIBROS S.L. 2007. MADRID PRINCIPLES OF DERMOSCOPY. J.MALVEHY, S PUIG, ET AL. ED.CEDILP S.L..2002. BARCELONA