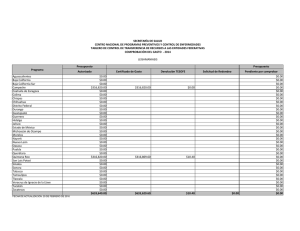
Texto completo - Organización Panamericana de la Salud. Bolivia
Anuncio

LEISHMANIASIS Guía operativa para el control en Bolivia LI CA C Nº 1 IO N PUB P rimera E dición Serie: Documentos Técnico - Normativos La Paz - Bolivia 2007 AUTORIDADES DEL MINISTERIO DE SALUD Y DEPORTES Dra. Nila Heredia Miranda Ministra de Salud y Deportes Dr. Juan Alberto Nogales Viceministro de Salud Puede obtenerse información en la sigiente dirección de Internet: e-mail: smollinedo@sns.gov.bo Deposito Legal 00010 1000 01000 R.M. 0418 del 14 de Junio de 2007 Diseño y Diagramación - Ilustraciones Impreso V & V Producciones Gráficas Calle Yacuma Nº 1346 Teléfonos: 241 8166 • Cel.: 775 84702 e-mail: juan-prodgraf@hotmail.com Documento Elaborado por: Dr. Sergio MOLLINEDO Dra. Heydi MONASTERIOS Dr. Marcelo MAGNE Dr. Efraín VALLEJOS Dr. Jhonny VELARDE Dr. Guido CHUQUIMIA Dr. Rolando PARRA Dr. Jhonny AYLLON Dra. Neissy SURRIABRE Dr. Boris MUÑOZ La Paz, Unidad de Epidemiología, Programa Nacional de Control de las Leishmaniasis Comite de Identidad Institucional - Ministerio de Salud y Deportes 2007 Reproducción Autorizada con indicación de la fuente Bibliografica. Impreso en Bolivia Sr. Milton Melgar Soruco Viceministro de Deportes Dr. Jaime Zalles Asín Viceministro de Medicina Tradicional Dr. Roberto Tardío Lara Director General de Salud Lic. Gaby Ayoroa de Pacheco Directora General de Asuntos Administrativos Dr. German Crespo Infantes Asesor General de Programas y Proyectos, y Coordinación de la Planificación Sectorial Dr. Jorge Jemio Ortuño Director General de Promoción de la Salud Dr. Vladimir Borda Sosa Director General de Asuntos Jurídicos Dr. Rene Barrientos Ayzama Jefe Unidad de Epidemiología Dr. Sergio Mollinedo Pérez Responsable Nacional Programa Leishmaniasis SUMARIO I. PRESENTACIÓN II. INTRODUCCIÓN III. EPIDEMIOLOGÍA III. A. Prevalencia de la parasitosis III.B. Mortalidad III.C. Factores de riesgo para enfermar Leishmaniasis III.D. Agente etiológico III.E. Vectores III.F. Reservorios III.G. Ciclo Biológico IV. DIAGNÓSTICO IV.A. Diagnóstico Clínico o criterio Clínico IV.A.1. Leishmaniais inaparentes IV.A.2. Leishmaniasis cutáneas IV.A.3. Leishmaniasis Muco-cutánea IV.A.4. Leishmaniasis Mixta IV.A.5. Leishmaniasis Mucosa IV.A.6. Leishmaniasis ganglionar IV.B. Diagnóstico Diferencial IV.C. Diagnóstico Epidemiológico o critério epidemiológico IV.D. Diagnóstico de Laboratorio IV.D.1. Diagnóstico parasitológico-Frotis Directo IV.D.2. Diagnóstico Inmunológico-IDR IV.D.3. Otros métodos de diagnóstico V. ATENCION CURATIVA O TRATAMIENTO DE LAS LEISHMANIASIS: V.A Administración del Tratamiento V.B. Visitas de seguimiento V.C. Manejo terapéutico V.C.1. Medidas generales V.C.2. Tratamiento específico V.C.3. Tratamiento coadyuvante V.C.4. LC y LCM en niños y LCM grave V.D. Los Antimoniales pentavalentes (Glucantime, Pentostam) V.D.1. Generalidades V.D.2. Modo de acción V.D.3. Farmacocinética V.D.4. Eficacia V.D.5. Efectos secundarios y/o complicaciones V.D.6. Presentación V.D.7.Dosificación V.D.8. Contraindicaciones V.D.9.Control de la evolución de las lesiones durante el tratamiento V.E. Anfotericina B V.E.1. Generalidades V.E.2. Modo de acción V.E.3. Farmacocinética V.E.4. Eficacia V.E.5. Efectos secundarios y complicaciones V.E.6. Presentación V.E.7. Dosificación V.E.8. Contraindicaciones V.E.9. Control de la evolución de las lesiones durante el tratamiento V.F. Otros Medicamentos: V.G. Criterios de curación V.H. Conceptos adoptados por el PNCL V.I. Criterios de Internación u Hospitalización V.J. Criterios de Alta V.K. Criterios de referencia y contra referencia VI. Vigilancia Epidemiológica VI.A. Vigilancia de casos humanos VI.A.1 Definición de caso VI.A.2. Conducta sobre un caso sospechoso VI.B. Vigilancia Comunitaria VI.C. Vigilancia de los Huéspedes VI.D. Vigilancia de los Vectores VI.E. Medidas de prevención y control VI.E.1. Actividades preventivas para evitar la transmisión silvestre VI.E.2. Actividades preventivas para evitar la transmisión peri doméstica VI.E.3. Actividades de vigilancia en Salud Pública VI.E.4. Actividades de Comunicación Social VI.E.5. Actividades de control integral de vectores VI.E.6. Indicadores de proceso VII. BIBLIOGRAFIA ANEXOS Anexo I: Ficha Clinico Epidemiologica Anexo II: Formulario Consolidado Mensual Anexo III: Formulario de Supervisión I. PRESENTACIÓN La actual gestión del Ministerio de Salud y Deportes, tiene un enfoque social de la salud que promueve la solidaridad social y la responsabilidad pública que garantice el derecho a la vida y la salud de todos los bolivianos, para esto se han planteado cinco objetivos estratégicos: • Aumentar en un 50% el número de municipios saludables al 2010 y en 100% al 2015. • El sector salud conoce, reconoce y promueve el saber tradicional en salud 30% de las redes de servicio de salud con complementación intercultural. • 100% de las redes de servicios de salud, actuando con enfoque intercultural, con equipamiento e infraestructura certificados y con disponibilidad de insumos esenciales para los problemas priorizados en la política de salud • Lograr un Sistema Único de Salud con fuerte rectoría del MSD, eficiente no dependiente de la cooperación externa. • Aumentar la satisfacción de los usuarios del sistema de servicios de salud en un 50%, implementar en el 50% de las redes de salud la gestión de calidad. Dentro de este contexto, en los últimos años el número de casos notificados ha aumento hasta llegar a 3152 casos el año 2006, situación que ha suscitado serios problemas logísticos para acceder a la atención de este complejo de enfermedades que puede infectar al humano que vive o tiene actividades laborales en esas zonas, la distancia de la población dispersa a los centros de diagnóstico y tratamiento, la falta de medios de transporte y la importante carga financiera que supone su costo. Las Leishmaniasis son endémicas en 6 departamentos de Bolivia, donde la población humana susceptible en la mayoría de los casos es el inmigrante andino itinerante o definitivo que se dedica a actividades de agricultura de subsistencia, estractivismo empírico de madera, actividades pecuarias, militares, trabajos de apertura y refacción de caminos, minería LEISHMANIASIS Guía operativa para el control en Bolivia aurífera, explotación petrolera o gasífera, situación que lo pone en mayor contacto con el vector provocando el aumento de riesgo de contraer la enfermedad. En esta ocasión el Programa Nacional de Control de las Leishmaniasis de la Unidad de Epidemiología del Ministerio de Salud y Deportes, lanza el presente documento de apoyo a las acciones de detección, diagnóstico, tratamiento y seguimiento de pacientes que realizan los trabajadores de salud de los puestos de toma de muestras, centros de salud y laboratorio de los niveles I y II a lo largo del territorio nacional; es el deseo de este Ministerio que este documento largamente esperado contribuya a atención primaria en salud familiar y comunitaria inmersas en el Plan Estratégico de Salud, que permita la promoción de la salud y la prevención de enfermedades consolidando el Sistema Único de Salud donde todos los Bolivianos ejerzan su derecho a la salud y la vida. Dra. Nila Heredia MINISTRA DE SALUD Y DEPORTES II. INTRODUCCIÓN.En la presente Guía nos referiremos casi exclusivamente a la Leishmaniasis Tegumentaria Americana, entendiendo dentro de esta denominación a las enfermedades causadas por varias especies de protozoarios del genero Leishmania, que invaden la piel y/o las mucosas del humano y de diferentes especies de animales silvestres y domésticos de las regiones tropicales de Bolivia; en esta guía utilizaremos el termino Leishmaniasis para referirnos a la enfermedad. III.- EPIDEMIOLOGÍA: Las Leishmaniasis son enfermedades infecciosas, no contagiosa causada por parásitos del género Leishmania; no es una enfermedad, son un complejo de enfermedades que pueden infectar a los Bolivianos que viven o desarrollan actividades laborales en las áreas tropicales y sub-tropicales de nuestro país; la importante inmigración de la zona andina a la zona tropical y la explotación predatoria del bosque tropical son dos de las principales causas que están condicionando la aparición de nuevos focos de la enfermedad haciendo que cada vez tengan mayor expansión geográfica y mayor magnitud cobrando notable importancia en la Salud Pública. Modelo Epidemiológico de Enfermedades Transmisibles Huésped Medio Ambiente Agente Vector Gráfica 1.- Dinámica de la transmisión de las Leishmaniasis: Para la ocurrencia o manutención de una enfermedad debe existir un proceso interactivo entre huésped, agente y medio ambiente (triada epidemiológica), Programa Nacional de Leishmaniasis 2007. 13 LEISHMANIASIS Guía operativa para el control en Bolivia III.A. Prevalencia de la Parasitosis: MUNICIPIOS En los últimos 24 años (1983-2006), fueron registrados en el país 35.714 casos autóctonos de Leishmaniasis Tegumentaria Americana, menos de 10 casos de Leishmaniasis visceral y 4 casos de Leishmaniasis cutáneo difusa. Comparando los casos reportados en 1983 (278 casos) con los del año 2003 (2452 casos), se observa que la tendencia secular de las Leishmaniasis esta en aumento, situación observada al comparar la tasa por 100.000 habitantes de 4.1 el año 1985, que pasa a 16,6 el año 1993 y alcanza 32,7 el año 2006 (Ver Tabla de tendencia secular). El incremento de casos que se observa a partir del año 1983, tiene a la par de la expansión geográfica, la expansión de la enfermedad debido a los importantes movimientos poblacionales de colonización en nuevas áreas geográficas donde se desarrollan proyectos socio económicos o de subsistencia. A partir de 1990 los casos notificados pasan del millar de personas; el año 1998 se certifica la ocurrencia de casos en el departamento de Tarija, aumentando así el sexto departamento a la zona endemia de Bolivia y el año 2004 el número de casos notificados bordean los 2800 personas; en todo este periodo se debe tomar en cuenta la existencia de sub registro de casos y la mayoría de las veces solamente la realización de detección pasiva de casos (Ver tabla 2). Para el año 2006, el SNIS ha reportado 3.152 casos sospechosos de Leishmaniasis en 80 Municipios (1/4 del total de municipios), de los cuales por lo menos en 50 se evidencia la presencia de casos autoctonos (16% del total de municipios). Tomando en cuenta la Incidencia de Leishmaniasis en todas sus formas por 1000 habitantes según Municipio se han reportado: • 20 Municipios con alta transmisión (tasa de 3,0 a 10,5 x 1000 h) • 12 Municipios con mediana transmisión (tasa de 1,0 a 2,9 x 1000 h) • 18 Municipios con baja transmisión (tasa de 0 a 0,9 x 1000 h) (Ver Gráfica 2) El departamento de La Paz, nuevamente es el que notifica aproximadamente la mitad de casos reportados a nivel nacional; la gestión 2006: 1.502 (48% del total de casos), seguido por el departamento del Beni con 889 casos (28%) y Pando 416 (13%). En el análisis de los Municipios con más alta transmisión para la presente gestión hay un claro predominio del departamento de Pando con 10 municipios, el departamento de La Paz tiene 9 Municipio y uno del Beni (Ver Tabla 1) Los Municipios que mayor número de casos sospechosos reportaron en el 2006 son: Riberalta 368 casos; Caranavi 274 casos; Palos Blancos con 243 casos; La Asunta 163 casos; Chulumani 113 casos; Cobija 130 casos. 14 LEISHMANIASIS Guía operativa para el control en Bolivia Filadelfia Porvenir PalosBlancos Bolpebra BellaFlor San Buenaventura Nueva Esperanza Santos Mercado Ixiamas Puerto Rico Chulumani La Asunta Villa Nueva Cajuata Caranavi Teoponte Riberalta Cobija Irupana Sena DEPARTAMENTO Nº CASOS Tasa por 1000 h Pando Pando La Paz Pando Pando La Paz Pando Pando La Paz Pando La Paz La Paz Pando La Paz La Paz La Paz Beni Pando La Paz Pando 82 58 243 16 23 72 10 7 59 38 113 163 8 41 274 34 368 130 38 8 20,5 13,3 12,5 12 10,1 9,8 9,8 8,38 8,2 8,2 7,7 7,3 6,6 5,5 4,8 4,6 4,0 3,8 3,4 3,2 Tabla 1.- Municipios con alta transmisión; Tasa de 3,0 a 10,5 por 1000 habitantes calculada con población total de cada municipio. Fuente Prog.Nal. Leishmaniasis. En algunos de estos municipios (Pando, Beni) no se tiene una información adecuada, teniéndose solo referencia de nuevos asentamientos humanos, en zonas geográficas tropicales vírgenes con características bio ecológicas adecuadas, donde se desarrolla el ciclo biológico del parásito. Es necesario considerar también que la población inmigrante enferma de la zona andina generalmente recurre a centros de salud urbanos de origen o de transito, de esta forma 30 Municipios no endémicos reportan casos el año 2006 (Municipio de La Paz:= 242 casos; Cochabamba = 51 casos; Uncia = 23 casos; Santa Cruz = 19 casos; Sucre = 10 casos; El Alto = 3 casos; Oruro = 2 casos, Entre Ríos: 7 casos; Yacuiba: 3 casos). La dinámica de transmisión varia anualmente, es así por ejemplo que en un mismo Municipio (Bermejo) el año 2002 se reportaron 229 casos (alta transmisión) y en el año 2006 se reportaron 17 casos (Baja transmisión). El 71% de los casos notificados corresponden al grupo etareo entre los 15 a los 59 años de edad, y alrededor del 80% de estos son del sexo masculino. 15 Guía operativa para el control en Bolivia Actualmente las Leishmaniasis en Bolivia se presentan al menos en dos espectros epidemiológicos: Tendencia secular de las Leishmaniasis en todas sus formas, (35.714 casos) 1983 - 2006, PNCL 3500 En este caso la Leishmaniasis Tegumentaria es fundamentalmente una zoonosis de animales silvestres, que pueden afectar al humano el momento que este entra en contacto con el ciclo biológico del parásito. • Leishmaniasis en regiones de colonización antigua, relacionada con procesos migratorios, expansión de centros peri urbanos de pequeñas ciudades, poblaciones dispersas semi urbanas (desarrollo de viviendas al medio de cultivos y con restos de foresta); en este foco aparentemente roedores, perros y tal vez otros animales puedan tener un papel importante como nuevos reservorios que se relacionan también con nuevas poblaciones vectoriales adaptadas al medio peri domiciliario y domiciliario. Por muchos años se ha observado lesiones ulcerosas (generalmente en región facial, 1 o más lesiones) confirmadas por laboratorio como Leishmaniasis en niños menores que habitan zonas urbanas de poblaciones intermedias en los Yungas de La Paz, cuya frecuencia esta en aumento, situación que esta a favor de transmisión intra domiciliaria. Casos Tasa 3000 Linea de tendencia 2500 Nº casos • Nichos epidemiológicos asociados a la entrada, exploración e instalación de personas en el bosque, generalmente en forma desordenada para extracción de recursos naturales (madera, palmito, almendra, oro, etc), agricultura (colonización; siembra y cosecha de coca, arroz, cítricos, caña de azúcar, etc.), pecuaria (crianza de bovinos), construcción de caminos y desarrollo de proyectos de desarrollo económico (petróleo, gas, comercio informal) y finalmente actividades particulares (caza, pesca, turismo). LEISHMANIASIS Guía operativa para el control en Bolivia 2000 1500 1000 500 0 AÑO 1983 1984 1985 1986 1987 1988 1989 1990 1991 1992 1993 1994 1995 1996 1997 1998 1999 2000 2001 2002 2003 2004 2005 2006 Nº Casos 278 262 248 133 149 250 316 1083 768 1033 1190 1428 1684 2350 2053 2318 2489 2041 2043 2518 2452 2819 2657 3152 Tendencia 4,8 4,4 4,1 2,1 2,3 4,8 3,9 16,2 11,2 14,8 16,6 19,5 22,5 30,6 26,1 28,8 30,2 24,2 23,6 28,5 27,1 30,5 Tasa por 100.000 h LEISHMANIASIS 28,1 32,7 Años Tabla 2.- Tendencia secular de las Leishmaniasis durante los últimos 24 años, con prevalencia por 100.000 habitantes; fuente Prog. Nac. Leishmaniasis 0 - 0.9 Bajo Riesgo 1 - 2.9 Mediano Riesgo > a 3 Alto Riesgo III.B. Mortalidad: La mortalidad es uno de los indicadores que no se ha estudiado en nuestro país, pero si se tiene referencia de personas con procesos crónicos avanzados de Leishmaniasis muco cutánea, con graves lesiones oro-naso-laringeas que presentan dificultad a la respiración y deglución, esta ultima condiciona estados carentes nutricionales, al estado depauperado de enfermo se añaden otras enfermedades o procesos infecciosos que suelen terminar con la vida del enfermo por sepsis o asfixia. Municipios Alto Riesgo Ixiamas San Buenaventura Chulumani Irupana La Asunta Caranavi Palos Blancos Teoponte Cajuata Riberalta Cobija Porvenir Filaelfia Bolpebra Bella Flor Nueva Manoa Eureka Puerto Rico Villa nueva Es necesario considerar que el enfermo crónico de leishmaniasis muco cutánea, tiene un compromiso psicológico importante que hace que se aislé de la sociedad (muerte psicológica), no pudiendo desempeñarse adecuadamente en su trabajo (muerte laboral), posteriormente es rechazado por su familia, luego por su comunidad y sociedad (muerte social). Gráfica 2.- Estratificación de casos notificados como sospechosos de Leishmaniasis por Nivel de Riesgo, Programa nacional Leishmaniasis 2007. 16 17 LEISHMANIASIS Guía operativa para el control en Bolivia III.D. Agente etiológico: Grafico 3 Casos notificados de Leishmaniosis en todas sus formas, por departamento, gestión 2006 1600 1400 Las Leishmanias, son protozoarios unicelulares que tienen dos formas (amastigota y promastigota), que ingresan en los animales o el humano a través de la picada de varias especies de flebotominos. 1388 Nº Casos 1200 90% 1000 800 407 400 163 200 0 LPZ Fuente: PNCL La forma amastigota: se encuentra dentro de las células del sistema de defensa de los tejidos (piel, hígado, bazo, médula ósea) de los huéspedes vertebrados (animal o humano), tienen forma redondeada, poseen un flagelo muy corto que no sobrepasa el cuerpo celular, son inmóviles y miden 2 a 6 micras. 10% 607 600 LEISHMANIASIS Guía operativa para el control en Bolivia BEN PAN CBB 39 29 26 12 SCZ TAR POT CHU 2 ORU Departamento III.C. Factores de riesgo para enfermar de Leishmaniasis La mayoría de los trabajos sobre las Leishmaniasis realizados en Bolivia se han referido al contexto clínico, parasitológico y entomológico, los factores de riesgo para enfermar es una de las áreas de epidemiología menos conocida, tal vez por la poca difusión de los estudios de casos y controles, alto costo de los estudios y sobre todo poco interés de los investigadores. En otros países se ha encontrado que el más importante factor de riesgo es el de picadura por mosquitos; otros factores descritos citan a las inmigraciones de poblaciones hacia la zona tropical (economía de subsistencia que tienen las poblaciones inmigrantes, que obliga a estas a someterse a agresiones de un medio desconocido, con asentamientos y construcción de viviendas en zonas no aptas); la explotación de recursos de la selva, la colonización y el incremento de población de roedores; estos estudios no llegan a una conclusión clara y en cada área los factores de riesgo son diferentes siendo validos solo para la zona de estudio. La forma promastigota: es extracelular y se la encuentra en el tubo digestivo del insecto vector (los Flebótomos); tiene forma alargada, son móviles al tener un flagelo que emerge por la parte anterior del parásito, este mide entre 5 a 20 micras de largo por 1 a 4 micras de ancho, el flagelo puede medir hasta 20 micras. Se han descrito 29 diferentes tipos de Leishmanias, de estas especies 21 se han aislado en humanos y son responsables de producirles diferentes enfermedades con manifestaciones clínicas muy variadas. En las investigaciones realizadas en Bolivia se han podido aislar e identificar la circulación de diferentes especies: • Leishmania (Leishmania) chagasi • Leishmania (Viannia) braziliensis • Leishmania (Leishmania) amazonensis • Leishmania (Viannia) lainsoni III. E. VECTOR: Podemos presumir que la relación de las Leishmaniasis con la pobreza, proporción de hogares con necesidades básicas insatisfechas (deficiencias en saneamiento ambiental, viviendas precarias, disposición inadecuada de excretas y basura) es un condicionante importante al evidenciar que las personas que enferman de leishmaniasis son generalmente la población rural y con mayor deterioro económico e inaccesibilidad geográfica. Los insectos vectores pertenecen a varias especies de Flebotomineos, de diferentes géneros (Psychodopygus y Lutzomyias); en Bolivia los conocimientos, actitudes y prácticas en referencia a estos insectos permite reconocerlos con diferentes nombres de acuerdo a la zona geográfica "Champari y Quechicho" en los Yungas, "Roco Roco" en Alto Beni, "Ya te vi" en el Beni, y "Plumilla" en Tarija; menos del 20% de los encuestados los reconocen como transmisores de la enfermedad. Los insectos miden menos de 5 mm., tienen patas largas y cuerpo jorobado, esta cubierto de pelos (cerdas finas); en reposo mantiene sus alas paradas, los sexos se diferencian fácilmente al observar el extremo posterior del abdomen; las hembras son hematófagas y solamente algunas especies son transmisoras de la enfermedad. 18 19 LEISHMANIASIS Guía operativa para el control en Bolivia Se denomina Vector al insecto hembra que al alimentarse (picar) a los mamíferos reservorios (roedores, marsupiales, carnívoros), ingiere también el parásito que evoluciona en su organismo cambiando de forma y multiplicándose hasta ser trasmitido a otro huésped (eventualmente el humano) por medio de una nueva picadura La hembra de los flebótomos necesita ingerir sangre que es la fuente de proteína para la maduración de sus huevos; la búsqueda de sangre depende del sistema nervioso del insecto que tiene que estar en estado receptivo (generalmente en el crepúsculo y la noche); el flebótomo es atraído por el huésped por la emisión de dióxido de carbono, ácido láctico, otras substancias y la luz; también las hembras se vuelven agresivas el momento que el humano interrumpe en los sitios donde esta en reposo (ejemplo: actividades de desmonte en el día) En Bolivia se han descrito más de 110 especies, estos insectos viven en lugares húmedos y sombríos, donde evolucionan de: huevo, larva, ninfa a adulto; cada especie tiene un hábitat (lugar donde vive); las Lutzomyia aumentan después de la época de lluvias; pudiendo ser atraídos por el humano (antropofílicos) o no; tiene actividad generalmente cuando anochece, trasladándose dando pequeños saltos en ausencia de viento, algunos viven a ras del piso, otras especies en los árboles. En Bolivia, se realizaron importantes avances en lo que respecta al conocimiento de la distribución geográfica (Epidemiología entomológica) de las Lutzomyias: LEISHMANIASIS Guía operativa para el control en Bolivia Tabla 3.- Resumen de Especies con rol vectorial sospechoso o probado, especie de Leishmania y Distribución Geográfica. PNCL/2007 Especies con rol vectorial sospechoso o probado Especie de Leishmania Distribución geográfica por departamento Lutzomyia longipalpis Leismania (L) chagasi La Paz, Santa Cruz Lutzomyia yucumensis Leismania (V) braziliensis La Paz, Beni, Pando Lutzomyia llanosmartinsi Leismania (V) braziliensis La Paz, Beni, Pando, Cbba. Lutzomyia carrerai carrerai Leismania (V) braziliensis La Paz, Beni, Pando, S. Cruz Lutzomyia nunes tovari anglesi Leismania (V) braziliensis La Paz, Beni, Santa Cruz Lutzomyia nunes tovari anglesi Leismania (L) amazonensis La Paz, Beni, Santa Cruz Lutzomyia neivai Leismania (V) braziliensis Tarija Lutzomyia shawi Leismania (V) braziliensis Isoboro-Secure Cochabamba Es importante conocer la dinámica poblacional de los flebótomos, pues la abundancia de estos suele estar relacionada con la incidencia de la enfermedad, si bien existen diferentes factores que afectan esta dinámica, la temperatura y la pluviosidad aparentemente son los más importantes; dentro la vigilancia epidemiológica vectorial el conocimiento de las fluctuaciones estaciónales de las principales especies vectores nos dan pautas para su respectivo control. • En la zona de los Yungas a 2000 metros de altitud (en la cima de las montañas), existen 3 especies antropofílicas, siendo la densidad de picada por hombre hora de 2,6 y una sola especie se la encuentra en el 50% de las capturas. En la misma zona a 1400 metros de altitud (en el fondo del valle), existen 11 especies antropofílicas, la densidad de picadura por hombre hora es de 12 y 2 especies se las encuentra en el 78% de las capturas. III.F..- RESERVORIOS: • En Alto Beni a 900 metros de altitud, existen 18 especies antropofílicas, siendo la densidad de picada hombre hora de 34 y en el 90% de las capturas se encuentra a tres especies. Cada especie de Leishmania tendría un reservorio específico, inclusive esto se puede diferenciar por zonas geográficas, los nombre comunes algunos de los reservorios identificados son: ratones, ratas, oso hormiguero, perezoso, monos, zarigüeyas, puerco espines, mulas, caballos, asnos. la infección en estos tiende a ser benigna e inaparente; los reservorios domésticos principalmente caninos (perro) presentan una infección virulenta con lesiones en mucosas y grandes daños orgánicos que generalmente les produce la muerte. • En Beni y Pando a 250 metros de altitud, existen 21 especies antropofílicas, la densidad de picada hombre hora es de 40 y en el 65% de las capturas se encuentra 4 especies (Ver gráfico 6). 20 Se denomina Reservorio al mamífero vertebrado de una especie determinada que alberga a una especie de Leishmania en un foco ecológico dado, que juega un importante rol en el ciclo del parásito; otros mamíferos de la región pueden ser infectados, llamándose en este caso huéspedes secundarios accidentales. 21 LEISHMANIASIS Guía operativa para el control en Bolivia Los Reservorios son mamíferos huéspedes donde la población de parásitos puede mantenerse indefinidamente, siendo fuente de la enfermedad. Debe responder a ciertas condiciones: contacto estrecho y constante con el insecto vector, abundancia, poder atractivo para el vector, proporción importante de individuos infectados, aptitud para tolerar una concentración suficiente de parásitos en la piel o la sangre. Debido a que una de las formas de lucha contra las Leishmaniasis es la de controlar la enfermedad en los reservorios, en nuestro país debemos realizar todavía muchas investigaciones para poder identificar los múltiples reservorios existentes en cada zona del territorio Nacional III.G..- CICLO BIOLÓGICO: El ciclo biológico podemos comenzar a describirlo a partir de que la hembra de los Flebotomos que pica para alimentarse, la sangre ingerida con parasitos llega a su intestino; alli las Leishmanias tienen una serie de cambios, se transforman y reproducen cuando este insecto toma una nueva comida sanguínea en el vertebrado (animal o humano), introduce saliva con la picadura (entre 10 a 100 parásitos) que ingresan por la piel del humano, los parásitos son englobados rápidamente por los leucocitos donde comienzan a burlar la defensa de estas células. Se denomina Ciclo Biológico a toda la vida del parásito, desde el pasaje en el animal reservorio a los huéspedes incluido al humano, por medio de la picadura del insecto donde el parásito se transforma y se multiplica IV. DIAGNÓSTICO: IV.A. DIAGNÓSTICO CLÍNICO DE LAS LEISHMANIASIS (CRITERIO CLÍNICO) La infección por parásitos de Leishmania, dan como resultado un amplia variedad de manifestaciones clínicas, desde las manifestaciones mínimas o discretas (oligosintomática) a moderadas, la evolución prolongada y la falta de tratamiento pueden dar como resultado casos graves. Desde el punto de vista clínico tomando en cuenta la respuesta del huésped humano, la localización de la picada por el vector, la localización de las lesiones y la evolución clínica asumimos la siguiente clasificación: 22 LEISHMANIASIS Guía operativa para el control en Bolivia • Forma inaparente o sub clínicas • Leishmaniasis cutánea • Leishmaniasis mucosa • Leishmaniasis muco cutánea o mixta • Leishmaniasis ganglionar. IV.A.1. LEISHMANIASIS INAPARENTES: Se admite que una proporción de personas expuestas a la picadura del vector no desarrollan la enfermedad presentado solamente IDR de Montenegro positiva o presencia de Anticuerpos específicos. IV.A.2. LEISHMANIASIS CUTÁNEAS: La persona que vive o a estado en zona endémica, después de recibir la picadura del mosquito infectado, generalmente en alguna parte expuesta del cuerpo, transcurre un periodo de incubación entre 2 semanas y excepcionalmente 2 años (en promedio 2 meses). La localización de las úlceras primarias son más frecuentemente en las partes expuestas del cuerpo donde las Lutzomyias pueden picar (miembros superiores, inferiores y cara); en el área rural de nuestro país las primeras consultas del paciente la realizan con su familia, o la comunidad (medicina tradicional), utilizando plantas y otros productos que añadidas a la poca higiene generalmente dan sobre infección bacteriana que pueden cambiar las características típicas de la lesión, pudiendo imitar otras enfermedades dermatológicas: forma esporotricoide, forma impetiginoide, forma cromomicoide, forma verrucosa, forma queloidiana, forma lupoide. Las lesiones primarias empiezan a auto limitarse a medida que empieza a prevalecer la respuesta inmune del huésped, tienden a evolucionar y a la cicatrización espontánea al cabo de 6 meses a 3 años, lo que no significa que se haya curado la enfermedad pues los parásitos pueden quedar "dormidos" y después de uno o varios años reactivarse. Un trauma local en la cicatriz puede reactivar (abrir) la lesión. Forma Clásica: En el lugar de la picadura aparece una pequeña mácula (mancha) eritematosa, prurriginosa; en días se transforma en una pápula de menos de 5 mm (pequeño grano, elevado, rojo, que escuece), que secreta un exudado seroso, generalmente por el rascado (intenso prurito y leve dolor que ocasiona la picadura) se empieza a convertir en una pequeña úlcera que no cura con el tratamiento convencional, al pasar los días esta úlcera crece en tamaño y profundidad hasta alcanzar un diámetro promedio de 4 a 6 cm. (rango de 0,5 a 30 cm.), esta es de 25 LEISHMANIASIS Guía operativa para el control en Bolivia forma redondeada u oval, con bordes bien definidos, elevados y levemente indurados; el fondo es eritematosos, granulomatoso, retirada la costra muestra una parte central viva, húmeda (úlcera que llora) algunas veces con pequeñas granulaciones y linfadenitis leve o moderada. IV.A.3. LEISHMANIASIS MUCOCUTANEA: Después de años de la cicatrización de la lesión primaria (puerta de entrada del parásito) y más raramente a los meses o en forma conjunta cuando las lesiones primarias son muy cercanas a las mucosas, se producen lesiones en la mucosa nasal. Las lesiones en tabique nasal generalmente son ulcerativas y pruriginosas, con emisión de mucus con sangre; la lesión en el tabique comienza a crecer hasta perforar el mismo, toda la región se vuelve eritematosa y presenta un grado leve de edema, a medida que la enfermedad avanza va tomando tabique nasal, destrucción del septum, alas de la nariz, invade úvula, faringe y laringe, causando ardor, dolor y problemas en la fonación y deglución. La forma granulomatosa tiene por característica de formar lesiones infiltrativas con zonas deprimidas en la unión del paladar duro y blando, dando una conformación característica "La Cruz de Escomel". Existen variantes clínicas de Leishmaniasis mucosa que semejan otras enfermedades: forma lupoide, forma rinofima, forma pseudoepiteliomatosa, forma macroqueilitis. LEISHMANIASIS Guía operativa para el control en Bolivia IV.A.6. LEISHMANIASIS GANGLIONAR (O LINFONODULAR): Ocurre cuando existe aumento de linfo nódulos con induración significativa en ausencia de lesión tegumentaria: esta forma precede a la ocurrencia de leishmaniasis cutánea, diferente a la linfangitis o linfoadenomegalia satélite que puede ser observada en las lesiones cutáneas. IV.B. DIAGNÓSTICO DIFERENCIAL: Las lesiones cutáneas de Leishmaniasis deben ser diferenciadas de: Úlcera traumática, Úlcera de estasis, Úlcera tropical, Úlcera de miembros inferiores de anemia falciforme, Piodermitis (Impetigos, Ectimas), Paracoccidioidomicosis, Esporotricosis, Cromomicosis, Neoplasias cutáneas, Sífilis, Tuberculosis cutánea, Herpes (Ver Tabla 4) En las lesiones mucosas el diagnóstico diferencial debe ser realizado con: Paracoccidioidomicosis, Hanseniasis virchowiana, Rinoescleroma, Sífilis terciária, Granuloma médio facial, Neoplasias (ver Tabla 5) En todo paciente sospechoso de Leishmaniasis muco cutánea, es necesario preguntar y buscar la existencia de una previa cicatriz de una anterior lesión primaria. IV.A.4. LEISHMANIASIS MIXTAS: Esta presentación también se denomina mucosa contigua, se produce por la propagación directa de la lesión cutánea próxima a mucosas (peri orificial): es necesario diferenciarla de la "mucosa concomitante" que es la presentación de lesiones mucosas a distancia de lesiones en piel. IV.A.5. LEISHMANIA MUCOSA: En algunos pacientes se presentan las lesiones mucosas sin haber tenido el antecedente de lesión cutánea, posiblemente por que la lesión ha sido inaparente o se ha manifestado como una lesión mínima desapercibida para el paciente. 26 27 28 Varices esenciales y enfermedad post flebitica Borrelia vincenti Fusobacterium fusiformes cocos coag (+) Complicación en pacientes portadores de Hb S Úlcera de estasis (o Ulceras vasculares) Úlcera tropical Úlcera de Miembros inferiores por anemia falciforma Piodermitis Sporotrichum schenki Variedad de hongos dematiaceos: más frecuente:Fonsecaeap edrosoi Esporotricosis Cromomicosis (micetoma) años meses a años meses - meses dias años días a semanas PERIODO DE INCUBACIÓN 29 tuberculosae Virus Herpes Herpes MODO DE TRANSMISIÓN alrededor de la boca o nariz Contacto directo dolor principalemente necesario Generalmente no Aciclovir Sintomático Pirazinamida úlceras, ampollas Estreptomicina vegentante Etambutol Isoniazida Rifampicina Cultivo Frotis Doxiciclina Tetraciclina Benzantínica Penicilina Cirugia Antineoplasicos TRATAMIENTO Itraconazol Ketoconazol Cotrimoxazol Rifampicina Yoduro de Potasio Itraconazol luposa, ulcerosa fiebre, fatioga, crónica Serologia RPR (VDRL) oscuro Frortis-campo Histopatologia LABORATORIO Examen directo cultivo histopatología Examen directo Cultivo histopatología Esporotricina Itrakonazol Fluconazol Ketoconazol Anfotericina B Cicatrizantes limpieza úlcera previsión de infecciones Penicilina Dicloxacilina Eritromicina Penicilina tetraciclina Eritromicina Mejorar Est. Gral. antibioticos medias elástricas corrección quirurgica limpieza úlcera previsión de infecciones TRATAMIENTO cuativa, verrugosa, infección, coli- Poliforma: primo o sobre infección • Exogena (primo hematogena semanas Dias a semanas contiguidad, • Endogena (x variabledias a • Fase secundaria • Irritación mucosa chancro sifilitico latente y tardia y boca directo con Sin tratamiento a tales, recto, labios fase secundaria, • Lesiones en geni- disminución Células Langerhans arquitecturales Kaposi cambios cito carcinogeneticos, exposición agentes Variable, EVOLUCIÓN DE LA LESIÓN papulas, placas, granumomas y obstrucción linfática nodulo que se ulcera que metastatiza en forma ascendente afecta cavidad Examen directo bucal, nariz,lengua, Cultivo micológico laringe, adenopatia Histopatología graves mutilaciones Sarcoma de espinocelular, (basocelular, epidermooiede Carcinoma Frotis directo Cultivo Oclusión microHemoglobina Ht, vascular-reflujos Plaquetas Volumen anguineo-isquemia Corpuscular medio -necrosis frotis cultivo úlcera únicas o multiples, 10 cm diametro, olor fetido, en piernas Sexual (contacto Transmisión genética predisposición riesgo Luz solar, CUADRO CLÍNICO heridas punzantes lesiones polimorfas contacto con tierra vegetantes, y madera eritemoescamosas nodulares y tumorales Cultivo para previsión de infección sobre añadida LABORATORIO proceso isquemico Cultivo para previsobre base pre sión de infección ulcerosa sobre añadida Variable, días a meses EVOLUCIÓN DE LA LESIÓN Guía operativa para el control en Bolivia simple Mycobacterium a 90 dias pallidum cutánea • Fase primaria10 Treponema Tuberculosis Sifilis de 65 años Humano • Hereditarias personas de más • Virus Papiloma o Cancer de Piel) mucocutanea linfangitica Viscera Mixta Dolorosa,facilmente infectada. refractaria al tratamiento con o sin compromiso de anexos (piel, pelo, uñas) trauma por espinas •linfangitica o astillas infectadas •pulmonar •diseminada •Inhalación •micro traumatismos region oral Base genetica desencadenada por traumatismos o infecciones lesión de continuidad en la piel Desconocido, se Se desarrolla presume de enpersonas pequeñas lesiones desnutridas o con falta de higiene No es transmisible; inflamación y/o es prudente revisar úlcera en tobillo antecedentes opierna Muy variable años, Hay factores de PERIODO DE INCUBACIÓN generalmente en • Físicos AGENTE cutáneas (Tumores • Químicos Neoplasias ENFERMEDAD CUADRO CLÍNICO No es transmisible, lesión de piel o mucosa, con necrosis por trauma MODO DE TRANSMISIÓN Guía operativa para el control en Bolivia TABLA 4.- DIAGNOSTICO DIFERENCIAL LEISHMANIASIS CUTANEA Paracoccidioides brasiliensis Paracoccidioidomicosis (Blastomicosis sud americana) Bacterias cocides Staphylococcus Streptococcus sp Diversos (accidentes laboraleso de recreación) AGENTE Úlcera traumática ENFERMEDAD TABLA 4.- DIAGNOSTICO DIFERENCIAL LEISHMANIASIS CUTANEA LEISHMANIASIS LEISHMANIASIS mala respuesta al tratamiento ocasionalmente remision espontanea diversas anti neoplásicos cirugía Histopatología Histopatología úlceras e induración de los tejidos nasales y naso faringeos lesiones granulomatosa necrotizante de la linea media de la cara y vía respiratoria superior benignos malignos variable, depende o cancer del tipo de neoplasia desconocido desconocido meses meses a años Penicilina benzantinica, Doxicilcina Tetraciclina Eritromicina acumulación de --espiroquetas por años en huesos, piel, Tejido nervioso, corazón, arterias (gomas) tumores infiltrantes (gomas), transtornos SNC y Sistema cardiovascular sigue a infección inicial sifilis primaria (ITS) 3 a 15 años Tetraciclina Ciprofloxacina Celosporinas 3.4.G Clindamicina Citología nasal Cultivos Histopatología 3 formas: catarral o exudativa, proliferativa o granulomatosa y cicatrizal inhalación de gotas obstrucción nasal o material rinorrea, epistaxis, contaminado disfagia, deformidad nasal, disfonia IV.C. DIAGNÓSTICO EPIDEMIOLÓGICO O CRITERIO EPIDEMIOLÓGICO En el paciente con sospecha de Leishmaniasis cutánea, se debe preguntar si existen otros casos similares en la zona de origen del paciente; tratar de ubicar en el mapa la zona de procedencia y ver si esta dentro la zona endémica conocida, preguntar si existen personas o animales (perros o equinos) con lesiones parecidas, principal actividad de la zona (colonización, explotación de la madera, oro, castaña, palmito, etc.). En pacientes con lesiones mucosas es necesario preguntar la historia de su enfermedad, la presencia de cicatrices sugestivas en las partes expuestas de su cuerpo debido a úlceras antiguas, tipo de tratamiento que realizo, lugar aparente donde adquirió la enfermedad, tiempo que transcurrió hasta la cicatrización de las ulceras, tratamientos utilizados. IV.D. DIAGNÓSTICO DE LABORATORIO IV.D.1. DIAGNÓSTICO PARASITOLÓGICO - EXAMEN PARASITOLÓGICO DIRECTO (EPD) O FROTIS DE LESIONES CUTANEAS: El principal examen de diagnóstico es el Examen Parasitológico Directo (EPD) o frotis, que consiste en observar las muestras obtenidas por raspado de los bordes de la lesión y luego de teñirlas se observa mediante el microscopio para detectar formas amastigotes de Leishmania sp., esta técnica tiene una sensibilidad muy variable (entre el 15 a 70%), dependiendo del sitio de toma de muestra, número de muestras por lesión, experiencia del personal, tiempo de evolución de las lesiones, existencia o no de sobre infección y especie de Leishmania . Existen diferentes métodos de toma de muestra para la realización frotis directo; el más recomendado es el raspado del borde la lesión con un palito de madera (escarba dientes estéril), o por el borde posterior de una lanceta metálica. desconocido Neoplasias desconocido Granuloma maligno medio facial Treponema pallidum 30 LEISHMANIASIS Guía operativa para el control en Bolivia Materiales: Sífilis terciaria Klebsiella rhinoescleromatis Rinoescleroma meses Dapsona Rifampicina Clofazimina Etionamida Raspado de pielTest lepromina Histopatología lenta, en años, dependen de respuesta inmunológica del enfermo perdida sensibilidad cutanea, debilidad muscular, lesiones cutáneas, entumecimiento Contacto prolongado con secreciones de enfermos 4 a 8 años Mycobacterium leprae Hanseniasis virchowina mucocutanea afecta cavidad Examen directo linfangitica Viscera bucal, nariz, Cultivo micológico Mixta lengua, laringe, Hsitopatología adenopatia graves mutilaciones • Inhalación • Microtraumatismos region oral meses Itrakonazol Fluconazol Ketoconazol Anfotericina B Guía operativa para el control en Bolivia Paracoccidioido Paracoccidioides micosis brasiliensis (Blastomicosis sud americana) CUADRO CLÍNICO MODO DE TRANSMISIÓN PERIODO DE INCUBACIÓN AGENTE ENFERMEDAD TABLA 5.- DIAGNOSTICO DIFERENCIAL LEISHMANIASIS CUTANEO MUCOSA EVOLUCIÓN DE LA LESIÓN LABORATORIO TRATAMIENTO LEISHMANIASIS Procedimiento: • Gasa estéril • Tela adhesiva • Aplicador de madera (Palitos estériles biselados), o lancetas metálicas • Portaobjetos • Guantes - El paciente debe lavarse la lesión con agua y jabón para eliminar las secreciones; también se puede utilizar una compresa de agua para quitar las costras 31 LEISHMANIASIS Guía operativa para el control en Bolivia - El personal de salud debe elegir los sitios para la toma de muestras (los más prominentes, con bordes vivos) - Raspar con el palito o la lanceta por debajo del borde de la lesión de la zona seleccionada - La escasa muestra se la extiende cuidadosamente en el porta objetos haciendo pequeños círculos - Dejar secar la lámina a temperatura ambiente, luego fijarlas con Metanol. - Teñir mediante la técnica de GIEMSA. - Observar al microscopio con el objetivo de inmersión (1OO X), buscando formas parasitarias (amastigotes) iniciando en un extremo y cubriendo toda la muestra en forma de zigzag, por el tiempo mínimo de 30 minutos por muestra. Interpretación de resultados El examen es considerado negativo cuando NO se ha observado formas amastigotes en todo el extendido (2 laminas por lesión). Es positivo cuando se observan 1 o más amastigotes de Leishmania sp Informe de resultados: LEISHMANIASIS Guía operativa para el control en Bolivia paciente a sonarse (limpiarse) la nariz. A nivel del paladar y úvula generalmente no es necesaria esta limpieza y desinfección Toma de muestras - Con buena iluminación escoger el sitio donde exista aparentemente mayor actividad parasitaria (región edematosa, eritematosa, ulcerada o con bordes prominentes. - Pinchar con el palillo de madera estéril - Hacer girar el palillo y retirar el mismo. - Realizar el frotis El frotis directo positivo confirma el diagnóstico clínico El resultado negativo no lo descarta IV.D.2. DIAGNÓSTICO INMUNOLÓGICO - La Intradermo - Reacción de Montenegro (IDRM) o Leishmanina: El informe debe ser remitido al servicio de salud correspondiente en el formulario de resultados Es una prueba inmunológica indirecta de apoyo que investiga la presencia o no de la hipersensibilidad retardada mediada por células en pacientes que han tenido contacto con el parásito. EXAMEN PARASITOLOGICO DIRECTO (EPD) O FROTIS DE LESIONES MUCOSAS: Material necesario: En gran parte del territorio nacional se reporta la afectación parcial o total de mucosas oro naso faringeas ( tabique, alas de la nariz, paladar, úvula, labios, faringe y laringe), donde se pueden observar lesiones granulomatosas, lesiones ulcerativas, edema, eritema, que generalmente son dolorosas y sangrantes por lo que se debe tener el máximo cuidado para la toma de muestras para el examen de laboratorio solamente de lesiones accesibles. Materiales, reactivos y equipos Los mismos que para lesiones cutáneas Desinfección de lesiones en fosas nasales Introduzca en la (s) fosa (s) una gasa estéril empapada en agua o con crema antibiótica y dejar durante 5 a 10 minutos; después de retiradas las gasas se invita al 32 • Antígeno de Leishmanina (frasco de 1 a 2 cc) • Jeringas de 1 ml (graduadas en 0.1 ml) • Marcador • Alcohol y algodón, • Bolígrafo, • Regla milimétrica La ampolla o frasco que contiene "la leishmanina" debe ser transportada y conservada a 4ºC y utilizada bajo las mismas normas del PAI para vacunas manejo y conservación de vacunas. Procedimiento: • Luego de invitar al paciente a ponerse en posición cómoda y con uno de los miembros superiores extendido, descubierto y en ambiente bien iluminado se 33 LEISHMANIASIS Guía operativa para el control en Bolivia procede a limpiar y desinfectar la zona escogida con una torunda con alcohol para aplicar la prueba (tercio medio, cara anterior del antebrazo), evitando lesiones activas o cicatrízales, venas superficiales u otros. • Después de realizar la limpieza y desinfección de la tapa del frasco de biológico (leishmanina), con la jeringa de 1 ml extraer de la ampolla 0,1 ml de la leishmanina. • Mediante la punción intradérmica, se aplica 0,1 ml, del contenido de la jeringa (leishmanina); cuando existe una buena punción intradérmica aparece un habón a medida que se introduce el biológico, lo que no ocurre sí la aguja esta en tejido celular subcutáneo. • Posteriormente con un bolígrafo se marca los limites del habón recién formado, recomendando al paciente no rascarse en la zona , tampoco lavarla o poner cremas o plantas. LEISHMANIASIS Guía operativa para el control en Bolivia Gráfico 4.- Tipos Clínicos de Leishmaniasis y sus respuesta A la Intra Dermo Reacción de montenegro (IDR) Negativo Leishmaniosis Cutáneo difusa Positivo Leishmaniosis Visceral Leishmaniosis Cutánea Leishmaniosis Muco Cutánea LECTURA: A las 48 o 72 horas de inoculada la Leishmanina, se procede a la lectura de la induración, esta evaluación es táctil y la realiza el personal de salud con su uña o con la ayuda de un bolígrafo en ángulo de a 45º, ejerciendo una leve presión de afuera hacia el punto de inoculación, hasta advertir resistencia a seguir avanzando, este punto es el borde de la induración, se repite esta acción en cada eje en forma de cruz. Una vez delimitados los 4 bordes de la induración, se miden los ejes vertical y horizontal con una regla milimétrica. Interpretación de resultados Se considera que la IDRM es (-) NEGATIVA: cuando el diámetro horizontal o vertical es menor a 4 mm. Se considera que la IDRM es (+) POSITIVA: cuando el diámetro horizontal o vertical es igual o mayor a 5 mm. Nota.La zona puede estar muy eritematosa y ser más amplia que la induración, también pueden existir ulceración en el punto de inoculación. nula Intensidad de la reacción alta IV.D.3. Otros métodos de diagnóstico: El diagnóstico de laboratorio en la Red básica de salud se basa principalmente en los dos exámenes arriba mencionados, pudiéndose en los laboratorios de referencia otros exámenes de mayor complejidad conforme al esquema siguiente: • Exámenes Parasitológicos: - Histopatología (Hematoxilina/Eosina, Inmunoperoxidasa) - Cultivo en medios artificiales - Inoculación a animales de experimentación • Exámenes Inmunológicos: - Serología (Inmunofluorescencia indirecta, ELISA) • Caracterización de especies: - Anticuerpos monoclonales - Detección de antígenos por sondas de DNA y PCR En ocasiones pese a la realización de múltiples frotis estos son negativos, ante la persistencia de la sospecha clínica se puede realizar otros exámenes, derivando el paciente a un centro de referencia, donde también se puede pedir el apoyo de especialistas (Otorrinolaringologo, Anatomopatólogo). En nuestro medio se esta dando especial atención a los "cultivos diagnósticos de Leishmania" propuesto inicialmente por Marzochi (1986), que con la adecuación respectiva es propuesta como una herramienta por el Laboratorio Nacional de Referencia (LNRL), que ha producido un Kit Cultivo Diagnóstico de Leishmaniasis (KCDL) con muestras obtenidas por aspiración de lesiones cutáneas o mucosas, que incubadas por 10 días, a un bajo costo oferta una sensibilidad del 75%. 34 35 LEISHMANIASIS Guía operativa para el control en Bolivia LEISHMANIASIS Guía operativa para el control en Bolivia V. ATENCIÓN CURATIVA O TRATAMIENTO DE LAS LEISHMANIASIS.- V.C. MANEJO TERAPÉUTICO: Comprende la administración oportuna y completa del tratamiento y tiene el objeto de eliminar el parasito de las lesiones, evitar la cronicidad y las complicaciones, coadyuvando al control de la enfermedad mediante: Los objetivos del tratamiento son el control y la eliminación del parasitismo, cortar la evolución de las lesiones, minimizando el daño, evitar la evolución a la cronicidad y las complicaciones • Consulta médica: Responsabilidad del Médico que debe efectuar el diagnóstico del caso, evaluar la gravedad del cuadro clínico y posibles complicaciones, indicar el esquema terapéutico apropiado y vigilar la evolución del caso, calificar la respuesta al tratamiento y determinar la condición de egreso del paciente. • Atención de enfermería: Debe planificar con el paciente el cumplimiento del esquema terapéutico, brindar consejeria, educación sanitaria y esforzarse en motivar al paciente para el cumplimiento de su medicación; puede programarse otras actividades frente al abandono o irregularidad del tratamiento previniendo la deserción del paciente. • Evaluación Social: Antes de iniciar el tratamiento debemos realizar una evaluación social que nos permita evaluar el riesgo ocupacional, social y estado laboral del paciente y planificar en conjunto las acciones de atención, protección y promoción de la salud. V.A. ADMINISTRACIÓN DEL TRATAMIENTO.El tratamiento debe ser administrado en los servicios de salud y esta bajo responsabilidad del personal de salud; en caso de que NO se requiera hospitalización, se realizará el tratamiento supervisado con: • Información sobre los riesgos de abandono del mismo • Aplicación de la medicación diaria en condiciones de bioseguridad adecuados • Evaluación clínica una vez por semana para verificar el cumplimiento del esquema, respuesta al tratamiento, proporcionar orientación complementaria. V.B. VISITAS DE SEGUIMIENTO.- V.C.1. Medidas Generales.Dependiendo del número, magnitud y severidad de las lesiones, se aplicaran medidas generales que permitan coadyuvar el éxito del tratamiento, evitando complicaciones: • En lesiones de piel es imperioso realizar la limpieza con bastante agua y antisépticos mientras exista secreción purulenta. • Drenaje si hubieran lesiones con abscesos • En lesiones mucosas accesibles, realizar limpieza por personal médico previniendo riesgo de aspiración. • En las formas mucocutáneas asociadas a enfermedades crónicas (Tuberculosis, Diabetes, Cardiopatias, .....), se debe realizar una adecuada y razonable compensación a fin de obtener una respuesta más eficaz; así mismo se intensificara las precauciones y vigilancia de reacciones adversas a medicamentos. • Los pacientes con Leishmaniasis más tuberculosis o más HIV deben ser remitidos al centro referencia. V.C.2. Tratamiento específico: En Bolivia hemos acogido la recomendación realizada por la OMS en 1990 para el empleo de antimoniales pentavalentes a dosis de 20 mg x kg x día durante 20 días continuos para LC, y 30 días para LV y LMC. Para los pacientes con fracaso terapéutico o con lesiones secundarias mucosas, la opción eficaz es la Anfotericina B (Fungizone), este tratamiento debe realizarse en ambiente hospitalario por su evidente toxicidad. V.C.3. Tratamiento coadyuvante: Son importantes para mejorar el estado y respuesta Tiene por objeto reforzar la adherencia del enfermo al tratamiento, censar a los colaterales y detectar casos nuevos, identificar y evaluar los factores de riesgo y condicionantes y planificar con la familia y comunidad las medidas preventivas para evitar la extensión de la enfermedad. Esta actividad es responsabilidad del personal de enfermería y debe realizarse la primera semana del tratamiento y cuando el paciente no acuda a recibir su medicación. 36 del paciente: • Uso de antimicrobianos (antibióticos) o antisépticos locales: Estos productos no tienen ninguna acción sobre la enfermedad misma, pero coadyuvan a la cicatrización de las úlceras al eliminar las infecciones sobre agregadas; una úlcera con infección bacteriana no cicatriza siendo necesario primero eliminar la contaminación microbiana. 37 LEISHMANIASIS Guía operativa para el control en Bolivia • Agentes físicos y quirúrgicos (raspajes, curetajes, crioterapia, radioterapia, electrocoagulación, injertos de piel): Fueron y siguen siendo propuestos principalmente con fines estéticos, lastimosamente no tienen acción directa sobre el parásito y la enfermedad; la exéresis quirúrgica de la lesión es un error debido a las recidivas constantes; la cirugía plástica o reconstructiva solo se aconseja en pacientes tratados que presenten cicatrices y el objetivo sea mejorar la estética o alguna función fisiológica del paciente (alimentación, respiración, estética facial). • Cuando el paciente curse con una enteroparasitosis (principalmente helmintiasis), es recomendable primero tratar estas dolencias al existir antecedentes de que las geohelmintiasis juegan un papel en la modulación de la respuesta inmune del huésped. El diagnóstico precoz y el tratamiento oportuno son las principales medidas de prevención y control en la actualidad. V.C.4. LEISHMANIASIS CUTÁNEA, LEISHMANIASIS CUTÁNEO MUCOSA EN NIÑOS Y LEISHMANIASIS CUTÁNEO MUCOSA GRAVE: El manejo terapéutico debería ser hospitalario cuando es factible hacerlo; tiene como objetivo controlar y eliminar el parásito, controlar y eliminar las complicaciones infecciosas asociadas, aliviar los efectos negativos de las lesiones profundas y disminuir las secuelas, mejorando el estado de salud del paciente. LEISHMANIASIS CUTANEA EN NIÑOS Y ADOLESCENTES: Como primera línea de tratamiento se administra un antimonial pentavalente tipo antimoniato de meglumine o stibogluconato de sodio a dosis de 20 miligramos de antimoniato pentavalente base/kilogramo peso/día, durante un ciclo de veinte (20) días consecutivos. la dosis diaria máxima no excederá los 1,250 mg. de antimonio pentavalente, deberá administrarse en una sola dosis diaria sin fraccionarla, por vía intravenosa, diluido en suero fisiológico de 20 a 50 ml, lento en 15 a 20 minutos excepcionalmente podrá utilizarse la vía intramuscular, y en este caso sin dilución adicional. En caso de presentar fracaso al tratamiento luego de 2 meses de haber completado el primer ciclo de tratamiento, se repite el esquema de antimonial pentavalente por un segundo ciclo a la misma dosis también por 20 días. de persistir el fracaso luego de dos meses mas al termino del segundo ciclo terapéutico, se pasa al siguiente esquema. 38 LEISHMANIASIS Guía operativa para el control en Bolivia LEISHMANIASIS MUCOCUTANEA EN NIÑOS Y ADOLESCENTES: Se administra un antimonial pentavalente tipo antimoniato de meglumine o stibogluconato de sodio a dosis de 20 mg. de antimoniato pentavalente base/kilogramo de peso / día, durante un periodo de treinta (30) días consecutivos. la dosis diaria máxima no excederá los 1.250 mg. de antimonio pentavalente; deberá administrarse en una sola dosis diaria sin fraccionarla, por vía intravenosa, diluido en suero fisiológico de 20 a 50 ml, lento en 15 a 20 minutos. excepcionalmente podrá utilizarse la vía intramuscular, en este caso sin dilución adicional. En caso de presentar fracaso al tratamiento luego de 2 meses de haber completado el primer ciclo de tratamiento con antimonial pentavalente se pasa al esquema de segunda línea. Como tratamiento alternativo de segunda línea se administrara anphotericina-B a dosis de 0,5 a 1,0 mg/kg/día. como dosis máxima diaria 50 mg. se administrara hasta acumular una dosis máxima de 1,5 a 2,0 gramos por el periodo de tratamiento. LEISHMANIASIS MUCOCUTANEA GRAVE (amplias lesiones activas, que afectan órganos nobles o funciones vitales: respiración y alimentación): El manejo terapéutico es hospitalario, tiene como objetivo controlar y eliminar el parasito, controlar y erradicar las complicaciones infecciosas asociadas, aliviar los efectos negativos de las lesiones profundas y disminuir las secuelas. FORMA CLINICA Leishmaniasis Cutánea TRATAMIENTO DE PRIMERA LINEA TRATAMIENTO DE SEGUNDA LINEA Antimonial pentavalente Anphoterecina-B 0,5-1,0 20 mg/Kg/día por 20 días. mg/Kg/día hasta acumular 1,5 a 2,0 gramos. Leishmaniasis Muco cutánea Antimonial pentavalente Anphoterecina-B 0,5-1,0 20 mg/Kg/día por 30 días. mg/Kg/día hasta acumular 1,5 a 2,0 gramos. Anphoterecina-B 0,7-1,0 Leishmaniasis Muco mg/Kg/día hasta acumular cutánea grave 1,5 a 2,0 gramos. Leishmaniasis Visceral --- Antimonial pentavalente Anphoterecina-B 0,5 a 1 20 mg/Kg/día por 30 días. mg/kg hasta completar 30 mg/Kg. Tabla 6.- Resumen de formas clínicas de Leishmaniasis y tratamiento de primera y segunda linea PNCL/2007 41 LEISHMANIASIS Guía operativa para el control en Bolivia V.D. LOS ANTIMONIALES V.D.1. Generalidades: Los antimoniales pentavalentes son las drogas anti leishmaniasis de primera línea desde hace más de 40 años. Existen dos formulaciones disponibles en el comercio internacional: • El antimoniato de N-metil-glucamina (antimoniato de meglumina o Glucantime (r) de Laboratios Sanofi-Aventis). • El stibogluconato de sodio (Pentostam (r) de Laboratorios GSK). V.D.2. Modo de acción: LEISHMANIASIS Guía operativa para el control en Bolivia Generales: Fenómenos alérgicos (erupción cutánea, tos coqueluchoide); febrículas; excitación nerviosa; nauseas que pueden llegar al vómito; astenia o letárgia; anorexia; mialgias; disminución del libido; bradicardia y anomalías del electrocardiograma: anemia y agranulocitosis Se debe hacer un buen control al paciente, tratando de detectar temprano una eventual hepatotoxicidad, nefrotoxicidad o cardiotoxocidad, por lo que se aconseja la realización de un perfil hepático y renal en laboratorio y un electrocardiograma antes del tratamiento y cada 10 días durante el mismo, de esta manera se evitaran posibles accidentes mortales rara vez citados. V.D.6. Presentaciones: Los antimoniales pentavalentes en el paciente para poder ejercer su acción se convierten en trivalentes, estos reducen la formación de energía (ATP) del parasito. V.D.3. Farmacocinética: Los antimoniales pentavalentes se absorben bien por vía intramuscular y por vía intravenosa (VIV) en forma inmediata. El medicamento se elimina rápidamente por vía renal (orina), una pequeña fracción permanece en el cuerpo por un lapso medio de tres días, aunque existe la posibilidad de que queden concentraciones residuales por más tiempo. V.D.4. Eficacia: Los antimoniales pentavalentes en términos generales son más eficaces mientras más precoz sea el tratamiento; a nivel cutáneo se tienen altos índices de respuesta adecuada, aunque suele existir un porcentaje bajo (menor al 5 %) de ineficacia probada que se manifiestan como recidivas o reactivaciones, este porcentaje posiblemente esta en aumento. V.D.5. Efectos secundarios y/o complicaciones: Después de la inyección de la dosis diaria se suelen observar fenómenos indeseables locales y generales: • El antimoniato de meglumina (Glucantime R.): este producto tiene dos presentaciones: 1) ampollas de 5 ml., cada ml. contiene 85 mg. de Sbv, lo que vale decir que una ampolla de 5 mL de Glucantime tiene 425 mg. equivalentes a 1,5 g de antimoniato de meglumina 2) ampollas de 5 ml., cada ml. contiene 81 mg. de Sbv, lo que vale decir que una ampolla de 5 mL de Glucantime tiene 405 mg. equivalentes a 1,5 g de antimoniato de meglumina. Debido al alto volumen a administrar, se utiliza la vía IV, diluyendo la dosis de Glucantime en 50 ml de suero glucosado al 5% para que se pueda transfundir el mismo en no menos de 10 minutos. • El estibogluconato de sodio (Pentostán R): Es una solución antimonial pentavalente, con dos presentaciones: 1) Frascos de 30 ml. contiene 3 gramos (3,000 miligramos), cada mililitro de esta solución contiene 100 miligramos de la sal antimonio base (Sbv/mL). 2) Ampollas de 5 mL., cada ampolla contiene 1,5 g de estibogluconato de de sodio equivalente a 500 mg. de antimonio pentavalente (100 mg/mL) y agua para inyectables c.s.p. 5 mL. Locales: Dolor intenso en la región de la inyección, principalmente cuando la inyección es realizada en forma superficial o en área sin mucha masa muscular. Dificultad a la dé ambulación: cuando se ponen inyecciones cerca de nervios. Infección sobre agregada, es más una complicación por una inadecuada inyección del producto al no seguir las normas adecuadas de tratamiento parenteral (contaminación). Identificado la dosis que corresponde al paciente, se debe cargar el producto en una jeringa de por lo menos 20 ml., y diluir con dextrosa 5 % o agua destilada hasta completar el limite de la jeringa. Idealmente debe llegarse a 50 ml. Luego proceder a aplicar lentamente durante 15 a 20 minutos, bajo las medidas estándares de bioseguridad. 42 43 LEISHMANIASIS Guía operativa para el control en Bolivia Guía operativa para el control en Bolivia Una vez perforado el tapón y extraído la primera dosis, el producto en buenas condiciones de conservación, puede ser utilizado hasta los 20 días siguientes, pasado este periodo deberá descartarse los saldos del fármaco expuesto. V.D.8. CONTRAINDICACIONES: Estos productos deben ser almacenados en espacios ventilados, a temperaturas por debajo de 25 grados y evitar la exposición a la luz. En Bolivia hay un estudio clínico ciego, aleatorizado, controlado que compara diversos antimoniales por vía IV. Am J Trop Med Hyg. 2004;71(5):577-81 LEISHMANIASIS Mujeres embarazadas, mujeres que estén dando de lactar, alergia al medicamento. En personas con enfermedades intercurrentes (ejemplo Tuberculosis); pacientes con enfermedades renales, con algún grado de insuficiencia; pacientes con enfermedades hepáticas, se debe tener mucho cuidado y es aconsejable remitirlos a un centro de mayor complejidad. V.D.9. CONTROL DE LA EVOLUCIÓN DE LAS LESIONES CUTÁNEAS: V.D.7. DOSIFICACIÓN: Dosificación de miligramos de antimonio por kilo peso por día: • Glucantime: 20 mg. de antimonio /K peso corporal/diario/ por 20 días/ por VIM profunda (una sola administración diaria). • Pentostam: La dosis recomendada por la OMS, es de 20 mg de antimonio pentavalente (0,2 ml de Stibogluconato de sodio) por Kg. de peso corporal/diario/ por VIV lenta (no menos de 15 minutos) en una sola aplicación, por 20 días. Ver tabla líneas arriba El personal de salud debe hacer comprender al paciente que el tratamiento debe realizarse completo y sin pausa para curarse de la enfermedad, así este sea largo y doloroso por lo que es necesario motivar al mismo previendo y explicando los efectos secundarios y complicaciones. Esquema de Tratamiento: a) Cálculo de la Dosificación de miligramos de antimonio por kilo peso por día: "Dosificación recomendada: 20 mg. de antimonio /K peso día/ por 20 días" Ejemplo: paciente con 44 Kilos; para obtener la dosis diaria requerida se multiplica: 20 mg. x 44 kg. = 880 mg. de antimonio por día que requiere el paciente Si conocemos que: cada mL de Glucantime tiene 85 mg. de Sb (antimonio) 1 ampolla de 5 ml. de Glucantime tiene 425 mg. de Sb 2 ampollas de Glucantime tienen 850 mg. de Sb 3 ampollas de Glucantime tienen 1275 mg. de Sb Por lo tanto, para alcanzar los 880 mg. calculados debemos utilizar 2 ampollas (850 mg. De Sb), aunque tengamos un déficit de 30 mg. que falta a nuestra dosis calculada; por conveniencia práctica se utiliza 2 ampollas. - Primera Dosis: media ampolla VIM - Segunda Dosis: una ampolla VIM - Tercera y demás Dosis: dos ampollas VIM 44 En la ficha clínico epidemiológica el número de lesiones debe corresponder al número asignado en el diagrama corporal y debe anotarse las fechas, medidas y área en el control pre tratamiento, post tratamiento, al 1, 3 y 6 mes post tratamiento. • En la evaluación pre tratamiento se debe medir el diámetro de cada úlcera, para este logro es más practico medir la longitud en milímetros de borde a borde (visible o palpable) en dos diámetros perpendiculares. • El área en milímetros cuadrados (mm2) se obtiene multiplicando estos 2 diámetros. • Se anotan las cifras y se hace el seguimiento a todas las lesiones • Cuando la lesión cicatriza y ya no exista infiltración las medidas a anotar serán 0 x 0 y el área será 0. • Si al final del tratamiento el área de la lesión es la mitad o menos del área inicial, NO ES NECESARIO dar más tratamiento, así no haya cicatrizado la úlcera totalmente. • Si en el control del 1 mes post tratamiento el área de la lesión es la mitad o menos del área del control anterior NO ES NECESARIO dar más tratamiento, así no haya cerrado totalmente la lesión. Lesión No. Tipo (úlcera, placa, cicatriz, etc) Pre Fin de tratamiento tratamiento Fecha: Fecha: Medidas Area Medidas Area 1 mes Fecha: Medidas Area 3 meses Fecha: Medidas Area Tabla tipo de seguimiento y control de lesiones cutáneas - PNCL; 2007 45 6 meses Fecha: Medidas Area LEISHMANIASIS Guía operativa para el control en Bolivia • Si en el control de 3 meses la lesión continua activa (úlcera abierta, placa infiltrada), deben hacerse nuevos exámenes parasitológicos. • Siempre que hable con el paciente, comuníquele que debe estar pendiente de síntomas o signos de inflamación que pueden presentarse en fosas nasales u oro faringe, debiendo consultar si se llegan a presentar. Grafico 5.- Control de Evolución de lesiones cutáneas LEISHMANIASIS Guía operativa para el control en Bolivia V.E.3. Farmacocinética: La Anfotericina B introducida al cuerpo humano por vía parenteral, se une inmediatamente a las proteínas plasmáticas que se fijan a la membrana celular, debido a esta unión su eliminación es lenta; la absorción intestinal de la anfotericina B es prácticamente nula. V.E.4. Eficacia: La anfotericina B, a dosis de 1 mg/kg peso día por medio, presenta un porcentaje de curación cercano al 100% en lesiones primarias, recidivantes o resistentes a otros productos. La anfotericina B también a sido utilizada en el tratamiento de enfermos con lesiones resistentes a los antimoniales, habiendo demostrado una eficacia hasta un 25% superior que la pentamidina. V.E.5. Efectos secundarios y complicaciones: • Medición e milímetros de borde a borde en dos diámetros perpendiculares, se anota en ficha clínico epidemiologica 72 y 68 mm. • Área en milimetros: multiplicación de 72 mm x 68 mm = 4.896 mm2 • Los controles (mediciones) se realizan al final del tratamiento, 1º, 3º y 6º mes • En la segunda foto vemos el control a 3º mes post tratamiento, no se observan lesiones activas, solo existe una cicatriz, Área en milimetros 0 x 0 = 0 V.E. LA ANFOTERICINA B V.E.1. Generalidades: La Anfotericina B, es un antibiótico derivado de una bacteria que se encuentra en el suelo el Streptomyces nodosus, este producto no tiene actividad contra las bacterias pero si es muy activo frente a hongos por lo que se lo conoce más como un antimicótico (micosis profundas o sistémicas) y algunos parásitos (Leishmanias). La anfotericina B es el medicamento de segunda elección en el tratamiento de las leishmaniasis recidivantes, reactivadas o en los casos mucosos graves. V.E.2. Modo de acción: Después de las primeras perfusiones endovenosas se suelen observar fenómenos indeseables que difieren en intensidad dependiendo de la dosis, velocidad de perfusión y tolerancia del paciente: Locales: Flebitis; Tromboflebitis Generales: Estas se pueden presentar el momento de la perfusión o horas más tarde: Anorexia; náuseas que pueden llegar al vómito (20% de los enfermos); fiebre (50% de los enfermos); escalofríos (30% de los enfermos); Vértigo; artromialgias; Convulsiones; Hipotensión; parestesias; cefalea. Algunos de estos efectos colaterales pueden ser prevenibles utilizando antipiréticos y anti-inflamatorios no esteroideos, también se puede suspender la perfusión por dos horas o hacer que la perfusión ingrese con un goteo más lento; muy rara vez puede existir un Shock anafiláctico, colapso vascular o paro cardiaco. Las alteraciones biológicas que se pueden producir son: elevación de la urea; elevación de la creatinina; anemia; trombocitopenia; Hipopotasemia; Cilindruría y albuminuria; Insuficiencia renal; Insuficiencia hepática. Las Leishmanias tienen el 15% de su peso conformado por lípidos, la anfotericina B se une a estos lípidos de la membrana celular del parásito, donde provoca alteraciones en su permeabilidad y produce efecto leishmanicida. La administración de la anfotericina B con sobrecarga de suero salino disminuye considerablemente estos efectos, por lo que se recomienda realizar el flujo renal previo utilizando solo una solución fisiológica 1000cc goteo para 1-2 horas, previo a la administración de la Anfotericina B, además del consumo vía oral de sales de rehidratación 46 47 LEISHMANIASIS Guía operativa para el control en Bolivia LEISHMANIASIS Guía operativa para el control en Bolivia oral por el paciente mientras dure el goteo (Anfotericina B) y posterior al mismo de acuerdo a tolerancia. Segunda dosis: Al tercer día idem a la primera dosis V.E.6. Presentaciones: Tercera y demás dosis: Quinto día: Anfotericina B Hidrocortisona O Dexametasona Dextrosa 5% Anfotericina B (FUNGIZONE): Frasco (en polvo) de 50 mg., que debe ser diluido con 10 mL de dextrosa al 5%; luego de agitar vigorosamente, se inyecta esta dilución al frasco de 500 cc. de dextrosa al 5%; la sustancia activa puede precipitar en caso de ser disuelta con suero fisiológico o agua destilada. V.E.7. DOSIFICACIÓN: Se recomienda administrar el producto en forma gradual, empezando con una dosis de 0,1 mg Kilo peso que es incrementada hasta llegar a 1 mg /kilo peso en días alternos, con lo que se pretende alcanzar una concentración hemática de 0,5 a 2 mg/L. La dosis máxima del producto en un paciente adulto no debe exceder los 3 gramos (60 frascos); para menores de 15 años se recomienda no exceder los 1,5 gramos (30 frascos). La administración del producto debe estar precedido de una correcta evaluación clínico laboratorial del paciente para luego seguir las siguientes recomendaciones: • El paciente debe estar hospitalizado • La solución se administra de preferencia en horas de la mañana, en forma lenta en un lapso no menor de 8 horas (a 20 gotas por minuto de perfusión venosa). • Una vez alcanzada la dosis de 1 mg / Kilo peso, la perfusiones en 500 cc de Dextrosa al 5% se deben realizar en días alternos. • Se debe cubrir desde el frasco que contiene la solución (dextrosa + anfotericina B), el equipo de venoclisis, hasta el lugar mismo del acceso a la vena del paciente, para evitar la inactivación del producto. • Algunos profesionales recomiendan dieta hipersódica e hiperpotásica El tratamiento debe alcanzar una dosis total de 1 a 3 gr. ESQUEMA DE TRATAMIENTO: (Servicio de Dermatología, Hospital General, la Paz) Primera dosis: Primer día: Anfotericina B Hidrocortisona o Dexametasona Dextrosa 5% 25 mg (1/2 frasco) 25 mg 1 mg 500 mL 48 50 mg (un frasco) 25 mg 1 mg 500 mL V.E.8. CONTRAINDICACIONES: • Mujeres embarazadas o que estén dando de lactar • Enfermedades intercurrentes ejemplo Tuberculosis, donde será necesario tratar primero la tuberculosis • Alergia al medicamento En Pacientes con enfermedades renales, hepáticas y con algún grado de insuficiencia, se debe remitir a los mismos a centros especializados donde puedan valorar mejor su situación. V.E.9. CONTROL DE LA EVOLUCIÓN DE LAS LESIONES MUCOSAS: La evaluación y control debe realizarse antes de realizar el tratamiento, al final del tratamiento, a los 2, 4, 8, 12, 16, 20 y 24 meses. • Debe evaluarse todos los signos y síntomas (eritema, infiltración, perforación, sangrado, dolor, obstrucción, ronquera), calificando con: 0 = ausente; 1 = leve; 2 = moderado; y 3 = severo; se suman todos los valores y el total de cada control se anota en cada control • Al final del tratamiento el puntaje total debe haber disminuido una tercera parte, ejemplo si antes del tratamiento tenia 12 puntos, al final de un buen tratamiento debe tener 8 puntos o menos. • A los cuatro meses post tratamiento el puntaje total debe haber disminuido dos terceras partes, ejemplo si antes del tratamiento tenia 12 puntos, a los cuatro meses post tratamiento debe tener 4 puntos o menos. • A los 8 meses post tratamiento, el puntaje total debe estar entre 0 y 2 y durante el resto del seguimiento se debe conservar en ese nivel • Si en cualquier momento el puntaje vuelve a aumentar, se debe hacer una nueva evaluación clínico parasitológica para determinar si hay necesidad de un nuevo tratamiento. 49 LEISHMANIASIS Guía operativa para el control en Bolivia Pre-trat. Fin-trat. 2 meses 4 meses 8 meses 12 meses 16 meses 20 meses 24 meses Fecha: Fecha: Fecha: Fecha: Fecha: Fecha: Fecha: Fecha: Fecha: Eritema Infiltración Perforación Sangrado Dolor Obstrucción Ronquera TOTAL Gráfico tipo de seguimiento y control de las lesiones mucosas. PNCL 2007 V.F. OTROS MEDICAMENTOS: Se han propuesto otras drogas como el pamoato de cicloguanil, Ketoconazol, Itraconazol Rifampicina, Alopurinol, que han sido objeto de numerosas ensayos clínicos para las leishmaniosis viscerales y cutáneas. En los últimos años se están realizando diversos trabajos a nivel mundial y también en Bolivia sobre la Miltefosina (actualmente 2006, en ensayo clínico de fase IV), medicamento que tiene numerosas ventajas (vía de administración oral, posibilidad de tratamiento ambulatorio, menores efectos secundarios, alta eficacia demostrada contra Leishmania panamensis), que rápidamente están acumulando una suficiente evidencia para introducirlo en el esquema oficial de tratamiento no solamente de la LV, también en las LC y LCM, por el momento solo esta autorizado en Alemania, Colombia e India. La paromomicina inyectable (actualmente 2006, en ensayo clínico de fase III/IV) La investigación de una vacuna esta activa, principalmente en Iran, en Vénézuela y en Brasil, pero todavía es prematuro establecer un resultado. V.G. CRITERIOS DE CURACIÓN: Después de finalizado el tratamiento, la evaluación clínica del paciente al 1, 3 y 6 meses, es el criterio más importante de cura, es necesario buscar de signos de actividad o persistencia a nivel de las lesiones. 50 LEISHMANIASIS Guía operativa para el control en Bolivia • Lesión Cutánea: En base al Control de la evolución de las lesiones cutáneas en el pre y post tratamiento, al 1, 3 y 6 meses, el criterio de curación es definido por la cicatrización y ausencia de infiltración de las lesión, en un proceso de re-epitelización, regresión de la infiltración y eritema, bordes de la úlcera que se aplanan y diámetro de la úlcera disminuye hasta cerrarse completamente, dejando una cicatriz característica. • Lesión mucosa: En base al Control de la evolución de las lesiones mucosas en el pre y post tratamiento, al 1, 3, 6, 12, 16, 20 y 24 meses, el criterio de cura es clínico definido por la regresión de todas los signos: eritema, inflamación (mucosas de coloración normal, mejora de la fonación), sangrado, cicatrización de lesiones (ausencia de úlceras y puntos hemorrágicos), y síntomas que refiere el paciente: ausencia de dolor, mejora de ingesta, deglución de alimentos y ronquera; esta evaluación debe ser comprobada por examen otorrinolaringológico; en ausencia de especialista el médico general debe realizar por lo menos la rinoscopia anterior o de ser necesario referir al paciente a nivel inmediato superior V.H. CONCEPTOS ADOPTADOS POR EL PNCL • Tratamiento regular: Paciente que recibió el tratamiento por un tiempo adecuado (20 días leishmaniasis cutánea y 30 días para las formas mucosas) con una dosis de 20mg//kg/día de antimonial pentavalente, aplicadas diariamente y sin pausas. • Tratamiento irregular: En el que el paciente no ha cumplido con el tiempo indicado de administración del medicamento y ha suspendido por periodos de más de 3 días. • Fracaso terapéutico: En caso de que no presente remisión clínica después de realizada una serie regular del tratamiento con antimonial pentavalente o en caso de que haya recibido tratamiento completo de Anfotericina B de acuerdo a normas, pero que no da muestras de cura. • Abandono del tratamiento: En caso de que no complete las 20 dosis de tratamiento con antimonial pentavalente en el tiempo pre- establecido, o los pacientes que no habiendo recibido alta, no comparezcan hasta los 30 días después del cronograma pre establecido del tratamiento, para la evaluación clínica. • Recidiva: recrudecimiento de la sintomatología, en hasta 12 meses después de la cura clínica o caso confirmado que recibió tratamiento completo de acuerdo a normas, mostrando cicatrización de lesiones durante y después del tratamiento, pero que en controles posteriores muestra reactivación de lesiones. •Caso nuevo: Es considerado caso nuevo el reaparecimiento de la signo sintomatología después de los 12 meses de cura clínica, siempre que no exista evidencia de inmunodeficiencia. 51 LEISHMANIASIS Guía operativa para el control en Bolivia V.I. CRITERIOS DE INTERNACIÓN U HOSPITALIZACIÓN: • En el Primer Nivel de Atención: Se pueden internar a pacientes con LC o LCM no grave, clínicamente estables, en centros que cuenten con camas y personal médico las 24 horas, por alguno de los siguientes criterios: 1) presencia de algún tipo de reacción adversa medicamentosa que requiera observación permanente, 2) Imposibilidad de cumplir tratamiento ambulatorio por inaccesibilidad geográfica, entorno familiar adverso u otro 3) otros de acuerdo a criterio médico • En el II o III Nivel de atención (Hospitales, Institutos): Se hospitalizan por uno o más criterios: 1) LCM grave. 2) pacientes con LV. 3) Pacientes con tratamiento con Anfotericina B, por lo menos los 7 primeros días 4) Menores de un año de edad 5) desnutrición moderada a severa 5) Presencia de enfermedad crónica previa o enfermedad subyacente 6) Reacción medicamentosa moderada a severa 7) Imposibilidad de cumplir tratamiento ambulatorio 8) Para observación y diagnóstico diferencial. V.J. CRITERIOS DE ALTA: Se indicara alta hospitalaria cuando se cumpla los siguientes criterios: 1) mejoría de la evolución clínica verificada por el médico tratante 2) remisión de signos y síntomas asociada a la reacción adversa medicamentosa 3) funciones vitales estables 4) Exámenes auxiliares normales 5) Certeza del cumplimiento de la continuidad del tratamiento ambulatorio. V.K. CRITERIOS DE REFERENCIA Y CONTRA REFERENCIA: • De establecimientos de I Nivel a centros de mayor Nivel: 1) Presencia de lesiones cutáneas o mucosas graves que afecten órganos nobles o funciones fisiológicas que requieran tratamiento especializado 2) presencia de reacciones adversas medicamentosa moderada a severa que no respondan al tratamiento sintomático inicial 3) Para tratamiento con Anfotericina B 4) Paciente con LCM severa 5) Para realizar cirugía reparadora 6) Presencia de infecciones severas o complicaciones con órganos nobles 7) Por criterio médico. • De Nivel superior a primer Nivel: Los pacientes serán enviados al establecimiento de origen, cuando se encuentren en condiciones de continuar el tratamiento u observación en el primer nivel una vez que la causa de referencia se haya resuelto. 52 LEISHMANIASIS Guía operativa para el control en Bolivia VI. VIGILANCIA EPIDEMIOLÓGICA La Vigilancia Epidemiológica es una de las actividades principales que permite determinar la tendencia, magnitud, extensión y los grupos más vulnerables; las leishmaniasis son enfermedades de notificación obligatoria mensual a nivel nacional. VI.A. VIGILANCIA DE CASOS HUMANOS: Deberá ser realizada a través de la vigilancia de casos humanos que presenten una o varias lesiones ulcerosas, adquiridas en zona tropical. VI.A.1. DEFINICIÓN DE CASOS CASO SOSPECHOSO DE LEISHMANIASIS HUMANA.- Todo paciente proveniente o habitante de área tropical que es diagnosticado como Leishmaniasis bajo criterio clínico-epidemiológico, sin confirmación por exámenes de laboratorio. Caso sospechosos de Leishmaniasis cutánea (LC): • Toda persona de procedencia o residencia en zona tropical, con cuadro clínico caracterizado por presentar una o más úlceras cutáneas de preferencia en zonas descubiertas del cuerpo, de forma redondeada, con fondo granuloso y bordes infiltrados bien definidos, con fondo vivo sangrante, con tiempo de evolución no menor de cuatro semanas y falta de respuesta al tratamiento anti microbiano convencional Caso sospechoso de leishmaniasis cutáneo mucosa (LCM): • Toda persona de procedencia o residencia en zonas endémicas, con cuadro clínico caracterizado por la presencia de lesiones ulcerosas o granulosas en región naso oro faringea, con perforación o perdida del septum nasal, pudiendo alcanzar a los labios y la boca (paladar y nasofaringe), con antecedente de lesiones ulcerativas o cicatrízales previas. CASO PROBABLE: • Criterio epidemiológico: Paciente que vive o a estado en zona tropical endémica, donde existen casos confirmados de Leishmaniasis. • Criterio clínico: Paciente con lesiones clínicas típicas de Leishmaniasis, con forma y evolución característica, con resultados de laboratorio (frotis) reiteradamente negativo, que NO puede realizar otros exámenes confirmatorios (cultivo, PCR, histopatología, serología) por algún impedimento geográfico, económico u otro 53 LEISHMANIASIS Guía operativa para el control en Bolivia LEISHMANIASIS Guía operativa para el control en Bolivia contemplen las partidas presupuestarias para la adquisición de medicamentos e insumos para la lucha contra las Leishmaniasis y otras ETVs. CASO CONFIRMADO: • Caso sospechoso confirmado por examen de laboratorio (examen directo u otro) o criterio clínico - epidemiológico. VI.C. VIGILANCIA DE LOS HUESPEDES Los huéspedes de las Leishmaniasis en general son diferentes animales silvestres en los cuales no se puede implementar una vigilancia. BROTE EPIDEMICO: Aumento súbito e inusual del número de casos autóctonos de un tipo de Leishmaniasis en un zona geográfica y tiempo determinado en el área endémica o en nuevas zonas ecológicamente adecuadas para la existencia del insecto vector; "más casos de Leishmaniasis que lo habitual, en una determinada zona geográfica, en la temporada actual" VI.A.2. CONDUCTA SOBRE CASOS SOSPECHOSOS: La persona con lesiones sospechosas deberá ser sometida a la investigación mediante el llenado de una ficha clínico epidemiológica y realización de exámenes de diagnóstico. VI.B. VIGILANCIA COMUNITARIA: Es responsabilidad de los trabajadores de salud el motivar y promover la participación activa de las comunidades originarias, colonizadores y movimientos territoriales y sociales organizados para que en conjunto con la participación de los líderes locales, regionales y gobiernos municipales podamos obtener un cambio conductual frente a las Leishmaniasis. Las principales acciones de Vigilancia Comunitaria son: 1. Colaborar en las actividades de programación de su Municipio (inserción de actividades de prevención y control en los POAs Municipales). 2. Actividades de organización y movilización de la comunidad. 3. Actividades de coordinación con el servicio de salud 4. Actividades de Información en salud. 5. Las comunidades deben estar en capacidad de hacer la identificación de "caso sospechoso" y su denuncia en un tiempo oportuno al centro de salud más cercano. 6. Apoyo a la detección oportuna de pacientes sospechosos de tener enfermedades 7. Reporte de aumento inusual de población de vectores. En las zonas de colonización antigua parece que pueden tener un rol importante como nuevos reservorios del parásito los roedores, perros y equinos, siendo discutible la posibilidad de adaptación de vectores y parásitos a los ambientes modificados y a estos presuntos reservorios, en estos animales se puede implementar una vigilancia (en los Yugas de La Paz y Bermejo Tarija, los perros tienen lesiones evidentes de la enfermedad) y también acciones que permitan preventivamente el control y la eliminación de estos potenciales reservorios junto a los gobiernos municipales correspondientes. VI.D. VIGILANCIA DEL VECTOR: La Vigilancia entomológica esta dirigida a conocer la distribución de las especies, hábitos, variación estacional, densidades poblacionales, Índice de picadura hombre hora, y índice de picadura hombre noche. La erradicación del vector no es posible realizarla en nuestro país, pero si es posible realizar la Vigilancia Entomológica y el control de las poblaciones de Lutzomyia a través del control vectorial integrado, que incluye el control físico y químico para disminuir la población de adultos; estas actividades deben ser realizadas en coordinación con los otros programas de ETVs, en conjunto con los movimientos sociales y comunidad organizada, autoridades nacionales, regionales, locales y con la participación de organismos públicos y privados. La infestación por flebótomos de los Municipios es general en todo el área tropical del país y las densidades entomológicas reales son poco conocidas. Los mosquitos del género Lutzomyia (Lutzomyia longipalpis, Lutzomyia nuneztovari anglesi, Lutzomyia shawi, Lutzomyia neivai) son en apariencia los vectores peri domiciliarios o domiciliarios de la Leishmaniasis en algunas zonas del territorio nacional; estas especies y otras tienen hábitos antropofilicos, endofagos, por lo anotado es fundamental su vigilancia para el control de la dinámica vectorial. Los trabajadores del sistema de salud deben participar en las decisiones de los gobiernos municipales en lo que ha salud se refiere, pedir que los POAs municipales El control físico en el domicilio y peri domicilio humano esta dirigido a reordenar el medio para eliminar los potenciales criaderos y lugares de reposo de las Lutzomyias, 54 55 LEISHMANIASIS Guía operativa para el control en Bolivia ejemplo: eliminación de matorrales (deschumar, chaquear, desmalezar), eliminar materiales orgánicos en descomposición (basuras), taponamiento de pircas, mejoramiento de la vivienda con la colocación de mallas metálicas en puertas y ventanas, construcción de corrales de animales lejos de las viviendas. El control químico esta dirigido a controlar la población adulta endófila de Lutzomyias cuando esta se incrementa, siempre en el ámbito domiciliario y peri domiciliario mediante la aplicación de insecticidas espaciales o de acción residual (piretroides), no siendo posible el control larvario debido a que es casi imposible ubicar los sitios de puesta de huevos de estos vectores. LEISHMANIASIS Guía operativa para el control en Bolivia VI.E. MEDIDAS DE PREVENCION Y CONTROL Las estrategias de prevención y control deben ser adecuadas a cada región o foco en de Leishmaniasis en particular, tomando en cuenta que estos son dinámicos y dependen de múltiples factores como: el tipo de agente infeccioso, la capacidad de adaptación del vector y reservorio, situación epidemiológica dada, actividad desarrollada por el humano, uso de medidas de lucha anti vectorial en la zona. VI.E.1. Actividades preventivas para evitar la transmisión: Orientadas a evitar el contacto hombre-vector y proteger a la población humana en el entorno de su peri e intra domicilio a través de acciones de control vectorial integrado, tomando en cuenta además la prevención mediante educación sanitaria, gestión ambiental inmediata y tratamiento de los casos localizados. Gráfico 6.- Vigilancia Entomológica en Bolivia m&mm 6000 Cordillera Oriental 2000/1400m 900 m. Altiplano 4000m Yungas 5000 3000m 2600 Alto Beni 250 m. Beni y Pando 2000m 1000m 1300 900 Especies Antropofílicas 3/1 18 21 Picaduras Hombre/hora 2,6/12 34 40 El número de especies agresivas para el humano desinuye a medida que incrementa la altitud, las 21 especies de la amazonia, pasan a 18 en Alto Beni y 11 en el fondo de los valles y 3 en la cima de los montes de los Yungas. La densidad de las especies sigue la misma tendencia y respectivamente las picaduras por hombre por hora son 40 a 250 m., 34 a 900 m., 12 a 1400 m., y 2.6 a 2000m. (Fuente; Le Pont F., Leishmaniasis y Flebótomos en Bolivia, 1991). - Detección activa de pacientes: La búsqueda de casos probables de Leishmaniasis en el foco problema se realiza a través de la identificación de pacientes con lesiones ulcerativas recientes o cicatrices características; en los pacientes con lesiones activas se tomara muestras de las lesiones ulcerativas para su procesamiento, además de aplicar la prueba de IDR de Montenegro (Leishmanina); también se establecerá la extensión geográfica aparente del foco, población comprometida e identificación de los probables factores de riesgo que desencadenaron el brote. - Profilaxis individual. Las medidas de prevención para reducir la transmisión en la población por medio de la disminución del contacto hombre-vector, tales como el uso de pantalón y camisas de manga larga, uso de repelentes, mosquiteros (impregnados o no), mallas milimétricas en puertas y ventanas, evitar los corrales cerca de la vivienda, evitar actividades nocturnas que exponen a la picadura del insecto, serán recomendadas. - Educación para la Salud. Las medidas de prevención deberán ser difundidas por todos los medios al alcance local, la educación sanitaria a la comunidad reduce el riesgo de adquirir la enfermedad, permite la captación temprana de los pacientes, situación que permite un tratamiento precoz de los enfermos. Medidas preventivas para evitar el agravamiento de la lesión: Son escasos los estudios sobre la variación estacional y la densidad de flebótomos; en general se ha detectado que en el periodo seco existe una disminución de densidad y agresividad de numerosas especies; las densidades más importantes el la zona de los Yungas y Alto Beni son observadas en periodos inter estacionales entre abril - mayo y octubre - noviembre. 56 • Cuidar la lesión, evitando exponer a productos tales como: Ácido de batería, material sólido de las pilas, substancias cáusticas y otros productos que maceren la herida. • Evite la sobre infección bacteriana, lavando la herida con agua y jabón, cubrir la misma con un pedazo de tela limpia. 57 LEISHMANIASIS Guía operativa para el control en Bolivia • Acudir al servicio de salud lo más antes posible para el diagnóstico y tratamiento necesario. ACCIONES SOBRE LOS VECTORES La eco biología de los Phlebotominos es compleja y esta sujeta a diversos factores que influyen sobre la dinámica y comportamiento vectorial, las acciones a realizar pretenden reducir la transmisión actuando sobre los vectores que actúan en el domicilio o peri domicilio, para este fin, de inicio es necesario identificar las especies de Lutzomyias incriminadas en la transmisión al igual que sus hábitos, criaderos, relación con el humano y actividad en peri e intra domicilio. - Eliminación de criaderos: Debido a que las Lutzomyias se desarrollan en lugares con desechos sólidos u orgánicos, maleza, troncos, corteza de árboles, anfractuosidades de las paredes, se pretenderá identificar estos, para eliminarlos o tratarlos por medio de limpieza (deschume del área próxima a la vivienda). - Rociamientos. La realización de rociamientos con insecticidas residuales o espaciales con el fin de reducir la población de vectores adultos es onerosa y de resultados limitados, por lo que esta acción es necesario realizarla previa evaluación y en el contexto del control vectorial integrado Actividades contra el Reservorio: • Reservorios silvestres: No permite su control. • Reservorios domésticos: El único animal identificado que más que reservorio es una víctima de la enfermedad, es el perro; es necesario detectar la infección del perro en las comunidades Bolivianas y prever que este cumple roles diferentes para bien de la familia, por lo que se aconseja prudencia y mucha comunicación con la comunidad antes de tomar medidas contra los mismos. RESUMEN DE ACCIONES PRÁCTICAS A REALIZAR EN CASO DE BROTES. • Tamizaje clínico y de laboratorio en la población (examen clínico dirigido, frotis e IDR) • Control vectorial integrado, evaluación de dinámica entomológica para definir pertinencia de rociado espacial • Evaluación de las acciones inmediatas tomadas. • Clasificación de áreas de riesgo de acuerdo a la Tasa de incidencia • Vigilancia Comunal, coordinación intersectorial. • Motivación y Capacitación a las Autoridades Locales y Comunales. 58 LEISHMANIASIS Guía operativa para el control en Bolivia VI.E.2. Actividades preventivas para evitar la transmisión peri doméstica Actividades de IEC: La Comunidad, las autoridades del Municipio, la familia, el trabajador y su empleador, deben ser informados sobre el riesgo de infección que hay a nivel de la vivienda y sus alrededores: • Se debe usar camisa de manga larga, pantalón largo. • No se debe tener cerca de la vivienda los corrales de los animales • Se debe limpiar y desyerbar toda la periferia de la casa y mantenerla limpia. • Los cultivos (cacao, coca, caña de azúcar) no deben estar cerca de la vivienda. • Las porciones de selva residual deben estar lejos de la vivienda • Los lugares de almacenaje de alimentos y semillas deben estar lejos de la vivienda • En presencia de cualquier lesión en piel, acudir a centro de salud más cercano para el estudio y descarte de leishmaniasis cutánea. • Algunos animales (perros) pueden estar infectados por lo que se requiere Vigilar a estos potenciales reservorios. VI.E.3. ACTIVIDADES DE VIGILANCIA EN SALUD PUBLICA - Notificación de todo caso sospechoso - Alerta epidemiológica a los municipios y servicios de salud. - Identificación de casos adicionales a través de búsqueda activa de todas las personas con enfermedad compatible con la definición de caso sospechoso y personas con lesión ulcerosa en las zonas donde han ocurrido casos, municipios aledaños. - Estandarización de la Ficha Epidemiológica a nivel nacional - Informatización de la ficha epidemiológica de Leishmaniasis dentro del SNIS para el análisis y toma oportuna de decisiones. - Toma y envió de muestras de laboratorio. - Divulgación de las definiciones de casos sospechosos y confirmados en todos los servicios de salud - Determinar la incidencia de la enfermedad por área geográfica y por grupos 59 LEISHMANIASIS Guía operativa para el control en Bolivia de edad para identificar grupos de riesgo. - Divulgación de toda información por niveles INDICADORES EMPLEO VI.E.4. ACTIVIDADES DE COMUNICACION SOCIAL - Desarrollar y promover medidas educativas y participación de la comunidad para la prevención y control de las Leishmaniasis. - Difusión de micro programas sectoriales con el enfoque de prevención, haciendo conocer las medidas de protección, mejoramiento de la vivienda y lucha integral contra las Enfermedades Transmitidas por Vectores - Validación de tripticos, bipticos, láminas reflexivas y su reproducción DE PROCESO En el estado adulto - Rociado intra y peri domicilio - En las viviendas uso de malla milimétrica, mosquiteros impregnados de insecticida - Otras actividades son la educación, información y comunicación por medios masivos e interpersonales. DE RESULTAD O (morbilidad) VI.E.6. INDICADORES DE PROCESO Un programa de control con recursos limitados puede ser vigilado adecuadamente usando solo indicadores de proceso., si se cuenta con más recursos se puede recolectar indicadores de morbilidad y parasitológicos 60 METAS Participación de más del 90% de los centros de salud Evaluar el acceso oportuno al diagnóstico de laboratorio Estimar la cantidad de casos por tipo de Leishmaniasis Evaluar el acceso oportuno al diagnóstico de laboratorio Por lo menos 1 funcionario con conocimiento por centro Participación de más del 90% de los centros de salud Determinar actividades de capacitación necesarias por zonas Determinar la tendencia secular y seleccionar medidas de lucha y control • Tasas de incidencia y prevalencia de las Leishmaniasis en todas sus formas clínicas • Tasa estratificada de morbilidad por sexo, edad y grupos de riesgo • Prevalencia de Leishmaniasis en niños menores de 5 años • Número de pacientes con lesiones mucosas • Número de pacientes con tratamiento finalizado • Número de pacientes con fracaso de tratamiento • Tasa incidencia estacional según fecha de primeros signos/sintomas • Número de pacientes con seguimiento post tratamiento (12m) • Número de intervenciones entomológicas en el área de influencia del centro de salud (insecticidas) Determinar los niveles de riesgo por Municipio y departamento Determinar áreas de infección domiciliaria o peri domiciliaria Detección de casos e intervención farmacológica oportuna Detección de casos e intervención farmacológica oportuna Detección de determinantes para el fracaso Definir periódo estacional con mayor transmisión enfermedad Medir la eficacia de las medidas de control post tratamiento Medir la eficacia de las medidas integrales de control vectorial • Prevalencia globales de Leishmaniasis por Municipios • Definir factores de riesgo por zonas geográficas • Número de casos notificados por Municipio • Detectar debilidades del programa y de los DILOS • Proporción de varones en edad económicamente activa con la enfermedad Medir la eficacia de las medidas de diagnost. y tratam oportuno Medir la eficacia de las medidas de control para reducir la prevalencia Definir y priorizar Municipios de alto riesgo de transmisión Definir medidas de solución o intervención Definir alcances de Enfermedad laboral de esta endemia Referente al control de estos vectores se realiza mediante programas integrales con el municipio y las otras instituciones de la comunidad: DE IMPACTO (parasitológi cos) TIPO • Proporción de fichas clínico epidemiológicas confeccionadas a casos atendidos por centro de salud • Proporción de casos confirmados por laboratorio Vigilar los • Proporción de casos de LC, LCM aspectos de y LV por centro de salud organización • Número de pacientes con control del programa de laboratorio pre tratamiento • Grado de conocimiento de personal médico sobre Leishmaniasis • Número y porcentaje de centros supervisados por año • Proporción de actividades IEC realizadas en la comunidad VI.E.5. ACTIVIDADES DE CONTROL INTEGRAL DE VECTORES En el estado larvario; - Saneamiento básico en el domicilio y peri domicilio, además de la destrucción de criaderos. - Utilización de larvicidas (no se tiene experiencia al respecto) - Control biológico (no se tiene experiencia al respecto) LEISHMANIASIS Guía operativa para el control en Bolivia Evaluar los efectos del programa controlar o reducir la enfermedad 61 LEISHMANIASIS Guía operativa para el control en Bolivia VII. BIBLIOGRAFIA: 1. Alvar Ezquerra Jorge; (1997); Las Laishmaniasis: De la Biología al control; Servicio de Parasitología, Centro Nacional de Microbiología, Instituto de Salud Carlos III, Madrid España. 2. Angles R.; Le Pont F.; Dejeux P.; (1.982); Visceral canine leishmaniasis in Bolivia. Transactions of the Royal Society of Tropical Medicine and Hygiene, 76, 704. 3. Barroso Boris; 2001; Biología y Ecología de Leishmania sp. en canes infestados en el distrito de salud V, Bermejo Tarija; Tesis de Licenciatura, Facultad de ciencias agrícolas y pecuarias, Universidad Tomas Frias. 4. CENTCOM. Policy on cutaneous Leishmaniasis diagnosis and treatment. 2004; w w w. p d h e a l t h . m i l / d o w n l o a d s / C E N TC O M _ Le i s h _ Po l i c y _ 1 5 N o v 0 4 . p d f 5. Velez, Ivan Dario & Agudelo Sonia; (1996); Leishmaniosis: Manual de procedimientos para el diagnóstico de la Leishmaniosis cutánea americana; editorial Universidad de Antioquia; Medellín, Colombia. 6. Dedet, J.P.; (1999); Les Leishmanioses; Universites francophones; Ellipses Aupelf/Uref; 213-226. 7. De Muinck, A.; Recacoechea .; Orellana, H. and cols. (1989); Eficacia del glucantime en el tratamiento de la leishmaniasis mucocutanea; una experiencia realizada en Santa Cruz, Bolivia; Bol. Inf. CENETROP, Vol V, 22-37. 8. Desjeux, P.; S. Mollinedo, F. Le Pont, A. Paredes and G. Ugarte, (1.987), cutaneous leishmaniasis in Bolivia. A study of 185 human cases from Alto Beni (La Paz Department) Isolation and isoenzyme characterization of 26 strains of Leishmania brasiliensis brasiliensis. Transactions of the Royal Society of Tropical Medicine and Hygene. 81, 742-746. 9. Desjeux, P.; Aranda, E.; Aliaga, O.; Mollinedo, S.; (1.983); "Human visceral Leishmaniasis in Bolivia; First proven autochthonous case from los Yungas"; Trans. R. Soc. Med. Trop.Hyg.; 77 (6) p: 851-852. 10. Desjeux P.; Le Pont F.; Mollinedo S.; (1.986) Visceral leishmaniasis in the La Paz Departement of Bolivia; Mem Inst. Oswaldo Cruz; Rio de janeiro; Vol 81: 96. 63 LEISHMANIASIS Guía operativa para el control en Bolivia LEISHMANIASIS Guía operativa para el control en Bolivia 11. Desjeux P.; Le Pont F.; Mollinedo S. (1.989); Etude epidemiologique des Leishmanioses du Departement de La Paz Bolivie; Raports Commisions des Communautes Europeennes; 248 - 252. 12. Desjeux P.; Le Pont F.; Mollinedo S.; Tibayrenc M. (1.986); Les leishmania de Bolivie. I. Leishmania braziliensis Vianna, 1.911 dans les departements de La Paz et du Beni. Premiers isolements de souches d'origen humaine. Caracterisation enzymatique. Coll. Int. CNRS/INSER; IMEEE, Montpellier , pp401-410. 13. FUNASA; Fundaçao Nacional de Saúde. Manual de Controle da Leishmaniose Tegumentar Americana. 62 p. 14. La Fuente, C., Recacochea, M., Tybayrenc, M., Urjel, R., Darras, C., Cardozo, L., 1.986. Leishmaniasis en Bolivia: presencia de dos complejos en los llanos orientales del departamento de Santa Cruz-Bolivia. Boletin científico del CENETROP, Vol. XII, 1-15. 15. Le Pont F.; Mollinedo S.; Mouchet J.; Desjeux P.; (1.989); Leishmaniose en Bolivie. IV. Le chien dans les cycles des Leishmanioses en Bolivie; Mem. Inst. Oswaldo cruz, Rio de Janeiro, Vol 84 (3): 417-421, Jul/Sept. 16. Le Pont F.; (1.990) Les Phlébotomes et les leishmanioses en Bolivie; These de Doctorat de l'Université de Paris Sud. 17. Le Pont F. & Desjeux P.; (1.885); Leishmaniasis in Bolivia I: Lutzomyia longipalpis (Lutz & Neiva, 1.912) as the vector of visceral leishmaniasis in los Yungas; Transactions of the Society of Tropical medecine and Hygiene 79, 227-231. 18. Le Ray, D., Bermudez H., 1.986. Leishmanioses en Bolivie. Summaries of the final reports, Commision of the European Communites, EUR 12 143 EN,: 241- 247 19. Martinez, E.; Le Pont, F.; Torrez, M.; Telleria, J.; Vargas, F.; Muñoz, M.; De Doncker, S.; Dujardin, J.C.; Dujardin, J.P., (1998), A new focus of cutaneous leishmaniasis due to Leishmania amazonensis in a Sub Andean region of Bolivia; Acta Tropica 71, 97-106. 20. Martinez E.; Le Pont F.; Mollinedo S. andf Cupolillo E.; A first case of cutaneous leishmaniasis due to Leishmania (Viannia) lainsoni in Bolivia; Transactions of the Royal Society of Tropical Medecine and Hygiene (2001) 95, 375-377 21. Minaya Gloria; (1997); Manual de Procedimientos de Laboratorio para el Diagnóstico de la Leishmaniosis; Serie de Normas Técnicas N° 13; Instituto Nacional de Salud; Ministerio de Salud; Lima Perú. 22. Mita Neida; 2001; Infecciones mixtas: Identificación de complejos de Leishmania sp. y clones de Trypanosoma cruzi por PCR - hibridación en pacientes y mamíferos peridomiciliares de los Yungas de La Paz; Tesis de Licenciatura; Facultad de ciencias farmaceuticas y bioquímicas, Universidad Mayor de San Andres 23. Mollinedo, S.; Muñoz, M.; Hervas, D.; Yaksic, N.; Torrez, M.; Desjeux, P.; Le Pont, F.; (1992), Leishmaniasis visceral y tegumentaria en niños de dos zonas endémicas de Bolivia, Parasitología al Día 16: 117-120 24. Mollinedo S.; Torrez M.; Holguin E.; Vargas F.; Leishmaniosis en Bolivia X. Epidemiología de fin de siglo; Revista del Colegio Médico de Bolivia 25. Mollinedo S; Desjeux P.; Le Pont F.; (1.985) American Leishmaniasis Shell international petroleum Maatschappij B.V. Ocupational Health and Hygiene Digest. 23: 14-16. 26. Mollinedo S.; Brutus L.; Schneider D.; Barroso B.; Le Pont F.; Nuevo foco de Leishmaniosis en Bolivia, Bermejo, departamento de Tarija, frontera con Argentina; En prensa. 27. Mollinedo Sergio; Manual de Leishmaniasis para el Responsables Populares de Salud; Unidad de Parasitología INLASA-Ayuda en Acción ; 1998. 28. Mollinedo Sergio; Manual de Diagnóstico de las Leishmaniasis ; Unidad de Parasitología, INLASA-Ayuda en Acción ; 1998. 29. Mollinedo Sergio; Manual práctico de tratamiento de las Leishmaniasis para el Responsables Populares de Salud; Unidad de Parasitología INLASA-Ayuda en Acción ; 1998. 30. OMS; (1.990) "Lutte contre les Leishmanioses"; Rapport d'un Comité OMS d'experts; rapport technique N° 793; Geneve Suisse. 31. Prado Barrientos L.; (1.948a); Um caso atipico de Leishmaniose cutaneo-mucosa (Espundia). Memorias do Instituto Oswaldo Cruz; 46, 415-418 82). 32. Prado Barrientos L.; (1.948b); Un caso de leishmaniosis cutaneo-mucosa con predominio de leishmanides cutáneas. Boletin de la Agrupación Médica de estudios, 249-257. 33. Secretaria de Salud de Mexico Norma Oficial Mexicana NOM-032-SSA2-2002. www.salud.gob.mx/unidades/cd/nom/032ssa202.html 34. Torrez, M., Lopez, M., Le Pont, F., Martinez, E., Muñoz, M., Hervas, D., Yaksic, N., Arevalo, J., Sossa, D., Dedet, J.P., Dujardin, J.P.(1.998), Lutzomyia nunestovari anglesi (Diptera Psychodidae) as a probable vector of Leishmania braziliensis in the Yungas, Bolivia. Acta Trópica 71, 311-316. 35. Valda L.; (1.980); Leishmaniasis Cutáneo Difusa: Informe del segundo caso Boliviano; Cuadernos del HospitalVol 31, Nº 1. 64 65 31 66 FIRMA X. SITUACION FINAL 19 18 17 16 Tamaño de la Lesión en mm 23 24 22 21 20 CARGO FALLECIDO FRACASO ABANDONO PENTOSTAIN SI CONDICION DE EGRESO 67 ORDENADO POR g) OTROS C - Cicatrizado EC - En cicatrización E- Estacionario R - *reactivado b) CULTIVO RESULTADO CONTROL CLINICO - POST TRATAMIENTO EXAMEN POST. TRATAMIENTO FECHA 2M 6M 1A OTROS FECHA TOMA MUESTRA c)IDR de Montenegro TTO TERMINADO TRANSFERIDO RESULTADO IX. EVOLUCION FECHA TOMA MUESTRA a) FROTIS Registrar iniciales nombres y apellidos de la persona que administra el tratamiento V. DATOS CLINICOS VII. TRATAMIENTO PREVIO: DESCRIPCION DE LA LESION TUBERCULOSIS Localización EMBARAZO Total de lesiones VI. ANTECEDENTES DE IMPORTANCIA NO CARDIOPATIA Dibuje y dimensione la lesion en su estado inicial 15 MUCOSA 14 CUTANEA 13 TIPO DE LESION 2 IV. DATOS CLINICOS MUNICIPIO 1 COMUNIDAD OBSERVACIONES FECHA NEFROPATIA FECHA Y LUGAR POSIBLE DE INFECCION - PICADURA MOSQUITO III. DATOS EPIDEMIOLOGICOS ANFORETICINA - B RESIDENCIA ANTERIOR GLUCANTIME RESIDENCIA ACTUAL VIII. TRATAMIENTO ACTUAL OCUPACION 12 F SEXO OTROS EDAD MES M NOMBRE Y APELLIDO 11 II. IDENTIFCACION DEL PACIENTE CONTROL DIARIO DE TRATAMIENTO EST. DE SALUD 25 26 FECHA INICIO TRATAMIENTO FECHA: TOTAL AMPOLLAS MUNICIPIO DOSIS TOTAL (mg) RED DE SERVICIO PESO(Kg) SEDES Dibuje y dimensione la lesión en su estado Final 30 27 28 29 FICHA CLINICA EPIDEMIOLOGICA DE LEISHMANIASIS I. IDENTIFCACION DE SERVICIO DE SALUD 10 (Iniciales) 9 (Fecha Nacimiento) 8 AP.AM.NO 7 DIA 6 MES H.C. 5 AÑO ANEXO I 4 MINISTERIO DE SALUD Y DEPORTES UNIDAD DE EPIDEMIOLOGIA PROGRAMA NACIONAL DE LEISHMANIASIS LEISHMANIASIS Guía operativa para el control en Bolivia 3 Guía operativa para el control en Bolivia AÑO LEISHMANIASIS LEISHMANIASIS LEISHMANIASIS F A L L E C I D O Guía operativa para el control en Bolivia A B A N D O N O MINISTERIO DE SALUD Y DEPORTES UNIDAD DE EPIDEMIOLOGÍA ANEXO III P E N T O S T A N T R A N S F E R I D O FORMULARIO DE SUPERVISIÓN - PROGRAMA NAL. LEISHMANIASIS G L U C A N T I M E A N F O T E R I C I N A B ACTUAL SI NO O T R O S I O R SEDES: POB. TOTAL: RED DE SALUD: POB. MEN. 15 AÑOS: AREA: POB. MEF: MUNICIPIO: POB. 15 A 55 AÑOS: F R O T I S C U L T I V O ESTABLECIMIENTO: C U T A N E A 1. FICHA, CLINICO EPIDEMIOLOGICA (FCE) M U C U O S A C U T A N E A MUNICIPIO Nº NOMBRE COMPLETO 3. TRATAMIENTO M F OCUPACION ACTUAL 2. DIAGNOSTICO DE LABORATORIO ANTERIOR FECHA COMUNIDAD TRATAMIENTO PREVIO PREVIO DATOS DE LABORATORIO M U C . DATOS CLINICOS DATOS EPIDEMIOLOGICOS LUGAR PROBABLE DE INFECCION (PICADURA DEL MOSQUITO) RESIDENCIA IDENTIFICACION DEL PACIENTE EDAD Y SEXO FECHA ESTABLECIMINETO DE SALUD MUNICIPIO RED DE SALUD FORMULARIO DE REGISTRO DE NOTIFICACION DE CASOS DE LEIHMANIASIS MINISTERIO DE SALUD Y DEPORTES UNIDAD DE EPIDEMIOLOGÍA PROGRAMA NAL. LEISHMANIASIS ANEXO II L-2 EVOLUCION Guía operativa para el control en Bolivia 68 FUENTE: DETALLE a) Tiene disponible los formularios de la F.C.E. b) Conoce el correcto llenado c) Reporta esta información a nivel superior d) En la FCE esta anotado el diagnóstico de laboratorio e) Cuantos menos de 5 años tiene FCE f) Cuantos mujeres en edad fertil tiene en FCE g) Cuantos varones en edad economicamente activa tiene FCE h) Tiene alguna observación o problema en el llenado de la FCE a) Del total de las FCE, cuantas tienen diagnostico de laboratorio (nº total / %) b) Ha recibido capacitación en diagnóstico c) Se dispone de ambientes adecuados para la toma (1 ambiente) y procesamiento lab. (1 ambiente) d) Tiene el número y perfil de los RRHH es adecuado (1 bioquimíco, 1 técnico y/o auxiliar de laboratorio) e) La dotación de insumos es sostenible (incluida en el POA Municipal) f) Hace Control de Calidad g) Cual es principal problema en el diagnóstico de leishmaniasis que tiene su servicio h) Número pacientes en los cuales se realizo pruebas de función hepatica y renal pre y/o intra tratamiento a) Ha recibido capacitación en tratamiento b) Tiene disponibilidad de medicamentos c) La dotación de medicamentos es sostenible (incluida en el POA Municipal) d) DATOS Tratamientos Tratamientos realizados ANTERIOR realizados con con Estibogluconato GESTION Glucantime de Sodio Nº Pacientes tratados abandonos al tratamiento fracasos al tratamiento Con control a 3 m. Con control a 6 m. Con control a 12 m. 69 SI NO OBSERVACIONES Verifique Verifique Nº total Con Diag. de Lab. última gestión Trat. con Anfotericina B Tratamientos con otros (Cual......................) Guía operativa para el control en Bolivia e) En la FCE esta reportado el seguimiento post trat f) En la FCE esta reportado el seguimiento post trat g) Que posrcentaje de pacientes en tratamiento tienen su control de laboratorio a los 10 días h) Cuantos pacientes se internaron los 10 primeros días para recibir medicación según criterio médico i) Cite el número y porcentaje de pacientes tratados VIM y VEV despues de los 10 dias j) Número de pacientes que completaron los 20 dias de tratamiento de LC k) Número de pacientes que completaron sus 30 dias de tratamiento para LM i) Conoce las reacciones adversas y conducta a seguir a) Realiza notificación mensual de casos b) Conoce la definición de caso sospechoso de LC LCM y LV c) Realizan busqueda activa d) Realizan campañas de IEC en la comunidad e) Coordina acciones con ONGs f) Fue capacitado sobre normas y procedimientos del programa g) Existe croquis del área de influencia h) Existe mapeo de los casos i) Cuenta con la Guia del programa j) Dispone de material educativo (cartillas, trípticos, videos, franelografos, Rota folios, spots, etc.) a) Cuantas veces recibio visitas del programa este año b) Fecha de la última supervisión del programa c) Dejaron copia de la supervisión (verificar) 7. COMPROMISOS ADQUIRIDOS 6. COMENTARIOS 5. RESULTADOS 4. VIGILANCIA EPIDEMIOLOGICA 3. TRATAMIENTO LEISHMANIASIS • Por el supervisor: • Por el establecimiento: Nombre del supervisor: Firma: Nombre del entrevistado: Firma: 70