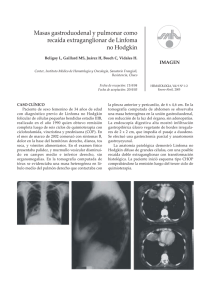
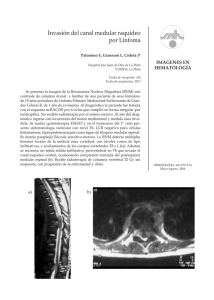
LINFOMA NO HODGKIN I. NOMBRE Y CODIGO LINFOMA NO
Anuncio

GUÍAS DE PRÁCTICAS CLÍNICAS 2010 DEPARTAMENTO DE ONCOLOGIA – HOSPITAL “SANTA ROSA” LINFOMA NO HODGKIN I. NOMBRE Y CODIGO LINFOMA NO HODGKIN (C85.9) II. DEFINICIONES Linfoma: Neoplasias del sistema linfático que se originan generalmente en los ganglios linfáticos u otro tejido del organismo por células neoplásicas del tejido linfoide. No existe una etiología definida. Linfoma No Hodgkin: A diferencia del Linfoma de Hodgkin que se define por la presencia de la celula de Reed Stemberg, el Linfoma de Hodgkin involucra un grupo heterogéneo de enfermedades que se caracterizan por proliferación neoplasica de linfocitos. Incluye desde enfermedades bastante indolentes cuya sobrevida puede ser mayor a 10 años hasta entidades agresivas con sobrevida media de pocos meses. A través del tiempo la clasificación del Linfoma no Hodgkin ha sufrido una serie de variaciones, utilizándose actualmente la clasificación de OMS/EORTC.(Ver anexo). III FACTORES DE RIESGO Aunque en muchos casos no se han evidenciado factores etiológicos, se ha observado un pico de edad luego de la quinta década de la vida. Además existe una mayor incidencia en personas con inmunosupresión congénita o adquirida. Recordemos que la presencia de Linfoma asociado a HIV define estadio C3 de la enfermedad y además se ha observado una mayor incidencia en sobrevivientes de transplantes. Además se ha asociado a enfermedades autoinmunes como Sjogren, tiroiditis de Hashimoto, enfermedad Celíaca. Por otro lado se han identificado algunos agentes infecciosos en la etiopatogenia de la enfermedad, como virus (además de lo mencionado en relación al HIV, se menciona el Virus Ebstein Barr, HHSV8, HTVL-1) y bacterias (Helicobacter pylori, Rickettsia). 74 GUÍAS DE PRÁCTICAS CLÍNICAS 2010 DEPARTAMENTO DE ONCOLOGIA – HOSPITAL “SANTA ROSA” IV. CUADRO CLINICO La mayoría se presenta con adenopatías de crecimiento progresivo, indoloras, en orden de frecuencia: cervicales, axilares o inguinales. En el 20% de los casos se presenta en sitios extraganglionares, siendo los mas frecuentes el tracto gastrointestinal, seguido de la piel. Además puede acompañarse de síntomas sistémicos, conocidos como síntomas B: sudoración, baja de peso de mas del 10% del peso corporal no explicada o fiebre vespertina. Por otro lado, dependiendo de la localización de la neoplasia puede producir síntomas adicionales como compresión de estructuras adyacentes. En el tracto digestivo puede producir dolor, sangrado digestivo, alteración del hábito intestinal, sintomatología obstructiva o cuadros de abdomen agudo. En la piel la signologia es polimorfa, presentándose en forma de pápulas, placas o tumoraciones. Los estadios clínicos se definen de acuerdo a la extensión de la enfermedad de acuerdo a la clasificación de Ann Arbor. 75 GUÍAS DE PRÁCTICAS CLÍNICAS 2010 DEPARTAMENTO DE ONCOLOGIA – HOSPITAL “SANTA ROSA” V. DIAGNOSTICO Además del cuadro clínico descrito, se requiere una biopsia de la lesión sospechosa, ya sea ganglio u otro tejido. Es importante descartar adenopatías reactivas buscando focos infecciosos: sepsis oral, otitis, dermatitis pabellón auricular, foliculitis axilar, onicomicosis, piodermitis, en otros. En nuestro medio verificar vacunación BCG por la posibilidad de adenitis TBC. Toda adenopatía que persiste luego de tratamiento con antiinflamatorios y antibióticos por más de 30 días debe ser estudiada. El diagnostico final se hace en base al examen anatomopatologico de un espécimen de biopsia. En este sentido se señala que un aspirado con aguja fina no es suficiente para el diagnostico. En el espécimen de biopsia es necesario realizar estudios adicionales de inmunohistoquimica para definir la estirpe y el tipo especifico de linfoma. VI. EXAMENES AUXILIARES Los exámenes auxiliares están enfocados a completar el estadiaje de la enfermedad y evaluar el estado funcional del paciente antes del tratamiento. Estos incluyen: - Estudio de inmunistoquimica del espécimen de biopsia - Estudio por imágenes: Tomografia de torax, abdomen y pelvis. - Cintigrama oseo según corresponda - Biopsia de hueso y aspirado de medula osea - Exámenes de laboratorio: o Hemograma o Creatinina o Pruebas hepáticas o LDH, o Acido urico y electrolitos sericos o Beta 2 microglobulina 76 GUÍAS DE PRÁCTICAS CLÍNICAS 2010 DEPARTAMENTO DE ONCOLOGIA – HOSPITAL “SANTA ROSA” - VII. o Electroforesis de Proteínas y cuantificación de inmunoglobulinas, o Estudios virales: set de hepatitis, VEB, HIV, HTLV1 (en linfomas de células T) Ecocardiograma: fracción de eyección del ventrículo izquierdo para uso de antraciclinicos. Estudio de inmunofenotipo en líquidos y sangre periférica, solo si estáncomprometidos. Estudio de Liquido cefaloraquideo en casos con síntomas neurológicos, linfoma en estadio clínico IV o linfoma nasal. MANEJO SEGÚN RESOLUTIVA NIVEL DE COMPLEJIDAD Y CAPACIDAD 1. Medidas generales La sospecha diagnostica puede darse en todos los niveles de atención, siendo luego referidos al tercer nivel para completar estadiaje y tratamiento especifico. 2. Terapéutica: El tratamiento se planifica de acuerdo al tipo de linfoma y estadio clínico. Incluye quimioterapia, agentes target en casos determinados y radioterapia o una combinación de los anteriores. El tratamiento debe efectuarse por equipo multidisciplinario capacitado. Para la quimioterapia algo más del 35% de los pacientes se hospitaliza, dependiendo de su estado general o presencia de complicaciones. La radioterapia se realiza en los centros de radioterapia públicos o por convenio. La radioterapia en etapas iniciales si bien no mejora la sobrevida, reduce el riesgo de recaída y la necesidad de tratamientos agresivos posteriores. La educación al paciente y su familia, disminuye el estrés y mejora la adhesividad. El uso de Factor Estimulante de colonias (FEC) es efectivo para reducir la intensidad de la neutropenia febril de alto riesgo (Recomendación A). Entre los regímenes de quimioterapia mas usados tenemos: 77 GUÍAS DE PRÁCTICAS CLÍNICAS 2010 DEPARTAMENTO DE ONCOLOGIA – HOSPITAL “SANTA ROSA” 3. Criterios de Respuesta - Remisión completa (RC): normalización de todos los signos clínicos, radiológicos y bioquímicos durante al menos 3 meses. Cuando hay compromiso visceral, las nuevas biopsias deben ser negativas. - Remisión parcial (RP): reducción de un 50% o más, del tamaño de los tumores accesibles a la palpación y/o radiología con mejoría clínica y de parámetros de laboratorio. - Fracaso (FR): reducción menor a un 50% de las lesiones medibles, enfermedad progresiva o muerte durante el tratamiento. - Sobrevida global (SG): desde la fecha de inicio de tratamiento, hasta la muerte o pérdida. - Sobrevida libre de enfermedad (SLE): los que logran la RC: desde el inicio del tratamiento hasta la recaída, muerte o pérdida. 4. Pronóstico - En relación al tipo histológico y estadio clínico, variable de acuerdo a lo indicado con anterioridad. 78 GUÍAS DE PRÁCTICAS CLÍNICAS 2010 DEPARTAMENTO DE ONCOLOGIA – HOSPITAL “SANTA ROSA” VIII. COMPLICACIONES En relación al tratamiento con quimioterapia pueden producirse: - Toxicidad hematológica de diferentes plaquetopenia, neutropenia febril o afebril. grados: anemia, - Toxicidad gastrointestinal - Mucositis - Disminución de la fracción de eyección del ventrículo izquierdo secundario al uso de antraciclinas. - Nauseas y vómitos Como se explico en el acápite de cuadro clínico, se pueden producir diferentes complicaciones propias de la enfermedad según la localización del tumor. IX. CRITERIOS DE REFERENCIA Y CONTRA REFERENCIA. Una vez concluido el tratamiento de quimioterapia el paciente pasa a una fase de seguimiento cada 3 meses durante los primeros dos años, luego cada 6 meses y luego en forma anual. Dentro de el seguimiento se incluirá historia clínica y examen físico, exámenes de laboratorio y estudios por imágenes según corresponda. X. REFERENCIAS BIBLIOGRAFICAS 1. NCCN Practice Guidelines in Oncology. Non Hodgkin Lymphoma. V2.2010. 2. Eccles M, Freemantle N, & Mason J 2001, "Using systematic reviews in clinical guideline development," in Systematic Reviews in Heath Care: Meta Analysis in Context, 2nd edn, Egger M, Smith GD, & Altman D, eds., BMJ Publishing Group, Chatam, pp. 400-409. 3. Field MJ & Lohr KN 1992, Guideline for Clinical Practice: from development to use, National Academy Press, Washington DC. 4. 4. Lohr KN 2004, "Rating the strength of scientific evidence: relevance for quality improvement programs", International Journal for Quality in Health Care, vol. 16, pp. 9-18. 5. The AGREE Collaboration 2001, EVALUACIÓN DE GUÍAS DE PRÁCTICA CLÍNICA:, Osteba, Dpto. de Sanidad del Gobierno Vasco AGREE Instrument Spanish version, London. 6. Manual for staging of cancer. American joint Committee on cancer. Lippincott Company, Philadelphia, 3° Ed. 1988:225 7. Harris, NL, Jaffe, ES., Stein, H., et al. A revised European-American classification of lymphoid neoplasms: a porposal from the international Pinkus GS. Needle biopsy in malignant lymphoma. J Clin Oncol 1996; 14:2415-6 79 GUÍAS DE PRÁCTICAS CLÍNICAS 2010 DEPARTAMENTO DE ONCOLOGIA – HOSPITAL “SANTA ROSA” XI. ANEXOS 80