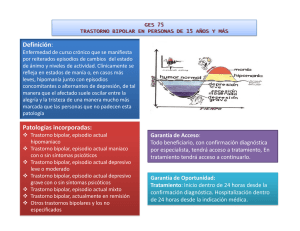
...donde están los ítems, la clasificación con los códigos y solamente
Anuncio

...donde están los ítems, la clasificación con los códigos y solamente los criterios diagnósticos, no está el detalle y la explicación previa de cada patología, no está el glosario, hay un cantidad de cosas que están abreviadas. Después hay una versión de uso clínico un poco más chica que esta y esta otra es la versión más completa, la que tiene más detalles. La verdad es que está en un estado medio calamitoso porque es institucional y pasa por muchas manos. Lo traje para que ustedes lo vean, yo les dejé marcado justamente donde empieza esquizofrenia para que vean cómo son los recuadros porque el formato que está en internet es distinto. Quedan claros acá los criterios, tienen el criterio A donde dice específicamente qué síntomas tiene que haber, de una lista de 5 cuáles sí o sí tienen que estar presentes. Me dan la sensación de que si lo ven así, les puede quedar más claro a los fines prácticos, cuando lo tengan que usar, dónde están los recuadros para buscar los criterios y determinar con la historia clínica en la mano qué de esto se cumple y qué no. Y este es una fotocopia de una CIE 10 que tiene un formato bastante similar pero lo que a mí me interesa que vean de la CIE es que a diferencia del DSM, cuando hay una patología, explica la patología, después de eso están los criterios diagnósticos y al final, en general, aparece una pequeña aclaración donde dice, incluye: por ejemplo, esquizofrenia parafrénica y excluye:... Esto es lo que les decía de que toma en cuenta diagnósticos más clásicos en ese “incluye o excluye” que a lo mejor sirve para orientarse más cuando uno lee en relación a los clásicos. Tiene más detallado en algunos casos más detalle, por ejemplo vemos acá: incluye estupor catátonico, catalepsia esquizofrenia, catatonía esquizofrenia, flexibilidad, etc. Y ustedes al leerlo van a encontrar clasificaciones que les van a sonar mucho más conocidos -en relación a los clásicos- que las clasificaciones de la psiquiatría moderna. Esto está en la CIE, tiene ese agregado que el DSM no lo tiene y también la encuentran en internet. ¿alguien se metió en internet para ver si los encontraban? ¿encontraron todo, más o menos fue fácil no? Pregunta inaudible y respuesta sin micrófono inaudible ...después les paso, estos son los requisitos cuando mandan la evaluación para discapacidad mental y los pacientes se tienen que presentar en una dependencia del ministerio para sacarse el certificado de discapacidad mental. Y lo que piden especialmente es que uno llene un formulario de este tipo, y el formulario de este tipo justamente les pide, lo que hablamos la semana pasada, un diagnóstico CIE 10, el segundo ítem es DSM IV evaluación multiaxial y piden específicamente que se detallen los 5 ejes. A ellos les interesa que esto se detalle hasta el 5to eje: la evaluación de la actividad global del paciente, del desempeño. Yo les traje algunos ya completos, fotocopiados, de antiguos pacientes para que tengan una idea de para qué sirve esto. Porque esto en algún momento les puede llegar a sus manos y lo tendrán que completar. Pregunta inaudible Mirá, hasta ahora, específicamente tenía que ser un psiquiatra. Ahora, lo hablamos la semana pasada, con el cambio de la ley de salud mental yo creo que esto se va a modificar porque en realidad la nueva ley no especifica que tiene que ser un psiquiatra. Dice en muchos de los casos que tiene que ser un integrante del equipo de salud. Vamos a ver en la práctica cuando esto se reglamente y se empiece a usar, cuál va a ser el criterio legal que se va a aplicar. Pero hasta este momento para los casos de internaciones por ejemplo era necesario que fuera un psiquiatra, ahora está ampliado a dos integrantes del equipo de salud e incluso conozco un caso -por haber hablado con un abogado- que uno de los integrantes fue una terapista ocupacional que estaba en ese momento en la institución o sea que, necesitaban un segundo integrante y el que estaba en la institución, figuró. Así que hay que ver cómo va a quedar esto ahora. Además muchas veces pasa que el psiquiatra hace una parte pero necesita adjuntar un informe del psicólogo que lo está tratando. Y aunque el psiquiatra encamina esto, tiene que haber acuerdo con el informe que presenta el psicólogo. A mí me ha pasado presentar y encontrarme con informes que son incompatibles y tener que sentarme a acordar con la persona que lleva la psicoterapia porque por ejemplo en un informe yo estaba hablando de una psicosis y el informe que me presentaban del terapeuta de la institución hablaba de una neurosis, hubo que sentarse a acordar, porque no se puede presentar algo tan dispar, que no tenga ninguna coherencia. Pregunta inaudible en realidad hay dos leyes. Hay una ley que es nacional, que es nueva y hay una ley que está vigente que es de la ciudad de Buenos Aires. La ley de la ciudad de Buenos Aires y la ley nacional no son compatibles en todos los puntos. En realidad hay muchos puntos en los que hay diferencias. Desde cuánto tiempo le dan a una institución para informar una internación, sobre todo si es una internación forzosa, no voluntaria. En una dice 48 hs, en la otra dice 5 días donde además hay que presentar un informe, etc. Los requisitos no son iguales y en general nosotros nos manejamos con distintas regulaciones. Por lo cual el ejercicio está regido distinto si vos cruzás la General Paz, atendés en provincia y tenés regulaciones distintas de las que tenés atendiendo en capital. Yo creo que esta diferencia va a subsistir, por más que la nueva ley tenga jurisdicción nacional, no puede avanzar contra las legislaciones locales. En un momento me acuerdo que en una provincia, no recuerdo si Chubut o Río Negro, existía una legislación por la cual era casi imposible internar pacientes y lo que terminaba pasando era que cruzaban a los pacientes y los terminaban internando en la provincia de al lado porque la legislación no permitía o casi no permitía las internaciones en contra de la voluntad del paciente. Las legislaciones provinciales van a seguir teniendo vigencia. Entonces habrá que ver cuáles son los acuerdos entre Nación y cada una de las provincias para ver cómo se va articulando, porque hay contradicciones. Hoy en día en teoría están vigentes las dos leyes. Lo que es importante de la ley nueva es que es una ley basada casi primordialmente en el derecho del enfermo, lo cual no está mal, pero está llevado a un extremo donde se está haciendo muy difícil en las situaciones que tienen que ver con riesgo concreto, con riesgo inminente y las negativas de los pacientes. Porque si uno se atiene estrictamente a lo que dice la ley nueva un paciente puede negarse a una internación aunque el profesional evalúe riesgo inminente para sí o para terceros y si prima la negativa del paciente, el paciente no se interna. La legislación está llevada a tal punto, donde van a haber situaciones muy difíciles de gente que está yendo a hacer un traslado, del Same, a una casa donde llaman, incluso con una orden judicial -la orden judicial lo que indica es el traslado, traslado para evaluación- y si al llegar el paciente se niega a ser trasladado, los médicos no lo pueden llevar. En otro momento sí, incluso se llamaba a la fuerza pública, venía la policía...En este momento el paciente se niega y no lo pueden trasladar. Y la ley avala está situación y también entra en cuestión es la responsabilidad profesional de la gente que recibe la orden de traslado y no la puede ejecutar. Hay una cantidad de cuestiones que no terminan de cerrar y no se sabe qué van a hacer los juzgados en cada una de estas situaciones. Entonces estamos viendo cómo se van desarrollando los hechos y qué jurisprudencia se va sentando en cada caso. Pero estamos en tierra de nadie en este momento, hay ahí una transición un poco complicada. Volviendo... de lo que leyeron, ¿entiendieron algo? ¿cómo les fue con la lectura de la parte de psicosis? Bueno lo que les dije, me gustaría dedicarme en esta clase dedicarme a psicosis y un poco a trastornos del estado del ánimo, del humor. Se me ocurrió que podríamos trabajar algún caso, yo les puedo leer algunos síntomas y podemos pensar entre todos los diagnósticos diferenciales. Bueno si tomamos el DSM, los criterios diagnósticos para esquizofrenia, los ítems se dividen por letras y vamos a ver cuáles tienen que estar sí o sí y cuáles no deben estar para poder hacer el diagnóstico. El primero es el A, los síntomas característicos de la esquizofrenia y acá vemos esto que yo les decía de politético, porque no tienen que estar todos los ítems de la lista, tienen que estar presentes algunos de los de la lista y no tienen todos la misma jerarquía. Dice: Dos (o más) de los siguientes, cada uno de ellos presente durante una parte significativa de un período de 1 mes (o menos si ha sido tratado con éxito. De estos 5 ustedes ven hay criterios que son de mayor importancia. El 1 y el 2: ideas delirantes y alucinaciones. El 3ro, lenguaje desorganizado dice por ejemplo, descarrilamiento frecuente o incoherencia. El 4to, comportamiento catatónico o gravemente desorganizado y 5to síntomas negativos, por ejemplo, aplanamiento afectivo, alogia o abulia. Nota: se requiere un síntoma del Criterio A si las ideas delirantes son extrañas, o si las ideas delirantes consisten en una voz que comenta continuamente los pensamientos o el comportamiento del sujeto, o si dos o más voces conversan entre ellas. Vemos que esta cuestión hace casi diagnóstico: pacientes que se presenten con estas ideas delirantes totalmente extrañas o con voces que comentan su pensamiento o que conversan entre ellas es casi diagnóstico de esquizofrenia. Pueden estar presentes algunos de los otros síntomas pero este es un síntoma casi patognomónico. Entonces, no tienen todos la misma jerarquía. De este primer punto A, de los síntomas del punto A, de estos 5 tienen que estar presentes por lo menos 2 o uno si son algunos de estos dos, ya que con uno solo alcanza. (cuadro) Criterios para el diagnóstico de F20.xx Esquizofrenia A. Síntomas característicos: Dos (o más) de los siguientes, cada uno de ellos presente durante una parte significativa de un período de 1 mes (o menos si ha sido tratado con éxito): 1. ideas delirantes 2. alucinaciones 3. lenguaje desorganizado (p. ej., descarrilamiento frecuente o incoherencia) 4. comportamiento catatónico o gravemente desorganizado 5. síntomas negativos, por ejemplo, aplanamiento afectivo, alogia o abulia Nota: Sólo se requiere un síntoma del Criterio A si las ideas delirantes son extrañas, o si las ideas delirantes consisten en una voz que comenta continuamente los pensamientos o el comportamiento del sujeto, o si dos o más voces conversan entre ellas. B. Disfunción social/laboral: Durante una parte singnificativa del tiempo desde el inicio de la alteración, una o más áreas importantes de actividad, como son el trabajo, las relaciones interpersonales o el cuidado de uno mismo, están claramente por debajo del nivel previo al inicio del trastorno (o, cuando el inicio es en la infancia o adolescencia, fracaso en cuanto a alcanzar el nivel esperable de rendimiento interpersonal, académico o laboral). C. Duración: Persisten signos continuos de la alteración durante al menos 6 meses. Este período de 6 meses debe incluir al menos 1 mes de síntomas que cumplan el Criterio A (o menos si se ha tratado con éxito) y puede incluir los períodos de síntomas prodrómicos y residuales. Durante estos períodos prodrómicos o residuales, los signos de la alteración pueden manifestarse sólo por síntomas negativos o por dos o más síntomas de la lista del Criterio A, presentes de forma atenuada (p. ej., creencias raras, experiencias perceptivas no habituales). D. Exclusión de los trastornos esquizoafectivo y del estado de ánimo: El trastorno esquizoafectivo y el trastorno del estado de ánimo con síntomas psicóticos se han descartado debido a: 1) no ha habido ningún episodio depresivo mayor, maníaco o mixto concurrente con los síntomas de la fase activa; o 2) si los episodios de alteración anímica han aparecido durante los síntomas de la fase activa, su duración total ha sido breve en relación con la duración de los períodos activo y residual. E. Exclusión de consumo de sustancias y de enfermedad médica: El trastorno no es debido a los efectos fisiológicos directos de alguna sustancia (p. ej., una droga de abuso, un medicamento) o de una enfermedad médica. F. Relación con un trastorno generalizado del desarrollo: Si hay historia de trastorno autista o de otro trastorno generalizado del desarrollo, el diagnóstico adicional de esquizofrenia sólo se realizará si las ideas delirantes o las alucinaciones también se mantienen durante al menos 1 mes (o menos si se han tratado con éxito). Clasificación del curso longitudinal: Episódico con síntomas residuales interepisódicos (los episodios están determinados por la reaparición de síntomas psicóticos destacados): especificar también si: con síntomas negativos acusados Episódico sin síntomas residuales interepisódicos: Continuo (existencia de claros síntomas psicóticos a lo largo del período de observación): especificar también si: con síntomas negativos acusados Episodio único en remisión parcial: especificar también si: con síntomas negativos acusados Episodio único en remisión total Otro patrón o no especificado Menos de 1 año desde el inicio de los primeros síntomas de fase activa Segundo punto importante, disfunción sociolaboral: durante una parte singnificativa del tiempo desde el inicio de la alteración, una o más áreas importantes de actividad, como son el trabajo, las relaciones interpersonales o el cuidado de uno mismo, están claramente por debajo del nivel previo al inicio del trastorno (o, cuando el inicio es en la infancia o adolescencia, fracaso en cuanto a alcanzar el nivel esperable de rendimiento interpersonal, académico o laboral). De nuevo vemos, no alcanza con que el paciente tenga criterios del punto A, es fundamental pero no alcanza. Debe haber un deterioro significativo, debe haber una baja en su rendimiento significativa. ¿Por qué lo digo? Porque en realidad hay pacientes que llegan y uno puede ubicar síntomas positivos, aplanamiento afectivos, ideas delirantes, o incluso alguna voz pero esto está acotado, tiene un desempeño más o menos normal, puede sostener un trabajo, tiene una situación familiar formada, relaciones interpersonales más o menos estables y uno puede hacer un diagnóstico de trastorno delirante pero hay que ver si puede hacer exactamente el diagnóstico de esquizofrenia. Uno puede ver si por ahí en algún momento, históricamente, cumplió con los criterios para un diagnóstico de esquizofrenia y eventualmente si está en una etapa residual o en un período inter episódico. Entonces el diagnóstico acompaña al momento en el que está este paciente, no está en un período activo este paciente. Si estuviera en un período activo, cumpliría con los criterios de esquizofrenia. Bueno el punto C, la duración. Esto es importante porque en realidad es un poco arbitrario es uno de los puntos cuestionados para el DSM V pero para muchas patologías, en el DSM IV para poder dividir muchas categorías en subgrupos, el punto clave es la duración de los síntomas. En el caso de la esquizofrenia dice: persisten signos continuos de la alteración durante al menos 6 meses. Este período de 6 meses debe incluir al menos 1 mes de síntomas que cumplan el Criterio A, o menos si se ha tratado con éxito, y puede incluir los períodos de síntomas prodrómicos y residuales. Durante estos períodos prodrómicos o residuales, los signos de la alteración pueden manifestarse sólo por síntomas negativos o por dos o más síntomas de la lista del Criterio A, presentes de forma atenuada por ejemplo, creencias raras, experiencias perceptivas no habituales. Esto es lo que estaba diciendo recién: un paciente que ya no está cumpliendo con los criterios A, porque si bien tiene algo de esto, está atenuado, no son tan francas las ideas delirantes o aparecen como creencias raras pero no como una idea delirante con el vigor y la certeza característica. Tal vez está en una etapa residual o bien se trata de un período prodrómico y todavía no hubo un desencadenamiento franco de la patología, uno ahí tendría que ver si se cumplió este criterio de que haya por lo menos un mes del criterio A, para poder hacer el diagnóstico de esquizofrenia. En este punto en particular, esto del tiempo es importante porque los otros cuadros que se presentan en esta categoría de esquizofrenia y otros trastornos psicóticos, tenemos el trastorno esquizofreniforme y la psicosis breve -en la CIE 10 figura como psicosis reactiva breve- ahora vamos a ver acá como figura que en realidad cumplen los criterios A para esquizofrenia y la única diferencia que tienen es la duración en la presentación. Si toda la presentación de los síntomas es menor a 6 meses, en lugar de considerarse como primer diagnóstico esquizofrenia, se considera trastorno esquizofreniforme. Ahora vamos a ver qué sigue después de este, y si no llega a un mes, se empieza a hablar de la psicosis breve, que en realiadad cumple criterios A para esquizofrenia y la clasificación se basa estrictamente en la duración de la presentación, del período activo. Por eso les digo, que es bastante arbitrario: si en lugar de durar un mes dura 27 días esto hace la diferencia de diagnóstico y que ahí uno no ponga diagnóstico de esquizofrenia. La realidad es que hay cuadros diferentes y se ha tenido que contemplar estos cuadros diferentes y arbitrariamente poner un límite, pero la verdad es que es una cosa bastante llamativa, hacer el corte entre una patología y otra, a lo mejor por un día. Estas son cosas que probablemente se van a modificar en el DSM V, que al estar pensado dimensionalmente por ahí se va a medir más, cuantitativamente los síntomas psicóticos, en relación a poder tabularlos en una escala, cuantificarlos y no que sea un criterio tan arbitrario de una cuestión de días de modo que dos o tres patologías quedan divididas por una diferencia de plazos. El punto D para evalución de esquizofrenia dice: exclusión de los trastornos esquizoafectivo y del estado de ánimo: el trastorno esquizoafectivo y el trastorno del estado de ánimo con síntomas psicóticos se han descartado debido a que no ha habido ningún episodio depresivo mayor, maníaco o mixto concurrente con los síntomas de la fase activa; o si los episodios de alteración anímica han aparecido durante los síntomas de la fase activa, su duración total ha sido breve en relación con la duración de los períodos activo y residual. Este ítem está en relación a lo que yo les contaba la semana pasada, este paciente que había pasado por 3 diagnósticos, en distintos momentos de su tratamiento. Un terapeuta lo había diagnósticado como una esquizofrenia, lo había tratado como una esquizofrenia. En un segundo momento -se trata de un paciente con muchos años de evolución- había sido diagnosticado con un trastorno bipolar y se lo había tratado como un trastorno bipolar y que yo había hecho un diagnóstico de trastorno esquizoafectivo. Este es el punto que marca esta diferencia: en realidad, si uno es muy estricto, para diagnosticar una esquizofrenia no debe haber en este momento síntomas afectivos lo suficientemente importantes como para hacer un diagnóstico de depresión mayor, ni de episodio maníaco, ni de episodio mixto. Si se cumplieran los criterios para algunos de estos cuadros debería descartarse el diagnóstico de esquizofrenia. En todo caso debería contemplarse si esto es un trastorno del humor con síntomas psicóticos, pero la preponderancia es de trastorno del humor o si en realidad estamos hablando de un trastorno esquizoafectivo que -lo vamos a ver, está dentro de este grupo- donde aparece claramente criterios para el diagnóstico de las dos cosas: el paciente cumple criterios A para el diagnóstico de esquizofrenia y cumple criterios para el diagnóstico de trastornos del humor. Esa concurrencia en el mismo momento, en la fase activa de la enfermedad de criterios para las dos cosas es lo que hace que haya criterios para el diagnóstico de trastorno esquizoafectivo. Pregunta inaudible yo traje justamente la evaluación de cuando se hizo la presentación por discapacidad que me tocó hacerla mí, e hice el diag del trastorno esquizoafectivo. Les quiero comentar un poquito de la presentación de este paciente, un poco en detalle. Cuando este paciente llega a tratamiento conmigo es un paciente que tenía en ese momento 57 años, había vuelto de un viaje a españa con su mujer, tienen un hijo viviendo y fueron de visita. Y cuando vuelve de ese viaje -aclaro, un paciente con muchos años de evolución, siempre en tratamiento, una familia continente que lo sostiene, toma medicación y demás- y cuando vuelve de viaje, ellos me consultan porque no lo ven evolucionar bien, dicen que está de nuevo deprimido, está de nuevo irritable y empieza con las ideas raras. Esto cuenta la familia. Cuando yo lo interrogo al paciente, el paciente cuenta esto, que no tiene voluntad para nada, que casi no está saliendo de la casa, él reconoce que está agresivo con la mujer y ahí aparece toda la cuestión celotípica y ciertas ideas que son delirantes, cuando uno empieza a indagar, en relación a que tiene otro, a que lo está engañando. Y aparecen claramente criterios para el diagnóstico de un trastorno psicótico del tipo de la esquizofrenia -aunque claramente este paciente no tiene voces, ni tuvo voces en ningún momento de su evolución-. Se interroga a la familia, se lo interroga a él durante un tiempo y aparecen cuestiones anteriores. Este paciente había tenido su primer cuadro alrededor de los 20 años, empezó a tener conductas extrañas, cuando consulta, lo que aparece es que el paciente veía una luz que se le acercaba y el empieza a interpretar que es el espíritu santo que se le acercaba, toda una ideación delirante mística en ese primer episodio. Sólo tuvo alucinaciones visuales, nunca tuvo alucinaciones auditivas. En ese primer episodio, ya dicen que estaba deprimido, que no salía de su casa, que tenía un humor muy triste, que había dejado de ser una persona normal para ser una persona triste, abatida, tendiente a encerrarse y a llorar, digamos que ya había bastante síntomas del humor. Incluso se despliega todo el episodio, se lo trata, no se lo llega a internar en ese momento, pero en el transcurso de los años -en ese momento el tenía 20 años y cuando llega a mí 57- hace varios episodios y tiene dos internaciones. En cada una presentó cuadros distintos. En una tuvo estas ideas místicas, en otra tuvo un episodio celotípico francamente con la mujer, cuestiones como seguirla, tratar grabar conversaciones de ella, ocultar un grabador. Pero en todos los episodios había bastantes también cuestiones del humor. En uno de esos episodios, que termina internado, la vez anterior a verme a mí, había llegado con una presentación maníaca, en relación a un gasto compulsivo, empezó a comprar cosas al principio más o menos esperables, luego empezó comprar cosas que no tenían ningún sentido, la familia no entendía qué pasaba, pasaron alrededor de dos semanas de estos gastos compulsivos, él estaba “raro”, no decía qué le pasaba, pero se supone que también estuvo con ideas delirantes, hasta que termina internado, después de que un día llega a la casa habiendo comprando un kayak. Estamos hablando de alguien para nada deportivo, una día llegó a su casa con un kayak porque dice que lo vió y le pareció super interesante hacer eso y lo compró. Esto fue la culminación de este período de dos semanas de compras compulsivas y también algunas cuestiones celotípicas con la esposa y también erotomaníacas, muy activo sexualmente, en definitiva una presentación maníaca. El acepta cada una de las internaciones, en alguna de ellas termina pidiéndola, porque cuando en algún punto empieza a aparecer esta cuestión de la depresión, llega un momento donde él la pasa muy mal: “no soporto más, intérnenme”. Para mí, en el relato de cada uno de los episodios hay un componente delirante muy importante, se vuelve en el tiempo, durante la fase activa ocupa mucho el componente delirante y en cada uno de los componentes hay un período -no toda la fase activa- pero hay un período muy significativo que en general se despliega en el tiempo, donde también hay un trastorno del humor muy claro, que podría ser claramente diagnosticable. Por eso para mí cumple los dos criterios y de ahí mi diagnóstico de trastorno esquizoafectivo. ¿Qué pasó en el pasado? A mí me parece que hay una cuestión esencial y es que uno encuentra lo que busca. Si uno no piensa en un diagnóstico, seguramente no lo va a diagnosticar. Si uno no lo contempla como posible, si no lo maneja como en el abanico de los diagnósticos diferenciales. Hace muchos años, estoy hablando hace 20 años atrás, el diagnóstico de trastorno bipolar era bajísimo, realmente se diagnosticaba muy poco y el diagnóstico de esquizofrenia era habitual. Yo creo que tiene que ver con que se pensaba que la frecuencia era más baja. También tiene que ver con esto de que todo está atravesado por la moda, el mercado, algo de esto también atraviesa los diagnósticos en psicopatología. No es que estas patologías no existían, que estos pacientes no existían: no se diagnosticaban, no se buscaba eso. Ahora hay muchísimo más diagnóstico de trastorno bipolar, en algunos casos nos quejamos de que sólo hay diagnóstico de trastorno bipolar, pero en esa época claramente no estaba este diagnóstico. Entonces hasta qué punto su primer diagnóstico de esquizofrenia, en realidad, se diagnosticó lo que se buscaba, lo que era habitual, y no se diagnosticó el trastorno bipolar o el trastorno esquizoafectivo porque no se apuntaba al trastorno del humor. Y lamentablemente me parece que esto es inevitable, yo creo que hay algo de esto que está marcado también por el mercado, de la industria farmaceútica en relación a la disponibilidad que hay de drogas. Es cierto que el desarrollo más masivo, más importante, la investigación más apoyada económicamente con resultados claros es de drogas antirrecurrenciales, antimaníacas, es de los últimos 15 años, 10 años y la realidad es que tenemos muy buenas drogas, mucho más recientes que lo que había hace 20. Entonces me parece que todo esto también influyó en cómo este paciente fue diagnosticado. En ese momento no estaba el DSM IV, para el año 1980 estábamos con el DSM III, con baja adherencia de los profesionales, entonces también creo que había una cuestión más de diagnóstico desde la posición más clásica, menos estricta en relación a seguir criterios por categorías, esto debe haber influído en el modo en que este paciente fue diagnosticado. Y la verdad es que hay diagnósticos que sólo pueden hacerse con la evolución. Yo traje otra paciente en relación a los trastornos del humor. Una paciente que yo diagnostiqué como un trastorno depresivo mayor y la traté como un trastorno depresivo mayor durante varios años y después de algunos años me empecé a cuestionar si era un trastorno depresivo mayor o si había una recurrencia que justificaba pensarlo como un diagnóstico de bipolaridad. Pregunta inaudible... algo en relación a la diferencia entre el trastorno de bipolaridad y el esquizoafectivo Sí, hay diferencia en relación a que en un trastorno de bipolaridad -por acá están los criterios, yo los traje- puede haber síntomas psicóticos, incluso se detalla si son congruentes con el estado de ánimo o no son congruentes con el estado de ánimo. ¿Qué quiere decir? Un paciente que está en un estado maníaco con síntomas de grandiosidad, con ideas delirantes que son congruentes con esa grandiosidad, no es lo mismo que un paciente que está en un estado maníaco y lo que tiene son ideas persecutorias. Entonces si son congruentes o no. Al revés, un paciente está en un episodio depresivo mayor y tiene ideas delirantes de culpabilidad -por ejemplo soy el culpable de todos los males del mundo, el terremoto que ocurrió en tal lugar es culpa mía- entonces más allá de que esa idea es delirante, es una idea congruente con su estado de ánimo. Entonces cuando uno diagnostica trastorno del estado del ánimo, trastorno bipolar, con ideas delirantes, tiene que detallar, si hay, estos síntomas psicóticos congruentes o no, también hay que evaluar la duración de esos síntomas delirantes y el contexto global de cuánto duró ese trastorno del humor. Y entonces esa relación a ese contexto va a determinar si esto va a ser evaluado como un trastorno bipolar con síntomas delirantes o si en realidad cumplió criterios A para esquizofrenia y dentro de esos criterios A para esquizofrenia presentó además, en la fase activa, síntomas del humor como para pensar en el trastorno esquizoafectivo. La verdad es que sí. Hay que ubicarlo, tomarse el tiempo. Yo traté a este paciente, evalué, hice varias entrevistas con la familia y además me dediqué especialmente a hacer esta distinción cuando tuve que presentar el informe para la evaluación de discapacidad, más allá de que yo también pensé en relación a esto para el tratamiento. ¿por qué? Porque con este paciente solamente con antipsicóticos -yo estaba apuntando al diagnóstico de esquizofrenia- a los síntomas delirantes digamos, pero no estaba apuntando a los trastornos del humor. Y este paciente era un paciente que tenía presentes en todos sus episodios de descompensación, síntomas francos del humor, incluso que oscilaban, que variaban. Hubo episodios de descompensación con síntomas depresivos francos y hubo episodios de descompensación con síntomas maníacos francos. Y eso había que atenderlo también desde la parte farmacológica. Y de hecho es un paciente que evoluciona bien tratado en las dos líneas: un paciente que tiene neurolépticos, que está con una dosis de neurolépticos importante, tratando los síntomas del área psicótica y que tiene una dosis importante de un estabilizador del ánimo, en este caso en particular este paciente toma carbamazepina la tolera bien, anda bien y es un paciente que está desde hace mucho tiempo estabilizado, con un nivel de actividad global que mejoró, con un rendimiento que mejoró. La verdad es que es sutil hacer el diagnóstico, hacer cualquier diagnóstico es sutil, cuando pensamos con el DSM IV, además tenemos que fijarnos si cumple criterios para tal o cual cosa y a veces es un trabajo de una elaboración bastante fina. Pregunta inaudible (algo en relacion a celotipia y paranoia) Porque: primero, las ideas delirantes no fueron siempre del mismo tipo. Fueron cambiando. En el primer episodio claramente místico a los 20 años está esta idea del espíritu santo que se le presenta, que lo elige, estas cuestiones. Segundo, la celotipia para pensar en la paranoia tiene que estar bastante acotado, en relación a un punto y nada más; y el rendimiento también se ve menos afectado que en la esquizofrenia, por eso hay que mirar todo el contexto. Si querés leemos un poquito para avanzar por el lado de la paranoia. Re pregunta inaudible Bueno, no necesariamente. Ustedes tienen que pensar que el contenido de las ideas delirantes no define la patología, nos da una idea pero no lo define. Un trastorno del humor puede presentar ideas delirantes y el contenido de las ideas delirantes puede ser muy similar a las ideas delirantes de una esquizofrenia o de una paranoia. Por eso hay que ponerlo dentro del contexto y ver qué otros criterios se suman para poder hacer diagnóstico, porque si no uno piensa cualquier paciente que tiene ideas delirantes paranoides, es una esquizofrenia. Por ejemplo, una paciente de unos 65 años empieza con ideas delirantes en relación a una vecina. Esta vecina le está haciendo un mal, esta vecina la tiene entre ojos, está segura de que le hizo un mal, que trama algo en su contra y que habla con los otros vecinos del mismo consorcio para complotar contra ella, está segura que está espiando todos los movimientos que ella hace, la tiene controlada cuando sale y cuando entra. La situación termina en la idea delirante crece y termina con que la paciente un día corta los cables de teléfono de todo el edificio. Intervención de la policía, la paciente termina internada por un episodio de delirio. Ahora si uno reconstruye encuentra esta idea delirante que fue creciendo, no hay ningún antecedente de episodios previos. Una presentación de una paciente de 65 años, uno tendría que dudar de un diagnóstico de esquizofrenia, primer punto por una cuestión de evolución. Además de eso uno tendría que evaluar si no se trata de una demencia, si esto es el inicio de un trastorno psicótico pero de tipo orgánico, que sea la presentación de una demencia vascular, que sea la presentación de un alzeheimer. Entonces se la estudia, se hace una tomografia computada, hay una cantidad de cosas para descartar de un diagnóstico y termina con un diagnóstico de un trastorno delirante que sería lo que corresponde más dentro del DSM a lo que sería una paranoia. Luego se sigue la evolución, la paciente sale de la internación, etc. Pero hay que hacer el diagnóstico y el contenido de las ideas puede dar lugar a pensar varios diagnósticos, pero no puede ser el único ítem con el que uno haga el diagnóstico. Tiene que buscar todos estos otros datos para poder contextuar. Puede haber un delirio celotípico un paciente paranoico y puede haber un delirio celotípico en un paciente con un trastorno bipolar, un trastorno del humor con síntomas psicóticos de características celotípicas. Las diferencias están en la presentación del cuadro. Una paciente que viene a tratamiento hace 20 años, el último episodio que hizo empieza a tener como una ideación no del lado de la celotipia si no de la erotomanía. Empieza a tener ideas delirantes en relación al jefe de su marido. Y dice que el jefe de su marido está enamorado de ella, que la llama, que permanentemente le manda mensajes, se construye toda una idea delirante en relación a esa erotomanía donde termina presentándose en la empresa y armando una escena para que este hombre le confiese al marido todo lo que está haciendo para que ella se entregue. Esta paciente tiene 20 años de evolución y un diagnóstico de bipolaridad previo a toda esta situación. Había tenido otros episodios donde no había presentado esta erotomanía -había presentado otro cuadro- y en realidad está todo el tema de la exaltación del humor, todas las cuestiones autorreferenciales de la bipolaridad y que además claramente aparece una dificultad para dormir, el sueño se empieza a acortar, está cada vez más verborrágica, es decir, cumple con su diagnóstico de base que era trastorno bipolar. Esta es una bipolaridad diagnósticada desde hace años con otros episodios, con otras presentaciones. Pregunta inaudible (síntoma que confirma...? creo que también dice algo en relación a por qué no puede ser verdad que el otro está enamorado de ella) Bueno justamente, en realidad uno tiene que indagar para ver cuánto de esto puede ser real, pero además esta duda que está señalando algo en relación al diagnóstico. No es lo mismo una idea delirante burda, extraña, totalmente irreal, por ejemplo: no es lo mismo “tengo gusanos que me caminan por adentro del cuerpo” no es lo mismo que “una vecina me persigue”. Hay ideas que tienen toda una coherencia dentro de la presentación que también te hablan del diagnóstico. No es lo mismo una cosa que la otra. Hay que tomarse el tiempo para entrevistar al paciente y poder determinar si se trata de una formación delirante, a veces la información fundamental la termina dando la familia que tiene parámetros para observar esto. Una paciente tiene cuatro hijos y dice que los últimos dos nacieron como mellizos y que el obstetra los separó al nacer y entregó sus dos últimos mellizos, o sea uno de cada uno de esos partos a los milicos en el proceso. Y en esta construcción se conecta con las Madres de Plaza de Mayo, comienza a escribir cartas, hace toda una presentación, la realidad es que cuando uno empieza a indagar no coinciden si quiera las fechas para estar dentro del proceso ¿está bien? Y al principio esto obtiene respuesta de las Madres de Plaza de Mayo, que la citan, la entrevistan, le toman los datos. Todo podía ser realmente factible, hasta que aparece claramente la cuestión donde ella cambia de obstetra después de los dos primeros partos, el segundo obstetra tiene el apellido de alguien que ella asocia con el proceso y se arma la cuestión delirante con el obstetra y después de esto viene todo lo demás. Pero en realidad en la presentación la paciente dice esto... una paciente que tiene una presentación adecuada, su discurso es coherente, no está disgregado... ahí hay que escuchar. La verdad es que esto no siempre es fácil. Entonces el DSM nos va a ayudar cuando hay algunas dudas y tenemos que afinar a poder ver puntualmente si presenta todas las características que cumplen criterios con un diagnóstico específico. De entrada por supuesto que la primera cuestión, es esto que ustedes vienen pensando, como están formados en relación a pensar: estructuralmente de qué estoy hablando ¿estoy hablando de una neurosis? ¿estoy hablando de una psicosis? Qué estoy escuchando, este paciente, estructuralmente, ¿de qué cuadro estoy hablando?. Ahora después de esto voy a poder hacer todas estas otras discriminaciones. Pregunta inaudible (alguna critica a la importancia del diagnostico) Bueno, a ver esa es una cuestión dentro de la psiquiatría -yo no sé si ustedes tuvieron alguna clase en relación a lo que es la psiquiatría- hubo fuertes corrientes que en su momento cuestionaron el valor del diagnóstico y que en realidad se opusieron y enfrentaron esta tendencia a diagnosticar. A mí me parece que primero hay una convicción de un compromiso ético, uno ejerce la profesión desde un lugar que tiene que ver con una ética, que es una cuestión subjetiva pero desde donde uno ejerce. Yo creo que un paciente debe ser escuchado en su singularidad y atendiendo principalmente a su subjetividad, desde este lugar. Ahora creo que esta cuestión diagnóstica tiene implicancias en el tratamiento y uno tiene que ser amplio por eso, porque si uno lo piensa como “lo etiqueto” como vos decís, lo pongo en esta categoría y desde entonces empiezo a escucharlo con ese sesgo, eso va a tener implicancias negativas en el tratamiento. Ahora si yo lo pienso dentro de una categoría para poder elegir una estrategia terapeútica, y sigo tratando de tener una escucha lo más abierta posible, trato de que ese diagnóstico me sea útil a los fines de establecer una estrategia terapeútica, la verdad es que la estrategia terapeútica en algún momento... desde la psiquiatría claramente cuando uno tiene que elegir un fármaco está pensando en un diagnóstico si no está pensando solamente en tapar síntomas y no está pensando en un sentido médico más ambicioso, en el sentido de abordar la sintomatología de tal o cual trastorno desde lo psiquiátrico. Ahora también pensando desde la psicoterapia, también uno piensa la estrategia terapeútica y no va a hacer las mismas intervenciones pensando en un diagnóstico que en otro. Porque la realidad es que hay intervenciones que son posibles dentro de por ejemplo la neurosis y que no son deseables o convenientes en la psicosis, porque hay intervenciones que pueden desencadenar un paciente y uno busca estabilizarlo, a diferencia de lo que pasa en una neurosis donde en realidad lo que uno está buscando es generar en el paciente alguna pregunta. Entonces digo, me parece que tener un diagnóstico nos sirve por lo menos para pararnos y por lo menos intentar establecer una estrategia terapeútica en relación a la conducción de un tratamiento, sea desde una cuestión psicoterapeútica o desde una cuestión psicofarmacológica. Me parece que después está esto que vos decís, que yo acuerdo con lo que vos decís que el diagnostico no te sirva para en ese momento estar atendiendo una esquizofrenia en lugar de estar atendiendo los cuadros Vos estás atendiendo a cuadros que pensás que padecen de esquizofrenia y que tenés que estar abierto justamente para que tu escucha no esté tan sesgada. La escucha siempre tiene un sesgo, todos tenemos una escucha limitada, pero más allá de eso tratar de que esa escucha no quede obturada por el diagnóstico. Coincido con vos, pero pensar en no diagnosticar a mí me parece que es riesgoso. Pregunta inaudible A ver, el diagnóstico debe ser individual. Cuando yo les hablé de los ejes tiene que ver con tener en cuenta todo eso, esta cuestión de este sujeto en esta situación puntual donde uno considera desde el estado actual, la presentación de estado nos está hablando del eje 1, uno considera todas las características de personalidad, digamos viendo los rasgos en la longitud del tiempo de este paciente, su manera de afrontar los conflictos, su forma de vincularse y además todos los otros criterios para evaluar su situación sociocultural, laboral, familiar y su rendimiento en distintas áreas, justamente apunta a que sea totalmente individual el diagnóstico. Yo sé que es difícil pensarlo, dicen: lo estoy metiendo en una categoría, pero me parece que tiene que ver con la posición de ustedes y con el compromiso de cada uno, no meter un paciente en un diagnóstico y desde ahí empezar a escucharlo como desde una categoría y sesgarlo. Por eso les decía que el DSM V tiene un poco más de ambición en relación a esto de las dimensiones porque aborda cuestiones que en el DSM IV no están pensadas. Por ejemplo dentro de los criterios diagnósticos para esquizofrenia en ningún lado se evalúa concretamente, cuantitativamente -por ejemplo- el riesgo suicida del paciente. No está contemplado, ni dentro de los criterios diagnósticos ni tabulado, digamos, para cuantificarlo. Y el riesgo de suicidio en un paciente con esquizofrenia es alto. No está contemplado, no está incluído como uno de los parámetros a considerar algo como la ansiedad. Y los pacientes habitualmente se presentan con un ansiedad significativa. Y está claro: no es un criterio diagnóstico, pero esta pretensión del DSM V es incluir otras dimensiones para que den cuenta lo más fielmente posible de la realidad de cada paciente. Pregunta inaudible, comentarios de varios alumnos creo que en relación a valor del diagnóstico. dificil de escuchar con claridad... A ver, en algún momento ustedes van a tener clases sobre psicofarmacología en particular, pero yo entiendo que haya... a ver, yo soy foránea en esta facultad y la realidad esto que dicen... porque yo sé que tienen muy poco contacto con el mundo médico y con la psiquiatría en particular y es casi absurdo pensarlo de esta manera, pensar en esta posibilidad. Es como pensar que trabajemos sobre el mismo paciente, en el mismo área de intervención y no nos hablemos. En la práctica sería bueno romper con esta dicotomía que es una cosa... que es una cosa bastante loca y yo creo que a esta altura, es bastante local. No es lo que pasa en todos lados, en todo el mundo. Porque hay cosas se fueron superando. Es bastante loco que esto pase todavía en Argentina. La realidad es que trabajamos con el mismo área de intervención, ni siquiera es un médico clínico que está atendiendo a este paciente y un psicoterapeuta. Es loco que no podamos ponernos de acuerdo en cómo se enfoca un tratamiento, desde que diagnóstico estamos abordando a ese paciente y pensando las intervenciones que hacemos. De nuevo, si yo estoy trabajando con un paciente, pensando en una psicosis, una esquizofrenia o cualquiera de los subgrupos de la psicosis y estoy trabajando desde ahí, la verdad que es loco haya un psicoterapeuta trabajando en la psicoterapia pensando en un paciente con una neurosis. Hay cuestiones básicas de acuerdo que son importantes. Me parece que en este caso... ¿Hay margen de error? Por supuesto que hay margen de error, trabajar de la manera más estricta posible, achica el margen de error. Requiere mucho más trabajo. A ver, yo puedo tratar un paciente y no tomarme el trabajo de realizar un diagnóstico y puedo trabajar solamente con lo diario que presenta el paciente. La verdad que tomarse el trabajo de hacer un diagnóstico, requiere un tiempo extra de relectura del caso, de repensar la evolución de este paciente. En algunos casos de revisar y de indagar en relación a la historia familiar, los antecedentes. Y en muchos casos sentarse a releer de nuevo el DSM, para ver estrictamente qué cuadro...Es más trabajo, pero la verdad es que hay que hacerlo porque tiene que ver con ser lo más estricto posible que uno pueda en su propia práctica profesional.¿Para qué? Ni más ni menos que para quitar el margen de error, porque uno está interviniendo con un sujeto, y es verdad lo que dicen, un error en la intervención puede ser grave. En algunos casos puede no serlo tanto, en otros casos puede ser fatal. Incuso también hay que saberlo, nosotros trabajamos con pacientes de una gravedad, que a veces, incluso achicando todo ese margen de error y siendo totalmente estrictos en nuestra práctica, hay pacientes que se suicidan. Y que uno hizo todo lo que dicen los libros que hay que hacer y aún esto puede pasar. Estas son cosas que tenemos que vivir en nuestra práctica, y por algo tenemos que formarnos y prepararnos para el ejercicio de la práctica y en muchos casos durante mucho tiempo ejercer también supervisados. ¿por qué? porque estamos trabajando con situaciones que implican riesgo, que implican en muchos casos riesgo de vida. Un error diagnóstico puede ser menos grave en la repercusión que tiene porque la intervención que se hizo no produjo consecuencias graves, o puede ser grave: darle un antidepresivo a un paciente delirante que en realidad, lo puedo potenciar, lo puedo desinhibir, puede ser una intervención desacertada y peligrosa. Yo entiendo lo que dicen, me parece importante que tengan la idea de que el diagnóstico no nos sirva para encasillar un paciente, para poner una etiqueta. Un diagnóstico tiene que servir como una guía que nos ayude a elegir estrategias terapeúticas pensadas en la subjetividad de este paciente en particular y acordar con este diagnóstico también intervenciones de equipo. Porque esto es importante: justamente para hacer intervenciones multidisciplinarias tenemos que tener un diagnóstico para poder acordarlas. Pero también nos sirve para esto, para reflexionar en relación al paciente, para ser más estrictos y achicar desde todos los lugares posibles este margen de error. Pregunta inaudible Sí, a ver, hay muchos estudios que marcan la prevalencia en suicidio en determinada patología, cuanto es el porcentaje por habitante, en algunos casos hay criterios estadísticos que guían directamente al índice de fatalidad o de muerte por suicido orientado por diagnóstico. Lo que no hay es un criterio diagnóstico que lo esté midiendo en cada una de las patologías. Por ejemplo, si vamos a trastornos del humor, a los criterios de diagnóstico para episodio depresivo mayor, hay un criterio que claramente contempla ideas de muerte o suicido, digamos entonces que en el diagnóstico de episodio depresivo mayor se contempla puntualmente examinar al paciente y ver si están presentes ideas de muerte o ideas de suicidio o no, que además pueden tener distintos grados. Es decir desde un paciente que piensa que estaría mejor muerto hasta un paciente que planifica un suicidio y sabe en qué momento lo va a hacer, sabe qué necesita para cumplir con su plan, es decir que desarrolló todo un plan al respecto. No es lo mismo un caso que el otro. Así como está contemplado, como criterio específico en el diagnóstico de episodio depresivo mayor, no está contemplado como criterio en la esquizofrenia y en realidad existe ese riesgo, el índice de suicido en la esquizofrenia es alto. No está contemplado especialmente en un episodio maníaco, en un episodio maníaco es más raro, pero hay pacientes que se suicidan también; o en un episodio mixto; o en un trastorno bipolar. Está contemplado específicamente como más alto -por la alta presencia de ideas de muerte o ideas de suicidio- en un trastorno depresivo mayor. Lo mismo pasa con la ansiedad. La ansiedad obviamente está contemplada en todos los trastornos de ansiedad pero es un síntoma, de nuevo, que corta un montón de patologías, que aparece en un montón de categorías más allá de los trastornos de ansiedad. Esto que tiene que ver con pensarlo dimensionalmente: la ansiedad puede no aparecer en un paciente o puede presentarse en un grado extremo como en un trastorno de ansiedad generalizado o en un trastorno de ansiedad agorafóbico etc, y en el medio hay un continuo donde la ansiedad pasa de nada hasta este grado extremo y este continuo está en realidad en un montón de categorías y diagnósticos que no son los trastornos de ansiedad. Ese sería un aporte que se está evaluando para el DSM V y a mí me parece que esto va a aparecer claramente y que va a ser interesante porque le va a aportar al diagnóstico, a poder pensarlo todavía más completo, apuntando a la individualidad del paciente, contemplando más áreas que las que se contemplan ahora, mas dimensiones sintomatológicas. Seguimos, vamos a ver. Cuando salimos de esquizofrenia, pasamos rápidamente por los subtipos -si era paranoide, catatónica, desorganizada- cuando se termina con esquizofrenia el capítulo después presenta con criterios para el diagnóstico de trastorno esquizofreniforme. Criterios para el diagnóstico deF20.8 Trastorno esquizofreniforme A. Se cumplen los Criterios A, D y E para la esquizofrenia. B. Un episodio del trastorno (incluidas las fases prodrómica, activa y residual) dura al menos 1 mes, pero menos de 6 meses. (Cuando el diagnóstico debe hacerse sin esperar a la remisión, se calificará como "provisional".) Especificar si: Sin características de buen pronóstico Con características de buen pronóstico: indicadas por dos (o más) de los siguientes ítems: 1. inicio de síntomas psicóticos acusados dentro de las primeras 4 semanas del primer cambio importante en el comportamiento o en la actividad habitual 2. confusión o perplejidad a lo largo del episodio psicótico 3. buena actividad social y laboral premórbida 4. ausencia de aplanamiento o embotamiento afectivos Si uno lee, el criterio A es que se cumplan los criterios A, D y E para esquizofrenia. Hasta ahí, es una esquizofrenia. El punto que hace la diferencia es el B: un episodio del trastorno (incluidas las fases prodrómica, activa y residual) dura al menos 1 mes, pero menos de 6 meses. De nuevo, entonces el límite entro esto y la esquizofrenia es la duración y en realidad este paciente cumple con los criterios para una esquizofrenia. Esto también es un poco arbitrario. Permite establecer un límite por una cuestión de evolución. No es lo mismo un paciente con un diagnóstico de esquizofrenia en su tercer episodio que una presentación, donde uno, justamente para no ponerle la etiqueta de la esquizofrenia, hace un diagnóstico provisional: por ahora es un trastorno esquizofreniforme. Luego tenemos el trastorno esquizoafectivo que es lo que yo les planteaba antes. Fíjense: un período continuo de enfermedad durante el que se presenta en algún momento un episodio depresivo mayor, maníaco o mixto, simultáneamente con síntomas que cumplen el Criterio A para la esquizofrenia. Criterios para el diagnóstico de F25.x Trastorno esquizoafectivo A. Un período continuo de enfermedad durante el que se presenta en algún momento un episodio depresivo mayor, maníaco o mixto, simultáneamente con síntomas que cumplen el Criterio A para la esquizofrenia. Nota: El episodio depresivo mayor debe incluir el Criterio A1: estado de ánimo depresivo. B. Durante el mismo período de enfermedad ha habido ideas delirantes o alucinaciones durante al menos 2 semanas en ausencia de síntomas afectivos acusados. C. Los síntomas que cumplen los criterios para un episodio de alteración del estado de ánimo están presentes durante una parte sustancial del total de la duración de las fases activa y residual de la enfermedad. D. La alteración no es debida a los efectos fisiológicos directos de alguna sustancia (p. ej., una droga de abuso o un medicamento) o a enfermedad médica. Codificación basada en tipo: .0 Tipo bipolar: si la alteración incluye un episodio maníaco o mixto (o un episodio maníaco o mixto y episodios depresivos mayores) .1 Tipo depresivo: si la alteración sólo incluye episodios depresivos mayores Tienen que cumplir con las dos cosas: criterios para episodio depresivo mayor, maníaco o mixto, uno de los cuadros dentro de la categoría trastornos del humor. Esto, más, el criterio A para esquizofrenia. Ahí puedo hacer el diagnóstico de trastorno esquizoafectivo. Este cuadro sigue dentro de la categoría de trastornos psicóticos. Fíjense que abajo hay subtipos, esto yo lo puedo además dividir en un tipo bipolar o en un tipo depresivo si el episodio de trastorno del humor que apareció es de uno u otro cuadro. También puede haber diferentes presentaciones respecto de las ideas delirantes y esto lo puedo especificar en el diagnóstico. En un trastorno esquizoafectivo puede haber ideas delirantes erotomaníacas, de grandiosidad, celotípicas, persecutorias y de tipo somático: ideas delirantes de que la persona tiene algún defecto físico o una enfermedad médica. Vemos cómo el contenido de las ideas delirantes no define el diagnóstico. Pueden estar tanto en uno como en otro cuadro. Más abajo vemos criterios para trastorno psicótico breve. Estoy hablando de un paciente que de nuevo, cumple con los criterios de esquizofrenia A o por lo menos con muchos puntos del criterio A de esquizofrenia. ¿Cuál es la diferencia fundamental? La duración es de al menos 1 día, pero inferior a 1 mes, con retorno completo al nivel premórbido de actividad. Si yo no leo el criterio B, este paciente es un paciente con un diagnóstico de esquizofrenia. Ahora ¿hay situaciones donde esto no evoluciona en una esquizofrenia? Sí: posparto, puerperio, situaciones no poco habituales. Criterios para el diagnóstico de F23.8x Trastorno psicótico breve A. Presencia de uno (o más) de los síntomas siguientes: 1. ideas delirantes 2. alucinaciones 3. lenguaje desorganizado (p. ej., disperso o incoherente) 4. comportamiento catatónico o gravemente desorganizado Nota: No incluir un síntoma si es un patrón de respuesta culturalmente admitido. B. La duración de un episodio de la alteración es de al menos 1 día, pero inferior a 1 mes, con retorno completo al nivel premórbido de actividad. C. La alteración no es atribuible a un trastorno del estado de ánimo con síntomas psicóticos, a un trastorno esquizoafectivo o a esquizofrenia y no es debido a los efectos fisiológicos directos de una sustancia (p. ej., una droga, un medicamento) o de una enfermedad médica. Codificación basada en tipos: .81 Con desencadenante(s) grave(s) (psicosis reactiva breve): si los síntomas psicóticos se presentan poco después y en aparente respuesta a uno o más acontecimientos que, solos o en conjunto, serían claramente estresantes para cualquier persona en circunstancias parecidas y en el mismo contexto cultural. .80 Sin desencadenante(s) grave(s): si los síntomas psicóticos no se presentan poco después o no parecen una respuesta a acontecimientos que serían claramente estresantes para cualquier persona en circunstancias parecidas y en el mismo contexto cultural. Especificar si: De inicio en el posparto: si el inicio se produce en las primeras 4 semanas del posparto. Una paciente que dos días después de tener su bebé empieza a tener un trastorno delirante y empieza a tener un cuadro psicótico que muchas veces evoluciona como este cuadro: trastorno psicótico breve. Y pasan muchos años sin que vuelva a haber un episodio. O puede que no tenga más un síntoma. El ser estrictos al diagnosticar tiene que ver con no diagnosticar de más, no sobre diagnosticar esquizofrenia, sino en lo posible diagnosticarla cuando se cumplen todos estos criterios que en definitiva nos pueden dar falsos negativos pero no falsos positivos. Bueno finalmente criterios para trastorno delirante: Criterio A ideas delirantes no extrañas (p. ej., que implican situaciones que ocurren en la vida real, como ser seguido, envenenado, infectado, amado a distancia o engañado por el cónyuge o amante, o tener una enfermedad) de por lo menos 1 mes de duración. Este cuadro es lo más cercano que tenemos al cuadro de la paranoia clásica en el DSM IV, que de nuevo, no tiene ideas extrañas, nunca se ha cumplido el criterio A para la esquizofrenia aunque aclara: en el trastorno delirante puede haber alucinaciones táctiles u olfatorias si están relacionadas con el tema delirante. Pacientes que pueden percibir... por ejemplo en esta cuestión de la enfermedad, a veces la idea delirante está construida en relación a que están enfermos y que despiden un olor fétido que tiene que ver con esta enfermedad que padecen, esta alucinación está conectada con la idea delirante. Veamos el C: excepto por el impacto directo de las ideas delirantes o sus ramificaciones, la actividad psicosocial no está deteriorada de forma significativa y el comportamiento no es raro ni extraño. Es decir, el paciente puede transitar por la vida con nivel de funcionamiento adecuado. Criterio D: Si se han producido episodios afectivos simultáneamente a las ideas delirantes, su duración total ha sido breve en relación con la duración de los períodos delirantes. Criterios para el diagnóstico de F22.0 Trastorno delirante A. Ideas delirantes no extrañas (p. ej., que implican situaciones que ocurren en la vida real, como ser seguido, envenenado, infectado, amado a distancia o engañado por el cónyuge o amante, o tener una enfermedad) de por lo menos 1 mes de duración. B. Nunca se ha cumplido el Criterio A para la esquizofrenia. Nota: En el trastorno delirante puede haber alucinaciones táctiles u olfatorias si están relacionadas con el tema delirante. C. Excepto por el impacto directo de las ideas delirantes o sus ramificaciones, la actividad psicosocial no está deteriorada de forma significativa y el comportamiento no es raro ni extraño. D. Si se han producido episodios afectivos simultáneamente a las ideas delirantes, su duración total ha sido breve en relación con la duración de los períodos delirantes. E. La alteración no es debida a los efectos fisiológicos directos de alguna sustancia (p. ej., una droga o un medicamento) o a enfermedad médica. Especificar tipo (se asignan en base al tema delirante que predomine): Tipo erotomaníaco: ideas delirantes de que otra persona, en general de un status superior, está enamorada del sujeto. Tipo de grandiosidad: ideas delirantes de exagerado valor, poder, conocimientos, identidad, o relación especial con una divinidad o una persona famosa. Tipo celotípico: ideas delirantes de que el compañero sexual es infiel. Tipo persecutorio: ideas delirantes de que la persona (o alguien próximo a ella) está siendo perjudicada de alguna forma. Tipo somático: ideas delirantes de que la persona tiene algún defecto físico o una enfermedad médica. Tipo mixto: ideas delirantes características de más de uno de los tipos anteriores, pero sin predominio de ningún tema. Tipo no especificado Esto podemos pensarlo para el diagnóstico diferencial con el trastorno esquizoafectivo, que presenta ideas delirantes también. En este caso puede haber algún episodio afectivo pero tiene que haber sido muy breve en relación a los episodios delirantes y muy breve como para excluir episodio depresivo mayor, episodio maníaco o mixto. De otro modo tendría que empezar a pensar en un trastorno esquizoafectivo donde hay ideas delirantes y trastorno del humor. O también puedo pensar en un diagnóstico de trastorno del humor con síntomas psicóticos. Entonces primero: si presentó o no alguna vez síntomas para el criterio A de esquizofrenia. Si presentó síntomas trastornos en la esfera del humor, no los necesarios para cumplir con los criterios de un trastorno del humor. Tiene que haber sido breve. Este cuadro entonces es lo más cercano a lo que los clásicos describieron como paranoia. Y debajo vemos que podemos clasificar el tipo: tipo erotomaníaco, de grandiosidad, celotípico, persecutorio, somático. Está bien? El contenido de las ideas no define el diagnóstico. Lo definen estos otros ítems que tienen que ver con esta presentación: si hay alucinaciones relacionadas o no con el tema delirante, si las ideas son extrañas, si son congruentes o no, si hay una sistematización... -Alumna: entonces el DSM no incluye la paranoia... No lo incluye, es este cuadro. Si vos mirás la CIE 10 el cuadro de trastorno delirante aparece esta aclaración debajo que dice incluye la paranoia y excluye la esquizofrenia paranoide, etc. Bueno, me estoy quedando sin tiempo. Quería hablar un poco más de los trastornos del humor. En el DSM IV cuando se busca trastornos del humor lo primero que aparece es la descripción con criterios diagnósticos para cuatro situaciones. Episodios afectivos: episodio depresivo mayor, episodio maníaco, episodio mixto y episodio hipomaníaco. Hasta ahí no aparecen códigos de clasificación, no hay nomenclatura. ¿por qué? en realidad porque después aparecen todos los trastornos pero uno tiene que poder clasificar primero uno de estos cuatro episodios para poder hacer diagnóstico. Episodio depresivo mayor Episodio depresivo mayor Episodio maníaco Episodio mixto Episodio hipomaníaco Entonces por ejemplo, aparece después: trastorno depresivo mayor. En esto vamos a ver que se cumplen criterios para un episodio depresivo mayor entre otros ítems Después aparece el Trastorno Bipolar tipo I se debe cumplir criterios para un episodio maníaco entre otros ítems. Después aparece el Trastorno Bipolar tipo II debe cumplir criterios de por lo menos un episodio hipomaníaco. Puede tener varios episodios depresivos también, pero tiene que tener al menos un episodio hipomaníaco. Por esto es fundamental en el diagnóstico de trastornos del humor poder diagnosticar primero estos cuatro estados: el episodio depresivo mayor, el episodio maníaco, el episodio mixto -que es uno que cumple para los dos, tiene síntomas para episodio depresivo y tiene síntomas para episodio maníaco que se presentan de manera simultanea y el episodio hipomaníaco. Cuando uno puede ubicar bien esto, luego conforma los cuadros de trastornos del humor. Si es, por ejemplo una depresión, o un trastorno bipolar donde además tenemos dos tipos y si es por ejemplo, tipo I si este episodio, el actual, es depresivo o maníaco. Y después de todos esos cuadros, además hay una consideración acerca de si se presentan con síntomas psicóticos, sin síntomas psicóticos. Si es sin síntomas psicóticos si es leve o moderado. Si es grave con síntoma psicóticos o grave sin síntomas psicóticos. Y además si las ideas delirantes son congruentes o no con el estado de ánimo. Criterios para las especificaciones de gravedad/psicosis/remisión para el episodio depresivo mayor actual (o más reciente) Leve: Pocos o ningún síntoma además de los necesarios para realizar el diagnóstico y síntomas que provocan sólo una ligera incapacidad laboral o en las actividades sociales habituales o en las relaciones con los demás. Moderado: Síntomas de incapacidad funcional entre "leves" y "graves". Grave sin síntomas psicóticos: Varios síntomas además de los necesarios para realizar el diagnóstico y síntomas que interfieren notablemente las actividades laborales o sociales habituales, o las relaciones con los demás. Grave con síntomas psicóticos: Ideas delirantes o alucinaciones. Si es posible, especificar si los síntomas psicóticos son congruentes o no congruentes con el estado de ánimo: Síntomas psicóticos congruentes con el estado de ánimo: Ideas delirantes y alucinaciones cuyo contenido es enteramente consistente con los temas depresivos típicos de inutilidad, culpa, enfermedad, nihilismo, o de ser merecedor de un castigo. Síntomas psicóticos no congruentes con el estado de ánimo: Ideas delirantes y alucinaciones cuyo contenido no consiste en los temas depresivos típicos de inutilidad, culpa, enfermedad, nihilismo o de ser merecedor de castigo. Se incluyen síntomas como las ideas delirantes de persecución (sin relación directa con los temas depresivos), inserción del pensamiento, difusión del pensamiento e ideas delirantes de control. En remisión parcial: Hay algunos síntomas de un episodio depresivo mayor, pero ya no se cumplen totalmente los criterios, o después del episodio depresivo mayor hay un período sin síntomas significativos del episodio depresivo mayor con una duración menor de 2 meses. (Si el episodio depresivo mayor se ha superpuesto a un trastorno distímico, sólo se establece el diagnóstico de trastorno distímico una vez han dejado de cumplirse los criterios completos para el episodio depresivo mayor.) En remisión total: Durante los últimos 2 meses no ha habido signos o síntomas significativos de la alteración. No especificado. Criterios para las especificaciones de gravedad/psicosis/remisión para el episodio maníaco actual (o más reciente) Leve: Se cumplen los síntomas de los criterios mínimos para un episodio maníaco. Moderado: Gran aumento de la actividad o deterioro del juicio. Grave sin síntomas psicóticos: Se necesita una supervisión prácticamente continua para proteger al sujeto del daño físico que se pueda causar a sí mismo o a los demás. Grave con síntomas psicóticos: Ideas delirantes o alucinaciones. Si es posible, especificar si los síntomas psicóticos son congruentes o no congruentes con el estado de ánimo: Síntomas psicóticos congruentes con el estado de ánimo: Ideas delirantes y alucinaciones cuyo contenido es enteramente consistente con los temas maníacos típicos de aumento de la autoestima, poder, sabiduría, identidad o relación especial con una deidad o un personaje famoso. Síntomas psicóticos no congruentes con el estado de ánimo: Ideas delirantes y alucinaciones cuyo contenido no consiste en los temas maníacos típicos de aumento de la autoestima, poder, sabiduría, identidad o relación especial con una deidad o un personaje famoso. Se incluyen síntomas como las ideas delirantes de persecución (sin relación directa con las ideas o los temas de grandiosidad), inserción del pensamiento, difusión del pensamiento e ideas delirantes de ser controlado. En remisión parcial: Hay algunos síntomas de un episodio maníaco, pero ya no se cumplen totalmente los criterios, o después del final del episodio maníaco hay un periodo sin síntomas significativos del episodio maníaco con una duración inferior a 2 meses. En remisión total: Durante los últimos 2 meses no ha habido signos o síntomas significativos de la alteración. No especificado. Criterios para las especificaciones de gravedad/psicosis/remisión para el episodio mixto actual (o más reciente) Leve: Sólo se cumplen los síntomas de los criterios mínimos para un episodio maníaco y un episodio depresivo mayor. Moderado: Síntomas de incapacidad funcional entre "leves" y "graves". Grave sin síntomas psicóticos: Se necesita una supervisión prácticamente continua para proteger al sujeto del daño físico que se pueda causar a sí mismo o a los demás. Grave con síntomas psicóticos: Ideas delirantes o alucinaciones. Si es posible, especificar si los síntomas psicóticos son congruentes o no congruentes con el estado de ánimo: Síntomas psicóticos congruentes con el estado de ánimo: Ideas delirantes y alucinaciones cuyo contenido es enteramente consistente con los temas maníacos o depresivos típicos. Síntomas psicóticos no congruentes con el estado de ánimo: Ideas delirantes y alucinaciones cuyo contenido no consiste en los temas maníacos o depresivos típicos. Se incluyen síntomas como ideas delirantes de persecución (sin relación directa con los temas depresivos o los de grandiosidad), inserción del pensamiento e ideas delirantes de ser controlado. En remisión parcial: Hay algunos síntomas de un episodio mixto, pero ya no se cumplen totalmente los criterios, o después del final del episodio mixto hay un período sin síntomas significativos del episodio mixto con una duración inferior a 2 meses. En remisión total: Durante los últimos 2 meses no ha habido signos o síntomas significativos de la alteración. No especificado. Esas son las especificaciones para poder codificar con los siguientes dígitos. Por ejemplo: si es F.32 que es el diagnóstico de una depresión o F.31 que es el diagnóstico de un trastorno bipolar y después si es F.32.1 si es moderado o F.32.2 si es grave sin síntomas psicóticos. Además hay otras consideraciones que uno puede aclarar si tiene un patrón, por ejemplo si tiene patrón estacional. Hay cuadros de la categoría de trastornos del humor con presentación estacional ¿qué quiere decir? hay pacientes que presentan sistemáticamente episodios en otoño-invierno. El paciente tiene episodios de descompensación del cuadro al empezar el otoño-invierno. Hay trastornos del humor que tienen patrones de ciclación rápida. La alternancia es muy rápida: Al menos cuatro episodios de alteración del estado de ánimo en los 12 meses previos que cumplen los criterios para un episodio depresivo mayor, maníaco, mixto o hipomaníaco. Esta alternancia con esta alta frecuencia indica una ciclación rápida. Para ustedes lo importante es que van a tener que ubicarse de determinada manera para intervenir porque la evolución va a ser distinta. Y además las intervenciones van a ser totalmente distintas con un ciclador rápido que con un paciente que no cicla. Y también hay un ítem que contempla los trastornos del humor de aparición en el posparto. Es habitual y frecuente la presentación de episodios del humor en este período. Criterios para el diagnóstico de F32.x Trastorno depresivo mayor, episodio único A. Presencia de un único episodio depresivo mayor. B. El episodio depresivo mayor no se explica mejor por la presencia de un trastorno esquizoafectivo y no está superpuesto a una esquizofrenia, un trastorno esquizofreniforme, un trastorno delirante o un trastorno psicótico no especificado. C. Nunca se ha producido un episodio maníaco, un episodio mixto o un episodio hipomaníaco. Nota: Esta exclusión no es aplicable si todos los episodios similares a la manía, a los episodios mixtos o a la hipomanía son inducidos por sustancias o por tratamientos o si se deben a los efectos fisiológicos directos de una enfermedad médica. Codificar el estado del episodio actual o más reciente: .0 Leve .1 Moderado .2 Grave sin síntomas psicóticos .3 Grave con síntomas psicóticos .4 En remisión parcial/en remisión total .9 No especificado Especificar (para el episodio actual o para el más reciente): Crónico Con síntomas catatónicos Con síntomas melancólicos Con síntomas atípicos De inicio en el posparto Criterios para la especificación de patrón estacional Con patrón estacional: puede aplicarse al patrón de los episodios depresivos mayores en el trastorno bipolar I, trastorno bipolar II o trastorno depresivo mayor, recidivante. A. Ha habido una relación temporal sostenida entre el inicio de los episodios depresivos mayores de un trastorno bipolar I o bipolar II, o un trastorno depresivo mayor recurrente, y una determinada época del año (p. ej., aparición regular del episodio depresivo mayor en el otoño o el invierno). Nota: No se incluyen los casos en los que hay un efecto evidente de factores estresantes psicosociales estacionales (p. ej., estar habitualmente en paro todos los inviernos). B. Las remisiones totales (o un cambio de la depresión a la manía o a la hipomanía) también se dan en una determinada época del año (p. ej., la depresión desaparece en primavera). C. En los últimos 2 años ha habido dos episodios depresivos mayores que han demostrado la relación estacional temporal definida en los Criterios A y B, y no ha habido episodios depresivos mayores no estacionales en el mismo periodo. D. Los episodios depresivos mayores estacionales (descritos antes) tienen que ser sustancialmente más numerosos que los episodios depresivos mayores no estacionales presentados a lo largo de la vida del sujeto. Criterios para la especificación de ciclos rápidos Con ciclos rápidos: puede aplicarse al trastorno bipolar I o al trastorno bipolar II. Al menos cuatro episodios de alteración del estado de ánimo en los 12 meses previos que cumplen los criterios para un episodio depresivo mayor, maníaco, mixto o hipomaníaco. Nota: Los episodios están delimitados por una remisión total o parcial durante al menos 2 meses o por un cambio a un episodio de polaridad opuesta (p. ej., episodio depresivo mayor a episodio maníaco) Criterios para la especificación de inicio en el postparto Con inicio en el postparto: puede aplicarse al episodio depresivo mayor, maníaco o mixto actual (o más reciente) de un trastorno depresivo mayor, trastorno bipolar I o trastorno bipolar II, o a un trastorno psicótico breve. Inicio del episodio en las primeras 4 semanas del postparto Otras consideraciones Criterios para la especificación de curso longitudinal Con recuperación interepisódica total: si se logra una remisión total entre los dos episodios afectivos más recientes. Sin recuperación interepisódica total: si no se logra una remisión total entre los dos episodios afectivos más recientes. Criterios para la especificación de cronicidad Crónico: puede aplicarse al episodio depresivo mayor actual o más reciente de un trastorno depresivo mayor y a un episodio depresivo mayor de un trastorno bipolar I o bipolar II sólo si éste es el tipo más reciente de episodio afectivo. Los criterios completos para un episodio depresivo mayor se han cumplido de forma continua durante al menos los 2 últimos años. Criterios para la especificación de síntomas catatónicos Con síntomas catatónicos: puede aplicarse al episodio depresivo mayor, episodio maníaco o episodio mixto actual o más reciente de un trastorno depresivo mayor, un trastorno bipolar I o un trastorno bipolar II. El cuadro clínico está dominado por al menos dos de los siguientes síntomas: 1. inmovilidad motora que puede manifestarse por catalepsia (incluida la flexibilidad cérea) o por estupor 2. actividad motora excesiva (que aparentemente carece de propósito y no está influida por estímulos externos) 3. negativismo extremo (resistencia aparentemente inmotivada a cualquier tipo de órdenes, o mantenimiento de una postura rígida contra todo intento de ser movido) 4. peculiaridades del movimiento voluntario que pueden manifestarse en la postura (adopción voluntaria de posturas extrañas o inapropiadas), movimientos estereotipados, manierismos patentes o gesticulación exagerada 5. ecolalia o ecopraxia Criterios para la especificación de síntomas melancólicos Con síntomas melancólicos: puede aplicarse al episodio depresivo mayor actual o más reciente de un trastorno depresivo mayor y a un episodio depresivo mayor de un trastorno bipolar I o bipolar II sólo en caso de que éste sea el episodio afectivo más reciente. A. Presencia de uno de los siguientes síntomas durante el periodo más grave del episodio actual: 1. pérdida de placer en todas o casi todas las actividades 2. falta de reactividad a los estímulos habitualmente placenteros (no se siente mejor, ni siquiera temporalmente, cuando sucede algo bueno) B. Tres (o más) de los siguientes: 1. una cualidad distintiva del estado de ánimo depresivo (p. ej., el estado de ánimo depresivo se experimenta de forma distinta del tipo de sentimiento experimentado tras la muerte de un ser querido) 2. la depresión es habitualmente peor por la mañana 3. despertar precoz (al menos 2 horas antes de la hora habitual de despertarse) 4. enlentecimiento o agitación psicomotores 5. anorexia significativa o pérdida de peso 6. culpabilidad excesiva o inapropiada Criterios para la especificación de síntomas atípicos Con síntomas atípicos: puede aplicarse cuando estos síntomas predominan durante las 2 semanas más recientes de un episodio depresivo mayor de un trastorno depresivo mayor o en un trastorno bipolar I o bipolar II cuando el episodio depresivo mayor es el tipo más reciente de episodio afectivo, o cuando estos síntomas predominan durante los últimos 2 años de un trastorno distímico. A. Reactividad del estado de ánimo (el estado de ánimo mejora en respuesta a situaciones reales o potencialmente positivas). B. Dos (o más) de los síntomas siguientes: 1. aumento significativo del peso o del apetito 2. hipersomnia 3. abatimiento (sentir los brazos o las piernas pesados o inertes) 4. patrón de larga duración de sensibilidad al rechazo interpersonal (no limitado a episodios de alteración del estado de ánimo) que provoca un deterioro social o laboral significativo C. En el mismo episodio no se cumplen los criterios para los síntomas melancólicos ni para los síntomas catatónicos. Criterios para la especificación de inicio en el posparto Desgrabación y Establecimiento del Texto: Gabriela Arca