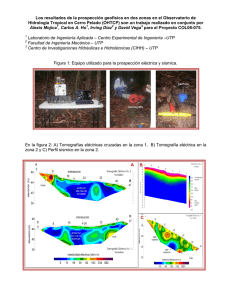
HMO California en espanol
Anuncio

AETNA HEALTH OF CALIFORNIA INC. 2409 CAMINO RAMON SAN RAMON, CA 94583 1-800-756-7039 POR FAVOR LEA ESTE FOLLETO CON MUCHA ATENCIÓN. CONTIENE INFORMACIÓN IMPORTANTE QUE USTED DEBE CONOCER ANTES DE INSCRIBIRSE. ESTA INFORMACIÓN ES SOLAMENTE UN RESUMEN. * * LA EVIDENCIA DE COBERTURA CONTIENE LOS TÉRMINOS Y LAS CONDICIONES DE LA COBERTURA Y DEBE CONSULTARLA PARA DETERMINAR LAS DISPOSICIONES CONTRACTUALES VIGENTES. ** USTED TIENE DERECHO A VER LA EVIDENCIA DE COBERTURA ANTES DE INSCRIBIRSE EN ESTE PLAN. PUEDE SOLICITAR LA EVIDENCIA DE COBERTURA A SU GRUPO EMPLEADOR O PONIÉNDOSE EN CONTACTO CON AETNA HEALTH OF CALIFORNIA. ESTE FOLLETO Y LA MUESTRA DE EVIDENCIA DE COBERTURA ADJUNTA DEBEN LEERSE POR COMPLETO Y CON MUCHA ATENCIÓN. LAS PERSONAS CON NECESIDADES DE ATENCIÓN MÉDICA ESPECIAL DEBEN LEER CON MUCHA ATENCIÓN AQUELLAS SECCIONES QUE CORRESPONDAN A SUS CASOS. PUEDE OBTENERSE MÁS INFORMACIÓN SOBRE LOS BENEFICIOS DE ESTE PLAN LLAMANDO AL 1-800-756-7039. *LA MUESTRA DE EVIDENCIA DE COBERTURA ADJUNTA Y ESTE FOLLETO SON SOLAMENTE PARA SU INFORMACIÓN, LA EVIDENCIA DE COBERTURA ACTUAL APLICABLE A SU PLAN PUEDE CONTENER BENEFICIOS ADICIONALES OPCIONALES SELECCIONADOS POR SU EMPLEADOR. UNA DECLARACIÓN QUE DESCRIBE LAS POLÍTICAS Y PROCEDIMIENTOS DE AETNA HEALTH OF CALIFORNIA PARA LA PRESERVACIÓN Y CONFIDENCIALIDAD DE REGISTROS MÉDICOS ESTÁ DISPONIBLE Y SERÁ PROPORCIONADA A SOLICITUD DE LOS MIEMBROS. ALGUNOS HOSPITALES Y OTROS PROVEEDORES NO PROPORCIONAN UNO O MÁS DE LOS SIGUIENTES SERVICIOS QUE PUEDEN ESTAR CUBIERTOS BAJO SU CONTRATO DEL PLAN Y QUE USTED O UN MIEMBRO DE SU FAMILIA PUEDE NECESITAR: PLANIFICACIÓN FAMILIAR; SERVICIOS ANTICONCEPTIVOS, INCLUYENDO ANTICONCEPTIVOS DE EMERGENCIA; ESTERILIZACIÓN, INCLUYENDO LIGACIÓN DE TROMPAS EN EL MOMENTO DEL TRABAJO DE PARTO Y PARTO; TRATAMIENTOS DE ESTERILIDAD; O ABORTO. USTED DEBE OBTENER MÁS INFORMACIÓN ANTES DE INSCRIBIRSE. LLAME A SU FUTURO MÉDICO, GRUPO MÉDICO, ASOCIACIÓN DE PRÁCTICA INDEPENDIENTE O CLÍNICA, O LLAME AL PLAN MÉDICO AL NÚMERO SIN CARGO DE SERVICIOS AL MIEMBRO QUE APARECE EN SU TARJETA DE IDENTIFICACIÓN PARA ASEGURARSE DE QUE PUEDE OBTENER LOS SERVICIOS MÉDICOS QUE USTED NECESITA. HMO/CA DISCLOSURE BROCHURE 3/01: PART I 1 01.28.302.2-CA (01/04) INTRODUCCIÓN La información a continuación proporciona información general sobre los planes médicos de Aetna Health. Usted debe consultar los documentos específicos de su plan para obtener más información sobre el funcionamiento de su plan. Información importante adicional relacionada con: • Su médico de familia (PCP), • Proveedores que pertenecen a la red, • Referencias médicas y autorización, • Solicitud de continuidad de atención médica o referencias médicas permanentes, • Centros/Establecimientos, y • Procedimientos de quejas se encuentran en la muestra de Evidencia de Cobertura (EOC) adjunta. Información acerca de cómo el HMO determina la necesidad médica puede encontrarse al principio de la sección “Beneficios cubiertos” de la muestra de Evidencia de Cobertura adjunta. Usted puede encontrar información adicional incluyendo listados de proveedores, el listado de medicamentos, boletines de pólizas de cobertura y otra información importante en nuestro sitio de Internet, www.aetna.com. Puede contactarse al Departamento de Cuidado de Salud Administrado de California en el sitio de Internet http://www.hmohelp.ca.gov. La elegibilidad, los beneficios cubiertos, la necesidad médica, precertificación, revisión concurrente, revisión retrospectiva de registros y el resto de los términos y condiciones de su plan médico son determinados exclusivamente por Aetna Health (o su designado). Esto significa que algunos servicios recomendados por su profesional de la salud pueden no considerarse beneficios cubiertos según determinación de Aetna Health. Algunos médicos de familia están afiliados con sistemas de servicios médicos integrados, asociaciones de práctica independiente u otros grupos de proveedores y los miembros que eligen a estos médicos generalmente serán referidos a especialistas y hospitales dentro de este sistema, asociación o grupo. Sin embargo, si sus necesidades médicas van más allá del alcance de los proveedores afiliados, puede solicitar cobertura para los servicios prestados por médicos y establecimientos que no pertenecen a la red. A fin de estar cubiertos, los servicios prestados por los proveedores que no pertenecen a la red pueden requerir la aprobación previa de Aetna Health® y/o de los sistemas de servicios médicos integrados u otros grupos de proveedores. Para encontrar un médico de familia (PCP), visite nuestro listado de proveedores médicos, DocFind ®, en http://www.aetna.com/docfind/custom/select. DocFind está disponible las 24 horas del día, los 7 días de la semana, y se lo actualiza tres veces por semana. Con el formato de uso fácil de DocFind, usted puede buscar un proveedor en Internet por nombre, especialidad, sexo y/o afiliación a hospital. Un listado impreso también está disponible. PAPEL QUE DESEMPEÑAN LOS MÉDICOS DE FAMILIA (PCP) Usted debe consultar a su médico de familia (PCP) cuando se encuentre enfermo o herido para ayudar a determinar qué tipo de atención necesita. Debe consultar los documentos de su plan para determinar los servicios cubiertos, las exclusiones y limitaciones de su plan de beneficios. Con la excepción de los beneficios descritos en los documentos del plan como beneficios de acceso directo o en una emergencia, usted debe obtener una referencia médica de su PCP antes de buscar atención especializada u hospitalaria cubierta que no sea de emergencia. HMO/CA DISCLOSURE BROCHURE 3/01: PART I 2 01.28.302.2-CA (01/04) Es importante recordar los siguientes puntos sobre las referencias médicas: • Una referencia médica es la forma en que su PCP hace arreglos para que usted esté cubierto para atención médica especializada y tratamiento de seguimiento adecuados y necesarios. • Usted debe hablar con su PCP acerca de las referencias médicas para entender cuáles son los servicios de especialista que recomienda y porqué. • Si el especialista recomienda tratamientos o pruebas adicionales que sean beneficios cubiertos, es posible que usted deba obtener otra referencia médica de su PCP antes de recibir estos servicios. Si usted no obtiene otra referencia médica por estos servicios, es posible que sea responsable por su pago. • Excepto en el caso de emergencias, toda internación en un hospital y cirugía ambulatoria requiere una referencia médica previa de su médico de familia y autorización previa del plan. • Si no se trata de una emergencia y usted va a un médico o centro de atención sin una referencia médica, usted deberá pagar la factura médica. • Las referencias médicas son válidas por un período de 90 días mientras la persona permanezca como miembro elegible del plan. • En planes sin cobertura para servicios de proveedores que no pertenecen a la red, se requiere la autorización previa de Aetna además de una referencia médica especial de su PCP a un proveedor fuera de la red. Estos servicios sólo están cubiertos cuando Aetna Health haya determinado que no hay un proveedor de la red con capacitación y experiencia apropiadas para sus necesidades específicas. Cuando sean autorizados debidamente, estos servicios están totalmente cubiertos, sin incluir el monto correspondiente al miembro. • La referencia médica establece que, con excepción de los copagos correspondientes, usted no tendrá que pagar los costos de los beneficios cubiertos, siempre que sea miembro en el momento de prestación del servicio. RED DE PROVEEDORES MÉDICOS Cuando utilice su listado de proveedores o DocFind, se dará cuenta de que ciertos proveedores médicos están afiliados con otros proveedores a través de sistemas, asociaciones o grupos. Estos sistemas, asociaciones o grupos (“organización”) o sus proveedores afiliados pueden ser remunerados por Aetna Health mediante un acuerdo de capitación u otro método global de pago. La organización entonces paga al proveedor del tratamiento directamente a través de varios métodos. Usted debe preguntar a su proveedor cómo se compensa a dicho proveedor por prestarle servicios médicos y si el proveedor tiene algún incentivo económico para controlar los costos o el uso de servicios médicos por parte de los miembros. Se pondrá a disposición un resumen de cualquier acuerdo o contrato entre el HMO y cualquier proveedor médico cuando lo pide, llamando al número de teléfono de Servicios al Miembro que aparece en su tarjeta de identificación. El resumen no incluirá los acuerdos financieros relativos a tarifas, reembolsos, cargos o tasas actuales negociados por el HMO y el proveedor. Dicho resumen incluirá una categoría o tipo de remuneración pagado por HMO a cada clase de proveedor médico, bajo contrato con el HMO. BENEFICIOS CUBIERTOS A fin de estar cubiertos, todos los servicios, incluyendo la ubicación (tipo de centro), duración y costos de los servicios, deben ser médicamente necesarios según lo definición que aparece en los documentos del plan y según determinación exclusiva de Aetna Health. Por favor, consulte el segmento al comienzo de la sección “Beneficios cubiertos” en la muestra de EOC incluida en este folleto para obtener información adicional acerca de cómo el HMO determina la necesidad médica. HMO/CA DISCLOSURE BROCHURE 3/01: PART I 3 01.28.302.2-CA (01/04) NECESIDAD MÉDICA A fin de estar cubiertos, todos los servicios, incluyendo la ubicación (tipo de centro), duración y costos de los servicios, deben ser médicamente necesarios según la definición que aparece en los documentos del plan y según determinación exclusiva de Aetna Health. Por favor, consulte el segmento al comienzo de la sección “Beneficios cubiertos” en la muestra de EOC adjunta a este folleto para obtener información adicional acerca de cómo el HMO determina la necesidad médica. PROGRAMA DE ACCESO DIRECTO* Este programa permite que los miembros del sexo femenino visiten a cualquier ginecólogo que pertenece a la red para un examen de rutina, incluyendo un Papanicolau (si es necesario) y una cantidad ilimitada de visitas para problemas ginecológicos y atención de seguimiento, según su descripción en su plan de beneficios. Los ginecólogos también pueden referir a una mujer directamente para servicios ginecológicos cubiertos, sin que la paciente tenga que volver a visitar a su médico de familia de la red. Las mujeres pueden también elegir recibir la atención descrita en el programa de acceso directo de su médico de familia. * Si su obstetra/ginecólogo forma parte de una asociación de práctica independiente (IPA, en inglés), grupo médico (PMG en inglés) o una organización similar, usted debe seleccionar su obstetra o ginecólogo de la IPA, PMG u organización similar. SALUD MENTAL/ABUSO DE SUBSTANCIAS TÓXICAS Los beneficios del cuidado de salud del comportamiento (por ejemplo, cobertura para el tratamiento o cuidado por trastorno o enfermedad mental, alcoholismo y/o abuso de substancias tóxicas) están controlados por Aetna Health o una organización contratada independientemente. Aetna Health o la organización contratada independientemente realiza las determinaciones iniciales de cobertura y coordina las referencias médicas. Todas las referencias médicas para el cuidado de salud del comportamiento se harán normalmente a proveedores afiliados con la organización, a menos que sus necesidades para los servicios cubiertos vayan más allá de la capacidad de los proveedores afiliados. Su cobertura no sobrepasará el número máximo de visitas de su Lista de Beneficios o permitidas en su Evidencia de Cobertura. Aetna Health o su organización contratada puede utilizar autorizaciones previas y revisiones en curso para limitar el número de visitas ambulatorias por cuidado de salud mental o días de hospitalización al mínimo que considere como beneficios cubiertos médicamente necesarios, sin importar el número máximo de visitas indicados en su Lista de Beneficios. Esto significa que puede no recibir cobertura para el número máximo de visitas o días especificados en su Lista de Beneficios, o el número de visitas o días que usted y su profesional de la salud crean apropiados, para un sólo curso de tratamiento o episodio. Por ejemplo, un tratamiento ambulatorio psicoterapéutico por depresión puede ser considerado un beneficio cubierto durante 8 visitas individuales, pero Aetna Health o su organización contratada puede, mediante una revisión concurrente, decidir que no cubrirá más el tratamiento, incluso cuando la lista de beneficios declare que el número máximo de visitas ambulatorias es de veinte (20) sesiones por año. A partir del 1ro de julio, 2000, el o los tratamiento(s) por “enfermedad mental grave” y “trastornos emocionales graves de un niño”, según lo definido en el Código de Seguridad y Salud, sección 1374.72, no están sujetos a los máximos anuales indicados en su Lista de Beneficios. Estos tratamientos están todavía sujetos a: a) autorizaciones previas y una revisión en curso para determinar la cobertura; y, b) los beneficios máximos de por vida, copagos y deducibles por persona y por familia, si los hubiera. Puede recibir información con relación a la forma adecuada de acceder a los servicios del cuidado de salud del comportamiento que estén cubiertos bajo su plan específico llamando al número de teléfono sin cargo que aparece en su tarjeta de identificación. Al igual que en otras determinaciones de cobertura, usted puede apelar las decisiones de cobertura para el cuidado de salud del comportamiento de acuerdo con las provisiones de su plan médico y leyes estatales aplicables. HMO/CA DISCLOSURE BROCHURE 3/01: PART I 4 01.28.302.2-CA (01/04) ACCESO DIRECTO BAJO LOS PLANES QPOS Y USACCESS SOLAMENTE Bajo los planes USAccess y QPOS, usted puede dirigirse directamente a un especialista u hospital sin una referencia médica para ciertos beneficios cubiertos. Sin embargo, usted será responsable generalmente por un deducible y coseguro bajo estos planes. Asimismo, tal vez pueda reducir sus gastos de bolsillo de manera considerable, utilizando a los proveedores de la red que aparecen en su listado. Por favor, consulte los documentos específicos de su plan para obtener información sobre los beneficios incluidos en los planes USAccess y QPOS que no necesitan referencias médicas. Si su plan no cubre específicamente beneficios con autorreferencia médica o obtenidos fuera de la red y usted se dirige directamente a un especialista u hospital para atención que no sea de emergencia o que no sea urgente sin una referencia médica, usted debe pagar la cuenta, a menos que el servicio esté específicamente identificado como un beneficio de acceso directo en los documentos de su plan. BENEFICIOS POR ATENCIÓN DE EMERGENCIA Y ATENCIÓN URGENTE Beneficios por atención de emergencia Si usted necesita atención de emergencia, está cubierto las 24 horas del día, los 7 días por semana, en cualquier lugar del mundo. Aetna Health ha adoptado la siguiente definición de cualquier condición médica de emergencia de la Ley de Presupuesto Balanceado de 1997: Una condición médica de emergencia es “la que se manifiesta con síntomas agudos de suficiente gravedad, tales que una persona laica prudente, que tenga conocimientos normales de salud y medicina, podría razonablemente suponer que la ausencia de atención médica inmediata resultaría en peligro grave para la salud de la persona, o con relación a una mujer embarazada, a la salud de la mujer o de su hijo a nacer.” Ya sea que esté usted dentro o fuera de una de las áreas de servicio de Aetna Health, corresponden los siguientes procedimientos: √ Diríjase al centro de emergencia más cercano o llame al 911 o a cualquier servicio de respuesta de emergencia disponible en el área. Si un retraso no fuera perjudicial para su salud, llame a su médico de familia. Su médico de familia debe proveer cobertura de emergencia las 24 horas del día, incluyendo los fines de semana y días feriados. √ Después de evaluar y estabilizar su condición, el establecimiento de emergencia debe entrar en contacto con su médico de familia para que él o ella pueda prestar asistencia al médico que lo atiende, proveyéndole información sobre su historial médico. √ Si lo internan en un centro hospitalario, usted, o un miembro de la familia o amigo en su nombre, deben notificar a su médico de familia y al HMO lo antes posible. √ Toda atención de seguimiento debe ser coordinada por su médico de familia. La atención de seguimiento con proveedores que no pertenecen a la red es sólo cubierta con una referencia médica de su médico de familia y aprobación previa del HMO. Sea usted tratado dentro o fuera de su área de servicio de Aetna Health, debe obtener una referencia médica antes de que pueda ser cubierta cualquier atención de seguimiento. Ejemplos de atención de seguimiento es la retirada de suturas, yesos, radiografías, y nuevas visitas a la sala de emergencia y clínicas. √ Se incentiva a los miembros a que utilicen de manera apropiada el sistema de respuesta de emergencia 911 cuando una emergencia médica requiera transporte de respuesta de emergencia. Beneficios por atención urgente Los miembros que se encuentren de viaje fuera de sus áreas de servicio de HMO o estudiantes que estén en escuelas lejanas están cubiertos para atención de emergencia y urgente. La atención urgente o de emergencia puede obtenerse con un médico en práctica privada, una clínica de acceso libre, un HMO/CA DISCLOSURE BROCHURE 3/01: PART I 5 01.28.302.2-CA (01/04) centro de atención urgente o de emergencia. Ciertas condiciones, tales como vómitos intensos, dolores de oído, dolores de garganta y fiebre son consideradas de “atención urgente” fuera de su área de servicio de HMO y pueden tratarse en cualquiera de los centros mencionados arriba. Información adicional sobre emergencias médicas y atención urgente puede encontrarse en la sección “Beneficios cubiertos” de la Evidencia de Cobertura, en el artículo K “Beneficios de atención urgente/Atención de emergencia”. SUPERVISIÓN DEL PACIENTE Aetna Health ha elaborado un programa de supervisión del paciente como asistencia en la determinación de los servicios médicos cubiertos y pagaderos bajo el plan médico y la extensión de dicha cobertura y pagos. El programa asiste a los miembros para que reciban atención médica apropiada, maximizando la cobertura para dicha atención. Solamente los directores médicos toman decisiones de negar cobertura para un servicio por razones de necesidad médica. Las cartas de negativa de cobertura especifican los criterios, normas y directrices con los que no se cumplió, e informan al proveedor y al miembro sobre el proceso de apelación. Nuestro personal de supervisión del paciente utiliza directrices y recursos de reconocimiento nacional como orientación para la precertificación, revisión concurrente y procesos de revisión retrospectiva. Utilizando la información obtenida de los proveedores, el personal de supervisión del paciente aplica las directrices de supervisión médica de Milliman & Robertson cuando se lleva a cabo una revisión concurrente. Si no existe una directriz de Milliman & Robertson aplicable, el personal de supervisión del paciente utiliza los criterios InterQual ISD. Hasta el punto en que ciertas funciones de supervisión del paciente son delegadas a sistemas de servicios médicos integrados, asociaciones de práctica independiente u otros grupos de proveedores (“Delegados”), dichos delegados utilizan los criterios que consideren apropiados. Usted o cualquier persona que usted designe, o cualquier otra persona u organización tiene derecho a solicitar los criterios o directrices utilizados para tomar decisiones de revisión de utilización del plan. Los materiales que se le han proporcionado son las directrices utilizadas por este plan para autorizar, modificar o denegar atención médica a personas con enfermedades o condiciones similares. La atención médica y tratamiento específicos pueden variar dependiendo de la necesidad individual y de los beneficios cubiertos por su contrato. BOLETINES DE PÓLIZAS DE COBERTURA Los boletines de pólizas de cobertura de Aetna Health se utilizan también como una guía cuando se realizan ciertas determinaciones de cobertura. Los boletines de pólizas de cobertura se desarrollan para tratar de enfoques al cuidado, incluyendo nuevas tecnologías. Los boletines de pólizas de cobertura están basados en publicaciones médicas con comités de expertos, las recomendaciones de organizaciones médicas destacadas, y cuando apropiado, las pólizas de cobertura de Medicare de Health Care Financing Administration. Aetna Health ha colocado sus boletines de pólizas de cobertura en su sitio de Internet, www.aetna.com. Los miembros pueden solicitar también los boletines de políticas de cobertura llamando por teléfono a los servicios al miembro al número que aparece en su tarjeta de identificación o en la primera página de este folleto informativo. Ya que los boletines de pólizas de cobertura pueden ser muy técnicos y están diseñados para su utilización por nuestro equipo de profesionales para hacer las determinaciones de cobertura, se recomienda que analice los boletines de pólizas de cobertura que le interesen con sus médicos para lograr comprenderlos completamente. Los boletines de pólizas de cobertura no constituyen consejo médico y los proveedores que le atienden son los únicos responsables por el consejo médico y tratamiento de los miembros. Los boletines de pólizas de cobertura contienen solamente una descripción parcial, general de los beneficios, no constituyen un contrato, y están sujetos a cambios. HMO/CA DISCLOSURE BROCHURE 3/01: PART I 6 01.28.302.2-CA (01/04) PRECERTIFICACIÓN Ciertos servicios médicos, tales como hospitalización, cirugía ambulatoria, o servicios ambulatorios de la salud mental, requieren precertificación de Aetna Health (o su designado) para garantizar la cobertura de dichos servicios. Si no obtiene una precertificación, puede ser económicamente responsable por los servicios que requieran dicha precertificación. Cuando usted obtenga servicios que requieren precertificación a través de un proveedor de la red, dicho proveedor debe precertificar los servicios antes del tratamiento. Si su plan cubre beneficios con autorreferencia médica (planes QPOS y USAccess) y usted puede autorreferirse para servicios cubiertos, es su responsabilidad entrar en contacto con Aetna Health para la precertificación de los servicios que así lo requieran. Revisión concurrente El proceso de revisión concurrente valora la necesidad de estancia continuada, nivel y calidad de atención para los miembros que están recibiendo servicios con internación. Todos los servicios de internación en centros médicos que vayan más allá del período inicial de certificación requerirán una revisión concurrente. Planificación del alta La planificación de alta del hospital puede iniciarse en cualquier fase del proceso de supervisión del paciente y empieza justo después de identificar las necesidades posteriores al alta del hospital durante la precertificación o revisión concurrente. El plan de alta del hospital puede incluir el comienzo de una variedad de servicios y beneficios para el miembro tras su alta de su internación. Revisión retrospectiva de registros El propósito de la revisión retrospectiva es analizar retrospectivamente la calidad y los problemas probables de uso del plan, iniciar la acción apropiada de seguimiento basándose en las pruebas de uso del plan o calidad, y revisar todas las apelaciones de las decisiones de revisión concurrente de internación en centros médicos. El esfuerzo del HMO para controlar los servicios proporcionados a los miembros incluye la revisión retrospectiva de las reclamaciones presentadas para pago, y los registros médicos presentados por asuntos de utilización y calidad potencial. QUEJAS, APELACIONES Y REVISIÓN EXTERNA Por favor consulte la sección de quejas en la muestra de EOC adjunta para obtener información importante sobre el proceso de apelaciones y quejas y sus derechos a una revisión médica independiente. DERECHOS Y RESPONSABILIDADES DE LOS MIEMBROS Como miembro, usted tiene el derecho de: • Obtener información actualizada sobre los profesionales de la salud y hospitales que participan en los planes. • Obtener atención médica primaria y preventiva del médico de familia (PCP) que usted elija de la red del plan para servicios cubiertos. • Cambiar de un PCP a otro que esté disponible y que participe en el plan. • Obtener atención médicamente necesaria y cubierta de especialistas, hospitales y otros proveedores que pertenecen a la red. • Obtener referencias médicas para visitar a especialistas de la red con experiencia en el tratamiento de su enfermedad crónica para beneficios cubiertos. HMO/CA DISCLOSURE BROCHURE 3/01: PART I 7 01.28.302.2-CA (01/04) • Ser informado por su profesional de la salud acerca de cómo pedir citas y obtener atención médica durante y después de las horas de consulta. • Ser informado acerca de cómo comunicarse con su PCP o un médico de reemplazo las 24 horas del día, todos los días. • Llamar al 911 (o a cualquier servicio de respuesta de emergencia disponible). Diríjase al centro de emergencia más cercano en una situación que pudiera poner en peligro la vida o una extremidad. • Ser tratado con respeto en lo que concierne a su privacidad y dignidad. • Que Aetna sólo utilice sus registros de salud mental/médica para propósitos del plan y mantenga la confidencialidad de dichos registros (según lo descrito en la sección “Confidencialidad”). • Ayudar a su profesional de la salud a tomar decisiones sobre la atención médica del miembro. • Que un médico decida cuándo debe negarse la cobertura para tratamiento por ausencia de necesidad médica. • Hablar con su profesional de la salud sobre su condición y todas las alternativas de tratamiento, incluyendo los riesgos y beneficios posibles, aunque una opción de atención no estuviera cubierta. • Saber que su profesional de la salud no puede ser penalizado por presentar una queja o apelación. • Conocer la forma en que su plan decide los servicios que están cubiertos. • Saber cómo sus profesionales de la salud son pagados por proporcionar servicios. • Obtener información actualizada sobre los servicios cubiertos o los no cubiertos por su plan, y las exclusiones o limitaciones aplicables. • Obtener información sobre los copagos y costos que debe pagar. • Obtener información acerca de cómo presentar una reclamación, queja, o apelación con el plan. • Recibir una respuesta rápida cuando usted pregunte sobre el plan o solicite información. • Obtener ayuda de su profesional de la salud en las decisiones sobre la necesidad de servicios y en el proceso de quejas. • Sugerir cambios en los servicios y pólizas del plan. Como miembro de HMO, el miembro tiene la responsabilidad de: • Elegir un PCP que pertenece a la red del plan y establecer una relación paciente-médico. • Ayudar a su profesional de la salud a tomar decisiones sobre su atención médica. • Comunicar a su PCP si no entiende el tratamiento que recibe y preguntar si usted no sabe cómo cuidar de su enfermedad. • Seguir las indicaciones y consejo que usted y sus profesionales de la salud han acordado. • Comunicarse inmediatamente con su profesional de la salud cuando tenga síntomas o problemas inesperados. • Hablar con su PCP sobre las referencias médicas para atención hospitalaria o de especialistas cuando no se trate de una emergencia. HMO/CA DISCLOSURE BROCHURE 3/01: PART I 8 01.28.302.2-CA (01/04) • Acudir a los especialistas a los que lo refiera su PCP. • Entender que los médicos de la red y otros proveedores médicos que le atienden no son empleados de Aetna Health y que Aetna Health no los controla. • Mostrar su tarjeta de identificación de miembro a los proveedores antes de ser atendido. • Pagar los copagos requeridos por su plan. • Llamar a Servicios al Miembro para preguntar sobre el plan si no entiende cómo utilizar los beneficios del miembro. • Seguir inmediatamente los procedimientos de quejas del plan si usted cree que necesita presentar una queja. • Dar información correcta y completa a los médicos y otros proveedores médicos que le atiendan. • Tratar a los médicos y a todos los proveedores, su equipo, y al personal del plan con respeto. • Comunicar a Aetna Health sobre otro seguro médico que usted u otros miembros de su familia puedan tener. • No estar implicado en actividades deshonestas dirigidas contra el plan o algún proveedor. • Leer y entender los beneficios y el plan médico del miembro. Conocer los copagos y cuáles servicios están cubiertos y cuáles no lo están. Puede tener derechos y responsabilidades adicionales dependiendo de las leyes estatales aplicables a su plan. RELACIÓN DE CONTRATISTA INDEPENDIENTE ➢ Ningún proveedor que pertenece a la red ni ningún otro proveedor, establecimiento, centro o agencia es un agente o empleado del HMO. Ni el HMO ni ningún miembro del HMO es un agente o empleado de ningún proveedor que pertenece a la red u otro proveedor, establecimiento, centro o agencia. ➢ Ni el titular del contrato ni el miembro es el agente o representante del HMO, sus agentes o empleados, ni un agente o representante de un proveedor de la red u otra persona u organización con la que el HMO haya realizado o de aquí en adelante realice acuerdos por servicios bajo la Evidencia de Cobertura. ➢ Los médicos de la red mantienen la relación médico-paciente con los miembros y son solamente responsables ante el miembro de todos los servicios médicos que ellos presten. ➢ El HMO no puede garantizar la participación continuada de ningún proveedor o centro con el HMO. En el caso de que un PCP termine su contrato o sea terminado por el HMO, el HMO lo notificará a los miembros de la siguiente manera: CONFIDENCIALIDAD Aetna Health protege la privacidad de la información confidencial sobre la salud mental/médica del miembro. Exigimos contractualmente que los proveedores que pertenecen a la red mantengan confidencial la información del miembro de acuerdo con las leyes aplicables. Además, usted tiene el derecho de acceder a sus registros de salud mental/médicos de los proveedores que pertenecen a la red, en cualquier momento. Aetna Health y sus agentes y afiliados (colectivamente “Aetna Health” ) y los proveedores que pertenecen a la red requieren el acceso a la información de salud mental/médica del miembro para un número de propósitos, incluyendo pago de reclamos de reembolso y prevención de fraudes; coordinación de la atención, recogida de datos, valoración del rendimiento del plan, cumplir HMO/CA DISCLOSURE BROCHURE 3/01: PART I 9 01.28.302.2-CA (01/04) con los requisitos estatales y federales, control de calidad, revisión del uso del plan, investigación y actividades de acreditación para salud preventiva, programas de control de enfermedades y detección temprana. Por consiguiente, los miembros deben autorizar que se comparta su información médica y la de sus dependientes entre Aetna Health y cualquier hospital, médico, u otro proveedor médico o sistema de servicios médicos integrados, según la necesidad de Aetna Health y de dichos proveedores de la red. Los miembros o las personas con derecho a actuar en nombre del miembro tienen derecho a recibir una copia de la autorización si lo solicitan y aceptan que una fotocopia es tan válida como el original. A partir del 1° de julio, 2001, se encuentra disponible una declaración que describe las pólizas y procedimientos del HMO para mantener la confidencialidad de los registros médicos, la que se proporcionará a los miembros a su solicitud. LISTADO DE MEDICAMENTOS Si el plan que su empleador o empresa compró incluye el plan de farmacia para cobertura de medicamentos bajo receta ambulatorios, su beneficio para medicamentos bajo receta puede incluir un listado de medicamentos. Un listado es una lista de medicamentos bajo receta que están cubiertos (llamados “medicamentos bajo receta preferidos”) y disponibles en su plan de farmacia. Esta lista se distribuye a los proveedores de la red y está sujeta a revisión periódica y modificaciones por parte del HMO o un afiliado.Durante todo el año el Comité Terapéutico y de Farmacia (Pharmacy & Therapeutics, P&T) puede evaluar nuevos medicamentos una vez que hayan sido aprobados por la Administración de Drogas y Alimentos (Food and Drug Administration, FDA) y reevaluar los medicamentos del listado actual basándose en la información nueva revisada por comité de expertos, información del fabricante y de la FDA. El Comité P&T revisa todo el listado al menos una vez al año. Una copia actualizada del listado de medicamentos está disponible en cualquier momento bajo solicitud del miembro. Los medicamentos bajo receta ambulatorios que están médicamente necesarios y la insulina están cubiertos cuando aparecen en el listado de medicamentos. El listado de medicamentos está sujeto a cambios a criterio exclusivo del HMO o un afiliado. Además, también están cubiertos los medicamentos de marca y genéricos que no están en el listado aprobados por el HMO, excepto los enumerados en la Lista de Exclusiones del Listado de Medicamentos, sujeto a la sección de Limitaciones y Exclusiones de esta cláusula y el Certificado. La cobertura de estos medicamentos que no aparecen en el listado está sujeta a cambios periódicos a criterio exclusivo del HMO. Algunos medicamentos son sólo cubiertos con la autorización previa del HMO. Las recetas deben ser emitidas por un proveedor habilitado para recetar medicamentos bajo receta sujeto a los términos, pólizas del HMO, y a la sección “Limitaciones y exclusiones” descrita en la cláusula de medicamentos bajo receta. La cobertura de los medicamentos bajo receta puede, a juicio exclusivo del HMO, estar sujeta a precertificación, terapia escalonada, programas de intercambio terapéutico y otros requerimientos o limitaciones del HMO. Los medicamentos cubiertos por una cláusula adicional de recetas están sujetos a la revisión de uso del medicamento por parte del HMO y/o la farmacia de la red del miembro. No todos los medicamentos bajo receta de marca están cubiertos. El médico de la red del miembro o la farmacia minorista o de pedido por correo participante puede buscar una excepción médica para obtener cobertura para los medicamentos enumerados en la Lista de Exclusiones del Listado de Medicamentos o para los medicamentos cuya cobertura se haya negado a través de terapia escalonada, precertificación y programas de intercambio terapéutico u otros requisitos o limitaciones del plan HMO. Dichas peticiones de excepción serán realizadas por el proveedor al Departamento de Administración de Farmacias del Departamento de Precertificación de Aetna Health. El Departamento de Administración de Farmacias responderá para finalizar las peticiones de excepción en el plazo de 24 horas tras recibir dicha petición. En situaciones urgentes o de emergencia, los proveedores pueden solicitar la respuesta el mismo día. La cobertura otorgada como resultado de una excepción médica estará basada en una determinación de la necesidad médica individual, caso por caso, y la cobertura no aplicará ni se extenderá a otros miembros. HMO/CA DISCLOSURE BROCHURE 3/01: PART I 10 01.28.302.2-CA (01/04) La Guía del Listado contiene los medicamentos que han sido revisados por el Comité P&T de Aetna Health. El Comité P&T revisa la información a partir de una variedad de fuentes, incluyendo publicaciones de revisión de colegos médicos y otros materiales desarrollados independientemente. Utilizando esta información, el Comité P&T evalúa periódicamente la eficacia terapéutica de los medicamentos bajo receta y los coloca en una de estas tres categorías: Categoría I - El medicamento representa un importante avance terapéutico. Categoría II - El medicamento es terapéuticamente similar a otros productos disponibles. Categoría III - El medicamento muestra desventajas importantes en cuanto a su seguridad o eficacia cuando lo comparamos a otros productos similares. Los medicamentos en la Categoría I están siempre incluidos en el listado de Aetna Health, y los medicamentos en la Categoría III están siempre excluidos del listado de Aetna Health. Para medicamentos terapéuticamente similares en la Categoría II, Aetna Health selecciona los medicamentos para el listado basándose en las recomendaciones del Comité P&T, el costo-eficacia del medicamento y otros factores. Puede solicitar una copia del listado de Aetna Health, o información sobre la disponibilidad de un medicamento específico llamando al 1-888-792-8742 (TDD 800-501-9863 para las personas con problemas auditivos solamente) o puede acceder a dicho listado a través de nuestro sitio de Internet en www.aetna.com. (Haga clic en “Members” (miembros) y después en “Prescription plan” (planes de farmacia) para obtener la información del listado.) Le informamos que el hecho de que un medicamento aparece en el listado de Aetna Health no garantiza que el miembro vaya a recibir una receta para dicho medicamento del proveedor que emita la receta para una condición médica en particular. Los miembros deben consultar al médico que los atiende con relación a sus preguntas sobre medicamentos específicos. SERVICIOS AL MIEMBRO Los representantes de Servicios al Miembro están entrenados para responder a sus preguntas y ayudarle a utilizar el plan de Aetna Health de una forma adecuada y eficiente. Después que usted reciba su tarjeta de identificación, puede llamar al número de teléfono sin cargo de Servicios al Miembro que aparece en la tarjeta cuando usted necesite: • Hacer preguntas acerca de los beneficios y la cobertura. • Notificarnos de cambios en su nombre, dirección o número de teléfono. • Cambiar de médico de familia o consultorio. • Obtener información sobre cómo presentar una queja. Necesidades de las personas que no hablan inglés Existe un servicio de interpretación de idiomas a través de la compañía de teléfono para los miembros que no hablen inglés. Miembros con necesidades especiales y analfabetos Aetna Health reconoce que puede haber miembros que son analfabetos y ayuda a estos miembros proporcionándoles, a petición, materiales grabados de “marketing”. Los representantes de “marketing” llevan a cabo reuniones sobre administración de beneficios del grupo empleador en el lugar de trabajo y ayuda a los miembros con necesidades especiales a comprender y completar su información de beneficios. Servicios al Miembro tiene un número de teléfono sin cargo de un repetidor de teletipo en el 1-800-628-3321, para ayudar a los miembros con problemas auditivos. HMO/CA DISCLOSURE BROCHURE 3/01: PART I 11 01.28.302.2-CA (01/04) DONACIÓN DE ÓRGANOS Cada año, en los Estados Unidos, miles de personas mueren esperando un transplante de órganos que le salve la vida. Por cada 55 personas que reciben un órgano donado, 10 mueren esperando órganos que nunca llegan. La necesidad de órganos de donante es crítica. Un sólo donante puede ayudar a hasta 50 personas en la necesidad de órganos o tejidos. La idoneidad médica para donación se determina en el momento de la muerte, y la familia del donante debe dar su consentimiento. Desgraciadamente, muchas familias no aceptan porque no estaban conscientes de los deseos de su ser amado. Si usted desea convertirse en un donante de órganos, por favor tome los siguientes pasos: 1. Indique su interés de ser un donante de órganos y tejido en su licencia de conductor (pregunte a un representante del servicio del departamento de vehículos automotores para obtener información cuando le tomen su fotografía para su licencia de conductor). 2. Lleve una tarjeta de donante de órganos en su cartera. Llame a la Coalition on Donation (Coalición para la Donación) al 1-800-335-SHARE para obtener un folleto gratuito sobre la donación y la tarjeta de donante. 3. Más importante aún, converse sobre su decisión con los miembros de su familia y seres queridos. Aetna Health® está orgullosa de ser un socio de la CA Transplant Donor Network, CTDN (Red de Transplantes de Órganos y Tejidos de CA) en su misión de aumentar la conciencia del público sobre la donación de órganos y tejidos y vincular los donantes potenciales de órganos y tejidos a las personas que estén esperando un transplante de órgano y tejidos. Establecimiento del registro correcto - Desmentido de algunos mitos comunes sobre la donación de órganos • La decisión de ser un donante de órganos no afectará la calidad deatención médica que reciba. • La donación no desfigura el cuerpo ni interfiere con los planes del funeral, incluyendo los servicios de ataúd abierto. • Todas las religiones organizadas dominantes aprueban la donación de órganos, y lo consideran un acto de caridad, de acuerdo al Departamento de Salud y Servicios Humanos de EE.UU. • Cualquiera puede elegir ser donante de órganos o tejidos. Las personas de cualquier edad, e incluso las personas con condiciones médicas, pueden donar tejidos tales como córneas o válvulas cardíacas. Aviso al miembro sobre la ley de portabilidad y responsabilidad de seguros médicos* *Si bien se cree que la información contenida en el presente aviso al miembro es precisa a la fecha de su publicación, está sujeta a cambios. Contáctese con el Departamento de Servicios al Miembro si tiene dudas. Se proporciona la siguiente información con el fin de informar al miembro sobre determinadas disposiciones contenidas en el plan médico de empresa, y sobre los procedimientos pertinentes que el miembro puede utilizar de acuerdo con la Ley Federal. Disposición de exclusión de condiciones preexistentes (solamente para los planes que contengan esta disposición) El objeto de este documento es el de notificar que puede corresponder un período de exclusión para las condiciones preexistentes en su caso, si el plan de empresa al que usted pertenece o que lo cubre incluye dicha disposición, ésta se podrá anular si usted tiene una cobertura comprobable previa. HMO/CA DISCLOSURE BROCHURE 3/01: PART I 12 01.28.302.2-CA (01/04) Cobertura comprobable La cobertura comprobable incluye toda cobertura bajo un plan médico de empresa (incluyendo un plan del gobierno o de una iglesia), un seguro médico (tanto en empresa o individual), Medicare, Medicaid, atención médica patrocinada por el ejército (CHAMPUS), programa del Indian Health Service, un pool de riesgo de beneficios médicos del estado, FEHBP, un plan de salud pública según definición de los reglamentos, y cualquier otro plan de beneficios médicos bajo la sección 5(c) de la Ley del Peace Corps. No se incluye como cobertura comprobable la cobertura que esté exenta de la ley (por ejemplo, cobertura únicamente dental o cobertura dental provista en un plan separado o, incluso, si se encuentra en el mismo plan que la médica, y se la elige por separado, resulta en una prima adicional). Si usted contaba con cobertura comprobable previa dentro de los 90 días inmediatamente anteriores a la fecha en que se inscribió en este plan, entonces la exclusión de condiciones preexistentes de su plan, si la hubiera, será anulada. La determinación del período de 90 días no incluirá ningún tiempo de espera que le pueda ser impuesto por su empleador para que usted califique para cobertura. Si usted no contaba con cobertura comprobable previa dentro de los 90 días anteriores a su fecha de inscripción (ya sea porque usted no tenía cobertura previa o porque había un lapso superior a los 90 días entre la fecha de terminación de su cobertura anterior y su fecha de inscripción), se aplicará la exclusión de condiciones preexistentes de su plan (hasta un período máximo de 12 meses). Observación: Si la ley exige un período superior a los 90 días, éste período se utilizará para determinar la cobertura comprobable. Si tiene dudas con relación a la determinación de aplicabilidad de la exclusión de condiciones preexistentes para su caso, llame al número de teléfono de Servicios al Miembro que aparece en su tarjeta de identificación. Cómo proporcionar comprobación de su cobertura Usted debe haber recibido una certificación de cobertura previa de plan médico de empresa de su plan médico anterior como prueba de su cobertura anterior. Debe conservar dicha certificación hasta que presente un reclamo médico. Al recibir su reclamo por el tratamiento de una condición potencialmente preexistente, la oficina de reclamos solicitará que presente su certificación de cobertura previa de plan médico de empresa, que será utilizada para determinar si usted cuenta con cobertura comprobable en ese momento. Usted podrá solicitar una certificación de cobertura previa de plan médico de empresa al plan con el que tuvo cobertura dentro de los últimos dos años. Nuestro Centro de Servicios puede ayudarlo y adelantarle el tipo de información que deberá solicitar de su plan anterior. El Centro de Servicios también puede solicitar información relativa a cualquier condición preexistente para la cual recibió tratamiento en el pasado, e información adicional que les permita determinar si usted cuenta con cobertura comprobable. Períodos de inscripción especiales Debido a pérdida de cobertura Si usted califica para recibir cobertura bajo el plan médico de su empleador pero no se inscribió porque contaba con otra cobertura y pierde esa cobertura, se le permitirá inscribirse en plan vigente durante los períodos de inscripción especiales luego de su período de elegibilidad, si se cumple con determinados requisitos. Estas reglas especiales de inscripción se aplican a los empleados y/o dependientes elegibles que no estén inscritos, bajo los términos del plan. Un empleado o dependiente es elegible para la inscripción durante el período de inscripción especial si se cumple con cada uno de los siguientes requisitos: • Cuando usted recusó la inscripción para usted o para sus dependientes e indicó por escrito que su motivo era contar con cobertura bajo otro plan médico u otro seguro médico, el empleador solicitó la declaración por escrito y le avisó del requisito y de las consecuencias de no presentar dicha declaración; y HMO/CA DISCLOSURE BROCHURE 3/01: PART I 13 01.28.302.2-CA (01/04) • Cuando usted recusó la inscripción para usted o para sus dependientes, usted o sus dependientes contaban con continuación de cobertura COBRA bajo otro plan y, desde entonces, la continuación de cobertura COBRA se ha agotado, • Si la otra cobertura con la que usted o sus dependientes contaban al recusar la inscripción no se hallaba bajo una disposición de continuación COBRA, la otra cobertura terminara como resultado de falta de elegibilidad o, el empleador dejara de efectuar los aportes para dicha cobertura. La pérdida de elegibilidad incluye la pérdida de cobertura como resultado de una separación legal, divorcio, muerte, pérdida de empleo o reducción del horario de trabajo. o Para ciertos beneficiarios dependientes Si su plan médico de empresa ofrece cobertura para dependientes, éste debe ofrecer un período de inscripción especial para las personas que se conviertan en dependientes por casamiento, nacimiento, adopción o colocación para adopción. El período de inscripción especial para dependientes durará 31 días a partir de la fecha del casamiento, nacimiento, adopción o colocación para adopción. El dependiente puede ser inscrito durante este período como dependiente del empleado. Si el empleado califica para inscribirse, pero no está inscrito, puede también inscribirse en este momento. En caso de nacimiento o adopción de un hijo(a), el cónyuge de la persona también puede inscribirse como dependiente del empleado, si fuera elegible para cobertura y no estuviera inscrito. Si un empleado desea inscribir a un dependiente durante el período de inscripción especial, la cobertura tendría vigencia a partir de la fecha del casamiento, nacimiento, adopción o colocación para adopción. Reglas especiales para la inscripción Para calificar para la inscripción especial, las personas que cumplan con los requisitos anteriores deben presentar una solicitud de inscripción firmada dentro de los 31 días del evento calificador que se mencionara más arriba. La fecha vigente de cobertura para las personas que hayan perdido la cobertura será la fecha del evento calificador. Si usted desea inscribir un dependiente durante el período de inscripción especial, la cobertura para su dependiente (y para usted, si también se inscribe) entrará en vigencia a partir de la fecha del evento calificador, (en el caso de casamiento, a partir de la fecha de inscripción), una vez que se haya recibido la solicitud completa de inscripción. HMO/CA DISCLOSURE BROCHURE 3/01: PART I 14 01.28.302.2-CA (01/04) Ésta es una muestra de Evidencia de Cobertura. Se proporciona con fines ilustrativos como parte del folleto de información importante para el consumidor. Ciertos beneficios están disponibles a opción del titular del contrato o se proporcionan mediante la compra de una cláusula para el contrato. El texto entre paréntesis puede que no esté incluido en todos los planes. AETNA HEALTH OF CALIFORNIA INC. EVIDENCIA DE COBERTURA Esta Evidencia de Cobertura (“EOC”) forma parte del Acuerdo de Grupo (“Acuerdo de Grupo”) entre Aetna Health of California Inc., a la que se refiere en este documento como HMO, y el titular del contrato. El Acuerdo de Grupo determina los términos y condiciones de cobertura. La EOC describe los beneficios médicos. Las disposiciones de esta EOC incluyen la lista de beneficios, y cualquier enmienda, cláusula o endoso. Las enmiendas, cláusulas o endosos pueden entregarse con la EOC o añadirse después. “HMO” significa Aetna Health of California Inc. una corporación de California que opera conforme al Capítulo 2.2 de la División 2 del Código de Seguridad y Salud (comenzando con la Sección 1340), comúnmente conocida como el plan de servicio médico Knox-Keene de 1975. El HMO acuerda con el titular del contrato proporcionar cobertura para beneficios, de acuerdo con las condiciones, derechos y privilegios establecidos en esta EOC. Los miembros cubiertos bajo esta EOC están sujetos a todas las condiciones y disposiciones del Acuerdo de Grupo. Muestra No se proporciona cobertura para ningún servicio recibido antes de que empiece la cobertura o después de que termine la cobertura, excepto lo que se indica en la sección “Conversión y continuación” de esta EOC. Ciertas palabras tienen significados específicos cuando se utilizan en esta EOC. Los términos definidos aparecen en letra negrita. Las definiciones de estos términos se encuentran en la sección “Definiciones” de esta EOC. Esta EOC no sustituye al Seguro de Compensación para Trabajadores. Esta EOC está gobernada por las leyes federales aplicables y las leyes de California. LEA LA SIGUIENTE INFORMACIÓN PARA QUE USTED SEPA A TRAVÉS DE QUIÉN O DE QUÉ GRUPO DE PROVEEDORES PUEDE OBTENER ATENCIÓN MÉDICA. LEA TODA LA EOC (EVIDENCIA DE COBERTURA) CON MUCHA ATENCIÓN. DESCRIBE LOS DERECHOS Y OBLIGACIONES DE LOS MIEMBROS Y DEL HMO. ES LA RESPONSABILIDAD DEL MIEMBRO Y DEL TITULAR DEL CONTRATO ENTENDER LOS TÉRMINOS Y CONDICIONES DE ESTA EOC. EN ALGUNAS CIRCUNSTANCIAS, CIERTOS SERVICIOS MÉDICOS NO ESTÁN CUBIERTOS O PUEDEN NECESITAR AUTORIZACIÓN PREVIA DEL HMO. NO ESTÁ CUBIERTO BAJO ESTE DOCUMENTO NINGÚN SERVICIO SI NO PAGA LAS PRIMAS ACTUALES SUJETAS A UN PERÍODO DE GRACIA Y A LA SECCIÓN DE PRIMAS DEL ACUERDO DE GRUPO. ESTA EOC APLICA SOLAMENTE A LA COBERTURA Y NO LIMITA LA CAPACIDAD DEL MIEMBRO PARA RECIBIR SERVICIOS MÉDICOS QUE NO SEAN, O QUE PUDIERAN NO SER, BENEFICIOS CUBIERTOS BAJO ESTA EOC. NINGÚN PROVEEDOR QUE PERTENECE A LA RED NI NINGÚN PROVEEDOR, ESTABLECIMIENTO, CENTRO O AGENCIA QUE NO PERTENECE A LA RED ES UN AGENTE O EMPLEADO DE HMO. EL HMO NO ES AGENTE DE NINGÚN PROVEEDOR DE LA RED NI DE NINGÚN OTRO PROVEEDOR, ESTABLECIMIENTO, CENTRO O AGENCIA. NI EL HMO NI EL TITULAR DEL CONTRATO (SU EMPLEADOR O EMPRESA) SON AGENTES DEL OTRO. UNA DECLARACIÓN QUE DESCRIBE LAS POLÍTICAS Y PROCEDIMIENTOS DE AETNA HEALTH OF CALIFORNIA PARA LA PRESERVACIÓN Y CONFIDENCIALIDAD DE REGISTROS MÉDICOS ESTÁ DISPONIBLE Y SERÁ PROPORCIONADA A SOLICITUD DE LOS MIEMBROS. HMO/CA COC-1 8/03 15 Ésta es una muestra de Evidencia de Cobertura. Se proporciona con fines ilustrativos como parte del folleto de información importante para el consumidor. Ciertos beneficios están disponibles a opción del titular del contrato o se proporcionan mediante la compra de una cláusula para el contrato. El texto entre paréntesis puede que no esté incluido en todos los planes. ALGUNOS HOSPITALES Y OTROS PROVEEDORES NO PROPORCIONAN UNO O MÁS DE LOS SIGUIENTES SERVICIOS QUE PUEDEN ESTAR CUBIERTOS POR SU CONTRATO DEL PLAN Y QUE USTED O UN MIEMBRO DE SU FAMILIA PUEDE NECESITAR: PLANIFICACIÓN FAMILIAR, SERVICIOS ANTICONCEPTIVOS, INCLUYENDO ANTICONCEPTIVOS DE EMERGENCIA; ESTERILIZACIÓN, INCLUYENDO LIGACIÓN DE TROMPAS EN EL MOMENTO DEL PARTO; TRATAMIENTOS DE ESTERILIDAD; O ABORTO. USTED DEBE OBTENER MÁS INFORMACIÓN ANTES DE INSCRIBIRSE. LLAME A SU FUTURO MÉDICO, GRUPO MÉDICO, ASOCIACIÓN DE PRÁCTICA INDEPENDIENTE, O CLÍNICA, O LLAME AL PLAN MÉDICO AL NÚMERO DE TELÉFONO SIN CARGO DE SERVICIOS AL MIEMBRO QUE APARECE EN SU TARJETA DE IDENTIFICACIÓN PARA ASEGURARSE DE QUE PUEDE OBTENER LOS SERVICIOS MÉDICOS QUE USTED NECESITA. Importante A menos que se indique específicamente lo contrario, ningún Miembro tiene el derecho de recibir los beneficios de este plan para servicios médicos o suministros proporcionados después de la terminación de la cobertura. Los beneficios médicos de este plan están solamente disponibles para los servicios o suministros proporcionados durante el período de cobertura y mientras que la persona reclame los beneficios que estén actualmente cubiertos por el Acuerdo de Grupo. Los beneficios pueden ser modificados durante el período de este plan según lo indicado específicamente bajo los términos del Acuerdo de Grupo o bajo renovación. Si se modifican los beneficios, los beneficios revisados (incluyendo cualquier reducción o eliminación de beneficios) aplican a los servicios o suministros proporcionados durante o después de la fecha en que entre en vigor la modificación. No existe ningún derecho inalienable para recibir los beneficios del Acuerdo de Grupo. Muestra Titular del contrato: [ ] Número del titular del contrato: [ ] Fecha efectiva del Acuerdo de Grupo para el titular del contrato: [ [Número del suscriptor: [ ] Nombre del suscriptor: [ ] Tipo de cobertura médica: [ ] Fecha efectiva del suscriptor: [ ]] HMO/CA COC-1 8/03 16 ] 01.28.302.2-CA (01/04) Ésta es una muestra de Evidencia de Cobertura. Se proporciona con fines ilustrativos como parte del folleto de información importante para el consumidor. Ciertos beneficios están disponibles a opción del titular del contrato o se proporcionan mediante la compra de una cláusula para el contrato. El texto entre paréntesis puede que no esté incluido en todos los planes. ÍNDICE Sección Página [Procedimiento del HMO Tarifas y cargos Método de pago Elegibilidad e inscripción Beneficios cubiertos Exclusiones y limitaciones Terminación de la cobertura Continuación y conversión Procedimientos de quejas/reclamos Quejas y apelaciones Revisión médica independiente Arbitraje vinculante Limitaciones sobre remedios Coordinación de beneficios Efecto de Medicare sobre la cobertura médica bajo esta EOC Responsabilidad de terceros y derecho de recuperación Responsabilidad de los miembros Disposiciones generales Definiciones Muestra HMO/CA COC-1 8/03 17 # # # # # # # # # # # # # # # # # # #] Ésta es una muestra de Evidencia de Cobertura. Se proporciona con fines ilustrativos como parte del folleto de información importante para el consumidor. Ciertos beneficios están disponibles a opción del titular del contrato o se proporcionan mediante la compra de una cláusula para el contrato. El texto entre paréntesis puede que no esté incluido en todos los planes. PROCEDIMIENTO DEL HMO LEA LA SIGUIENTE INFORMACIÓN PARA QUE USTED SEPA A TRAVÉS DE QUIÉN O DE QUÉ GRUPO DE PROVEEDORES PUEDE OBTENER ATENCIÓN MÉDICA. EN ALGUNAS CIRCUNSTANCIAS, CIERTOS SERVICIOS MÉDICOS NO ESTÁN CUBIERTOS O PUEDEN NECESITAR AUTORIZACIÓN PREVIA DEL HMO. LA ELEGIBILIDAD, LOS SERVICIOS CUBIERTOS, LA NECESIDAD MÉDICA, PRECERTIFICACIÓN, REVISIÓN CONCURRENTE, REVISIÓN RETROSPECTIVA DE REGISTROS Y EL RESTO DE LOS TÉRMINOS Y CONDICIONES DEL PLAN MÉDICO DEL MIEMBRO ESTÁN DETERMINADOS EXCLUSIVAMENTE POR EL HMO (O SU DESIGNADO). ESTO SIGNIFICA QUE ALGUNOS SERVICIOS RECOMENDADOS POR EL PROFESIONAL DE LA SALUD DEL MIEMBRO PUEDEN NO SER BENEFICIOS CUBIERTOS SEGÚN LO DETERMINADO POR EL HMO. A. Cómo seleccionar un médico de familia (PCP) de la red. Muestra El HMO utiliza una red de proveedores participantes independientes, compuesto por médicos, hospitales y otros profesionales de la salud y centros médicos por toda el área de servicio. Ciertos consultorios de PCP están afiliados a grupos médicos (esto es, sistemas de servicios médicos integrados, asociaciones de práctica independiente y organizaciones de médicos y hospitales), y los miembros que seleccionen dichos médicos serán referidos normalmente a especialistas y hospitales dentro de dicho grupo médico. Cada médico de familia (PCP) está asociado a un hospital que pertenece a la red. Los miembros pueden utilizar el hospital al que está asociado el médico de familia del miembro, excepto cuando sea médicamente necesario recibir servicios en algún sitio más o cuando obtengan ciertos beneficios de acceso directo al especialista según lo descrito en esta EOC. En el momento de la inscripción, cada miembro debe seleccionar un médico de familia de la red del listado de proveedores que pertenecen a la red del HMO para acceder a los beneficios cubiertos según lo descrito en esta EOC. La elección de un PCP es realizada solamente por el miembro. Si el miembro es un menor o incapaz de seleccionar un PCP, el suscriptor debe seleccionar un PCP en nombre del miembro. Si el miembro no selecciona un PCP en un período de tiempo razonable después de ser elegible para beneficios cubiertos, el HMO designará un PCP para el miembro y notificará al miembro dicha selección. Posteriormente, el miembro podrá cambiar la selección del PCP. El PCP no es agente ni empleado del HMO y la selección de un PCP por parte del HMO es solamente una conveniencia para los miembros para asegurar el acceso a los beneficios cubiertos. Los médicos de familia y los proveedores pueden ser pagados de cualquiera de las siguientes formas, dependiendo del tipo de contrato que ellos tengan con el HMO: 1. Un precio fijo por servicio. 2. Un precio fijo por día. 3. Una tarifa por cada servicio establecida por una lista de tarifas. 4. Una cantidad fija mensual por miembro. Los proveedores contratados con el HMO no están obligados a cumplir con cantidades específicas, promedios objetivos o duración máxima para las visitas del paciente. Los acuerdos de remuneración están diseñados para alentar la prestación de la atención más adecuada para cada miembro y oponerse a la prestación de servicios potencialmente perjudiciales, no necesarios. Cuando se paga a los proveedores una cantidad fija mensual por miembro, el HMO incorpora “factores de calidad” específicos en el proceso de remuneración. La remuneración del proveedor se ajusta basándose en los resultados de varias áreas, incluyendo: pruebas de diagnóstico adecuadas, uso de hospital y atención de especialidad; los resultados de estudios de satisfacción del miembro; la rigurosidad de la documentación de las historias médicas; las medidas de atención clínica para la diabetes, el asma y otras condiciones; el número de horas de consulta programadas; la gama de procedimientos ofrecidos HMO/CA COC-1 8/03 18 01.28.302.2-CA (01/04) Ésta es una muestra de Evidencia de Cobertura. Se proporciona con fines ilustrativos como parte del folleto de información importante para el consumidor. Ciertos beneficios están disponibles a opción del titular del contrato o se proporcionan mediante la compra de una cláusula para el contrato. El texto entre paréntesis puede que no esté incluido en todos los planes. en la consulta; cobertura las 24 horas del día; y la participación en programas de educación continua. Se alienta a los miembros a que pregunten a los médicos y otros proveedores cómo son compensados según su caso individual, incluyendo si sus acuerdos incluyen algún incentivo económico. B. El médico de familia. El PCP coordina la atención médica del miembro, según sea adecuado, ya sea proporcionando tratamiento o emitiendo referencias médicas para enviar al miembro a otro proveedor que pertenece a la red. El PCP también puede ordenar pruebas de laboratorio y radiografías, recetar medicamentos o terapias, y decidir la hospitalización. Excepto en una emergencia médica, para los servicios de atención urgente recibidos fuera del área de servicio del HMO o para ciertos beneficios de acceso directo al especialista, según lo descrito en esta EOC, solamente se cubrirán aquellos servicios prestados o referidos por el PCP del miembro. Los beneficios cubiertos se describen en la sección “Beneficios cubiertos” de esta EOC. Es responsabilidad del miembro consultar con el PCP todos los temas relacionados con la atención médica del miembro. En ciertas situaciones donde un miembro necesite atención continua de un especialista, el miembro puede recibir una referencia médica permanente para dicho especialista. Por favor consulte “Cómo solicitar una referencia médica permanente” en esta sección para obtener más información. Muestra Si el PCP del miembro realiza, sugiere o recomienda a un miembro un curso de tratamiento que incluye servicios que no son beneficios cubiertos, todos los costos de dichos servicios no cubiertos serán responsabilidad del miembro. C. Disponibilidad de proveedores. El HMO no puede garantizar la disponibilidad o participación continua de un proveedor específico o grupo médico que pertenece a la red. Sin embargo, cambios a la red de proveedores no afectan los beneficios del plan del miembro, costo compartido o primas. Tanto el HMO como cualquier proveedor de la red puede terminar el contrato del proveedor o limitar el número de miembros que aceptará como pacientes. Si el médico de familia (PCP) inicialmente seleccionado no puede aceptar pacientes adicionales, el miembro será notificado y se le dará la oportunidad de seleccionar otro médico de familia. Si el miembro no selecciona un PCP dentro de un plazo razonable después de haber sido notificado que debe seleccionar otro PCP, el HMO designará un PCP para el miembro y notificará al miembro de dicha selección. A partir de entonces, el miembro puede cambiar su selección del PCP. Si el PCP del miembro deja de pertenecer al plan, el miembro será notificado del hecho. Los miembros deben notificar al HMO de su nueva selección de PCP antes de la fecha de terminación del PCP, o el HMO asignará un nuevo PCP al miembro. El miembro puede cambiar su selección de PCP si no desea utilizar el PCP asignado al miembro. Para información adicional sobre el proceso de notificación de la terminación de médicos de familia y otros tipos de proveedores, el miembro puede consultar la sección “Disposiciones generales”, “Relación de contratista independiente” en esta EOC. D. Cómo cambiar de médico de familia (PCP). Un miembro puede presentar una solicitud para cambiar de médico de familia en cualquier momento, llamando al número de teléfono sin cargo de Servicios al Miembro que aparece en la tarjeta de identificación del miembro, o presentando el formulario de cambio del HMO por escrito o electrónicamente. El miembro puede contactar al HMO para solicitar un formulario de cambio o para asistencia en completar el formulario. El cambio tendrá efecto el día 1º o 15 del mes o, si el miembro está en curso activo de tratamiento, cuando el cambio es coordinado entre el PCP antiguo y el PCP nuevo del miembro. E. Revisiones continuas. El HMO realiza revisiones continuas de estos servicios y suministros que son recomendados o proporcionados por profesionales de la salud para determinar si dichos servicios y suministros son HMO/CA COC-1 8/03 19 Ésta es una muestra de Evidencia de Cobertura. Se proporciona con fines ilustrativos como parte del folleto de información importante para el consumidor. Ciertos beneficios están disponibles a opción del titular del contrato o se proporcionan mediante la compra de una cláusula para el contrato. El texto entre paréntesis puede que no esté incluido en todos los planes. compatibles con directrices de cobertura establecidas y, por lo tanto, son beneficios cubiertos bajo esta EOC. Al tomar estas decisiones, el HMO usa directrices de reconocimiento nacional en el ramo y boletines de políticas de cobertura elaborados internamente. El HMO analiza nuevas tecnologías médicas (dispositivos, procedimientos y técnicas) y nuevas aplicaciones de tecnologías existentes para decidir si son seguras y efectivas y, por lo tanto, deberían ser beneficios cubiertos cuando se determine que es médicamente necesario para un miembro. Los miembros pueden tener acceso a los boletines de políticas de cobertura en el sitio de Internet www.aetna.com. Sin embargo, los boletines de políticas de cobertura son discusiones técnicas de investigaciones publicadas disponibles y declaraciones de posición y directrices de práctica clínica de asociaciones médicas y entidades gubernamentales. Se anima a los miembros a que discutan los boletines de políticas de cobertura de interés con su médico de familia. Si el HMO determina que los servicios y suministros recomendados no son beneficios cubiertos, el miembro será notificado del hecho. Si el miembro desea apelar dicha determinación, el miembro puede entonces contactar al HMO para solicitar una revisión de la determinación. Por favor, refiérase a las secciones “Quejas y apelaciones” y “Revisión médica independiente” de esta EOC. Muestra La administración de la atención médica del miembro a través de revisiones constantes emplea un conjunto consistente de herramientas de administración médica integrada. El proceso consiste en la administración por el PCP de las referencias médicas del miembro a otros profesionales médicos; la revisión de la necesidad médica y lo apropiado de las admisiones de hospitalización, así como pruebas y procedimientos ambulatorios; monitoreo de servicios con internación una vez admitido, y la transición de servicios con internación a ambulatorios. Para más información sobre este proceso, contáctese con Servicios al Miembro del HMO al número de teléfono que aparece en la tarjeta de identificación. Se provee más información sobre los plazos para decisiones y notificaciones de decisiones del HMO con relación a revisiones constantes en la sección “Procedimiento de quejas/reclamos” del EOC. F. Referencias médicas y autorización previa. Ciertos servicios y suministros bajo esta EOC pueden necesitar autorización previa del HMO para determinar si son beneficios cubiertos bajo esta EOC. El médico de famila (PCP) del miembro es responsable de coordinar la atención médica del miembro, ya sea tratando al miembro directamente o refiriendo al miembro a un especialista que pertenece a la red. Los miembros pueden contactarse con su PCP antes de buscar servicios médicos a menos que el miembro esté buscando servicios de emergencia, de atención urgente, o beneficios cubiertos de acceso directo al especialista. Para todo otro servicio, los miembros deben obtener primero una referencia médica autorizada del PCP del miembro. Cuando un miembro necesite un especialista, el PCP del miembro proporcionará al miembro una referencia médica autorizada para un proveedor de la red que esté dentro del grupo médico asociado del PCP, a menos que sea médicamente necesario referir al miembro a un especialista apropiadamente calificado fuera del grupo médico del PCP. Si no hay un proveedor de la red apropiadamente calificado dentro de la red, el HMO autorizará una referencia médica para un proveedor apropiadamente calificado que no pertenece a la red. El PCP del miembro debe también obtener la autorización previa del HMO para ciertos servicios. Si el especialista visitado por el miembro con la referencia médica del PCP del miembro quiere referir al miembro a otro especialista, debe obtenerse otra referencia médica autorizada por escrito. El PCP del miembro puede decidir ver al miembro de nuevo antes de firmar una referencia médica a otro especialista. Si la referencia médica aprobada del miembro es para un proveedor que no pertenece a la red, los servicios prestados de acuerdo con la referencia médica serán proporcionados sin costo adicional para el miembro, más allá de lo que el miembro de otra forma pagaría por los servicios recibidos dentro de la red de proveedores del HMO. HMO/CA COC-1 8/03 20 01.28.302.2-CA (01/04) Ésta es una muestra de Evidencia de Cobertura. Se proporciona con fines ilustrativos como parte del folleto de información importante para el consumidor. Ciertos beneficios están disponibles a opción del titular del contrato o se proporcionan mediante la compra de una cláusula para el contrato. El texto entre paréntesis puede que no esté incluido en todos los planes. En las secciones “Beneficios cubiertos” sobre la salud mental y el abuso de substancias tóxicas se encuentra más información sobre las referencias médicas y autorizaciones previas. Para obtener más información sobre el proceso de autorización previa, los miembros pueden contactarse con un Representante de Servicios al Miembro en el número de teléfono sin cargo que aparece en la tarjeta de identificación. Se encuentra información sobre los plazos para decisiones y notificación de decisiones en la sección “Procedimiento de quejas/reclamos” del EOC. G. Segunda opinión. A petición de un miembro, el HMO o el PCP del miembro autorizará una segunda opinión médica con relación a un diagnóstico, cirugía propuesta o curso de tratamiento recomendado o proporcionado por el PCP del miembro o un especialista. Si el miembro solicita una segunda opinión con relación a la atención proporcionada o recomendada por el PCP, esta segunda opinión debe obtenerse de un especialista apropiadamente calificado elegido por el miembro dentro del grupo médico afiliado del PCP. Si el miembro solicita una segunda opinión con relación a la atención proporcionada o recomendada por un especialista, el miembro debe elegir un especialista apropiadamente calificado que esté dentro de la red de proveedores que pertenecen a la red del HMO. Si no hay ningún proveedor apropiadamente calificado dentro de la red, el HMO autorizará una referencia médica para un proveedor apropiadamente calificado que no pertenece a la red. Para solicitar una segunda opinión, los miembros deben contactarse a su PCP para obtener una referencia médica. En los casos donde el acceso a una segunda opinión sea acelerado debido a una amenaza grave e inminente para la salud, el HMO responderá a la petición del miembro para una segunda opinión en el plazo de 72 horas después de recibir la petición. Para obtener más información con relación a una segunda opinión, incluyendo copias de los plazos del HMO para responder a las peticiones de una segunda opinión, los miembros pueden contactarse a Servicios al Miembro al número de teléfono sin cargo que aparece en su tarjeta de identificación. Muestra H. Cómo solicitar una referencia médica permanente. Los miembros con (i) una condición debilitante grave o que sea una amenaza para la vida o (ii) una enfermedad o condición invalidante o degenerativa, que requiera atención médica especializada durante un período de tiempo prolongado pueden solicitar que un especialista o centro de atención de especialidad asuma la responsabilidad de proporcionar o coordinar la atención médica del miembro, incluyendo la atención de especialidad y primaria. Un miembro puede hacer esta petición a través del PCP o especialista del miembro. Se enviará un formulario al miembro o médico para que lo complete y lo envíe al HMO para revisión. Si el HMO, o el PCP, en consulta con un director médico del HMO y un especialista, si alguno, determina que la atención del miembro sería coordinada más adecuadamente por un especialista o centro de atención de especialidad, el PCP autorizará una referencia médica permanente para dicho especialista o centro de atención de especialidad por un período de hasta 12 meses. Dicha determinación se realizará en el plazo de 3 días hábiles desde la fecha en la que se proporcionen todos los registros médicos apropiados y otros elementos de información necesarios para hacer la determinación. Una vez que se hace la determinación, se emitirá la referencia médica en el plazo de 4 días hábiles. Cualquier referencia médica autorizada se hará conforme un plan de tratamiento aprobado por el HMO en consulta con el PCP (si fuera apropiado), el especialista o centro de atención de especialidad, el miembro o el designado por el miembro. Al especialista o centro de atención de especialidad aprobado se le permitirá tratar al miembro sin más referencias médicas del PCP del miembro y puede autorizar las referencias médicas, procedimientos, pruebas y otros servicios médicos que el PCP del miembro habría permitido proporcionar o autorizar, sujeto a los términos del plan de tratamiento. Para fines de esta cobertura, un centro de atención de especialidad quiere decir sólo centros que estén acreditados o designados por una agencia del estado o gobierno federal o por una organización nacional voluntaria de la salud como poseedores de la experiencia necesaria para HMO/CA COC-1 8/03 21 Ésta es una muestra de Evidencia de Cobertura. Se proporciona con fines ilustrativos como parte del folleto de información importante para el consumidor. Ciertos beneficios están disponibles a opción del titular del contrato o se proporcionan mediante la compra de una cláusula para el contrato. El texto entre paréntesis puede que no esté incluido en todos los planes. tratar la condición debilitante grave o que sea una amenaza para la vida para la que estén acreditados o designados. Los miembros recibirán referencias médicas permanentes para un especialista apropiadamente calificado que esté dentro del grupo médico afiliado del PCP si estuviera disponible, o para un especialista de la red apropiadamente calificado. El HMO no está obligado a permitir a un miembro elegir tener una referencia médica permanente para un especialista que no pertenece a la red, a menos que un especialista apropiadamente calificado no esté disponible dentro de la red de proveedores del HMO. Si la referencia médica permanente aprobada del miembro es para un proveedor que no pertenece a la red, los servicios proporcionados conforme al plan de tratamiento aprobado serán prestados sin ningún costo extra para el miembro fuera de lo que el miembro tendría que pagar por servicios recibidos dentro de la red de proveedores del HMO. Los miembros pueden llamar al número de teléfono sin cargo de Servicios al Miembro que aparece en su tarjeta de identificación para obtener más información sobre los especialistas de la red apropiadamente calificados. I. Cómo solicitar continuidad de atención médica. Muestra A fin de proporcionar mínima interrupción para la transición de los miembros, el HMO permite que los miembros que cumplen con ciertos requisitos continúen un curso activo de tratamiento con un proveedor que haya dejado de pertenecer a la red o (para miembros nuevos) que no pertenezca a la red durante un período de tiempo de transición. En el caso de miembros nuevos, los beneficios se proporcionarán al nivel de beneficios del plan nuevo de esta EOC. A lo largo de esta sección, “continuidad de atención médica” se refiere a los servicios que el miembro puede ser elegible de recibir. 1. Los miembros que están pasando por un curso activo de tratamiento son elegibles de recibir la continuidad de atención médica, según se especifica a seguir: • el miembro tiene una condición de salud mental aguda, grave o crónica. • el miembro tiene una condición aguda o una condición médica crónica grave. • el miembro está en su segundo o tercer trimestre de embarazo. • el miembro está en cualquier etapa de un embarazo de alto riesgo. 2. La duración de la continuidad de atención médica se determinará de la siguiente manera: • para miembros con una condición de salud mental aguda, grave o crónica, la duración del período de transición será determinada por el HMO caso por caso, teniendo en cuenta la gravedad de la condición del miembro y la cantidad de tiempo razonablemente necesaria para realizar una transferencia de atención médica segura. • para miembros con una condición aguda o condición médica crónica grave, la duración de la continuidad de atención médica será de hasta 90 días o más, si fuera necesario para una transferencia de atención médica segura. El HMO determinará la duración de la continuidad de atención médica en consulta con el proveedor que ha dejado de pertenecer a la red, de acuerdo con la buena práctica profesional. • para miembros en el segundo o tercer trimestre, o en cualquier etapa de un embarazo de alto riesgo, la duración de la continuidad de atención médica será hasta que los servicios de posparto relacionados con el parto hayan finalizado, o por un período más largo, si fuera necesario para una transferencia de atención médica segura. El HMO determinará la duración de la continuidad de atención médica en consulta con el proveedor que ha dejado de pertenecer a la red, de acuerdo con la buena práctica profesional. 3. Para que la continuidad de atención médica sea un beneficio cubierto bajo esta EOC, se deben cumplir las siguientes condiciones: HMO/CA COC-1 8/03 22 01.28.302.2-CA (01/04) Ésta es una muestra de Evidencia de Cobertura. Se proporciona con fines ilustrativos como parte del folleto de información importante para el consumidor. Ciertos beneficios están disponibles a opción del titular del contrato o se proporcionan mediante la compra de una cláusula para el contrato. El texto entre paréntesis puede que no esté incluido en todos los planes. • El miembro debe estar inscribiéndose como miembro nuevo, o renovando en un plan distinto de Aetna Health of California Inc. que tiene una red de proveedores diferente, o un miembro actual que está recibiendo un curso activo de tratamiento de un proveedor que haya dejado de pertenecer a la red. Si se cumplen los demás requisitos de esta sección, los miembros y sus proveedores tratantes actuales pueden solicitar la continuación de cobertura, de acuerdo con las condiciones de esta sección “Continuación de cobertura”. • Con respecto a la continuidad de atención médica para miembros nuevos con condiciones de salud mental agudas, graves o crónicas, los miembros no son elegibles para continuidad de atención médica si su cobertura bajo esta EOC incluye la cláusula de beneficios sin referencia médica, o si el miembro tuvo la opción de continuar la cobertura bajo su plan médico o proveedor anterior y decidió, voluntariamente, cambiar de plan médico. • El miembro debe ser elegible para continuidad de atención médica, según indica el punto número 1 arriba. • El miembro debe haber comenzado un curso activo de tratamiento con anterioridad a la fecha de vigencia de la cobertura con el plan nuevo, o con anterioridad a la fecha en la que dejó de pertenecer al plan el antiguo proveedor de la red. Muestra • El proveedor que ha dejado de pertenecer a la red debe haber sido excluido por el HMO por motivos que no sean acción disciplinaria médica, fraude u otra actividad criminal. • Se debe presentar al HMO la solicitud de transición dentro de los 90 días después del período de inscripción o nueva inscripción, o dentro de los 90 días de la fecha de discontinuación del contrato del proveedor y antes de recibir servicios (excepto en una emergencia) del proveedor que no pertenece a la red. • Si se reciben servicios antes de la aprobación de la transición de beneficios, los servicios deben ser aprobados por el director médico del HMO para que la cobertura sea prologada al nivel del plan de beneficios nuevo. 4. Para que un proveedor siga tratando a miembros del HMO durante un período de transición, el proveedor debe acordar por escrito: • proporcionar o seguir proporcionando el tratamiento y seguimiento médico del miembro; • compartir o seguir compartiendo información relacionada con el plan de tratamiento con el HMO; • usar o seguir usando la red del HMO para cualquier referencia médica, prueba o procedimiento de diagnóstico u hospitalizaciones necesarios; • aceptar o seguir aceptando las tasas de capitación del HMO y/o listas de tarifas similares a los de proveedores sin capitación en la misma área geográfica para servicios similares y, en el caso de un proveedor que haya dejado de pertenecer al plan, • seguir cumpliendo con los términos y condiciones del contrato anterior. Los miembros pueden solicitar un “Formulario de continuidad de atención médica” en el momento de la inscripción en un plan nuevo, o llamando al número de teléfono de Servicios al Miembro que aparece en sus tarjetas de identificación, para solicitar el formulario. El miembro y el proveedor tratante del miembro deben llenar y presentar el Formulario de continuidad de atención médica dentro de los plazos indicados arriba. No se interpretará que esta disposición de continuidad de atención médica exija que el HMO proporcione cobertura para servicios que, de otra manera, no estarían cubiertos bajo esta EOC. HMO/CA COC-1 8/03 23 Ésta es una muestra de Evidencia de Cobertura. Se proporciona con fines ilustrativos como parte del folleto de información importante para el consumidor. Ciertos beneficios están disponibles a opción del titular del contrato o se proporcionan mediante la compra de una cláusula para el contrato. El texto entre paréntesis puede que no esté incluido en todos los planes. J. Establecimientos y centros médicos. La selección de un médico de familia del miembro también determina el hospital en el que el miembro será internado a menos que sea médicamente necesario recibir servicios de hospital en otro lugar. Se distribuirá a los miembros un listado de proveedores de la red que enumera los grupos médicos, hospitales, laboratorios, farmacias, establecimientos de enfermería especializada, agencias de cuidado médico domiciliario y otros centros para enfermedades subagudas y atención médica auxiliar a los que estos proveedores estén afiliados. Si fuera necesaria otra copia del listado, el miembro puede llamar al titular del contrato o Servicios al Miembro del HMO al número de teléfono sin cargo que aparece en la tarjeta de identificación del miembro. La lista de proveedores que pertenecen a la red está sujeta a cambios. K. Responsabilidad del miembro por pagos. Todos los servicios de atención médica urgente o servicios que no sean de emergencia deben ser proporcionados por el médico de familia del miembro, el médico de guardia del PCP del miembro, o un proveedor de la red referido por el PCP del miembro, excepto para ciertos beneficios de acceso directo al especialista según lo descrito en la EOC. Muestra Si un miembro busca atención, que no sea para beneficios cubiertos de acceso directo al especialista, con un proveedor que no sea el PCP del miembro sin una referencia médica, el HMO no pagará la cuenta. La cobertura para los servicios de un médico u otro profesional de la salud que no sea un proveedor de la red requiere autorización previa antes de obtener el servicio o suministro, excepto para servicios de emergencia o servicios de atención médica urgente recibidos fuera del área de servicio del HMO. Si el HMO niega el pago a un proveedor que no pertenece a la red, el miembro será responsable ante el proveedor por el costo de los servicios. Los contratos del HMO con sus proveedores de la red especifican que, excepto para copagos, los miembros no son responsables del pago por beneficios cubiertos médicamente necesarios que tengan la autorización previa adecuada, incluso si el HMO no paga al proveedor de la red. TARIFAS Y CARGOS A. Primas. El titular del contrato es responsable del pago por adelantado de las primas de la cobertura del HMO de acuerdo con el Acuerdo de Grupo. Se puede exigir a los miembros que paguen una parte de dichas primas. Si así es, el titular del contrato lo comunicará a los miembros. Solamente se proporciona cobertura a los miembros cuyas primas hayan sido recibidas por el HMO. La cobertura se extiende solamente durante el período de tiempo correspondiente al pago recibido, sujeto a las concesiones indicadas en el Acuerdo de Grupo. B. Copagos. El miembro estará obligado a hacer ciertos copagos por beneficios cubiertos según lo especificado en la lista de beneficios. Los copagos deben pagarse en el momento en el que se presten los beneficios cubiertos. La cantidad global total de copagos que un miembro tiene la obligación de pagar por año, por servicios básicos está especificada en la lista de beneficios. El miembro será también responsable de todos los cargos realizados por los proveedores que pertenecen a la red por las citas programadas que se pierdan sin avisar antes a dichos proveedores o sin una causa justificada. Los costos del servicio administrativo de personal tal como copia de registros médicos del miembro o completar impresos para la escuela, campamento, empleo, etc. son también responsabilidad del miembro. HMO/CA COC-1 8/03 24 01.28.302.2-CA (01/04) Ésta es una muestra de Evidencia de Cobertura. Se proporciona con fines ilustrativos como parte del folleto de información importante para el consumidor. Ciertos beneficios están disponibles a opción del titular del contrato o se proporcionan mediante la compra de una cláusula para el contrato. El texto entre paréntesis puede que no esté incluido en todos los planes. C. Límite máximo de gastos de bolsillo. Si los copagos del miembro alcanzan el límite máximo de gastos de bolsillo establecido en el listado de beneficios del HMO, el HMO pagará el 100% de los cargos contratados para servicios cubiertos durante el resto del año calendario. Los copagos para ciertos beneficios cubiertos especificados en la Lista de Beneficios del HMO no cuentan para satisfacer el límite máximo de gastos de bolsillo, y dichos beneficios cubiertos no son elegibles para el reembolso del 100% después de haberse alcanzado el límite máximo de gastos de bolsillo. ELEGIBILIDAD E INSCRIPCIÓN A. Elegibilidad. 1. Para ser elegible para inscribirse como suscriptor, la persona debe: a) cumplir con todos los requisitos aplicables de elegibilidad acordados por el titular del contrato y el HMO; y Muestra b) vivir o trabajar en el área de servicio. 2. Para ser elegible para inscribirse como dependiente cubierto, el titular del contrato debe proporcionar cobertura para dependientes a los suscriptores, y el dependiente debe ser: a) el cónyuge legal de un suscriptor bajo esta EOC; o b) un hijo dependiente no casado (incluyendo los hijos naturales, adoptivos temporarios, hijastros, legalmente adoptados, colocados para adopción, hijo bajo orden de la corte) que cumpla los requisitos de elegibilidad descritos en la lista de beneficios. 3. Un miembro que resida fuera del área de servicio está obligado a elegir un PCP y volver al área de servicio para obtener beneficios cubiertos. Los únicos servicios cubiertos fuera del área de servicio son los servicios de emergencia y de atención médica urgente. B. Inscripción A menos que se indique lo contrario, una persona elegible y todos los dependientes elegibles pueden inscribirse en el HMO sin tener en cuenta el estado de salud, edad, o requisitos de servicios de salud en el plazo de 31 días desde la fecha de elegibilidad. 1. Dependientes elegibles y personas recién elegibles. Una persona elegible y todos los dependientes elegibles pueden inscribirse en el plazo de 31 días a partir de la fecha de elegibilidad. 2. Período abierto de inscripción. Los dependientes o personas elegibles que sean elegibles para inscribirse pero que no se inscriban según lo indicado anteriormente, pueden inscribirse durante un período abierto de inscripción posterior después de presentar la información de inscripción completa y el pago de la prima al HMO. 3. Inscripción de dependientes recién elegibles. a) Hijos recién nacidos. Un hijo recién nacido está cubierto durante 31 días desde la fecha de nacimiento. Para continuar con la cobertura después de este período inicial, el niño debe ser inscrito en el HMO dentro del período inicial de 31 días. Si la cobertura no requiere el pago de una prima adicional por un dependiente cubierto, el suscriptor debe inscribir también al niño dentro de los 31 días después de la fecha de nacimiento. HMO/CA COC-1 8/03 25 Ésta es una muestra de Evidencia de Cobertura. Se proporciona con fines ilustrativos como parte del folleto de información importante para el consumidor. Ciertos beneficios están disponibles a opción del titular del contrato o se proporcionan mediante la compra de una cláusula para el contrato. El texto entre paréntesis puede que no esté incluido en todos los planes. La cobertura para recién nacidos, niños adoptados, y niños colocados para adopción consiste en cobertura para lesión y enfermedad, incluyendo la atención y tratamiento necesario de defectos congénitos y anomalías de nacimiento, y que estén dentro de los límites de esta EOC. La cobertura incluye los costos por transporte necesario desde el lugar de nacimiento al centro de tratamiento especializado que pertenece a la red más cercano. b) Hijos adoptivos. Un niño adoptado legalmente o un niño de quien el suscriptor sea tutor legal nombrado por la corte, y que cumpla la definición de dependiente cubierto, será tratado como un dependiente desde la fecha de adopción o a partir de la fecha en la que el niño se colocó para adopción con el suscriptor. “Colocado para adopción” significa la asunción y retención de una obligación legal para la manutención parcial o total de un niño esperando la adopción de dicho niño. El suscriptor debe hacer una petición por escrito para obtener cobertura en el plazo de 31 días a partir de la fecha en la que el niño es adoptado o colocado para adopción con el suscriptor. 4. Reglas especiales aplicables a los hijos. Muestra a) Orden de mantenimiento médico calificado para un hijo. Existe cobertura para un hijo dependiente que no viva con el suscriptor y que viva fuera del área de servicio, si existe una orden de mantenimiento médico calificado para el niño que requiera que el suscriptor proporcione cobertura médica para dependientes para un hijo que no vive con él o ella. El hijo debe cumplir la definición de dependiente cubierto, y el suscriptor debe hacer una solicitud por escrito para obtener cobertura en el plazo de 31 días desde la orden de la corte. b) Hijos discapacitados. Existe cobertura para un hijo que sea completamente dependiente del suscriptor para manutención y mantenimiento, y que tenga 19 años de edad o más, pero que sea incapaz de mantenerse por sí mismo como consecuencia de una incapacidad física o mental. La incapacidad debe haber comenzado antes de la edad en la que el dependiente habría perdido la elegibilidad. A fin de continuar la cobertura para un hijo incapacitado, el suscriptor debe proporcionar evidencia de la incapacidad y dependencia de su hijo al HMO en el plazo de 31 días a partir de la fecha en la que terminaría la cobertura para su hijo. Debe presentarse al HMO la prueba de incapacidad continua, incluyendo un examen médico cuando lo solicite, pero con una frecuencia no superior a una vez al año a partir del período de 2 años posteriores a que el hijo alcance la especificada en la lista de beneficios. Esta disposición de elegibilidad no aplicará más a partir de la fecha en la que termine la incapacidad del dependiente. 5. Notificación de cambio de estado. Será responsabilidad del miembro notificar al HMO de cualquier cambio que afecte a la cobertura del miembro bajo esta EOC, a menos que exista otro proceso de notificación entre el HMO y el titular del contrato. Dichos cambios de estado incluyen, pero no están limitados a, cambio de dirección, cambio de estado del dependiente cubierto, y la inscripción de cualquier miembro en Medicare o cualquier otro plan médico de empresa. Además, si se solicita, el suscriptor debe proporcionar al HMO evidencia satisfactoria de que un dependiente cumple los requisitos de elegibilidad descritos en esta EOC en el plazo de 31 días a partir de la fecha de la petición. 6. Período de inscripción especial. Una persona elegible y los dependientes elegibles pueden inscribirse durante un período de inscripción especial. Puede aplicar un período de inscripción especial cuando una persona elegible o dependiente elegible pierda otra cobertura médica o cuando una persona elegible adquiera un nuevo dependiente elegible por casamiento, nacimiento, adopción o colocación para adopción. HMO/CA COC-1 8/03 26 01.28.302.2-CA (01/04) Ésta es una muestra de Evidencia de Cobertura. Se proporciona con fines ilustrativos como parte del folleto de información importante para el consumidor. Ciertos beneficios están disponibles a opción del titular del contrato o se proporcionan mediante la compra de una cláusula para el contrato. El texto entre paréntesis puede que no esté incluido en todos los planes. Período de inscripción especial para ciertas personas que pierden otra cobertura médica: Una persona elegible o un dependiente elegible puede inscribirse durante los períodos de inscripción especiales, si cumple los requisitos (a), (b), (c) y (d): a) la persona elegible o el dependiente elegible estaba cubierto por otro plan médico de empresa u otra cobertura de seguro médico cuando era elegible inicialmente para obtener cobertura de HMO; b) la persona elegible o dependiente elegible rechaza la cobertura de HMO por escrito; c) la persona elegible o dependiente elegible pierde la cobertura de otro plan médico de empresa u otra cobertura de seguro médico por una de las siguientes razones: i. la otra cobertura médica de empresa es la cobertura de continuación COBRA bajo otro plan, y la cobertura de continuación COBRA bajo ese otro plan se ha agotado, o ii. la otra cobertura es un plan médico de empresa u otra cobertura de seguro médico, y dicha cobertura ha sido suspendida como resultado de pérdida de elegibilidad para dicha cobertura o se han suspendido las contribuciones del empleador a la otra cobertura. Muestra La pérdida de elegibilidad incluye pérdida de cobertura como resultado de separación legal, divorcio, muerte, terminación de empleo, reducción del número de horas de trabajo y cualquiera pérdida de elegibilidad después de un período que se mide por referencia a cualquier de los anteriores. La pérdida de elegibilidad no incluye la pérdida como consecuencia del incumplimiento del individuo o del participante en pagar las primas en el tiempo oportuno o como consecuencia de la terminación de la cobertura por causas que se citan en la sección “Terminación de cobertura”de esta EOC; y d) la persona elegible o dependiente elegible se inscribe dentro de los 31 días tras la pérdida. La fecha de vigencia de la cobertura será el primer día del primer mes calendario después de la fecha en la que se recibe la petición completa de inscripción. El individuo elegible o dependiente elegible que se inscriba durante un período de inscripción especial no estará sujeto a las disposiciones de inscripción tardía, si hubiera alguna, descritas en esta EOC. Período de inscripción especial cuando existe un nuevo dependiente elegible: Cuando haya un nuevo dependiente elegible por casamiento, nacimiento, adopción o colocación para adopción, el nuevo dependiente elegible (y, si estuviera inscrito, el individuo elegible y otros dependientes elegibles) puede inscribirse durante un período de inscripción especial. El período de inscripción especial es un período de 30 días, a partir de la fecha de matrimonio, nacimiento, adopción o trámites de adopción (cualquiera que sea el caso). Si se hace una petición completa de inscripción durante este período, la fecha de vigencia de la cobertura será: • En el caso de casamiento, el primer día del primer mes calendario después de la fecha en la que se recibe la petición cumplimentada de inscripción. • En el caso del nacimiento de un dependiente, adopción o colocación para adopción, la fecha de dicho nacimiento, adopción o colocación para adopción. El individuo elegible o dependiente elegible que se inscriba durante un período de inscripción especial no estará sujeto a las disposiciones de inscripción tardía, si hubiera alguna, descritas en esta EOC. HMO/CA COC-1 8/03 27 Ésta es una muestra de Evidencia de Cobertura. Se proporciona con fines ilustrativos como parte del folleto de información importante para el consumidor. Ciertos beneficios están disponibles a opción del titular del contrato o se proporcionan mediante la compra de una cláusula para el contrato. El texto entre paréntesis puede que no esté incluido en todos los planes. C. Fecha de vigencia de la cobertura. La cobertura entrará en vigor a las 12:01 a.m. de la fecha de vigencia del miembro. La cobertura seguirá en vigor de mes a mes sujeto al pago de primas realizado por el titular del contrato y sujeta a la sección “Terminación” del Acuerdo de Grupo y “Terminación de cobertura” de la EOC. Internación en un hospital en la fecha de vigencia de la cobertura. Si un miembro está internado en un hospital en la fecha de vigencia de la cobertura, el miembro estará cubierto a partir de esa fecha. Dichos servicios no están cubiertos si el miembro está cubierto por otro plan médico en dicha fecha y el otro plan médico es responsable del costo de los servicios. HMO no cubrirá ningún servicio que no sea un beneficio cubierto bajo esta EOC. Para estar cubierto, el miembro debe acudir a proveedores que pertenecen a la red y está sujeto a todos los términos y condiciones de esta EOC. D. Disposiciones para renovación. Si el titular del contrato ha renovado el Acuerdo de Grupo, los miembros todavía elegibles para obtener cobertura bajo este HMO pueden renovar la cobertura bajo el mismo Acuerdo de Grupo, si se han pagado correctamente todas las primas y el miembro cumple con los requisitos de elegibilidad. Dicha renovación anual es automática y no es necesario volver a aplicar. Las primas pueden cambiar después de la renovación. Si se termina la cobertura para el suscriptor y los dependientes cubiertos, el suscriptor debe presentar una nueva aplicación. Muestra BENEFICIOS CUBIERTOS Un miembro tendrá derecho a los beneficios cubiertos según lo especificado a continuación, de acuerdo con los términos y condiciones de esta EOC. A menos que se indique específicamente lo contrario, a fin de que los beneficios sean cubiertos, estos deben ser médicamente necesarios. Para fines de cobertura, el HMO puede determinar si cualquier beneficio proporcionado bajo la EOC es médicamente necesario, y el HMO tiene la opción de autorizar solamente cobertura para un beneficio cubierto realizado por un proveedor específico. La atención médica preventiva, según se describe a continuación, se considerará médicamente necesaria. TODOS LOS SERVICIOS ESTÁN SUJETOS A LAS EXCLUSIONES Y LIMITACIONES DESCRITAS EN ESTA EOC. Para que sea médicamente necesario, el servicio o suministro debe: • ser atención o tratamiento, con la misma posibilidad de producir un resultado significativo positivo como, y no más probable de producir un resultado negativo que cualquier otro servicio o suministro alternativo, tanto con relación a la enfermedad o lesión en cuestión como al estado de salud general del miembro; • ser atención o tratamiento relacionado al diagnóstico o tratamiento de una enfermedad o lesión existente, excepto para las evaluaciones periódicas cubiertas sobre la salud y la atención preventiva y de rutina para bebés, según lo determine el HMO; • ser un procedimiento de diagnóstico, indicado por el estado de salud del miembro y tener la misma posibilidad de resultar en informaciones que podrían afectar el curso del tratamiento como, y no más probable de producir un resultado negativo que cualquier servicio o suministro alternativo, tanto con relación a la enfermedad o lesión en cuestión como al estado de salud general del miembro; • incluir solamente aquellos servicios y suministros que no puedan ser proporcionados de forma segura y satisfactoria en el hogar, en el consultorio de un médico, de forma ambulatoria, o en cualquier centro que no sea un hospital, cuando se utilicen con relación a servicios de hospital con internación. HMO/CA COC-1 8/03 28 01.28.302.2-CA (01/04) Ésta es una muestra de Evidencia de Cobertura. Se proporciona con fines ilustrativos como parte del folleto de información importante para el consumidor. Ciertos beneficios están disponibles a opción del titular del contrato o se proporcionan mediante la compra de una cláusula para el contrato. El texto entre paréntesis puede que no esté incluido en todos los planes. • en lo que se refiere al diagnóstico, atención y tratamiento, no ser más caro (teniendo en cuenta todos los gastos médicos incurridos con relación al servicio o suministro) que cualquier servicio o suministro igualmente efectivo para pasar las pruebas mencionadas anteriormente. Para determinar si un servicio o suministro es médicamente necesario, el director médico del programa de supervisión del paciente del HMO o su médico designado considerará: • la información proporcionada sobre el estado de salud del miembro; • informes en literatura médica, objeto de revisión médica; • informes y directrices publicados por organizaciones médicas que cuenten con reconocimiento nacional, que incluyan datos científicos como apoyo; • normas profesionales de seguridad y efectividad con reconocimiento general en los Estados Unidos para el diagnóstico, atención o tratamiento; • la opinión de profesionales de la salud en la especialidad médica con reconocimiento general; y • la opinión de los médicos que lo atienden, los cuales tienen crédito pero no rechazan opiniones contrarias; y • cualquier otra información relevante llevada a la atención del HMO. Muestra Todos los beneficios cubiertos serán cubiertos de acuerdo con las directrices determinadas por el HMO. Si un miembro tiene preguntas relacionadas con la cobertura de esta EOC, el miembro puede llamar al número de teléfono sin cargo de Servicios al Miembro que aparece en la tarjeta de identificación del miembro. EL MIEMBRO ES RESPONSABLE DEL PAGO DE LOS COPAGOS APLICABLES INDICADOS EN LA LISTA DE BENEFICIOS. EXCEPTO PARA BENEFICIOS DE ACCESO DIRECTO AL ESPECIALISTA O EN UNA SITUACIÓN DE EMERGENCIA MÉDICA O ATENCIÓN URGENTE SEGÚN LO DESCRITO EN ESTA EOC, SE PUEDE ACCEDER A LOS SIGUIENTES BENEFICIOS A TRAVÉS DEL CONSULTORIO DEL PCP QUE SE MUESTRA EN LA TARJETA DE IDENTIFICACIÓN DEL MIEMBRO, O EN OTRO LUGAR CON LA REFERENCIA MÉDICA PREVIA EMITIDA POR EL PCP DEL MIEMBRO. A. Beneficios por el médico de familia. 1. Visitas a la consulta durante el horario del consultorio. 2. Visitas al hogar. 3. Servicios del PCP después del horario regular. Los PCPs tienen la obligación de proporcionar cobertura de guardia las 24 horas del día, 7 días a la semana. Si un miembro se enferma o lesiona después del horario regular del consultorio del PCP, el miembro debe: a) llamar al consultorio del PCP; e b) identificarse como miembro; y c) seguir las instrucciones del PCP o las instrucciones del médico. Si la enfermedad o lesión del miembro es una emergencia médica, el miembro debe seguir los procedimientos señalados en la sección “Beneficios de atención de emergencia/Atención médica urgente” de esta EOC. 4. Visitas al hospital. HMO/CA COC-1 8/03 29 Ésta es una muestra de Evidencia de Cobertura. Se proporciona con fines ilustrativos como parte del folleto de información importante para el consumidor. Ciertos beneficios están disponibles a opción del titular del contrato o se proporcionan mediante la compra de una cláusula para el contrato. El texto entre paréntesis puede que no esté incluido en todos los planes. 5. Las evaluaciones de salud periódicas incluyen: a) atención médica de rutina para bebés incluyendo vacunas y dosis de acuerdo con todos los agentes inmunizadores utilizados en las vacunas infantiles conforme a las normas del Comité Asesor de Prácticas de Inmunización de los Centros para el Control y la Prevención de Enfermedades, el Departamento de Salud y Servicios Humanos de EE.UU. Las pruebas de detección para ver los niveles de plomo en la sangre de un niño dependiente cubierto con riesgo de padecer intoxicación por plomo están cubiertas. b) los exámenes físicos de rutina, incluyendo, 1) servicios relacionados con el diagnóstico, tratamiento y supervisión apropiada de la osteoporosis y 2) la detección y diagnóstico del cáncer de próstata, incluyendo pero sin limitarse a, la prueba de antígeno específico de la próstata, los exámenes rectales digitales, cuando sean médicamente necesarios y coherentes con la buena práctica médica. c) exámenes ginecológicos de rutina, incluyendo Papanicolau y servicios de laboratorio para atención de rutina, administrado por el PCP. El miembro puede también acudir directamente a un ginecólogo que pertenece a la red sin una referencia médica para un examen ginecológico de rutina y papanicolau. Vea la sección “Beneficios de acceso directo al especialista” de esta EOC para obtener una descripción de estos beneficios. Muestra d) exámenes auditivos de rutina. e( vacunas (si no son solamente para fines de viaje o empleo). f) exámenes de la vista anuales con el fin de determinar la pérdida de la vista. 6. Inyecciones, incluyendo las inyecciones contra la alergia. 7. Yesos y vendajes. 8. Información y asesoramiento de educación sobre la salud, incluyendo servicios y guía de educación para la salud, incluyendo información relacionada con la atención médica y comportamiento de la salud personal, y recomendaciones relacionadas con el uso óptimo de los servicios médicos. B. Beneficios por los servicios de diagnóstico. Los servicios incluyen, pero sin limitarse a, los siguientes: 1. Servicios de diagnóstico, laboratorio y radiografías. 2. Mamografías, realizados por un proveedor que pertenece a la red. El miembro tiene la obligación de conseguir una referencia médica de su PCP o ginecólogo, u obtener autorización previa del HMO para un proveedor que pertenece a la red, antes de recibir este beneficio. Los beneficios por las mamografías de detección para los miembros de sexo femenino se proporcionan como se indica a continuación: • de 35 a 39 años de edad, una mamografía de referencia; • 40 años de edad o más, una mamografía de rutina cada año; o • cuando sea médicamente necesario. 3. Las pruebas médicamente necesarias para detección del cáncer que son normalmente aceptadas por la comunidad médica. C. Beneficios por los médicos especialistas. Los beneficios cubiertos incluyen servicios ambulatorios y de internación. HMO/CA COC-1 8/03 30 01.28.302.2-CA (01/04) Ésta es una muestra de Evidencia de Cobertura. Se proporciona con fines ilustrativos como parte del folleto de información importante para el consumidor. Ciertos beneficios están disponibles a opción del titular del contrato o se proporcionan mediante la compra de una cláusula para el contrato. El texto entre paréntesis puede que no esté incluido en todos los planes. D. Beneficios de acceso directo al especialista. 1. Los siguientes servicios están cubiertos sin necesidad de una referencia médica mientras sean prestados por un proveedor que pertenece a la red pero que no sea el PCP del miembro. El miembro debe seleccionar un obstetra o ginecólogo de la red en el grupo médico o IPA de su PCP. • Exámenes ginecológicos de rutina. Visita(s) ginecológica(s) rutinaria(s) y papanicolau. El número máximo de visitas, si hubiera alguno, se indica en la lista de beneficios. • Acceso directo a ginecólogos. Los beneficios se proporcionan a los miembros de sexo femenino por servicios realizados por un ginecólogo que pertenece a la red para el diagnóstico y tratamiento de problemas ginecológicos. 2. Los exámenes de rutina de la vista están cubiertos según se indica a continuación sin necesidad de una referencia médica cuando sean prestados por un proveedor identificado en el listado de proveedores como participante en el programa para la vista de acceso directo. • Muestra Exámenes de rutina de la vista, incluyendo refracción, según se indica a continuación: a) si el miembro tiene de 1 a 18 años de edad y utiliza anteojos o lentes de contacto, 1 examen cada 12 meses. b) si el miembro tiene 19 años de edad o más y utiliza anteojos o lentes de contacto, 1 examen cada 24 meses. c) si el miembro tiene de 1 a 45 años de edad y no utiliza anteojos ni lentes de contacto, 1 examen cada 36 meses. d) si el miembro tiene 46 años de edad o más y no utiliza anteojos ni lentes de contacto, 1 examen cada 24 meses. E. Beneficios por la atención de maternidad y al recién nacido. La atención prenatal y de posparto asi como los servicios obstétricos ambulatorios y con internación proporcionados por proveedores de la red son beneficios cubiertos, incluyendo el análisis genético prenatal de un feto asociado con embarazos de alto riesgo, y la participación voluntaria en el programa extendido de la Alfa-Feto Proteína (AFP), un programa de análisis prenatal estatal de California administrado por el Departamento de Servicios de Salud del Estado. El proveedor de la red es responsable por obtener toda autorización previa requerida para servicios obstétricos que no sean de rutina. La cobertura no incluye la atención de maternidad de rutina (incluyendo el parto) recibido mientras esté fuera del área de servicio a menos que el miembro reciba autorización previa del HMO. Al igual que cualquier condición médica, los servicios de emergencia están cubiertos cuando son médicamente necesarios. Como una excepción a los requisitos de médicamente necesarios de esta EOC, se proporciona la siguiente cobertura para una madre y su hijo recién nacido: 1. un mínimo de 48 horas de atención con internación en un hospital de la red después de un parto vaginal; 2. un mínimo de 96 horas de atención con internación en un hospital de la red después de un parto por cesárea; o 3. una estancia más corta en el hospital, si así lo solicita la madre, y los proveedores de la red lo consideran médicamente apropiado en consulta con la madre. HMO/CA COC-1 8/03 31 Ésta es una muestra de Evidencia de Cobertura. Se proporciona con fines ilustrativos como parte del folleto de información importante para el consumidor. Ciertos beneficios están disponibles a opción del titular del contrato o se proporcionan mediante la compra de una cláusula para el contrato. El texto entre paréntesis puede que no esté incluido en todos los planes. Si un miembro solicita una estancia más corta en el hospital, el miembro tendrá cubierta una visita de cuidado médico domiciliario programada en el período de 24 horas tras el alta del hospital. Se cubrirá una visita adicional cuando sea prescrita por el proveedor de la red. Este beneficio es adicional al número máximo de visitas de cuidado médico domiciliario, si hubiera alguno, indicado en la lista de beneficios. No aplicará ningún copago para las visitas de cuidado médico domiciliario. F. Beneficios por la internación en un hospital y establecimientos de enfermería especializada. Un miembro está cubierto solamente por los servicios prestados en hospitales de la red y establecimientos de enfermería especializada excepto en una emergencia médica, según lo señalado en la sección “Beneficios de atención de emergencia/Atención médica urgente” de esta EOC. Todos los servicios están sujetos a autorización previa por el HMO. En el caso de que un miembro elija permanecer en el hospital o establecimiento de enfermería especializada después de la fecha en la que el proveedor de la red y/o el director médico del HMO hayan determinado y avisado al miembro que éste ya no cumple los criterios para la continuación de su internación, el miembro será totalmente responsable del pago directo al hospital o establecimiento de enfermería especializada por dichos servicios adicionales prestados por el hospital, establecimiento de enfermería especializada, médico y otros proveedores, y el HMO no será económicamente responsable de dichos servicios adicionales. Muestra Los servicios de rehabilitación pulmonar y cardiaca con internación prestados en un hospital con internación están cubiertos por los proveedores de la red con una referencia médica emitida por el PCP del miembro y la autorización previa del HMO. La cobertura para beneficios de establecimiento de enfermería especializada está sujeta al número máximo de días, si hubiera alguno, indicado en la lista de beneficios. G. Beneficios por transplantes. Los transplantes que no sean experimentales o en fase de investigación son un beneficio cubierto. Los transplantes que son experimentales o en fase de investigación pueden ser cubiertos si el HMO lo aprueba con antelación. Para obtener más información sobre los criterios y proceso de aprobación de los transplantes experimentales o en fase de investigación, llame al número de teléfono sin cargo de Servicios al Miembro que aparece en la tarjeta de identificación. Una vez determinado que el miembro puede requerir un transplante, el miembro o el médico del miembro debe llamar al número de Servicios al Miembro en la tarjeta de identificación del miembro para tratar del ingreso al programa National Medical Excellence Program. Los transplantes no experimentales o que no sean de investigación coordinados a través del programa National Medical Excellence Program (Programa de excelencia médica nacional) y realizados en un Institute of Excellence, IOE (Instituto de excelencia) son beneficios cubiertos. El centro médico Institute of Excellence debe estar específicamente aprobado y designado por el HMO para realizar el transplante requerido por el miembro. Los beneficios cubiertos incluyen lo siguiente cuando los proporciona un centro Institute of Excellence: • Gastos ambulatorios y de internación directamente relacionados con un transplante. • Cargos por servicios relacionados con un transplante, incluyendo evaluaciones previas al transplante, pruebas y atención médica de seguimiento después del transplante. • Honorarios de un médico o equipo de transplante de un centro Institute of Excellence. • Pruebas de compatibilidad de presuntos donadores de órgano que sean parientes inmediatos. • Cargos por activación del proceso de búsqueda de donador con registros nacionales. • Cargos hechos por un hospital y/o médico por los gastos médicos y quirúrgicos de un donador vivo, pero sólo en la medida de lo que no esté cubierto por otro plan o programa. HMO/CA COC-1 8/03 32 01.28.302.2-CA (01/04) Ésta es una muestra de Evidencia de Cobertura. Se proporciona con fines ilustrativos como parte del folleto de información importante para el consumidor. Ciertos beneficios están disponibles a opción del titular del contrato o se proporcionan mediante la compra de una cláusula para el contrato. El texto entre paréntesis puede que no esté incluido en todos los planes. • Suministros y servicios relacionados proporcionados por el centro Institute of Excellence durante el proceso de transplante. Estos servicios y suministros pueden incluir: terapia física, del habla y ocupacional; biomédicos e inmunosupresantes; servicios de cuidado médico domiciliario y servicios de infusión domiciliarios. • Gastos de viaje y alojamiento incurridos por el miembro receptor del transplante, el donador del órgano y un acompañante para viaje entre el domicilio del miembro y el centro Institute of Excellence, cuando el centro Institute of Excellence quede a 100 millas o más de la casa del miembro. Está cubierto el viaje de ida y vuelta en clase económica en avión, tren u ómnibus. Los gastos de viaje y alojamiento están sujetos a todo máximo indicado en el listado de beneficios. Cualquier copago asociado con transplantes está indicado en el listado de beneficios. H. Beneficios por la cirugía ambulatoria. Se proporciona cobertura para los servicios y suministros quirúrgicos ambulatorios en conexión con un procedimiento quirúrgico cubierto cuando sea proporcionado por un centro de cirugía ambulatoria de la red. Todos los servicios y suministros están sujetos a la autorización previa por el HMO. Muestra I. Beneficios por el abuso de substancias tóxicas. Los beneficios por el abuso de substancias tóxicas están manejados por el HMO o una organización contratada independientemente. El HMO o la organización contratada independientemente realiza las determinaciones iniciales de cobertura y coordina las referencias médicas. Todas las referencias médicas para el cuidado de la salud del comportamiento se harán normalmente a proveedores afiliados con la organización contratada, a menos que las necesidades del miembro para los servicios cubiertos vayan más allá de la capacidad de los proveedores de la red. Un miembro está cubierto para los siguientes servicios mientras sean autorizados y proporcionados por los proveedores del cuidado de la salud del comportamiento que pertenecen a la red. 1. Están cubiertos los beneficios de atención ambulatoria para desintoxicación. Los beneficios incluyen el diagnóstico, tratamiento médico y servicios de referencias médicas (incluyendo los servicios de referencias médicas para servicios auxiliares adecuados) realizados por el PCP del miembro para el abuso de substancias, alcoholismo o drogadicción. Los servicios de rehabilitación por abuso de substancias tóxicas no están cubiertos. El miembro tiene derecho a visitas ambulatorias para un proveedor del cuidado de la salud del comportamiento con una referencia médica del PCP para servicios diagnósticos, médicos o terapéuticos de rehabilitación por abuso de substancias tóxicas. La cobertura está sujeta a los límites, si los hubiera, indicados en la lista de beneficios. El HMO, o su contratista, utilizarán autorizaciones previas y revisiones continuas (vea las secciones “Procedimiento del HMO”; “Revisiones continuas” y “Referencias médicas y autorizaciones previas”) para limitar el número de visitas ambulatorias de rehabilitación por abuso de substancias tóxicas al mínimo que considere como beneficios cubiertos que son servicios médicamente necesarios sin tener en cuenta el número máximo de visitas descrito en la Lista de Beneficios. Esto significa que el miembro puede no recibir cobertura para el número máximo de visitas especificadas en su lista de beneficios, o el número de visitas que el miembro y el proveedor que lo atiende crean apropiados, para un sólo curso de tratamiento o episodio. 2. Están cubiertos los beneficios de atención con internación para desintoxicación. Los beneficios incluyen los servicios con referencias médicas y de tratamiento médico por abuso de substancias tóxicas o adicción. Estarán cubiertos los siguientes servicios de tratamiento con internación: servicios de alojamiento y de dieta, médicos, psicólogos, enfermero(a), consejero certificado para adicciones y servicios con personal entrenado; radiografías de diagnóstico, HMO/CA COC-1 8/03 33 Ésta es una muestra de Evidencia de Cobertura. Se proporciona con fines ilustrativos como parte del folleto de información importante para el consumidor. Ciertos beneficios están disponibles a opción del titular del contrato o se proporcionan mediante la compra de una cláusula para el contrato. El texto entre paréntesis puede que no esté incluido en todos los planes. pruebas de laboratorio médicas y psiquiátricas; y fármacos, medicamentos, uso de equipo y suministros. Los servicios de rehabilitación por abuso de substancias tóxicas no están cubiertos. El miembro tiene derecho a servicios médicos, de enfermería, asesoramiento o terapéuticos de rehabilitación por abuso de substancias tóxicas en un centro residencial con internación o no hospitalario, con la licencia adecuada del Departamento de Salud y con una referencia médica del proveedor del cuidado de la salud del comportamiento del miembro que pertenece a la red por dependencia, alcoholismo o drogadicción. La cobertura está sujeta a los límites, si hubiera alguno, indicados en la lista de beneficios. El HMO, o su contratista, utilizarán autorizaciones previas y revisiones continuas (vea las secciones “Procedimiento del HMO”; “Revisiones continuas” y “Referencias médicas y autorizaciones previas”) para limitar el número de días de internación para rehabilitación por abuso de substancias tóxicas al mínimo que considere como beneficios cubiertos que son servicios médicamente necesarios sin tener en cuenta el número máximo de días descrito en la lista de beneficios. Esto significa que el miembro puede no recibir cobertura para el número máximo de días especificado en su lista de beneficios, o el número de días que el miembro y el proveedor que lo atiende crean apropiados, para un sólo curso de tratamiento o episodio. Muestra J. Beneficios por la salud mental El diagnóstico y tratamiento ambulatorio y con internación médicamente necesarios de enfermedades mentales graves y trastornos emocionales graves de un niño están cubiertos bajo los mismos términos y condiciones que cualquier otra condición médica. Los beneficios por la salud mental están manejados por el HMO o una organización contratada independientemente. El HMO o la organización contratada independientemente realiza las determinaciones iniciales de cobertura y coordina las referencias médicas. Todas las referencias médicas para el cuidado de la salud del comportamiento se harán normalmente a proveedores afiliados con la organización contratada, a menos que las necesidades del miembro para los servicios cubiertos vayan más allá de la capacidad de los proveedores de la red. Un miembro está cubierto para obtener servicios para el tratamiento limitado de enfermedades mentales no graves a través de proveedores del cuidado de la salud del comportamiento que pertenecen a la red. 1. Los beneficios ambulatorios están cubiertos para servicios ambulatorios de evaluación y intervención en caso de crisis o cuidado de salud mental domiciliario, y están sujetos al número máximo de visitas, si hubiera alguno, indicado en la lista de beneficios. El HMO, o su contratista, utilizarán autorizaciones previas y revisiones continuas (vea las secciones “Procedimiento del HMO”; “Revisiones continuas” y “Referencias médicas y autorizaciones previas”) para limitar el número de visitas ambulatorias o de cuidado de salud mental al hogar al mínimo que considere como beneficios cubiertos que son servicios de salud mental médicamente necesarios sin tener en cuenta el número máximo de visitas descrito en la lista de beneficios. Esto significa que el miembro puede no recibir cobertura para el número máximo de visitas especificadas en su lista de beneficios, o el número de visitas que el miembro y el proveedor que lo atiende crean apropiados, para un sólo curso de tratamiento o episodio. 2. Los beneficios de internación pueden ser cubiertos para servicios médicos, de enfermería, de asesoramiento o terapéuticos en un centro residencial con internación que no sea un hospital, con la licencia adecuada del Departamento de Salud o su equivalente y está sujeto al número máximo de visitas, si hubiera alguno, indicado en la lista de beneficios. El HMO, o su contratista, utilizarán autorizaciones previas y revisiones continuas (vea las secciones “Procedimiento del HMO”; “Revisiones continuas” y “Referencias médicas y autorizaciones previas”) para limitar el número de días de hospitalización al mínimo que considere como HMO/CA COC-1 8/03 34 01.28.302.2-CA (01/04) Ésta es una muestra de Evidencia de Cobertura. Se proporciona con fines ilustrativos como parte del folleto de información importante para el consumidor. Ciertos beneficios están disponibles a opción del titular del contrato o se proporcionan mediante la compra de una cláusula para el contrato. El texto entre paréntesis puede que no esté incluido en todos los planes. beneficios cubiertos que son servicios médicamente necesarios sin tener en cuenta el número máximo de días descrito en la lista de beneficios. Esto significa que el miembro puede no recibir cobertura para el número máximo de días especificado en su lista de beneficios, o el número de días que el miembro y el proveedor que lo atiende crean apropiados, para un solo curso de tratamiento o episodio. K. Beneficios por servicios de emergencia y de atención médica urgente. 1. Un miembro está cubierto para servicios de emergencia si el servicio es un beneficio cubierto y la revisión médica del HMO determina que los síntomas del miembro fueron tales, que una persona laica prudente, que tenga conocimientos normales de salud y medicina, podría razonablemente suponer que la ausencia de atención médica inmediata resultaría en peligro grave para la salud del miembro, o con relación a una mujer embarazada, a la salud de la mujer o de su hijo a nacer. El copago por una visita a la sala de emergencias según lo descrito en la lista de beneficios no aplicará en el caso de que el miembro fuera referido para dicha visita por el PCP del miembro para servicios que deberían haber sido prestados en el consultorio del PCP o si el miembro es internado en el hospital. Muestra El miembro será reembolsado por el costo de los servicios de emergencia prestados por un proveedor que no pertenece a la red ubicado dentro o fuera del área de servicio del HMO, por aquellos gastos, menos los copagos, incurridos hasta el momento en el que HMO y el médico que lo atiende determinen que el miembro es médicamente capaz de viajar o de ser transportado a un proveedor de la red. En el caso que sea médicamente necesario el transporte, el miembro será reembolsado por el costo según lo determinado por el HMO, menos cualquier copago aplicable. El reembolso puede estar sujeto al pago por parte del miembro de todos los copagos que habrían sido requeridos si se hubieran prestado beneficios similares durante las horas de consulta y con la referencia médica previa para un proveedor de la red. El transporte médico está cubierto durante una emergencia médica si el miembro cree de forma razonable que la condición médica era una emergencia médica que requería los servicios de transporte en ambulancia. Se incentiva a los miembros a que utilicen de manera apropiada el sistema de respuesta de emergencia 911 cuando una emergencia médica requiera una respuesta de emergencia. Si la situación no es una emergencia médica, por favor, llame a su PCP para recibir instrucciones. Su PCP debe proveer cobertura las 24 horas del día, incluyendo los fines de semana y días feriados. 2. Atención médica urgente Atención médica urgente dentro del área de servicio del HMO. Si el miembro necesita atención médica urgente mientras esté dentro del área de servicio del HMO, pero la enfermedad, lesión o condición del miembro no es lo suficientemente grave para ser una emergencia médica, el miembro debe primero buscar atención médica a través de su médico de familia (PCP). Si el PCP del miembro no está disponible, dentro de lo razonable, para proporcionar servicios al miembro, el miembro puede tener acceso a atención médica urgente prestada por un centro de atención médica urgente que pertenece a la red y que está dentro del área de servicio del HMO. Atención médica urgente fuera del área de servicio del HMO. El miembro estará cubierto para servicios de atención médica urgente obtenidos de un médico o establecimiento autorizado que esté fuera del área de servicio si el miembro está temporalmente ausente del área de servicio del HMO y la atención médica no puede esperar a que el miembro regrese al área de servicio del HMO. HMO/CA COC-1 8/03 35 Ésta es una muestra de Evidencia de Cobertura. Se proporciona con fines ilustrativos como parte del folleto de información importante para el consumidor. Ciertos beneficios están disponibles a opción del titular del contrato o se proporcionan mediante la compra de una cláusula para el contrato. El texto entre paréntesis puede que no esté incluido en todos los planes. Un miembro está cubierto para cualquier atención de seguimiento médico. El seguimiento médico es toda atención que esté directamente relacionada a la necesidad de servicios de emergencia o atención médica urgente proporcionado a un miembro después de terminar la situación de emergencia médica o atención médica urgente. Cualquier atención continua o de seguimiento debe ser proporcionada o acordada por un PCP del miembro. El miembro debe seguir este procedimiento, o el miembro será responsable del pago de todos los servicios recibidos. L. Beneficios por la rehabilitación ambulatoria. Los siguientes servicios están cubiertos por los proveedores de la red con una referencia médica emitida por el PCP del miembro y con la autorización previa del HMO. 1. Un curso limitado de rehabilitación cardiaca después de una internación en un hospital está cubierto en el caso de angioplastía, cirugía cardiovascular, insuficiencia cardiaca congestiva o infarto de miocardio medicamente necesarios. 2. La rehabilitación pulmonar después de una estancia en un hospital está cubierta cuando sea médicamente necesaria para el tratamiento de una enfermedad pulmonar reversible. Muestra 3. La psicoterapia cognitiva asociada con la rehabilitación física está cubierta en los casos de enfermedades y lesiones agudas y en la fase aguda de condiciones crónicas si se espera que el tratamiento produzca una mejoría importante, como parte de un plan de tratamiento coordinado con el HMO. 4. La terapia física está cubierta en los casos de enfermedades y lesiones agudas y en la fase aguda de condiciones crónicas si se espera que el tratamiento produzca una mejoría importante. La cobertura está sujeta a los límites, si hubiera alguno, indicados en la Lista de Beneficios. 5. La terapia ocupacional está cubierta (excepto en los casos de asesoramiento profesional o rehabilitación vocacional) en los casos de enfermedades y lesiones agudas y en la fase aguda de condiciones crónicas si se espera que el tratamiento produzca una mejoría importante. La cobertura está sujeta a los límites, si hubiera alguno, indicados en la Lista de Beneficios. 6. La terapia del habla/lenguaje está cubierta en los casos de enfermedades y lesiones agudas y en la fase aguda de condiciones crónicas si se espera que el tratamiento produzca una mejoría importante. Los servicios prestados para el tratamiento en los retrasos del desarrollo del habla, a menos que sean consecuencia de una enfermedad, lesión, o defecto congénito, no están cubiertos. La cobertura está sujeta a los límites, si hubiera alguno, indicados en la Lista de Beneficios. 7. Los beneficios de rehabilitación ambulatoria adicionales que vayan más allá de los límites, si hubiera alguno, indicados en la Lista de Beneficios, pueden ser aprobados por el HMO si el director médico determina que los servicios de los apartados a, b, c, o d anteriores, cuando sean dirigidos y supervisados por un proveedor de la red, producirán una mejoría importante en la condición del miembro. M. Beneficios por el cuidado médico domiciliario. Los siguientes servicios están cubiertos cuando sean prestados por una agencia de cuidado médico domiciliario de la red. Debe obtenerse la autorización previa del médico de la red que atiende al miembro. El HMO no tendrá la obligación de proporcionar beneficios de cuidado médico domiciliario cuando el HMO determine que el lugar de tratamiento no es apropiado, o cuando haya un lugar más económico para proporcionar el cuidado adecuado. 1. Servicios de enfermería especializada para un miembro confinado al hogar. El tratamiento debe ser proporcionado o supervisado por un enfermero(a) registrado(a) HMO/CA COC-1 8/03 36 01.28.302.2-CA (01/04) Ésta es una muestra de Evidencia de Cobertura. Se proporciona con fines ilustrativos como parte del folleto de información importante para el consumidor. Ciertos beneficios están disponibles a opción del titular del contrato o se proporcionan mediante la compra de una cláusula para el contrato. El texto entre paréntesis puede que no esté incluido en todos los planes. 2. Servicios de un asistente del cuidado médico domiciliario. Estos servicios están cubiertos solamente cuando el propósito del tratamiento sea atención especializada. 3. Servicios sociales médicos. El tratamiento debe ser proporcionado o supervisado por un médico o trabajador social cualificados, junto con otros servicios de cuidado médico domiciliario. El PCP debe certificar que dichos servicios son necesarios para el tratamiento de la condición médica del miembro. 4. Está cubierta la terapia física, ocupacional y del habla/lenguaje a corto plazo. La cobertura está limitada a aquellas condiciones y servicios que aparecen en la sección “Rehabilitación ambulatoria” de esta EOC. La cobertura está sujeta al número máximo de visitas, si hubiera alguno, indicado en la Lista de Beneficios. N. Beneficios por la atención para enfermos terminales. Los servicios de atención para enfermos terminales para un miembro enfermo terminal están cubiertos cuando el HMO lo preautoriza. Los servicios pueden incluir las visitas de enfermeros(as) y trabajadores sociales al hospital y al hogar; tratamiento del dolor y control de síntomas; instrucción y supervisión de un miembro de la familia; atención con internación; asesoramiento y apoyo emocional; y otros beneficios de cuidado médico domiciliario indicados en la sección “Beneficios por el cuidado médico domiciliario” de esta EOC. Muestra Los servicios de cuidado de enfermería están cubiertos de manera continua durante períodos de crisis, según sea necesario para conservar al miembro en el hogar. Servicios domésticos o de ayuda médica domiciliaria pueden estar cubiertos; sin embargo, la atención proporcionada debe ser predominantemente de atención de enfermería. Un período de crisis es un período en el que el miembro requiere cuidado continuo para lograr la paliación o manejo de síntomas médicos agudos. La hospitalización estará cubierta si se requieren atención de enfermería especializada a un nivel que no sería posible proporcionar en el domicilio. El cuidado de relevo será proporcionado sólo cuando sea necesario relevar a los miembros de la familia u otras personas que cuiden al miembro. La cobertura del cuidado de relevo estará limitada a base ocasional y a no más de cinco días consecutivos cada vez. No se proporciona cobertura para los preparativos del funeral, asesoramiento pastoral, asesoramiento financiero o legal. Excepto cuando se requiera para mantener al miembro en su hogar durante períodos de crisis, los servicios domésticos o de cuidador, y cualquier servicio que no esté exclusivamente relacionado con el cuidado del miembro, incluyendo pero sin limitarse a, servicios de compañía o cuidado para el miembro u otros miembros de la familia, transporte, limpieza de la casa y mantenimiento de la casa no están cubiertos. O. Prótesis y aparatos ortopédicos. La provisión inicial al miembro o la sustitución médicamente necesaria de una prótesis o aparato ortopédico a la medida que sustituya de forma temporal o permanente toda o parte de una parte externa del cuerpo perdida o deteriorada como resultado de una enfermedad o lesión o defecto congénito está cubierta, cuando dicho servicio sea prescrito por un proveedor de la red, administrado a través de un proveedor de prótesis designado o que pertenece a la red y sea autorizado previamente por el HMO. Este beneficio incluye la disposición de prótesis a) para restaurar o lograr una simetría en el caso de una mastectomía como consecuencia de un diagnóstico cáncer de seno u otra enfermedad mamaria o, b) posterior a una laringectomía. La cobertura no incluye las máquinas electrónicas reproductoras de la voz. La cobertura incluye la reparación y sustitución cuando sea consecuencia de un crecimiento congénito. La instrucción y los servicios apropiados requeridos por el miembro para utilizar de forma correcta el artículo (tal como acoplamiento o inserción) están cubiertos. Las prótesis cubiertas incluyen aquellas cubiertas por Medicare a menos que estén excluidas en la sección “Exclusiones y limitaciones” de esta EOC. El HMO se reserva el derecho de proporcionar el nivel HMO/CA COC-1 8/03 37 Ésta es una muestra de Evidencia de Cobertura. Se proporciona con fines ilustrativos como parte del folleto de información importante para el consumidor. Ciertos beneficios están disponibles a opción del titular del contrato o se proporcionan mediante la compra de una cláusula para el contrato. El texto entre paréntesis puede que no esté incluido en todos los planes. menos restrictivo y más eficaz a nivel de costo o el aparato que puede proporcionarse de forma segura y efectiva. P. Beneficios por los medicamentos inyectables. Los medicamentos inyectables médicamente necesarios, incluyendo los medicamentos hechos para ser autoadministrados, son un beneficio cubierto. Los medicamentos deben ser recetados por un proveedor autorizado para recetar medicamentos bajo receta aprobados federalmente, y autorizados previamente por el HMO. Si el tratamiento de terapia con fármacos es aprobado para que sea autoadministrado, el miembro tiene la obligación de obtener los medicamentos cubiertos en una farmacia designada que pertenece a la red del HMO para proporcionar recetas de inyecciones. Los fármacos o medicamentos inyectables utilizados para el tratamiento del cáncer o VIH están cubiertos cuando el uso del fármaco no haya sido aprobado por la Administración de Drogas y Alimentos (Food and Drug Administration, FDA) para dicha indicación siempre que dicho fármaco esté reconocido para el tratamiento de dicha indicación en uno de los compendios de referencia estándar (Información de Fármacos de la Farmacopea de Estados Unidos, Evaluaciones de Fármacos de la Asociación Médica Americana, o Información de Fármacos del Servicio de Formulario de Hospitales Americano) y la seguridad y eficacia del uso del medicamento para esta indicación haya sido igualmente demostrada por al menos un estudio publicado en una publicación con comité de expertos reconocida nacionalmente. Muestra Q. Beneficios por la cirugía reconstructiva del seno y mastectomía. La cobertura para una mastectomía incluirá a) cobertura para todas las complicaciones de una mastectomía incluyendo la terapia física médicamente necesaria para tratar las complicaciones de la mastectomía, incluyendo linfedema, b) prótesis, o c) reconstrucción del seno en el que se haya realizado la mastectomía, incluyendo la reconstrucción de la areola y la introducción de un implante de seno y cirugía y reconstrucción realizada en el seno no enfermo para establecer la simetría cuando se haya realizado una cirugía reconstructiva del seno en el seno enfermo. La duración de la estancia en el hospital por mastectomía y disección de los nódulos linfáticos será determinada por el médico que atiende al miembro y el cirujano en consulta con el paciente y coherente con las buenas prácticas clínicas. R. Beneficios por la cirugía reconstructiva. La cirugía reconstructiva, realizada para corregir o reparar estructuras anormales del cuerpo causadas por defectos congénitos, anomalías del desarrollo, traumatismos, infección, tumores o enfermedad, están cubiertos cuando: 1. el PCP del miembro solicita autorización previa en consulta con el especialista del miembro y es aprobada por el HMO. 2. la cirugía solicitada mejorará la función o creará una apariencia normal tanto como sea posible, 3. no existe ningún procedimiento quirúrgico más apropiado aprobado para el miembro, 4. la cirugía o cirugías propuestas ofrecen algo más que una mejora mínima en la apariencia del miembro. Las decisiones de autorización previa, incluyendo la determinación sobre si la cirugía reconstructiva producirá algo más que una mejora mínima en la apariencia del miembro, serán realizadas por el director médico del HMO o delegado que sea un médico autorizado competente para evaluar los problemas clínicos específicos implicados en el caso solicitado, basándose en los estándares de atención ejercidos por los médicos especializados en el tipo de cirugía reconstructiva. Esto significa, por ejemplo, que para una petición de tratamiento presentada por un podólogo o un cirujano maxilofacial y oral, la petición será revisada por una persona autorizada similar, competente para evaluar los problemas clínicos específicos implicados en la atención solicitada. HMO/CA COC-1 8/03 38 01.28.302.2-CA (01/04) Ésta es una muestra de Evidencia de Cobertura. Se proporciona con fines ilustrativos como parte del folleto de información importante para el consumidor. Ciertos beneficios están disponibles a opción del titular del contrato o se proporcionan mediante la compra de una cláusula para el contrato. El texto entre paréntesis puede que no esté incluido en todos los planes. S. Anestesia general limitada para procedimientos dentales La anestesia general y los costos del centro asociados a los procedimientos dentales prestados en un hospital o centro quirúrgico están cubiertos cuando: 1. hayan sido autorizados previamente por el HMO, 2. el estado clínico o condición médica subyacente del miembro requiera procedimientos dentales que normalmente no requerirían anestesia general prestados en un centro quirúrgico u hospital, y 3. el miembro para quien se propone el tratamiento a) sea menor de 7 años de edad, o b) esté física o mentalmente incapacitado, sin tener en cuenta la edad, o c) tenga una condición médica que hace que la anestesia general sea médicamente necesaria, sin tener en cuenta la edad. Muestra La cobertura no incluye los costos por el procedimiento dental en sí mismo, incluyendo, pero sin limitarse a, los honorarios profesionales del dentista. La cobertura está sujeta a los copagos aplicables para los servicios aplicables, si los hubiera, indicados en la Lista de Beneficios. T. Tratamiento de la diabetes El tratamiento, la educación para autoadministración ambulatoria, el equipo y suministros están cubiertos cuando sean médicamente necesarios. La cobertura incluye, pero no está limitada a: 1. Los programas de educación y autoadministración ambulatoria para diabéticos, proporcionados por profesionales de la salud apropiadamente calificados y que pertenecen a la red. El tratamiento incluirá el entrenamiento para la autoadministración, educación, y terapia médica de nutrición necesaria para permitir que los miembros utilicen correctamente el equipo, suministros, y medicamentos recetados o referidos por el proveedor del miembro que pertenece a la red. 2. Equipo, suministros y medicamentos para diabéticos: a) Insulina, b) Medicamentos bajo receta para el tratamiento de la diabetes, c) Glucagón, d) Monitores de glucosa sanguínea y tiras para análisis de la glucosa sanguínea, e) Monitores de glucosa sanguínea diseñados para ayudar a las personas con problemas de la vista, f) Bombas de insulina y todos los suministros necesarios relacionados, g) Tiras para el análisis de cetona en orina, h) Lancetas y dispositivos punzantes tipo lanceta, i) Sistemas de administración tipo pluma para la administración de insulina, j) Dispositivos para podología para prevenir o tratar las complicaciones relacionadas con la diabetes, k) Jeringas para insulina, HMO/CA COC-1 8/03 39 Ésta es una muestra de Evidencia de Cobertura. Se proporciona con fines ilustrativos como parte del folleto de información importante para el consumidor. Ciertos beneficios están disponibles a opción del titular del contrato o se proporcionan mediante la compra de una cláusula para el contrato. El texto entre paréntesis puede que no esté incluido en todos los planes. l) Dispositivos para mejorar la vista, excluyendo los anteojos o lentes de contacto, para ayudar a las personas con problemas de vista con la dosificación correcta de insulina. Si la cobertura bajo esta EOC incluye una cláusula para medicamentos bajo receta, estarán cubiertos los medicamentos y suministros enumerados en la cláusula para medicamentos bajo receta bajo dicha cláusula. Los copagos por estos medicamentos y suministros se indican en la cláusula para medicamentos bajo receta. U. Beneficio por la Fenilcetonuria. Además de la cobertura para el análisis y tratamiento de la Fenilcetonuria (PKU), cobertura para el tratamiento de la Fenilcetonuria lo que incluye aquellas fórmulas y alimentos especiales que sean parte de una dieta prescrita por un proveedor de la red y supervisada por un profesional de la salud en consulta con un especialista de la red que se especialice en enfermedades metabólicas para prevenir el desarrollo de trastornos mentales o físicos graves o para promover el desarrollo o función normal como una de las consecuencias de la PKU. En esta sección, “alimento especial” quiere decir un producto alimenticio que sea prescrito por el proveedor del miembro que pertenece a la red y utilizado en lugar de productos alimenticios normales de uso en la población general. “Alimento especial” no incluye los alimentos que sean de forma natural bajos en proteína, pero puede incluir un producto alimenticio que esté especialmente formulado para que tenga menos de un gramo de proteína por ración. Muestra Consulte la Lista de Beneficios para ver los copagos aplicables. Pueden aplicar a este servicio un copago y un pago máximo anual de gastos de bolsillo. V. Servicios para el síndrome de articulación temporomandibular. La cobertura para el tratamiento de la disfunción de la articulación temporomandibular incluirá los procedimientos autorizados médicamente necesarios. Los procedimientos dentales que incluyen, pero sin limitarse a, la extracción de dientes y aparatos de ortodoncia y férulas están excluidos de cobertura a menos que estén cubiertos bajo una cláusula adicional con esta EOC. W. Beneficios por el equipo médico durable. Se proporcionarán equipo médico durable cuando el HMO lo autorice previamente. La amplia variedad de equipo médico durable y el desarrollo continuo de equipos para el cuidado del paciente hace poco práctico el proporcionar una lista completa, por lo tanto, el director médico del HMO tiene la autoridad de aprobar las peticiones según el caso. El equipo médico durable cubierto incluye aquellos aparatos cubiertos por Medicare a menos que estén excluidos en la sección “Exclusiones y limitaciones” de esta EOC. El HMO se reserva el derecho de proporcionar el nivel menos restrictivo y más eficaz a nivel de costo o el dispositivo que puede proporcionarse de forma segura y efectiva. La decisión de alquilar o comprar puede ser tomada únicamente por el HMO. La instrucción y los servicios apropiados requeridos por el miembro para utilizar de forma correcta el artículo (tal como acoplamiento o inserción) están también cubiertos con la autorización previa del HMO. La sustitución, reparación y mantenimiento están cubiertos sólo si se demuestra al HMO que: 1. es necesario por un cambio en la condición física del miembro; o 2. es probable que resulte más económico comprar un repuesto que reparar el equipo existente o alquilar un equipo similar. Todas las reparaciones y el mantenimiento como consecuencia de mal uso o abuso son responsabilidad del miembro. Pueden aplicar a este servicio un copago, un pago máximo anual de gastos bolsillo y un beneficio máximo anual. Consulte la Lista de Beneficios adjunta a esta EOC. HMO/CA COC-1 8/03 40 01.28.302.2-CA (01/04) Ésta es una muestra de Evidencia de Cobertura. Se proporciona con fines ilustrativos como parte del folleto de información importante para el consumidor. Ciertos beneficios están disponibles a opción del titular del contrato o se proporcionan mediante la compra de una cláusula para el contrato. El texto entre paréntesis puede que no esté incluido en todos los planes. X. Beneficios adicionales. • Ensayos clínicos de cáncer, en fase I, II, III o IV: Como excepción de la exclusión de tratamientos determinados a ser experimentales o de investigación, los servicios médicos de rutina están cubiertos para miembros cuyo proveedor tratante determine que un ensayo clínico de cáncer tiene gran potencial de beneficiar al miembro y recomiende la participación. El ensayo clínico debe estar relacionado con una droga que esté exenta bajo reglamentos federales de una nueva solicitud para droga y aprobado por los Institutos Nacionales de la Salud (National Institutes of Health), la FDA, el Departamento de Defensa de EE.UU. o la Administración de Veteranos. Los servicios médicos de rutina incluyen la provisión de drogas, artículos, dispositivos y servicios que serían beneficios cubiertos si fueran proporcionados en casos que no son en conexión con un programa de ensayo clínico aprobado, incluyendo servicios de atención médica que son: a) típicamente proporcionados cuando no se trata de un ensayo clínico; b) requeridos solamente para la provisión de la droga, artículo, dispositivo o servicio de investigación; Muestra c) requeridos para el monitoreo clínico apropiado del artículo o servicio de investigación; o d) proporcionados para la prevención o tratamiento de complicaciones que surjan de la provisión de una droga, artículo, dispositivo o servicio de investigación. Los servicios médicos de rutina no incluyen: a) medicamentos bajo receta o dispositivos que no hayan sido aprobados por la Administración Federal de Drogas y Alimentos y que estén asociados con el ensayo clínico; b) viajes, alojamiento, gastos de acompañante y otros gastos no clínicos que el miembro pueda requerir como resultado del tratamiento realizado en el ensayo clínico; c) artículos o servicios proporcionados solamente para satisfacer la colecta de datos y análisis y no usados en el manejo clínico del paciente; d) servicios que no son beneficios cubiertos bajo el plan si se los provee sin ser parte de un ensayo clínico; y e) servicios habitualmente proporcionados sin cargo para participantes en un ensayo clínico. El HMO puede restringir la cobertura para ensayos clínicos a hospitales y médicos que pertenecen a la red en California, a no ser que el protocolo para el ensayo clínico no está proporcionado por un hospital o médico de California. Los copagos aplicados a servicios prestados en un ensayo clínico serán iguales a los aplicados para los mismos servicios si no se tratara de un ensayo clínico. Beneficios básicos de servicios de esterilidad. Los beneficios incluyen sólo los servicios de esterilidad proporcionados a un miembro: a) por un proveedor de la red para diagnosticar la esterilidad, y b) por un especialista en esterilidad que pertenece a la red para el tratamiento quirúrgico de la causa subyacente de la esterilidad. HMO/CA COC-1 8/03 41 Ésta es una muestra de Evidencia de Cobertura. Se proporciona con fines ilustrativos como parte del folleto de información importante para el consumidor. Ciertos beneficios están disponibles a opción del titular del contrato o se proporcionan mediante la compra de una cláusula para el contrato. El texto entre paréntesis puede que no esté incluido en todos los planes. EXCLUSIONES Y LIMITACIONES A. Exclusiones. Los siguientes no son beneficios cubiertos excepto según lo descrito en la sección “Beneficios cubiertos” de esta EOC o por una cláusula y/o una enmienda adjunta a esta EOC: • Servicios de ambulancia, para el transporte de rutina para recibir servicios con internación o ambulatorios. • Biorregulación, excepto cuando sea autorizado previamente por el HMO. • Cuidado para las condiciones que las leyes locales o estatales requieran que sean tratadas en un centro público, incluyendo pero no estando limitada a, internamiento por enfermedad mental. • Cuidado proporcionado para proveer un ambiente seguro, incluyendo los costos para proporcionar un ambiente libre de cualquier agente que pueda empeorar la enfermedad o lesión. • Cirugía estética, u otros servicios con la intención principal de mejorar el aspecto físico del miembro, o tratamiento relacionado con las consecuencias de, o como resultado de, cirugía estética. Esta exclusión no aplica para: Muestra - Cirugía reconstructiva médicamente necesaria, según se indica en las secciones “Beneficios cubiertos”, “Mastectomía y cirugía reconstructiva del seno” o “Cirugía reconstructiva”. - Cirugía para corregir los resultados de lesiones que causen una deterioración; - Cirugía como continuación de un procedimiento de reconstrucción en etapas, incluyendo, pero sin limitarse a, la reconstrucción después de una mastectomía. - Cirugía para corregir defectos congénitos, necesaria para restaurar las funciones corporales normales, incluyendo, pero sin limitarse a, el labio leporino y el paladar hendido; - Servicios de emergencia necesarios para el tratamiento de complicaciones con peligro de muerte que son resultado de cirugía estética. • Los servicios ordenados por el juzgado, o aquellos requeridos por orden del juzgado como una condición de libertad condicional o probatoria. • Cuidado de custodia. • Los servicios de dentista incluyendo pero sin limitarse a, los servicios relacionados con la atención, relleno, extracción o sustitución de dientes y el tratamiento de lesiones o enfermedades de los dientes, servicios de dentista relacionados con las encías, apicoectomía (resección de la raíz del diente), ortodoncia, tratamiento del conducto de la raiz, inclusión de tejido blando, alveolectomía, aumento y vestibuloplastia, tratamiento de enfermedad periodontal, dientes postizos, restauración protésica de implantes de dientes, e implantes de dientes. Esta exclusión no aplica para: - Remoción de dientes impactados en el hueso, fracturas óseas, extirpación de tumores y biopsia o extirpación de quistes orales. - Los servicios de emergencia para estabilizar una lesión aguda en dientes naturales sanos, el hueso de la mandíbula o estructuras circundantes, si se los provee dentro de las 48 horas de la lesión. - Tratamiento quirúrgico de TMJ (Síndrome de la articulación témporomandibular), según se indica en la sección “Beneficios cubiertos”, Servicios de Síndrome de Articulación Témporomandibular (TMJ). HMO/CA COC-1 8/03 42 01.28.302.2-CA (01/04) Ésta es una muestra de Evidencia de Cobertura. Se proporciona con fines ilustrativos como parte del folleto de información importante para el consumidor. Ciertos beneficios están disponibles a opción del titular del contrato o se proporcionan mediante la compra de una cláusula para el contrato. El texto entre paréntesis puede que no esté incluido en todos los planes. - Anestesia dental cuando se provee de acuerdo con las condiciones indicadas en la sección “Beneficios cubiertos”, “Anestesia general limitada para procedimientos dentales”. • Los servicios educativos y el tratamiento de los trastornos de la conducta, junto con servicios para la educación sobre remedios, incluyendo trastornos del desarrollo y del aprendizaje relacionados con el retardo mental, entrenamiento del comportamiento y rehabilitación cognitiva. Esto incluye los servicios, tratamientos o pruebas y entrenamiento educativo relacionado con problemas de la conducta, trastornos de aprendizaje o retrasos del desarrollo. La educación especial, incluyendo lecciones sobre el lenguaje de signos para enseñar a un miembro, cuya capacidad para hablar se ha perdido o alterado, para que pueda funcionar sin dicha capacidad, no está cubierta. Esta exclusión no aplica para disturbios emocionales graves del niño, según los define la Sección 1374.72(e) del Código de Salud y Seguridad de California. El trastorno penetrativo del desarrollo o autismo está cubierto como enfermedad mental grave. • Los procedimientos experimentales o en fase de investigación, o procedimientos o tratamientos dentales, psiquiátricos, médicos o quirúrgicos no efectivos, estudios de investigación y otros procedimientos médicos experimentales o en fase de investigación o tratamientos farmacológicos según lo determinado por el HMO, al menos que estén autorizados previamente por el HMO. Muestra Esta exclusión no aplicará con respecto a medicamentos: 1. que sea un nuevo medicamento en fase de investigación (IND) o grupo con el estado IND de tratamiento, 2. que estén siendo estudiados en el nivel de Fase III de un ensayo clínico a nivel nacional patrocinado por el Instituto Nacional del Cáncer (National Cancer Institute); o 3. HMO haya determinado que evidencias científicas demuestran que el medicamento es eficaz o que el medicamento promete ser eficaz para la enfermedad. • Análisis capilar. • Audífonos. • Partos en el hogar. • Monitorización de la actividad uterina en el hogar. • Equipo doméstico, incluyendo pero sin limitarse a, la compra o alquiler de bicicletas de ejercicio, purificadores de agua, almohadas hipoalergénicas, colchones o camas de agua, piscinas, tinas de hidromasaje, equipo de masaje y ejercicio, unidad de aire acondicionado o aire acondicionado central, humidificadores, deshumidificadores, escaleras mecánicas, elevadores, rampas, plataformas, equipo de alerta para emergencias, barandillas, calentadores, mejoras hechas en la casa o lugar de trabajo del miembro, y ajustes a los vehículos. • Hipnoterapia, excepto cuando sea autorizado previamente por el HMO. • Tratamiento de la esterilidad masculina o femenina, incluyendo, pero sin limitarse a: 1. La compra de esperma de donantes y cualquier costo por el almacenamiento del esperma, 2. La compra de óvulos de donantes y los costos asociados con el cuidado del donante requerido para la obtención y transferencia del óvulo del donante o madres de alquiler, 3. Costos asociados con la crioconservación o almacenamiento de embriones crioconservados (por ejemplo, exámenes de laboratorio, ultrasonidos, hospital, consulta, etc.), 4. Equipos de predicción de la ovulación domésticos, HMO/CA COC-1 8/03 43 Ésta es una muestra de Evidencia de Cobertura. Se proporciona con fines ilustrativos como parte del folleto de información importante para el consumidor. Ciertos beneficios están disponibles a opción del titular del contrato o se proporcionan mediante la compra de una cláusula para el contrato. El texto entre paréntesis puede que no esté incluido en todos los planes. 5. Medicamentos inyectables contra la esterilidad, incluyendo pero sin limitarse a, menotropinas, hCG, GnRH, agonistas, e IVIG, 6. Inseminación artificial, incluyendo, pero sin limitarse a, fertilización in vitro (IVF), transferencia de gametos a las trompas de falopio (GIFT), transferencia de zigoto a las trompas de falopio (ZIFT), e inyección intracitoplásmica de esperma (ICSI) y todo procedimiento de tecnología avanzada reproductiva (ART) o cualquier servicio relacionado con estos procedimientos, 7. Todos los costos asociados con la atención para ART (por ejemplo, exámenes de laboratorio, ultrasonidos, hospital, consulta, etc.), 8. La obtención del óvulo del donante o los costos asociados con programas de óvulos de donantes, incluyendo pero sin limitarse a, los costos de las pruebas de laboratorio, 9. Todos los costos asociados a la transferencia de un embrión congelado, incluyendo sin limitarse a los costos de la descongelación, Muestra 10.Reversión de la cirugía de esterilización, y 11.Todos los costos asociados a la obtención del esperma para cualquier procedimiento de ART. • Enfermedades, incapacidades o lesiones relacionadas con el servicio militar para las que el miembro tenga el derecho legal de recibir tratamiento en centros gubernamentales y cuyos centros estén disponibles de manera razonable para el miembro. • Costos de citas perdidas. • Servicios que no sean médicamente necesarios, incluyendo pero sin limitarse a, estos servicios y suministros: 1. que no sean médicamente necesarios, según lo determinado por el HMO, para el diagnóstico y tratamiento de una enfermedad, lesión, restauración de funciones psicológicas, o servicios preventivos cubiertos; 2. que no requieran la destreza técnica de un profesional médico, profesional de la salud mental o dental; 3. aquellos provistos principalmente para la comodidad personal o conveniencia del miembro, cualquier persona que cuide al miembro, o cualquier persona que sea parte de la familia del miembro, o cualquier proveedor; 4. aquellos provistos únicamente porque el miembro está internado en cualquier día en que la enfermedad o lesión del miembro puede ser diagnosticada o tratada de manera segura y adecuada sin internación; o 5. aquellos provistos únicamente debidos al ambiente, si el servicio o suministro podría haber sido provisto de manera segura y adecuada en el consultorio de un médico o dentista u otro ambiente menos costoso. • Ortopedia y zapatos ortopédicos y otros dispositivos de apoyo para los pies, excepto el calzado especial, que el miembro necesite para prevenir o tratar complicaciones relacionadas con la diabetes o el calzado especial necesitado por un miembro con anomalías y deformidades óseas con una desfiguración importante impidiendo el uso de zapatos convencionales estándar en los casos de parálisis cerebral, artritis, polio, diabetes, lesiones traumáticas, y deformidades congénitas. • Suministros ambulatorios (excepto los para diabéticos), incluyendo pero sin limitarse a, suministros desechables o consumibles médicos ambulatorios tales como jeringas, compresas para incontinencia urinaria, medias de compresión, y tiras de reactivo. HMO/CA COC-1 8/03 44 01.28.302.2-CA (01/04) Ésta es una muestra de Evidencia de Cobertura. Se proporciona con fines ilustrativos como parte del folleto de información importante para el consumidor. Ciertos beneficios están disponibles a opción del titular del contrato o se proporcionan mediante la compra de una cláusula para el contrato. El texto entre paréntesis puede que no esté incluido en todos los planes. • Pago por los beneficios en los que Medicare o un pagador independiente es el pagador principal. • Los artículos de conveniencia o comodidad personal, incluyendo aquellos servicios y suministros que no estén directamente relacionados con la atención médica, tal como alojamientos y comidas para invitado, servicios de barbería, costos de teléfono, alquiler de radio y televisión, servicios domésticos, gastos por viajes, suministros para domicilio, y otros artículos y servicios similares. • Medicamentos bajo receta y de venta libre, excepto cuando sean proporcionados durante la internación. • Enfermería especializada o servicio privado, al menos que esté previamente autorizado por el HMO. • Terapia recreativa, educativa y terapia del sueño, incluyendo cualquier prueba de diagnóstico relacionada a los mismos, excepto para el diagnóstico y tratamiento médicamente necesario de la apnea del sueño. • Asesoramiento sexual, matrimonial y religioso, incluyendo los servicios y tratamiento relacionado con el asesoramiento religioso, asesoramiento marital/pareja y terapia sexual. • Reversión de esterilizaciones voluntarias, incluyendo el seguimiento médico y tratamiento de las complicaciones de dichos procedimientos. • Cuidado de rutina de pies/manos, incluyendo el corte rutinario de uñas y callos. • Servicios a los que un miembro no esté legalmente obligado a pagar si no existiera esta cobertura. • Servicios para el tratamiento de deficiencias o disfunciones sexuales, incluyendo terapia, suministros, u asesoramiento para las deficiencias o disfunciones sexuales que no tengan una base orgánica o psicológica. • Servicios, incluyendo aquellos relacionados con el embarazo, prestados antes de la fecha de vigencia o después de la terminación de cobertura del miembro, a menos que se continúe la cobertura bajo la sección “Continuación y conversión” de esta EOC. • Servicios realizados por un pariente de un miembro, por los que no habría ningún cargo si no existiera ninguna cobertura de beneficios médicos. • Servicios requeridos por terceros, incluyendo pero sin limitarse a, exámenes físicos, servicios de diagnóstico y vacunaciones en conexión con la obtención o continuación de un empleo, obtención o mantenimiento de cualquier licencia emitida por una municipalidad, estado o gobierno federal, asegurabilidad de la cobertura de seguro, viaje, ingreso o asistencia a una escuela, incluyendo los exámenes requeridos para participar en competiciones atléticas, excepto cuando dichos exámenes se consideren parte de un programa apropiado de servicios de bienestar. • Servicios que no sean un beneficio cubierto por esta EOC, incluso cuando haya sido emitido una referencia médica previa por un PCP. • Servicios y suministros específicos no regulares para la alergia, incluyendo pero sin limitarse a, valoración cutánea (método de la arruga), análisis de citotoxicidad (Prueba de Bryan), tratamiento de sensibilidad no específica a cándida, y auto-inyecciones de orina. • Informes médicos especiales, incluyendo aquellos que no estén directamente relacionados con el tratamiento del miembro, por ejemplo, exámenes físicos para seguro o empleo, e informes preparados en relación con litigios. • Operaciones quirúrgicas, procedimientos quirúrgicos o el tratamiento de la obesidad, excepto cuando sea específicamente aprobado por el HMO. Muestra HMO/CA COC-1 8/03 45 Ésta es una muestra de Evidencia de Cobertura. Se proporciona con fines ilustrativos como parte del folleto de información importante para el consumidor. Ciertos beneficios están disponibles a opción del titular del contrato o se proporcionan mediante la compra de una cláusula para el contrato. El texto entre paréntesis puede que no esté incluido en todos los planes. • Terapia o rehabilitación, incluyendo pero sin limitarse a, terapia primal, terapia con quelantes, rolfing, psicodrama, terapia con megavitaminas, purga, terapia bioenergética, entrenamiento de percepción de la visión y dióxido de carbono. • Termogramas y termografías. • Servicios y suministros relacionados con transplantes no obtenidos de un centro Institute of Excellence, incluyendo la cosecha de órganos, médula ósea, tejidos o células madres para fines de almacenaje. • Cirugía transexual, de cambio de sexo o transformación, incluyendo cualquier procedimiento o tratamiento o servicio relacionado designado a alterar las características físicas del sexo determinado biológicamente de un miembro a otro sexo, sin tener en cuenta ningún diagnóstico de problemas de orientación psicosexual o papel sexual. • Tratamiento en una entidad federal, estatal o gubernamental, incluyendo atención médica y tratamiento proporcionado en un hospital que no pertenece a la red, propiedad y operado por cualquier entidad federal, estatal o gubernamental, excepto hasta los límites requeridos por las leyes aplicables. • Tratamiento de lesiones o enfermedades profesionales (ocupacionales), incluyendo aquellas lesiones que se produzcan fuera (o en el transcurso de) cualquier trabajo realizado por pago o beneficio, o que resulte de una enfermedad o lesión. Si un miembro está cubierto por la Ley de Compensación del Trabajador o una ley similar, y presenta prueba de que el miembro no está cubierto para una enfermedad o lesión particular bajo esa ley, dicha enfermedad o lesión se considerará “no profesional/ocupacional” sin tener en cuenta la causa. • Tratamiento o servicios prestados por quiroprácticos. • Servicios no autorizados, incluyendo cualquier servicio obtenido por o en nombre de un miembro sin una referencia médica previa emitida por el PCP del miembro o certificado por el HMO. Esta exclusión no aplica en una emergencia médica, en una situación de urgencia médica, o cuando es un beneficio de acceso directo. • Servicios y suministros para la vista, incluyendo ortóptica (una técnica de ejercicios visuales diseñada para corregir los ejes visuales de los ojos que no están coordinados correctamente para una visión binocular) y queratotomía radial, incluyendo los procedimientos relacionados diseñados para corregir de forma quirúrgica los errores de refracción excepto según lo indicado en la sección “Beneficios cubiertos” de esta EOC. • Programas para bajar de peso, o complementos dietéticos. • Acupuntura y terapia de acupuntura, excepto cuando sea realizada por un proveedor de la red como una forma de anestesia en conexión con una cirugía cubierta. • Tratamiento para el trastorno de la articulación temporomandibular (TMJ) incluyendo el tratamiento realizado mediante prótesis colocadas directamente en los dientes excepto cuando esté cubierto en la sección “Beneficios cubiertos”. Muestra B. Limitaciones. • En el caso que existan dos o más alternativas de servicios médicos que a juicio exclusivo del HMO sean equivalentes en calidad de atención médica, el HMO se reserva el derecho de proporcionar cobertura solamente para el servicio médico menos costoso, según determinado por el HMO siempre que el HMO apruebe la cobertura para el servicio médico o tratamiento por adelantado. Los miembros pueden apelar a determinaciones del HMO, según se indica en las secciones “Quejas y apelaciones” y “Revisión médica independiente” de esta EOC. HMO/CA COC-1 8/03 46 01.28.302.2-CA (01/04) Ésta es una muestra de Evidencia de Cobertura. Se proporciona con fines ilustrativos como parte del folleto de información importante para el consumidor. Ciertos beneficios están disponibles a opción del titular del contrato o se proporcionan mediante la compra de una cláusula para el contrato. El texto entre paréntesis puede que no esté incluido en todos los planes. • Las determinaciones relacionadas con la elegibilidad para recibir beneficios, cobertura para servicios, denegaciones de beneficios y el resto de los términos de esta EOC están a juicio exclusivo de HMO, sujeto a los términos de esta EOC. Las determinaciones con relación a la cobertura de servicios y beneficios serán realizadas basados en la necesidad médica, de manera consistente con directrices de práctica médica de aceptación común. Los miembros pueden apelar a determinaciones del HMO, según se indica en las secciones “Quejas y apelaciones” y “Revisión médica independiente” de esta EOC. LAS DETERMINACIONES CON RELACIÓN A LA DENEGACIÓN DE BENEFICIOS DEBIDO AL USO INAPROPIADO DE LA RED DEL HMO ESTÁN AL EXCLUSIVO CRITERIO DEL HMO. TERMINACIÓN DE LA COBERTURA La cobertura de un miembro bajo esta EOC terminará en cualquiera de las condiciones enumeradas a continuación. A. Terminación de la cobertura del suscriptor. Muestra La cobertura de un suscriptor terminará por cualquiera de las siguientes razones: 1. termina el empleo; 2. termina el Acuerdo de Grupo; 3. el suscriptor ya no es elegible por más tiempo según lo señalado en la Lista de Beneficios; o 4. el suscriptor queda cubierto por otro plan médico alternativo o bajo cualquier otro plan que sea ofrecido por, a través de, o en conexión con el titular del contrato en lugar de cobertura bajo esta EOC. B. Terminación de la cobertura para dependientes. La cobertura de un dependiente cubierto terminará por cualquiera de las siguientes razones: 1. el dependiente cubierto deja de ser elegible según lo señalado en la Lista de Beneficios; 2. termina el Acuerdo de Grupo; o 3. termina la cobertura del suscriptor. C. Terminación por causa. El HMO puede terminar la cobertura por causa: 1. con 15 días de aviso previo por escrito, si el miembro ha dejado de pagar cualquier prima requerida que el miembro tiene la obligación de pagar, según especificación del titular del contrato. El miembro recibirá un aviso por escrito del HMO indicando la cantidad del pago requerido de la prima y la fecha en la que el miembro será excluido si no se recibe el pago requerido de la prima dentro del plazo especificado en el aviso. A la fecha efectiva de dicha exclusión, los prepagos recibidos por el HMO del titular del contrato o miembro a cuenta de dicho(s) miembro o miembros para períodos posteriores a la fecha efectiva de exclusión serán reembolsados al remitente de dichos prepagos. 2. inmediatamente, después de descubrir una declaración falsa en el material por parte del miembro para solicitar u obtener cobertura o beneficios bajo esta EOC o descubrir que el miembro ha cometido fraude en contra del HMO. Esto puede incluir, pero sin limitarse a, proporcionar información incorrecta o engañosa al HMO, o aceptar o asistir a una persona que no sea el miembro que aparece en la tarjeta de identificación para obtener beneficios del HMO. Si no hay fraude ni declaración falsa, todas las declaraciones realizadas por cualquier miembro o cualquier HMO/CA COC-1 8/03 47 Ésta es una muestra de Evidencia de Cobertura. Se proporciona con fines ilustrativos como parte del folleto de información importante para el consumidor. Ciertos beneficios están disponibles a opción del titular del contrato o se proporcionan mediante la compra de una cláusula para el contrato. El texto entre paréntesis puede que no esté incluido en todos los planes. persona que aplique para recibir cobertura bajo esta EOC se considerarán observaciones y no garantías. Ninguna declaración hecha con el propósito de obtener cobertura resultará en la terminación de cobertura o reducción de beneficios a menos que la declaración esté por escrito y firmada por el miembro, y se haya proporcionado una copia de la misma al miembro antes de la terminación. 3. con 15 días de aviso previo por escrito, si un miembro amenaza la seguridad de empleados, proveedores, miembros del HMO u otros pacientes, o si el comportamiento repetido del miembro ha obstaculizado significativamente la capacidad del HMO para proveer o hacer arreglos para servicios para el miembro u otros miembros, o si ha obstaculizado significativamente la capacidad de un proveedor de proveer servicios a otros pacientes. D. Suspensión de la inscripción por parte del miembro. Si un miembro elige cobertura bajo un plan médico alternativo ofrecido por o a través del titular del contrato como una opción a la cobertura de HMO, la cobertura del miembro termina automáticamente en el momento y fecha en la que entre en vigor la cobertura alternativa. El miembro y el titular del contrato están de acuerdo en notificar inmediatamente al HMO la elección de otra cobertura. Muestra Los miembros pueden pedir la baja del HMO voluntariamente, en cualquier momento y por cualquier razón. El miembro puede pedir la baja notificando por escrito al titular del contrato y/o al HMO la intención del miembro de cancelar su membresía. La cobertura del miembro termina en la medianoche del último día del mes durante el que el HMO reciba notificación de la intención de suspender la inscripción, o en la medianoche del último día del mes en el que el miembro solicitó cancelación. E. Fecha de vigencia de la terminación. La cobertura como un miembro cesa en cualquiera de las siguientes fechas que ocurra primero: 1. En la medianoche del último día del mes en el que el miembro era elegible y para el que se ha recibido pago mensual. 2. En la medianoche de la fecha de terminación especificada en la notificación de cancelación, la que proporcionará por lo menos 15 días de aviso previo; 3. En la fecha de terminación establecida por el HMO y el titular del contrato según lo especificado en el Acuerdo de Grupo o acordado por el titular del contrato. El HMO ya no tendrá ninguna obligación ni responsabilidad bajo esta EOC excepto para la cobertura de beneficios cubiertos proporcionados antes de la fecha de terminación de la cobertura. El hecho de que los miembros no sean notificados por el titular del contrato de la terminación de su cobertura como consecuencia de la terminación del Acuerdo de Grupo no se considerará la continuación de la cobertura de un miembro después de la fecha en la que termine la cobertura. F. Derecho del miembro a revisión. Un miembro puede solicitar que el HMO lleve a cabo una auditoria de la queja, según lo descrito en la sección “Procedimiento de quejas/reclamos” de esta EOC, después de recibir la notificación de que el HMO ha terminado o terminará la cobertura del miembro según lo descrito en la subsección “Terminación por causa” de esta EOC. El HMO continuará la cobertura del miembro hasta que se tome una decisión final sobre la queja, si se paga la prima durante el período anterior a la emisión de esta decisión final. El HMO puede rescindir la cobertura, en la fecha en la que la cobertura habría terminado si el miembro no hubiera solicitado una auditoria de la queja, si la decisión final es a favor del HMO. Si se rescinde la cobertura, el HMO devolverá el dinero de las primas pagadas por dicho período después de la fecha de terminación, menos el costo de beneficios cubiertos proporcionados a un miembro durante este período. HMO/CA COC-1 8/03 48 01.28.302.2-CA (01/04) Ésta es una muestra de Evidencia de Cobertura. Se proporciona con fines ilustrativos como parte del folleto de información importante para el consumidor. Ciertos beneficios están disponibles a opción del titular del contrato o se proporcionan mediante la compra de una cláusula para el contrato. El texto entre paréntesis puede que no esté incluido en todos los planes. La cobertura no será terminada basándose en el estado de salud o necesidades médicas de un miembro, ni si un miembro ha ejercido los derechos de miembro bajo el procedimiento de quejas de la EOC para presentar una queja contra el HMO. Si un miembro cree que su membresía se terminó debido al estado de salud o requerimientos médicos del miembro, el miembro puede solicitar una revisión por el Comisionado del Departamento de Cuidado Médico Administrado de California. El procedimiento de quejas descrito en el párrafo anterior aplica solamente a aquellas terminaciones afectadas conforme a la sección “Terminación por causa” de esta EOC. CONTINUACIÓN Y CONVERSIÓN Los miembros con preguntas relacionadas con la Ley de Portabilidad y Responsabilidad de Seguros Médicos (HIPAA en inglés) pueden contactarse con los Centros para los Servicios de Medicare y Medicaid (CMS en inglés, y previamente HCFA) al siguiente número 1-800-633-4227. CMS ha publicado en su sitio de Internet una publicación titulada: “Commonly Asked Questions and Answers for Consumers about the Provisions of Health Insurance Portability and Accountability Act of 1996” (Preguntas Frecuentes y Respuestas para los Consumidores sobre las Disposiciones de la Ley de Portabilidad y Responsabilidad de Seguros Médicos de 1996) en la siguiente dirección de Internet: http://www.hcfa.gov/regs/hipaacer.htm. También puede cxontactarse directamente con CMS, por correo regular, a: Centers for Medicare & Medicaid Services, Attention: HIPAA Unit, 75 Hawthorne Street, Suite 401, San Francisco, CA 94105. Muestra A. Cobertura de empresa continuada (COBRA y Cal-COBRA) Los miembros pueden continuar su cobertura médica de empresa bajo determinadas circunstancias en las que de lo contrario terminaría la cobertura (“cobertura de continuación”). La ley federal relacionada a esta cobertura es la Ley de Reconciliación General Consolidada (“COBRA”). COBRA aplica a los empleadores con veinte (20) o más empleados elegibles. La ley estatal de California es la Ley de Sustitución de Beneficios de Continuación de California (“Cal-COBRA”). Cal-COBRA aplica a los empleadores de California con menos de veinte (20) empleados elegibles. Muchas de las disposiciones de COBRA y Cal-COBRA son las mismas, sin embargo existen algunas diferencias. B. Cobertura de continuación COBRA. COBRA es la Ley General Consolidada de Reconciliación de Presupuestos de 1985 y las enmiendas relacionadas (Consolidated Omnibus Budget Reconciliation Act, COBRA). La descripción de COBRA que se indica a continuación solamente tiene el objetivo de resumir los derechos del miembro bajo la ley. La cobertura proporcionada bajo esta EOC no ofrece más derechos de COBRA de los que COBRA requiere y debe ser interpretada correctamente. COBRA permite a los miembros elegibles o dependientes cubiertos elegibles elegir continuar la cobertura de grupo según se indica a continuación: Los empleados y sus dependientes cubiertos no serán elegibles para continuación de cobertura proporcionada por esta sección si el titular del contrato está exento de las disposiciones de COBRA. 1. Tamaño mínimo de la empresa: El titular del contrato debe tener empleados normalmente más de 20 empleados en un día hábil típico durante el año calendario precedente. Esto se refiere al número de trabajadores empleados, no al número de empleados cubiertos por un plan médico, e incluye los empleados a jornada completa y tiempo parcial. 2. Pérdida de cobertura como consecuencia de la terminación (que no sea por una falta muy grave) o reducción de las horas de trabajo: El miembro puede elegir continuar la cobertura por un período de 18 meses después de que, de lo contrario, cese la elegibilidad para cobertura bajo esta EOC. HMO/CA COC-1 8/03 49 Ésta es una muestra de Evidencia de Cobertura. Se proporciona con fines ilustrativos como parte del folleto de información importante para el consumidor. Ciertos beneficios están disponibles a opción del titular del contrato o se proporcionan mediante la compra de una cláusula para el contrato. El texto entre paréntesis puede que no esté incluido en todos los planes. 3. Pérdida de cobertura debido a: a) divorcio o separación legal, o b) muerte del suscriptor, o c) el suscriptor tiene derecho a recibir beneficios de Medicare, o, d) cese del estado de hijo como dependiente cubierto según la sección “Elegibilidad e inscripción” de esta EOC: El miembro puede elegir continuar la cobertura por un período de 36 meses después de que, de lo contrario, cese la elegibilidad para cobertura bajo esta EOC. 4. La cobertura de continuación finaliza en los siguientes casos, el primero que ocurra: a) el último día del período de 18 meses. b) el último día del período de 36 meses. Muestra c) el primer día en el que no se haya efectuado el pago a término de la prima sujeto a la sección de primas del Acuerdo de Grupo. d) el primer día en el que el titular del contrato deje de mantener cualquier plan médico de empresa. e) el primer día, después del día en que se ha elegido la cobertura COBRA, en el que un miembro esté cubierto por cualquier otro plan médico de empresa. En el caso de que el miembro tenga una condición preexistente, y al miembro se le niegue cobertura bajo el nuevo plan por una condición preexistente, no se terminará la cobertura de continuación hasta el último día del período de continuación, o la fecha en la que la condición preexistente del miembro quede cubierta bajo el nuevo plan, lo que ocurra primero. f) la fecha, después de haber elegido cobertura COBRA, en la que el miembro adquiera derecho a Medicare. 5. Extensiones de los períodos de cobertura: a) El período de cobertura de 18 meses puede ampliarse si se produce un hecho durante el período de 18 meses en el que de otro modo el miembro sería elegible para el período de cobertura de 36 meses; sin embargo, la cobertura no puede, en ningún caso, ser superior a 36 meses a partir del hecho que inicialmente ocasionó la elegibilidad del miembro para la cobertura de continuación. b) En el caso que se determine que un miembro, dentro de la acepción de la Ley de Seguro Social, está discapacitado y se notifique al titular del contrato en el plazo de 60 días a partir de la determinación por el Seguro Social y antes de finalizar el período inicial de 18 meses, puede ampliarse la cobertura de continuación para el miembro y otros beneficiarios calificados por un período de 11 meses adicionales por un total de 29 meses. El miembro debe haberse quedado discapacitado durante los primeros 60 días de la cobertura de continuación COBRA. 6. Es responsabilidad del titular del contrato proporcionar al miembro con la notificación de derechos a la continuación: El titular del contrato es responsable de proporcionar la notificación necesaria a los miembros, en el período de tiempo definido, según lo requerido por COBRA. HMO/CA COC-1 8/03 50 01.28.302.2-CA (01/04) Ésta es una muestra de Evidencia de Cobertura. Se proporciona con fines ilustrativos como parte del folleto de información importante para el consumidor. Ciertos beneficios están disponibles a opción del titular del contrato o se proporcionan mediante la compra de una cláusula para el contrato. El texto entre paréntesis puede que no esté incluido en todos los planes. 7. Responsabilidad del pago de primas al HMO: El suscriptor o miembro tendrá cobertura solamente durante el período de inscripción inicial de 60 días si el suscriptor o miembro paga los costos de la prima aplicable debida dentro de los cuarenta y cinco días de la presentación de la solicitud al titular del contrato. 8. Las primas pagaderas al HMO en concepto de continuación de cobertura según esta sección serán pagaderas de acuerdo con los procedimientos de la sección de primas del Acuerdo de Grupo y se calcularán de acuerdo con las regulaciones y leyes federales aplicables. 9. Los miembros cuya cobertura bajo COBRA se haya agotado antes de los 36 meses de haber comenzado su continuación de cobertura COBRA, pueden ser elegibles para continuar cobertura bajo Cal-COBRA por lo que resta de los 36 meses a partir de la fecha en que comenzó su cobertura COBRA. Los miembros cuya cobertura COBRA haya terminado por motivos que no sean el agotamiento de cobertura (por ejemplo, si la cobertura COBRA del miembro ha terminado por falta de pago de prima) no son elegibles para extensión de beneficios bajo Cal-COBRA. Notificación de la oportunidad de continuar cobertura bajo Cal-COBRA e instrucciones para solicitarla serán incluidas en el aviso a miembros de la terminación de su cobertura COBRA. Información adicional relacionada con la elegibilidad y solicitud de continuación de cobertura CalCOBRA se proporciona en la sección C “Continuación de cobertura Cal-COBRA”. Muestra C. Continuación de cobertura Cal-COBRA Bajo Cal-COBRA, un plan médico tal como el HMO que contrata con los empleadores pequeños de California con menos de veinte (20) empleados elegibles, tiene la obligación de proporcionar a los miembros la oportunidad de elegir continuación de cobertura Cal-COBRA en ciertas circunstancias en las que, de lo contrario, terminaría la cobertura (“hechos que proporcionan elegibilidad”). El HMO administrará o contratará para la administración de continuación de cobertura bajo Cal-COBRA. A fin de obtener continuación de cobertura Cal-COBRA, el miembro y el titular del contrato deben proporcionar al HMO determinadas notificaciones según lo descrito a continuación en las secciones C2 y C3. Para un miembro que comience a recibir cobertura COBRA el 1º de enero de 2003 o después, el HMO ofrecerá al miembro que haya agotado la continuación de cobertura bajo COBRA (si dicha cobertura sea por menos de 36 meses), la oportunidad de continuar la cobertura bajo Cal-COBRA hasta 36 meses a partir de la fecha de inicio de continuación de cobertura COBRA del miembro. El HMO administrará la continuación de cobertura bajo Cal-COBRA. Las exigencias de notificación citadas en C2 no aplican para la prórroga de COBRA bajo Cal-COBRA. Las exigencias de notificación e instrucciones para presentar la solicitud correspondiente serán incluidas en el aviso a miembros de la terminación de su cobertura COBRA. A lo largo de esta sección, el término “beneficiarios elegibles” se refiere a suscriptores y/o dependientes cubiertos que, en el día anterior a un hecho que proporcione elegibilidad, estén cubiertos bajo esta EOC. 1. Elegibilidad para continuación de cobertura Cal-COBRA a) Los miembros pueden ser beneficiarios elegibles para Cal-COBRA y elegibles para continuar la cobertura de grupo durante un período de tiempo limitado si la cobertura de grupo del miembro termina como consecuencia de uno o más de los siguientes eventos que califican: i. Terminación del empleo del suscriptor (excepto cuando se haya basado en una falta muy grave); o ii. Reducción de las horas de trabajo del suscriptor por inferior al mínimo exigido para participar en el plan del empleador. HMO/CA COC-1 8/03 51 Ésta es una muestra de Evidencia de Cobertura. Se proporciona con fines ilustrativos como parte del folleto de información importante para el consumidor. Ciertos beneficios están disponibles a opción del titular del contrato o se proporcionan mediante la compra de una cláusula para el contrato. El texto entre paréntesis puede que no esté incluido en todos los planes. b) Además, los dependientes cubiertos pueden ser beneficiarios elegibles para Cal-COBRA y elegibles para continuar la cobertura de grupo si la terminación se produce como consecuencia de los siguientes hechos que proporcionan elegibilidad: i. Muerte del suscriptor (cobertura para dependientes cubiertos); ii. Divorcio o separación legal del suscriptor; iii. Derecho del suscriptor a recibir beneficios bajo el programa Federal de Medicare; iv. Pérdida de elegibilidad del hijo como dependiente cubierto. c) Hechos adicionales que proporcionan elegibilidad. Un hecho adicional que proporciona elegibilidad ocurre cuando i. la cobertura de un miembro bajo esta EOC termina, de acuerdo con la sección “Terminación de cobertura” de esta EOC, ii. el miembro ya es un beneficiario elegible y continúa su cobertura bajo esta EOC de acuerdo con las disposiciones de esta sección “Cal-COBRA”. Muestra iii. y el motivo de la terminación se encuentra enumerado arriba en 1(b). Si la cobertura del beneficiario elegible termina y el motivo de la terminación es un hecho adicional que proporciona elegibilidad, el beneficiario elegible vuelve a ser elegible para continuación de cobertura. Sin embargo, el miembro debe proveer notificación por escrito del hecho adicional que proporciona elegibilidad, según se indica en la sección C2. Son ejemplos de hechos adicionales que proporcionan elegibilidad: i. El miembro es un beneficiario elegible como dependiente cubierto de un suscriptor elegible según el punto “a)” arriba, y luego ocurre un hecho adicional que proporciona elegibilidad, según se enumera en el punto “b)”, ii. Se determina que la discapacidad del suscriptor ocurrió durante los primeros 60 días de continuación de cobertura, según el significado de la Ley de Seguridad Social, y recibe dicho aviso durante su cobertura bajo Cal-COBRA. iii. Un niño que sea un dependiente cubierto es un beneficiario elegible debido al fallecimiento del suscriptor y pierde su elegibilidad debido a su edad. d) Se ha agotado la cobertura COBRA. Los miembros cuya cobertura COBRA haya comenzado el 1º de enero de 2003 o después y cuya cobertura bajo COBRA se haya agotado antes de los 36 meses a partir de la fecha del inicio de su continuación COBRA, pueden ser elegibles para continuar su cobertura bajo Cal-COBRA por hasta 36 meses a partir de la fecha del inicio de su cobertura COBRA. Los miembros cuya cobertura COBRA haya terminado por motivos que no sean el agotamiento de cobertura (por ejemplo, si la cobertura COBRA del miembro ha terminado por falta de pago de prima) no son elegibles para extensión de beneficios bajo Cal-COBRA. e) Nacimiento o adopción. Los niños nacidos o colocados para adopción con un suscriptor que sea un beneficiario elegible cubierto bajo Cal-COBRA pueden ser inscritos para cobertura dentro de los 30 días del nacimiento o colocación para adopción. Bajo Cal-COBRA los miembros reciben los mismos beneficios que otros miembros del HMO de la empresa del miembro, pero puede que se les exija pagar las primas por el plan médico. Para los beneficiarios elegibles cuya cobertura bajo Cal-COBRA comenzó antes del 1º de enero de 2003, la cobertura bajo Cal-COBRA no se prolongará más allá de los 18 meses a partir de la fecha en que el beneficiario inicialmente haya adquirido su elegibilidad para cobertura bajo Cal-COBRA, aunque el beneficiario elegible tenga un segundo hecho que proporcione elegibilidad. La cobertura HMO/CA COC-1 8/03 52 01.28.302.2-CA (01/04) Ésta es una muestra de Evidencia de Cobertura. Se proporciona con fines ilustrativos como parte del folleto de información importante para el consumidor. Ciertos beneficios están disponibles a opción del titular del contrato o se proporcionan mediante la compra de una cláusula para el contrato. El texto entre paréntesis puede que no esté incluido en todos los planes. para niños nacidos o colocados para adopción con un suscriptor que sea un beneficiario elegible terminará a los 18 meses a partir de la fecha de inicio de la cobertura del padre/madre. La única excepción es si se determina que el suscriptor tiene una discapacidad según el Titulo II o Título XVI de la Ley de Seguridad Social dentro de los primeros 60 días de continuidad de cobertura, en cuyo caso la continuidad de cobertura podrá prolongarse a 29 meses. Para los beneficiarios elegibles cuya cobertura bajo Cal-COBRA empezó el 1º de enero de 2003 o después, la cobertura bajo Cal-COBRA no se prolongará más allá de los 36 meses a partir de la fecha en que el beneficiario elegible inicialmente haya adquirido su elegibilidad para cobertura bajo CalCOBRA o COBRA, aunque el beneficiario elegible tenga un segundo hecho que proporcione elegibilidad. Por ejemplo, si un dependiente cubierto adquiriera cobertura bajo Cal-COBRA debido a terminación del empleo del suscriptor, y 6 meses más tarde se divorciara del suscriptor, la cobertura no se prolongaría más allá de los 36 meses a partir de la fecha inicial de cobertura bajo CalCOBRA. La cobertura para niños nacidos o colocados para adopción con un suscriptor que sea un beneficiario elegible terminará a los 36 meses a partir de la fecha de inicio de la cobertura del padre/madre. Muestra 2. Requisitos de notificación Cal-COBRA Si la cobertura del suscriptor y/o cobertura de los dependientes cubiertos del suscriptor terminará como consecuencia de una reducción de las horas de trabajo del suscriptor o terminación del empleo del suscriptor, el empleador del suscriptor debe notificarlo al HMO o al administrador de CalCOBRA designado del HMO en el plazo de 30 días a partir del hecho que proporciona elegibilidad. La notificación se enviará a la última dirección conocida. Si el empleador del suscriptor no notifica al HMO, como lo requiere la ley y como está mencionado en el Acuerdo de Grupo, el suscriptor y sus dependientes cubiertos no recibirán beneficios de Cal-COBRA. Si un dependiente cubierto se volviera elegible para continuación de cobertura por cualquier motivo que no sea la pérdida de cobertura del suscriptor debido a terminación del empleo o reducción de horas, el dependiente cubierto debe notificar por escrito al HMO del hecho que proporciona elegibilidad, dentro de los 60 días del mismo. La notificación debe enviarse a: Aetna Health of California Inc. Plan Sponsor Services Cal-COBRA 1385 East Shaw Avenue Fresno, CA 93710 El pedido debe enviarse por correo de primera clase u otro medio de envío confiable. Otros medios de envío confiables pueden incluir la entrega en persona, correo expreso o courier privado. Si el/los dependiente(s) cubierto(s) no notifica(n) al HMO dentro de los sesenta (60) días del/de los hecho(s) que proporciona(n) elegibilidad, los dependientes cubiertos no recibirán beneficios de CalCOBRA. Si un dependiente cubierto es un beneficiario elegible debido a un hecho que proporciona elegibilidad bajo C.1.a y luego ocurre un hecho adicional que proporcione elegibilidad, de acuerdo con C.1.b., el dependiente cubierto debe proporcionar notificación por escrito del hecho adicional que proporciona elegibilidad, según se indica arriba, para permanecer elegible para cobertura bajo CalCOBRA. Si se determina que el suscriptor elegible para continuidad de cobertura, según se describe en C.1.a, está discapacitado, bajo Título II o Título XVI de la Ley de Seguridad Social, en cualquier momento durante los primeros 60 días de continuación de cobertura, se le debe notificar al HMO dentro de los 60 días de la fecha de la carta de determinación de Seguridad Social y antes del final del período de continuación de cobertura, para que el suscriptor siga siendo elegible para continuación de cobertura de Cal-COBRA. Si el suscriptor es elegible para prórroga de continuación de cobertura como HMO/CA COC-1 8/03 53 Ésta es una muestra de Evidencia de Cobertura. Se proporciona con fines ilustrativos como parte del folleto de información importante para el consumidor. Ciertos beneficios están disponibles a opción del titular del contrato o se proporcionan mediante la compra de una cláusula para el contrato. El texto entre paréntesis puede que no esté incluido en todos los planes. resultado de una determinación de discapacidad, el suscriptor debe notificar al HMO dentro de los treinta (30) días de una determinación de que el suscriptor ha dejado de estar discapacitado. 3. Elección formal de Cal-COBRA Dentro de los catorce (14) días de haber recibido notificación de un hecho que proporciona elegibilidad, el HMO enviará un paquete de información de Cal-COBRA a la última dirección conocida del beneficiario elegible. El paquete contendrá información sobre primas, solicitudes de inscripción y las revelaciones necesarias para permitir al/a los beneficiario(s) elegible(s) elegir formalmente la continuación de beneficios de Cal-COBRA. El paquete será enviado a la última dirección conocida del beneficiario elegible. Para continuar la cobertura de empresa bajo Cal-COBRA, el suscriptor o el/los beneficiario(s) elegible(s) debe(n) hacer una elección formal, presentando una solicitud por escrito (devolviendo los formularios en el paquete de información) al HMO a: Aetna Health of California Inc. Plan Sponsor Services Cal-COBRA 1385 East Shaw Avenue Fresno, CA 93710 Muestra La solicitud debe enviarse por correo de primera clase u otro medio de entrega confiable para asegurar que el HMO la reciba dentro de los sesenta (60) días de la última en ocurrir de las siguientes fechas: a) la fecha en que el beneficiario elegible recibe aviso de su posibilidad de continuar con la cobertura de empresa (el paquete de inscripción del HMO); o b) la fecha en que el beneficiario elegible recibe aviso de su posibilidad de continuar con la cobertura de empresa, según se indica arriba; o c) la fecha en que la cobertura bajo el plan médico de grupo del empleado termina o terminará debido a un hecho que proporciona elegibilidad. Otros medios de envío confiables pueden incluir la entrega en persona, correo expreso o courier privado. Si el HMO no recibiera una elección formal dentro de este plazo, el/los beneficiario(s) que, de otra manera, sería(n) elegible(s) no recibirá(n) beneficios de Cal-COBRA. 4. Pagos de primas de Cal-COBRA Los beneficiarios calificados que elijan la continuación de cobertura Cal-COBRA están obligados a pagar las primas del plan médico al HMO. El titular del contrato ya no hará más pagos en nombre del individuo. Los pagos de la prima deben ser enviados oportunamente para satisfacer todas las cantidades debidas. La cantidad exacta de la prima requerida estará incluida en el paquete de información enviado por el HMO después de que el HMO reciba la notificación del miembro sobre la ocurrencia de un evento que califica. El HMO debe recibir el primer pago de la prima de CalCOBRA según lo indicado en el plazo de cuarenta y cinco (45) días a partir de la fecha en que el beneficiario o beneficiario(s) elegible(s) eligen continuar la cobertura bajo Cal-COBRA. El primer pago de la prima debe satisfacer todas las primas requeridas y todas las primas debidas. El incumplimiento en enviar la cantidad correcta para el pago de la prima dentro de los cuarenta y cinco (45) días a partir de la elección formal escrita excluirá al beneficiario elegible para recibir la continuación de cobertura Cal-COBRA. 5. Terminación de la cobertura Cal-COBRA La continuación de cobertura bajo Cal-COBRA terminará al ocurrir el primero de los siguientes hechos: a) para los beneficiarios elegibles con continuación de cobertura bajo Cal-COBRA debido a que la cobertura de COBRA se ha agotado, 36 meses después de la fecha en que comenzó la cobertura de los beneficiarios elegibles por COBRA. HMO/CA COC-1 8/03 54 01.28.302.2-CA (01/04) Ésta es una muestra de Evidencia de Cobertura. Se proporciona con fines ilustrativos como parte del folleto de información importante para el consumidor. Ciertos beneficios están disponibles a opción del titular del contrato o se proporcionan mediante la compra de una cláusula para el contrato. El texto entre paréntesis puede que no esté incluido en todos los planes. b) para beneficiarios elegibles con continuación de cobertura bajo Cal-COBRA de acuerdo con cualquier otro hecho que proporcione elegibilidad, enumerado bajo C-1, 36 meses a partir de la fecha en que la cobertura bajo esta EOC hubiera terminado. La única excepción: beneficiarios elegibles con cobertura debido a una determinación de discapacidad, cuya cobertura haya comenzado antes del 1º de enero de 2003. Para estos beneficiarios elegibles, la cobertura se prolongará a 29 meses a partir de la fecha en que hubiera terminado la cobertura bajo esta EOC. c) al final de periodo de primas, si el beneficiario elegible dejara de hacer pagos de primas o dejara de pagarlas a tiempo. d) la cobertura termina según indica la sección “Terminación de la cobertura” de esta EOC. e) el titular del contrato deja de proporcionar un plan de beneficios de grupo a sus empleados. f) el beneficiario elegible se muda del área de servicio o comete fraude o engaño al usar los servicios del plan. Muestra g) el contrato de grupo entre el HMO y el titular del contrato termina antes de la fecha en que habría terminado la cobertura del beneficiario elegible. Vea la sección 6, “Continuación de cobertura bajo Cal-COBRA después de terminación de un plan médico previo de empresa” para información sobre la elección de continuación de cobertura bajo el nuevo plan de empresa, si lo hubiera. 6. Continuación de cobertura bajo Cal-COBRA después de terminación de un plan médico previo de empresa Si el suscriptor y/o dependiente(s) cubierto(s) eligen continuación de cobertura Cal-COBRA bajo el plan actual del suscriptor, y es posteriormente sustituido por otro plan médico de empresa, el suscriptor y/o dependiente(s) cubierto(s) pueden continuar con Cal-COBRA durante el período que hubieran permanecido cubiertos bajo el plan médico previo de empresa si no hubiera terminado. Para continuar la cobertura bajo en nuevo plan médico de empresa, el beneficiario o beneficiario(s) elegible(s) deben cumplir con los requisitos relacionados con la inscripción, y el pago de primas del nuevo plan médico de empresa dentro de los treinta (30) días a partir de recibir la notificación de terminación del plan médico previo de empresa. El titular del contrato es responsable de notificar a todos los beneficiarios elegibles por lo menos treinta (30) días antes de la terminación de un plan médico de empresa bajo el cual los beneficiarios elegibles reciben cobertura de continuación CalCOBRA. El titular del contrato debe, además, proporcionar a todos los beneficiarios elegibles información de la prima, los impresos de inscripción, y declaraciones necesarias para permitir a los beneficiarios elegibles continuar con la cobertura bajo otros planes médico de empresa disponibles. D. Continuación de cobertura para cónyuges y suscriptores retirados Cuando finaliza la cobertura de COBRA o Cal-COBRA, los ex-empleados y sus cónyuges o excónyuges que sean beneficiarios elegibles bajo COBRA o Cal-COBRA pueden ser elegibles para continuación de su cobertura bajo los mismos términos y condiciones que si la cobertura COBRA o Cal-COBRA hubiera permanecido en vigor si: • el ex-empleado fue empleado del titular del contrato durante al menos 5 años antes de la terminación de la cobertura, y • el ex-empleado tiene por lo menos 60 años de edad. HMO/CA COC-1 8/03 55 Ésta es una muestra de Evidencia de Cobertura. Se proporciona con fines ilustrativos como parte del folleto de información importante para el consumidor. Ciertos beneficios están disponibles a opción del titular del contrato o se proporcionan mediante la compra de una cláusula para el contrato. El texto entre paréntesis puede que no esté incluido en todos los planes. El titular del contrato tiene la obligación de notificar al ex-empleado elegible y su cónyuge o excónyuge sobre su derecho a esta continuación por lo menos 180 días antes de que finalice la fecha de cobertura bajo COBRA o Cal-COBRA. El ex-empleado, cónyuge o ex-cónyuge debe notificar por escrito al HMO su decisión de elegir continuar su cobertura médica en el plazo de 30 días antes de que finalice la cobertura COBRA o Cal-COBRA. La continuación de esta cobertura finalizará si el ex-empleado, cónyuge o ex-cónyuge no paga las primas exigidas en la fecha en la que son debidas, sujeto al período de gracia aplicable. La cobertura también finalizará en las siguientes fechas, la que ocurra primero: • la fecha en la que el miembro alcance los 65 años de edad; • la fecha en la que el miembro esté cubierto bajo cualquier plan médico de empresa no mantenido por el empleador, sin considerar si dicha cobertura es menos valiosa; • la fecha en la que el ex-empleado adquiera derecho a Medicare; • para un cónyuge o ex-cónyuge, cinco años a partir de la fecha en la que se programó que terminara la cobertura de continuación bajo COBRA o Cal-COBRA para el cónyuge; • la fecha en la que el ex-empleador termine su Acuerdo de Grupo con el HMO y deje de proporcionar cobertura a todos los empleados activos. Muestra E. Prolongación de beneficios por incapacidad total Cualquier miembro que esté totalmente incapacitado en la fecha en la que termine la cobertura bajo esta EOC como consecuencia de la terminación del contrato entre el HMO y el titular del contrato, está cubierto de acuerdo con la EOC. Esta prolongación de beneficios solamente: 1. proporcionará los beneficios cubiertos que sean necesarios para tratar las condiciones médicas causantes o directamente relacionadas con la incapacidad según lo determinado por el HMO; y 2. permanecerá en vigor hasta una de las siguientes fechas, la que ocurra primero: a) el miembro ya no está totalmente incapacitado; o b) el miembro ha agotado los beneficios cubiertos disponibles para el tratamiento de dicha condición; o c) el miembro se ha vuelto elegible para recibir cobertura de otro plan de beneficios médicos que no excluye cobertura para la condición invalidante; o d) después de un período de 12 meses en el que se proporcionaron los beneficios al miembro bajo dicha cobertura. La prolongación de beneficios no ampliará los períodos de tiempo durante el cual un miembro puede inscribirse para recibir cobertura de conversión o continuación, ni aumentará los beneficios para dicha cobertura, ni se exonerarán los requisitos relacionados con el pago de la prima para dicha cobertura. G. Privilegio de conversión Esto privilegio de conversión no continúa la cobertura bajo el Acuerdo de Grupo. Permite la emisión de un acuerdo para cobertura médica individual (cobertura de conversión) bajo ciertas condiciones. La conversión no es iniciada por el HMO. El privilegio de conversión establecido en este subsección debe ser iniciado por el miembro elegible. El titular del contrato es responsable de proporcionar la notificación del privilegio de conversión de acuerdo con sus procedimientos normales; sin embargo, en el caso de que la continuación de cobertura cese de acuerdo a la expiración de los beneficios HMO/CA COC-1 8/03 56 01.28.302.2-CA (01/04) Ésta es una muestra de Evidencia de Cobertura. Se proporciona con fines ilustrativos como parte del folleto de información importante para el consumidor. Ciertos beneficios están disponibles a opción del titular del contrato o se proporcionan mediante la compra de una cláusula para el contrato. El texto entre paréntesis puede que no esté incluido en todos los planes. COBRA, según lo descrito en la sección “Continuación de cobertura COBRA” de esta EOC, el titular del contrato notificará al miembro en algún momento durante el período de 180 días antes del vencimiento de la cobertura. 1. Elegibilidad En el caso que un miembro deje de ser elegible para recibir cobertura bajo esta EOC y haya estado continuamente inscrito durante 3 meses bajo HMO, dicha persona puede, en el plazo de 31 días después de la terminación de la cobertura bajo esta EOC, convertir a cobertura individual con el HMO, efectiva a partir de la fecha de dicha terminación, sin evidencia de asegurabilidad si la cobertura de dicho miembro bajo esta EOC terminó por una de las siguientes razones: a) Terminó la cobertura bajo esta EOC, y el titular del contrato no la sustituyó por una cobertura similar y continua; o b) El suscriptor dejó de cumplir los requisitos de elegibilidad según lo descrito en la sección “Elegibilidad e inscripción” de esta EOC, en cuyo caso el suscriptor y dependientes del suscriptor que sean miembros de acuerdo con esta EOC, si hubiera alguno, son elegibles para convertir; o Muestra c) Un dependiente cubierto dejó de cumplir los requisitos de elegibilidad según lo descrito en la sección “Elegibilidad e inscripción” de esta EOC; o d) Cesó la continuación de cobertura según cualquier sección “Continuación de cobertura” de esta EOC. Cualquier miembro que sea elegible para convertir a cobertura individual, puede hacerlo de acuerdo con las normas y regulaciones gobernantes, tal como pago inicial, la forma del contrato y todos los términos y condiciones allí expuestos que el HMO pueda tener en efecto en el momento de la solicitud del miembro para conversión, sin proporcionar evidencia de asegurabilidad. La conversión de cobertura proporcionará beneficios no inferiores a los exigidos por cualquier ley o regulación aplicable y ningún beneficio contrario a cualquier ley o regulación aplicable. Sin embargo, la conversión de cobertura puede no proporcionar la misma cobertura, y puede ser inferior a la que se proporcionaba bajo el Acuerdo de Grupo. A petición, el HMO o el titular del contrato proporcionará los detalles sobre la conversión de cobertura. 2. Un cónyuge tiene el derecho de convertir tras la muerte o divorcio del suscriptor y un hijo dependiente cubierto tiene el derecho de convertir después de alcanzar el límite de edad o después de la muerte del suscriptor (sujeto a la capacidad de los menores para estar obligados por contrato). 3. Los miembros elegibles para Medicare en el momento en que termina su cobertura bajo esta EOC no son elegibles para conversión. PROCEDIMIENTO DE QUEJAS/RECLAMOS REVISIÓN DE PEDIDOS DE SERVICIOS MÉDICOS La sección “Procedimientos de quejas/reclamos” explica cómo el HMO cumple con las normas del Departamento Federal de Trabajo (Federal Department of Labor, DOL) para determinaciones de quejas y apelaciones, (CFR 29 2560). Se proporciona información adicional específica para California con respecto a quejas y apelaciones en las siguientes secciones, “Quejas y apelaciones” y “Revisión médica independiente”. Las normas del Departamento Federal de Trabajo definen una queja/reclamo como algo que ocurre cuando un miembro o el representante autorizado del miembro: • solicita autorización previa del HMO, según es requerido por el plan; • solicita una referencia médica a un proveedor de la red, según es requerido por el plan; HMO/CA COC-1 8/03 57 Ésta es una muestra de Evidencia de Cobertura. Se proporciona con fines ilustrativos como parte del folleto de información importante para el consumidor. Ciertos beneficios están disponibles a opción del titular del contrato o se proporcionan mediante la compra de una cláusula para el contrato. El texto entre paréntesis puede que no esté incluido en todos los planes. • solicita el pago de servicios o tratamiento; o • solicita una revisión concurrente o retrospectiva de la utilization del plan. Para un miembro del HMO, la mayoría de los reclamos no requiere que el miembro presente formularios. Sin embargo, si un miembro recibe una cuenta por beneficios cubiertos, la cuenta debe ser enviada de inmediato al HMO para pago. Envíe la cuenta detallada para pago, con el número de identificación del miembro claramente marcado, a la dirección indicada en la tarjeta de identificación del miembro, dentro de los 90 días de la fecha en que se recibió el beneficio cubierto, a menos que resulte imposible hacerlo. Para ser elegible para consideración como beneficio cubierto, la cuenta por cualquier servicio o suministro recibido por un miembro debe ser presentada y recibida por el HMO, a más tardar, a los 12 meses a partir de la fecha en que se prestó el servicio, a no ser que pueda demostrarse que fue absolutamente imposible presentar la cuenta y que la cuenta fue presentada apenas resultó razonablemente posible. El HMO tomará una decisión sobre el reclamo. Para reclamos de atención urgente y reclamos previos al servicio, el HMO enviará al miembro notificación de la determinación, ya sea adversa o no. Para reclamos de revisión retrospectiva, el HMO notificará por escrito al miembro de la decisión, a más tardar, a los 30 días de haber recibido la información razonablemente necesaria para tomar la determinación. Para otros tipos de reclamos, el miembro puede recibir solamente un aviso si el HMO toma una determinación de beneficios adversa. Muestra Según las normas del Departamento de Trabajo, las determinaciones adversas de beneficios son decisiones tomadas por el HMO que pueden resultar en la denegación, reducción o terminación de un beneficio o de la suma pagada por el mismo. La determinación adversa de beneficio también significa la decisión de no proporcionar, o de modificar o demorar un beneficio o servicio. Las determinaciones adversas de beneficios pueden efectuarse por uno o más de los siguientes motivos: • Revisión de uso del plan. El HMO determina que el servicio o suministro no es médicamente necesario, o que es un procedimiento experimental o de investigación. (Encontrará más información sobre la revisión de uso del plan en la sección de procedimientos del HMO, punto F, “Referencias médicas y autorización previa”). • Sin cobertura. El HMO determina que un servicio o suministro no está cubierto por el plan. Un servicio o suministro no está cubierto si no está incluido en la lista de beneficios cubiertos. • Un servicio o suministro tiene su cobertura excluida; • Se ha alcanzado una limitación de beneficio del HMO; o • Elegibilidad. El HMO determina que el suscriptor o los dependientes cubiertos del suscriptor no son elegibles para cobertura por el HMO. Se proporcionará aviso por escrito de una determinación adversa de beneficio al miembro y/o al proveedor del miembro dentro de los plazos indicados abajo. Los plazos corren a partir del momento en que el HMO recibe la información razonablemente necesaria y solicitada por el HMO para tomar la determinación. Estos plazos pueden ser prorrogados, si el HMO ha solicitado información que no ha sido recibida o, de acuerdo con la buena práctica médica, ha solicitado una consulta con un revisor especializado o solicitado un examen adicional o pruebas adicionales. En estos casos, el HMO notificará al proveedor y al inscrito, por escrito, los motivos por los que no se puede tomar una decisión dentro de los plazos requeridos, y la fecha prevista para la toma de decisión. El aviso de determinación adversa de beneficio proporcionará la información exigida por la ley de California, la que asiste al miembro en la presentación de una apelación de una determinación adversa de beneficio, si el miembro deseara presentarla. Se encuentra más información con relación a los derechos del miembro a una revisión médica independiente para la denegación de servicios que se determina sean experimentales o de investigación en la sección “Revisión médica independiente”, punto A. HMO/CA COC-1 8/03 58 01.28.302.2-CA (01/04) Ésta es una muestra de Evidencia de Cobertura. Se proporciona con fines ilustrativos como parte del folleto de información importante para el consumidor. Ciertos beneficios están disponibles a opción del titular del contrato o se proporcionan mediante la compra de una cláusula para el contrato. El texto entre paréntesis puede que no esté incluido en todos los planes. Las leyes y normas de California regulan las determinaciones adversas de beneficios como servicios médicos disputados o determinaciones de cobertura. Por favor, vea la sección “Quejas y apelaciones” de esta EOC para más información sobre quejas y apelaciones. Plazos del HMO para decisión y notificación Tipo de reclamo Plazo del HMO para decisión Plazo del HMO para notificación de una determinación adversa de beneficio Reclamo de atención urgente. Un reclamo de atención médica o tratamiento, donde una demora podría poner en peligro grave la vida o salud del miembro, la capacidad del miembro de recuperar función máxima o causar al miembro dolor tan fuerte que no pueda ser manejado adecuadamente sin la atención o tratamiento solicitado. De manera oportuna, apropiada para la naturaleza de la condición, sin que supere las 72 horas de haber recibido el HMO la información razonablemente necesaria para tomar la decisión. 1. Si el HMO ha recibido la información razonablemente necesaria para tomar una decisión cuando se presenta el reclamo, lo antes posible y no más allá de las 72 horas. 2. El HMO solicitará toda información adicional necesaria dentro de las 24 horas de haber recibido el reclamo. Si se recibe la información dentro de las 48 horas, dentro del plazo de 48 horas de haber recibido la información. 3. Si no recibe la información dentro de las 48 horas, dentro de las 72 horas de haber recibido el pedido inicial. Si se proporciona la notificación de la decisión verbalmente, la notificación por escrito o electrónica debe proporcionarse dentro de los 3 días calendarios después de la notificación verbal inicial Reclamo previo al servicio. Un reclamo de beneficio que requiere autorización previa del beneficio antes de obtener atención médica. De manera oportuna, apropiada para la naturaleza de la condición, sin que supere los 5 días hábiles de haber recibido el HMO la información razonablemente necesaria para tomar la decisión. Proveedor notificado dentro de las 24 horas de la decisión: Miembro notificado de la decisión, por escrito, en el plazo de 2 días hábiles. Prórroga, reducción o terminación de reclamo de atención médica concurrente. Una solicitud de prórroga, reducción o terminación de un curso de tratamiento con autorización previa anterior del HMO. De manera oportuna, apropiada para la naturaleza de la condición, sin que supere los 5 días hábiles de haber recibido el HMO la información razonablemente necesaria para tomar la decisión. Proveedor notificado dentro de las 24 horas de la decisión: Miembro notificado, por escrito, en el plazo de 2 días hábiles, En el caso de decisiones de terminar o reducir el tratamiento, el miembro debe ser notificado con tiempo suficiente para que el miembro pueda apelar, el que será más corto que el que se indica arriba. HMO/CA COC-1 8/03 Muestra 59 Ésta es una muestra de Evidencia de Cobertura. Se proporciona con fines ilustrativos como parte del folleto de información importante para el consumidor. Ciertos beneficios están disponibles a opción del titular del contrato o se proporcionan mediante la compra de una cláusula para el contrato. El texto entre paréntesis puede que no esté incluido en todos los planes. Reclamo posterior al servicio. Un reclamo por un beneficio que no es un reclamo anterior al servicio. Dentro de los 30 días de haber recibido el HMO la información razonablemente necesaria para tomar la decisión. Por escrito, dentro de los 30 días calendarios. El HMO tiene procedimientos para que los miembros sigan si están disconformes con una decisión tomada por el HMO o con el funcionamiento del HMO. El procedimiento que el miembro debe seguir dependerá del tipo de asunto o problema que el miembro tenga. • Apelación. Una apelación es una solicitud al HMO para que reconsidere una determinación adversa de beneficio. El procedimiento de apelación para una determinación adversa de beneficio tiene un nivel. Una apelación es un tipo de queja. Si el miembro está apelando un servicio médico disputado, el miembro tiene derecho a una revisión médica independiente, además del proceso indicado en la sección “Quejas y apelaciones”. • Queja. Una queja es una expresión verbal o por escrito de disconformidad con relación al HMO o el funcionamiento del HMO y/o un proveedor, incluyendo inquietudes con relación a la calidad de la atención. La queja incluye la queja en sí, disputa, solicitud de reconsideración o apelación realizada por un inscrito o por el representante de un inscrito. Muestra A. Quejas. Si el miembro está disconforme con los servicios administrativos que recibe del HMO, o desea quejarse sobre un proveedor de la red, debe llamar o escribir a Servicios al Miembro dentro de los 180 días calendarios del incidente. El miembro deberá incluir una descripción detallada del asunto e incluir copias de todo registro o documento que el miembro considere relevante. El HMO analizará la información y proporcionará una respuesta por escrito al miembro dentro de los 30 días calendarios de haber recibido la queja. La respuesta indicará al miembro lo que el mismo debe hacer para obtener una revisión adicional. B. Apelaciones de determinaciones adversas de beneficios. El miembro recibirá aviso por escrito de una determinación adversa de beneficio (incluyendo decisiones de cobertura y decisiones de servicio médico disputado) del HMO. El aviso incluirá el motivo para la decisión y explicará los pasos que el miembro debe tomar si desea apelar. El aviso también identificará los derechos del miembro de recibir información adicional que pueda ser relevante para la apelación. Las solicitudes de apelación deben realizarse por escrito dentro de los 180 días calendarios a partir de la fecha del aviso. El miembro también puede elegir que otra persona (un representante autorizado) presente una apelación en nombre del miembro, a través de consentimiento por escrito proporcionado al HMO. Sin embargo, en el caso de un reclamo de atención médica urgente o reclamo previo al servicio, el médico puede representar al miembro en la apelación. El cuadro siguiente resume algunas informaciones sobre cómo se manejan las apelaciones para distintos tipos de reclamos. HMO/CA COC-1 8/03 60 01.28.302.2-CA (01/04) Ésta es una muestra de Evidencia de Cobertura. Se proporciona con fines ilustrativos como parte del folleto de información importante para el consumidor. Ciertos beneficios están disponibles a opción del titular del contrato o se proporcionan mediante la compra de una cláusula para el contrato. El texto entre paréntesis puede que no esté incluido en todos los planes. Plazo del HMO para responder a una apelación de determinación adversa de beneficio Tipo de reclamo Plazo para respuesta del HMO a partir de haber recibido la apelación Reclamo de atención urgente. Un reclamo de atención médica o tratamiento, donde una demora podría poner en peligro grave la vida o salud del miembro, la capacidad del miembro de recuperar función máxima o causar al miembro dolor tan fuerte que no pueda ser manejado adecuadamente sin la atención o tratamiento solicitado. Dentro de las 36 horas Revisión proporcionada por personal no involucrado en la decisión adversa de beneficio tomada. Reclamo previo al servicio. Un reclamo de beneficio que requiere autorización previa del beneficio antes de obtener atención médica. Dentro de 15 días calendarios Revisión proporcionada por personal no involucrado en la decisión adversa de beneficio tomada. Muestra Tratado como un reclamo de atención médica Prórroga de reclamo de atención médica concurrente. Una solicitud de prórroga de un curso de tratamiento previamente autorizado. Reclamo posterior al servicio. Un reclamo por un beneficio que no es un reclamo anterior al servicio. urgente o un reclamo previo al servicio, dependiendo de las circunstancias. Dentro de 30 días calendarios Revisión proporcionada por personal no involucrado en la decisión adversa de beneficio tomada. C. Agotamiento del proceso. Los procedimientos y procesos anteriores son obligatorios y deben agotarse antes del establecimiento de cualquier litigio o arbitraje, o cualquier procedimiento administrativo relativo a cualquier incumplimiento alegado del Acuerdo de Grupo o EOC por el HMO, o cualquier asunto en el ámbito del proceso de resolución de quejas y apelaciones. D. Retención de registros. El HMO retendrá los registros de todas las quejas y apelaciones durante un período de por lo menos 7 años. E. Tarifas y costos. Nada de lo aquí contenido debe interpretarse como requiriendo que el HMO pague tarifas de asesoramiento u otras tarifas o costos en los que incurra un miembro al llevar a cabo una queja o apelación. F. Revisión por agencias gubernamentales. El siguiente es un aviso que el HMO está obligado a dar a sus miembros, el cual les muestra cómo contactar al HMO y al Departamento de Cuidados de la Salud Administrados. Un miembro tiene el derecho de presentar quejas y apelaciones no resueltas al Departamento de Cuidados de la Salud Administrados de California para su revisión después de haber completado el proceso de quejas y apelaciones que se describe arriba, o después de haber participado en el proceso por un mínimo de 30 días. “El Departamento de Cuidados de la Salud Administrados de California es responsable de la regulación de los planes de servicio de cuidado de salud. Si tiene una queja contra su plan médico, debe llamar primero a su plan al número que aparece en su tarjeta de identificación y usar el proceso de quejas del plan antes de contactar al Departamento. El uso de este proceso de quejas no prohíbe HMO/CA COC-1 8/03 61 Ésta es una muestra de Evidencia de Cobertura. Se proporciona con fines ilustrativos como parte del folleto de información importante para el consumidor. Ciertos beneficios están disponibles a opción del titular del contrato o se proporcionan mediante la compra de una cláusula para el contrato. El texto entre paréntesis puede que no esté incluido en todos los planes. ningún derecho legal o recurso potenciales que usted puede tener disponible. Si necesita ayuda con una queja que implique una emergencia, una queja que no haya sido resuelta de modo satisfactorio por su plan o que siga sin resolver después de más de 30 días, puede llamar al departamento para recibir ayuda. Usted también puede ser elegible para una revisión médica independiente. Si usted es elegible para una revisión médica independiente, el proceso de revisión médica independiente proveerá una revisión imparcial de decisiones médicas tomadas por un plan médico relacionadas con la necesidad médica de servicio o tratamiento propuesto, decisiones de cobertura para tratamientos de naturaleza experimental o de investigación y disputas de pagos de servicios médicos e emergencia o urgentes. El departamento tiene un número de teléfono sin cargo, 1-888-HMO-2219, y una línea TDD, 1-877-6889891, para las personas con problemas de habla y audición. El sitio de Internet del departamento, http://www.hmo.help.ca.gov, tiene formularios para quejas, formularios para solicitud de revisión médica independiente e instrucciones en Internet”. REVISIÓN MÉDICA INDEPENDIENTE Los miembros tienen el derecho a una revisión independiente de las decisiones hechas por el HMO de denegar, modificar o retrasar la cobertura para servicios médicos basados en necesidad médica (servicios médicos disputados). Los miembros tienen el derecho a una revisión independiente de las decisiones hechas por el HMO de denegar cobertura por servicios médicos que el HMO haya determinado ser experimentales y de investigación. Se encuentra más información sobre los tratamientos que no serán excluidos como experimentales y de investigación bajo el punto G, “Beneficios por transplantes” y el punto X “Beneficios adicionales – Ensayos clínicos de cáncer”, en la sección “Beneficios cubiertos” de la EOC. La sección A abajo describe cómo los miembros pueden solicitar una revisión médica independiente para ciertos tratamientos experimentales y de investigación relacionados con enfermedades gravemente debilitantes o que representen una amenaza a la vida. El Departamento de Cuidados de la Salud Administrados gestionará el proceso de revisión médica independiente, que está a disposición de los miembros cuando cumplen los criterios desarrollados por el Departamento de Cuidados de la Salud Administrados. Los miembros no necesitan pagar ninguna tasa de solicitud o administrativas para solicitar o recibir una revisión médica independiente. La revisión médica independiente está disponible además de los procedimientos de quejas y apelaciones del HMO y cualquier otro recurso a disposición del miembro de acuerdo con la ley. Los miembros deben saber que la decisión de no participar en el proceso de revisión médica independiente puede hacer que el miembro pierda cualquier derecho establecido por la ley de proseguir una acción legal contra el HMO concerniente a un servicio médico disputado. Muestra A. Procedimiento de revision médica independiente para tratamiento experimental o de investigación Los miembros tienen el derecho de solicitar una revisión médica independiente cuando se les deniega cobertura como procedimiento experimental o de investigación cuando se cumplen las siguientes condiciones: 1. El miembro tiene una enfermedad gravemente debilitante o que represente una amenaza a la vida. 2. El médico del miembro certifica que el miembro tiene una condición, descrita en 1. arriba, para la que a) terapias estándares no han sido efectivas para la mejoría de la condición del miembro, o b) terapias estándares no serían médicamente apropiadas, o c) no existe otra terapia estándar beneficiosa cubierta por el plan que la propuesta por el médico, y 3. el médico del miembro que pertenece a la red haya certificado por escrito que es más probable que el procedimiento, dispositivo, medicamento u otra terapia propuesto sea beneficioso para el miembro que cualquier terapia estándar disponible, o 4. el miembro, o el médico del miembro (que es un médico con licencia, certificación del consejo o elegible para certificación, con competencia para la práctica en el área de práctica apropiada para tratar la condición del miembro) haya proporcionado al HMO una declaración escrita que certifique que, con base en dos documentos de evidencia médica y científica es probable que el HMO/CA COC-1 8/03 62 01.28.302.2-CA (01/04) Ésta es una muestra de Evidencia de Cobertura. Se proporciona con fines ilustrativos como parte del folleto de información importante para el consumidor. Ciertos beneficios están disponibles a opción del titular del contrato o se proporcionan mediante la compra de una cláusula para el contrato. El texto entre paréntesis puede que no esté incluido en todos los planes. medicamento, dispositivo, procedimiento o terapia solicitada sea más beneficioso para el miembro que cualquier otra terapia estándar disponible. El médico o el miembro debe identificar los documentos en los que se basa como evidencia médica y científica como parte de la certificación escrita. Cuando se deniega la cobertura para un servicio como experimental y de investigación, el HMO debe notificar al miembro por escrito, dentro de los cinco días hábiles de la fecha de la decisión de denegar la cobertura, del derecho del miembro a solicitar una revisión médica independiente. Se incluirán en el aviso los formularios e instrucciones necesarios para solicitar al Departamento de Cuidados de la Salud Administrados la revisión médica independiente de la decisión del HMO. El miembro deberá demostrar al Departamento de Cuidados de la Salud Administrados que cumple los criterios (1), (2) y (3), o los criterios (1) y (4). La revisión médica independiente será una revisión de las razones específicas médicas y científicas citadas por el HMO para la denegación de cobertura. La revisión se hará sin costo alguno para el miembro. El Departamento de Cuidados de Salud Administrados evaluará la petición del miembro y decidirá si la queja cumple los requisitos para una revisión médica independiente. El Departamento de Cuidados de Salud Administrados notificará al miembro y al HMO de su decisión. Dentro de los cinco días hábiles después de la notificación del Departamento de Cuidados de Salud administrados de que la solicitud del miembro para una revisión médica independiente ha sido aprobada, el HMO debe suministrar a la entidad independiente que lleva a cabo la revisión, los informes médicos relevantes sobre la enfermedad del miembro, una copia de los documentos relevantes usados por el HMO para determinar si el tratamiento propuesto está cubierto, y cualquier otra información proporcionada al HMO por el miembro o el médico del miembro en apoyo de la petición de cobertura. Muestra Si el proveedor del miembro determina que la efectividad bien del tratamiento propuesto, bien de cualquier tratamiento alternativo cubierto por la EOC se reduciría de modo significativo si no se suministrara en la fecha más temprana posible, la revisión se llevará a cabo dentro de los 7 días hábiles después de la fecha de la solicitud y el HMO someterá los documentos arriba mencionados dentro de 24 horas siguiente a la notificación del Departamento de Cuidados de la Salud Administrados al HMO de que la queja del miembro cumple los requisitos para una revisión médica independiente acelerada. B. Procedimiento de revision médica independiente para servicios médicos disputados Como parte del proceso de queja y apelaciones, los miembros tienen el derecho a una revisión médica independiente de su apelación, cuando creen que se les ha negado, modificado o retrasado indebidamente servicios médicos porque no son médicamente necesarios (un servicio médico disputado), y se cumplen con las condiciones siguientes. 1. El miembro ha presentado una apelación relativa al servicio médico disputado. 2. El miembro ha participado en el proceso de queja y apelaciones del HMO durante 30 días o el HMO ha respondido a la apelación del miembro manteniendo el rechazo del HMO del servicio médico disputado. En los casos que se refieran a una queja o apelación acelerada, no se requiere que el miembro participe en el proceso de queja y apelación del HMO durante más de tres días. 3. El proveedor del miembro (que puede ser un proveedor que no pertenece a la red, sujeto a las condiciones anotadas abajo) debe haber recomendado el servicio médico como médicamente necesario, o el miembro debe haber recibido atención médica de urgencia o servicios de emergencia que un proveedor consideró médicamente necesario, 4. O, el miembro ha sido atendido por un proveedor de la red para diagnóstico o tratamiento de la condición médica para la que el miembro solicita revisión independiente. A pedido del miembro, el HMO acelerará el acceso a un proveedor de la red. Observe que el miembro puede solicitar una revisión médica independiente para el servicio médico disputado, sea o no el servicio recomendado por el proveedor de la red. Los miembros pueden solicitar una revisión médica independiente para servicios recomendados o realizados por un proveedor que no pertenece a la red, pero el HMO no tiene la obligación de pagar por los servicios de un proveedor que no pertenece a la red a menos que el miembro haya sido referido al proveedor que no pertenece a la red siguiendo los requisitos expuestos en esta EOC. HMO/CA COC-1 8/03 63 Ésta es una muestra de Evidencia de Cobertura. Se proporciona con fines ilustrativos como parte del folleto de información importante para el consumidor. Ciertos beneficios están disponibles a opción del titular del contrato o se proporcionan mediante la compra de una cláusula para el contrato. El texto entre paréntesis puede que no esté incluido en todos los planes. Cuando el HMO reciba el aviso del Departamento de Cuidados de la Salud Administrados aprobando la petición del miembro de una revisión médica independiente, el HMO someterá los documentos necesarios según la sección 1374.30(n) de Health & Safety dentro de 3 días hábiles. El HMO ofrecerá a la vez una copia de estos documentos al miembro y al proveedor del miembro. En caso de amenaza inminente y seria a la salud del miembro, el HMO entregará los documentos necesarios a la Organización de Revisión Médica Independiente dentro de 24 horas posteriores a la notificación de la aprobación del Departamento de Cuidados de la Salud Administrados de la petición del miembro. C. Departamento de Cuidados de la Salud Administrados y revisión médica independiente. Si el miembro desea continuar una revisión médica independiente, el miembro debe completar el formulario que el miembro habrá recibido del HMO y enviarlo (en el sobre con el impreso y las instrucciones que se le hayan dado) al Departamento de Cuidados de la Salud Administrados. El Departamento revisará la solicitud del miembro y decidirá si el miembro cumple los criterios para revisión médica independiente y, por lo tanto, puede optar por una revisión médica independiente. Si el Departamento de Cuidados de la Salud Administrados aprueba la petición del miembro, la apelación del miembro será presentada a la Organización de Revisión Médica Independiente para una revisión por un especialista o un panel de especialistas médicos. El especialista o panel de especialistas designados hará una determinación independiente sobre si la atención objeta de la apelación es médicamente necesaria, o si no cumple los requisitos para la exclusión como procedimiento experimental y de investigación. El miembro recibirá una copia de la evaluación de la revisión médica independiente de la apelación. Si el resultado de la revisión médica independiente es que el servicio solicitado es médicamente necesario o si no cumple los requisitos para experimental y de investigación, el HMO cubrirá la provisión de los servicios médicos que fueron el objeto de la apelación. Muestra Para casos no urgentes, la Organización de Revisión Médica Independiente dará su decisión dentro de los 30 días posteriores al recibo de la solicitud y documentos que la apoyan del miembro. Para los casos que cumplen con los requisitos para revisión acelerada, la Organización de Revisión Médica Independiente debe ofrecer su decisión dentro de los 3 días hábiles siguientes. Tras la notificación de la decisión de una revisión médica independiente de que los servicios médicos bajo revisión son médicamente necesarios, el HMO tomará rápidamente las acciones necesarias para cumplir con la decisión. ARBITRAJE VINCULANTE El arbitraje vinculante es el proceso final para resolver cualquier disputa entre las partes interesadas surgida o relacionada con la cobertura del HMO, bien especificada en el contrato o no. Esto incluye (pero no se limita a) disputas que impliquen alegaciones de responsabilidad profesional o mala práctica médica (es decir, si cualquier servicio médico era innecesario o no autorizado o si se prestaron de modo impropio, negligente o incompetente). Las partes interesadas son el titular del contrato, los miembros, los herederos por ley o representantes personales de un miembro, un proveedor que pertenece a la red y el HMO, incluyendo cualquier agente afiliado, empleado o subcontratista de una parte interesada. Este acuerdo para arbitrar debe respetarse incluso si una parte del arbitraje es también parte de otro proceso con una tercera parte que surge del mismo asunto. Todas las partes interesadas renuncian a su derecho constitucional de que su disputa se decida en un tribunal ante un jurado, y en su lugar aceptan el uso de un arbitraje vinculante. Esto significa que las partes interesadas no podrán hacer que se juzgue su caso en un tribunal. A menos que las partes del arbitraje lo acuerden lo contrario, todas las disputas se someterán a arbitraje neutro dentro del área de servicio del HMO de acuerdo con las Reglas Comerciales de la Asociación Americana de Arbitraje (AAA) u otra organización de resolución de disputas neutral según acuerden las partes. Puede contactar la AAA llamando al (213) 383-6516 (Los Ángeles), (415) 981-3901 (San Francisco), o (619) 239-3051 (San Diego). Si AAA rechaza el caso y las partes no acuerdan una organización alternativa, se nombrará un árbitro neutro previa petición a la Corte según él Código de Procedimiento Civil de California, Sección 1281.6. El arbitraje ocurrirá en Los Ángeles, San Francisco o San Diego, según elección del miembro, a menos que se acuerde de otra manera o el árbitro decida lo contrario. HMO/CA COC-1 8/03 64 01.28.302.2-CA (01/04) Ésta es una muestra de Evidencia de Cobertura. Se proporciona con fines ilustrativos como parte del folleto de información importante para el consumidor. Ciertos beneficios están disponibles a opción del titular del contrato o se proporcionan mediante la compra de una cláusula para el contrato. El texto entre paréntesis puede que no esté incluido en todos los planes. Las partes repartirán a partes iguales los honorarios del árbitro, si los hubiere, así como las tasas administrativas, a menos que el árbitro aconseje algo diferente. Si la AAA es elegida árbitro neutral, el HMO seguirá las reglas de la AAA con relación al pago de honorarios. En casos de extrema pobreza de un miembro, el miembro puede solicitar en cualquier momento que el árbitro u organización de resolución de disputas asigne una parte o el total de la parte de los honorarios y gastos del árbitro que debe pagar el miembro al HMO. Para más información concerniente al proceso de arbitraje, llame al número de teléfono del HMO que se encuentra en la tarjeta de identificación del miembro. El árbitro establecerá los procedimientos que gobernarán el arbitraje, incluyendo los procedimientos relativos al descubrimiento. El árbitro está ligado por las leyes y normas estatales y federales aplicables y emitirá una opinión por escrito especificando las conclusiones de hecho, conclusiones por ley y las bases de su decisión. El árbitro está autorizado a conceder alivio legal y equitativo en la medida permitida por la ley. Las partes acuerdan expresamente y se comprometen a cumplir la decisión del árbitro como decisión final del asunto en disputa, sujeta sólo a tales bases disponibles para cuestionar una decisión de arbitraje bajo la ley de California. Esta provisión de arbitraje está sujeta al cumplimiento e interpretación bajo la Ley federal de arbitraje. LIMITACIONES DE LAS SOLUCIONES A. Sin juicio ante tribunal. Muestra En cualquier disputa surgida o relacionada con cobertura del HMO, no habrá derecho a juicio ante un tribunal. Se renuncia específicamente al derecho a juicio ante tribunal. B. Alegaciones de mala práctica médica. Cualquier alegación de actos u omisiones improcedentes de los proveedores que pertenecen a la red no incluirá al HMO y sólo incluirá a los proveedores de la red sujetos a la alegación. Los miembros renuncian a su derecho a presentar una reclamación semejante contra el HMO como parte de cualquier alegación semejante. C. Daños punitivos. Cualquier adjudicación de daños punitivos debe ser autorizada y recuperable según toda ley aplicable, basarse en evidencia clara y convincente de una conducta escandalosa del HMO, y tener una relación razonable con los daños recuperables mismos. No serán recuperables daños punitivos relacionados con la denegación o reducción de beneficios o pago cuando el miembro no haya llevado a cabo una revisión médica independiente a su disposición, el revisor externo haya confirmado la decisión del HMO, o el HMO haya seguido la decisión del revisor externo. D. Demandas colectivas. Ningún miembro participará como representante o como miembro de ninguna demanda colectiva en ningún proceso que surja o esté relacionado con cobertura del HMO. Las reclamaciones presentadas por cualquier miembro (incluyendo sus dependientes cubiertos) no pueden unirse o consolidarse con reclamaciones presentadas por cualquier otro(s) miembro(s) a no ser que el HMO lo haya acordado de otro modo por escrito. Se renuncia expresamente a cualquier derecho a participar o representar una demanda colectiva, o de unir o consolidar las reclamaciones con otras partes. COORDINACIÓN DE BENEFICIOS Definiciones. Cuando aparezcan en esta disposición, las siguientes palabras y frases tienen los siguientes significados: Gasto permitido. Cualquier gasto o servicio médico, incluyendo coseguro y copagos, cubierto en su totalidad o en parte por cualquiera de los planes que cubren al miembro. Cuando un plan proporciona beneficios en la forma de servicios, el valor razonable en dinero en efectivo de cada servicio será considerado un gasto permitido y un beneficio pagado. Un gasto o servicio que no está cubierto por ninguno de los planes no es un gasto permitido. Los siguientes son ejemplos de gastos o servicios que no constituyen un gasto permitido: 1. Si un miembro es confinado a una habitación individual en un hospital, la diferencia entre el costo de una habitación semi-privada en el hospital y la habitación individual (a menos que la estancia del paciente en la habitación individual del hospital sea médicamente necesaria en términos de práctica médica generalmente aceptada, o cuando uno de los planes ofrezca de modo habitual habitaciones privadas de hospital) no es un gasto permitido. HMO/CA COC-1 8/03 65 Ésta es una muestra de Evidencia de Cobertura. Se proporciona con fines ilustrativos como parte del folleto de información importante para el consumidor. Ciertos beneficios están disponibles a opción del titular del contrato o se proporcionan mediante la compra de una cláusula para el contrato. El texto entre paréntesis puede que no esté incluido en todos los planes. 2. Si un miembro está cubierto por 2 o más planes que computan sus pagos de beneficios basándose en el cargo razonable, cualquier cantidad superior al menor de los cargos razonables para un beneficio específico no es un gasto permitido. 3. Si un miembro está cubierto por 2 o más planes que ofrecen beneficios o servicios basados en tarifas negociadas, una cantidad superior a la mínima tarifa negociada para un beneficio específico no es un gasto permitido. 4. La cantidad en que el plan primario reduce un beneficio porque un miembro no cumple con las disposiciones del plan no es un gasto permitido. Ejemplos de estas disposiciones son segundas opiniones quirúrgicas, requisitos de autorización previa y acuerdos de proveedores que pertenecen a la red. Si un miembro está cubierto por 1 plan que calcula sus beneficios o servicios basándose en cargos razonables y otro plan que ofrece sus beneficios o servicios basándose en tarifas negociadas, el acuerdo de pago del plan primario será el gasto permitido para todos los planes. Período de determinación de quejas/reclamos. El año calendario. Plan(es) de panel cerrado. Un plan que proporciona beneficios médicos a miembros, principalmente en la forma de servicios, a través de un panel de proveedores con contrato o empleados por el plan, y que limita o excluye beneficios para servicios proporcionados por otros proveedores, excepto en casos de servicios de emergencia o referencia médica recibida de un proveedor del panel. Muestra Coordinación de beneficios (COB). Una disposición con el propósito de evitar retrasos en el pago de reclamaciones y duplicado de beneficios cuando una persona está cubierta por dos o más planes. Evita retrasos en el pago de reclamaciones al establecer un orden en el que los planes pagan sus reclamaciones y ofreciendo la autoridad para la transferencia ordenada de información necesaria para el pronto pago de las reclamaciones. Puede evitar la duplicación de beneficios al permitir una reducción de beneficios de un plan cuando, según las reglas establecidas en esta disposición, no tiene que pagar sus beneficios primero. Padre/madre con custodia. Un padre/madre con custodia a través de un decreto de la corte. En ausencia de un decreto de la corte, es el padre/madre con quien el niño vive más de la mitad del año calendario, independiente de cualquier visitación temporal. Medicare. El seguro médico proporcionado por el Título XVIII de la Ley de Seguridad Social y sus enmiendas. Incluye el HMO o cobertura similar que sea una alternativa autorizada para las Partes A y B de Medicare. Plan(es). Cualquier plan que proporcione beneficios o servicios para atención o tratamiento médico o dental. Dichos beneficios o servicios son proporcionados por uno de los siguientes: 1. Pólizas de seguro médico de empresa, general o de franquía emitidos por aseguradoras, incluyendo contratistas de servicios médicos; 2. Otra cobertura prepaga bajo contratos de planes de servicios o bajo práctica de empresa o individual; 3. Arreglos de cobertura de empresa o similar, sin seguro; 4. Planes de fideicomiso administrados por sindicatos, planes de organización de sindicatos, planes de organización de empresa o planes de organización de beneficios para empleados; 5. Otros contratos del tipo grupo. Los contratos del tipo grupo son aquellos que no están disponibles al público en general y que pueden ser obtenidos y mantenidos sólo debido a membresía o en conexión con una organización específica o grupo específico. Si el contrato incluye tanto cobertura médica como dental, dichas coberturas se considerarán planes distintos. La cobertura médica/de farmacia será coordinada con otros planes médicos/de farmacia. A su vez, la cobertura dental será coordinada con otros planes dentales. Gastos del plan. Cualquier gasto médico necesario y razonable, parte del cual o todo el cual está cubierto bajo este plan. Plan primario/plan secundario. Las normas de determinación de orden de beneficios indican si la cobertura bajo esta EOC es un plan primario o un plan secundario con respecto a otro plan de cobertura del miembro. HMO/CA COC-1 8/03 66 01.28.302.2-CA (01/04) Ésta es una muestra de Evidencia de Cobertura. Se proporciona con fines ilustrativos como parte del folleto de información importante para el consumidor. Ciertos beneficios están disponibles a opción del titular del contrato o se proporcionan mediante la compra de una cláusula para el contrato. El texto entre paréntesis puede que no esté incluido en todos los planes. Cuando la cobertura bajo esta EOC es un plan primario, sus beneficios son determinados antes de los de otro plan y sin tener en cuenta los beneficios del otro plan. Cuando la cobertura bajo esta EOC es un plan secundario, sus beneficios son determinados después de los del otro plan y pueden ser reducidos debido a los beneficios del otro plan. Cuando existan más de 2 planes que cubren a una persona, la cobertura bajo esta EOC puede ser un plan primario con respecto a 1 o más planes, y puede ser un plan secundario con respecto a otro(s) plan(es). Esta disposición de coordinación de beneficios (COB) aplica a esta EOC cuando un suscriptor o dependiente cubierto tiene cobertura médica y/o dental bajo más de 1 plan. Las reglas de determinación de orden de beneficio abajo determinan qué plan pagará como plan primario. El plan primario paga primero, independiente de la posibilidad de que otro plan cubra parte de los gastos. Un plan secundario paga después del plan primario y puede reducir los beneficios que paga para que los pagos de todos los planes de empresa no superen el 100% del total de los gastos permitidos. Determinación de orden de beneficios. Cuando 2 o más planes pagan beneficios, las normas de determinación de orden de pago son las siguientes: Muestra A. El plan primario paga o proporciona sus beneficios como si el/los plan(es) secundario(s) no existiera(n). B. El plan que no contenga una disposición de COB que sea consistente con esta disposición es siempre primario. Existe una excepción: la cobertura obtenida a raíz de la membresía en un grupo designado para complementar parte de un paquete básico de beneficios puede disponer que la cobertura complementaria sea a partir de cualquier otra parte del plan proporcionado por el titular del contrato. Ejemplos de este tipo de excepción son coberturas médicas de porte que se superponen sobre el planbase, proporcionando beneficios de hospitalización y quirúrgicos, y coberturas del tipo seguro que son emitidas en conexión con un plan de panel cerrado para proporcionar beneficios fuera de la red. C. Un plan podrá considerar los beneficios pagados o proporcionados por otro plan al determinar sus beneficios, sólo cuando sea secundario a ese otro plan. D. La primera de las siguientes normas que describe qué plan paga sus beneficios antes de otro plan es la que prevalecerá: 1. No dependiente o dependiente. El plan que cubra a la persona de una forma que no sea como dependiente, por ejemplo, como empleado, suscriptor o jubilado (pensionado) es primario y el plan que cubra a la persona como dependiente es secundario. Sin embargo, si la persona es beneficiaria de Medicare y, como resultado de la ley federal, Medicare es secundaria con respecto al plan que cubre a la persona como dependiente; y primaria al plan que cubre a la persona de una forma que no sea como dependiente (por ejemplo, empleado jubilado), entonces el orden de los beneficios entre los 2 planes se revierte para que el plan que cubra a la persona como empleado, suscriptor o jubilado sea secundario y el otro plan sea primario. 2. Hijo dependiente con cobertura en más de un plan. El orden de beneficios cuando un hijo tiene cobertura en más de un plan es: a) El plan primario es el plan del padre/madre cuyo cumpleaños ocurra antes en el año, si: • Los padres están casados; • Los padres no están separados (hayan o no estado casados); o • Un decreto de la corte concede custodia compartida sin especificar que 1 de las partes tiene la responsabilidad de proporcionar cobertura médica. Si ambos padres cumplen años el mismo día, el plan con el que cualquiera de los padres tenga cobertura por más tiempo es el primario. b) Si los términos específicos del decreto de la corte citan que uno de los padres es responsable por los gastos médicos o cobertura médica del niño y el plan de dicho padre/madre tiene conocimiento efectivo de dichos términos, ese plan es primario. Esta regla aplica a períodos de determinación de reclamos o años de plan comenzando después de que el plan reciba notificación del decreto de la corte. HMO/CA COC-1 8/03 67 Ésta es una muestra de Evidencia de Cobertura. Se proporciona con fines ilustrativos como parte del folleto de información importante para el consumidor. Ciertos beneficios están disponibles a opción del titular del contrato o se proporcionan mediante la compra de una cláusula para el contrato. El texto entre paréntesis puede que no esté incluido en todos los planes. c) Si los padres no están casados, o si están separados (hayan o no estado casados) o están divorciados, el orden de beneficios es: • El plan del padre/madre con custodia; • El plan del cónyuge del padre/madre con custodia; • El plan del padre/madre sin custodia; y luego • El plan del cónyuge del padre/madre sin custodia; 3. Empleado activo o inactivo. El plan que cubre a una persona como empleado que no ha cesado en su empleo ni se ha jubilado, es el plan primario. Ese plan es también el plan primario si la persona es dependiente de una persona con cobertura como jubilado y un empleado que no haya cesado en su empleo ni se haya jubilado. Esto significa que un plan que cubra al miembro como empleado, o el dependiente cubierto del miembro es el plan primario con relación al plan que cubre al miembro tiene cobertura como persona que ha cesado en su empleo o se ha jubilado o como dependiente del miembro. Si el otro plan no tiene esta norma, y si, como resultado, los planes no concuerdan en el orden de los beneficios, esta norma se ignora. La cobertura proporcionada a una persona como trabajador jubilado y como dependiente de un cónyuge trabajando activamente será determinada según la norma anterior, D(1). Muestra 4. Continuación de cobertura. Si una persona cuya cobertura es proporcionada según un derecho de continuación proporcionado por ley federal o estatal también tiene cobertura bajo otro plan, el plan que cubra a la persona como empleado, miembro, suscriptor o jubilado (o como dependiente de dicha persona) es primario, y la continuación de cobertura es secundaria. Si el otro plan no tiene esta norma, y si, como resultado, los planes no concuerdan en el orden de los beneficios, esta norma se ignora. 5. Cobertura de mayor o menor duración. El plan que cubrió a la persona como empleado, miembro o suscriptor por mayor tiempo es primario. 6. Si las normas anteriores no determinan cuál es el plan primario, los gastos permitidos serán compartidos por igual entre los planes que cumplan con la definición de plan bajo esta sección. Asimismo, este plan no pagará más de lo que hubiera pagado si hubiera sido el primario. Efecto sobre los beneficios de esta EOC. A. Cuando este plan es secundario, puede reducir sus beneficios de manera tal que el total de beneficios pagado o proporcionado por todos los planes durante un período de determinación de reclamo no sea superior al 100% del total de los gastos permitidos. La diferencia entre los pagos de beneficios que este plan hubiera pagado si hubiera sido el plan primario, y los pagos de beneficios que efectivamente pagó o proporcionó serán registrados como reserva de beneficio para el miembro y usados por este plan para pagar cualquier gasto permitido que no haya sido pagado de otra forma durante el período de determinación de reclamo. A medida que se presenta cada reclamo, el plan: 1. Determinará su obligación de pagar o proporcionar beneficios bajo su contrato; 2. Determinará si una reserva de beneficio ha sido registrada para el miembro; y 3. Determinará si existen gastos permitidos sin pagar durante el período de determinación de reclamo. B. Si el miembro está inscripto en 2 planes de panel cerrado o más y, si por cualquier motivo, incluyendo la prestación de servicios por un proveedor que no sea del panel, los beneficios no son pagaderos por 1 plan de panel cerrado, la COB no será aplicable entre ese plan y otros planes de panel cerrado. Cobertura múltiple bajo este plan. Si un miembro tiene cobertura bajo este plan, tanto como suscriptor como por ser dependiente cubierto, o como dependiente cubierto de 2 suscriptores, también aplicará lo siguiente: • La cobertura del miembro en cada capacidad bajo este plan será establecida como un “plan” distinto. HMO/CA COC-1 8/03 68 01.28.302.2-CA (01/04) Ésta es una muestra de Evidencia de Cobertura. Se proporciona con fines ilustrativos como parte del folleto de información importante para el consumidor. Ciertos beneficios están disponibles a opción del titular del contrato o se proporcionan mediante la compra de una cláusula para el contrato. El texto entre paréntesis puede que no esté incluido en todos los planes. • El orden en que los diversos planes pagarán beneficios aplicará para los “planes” establecidos arriba así como para los demás planes. • Esta disposición no aplicará más de una vez para el cálculo del total de beneficios pagadero a la persona por cada reclamo bajo este plan. Derecho a recibir y permitir la divulgación de información necesaria. Ciertos hechos sobre la cobertura y servicios médicos son necesarios para la aplicación de estas normas de COB (Coordinación de beneficios) y para determinar beneficios bajo este plan y bajo otros planes. Toda persona que reclame beneficios bajo este plan proporcionará toda la información necesaria para implementar esta disposición. El HMO tiene derecho a divulgar u obtener toda información que considere necesaria para administrar esta disposición. Facilidad de pago. Todo pago realizado bajo otro plan puede incluir una suma que tendría que haber sido pagada bajo cobertura de esta EOC. Si así fuera, el HMO pagará dicha suma a la organización que hizo el pago. Dicha suma luego será tratada como si fuera un beneficio pagado bajo esta EOC. El HMO no tendrá que pagar dicha suma nuevamente. El término “pago realizado” incluye el valor razonable en dinero en efectivo de los beneficios proporcionados en forma de servicios. Muestra Derecho de recuperación. Si la suma de los pagos realizados por el HMO es superior a lo que hubiera pagado de acuerdo con esta disposición de COB, el HMO podrá recuperar el excedente de una o más de las personas que haya pagada o para las cuales haya recibido pagos; o cualquier otra persona u organización que pudiera ser responsable por los beneficios o servicios proporcionados para el miembro. El término “suma de pagos realizados” incluye el valor razonable en dinero en efectivo de los beneficios proporcionados en forma de servicios. EFECTO DE MEDICARE EN LA COBERTURA BAJO ESTA EOC Cuando el miembro es elegible para Medicare, los beneficios bajo esta EOC son reducidos por todo beneficio al que el miembro tenga derecho bajo Medicare, o al que hubiera tenido derecho si hubiera estado inscripto en Medicare, de acuerdo con las normas de Medicare sea que Medicare es el pagador primario o secundario. Un miembro es elegible para Medicare en todo momento en que el miembro esté cubierto o elegible bajo Medicare. Se considera que los miembros son elegibles para Medicare si: 1. Están cubiertos bajo Medicare; 2. Han rehusado ser cubiertos bajo Medicare para el que son elegibles; 3. Han cancelado su cobertura bajo Medicare; o 4. Han dejado de realizar la solicitud apropiada para cobertura bajo Medicare. RESPONSABILIDAD DE TERCEROS Y DERECHO DE RECUPERACIÓN HMO/CA COC-1 8/03 69 Ésta es una muestra de Evidencia de Cobertura. Se proporciona con fines ilustrativos como parte del folleto de información importante para el consumidor. Ciertos beneficios están disponibles a opción del titular del contrato o se proporcionan mediante la compra de una cláusula para el contrato. El texto entre paréntesis puede que no esté incluido en todos los planes. Si el HMO ofrece beneficios médicos según esta EOC a un miembro por heridas o enfermedad de los cuales terceros son o pueden ser responsables, entonces el HMO retiene el derecho a la devolución del dinero (un derecho de retención), en la medida permitida por la ley, por el valor de todos los beneficios ofrecidos por el HMO asociados a la herida o enfermedad de la que son o pueden ser responsables terceros, más los costos de llevar a cabo el derecho de retención. Este derecho de recuperación se aplica a cualquier dinero recuperado por o en nombre del miembro de los siguientes terceros, según permita la ley, incluyendo, pero sin limitarse a: pagos hechos por terceros culpables de un acto ilícito o cualquier compañía de seguros en nombre de los terceros culpables de un acto ilícito; cualquier pago de una póliza de seguros que cubra conductores no asegurados o con seguro insuficiente; cualquier compensación a trabajadores o dinero o acuerdo por discapacidad; cobertura de pagos médicos de cualquier póliza automovilística, cobertura de gastos médicos por instalaciones o por propiedad de casa o cobertura de seguro de instalaciones o casa; cualquier otro pago de una fuente con el propósito de compensar a un miembro por heridas resultantes de una negligencia alegada por parte de terceros. En algunos casos los proveedores que pertenecen a la red también afirman el derecho de retención del HMO. Algunos proveedores también tienen derechos de retención independientes de los derechos del HMO expuestos en esta sección. El miembro reconoce específicamente el derecho de reembolso del HMO. Este derecho de reembolso se aplica, hasta el máximo permitido por la ley, cuando el HMO haya ofrecido beneficios médicos para heridas o enfermedades de las que terceros son o pueden ser responsables y el miembro y/o el representante del miembro haya recuperado cualquier cantidad de dinero de terceros o de cualquiera que realice los pagos en nombre de dichos terceros. Al usar cualquier beneficio bajo esta EOC, el miembro concede, en la medida permitida por la ley, una asignación de lo recaudado por cualquier acuerdo, juicio u otro pago recibido por el miembro en la medida del valor de todos los beneficios ofrecidos por el HMO. Muestra El miembro y los representantes del miembro acuerdan también: A. Notificar al HMO rápidamente y por escrito cuando se da aviso a terceros parte de la intención de investigar o presentar una reclamación para recuperar los daños u obtener compensación debido a heridas o enfermedad sufridas por el miembro que podrían ser la responsabilidad legal de terceros, y B. Cooperar con el HMO y hacer lo que sea necesario para garantizar los derechos de reembolso del HMO bajo esta EOC; y C. Dar al HMO un derecho de retención prioritario sobre cualquier cobro, acuerdo o juicio u otra fuente de compensación que pudiera haber recibido de terceros hasta el límite permitido por la ley del valor de todos los beneficios asociados a heridas o enfermedad que haya cubierto el HMO de las cuales terceros son o pueden ser responsables (independientemente de si se especificó en el cobro, acuerdo, juicio o acuerdo de compensación); y D. Pagar, como primera prioridad, de cualquier pago, acuerdo o juicio u otra fuente de compensación, la porción de cualquiera y todas las cantidades debidas al HMO según permita la ley como reembolso por el valor de todos los beneficios asociados a heridas o enfermedades suministrados por el HMO de las cuales son o pueden ser responsables terceros (independientemente de si se especificó en el cobro, acuerdo, juicio o acuerdo de compensación) a no ser que el HMO haya acordado lo contrario por escrito, y E. No hacer nada para perjudicar los derechos del HMO según se exponen arriba. Esto incluye, pero no se limita a, abstenerse de llegar a un acuerdo o hacer un cobro que específicamente intente reducir o excluir el costo total de todos los beneficios suministrados por el HMO. RESPONSABILIDAD DE LOS MIEMBROS A. Los miembros o solicitantes completarán y presentarán al HMO la solicitud u otros impresos o declaraciones que el HMO puede pedir de modo razonable. Los miembros afirman que toda la información contenida en tales solicitudes, impresos y declaraciones presentadas al HMO para la inscripción bajo esta EOC o la administración de la misma serán verdaderas, correctas y completas según el leal saber y entender del miembro. B. El miembro notificará al HMO inmediatamente de cualquier cambio de dirección del miembro o cualquiera de los dependientes cubiertos del miembro. HMO/CA COC-1 8/03 70 01.28.302.2-CA (01/04) Ésta es una muestra de Evidencia de Cobertura. Se proporciona con fines ilustrativos como parte del folleto de información importante para el consumidor. Ciertos beneficios están disponibles a opción del titular del contrato o se proporcionan mediante la compra de una cláusula para el contrato. El texto entre paréntesis puede que no esté incluido en todos los planes. C. El miembro comprende que el HMO actúa basándose en la información suministrada por el miembro en el momento de la inscripción y después de ella, y afirma que esta información así suministrada es verdadera y exacta. D. Al escoger cobertura conforme a esta EOC, o aceptar los beneficios a continuación, todos los miembros legalmente capaces de formalizar un contrato y los representantes legales de aquellos miembros incapaces de formalizar un contrato en el momento de la inscripción y posteriores, certifican que la información así suministrada es verdadera y exacta y aceptan todos los términos, condiciones y disposiciones de la misma. E. Los miembros están sujetos a y cumplirán las reglas y normas de cada proveedor cuyos beneficios se ofrecen. DISPOSICIONES GENERALES A. La tarjeta de identificación emitida por el HMO a los miembros conforme esta EOC tiene fines únicamente de identificación. La posesión de una tarjeta de identificación del HMO no da derecho a servicios o beneficios bajo esta EOC, y el mal uso de dicha tarjeta de identificación puede ser base para la terminación de la cobertura del miembro conforme la sección “Terminación de cobertura” de esta EOC. Si el miembro que abusa de esta tarjeta es el suscriptor, puede finalizarse la cobertura para el suscriptor así como para cualquiera de los dependientes cubiertos. Para ser elegible para servicios o beneficios según esta EOC, el poseedor de la tarjeta debe ser un miembro en cuyo nombre se hayan pagado todos los cargos de la prima bajo esta EOC. A cualquier persona que reciba servicios o beneficios a los que dicha persona no tiene derecho de acuerdo con las disposiciones de esta EOC se le cobrarán tales servicios o beneficios al precio facturado. Muestra Si cualquier miembro permite el uso de la tarjeta de identificación del HMO del miembro por cualquier otra persona, el HMO podrá retener tal tarjeta y todos los derechos de tal miembro y de sus dependientes cubiertos, si los hubiera, de acuerdo con esta EOC terminarán inmediatamente, sujetos al procedimiento de quejas expuesto en las secciones “Proceso de quejas” y “Revisión médica independiente” de esta EOC. B. Informes y registros. El HMO está autorizado a recibir de cualquier proveedor de servicios a los miembro, la información razonablemente necesaria para administrar esta EOC sujeto a todos los requisitos aplicables de confidencialidad según se definen en la sección sobre Disposiciones generales de esta EOC. Al aceptar cobertura bajo esta EOC, el suscriptor, para sí mismo o misma y para todos sus dependientes cubiertos bajo la misma, autoriza a todos y cada uno de los proveedores que presta servicios a un miembro a: 1. divulgar todos los hechos relativos al cuidado, tratamiento y condición física del miembro al HMO, o a un profesional médico, dental o de salud mental que el HMO contrate para ayudarle a revisar un tratamiento o reclamación; 2. presentar informes concernientes al cuidado, tratamiento y condición física del miembro al HMO, o a un profesional médico, dental o de salud mental que el HMO contrate para ayudarle a revisar un tratamiento o reclamación; y 3. permitir la copia de los registros del miembro por el HMO. C. Rechazo de tratamiento. Un miembro puede, por razones personales, rehusarse a aceptar procedimientos, medicamentos o tratamiento recomendados por un proveedor que pertenece a la red. Si el proveedor que pertenece a la red (después de la opinión de un segundo proveedor que pertenece a la red si la pidió el miembro) cree que no hay ninguna alternativa profesionalmente aceptable, y si después de haber sido informado, el miembro aún se recusa a continuar el tratamiento o procedimiento recomendado, ni el proveedor que pertenece a la red, ni el HMO, tendrán más responsabilidad de ofrecer ninguno de los beneficios disponibles bajo esta EOC para el tratamiento de tal condición, consecuencias o enfermedades relacionadas. El HMO dará aviso por escrito al miembro de la decisión de no ofrecer más beneficios para una enfermedad en particular. Esta decisión está sujeta al procedimiento de quejas expuesto en las secciones “Proceso de quejas” y “Revisión médica independiente” de esta EOC. La cobertura para el tratamiento de la enfermedad en cuestión continuará en el caso de que el miembro acuerde seguir el tratamiento o procedimiento recomendado. HMO/CA COC-1 8/03 71 Ésta es una muestra de Evidencia de Cobertura. Se proporciona con fines ilustrativos como parte del folleto de información importante para el consumidor. Ciertos beneficios están disponibles a opción del titular del contrato o se proporcionan mediante la compra de una cláusula para el contrato. El texto entre paréntesis puede que no esté incluido en todos los planes. D. Asignación de beneficios. Todos los derechos del miembro para recibir los beneficios a continuación son personales del miembro y no pueden asignarse. E. Acción legal. No pueden presentarse reclamaciones en derecho o en equidad contra el HMO por ningún gasto o factura antes de que pasen 60 días de haber presentado una reclamación por escrito de acuerdo con los requisitos presentados en este Acuerdo de Grupo. No podrá presentarse ninguna reclamación después de 3 años a partir del momento en que se requiere proporcionar una presentación por escrito de la reclamación. F. Relación con contratistas independientes. 1. Ningún proveedor que pertenece a la red u otro proveedor, establecimiento, centro o agencia es agente o empleado del HMO. Ni el HMO ni ningún miembro del HMO es agente o empleado de ningún proveedor que pertenece a la red u otro proveedor, establecimiento, centro o agencia. Los miembros no incluirán al HMO como parte de ningún proceso legal alegando negligencia médica. 2. Ni el titular del contrato ni un miembro es agente o representante del HMO, sus agentes o empleados, o un agente o representante de ningún proveedor que pertenece a la red ni otra persona u organización con la que el HMO ha organizado u organizará en lo sucesivo servicios bajo esta EOC. 3. Los médicos que pertenecen a la red mantienen la relación médico-paciente con los miembros y son los únicos responsables ante el miembro de todos los servicios médicos prestados por los médicos que pertenece a la red. 4. El HMO no puede garantizar la participación continuada de ningún proveedor o centro con el HMO. Muestra a) En caso de que el HMO termine su contrato con un PCP, grupo médico o asociación individual de práctica, el HMO proporcionará un aviso suficiente a los miembros de la manera siguiente: i. Al menos 30 días antes de la fecha de terminación, el HMO enviará un aviso por escrito a los miembros que están en la actualidad inscritos en la oficina del PCP; o están recibiendo un tratamiento activo de otros proveedores que dejan de pertenecer a la red. ii. Los miembros deben notificar al HMO de su nueva elección de PCP antes de la fecha de terminación del PCP. b) En caso de que un PCP, grupo de proveedores, o asociaciones de práctica independiente terminen su contrato con el HMO, o el HMO termine el contrato de un PCP sin aviso por poner en peligro de la salud y seguridad de los pacientes, cometer un acto criminal o fraudulento, u ocuparse en conducta enormemente no profesional, el HMO notificará a los miembros tan pronto como sea posible, pero no más tarde que en el plazo de 30 días después de la fecha de terminación. Los servicios médicamente necesarios prestados por un PCP o proveedor continuarán siendo beneficios cubiertos durante el periodo entre la fecha de terminación del contrato y los 5 días hábiles después de que el aviso de la terminación del contrato se haya enviado a los miembros a su última dirección conocida. Los servicios prestados por un PCP u hospital a una persona inscrita entre la fecha de terminación del Acuerdo del Proveedor y los cinco días hábiles después de que el aviso de terminación del contrato se haya enviado al miembro a la última dirección conocida del miembro continuarán siendo beneficios cubiertos. Los miembros que estén siguiendo un tratamiento activo pueden consultar la sección de procedimiento de HMO, “Pedir continuación de atención médica”, para encontrar información sobre cómo continuar el tratamiento con un proveedor cuyo contrato haya terminado, durante un tiempo limitado. HMO/CA COC-1 8/03 72 01.28.302.2-CA (01/04) Ésta es una muestra de Evidencia de Cobertura. Se proporciona con fines ilustrativos como parte del folleto de información importante para el consumidor. Ciertos beneficios están disponibles a opción del titular del contrato o se proporcionan mediante la compra de una cláusula para el contrato. El texto entre paréntesis puede que no esté incluido en todos los planes. 5. Restricción en elección de proveedores: A menos que el HMO apruebe lo contrario, los miembros deben acudir a los proveedores y centros médicos de la red contratados por el HMO para prestar servicios. Cuando el miembro necesite un especialista, el PCP del miembro dará al miembro una referencia médica autorizada a un proveedor que pertenece a la red dentro del grupo médico asociado o IPA del PCP, a menos que sea médicamente necesario referir el miembro a un especialista fuera del grupo médico asociado o IPA del PCP o a un proveedor que no pertenece a la red. La referencia médica a un proveedor que no pertenece a la red debe ser previamente autorizada por el HMO. Para ciertos servicios, el médico de familia (PCP) del miembro debe también obtener autorización previa del HMO. G. Alegaciones de mala práctica médica. En ningún caso será el HMO responsable por la negligencia, actos improcedentes u omisiones de los proveedores que no pertenecen a la red. CUALQUIER RECLAMACIÓN ALEGANDO TAL NEGLIGENCIA, ACTOS IMPROCEDENTES U OMISIONES (INCLUYENDO PERO SIN LIMITARSE A MALA PRÁCTICA MÉDICA) NO INCLUIRÁ AL HMO E INCLUIRÁ SOLAMENTE A LOS PROVEEDORES SUJETOS A LA ALEGACIÓN. AL INSCRIBIRSE EN ESTE PLAN, LOS MIEMBROS RENUNCIAN A SU DERECHO A PRESENTAR CUALQUIER RECLAMACIÓN CONTRA EL HMO, O A UNIRSE AL HMO COMO PARTE DE CUALQUIER RECLAMACIÓN SEMEJANTE, RELACIONADA CON TALES DISPUTAS. Los miembros comprenden y reconocen que el HMO y los proveedores de la red son contratistas independientes sin relación entre ellos y que no se crea ninguna empresa conjunta, sociedad, empleo, agencia u otra relación por esta Evidencia de Cobertura o el Acuerdo de Grupo. Muestra H. Incapacidad de suministrar el servicio. En el caso de que, debido a circunstancias fuera del control razonable del HMO, incluyendo, pero sin limitarse a, un desastre importante, una epidemia, la destrucción completa o parcial del centro, disturbios, insurrección civil, incapacidad de una parte significativa de la red de proveedores de la red, la prestación de beneficios de hospital u otros servicios suministrados según esta EOC se retrasará o será poco factible, el HMO no tendrá responsabilidad ni obligación alguna por tal retraso o falta de suministrar los servicios, excepto reembolsar las primas prepagadas no merecidas mantenidas por el HMO en la fecha en que ocurra tal evento. El HMO sólo está obligado a hacer un esfuerzo de buena fe para suministrar u organizar el suministro de servicios, teniendo en cuenta el impacto del evento. I. Confidencialidad. La información contenida en los informes médicos de los miembros y la información recibida de proveedores relativos a la relación médico-paciente serán confidenciales de acuerdo con las leyes aplicables. El HMO puede usar o divulgar información cuando sea necesario para la atención médica o tratamiento del miembro, las operaciones del HMO y la administración de esta EOC, u otras actividades, según lo permita la ley aplicable. Los miembros pueden obtener una copia del aviso de prácticas de información del HMO, llamando al número de teléfono sin cargo de Servicios al Miembro que aparece en la tarjeta de identificación del miembro. J. Limitación de los servicios. Excepto en casos de servicios de emergencia o de atención médica de urgencia, según se prevé bajo la sección “Beneficios cubiertos” de esta EOC, los servicios estarán disponibles sólo de proveedores que pertenecen a la red. El HMO no tendrá responsabilidad u obligación ninguna en relación con cualquier servicio o beneficio solicitado o recibido por un miembro de cualquier médico, hospital, establecimiento de enfermería especializada, agencia de cuidado médico domiciliario, u otra persona, entidad, institución u organización a no ser que el HMO haya hecho preparativos previos. K. Indisputabilidad. En ausencia de fraude, todas las declaraciones hechas por un miembro se considerarán representaciones y no garantías, y ninguna declaración será base para la falta de cumplimiento de la cobertura o la denegación de una reclamación después de que el Acuerdo de Grupo haya estado en vigor durante 2 años desde su fecha efectiva, a no ser que la declaración fuera pertinente al riesgo y estuviera incluida en una solicitud por escrito. L. Esta EOC se aplica sólo a la cobertura, y no restringe la habilidad de un miembro a recibir servicios médicos que no son, o pueden no ser, beneficios cubiertos. HMO/CA COC-1 8/03 73 Ésta es una muestra de Evidencia de Cobertura. Se proporciona con fines ilustrativos como parte del folleto de información importante para el consumidor. Ciertos beneficios están disponibles a opción del titular del contrato o se proporcionan mediante la compra de una cláusula para el contrato. El texto entre paréntesis puede que no esté incluido en todos los planes. M. El titular del contrato por la presente coloca la cobertura del HMO a disposición de las personas elegibles de acuerdo con la sección “Elegibilidad e inscripción” de esta EOC. Sin embargo, esta EOC estará sujeta a enmienda, modificación o terminación de acuerdo con cualquier disposición en la misma, por el funcionamiento de la ley, por presentación ante y aprobación del Departamento de Cuidados de la Salud Administrados del estado. Esto puede hacerse también por mutuo acuerdo por escrito entre el HMO y el titular del contrato sin el consentimiento de los miembros. N. El HMO puede adoptar políticas, procedimientos, reglas e interpretaciones que promuevan la administración ordenada y eficiente de esta EOC. O. Ningún agente ni ninguna otra persona, excepto un representante autorizado del HMO, tiene autorización para suspender cualquier condición o restricción de esta EOC, para prorrogar el plazo para realizar un pago, o para obligar al HMO haciendo promesas o representaciones o dando o recibiendo cualquier información. Ningún cambio en esta EOC será válido a no ser que sea probado por un compromiso del mismo firmado por un representante autorizado. P. Esta EOC, incluyendo la Lista de Beneficios, cualquier cláusula adicional y cualquier enmienda, endoso, insertos o adjuntos constituye la EOC completa entre las partes de la misma concerniente al asunto de la misma y reemplaza todos los acuerdos, negociaciones y discusiones anteriores y contemporáneos de las partes con respecto al asunto de la misma, bien por escrito u orales; y no hay garantías, representación, u otros acuerdos entre las partes en conexión con el asunto aquí tratado, excepto según específicamente se expone en esta EOC. Ningún suplemento, modificación o renuncia de esta EOC será vinculante a no ser que se ejecute por escrito por representantes autorizados de las partes. Muestra Q. Esta EOC se ha establecido y se interpretará de acuerdo a las leyes federales y estatales aplicables. R. El Comité de Política Pública es un panel de representantes de grupos de empleadores, miembros de HMO, la Junta directiva y el director médico de HMO. El comité se reúne cada trimestre para tratar de las políticas y asuntos de interés de los miembros. Para mayor información sobre el comité, consulte Servicios al Miembro al número sin cargo que aparece en su tarjeta de identificación. S. De vez en cuando el HMO puede ofrecer o suministrar a los miembros acceso a descuentos en bienes o servicios relacionados con la atención médica. Aunque el HMO haya organizado el acceso a estos bienes, servicios y/o descuentos de terceros proveedores, los terceros proveedores de servicios son responsables ante los miembros de la provisión de tales bienes y/o servicios. El HMO no es responsable de la provisión de tales bienes y/o servicios ni es responsable por la falta de provisión de los mismos. Además, el HMO no es responsable ante los miembros por la provisión negligente de tales bienes y/o servicios por terceros proveedores de servicios. Estos descuentos están sujetos a modificación o suspensión sin aviso. DEFINICIONES Las siguientes palabras y frases usadas en esta EOC tendrán, a menos que el contexto indique claramente lo contrario, el significado que se les da a continuación: • Tratamiento de curso activo. Un programa planificado de servicios prestados por un médico o proveedor, que comienza en la fecha en que un médico presta por primera vez un servicio para corregir o tratar la condición diagnosticada, cubriendo un número definido de servicios o periodo de tratamiento. • Apropiadamente calificado. Un profesional de la salud, actuando dentro del ámbito de su licencia, que posee experiencia clínica, que incluye formación y experiencia, relacionada con la enfermedad, condición o condiciones particulares asociadas con el miembro. • Proveedor del cuidado de la salud del comportamiento. Una organización o profesional licenciado que ofrecen servicios de diagnóstico, terapéuticos o psicológicos para problemas de salud del comportamiento. • Servicios complejos de imágenes. Los servicios complejos de imágenes incluyen: Tomografía Axial Computarizada; Imágenes por Resonancia Magnética; Tomografía de Emisión de Positrones y cualquier otro servicio ambulatorio de imágenes que cueste más de $500. HMO/CA COC-1 8/03 74 01.28.302.2-CA (01/04) Ésta es una muestra de Evidencia de Cobertura. Se proporciona con fines ilustrativos como parte del folleto de información importante para el consumidor. Ciertos beneficios están disponibles a opción del titular del contrato o se proporcionan mediante la compra de una cláusula para el contrato. El texto entre paréntesis puede que no esté incluido en todos los planes. • Titular del Contrato. Un empleador u organización que acuerda remitir las primas por cobertura según el Acuerdo de Grupo pagaderas al HMO. El titular del contrato actuará solamente como agente de los miembros de HMO en el grupo del titular del contrato, y no será el agente del HMO para ningún propósito. • Año de contrato. Un periodo de un año que comienza en la fecha de vigencia de la cobertura del titular del contrato y termina en la medianoche del último día del período de un año. • Coordinación de beneficios. Una disposición con el propósito de evitar retrasos en el pago de reclamaciones y duplicado de beneficios cuando una persona está cubierta por dos o más planes que ofrecen beneficios o servicios para tratamiento o atención médica, dental u otros. Evita retrasos en el pago de reclamaciones al establecer un orden en el que los planes pagan sus reclamaciones y ofreciendo la autoridad para la transferencia ordenada de información necesaria para el pronto pago de las reclamaciones. Puede evitar la duplicación de beneficios al permitir una reducción de beneficios de un plan cuando, según las reglas establecidas en esta disposición, no tiene que pagar sus beneficios primero. Consulte la sección “Coordinación de beneficios” de esta EOC para una descripción de la disposición de coordinación de beneficios. • Copago. Una cantidad o porcentaje especificado en dólares que debe pagarse en nombre de un miembro en conexión con los beneficios, si los hubiera, expuestos en el Lista de Beneficios. El HMO puede cambiar los copagos a los 30 días del aviso por escrito al titular del contrato. • Copago máximo. La cantidad anual máxima de gastos de bolsillo para pago de copagos, si los hubiera, que debe pagar un suscriptor y cualquier dependiente cubierto, si lo hubiera. • Cirugía estética. Cualquier operación o procedimiento innecesario médicamente cuyo objetivo principal es mejorar o cambiar el aspecto de cualquier parte del cuerpo para mejorar la autoestima, pero que no restablece una función corporal, corrige un estado de fallecimiento, corrige una desfiguración causada por un defecto de nacimiento o un accidente, ni corrige o mejora naturalmente una función fisiológica ni ofrece más que una mejora mínima en el aspecto del miembro. La cirugía estética incluye, pero no se limita a, perforación de orejas, rinoplastia, lipectomía, cirugía contra piel caída o extra, cualquier procedimiento de aumento o reducción (es decir, liposucción, queloides, rinoplastia y cirugía asociada) o tratamientos relacionados con las consecuencias o como resultado de cirugía estética. • Decisión de cobertura. La aprobación o rechazo de servicios médicos por el HMO basado principalmente en el descubrimiento de que el suministro de un servicio en particular está incluido o excluido como beneficio cubierto bajo los términos y condiciones de esta EOC. Una decisión de cobertura no es una decisión del HMO concerniente a un servicio médico disputado. • Dependiente cubierto. Cualquier persona en la familia del suscriptor que cumpla todos los requisitos de elegibilidad de la sección “Elegibilidad e inscripción” de esta EOC y de la sección “Elegibilidad de dependientes” de la Lista de Beneficios, se haya inscrito en el HMO, y esté sujeto a los requisitos de prima expuestos en la sección “Primas” del Acuerdo de Grupo. • Beneficios cubiertos. Aquellos servicios médicamente necesarios y suministros expuestos en esta EOC, cubiertos y sujetos a todos los términos y condiciones del Acuerdo de Grupo y el EOC. • Cobertura comprobable. La cobertura del miembro bajo un plan médico de empresa (incluyendo un plan gubernamental o de una iglesia), una cobertura de seguro médico (bien de empresa o individual), Medicare, Medicaid, atención médica militar (CHAMPUS), un programa de Indian Health Service, un fondo de riesgo estatal de beneficios médicos, el Programa de Beneficios de Salud para Empleados Federales (FEHBP), un plan de salud pública, y cualquier plan de beneficios médicos bajo la sección 5(e) de la Ley del Cuerpo de Paz. La cobertura comprobable no incluye cobertura sólo en caso de accidente, compensación de trabajadores o un seguro similar, seguro de pago médico automovilístico, cobertura para clínicas in situ, o beneficios dentales o de la vista de ámbito limitado, o beneficios a largo plazo ofrecidos por una póliza separada. • Cuidado de custodia. Cualquier tipo de cuidado suministrado de acuerdo con las directrices de Medicare, incluyendo comida y alojamiento que a) no requieren la habilidad de personal técnico o profesional; b) no se presta por o bajo la supervisión de tal personal o no cumple los requisitos de cuidado de establecimiento de enfermería especializada post-hospitalario; o c) es un nivel tal que el miembro ha alcanzado el máximo nivel de función física o mental y tal persona tiene pocas probabilidades de mejorar de modo significativo. El cuidado de custodia incluye, pero no se limita a, cualquier tipo de cuidado cuyo propósito primario es ayudar en las actividades diarias del miembro que no implican o requieren la atención continuada de personal formado médico o paramédico. Ejemplos de esto incluyen, pero no se limitan a, ayuda para caminar, entrar y salir de la cama, bañarse, Muestra HMO/CA COC-1 8/03 75 Ésta es una muestra de Evidencia de Cobertura. Se proporciona con fines ilustrativos como parte del folleto de información importante para el consumidor. Ciertos beneficios están disponibles a opción del titular del contrato o se proporcionan mediante la compra de una cláusula para el contrato. El texto entre paréntesis puede que no esté incluido en todos los planes. vestirse, comer, uso del lavabo, cambios de vendajes de problemas no infectados, postoperatorios o crónicos, preparación de dietas especiales, supervisión de medicamentos que puede auto-administrarse el miembro, cuidado de mantenimiento general de una colostomía o ileostomía, servicios de rutina para mantener otro servicio que, por decisión única del HMO basándose en estándares médicamente aceptados, puede autoadministrarse de modo seguro y adecuado una persona corriente no médica sin supervisión directa de personal médico o paramédico, sin importar quién provee de hecho el servicio, cuidado residencial y a adultos, cuidado protector y de apoyo, incluyendo servicios educativos, curas de reposo y cuidado durante la convalecencia. • Desintoxicación. El proceso por el que se ayuda a una persona intoxicada con alcohol o drogas o dependiente de alcohol o drogas en un centro con permiso de la autoridad reguladora adecuada, durante el período de tiempo necesario para eliminar, por medios metabólicos o por otros medios, el alcohol o la droga intoxicante, o los factores de dependencia de drogas o alcohol en combinación con drogas según determine un médico autorizado, mientras se mantiene al mínimo el riesgo fisiológico al paciente. • Servicio médico disputado. Cualquier servicio médico elegible para cobertura y pago que haya sido denegado, modificado o retrasado por una decisión del HMO, o uno de sus proveedores contratados, en su totalidad o en parte debido al descubrimiento de que el servicio no es médicamente necesario. • Equipo médico durable. El equipo, según determinó el HMO, que a) ha sido fabricado para resistir el uso prolongado; b) ha sido hecho y es usado principalmente en el tratamiento de una enfermedad o herida; c) apropiado para su uso mientras no se esté internado en el hospital; d) no es usado normalmente por personas sin enfermedad o herida; e) no es para su uso para alterar la temperatura o calidad del aire, y f) no es para ejercicio o entrenamiento. • Fecha de vigencia de la cobertura. La fecha de comienzo de cobertura bajo esta EOC según se muestra en los registros archivados del HMO. • Servicio(s) de emergencia. Una revisión, examen y evaluación por un médico, o, hasta el extremo permitido por la ley aplicable, por otros profesionales de la salud, para determinar si existe una enfermedad de emergencia, problemas psiquiátricos de emergencia y/o un parto. Si se determina que están presentes tales condiciones, el cuidado y tratamiento para aliviar o eliminar el problema médico o psiquiátrico de emergencia, dentro de las posibilidades del centro. • Evidencia de Cobertura (EOC). Esta Evidencia de Cobertura, incluyendo la Lista de Beneficios y cualquier cláusula adicional, enmienda o endoso que describan la cobertura para un suscriptor y los dependientes cubiertos de acuerdo con el Acuerdo de Grupo. • Procedimientos experimentales o de investigación. Los servicios o suministros que son, según determine el HMO, experimentales. Un medicamento, dispositivo, procedimiento o tratamiento será experimental si: Muestra 1. no hay suficientes datos disponibles sobre el resultado de ensayos clínicos controlados publicados en las revistas especializadas sobre el tema que apoyen su seguridad y efectividad para la enfermedad o herida en cuestión, o 2. la necesaria aprobación de la FDA para su comercialización no ha sido concedida; o 3. si una sociedad médica o dental o una agencia reguladora nacional y reconocida ha decidido, por escrito, que es experimental o con propósitos de investigación; o 4. el protocolo o protocolo(s) por escrito utilizados en el centro de tratamiento o el protocolo o protocolo(s) de cualquier otro centro estudiando principalmente el mismo medicamento, dispositivo, procedimiento o tratamiento o el consentimiento informado por escrito usado por el centro de tratamiento o por otro centro que estudia el mismo medicamento, dispositivo, procedimiento o tratamiento afirma que es experimental o con propósito de investigación; o 5. no es un beneficio comprobado para el diagnóstico o tratamiento específico de una enfermedad específica de un miembro; o 6. no está generalmente reconocido por la comunidad médica como efectiva o apropiada para el diagnóstico o tratamiento específico para la enfermedad específica de un miembro; o 7. se ofrece o realiza en lugares especiales con propósitos de investigación. HMO/CA COC-1 8/03 76 01.28.302.2-CA (01/04) Ésta es una muestra de Evidencia de Cobertura. Se proporciona con fines ilustrativos como parte del folleto de información importante para el consumidor. Ciertos beneficios están disponibles a opción del titular del contrato o se proporcionan mediante la compra de una cláusula para el contrato. El texto entre paréntesis puede que no esté incluido en todos los planes. • Acuerdo de Grupo. El Acuerdo de Grupo entre el HMO y el titular del contrato incluyendo la solicitud de empresa, página de cubierta, esta EOC, la Lista de Beneficios, cualquier cláusula adicional, enmienda, endoso y cualquier adjunto según se enmiende posteriormente por el funcionamiento de la ley y según se presente a y se aprobado por la autoridad pública correspondiente. • Profesionales de la salud. Un médico u otro profesional que esté adecuadamente autorizado o certificado para ofrecer atención médica bajo las leyes del estado en que practica el individuo y que provee servicios médicos que estén dentro del ámbito de la licencia o certificado del mismo. • HMO. Aetna Health of California Inc., una corporación de California que opera conforme al Capítulo 2.2 de la División 2 del Código de Seguridad y Salud (comenzando con la Sección 1340), comúnmente conocida como el plan de servicio médico Knox-Keene de 1975. • Miembro confinado al hogar. Un miembro confinado al hogar debido a una enfermedad o herida que convierte la salida del hogar en algo médicamente contraindicado, o que restringe la capacidad del miembro de abandonar el lugar de residencia del miembro excepto con la ayuda de dispositivos de apoyo, el uso de transporte especial, o la ayuda de otra persona. • Servicios de cuidado médico domiciliario. Aquellos artículos y servicios ofrecidos por proveedores de la red como una alternativa a la hospitalización y aprobados y coordinados por adelantado por el HMO. • Atención para enfermeros terminales. Un programa de cuidado ofrecido por un hospital, establecimiento de enfermería especializada, centro o agencia de atención para enfermeros terminales o debidamente autorizado y aprobado por el HMO, con concentración principalmente en un tratamiento paliativo en lugar de curativo para miembros con una condición médica y un pronóstico de menos de 6 meses de vida. • Hospital. Una institución que presta servicios ambulatorios y hospitalarios, acreditada como hospital por la Comisión Conjunta sobre la Acreditación de Organizaciones de Atención Médica, la Agencia de Hospitales de la Asociación Osteopática de América, o según haya determinado el HMO que cumple estándares razonables. Un hospital puede ser una institución general, de cuidados agudos, rehabilitación o especialista. • Estéril o esterilidad. La condición de un miembro aparentemente sano que es incapaz de concebir o de producir la concepción después de un periodo de 1 año de relaciones sexuales frecuentes, heterosexuales sin protección o 12 ciclos de inseminación artificial (para miembros menores de 35 años de edad), o 6 meses o más de coito regulado sin protección anticonceptiva, o 6 ciclos de inseminación artificial (para miembros de 35 años de edad o más). Esto no incluye enfermedades para miembros varones cuando la causa es una vasectomía u orquidectomía o para miembros femeninos cuando la causa es una ligadura de trompas o una histerectomía. • Consulta. Una petición del miembro de servicio administrativo, información o para expresar una opinión, incluyendo, pero sin limitarse a, reclamaciones relativas a la amplitud de cobertura de los servicios médicos, denegaciones, cancelaciones, terminaciones o renovaciones, y a la calidad de los servicios ofrecidos. • Institute of Excellence™ (IOE) – Instituto de Excelencia. Uno de los centros médicos de la red dentro del programa National Medical Excellence Program®, específicamente contratado por el HMO para proporcionar ciertos transplantes a miembros. Se considera un centro médico un proveedor que pertenece a la red sólo para los tipos de transplante para los que ha sido específicamente contratado. • Enfermedad gravemente debilitante o que represente una amenaza a la vida. Una enfermedad o condición (incluyendo el diagnóstico de VIH o SIDA): Muestra 1. en que la probabilidad de muerte es alta a no ser que se interrumpa el curso de la enfermedad; 2. con un resultado potencialmente fatal, donde el objetivo de una intervención clínica es la supervivencia; o 3. que causa una importante morbilidad irreversible. • Comunidad médica. Una mayoría de médicos certificados por el Consejo de la especialidad adecuada. HMO/CA COC-1 8/03 77 Ésta es una muestra de Evidencia de Cobertura. Se proporciona con fines ilustrativos como parte del folleto de información importante para el consumidor. Ciertos beneficios están disponibles a opción del titular del contrato o se proporcionan mediante la compra de una cláusula para el contrato. El texto entre paréntesis puede que no esté incluido en todos los planes. • Evidencia médica y científica significa cualquiera de las listadas abajo: 1. Estudios científicos revisados por colegas, publicados o aceptados para la publicación en revistas médicas que cumplen los requisitos reconocidos a nivel nacional para manuscritos científicos y que someten la mayoría de sus artículos publicados a revisión por expertos que no son parte del equipo editorial; 2. Escritos revisados por expertos, compendios biomédicos y otra literatura médica que cumple los criterios de National Institute of Health’s National Library of Medicine para indexación en Index Medicus, Excerpta Medicus (EMBASE), Medline, y la base de datos MEDLARS de Health Services Technology Assessment Research (HSTAR). 3. Revistas médicas reconocidas por la Secretaría de Salud y Servicios Humanos, según la Sección 1861(t)(2) de la Ley de Seguridad Social. 4. Los siguientes compendios de referencia de estándares: Los siguientes compendios de referencia de estándares: American Hospital Formulary Service-Drug Information, American Association of Drug Evaluation, American Dental Association Accepted Dental Therapeutics, y United States Pharmacopoeia-Drug Information. Muestra 5. Descubrimientos, estudios o investigación llevados a cabo por o bajo los auspicios de agencias gubernamentales federales e institutos de investigación federales reconocidos a nivel nacional, incluyendo Federal Agency of Health Care Policy and Research, National Institutes of Health, National Cancer Institute, National Academy of Sciences, Health Care Financing Administration, Congressional Office of Technology Assessment, y cualquier cuerpo nacional reconocido por los Institutos Nacionales de la Salud con el propósito de evaluar el valor médico de servicios de salud. 6. Resúmenes evaluados por colegas aceptados para su presentación en reuniones de asociaciones médicas importantes. • Emergencia médica. La existencia de una condición médica que se manifiesta por síntomas agudos de suficiente gravedad (incluyendo dolor fuerte) para que una persona laica prudente, que posea un conocimiento medio de salud y medicina, pueda razonablemente esperar que la ausencia de atención médica inmediata resultará en (i) colocar en serio peligro la salud del individuo (o, en el caso de una mujer embarazada, la salud de la mujer y de su hijo no nacido); (ii) deficiencia grave de funciones corporales; o (iii) disfunción grave de cualquier órgano o parte del cuerpo. • Servicios médicos. Los servicios profesionales de profesionales de la salud, incluyendo servicios de centros médicos, quirúrgicos, diagnósticos, terapéuticos, de atención preventiva y de parto. • Médicamente necesario, servicios médicamente necesarios o necesidad médica. Servicios adecuados y consistentes con el diagnóstico de acuerdo con los estándares médicos aceptados según se describe en la sección “Beneficios cubiertos” de esta EOC. Necesidad médica, cuando se usa con relación a servicios, tendrá el mismo significado que servicios médicamente necesarios. Esta definición se aplica sólo a la determinación por parte del HMO de si los servicios médicos son beneficios cubiertos bajo esta EOC. • Miembro. Un suscriptor o dependiente cubierto según se define en esta EOC. • National Medical Excellence Program – Programa de excelencia médica nacional. Equipo de coordinación de servicios del HMO para servicios de transplantes y otros tipos de atención médica especializada. • Enfermedad mental no grave. Una condición que manifiesta signos y/o síntomas que son principalmente mentales o de comportamiento, para la cual el tratamiento primario es la psicoterapia, métodos o procedimientos psicoterapéuticos y/o la administración de medicamentos psicotrópcios, independientemente de cualquier causa física o médica subyacente. Las enfermedades mentales no graves son condiciones mentales que no se diagnostican como enfermedad mental grave pero no obstante requieren tratamiento médicamente necesario. • Centro no hospitalario. Un centro, autorizado por la autoridad reguladora adecuada, para la atención o tratamiento de personas dependientes de alcohol o drogas, o con un programa de tratamiento de enfermedades mentales, excepto los centros para alojamiento transitorio. HMO/CA COC-1 8/03 78 01.28.302.2-CA (01/04) Ésta es una muestra de Evidencia de Cobertura. Se proporciona con fines ilustrativos como parte del folleto de información importante para el consumidor. Ciertos beneficios están disponibles a opción del titular del contrato o se proporcionan mediante la compra de una cláusula para el contrato. El texto entre paréntesis puede que no esté incluido en todos los planes. • Período abierto de inscripción. Un período cada año calendario, en el que los empleados elegibles del titular del contrato pueden inscribirse en el HMO sin un período de espera o exclusión o limitación basadas en el estado de salud, o, si ya están inscritos en el HMO, pueden transferirse a un plan de salud alternativo ofrecido por el titular del contrato. • Hospitalización parcial. La prestación de servicios médicos, de enfermeros, de asesoramiento y terapéuticos regulares en un hospital o centro no hospitalario autorizado como un programa de tratamiento contra el abuso de alcohol o drogas y de tratamiento de enfermedad mental por una autoridad reguladora adecuada, y que está diseñado para un paciente o cliente que se beneficiaría de los servicios más intensivos que se ofrecen en un tratamiento ambulatorio, pero que no requieren cuidado hospitalario. • Pertenece a la red/De la red. Una descripción de un proveedor que ha firmado un acuerdo contractual con el HMO para la prestación de servicios a miembros. • Especialista en la esterilidad que pertenece a la red. Un especialista que ha firmado un acuerdo contractual con el HMO para la prestación de servicios por esterilidad a miembros. • Médico. Un miembro con debida licencia de una profesión médica, que tiene el título de licenciado en medicina (M.D.) o médico osteópata (D.O.), adecuadamente licenciado o autorizado para prestar atención médica bajo las leyes del estado en el que practica esa persona, y que presta servicios médicos dentro del ámbito de la licencia o certificado de la persona. • Prima. La cantidad que el titular del contrato o miembro necesita pagar al HMO para continuar la cobertura. • Médico de familia (PCP). Un médico que pertenece a la red y que supervisa, coordina y presta servicios médicos básicos y ofrece atención inicial como practicante de atención general o familiar o, en algunos casos, como internista, obstetra, ginecólogo o pediatra de los miembros, inicia su referencia médica a especialistas, y mantiene la continuidad de la atención del paciente. • Proveedor. Un médico, profesional de la salud, hospital, establecimiento de enfermería especializada, agencia de cuidado médico domiciliario u otra entidad o persona reconocida o autorizada a ofrecer servicios de hospital o médicos a los miembros. • Cargo razonable. El cargo por un beneficio cubierto que es determinado por el HMO como el nivel de cargo predominante que se cobra por el servicio o suministro en el área geográfica donde se proporciona. El HMO puede tomar en cuenta factores tales como la complejidad, nivel de habilidad necesario, tipo de especialidad del proveedor, gama de servicios ofrecidos por un centro y el coste dominante en otras zonas al determinar el cargo razonable para un servicio o suministro inusual o no ofrecido a menudo en el área o que ofrece sólo un pequeño número de proveedores en el área. • Cirugía reconstructiva. Cirugía realizada para corregir o reparar estructuras anormales del cuerpo causadas por defectos congénitos, anormalidades del desarrollo, trauma, infección, tumores o enfermedad para efectuar alguno de los siguientes: a) mejorar la función y b) crear una apariencia normal, en la medida de lo posible. • Referencia médica. Direcciones e instrucciones específicas del PCP del miembro, en conformidad con las políticas y normas del HMO, que envían a un miembro a un proveedor que pertenece a la red para atención médicamente necesaria. • Cuidado de alivio. El cuidado provisto en un período de tiempo en que la familia o el cuidador usual del miembro no pueden, o no desean, cubrir las necesidades del miembro. • Disturbios emocionales graves de un niño. Un trastorno mental según se identifica en la edición más reciente del Diagnostic and Statistical Manual of Mental Disorders, (Diagnóstico y manual estadístico de trastornos mentales), a excepción de un trastorno por uso de una sustancia primaria, que resulta en un comportamiento inapropiado a la edad del niño de acuerdo con las normas de desarrollo esperadas. Un “niño” es un menor de 18 años. Los disturbios emocionales graves de un niño incluyen pero no se limitan a: (a) rasgos psicóticos, (b) riesgo de suicidio y (c) riesgo de violencia debido a un trastorno mental. Muestra HMO/CA COC-1 8/03 79 Ésta es una muestra de Evidencia de Cobertura. Se proporciona con fines ilustrativos como parte del folleto de información importante para el consumidor. Ciertos beneficios están disponibles a opción del titular del contrato o se proporcionan mediante la compra de una cláusula para el contrato. El texto entre paréntesis puede que no esté incluido en todos los planes. • Enfermedad mental grave. Incluye las siguientes condiciones que cumplen los criterios de diagnóstico en la última edición del Diagnostic and Statistical Manual of Mental Disorders: a) esquizofrenia, (b) trastorno psicoafectivo, (c) trastorno bipolar, (d) trastornos depresivos importantes, (e) ataques de pánico, (f) enfermedad obsesivo-compulsiva, (g) trastorno generalizado del desarrollo o autismo, (h) anorexia nerviosa, o (i) bulimia nerviosa. • Área de servicio. El área geográfica, establecida por el HMO y aprobada por la autoridad reguladora apropiada. • Atención especializada. Atención médica que requiere la habilidad de personal técnico o profesional. • Establecimiento de enfermería especializada. Una institución o una parte distintiva de una institución que está autorizada o aprobada por la ley estatal o local y que se dedica principalmente a prestar servicios de enfermería y relacionados con ella como un establecimiento de enfermería especializada, establecimiento de cuidado extendido o establecimiento de atención de enfermería aprobado por la Comisión Conjunta de Acreditación de Organizaciones de Atención Médica o la Agencia de Hospitales de la Asociación de Osteópatas de América o según decida de otro modo el HMO que cumplan los estándares razonables aplicados por cualquiera de las autoridades anteriormente mencionadas. • Especialista. Un médico que ofrece atención médica en cualquier especialidad o subespecialidad médica o quirúrgica aceptada generalmente. • Establecimiento de atención especializada. Un establecimiento acreditado o designado por un organismo del gobierno estatal o federal o por una organización voluntaria de salud nacional por tener la experiencia especial para tratar la enfermedad o condición que represente una amenaza a la vida o la enfermedad o condición degenerativa e incapacitante para las cuales está acreditado y designado. • Referencia médica permanente. Una referencia médica por un PCP a un especialista para más de una visita al especialista, según se indica en el plan de tratamiento, si lo hubiera, sin que el PCP tenga que dar una referencia médica específica para cada visita. • Suscriptor. Una persona que cumple todos los requisitos aplicables de elegibilidad según se describen en esta EOC y en la Lista de Beneficios, se ha inscrito en el HMO, y está sujeta a requisitos de primas según se especifica en la sección “Primas” del Acuerdo de Grupo. • Abuso de substancias tóxicas. Cualquier uso de alcohol y/o drogas que produzca una pauta de uso patológico que cause daño en el funcionamiento social y ocupacional o que produzca una dependencia fisiológica que se evidencia en la tolerancia física y en el síndrome de abstinencia. • Rehabilitación para el abuso de substancias tóxicas. Servicios, procedimientos e intervenciones para eliminar la dependencia o abuso de substancias químicas legales o ilegales, de acuerdo con planes de tratamiento individualizados. • Transplante. Reemplazo de órganos sólidos, células madre, médula ósea o tejidos. Incluye servicios asociados, tales como evaluaciones previas al procedimiento, pruebas y atención de seguimiento. • Acompañante de viaje. Una persona cuya presencia como acompañante o cuidador sea necesaria para permitir que el miembro reciba los servicios en conexión con un transplante, ya sea internado o de forma ambulatoria; o para viajar hasta y desde el centro médico Institutes of Excellence donde se realiza el tratamiento. • Incapacidad total o totalmente incapacitado. Un miembro se considerará totalmente incapacitado si: Muestra 1. el miembro es un suscriptor y se encuentra impedido, debido a herida o enfermedad, para realizar cualquier ocupación para la cual el miembro está razonablemente capacitado gracias a su formación, experiencia y logros, o 2. el miembro es un dependiente cubierto y se encuentra impedido, debido a herida o enfermedad, para participar en parte sustancial de las actividades normales de una persona de edad y sexo similar con buena salud. • Atención médica urgente/de urgencia. Beneficios cubiertos médicamente necesarios requeridos para evitar un deterioro grave de la salud de un miembro que resulta de una enfermedad o herida no prevista si el miembro está temporalmente ausente del área de servicio del HMO y la obtención del servicio médico no puede retrasarse hasta el regreso del miembro al área de servicio. HMO/CA COC-1 8/03 80 01.28.302.2-CA (01/04)