Sarcoidosis
Anuncio

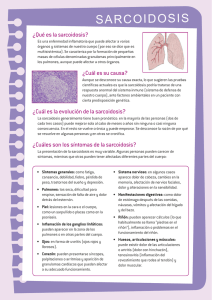
Revisión clínica Sarcoidosis La sarcoidosis es una enfermedad multisistémica granulomatosa de causa desconocida. Esta revisión proporciona un resumen del manejo de la sarcoidosis e incluye actualizaciones de la guía de la British Thoracic Society (BTS), recientemente revisada. Dres. . Owen J Dempsey, Edward W Paterson, Keith M Kerr, Alan R Denison BMJ 2009;339:b3206 En el Reino Unido se diagnostican anualmente 3.000 casos nuevos de sarcoidosis. Los médicos generalistas desempeñan un papel clave en el reconocimiento temprano de las manifestaciones clínicas más comunes de esta enfermedad multifacética y son ellos los que hacen la evaluación inicial directa y la derivación al especialista. Aunque el pronóstico es excelente para la mayoría de los pacientes, una minoría tiene el peligro de por vida de desarrollar complicaciones y pueden necesitar tratamientos potencialmente tóxicos. La mayoría de los pacientes son jóvenes y, comprensiblemente, alarmados por sufrir esta enfermedad, es difícil de explicar y entender. ¿Qué es la sarcoidosis y quién la sufre? La sarcoidosis es una enfermedad multisistémica granulomatosa de causa desconocida, descrita por primera vez en 1877. A pesar de que puede ocurrir a cualquier edad, generalmente se observa en adultos menores de 50 años. Es ligeramente más común en mujeres y ciertos grupos raciales, como el africano-americano y escandinavo. Las estimaciones de incidencia y prevalencia varían ampliamente. En un estudio llevado a cabo durante 5 años por una organización de Estados Unidos, la edad anual de incidencia ajustada fue de 10,9/100.000 para los estadounidenses blancos y 35,5/100.000 para los afro-americanos. El riesgo de por vida de la sarcoidosis se estimó en 0,85% para los estadounidenses blancos y 2,4% para los afro-Americanos. En la práctica general del Reino Unido, 1-2/10.000 pacientes desarrollará sarcoidosis cada año ¿Cómo se presenta? La sarcoidosis es notable, ya que puede afectar cualquier órgano. A continuación se examinan algunas pautas comunes de presentación, con una estimación de la frecuencia con que son vistas, sobre la base de datos de EE.UU. y Europa. En casi el 50% de los pacientes la enfermedad es asintomática, y a veces se detecta incidentalmente en la radiografía de tórax. Pulmones (> 90%): son comunes la tos no productiva, la disnea y a veces las sibilancias (si hay complicación endobronquial). La semiología torácica puede ser normales, a pesar de una radiografía de tórax anormal. Con un grado más avanzado de la enfermedad se auscultan crepitantes intersticiales, en particular en la cara anterior del tórax, porque la enfermedad tiene predilección por los lóbulos superiores. La acropaquia es rara y cuando está presente hay que considerar diagnósticos alternativos como los tumores malignos; otras formas de enfermedad pulmonar crónica, como las bronquiectasias o la fibrosis pulmonar idiopática o. una infección, como la tuberculosis. La pleura puede estar afectada pero no es frecuente. Los pacientes que desarrollan fibrosis pulmonar pueden desarrolar secundariamente complicaciones, incluyendo la infección (aspergiloma, micobacteriana), neumotórax, insuficiencia respiratoria y cor pulmonale. La radiografía de tórax puede mostrar signos de diferentes estadios: Estadio 1: Estadio 2: Estadio 3: Estadio 4: linfadenopatía hiliar bilateral solamente (posibilidad de remission espontánea 55-90%) linfadenopatía hiliar bilateral plus infiltrados pulmonares (40-70%) Infiltrados pulmonares solos (10-20%) Fibrosis pulmonar (0%). Fatiga (66%): la fatiga intensa es poco reconocida por los profesionales de la salud. Está presente en dos tercios de los pacientes y tiene un efecto negativo sobre la calidad de vida; puede estar asociada con fiebre, pérdida de peso, malestar general, depresión, y aumento de la proteína C reactiva. Piel (24%): El eritema nodoso es una de las manifestaciones más reconocibles de la sarcoidosis (síndrome de eritema nodoso, artralgia, malestar sistémico, y linfadenopatías hiliares bilaterales en la radiografía de tórax) se asocia con un pronóstico excelente, y los pacientes generalmente se recuperan espontáneamente. Se observa una amplia variedad de anomalías de la piel, incluyendo lesiones maculopapular, lupus pernio (a menudo asociada con la enfermedad más crónica), nódulos e hiperpigmentación o hipopigmentación. Examinar las cicatrices del paciente (apendicectomía, tatuajes) porque a menudo están infiltradas por granulomas y son fáciles de biopsiar Linfadenopatía (15%): la linfadenopatía extratorácica es frecuente y puede causar alarma, dada la posibilidad de diagnósticos como el linfoma y la tuberculosis. La biopsia por aspiración con aguja fina o la biopsia por escisión pueden brindar a un diagnóstico rápido. Oculares (12%): la uveítis con alteraciones visuales puede ser una complicación de la sarcoidosis, y los pacientes no siempre puede ser sintomáticos, por ejemplo, cuando la uveítis es posterior, por lo que todos los pacientes deben ser examinados con lámpara de hendidura en. Fiebre uveoparotídea (síndrome de Heerfordt), que incluye una combinación de uveítis, agradamiento de la glándula parótida y parálisis facial y ocular. También pueden ocurrir numerosos problemas entre los que se mencionan los nódulos conjuntivales, el agrandamiento de la las glándulas lagrimales, cataratas, glaucoma, isquemia retiniana, neuropatía óptica, y papiledema. Hepáticos o gastrointestinales (18%): Generalmente, son asintomáticos, con enzimas hepáticas ligeramente elevadas. La hepatoesplenomegalia, la colestasis intrahepática y la hipertensión portal son raras. Renal (5%): la producción extrarrenal de calcitriol por los macrófagos puede dar lugar a cálculos renales, nefrocalcinosis, nefritis intersticial e insuficiencia renal. Neurológicas (5%): estas complicaciones son raras pero potencialmente desvastadotas, especialmente si se afecta el sistema nervioso central. Incluye inflamación o infiltración meníngea, efecto en el eje hipotálamo-hipófisis (por ejemplo, diabetes insípida), encefalopatía, vasculopatía, convulsiones, meningitis aséptica, hidrocefalia, y lesiones tumorales. Los efectos sobre el sistema nervioso periférico incluyen la parálisis de los nervios craneanos, con mayor frecuencia faciales y de los nervios periféricos. Cardíaca (2%): Aunque es raro, puede causar la muerte súbita; todos los pacientes con síntomas cardíacos, como palpitaciones o anomalías en el electrocardiograma deben ser derivados al cardiólogo para monitoreo Holter, ecocardiografía y resonancia magnética cardíaca o una tomografía por emisión de positrones. También pueden ser útiles los estudios electrofisiológicos. Óseo, articular o muscular (0,9%): las artralgias son el síntoma más frecuente del aparato locomotor. En raras ocasiones puede producir quistes óseos y pueden estar afectados los músculos (nódulos, miositis, miopatía o crónica). El modo de presentación y la gravedad de la enfermedad están influenciados por la etnia y el sexo. Los afro-americanos tienen más probabilidades que los europeos de desarrollar afecciones de la piel, el hígado, los ganglios linfáticos y los ojos, a menudo con mayor gravedad. El eritema nodoso, comúnmente visto en los europeos blancos, es raro en las personas de raza negra y japoneses. En un estudio realizado en EE.UU. en una gran cantidad de pacientes con sarcoidosis de reciente diagnóstico se comprobó que las mujeres eran más propensas a tener afecciones oculares y neurológicas, eritema nodoso y tener 40 años o más, mientras que los hombres eran más propensos a la hipercalcemia. ¿Cómo se estudia la sarcoidosis antes de derivar al paciente al especialista? Historia: se necesita una historia clínica detallada que, recordando que la sarcoidosis pueden tener síntomas extrapulmonares a menudo relacionados con la piel, los ojos y las articulaciones. Se deben considerar los diagnósticos diferenciales. Por ejemplo, la tuberculosis y el linfoma también pueden causar adenopatías hiliares bilaterales en la radiografía de tórax. La historia debe incluir detalles laborales y del medio ambiente. La exposición al polvo puede sugerir diagnósticos tales como la neumonitis por hipersensibilidad. Algunos pacientes tienen antecedentes familiares de sarcoidosis. Semiología: la semiología puede identificar los posibles sitios para una biopsia. Pruebas de sangre: hemograma completo, pruebas de función hepática y monograma en sangre, calcio, e inmunoglobulinas. La determinación de las inmunoglobulinas puede ayudar a excluir una inmunodeficiencia variable común, la cual se pueden presentar de una manera similar pero se asocia con disminución de la IgG y la IgA (y algunas veces de la IgM), en lugar de la gammapatía policlonal que suele observarse en sarcoidosis. Muchos médicos miden la concentración sérica de la enzima convertidora de angiotensina (ECA), aunque las normas de la British Thoracic Society BTS sugieren que tiene un papel limitado en el diagnóstico y no contribuye al seguimiento de los pacientes cuando se añade a los estudios seriados de la función pulmonar y por imágenes. Por otra parte, tiene una sensibilidad y una especificidad limitadas, porque los valores están influenciados por el polimorfismo del gen de la ECA. Radiografía de tórax: permite la estadificación de la enfermedad, que es de valor pronóstico. La comparación con las radiografías de tórax anteriores (o informes) puede ser útil. Tira reactiva de orina: se trata de una prueba estándar en cualquier paciente con sospecha de enfermedad pulmonar intersticial, principalmente para excluir la vasculitis y la nefritis. Espirometría: es obligatorio en los pacientes con síntomas respiratorios. Electrocardiografía: se pueden hallar arritmias o un retraso de la conducción, que puede identificar la sarcoidosis cardíaca latente. ¿Qué pruebas se utilizan en el hospital? Diagnóstico de tejido El diagnóstico tisular será necesario en la mayoría de los pacientes, pero en aquellos pacientes con una presentación clásica como el síndrome de Löfgren. El diagnóstico clínico puede ser suficiente. Los sitios comunes para la biopsia son la piel, los ganglios periféricos, las glándulas lagrimales y la conjuntiva. Si los pulmones están afectados, está indicada la broncoscopia con biopsia de las vías aéreas de central (endobronquial) y periférica (transbronquial). Los pacientes con linfadenopatía mediastínica pueden necesitar una mediastinoscopia. Es importante destacar que la presencia de granulomas no caseificados son un hallazgo inespecífico y no son diagnósticos de sarcoidosis. Las enfermedades granulomatosas que pueden imitar a la sarcoidosis son el linfoma, las infecciones por micobacterias (en especial la tuberculosis), y las infecciones por hongos. Menos comúnmente, pueden aparecer granulomas símil sarcoidosis en respuesta a neoplasias, cuerpos extraños, la exposición ocupacional al berilio y la inmunodeficiencia común variable. Algunos tratamientos médicos, por ejemplo, el interferón alfa para la hepatitis o la terapia antirretroviral de gran actividad para la infección por el VIH puede promover reacciones granulomatosas. Sistemáticamente, los patólogos tiñen las muestras de tejido para excluir enfermedades por micobacterias y hongos, aunque puede haber negativos falsos por lo que se recomienda enviar también una muestra de tejido en solución salina en lugar de formol para la microbiología de cultivos prolongados. . Prueba tuberculínica cutánea (Mantoux): esta prueba clásica es negativa en los pacientes con sarcoidosis porque las células T activa son secuestrados en el pulmón, lo que lleva a la depleción periférica. Si la prueba es positiva, se plantea la sospecha de tuberculosis, la que debe ser activamente excluida. Otras imágenes La investigación estándar es la tomografía computarizada de alta resolución y evalúa la afectación pulmonar, fortalece la confianza en el diagnóstico e identifica los ganglios anormales de la biopsia. En la enfermedad más avanzada puede detectar complicaciones como la enfermedad fibropulmonar, el aspergiloma y las bronquiectasias. La resonancia magnética con gadolinio es útil en pacientes con sospecha de sarcoidosis de miocardio o neurosarcoidosis. Las técnicas de imagen con radionúclidos puede brindar imágenes funcionales de lesiones pulmonares y extrapulmonares. La recaptación del galio-67 se correlaciona bien con la inflamación alveolar porque el agente se localiza en los macrófagos alveolares, pero esta técnica tiene una resolución espacial limitada. La tomografía por emisión de positrones con fluorodesoxiglucosa tiene mejor rendimiento diagnóstico y puede identificar las áreas de sarcoidosis no detectadas por el Ga-67. También es útil para monitorear la respuesta al tratamiento en pacientes con múltiples sistemas afectados y formas complejas de la enfermedad. Pruebas de función pulmonar La gravedad de la enfermedad pulmonar, progresión y la respuesta al tratamiento son evaluados mediante la espirometría, la difusión de gases y una prueba de esfuerzo. Pueden ser normales en la enfermedad más leve, pero típicamente, en la fibrosis pulmonar, la espirometría es restrictiva (aunque puede ser obstructiva si hay afectación endobronquial). A medida que la enfermedad progresa, la difusión de gases puede verse afectada y haber desaturación durante el ejercicio. Revisación Oftalmológicaogía Las guías recomiendan que todos los pacientes deben ser examinados con la lámpara de hendidura para identificar la uveítis que requiera tratamiento. ¿Qué causa la sarcoidosis? La causa de la sarcoidosis sigue siendo elusiva. La hipótesis actual es que se presenta en personas genéticamente susceptibles, expuestas a agentes ambientales específicos pero desconocidos. Las pruebas de susceptibilidad genética provienen múltiples familias y estudios de control de casos. Se ha comprobado una importante asociación entre la sarcoidosis y la región del complejo mayor de histocompatibilidad (CMH)de clase II del cromosoma 6. Algunos fenotipos particulares de la sarcoidosis como el síndrome de Lofgren parecen estar asociadas con haplotipos particulares del CMH-por ejemplo, en pacientes británicos y alemanes, el eritema nodoso o el síndrome de Lofgren se asocian fuertemente con el HLA DQB1*0201. Una mutación de otro gen CMH, el BTNL-2, se asocia con la sarcoidosis y otras enfermedades inflamatorias; el producto del gen no mutado inhibe la proliferación de las células T. Los estudios epidemiológicos han comprobado la agrupación de casos dentro de las familias, geográficamente y estacionalmente. Las agrupaciones geográficas sugieren la existencia de la transmisión de persona a persona o de la exposición común a un agente del medio ambiente. El efecto desencadenante de las micobacterias y Propionibacterium acnes no ha sido confirmado. Los estudios sobre factores de riesgo ocupacional tampoco han sido concluyentes ¿Es hereditaria? La agrupación familiar de la sarcoidosis ha sido bien descrita. En un estudio multicéntrico grande de EE.UU. basado en el control de casos, los parientes de primer grado y segundo grado de pacientes con sarcoidosis tienen un riesgo significativamente mayor de sarcoidosis en comparación con los familiares de los sujetos control. Los hermanos tenían un riesgo relativo más elevado (5,8). En el Reino Unido, un cuestionario basado en el estudio de 268 pacientes con sarcoidosis informó de que el 5,9% tenía al menos un familiar (primero, segundo o tercer grado) con la enfermedad confirmada por biopsia. Un estudio danés-finlandés reciente comprobó que, en comparación con la población general, los hermanos gemelos monocigotas afectados o hermanas tuvieron un riesgo 80 veces superior de desarrollar sarcoidosis. El aumento del riesgo en los dicigotas solo fue 7 veces mayor, lo que sugiere que los factores genéticos desempeñan un papel importante en la susceptibilidad a la enfermedad. Inmunología de la sarcoidosis Se cree que existe una interacción entre un antígeno desconocido y un antígeno presentador de células que provoca una respuesta errónea de las células CD4+ T helper. Los órganos afectados están infiltrados por células T CD4+, y los pulmones por una llamativa alveolitis de células T. sobreviene una compleja cascada inflamatoria con otras células inflamatorias, especialmente macrófagos alveolares que también tienen su participación. Se liberan varias citocinas y liberados, lo que finalmente resulta en la formación de granulomas no inflamatorios específicas. En la mayoría de los pacientes este proceso desaparece en forma espontánea pero en algunos pacientes se reclutan fibroblastos y aumenta la producción de proteínas de la matriz, provocando una fibrosis irreversible. Algunos investigadores han puesto de relieve la "paradoja inmunológica" de los órganos afectados por la sarcoidosis como los pulmones, que muestran una respuesta inmune intensa mientras que en otros sitios existe una anergia relativa (como la respuesta negativa a la prueba de Mantoux). Como hipótesis se ha dicho que existe un desequilibrio entre los efectores y los reguladores de las células T. Por ejemplo, se acaba de demostrar que los pcientes con sarcoidosis tienen un número reducido de células T reguladoras llamadas células T CD1d asesinas naturales restringidas. Estas células pueden funcionar como un “freno” inmunológico y se ha demostrado que protegen contra la respuesta de CD4+ T helper 1 en los animales. La pérdida de la inmunorregulación por estas células asesinas naturales puede explicar la mayor actividad y persistencia de las células T que caracterizan a la sarcoidosis y otras enfermedades autoinmunes como la diabetes mellitus y la esclerosis múltiple. Los pacientes con síndrome de Lofgren tienen un número normal de células asesinas naturales, lo que pueden explicar por qué su pronóstico es muy bueno. ¿Cuál es el pronóstico? En general, la sarcoidosis tiene un buen pronóstico. Muchos pacientes son asintomáticos y la enfermedad se resuelve espontáneamente hasta en el 60% de estos pacientes. Sin embargo, en algunos, la enfermedad es crónica y progresiva con una mortalidad del 1.6%. La enfermedad puede aparecer y desaparecer, ya sea de forma espontánea o en respuesta al tratamiento. Los pacientes con lupus pernio, uveítis crónica, hipercalcemia crónica, nefrocalcinosis, sarcoidosis pulmonar progresiva, afectación de la mucosa nasal, lesiones óseas quísticas, neurosarcoidosis y miosarcoidosis tienen un pronóstico menos favorable, como se observa en personas de raza negra y de 40 años o más. ¿Quién requiere tratamiento? Las guías de EE.UU. y de la BTS recientemente actualizadas (en colaboración con colegas de Australia, Nueva Zelanda e Irlanda) son excelentes y ofrecen las opciones de tratamiento en detalle. Las decisiones terapéuticas deben equilibrar los riesgos del uso de corticosteroides, el tratamiento más común, con los beneficios potenciales. Una regla general es considerar la iniciación del tratamiento cuando está amenazada la función del órgano. Conclusiones más importantes • Muchos pacientes no necesitan tratamiento y la enfermedad puede regresar en forma espontánea. • El eritema nodoso puede ser doloroso; pueden ser útiles el paracetamol y los antiinflamatorios no esteroides. • El tratamiento no está indicado para la fase 1 de la enfermedad asintomática o los pacientes asintomáticos en un estadio estable de grado 2 o 3 de la enfermedad que sólo tienen la función pulmonar ligeramente anormal. • Los esteroides orales pueden ser beneficiosos para los pacientes en estadios 2 o 3 de la enfermedad que tienen síntomas moderados a graves o progresivos o cambios en la radiografía de tórax. • Las indicaciones absolutas para los esteroides orales incluyen la hipercalcemia, la afectación neurológica, la afectación cardiaca o la afectación ocular (en la última, si el tratamiento tópico ha fracasado). • Los corticosteroides inhalados no son beneficiosos como tratamiento inicial o de mantenimiento, aunque a veces son indicados en los pacientes con tos intratable. ¿Qué se debe hacer si un paciente necesita corticosteroides orales? Las guías del Reino Unido abogan por el tratamiento inicial con prednisolona, 0,5 mg./kg./día durante 4 semanas. La dosis se reducirá gradualmente durante los 6 meses siguientes hasta una dosis de mantenimiento de alrededor de 10 mg. o menos/día. Para prevenir la pérdida ósea inducida por los corticoides, se indica (empíricamente) un bifosfonato oral con el control de una densitometría ósea basal. La duración del tratamiento varía, pero suele ser de 6 a 24 meses por lo menos. ¿Qué sucede si los esteroides no pueden ser reducidos o suspendidos? Algunos pacientes necesitan más de 10 mg./día de prednisolona para controlar su sarcoidosis. En estas circunstancias se puede añadir un agente “ahorrador” de corticoide” con el objetivo de reducir posteriormente la dosis de prednisolona a 10 mg./día o menos. Lamentablemente, no hay buena evidencia sobre la utilidad de los fármacos utilizados habitualmente como la hidroxicloroquina, el metotrexato, la azatioprina y la ciclofosfamida. Estos medicamentos pueden ser altamente tóxicos y deben administrarse solo bajo la supervisión especializada. Para los pacientes que no han respondido a estos agentes se puede intentar el tratamiento con un inhibidor del factor de necrosis tumoral. El más utilizado es el infliximab, aunque otros agentes incluyen etanercept y adalimumab. El uso de estos inhibidores ha sido recientemente revisado por especialistas. Los factores asociados con una buena respuesta a estos agentes son la enfermedad pulmonar más severa, la enfermedad extrapulmonar crónica, la duración más prolongada de la enfermedad y la peor calidad de vida. ¿Qué efectividad tienen los corticosteroides en la sarcoidosis? No se sabe cuál es la dosis de corticosteroide más eficaz, cuál es la duración óptima del tratamiento o si el tratamiento altera el curso de la enfermedad. Para los pacientes en quienes se ven afectados órganos cruciales, los corticosteroides pueden salvar la vida. Para los pacientes con enfermedad pulmonar leve la evidencia es escasa. Una revisión sistemática de los 8 ensayos controlados aleatorizados controlados con placebo sobre la eficacia de la administración oral o por inhalación de corticosteroides en pacientes con enfermedad pulmonar mostró que los esteroides orales mejoraron los signos radiológicos y el puntaje global de esos signos y de los síntomas como así los resultados de las espirometrías realizadas durante 3 a 24 meses. Sin embargo, se halló poca evidencia de mejoría de la función pulmonar, y pocos datos que indiquen que los esteroides orales afectan la progresión de la enfermedad a largo plazo. ¿Quién debe tratar a estos pacientes? Los pacientes con sarcoidosis debes ser derivados al especialista correspondiente. La mayoría de los pacientes tienen afectación pulmonar por lo que los neumonólogos están a menudo involucrados, mientras que las guías de la BTS recomiendan una atención multidisciplinaria en la enfermedad pulmonar intersticial. Se recomienda una revisación clínica cada 3 a 6 meses inicialmente, y más a menudo si se ha iniciado un tratamiento farmacológico. Los pacientes con enfermedad clínicamente estable pueden ser controlados con menor frecuencia. A menudo, los pacientes en estadio 2-4 de la enfermedad son seguidos en forma indefinida, pero los pacientes estables con estadios leves (0-1) pueden se dados de de alta por 2 años. En las visitas al hospital los pacientes deben tener una revisación clinica radiológica (generalmente una radiografía de tórax), y fisiológica (pruebas de función pulmonar). Pueden necesitar análisis de sangre, sobre todo si antes hubo hipercalcemia, insuficiencia renal o insuficiencia hepática o presentaron ECA en suero. En raras ocasiones, los pacientes con sarcoidosis pulmonar progresiva con discapacidad física pueden requerir el trasplante de pulmón. Consejos para no especialistas • Considerar siempre diagnósticos diferenciales como el linfoma o la tuberculosis con confirmación mediante la biopsia de tejido a menos que el diagnóstico clínico sea muy seguro. • Recordar que la inflamación granulomatosa puede ser sarcoidosis pero no es específica y puede ocurrir en otras enfermedades. • El diagnóstico de sarcoidosis suele contraproducente en los pacientes por lo que es útil entregarles folletos o direcciones de sitios web para pacientes. • Buscar síntomas cardíacos como palpitaciones y síncope. Aunque la sarcoidosis cardíaca es rara, puede provocar muerte súbita siendo importante el diagnóstico precoz. ♦ Traducción y resumen objetivo: Dra. Marta Papponetti. Especialista Medicina Interna Referencias 1. Gribbin J, Hubbard RB, Le Jeune I, Smith CJ, West J, Tata LJ. Incidence 1 and mortality of idiopathic pulmonary fibrosis and sarcoidosis in the UK. Thorax 2006;61:980-5. 2. Bradley B, Branley HM, Egan JJ, Greaves MS, Hansell DM, Harrison NK, 2 et al. Interstitial lung disease guideline: the British Thoracic Society in collaboration with the Thoracic Society of Australia and New Zealand and the Irish Thoracic Society. Thorax 2008;63(suppl 5):v1-58. 3. Hutchinson J. Anomalous diseases of skin and fingers: case of livid 3 papillary psoriasis? In: Illustrations of clinical surgery. London: J and A Churchill, 1877:42-3. 4. Rybicki BA, Major M, Popovich J, Maliank MJ, Iannuzzi MC. Racial 4 differences in sarcoidosis incidence: a 5-year study in a health maintenance organization. Am J Epidemiol 1997;145:234-41. 5. Baughman RP, Teirstein AS, Judson MA, Rossman MD, Yeager H Jr, 5 Bresnitz EA, et al. Clinical characteristics of patients in a case control study of sarcoidosis. Am J Respir Crit Care Med 2001;164:1885-9. 6. Drent M, Wirnsberger RM, de Vries J, van Dieijen-Visser MP, Wouters 6 EFM, Schols AMWJ. Association of fatigue with an acute phase response in sarcoidosis. Eur Respir J 1999;13:718-22. 7. Cox CE, Donohue JF, Brown CD, Kataria YP, Judson MA. Health-related 7 quality of life of persons with sarcoidosis. Chest 2004;125:997-1004. 8. McGrath DS, Daniil Z, Foley P, du Bois JL, Lympany PA, Cullinan P, et al. 8 Epidemiology of familial sarcoidosis in the UK. Thorax 2000;55:751-4. 9. American Thoracic Society. Statement on sarcoidosis. 9 Am J Resp Crit Care Med 1999;160:736-55. 10. Taylor AN, Cullinan P. Sarcoidosis: in search of the cause. 10 Am J Respir Crit Care Med 2004;170:12689. 11. Newman LS. Aetiologies of sarcoidosis. 11 Eur Respir Mon 2005;32:23-48. 12. Du Bois RM, Beirne PA, Anevlavis SE. Genetics. 12 Eur Respir Mon 2005;32:64-81. 13. Gupta D, Agarwal R, Aggarwal AN, Jindal SK. Molecular evidence for 13 the role of mycobacteria in sarcoidosis: a meta-analysis. Eur Respir J 2007;30:508-16. 14. Newman LS, Rose CS, Bresnitz EA, Rossman MD, Barnard J, Frederick M, 14 et al. A case control etiologic study of sarcoidosis: environmental and occupational risk factors. Am J Respir Crit Care Med 2004;170:1324-30. 15. Rybicki BA, Iannuzzi MC, Frederick MM, Thompson BW, Rossman 15 MD, Bresnitz EA, et al. Familial aggregation of sarcoidosis. A case-control etiologic study of sarcoidosis. Am J Respir Crit Care Med 2001;164:2085-91. 16. Sverrild A, Backer V, Kyvik KO, Kaprio J, Milman N, Svendsen CB, 16 et al. Heredity in sarcoidosis: a registry-based twin study. Thorax 2008;63:894-6. 17. Miyara M, Amoura Z, Parizot C, Badoual C, Dorgham K, Trad S, et al. 17 The immune paradox of sarcoidosis and regulatory T cells. J Exp Med 2006;203:359-70. 18. MacFarlane JT. Prognosis in sarcoidosis. 18 BMJ 1984;288:1557-8. 19. Paramothayan S, Lasserson TJ, Walters EH. Immunosuppressive and 19 cytotoxic therapy for pulmonary sarcoidosis. Cochrane Database Syst Rev 2003;(3):CD003536. 20. Baughman RP, Lower EE, Drent M. Inhibitors of tumor necrosis factor 20 (TNF) in sarcoidosis: who, what, and how to use them. Sarcoidosis Vasc Diffuse Lung Dis 2008;25:76-89. 21. Paramothayan NS, Lasserson TJ, Jones PW. Corticosteroids 21 for pulmonary sarcoidosis. Cochrane Database Syst Rev 2000;(1):CD001114.