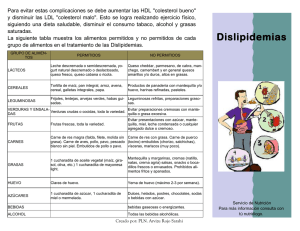
Escuela de Medicina Dislipidemias en la niñez y adolescencia Curso de Salud Cardiovascular. MINSAL, 16 de Mayo, 2019 Dra. Salesa Barja Nutrióloga pediátrica Rama de Nutrición SOCHIPE Departamento de Gastroenterología y Nutrición Pediátrica. PUC Hospital Josefina Martínez. sbarja@uc.cl medicina.uc.cl Dislipidemias en la niñez: Plan 1. 2. 3. 4. 5. 6. 7. Definiciones Prevalencia en población pediátrica “Tracking” o persistencia hacia la adultez Asociación a riesgo cardiovascular (RCV) Tratamiento Prevención, tamizaje Conclusiones medicina.uc.cl Definiciones • Dislipidemias en niños y adolescentes: niveles anormales de lípidos plasmáticos en población pediátrica. • Arterioesclerosis: Causa principal de ECV: causa principal de mortalidad en población adulta. Proceso complejo, de inicio precoz en la vida y desarrollo gradual. Producto de la interacción entre múltiples factores: dislipidemias + inflamación + stress oxidativo + alteraciones vasculares + RI + procoagulantes + genéticos + ambientales… medicina.uc.cl Clasificación etiológica Primarias • Familiares o genéticas: Existe una predisposición heredada, monogénica o poligénica, con antecedentes familiares (+). • Esporádicas: No existe antecedente familiar. Secundarias • A enfermedades: la dislipidemia se modifica según la enfermedad de base • Asociadas al uso de medicamentos Mixtas • Coexisten ambas • Las condiciones ambientales favorecen la expresión de la alteración genética de base medicina.uc.cl Clasificación clínica De acuerdo a los lípidos afectados en el perfil lipídico: Tipo de dislipidemia Lípidos plasmáticos alterados Dislipidemias Hipercolesterolemia aislada ↑ CT, ↑CLDL “puras” Hipertrigliceridemia aislada ↑TG Bajo CHDL aislado ↓CHDL Dislipidemias Dislipidemia combinada ↑CT, ↑CLDL, ↑TG “mixtas” Dislipidemia aterogénica ↓CHDL, ↑TG medicina.uc.cl ¿Cómo definir valores anormales de lípidos sanguíneos en la edad pediátrica? Según riesgo biológico: • Los outcomes son tardíos: hay ↑ latencia entre la exposición a los factores de riesgo (dislipidemia) y los eventos clínicos. • Las ECV en la niñez son producto de enf. genéticas (HCF), malformaciones congénitas CV o arritmias graves. Stary HC et al. Circulation 1995;92:1355-1374 Enos W. J Am Med Assoc. 1955 Jul 16;158:912-914 Velican C. Med Interne 1981; 19: 137-45. medicina.uc.cl Puntos de corte lípidos plasmáticos (mg/dL) Categoría Colesterol C- LDL TG C- HDL C- no HDL < 110 < 75 en <10 años > 45 < 120 40 - 45 120 - 144 < 40 ≥ 145 Total Aceptable < 170 < 90 en >10 años Riesgo 170 - 199 110 - 129 75 - 99 en <10años 90 - 129 en >10años Alterado o anormal • • ≥ 200 ≥130 ≥ 100 en <10años ≥ 130 en >10años Expert panel on Integrated Guidelines for Cardiovascular Health and Risk Reduction in Children and Adolescents. Pediatrics. 2011; 128 (s5): S213-56. Barja S y col. Recomendaciones para el diagnóstico y trat dislipidemias en la niñez, Rama medicina.uc.cl Nutrición SOCHIPE. Rev Chil Pediatr. 2014; 85 (3): 367-377. Prevalencia en escolares chilenos 2900 niños de 10-14 años. Comuna de Puente Alto, Santiago. Total Mujeres Hombres p (Chi2) Hipercolesterolemia aislada 4,9 % 4,7 % 5,1 % 0,58 Hipertrigliceridemia aislada 9,4 % 11,0 % 7,5 % 0,001 Bajo CHDL aislado 7,6 % 8,7 % 6,3 % 0,016 Dislipidemia combinada 3,9 % 4,7 % 3,1 % 0,026 Dislipidemia aterogénica 6,2 % 7,1 % 5,3 % 0,042 32,0 % 36,2 % 27,4 % <0,0001 Dislipidemias Dislipidemias “puras” Dislipidemias “mixtas” Total C-LDL ≥ 190: 0,14% (1 en 725) C-LDL ≥ 160: 0,83% (1 en 120) TG > 500 mg/dL: 0,03% (1 en 2900) Barja S Y Col. Nutr Hosp. 2015 May 1;31 (5):2079-87 medicina.uc.cl Influencia del estado nutricional en las dislipidemias de la niñez: Barja S Y Col. Nutr Hosp. 2015 May 1;31 (5):2079-87. medicina.uc.cl “Tracking” de las dislipidemias hacia la adultez • • • Cohorte de los Jóvenes finlandeses (Young Finns): Proporción de hombres y mujeres que tuvieron niveles de alto riesgo de los lípidos plasmáticos en la niñez y los mantienen en la adultez. El tracking es mayor para bajo CHDL y es menor para TG Magnussen CG, Arch Pediatr Adolesc Med. 2011;165(1):68-76 medicina.uc.cl “Tracking” de las dislipidemias hacia la adultez • Dislipidemias asociadas a obesidad en la niñez: • Es difícil explicar su persistencia hacia la adultez. • Se asocia a bajo CHDL y a HiperTG en la adultez, pero este efecto parece estar mediado por la obesidad adulta.1 • Hipercolesterolemia: La persistencia es variable2, por lo cual el seguimiento es fundamental. • Hipercolesterolemia familiar (HF): Alta persistencia, por la > concentración familiar y alta asociación a RCV precoz, a partir de la 2da década de vida. 1. 2. Umer et al. BMC Public Health (2017) 17:683 Freedman DS. et al. Pediatrics. 2010 Aug;126(2):266-73 medicina.uc.cl Dislipidemias en la niñez y RCV actual (grupo de alto riesgo: HF) Metanálisis de 8 estudios en niños/adolescentes con HF Narverud I et al. Atherosclerosis 235 (2014) 299e309 medicina.uc.cl Dislipidemias en la niñez y RCV actual (500 niños, 70% con sobrepeso/obesidad) OR para IMTC medio (grosor de la íntima media carotídea) ≥ percentil 75: Por cada 5 mm Hg de aumento de PAS: OR de 1,32 (±1,09-1,6) Arnaiz P. Nutr Hosp. 2013;28(5):1587-1593 Por cada 5 mg/dL de aumento de CHDL: OR de 0,84 (±0,74-0,9) medicina.uc.cl Dislipidemias en la niñez y RCV futuro • 4 cohortes (Bogalusa, Young Finns, Muscatine y CDAH) demostraron que la presencia de dislipidemia a los 9 años de edad predice arterioesclerosis precoz (↑IMT) en la edad adulta (2540 años). 2 • Las lesiones vasculares en niños pueden revertirse con el tratamiento de las hiperlipemias3. Juhola J et al. J Pediatr 2011;159:584-90 Juonala M et al. Circulation. 2010; 122:2514–20. Bays HE et Al. National Lipid Association. Journal of Clinical Lipidology (2016) 10, S1-S43 medicina.uc.cl Tratamiento de las dislipidemias en la niñez medicina.uc.cl Tratamiento • Se debe considerar el riesgo cardiovascular global del paciente. • Dependerá de: La edad El tipo y la magnitud de la dislipidemia Factores asociados (de riesgo y protectores). • La tendencia actual es: Diagnóstico precoz Tratamiento + activo durante la niñez. medicina.uc.cl Tratamiento 3,6% 2,8% Perfil normal Hipertrigliceridemia aislada Dislipidemia aterogénica Bajo CHDL aislado Dislipidemia mixta Medicamentos 7,9% 8,1% 14,2% ESTILO DE VIDA SALUDABLE (DIETA+ACTIV FIS) 63,4% Hipercolesterolemia aislada Barja S y col. Congreso de Pediatría. Concepción 2011. Rev Chil Pediatr 2011; 82: 591. medicina.uc.cl Tratamiento Diagnóstico: Dos perfiles lipídicos en ayunas alterados Cambios del estilo de vida - Expert Panel. Pediatrics 2011; 128 (s5): S213-56. - Recom. Rama Nutrición SOCHIPE. Rev Chil Pediatr 2014 4 a 6 meses Reevaluar medicina.uc.cl Tratamiento: 1. Dieta • • • • • No afecta el crecimiento ni la maduración puberal. Requiere monitorización (En lactantes la restricción es menor). Colabora con la baja ponderal en los obesos. Rol de la fibra soluble (↑5-10g/día: ↓CLDL en 5%) Mejor respuesta que en adultos: Descenso promedio de hasta 2030 mg/dl en CLDL. Obarzanek E et Al. Pediatrics 2001; 107: 256-64. Niinikoski H et Al. Pediatrics 2012; 129: 704-13. Lauer LM. Am J Clin Nutr 2000;72(suppl): 1332S–42S. Mackowiak K. Postepy Hig Med Dosw. 2016; tom 70: 104-109 medicina.uc.cl 2. Cambio del estilo de vida: Actividad física • Prevención primaria de los factores de riesgo de enfermedades cardiovasculares (se asocia a > C-HDL).1 • El ↑AF en la niñez: ↓ Riesgo dislipidemia futura y persiste hasta la adultez2. • Hay escasa evidencia de su rendimiento en el tratamiento de las dislipidemias ya establecidas, aunque es gran coadyuvante en aquellas asociadas a la obesidad y/o S. Metabólico3. • La AF siempre será un factor cardio-protector4. 1. 2. 3. 4. Barja S y Col. Nutr Hosp. 2015;31:2079-2087 Pate P. AHA statement. Circulation. 2006; 114: 1214-1224. Expert Panel. Pediatrics 2011; 128 (s5): S213-56. Rizzo NS. J Pediatr 2007;150:388-94 medicina.uc.cl Hipertrigliceridemia • • • Es la dislipidemia más frecuente en niños, pura o asociada (19,5%)1. La gran mayoría es leve a moderada, 2° a obesidad u otras patologías2 Si TG > 500 mg/dL, sospechar Causas genéticas o primarias: 1. Déficit de LPL (Cr8p22) o Hiperquilomicronemia familiar (prevalencia 1/504 o 1/105) 2. Hiperlipidemia Familiar Combinada (Cr1y11). 3. Hipertrigliceridemia Familiar (Cr 6,7,15). 4. Disbetalipoproteinemia (mut. ApoE). Causas secundarias: 1. Diabetes Mellitus con deficiente control (tipo 1 y 2). 2. TR. Endocrinos (obesidad, S.Metabólico, hipotiroidismo, Hipercortisolismo) 3. Medicamentos (estrógenos, antipsicóticos, antidepresivos, corticoides, tiazidas, secuestrantes ac biliares, trat antiretroviral…) 4. Enf renales 5. Enf hepáticas 6. Excesivo consumo de alcohol 7. Embarazo 1. Barja S Y Col. Nutr Hosp. 2015 May 1;31 (5):2079-87 2. Sha AS et Al. Journal of Clinical Lipidology (2015) 9, S20–S28 medicina.uc.cl Tratamiento de la hipertrigliceridemia en pediatría Medicamentos • Controversial, no aprobados FDA: Fibratos (Si TG > 1.000 mg/dL) • Plasmaféresis: si fallan otras terapias o de urgencia Suplementos • Aceite Ω3: 2-4 gr/día de EPA + DHA • (↓síntesis TG y ↑oxidación): ¿↓TG 20-50%? Derivación a especialista Alimentación y actividad física • El control del peso es la medida principal. • Restringir grasas, azúcares simples y fructosa. ↑consumo de pescado 2-3 veces/semana y evitar el alcohol. En HiperTG primarias: > Restricción de grasas saturadas e insaturadas (10-15%) + uso de MCT. Expert Panel. Pediatrics 2011; 128 (s5): S213-56. De Ferranti SD. Clin Pediatr (Phila). 2014;53(5):428–438. medicina.uc.cl Manlhiot C. Pediatrics. 2009;123(2): 458–465. Sha AS et Al. Journal of Clinical Lipidology (2015) 9, S20–S28 Objetivos del tratamiento de la hipertrigliceridemia La meta es bajar TG a <100 o 130 mg/dL (leves a moderadas) y <500mg/dL (graves). Los objetivos del tratamiento son: 1. Prevenir /tratar la pancreatitis: • Más probable con TG > 1.000 mg/dL (riesgo 5% aumenta a 10% si TG>2.000mg/dL). • HiperTG es responsable de 1-5% de las pancreatitis (En niños, Hiperquilomicronemia Familiar). • Bajar TG a <500 mg/dL previene las recurrencias y ↓mortalidad. 2. Disminuir el RCV: • La evidencia es limitada para TG (Efecto depende de la asociación a bajo CHDL y/o a hipercolesterolemia). medicina.uc.cl Hipercolesterolemia en pediatría: • • • Afecta a 9% de la población. Causas en Pediatría: 1. Poligénica 2. Dislipidemias mixtas 3. Hipercolesterolemia Familiar (1 en 200/500), en 90% RLDL disfuncionales por defecto genético). Puntos de corte para tratamiento medicamentoso: CLDL ≥ 190 mg/dL. CLDL ≥ 160 mg/dL (+ 2 Factores de Riesgo). CLDL ≥ 130 mg/dL (En condiciones de alto riesgo). Daniels SR et Al. Pediatrics 2011; 128:s213-56. Nordestgaard BG et Al. Eur Heart J. 2013;34:3478-90 Factores de riesgo: • Familiares: ECV precoz en padres (antes 55/56 años) • Personales: Obesidad, HTA, tabaco, ↓CHDL Condiciones de riesgo: • D. Mellitus 1 y 2 • Enf. renal crónica • Transplantados • E.Kawasaki • S.Nefrótico • Enf. Inflamatoria crónica • HIV medicina.uc.cl Tratamiento de la hipercolesterolemia en niños Medicamentos • Estatinas (1° línea, en > 8años) ↓ C-LDL en 25-45%. • Resinas, Ezetimibe Derivación a especialista Suplementos • Fitoesteroles / fitoestanoles: 2-4g/día en alimentos fortificados ↓ CT y C-LDL en 5-15%. Alimentación y actividad física • Restricción de colesterol, grasas saturadas y grasas trans. • Mayor consumo de frutas, verduras, legumbres y pescados. Fibra++ • ↓ LDL-C en 10-20 %. Eckel RH et Al. J Am Coll Cardiol. 2014;63: 2960–2984. medicina.uc.cl Respuesta a estatinas: Registro de HF UK, datos preliminares (n=232 HF) Factor corrector: 1mMol/l = 38 mg/dL Ramaswami U, et al. Arch Dis Child 2016;0:1–6 medicina.uc.cl Objetivos tratamiento de la Hipercolesterolemia en niños La meta es lograr C-LDL: • < 130 mg/dL o bajar CLDL en ≥ 50% (En niños de 8 a 14 años) y < 100 mg/dL (En los mayores de 14 años). • < 160 mg/dL y < 130 mg/dL respectivamente (Consenso español). • Sin embargo, se desconoce el impacto de estos puntos de corte. El principal objetivo es disminuir RCV: • Grupo de alto riesgo: • Los niños con HF tienen > IMT antes de los 10 años (ATE precoz), así como marcadores pro-inflamatorios y de disfunción endotelial. • En seguimiento a 10 años, el inicio precoz y por 5 años de estatinas, es seguido por disminución de IMT: Debe iniciarse estatinas en forma temprana en HF Mata P. et Al. Semergen. 2015 Jan-Feb;41(1):24-33. Wiegman A et Al. Lancet. 2004;363(9406):369–370. Kusters DM. JAMA 2014;312(10):1055- 1057. Braamskamp MJ. Circulation 2013; 128 (A1 7837). medicina.uc.cl Ramaswami U, et al. Arch Dis Child 2016;0:1–6 Dos casos clínicos: Caso A: • Niña de 12 años, sana. Consulta por hallazgo de colesterol elevado en perfil bioquímico. • Antec. Padre IM (50 años), quien comenzó medicamentos para bajar colesterol a los 35 años. Abuelo: AVE 55 años. • zIMC:- 0,5, PA: 90/50. Tanner 1-1. Destaca delgadez, pero masas musculares normales a bajas. Piel sin alteraciones. • P. lipídico: CT 310, CLDL 220, CHDL 65,TG 80 mg/dL. Caso B: • Niña de 12 años, consulta para 2° opinión (¿tratamiento medicamentoso de prediabetes?) • SAOS(+) • Obesidad en ambos padres, sin antec. ECV familiar (-) DM abuelo materno • zIMC: +3,2 P.Cintura: 98 cm (>p90), PA: 120/80 (>P90) Ac. Nigricans (++).Tanner 3 • Exs. de laboratorio: • Perfil lipídico: CT 185, CLDL 120, CHDL 35, TG 370. • Gli: 91 mg/dL, Ins: 21 ug/dL, HOMA: 4,7, HbgA1c: 5,5%. P. Hepáticas normales. P. Tiroídeas normales. medicina.uc.cl Caso A: Diagnósticos: 1. Eutrofia 2. Hipercolesterolemia Familiar Heterocigota Conducta: - Dieta ↓ colesterol y grasas sat. - Vida activa (↓ sedentarismo + ↑ actividad física mod a intensa) - ¿Suplemento fitoesteroles, 2g? - Control en 2 meses con p. lipídico y estudio complementario - Inicio de terapia con estatinas Pronóstico a 10 años → Marjet J.A.M. Braamskamp, JACC 2016; 6 7:455-61 medicina.uc.cl Caso B: Caso B: Diagnósticos: 1. Obesidad severa. 2. HiperTG, bajo CHDL, leve elevación CLDL (Dislipidemia combinada) 3. Obesidad central. RI Conducta: - Dieta:↓ colesterol, grasas sat y CHO refinados, rica en fibra. + - Suplemento Ω3 (1g DHA+EPA) - Vida activa (↓ sedentarismo + ↑ actividad física mod a intensa) - Control en un mes, ojalá tratamiento por equipo multidisciplinario Resultado del tratamiento→ Ho M et al. JAMA Pediatr. 2013 Aug 1;167(8):759-68. doi: medicina.uc.cl 10.1001/jamapediatrics.2013.1453. Prevención: Detección temprana y su significado medicina.uc.cl Tamizaje de dislipidemias: Niños mayores de 2 años y antes de los 10 años, con: A. Historia familiar de dislipidemia B. Historia familiar ECV precoz: infarto miocárdico, accidentes vasculares encefálicos o trombosis (< 55años en hombres o < 65 años en mujeres) C. Historia familiar desconocida en aquellos con: • Obesidad • HTA, Diabetes Mellitus, Enfermedad Renal Crónica, oncológicas, trasplantados, u otras enfermedades que favorezcan dislipidemias • Hábito tabáquico, consumo de alcohol (adolescencia) Barja S, Cordero ML, Baeza C, Hodgson MI. Diagnóstico y tratamiento de las dislipidemias en niños y adolescentes: Recomendaciones de la Rama de Nutrición de la Sociedad Chilena de Pediatría. Rev Chilmedicina.uc.cl Pediatr. 2014; 85 (3): 367-377. Definición de salud cardiovascular ideal para niños de 5 a 19 años Factor Definición 1 Tabaco Nunca lo intentó, nunca fumó un cigarrillo entero 2 IMC < percentil 85 3 Actividad física 60 min de actividad moderada/vigorosa al día 4 Dieta saludable 4-5 componentes: baja carga glicémica, alta en folato, alta en Omega 3, alta en PUFA y baja en grasas trans 5 CT < 170 mg/dL 6 PA < percentil 90 7 Glicemia < 100 mg/dL American Heart Association Strategic Planning Task Force and Statistics Committee, Defining and setting national goals for cardiovascular health promotion and disease reduction: the American Heart Association's strategic medicina.uc.cl impact goal through 2020 and beyond, Circulation 121 (2010) 586–613. Mayor CHDL futuro a mejor índice de salud CV Magnussen CG, Arch Pediatr Adolesc Med. 2011;165(1):68-76 medicina.uc.cl Menor IMT futura a mejor índice de salud CV • Existe interacción entre los factores genéticos y ambientales • También hay modificación de los estilos de vida (favorables y desfavorables). • Todo ello modelará el RCV Laitinen T et al. Circulation 2012;125: 1971-1978 medicina.uc.cl Mejor futuro a mejor índice de salud CV El mejor puntaje de salud CV ideal se asoció a menor masa ventricular derecha, estructura y función cardíaca a los 30 años. Los niños que mejoraron su puntaje, hacia la adultez, tenían similar estructura y función cardíaca a los que siempre tuvieron alto puntaje! Laitinen T. Int J Cardiol. 2017; 320: 304–309 Laitinen t. International Journal of Cardiology 230 (2017) 304–309 medicina.uc.cl Prevención cardiovascular en la niñez Secundaria Primaria Primordial Barja S y col. Rev Chil Pediatr 2014; 85 (3): 367-377 Tratamiento para atenuar, retrasar o evitar la ECV: • Tratamiento efectivo dislipidemias , HTA • Manejo óptimo de patologías de base en las secundarias Identificación oportuna de FRCV: • Tamizaje dislipidemias 2-10 años • Medir PA desde los 3 años o antes (Prem, BPN, patologías de riesgo) Prevención de los factores de riesgo: - Embarazo (Educ. y peso saludable) - LME 6m, LM 12m - Eutrofia - Hábitos de vida saludable (actividad física y alimentación) - Higiene delmedicina.uc.cl sueño Dislipidemia en la niñez y adolescencia: Conclusiones 1. 2. 3. 4. Problema que afecta a un tercio de la población escolar chilena. El principal factor asociado es el exceso de peso (Sobrepeso y obesidad). Tiende a mantenerse posteriormente en la vida (tracking). Se asocia a RCV actual y futuro. 5. La detección y tratamiento precoz son fundamentales para ↓RCV. 6. Todo niño dislipidémico debe cambiar su estilo de vida: • La dieta tiene buen rendimiento en las leves a moderadas • La actividad física es cardio-protectora, pero se requiere > evidencia de su efecto en dislipidemias. 7. El tratamiento medicamentoso es excepcional y debe ser realizado por especialista. medicina.uc.cl medicina.uc.cl Escuela de Medicina Dislipidemias en la niñez y adolescencia Curso de Salud Cardiovascular. MINSAL, 16 de Mayo, 2019 Dra. Salesa Barja Nutrióloga pediátrica Rama de Nutrición SOCHIPE Departamento de Gastroenterología y Nutrición Pediátrica. PUC Hospital Josefina Martínez. sbarja@uc.cl medicina.uc.cl