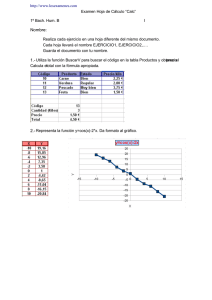
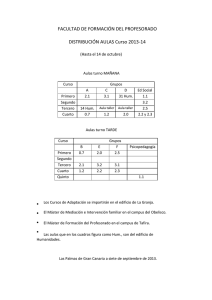
XVIII Curso de actualización en Obstetricia y Ginecología Granada, 12 a 14 de marzo de 2.014 MANEJO DEL HIDROSÁLPINX Caso clínico Paciente de 29 años que consultó por deseos de gestación de 2,5 años de evolución. Nunca había estado embarazada (esterilidad primaria). Como antecedentes de interés, la paciente había presentado un episodio de enfermedad pélvica inflamatoria (EPI) hacía tres años, tratada con antibióticos vía oral (no sabe cuáles, ni cuanto tiempo). En el estudio básico de esterilidad presentó, como datos destacables, una ecografía transvaginal en la que se evidenció una imagen anecoica paraovárica izquierda, de morfología alargada con indentaciones, de 20 x 50 mm, sugestiva de hidrosálpinx izquierdo, y otra similar, de 20 x 40 en la zona paraovárica derecha. Los anticuerpos séricos para Chlamydia trachomatis fueron positivos. A la paciente se le realizó una laparoscopia diagnóstico-terapéutica, previa profilaxis antibiótica con 1 g de azitromicina v.o. la noche antes de la intervención, en la que se confirmó la presencia de un hidrosálpinx bilateral. Se practicó salpinguectomía de ambas trompas, sin complicaciones. A los dos meses se realizó un ciclo de FIV, con el que se consiguió una gestación, que finalizó de manera espontánea a las 39 semanas de embarazo, mediante parto eutócico de un niño sano de 3.150 g. Introducción El hidrosálpinx (HSPX) consiste en el acúmulo de líquido en la trompa de Fallopio, por obstrucción distal y dilatación de la misma. Alrededor de un tercio de las pacientes (30%) con patología tubárica tienen HSPX diagnosticado por histerosalpingografía o por laparoscopia. Numerosos estudios han confirmado que la presencia de HSPX ejerce efectos negativos sobre la fertilidad de las mujeres cuando se someten a ciclos de fecundación in vitro (FIV). Esta influencia depende de la gravedad del HSPX; así, grandes HSPX bilaterales visibles mediante ecografía ejercerían peores efectos sobre la reproducción que un pequeño HSPX unilateral. Por ello, aunque la actitud ante los casos de 1 grandes HSPX uni o bilaterales (visibles por ecografía) está bien establecida, aún está por determinar cuál es la mejor actitud ante situaciones menos claras como aquellas mujeres con pequeños HSPX unilaterales, HSPX diagnosticados mediante histerosalpingografía pero no visibles en ecografía, mujeres en las que el HSPX se descubre durante la estimulación ovárica o mujeres con un elevado riesgo quirúrgico. Etiología La principal etiología del HSPX es la enfermedad inflamatoria pélvica (EIP) causada por Chlamydia trachomatis. La infección de las trompas por este germen daría lugar a la obstrucción distal de las mismas y la infección crónica daría lugar a la liberación de mediadores proinflamatorios (prostaglandinas, histamina, serotonina, factor activador de plaquetas y otros), que favorecen la exudación de líquido en el interior de la trompa de Fallopio, a la vez que provocan una disminución en los mecanismos de reabsorción del mismo, lo que en última instancia conlleva al acúmulo del líquido en el interior de la trompa. La estimulación ovárica con gonadotropinas utilizada en los ciclos de reproducción asistida, también estimula la secreción de líquido y electrolitos por el epitelio tubárico, por lo que no resulta inhabitual detectar un hidrosálpinx o un empeoramiento del mismo durante dicha estimulación. Además de la infección por Chlamydias, también puede ser habitual encontrar HSPX en el contexto de una endometriosis o tras una cirugía pélvica, como consecuencia de una obstrucción secundaria de las trompas debido a adherencias cicatriciales. La tuberculosis tubárica también ha sido descrita como una causa inhabitual de HSPX. Influencia del hidrosálpinx sobre los resultados de la reproducción asistida La fecundación in vitro (FIV) es el tratamiento reproductivo ideal para las pacientes con obstrucción de las trompas de Falopio. Sin embargo, la presencia de un HSPX resulta perjudicial incluso para estas pacientes, ya que el líquido procedente de las trompas refluye hacia la cavidad uterina, alterando las condiciones de implantación y desarrollo del embrión. Varios estudios 2 retrospectivos, así como algunas revisiones sistemáticas y metanálisis han demostrado de manera fehaciente que la presencia de HSPX reduce al 50% las tasas de implantación y de embarazo tras un ciclo de FIV.1,2 Además, las tasas de aborto espontáneo son el doble frente a las mujeres sometidas a FIV por factor tubárico sin HSPX.3 Este mismo efecto negativo también ha podido demostrarse en mujeres que han recibido embriones criopreservados o procedentes de ovodonación. Los motivos que se han aducido para explicar el efecto negativo del HSPX sobre la fertilidad de la mujer han sido varios: Efecto embriotóxico directo del líquido del HSPX Algunos autores han demostrado un efecto tóxico directo del líquido hidrosalpingítico procedente de mujeres con HSPX sobre el desarrollo de embriones murinos.4,5,6 Sin embargo, este mismo efecto no ha podido ser demostrado sobre embriones humanos7,8 o tan sólo cuando las concentraciones de este líquido son muy elevadas.9 Ausencia de nutrientes El efecto nocivo del líquido procedente del HSPX podría deberse también a la carencia de nutrientes esenciales para el embrión en el mismo. El embrión bañado por este líquido sería incapaz de desarrollarse debido a la carencia de estos nutrientes. Acción mecánica del líquido Algunos de los mismos autores anteriores han sugerido que el efecto negativo del líquido procedente del HSPX podría deberse a una cuestión puramente mecánica, por el paso constante de líquido a la cavidad uterina, haciendo que el líquido arrastre a los embriones o se interponga entre estos y la superficie endometrial, dificultando la interacción embrión-endometrio. Aumento del peristaltismo endometrial Algunos autores han descrito un aumento de la actividad contráctil del útero en mujeres con HSPX, lo que, junto con la acción mecánica del líquido, podría incrementar la acción de barrido de los embriones. Anticuerpos contra proteínas de choque térmico La toxicidad del líquido del HSPX también ha sido relacionada con la aparición de anticuerpos contra determinadas proteínas presentes en algunos microorganismos (chlamydias, entre otros) y en las células humanas 3 embrionarias. La presencia de una infección crónica por algunos de estos microorganismos podría dar lugar a la aparición de estos anticuerpos, que actuarían también contra estas mismas proteínas presentes en el embrión.10 Efecto tóxico sobre los espermatozoides Se ha demostrado un efecto tóxico del líquido procedente de HSPX sobre la capacidad de fecundación de los espermatozoides murinos, probablemente por alterar la capacitación espermática y la reacción acrosómica y/o por alterar la interacción ovocito-espermatozoide.11,12 Efectos sobre la receptividad endometrial Diversos autores han demostrado que la receptividad endometrial podría estar alterada en presencia de HSPX debido al déficit en la expresión de moléculas relacionadas con este endometriales (especialmente proceso αVβ3, HOXA por parte de 10 y las células LIF).13,14,15,16 Estas alteraciones parecen corregirse tras la extirpación de las trompas afectas. Diagnóstico El HSPX no suele causar síntomas, aunque algunas mujeres pueden quejarse de dolores pélvicos crónicos y/o leucorrea acuosa. El diagnóstico suele hacerse en el contexto de un estudio de esterilidad, mediante técnicas complementarias. Ecografía transvaginal Se aprecian como una formación econegativa alargada en la zona cercana al ovario, con pequeñas indentaciones correspondientes a los pliegues tubáricos. La ecografía permite el diagnóstico de los HSPX de mayor tamaño, que suelen constituir una tercera parte de los diagnosticados con HSG. Histerosalpingografía Es la técnica de elección para el diagnóstico del HSPX. Suele apreciarse una trompa dilatada y de trayecto tortuoso, junto con la ausencia de vertido de contraste al peritoneo. Laparoscopia Es la técnica gold estándar para el diagnóstico del HSPX, ya que permite la observación directa de la trompa y valorar las posibles lesiones asociadas (focos de endometriosis, otras adherencias, etc.). Además, posibilita el tratamiento del mismo (salpinguectomía u oclusión proximal de la trompa). Resonancia Magnética Nuclear (RMN) 4 No suele ser una técnica necesaria en el diagnóstico de HSPX, aunque a veces puede resultar de ayuda, cuando la ecografía ofrezca dudas y la HSG no sea aconsejable (sospecha de infección activa). Opciones terapéuticas en caso de hidrosálpinx Como se ha visto, la presencia de HSPX conlleva peores resultados a la hora de realizar técnicas de reproducción asistida, ya que el reflujo del líquido a la cavidad endometrial provoca una alteración en la implantación y/o en el desarrollo del embrión. Por ello, parece lógico, y así ha sido demostrado en múltiples estudios, realizar un tratamiento del HSPX antes de hacer una técnica de reproducción. Tratamientos quirúrgicos 1. Salpinguectomía: Hasta el momento, la salpinguectomía uni o bilateral (dependiendo de si la afección de las trompas es uni o bilateral) ha constituido el tratamiento clásico del HSPX. Varios estudios prospectivos y un metanálisis han demostrado los beneficios de la extirpación de la(-s) trompa(-s) afecta(-s) antes de realizar una transferencia embrionaria, ya sea de embriones propios o procedentes de donante.17,18,19,20 Un estudio prospectivo, aleatorizado y multicéntrico de Strandell y cols., llevado a cabo en 204 pacientes, demostró que los beneficios reproductivos de la salpinguectomía en mujeres con HSPX era efectiva sólo en aquellos casos en los que el HSPX era lo suficientemente grande como para ser visible por ecografía, no resultando beneficiosa en los demás casos. De todas formas, la salpinguectomía es una técnica invasiva y no exenta de complicaciones. Además de los riesgos inherentes a la cirugía, uno de los posibles efectos secundarios achacados a esta técnica ha sido la subsiguiente alteración en la vascularización del ovario, lo que podría dar lugar a una disminución de la respuesta ovárica durante la posterior estimulación. La cuestión no está del todo clara, ya que aunque algunos estudios apoyan esta tesis,21,22 otros demuestran que no existe relación entre la salpinguectomía y la disminución de la respuesta ovárica a la estimulación.23,24 En cualquier caso, todos sostienen que la tasa final de embarazo se beneficia del tratamiento. 2. Bloqueo tubárico proximal mediante electrocoagulación: La presencia de severos síndromes adherenciales asociados a HSPX en algunas mujeres hace 5 que la salpingectomía pueda resultar muy complicada y peligrosa en estos casos. Por ello algunos autores han propuesto el bloqueo proximal de la trompa mediante electrocoagulación como alternativa, que sería técnicamente más fácil de realizar. Dos estudios prospectivos han demostrado que el bloqueo tubárico proximal laparoscópico es tan efectivo como la salpinguectomía a la hora de mejorar los resultados reproductivos en mujeres con HSPX.25,26 3. Salpingostomía: Antes de la llegada de la FIV era un tratamiento a considerar, ya que no había otra alternativa para estas mujeres. Hoy en día está practicamente abandonado su uso, pues sus resultados son malos y conllevan una elevada tasa de recurrencia y gestación ectópica. 4. Aspiración: Si la presencia del HSPX se descubre durante el ciclo de estimulación ovárica, una alternativa para no cancelar el ciclo es proceder a la aspiración del HSPX en el momento de la punción folicular. Diversos trabajos prospectivos y aleatorizados han demostrado la eficacia de este método, ya sea mediante aspiración simple o mediante aspiración y posterior instilación de etanol para favorecer la esclerosis del HSPX.27,28,29 No obstante se necesitan más trabajos para confirmar la eficacia de este método simple y sencillo. Tratamiento médico Algunos autores han descrito una mejoría en los resultados de las técnicas de reproducción de mujeres con HSPX, que presentaban anticuerpos anticlamidias positivos, después de un tratamiento con antibióticos realizado antes del comienzo de la estimulación ovárica (doxiciclina 100 mg/12 horas, 710 días).30,31 Aunque las ventajas del tratamiento médico sobre el quirúrgico resultarían evidentes, estos resultados se basan en estudios retrospectivos y con un número de casos pequeño, por lo que son necesarios más estudios aleatorizados para confirmar estos resultados. Bloqueo tubárico histeroscópico Con el fin de evitar el drenaje de líquido hidrosalpingítico hacia la cavidad uterina en mujeres en las que los tratamientos quirúrgicos pueden representar un riesgo evidente de complicación (obesidad mórbida, pacientes con síndrome adherencial severo, mujeres con enfermedades con elevado quirúrgico, etc.), se ha propuesto el bloqueo tubárico histeroscópico mediante dispositivo Essure®. Esta técnica, de fácil realización en consulta ambulatoria, permite colocar un dispositivo compuesto de acero, polietileno y nitinol en el 6 interior de la trompa afectada, lo que provoca una reacción fibrosa y, al cabo de unos tres meses, la obstrucción de la trompa. El dispositivo ha sido ideado con fines anticonceptivos, por lo que en su ficha técnica no se incluye esta indicación y actualmente hay que utilizarlo como medicación de uso compasivo o dentro de un ensayo clínico cuyo uso haya sido aprobado por un comité ético. Debido a esta lacra, hasta la fecha se han publicado pocos trabajos, con un escaso número de pacientes, aunque las perspectivas parecen prometedoras. No obstante, dado el escaso número de trabajos y paciente en los que se ha utilizado y a que su uso aún no está aprobado para esta indicación, este método debe seguir reservándose para aquellas mujeres en las que la cirugía representa un elevado riesgo o para aquellas otras que, debidamente informadas, deseen entrar a formar parte de algún estudio científico. Ventajas y desventajas de los diferentes métodos terapéuticos La salpinguectomía, en principio, cuenta con la ventaja de ser el método más empleado hasta la fecha y, por tanto con el que más experiencia y resultados se cuenta. Además, la salpinguectomía supone la retirada completa de una trompa con infección crónica y aumentada de tamaño, con lo que se evitan posibles complicaciones posteriores de la misma (formación de abcesos, torsión de la trompa), además de mejorar la accesibilidad al ovario a la hora de la punción folicular. Las desventajas de la salpinguectomía incluyen el ser una técnica invasiva y no exenta de complicaciones, además de ser técnicamente difícil de realizar en algunos casos con adherencias pélvicas severas. Además, uno de los posibles efectos secundarios achacados a esta técnica ha sido la subsiguiente alteración en la vascularización del ovario, lo que podría dar lugar a una disminución de la respuesta ovárica durante la posterior estimulación. Esta cuestión no está del todo clara, ya que aunque algunos estudios apoyan esta tesis,32,33 otros demuestran que no existe relación entre la salpinguectomía y la disminución de la respuesta ovárica a la estimulación.34,35 En cualquier caso, todos sostienen que la tasa final de embarazo se beneficia del tratamiento. Protocolo del manejo del hidrosálpinx en reproducción asistida Hidrosálpinx diagnosticado antes de iniciar un ciclo FIV 1. Mujeres con escaso riesgo quirúrgico: 7 - Salpinguectomía (preferiblemente vía laparoscópica) uni o bilateral, según afectación, realizando profilaxis preoperatoria con azitromicina (1 gramo, dosis única) o doxiciclina (100 mg/12 h, 7-10 días). 2. Si se prevé dificultad en la realización de la salpinguectomía por síndrome adherencial severo, se puede optar por: - Oclusión tubárica proximal (preferiblemente vía laparoscópica). - Oclusión tubárica histeroscópica mediante Essure, realizando profilaxis preinserción con azitromicina (1 gramo, dosis única) o doxiciclina (100 mg/12 h, 7-10 días). 3. Mujeres con elevado riesgo quirúrgico: - Oclusión tubárica histeroscópica mediante Essure previa a la FIV, realizando profilaxis preinserción con azitromicina (1 gramo, dosis única) o doxiciclina (100 mg/12 h, 7-10 días). - Si el HSPX es accesible a la punción por vía vaginal: Aspiración del líquido del HSPX durante la punción folicular, previa profilaxis antibiótica, con o sin instilación posterior de alcohol. - Si los Ac. Anti-Chlamydia trachomatis son positivos, podemos hacer sólo tratamiento médico con azitromicina (1 gramo, dosis única) o doxiciclina (100 mg/12 h, 10-14 días). Hidrosálpinx diagnosticado una vez iniciado el ciclo de FIV 1. Mujeres con escaso riesgo quirúrgico: - Salpinguectomía postpunción y transferencia embrionaria diferida: o Terminar la estimulación ovárica y realizar la FIV. o Vitrificar los embriones. o Realizar salpinguectomía. o Transferir embriones vitrificados. 2. Mujeres con elevado riesgo quirúrgico o si no se tiene posibilidad de vitrificar embriones (o malos resultados con la misma): - Si el HSPX es accesible a la punción por vía vaginal: Aspiración del líquido del HSPX durante la punción folicular, previa profilaxis antibiótica, con o sin instilación posterior de alcohol. - Si los Ac. Anti-Chlamydia trachomatis son positivos, podemos hacer sólo tratamiento médico con azitromicina (1 gramo, dosis única) o 8 doxiciclina (100 mg/12 h, 10-14 días), iniciándolo antes de la punción folicular. Lecturas recomendada 1. 2. 3. 4. 5. 6. Ajonuma LC, Ng EHY, Chan HC. New insights into the mechanisms underlying hydrosalpinx fluid formation and its adverse effect on IVF outcome. Hum Reprod Update 2002; 8: 255–264. Strandell A, Lindhard A. Why does hydrosalpinx reduce fertility? The importance of hydrosalpinx fluid. Hum Reprod 2002; 17: 1141–1145. Romeu M, Romeu A. Manejo del hidrosálpinx en reproducción asistida. Rev Iberoamer Fert 2013; 30:4-13. Martínez-Cañavate MJ, Quea G, González S. Factor tubárico: hidrosálpinx. En: Remohí, Bellver, Matorras, Ballesteros, Pellicer. Manual práctico de esterilidad y reproducción humana. 4ª edición. Madrid: Editorial Médica Panamericana S. A.; 2012. p. 119–125. B Ozmen, K Diedrich, S Al-Hasani. Hydrosalpinx and IVF: assessment of treatments implemented prior to IVF. Reprod BioMed Online 2007; 14: 235–241. Johnson N, van Voorst S, Sowter MC, Strandell A, Mol BWJ. Surgical treatment for tubal disease in women due to undergo in vitro fertilisation. Cochrane Database of Systematic Reviews 2010, Issue 1. Art. No.: CD002125. DOI:10.1002/14651858.CD002125.pub3. 1 Strandell A, Waldenstrom U, Nilsson L, Hamberger L. Hydrosalpinx reduces in-vitro fertilization/embryo transfer pregnancy rates. Hum Reprod 1994; 9: 861– 3. 2 Zeyneloglu HB, Arici A, Olive DL. Adverse effects of hydrosalpinx on pregnancy rates after in vitro fertilization-embryo transfer. Fertil Steril 1998;70: 492–9. 3 Camus E, Poncelet C, Goffinet F, Wainer B, Merlet F, Nisand I, et al. Pregnancy rates after in-vitro fertilization in cases of tubal infertility with and without hydrosalpinx: a meta-analysis of published comparative studies. Hum Reprod 1999; 14: 1243–9. 4 Mukherjee TCA, McCaffrey C, Cook CA, Bustillo M, Obasaju MF. Hydrosalpinx fluid has embryotoxic effects on murine embryogenesis: a case for prophylactic salpingectomy. Fertil Steril 1996; 66: 851-3. 5 Rawe V, Liu J, Shaffer S, Compton M, García J, Katz E. Effect of human hydrosalpinx fluid on murine embryo development and implantation. Fertil Steril 1997; 68: 688-70. 6 Loutradis D, Stefanidis K, Kousidis I, Bletsa R, Drakakis P, Milingos S, et al. Effect of human hydrosalpinx fluid on the development of mouse embryos and role of the concentration of growth factors in culture medium with and without hydrosalpinx fluid. Gynecol Endocrinol 2005; 20: 26-9. 7 Granot I, Dekel N, Segal I, Fieldust S, Shoham Z, Barash A. Is hydrosalpinx fluid cytotoxic? Hum Reprod 1998; 13: 1620-4. 8 Strandell A, Sjögren A, Bentin-Ley U, Thorburn J, Hamberger L, Brännström M. Hydrosalpinx fluid does not adversely affect the normal development of human embryos and implantation in vitro. Hum Reprod 1998; 13: 2921-5. 9 9 Spandorfer S, Liu H, Neuer A, Barmat L, Davis O, ZR. The embryo toxicity of hydrosalpinx fluid is only apparent at high concentrations: an in vitro model that stimulates in vivo events. Fertil Steril 1999; 71: 619-26. 10 Neuer A, Spandorfer S, Giraldo P, Dieterle S, Rosenwaks Z, Witkin S. The role of heat shock proteins in reproduction. Hum Reprod Update 2000; 6: 14959. 11 de Vantery Arrighi C, Lucas H, El-Mowafi D, Campana A, Chardonnens D. Effects of human hydrosalpinx fluid on in-vitro murine fertilization. Hum Reprod 2001; 16: 676–8. 12 Ajonuma L, Chan L, Ng E, Chow P, Kung L, Cheung A, et al. Characterization of epithelial cell culture from human hydrosalpinges and effects of its conditioned medium on embryo development and sperm motility. Hum Reprod 2003; 18:291-8. 13 Meyer W, Castelbaum A, Somkuti S, Sagoskin A, Doyle M, Harris J, et al. Hydrosalpinges adversely affect markers of endometrial receptivity. Hum Reprod 1997; 12: 1393-8. 14 Bildirici I, Bukulmez O, Ensari A, Yarali H, Gurgan T. A prospective evaluation of the effect of salpingectomy on endometrial receptivity in cases of women with communicating hydrosalpinges. Hum Reprod 2001; 16: 2422-6. 15 Daftary G, Kayisli U, Seli E, Bukulmez O, Arici A, Taylor H. Salpingectomy increases peri-implantation endometrial HOXA10 expression in women with hydrosalpinx. Fertil Steril 2007; 87:367-72. 16 Seli E, Kayisli UA, Cakmak H, Bukulmez O, Bildirici I, Guzeloglu-Kayisli O, et al. Removal of hydrosalpinges increases endometrial leukaemia inhibitory factor (LIF) expression at the time of the implantation window. Hum Reprod 2005; 20: 3012–7. 17 Dechaud H, Daures JP, Amal F, Humeau C, Hedon B. Does previous salpingectomy improve implantation and pregnancy rates in patients with severe tubal factor infertility who are undergoing in vitro fertilization? A pilot prospective randomized study. Fertil Steril 1998; 69: 1020–5. 18 Strandell A, Lindhard A, Waldenström U, Thorburn J, Janson P, Hamberger L. Hydrosalpinx and IVF outcome: a prospective, randomized multicentre trial in Scandinavia on salpingectomy prior to IVF. Hum Reprod 1999; 14: 2762-9. 19 Strandell A, Lindhard A, Waldenstrom U, Thorburn J. Hydrosalpinx and IVF outcome: cumulative results after salpingectomy in a randomized controlled trial. Hum Reprod 2001; 16:2403–10. 20 Johnson N, van Voorst S, Sowter MC, Strandell A, Mol BWJ. Surgical treatment for tubal disease in women due to undergo in vitro fertilisation. Cochrane Database of Systematic Reviews 2010, Issue 1. Art. No.: CD002125. DOI:10.1002/14651858.CD002125.pub3. 21 Gelbaya T, Nardo L, Fitzgerald C, Horne G, Brison D, Lieberman B. Ovarian response to gonadotropins after laparoscopic salpingectomy or the division of fallopian tubes for hydrosalpinges. Fertil Steril 2006; 85: 1464-8. 22 Orvieto R, Saar-Ryss B, Morgante G, Gemer O, Anteby E, Meltcer S. Does salpingectomy affect the ipsilateral ovarian response to gonadotropin during in vitro fertilization-embryo transfer cycles? Fertil Steril 2011; 95: 1842-4. 23 Strandell A, Lindhard A, Waldenstrom U, Thorburn J. Prophylactic salpingectomy does not impair the ovarian response in IVF treatment. Hum Reprod 2001; 16: 1135–9. 10 24 Ni L, Sadiq S, Mao Y, Cui Y, Wang W, Liu J. Influence of various tubal surgeries to serum antimullerian hormone level and outcome of the subsequent IVF-ET treatment. Gynecol Endocrinol 2013; 29: 345-9. 25 Kontoravdis A, Makrakis E, Pantos K, Botsis D, Deligeoroglu E, Creatsas G. Proximal tubal occlusion and salpingectomy result in similar improvement in in vitro fertilization outcome in patients with hydrosalpinx. Fertil Steril 2006; 86: 1642–8. 26 Moshin V, Hotineanu A. Reproductive outcome of the proximal tubal occlusion prior to IVF in patients with hydrosalpinx. Hum Reprod 2006; 21 Supl 1: i193–i194. 27 Hammadieh N, Coomarasamy A, Ola B, Papaioannou S, Afnan M, Sharif K. Ultrasound-guided hydrosalpinx aspiration during oocyte collection improves pregnancy outcome in IVF: a randomized controlled trial. Hum Reprod 2008; 23: 1113-7. 28 Jiang H, Pei H, Zhang W, Wang X. A prospective clinical study of interventional ultrasound sclerotherapy on women with hydrosalpinx before in vitro fertilization and embryo transfer. Fertil Steril 2010; 94: 2854-6. 29 Na E, Cha D, Cho J, Kim M. Comparison of IVF-ET outcomes in patients with hydrosalpinx pretreated with either sclerotherapy or laparoscopic salpingectomy. Clin Exp Reprod Med 2012; 39: 182-6. 30 Sharara F, Scott RJ, Marut E, Queenan JJ. In-vitro fertilization outcome in women with hydrosalpinx. Hum Reprod 1996; 11: 526-30. 31 Hurst B, Tucker K, Awoniyi C, Schlaff W. Hydrosalpinx treated with extended doxycycline does not compromise the success of in vitro fertilization. Fertil Steril 2001; 75: 1017–9. 32 Gelbaya T, Nardo L, Fitzgerald C, Horne G, Brison D, Lieberman B. Ovarian response to gonadotropins after laparoscopic salpingectomy or the division of fallopian tubes for hydrosalpinges. Fertil Steril 2006; 85: 1464-8. 33 Orvieto R, Saar-Ryss B, Morgante G, Gemer O, Anteby E, Meltcer S. Does salpingectomy affect the ipsilateral ovarian response to gonadotropin during in vitro fertilization-embryo transfer cycles? Fertil Steril 2011; 95: 1842-4. 34 Strandell A, Lindhard A, Waldenstrom U, Thorburn J. Prophylactic salpingectomy does not impair the ovarian response in IVF treatment. Hum Reprod 2001; 16: 1135–9. 35 Ni L, Sadiq S, Mao Y, Cui Y, Wang W, Liu J. Influence of various tubal surgeries to serum antimullerian hormone level and outcome of the subsequent IVF-ET treatment. Gynecol Endocrinol 2013; 29: 345-9. 11