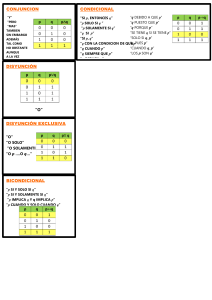
Tratamiento Precoz Maloclusión Clase III: Disyunción y Máscara Facial
Anuncio

PROGRAMA de DOCTORADO en CIENCIAS de la SALUD Tratamiento precoz de la Maloclusión de Clase III con disyunción maxilar y máscara facial Tesis Doctoral Iván Menéndez Díaz Oviedo 2018 PROGRAMA de DOCTORADO en CIENCIAS de la SALUD Tratamiento precoz de la Maloclusión de Clase III con disyunción maxilar y máscara facial Tesis Doctoral Presentada por Iván Menéndez Díaz Directores Dra. Teresa Cobo Díaz Dr. Jose Antonio Vega Álvarez Oviedo 2018 Dedicatoria A Paula y Daniela que son la máscara facial que me lleva siempre hacia delante y lo que más quiero en el mundo. AGRADECIMIENTOS A mis directores de Tesis; Dra. Teresa Cobo Díaz, por ser un ejemplo de entusiasmo y dedicación, por su generosidad y apoyo constante. Dr. Jose Antonio Vega Álvarez, por su amistad y ayuda, pero sobre todo por creer en mi en todo momento, incluso en aquellos momentos en los que yo no creía. Al Dr. Juan Manuel Cobo Plana, cuyo nivel docente e investigador solo es superado por su calidad humana, por todo el apoyo y cariño sin los cuales esto no sería posible. A mis padres por saber transmitir el valor del esfuerzo y anteponer siempre mis necesidades a las suyas. A mi hermana por seguir mis pasos superándome la mayor parte de las veces. A mi mujer y mis hijas por quererme y aceptarme con mis muchos defectos. A mis compañeros de trabajo y a todos aquellos que participaron directa o indirectamente en la elaboración de esta tesis. A todos, mi más sincero agradecimiento. ÍNDICE 1.- INTRODUCCIÓN 21 2.- ANTECEDENTES Y ESTADO ACTUAL DEL TEMA 2.1 La maloclusión de Clase III 2.2 Crecimiento esquelético maxilofacial 2.3 Tratamiento de la Clase III 2.3.1 Tratamiento de la maloclusión pseudo-Clase III 2.3.2 Tratamiento de la maloclusión de Clase III esquelética con mentonera 2.3.3 Tratamiento de la maloclusión de Clase III esquelética con máscara facial 2.3.3.1 Tipos de máscaras 2.3.3.2 Máscara facial asociada a disyunción 2.3.3.3 Máscara facial con anclaje esquelético 2.3.3.4 Máscara facial asistida quirúrgicamente 2.3.4 Tratamiento de la maloclusión de Clase III esquelética con mentonera de tracción anterior 2.3.5 Tratamiento ortodóncico de la maloclusión de Clase III 2.3.6 Tratamiento ortodóncico-quirúrgico de la maloclusión de Clase III 2.4 Tratamiento de la maloclusión de Clase III y disfunción de la articulación temporomandibular 2.5 Síndrome de Apnea-hipopnea del sueño (SAHS) en niños 25 25 29 29 30 30 31 32 33 34 34 3.- OBJETIVOS 43 4.- METODOLOGÍA 4.1 Muestra 4.2 Método 4.3 Análisis estadístico 47 47 49 52 35 35 36 36 37 5.- RESULTADOS 5.1 Análisis descriptivo 5.1.1 Análisis descriptivo: variables pre-tratamiento 5.1.2 Análisis descriptivo: variables post-tratamiento 5.1.3 Análisis descriptivo: variables grupo control momento A 5.1.4 Análisis descriptivo: variables grupo control momento B 5.2 Cambios producidos con el tratamiento 5.2.1 Cambios producidos en las diferentes variables 5.2.2 Cambios producidos con el biotipo 5.3 Comparación del grupo tratado y el grupo control 5.4 Modelo predictivo del éxito del tratamiento 55 55 56 59 68 83 91 91 97 98 107 6.- DISCUSIÓN 111 7.- CONCLUSIONES 119 8.- BIBLIOGRAFÍA 123 9.- ANEXO 133 1. INTRODUCCIÓN El presente trabajo de Tesis Doctoral está dirigido a valorar la eficacia del tratamiento con disyunción maxilar y máscara facial en niños con maloclusión de Clase III esquelética. El estudio está contextualizado dentro de las investigaciones que tienen como objetivo mejorar los problemas transversales y sagitales del maxilar en edades tempranas. Dentro de este tipo de maloclusiones cabe destacar la importancia de la Clase III y de la mordida cruzada anterior. La maloclusión de Clase III es una de las maloclusiones más llamativas, razón por la cual suele identificarse de forma temprana. Ya con 4 o 5 años de edad existen diferencias esqueléticas de tamaño con respecto a una oclusión de Clase I. En la maloclusión de Clase III la arcada inferior presenta una posición adelantada respecto a la superior y esta relación se agrava con la edad (Deguchi et al., 2014). Debido a la importancia de la herencia su prevalencia es muy variable en función de la etnia siendo de menos del 5% en los individuos de etnia blanca (Perillo et al., 2010; Joshi et al., 2014). No obstante, dado que la herencia es el factor etiológico fundamental los casos de verdadera displasia ósea de Clase III presentan una gran variabilidad de unas regiones geográficas a otras, oscilando entre un 0 y un 26% (Ngan et al., 2015). En el caso del Principado de Asturias la incidencia de la maloclusión de Clase III es muy alta (Martínez, 1986). La maloclusión de Clase III debe ser tratada precozmente porque en edades tempranas las suturas circunmaxilares aún no se encuentran consolidadas y, por tanto, se puede conseguir un mayor efecto ortopédico y una mayor estabilidad a largo plazo. El uso de la máscara facial es un procedimiento ortopédico y dentofacial ampliamente utilizado que busca desplazar anteriormente el maxilar superior o estimular su crecimiento en esta dirección. Además, su utilización asociada a disyunción favorece el desarrollo del maxilar no sólo transversalmente sino que también mejora el efecto sagital (Foersch et al., 2015), además de producir un aumento en la longitud de arcada (Uzuner et al., 2017). Otra ventaja añadida de este procedimiento de tratamiento precoz de la maloclusión de Clase III es el efecto positivo sobre la vía aérea superior al disminuir la resistencia al flujo aéreo y mejorar la respiración nasal (Cakirer et al., 2012; Smith et al., 2012; Akin et al., 2015). El tratamiento precoz de la Clase III esquelética es especialmente relevante debido a que los resultados que se consiguen en edades tempranas generalmente reducen la necesidad de tratamientos más complejos y que se acompañan de un peor pronóstico en la dentición permanente. Tratamiento precoz de la Maloclusión de Clase III con disyunción maxilar y máscara facial INTRODUCCIÓN INTRODUCCIÓN 22 21 22 El presente estudio forma parte de la línea de investigación sobre tratamiento de las maloclusiones y de las vías aéreas superiores que se desarrolla desde hace más de 15 años en el Instituto Asturiano de Odontología. PROGRAMA de DOCTORADO en ciencias de la salud 2. ANTECEDENTES Y ESTADO ACTUAL DEL TEMA 2.1 La Maloclusión de Clase III En una oclusión ideal, Clase I de Angle, en el plano sagital la cúspide mesio-vestibular del primer molar permanente superior coincide con el surco vestibular del primer molar permanente inferior (Figura1). De este modo y trasladando la atención al canino maxilar este guarda una relación cúspide tronera con el canino y el primer premolar mandibular. A nivel anterior, los incisivos superiores cubren parcialmente a los incisivos inferiores y las líneas medias de ambas arcadas son coincidentes. Cuando se altera esta norma y la arcada inferior presenta una posición adelantada respecto a la superior se denomina a esta situación como maloclusión de Clase III (Figura 2). Figura 1 Oclusión de Clase I. La cúspide mesiovestibular del primer molar superior coincide con el surco vestibular del primer molar inferior Tratamiento precoz de la Maloclusión de Clase III con disyunción maxilar y máscara facial ANTECEDENTES Y ESTADO ACTUAL ANTECEDENTES Y ESTADO ACTUAL DEL TEMA 22 25 Figura 2 Maloclusión de Clase III en un paciente adulto. Se aprecia la posición adelantada de la arcada inferior con respecto a la superior en comparación con una Clase I. 22 26 Dentro de la Clase III hay que diferenciar la Clase III esquelética, en la que la desproporción existente entre el maxilar y la mandíbula es el origen de la maloclusión (Figura 3), de la Clase III dentaria, en la que la posición de los dientes es la principal responsable de la maloclusión. Figura 3 Telerradiografía de un paciente con maloclusión de Clase III esqueléticaen la que se observa la desproporción entre el maxilar y la mandíbula. PROGRAMA de DOCTORADO en ciencias de la salud ANTECEDENTES Y ESTADO ACTUAL Un tercer tipo de maloclusión de Clase III a tener también en cuenta es la pseudoprogenie, en la que existe un adelantamiento funcional de la mandíbula en el cierre oclusal debido a que los bordes incisales de uno o más incisivos superiores ocluyen con los bordes incisales de los incisivos inferiores en relación céntrica, obligando a los cóndilos a mesializarse (Figuras 4 y 5). Estas Clases III neuromusculares se encuentran principalmente en sujetos con dentición decidua o mixta, ya que si se deja crecer a estos pacientes sin poner solución a la maloclusión, el crecimiento condilar terminará dando lugar a una Clase III esquelética de causa mandibular (Wiedel, 2015). Con el tratamiento precoz de este tipo de maloclusión se evitará el desarrollo de una Clase III verdadera, así como la aparición de síntomas temporomandibulares, por lo que la mayoría de los autores están de acuerdo en tratar a los pacientes con maloclusión de pseudo-Clase III de forma temprana. La etiopatogenia de la maloclusión de Clase III es multifactorial, siendo la herencia el factor etiológico de mayor importancia en el desarrollo de la de origen esquelético (Cruz et al., 2008). Por otra parte, la lengua tiene un papel protagonista en el desarrollo de este tipo de maloclusión, tanto en reposo como en funcionamiento. Así, los pacientes con macroglosia presentan con frecuencia maloclusión de Clase III; esto es particularmente frecuente en pacientes con síndrome de Down (Shukla et al., 2014). Los pacientes con frenillo lingual anormalmente largo se asocian también con prognatismo mandibular (Meenakshi, 2014). Lo mismo ocurre con la obstrucción respiratoria, a menudo como resultado de hipertrofia adenoamigdalar, que condiciona una posición adelantada de la lengua, originando por una parte una posición adelantada de la mandíbula y un exceso de crecimiento mandibular, y por otra un defecto de desarrollo maxilar al no ejercer un estímulo sobre su crecimiento; además, el propio tejido linfoide tiene un efecto a nivel dentario donde cabe destacar la posición e inclinación del incisivo inferior (Pereira, 2011). Todos estos factores deben tenerse en cuenta para realizar un correcto diagnóstico de la maloclusión, así como para una valoración pronóstica inicial. Dentro de la maloclusión de Clase III esquelética se puede encontrar una falta de crecimiento maxilar, un exceso de crecimiento mandibular o una combinación de ambas, aunque el primero suele ser el más frecuente. Por otro lado, en este tipo de problema esquelético es frecuente encontrar una mordida cruzada anterior, si bien en determinadas ocasiones puede no estar presente si se han producido compensaciones dentoalveolares (marcada inclinación hacia vestibular de los incisivos superiores, excesiva inclinación hacia lingual de los incisivos inferiores o una combinación de las dos). Cuando ocurre lo contrario, de modo que los incisivos superiores presentan una inclinación hacia lingual y/o los incisivos inferiores hacia vestibular puede darse una Clase III dentaria estando las bases óseas en una relación intermaxilar adecuada. Tratamiento precoz de la Maloclusión de Clase III con disyunción maxilar y máscara facial 22 27 2822 Figura 4 Maloclusión de tipo pseudo Clase III. Fotografía intraoral en máxima intercuspidación en la que se puede apreciar la mordida cruzada anterior. Figura 5 Maloclusión de tipo pseudo Clase III. Fotografía intraoral en relación céntrica donde destaca el contacto de los bordes incisales que obliga a los cóndilos a mesializarse en máxima intercuspidación. PROGRAMA de DOCTORADO en ciencias de la salud ANTECEDENTES Y ESTADO ACTUAL 2.2 Crecimiento esquelético maxilofacial Con carácter general puede afirmarse que durante el desarrollo craneofacial existen tres tipos de crecimiento: el crecimiento cartilaginoso, el crecimiento periostal-endostal y el crecimiento sutural. El crecimiento cartilaginoso se sitúa en torno a la base del cráneo, el tabique nasal y el cóndilo de la mandíbula. Este tipo de crecimiento condiciona enormemente la relación sagital esquelética, al implicar el crecimiento de las sincondrosis de la base del cráneo y en especial de la sincondrosis esfenooccipital, lo que dispondrá la posición anteroposterior de los maxilares. Por su parte, el crecimiento del tabique nasal determinará que la zona nasomaxilar, y con ella toda la arcada superior, se desplace en dirección antero-inferior. Finalmente, el crecimiento del cóndilo mandibular llevará a la mandíbula a desplazarse hacia delante y hacia abajo. El crecimiento del periostio-endostio, mediante aposición superficial y reabsorción interna de los huesos, hace que el hueso cambie de forma y se desplace espacialmente. Por último, el crecimiento sutural también produce un aumento de tamaño craneal. Las suturas que unen los huesos de la cara con los del cráneo producen un distanciamiento de la cara y la base craneal a medida que avanza el crecimiento. Por otra parte, el crecimiento transversal del maxilar depende en gran medida la sutura palatina, que irá haciendose más sinuosa con la edad (ver para una revisión Al-Jewair et al., 2018). La actuación de fuerzas externas, como puede ser el tratamiento con disyunción maxilar y máscara facial, se transmiten al maxilar generando tensiones que alteran el sistema de suturas circunmaxilares (Gautam et al., 2009). Por otro lado, el hecho de que las suturas se hagan cada vez mas tortuosas con la edad, que el potencial de crecimiento en edades tempranas pueda estimularse ortopédicamente (especialmente mediante disyunción maxilar y máscara facial) y que los resultados conseguidos tiendan a ser estables, justifican el tratamiento temprano de los pacientes con maloclusión de Clase III (Amat, 2013). 2.3 Tratamiento de la Maloclusión de Clase III Existe un consenso entre la práctica totalidad de los autores en que el tratamiento de la maloclusión de Clase III debe de realizarse de manera temprana, es decir, en dentición primaria o mixta, antes de la erupción de todos los dientes permanentes; en estas situaciones es cuando el tratamiento resulta más eficaz (Amat, 2013; Grippaudo et al., 2014). El tratamiento precoz permite, en una primera fase, interceptar la maloclusión de Clase III y corregirla; y si se requiere un tratamiento de segunda fase, en dentición permanente, lo simplifica, precisando menos exodoncias o cirugías. Pero Tratamiento precoz de la Maloclusión de Clase III con disyunción maxilar y máscara facial 22 29 22 30 si se actua cuando el crecimiento en estos pacientes ha finalizado, las posibilidades terapéuticas se ven reducidas al camuflaje ortodóncico asociado frecuentemente a extracciones y/o cirugía ortognática. En cualquier caso, las diferentes opciones terapéuticas se basan en la etiología ya que el tratamiento es diferente en la pseudoprogenie, la maloclusión de Clase III dentaria, o la maloclusión de Clase III esquelética, y en esta última en función de que sea de causa maxilar, mandibular o mixta. 2.3.1 Tratamiento de la maloclusión pseudo-Clase III El tratamiento de la pseudo-Clase III es relativamente sencillo y se puede realizar mediante aparatología fija con algo tan sencillo como un 2x4. Este método consiste en 4 brackets en los incisivos y dos bandas en los primeros molares. Corrigiendo las inclinaciones de los incisivos se resuelve el decalaje entre máxima intercuspidación y relación céntrica. También es suceptible de tratamiento mediante aparatología funcional removible como puede ser un Twin-Block inverso (Shastri et al., 2015) o un regulador de función de Fränkel tipo III (Ngan et al., 2015). El tratamiento precoz de este tipo de maloclusión lleva a un resalte positivo que, en la mayoría de los casos, se mantendrá a largo plazo (Hägg et al., 2004). 2.3.2 Tratamiento de la maloclusión de Clase III esquelética con mentonera La mentonera es un aparato extraoral que presenta un apoyo en elmentón unido a otro apoyo, frecuentemente occipital, por medio de unos módulos elásticos que permiten regular la intensidad de la fuerza (Figura 6). Figura 6 Mentonera de tracción occipital. PROGRAMA de DOCTORADO en ciencias de la salud ANTECEDENTES Y ESTADO ACTUAL La mentonera ha sido ampliamente utilizada para el tratamiento de la maloclusión de Clase III esquelética de causa mandibular, de manera preventiva y correctiva. La finalidad de esta técnica es frenar o redirigir el crecimiento mandibular. Cuando el objetivo es correctivo, con el uso de la mentonera se producen cambios en la forma mandibular antes y después del tratamiento. La mandíbula adquiere una configuración más rectangular, y se produce reorientación anterior del cóndilo de la mandíbula, compresión del cuello del cóndilo, disminución del ángulo mandibular y estrechamiento de la sínfisis mentoniana (Alarcón et al., 2011). Sin embargo, si se utilizan fuerzas de menor intensidad no se produce ningún cambio ortopédico en la mandíbula (Barrett et al., 2010). A la mentonera se le han achacado dos problemas principales. El primero es que su uso debería ser muy prolongado si no se quiere un efecto rebote, ya que la mandíbula continúa creciendo mas allá del fin del crecimiento del maxilar. El segundo es la repercusión a nivel de la articulación témporo-mandibular. No obstante, algunos autores aseguran que no existen evidencias científicas, y las que hay son de baja calidad, como para establecer si existe influencia o no del tratamiento con mentonera en la articulación temporomandibular (Zurfluh et al., 2015). E incluso hay algunos que afirman que los pacientes tratados con mentoneras no tienen mayor prevalencia de patologías articulares que los pacientes tratados con otros tipos de aparatos o no tratados (Rey et al., 2008). Un tercer problema a tener en cuenta en este tipo de tratamiento es el efecto sobre la vía aérea, ya que produce un movimiento del hueso hioides a una posición más inferior. No obstante, los efectos encontrados a nivel de vía aérea no son estadísticamente significativos (Akin et al., 2015). La mentonera según la tracción empleada, puede ser de tiro occipital y de tiro vertical. La primera sería la indicada en aquellos pacientes que presentan un tercio inferior disminuido, ya que uno de los objetivos es aumentarlo. La segunda es la recomendable en los pacientes que prensentan tendencia a tener un tercio inferior aumentado y mordida abierta anterior. 2.3.3 Tratamiento de la maloclusión de Clase III esquelética con máscara facial La protracción ortopédica es el tratamiento de elección en pacientes en periodo de crecimiento con hipoplasia maxilar. Dado que esta anomalía suele cursar con mordida cruzada anterior y compresión maxilar, el tratamiento suele consistir en la asociación de máscara facial y disyunción, que facilita el efecto ortopédico de la primera por la alteración del sistema sutural circunmaxilar que produce la disyunción (Gautam et al., 2009). Tratamiento precoz de la Maloclusión de Clase III con disyunción maxilar y máscara facial 22 31 32 22 2.3.3.1Tipos de Máscaras La máscara facial es un aparato extraoral que consiste en un apoyo frontal y otro sobre el mentón unidos entre si. En la máscara diseñada originalmente por Delaire en 1971 estos apoyos están unidos por ambos lados de la cara y entre las uniones se extiende otra unión horizontal sobre la que poder traccionar del maxilar (Figura 7). Posteriormente, Petit modificó el diseño de modo que la unión entre los apoyos consiste en una sola barra a nivel de la línea media facial y sobre ella va fijada otra sección horizontal para realizar la tracción. Figura 7 Máscara facial de Delaire. Otra modificación ulterior es la realizada por Grummons, que utiliza la región cigomática como apoyo para la protracción maxilar mediante dos almohadillas suborbitarias, junto con un apoyo para la frente, una estructura metálica que las une y una barra horizontal sobre la que poder traccionar. Para poder realizar la tracción del maxilar es necesario utilizar unos elásticos que se extienden desde las barras horizontales al maxilar. La regulación de la intensidad de la fuerza empleada viene dada por la sección y la longitud de los elásticos utilizados. PROGRAMA de DOCTORADO en ciencias de la salud ANTECEDENTES Y ESTADO ACTUAL 2.3.3.2 Máscara facial asociada a disyunción Para poder traccionar del máxilar se requiere un anclaje al que poder unir los elásticos; en este sentido un doble arco (vestibular y palatino) podría aportar un soporte para soldar unos aditamentos sobre los que poder traccionar. No obstante, y dado que en la mayoría de los casos de maloclusión de Clase III existe un compromiso transversal del maxilar, el punto de tracción del maxilar puede formar parte de una disyunción. Existen dos tipos de aparatos para realizar la disyunción del maxilar: los aparatos con bandas y los de tipo férula acrílica de adhesión directa. En ambos casos pueden incorporarse unos ganchos que, siguiendo una dirección anterosuperior desde la disyunción, son el punto de tracción del maxilar (Figura 8). El tratamiento ortopédico con disyunción de resina asociado a la máscara facial produce una expansión significativa del maxilar y una mesialización del maxilar (Lione et al., 2015). Figura 8 Disyunción de resina incorporando ganchos que sirven de punto de apoyo a los elásticos para ejercer la tracción anterior del maxilar. Por lo que se refiere a los factores que contribuyen a la estabilidad a largo plazo del tratamiento con disyunción y máscara facial, se consideran desfavorables aquellos casos en los que existe una discrepancia maxilo-mandibular severa, un aumento de la dimensión vertical y una mandíbula prognática. (Gu, 2010). Tratamiento precoz de la Maloclusión de Clase III con disyunción maxilar y máscara facial 22 33 34 22 La mayoría de autores coinciden en que con el uso de máscara facial no se producen signos ni síntomas sobre la articulación temporomandibular que puedan ser atribuidos al tratamiento temprano con disyunción y máscara facial (Mandall et al., 2010; Huang et al., 2018). Si se comparan los resultados de los tratamientos con las máscaras faciales de los tipos de Delaire y Grummons, en los pacientes tratados con la primera hay menor discrepancia entre la relación céntrica y la máxima intercuspidación (El y Ciger, 2010). 2.3.3.3 Máscara facial con anclaje esquelético La introducción en ortodoncia de los mini-implantes añadió otra posibilidad a la hora de traccionar del maxilar con la máscara facial. Varios autores han propuesto el uso de mini-implantes a ambos lados de la sutura palatina, asociados a un tornillo tipo Hyrax y unos hooks en la región canina para efectuar la tracción del maxilar. Ello permite minimizar los efectos dentoalveolares con respecto a los esqueléticos (Favero et al., 2012; Nienkemper et al., 2015; Ngan, 2015b). Además, la mayoría de autores están de acuerdo en que no existen diferencias cefalométricas significativas a nivel esquelético entre el uso de mini-implantes y de una disyunción convencional (Hino et al., 2013). Los cambios se producirían a nivel dentoalveolar y con los niveles de fuerza necesarios ya que con el anclaje esquelético podría utilizarse una fuerza menor (Ge et al., 2012; Ağlarcı et al., 2016). Otros autores proponen el uso de la máscara facial con anclaje esquelético mediante la colocación de miniplacas a nivel del paladar, a nivel del maxilar o a nivel de la cresta infracigomática como punto de apoyo del que traccionar (Kim, 2015). El lugar de colocación del anclaje esquelético depende de las diferentes necesidades de la tracción. Realizar la protracción maxilar con miniplacas en la zona de cresta infracigomática es más ventajoso en pacientes que necesitan más avance en la parte media del complejo cigomáticomaxilar. Por el contrario, la protracción con la misma técnica en el área de la pared nasal del maxilar es más recomendable en los pacientes que necesitan más avance en el área paranasal y en la parte inferior del complejo cigomático-maxilar (Lee y Baek, 2012). Incluso hay autores que proponen utilizar una disyunción empleando un protocolo que alterna la expansión del maxilar y la compresión del mismo y que busca facilitar el efecto ortopédico de la máscara facial por la alteración del sistema sutural circunmaxilar, para seguidamente utilizar miniplacas que sirven de apoyo para traccionar del maxilar (Kaya, 2011). 2.3.3.4. Máscara facial asistida quirúrgicamente Para potenciar el efecto de la máscara facial puede utilizarse un procedimiento ortopédicoquirúrgico que consiste en una osteotomía tipo LeFort I incompleta que afecta a las paredes PROGRAMA de DOCTORADO en ciencias de la salud ANTECEDENTES Y ESTADO ACTUAL laterales del maxilar, desde la apertura piriforme, y hasta la tuberosidad del maxilar sin separación de la sutura pterigomaxilar; a los 5 ó 7 días tras la cirugía se asocia una máscara facial de tracción anterior. Con esta técnica se han descrito efectos favorables a corto plazo, si bien a largo plazo los cambios sagitales no son estables (Nevzatoğlu y Küçükkeleş, 2014a,b). 2.3.4. Tratamiento de la Clase III esquelética con mentonera de tracción anterior A medio camino entre la mentonera convencional y la máscara de tracción anterior se encuentra otra posibilidad ortopédica que es la mentonera de tracción anterior. En este aparato extraoral, la mentonera presenta unos vástagos verticales en los que pueden colocarse los elásticos para ejercer la tracción anterior. Este tipo de aparato es el indicado en las maloclusiones de Clases III esqueléticas de origen mixto. La fuerza de tracción anterior ejercida por los elásticos no deberá nunca superar la fuerza ejercida por la mentonera para no desestabilizarse. Ambas fuerzas se encuentran en torno a los 400 gramos. 2.3.5. Tratamiento ortodóncico de la maloclusión de Clase III Las opciones de compensación ortopédica para el tratamiento de la modulación de Clase III, terminan cuando finaliza el crecimiento. A partir de ese momento, la terapia ortodóncica se reduce al camuflaje o al tratamiento combinado con cirugía ortognática. En el primer caso, la ortodoncia tan sólo puede modificar la posición de los dientes dentro del hueso alveolar sin atender a la posición máxilo-mandibular, por lo que queda restringida a aquellos pacientes con una discrepancia esquelética leve/moderada. (Burns et al., 2010., Georgalis y Woods, 2015). Para llevar a cabo este tratamiento compensatorio se requiere retraer los dientes mandibulares usando elásticos intermaxilares, en ocasiones asociados a arcos multiasas (Baek et al., 2008; He et al., 2013). En maloclusiones de Clase III esqueléticas moderadas pueden estar indicadas las extracciones de premolares inferiores o de incisivos; la decisión de extraer unos u otros viene determinada por otros factores como la presencia de apiñamiento anteroinferior, discrepancia de Bolton y la magnitud del resalte y sobremordida. En los casos tratados con extracciones, por lo general, los incisivos inferiores presentan un mayor potencial para la retroinclinación, permitiendo una corrección del resalte invertido (Zimmer et al., 2016). Pero, cuando se compara la estabilidad entre los casos tratados con extracciones y sin ellas, los primeros presentan una mayor recidiva (Yoshizumi y Sueishi, 2016). Con la llegada de los sistemas de anclaje temporales como los microtornillos que no requieren la cooperación del paciente y que minimizan la pérdida de anclaje, son más los casos que pueden Tratamiento precoz de la Maloclusión de Clase III con disyunción maxilar y máscara facial 22 35 36 22 beneficiarse del camuflaje ortodóncico, siempre dentro de los límites biológicos (Lim et al., 2011; Anhoury, 2013). 2.3.6. Tratamiento ortodóncico-quirúrgico de la maloclusión de Clase III Para los casos de maloclusión de Clase III esquelética severos, en pacientes sin crecimiento remanente, las posibilidades terapéuticas se reducen al tratamiento ortodóncico-quirúrgico. En él se marcarán una serie de objetivos que determinarán los movimientos dentarios requeridos, así como las osteotomías necesarias para realizar la corrección esquelética. Las diferentes técnicas quirúrgicas buscan retroposicionar la mandíbula, situar el maxilar anteriormente, o con frecuencia, una combinación de las dos situaciones anteriores. En general, los resultados de tratamiento quirúrgico conllevan un cambio esquelético, que implica la normalización de la relación esquelética y una mejoría de la estética facial con una reducción de la prominencia de la barbilla, así como un contorno más armónico tanto del labio como del mentón (Georgalis et al., 2015). 2.4 Tratamiento de la Maloclusión de Clase III y disfunción de la articulación temporomandibular La disfunción temporomandibular (DTM) consiste en un conjunto de problemas músculoesqueléticos que guardan relación con la articulación temporomandibular (ATM) y con los músculos y estructuras relacionadas con ella. Se trata una afectación muy prevalente presente entre un 40% y un 60% de la población general (Mitrirattanakul y Jariyasakulroj, 2018), en su mayoría mujeres (Bueno et al., 2018). Por otro lado, aunque la etiología de la DTM no está clara, se acepta que es multifactorial e involucra gran cantidad de factores directos e indirectos. La clínica de la DTM se caracteriza por dolor en la región temporomandibular, dolor cervical, limitación o dificultad en la apertura de la boca, contracturas musculares, acúfenos o ruidos articulares. Entre los factores de riesgo en el desarrollo de síntomas de DTM caben destacar determinadas maloclusiones entre las que se encuentran las maloclusiones de Clase II y Clase III, la mordida abierta, la mordida cruzada o el resalte aumentado. La mordida cruzada posterior unilateral y la discrepancia entre relación céntrica y máxima intercuspidación también parecen tener un factor predictivo en la aparición de la disfunción temporomandibular (Poveda Roda et al., 2007). La mordida cruzada anterior, así como la oclusión anterior borde a borde frecuentes en la maloclusión de Clase III, son igualmente un factor de riesgo en la aparición de DTM (Bindayel, 2018). PROGRAMA de DOCTORADO en ciencias de la salud ANTECEDENTES Y ESTADO ACTUAL Además, la presencia de maloclusión de Clase III se asocia a una mayor prevalencia de dolor miofascial en pacientes adolescentes (de Paiva Bertoli et al., 2018). Debido a la etiopatogenia multifactorial de la DTM el tratamiento también lo es, e incluye fisioterapia, farmacoterapia (con antiinflamatorios y antidepresivos), terapia psicológica y terapia oclusal (Michelotti y Iodice, 2010). En esta última, las férulas oclusales son una modalidad de tratamiento común, junto con la ortodoncia y la prostodoncia siempre que no haya un dolor intenso; en cuyo caso se postpone la ortodoncia o la rehabilitación oclusal hasta que los síntomas mejoren. Dado que parece existir una relación entre determinadas maloclusiones y la DTM, el tratamiento de ortodoncia puede considerarse una solución. Pero la propia ortodoncia se ha sugerido como causa de DTM a lo largo del tiempo. Sin embargo, la mayoría de estudios no encuentran que el tratamiento de las maloclusiones produzca un aumento de la la DTM (Fernández-González et al., 2015) con idependencia de la técnica utilizada para su tratamiento: mentonera (Rey et al., 2008) o máscara facial (Mandall et al., 2010; Huang et al., 2018). En general, pues, el uso de aparatos ortopédicos para corregir las maloclusiones de Clase II y III en pacientes en crecimiento no está considerado un factor de riesgo para el desarrollo de DTM (Jiménez-Silva et al., 2018). Por el contrario,el tratamiento ortopédico permite la corrección de las maloclusiones consideradas factores de riesgo en el desarrollo de síntomas de DTM y el tratamiento ortodóncico permite conseguir contactos oclusales estables. Por tanto, al intervenir en el tratamiento de las maloclusiones puede evitarse que la oclusión se convierta en un factor que contribuya a la aparición o agravamiento de la DTM. 2.5 Síndrome de APNEA-HIPOPNEA DEL SUEÑO (SAHS) en niños Los trastornos respiratorios en niños cursan con una serie de síntomas que van desde el ronquido hasta las apneas (Karen et al., 2011). El síndrome de apnea-hipopnea del sueño (SAHS) en niños supone un problema importante debido a la prevalencia que presenta, ya que afecta entre un 0,1% y un 13% de la población infantil, aunque la mayor parte de los estudios lo sitúan entre un 1 y un 4% (Kaditis et al., 2016). Se trata de un trastorno respiratorio del sueño (TRS), caracterizado por una obstrucción parcial prolongada de la vía aérea superior (VAS) y/u obstrucción intermitente completa de la misma que altera la ventilación normal durante el sueño y los patrones normales del mismo. Tratamiento precoz de la Maloclusión de Clase III con disyunción maxilar y máscara facial 22 37 38 22 Entre las consecuencias del SAHS infantil se encuentran déficits cognitivos, hiperactividad, problemas de conducta y aprendizaje y enuresis nocturna (Tan et al., 2013). Por ello, la detección y tratamiento precoz de el SAHS infantil es esencial para prevenir las patologías asociadas (Alsubie y BaHammam, 2016). Una de las causas más frecuentes de SAHS infantil es la hipertrofia adenoamigdalar. La extirpación quirúrgica de las amígdalas es el tratamiento de elección cuando el SAHS se debe a esta causa. Para su diagnóstico la telerradiografía lateral de cráneo es una herramienta útil y objetiva para evaluar a los niños con sospecha de hipertrofia de adenoides. Normalmente se correlaciona bien con los síntomas de los pacientes y proporciona medidas objetivas de la hipertrofia adenoidea e información útil que puede ayudar a decidir la necesidad del tratamiento quirúrgico (Adedeji et al., 2016). Otra patología asociada a SAHS infantil es la obesidad; en estos casos la pérdida de peso ha demostrado ser eficaz en pacientes seleccionados (Hakim et al., 2015). Otros factores relacionados con este síndrome son defectos funcionales o anatómicos de las vías aéreas y factores genéticos (Marcus et al., 2000). Además, se han descrito procedimientos no quirúrgicos para el tratamiento del SAHS infantil. En los casos leves se utilizan esteroides intra-nasales y medicamentos anti-inflamatorios (KheirandishGozal et al., 2014). Ciertas anomalías esqueléticas craneofaciales, como el retrognatismo mandibular y la hipoplasia del maxilar pueden ocasionar un estrechamiento de la VAS que lleva a una obstrucción de la misma. La existencia de un ángulo goniaco abierto y la reducción del crecimiento sagital del eje del cuerpo mandibular son otros factores anatómicos importantes en el SAHS y que suelen asociarse con casos de obstrucciones severas (Cobo y de Carlos, 2010). Estas anomalías esqueléticas se pueden tratar de forma ortodóncica-ortopédica en la edad infantil. Sin embargo, existen muy pocos estudios sobre el efecto de la ortodoncia-ortopedia en el SAHS infantil y hay poca evidencia de su efectividad (Fox, 2007). La corrección ortopédica de la hipoplasia maxilar o mandibular mejora el SAHS (Villa et al., 2007) y el tratamiento de la hipoplasia mandibular en pacientes en crecimiento mediante aparatología funcional aumenta las dimensiones de orofaringe e hipofaringe (Itzhaki et al., 2007; Ghodke et al., 2014). Por su lado, la disyunción maxilar en pacientes con hipoplasia maxilar transversal produce incrementos significativos en el volumen de la cavidad nasal (Smith et al., 2012; Buck et al., 2017). En pacientes con maloclusión de Clase III esquelética debida a hipoplasia del maxilar el uso de protracción maxilar mediante máscara facial mejora el calibre de la VAS (Oktay y Ulukaya, 2008; Lee et al., 2011), además este efecto se mantiene estable en el tiempo (Kaygisiz et al., 2009). PROGRAMA de DOCTORADO en ciencias de la salud ANTECEDENTES Y ESTADO ACTUAL En el contexto de estas últimas investigaciones, se inscribe una parte del presente trabajo de Tesis Doctoral. Tratamiento precoz de la Maloclusión de Clase III con disyunción maxilar y máscara facial 22 39 3. OBJETIVOS El objetivo general de este trabajo es evaluar los efectos del tratamiento con disyunción asociada a máscara facial en pacientes con maloclusión de Clase III esquelética tanto a nivel dentario, como esquelético y de vía aérea en niños de siete a once años de edad. Los objetivos específicos son: 1.- Comprobar que el protocolo de disyunción asociada a máscara facial resulta efectivo para el tratamiento de la maloclusión de Clase III esquelética. 2.- Contrastar los posibles efectos de la disyunción y la máscara facial en la mejora de las vías aéreas superiores y su potencial efecto en la prevención de la apnea obstructiva del sueño. 3.- Definir los cambios esqueléticos que se producen con la utilización mixta de máscara facial y disyunción maxilar. Tratamiento precoz de la Maloclusión de Clase III con disyunción maxilar y máscara facial OBJETIVOS OBJETIVOS 22 43 4. METODOLOGÍA 4.1 Muestra Los pacientes incluidos en el trabajo proceden del Instituto Asturiano de Odontología (Oviedo). De todos ellos (a través de sus padres y tutores) se obtuvo el consentimiento informado y el estudio fue aprobado en 2015 por el Comité de Ética de la Investigación del Instituto Asturiano de Odontología. El estudio se realizó de acuerdo con los criterios de Helsinki II y la legislación española. La muestra está formada por los estudios y registros de 90 pacientes diagnosticados de maloclusión de Clase III en periodo de crecimiento. Tras descartar los casos en los que existía una discrepancia entre relación céntrica y máxima intercuspidación (sugestiva de pseudo-Clase III) se seleccionaron 68 pacientes candidatos a tratamiento con disyunción y máscara facial. De los 68 pacientes que iniciaron el tratamiento, 4 fueron descartados debido a la calidad de las radiografías finales. Los criterios de inclusión en el estudio fueron los siguientes: - Existencia de maloclusión de Clase III esquelética - No haber sido sometido a ningún tipo de tratamiento ortodóncico previo. - Edad máxima de once años al inicio del tratamiento. En todos los casos se disponía de una telerradiografía lateral de cráneo antes del inicio (A) y otra al finalizar el tratamiento (B) (Figura 9). La distribución por géneros fue 30 niños (46.87 %) y 34 niñas (53.12 %), con una edad media de 8.14±1.18 años al inicio del tratamiento y de 9.78±1.19 años al finalizarlo. El grupo control estuvo compuesto por los estudios de 14 pacientes, 8 hombres y 6 mujeres, con una edad media de 8.21±1.18 años de los que se dispuso de una telerradiografía lateral de cráneo. Los padres y/o responsables legales de los pacientes rechazaron que se les sometiese al tratamiento propuesto, pero volvieron a pedir valoración diagnóstica ulterior, con estudio radiográfico incluido, cuando la edad media del grupo era de 10,14 ±1.09. El tratamiento ortopédico consistió la aplicación de una disyunción de resina asociada a máscara facial con elásticos 3/8” 32 Oz y la duración total fue de 18 meses. Se inició con la colocación de una disyunción de resina tipo McNamara, que incluyó en su diseño unos ganchos por vestibular de dirección anterosuperior. A los pacientes se les instruyó en la activación de la disyunción con una Tratamiento precoz de la Maloclusión de Clase III con disyunción maxilar y máscara facial METODOLOGÍA METODOLOGÍA 22 47 48 22 Figura 9 Telerradiografía lateral de cráneo de un paciente incluido en el estudio antes de iniciar (A) y al finalizar (B) el tratamiento. pauta de ¼ de vuelta cada tres días hasta la resolución del problema transversal. El tiempo medio de activación de la disyunción fue de 3,47± 0,67 meses, y la mediana disminuyó hasta 3 meses. A los pacientes se les proporcionó una máscara de tracción anterior durante o inmediatamente después de la disyunción. Los elásticos se colocaron desde los ganchos incorporados en la disyunción hasta la barra de la máscara facial, provocando fuerzas ortopédicas de entre 400 y 500 gramos por lado. El uso de la máscara facial fue de al menos 14 horas diarias, y el tratamiento se realizó buscando la sobrecorrección del resalte y de la relación molar como una herramienta para lograr la estabilidad a largo plazo. Respecto a la duración del tratamiento, el valor medio se alcanzó en 11,33± 1,77 meses, mientras que la mediana disminuyó hasta 10 meses. PROGRAMA de DOCTORADO en ciencias de la salud METODOLOGÍA 4.2 Método 22 49 Las radiografías (iniciales y finales) de todos los pacientes incluidos en el estudio fueron trazadas mediante el software Dolphin Imaging 11.7 Premium (Figura 10). El análisis cefalométrico realizado contiene medidas de los análisis de Jacobson, McNamara, Steiner y Ricketts, y genera 26 variables, de las cuales 9 son angulares, 16 lineales y un índice para cada trazado. Figura10 Detalle del trazado sobre la telerradiografía de uno de los pacientes incluidos en el estudio utilizando el software Dolphin Imaging 11.7 Premium. Para el cálculo de medidas no incorporadas en el programa se ha utilizado Autodesk AutoCAD, un software de diseño asistido por computadora utilizado para dibujo 2D empleado para la medición de ángulos y medidas. Además, a modo de validación se uso el programa SolidWorks® con la opción de vista en un plano, una herramienta versátil y precisa con capacidad asociativa, variacional y paramétrica de forma bidireccional con todas sus aplicaciones. Tratamiento precoz de la Maloclusión de Clase III con disyunción maxilar y máscara facial 50 22 Las variables analizadas fueron las siguientes: - Variables esqueléticas: • SNAr (º): Ángulo formado por los planos Sella-Nasion y Nasion-Articular • Co-A (mm): Longitud maxilar, distancia entre los puntos Condilion y A • SNA (º): Ángulo formado por los planos Sella-Nasion y Nasion-A • A-Nperp (mm): Distancia entre el punto A y la línea perpendicular a Frankfurt que pasa por el punto Na • Co-Gn (mm): Longitud mandibular, distancia entre el punto condilion y el gnation. • SNB (º): Ángulo formado por los planos Sella-Nasion y Nasion-B • Pg-Nperp (mm): Distancia entre el pogonion y la línea perpendicular a Frankfurt que pasa por el punto Na • Ángulo goniaco (º): Ángulo de la mandíbula, formado por la intersección del plano de la rama (Ar-Go) y el plano mandibular (Go-Me) • Wits (mm) Distancia medida sobre el plano oclusal entre dos proyecciones del punto A y del punto B perpendiculares a dicho plano • Diferencia máxilo-mandibular (mm): es la resta de las medidas Co-A y Co-Gn • ANB (º): Ángulo fomado por los planos A-Nasion y Nasion-B • Plano palatino (º): ángulo del plano palatino, es el ángulo formado entre el plano palatino (formado por la unión de la espina nasal anterior (ENA) y la espina nasal posterior (ENP) y el plano de Frankfurt (plano formado por la unión de los puntos porion e infraorbitario) • Plano mandibular (º): ángulo del plano mandibular, es el ángulo formado entre el plano mandibular (plano formado por la unión del punto menton con el antegonial) y el plano de Frankfurt • ENA-Me (mm): altura facial anteroinferior, distancia entre la espina nasal anterior y el punto menton en milímetros - Variables dentarias: • Resalte (mm): Es la distancia entre los bordes incisales superior e inferior medida a la altura del plano oclusal • Sobremordida (mm): Es la distancia entre los bordes incisales superior e inferior medida perpendicularmente al plano oclusal • Relación molar (mm): Es la distancia entre las caras distales de los primeros molares superior e inferior medida sobre el plano oclusal • U1-SN (º): ángulo formado entre el eje del incisivo superior y el plano formado entre el punto Sella y el punto Nasion PROGRAMA de DOCTORADO en ciencias de la salud METODOLOGÍA • L1-plano palatino (º): ángulo formado entre el eje del incisivo inferior y el plano palatino - Índice: • VERT: Índice de Ricketts para la obtención de la biotipología. Para ello se analizan cinco medidas: • Eje facial: es el ángulo formado por el eje facial (plano formado por la unión de los puntos pterigoideo y gnation) y el plano basocraneal (plano formado por la unión de los puntos basion y nasion). • Altura facial inferior: es el ángulo formado por los planos Xi-Pm y XiENA. • Altura facial total: es el ángulo formado por el plano basocraneal y la prolongación posterior del eje del cuerpo de la mandíbula • Plano mandibular: es el ángulo formado por el plano mandibular y el plano de Frankfurt • Arco mandibular: es el ángulo formado por el eje del cuerpo mandibular y el eje condilar. Tras la realización de estas cinco mediciones, se procedió de la siguiente manera: en todos los parámetros estudiados, a las desviaciones hacia patrones dolicofacial se les atribuyó signo negativo y las desviaciones hacia braquifacial se les confirió signo positivo. Se suman las desviaciones estándar del paciente y se divide la suma algebraica de todos los valores entre 5. - Variables de vía aérea: • ENP-AD1 (mm): menor espesor de la vía aérea; distancia entre la espina nasal posterior y el tejido adenoideo más cercano medido a través de la línea ENPBa (AD1) • AD1-Ba (mm): menor grosor adenoideo; definido como el grosor del tejido blando en la pared de la nasofaringe posterior a través de la línea ENP-Ba. • ENP-AD2 (mm): espesor de la vía aérea superior; distancia entre la espina nasal posterior y el tejido adenoideo más cercano medido a través de una línea perpendicular a S-Ba desde la espina nasal posterior (AD2). • AD2-H (mm): espesor adenoideo superior; se define como el grosor del tejido blando en la pared de la nasofaringe posterior a través de la línea ENP-H (H, Hormion, punto localizado en la intersección entre la línea perpendicular a S-Ba desde ENP y la base craneal). Tratamiento precoz de la Maloclusión de Clase III con disyunción maxilar y máscara facial 22 51 52 22 • Dimensión faríngea mínima superior de McNamara (mm): la distancia mínima entre el paladar blando superior y el punto más cercano en la pared posterior de la faringe. • Dimensión faríngea mínima inferior de McNamara (mm): la distancia mínima entre el punto donde el contorno posterior de la lengua cruza la mandíbula y el punto más cercano en la pared posterior de la faringe. 4.3 Análisis estadístico Se realizó un análisis descriptivo de las variables recogidas, que proporciona distribuciones de frecuencias absolutas y relativas para variables cualitativas, y medidas de posición y de dispersión para variables cuantitativas. Las diferencias de las medidas antes y tras el tratamiento se evaluaron a través del test t de Student para muestras pareadas. El cambio en el biotipo tras el tratamiento se valoró mediante el test de Fisher. En la comparación entre el grupo tratado y el grupo control se utilizó el test t de Student o el test de Wilcoxon para muestras independientes según se cumpliera o no la hipótesis de normalidad. Posteriormente se construyeron modelos de regresión logística binaria para predecir el éxito del tratamiento. Se trata de una herramienta estadística que permite explicar el comportamiento de una variable de respuesta discreta con dos categorías a través de una o varias variables independientes explicativas de naturaleza cuantitativa y/o cualitativa. Se suele denotar por Y a la variable dependiente, para la que valores iguales a 1 suelen indicar ocurrencia o presencia de cierto evento de interés, y los valores nulos ausencia. Si se representan las variables independientes del modelo por X1, X2,..., Xr, la formulación del modelo logit que permita predecir el éxito del tratamiento adquiere la siguiente forma: P(Y) = 1|(X1,X2,...,Xr)) =1/(1 + exp(−(β0 + β1X1 + ... + βrXr))) Una vez construido el modelo y obtenidos los coeficientes de la ecuación, se procede a comprobar la bondad del ajuste a través del test de Hosmer-Lemeshow, de la obtención de coeficientes pseudo R2 y del área bajo la curva ROC. Se empleó un nivel de significación en todo el trabajo de 0.05. El análisis estadístico se efectuó mediante el programa R (R Development Core Team), versión 3.2.8. y se emplearon adicionalmente las librerías Mkmisc, rms y pscl. PROGRAMA de DOCTORADO en ciencias de la salud 5. RESULTADOS 5.1 Análisis descriptivo Al analizar el tiempo de tratamiento con disyunción y con máscara facial respecto a la variable meses con disyunción, se dispuso de 64 casos válidos. El valor medio se alcanza en 3.47 ± 0.67meses, mientras que la mediana disminuye hasta 3 meses. El valor mínimo se alcanza en 2 y el máximo asciende a 5 (Gráfica 1). Respecto a la variable meses con máscara facial, también se dispuso de 64 casos válidos. El valor medio se alcanza en 11.33 ± 1.77 meses, mientras que la mediana disminuye hasta 10 meses. El valor mínimo se alcanza en 10 y el máximo asciende a 16 (Gráfica 2). Gráficas 1 y 2 Tiempos de tratamiento con la activación del disyuntor de resina tipo McNamara (A) y con la máscara facial (B). Tratamiento precoz de la Maloclusión de Clase III con disyunción maxilar y máscara facial RESULTADOS RESULTADOS 22 55 56 22 5.1.1 Análisis descriptivo, variables pre-tratamiento - Variable SNAr (A): 64 casos válidos. El valor medio se alcanza en 120.45 ± 5.18, mientras que la mediana aumenta hasta 120.7. El valor mínimo se alcanza en 108.5 y el máximo asciende a 130 (Gráfica 3). SNAr(A) Gráfica 3 Distribución de la variable SNAr pretratamiento. - Variable Co-A(A): 64 casos válidos. El valor medio se alcanza en 72.18 ± 3.91, mientras que la mediana aumenta hasta 72.35. El valor mínimo se alcanza en 63.4 y el máximo asciende a 81.3 (Gráfica 4). Co-A(A) Gráfica 4 Distribución de la variable Co-A pretratamiento. PROGRAMA de DOCTORADO en ciencias de la salud RESULTADOS - Variable SNA(A): 64 casos válidos. El valor medio se alcanza en 80.24 ± 4.17, y la mediana disminuye hasta 80.1. El valor mínimo se alcanza en 71.9 y el máximo asciende a 90.8 (Gráfica 5). Gráfica 5 Distribución de la variable SNA pretratamiento. - Variable A-N perp(A): 64 casos válidos. El valor medio se alcanza en 0.09 ± 2.87, con una mientras que la mediana aumenta hasta 0.2. El mínimo se alcanza en -6.7 y el máximo asciende a 6.6 (Gráfica 6). A-Nperp(A) Gráfica 6 Distribución de la variable A-Nperp pretratamiento. Tratamiento precoz de la Maloclusión de Clase III con disyunción maxilar y máscara facial 57 22 58 22 - Variable Co-Gn(A): 64 casos válidos. El valor medio se alcanza en 93.86 ± 5.89, mientras que la mediana aumenta hasta 94.35. El valor mínimo se alcanza en 84.1 y el máximo asciende a 108.6 (Gráfica 7). Gráfica 7 Distribución de la variable Co-Gn pretratamiento. - Variable SNB(A): 64 casos válidos. El valor medio se alcanza en 78.41 ± 3.84, mientras que la mediana aumenta hasta 78.75. El valor mínimo se alcanza en 70.5 y el máximo asciende a 87.4 (Gráfica 8). Gráfica 8 Distribución de la variable SNB pretratamiento. PROGRAMA de DOCTORADO en ciencias de la salud RESULTADOS 5.2 - Variable Pg-Nperp(A): 64 casos válidos. El valor medio se alcanza en -2.57, con una desviación típica de 5.38, mientras que la mediana aumenta hasta -1.9. El valor mínimo se alcanza en -14 y el máximo asciende a 11.9 (Gráfica 9). Pg-Nperp(A) Gráfica 9 Distribución de la variable Pg-Nperp pretratamiento. - Variable Ángulo goniaco(A): 64 casos válidos. El valor medio se alcanza en 126.4 ± 7.37, mientras que la mediana disminuye hasta 126.05. El valor mínimo se alcanza en 111.3 y el máximo asciende a 153.9 (Gráfica10). Ángulo goniaco(A) Gráfica 10 distribución de la variable ángulo goniaco pretratamiento. Tratamiento precoz de la Maloclusión de Clase III con disyunción maxilar y máscara facial 22 59 60 22 - Variable WITS(A): 64 casos válidos. El valor medio se alcanza en -3.55, con una desviación típica de 2.95, mientras que la mediana aumenta hasta -3.15. El valor mínimo se alcanza en -10.3 y el máximo asciende a 4.4 (Gráfica 11). Gráfica 11 distribución de la variable WITS pretratamiento. - Variable diferencia máxilo-mandibular(A): 64 casos válidos. El valor medio se alcanza en 21.33 ± 4.59, mientras que la mediana disminuye hasta 20.9. El valor mínimo se alcanza en 2.7 y el máximo asciende a 31.8 (Gráfica 12). Diferencia máxilo-mandibular(A) Gráfica 12 distribución de la variable diferencia maxilo- mandibular pretratamiento. PROGRAMA de DOCTORADO en ciencias de la salud RESULTADOS - Variable ANB(A), se disponen de 64 casos válidos. El valor medio se alcanza en 1.89 ± 2.75, mientras que la mediana aumenta hasta 2.2. El valor mínimo se alcanza en -5.5 y el máximo asciende a 8.7 (Gráfica 13). Gráfica 13 Distribución de la variable ANB pretratamiento. - Variable Plano palatino (A): 64 casos válidos. El valor medio se alcanza en 2.69, con una desviación típica de 3.92, mientras que la mediana aumenta hasta 3. El valor mínimo se alcanza en -10 y el máximo asciende a 9.6 (Gráfica 14). Plano palatino(A) Gráfica 14 Distribución de la variable plano palatino pretratamiento. Tratamiento precoz de la Maloclusión de Clase III con disyunción maxilar y máscara facial 61 22 62 22 - Variable Plano mandibular (A): 64 casos válidos. El valor medio se alcanza en 25 ± 5.11, mientras que la mediana aumenta hasta 25.55. El valor mínimo se alcanza en 9.7 y el máximo asciende a 34.8 (Gráfica 15). Plano mandibular(A) Gráfica 15 Distribución de la variable plano mandibular pretratamiento. - Variable ENA-Me(A): 64 casos válidos. El valor medio se alcanza en 55.41 ± 10.52, mientras que la mediana aumenta hasta 56.3. El valor mínimo se alcanza en -19.7 y el máximo asciende a 72.3 (Gráfica 16). ENA-Me(A) Gráfica 16 Distribución de la variable ENA-Me pretratamiento. PROGRAMA de DOCTORADO en ciencias de la salud RESULTADOS - Variable Resalte(A): 64 casos válidos. El valor medio se alcanza en -0.55, con una desviación típica de 1.97, mientras que la mediana aumenta hasta -0.5. El valor mínimo se alcanza en -6.4 y el máximo asciende a 3.4 (Gráfica 17). Resalte(A) Gráfica 17 Distribución de la variable resalte pretratamiento. - Variable Sobremordida(A): 64 casos válidos. El valor medio se alcanza en -0.03, con una desviación típica de 2.08, mientras que la mediana aumenta hasta 0. El valor mínimo se alcanza en -9.2 y el máximo asciende a 4 (Gráfica 18). Sobremordida(A) Gráfica 18 Distribución de la variable sobremordida pretratamiento. Tratamiento precoz de la Maloclusión de Clase III con disyunción maxilar y máscara facial 63 22 64 22 - Variable Relación molar(A): ±64 casos válidos. El valor medio se alcanza en -2.61, con una desviación típica de 2.1, mientras que la mediana aumenta hasta -2.25. El valor mínimo se alcanza en -10.3 y el máximo asciende a 0.1 (Gráfica 19). Relación molar(A) Gráfica 19 Distribución de la variable relación molar pretratamiento. - Variable U1-SN(A): 64 casos válidos. El valor medio se alcanza en 98.34 ± 6.9, mientras que la mediana disminuye hasta 98.15. El valor mínimo se alcanza en 82.3 y el máximo asciende a 113.5 (Gráfica 20). U1-SN(A) Gráfica 20 Distribución de la variable U1-SN pretratamiento. PROGRAMA de DOCTORADO en ciencias de la salud RESULTADOS - Variable L1-Plano palatino(A): 64 casos válidos. El valor medio se alcanza en 91.41 ± 7.97, mientras que la mediana aumenta hasta 91.85. El valor mínimo se alcanza en 71.9 y el máximo asciende a 116.3 (Gráfica 21). L1-Plano palatino(A) Gráfica 21 Distribución de la variable U1-Plano palatino pretratamiento. - Variable ENP-AD1(A): 64 casos válidos. El valor medio se alcanza en 20.14 ± 4.4 mm, mientras que la mediana aumenta hasta 20.85 mm. El valor mínimo se alcanza en 10.3 y el máximo asciende a 28.8 (Gráfica 22). ENP-AD1(A) Gráfica 22 Distribución de la variable ENP-AD1 pretratamiento. Tratamiento precoz de la Maloclusión de Clase III con disyunción maxilar y máscara facial 65 22 66 22 - Variable AD1-Ba(A): 64 casos válidos. El valor medio se alcanza en 20.4 mm ± 3.87, mientras que la mediana disminuye hasta 19.5 mm. El valor mínimo se alcanza en 12.3 y el máximo asciende a 29.9 (Gráfica 23). Gráfica 23 Distribución de la variable AD1-Ba pretratamiento. - Variable ENP-AD2(A): 64 casos válidos. El valor medio se alcanza en 14.26 ± 4.04 mm, mientras que la mediana disminuye hasta 13.7 mm. El valor mínimo se alcanza en 8 y el máximo asciende a 25.9 (Gráfica 24). ENP-AD2(A) Gráfica 24 Distribución de la variable ENP-AD2 pretratamiento. PROGRAMA de DOCTORADO en ciencias de la salud RESULTADOS - Variable AD2-H(A): 64 casos válidos. El valor medio se alcanza en 13.34 ± 3.12 mm, mientras que la mediana disminuye hasta 13 mm. El valor mínimo se alcanza en 6.9 y el máximo asciende a 21.1 (Gráfica 25). Gráfica 25 Distribución de la variable AD2-H pretratamiento. - Variable dimensión faringea mínima superior de McNamara(A): 64 casos válidos. El valor medio se alcanza en 6.72 ± 2.42mm, mientras que la mediana disminuye hasta 6.35 mm. El valor mínimo se alcanza en 2.8 y el máximo asciende a 17.6 (Gráfica 26). Dimensión faringea mínima superior de McNamara(A) Gráfica 26 Distribución de la variable dimensión faríngea mínima superior de Mc Namara pretratamiento. Tratamiento precoz de la Maloclusión de Clase III con disyunción maxilar y máscara facial 67 22 68 22 - Variable dimensión faríngea mínima inferior de McNamara(A): 64 casos válidos. El valor medio se alcanza en 10.5 ± 3.01 mm, mientras que la mediana aumenta hasta 10.6 mm. El valor mínimo se alcanza en 4.2 y el máximo asciende a 18.9 (Gráfica 27). Dimensión faringea mínima inferior de McNamara(A) Gráfica 27 Distribución de la variable dimensión faríngea mínima inferior de Mc Namara pretratamiento. 5.1.2 Análisis descriptivo: variables post-tratamiento - Variable SNAr(B): 64 casos válidos. El valor medio se alcanza en 121.9, con una desviación típica de 5.26, mientras que la mediana disminuye hasta 121.75. El valor mínimo se alcanza en 109.2 y el máximo asciende a 134.8 (Gráfica 28). SNAr(B) Gráfica 28 Distribución de la variable SNArposttratamiento. PROGRAMA de DOCTORADO en ciencias de la salud RESULTADOS - Variable Co-A(B): 64 casos válidos. El valor medio se alcanza en 76.91, con una desviación típica de 3.87, mientras que la mediana disminuye hasta 76.05. El valor mínimo se alcanza en 69.2 y el máximo asciende a 86.1 (Gráfica 29). Co-A(B) Gráfica 29 Distribución de la variable Co-A posttratamiento. - Variable SNA(B): 64 casos válidos. El valor medio se alcanza en 81.03, con una desviación típica de 3.7, mientras que la mediana aumenta hasta 81.45. El valor mínimo se alcanza en 73.6 y el máximo asciende a 87.1 (Gráfica 30). Gráfica 30 Distribución de la variable SNA posttratamiento. Tratamiento precoz de la Maloclusión de Clase III con disyunción maxilar y máscara facial 69 22 70 22 - Variable A-Nperp(B): 64 casos válidos. El valor medio se alcanza en 1.07, con una desviación típica de 2.8, mientras que la mediana disminuye hasta 0.75. El valor mínimo se alcanza en -4.4 y el máximo asciende a 8.9 (Gráfica 31). A-Nperp(B) Gráfica 31 Distribución de la variable A-Nperp posttratamiento. - Variable Co-Gn(B): 64 casos válidos. El valor medio se alcanza en 99.62, con una desviación típica de 5.98, mientras que la mediana disminuye hasta 99. El valor mínimo se alcanza en 89.3 y el máximo asciende a 115.8 (Gráfica 32). Co-Gn(B) Gráfica 32 Distribución de la variable Co-Gn posttratamiento. PROGRAMA de DOCTORADO en ciencias de la salud RESULTADOS - Variable SNB(B): 64 casos válidos. El valor medio se alcanza en 77.67, con una desviación típica de 3.36, mientras que la mediana aumenta hasta 77.7. El valor mínimo se alcanza en 70 y el máximo asciende a 84.5 (Gráfica 33). Gráfica 33 Distribución de la variable SNB posttratamiento. - Variable Pg-Nperp(B): 64 casos válidos. El valor medio se alcanza en -2.79, con una desviación típica de 5.74, mientras que la mediana disminuye hasta -2.85. El valor mínimo se alcanza en -15.3 y el máximo asciende a 11.5 (Gráfica 34). Pg-Nperp(B) Gráfica 34 Distribución de la variable Pg-Nperp posttratamiento. Tratamiento precoz de la Maloclusión de Clase III con disyunción maxilar y máscara facial 71 22 72 22 - Variable Ángulo goniaco(B): 64 casos válidos. El valor medio se alcanza en 125.17, con una desviación típica de 6.58, mientras que la mediana disminuye hasta125. El valor mínimo se alcanza en 110.8 y el máximo asciende a 139.8 (Gráfica 35). Ángulo goniaco(B) Gráfica 35 Distribución de la variable ángulo goniaco post-tratamiento. - Variable WITS(B): 64 casos válidos. El valor medio se alcanza en -1.38, con una desviación típica de 2.63, mientras que la mediana disminuye hasta -1.5. El valor mínimo se alcanza en -8 y el máximo asciende a 6.3 (Gráfica 36). Gráfica 36 Distribución de la variable WITS post-tratamiento. PROGRAMA de DOCTORADO en ciencias de la salud RESULTADOS - Variable diferencia máxilo-mandibular(B): 64 casos válidos. El valor medio se alcanza en 22.77, con una desviación típica de 3.81, mientras que la mediana aumenta hasta 22.85. El valor mínimo se alcanza en 15.6 y el máximo asciende a 32.6 (Gráfica 37). Diferencia máxilo-mandibular(B) Gráfica 37 Distribución de la variable diferencia maxilo-mandibular post-tratamiento. - Variable ANB(B): 64 casos válidos. El valor medio se alcanza en 3.38, con una desviación típica de 2.26, mientras que la mediana aumenta hasta 3.75. El valor mínimo se alcanza en -2.9 y el máximo asciende a 9.5 (Gráfica 38). Gráfica 38 Distribución de la variable ANB posttratamiento. Tratamiento precoz de la Maloclusión de Clase III con disyunción maxilar y máscara facial 73 22 74 22 - Variable Plano palatino(B): 64 casos válidos. El valor medio se alcanza en 3.31, con una desviación típica de 3.57, mientras que la mediana aumenta hasta 3.8. El valor mínimo se alcanza en -4.1 y el máximo asciende a 12.7 (Gráfica 39). Plano palatino(B) Gráfica 39 Distribución de la variable plano palatino post-tratamiento. - Variable Plano mandibular(B): 64 casos válidos. El valor medio se alcanza en 25.33, con una desviación típica de 5.64, mientras que la mediana aumentahasta 25.55. El valor mínimo se alcanza en 12 y el máximo asciende a 40 (Gráfica 40). Plano mandibular(B) Gráfica 40 Distribución de la variable plano mandibular posttratamiento. PROGRAMA de DOCTORADO en ciencias de la salud RESULTADOS - Variable ENA-Me(B): 64 casos válidos. El valor medio se alcanza en 59.55, con una desviación típica de 5.02, mientras que la mediana disminuye hasta 58.75. El valor mínimo se alcanza en 50.8 y el máximo asciende a 77.1 (Gráfica 41). ENA-Me(B) Gráfica 41 Distribución de la variable ENA-Me posttratamiento. - Variable Resalte(B): 64 casos válidos. El valor medio se alcanza en 3.39, con una desviación típica de 1.45, mientras que la mediana aumenta hasta 3.4. El valor mínimo se alcanza en -4.1 y el máximo asciende a 8.5 (Gráfica 42). Resalte(B) Gráfica 42 Distribución de la variable resalte posttratamiento. Tratamiento precoz de la Maloclusión de Clase III con disyunción maxilar y máscara facial 75 22 76 22 - Variable Sobremordida(B): 64 casos válidos. El valor medio se alcanza en 1.52, con una desviación típica de 1.72, mientras que la mediana aumenta hasta 1.8. El valor mínimo se alcanza en -5.4 y el máximo asciende a 4.5 (Gráfica 43). Sobremordida(B) Gráfica 43 Distribución de la variable sobremordida post-tratamiento. - Variable Relación molar(B): 64 casos válidos. El valor medio se alcanza en -0.45, con una desviación típica de 2.07, mientras que la mediana disminuye hasta -0.8. El valor mínimo se alcanza en -6.1 y el máximo asciende a 5.7 (Gráfica 44). Relación molar(B) Gráfica 44 Distribución de la variable relación molar post-tratamiento. PROGRAMA de DOCTORADO en ciencias de la salud RESULTADOS - Variable U1 to SN(B): 64 casos válidos. El valor medio se alcanza en 102.35, con una desviación típica de 6.06, mientras que la mediana disminuye hasta 102.2. El valor mínimo se alcanza en 78.9 y el máximo asciende a 116.7 (Gráfica 45). Gráfica 45 Distribución de la variable U1-SN posttratamiento. - Variable L1 to Plano palatino(B): 64 casos válidos. El valor medio se alcanza en 88.48, con una desviación típica de 6.57, mientras que la mediana aumenta hasta 89.2. El valor mínimo se alcanza en 69.8 y el máximo asciende a 102.7 (Gráfica 46). L1 to Plano palatino(B) Gráfica 46 Distribución de la variable L1-Plano palatino posttratamiento. Tratamiento precoz de la Maloclusión de Clase III con disyunción maxilar y máscara facial 77 22 78 22 - Variable ENP-AD1(B): 64 casos válidos. El valor medio se alcanza en 22.08 mm, con una desviación típica de 4.41, mientras que la mediana aumenta hasta 22.4 mm. El valor mínimo se alcanza en 11.1 y el máximo asciende a 31.2 (Gráfica 47). ENP-AD1(B) Gráfica 47 Distribución de la variable ENP-AD1 posttratamiento. - Variable AD1-Ba(B): 64 casos válidos. El valor medio se alcanza en 21.29 mm, con una desviación típica de 3.95, mientras que la mediana disminuye hasta 20.45 mm. El valor mínimo se alcanza en 12.9 y el máximo asciende a 30.2 (Gráfica 48). Gráfica 48 Distribución de la variable AD1-Ba posttratamiento. PROGRAMA de DOCTORADO en ciencias de la salud RESULTADOS - Variable ENP-AD2(B): 64 casos válidos. El valor medio se alcanza en 17.1 mm, con una desviación típica de 4.45, mientras que la mediana disminuye hasta 16.3 mm. El valor mínimo se alcanza en 9.1 y el máximo asciende a 31.3 (Gráfica 49). ENP-AD2(B) Gráfica 49 Distribución de la variable ENP-AD2 posttratamiento. - Variable AD2-H(B): 64 casos válidos. El valor medio se alcanza en 14.03 mm, con una desviación típica de 3.65, mientras que la mediana disminuye hasta 13.55 mm. El valor mínimo se alcanza en 7 y el máximo asciende a 26 (Gráfica 50). Gráfica 50 Distribución de la variable AD2-H posttratamiento. Tratamiento precoz de la Maloclusión de Clase III con disyunción maxilar y máscara facial 79 22 80 22 - Variable dimensión faríngea mínima superior de McNamara(B): 64 casos válidos. El valor medio se alcanza en 8.64 mm, con una desviación típica de 2.27, mientras que la mediana disminuye hasta 8.6 mm. El valor mínimo se alcanza en 3.7 y el máximo asciende a 16 (Gráfica 51). Dimensión faríngea mínima superior de McNamara(B) Gráfica 51 Distribución de la variable dimensión faríngea mínima superior de McNamara post-tratamiento. - Variable dimensión faríngea mínima inferior de McNamara(B): 64 casos válidos. El valor medio se alcanza en 11.33 mm, con una desviación típica de 3, mientras que la mediana aumenta hasta 11.65 mm. El valor mínimo se alcanza en 4 y el máximo asciende a 20.8 (Gráfica 52). Dimensión faríngea mínima inferior de McNamara(B) Gráfica 52 Distribución de la variable dimensión faríngea mínima inferior de McNamara posttratamiento. PROGRAMA de DOCTORADO en ciencias de la salud RESULTADOS Los datos completos del análisis descriptivo de todas las variables pre-tratamiento y posttratamiento se muestran a continuación en las tablas 1 y 2. Percentiles (%) n Media D.típ. SNAr 64 120.45 5.18 0 108.50 117.25 120.70 124.55 130.00 25 50 75 100 Co-A 64 72.18 3.91 63.40 69.75 72.35 74.10 81.30 SNA 64 80.24 4.17 71.90 77.10 80.10 82.73 90.80 Anperp 64 0.09 2.87 -6.70 -1.72 0.20 2.05 6.60 Co-Gn 64 93.86 5.89 84.10 89.12 94.35 97.25 108.60 SNB 64 78.41 3.84 70.50 75.38 78.75 81.03 87.40 Pg-Nperp 64 -2.57 5.38 -14.00 -5.58 -1.90 1.10 11.90 Gonial Angle 64 126.40 7.37 111.30 122.45 126.05 129.60 153.90 WITS 64 -3.55 2.95 -10.30 -5.23 -3.15 -1.67 4.40 Max/md dif 64 21.33 4.59 2.70 18.30 20.90 23.95 31.80 ANB 64 1.89 2.75 -5.50 0.27 2.20 3.30 8.70 Pl. palatino 64 2.69 3.92 -10.00 0.88 3.00 5.00 9.60 Pl. mand 64 25.00 5.11 9.70 21.67 25.55 27.63 34.80 ENA-Me 64 55.41 10.52 -19.70 53.60 56.30 59.12 72.30 Resalte 64 -0.55 1.97 -6.40 -2.10 -0.50 0.75 3.40 Sobremordida 64 -0.03 2.08 -9.20 -0.72 0.00 1.20 4.00 Rel. molar 64 -2.61 2.10 -10.30 -3.50 -2.25 -1.00 0.10 U1-SN 64 98.34 6.90 82.30 93.30 98.15 102.85 113.50 L1-Pl palat 64 91.41 7.97 71.90 87.25 91.85 96.00 116.30 ENP-AD1 64 20.14 4.40 10.30 17.25 20.85 23.00 28.80 AD1-Ba 64 20.40 3.87 12.30 17.65 19.50 22.95 29.90 ENP-AD2 64 14.26 4.04 8.00 11.85 13.70 15.90 25.90 AD2-H 64 13.34 3.12 6.90 11.55 13.00 15.53 21.10 Dim far sup 64 6.72 2.42 2.80 5.10 6.35 7.93 17.60 Dim far inf 64 10.50 3.01 4.20 8.28 10.60 12.10 18.90 Tabla1: tabla descriptiva de los valores de las variables estudiadas pre-tratamiento Tabla1 Tabla descriptiva de los valores de las variables estudiadas pre-tratamiento. 82 Tratamiento precoz de la Maloclusión de Clase III con disyunción maxilar y máscara facial 81 22 Percentiles (%) 82 22 n Media D.típ. SNAr 64 121.90 5.26 0 109.20 118.25 121.75 125.30 134.80 25 50 75 100 Co-A 64 76.91 3.87 69.20 73.90 76.05 79.78 86.10 SNA 64 81.03 3.70 73.60 78.47 81.45 84.27 87.10 Anperp 64 1.07 2.80 -4.40 -1.15 0.75 2.70 8.90 Co-Gn 64 99.62 5.98 89.30 95.80 99.00 104.17 115.80 SNB 64 77.67 3.36 70.00 75.33 77.70 80.32 84.50 Pg-Nperp 64 -2.79 5.74 -15.30 -6.32 -2.85 0.40 11.50 Gonial Angle 64 125.17 6.58 110.80 120.77 125.00 129.62 139.80 WITS 64 -1.38 2.63 -8.00 -2.90 -1.50 0.62 6.30 Max/md dif 64 22.77 3.81 15.60 20.10 22.85 24.70 32.60 ANB 64 3.38 2.26 -2.90 1.80 3.75 4.82 9.50 Pl. palatino 64 3.31 3.57 -4.10 1.30 3.80 5.10 12.70 Pl. mand 64 25.33 5.64 12.00 21.30 25.55 28.97 40.00 ENA-Me 64 59.55 5.02 50.80 56.17 58.75 62.33 77.10 Resalte 64 3.39 1.45 -4.10 2.98 3.40 3.90 8.50 Sobremordida 64 1.52 1.72 -5.40 0.80 1.80 2.70 4.50 Rel. molar 64 -0.45 2.07 -6.10 -1.70 -0.80 0.60 5.70 U1-SN 64 102.35 6.06 78.90 99.00 102.20 106.75 116.70 L1-Pl palat 64 88.48 6.57 69.80 84.45 89.20 92.70 102.70 ENP-AD1 64 22.08 4.41 11.10 19.40 22.40 25.20 31.20 AD1-Ba 64 21.29 3.95 12.90 18.30 20.45 24.25 30.20 ENP-AD2 64 17.10 4.45 9.10 13.88 16.30 19.62 31.30 AD2-H 64 14.03 3.65 7.00 11.50 13.55 16.40 26.00 Dim far sup 64 8.64 2.27 3.70 7.00 8.60 10.10 16.00 Dim far inf 64 11.33 3.00 4.00 9.45 11.65 12.62 20.80 Tabla2: tabla descriptiva de los valores de las variables estudiadas post-tratamiento Tabla2 Tabla descriptiva de los valores de las variables estudiadas post-tratamiento. 83 PROGRAMA de DOCTORADO en ciencias de la salud RESULTADOS 5.1.3 Análisis descriptivo: variables grupo control momento A A continuación, pasaremos a describir cada una de las variables del grupo control la primera vez que acudieron a consulta. - Variable SNAr(A): 14 casos válidos. El valor medio se alcanza en 121.1 grados, con una desviación típica de 5.37, mientras que la mediana aumenta hasta 121.65 grados. El valor mínimo se alcanza en 108.5 y el máximo asciende a 129.1. - Variable Co-A(A): 14 casos válidos. El valor mediose alcanza en 71 mm, con una desviación típica de 4.39, mientras que la mediana aumenta hasta 71.3 mm. El valor mínimo se alcanza en 63.4 y el máximo asciende a 79.3. - Variable SNA(A): 14 casos válidos. El valor medio se alcanza en 79.34 grados, con una desviación típica de 3.08, mientras que la mediana aumenta hasta 80.1 grados. El valor mínimo se alcanza en 74 y el máximo asciende a 83.6. - Variable ANperp(A): 14 casos válidos. El valor medio se alcanza en -0.01 mm, con una desviación típica de 3.47, mientras que la mediana disminuye hasta -0.35 mm. El valor mínimo se alcanza en -6.7 y el máximo asciende a 6.6. - Variable Co-Gn(A): 14 casos válidos. El valor medio se alcanza en 94.62 mm, con una desviación típica de 6.54, mientras que la mediana aumenta hasta 94.85 mm. El valor mínimo se alcanza en 84.1 y el máximo asciende a 104.1. - Variable SNB(A): 14 casos válidos. El valor medio se alcanza en 78.27 grados, con una desviación típica de 3.61, mientras que la mediana aumenta hasta 79.5 grados. El valor mínimo se alcanza en 70.8 y el máximo asciende a 83.2. - Variable PgNperp(A): 14 casos válidos. El valor medio se alcanza en -1.53 mm, con una desviación típica de 7.57, mientras que la mediana aumenta hasta -0.45 mm. El valor mínimo se alcanza en -13.4 y el máximo asciende a 11.9. - Variable ángulo goniaco(A): 14 casos válidos. El valor medio se alcanza en 127.7 grados, con una desviación típica de 6.17, mientras que la mediana aumenta hasta 128.45 grados. El valor mínimo se alcanza en 112.1 y el máximo asciende a 136.8. Tratamiento precoz de la Maloclusión de Clase III con disyunción maxilar y máscara facial 83 22 84 22 - Variable WITS(A): 14 casos válidos. El valor medio se alcanza en -4.21 mm, con una desviación típica de 3.03, mientras que la mediana disminuye hasta -4.55 mm. El valor mínimo se alcanza en -9.1 y el máximo asciende a 2.6. - Variable diferencia maxilo-mandibular(A): 14 casos válidos. El valor medio se alcanza en 23.36 mm, con una desviación típica de 4.03, mientras que la mediana aumenta hasta 24.1 mm. El valor mínimo se alcanza en 15.1 y el máximo asciende a 29.2. - Variable ANB(A): 14 casos válidos. El valor medio se alcanza en 1.06 grados, con una desviación típica de 2.95, mientras que la mediana aumenta hasta 2.15 grados. El valor mínimo se alcanza en -5.5 y el máximo asciende a 5.5 - Variable plano palatino (A): 14 casos válidos. El valor medio se alcanza en 3.47 grados, con una desviación típica de 4.65, mientras que la mediana aumenta hasta 3.5 grados. El valor mínimo se alcanza en -7 y el máximo asciende a 9.6. - Variable plano mandibular(A): 14 casos válidos. El valor medio se alcanza en 26.09 grados, con una desviación típica de 5.88, mientras que la mediana aumenta hasta 26.5 grados. El valor mínimo se alcanza en 9.7 y el máximo asciende a 34.8. - Variable ENA-Me(A): 14 casos válidos. El valor medio se alcanza en 58.09 mm, con una desviación típica de 3.04, mientras que la mediana aumenta hasta 58.35 mm. El valor mínimo se alcanza en 54 y el máximo asciende a 63.1. - Variable resalte(A): 14 casos válidos. El valor medio se alcanza en -0.94 mm, con una desviación típica de 2.69, mientras que la mediana disminuye hasta -1.6 mm. El valor mínimo se alcanza en -6.4 y el máximo asciende a 3. - Variable sobremordida(A): 14 casos válidos. El valor medio se alcanza en -1.03 mm, con una desviación típica de 3.21, mientras que la mediana aumenta hasta -0.35 mm. El valor mínimo se alcanza en -9.2 y el máximo asciende a 4. - Variable relación molar(A): 14 casos válidos. El valor medio se alcanza en -3.74 mm, con una desviación típica de 2.84, mientras que la mediana aumenta hasta -2.7 mm. El valor mínimo se alcanza en -10.3 y el máximo asciende a -0.7. PROGRAMA de DOCTORADO en ciencias de la salud RESULTADOS - Variable U1 to SN(A): 14 casos válidos. El valor medio se alcanza en 98.99 grados, con una desviación típica de 8.79, mientras que la mediana aumenta hasta 100.55 grados. El valor mínimo se alcanza en 82.3 y el máximo asciende a 113.2. - Variable L1-Plano palatino(A): 14 casos válidos. El valor medio se alcanza en 89.49 grados, con una desviación típica de 11.53, mientras que la mediana aumenta hasta 89.5 grados. El valor mínimo se alcanza en 71.9 y el máximo asciende a 116.3. - Variable ENP-AD1(A): 14 casos válidos. El valor medio se alcanza en 19.46, con una desviación típica de 3.9, mientras que la mediana aumenta hasta 20.6. El valor mínimo se alcanza en 11.9 y el máximo asciende a 24.1. - Variable AD1-Ba(A): 14 casos válidos. El valor medio se alcanza en 18.63, con una desviación típica de 2.77, mientras que la mediana disminuye hasta 18.3. El valor mínimo se alcanza en 15.2 y el máximo asciende a 26. - Variable ENP-AD2(A): 14 casos válidos. El valor medio se alcanza en 13.36, con una desviación típica de 3.78, mientras que la mediana disminuye hasta 12.5. El valor mínimo se alcanza en 9.5 y el máximo asciende a 24.2. - Variable AD2H (A): 14 casos válidos. El valor medio se alcanza en 13.78, con una desviación típica de 3.25, mientras que la mediana disminuye hasta 13.75. El valor mínimo se alcanza en 8.5 y el máximo asciende a 18.8. - Variable dimensión faríngea mínima superior de McNamara(A): 14 casos válidos. El valor medio se alcanza en 6.39, con una desviación típica de 2.13, mientras que la mediana disminuye hasta 6. El valor mínimo se alcanza en 2.8 y el máximo asciende a 11.1. - Variable dimensión faríngea mínima inferior de McNamara(A): 14 casos válidos. El valor medio se alcanza en 10.79, con una desviación típica de 2.46, mientras que la mediana aumenta hasta 10.9. El valor mínimo se alcanza en 7.1 y el máximo asciende a 15.3. 5.1.4 Análisis descriptivo: variables grupo control momento B A continuación, se describen cada una de las variables del grupo control cuando acudieron a la consulta en la segunda ocasión. Tratamiento precoz de la Maloclusión de Clase III con disyunción maxilar y máscara facial 85 22 86 22 - Variable SNAr(B): 14 casos válidos. El valor medio se alcanza en 121.21 grados, con una desviación típica de 6.17, mientras que la mediana disminuye hasta 120.8 grados. El valor mínimo se alcanza en 108 y el máximo asciende a 131. - Variable Co-A(B): 14 casos válidos. El valor medio se alcanza en 73.48 mm, con una desviación típica de 4.38, mientras que la mediana aumenta hasta 74.3 mm. El valor mínimo se alcanza en 64.5 y el máximo asciende a 80.8. - Variable SNA(B): 14 casos válidos. El valor medio se alcanza en 79.34 grados, con una desviación típica de 3.16, mientras que la mediana aumenta hasta 80.35 grados. El valor mínimo se alcanza en 74.2 y el máximo asciende a 83.1. - Variable A-Nperp(B): 14 casos válidos. El valor medio se alcanza en -0.17 mm, con una desviación típica de 3.56, mientras que la mediana disminuye hasta -0.3 mm. El valor mínimo se alcanza en -6.8 y el máximo asciende a 6.8. - Variable Co-Gn(B): 14 casos válidos. El valor medio se alcanza en 102.54 mm, con una desviación típica de 6.85, mientras que la mediana aumenta hasta 103.75 mm. El valor mínimo se alcanza en 91.2 y el máximo asciende a 112. - Variable SNB(B): 14 casos válidos. El valor medio se alcanza en 79.73 grados, con una desviación típica de 3.05, mientras que la mediana disminuye hasta 79.7 grados. El valor mínimo se alcanza en 74.5 y el máximo asciende a 85.3. - Variable Pg to nasion perp(B): 14 casos válidos. El valor medio se alcanza en 1.22 mm, con una desviación típica de 7.08, mientras que la mediana aumenta hasta 2.35 mm. El valor mínimo se alcanza en -9.1 y el máximo asciende a 13.9. - Variable ángulo goniaco(B): 14 casos válidos. El valor medio se alcanza en 125.84 grados, con una desviación típica de 6.62, mientras que la mediana aumenta hasta 127.7 grados. El valor mínimo se alcanza en 111.3 y el máximo asciende a 136.4. - Variable WITS(B): 14 casos válidos. El valor medio se alcanza en -6.06 mm, con una desviación típica de 3.17, mientras que la mediana disminuye hasta -6.1 mm. El valor mínimo se alcanza en -11.3 y el máximo asciende a 0. PROGRAMA de DOCTORADO en ciencias de la salud RESULTADOS Variable diferencia maxilo-mandibular(B): 14 casos válidos. El valor medio se alcanza en 26.62 mm, con una desviación típica de 4, mientras que la mediana disminuye hasta 26.2 mm. El valor mínimo se alcanza en 19.4 y el máximo asciende a 33.1. - Variable ANB(B): 14 casos válidos. El valor medio se alcanza en -0.39 grados, con una desviación típica de 2.68, mientras que la mediana aumenta hasta -0.25 grados. El valor mínimo se alcanza en -4.7 y el máximo asciende a 3.7. - Variable plano palatino(B): 14 casos válidos. El valor medio se alcanza en 3.67 grados, con una desviación típica de 4.48, mientras que la mediana aumenta hasta 3.75 grados. El valor mínimo se alcanza en -7 y el máximo asciende a 9.5. - Variable plano mandibular (B): 14 casos válidos. El valor medio se alcanza en 25.81 grados, con una desviación típica de 6.11, mientras que la mediana aumenta hasta 26.2 grados. El valor mínimo se alcanza en 9.8 y el máximo asciende a 35.1 - Variable ENA-Me(B): 14 casos válidos. El valor medio se alcanza en 62.96 mm, con una desviación típica de 5.78, mientras que la mediana aumenta hasta 63.1 mm. El valor mínimo se alcanza en 53.1 y el máximo asciende a 75. - Variable resalte(B): 14 casos válidos. El valor medio se alcanza en -1.98 mm, con una desviación típica de 2.81, mientras que la mediana disminuye hasta -2.25 mm. El valor mínimo se alcanza en -6.8 y el máximo asciende a 2. - Variable sobremordida(B): 14 casos válidos. El valor medio se alcanza en -1.65 mm, con una desviación típica de 3.58, mientras que la mediana aumenta hasta -0.15 mm. El valor mínimo se alcanza en -11 y el máximo asciende a 3.6. - Variable relación molar(B): 14 casos válidos. El valor medio se alcanza en -5.89 mm, con una desviación típica de 3.01, mientras que la mediana aumenta hasta - 4.65 mm. El valor mínimo se alcanza en -13.2 y el máximo asciende a -2.3. - Variable U1-SN(B): 14 casos válidos. El valor medio se alcanza en 105.57 grados, con una desviación típica de 7.53, mientras que la mediana disminuye hasta 104.45 grados. El valor mínimo se alcanza en 93 y el máximo asciende a 118. Tratamiento precoz de la Maloclusión de Clase III con disyunción maxilar y máscara facial 87 22 88 22 - Variable L1-Plano palatino(B): 14 casos válidos. El valor medio se alcanza en 86.51 grados, con una desviación típica de 8.05, mientras que la mediana disminuye hasta 86.45 grados. El valor mínimo se alcanza en 69.6 y el máximo asciende a 98.7. - Variable ENP-AD1(B): 14 casos válidos. El valor medio se alcanza en 19.12, con una desviación típica de 3.87, mientras que la mediana aumenta hasta 20.05. El valor mínimo se alcanza en 10.9 y el máximo asciende a 24.3. - Variable AD1-Ba(B): 14 casos válidos. El valor medio se alcanza en 18.39, con una desviación típica de 2.74, mientras que la mediana disminuye hasta 18. El valor mínimo se alcanza en 14.2 y el máximo asciende a 26.1. - Variable ENP-AD2(B): 14 casos válidos. El valor medio se alcanza en 13.49, con una desviación típica de 3.7, mientras que la mediana disminuye hasta 12.9. El valor mínimo se alcanza en 10 y el máximo asciende a 24. - Variable AD2H(B): 14 casos válidos. El valor medio se alcanza en 13.53, con una desviación típica de 2.99, mientras que la mediana aumenta hasta 13.9. El valor mínimo se alcanza en 8 y el máximo asciende a 18.2. - Variable dimensión faríngea mínima superior de McNamara(B): 14 casos válidos. El valor medio se alcanza en 5.95, con una desviación típica de 1.86, mientras que la mediana coincide con la media. El valor mínimo se alcanza en 2.6 y el máximo asciende a 9.1. - Variable dimensión faríngea mínima inferior de McNamara(B): 14 casos válidos. El valor medio se alcanza en 10.86, con una desviación típica de 2.51, mientras que la mediana disminuye hasta 10.45. El valor mínimo se alcanza en 7 y el máximo asciende a 15.4. Los datos completos del análisis descriptivo en el grupo control de todas las variables en los dos momentos estudiados (A y B), se muestran a continuación en las tablas 3 y 4. PROGRAMA de DOCTORADO en ciencias de la salud RESULTADOS Percentiles (%) D.típ. 0 25 50 75 89 22 n Media 100 SNAr 14 121.10 5.37 108.50 117.92 121.65 124.70 129.10 Co-A 14 71.00 4.39 63.40 68.95 71.30 73.72 79.30 SNA 14 79.34 3.08 74.00 77.57 80.10 81.08 83.60 Anperp 14 -0.01 3.47 -6.70 -1.80 -0.35 1.98 6.60 Co-Gn 14 94.62 6.54 84.10 89.32 94.85 99.80 104.10 SNB 14 78.27 3.61 70.80 76.04 79.50 80.97 83.20 Pg-Nperp 14 -1.53 7.57 -13.40 -7.65 -0.45 1.33 11.90 Gonial Angle 14 127.70 6.17 112.10 125.60 128.45 131.72 136.80 WITS 14 -4.21 3.03 -9.10 -5.75 -4.55 -2.90 2.60 Max/md dif 14 23.36 4.03 15.10 20.57 24.10 26.07 29.20 ANB 14 1.06 2.95 -5.50 -0.85 2.15 3.15 5.50 Pl. palatino 14 3.47 4.65 -7.00 1.10 3.50 7.33 9.60 Pl. mand 14 26.09 5.88 9.70 25.62 26.50 27.60 34.80 ENA-Me 14 58.09 3.04 54.00 55.42 58.35 60.25 63.10 Resalte 14 -0.94 2.69 -6.40 -2.08 -1.60 1.20 3.00 Sobremordida 14 -1.03 3.21 -9.20 -1.88 -0.35 0.42 4.00 Rel. molar 14 -3.74 2.84 -10.30 -5.30 -2.70 -1.47 -0.70 U1-SN 14 98.99 8.79 82.30 95.20 100.55 103.33 113.20 L1-Pl palat 14 89.49 11.53 71.90 83.05 89.50 96.75 116.30 ENP-AD1 14 19.46 3.90 11.90 18.60 20.60 21.75 24.10 AD1-Ba 14 18.63 2.77 15.20 16.62 18.30 19.70 26.00 ENP-AD2 14 13.36 3.78 9.50 10.95 12.50 14.45 24.20 AD2-H 14 13.78 3.25 8.50 11.98 13.75 16.10 18.80 Dim far sup 14 6.39 2.13 2.80 5.82 6.20 7.18 11.10 Dim far inf 14 10.79 2.46 7.10 9.10 10.90 12.33 15.30 Tabla3: tabla descriptiva de los valores de las variables estudiadas del grupo control en la primera ocasión que los pacientes se presentan en la consulta. Tabla3 Tabla descriptiva de los valores de las variables estudiadas del grupo control en la primera ocasión que los pacientes se presentan en la consulta. 92 Tratamiento precoz de la Maloclusión de Clase III con disyunción maxilar y máscara facial Percentiles (%) 90 22 N Media D.típ. SNAr 14 121.21 6.17 0 108.00 117.28 120.80 125.32 131.00 25 50 75 100 Co-A 14 73.48 4.38 64.50 71.85 74.30 76.28 80.80 SNA 14 79.34 3.16 74.20 76.62 80.35 81.97 83.10 Anperp 14 -0.17 3.56 -6.80 -2.17 -0.30 1.80 6.80 Co-Gn 14 102.54 6.85 91.20 97.65 103.75 107.65 112.00 SNB 14 79.73 3.05 74.50 78.38 79.70 82.17 85.30 Pg-Nperp 14 1.22 7.08 -9.10 -5.55 2.35 3.55 13.90 Gonial Angle 14 125.84 6.62 111.30 121.75 127.70 129.05 136.40 WITS 14 -6.06 3.17 -11.30 -8.50 -6.10 -4.17 0.00 Max/md dif 14 26.62 4.00 19.40 25.15 26.20 29.30 33.10 ANB 14 -0.39 2.68 -4.70 -1.45 -0.25 1.45 3.70 Pl. palatino 14 3.67 4.48 -7.00 1.50 3.75 7.40 9.50 Pl. mand 14 25.81 6.11 9.80 23.87 26.20 28.70 35.10 ENA-Me 14 62.96 5.78 53.10 60.03 63.10 64.82 75.00 Resalte 14 -1.98 2.81 -6.80 -3.27 -2.25 0.75 2.00 Sobremordida 14 -1.65 3.58 -11.00 -2.77 -0.15 0.00 3.60 Rel. molar 14 -5.89 3.01 -13.20 -7.88 -4.65 -4.10 -2.3 U1-SN 14 105.57 7.53 93.00 101.30 104.45 108.42 118.00 L1-Pl palat 14 86.51 8.05 69.60 81.65 86.45 93.05 98.70 ENP-AD1 14 19.12 3.87 10.90 18.62 20.05 21.32 24.30 AD1-Ba 14 18.39 2.74 14.20 16.85 18.00 19.03 26.10 ENP-AD2 14 13.49 3.70 10.00 11.18 12.90 13.80 24.00 AD2-H 14 13.53 2.99 8.00 11.95 13.90 15.78 18.20 Dim far sup 14 5.95 1.86 2.60 5.03 5.95 6.97 9.10 Dim far inf 14 10.86 2.51 7.00 9.05 10.45 12.75 15.40 Tabla4 : tabla descriptiva de los valores de las variables estudiadas del grupo control Tabla4 en la segunda ocasión que los pacientes se presentan en la consulta Tabla descriptiva de los valores de lasvariables estudiadas del grupo control en la segunda ocasión que los pacientes se presentan en la consulta. 93 PROGRAMA de DOCTORADO en ciencias de la salud RESULTADOS 5.2 Cambios producidos con el tratamiento 5.2.1 Cambios producidos en las diferentes variables Cuando se comparan los cambios producidos por tratamiento, mediante la significación del test t para muestras pareadas, se encontraban cambios estadísticamente significativos en todos los casos salvo para las variables Pg-Nperp, inclinación del plano palatino y ángulo del plano mandibular. En la tabla 5 se recogen las medias y desviaciones típicas para cada medida obtenida, antes y después del tratamiento. Los cambios que se producen con el tratamiento a nivel esquelético se pueden observar en las variables SNAr, Co-A, SNA, ANPerp, Co-Gn, SNB, Pg-Nperp, Ángulo goniaco, Wits, diferencia máxilo-mandibular, ANB, Plano palatino, Plano mandibular y ENA-Me de la gráfica 53 a la 66. Los cambios a nivel dentario con el tratamiento se pueden observar en las variables resalte, sobremordida, relación molar, U1-SN y L1-Plano palatino de la gráfica 67 a la 71. Por último, las gráficas comprendidas entre la 72 y la 77 permiten apreciar los cambios que tienen lugar con el tratamiento a nivel de vía aérea en las variables ENP-AD1, AD1-Ba, ENP-AD2, AD2-H, dimensión faríngea mínima superior de McNamara y dimensión faríngea mínima inferior de McNamara. Tratamiento precoz de la Maloclusión de Clase III con disyunción maxilar y máscara facial 91 22 22 92 SNAr Co-A SNA Anperp Co-Gn SNB Pg-Nperp Gonial Angle WITS Max/md dif ANB Pl. palatino Pl. mand ENA-Me Resalte Sobremordida Rel. molar U1-SN L1-Pl palat ENP-AD1 AD1-Ba ENP-AD2 AD2-H Dim far sup Dim far inf Pre Tratamiento Media D.T. 120.45 5.18 72.18 3.91 80.24 4.17 0.09 2.87 93.86 5.89 78.41 3.84 -2.57 5.38 126.4 7.37 -3.55 2.95 21.33 4.59 1.89 2.75 2.69 3.92 25 5.11 55.41 10.52 -0.55 1.97 -0.03 2.08 -2.61 2.1 98.34 6.9 91.41 7.97 20.14 4.4 20.4 3.87 14.26 4.04 13.34 3.12 6.72 2.42 10.5 3.01 Post Tratamiento Media D.T. 121.9 5.26 76.91 3.87 81.03 3.7 1.07 2.8 99.62 5.98 77.67 3.36 -2.79 5.74 125.17 6.58 -1.38 2.63 22.77 3.81 3.38 2.26 3.31 3.57 25.33 5.64 59.55 5.02 3.39 1.45 1.52 1.72 -0.45 2.07 102.35 6.06 88.48 6.57 22.08 4.41 21.29 3.95 17.10 4.45 14.03 3.65 8.64 2.27 11.33 3 p-valor 0.002 <0.001 0.003 <0.001 <0.001 0.003 0.54 0.02 <0.001 <0.001 <0.001 0.12 0.3 0.002 <0.001 <0.001 <0.001 <0.001 <0.001 <0.001 0.001 <0.001 0.01 <0.001 <0.001 Tabla5: medias y desviaciones típicas para cada medida obtenida, antes y después del tratamiento Tabla 5 Medias y desviaciones típicas para cada medida obtenida, antes y después del tratamiento. 95 PROGRAMA de DOCTORADO en ciencias de la salud RESULTADOS SNAr Co-A SNA A-NPerp Co-Gn SNB Pg-NPerp Ángulo goniaco WITS Tratamiento precoz de la Maloclusión de Clase III con disyunción maxilar y máscara facial 93 22 94 22 Diferencia máxilar mandibular ANB Plano mandibular ENA-Me Gráficas 53 a 66 Cambios esqueléticos producidos entre antes y después en las variables SNAr, Co-A, SNA, ANPerp, Co-Gn, SNB, Pg-Nperp, Ángulo goniaco, Wits, diferencia máxilo-mandibular, ANB, Plano palatino, Plano mandibular y ENA-Me. PROGRAMA de DOCTORADO en ciencias de la salud Plano palatino RESULTADOS Resalte Sobremordida Relación molar U1 to SN L1-Plano palatino Gráficas 67 a 71 Cambios dentarios producidos entre antes y después en las variables resalte, sobremordida, relación molar, U1-SN y L1-Plano mandibular. Tratamiento precoz de la Maloclusión de Clase III con disyunción maxilar y máscara facial 95 22 96 22 ENP-AD1 AD1-Ba AD2H Dimensión faríngea mínima superior de McNamara Gráficas 72 a77 Cambios en vía aérea producidos entre antes y después en las variables ENP-AD1, AD1-Ba, ENP-AD2, AD2-H, dimensión faríngea mínima superior de McNamara y dimensión faríngea mínima inferior de McNamara. PROGRAMA de DOCTORADO en ciencias de la salud ENP-AD2 Dimensión faríngea mínima inferior de McNamara RESULTADOS 5.2.2 Cambios producidos en el biotipo 97 22 Al analizar el biotipo del paciente el test de Fisher indica que se producen diferencias en el biotipo facial después del tratamiento (p<0,001), si bien esos cambios no son necesariamente en la misma dirección. El estudio partió de 31 sujetos con biotipo braquifacial, de los cuales 10 pasaron a ser declasificados biotipo mesofacial tras con el tratamiento. De los 13 con biotipo dolicofacial, inicialmente biotipo mesofacial, queindividuos tras el tratamiento solo 14 11 lo mantuvieron y 2 pasan a biotipo mesofacial. Por último, 20 individuos fueron clasificados mantuvieron tal condición, 2 pasaron a braquifacial y 4 a dólicofacial, como se inicialmente con biotipo mesofacial, que tras el tratamiento solo 14 mantuvieron tal condición, 2 en la tabla 6. pasaron muestra a braquifacial y 4 a dólicofacial, como se observa en la tabla 6. En la gráfica 78 se muestran el número de pacientes que presentan cada En la gráfica 78 antes se muestran el número de pacientes que presentan cada biotipo antes y después biotipo y después del tratamiento. del tratamiento. ANTES DESPUÉS Braquifacial Dolicofacial Mesofacial Braquifacial 21 0 10 Dolicofacial 0 11 2 Mesofacial 2 4 14 Tabla 6: Cambios producidos en el biotipo con el tratamiento Tabla 6 Cambios producidos en el biotipo con el tratamiento. Tratamiento precoz de la Maloclusión de Clase III con disyunción maxilar y máscara facial Biotipo 98 22 30 31 26 23 20 20 Braquifacial 15 13 Dolicofacial Mesofacial 10 0 Pre Post Gráfica 78 Diferencias pre y post tratamiento a nivel del biotipo. 5.3 Comparación del grupo tratado y el grupo control Se comprobó si existían diferencias en el momento inicial entre el grupo tratado y el grupo control, cuyos principales resultados se resumen en la tabla 7. PROGRAMA de DOCTORADO en ciencias de la salud Se comprobó si existían diferencias en el momento inicial entre el grupo tratado y el grupo control, cuyos principales resultados se resumen en la tabla 7. Grupo control Grupo tratado pvalor SNAr 121.1±5.37 120.45±5.18 0.67 Co-A 71±4.39 72.18±3.91 0.32 SNA 79.34±3.08 80.24±4.17 0.45 Anperp -0.01±3.47 0.09±2.87 0.91 Co-Gn 94.62±6.54 93.86±5.89 0.58 SNB 78.27±3.61 78.41±3.84 0.9 Pg-Nperp -1.53±7.57 -2.57±5.38 0.55 Gonial Angle 127.7±6.17 126.4±7.37 0.26 WITS -4.21±3.03 -3.55±2.95 0.46 Max/md dif 23.36±4.03 21.33±4.59 0.1 ANB 1.06±2.95 1.89±2.75 0.32 Pl. palatino 3.47±4.65 2.69±3.92 0.43 Pl. mand 26.09±5.88 25±5.11 0.32 ENA-Me 58.09±3.04 55.41±10.52 0.16 Resalte -0.94±2.69 -0.55±1.97 0.54 Sobremordida -1.03±3.21 -0.03±2.08 0.28 Rel. molar -3.74±2.84 -2.61±2.1 0.17 U1-SN 98.99±8.79 98.34±6.9 0.76 L1-Pl palat 89.49±11.53 91.41±7.97 0.46 ENP-AD1 19.46±3.9 20.14±4.4 0.59 AD1-Ba 18.63±2.77 20.4±3.87 0.11 ENP-AD2 13.36±3.78 14.26±4.04 0.31 AD2-H 13.78±3.25 13.34±3.12 0.64 Dim far sup 10.79±2.46 10.5±3.01 0.74 Dim far inf 6.39±2.13 6.72±2.42 0.76 Tabla 7: diferencias en el momento inicial entre el grupo tratado y el grupo control. Tabla 7 Diferencias en el momento inicial entre No se detectaron diferencias significativas para ninguna las medidas, el grupo tratado y elde grupo control. con lo que los dos grupos son comparables. No se detectaron diferencias significativas para ninguna de las medidas, con lo que los dos grupos son comparables. 102 Para ver que parte de los cambios producidos son debidos al tratamiento y que parte al crecimiento, se analizaron las diferencias en los cambios producidos entre el grupo tratado y el grupo control. En la tabla 8 se presentan los resultados obtenidos al comparar el cambio en los dos momentos entre el grupo tratado y el grupo control donde se pueden apreciar diferencias estadísticamente significativas en las variables Co-A (Gráfica 79), ANperp (Gráfica 80) , SNB (Gráfica 81), PgNperp Tratamiento precoz de la Maloclusión de Clase III con disyunción maxilar y máscara facial RESULTADOS 5.3 COMPARACIÓN DEL GRUPO TRATADO Y DEL GRUPO CONTROL. 99 22 100 22 (Gráfica 82), Wits (Gráfica 83), diferencia máxilo-mandibular (Gráfica 84), ANB (Gráfica 85), resalte (Gráfica 86), sobremordida (Gráfica 87), relación molar (Gráfica 88), así como en todas las variables estudiadas para vía aérea (Gráficas 89 a 94). Grupo control Grupo tratado pvalor SNAr 0.11±1.97 1.45±3.55 0.06 Co-A 2.48±1.28 4.74±3.16 0.01 SNA 0±1.5 0.8±2.1 0.1 Anperp -0.16±0.94 0.98±1.84 0.01 Co-Gn 7.92±4.19 5.76±4.65 0.051 SNB 1.46±2.24 -0.74±1.91 <0.01 Pg-Nperp 2.75±1.01 -0.22±2.87 <0.01 Gonial Angle -1.86±2.71 -1.23±4.19 0.3 WITS -1.86±0.75 2.18±2.46 <0.01 Max/md dif 3.26±2.78 1.44±3.15 0.02 ANB -1.45±1.8 1.49±2.09 <0.01 0.76 Pl. palatino 0.2±0.46 0.62±3.2 Pl. mand -0.29±3.05 0.34±2.62 0.5 ENA-Me 4.87±4.28 4.13±10.07 0.13 Resalte -1.04±0.73 3.95±1.96 <0.01 Sobremordida -0.62±0.78 1.55±1.98 <0.01 Rel. molar -2.15±0.56 2.16±2.17 <0.01 U1-SN 6.59±4.55 4.01±6.61 0.17 L1-Pl palat -2.98±7.84 -2.93±5.89 0.47 ENP-AD1 -0.34±0.54 1.94±2.56 <0.01 AD1-Ba -0.24±0.84 0.89±2.09 <0.01 ENP-AD2 0.13±1.03 2.83±3.23 <0.01 AD2-H -0.25±0.61 0.69±2.11 <0.01 Dim far sup -0.44±0.59 1.92±1.91 <0.01 Dim far inf 0.07±0.58 0.83±1.47 0.03 Tabla 8: diferencias en los cambios producidos entre el grupo tratado y el grupo Tabla 8 control. Diferencias en los cambios producidos entre el grupo tratado y el grupo control. PROGRAMA de DOCTORADO en ciencias de la salud 104 RESULTADOS CaA 101 22 Gráfica 79 Diferencias en los cambios producidos antes y después entre el grupo tratado y el grupo control para la variable Co-A A-NPerp Gráfica 80 Diferencias en los cambios producidos antes y después entre el grupo tratado y el grupo control para la variable ANperp Tratamiento precoz de la Maloclusión de Clase III con disyunción maxilar y máscara facial SNB 102 22 Gráfica 81 Diferencias en los cambios producidos antes y después entre el grupo tratado y el grupo control para la variable SNB Pg-NPerp PROGRAMA de DOCTORADO en ciencias de la salud Gráfica 82 Diferencias en los cambios producidos antes y después entre el grupo tratado y el grupo control para la variable PgNperp RESULTADOS Wits 103 22 Gráfica 83 Diferencias en los cambios producidos antes y después entre el grupo tratado y el grupo control para la variable Wits Gráfica 84 Diferencias en los cambios producidos antes y después entre el grupo tratado y el grupo control para la variable diferencia máxilo-mandibular Diferencia máxilo-mandibular Tratamiento precoz de la Maloclusión de Clase III con disyunción maxilar y máscara facial ANB 104 22 Gráfica 85 Diferencias en los cambios producidos antes y después entre el grupo tratado y el grupo control para la variable ANB Resalte PROGRAMA de DOCTORADO en ciencias de la salud Gráfica 86 Diferencias en los cambios producidos antes y después entre el grupo tratado y el grupo control para la variable resalte RESULTADOS Sobremordida 105 22 Gráfica 87 Diferencias en los cambios producidos antes y después entre el grupo tratado y el grupo control para la variable sobremordida Relación molar Gráfica 88 Diferencias en los cambios producidos antes y después entre el grupo tratado y el grupo control para la variable relación molar Tratamiento precoz de la Maloclusión de Clase III con disyunción maxilar y máscara facial 106 22 ENP-AD1 AD1-Ba ENP-AD2 AD2H MCNAMINF MCNAMSUP Gráficas 89 a 94 Diferencias en los cambios producidos antes y después entre el grupo tratado y el grupo control para las variables de vía aérea PROGRAMA de DOCTORADO en ciencias de la salud El éxito del tratamiento se definió para cualquier valor positivo de la 5.4 Modelo predictivo éxitoy del diferencia del Witsdel después antestratamiento del tratamiento. Las variables consideradas como predictoras o independientes en el modelo de regresión fueron las medidas El éxito del tratamiento se definió para cualquier valor positivo de la diferencia del Wits después telerradiografía (A). Se aplicó un método de selección de variables en el y antesendella tratamiento. Lasinicial variables consideradas como predictoras o independientes paso a paso, arrojando diferencias estadísticamente significativas el resalteuny método la modelo de regresión fueron las medidas en la telerradiografía inicial (A). Se aplicó de selección de variables a paso, arrojando diferencias significativas relación molar.paso Los coeficientes de dicho modelo,estadísticamente junto con sus odds ratio (OR)el resalte y la relación molar. Los coeficientes junto con sus odds (OR) e intervalos de e intervalos de confianza al de 95 dicho %, asímodelo, como la significación del ratio test de Wald se confianza al 95 %, así como la significación del test de Wald se muestran en la Tabla 9. muestran en la Tabla 9. Coeficiente p-valor OR IC (95%) RESALTE -0.646 0.008 0.524 (0.301-0.810) RELACIÓN MOLAR -1.301 0.009 0.272 (0.085-0.621) Tabla 9 Coeficientes modelo con sus odds ratiointervalos (OR), intervalos Tabla 9: Coeficientes del modelodel junto con junto sus odds ratio (OR), de de confianza y la de significación del test de Wald. confianza y la significación del test Wald . Las exponenciales de los coeficientes u OR obtenidos son menores que 1, lo que indica que la probabilidad deLas éxito decrecerá a medida que el valor de las dos variables (resalte inicial y relación exponenciales de los coeficientes u OR obtenidos son menores que molar inicial) sea mayor al comienzo del tratamiento. Para comprobar la bondad del modelo 1, lo que indica que la probabilidad de éxito decrecerá a medida que el valor de construido se realizó el test de Hosmer-Lemeshow y se constató que el ajuste era satisfactorio las dos Además, variablesse (resalte iniciallos y relación molar inicial)R2sea mayor (p-valor=0.99). obtuvieron coeficientes pseudo (Tabla 10)aly comienzo se cálculo el área del tratamiento. Para comprobar la bondad del modelo realizó el de cara bajo la curva ROC, obteniendo un valor de 0.858. Ello implica que elconstruido modelo esse satisfactorio a distinguir de éxito de no éxito.y se constató que el ajuste era satisfactorio (ptest casos de Hosmer-Lemeshow valor=0.99). Además, se obtuvieron los coeficientes pseudo R2 (Tabla 10) y se cálculo el área bajo la curva ROC, obteniendo un valor de 0.858. Ello implica que R2 McFadden R2 Cox y Snell R2 Nagelkerke el modelo es satisfactorio de cara a distinguir casos de éxito de no éxito. 0.3379 0.2782 0.4495 Tabla 10 Coeficientes pseudo-R2. Tabla 10: coeficientes pseudo-R2. 111 Tratamiento precoz de la Maloclusión de Clase III con disyunción maxilar y máscara facial RESULTADOS 5.4 MODELO PREDICTIVO DEL ÉXITO DEL TRATAMIENTO 107 22 6. DISCUSIÓN El presente trabajo de investigación se diseñó para estudiar la efectividad del tratamiento en niños, en período de crecimiento con disyunción y máscara facial en el tratamiento precoz de la maloclusión de Clase III esquelética y se han analizado los cambios esqueléticos a los 18 meses de tratamiento. La estabilidad a largo plazo se ha buscado mediante la sobrecorrección del resalte y de la clase molar. Diversos estudios apoyan la efectividad a largo plazo del tratamiento con disyunción y máscara facial (Masucci et al., 2011; Mandall et al., 2012). El problema principal radica en el crecimiento diferencial entre la mandíbula y el maxilar (Marshal et al., 2011), que puede ser responsable de la recidiva de la maloclusión de Clase III. Una limitación en nuestro estudio se debe a que la valoración de los cambios producidos por el tratamiento se ha realizado mediante el uso de telerradiografías laterales de cráneo bidimensionales por requerimientos éticos. El Comité de Ética de la Investigación del Instituto Asturiano de Odontología prohibe la realización de CBCTs en niños para fines de investigación sin una justificación específica. Aunque el riesgo de desarrollar un cáncer por exposición a radiación es pequeño, cada vez es mayor la preocupación sobre los riesgos del uso indiscriminado del CBCT en ortodoncia, especialmente en niños (Yeh y Chen, 2018). Por otro lado, la mayoría de los autores indican que las telerradiografías laterales de cráneo son efectivas para el diagnóstico temprano de la maloclusión de Clase III esquelética (Zegan et al., 2015), así como para evaluar las vías aéreas (Adedeji et al., 2016). Por tanto, reemplazar las radiografías convencionales por el CBCT no necesariamente está asociado a un mejor diagnóstico y resultado del tratamiento y además puede conducir a un problema de salud pública (Halazonetis, 2012). Algunos autores han propuesto el uso de un escáner de superficie 3D no invasivo para el diagnóstico precoz de la maloclusión de Clase III en niños con dentición decidua (Krneta et al., 2014) o mixta precoz (Krneta et al., 2015), si bien por si sólo este análisis parece ser insuficiente. Otra herramienta “no invasiva” utilizada para evaluar de forma tridimensional los cambios en los tejidos blandos es la estereofotogrametría tridimensional. Esta técnica, combinando fotografías tomadas desde varios ángulos con cámaras digitales sincrónicas, permite adquirir imágenes en tres dimensiones con ausencia de daños para los pacientes (Elnagar et al., 2017). En muchos de los artículos consultados, la falta de un grupo control hace difícil determinar qué parte de la protracción maxilar se debe al tratamiento y qué parte al crecimiento maxilar. Tratamiento precoz de la Maloclusión de Clase III con disyunción maxilar y máscara facial DISCUSIÓN DISCUSIÓN 111 22 112 22 Nuestros hallazgos al comparar los cambios producidos en el uso de la disyunción y máscara facial con el crecimiento producido en individuos con maloclusión de Clase III esquelética no tratados, apoyan los resultados de las investigaciones que indican que el protocolo de disyunción y máscara facial produce cambios significativos favorables tanto en las estructuras maxilares como mandibulares (Baccetti et al., 2010). En nuestro estudio hemos podido comprobar que los individuos que han respondido peor al tratamiento, considerando el Wits como indicador del éxito del tratamiento, se correspondían con un aumento significativo del tamaño mandibular. Esto es debido a que, si bien en la maloclusión de Clase III el maxilar suele ser el principal responsable, no hay que olvidar el papel que puede jugar la mandíbula en la estabilidad del tratamiento. Algunos factores como la discrepancia máxilo-mandibular severa, la dimensión vertical aumentada y una mandíbula prognática, pueden ser desfavorables para la estabilidad a largo plazo del tratamiento realizado (Gu et al., 2010). Estos factores deberán, por tanto, tenerse en cuenta en el diagnóstico y a la hora de planificar el tratamiento. Aunque son pacientes que mejorarán con este tratamiento, no hay que olvidar que son candidatos a cirugía ortognática en la edad adulta. Hay que ser cautelosos a la hora de determinar el pronóstico a largo plazo e informar a los padres o tutores sobre la posibilidad de una evolución desfavorable (Choi et al., 2017). Por otro lado, la herencia es el factor etiológico fundamental en los casos de verdadera displasia ósea; actualmente los patrones de herencia genética propuestos para la maloclusión de Clase III son herencia autosómica recesiva, autosómica dominante, autosómica dominante con penetrancia incompleta y modelo de herencia poligénica con umbral (Otero et al., 2014). En cualquier caso, el aspecto facial que presentarán los niños con maloclusión de Clase III con el paso del tiempo depende de la interacción entre la herencia y los factores ambientales (Aksakalli y Demir, 2013). Pero los tratamientos solo pueden actuar sobre los factores ambientales, lo cual tiene especial relevancia si se tiene en cuenta que la maloclusión de Clase III implica alteraciones estéticas al influir sobre los tejidos blandos, por lo que puede causar problemas psicológicos e interpersonales (Becelli et al., 2002). Varios autores refieren un aumento de la dimensión vertical con el uso de máscara facial (Kwak et al., 2018) que podría disminuirse cuando se tracciona a un anclaje óseo en lugar de a una disyunción con ganchos (Koh y Chung, 2014; Maino et al., 2018). Nuestros resultados son acordes a los de los estudios que refieren mejoría sagital independientemente del patrón esquelético vertical inicial y que no encuentran diferencias esqueléticas verticales en los diferentes biotipos (Pavoni et al., 2015). En nuestro estudio no se ha demostrado un aumento significativo de la dimensión vertical al PROGRAMA de DOCTORADO en ciencias de la salud DISCUSIÓN asociar disyunción y máscara facial, independientemente del biotipo inicial del paciente. Por otra parte, el incremento en la dimensión vertical intermaxilar durante el periodo de protracción que refieren algunos autores, no persiste en los estudios realizados a largo plazo (Baccetti et al., 2010). Por otro lado, no existe un consenso en cuanto a la pauta de apertura del tornillo a utilizar en la disyunción. Algunos estudios concluyen en que pautas de ¼ de vuelta al día y ¼ de vuelta cada dos días tienen efectos similares en las estructuras dentofaciales tanto en los planos transversal, como sagital o vertical (Ramoglu y Sari, 2010). No obstante, una pauta de activación de ¼ de vuelta cada 3 días podría ser más estable que una pauta más rápida (Lagravere et al., 2005). Lo que si parece claro es que la formación de hueso a nivel de la sutura palatina está directamente relacionado con la magnitud de separación producida en la sutura (Liu et al., 2011). Varios autores refieren que el uso de una disyunción maxilar produce un movimiento hacia delante del maxilar superior, una pequeña rotación hacia abajo y hacia atrás de la mandíbula y un pequeño aumento en la altura facial (Kilic y Oktay, 2010). Dado que la disyunción produce una alteración del sistema sutural circunmaxilar que aumenta el efecto ortopédico (Ghoneima et al., 2011), algunos estudios usan un protocolo en el que se alterna la expansión y la compresión (Rathi et al., 2015). Este método podría afectar positivamente al movimiento de avance del maxilar superior en comparación con el uso de un disyuntor clásico en el tratamiento precoz de la maloclusión de Clase III de causa maxilar. No obstante, y aunque las diferencias de los resultados entre ambos protocolos son estadísticamente significativas para el movimiento hacia delante del maxilar y la rotación del plano palatino y el plano mandibular, esto no parece ser clínicamente relevante porque estas diferencias son menores de 1 mm y 1º respectivamente (Liu et al., 2015). Este último punto contrasta con los hallazgos de Cordasco et al., (2014) que afirman que la expansión rápida palatina preliminar no parece mejorar la eficacia de la máscara facial. En cuanto a la fuerza óptima para la tracción anterior del maxilar, tampoco existe consenso sobre la pauta a utilizar, y los valores oscilan entre los 180 y los 800 gramos por lado, con una duración entre 10 y 24 horas diarias (Yepes et al., 2014). Analizando nuestros datos se puede concluir que una activación de la disyunción de ¼ de vuelta cada 3 días seguido de una máscara facial con fuerzas ortopédicas de entre 400 y 500 gramos por lado durante al menos 14 horas diarias, es suficiente para conseguir efectos esqueléticos para la corrección de la maloclusión de Clase III. Los hallazgos parecen obvios si se tiene en consideración que se realiza en edades en las que aún no se ha consolidado la sutura palatina. Por otra parte, existe muy poca evidencia en la literatura sobre el efecto a largo plazo de los cambios producidos con máscara facial por lo que se hacen necesarios más estudios que aporten información sobre este punto (Rongo et al., 2017; Woon y Thiruvenkatachari, 2018). Tratamiento precoz de la Maloclusión de Clase III con disyunción maxilar y máscara facial 113 22 114 22 En cualquier caso, no cabe duda de que el éxito del tratamiento con disyunción y máscara facial depende de la capacidad del paciente para seguir la pauta de uso marcada por el ortodoncista, sobre todo con el uso de la máscara facial el número de horas recomendado y durante todos los días. En los últimos años se ha propuesto la integración de un sensor a la máscara facial que proporciona suficiente información sobre el seguimiento de las instrucciones prescritas permitiendo evaluar los efectos del tratamiento de forma totalmente objetiva (Stocker et al., 2016). Por lo que se refiere al momento idóneo para la instauración del tratamiento, la mayor parte de los autores están de acuerdo en que el inicio precoz es lo más adecuado para conseguir los mejores efectos ortopédicos (Amat, 2013; Grippaudo et al., 2014). Pero también hay autores que indican que la máscara facial también puede ser efectiva después del pico de crecimiento (Sabri, 2015; Zhang et al., 2015). Y algunos, como Jackson y Kravitz (2014) proponen su uso en pacientes adultos con maloclusión de Clase III con disyunción y máscara facial, siempre y cuando la cooperación del paciente sea excelente; esta última opción no coincide con la opinión generalizada. Aunque existe un acuerdo unánime sobre la efectividad de la máscara facial en el tratamiento temprano de la Clase III esquelética su diseño ha sufrido múltiples variaciones a lo largo del tiempo.Yagci, et al.,(2011), con el fin de mantener mejor la posición natural de la cabeza, sugieren una modificación de la disyunción de resina mediante la adición de 2 tubos por vestibular de la misma que acomodan unos arcos. Estos arcos en su parte extrabucal llevan una dirección anterosuperior con una angulación de 90 grados. Esto proporciona un punto de aplicación de fuerza a nivel del centro de resistencia dentomaxilar y permite aplicar las fuerzas paralelas en ambos lados. Por su lado, Ansar et al. (2016) afirman que la combinación de disyunción y máscara facial produce excelentes resultados ortopédicos, pero sugieren el uso de un aparato con un arco de tracción. Este consiste en una férula superior que cubre las superfices palatinas y oclusales de los dientes superiores e incorpora en su diseño un tornillo de expansión para realizar una disyunción del paladar con una pauta rápida. Además, presenta unos ganchos por vestibular asociados mediante elásticos a un arco de tracción que es una modificación de un arco de una tracción extraoral anclado en los molares inferiores. Este aparato produce menos efectos esqueléticos que la máscara facial, pero los autores refieren una corrección satisfactoria de la maloclusión de Clase III, con una apariencia más estética afirmando que puede ser una alternativa para pacientes poco colaboradores. Algunos autores combinan el uso de una disyunción y máscara facial con otras técnicas como los elásticos intermaxilares junto con aparatología auxiliar (arco lingual) logrando una mejor posición de los labios y un perfil más convexo (Thiesen et al., 2009). Otros asocian al tratamiento los arcos MEAW para intentar mejorar el perfil y la oclusión (Yang, 2011). PROGRAMA de DOCTORADO en ciencias de la salud DISCUSIÓN En nuestro estudio no se ha observado el desarrollo de disfunción temporomandibular en ninguno de los pacientes. Estos hallazgos están en línea con los de los investigadores que sugieren que el uso de aparatos ortopédicos para corregir las maloclusiones de Clase III en pacientes en crecimiento no es un factor de riesgo para el desarrollo de disfunción temporomandibular (Mandall et al., 2010; Huang et al., 2018; Jiménez-Silva et al., 2018). Otro de los objetivos de nuestro trabajo fue investigar la repercusión del tratamiento de la maloclusión de Clase III con disyunción y máscara facial sobre las VAS. En este apartado existe bastante controversia. Hay autores que no encuentran cambios significativos en las dimensiones sagitales de orofaringe y nasofaringe (Baccetti et al., 2010); otros afirman que disminuye el incremento esperado del volumen faringeo (Pamporakis et al., 2014); y otros que refieren aumento del volumen de la nasofaringe (Sayinsu et al., 2006; Kaygisiz et al., 2009; Lee et al., 2011), de vía aérea superior (Oktay et al., 2008; Yagci et al., 2011) y de nasofaringe y orofaringe (Auconi et al., 2015). Este incremento en la nasofaringe puede llegar a ser incluso comparable al logrado con un Le Fort I junto a máscara facial (Cakirer et al., 2012). Nuestros resultados muestran un aumento estadísticamente significativo en todos los valores analizados en las vías aéreas demostrando un incremento en las dimensiones de las mismas a todos los niveles estudiados. La mejora encontrada en nuestro estudio también parece guardar relación con el cierre del ángulo goniaco que hemos encontrado. Dado que actuando ortopédicamente sobre el maxilar en edades tempranas se pueden modificar las VAS, algunos autores han tratado de desarrollar un índice simple a fin de identificar a los pacientes pediátricos con necesidades de tratamiento de ortodoncia que sean candidatos a mejorar en el SAHS (Altalibi et al., 2014). En este contexto ha de prestarse atención al papel fundamental que este tratamiento puede desempeñar en la prevención del SAHS del adulto. La utilización de ortodoncia y ortopedia en edades tempranas permite estimular el crecimiento transversal y sagital del maxilar causando cambios en la vía aérea superior. Tratamiento precoz de la Maloclusión de Clase III con disyunción maxilar y máscara facial 115 22 7. CONCLUSIONES Tras el estudio en profundidad de los resultados y de la oportuna discusión de los mismos, se ha llegado a las siguientes conclusiones: 1. El tratamiento de la maloclusión de Clase III a edades tempranas con disyunción maxilar y máscara facial produce cambios esqueléticos y dentarios. 2. El uso de la disyunción asociada a máscara facial produce un avance maxilar que resulta efectivo para el tratamiento de la maloclusión de Clase III esquelética. 3. El tamaño mandibular también aumentó debido al crecimiento. Como puede observarse a nivel de la longitud mandibular. 4. El tratamiento consigue un aumento del tamaño de las vías aéreas superiores a todos los niveles estudiados (menor espesor de la vía aérea, menor grosor adenoideo, espesor de la vía aérea superior, espesor adenoideo superior, dimensión faríngea mínima superior de Mc Namara y dimensión faríngea mínima inferior de Mc Namara). 5. Se producen cambios en el biotipo facial, aunque este no siempre se vuelve más vertical con el tratamiento. Tratamiento precoz de la Maloclusión de Clase III con disyunción maxilar y máscara facial CONCLUSIONES CONCLUSIONES 119 22 8. BIBLIOGRAFIA Adedeji TO, Amusa YB, Aremu AA. (2016) Correlation between adenoidal nasopharyngeal ratio and symptoms of enlarged adenoids in children with adenoidal hypertrophy. Afr J Paediatr Surg. 13(1):14-9. Ağlarcı C, Esenlik E, Fındık Y.(2016). Comparison of short-term effects between face mask and skeletal anchorage therapy with intermaxillary elastics in patients with maxillary retrognathia.Eur J Orthod. 38 (3):31323. Akin M, Ucar FI, Chousein C, Sari Z. (2015) Effects of chincup or facemask therapies on the orofacial airway and hyoid position in Class III subjects. J Orofac Orthop. 76(6):520-30. Aksakalli S, Demir A. (2013) The comparison of facial estethics between orthodontically treated patients and their parents. ScientificWorldJournal. 2013:903507. Alarcón JA, Bastir M, Rosas A, Molero J. (2011) Chincup treatment modifies the mandibular shape in children with prognathism. Am J Orthod Dentofacial Orthop. 140(1):38-43. Al-Jewair T, Stellrecht E, Lewandowski L, Chakaki R. (2018) American Association of Orthodontists Foundation Craniofacial Growth Legacy Collection in the orthodontic literature-use and trends: A systematic review. Am J Orthod Dentofacial Orthop. 153(1):15-25 Alsubie HS, BaHammam AS. (2016) Obstructive Sleep Apnoea: Children are not little Adults. Paediatr Respir Rev. pii: S1526-0542(16)30003-3. Altalibi M, Saltaji H, Roduta Roberts M, Major MP, MacLean J, Major PW.(2014)Developing an index for the orthodontic treatment need in paediatric patients with obstructive sleep apnoea: a protocol for a novel communication tool between physicians and orthodontists. BMJ Open. 4(9):e005680. Amat P (2013) Traitement précoce des malocclusions de classe III: les faits. Orthod Fr. 84:53-70. Anhoury PS. (2013) Retromolar miniscrew implants for Class III camouflage treatment. J Clin Orthod. 47(12):706-15. Ansar J, Maheshwari S, Verma SK, Singh RK.(2015) Early treatment of Class III malocclusion by RME and modified Tandem appliance. J Indian Soc Pedod Prev Dent. 33(3):255-8. Auconi P, Scazzocchio M, Cozza P, McNamara JA Jr, Franchi L.(2015) Prediction of Class III treatment outcomes through orthodontic data mining. Eur J Orthod. 37(3):257-67. Baccetti T, Franchi L, Mucedero M, Cozza P. (2010) Treatment and post-treatment effects of facemask therapy on the sagittal pharyngeal dimensions in Class III subjects. Eur J Orthod. 32(3):346-50. Tratamiento precoz de la Maloclusión de Clase III con disyunción maxilar y máscara facial BIBLIOGRAFÍA BIBLIOGRAFÍA 123 22 124 22 Baek SH, Shin SJ, Ahn SJ, Chang YI (2008) Initial effect of multiloop edgewise archwire on the mandibular dentition in Class III malocclusion subjects. A three-dimensional finite element study. Eur J Orthod. 30(1):10-5. Barrett AA, Baccetti T, McNamara JA Jr. (2010) Treatment effects of the light-force chincup. Am J Orthod Dentofacial Orthop. 138(4):468-76. Becelli R, Renzi G, Carboni A, Cerulli G, Perugini M. (2002) Evaluation of the esthetic results of a 40-patient group treated surgically for dentoskeletal class III malocclusion. Int J Adult Orthodon Orthognath Surg. 17(3):171-9. Bindayel NA. (2018) Occurrence of Malocclusion in Patients with Orofacial Pain and Temporomandibular Disorders. J Contemp Dent Pract. 19(5):477-482. Buck LM, Dalci O, Darendeliler MA, Papageorgiou SN, Papadopoulou AK. (2017) Volumetric upper airway changes after rapid maxillary expansión: a systematic review and meta-analysis. Eur J Orthod. 39(5): 463-73. Bueno CH, Pereira DD, Pattussi MP, Grossi PK, Grossi ML. (2018) Gender differences in temporomandibular disorders in adult populational studies: A systematic review and meta-analysis. J Oral Rehabil. 45(9):720-72 Burns NR, Musich DR, Martin C, Razmus T, Gunel E, Ngan P. (2010)Class III camouflage treatment: what are the limits? Am J Orthod Dentofacial Orthop. 137(1):9.e1-9.e13. Cakirer B, Kucukkeles N, Nevzatoglu S, Koldas T. (2012) Sagittal airway changes: rapid palatal expansion versus Le Fort I osteotomy during maxillary protraction. Eur J Orthod. 34(3):381-389. Choi YJ, Chang JE, Chung CJ, Tahk JH, Kim KH. (2017) Prediction of long-term success of orthopedic treatment in skeletal Class III malocclusions. Am J Orthod Dentofacial Orthop. 152(2):193-203. Cobo, J. y de Carlos, F. (2010). Ortopedia maxilar y trastornos respiratorios del sueño en niños. Acta Otorrinolaringológica Española. 61(Supl 1):69-73. Cordasco G, Matarese G, Rustico L, Fastuca S, Caprioglio A, Lindauer SJ, Nucera R.(2014)Efficacy of orthopedic treatment with protraction facemask on skeletal Class III malocclusion: a systematic review and meta-analysis. Orthod Craniofac Res. 17(3):133-43. Cruz RM, Krieger H, Ferreira R, Mah J, Hartsfield J Jr, Oliveira S. (2008) Major gene and multifactorial inheritance of mandibular prognathism. Am J Med Genet A. 146A(1):71-7. de Paiva Bertoli FM, Bruzamolin CD, de Almeida Kranz GO, Losso EM, Brancher JA, de Souza JF. (2018) Anxiety and malocclusion are associated with temporomandibular disorders in adolescents diagnosed by RDC/TMD. A cross-sectional study. J Oral Rehabil. Deguchi T, Kageyama T. Stability of Class III treatment Strategies in Growing Patients: A Systematic Review of the Literature. In: Ngan P, Deguchi T, Roberts E, editors. Orthodontic Treatment of Class III Malocclusion. Benthan eBooks; 2014. p. 151-178. PROGRAMA de DOCTORADO en ciencias de la salud BIBLIOGRAFÍA Delaire J. (1971) [Manufacture of the “orthopedic mask”]. Rev Stomatol Chir Maxillofac. 72(5):579-82. El H, Ciger S.(2010) Effects of 2 types of facemasks on condylar position. Am J Orthod Dentofacial Orthop. 137(6):801-8. Elnagar MH, Elshourbagy E, Ghobashy S, Khedr M, Kusnoto B, Evans CA. (2017) Three-dimensional assessment of soft tissue changes associated with bone-anchored maxillary protraction protocols. Am J Orthod Dentofacial Orthop. 152(3):336-347. Favero L, Winkler A, Favero V. (2012) Non-compliant maxillary protraction by orthodontic micro-implants. Eur J Paediatr Dent. 13(3):244-8. Fernández-González FJ, Cañigral A, López-Caballo JL, Brizuela A, Moreno-Hay I, Del Río-Highsmith J, Vega JA. (2015) Influence of orthodontic treatment on temporomandibular disorders. A systematic review. J Clin Exp Dent. 7(2):e320-7. Foersch M, Jacobs C, Wriedt S, Hechtner M, Wehrbein H. (2015) Effectiveness of maxillary protraction using facemask with or without maxillary expansion: a systematic review and meta-analysis. Clin Oral Investig. 19(6):1181-92. Fox NA. (2007) Insufficient evidence to confirm effectiveness of oral appliances in treatment of obstructive sleep apnoea syndrome in children. Evid Based Dent. 8(3):84. Gautam P, Valiathan A, Adhikari R.(2009)Maxillaryprotraction with and without maxillary expansion: a finite element analysis of sutural stresses. Am J Orthod Dentofacial Orthop.136(3):361-6. Ge YS, Liu J, Chen L, Han JL, Guo X.(2012)Dentofacialeffects of two facemask therapies for maxillary protraction. Angle Orthod. 82(6):1083-91. Georgalis K, Woods MG. (2015) A study of Class III treatment: orthodontic camouflage vs orthognathic surgery. Aust Orthod J. 31(2):138-48. Ghodke S, Utreja AK, Singh SP, Jena AK. (2014) Effects of twin-block appliance on the anatomy of pharyngeal airway passage (PAP) in class II malocclusion subjects. Prog Orthod. 23;15:68. Ghoneima A, Abdel-Fattah E, Hartsfield J, El-Bedwehi A, Kamel A, Kula K. (2011) Effects of rapidmaxillary expansion on the cranial and circummaxillary sutures.Am J Orthod Dentofacial Orthop.140(4):510-9. Grippaudo C, Paolantonio EG, Pantanali F, Antonini G, Deli R.(2014)Earlyorthodontictreatment: a new index to assess the risk of malocclusion in primary dentition. Eur J Paediatr Dent. 15(4):401-6. Gu Y. (2010) Factors contributing to stability of protraction facemask treatment of Class III malocclusion. Aust Orthod J. 26(2):171-7. Tratamiento precoz de la Maloclusión de Clase III con disyunción maxilar y máscara facial 125 22 126 22 Hägg U, Tse A, Bendeus M, Rabie AB. (2004) A follow-up study of early treatment of pseudo Class III malocclusion. Angle Orthod. 74(4):465-72. Hakim F, Kheirandish-Gozal L, Gozal D.(2015) Obesity and Altered Sleep: A Pathway to Metabolic Derangements in Children? Semin Pediatr Neurol. 22(2):77-85. Halazonetis DJ. (2012) Cone-beam computed tomography is not the imaging technique of choice for comprehensive orthodontic assessment. Am J Orthod Dentofacial Orthop. 141(4):403, 405, 407 He S, Gao J, Wamalwa P, Wang Y, Zou S, Chen S. (2013) Camouflage treatment of skeletal Class III malocclusion with multiloop edgewise arch wire and modified Class III elastics by maxillary mini-implant anchorage. Angle Orthod.83(4):630-40. Hino CT, Cevidanes LH, Nguyen TT, De Clerck HJ, Franchi L, McNamara JA Jr. (2013)Three-dimensionalanalysis of maxillary changes associated with facemask and rapid maxillary expansion compared with bone anchored maxillary protraction. Am J Orthod Dentofacial Orthop.144(5):705-14. Huang X, Cen X, Liu J. (2018) Effect of protraction facemask on the temporomandibular joint: a systematic review. BMC Oral Health. 18(1):38. Itzhaki S, Dorchin H, Clark G, Lavie L, Lavie P, Pillar G. (2007) The effects of 1-year treatment with a herbst mandibular advancement splint on obstructive sleep apnea, oxidative stress, and endothelial function. Chest. 131(3):740-9. Jackson GW, Kravitz ND. (2014) Expansion/Facemask Treatment of an Adult Class III Malocclusion.Case Rep Dent. 2014:270257. Jiménez-Silva A, Carnevali-Arellano R, Venegas-Aguilera M, Tobar-Reyes J, Palomino-Montenegro H. (2018) Temporomandibular disorders in growing patients after treatment of class II and III malocclusionwith orthopaedic appliances: a systematic review. Acta Odontol Scand. 76(4):262-73. Joshi N, Hamdan AM, Fakhouri WD. (2014) Skeletal malocclusion: a developmental disorder with a life-long morbidity. J Clin Med Res. 6(6):399-408. Kaditis AG, Alonso Alvarez ML, Boudewyns A, Alexopoulos EI, Ersu R, Joosten K, Larramona H, Miano S, Narang I, Trang H, Tsaoussoglou M, Vandenbussche N, Villa MP, Van Waardenburg D, Weber S, Verhulst S.(2016) Obstructive sleep disordered breathing in 2- to 18-year-old children: diagnosis and management. Eur Respir J. 47(1):69-94. Karen A. Bonuck, Ronald D. Chervin, Timothy J. Cole, Alan Emond, John Henderson, Linzhi Xu, Katherine Freeman (2011) Prevalence and Persistence of Sleep Disordered Breathing Symptoms in Young Children: A 6-Year Population-Based Cohort Study. Sleep. 34(7): 875-84. Kaya D, Kocadereli I, Kan B, Tasar F. (2011) Effects of facemask treatment anchored with miniplates after alternate rapid maxillary expansions and constrictions; a pilot study. Angle Orthod. 81(4):639-46. PROGRAMA de DOCTORADO en ciencias de la salud BIBLIOGRAFÍA Kaygisiz E, Tuncer BB, Yüksel S, Tuncer C, Yildiz C. (2009) Effects of maxillary protraction and fixed appliance therapy on the pharyngeal airway. Angle Orthod. 79(4):660-7. Kwak HJ, Park HJ, Kim YJ, Lee DY. (2018) Factors associated with long-term vertical skeletal changes induced by facemask therapy in patients with Class III malocclusion. Angle Orthod. 88(2):157-162. Kheirandish-Gozal L, Bhattacharjee R, Bandla HP, Gozal D. (2014) Antiinflammatory therapy outcomes for mild OSA in children. Chest. 146(1):88-95. Kilic N, Oktay H. (2010) Effects of rapid-slow maxillary expansion on the dentofacial structures. Aust Orthod J. 26(2):178-83. Kim KY, Bayome M, Park JH, Kim KB, Mo SS, Kook YA. (2015)Displacement and stressdistribution of the maxillofacialcomplex during maxillary protraction with buccal versus palatal plates: finite element analysis. Eur J Orthod. 37(3):275-83. Koh SD, Chung DH. (2014) Comparison of skeletal anchored facemask and tooth-borne facemask according to vertical skeletal pattern and growth stage. 84(4):628-33. Krneta B, Primožic J, Zhurov A, Richmond S, Ovsenik M.(2014) Three-dimensional evaluation of facial morphology in children aged 5-6 years with a Class III malocclusion. Eur J Orthod. 36(2):133-9. Krneta B, Zhurov A, Richmond S, Ovsenik M.(2015)Diagnosis of Class III malocclusion in 7- to 8-year-old children--a 3Devaluation. Eur J Orthod. 37(4):379-85. Lagravere MO, Major PW, Flores-Mir C (2005) Long-term skeletal changes with rapid maxillary expansion: a systematic review. Angle Orthod. 75(6):1046-52. Lee JW, Park KH, Kim SH, Park YG, Kim SJ. (2011) Correlation between skeletal changes by maxillary protraction and upper airway dimensions. Angle Orthod. 81(3):426-32. Lee NK, Baek SH. (2012)Stress and displacement between maxillaryprotraction with miniplates placed at the infrazygomatic crest and the lateral nasal wall: a 3-dimensional finite element analysis. Am J Orthod Dentofacial Orthop. 141(3):345-51 Lim JK, Jeon HJ, Kim JH. (2011) Molar distalization with a miniscrew-anchored sliding jig. J Clin Orthod. 45(7):368-77. Lione R, Buongiorno M, Laganà G, Cozza P, Franchi L. (2015)Earlytreatment of Class III malocclusion with RME and facial mask: evaluation of dentoalveolar effects on digital dental casts. Eur J Paediatr Dent. 16(3):217-20. Liu SS, Opperman LA, Kyung HM, Buschang PH. (2011) Is there an optimal force level for sutural expansion? Am J Orthod Dentofacial Orthop.139(4):446-55. Tratamiento precoz de la Maloclusión de Clase III con disyunción maxilar y máscara facial 127 22 128 22 Liu W, Zhou Y, Wang X, Liu D, Zhou S. (2015) Effect of maxillaryprotraction with alternating rapid palatal expansion and constriction vs expansion alone in maxillary retrusive patients: a single-center, randomized controlled trial.Am J Orthod Dentofacial Orthop. 148(4):641-51 Maino G, , Turci Y, Arreghini A, Paoletto E, Siciliani G, Lombardo L. (2018) Skeletal and dentoalveolar effects of hybrid rapid palatal expansion and facemask treatment in growing skeletal Class III patients. Am J Orthod Dentofacial Orthop. 153(2):262-268. Mandall N, Cousley R, DiBiase A, Dyer F, Littlewood S, Mattick R, Nute S, Doherty B, Stivaros N, McDowall R, Shargill I, Ahmad A, Walsh T, Worthington H. (2012)Is earlyClassIII protraction facemask treatment effective? A multicentre, randomized, controlled trial: 3-year follow-up. J Orthod. 39(3):176-85. Mandall N, DiBiase A, Littlewood S, Nute S, Stivaros N, McDowall R, Shargill I, Worthington H, Cousley R, Dyer F, Mattick R, Doherty B. (2010)Is earlyClassIII protraction facemask treatment effective? A multicentre, randomized, controlled trial: 15-month follow-up. J Orthod. 37(3):149-61. Marcus CL. (2000) Pathophysiology of childhood obstructive sleep apnea: current concepts. Respir Physiol. 119(2-3):143-54 Marshall SD, Low LE, Holton NE, Franciscus RG, Frazier M, Qian F, Mann K, Schneider G, Scott JE, Southard TE. (2011)Chindevelopment as a result of differential jaw growth. Am J Orthod Dentofacial Orthop. 139(4):456-64. Martínez A, Cobo J, Hernández R. (1986) Prevalencia de las maloclusiones en la población infanto-juvenil del área metropolitana de Oviedo. Rev. esp. estomatol. 6:437-448. Masucci C, Franchi L, Defraia E, Mucedero M, Cozza P, Baccetti T. (2011) Stability of rapid maxillary expansion and facemask therapy: a long-term controlled study. Am J Orthod Dentofacial Orthop.140(4):493-500. Meenakshi S, Jagannathan N. (2014) Assessment of lingual frenulum lengths in skeletal malocclusion. J Clin Diagn Res. 8(3):202-4. Michelotti A, Iodice G. (2010) The role of orthodontics in temporomandibular disorders. J Oral Rehabil. 37(6):411-29. Mitrirattanakul S, Jariyasakulroj S. (2018) Dental treatment as perceived etiology of temporomandibular disorders. Cranio. 26:1-6. Moon W, Wu KW, MacGinnis M, Sung J, Chu H, Youssef G, Machado A. (2015) The efficacy of maxillary protraction protocols with the micro-implant-assisted rapid palatal expander (MARPE) and the novel N2 miniimplant-a finite element study.Prog Orthod.16:16. Nevzatoglu S, Küçükkeles N. (2014a)Long-termresults of surgically-assisted maxillary protraction. Aust Orthod J. 30(1):19-31. PROGRAMA de DOCTORADO en ciencias de la salud BIBLIOGRAFÍA Nevzatoglu S, Küçükkeles N.(2014b) Long-termresults of surgically assisted maxillary protraction vs regular facemask. Angle Orthod. 84(6):1002-9. Ngan P, Moon W.(2015) Evolution of Class III treatment in orthodontics. Am J Orthod Dentofacial Orthop. 148(1):22-36. Ngan P, Wilmes B, Drescher D, Martin C, Weaver B, Gunel E. (2015)Comparison of twomaxillary protraction protocols: tooth-borne versus bone-anchored protraction facemask treatment.Prog Orthod. 16:26. Nienkemper M, Wilmes B, Franchi L, Drescher D. (2015)Effectiveness of maxillary protraction using a hybrid hyrax-facemask combination: a controlled clinical study. Angle Orthod. 85(5):764-70. Oktay H, Ulukaya E. (2008)Maxillary protraction appliance effect on the size of the upper airway passage. Angle Orthod. 78(2):209-14. Otero LM, Monford LA, Falçao-Alencar G, Hartsfield JK. Family History and Genetics of Mandibular Prognathism. In: Ngan P, Deguchi T, Roberts E, editors. Orthodontic Treatment of Class III Malocclusion. Benthan eBooks; 2014. p. 151-178. Pamporakis P, Nevzatoglu S, Küçükkeles N.(2014) Three-dimensional alterations in pharyngeal airway and maxillary sinus volumes in Class III maxillary deficiency subjects undergoing orthopedic facemask treatment. Angle Orthod. 84(4):701-7. Pavoni C, Masucci C, Cerroni S, Franchi L,(2015) Short-term effects produced by rapid maxillary expansion and facemask therapy in Class III patients with different vertical skeletal relationships. Angle Orthod. 85(6):927-33. Pereira SR, Bakor SF, Weckx LL.(2011) Adenotonsillectomy in facial growing patients: spontaneous dental effects. Braz J Otorhinolaryngol. 77(5):600-4. Perillo L, Masucci C, Ferro F, Apicella D, Baccetti T. (2010)Prevalence of orthodontic treatment need in southern Italian schoolchildren. Eur J Orthod. 32(1):49-53. Perillo L, Vitale M, Masucci C, D’Apuzzo F, Cozza P, Franchi L. (2015) Comparisons of two protocols for the early treatment of Class III dentoskeletal disharmony. Eur J Orthod. pii: cjv010. Poveda Roda R, Bagan JV, Díaz Fernández JM, Hernández Bazán S, Jiménez Soriano Y. (2007) Review of temporomandibular joint pathology. Part I: classification, epidemiology and risk factors. Med Oral Patol Oral Cir Bucal. 12(4):E292-8. Ramoglu SI, Sari Z. (2010) Maxillary expansion in the mixed dentition: rapid or semi-rapid? Eur J Orthod. 32(1):11-8. Rathi AR, Kumari NR, Vadakkepuriyal K, Santhkumar M. (2015)Treatment of skeletal class III malocclusion using face mask therapy with alternate rapid maxillary expansion and constriction (Alt-RAMEC) protocol. J Indian Soc Pedod Prev Dent. 33(4):341-3. Tratamiento precoz de la Maloclusión de Clase III con disyunción maxilar y máscara facial 129 22 130 22 Rey D, Oberti G, Baccetti T. (2008) Evaluation of temporomandibular disorders in Class III patients treated with mandibular cervicalheadgear and fixed appliances. Am J Orthod Dentofacial Orthop. 133(3):379-81. Rongo R, D’Antò V, Bucci R, Polito I, Martina R, Michelotti A. (2017) Skeletal and dental effects of Class III orthopaedic treatment: a systematic review and meta-analysis. J Oral Rehabil. 44(7):545-562. Sabri R. (2015)Nonextractiontreatment of a skeletal Class III adolescent girl with expansion and facemask: long-term stability. Am J Orthod Dentofacial Orthop.147(2):252-63. Sayinsu K, Isik F, Arun T. (2006) Sagittal airway dimensions following maxillary protraction: a pilot study. Eur J Orthod. 28(2):184-9. Shastri D, Nagar A, Tandon P. (2015)Treatment of pseudo-class IIImalocclusion with a modified reverse twin block and fixed appliances. J Clin Orthod. 2015;49(7):470-6. Shukla D, Bablani D, Chowdhry A, Thapar R, Gupta P, Mishra S. (2014) Dentofacial and cranial changes in down syndrome. Osong Public Health Res Perspect. 5(6):339-44. Smith T, Ghoneima A, Stewart K, Liu S, Eckert G, Halum S, Kula K. (2012)Three-dimensional computed tomography analysis of airway volume changes after rapid maxillary expansion.Am J Orthod Dentofacial Orthop. 141(5):618-26. Stocker B, Willmann JH, Wilmes B, Vasudavan S, Drescher D. (2016) Wear-time recording during early Class III facemask treatment using TheraMon chip technology. Am J Orthod Dentofacial Orthop. 150(3):533-40. Tan HL, Gozal D, Kheirandish-Gozal L. (2013) Obstructive sleep apnea in children: a critical update. Nat Sci Sleep. 5:109-23. Thiesen G, Fontes Jde O, Zastrow MD (2010) Incremental effects of facemask therapy associated with intermaxillary mechanics. Aust Orthod J.26(1):78-83. Uzuner FD, Öztürk D, Varlık SK. (2017) Effects of Combined Bonded Maxillary Expansion and Face Mask on Dental Arch Length in Patients wiTH Skeletal Class III Malocclusions. J Clin Pediatr Dent. 41(1):75-81. Villa MP, Malagola C, Pagani J, Montesano M, Rizzoli A, Guilleminault C, Ronchetti R. (2007) Rapid maxillary expansion in children with obstructive sleep apnea syndrome: 12-month follow-up. Sleep Med. 8(2):128-34. Wiedel AP. (2015) Fixed or removable appliance for early orthodontic treatment of functional anterior crossbite. Swed Dent J Suppl.238:10-72. Woon SC, Thiruvenkatachari B. (2017) Early orthodontic treatment for Class III malocclusion: A systematic review and meta-analysis. Am J Orthod Dentofacial Orthop. 151(1):28-52 Yagci A, Uysal T, Usumez S, Orhan M. (2011) Effects of modified and conventional facemask therapies with PROGRAMA de DOCTORADO en ciencias de la salud BIBLIOGRAFÍA expansion on dynamic measurement of natural head position in Class III patients. Am J Orthod Dentofacial Orthop. 140(5):e223-31. Yang Z, Di. (2011) Developing skeletal Class III malocclusion treated nonsurgically with a combination of a protraction facemask and a multiloop edgewise archwire. Am J Orthod Dentofacial Orthop.140(2):245-55. Yeh JK, Chen CH. (2018) Estimated radiation risk of cancer from dental cone-beam computed tomography imaging in orthodontics patients. BMC Oral Health. 3;18(1):131. Yepes E, Quintero P, Rueda ZV, Pedroza A (2014) Optimal force for maxillary protraction facemask therapy in the early treatment of class III malocclusion. Eur J Orthod. 36(5):586-94. Yoshizumi J, Sueishi K. (2016) Post-treatment Stability in Angle Class III Cases. Bull Tokyo Dent Coll. 57(1):2935. Zhang W, Qu HC, Yu M, Zhang Y.(2015)The Effects of MaxillaryProtraction with or without Rapid Maxillary Expansion and Age Factors in Treating Class III Malocclusion: A Meta-Analysis.PLoS One. 10(6):e0130096. Zegan G, Dascalu C, Mavru RB, Anistoroaei D. (2015) CEPHALOMETRIC FEATURES OF CLASS III MALOCCLUSION. Rev Med Chir Soc Med Nat Iasi.119(4):1153-60. Zimmer B, Gaida S, Dathe H. (2016) Compensation of skeletal Class III malocclusion by isolated extraction of mandibular teeth: Part 2: Skeletal, dentoalveolar and soft tissue parameters in comparison with nonextraction Class III therapies. J Orofac Orthop. 77(2):119-128. Zurfluh MA, Kloukos D, Patcas R, Eliades T. (2015)Effect of chin-cuptreatment on the temporomandibular joint: a systematic review.Eur J Orthod. 37(3):314-24. Tratamiento precoz de la Maloclusión de Clase III con disyunción maxilar y máscara facial 131 22 9. ANEXO CURRICULUM I. DATOS PERSONALES Apellidos y nombre: Menéndez Díaz Iván........................................................................................ Número de DNI: 71658265V……............... Nacimiento: Fecha: 12/05/84........Localidad: Oviedo....................Provincia: Asturias................. Residencia: Provincia: Asturias.................... Localidad: Lugones.................................................................. Dirección: C/ Catedrático José Serrano 10, bajo...............................Teléfono: 605505096................ Correo electrónico: ibanmenendez@hotmail.com............................Fax:........................................................ Categoría actual como docente: Profesor máster............................................................................... Departamento o unidad docente actual: ............................................................................................................... Área de conocimiento actual: Estomatología...................................................................................... Facultad o Escuela actual: Estomatología................................................................................................. (**)Hospital y categoría asistencial actual:......................................................................................................... II. TITULOS ACADÉMICOS Clase Organismo y Centro de Expedición Fecha de expedición Licenciado en Odontología Universidad de Oviedo Formación y gestión de calidad en ortodoncia: aplicación clínica Universidad de Oviedo 2011 Universidad de Oviedo 2013 Universidad de Oviedo 2014 Especialista en Ortodoncia Calificación (si la hubiere) Máster Universitario Oficial en Ortodoncia y Ortopedia Dento Facial III. PUESTOS DOCENTES DESEMPEÑADOS Categoría Organismo o Centro Fecha de nombramiento o contrato Régimen de dedicación Parcial 2009 2010 Fecha de cese o finalización Colaborador de Honor Departamento de Morfología y Biología Celular de la Universidad de Oviedo Profesor del Master de Ortodoncia y Ortopedia dentofacial Universidad de Oviedo Parcial 2014 Actualidad Colaborador de Honor Departamento de Cirugía y Especialidades Médicoquirúrgocas de la Universidad de Oviedo Parcial 2014 2015 Profesor Asociado (LOU 2) Universidad de Oviedo Parcial 2015 Actualidad Director Curso de Ortodoncia Clínica Biomecánica aplicada en pacientes del programa excellence in orthodontics Parcial 2015 Actualidad (**) IV. PUESTOS ASISTENCIALES DESEMPEÑADOS Categoría Organismo o Centro Régimen de dedicación Fecha de nombramiento o contrato Fecha de cese o finalización V. ACTIVIDAD DOCENTE DESEMPEÑADA (asignaturas, postgrados, etc. e indicadores de calidad) Alumno interno de la asignatura de Periodoncia en los cursos académicos 2006/2007 y 2007/2008 Colaborador del postgrado de la sección de periodoncia de la Escuela de Estomatología. 20062008. (**)VI. ACTIVIDAD ASISTENCIAL DESEMPEÑADA VII. ACTIVIDAD INVESTIGADORA DESEMPEÑADA (Programas y puestos) VIII. PERIODOS DE ACTIVIDAD INVESTIGADORA RECONOCIDOS (De acuerdo con el R.D. 1086/1989, de 28 de agosto) Número ...................................................................... ...................................................................... ...................................................................... .... Años ........................................................................ ........................................................................ ........................................................................ . 2 IX. PUBLICACIONES (Libros y capítulos de libros)(*) Título Editorial Fecha publicación Número de páginas Anatomía General y Embriología para estudiantes de Odontología X. PUBLICACIONES (Artículos) (*) Human odontobasts express TRP and ASIC mechanpoproteins Microscopy Research and Technique 2011 74 Número de páginas 457-463 Osteoprotegerin and zoledronate bone effects during orthodontic tooth movement. Connections between the facial and trigeminal nerves: Anatomical basis for facial muscle proprioception Periostin, dental matrix protein 1 and P2rx7 ion channel in human teeth and periodontal ligament. Is there a higher prevalence of tinnitus in patients with temporomandibular disorders? a systematic review and meta-analysis. Orthod Craniofac Res 2015 19 54-64 JPRAS Open. 2017 12 9-18 Ann Anat 2017 2016 103-111 J Oral Rehabil 2018 Título Revista o diario Fecha publicación Volumen (*) Si está en curso de publicación, justificar la aceptación por el Consejo editorial XI. OTRAS PUBLICACIONES ................................................................................................................................................. ................................................................................................................................................. ................................................................................................................................................. XII. PROYECTOS DE INVESTIGACIÓN SUBVENCIONADOS EN CONVOCATORIAS PÚBLICAS 1. Proyecto específico de investigación científica y técnica en la Universidad de Oviedo de julio de 2013 a diciembre de 2013. 2. Proyecto Formación y gestión de calidad en ortodoncia: Aplicación clínica desde marzo de 2011 hasta julio de 2013. Universidad de Oviedo. 3. Proyecto: Especialista en Ortodoncia Lingual: Sistema incognito de enero de 2014 a junio de 2014. Universidad de Oviedo XIII. OTROS PROYECTOS DE INVESTIGACIÓN SUBVENCIONADOS Y CONTRATOS DE INVESTIGACIÓN 3 XIV. OTROS TRABAJOS DE INVESTIGACIÓN XV.COMUNICACIONES Y PONENCIAS PRESENTADAS A CONGRESOS (*) 1. Comunicación formato poster “Necesidad o conveniencia del uso de férulas oclusales en implantología” Felipe J. Fernández González, Aránzazu Cañigral Ortiz, Jose Luis López Caballo, Iván Menéndez Díaz 2. Comunicación “estructura e inervación de los dientes en insensibilidad congénita al dolor con anhidrosis. A propósito de un caso” Enrique González Revuelta, Iván Menéndez Díaz, Teresa Cobo, Elena López-Arranz Monje, Antonio Solé Magdalena 3. Comunicación formato poster “Analysis of the rotational position of the maxillary first permanent molar” F J. Fernández González, A Cañigral Ortiz, F Sánchez Lasheras, F De Carlos Villafranca, I Menéndez Díaz 4. Comunicación formato poster “evolution of different dimensional characteristics in lower dental arches” A. Cañigral Ortiz, F.J. Fernández González, J.L. López Caballo, I. Menéndez Díaz, F.J. de Cos 5. Comunicación oral “Tratamiento temprano de la maloclusión de Clase III con disyunción maxilar y máscara facial”. Menéndez Díaz I, Muriel J.D., González Chamorro E., Alvarez Abad C. 6. Comunicación oral “Cambios de la vía aérea superior en el tratamiento de pacientes con maloclusiones de Cl II con Twin Block”. Entrenas Valle I, Muriel J.D., Cobo T, Menéndez I, Alvarez Abad C. 7. Comunicación formato póster “Cambios en la vía aérea superior en el tratamiento temprano de la Clase III con disyunción maxilar y máscara facial”. Menéndez Díaz, Iván; Muriel, Juan D; Cobo Díaz, Teresa; González Chamorro, Elena; Alvarez Abad, Covadonga. 8. Comunicación formato póster “Efectos del Twin Block a nivel de la vía aérea superior en pacientes con maloclusión de Clase II de causa mandibular”. Entrenas Valle, Inmaculada; Cobo, Teresa; Menéndez, Iván; González Chamorro, Elena; Alvarez Abad, Covadonga. 9. Comunicación formato póster “Cambios morfológicos y dinámicos en las vías aéreas superiores de inducidos por un dispositivo intraoral de avance mandibular (DAM) en sujetos con síndrome de apnea del sueño”. 10. Ponencia en el 4º Workshop Ibérico para Higienistas Bucodentales- Ortodoncia que tuvo lugar en Oviedo el 11 de noviembre de 2017 11. Comunicación formato póster “Cambios en la angulación del tercer molar inferior con y sin exodoncias de premolares”. Fernando Aragón, Itziar Miragaya, Cleofé Garvi, Jhasmina Díaz, Alaa Alsafadi, Iván Menéndez, Covadonga Alvarez. (*) Indicar tipo de participación, título, nombre del congreso, lugar, fecha, entidad organizadora y carácter nacional o internacional. XVI. TESIS DOCTORALES DIRIGIDAS ................................................................................................................................................. ................................................................................................................................................. ................................................................................................................................................. ................................................................................................................................................. 4 XVII. PATENTES ................................................................................................................................................. ................................................................................................................................................. ................................................................................................................................................. . XVIII. OTRAS CONTRIBUCIONES DE CARÁCTER DOCENTE XIX. SERVICIOS INSTITUCIONALES PRESTADOS DE CARÁCTER ACADÉMICO 1. Miembro de la Comisión Académica del Máster Universitario en Ortodoncia y Ortopedia Dentofacial de la Universidad de Oviedo durante el curso académico 2013-2014 2. 2007 Miembro del Comité Interno de Autoevaluación de la Licenciatura de Odontología en 2006- XX. CURSOS Y SEMINARIOS IMPARTIDOS (Con indicación de Centro, Organismo, materia y actividad desarrollada y fecha) ................................................................................................................................................. ................................................................................................................................................. ................................................................................................................................................. XXI. CURSOS Y SEMINARIOS RECIBIDOS (Con indicación de Centro, Organismo, materia y fecha de celebración) 1. Curso de extensión universitaria "Educación sexual en jóvenes" impartido en Oviedo del 28/06/04 al 02/07/04. 2. Curso de extensión universitaria "Concepción y contracepción humana" impartido en Oviedo del 18/10/04 al 29/10/04. 3. Curso “Bases fisiológicas de la rehabilitación cardiaca" impartido en Oviedo del 07/03/05 al 30/03/05. 4. Curso "Dolor orofacial" impartido en Oviedo del 24/04/06 al 05/05/06. 5. Curso "Entrevista clínica y comunicación asistencial" impartido en Oviedo del 25/09/06 al 27/09/06. 6. Curso “Actualización en endodoncia” impartido en Oviedo días 18 y 19 de Enero de 2008 7. Curso “Odontología Restauradora La excelencia al alcance de todos” impartido en Santander del 29 de febrero al 1 de marzo de 2008 8. Curso “Endodoncia predecible” impartido en Oviedo, día 24 de abril de 2009 9. Curso “Tratamiento de la patología pulpar en odontopediatría” impartido en Oviedo el día 6 de junio de 2009 10. Curso “Patología de la mucosa bucal” impartido en Oviedo el día 26 de junio de 2009 11. Curso “Ortodoncia Lingual/Ortodoncia Digital: Sistema Lingualjet” Impartido en Oviedo el 20 de enero de 2012 12. Curso de Capacitación para el Tratamiento del Síndrome de Apnea-Hipopnea Obstructiva del Sueño (SAHOS) con Dispositivos de Avance Mandibular impartido en Oviedo, 26 y 27 de octubre de 2012 13. Curso “Biomecánica en Ortodoncia” impartido en Oviedo, 12 y 13 de abril de 2013 14. Curso “Tratamiento quirúrgico de deformidades faciales en edad infantil: microsomía 5 hemifacial” impartido en Oviedo, 19 de abril de 2013 15. Curso “Odontología legal” impartido en Oviedo el 26 de abril de 2013 16. Curso “Consideraciones sobre el tratamiento de maloclusiones verticales y transversales” impartido en Oviedo el 17 de mayo de 2013 17. Curso de Soporte Vital Básico y Desfibrilación Semiautomática (DESA) impartido el 25 de mayo de 2013 18. Curso “Estética del Frente Anterior” impartido en Oviedo el 12 de julio de 2013 19. Curso “Clases II y ortopedia” impartido el 1 de marzo de 2014 20. Curso “Estética de la sonrisa, ortodoncia multidisciplinar” impartido el 14 de marzo de 2014 21. Curso “Aparato pul para el tratamiento de las clases II” impartido el 29 de marzo de 201405-07 22. Curso de certificación orthocaps® “TwinAligner® system certification course” impartido el 12 de abril de 2014 23. Curso “Presente y futuro de la ortodoncia desde la perspectiva del clínico” impartido el 10 de mayo de 2014 24. Curso “Mecánica de tratamiento de la mordida abierta” impartido el 17 de mayo de 2014 25. Curso “Study Club Invisalign” impartido en Oviedo el 31 de enero de 2015 26. Curso “Tratamiento Orto-Perio de la sonrisa. Ayudas quirúrgicas periodontales” impartido en Oviedo el 6 de marzo de 2015 27. Curso “Sistema CCO” impartido en Oviedo el 14 de marzo de 2015 28. Curso “Tratamiento quirúrgico de deformidades faciales en edad infantil: microsomía hemifacial” impartido en Oviedo el 20 de marzo de 2015 29. Curso “Trastornos del sueño: posibilidades diagnósticas y terapéuticas” impartido en Oviedo el 21 de marzo de 2015 30. Curso “Introduction to tweed philosophy and mechanics” impartido en Oviedo los días 17 y 18 de abril de 2015 31. Formación del programa Doplhin del 28 de julio de 2014 al 24 de abril de 2015. 32. Curso “Manejo ortodóncico- quirúrgico de las maloclusiones esqueléticas” impartido en Oviedo los días 8 y 9 de mayo de 2015” 33. Curso “Tratamiento no quirúrgico de las mordidas cruzadas en el adulto: métodos, realidad y limitaciones” impartido en Oviedo el 4 de diciembre de 2015 34. Curso “Biomecánica de baja fricción y autoligado bracket camaleónÒ” impartido en Oviedo los días 29 y 30 de enero de 2016 35. Curso “Soporte Vital Básico y Desfibrilación Externa Semiautomática” impartido en Oviedo en febrero de 2017. 36. Curso de Dirección de instalaciones de radiodiagnóstico dental impartido en Oviedo los días 29, 30 de junio y 1 de julio de 2017. 37. Curso “El camino a la excelencia con correctores de Clase II” impartido en Madrid el día 7 de Julio de 2017 XXII. BECAS, AYUDAS Y PREMIOS RECIBIDOS (Con posterioridad a la Licenciatura) ................................................................................................................................................. ................................................................................................................................................. 6 XXIII. ACTIVIDAD EN EMPRESAS Y PROFESIÓN LIBRE Categoría Organismo o Centro Fecha de nombramiento o contrato Régimen de dedicación Parcial 2008 2011 Fecha de cese o finalización Dentista Clínica dental Dentis de Oviedo Dentista Clínica Dental Silvia Junco Parcial 2008 2011 Odontólogo Cobo Díaz Clínica Dental Parcial 2015 Actualidad Odontólogo Instituto Asturiano de Odontología Parcial 2014 Actualidad Supervisión de la calidad de las actividades profesionales en el Instituto Asturiano de Odontología, en la empresa Asturiana de Dispositivos Intraorales para el Tratamiento de la Apnea del sueño y el ronquido (ADITAS) y en el Centro Cobo Díaz Clínica Dental. XXIV. OTROS MÉRITOS DOCENTES O DE INVESTIGACIÓN 1. Evaluaciones favorables de su actividad como docente en el curso de formación. Aplicación clínica al Tratamiento de Ortodoncia que se imparte en la Universidad de Oviedo, durante los cursos académicos 2013-2014, 2014-2015. 2. Cotutor del proyecto de fin de grado: Mecanismos Moleculares de la Propiocepción: Regulación del desarrollo de los usos neuromusculares por las neurotrofinas. 3. Tutor del trabajo de fin de máster: Comparación de distintas técnicas de stripping in vitro con esteromicroscopio 4. Tutor del trabajo de fin de grado: Cambios cefalométricos que tienen lugar en el tratamiento de pacientes con problemas transversales. 5. Tutor del trabajo de fin de grado: Relación entre la posición/inclinación de los incisivos y las recesiones gingivales 6. Tutor del trabajo de fin de máster: Cambios cefalométricos después del tratamiento con máscara facial en grupos de diferente estadío de maduración vertebral 7. Tutor del trabajo de fin de máster: Estabilidad del tratamiento de la mordida abierta anterior. 8. Tutor del trabajo de fin de máster: Is there a higher risk of tinnitus in patients with temporomandibular disorders? A systematic review. 9. Tutor del trabajo de fin de máster: Tratamiento precoz de la maloclusión de Clase III con disyunción maxilar y máscara facial Asistencia a congresos: - Congreso Sociedad Española de Odontología para el minusválido y paciente especial - Congreso Sociedad Española de Odontopediatria 2016 - Congreso Sociedad Española de Ortodoncia 2016 XXV. OTROS MÉRITOS Inscrito en el Ilustre Colegio Oficial de Odontólogos y Estomatólogos de Asturias 7 Idiomas: Inglés: nivel medio hablado, en traducción y escritura Informática: Gesdent 4D Server XXVI. DILIGENCIA DE REFRENDO DE CURRICULUM El/La abajo firmante D. /Dña. IVAN MENENDEZ DÍAZ, con número de Registro de Personal_______________y PROFESOR ASOCIADO LOU 2 de la UNIVERSIDAD DE OVIEDO Se responsabiliza de la veracidad de los datos contenidos en el presente currículum, comprometiéndose a aportar, en su caso, las pruebas documentales que le sean requeridas. En Oviedo, a 12 de septiembre de 2018 Fdo.: 8 Accepted Article MR. ARIYAN MOTTAGHI (Orcid ID : 0000-0002-8823-6493) PROF. JOSÉ GONZÁLEZ-SERRANO (Orcid ID : 0000-0003-1060-5305) Article type : Review Is there a higher prevalence of tinnitus in patients with temporomandibular disorders? A systematic review and meta-analysis Running title: Tinnitus and temporomandibular disorders. Authors: Ariyan Mottaghi1, Iván Menéndez-Díaz1, Juan L. Cobo2,3, José González-Serrano4, Teresa Cobo1. 1 Departamento de Especialidades Médico-Quirúrgicas, Universidad de Oviedo, Instituto Asturiano de Odontología, Oviedo, Spain. 2 Departamento de Morfología y Biología Celular, Grupo SINPOs, Universidad de Oviedo, Oviedo, Spain. 3 Servicio de Cirugía Maxilofacial, Hospital Universitario Central de Asturias, Oviedo, Spain. 4 Departmento de Especialidades Clínicas Odontológicas, Facultad de Odontología, Univer- sidad Complutense de Madrid, Madrid, Spain. Corresponding author: José González-Serrano Telephone: +34 662 293 482 Fax number: +34 913 941 973 E-mail: jose.gser@gmail.com This article has been accepted for publication and undergone full peer review but has not been through the copyediting, typesetting, pagination and proofreading process, which may lead to differences between this version and the Version of Record. Please cite this article as doi: 10.1111/joor.12706 This article is protected by copyright. All rights reserved. Accepted Article Complete mailing address: Departamento de Especialidades Clínicas Odontológicas. Facultad de Odontología. Universidad Complutense de Madrid. Plaza Ramón y Cajal s/n, 28040, Madrid. Spain Abstract The aim of this study was to determine if there exists a higher prevalence of tinnitus in patients with temporomandibular disorders (TMDs) than in patients without TMDs. A systematic review was conducted in PubMed/MEDLINE for articles published between January 1992 and April 2018 in accordance with the PRISMA statement. Studies were included in this review only if they assessed TMDs using the research diagnostic criteria (RDC)/TMD or DC/TMD. A total of five studies were included in the systematic review, and a random effects meta-analysis of three of the studies was conducted. In all of the selected studies, the prevalence of tinnitus was higher in patients with TMDs (35.8% to 60.7%) than in patients without TMDs (9.7% to 26.0%). The odds ratio of suffering from tinnitus among patients with TMDs was 4.45 (95% CI 1.64-12.11. P=0.003). Thus, despite the limitations of the included studies, this review demonstrates that the prevalence of tinnitus in TMD patients is significantly higher than that in patients without TMD. Keywords: tinnitus, aural symptoms, otologic symptoms, temporomandibular joint, temporomandibular disorders, systematic review. This article is protected by copyright. All rights reserved. Accepted Article Introduction Temporomandibular disorders (TMDs) are a group of clinical problems involving the temporomandibular joint (TMJ), the masticatory muscles and all associated tissues.1 Tinnitus is an auditory sensory anomaly that causes the perception of a sound without an external sound source. It has a prevalence of 5.1% to 42.0%, becoming bothersome in 3.0% to 30.9% of the population.2 Psychiatric disorders, especially anxiety and depression, are highly prevalent in tinnitus patients.3 Although there are many theories about its pathophysiology, the precise mechanism is not yet clear. Two types of tinnitus can be distinguished according to their aetiology: peripheral (cochlear) or central. The cochlear type is produced by an aberrant activity at the periphery of the auditory system. Central tinnitus is caused by an alteration in the neural activity of the auditory centres, and its prevalence is very low.4 In 1933, Goodfriend observed the relationship between the incidence of tinnitus and TMD.5 The frequent coexistence of tinnitus in patients with TMD has led to the hypothesis that there may be some relationship between them. However, the debate about the association between these two symptoms is ongoing because of the generation of several hypotheses and little scientific evidence. Moreover, some authors reported that there is no sufficient evidence of changes in otologic symptoms after TMD therapy6,7 and no association between tinnitus and the severity of the TMDs.8 This article is protected by copyright. All rights reserved. Accepted Article Some articles reported a high prevalence of tinnitus in patients with TMD,9.10 but they did not compare the results with those of healthy controls to see if there truly exist any significant relationships. Hence, we have performed a systematic study with the aim of determining if there is a higher prevalence of tinnitus in patients with TMDs than in patients without TMDs. Material and methods We prepared this systematic review by following the Preferred Reporting Items for Systematic Reviews and Meta-Analyses Protocols (PRISMA-P) 2015 statement.11 Eligibility criteria Based on the PRISMA guidelines, a focused question was constructed. The focused population, intervention, comparison, and outcome (PICO) question was the following: Is there a higher prevalence of tinnitus in patients with TMDs than in patients without TMDs? Inclusion criteria Types of Studies. The studies had to be (a) original articles published in scientific journals, (b) cross-sectional studies written in English, (c) studies conducted only in humans and (d) studies conducted after January 1992. A time restriction was established because a TMD diagnosis must be assessed through the Research Diagnostic Criteria for Temporomandibular Disorders (RDC/TMD), published in 1992.12 Types of Populations. The studies should contain patients with TMDs diagnosed with the aid of the research diagnostic criteria for TMD (RDC/TMD)12 or the new version (DC/TMD),13 and they should evaluate the associated tinnitus. The studies must include a healthy control group. This article is protected by copyright. All rights reserved. Accepted Article Outcomes: The studies should record the prevalence of tinnitus in TMD patients. The results must be compared with those of the non-TMD control group. Exclusion criteria Excluded studies had the following characteristics: (a) they did not assess the prevalence of tinnitus in patients with TMDs and compare it with that in patients without TMDs; (b) they did not use the research guide for TMD (RDC/TMD) or DC/TMD; (c) they were review articles, longitudinal studies, case reports, commentaries, letters to the editor, and unpublished articles; (d) they were published in a language other than English; (e) they were published before January 1992; or (f) they were duplicated studies on the same population. Information sources A comprehensive search of the literature was conducted from January 1st, 1992 until April 1st, 2018 in the PubMed/MEDLINE electronic database. Search strategy The search strategy used the following combination of terms: (temporomandibular OR craniomandibular OR tmj OR tmd OR tmjd) AND (tinnitus OR otological OR aural OR otologic). Study records Two independent researchers (AMM and IMD) compared search results to ensure completeness. Full titles and abstracts of the remaining papers were screened individually. Differences in eligible studies were resolved by discussion with a third reviewer (JGS). This article is protected by copyright. All rights reserved. Accepted Article Data collection Two independent reviewers (AMM and IMD) extracted the data. Any disagreements were resolved by discussion with a third reviewer (JGS). Data extraction included the general characteristics of the selected papers: first authors, title of the paper, type of study, country in which study was conducted, recruitment of patients, sample characteristics (population, age, and gender), diagnostic tool for TMDs, diagnostic tool for tinnitus and tinnitus exclusion criteria (Table 1). Risk of bias in individual studies Two independent reviewers (AMM and IMD) evaluated the methodological quality of eligible studies following the Joanna Briggs Institute Critical Appraisal Checklist for Studies Reporting Prevalence Data.11 Any disagreement was resolved with the assistance of a third author (JGS) (Table 2). Synthesis Review Manager (RevMan) [V.5.3.] (The Nordic Cochrane Centre, The Cochrane Collaboration, Copenhagen, 2014) was used to perform the meta-analysis. The prevalence of tinnitus in TMD and non-TMD patients was assessed with 95% confidence intervals (CIs). We calculated pooled odds ratios (OR), mean differences (MD) and 95% confidence intervals using the random effects model. Cochran’s Q-test was used to evaluate heterogeneity between studies. Additionally, quantitative analysis of heterogeneity was performed by calculating the I2 index, which evaluated the percentage of variation in the global estimate attributable to heterogeneity (I2=75%: high heterogeneity; I2=50%: moderate; I2=25%: low). With fewer than 10 studies included, publication bias was not formally evaluated because the power to detect it is limited. Statistical significance was defined as a p-value<0.05. This article is protected by copyright. All rights reserved. Accepted Article Results Study selection The response to the search strategy resulted in 316 articles. We restricted the search to studies that were written in English, published after 1992, and conducted only among human subjects, leaving a total of 191 references. Then, 2 independent researchers (AMM and IMD) reviewed all of the titles and abstracts and excluded 129 papers that did not address the issue, obtaining 62 potential references. Thereafter, several articles were discarded: 19 articles for not diagnosing TMD with the aid of the research diagnostic criteria (RDC/TMD), 2 papers for being reviews, 1 article for being a case report, 1 article for involving the same sample as one of the selected articles, 2 articles for considering non-painful TMD in the healthy control group and 35 articles for not recording the prevalence of tinnitus in patients with TMDs and comparing it with that in a control group (Appendix). Ultimately, 5 papers were included in our systematic review (Figure 1).14-18 Saldanha et al.19 and Hilgenberget al.15 used the same sample, so we selected only the paper written by Hilgenberget al.15 because the association between tinnitus and TMDs was more clearly reported. Study characteristics All of the selected papers were cross-sectional studies. The five articles recorded the prevalence of tinnitus in patients with TMD and compared them with a healthy control group. The selected articles were published between 2000 and 2014. A total of 2205 patients were studied (786 with TMDs and 1419 controls). With regard to gender, there were 1155 females and 1050 males. All of the included studies diagnosed TMDs using the RDC/TMD or the DC/TMD. In two of the articles, an otorhinolaryngologist participated in the assessment of This article is protected by copyright. All rights reserved. Accepted Article tinnitus,15,17 while in the other three articles, the presence of tinnitus was recorded only using questionnaires.14,16,18 Only one study excluded those patients with tinnitus-diagnosed aetiology and tinnitus risk factors.15 The mean age of the subjects ranged from 31 to 54 years. Risk of bias within studies Using the predetermined 10 domains for the methodological quality assessment according to the Joanna Briggs Institute Prevalence Critical Appraisal Tool,11 we found that the principal limitation in all studies was the recruitment of the sample (none of them were adequate). One of the studies had high methodological quality assessment, with eight items in the risk of bias assessment tool checked.18 The other four studies had moderate methodological quality assessment.14-17 Table 2 shows a more detailed description of the articles included. Results of individual studies Buergers et al.14 performed a study with 951 patients (82 TMD patients and 869 controls) with a mean age of 54 years. A total of 478 participants were women, and 473 were men. The prevalence of tinnitus in patients with TMD was significantly greater than that in the control group (36.6% x 4.4%). Hilgenberg et al.15 evaluated 200 patients (140 TMD patients and 60 non-TMD patients) with a mean age of 36 years. A total of 149 participants were women and 51 were men. The prevalence of tinnitus in patients with TMD was significantly greater than that in the control group (60.7% x 25.5%). This article is protected by copyright. All rights reserved. Accepted Article De Felício et al.16 assessed 28 patients (20 TMD patients and 8 controls) with a mean age of 31 years (all women). In TMD patients, the prevalence of tinnitus was significantly higher than that in the control group (60.0% x 25.0%). Tuz et al.17 evaluated 250 patients (200 TMD patients and 50 controls) with a mean age of 31 years. In this sample, 192 participants were women and 58 were men. The prevalence of tinnitus in patients with TMD was significantly greater than in the control group (45.5% x 26.0%). Lam et al.18 collected data from 776 patients (344 TMD patients and 432 controls) with a mean age of 39 years, including 308 women and 468 men. The prevalence of tinnitus in patients with TMD was significantly higher than that in the control group (37.7% x 19.9%). Prevalence of tinnitus in TMD and non-TMD patients is recorded in table 3. Synthesis of results The studies by De felicio et al.16 and Hilgenberg et al.15 were not included in the metaanalysis because they did not have a representative sample. The first study was excluded because the sample size was small (n=28), with all participants being female.16 The second study was excluded because the sample included 100 tinnitus patients and 100 non-tinnitus patients instead of a population with and without TMDs. The reason for their inclusion in the systematic review was because they also reported the prevalence of tinnitus in TMD and nonTMD patients.15 This article is protected by copyright. All rights reserved. Accepted Article The estimated odds ratio (OR) for the studies included in the meta-analysis was 4.45 (95% CI 1.64-12.11; P=0.003).14,17,18 The analysis was based on a group of cross-sectional studies with high heterogeneity across the studies (Tau²=0,71; Chi²=22.62; df = 2; p<0.0001; I²=91%; Figure 2), as suggested by the random effects model. Discussion Summary of evidence The frequent concurrence of tinnitus and TMD has resulted in the idea that there may exist a relation between them. This review is the first systematic study that investigates if there is a higher risk of suffering from tinnitus in patients with TMDs than in non-TMD patients. The OR of suffering from tinnitus in patients with TMD is 4.45 (95% CI 1.64-12.11. P=0.003.). This OR is greater than the OR reported by Kim et al.20 (1.39, 95% CI 1.054-1.832). This difference may have arisen because these authors registered TMDs only through selfquestionnaires. Although there is variability among the prevalences reported by the studies, in all of the studies, the prevalence of tinnitus was higher in patients with TMDs (35.8% to 60.7%) than in patients without TMDs (9.7% to 26.0%). Hilgenberg et al.15 reported the highest prevalence of tinnitus in TMD patients (60.7%). This prevalence may have emerged because the authors took a sample of tinnitus and non-tinnitus patients and discarded those tinnitus patients with a diagnosed aetiology or risk factors for tinnitus. Tuz et al.17 reported that three patients in their sample had objective coincidence (hearing loss) related to their otologic symptoms, but they did not exclude them from the This article is protected by copyright. All rights reserved. Accepted Article sample. It is important for future studies to discard those patients with tinnitus of known aetiology. De Felicio et al.16 also reported a high prevalence of tinnitus in TMD patients (60.0%), but the recruitment of the sample was not adequate, since the sample was recruited from a university waiting list for orofacial pain and TMD treatment. This recruitment process led to more tinnitus positives, as tinnitus might be related to the severity and pain of TMD,21,22 and patients who seek help for orofacial pain are more likely to have tinnitus. Only three of the included studies14,15,17 subclassified TMD following RDC/TMD12. On the other hand, de Felicio et al.16 and Lam et al.18 studies did not subclassify TMD. Hilgenberg et al.15 and Tuz et al.17 studies subclassified TMD in both tinnitus and non-tinnitus groups, while Buergers et al.14 study only subclassified TMD in tinnitus group. Only the study of Hilgenberg et al.15 subclassified TMD in detail. They reported that tinnitus patients had statistically higher orofacial pain with limited opening, disc displacement with reduction and arthralgia compared with non-tinnitus group. There is no sufficient scientific evidence in the literature about which type of TMD subclassification is more prevalent in patients with tinnitus. Buergers et al.14 is the only study that reported an association between the side of TMD and tinnitus. All of the participants with unilateral TMDs had tinnitus on the same side as the disorder (8 of 8). From the 17 patients with bilateral tinnitus, 14 of them showed bilateral tinnitus and 3 of them showed unilateral tinnitus. This article is protected by copyright. All rights reserved. Accepted Article The relation between both pathologies is reinforced by the fact that when tinnitus is related to TMDs, it may improve after the treatment of the TMJ using oral splints,14,23,24 physical therapy25 or TMJ surgery.26 Therefore, when exploring the aetiology of tinnitus, the clinical history must not only to pay attention to auditory issues, but it should also look at dental and head and neck problems, such as TMDs. The correct diagnosis of the aetiology of tinnitus is fundamental for its correct treatment.27 When otological alterations or neural diseases have been ruled out, a deeper clinical history should be made to explore the problems of TMJ.23 In the same way, patients with TMDs should be asked about the presence of tinnitus. Although the relationship between tinnitus and TMDs is statistically significant, the reasons are not yet fully understood. Many theories have tried to explain the association between tinnitus and TMD by anatomical, embryological and functional relationships in the TMJ region, masticatory muscles and structures of the middle ear.10,23,28 Tinnitus may be modulated in some people by inputs from the somatosensory system. Vielsmeier el al.29 reported that 50% of patients with tinnitus and TMDs could modulate their tinnitus by head, neck or jaw movements, in contrast to 21% of tinnitus patients without TMDs. In addition, Ralli et al.30 achieved an average of 69.4% of patients with tinnitus to show some degree of modulation, being the TMJ the region with the highest degree of modulation. When tinnitus is related to problems of the musculoskeletal system it is known as somatosensory tinnitus. Several anatomical and physiological hypotheses try to explain the pathophysiology of somatosensory tinnitus. Kaltenbach et al.31 exposed that some tinnitus patterns are related to augmented spontaneous activity in the dorsal cochlear nucleus. Experimental stud- This article is protected by copyright. All rights reserved. Accepted Article ies have shown auditory connections to the dorsal column and trigeminal systems.30 Hence, changes in trigeminal input due to TMD could generate alterations in the dorsal cochlear nucleus and along the central auditory pathway, which can cause tinnitus perception.29 The factors involved in the generation of tinnitus may differ from those related to its persistence. As it occurs with chronic pain situations, memory components could persist the phantom perception and reinforce the associated distress.27 When chronic tinnitus is present, alterations in the periphery could not contribute in the pathology anymore, what confers a more important role to the central mechanisms in its pathophysiology.32 These neuroplastic processes may occur from dysfunctional expression of neuronal plasticity induced by altered sensory input.27 Although tinnitus is very prevalent in the general population, affecting over 70 million people in Europe and more than 50 million people in the USA,33 most people with tinnitus are not bothered by the sound, and only one-third of the patients are sufficiently bothered to seek professional help.34 The presence of psychological disorders such as anxiety, stress or depression is high in tinnitus patients, which is associated with tinnitus-related annoyance and severity. Moreover, tinnitus causes and aggravates these disorders, and these disorders cause and worsen tinnitus, becoming a vicious circle.3 Prefrontal and Limbic regions are related with psychological aspects and may play an important role to distress behaviour that exists in many people with tinnitus.35 However, there is no consensus concerning the function of nonauditory areas in the contribution in the onset of This article is protected by copyright. All rights reserved. Accepted Article tinnitus. Buckner et al.36 stated that several brain regions controlling executive functions are connected to one another by temporally coordinated activity, which could be essential for the perception of sounds without an external sound source. In summary, from the data collected and analysed in this review, the higher prevalence of tinnitus in TMD patients compared to non-TMD patients corroborates the association between these two symptoms. More studies are needed to clarify the aetiological relationships between these pathologies, and new interdisciplinary treatment protocols are also needed. Therefore, the involvement of otorhinolaryngologists, dentists, maxillofacial surgeons, physiotherapists, and psychologists is necessary if the aetiology of tinnitus is uncertain and there exist TMDs. Limitations Some limitations could be found in this systematic review. The principal limitation was the recruitment of the samples. One of the studies had a small sample (n=28), with all female participants.16 Hilgenberg et al.15 recruited 100 patients with tinnitus and 100 without tinnitus, instead of a TMD and a non-TMD group, although they also reported the prevalence of tinnitus in patients with TMDs and patients without TMDs. The diagnostic criteria of TMD that were used (RDC/TMD) can classify those with sporadic and fluctuating signs and symptoms as patients with dysfunction. The severity of TMDs should be reported in future studies to avoid this problem. Although there are different ways to diagnose TMD, the RDC/TMD and the DC/TMD are based on international expert recommendations and available empirical data37 and are the only evidence-based TMD diagnostic systems that have undergone rigorous scientific investigation.38 This article is protected by copyright. All rights reserved. Accepted Article The selected studies used a questionnaire that collected the data of those suffering from tinnitus, leading to false responses. We did not find any recommended standard method of collecting tinnitus data, so some inaccuracies about its true prevalence could be possible.2 We recommend that future studies discard those patients with diagnosed tinnitus aetiology and tinnitus risk factors, to register the side of the TMDs and tinnitus, to report the severity of TMDs and tinnitus and to register the TMD subtype in detail (muscular, ligamental displacement or arthritis/arthrosis). Conclusions Despite the limitations of the included studies, this review demonstrated that the prevalence of tinnitus in TMD patients is significantly higher than that in patients without TMD. Therefore, the hypothesis that TMD may play a causal role in the development of tinnitus is supported. Well-designed studies are needed to further investigate the association between tinnitus and TMDs. However, at this moment, TMDs should be considered a risk factor for tinnitus development. Authors contribution All authors met the criteria for authorship established by the International Committee of Medical Journal Editors. Ariyan Mottaghi contributed to design, drafted and critically revised the manuscript. Ivan Menéndez-Díaz and José González-Serrano assisted to data analysis, participated in the development of the systematic search strategies and revised the manuscript. Juan L. Cobo and Teresa Cobo contributed to conception, design and critically revised the manuscript. All authors reviewed and approved the final manuscript. This article is protected by copyright. All rights reserved. Accepted Article Conflict of interest The authors have stated explicitly that there are no conflicts of interest in connection with this article.” References 1. De Rossi SS, Greenberg MS, Liu F, Steinkeler A. Temporomandibular disorders: evaluation and management. Med Clin North Am 2014;98:1353-1384. 2. McCormack A, Edmondson-Jones M, Somerset S, Hall D. A systematic review of the reporting of tinnitus prevalence and severity. Hear Res 2016;337:70-79. 3. Pinto PC, Marcelos CM, Mezzasalma MA, Osterne FJ, de Melo Tavares de Lima MA, Nardi AE. Tinnitus and its association with psychiatric disorders: systematic review. J Laryngol Otol 2014;128:660-664. 4. Noreña A. Revisiting the Cochlear and Central Mechanisms of Tinnitus and Therapeutic Approaches. Audiol Neurotol 2015;20:53-59. 5. Goodfriend DJ. Symptomatology and treatment of abnormalities of the mandibular articulation. Dent Cosmos 1933;75:844-852. 6. Morell GFC. Insufficient evidence to support or reject effect of conservative TMD therapies on otologic signs and symptoms. Evid Based Dent 2018;19:26-27. 7. Stechman-Neto J, Porporatti AL, Porto de Toledo I, Costa YM, Conti PC, De Luca Canto G et al. Effect of temporomandibular disorder therapy on otologic signs and symptoms: a systematic review. J Oral Rehabil 2016;43:468-479. 8. Ciancaglini R, Loreti P, Radaelli G. Ear, nose, and throat symptoms in patients with TMD: the association of symptoms according to severity of arthropathy. J Orofac Pain 1994;8:293297. This article is protected by copyright. All rights reserved. Accepted Article 9. Porto De Toledo I, Stefani FM, Porporatti AL, Mezzomo LA, Peres MA, Flores-Mir C et al. Prevalence of otologic signs and symptoms in adult patients with temporomandibular disorders: a systematic review and meta-analysis. Clin Oral Invest 2017;21:597-605. 10. Ramirez LM, Ballesteros LE, Sandoval GP. Topical review: temporomandibular disorders in an integral otic symptom model. Int J Audiol 2008;47:215-227. 11. Moher D, Shamseer L, Clarke M, Ghersi D, Liberati A, Petticrew M et al. Preferred reporting items for systematic review and meta-analysis protocols (PRISMA-P) 2015 statement. Syst Rev 2015;4:1. 12. Dworkin SF, LeResche L. Research Diagnostic Criteria for Temporomandibular disorders (RDC/TMD): review, criteria, examinations and specifications, critique. J Craniomandib Disord 1992;6:301-355. 13. Schiffman E, Ohrbach R, Truelove E, Look J, Anderson G, Goulet JP et al. Diagnostic Criteria for Temporomandibular Disorders (DC/TMD) for Clinical and Research Applications: recommendations of the International RDC/TMD Consortium Network and Orofacial Pain Special Interest Group. J Oral Facial Pain Headache 2014;28:6-27. 14. Buergers R, Kleinjung T, Behr M, Vielsmeier V. Is there a link between tinnitus and temporomandibular disorders? J Prosthet Dent 2014;111:222-227. 15. Hilgenberg PB, Saldanha AD, Cunha CO, Rubo JH, Conti PC. Temporomandibular disorders, otologic symptoms and depression levels in tinnitus patients. J Oral Rehabil 2012;39:239-244. 16. De Felício C, Melchior M, Ferreira C, Da Silva MA. Otologic symptoms of temporomandibular disorder and effect of orofacial myofunctional therapy. Cranio 2008;26:118-125. 17. Tuz HH, Onder EM, Kisnisci RS. Prevalence of otologic complaints in patients with temporomandibular disorder. Am J Orthod Dentofacial Orthop 2003;123:620-623. This article is protected by copyright. All rights reserved. Accepted Article 18. Lam DK, Lawrence HP, Tenenbaum HC. Aural symptoms in temporomandibular disorder patients attending a craniofacial pain unit. J Orofac Pain 2000;15:146-157. 19. Saldanha AD, Hilgenberg PB, Pinto LM, Conti PC. Are temporomandibular disorders and tinnitus associated? Cranio 2012;30:166-71. 20. Kim YH, Park YG, Han KD, Vu D, Cho KH, Lee SY. Prevalence of tinnitus according to temporomandibular joint disorders and dental pain: The Korean National Population-based Study. J Oral Rehabil 2018;45:198-203. 21. Fernandes G, Siqueira JT, Godoi Gonçalves DA, Camparis CM. Association between painful temporomandibular disorders, sleep bruxism and tinnitus. Braz Oral Res 2014;28:1-7. 22. Bernhardt O, Mundt T, Welk A, Köppl N, Kocher T, Meyer G, et al. Signs and symptoms of temporomandibular disorders and the incidence of tinnitus. J Oral Rehabil 2011;38:891901. 23. Attanasio G, Leonardi A, Arangio P, Köppl N, Kocher T, Meyer G et al. Tinnitus in patients with temporo-mandibular joint disorder: Proposal for a new treatment protocol. J Craniomaxillofac Surg 2015;43:724–727. 24. Wright EF, Bifano SL. The Relationship between Tinnitus and Temporomandibular Disorder (TMD) Therapy. Int Tinnitus J 1997;3:55-61. 25. Michiels S, Naessens S, Van de Heyning P, Marc Braem, Corine M. Visscher, Annick Gilles et al. The effect of physical therapy treatment in patients with subjective tinnitus: A Systematic Review. Front Neurosci 2016;10:545. 26. Tozoglu S, Bayramoglu Z, Ozkan O. Outcome of Otologic Symptoms after Temporomandibular Joint Arthrocentesis. The Journal of Craniofacial Surgery 2015;26:344347. 27. Langguth B, Kreuzer PM, Kleinjung T, De Ridder D. Tinnitus: causes and clinical management. Lancet Neurol 2013;12:920-930. This article is protected by copyright. All rights reserved. Accepted Article 28. Algieri GMA, Leonardi A, Arangio P, Vellone V, Paolo CD, Cascone P. Tinnitus in Temporomandibular Joint Disorders: Is it a Specific Somatosensory Tinnitus Subtype? Int Tinnitus J 2017;20:83-87. 29. Vielsmeier V, Kleinjung T, Strutz J, Bürgers R, Kreuzer PM, Langguth B. Tinnitus with temporomandibular joint disorders: a specific entity of tinnitus patients? Otolaryngol Head Neck Surg 2011;145:748-752. 30. Ralli M, Greco A, Turchetta R, Altissimi G, de Vincentiis M, Cianfrone G. Somatosensory tinnitus: Current evidence and future perspectives. J Int Med Res 2017;45:933-947. 31. Kaltenbach JA. The dorsal cochlear nucleus as a contributor to tinnitus: mechanisms underlying the induction of hyperactivity. Prog Brain Res 2007;166:89-106. 32. Møller AR. Tinnitus and pain. Prog Brain Res 2007;166:47-53. 33. Haider H, Fackrell K, Kennedy V, Hall DA. Dimensions of tinnitus-related complaints reported by patients and their significant others: protocol for a systematic review. BMJ Open 2016;6. 34. Park R, Moon J. Prevalence and risk factors of tinnitus: the Korean National Health and Nutrition Examination Survey 2010–2011, a cross-sectional study. Clin. Otolaryngol 2014;39:89-94. 35. Roberts LE, Eggermont JJ, Caspary DM, Shore SE, Melcher JR, Kaltenbach JA. Ringing ears: the neuroscience of tinnitus. J Neurosci 2010;30:14972-14979. 36. Buckner RL, Sepulcre J, Talukdar T, Krienen FM, Liu H, Hedden T, et al. Cortical hubs revealed by intrinsic functional connectivity: mapping, assessment of stability and relation to Alzheimer’s disease. J Neurosci 2009;29:1860–1873. 37. Dworkin SF. Research Diagnostic criteria for Temporomandibular Disorders: current status & future relevance. J Oral Rehabil 2010;37:734-743. This article is protected by copyright. All rights reserved. Accepted Article 38. Ohrbach R and Dworkin SF. The Evolution of TMD Diagnosis: Past, Present, Future. J Dent Res 2016;95:1093-1101. This article is protected by copyright. All rights reserved. Accepted Article Tables Author (year) Buergers et al.14 Hilgenberg et al.15 De Felício et al.16 Tuz et al.17 Lam et al.18 Is there a link between Temporomandibular Otologic symptoms of Prevalence of otologic Aural symptoms in tinnitus and temporomandibular Title disorders? disorders, otologic temporomandibular complaints in patients temporomandibular symptoms and depres- disorder and effect of with disorder patients sion levels in tinnitus orofacial temporomandibular attending a craniofa- patients. myofunctional thera- disorder. cial pain unit. py. Type of study Cross-sectional Cross-sectional Cross-sectional Cross-sectional Cross-sectional Country Germany Brazil Brazil Turkey Canada Department of Prosthet- Bauru School of Den- University waiting list Department of Oral and Patients recruited ic Dentistry at the Uniat tistry, São Craniofacial Pain for orofacial pain and Maxillofacial Surgery at Unit of the Wasser versity Medical Centre Paulo University, or TMD Regensburg. referred from otorhi- treatment. Ankara University. Pain Management Centre nolaryngology at Mount Sinai Hos- treatment centres. pital in Toronto. 951 Sample 200 Control TMD 869 82 Age (years) Control 140 250 Control TMD 8 36.7 8-98 Gender TMD 60 54 Range 28 20 Control 50 31.5 Men 478 473 Women 149 Control TMD 200 432 344 31.1 18-65 Women 776 TMD 39 13-67 Men Women Men 51 28 0 Women 12-54 Men 192 58 Women 308 Men 468 RDC/TMD examined Diagnostic Tool for TMD by RDC/TMD . Examined by one dentist experi- clinician with experi- RDC/TMD. Evaluated enced in TMD ence in TMDs and by the same examiner. ‡ † Management. RDC/TMD. RDC/TMD. 4 clinicians. blinded for the group distribution. Tinnitus questionnaire (Tinnitus Tinnitus questionnaire Handicap Inventory). Diagnostic (Tinnitus An tool for tinnitus Handicap Inventory). otorhinolaryngologist Questionnaire. An Questionnaire. This article is protected by copyright. All rights reserved. otorhinolaryngologist participated in Questionnaire. Accepted Article participated in assessments of tinnitus. assessments of tinnitus. . Tinnitus exclusion criteria People with tinnitus No exclusion. diagnosed aetiology or No exclusion. with tinnitus risk factors were excluded. Table 1. General characteristics of the selected studies. †: temporomandibular disorder ‡: research diagnostic criteria for temporomandibular disorders. This article is protected by copyright. All rights reserved. No exclusion. No exclusion. Accepted Article Buergers et al. 14 Hilgenberg et al. 15 De Felício et al. 16 Tuz et al. 17 Lam et al.18 Y† N‡ N Y Y N N N N N (3) Was the sample size adequate? Y Y N Y Y (4) Were the study subjects and set- N Y Y Y Y N NA§ NA U¶ N Y Y Y Y Y Y Y Y U Y Y Y Y Y Y Y Y N Y Y Y Y Y Y Y 7/10 7/9 5/9 7/10 8/10 Medium Medium Medium Medium High (1) Was the sample representative of the target population? (2) Were study participants recruited in an appropriate way? ting described in detail? (5) Is the data analysis conducted with sufficient coverage of the identified sample? (6) Were objective, standard criteria used for measurement of the condition? (7) Was the condition measured reliably? (8) Was there appropriate statistical analysis? (9) Are all the important confounding factors/subgroups/differences identified and accounted for? (10) Were subpopulation identified using objective criteria? Total number of “Y” Quality assessment Table 2. JBI Critical Appraisal Checklist for studies reporting prevalence data. †: yes; ‡: no; §: not applicable; ¶: unclear This article is protected by copyright. All rights reserved. Accepted Article Study Buergers et al.14 15 Hilgenberg et al. De Felício et al. Tuz et al. 16 17 18 Lam et al. Tinnitus / TMD† Tinnitus / Non-TMD 30/82 38/869 (36.6%) (4.4%) 85/140 15/60 (60.7%) (25.0%) 12/20 2/8 (60.0%) (25.0%) 91/200 13/50 (45.5%) (26.0%) 123/344 69/432 (35.8%) (16.0%) Table 3. Prevalence of tinnitus in TMD and non-TMD patients. †: temporomandibular disorder This article is protected by copyright. All rights reserved. Accepted Article Figure legends Figure 1. Flow diagram of the literature search, performed according to the Preferred Reporting Items for Systematic Reviews and Meta-Analyses (PRISMA) statement. PubMed/MEDLINE: (temporomandibular OR craniomandibular OR tmj OR tmd OR tmjd) AND (tinnitus OR otological OR aural OR otologic) TMD: temporomandibular disorder. RDC/TMD: research diagnostic criteria for temporomandibular disorders. Figure 2. Random Effects Meta-Analysis evaluating Tinnitus in TMD patients (experimental) and in non-TMD patients (control). TMD: temporomandibular disorder. This article is protected by copyright. All rights reserved. Accepted Article APPENDIX. Excluded articles and reason for exclusion. Full-text articles excluded (n=57) Reasons: 1. Not diagnosing TMD with the aid of the research diagnostic criteria (RDC/TMD) (n=16). 2. Considering non-painful TMD in the healthy control group (n=2). 3. Case reports (n=1). 4. Involving the same sample as one of the selected articles (n=1). 5. Reviews (n=2). 6. Not recording the prevalence of tinnitus in patients with TMDs and comparing it with that in a control group (n=35). Author 1.Effat KG 2.Mejersjö C 3. Ferreira CL 4. Stechman-Neto J 5. Alvarez-Arenal A 6.Saltürk Z 7. Pezzoli M 8.Tozoglu S 9.Noreña AJ. 10. Ward J. 11. Attanasio G 12. Lee CF 13. Kanji A 14. Ferendiuk E 15. Fernandes G 16. Park RJ 17. Totta T. 18. Fernandes G 19. Akhter R 20. Saldanha AD 21. Vielsmeier V 22. Calderon Pdos 23. Morais AA 24. Valente JP 25. Badel T 26. Vielsmeier V 27. Bernhardt O 28. Khedr EM 29. Moyaho-Bernal A Reason for exclusion 1 1 6 5 3 6 6 6 6 6 1 1 6 6 2 1 6 2 1 4 1 6 6 6 6 6 1 1 6 Author 30. Pekkan G 31. Cox KW 32. Ramirez LM 33. Björne A 34. Levine RA 35. Wright EF 36. Salvetti G 37. Tullberg 38. Casale M 39. Camparis CM 40. Kuttila S 41. Ramírez LM 42. Upton LG 43. Sobhy OA 44. Bernhardt O 45. Bjorne A 46. Bush FM 47. Kuttila S 48. Gelb H 49. Ren YF 50. Parker WS 51. Campbell K 52. Vernon J 53. Chole RA 54. Vernon J 55. Chole RA 56. Morgan DH. 57. Vernon J This article is protected by copyright. All rights reserved. Reason for exclusion 6 1 5 6 6 6 6 6 6 6 6 6 6 6 1 6 6 1 6 6 1 6 1 1 6 1 6 6 Accepted Article Appendix references 1. Effat KG. Otological symptoms and audiometric findings in patients with temporomandibular disorders: Costen's syndrome revisited. J Laryngol Otol 2016;130:11371141. 2. Mejersjö C, Näslund I. Aural symptoms in patients referred for temporomandibular pain/dysfunction. Swed Dent J 2016;40:13-20. 3. Ferreira CL, Silva MA, Felício CM. Signs and symptoms of temporomandibular disorders in women and men. Codas 2016;28:17-21. 4. Stechman-Neto J, Porporatti AL, Porto de Toledo I, Costa YM, Conti PC, De Luca Canto G et al. Effect of temporomandibular disorder therapy on otologic signs and symptoms: a systematic review. J Oral Rehabil 2016;43:468-479. 5. Alvarez-Arenal A, Gonzalez-Gonzalez I, Moradas Estrada M, deLlanos-Lanchares H, Costilla-Garcia S. Temporomandibular disorder or not? A case report. Cranio 2016;34:264269. 6. Saltürk Z, Özçelik E, Kumral TL, Çakır O, Kasımoğlu Ş, Atar Y et al. Effects of sleep bruxism related tinnitus on quality of life. Kulak Burun Bogaz Ihtis Derg 2015;25:219-223. 7. Pezzoli M, Ugolini A, Rota E, Ferrero L, Milani C, Pezzoli L et al. Tinnitus and its relationship with muscle tenderness in patients with headache and facial pain. J Laryngol Otol 2015;129:638-643. 8. Tozoglu S, Bayramoglu Z, Ozkan O. Outcome of Otologic Symptoms after Temporomandibular Joint Arthrocentesis. J Craniofac Surg 2015;26:344-347. 9. Noreña AJ. Revisiting the cochlear and central mechanisms of tinnitus and therapeutic approaches. Audiol Neurootol 2015;20:53-59. This article is protected by copyright. All rights reserved. Accepted Article 10. Ward J, Vella C, Hoare DJ, Hall DA. Subtyping Somatic Tinnitus: A Cross-Sectional UK Cohort Study of Demographic, Clinical and Audiological Characteristics PLoS One. 2015;10 e0126254. 11. Attanasio G, Leonardi A, Arangio P, Köppl N, Kocher T, Meyer G et al. Tinnitus in patients with temporo-mandibular joint disorder: Proposal for a new treatment protocol. J Craniomaxillofac Surg 2015;43:724-727. 12. Lee CF, Lin MC, Lin HT, Lin CL, Wang TC, Kao CH. Increased risk of tinnitus in patients with temporomandibular disorder: a retrospective population-based cohort study. Eur Arch Otorhinolaryngol 2016;273:203-208. 13. Kanji A, Khoza-Shangase K. Clinical signs and symptoms of tinnitus in temporomandibular joint disorders: a pilot study comparing patients and non-patients. S Afr J Commun Disord 2013;60:16-20. 14. Ferendiuk E, Zajdel K, Pihut M. Incidence of otolaryngological symptoms in patients with temporomandibular joint dysfunctions. Biomed Res Int 2014; 2014:824684. 15. Fernandes G, Siqueira JT, Godoi Gonçalves DA, Camparis CM. Association between painful temporomandibular disorders, sleep bruxism and tinnitus. Braz Oral Res 2014;28:1-7. 16. Park RJ, Moon JD. Prevalence and risk factors of tinnitus: the Korean National Health and Nutrition Examination Survey 2010-2011, a cross-sectional study. Clin Otolaryngol 2014;39:89-94. 17. Totta T, Santiago G, Gonçales ES, Saes Sde O, Berretin-Felix G. Auditory characteristics of individuals with temporomandibular dysfunctions and dentofacial deformities. Dental Press J Orthod 2013;18:70-77. 18. Fernandes G, Gonçalves DA, de Siqueira JT, Camparis CM. Painful temporomandibular disorders, self reported tinnitus, and depression are highly associated. Arq Neuropsiquiatr 2013;71:943-947. This article is protected by copyright. All rights reserved. Accepted Article 19. Akhter R, Morita M, Ekuni D, Hassan NM, Furuta M, Yamanaka R et al. Self-reported aural symptoms, headache and temporomandibular disorders in Japanese young adults. BMC Musculoskelet Disord 2013;14:58. 20. Saldanha AD, Hilgenberg PB, Pinto LM, Conti PC. Are temporomandibular disorders and tinnitus associated? Cranio 2012;30:166-171. 21. Vielsmeier V, Strutz J, Kleinjung T, Martin Schecklmann, Peter Michael Kreuzer, Michael Landgrebe, et al. Temporomandibular joint disorder complaints in tinnitus: further hints for a putative tinnitus subtype. PLoS One 2012;7:e38887. 22. Calderon Pdos S, Hilgenberg PB, Rossetti LM, Laurenti JV, Conti PC. Influence of tinnitus on pain severity and quality of life in patients with temporomandibular disorders. J Appl Oral Sci. 2012;20:170-173. 23. Morais AA, Gil D. Tinnitus in individuals without hearing loss and its relationship with temporomandibular dysfunction. Braz J Otorhinolaryngol 2012;78:59-65. 24. Valente JP, Pinheiro LA, Carvalho GM, Guimarães AC, Mezzalira R, Stoler G et al. Evaluation of factors related to the tinnitus disturbance. Int Tinnitus J 2012;17:21-25. 25. Badel T, Savić-Pavicin I, Zadravec D, Marotti M, Krolo I, Grbesa D. Temporomandibular joint development and functional disorders related to clinical otologic symptomatology. Acta Clin Croat 2011;50:51-60. 26. Vielsmeier V, Kleinjung T, Strutz J, Bürgers R, Kreuzer PM, Langguth B. Tinnitus with temporomandibular joint disorders: a specific entity of tinnitus patients? Otolaryngol Head Neck Surg 2011;145:748-752. 27. Bernhardt O, Mundt T, Welk A, Köppl N, Kocher T, Meyer G et al. Signs and symptoms of temporomandibular disorders and the incidence of tinnitus. J Oral Rehabil 2011;38:891901. This article is protected by copyright. All rights reserved. Accepted Article 28. Khedr EM, Ahmed MA, Shawky OA, Mohamed ES, El Attar GS, Mohammad KA. Epidemiological study of chronic tinnitus in Assiut, Egypt. Neuroepidemiology 2010;35:45-52. 29. Moyaho-Bernal A, Lara-Muñoz Mdel C, Espinosa-De Santillana I, Etchegoyen G. Prevalence of signs and symptoms of temporomandibular disorders in children in the State of Puebla, Mexico, evaluated with the research diagnostic criteria for temporomandibular disorders (RDC/TMD). Acta Odontol Latinoam 2010;23:228-233. 30. Pekkan G, Aksoy S, Hekimoglu C, Oghan F. Comparative audiometric evaluation of temporomandibular disorder patients with otological symptoms. J Craniomaxillofac Surg 2010;38:231-234. 31. Cox KW. Temporomandibular disorder and new aural symptoms. Arch Otolaryngol Head Neck Surg 2008;134:389-393. 32. Ramirez LM, Ballesteros LE, Sandoval GP. Topical review: temporomandibular disorders in an integral otic symptom model. Int J Audiol 2008;47:215-227. 33. Björne A. Assessment of temporomandibular and cervical spine disorders in tinnitus patients. Prog Brain Res 2007;166:215-219. 34. Levine RA, Nam EC, Oron Y, Melcher JR. Evidence for a tinnitus subgroup responsive to somatosensory based treatment modalities. Prog Brain Res 2007; 166:195-207. 35- Wright EF. Otologic symptom improvement through TMD therapy. Quintessence Int 2007;38:564-571. 36. Salvetti G, Manfredini D, Barsotti S, Bosco M. Otologic symptoms in temporomandibular disorders patients: is there evidence of an association-relationship? Minerva Stomatol 2006;55:627-637. 37. Tullberg M, Ernberg M. Long-term effect on tinnitus by treatment of temporomandibular disorders: a two-year follow-up by questionnaire. Acta Odontol Scand 2006;64:89-96. This article is protected by copyright. All rights reserved. Accepted Article 38. Casale M, Rinaldi V, Salvinelli F. Aural manifestations in temporo-mandibular joint dysfunction. Clin Otolaryngol 2005;30:476-477. 39. Camparis CM, Formigoni G, Teixeira MJ, de Siqueira JT. Clinical evaluation of tinnitus in patients with sleep bruxism: prevalence and characteristics. J Oral Rehabil 2005;32:808814. 40. Kuttila S, Kuttila M, Le Bell Y, Alanen P, Suonpää J. Recurrent tinnitus and associated ear symptoms in adults. Int J Audiol. 2005;44:164-170. 41. Ramírez LM, Sandoval GP, Ballesteros LE. Temporomandibular disorders: referred cranio-cervico-facial clinic. Med Oral Patol Oral Cir Bucal 2005;1:10. 42. Upton LG, Wijeyesakere SJ. The incidence of tinnitus in people with disorders of the temporomandibular joint. Int Tinnitus J 2004;10:174-176. 43. Sobhy OA, Koutb AR, Abdel-Baki FA, Ali TM. Evaluation of aural manifestations in temporo-mandibular joint dysfunction. Clin Otolaryngol Allied Sci 2004;29:382-385. 44. Bernhardt O, Gesch D, Schwahn C, Bitter K, Mundt T, Mack F et al. Signs of temporomandibular disorders in tinnitus patients and in a population-based group of volunteers: results of the Study of Health in Pomerania. J Oral Rehabil 2004;31:311-319. 45. Bjorne A, Agerberg G. Symptom relief after treatment of temporomandibular and cervical spine disorders in patients with Meniere's disease: a three-year follow-up. Cranio 2003;21:50-60. 46. Bush FM, Harkins SW, Harrington WG. Otalgia and aversive symptoms in temporomandibular disorders. Ann Otol Rhinol Laryngol 1999;108:884-892. 47. Kuttila S, Kuttila M, Le Bell Y, Alanen P, Jouko S. Aural symptoms and signs of temporomandibular disorder in association with treatment need and visits to a physician. Laryngoscope 1999;109:1669-1673. This article is protected by copyright. All rights reserved. Accepted Article 48. Gelb H, Gelb ML, Wagner ML. The relationship of tinnitus to craniocervical mandibular disorders. Cranio 1997;15:136-143. 49. Ren YF, Isberg A. Tinnitus in patients with temporomandibular joint internal derangement. Cranio 1995;13:75-80. 50. Parker WS, Chole RA. Tinnitus, vertigo, and temporomandibular disorders. Am J Orthod Dentofacial Orthop 1995;107:153-158. 51. Ciancaglini R, Loreti P, Radaelli G. Ear, nose, and throat symptoms in patients with TMD: the association of symptoms according to severity of arthropathy. J Orofac Pain 1994;8:293-297. 52. Campbell K. Tinnitus and vertigo. Arch Otolaryngol Head Neck Surg. 1993;119:474. 53. Rubinstein B. Tinnitus and craniomandibular disorders--is there a link? Swed Dent J Suppl 1993;95:1-46. 54. Vernon J, Griest S, Press L. Attributes of tinnitus that may predict temporomandibular joint dysfunction. Cranio 1992;10:282-287. 55. Chole RA, Parker WS. Tinnitus and vertigo in patients with temporomandibular disorder. Arch Otolaryngol Head Neck Surg 1992;118:817-821. 56. Morgan DH. Tinnitus of TMJ origin: a preliminary report. Cranio 1992;10:124-129. 57. Vernon J, Griest S, Press L. Attributes of tinnitus associated with the temporomandibular joint syndrome. Eur Arch Otorhinolaryngol 1992;249:93-94. This article is protected by copyright. All rights reserved. Accepted Article This article is protected by copyright. All rights reserved. Early treatment of Class III malocclusion with facemask therapy I. Menéndez1,2, J.D. Muriel3, J.L. Cobo4, C. Álvarez1,2, T. Cobo1,2 1 Department of Surgery and Medical-Surgical Specialties, University of Oviedo, Spain 2 Orthodontics Division, Asturian Institute of Dentistry, Oviedo, Spain 3 Diagnostic Imaging Division, Asturian Institute of Dentistry, Oviedo, Spain 4 Maxillofacial Surgery Service, Central University Hospital of Asturias, Oviedo, Spain Author contribution statement: I.M. analysed the data and carried out the work; J.D.M. participated in image support and locating cephalometric points; J.L.C. performed the literature review; C.A. directed the structure; T.C. conceived the idea and the development approach. Correspondence to: Iván Menéndez Department of Orthodontics, University of Oviedo 33006-Oviedo, Spain E-mail: ivan@iaodontologia.es Acknowledgements: The authors thank the University of Oviedo’s Scientific-Technical Services Statistical Consulting Unit for helping with the statistical analyses. Declaration of interests: The authors have no conflicts of interest to declare. Word count: 3140 SUMMARY Background: The facemask is a widely used device in the treatment of Class III malocclusion and is intended to anteriorly displace the superior maxilla or stimulate its growth in that direction. Aim: The main goal of this study was to evaluate the effects of treatment using orthopaedic maxillary expansion with facemask therapy in patients with Class III malocclusion. Design: Sixty-four patients, with a mean age of 8.14 ± 1.18 years at the start of treatment and a mean age of 9.78 ± 1.19 years and at the end, were treated using orthopaedic maxillary expansion and associated facemask therapy. The patients were evaluated using lateral head teleradiography before and after treatment, and the differences were analysed. In addition, binary logistic regression was used as a model for predicting successful treatment. Results: When comparing the changes achieved by treatment, statistically significant favourable changes were found at the skeletal level. Furthermore, an improvement in the airways at all levels was detected. Conclusions: Orthopaedic maxillary expansion associated with facemask therapy has proven effective in treating early skeletal Class III malocclusion. Keywords: facemask; maxillary hypoplasia; orthopaedic treatment; skeletal effects; upper airways INTRODUCTION Class III malocclusion is one of the most striking malocclusions and is hence usually identified early, since skeletal size differences already exist with respect to Class I occlusion at four to five years of age. In Class III malocclusion, the lower arch is more advanced in relation to the upper arch, and this condition worsens with age1. The orthopaedic facemask and dentofacial procedure is widely employed for the treatment of skeletal Class III malocclusion. It seeks to anteriorly displace the maxilla or stimulate its growth in that direction. Furthermore, when used in combination with orthopaedics, maxillary expansion not only favours the transversal development of the maxilla but also improves the sagittal effect2, since maxillary expansion significantly increases the palatine suture and other circumaxillary sutures3. Moreover, the forces generated by protracting the maxilla after orthopaedic maxillary expansion are higher than when using a facemask alone and enhance the effects of the facemask4. With the disjunction associated with the facemask, a skeletal change and an increase in the length of the arcade are produced5. In addition, at the level of the upper airways, orthopaedic maxillary expansion leads to an increase in the size of the nasal cavity and the nasopharynx6, and when the facemask is combined with orthopaedic maxillary expansion, an increase in the volume of the airways is achieved, thus resulting in improved respiratory function7. Skeletal Class III malocclusion should be treated early because the circumaxillary sutures are still not consolidated. This will ensure an enhanced orthopaedic effect and greater long-term stability, a reduction in the need for further complex treatments with a poorer prognosis in the patient’s permanent dentition. This study aimed to evaluate the effects of early treatment using orthopaedic maxillary expansion combined with facemask therapy in patients with Class III malocclusion. MATERIALS AND METHODS Ninety growing subjects from the Instituto Asturiano de Odontología (IAO) were diagnosed with Class III malocclusion, after excluding those with a discrepancy between centric relation and maximum intercuspation. Consequently, a sample of 68 eligible patients was obtained for treatment using orthopaedic maxillary expansion and facemask therapy. Thereafter, four patients were excluded because of the quality of the final radiographs. Thus, the final group consisted of 64 patients; 30 boys (46.87%) and 34 girls (53.12%), with a mean age of 8.14 ± 1.18 years at the start of treatment and 9.78 ± 1.19 years at the end of treatment. The control group consisted of 14 subjects: eight males and six females, with an age average of 8.21 ± 1.18 years at the start of the study and 10.14 ± 1.09 years at the end. In all cases, two lateral cephalometric skull radiographs were performed, one before treatment started (A) and another once it had ended (B). The orthopaedic treatment consisted of a McNamara-type acrylic palatal expander in combination with a facemask with 3/8” 32 oz. elastics. The total treatment time was 18 months and began with the placement of the palatal expander appliance, the design of which included vestibular hooks extending in a superior and anterior direction. Patients were instructed to activate the palatal expander with a pattern of a ¼ turn every three days until the transversal problem was resolved. The time average of activation of the palatal expander was 3.47 ± 0.67 months, while the median decreased to three months. Patients were provided with an anterior-protraction mask during or immediately after maxillary expansion and were advised to use the system for at least 14 hours a day. The average duration of treatment was 11.33 ± 1.77 months, whereas the median decreased to 10 months. The elastics joined the hooks in the palatal expander with the facemask bar generating orthopaedic forces of 400 to 500 grams per side. All the radiographs analysed were traced using Dolphin Imaging 11.7 Premium software. (Dolphin Imaging & Management Solutions. USA.) The cephalometric analysis generated 26 variables, of which nine were angular and 16 linear, and an index for each trace. Autodesk AutoCAD was used to calculate measures not incorporated in the aforementioned program, while the SolidWorks® program, employing the plane view option, was used for the purposes of validation. The variables analysed were cranial flexure, Co-Point A, SNA, Point A to nasion perp, Co-Gn, SNB, Pg to nasion perp, gonial angle, Wits appraisal, maxillo-mandibular difference, ANB, palatal plane, mandibular plane, ANS to Me, overjet, overbite, molar relationship, U1 to SN, L1 to palatal plane, VERT, PNS-AD1, AD1-Ba, PNS-AD2, AD2-H and McNamara’s upper and lower pharyngeal dimensions. Differences in measurements before and after treatment were evaluated using Student’s t test for paired samples, and the post-treatment change in biotype was assessed using Fisher’s test. Depending on whether the assumption of normality was fulfilled or not, either Student’s t test or the Wilcoxon test for independent samples was used to compare the treated group with the control group. The level of significance considered in the analyses was 0.05. The following binary logistic regression model was constructed to predict treatment success: P(Y = 1|(X1,X2,...,Xr)) = 1/(1 + exp(−(β0 + β1X1 + ... + βrXr))) Once the model was built and the coefficients of the equation obtained, goodness of fit was performed using the Hosmer-Lemeshow test to obtain pseudo R2 coefficients and the area under the receiver operating characteristic (ROC) curve. The statistical analysis was performed using the R software (R Development Core Team), Version 3.2.8. (R: A language and environment for statistical computing [Computer software manual], Vienna, Austria). To check the goodness of the regression model, the packages MKmisc, rms and pscl were incorporated. The studies and procedures were approved by the Research Ethics Committee of the Instituto Asturiano de Odontología (IAO). This body analyses problems and ethical values related to the work of IAO researchers in line with current legislation. RESULTS When comparing the changes before and after treatment using the paired-samples t test, we found statistically significant changes in all cases except for the variables Pg to nasion perp, palatal plane inclination and mandibular plane angle (Table 1). When analysing the patient’s biotype, Fisher’s test showed that differences occurred in the facial biotype after treatment (p < 0.001), although changes were not necessarily in the same direction: 10/31 subjects with a brachyfacial biotype became mesofacial after treatment; 11/13 subjects with a dolichofacial biotype maintained this status after treatment, though two acquired a mesofacial biotype; 14/20 subjects who were classified as mesofacial maintained this status after treatment, with two becoming brachyfacial and four becoming dolichofacial. Differences at baseline between the treated group and the control group were analysed, and the main results are summarized in Table 2. No significant differences were detected for any of the measures. To determine what part of the changes was due to our treatment and what part to growth, we analysed the differences between the treated and the control groups. Statistically significant differences were seen in the variables Co-Point A, Point A to nasion perp, SNB, Pg to nasion perp, Wits appraisal, maxillo-mandibular difference, ANB, overjet, overbite, molar relationship and in all the airway variables studied (Table 3). Treatment success was defined as any positive value for the difference of Wits appraisal from before to after treatment. The variables considered as predictors or independent variables in the regression model were the measurements in the initial cephalometric radiograph (A). Stepwise selection of variables was used, and the overjet and molar relationship variables were statistically significant. The exponential functions of the regression coefficients or odds ratio (OR) were 0.524 for overjet and 0.272 for the molar relationship, which indicates that the likelihood of success decreases with increasing overjet and the molar relationship at the start of treatment. The Hosmer-Lemeshow test was conducted to check the goodness of the constructed model, finding that the fit was satisfactory (p-value = 0.99). Furthermore, pseudo R2 coefficients were obtained and the area under the ROC curve was calculated, obtaining a value of 0.858; thus, the model satisfactorily distinguished between successful and unsuccessful cases. DISCUSSION We studied the effectiveness of therapy using orthopaedic maxillary expansion and facemask therapy for the early treatment of skeletal Class III malocclusion. Skeletal changes were observed over a period of 18 months, long-term stability being sought by overcorrection of overjet and the molar relationship. This is in good agreement with previous reports8,9. The main problem lies in the differential growth between the mandible and maxilla10, which may be responsible for the recurrence of Class III malocclusion. A limitation in our study was that the evaluation of the changes was carried out using only lateral cephalometric skull radiographs, as the Ethics Committee of the IAO prohibits conducting cone beam computed tomography (CBCT) on children for research purposes without specific justification. In our study, we found that subjects who had a worse response to treatment, considering Wits appraisal as an indicator of treatment success, corresponded to those with a significant increase in mandibular size. This is because, although Class III maxillary malocclusion is usually the main culprit, there is a role played by the mandible in stability treatment. Severe maxillo-mandibular discrepancies, increased vertical dimension and mandibular prognathism should be considered in the diagnosis and when planning treatment, as they are unfavourable factors for maintaining long-term stability11. Although these patients improve with treatment, they are candidates for orthognathic surgery in adulthood right from the outset. As a result, we should be cautious when it comes time to determine a long-term prognosis and inform parents or guardians regarding the possibility of unfavourable development12. Several authors have reported an increase in the vertical dimension with the use of facemask therapy13 that might be reduced by protraction to a bone anchor instead of to a palatal expander with hooks14,15. However, our results are in line with those of others who reported sagittal improvement regardless of the initial vertical skeletal pattern, who did not find any skeletal differences in the different biotypes16. Our study did not demonstrate a significant increase in the vertical dimension, irrespective of the patient’s initial biotype. Moreover, the increase in the intermaxillary vertical dimension during the period of protraction reported by other authors does not endure in long-term studies17. There continues to be debate in regard to the airways. Some authors found no significant changes in the sagittal dimensions of the oropharynx or nasopharynx17, while others even claim that the expected increase in pharyngeal volume decreases18. Other authors reported an increase in volume in the nasopharynx19-21, the upper airways22, the oropharynx and the nasopharynx7. Our results showed statistically significant changes for all the values analysed, showing an improvement in the airways at all levels. There is no consensus as to the pattern of opening the expander screw. Several authors have concluded that patterns of a ¼ turn per day and a ¼ turn every two days have similar effects on dentofacial structures23. However, an activation pattern of a ¼ turn every three days may be more stable than a faster pattern24. There is also a lack of consensus regarding the optimal force for anterior maxillary protraction, with reported values ranging from 180 to 800 grams per side and duration ranging from 10 to 24 hours a day25. From our data analysis, we can state that an activation pattern of ¼ turn every three days for palatal expansion (given that we are working with ages at which the palatal suture has not yet been consolidated), followed by the use of a facemask employing orthopaedic forces of between 400 and 500 grams per side and worn at least 14 hours a day are sufficient to obtain skeletal effects for the correction of Class III malocclusion. Moreover, there is very little evidence in the literature on the long-term effects of changes produced by a facemask, which necessitates further studies that provide information on this point26,27. WHY THIS PAPER IS IMPORTANT TO PAEDIATRIC DENTISTS The results of this study demonstrate that the protocol of combining orthopaedic maxillary expansion with facemask therapy produces significantly positive changes at both the skeletal level and the level of the airways. While changes in the patient’s biotype occur, this does not always become more vertical with treatment. Treatment success is conditioned by the initial situation and is limited by mandibular growth. Early treatment of skeletal Class III malocclusion is especially relevant for paediatric dentists, given that the results obtained in younger ages generally reduce the necessity for further complex treatments with a poorer prognosis in the permanent dentition. REFERENCES 1. Deguchi T, Kageyama T, Stability of Class III treatment strategies in growing patients: a systematic review of the literature. In Ngan P, Deguchi T, Roberts E (eds) Orthodontic Treatment of Class III Malocclusion. Sharjah (UAE). Benthan Ebooks, 2014. pp 151-178. 2. Foersch M, Jacobs C, Wriedt S, Hechtner M, Wehrbein H. Effectiveness of maxillary protraction using facemask with or without maxillary expansion: a systematic review and meta-analysis. Clin Oral Investig. 2015;19: 1181-1192. 3. Ghoneima A, Abdel-Fattah E, Hartsfield J, El-Bedwehi A, Kamel A, Kula K. Effects of rapid maxillary expansion on the cranial and circummaxillary sutures. Am J Orthod Dentofacial Orthop. 2011;140: 510-519. 4. Gautam P, Valiathan A, Adhikari R. Maxillary protraction with and without maxillary expansion: a finite element analysis of sutural stresses. Am J Orthod Dentofacial Orthop. 2009;136: 361-366. 5. Uzuner FD, Öztürk D, Varlık SK. Effects of combined bonded maxillary expansion and face mask on dental arch length in patients with skeletal Class III malocclusions. J Clin Pediatr Dent. 2017;41: 75-81. 6. Smith T, Ghoneima A, Stewart K, et al. Three-dimensional computed tomography analysis of airway volume changes after rapid maxillary expansion. Am J Orthod Dentofacial Orthop. 2012;141: 618-626. 7. Auconi P, Scazzocchio M, Cozza P, McNamara JA Jr, Franchi L. Prediction of Class III treatment outcomes through orthodontic data mining. Eur J Orthod. 2015;37: 257267. 8. Masucci C, Franchi L, Defraia E, Mucedero M, Cozza P, Baccetti T. Stability of rapid maxillary expansion and facemask therapy: a long-term controlled study. Am J Orthod Dentofacial Orthop. 2011;140: 493-500. 9. Anne Mandall N, Cousley R, DiBiase A, et al. Is early Class III protraction facemask treatment effective? A multicentre, randomized, controlled trial: 3-year follow-up. J Orthod. 2012;39: 176-185. 10. Marshall SD, Low LE, Holton NE, et al. Chin development as a result of differential jaw growth. Am J Orthod Dentofacial Orthop. 2011;139: 456-464. 11. Gu Y. Factors contributing to stability of protraction facemask treatment of Class III malocclusion. Aust Orthod J. 2010;26: 171-177. 12. Choi YJ, Chang JE, Chung CJ, Tahk JH, Kim KH. Prediction of long-term success of orthopedic treatment in skeletal Class III malocclusions. Am J Orthod Dentofacial Orthop. 2017;152: 193-203. 13. Kwak HJ, Park HJ, Kim YJ, Lee DY. Factors associated with long-term vertical skeletal changes induced by facemask therapy in patients with Class III malocclusion. Angle Orthod. 2018;88: 157-162. 14. Koh SD, Chung DH. Comparison of skeletal anchored facemask and tooth-borne facemask according to vertical skeletal pattern and growth stage. Angle Orthod. 2014;84: 628-633. 15. Maino G, Turci Y, Arreghini A, Paoletto E, Siciliani G, Lombardo L. Skeletal and dentoalveolar effects of hybrid rapid palatal expansion and facemask treatment in growing skeletal Class III patients. Am J Orthod Dentofacial Orthop. 2018; 153: 262268. 16. Pavoni C, Masucci C, Cerroni S, Franchi L, Cozza P. Short-term effects produced by rapid maxillary expansion and facemask therapy in Class III patients with different vertical skeletal relationships. Angle Orthod. 2015;85: 927-933. 17. Baccetti T, Franchi L, Mucedero M, Cozza P. Treatment and post-treatment effects of facemask therapy on the sagittal pharyngeal dimensions in Class III subjects. Eur J Orthod. 2010;32: 346-350. 18. Pamporakis P, Nevzatoğlu Ş, Küçükkeleş N. Three-dimensional alterations in pharyngeal airway and maxillary sinus volumes in Class III maxillary deficiency subjects undergoing orthopedic facemask treatment. Angle Orthod. 2014;84: 701-707. 19. Lee JW, Park KH, Kim SH, Park YG, Kim SJ. Correlation between skeletal changes by maxillary protraction and upper airway dimensions. Angle Orthod. 2011;81: 426432. 20. Kaygisiz E, Tuncer BB, Yüksel S, Tuncer C, Yildiz C. Effects of maxillary protraction and fixed appliance therapy on the pharyngeal airway. Angle Orthod. 2009;79: 660-667. 21. Sayinsu K, Isik F, Arun T. Sagittal airway dimensions following maxillary protraction: a pilot study. Eur J Orthod. 2006;28: 184-189. 22. Oktay H, Ulukaya E. Maxillary protraction appliance effect on the size of the upper airway passage. Angle Orthod. 2008;78: 209-214. 23. Ramoglu SI, Sari Z. Maxillary expansion in the mixed dentition: rapid or semi-rapid? Eur J Orthod. 2010;32: 11-18. 24. Lagravere MO, Major PW, Flores-Mir C. Long-term skeletal changes with rapid maxillary expansion: a systematic review. Angle Orthod. 2005;75: 1046-1052. 25. Yepes E, Quintero P, Rueda ZV, Pedroza A. Optimal force for maxillary protraction facemask therapy in the early treatment of Class III malocclusion. Eur J Orthod. 2014;36: 586-594. 26. Rongo R, D'Antò V, Bucci R, Polito I, Martina R, Michelotti A. Skeletal and dental effects of Class III orthopaedic treatment: a systematic review and meta-analysis. J Oral Rehabil. 2017; 44: 545-562. 27. Woon SC, Thiruvenkatachari B. Early orthodontic treatment for Class III malocclusion: a systematic review and meta-analysis. Am J Orthod Dentofacial Orthop. 2017; 151: 28-52. Table 1. Changes before and after treatment. Values are expressed as the mean ± standard deviation. Cranial flexure Co-Point A SNA Point A-nasion perp Co-Gn SNB Pg-nasion perp Gonial angle Before treatment Mean S.D. 120.45 5.18 72.18 3.91 80.24 4.17 After treatment Mean S.D. 121.9 5.26 76.91 3.87 81.03 3.7 p-value 0.002 <0.001 0.003 0.09 2.87 1.07 2.8 <0.001 93.86 78.41 -2.57 126.4 5.89 3.84 5.38 7.37 99.62 77.67 -2.79 125.17 5.98 3.36 5.74 6.58 <0.001 0.003 0.54 0.02 Wits appraisal -3.55 2.95 -1.38 2.63 <0.001 Maxillomandibular difference ANB 21.33 4.59 22.77 3.81 <0.001 1.89 2.75 3.38 2.26 <0.001 Palatal plane 2.69 3.92 3.31 3.57 0.12 25 5.11 25.33 5.64 0.3 ANS-Me 55.41 10.52 59.55 5.02 0.002 Overjet -0.55 1.97 3.39 1.45 <0.001 Overbite -0.03 2.08 1.52 1.72 <0.001 Molar relationship -2.61 2.1 -0.45 2.07 <0.001 U1-SN 98.34 6.9 102.35 6.06 <0.001 L1-palatal plane PNS-AD1 91.41 20.14 7.97 4.4 88.48 22.08 6.57 4.41 <0.001 <0.001 AD1-Ba PNS-AD2 AD2-H Upper pharynx 20.4 14.26 13.34 6.72 3.87 4.04 3.12 2.42 21.29 17.10 14.03 8.64 3.95 4.45 3.65 2.27 0.001 <0.001 0.01 <0.001 Lower pharynx 10.5 3.01 11.33 3 <0.001 Mandibular plane Table 2. Differences between the control group and the treated group at baseline. Control group 121.1±5.37 71±4.39 79.34±3.08 Treated group 120.45±5.18 72.18±3.91 80.24±4.17 0.67 0.32 0.45 Point A-nasion perp -0.01±3.47 0.09±2.87 0.91 Co-Gn SNB Pg-nasion perp Gonial angle 94.62±6.54 78.27±3.61 -1.53±7.57 127.7±6.17 93.86±5.89 78.41±3.84 -2.57±5.38 126.4±7.37 0.58 0.9 0.55 0.26 Cranial flexure Co-Point A SNA Wits appraisal -4.21±3.03 -3.55±2.95 0.46 Maxillo-mandibular difference ANB 23.36±4.03 21.33±4.59 0.1 1.06±2.95 1.89±2.75 0.32 Palatal plane 3.47±4.65 2.69±3.92 0.43 Mandibular plane 26.09±5.88 25±5.11 0.32 ANS-Me 58.09±3.04 55.41±10.52 0.16 Overjet -0.94±2.69 -0.55±1.97 0.54 Overbite -1.03±3.21 -0.03±2.08 0.28 Molar relationship -3.74±2.84 -2.61±2.1 0.17 U1-SN 98.99±8.79 98.34±6.9 0.76 L1-palatal plane PNS-AD1 89.49±11.53 19.46±3.9 91.41±7.97 20.14±4.4 0.46 0.59 AD1-Ba PNS-AD2 AD2-H Upper pharynx 18.63±2.77 13.36±3.78 13.78±3.25 10.79±2.46 20.4±3.87 14.26±4.04 13.34±3.12 10.5±3.01 0.11 0.31 0.64 0.74 Lower pharynx 6.39±2.13 6.72±2.42 0.76 Table 3. Differences in changes produced in the control and treated groups. Control group 0.11±1.97 2.48±1.28 0±1.5 Treated group 1.45±3.55 4.74±3.16 0.8±2.1 0.06 0.01 0.1 Point A-nasion perp -0.16±0.94 0.98±1.84 0.01 Co-Gn SNB Pg-nasion perp Gonial angle 7.92±4.19 1.46±2.24 2.75±1.01 -1.86±2.71 5.76±4.65 -0.74±1.91 -0.22±2.87 -1.23±4.19 0.051 <0.01 <0.01 0.3 Wits appraisal -1.86±0.75 2.18±2.46 <0.01 Maxillo-mandibular difference ANB 3.26±2.78 1.44±3.15 0.02 -1.45±1.8 1.49±2.09 <0.01 Palatal plane 0.2±0.46 0.62±3.2 0.76 Mandibular plane -0.29±3.05 0.34±2.62 0.5 ANS-Me 4.87±4.28 4.13±10.07 0.13 Overjet -1.04±0.73 3.95±1.96 <0.01 Overbite -0.62±0.78 1.55±1.98 <0.01 Molar relationship -2.15±0.56 2.16±2.17 <0.01 U1-SN 6.59±4.55 4.01±6.61 0.17 L1-palatal plane PNS-AD1 -2.98±7.84 -0.34±0.54 -2.93±5.89 1.94±2.56 0.47 <0.01 AD1-Ba PNS-AD2 AD2-H Upper pharynx -0.24±0.84 0.13±1.03 -0.25±0.61 -0.44±0.59 0.89±2.09 2.83±3.23 0.69±2.11 1.92±1.91 <0.01 <0.01 <0.01 <0.01 Lower pharynx 0.07±0.58 0.83±1.47 0.03 Cranial flexure Co-Point A SNA Accepted Manuscript Title: Periostin, Dentin Matrix Protein 1 And P2rx7 Ion Channel In Human Teeth And Periodontal Ligament Author: I.Menéndez-Diaz J.D. Muriel O. Garcı́a-Suárez A. Obaya S. Cal J. Cobo J.A. Vega T. Cobo PII: DOI: Reference: S0940-9602(17)30159-0 https://doi.org/doi:10.1016/j.aanat.2017.12.004 AANAT 51212 To appear in: Received date: Revised date: Accepted date: 6-6-2017 27-11-2017 1-12-2017 Please cite this article as: I.Menéndez-Diaz, Muriel, J.D., García-Suárez, O., Obaya, A., Cal, S., Cobo, J., Vega, J.A., Cobo, T.,Periostin, Dentin Matrix Protein 1 And P2rx7 Ion Channel In Human Teeth And Periodontal Ligament, Annals of Anatomy (2017), https://doi.org/10.1016/j.aanat.2017.12.004 This is a PDF file of an unedited manuscript that has been accepted for publication. As a service to our customers we are providing this early version of the manuscript. The manuscript will undergo copyediting, typesetting, and review of the resulting proof before it is published in its final form. Please note that during the production process errors may be discovered which could affect the content, and all legal disclaimers that apply to the journal pertain. *Manuscript PERIOSTIN, DENTIN MATRIX PROTEIN 1 AND P2rx7 ION CHANNEL IN HUMAN TEETH AND PERIODONTAL LIGAMENT cr ip t I.Menéndez-Diaz1,2, J.D. Muriel1, O. García-Suárez3, A. Obaya4, S. Cal5,6, J. Cobo1,2, J.A. Vega3,7, T. Cobo1,2 1 Instituto Asturiano de Odontología, Oviedo, Spain Departamento de Cirugía y Especialidades Médico-Quirúrgicas, Universidad de Oviedo, Spain 3 Departamento de Morfología y Biología Celular, Grupo SINPOS, Universidad de Oviedo, Spain 4 Departamento de Biología Funcional, Área de Fisiología, Universidad de Oviedo, Spain 5 Departamento de Bioquímica y Biología Molecular, Universidad de Oviedo, Spain 6 Instituto Universitario de Oncología del Principado de Asturias, Oviedo, Spain 7 Facultad de Ciencias de la Salud, Universidad Autónoma de Chile, Chile d M an us 2 Ac c ep te Running title: Periostin in human tooth Address for correspondence: José A. Vega, MD, PhD Departamento de Morfología y Biología Celular Facultad de Medicina, Universidad de Oviedo Avd Julián Clavería, 6 33006 OVIEDO, Spain Phone +35985104097; Fax +349851013618 javega@uniovi.es 1 Page 1 of 28 Abstract: The periostin is a matricellular protein present in the human periodontal ligament and human dental pulp-derived cells lines, that up-regulates the in vitro expression of some genes involved in the dentin mineralization, such as dentin matrix protein 1 and P2x7-ion channel receptor. Here we investigated the distribution of ip t periostin in human teeth and periodontal ligaments, mapping in parallel the localization of dentin matrix protein 1 and P2x7-ion channel receptor to establish cr whether or not they are expressed in the same places as periostin. The periodontal us ligament and the subodontoblastic layer of the dental pulp displayed strong periostin immunoreactivity, whereas dentin matrix protein 1 was detected in the periodontal an ligament co-localized with periostin in the vicinity of the cement. The P2x7 ion channel M receptor was regularly absent in both the periodontal ligament and dental tissues, but in some cases, it was observed in the odontoblasts. Present results demonstrate the d occurrence of periostin in the healthy adult human tooth without co-localization with te proteins involved in tooth mineralization, the expression of which it regulates. These ep results might serve as a baseline for future studies on pathological conditions. Ac c Key words: periostin, matricellular proteins, dentin matrix protein 1, P2x7 ion channel receptor, human, tooth 2 Page 2 of 28 INTRODUCTION The periostin, also called osteoblast-specific factor 2 (OSF-2; Takeshita et al., 1993), is a secreted matricellular protein; i.e. an extracellular matrix (ECM) protein that interacts with both of the other ECM proteins (especially type I collagen and fibronectin), and ip t with cell-surface receptors, growth factors and cytokines (Bornstein and Sage, 2002; Norris et al., 2007; Roberts, 2011). It has a molecular weight of about 90 kDa and cr shows structural homology to the insect axonal guidance protein fasciculin-1. At us present, four main isoforms of periostin have been identified which are not uniformly but differentially expressed in cell lines and tissues (Takeshita et al., 1993; Horiuchi et in the periodontal ligament that positively regulates its M characterized Recently a novel human isoform has been an al., 1999; Yamada et al., 2014). cytodifferentiation and mineralization through integrin αvβ3 (Yamada et al., 2014). d Periostin is widely distributed in collagen-rich connective tissues (Kudo, 2011) and its te expression is regulated by TGFβ (Horiuchi et al., 1999; Watanabe et al., 2012; Romanos ep et al., 2014; Wiesen et al., 2015), mechanical load (Rios et al., 2008; Choi et al., 211) or tooth movement (Wilde et al., 2003; Rangiani et al., 2016). Periostin consistently Ac c participates in the remodeling of the periodontal ligament during orthodontic treatment (Rangiani et al., 2016; Wu et al., 2017; Xu et al., 2017). Even since the periostin was discovered, research was focused on its distribution and function in tooth and surrounding tissues. During odontogenesis, periostin is expressed in the dental papilla and dental pulp cells, but is restricted to the periodontal ligament and gingiva in postnatal life (Horiuchi et al., 1999; Wilde et al., 2003; Kruzynska-Frejtag et al., 2004; Suzuki et al., 2004; Rios et al., 2005; Cobo et al., 2015). Nevertheless, recent studies have focused attention on the pulp cells because periostin expression 3 Page 3 of 28 has been reported in these cells in vitro (Wiesen et al., 2015), during development and active dentinogenesis, and because it is suspected that periostin may play a role in dental pulp repair (Kruzynska-Frejtag et al., 2004; Ma et al., 2011). In mice, periostin is present in the subodontoblastic layer and is, in vitro, a negative regulator of ip t odontoblast differentiation/mineralization (Ma et al., 2011; Zhou et al., 2015). In agreement with those in vitro roles, periostin-deficient animals show massive cr increases in dentin formation and enamel defects (Rios et al., 2005; Ma et al., 2011). us On the other hand, a recent research carried out in our laboratory using MC3T3-E1 cells overexpressing periostin (Cobo et al., 2016) demonstrated up-regulation of some an genes involved in dentin mineralization, like dentin matrix protein 1 (DMP-1), or in M bone biology, inflammation and dentine sensitivity, like P2x7 ion channel receptor (P2rx7). d DMP-1 is a non-collagenous ECM protein, member of the SIBLING family (small te integrin-binding ligand N-linked glycoproteins; Bellahcène et al., 2008) produced by ep the odontoblasts (Jacob et al., 2014), that participates in the mineralization process of both dentin and bone (Narayanan et al., 2001; Qin et al., 2007; Orsini et al., 2008; Sun Ac c et al., 2010, 2011; Deshpande et al., 2011). Accordingly, DMP-1 expression remains until dentin matrix mineralizes, and it completely disappears when dentin mineralization is complete (Hao et al., 2004). Nevertheless, in the adult human tooth, DMP-1 is present in the peritubular dentin and at the predentin layer, gradually decreasing towards the dentin-enamel junction (Orsini et al., 2008, 2014; Martini et al., 2013). dmp1-null mice show defects in odontogenesis and in dentin mineralization (Ye et al., 2004), and DMP1 mutations in humans result in enlarged pulp chambers (Turan et al., 2010). Regarding P2xr7 it is an ATP-gated ionotropic channel and a key mediator 4 Page 4 of 28 of bone response in inflammation (North et al., 2002; Brough et al., 2003; Gudipaty et al., 2003; Li et al., 2005; Lister et al., 2007). Furthermore, it is involved in the odontoblast-mediated dentine sensitivity (Agrawal and Gartland, 2015; Shibukawa et al., 2015; Solé-Magdalena et al., 2017). It can be activated by extracellular ATP under ip t mechanical stress (Patel et al., 2005; Shibukawa et al., 2015) and has been shown to be an important mechanism in orthodontic mechanotransduction (Li et al., 2005; Viecilli cr et al., 2009a,b). Specific genotypes of P2rx7 are related to susceptibility to the external us apical root resorption associated to orthodontic treatment (Pereira et al., 2014; Sharab et al., 2015). an Since the localization of periostin in human teeth has never been investigated we used M immunohistochemistry to map its distribution in adult tooth tissues, and in the periodontal ligament. Moreover, we have mapped the distributions of DMP-1 and d P2rx7 in parallel to establish whether or not they are expressed in the same places as te periostin. The study was aimed to increase knowledge on the distribution and roles of ep periostin in dental tissues. MATERIAL AND METHODS Ac c Materials.- Teeth showing no evident pathologies (n = 16, 2 incisors, 5 canine, and 9 premolars), were removed for various reasons from male and female patients at ages ranging from 19 to 43 years, at the Instituto Asturiano de Odontologia (IAO, Oviedo, Spain). The teeth were washed with tap water followed by cold saline, and then immediately placed in buffered 10% formalin for 12 h, then in a solution containing 10% formalin, 15.4 M nitric acid and distilled water (10:5:85 v/v) until decalcification was completed (7 to 10 days). After decalcification, teeth were washed in tap water for 12 h and routinely embedded in paraffin. Sections were cut at 10 µm thickness 5 Page 5 of 28 mounted on gelatine-coated microscope slides. This study was approved by the Ethics Committee of IAO and the informed consent was obtained from each patient. Immunohistochemistry.- Deparaffinized and rehydrated sections were processed for immunohistochemical detection of periostin using the EnVision Antibody Complex Kit ip t (Dako, Copenhagen, Denmark), following manufacturer’s recommendations. Two different anti-periostin rabbit polyclonal antibodies were used: one was raised against cr a synthetic peptide located between 251-300 amino acid residues of human periostin us (LS- B6626, LifeSpan BioSciences, Inc., Seattle, WA, USA), and used at a dilution of 1:200; the other one was a rabbit polyclonal antibody to a peptide from fasciclin an domain 1 of mouse periostin (LS-BL10443, LifeSpan BioSciences, Inc., Seattle, WA, M USA), at a dilution of 1:200. The incubation with the primary antibody was carried out overnight at 4°C in a humid chamber. For control purposes, representative sections d were processed as above, but rabbit non-immune serum, or blocking buffer, was used ep was observed. te instead of the primary antibody. Under these conditions no specific immunostaining Double immunofluorescence.- To precisely identify cells displaying periostin Ac c immunoreactivity, as well as the possible co-localization periostin with DMP-1 or P2rx7, or of DMP-1 with P2rx7, double immunohistochemistry was performed following procedures as described elsewhere (Cobo et al, 2015). Deparaffinized and rehydrated sections were processed for simultaneous detection of periostin and vimentin, periostin and DMP-1, periostin and P2rx7, vimentin and DMP-1, and vimentin and P2rx7, DMP-1 and P2rx7. The working dilutions of the used antibodies in the blocking solution were: anti-periostin: 1:200, anti-vimentin: 1:200, anti- P2rx7: 1:100, anti-DMP1: 1:100. The anti-periostin antibody was the same as described 6 Page 6 of 28 above; the anti-DMP1 antibody was a rabbit polyclonal antibody to residues surrounding amino acid 21 of rat DMP1 that recognized 60-130 kDa DMP-1 in human tissues (168-10650, RayBiotech, Inc., Norcorss, GA, USA); the anti-P2rx7 antibody was a rabbit polyclonal antibody to a synthetic peptide from the extracellular domain of ip t mouse P2rx7 conjugated to an immunogenic carrier protein (ab77413, Abcam, Cambridge, UK); the anti-vimentin antibody was a mouse monoclonal antibody (clone cr 334, Boehringer-Mannheim, Mannheim, Germany; diluted 1 mg/ml) was used to label us odontoblasts and fibroblasts in the dental pulp and the periodontal ligament (SoléMagdalena et al., 2011). an When two polyclonal antibodies raised in the same species were used in parallel M (periostin, DMP-1 and P2rx7) the non-specific binding was reduced by incubation for 30 minutes with a solution of 1% bovine serum albumin in TBS. The sections were then d incubated overnight, at 4°C in a humid chamber with the first rabbit polyclonal te antibody, then rinsed with TBS, and incubated overnight in Alexa fluor 488-conjugated ep goat anti-rabbit IgG (Serotec, Oxford, UK) diluted to 1:1000 for 1:30 h. This was followed by an incubation overnight with the second rabbit polyclonal antibody, then Ac c rinsing with TBS, and incubatation with mouse anti-rabbit IgG (Thermo Scientific Pierce Antibody, diluted 1:100) for 2 h at room temperature, and finally with CyTM3conjugated donkey anti-mouse antibody (Jackson-ImmunoResearch, Baltimore, MD, USA) diluted to 1:50 for 1:30 at room temperature. On the other hand, when a monoclonal antibody (vimentin) and a polyclonal antibody (periostin, DMP-1 and P2rx7) were used in parallel, the non-specific binding was reduced by incubation for 30 minutes in a solution of 1% bovine serum albumin in TBS, and then the sections were incubated overnight, at 4°C with a mixture 1.1 v/v of both 7 Page 7 of 28 antibodies. Subsequently, sections were rinsed in TBS and incubated for 1 hour with Alexa fluor 488-conjugated goat anti-rabbit IgG (Serotec), diluted 1:1000 in TBS containing 5% mouse serum (Serotec), then rinsed again, and incubated for another hour with CyTM3-conjugated donkey anti-mouse antibody (Jackson-ImmunoResearch) ip t diluted to 1:50 in TBS. Both steps were performed at room temperature in a dark humid chamber. cr To ascertain structural details, sections were counterstained and mounted with DAPI us diluted in glycerol medium (10 ng/ml). Triple fluorescence was detected using a Leica DMR-XA automatic fluorescence microscope (Photonic Microscopy Service, University an of Oviedo) coupled with a Leica Confocal Software, version 2.5 (Leica Microsystems, M Heidelberg GmbH, Germany) and the images captured were processed using the software Image J version 1.43 g Master Biophotonics Facility, Mac Master University d Ontario (www.macbiophotonics.ca). te For control purposes, representative sections were processed in the same way as ep described above using non-immune rabbit or mouse sera instead of the primary antibodies or omitting the primary antibodies in the incubation. Ac c RESULTS Distribution of periostin immunoreactivity in the periodontal ligament.- The occurrence of periostin immunoreactivity in adult human periodontal ligament and the gingiva was previously demonstrated (Cobo et al., 2015), and thus served here as a internal positive control. Strong immunostaining for periostin was observed in the periodontal ligament without differences in the distribution or the intensity of immunostaining between different segments (Fig. 1a), or in the periodontal ligament of the various teeth studied (Figs. 1b vs. d). The pattern of the periostin distribution in 8 Page 8 of 28 the periodontal ligament was fibrillary and matched the arrangement of the fibroblasts (Figs. 1d and e). To ensure the localization of periostin serial sections (Figs. 1d-e), double immunostaining for periostin and vimentin were studied. As it can be observed, vimentin and periostin were never co-localized in the periodontal ligament, vimentin ip t being localized in the cytoplasm of fibroblasts and the periostin in the extracellular spaces (Figs. 1d to 1f, and Fig. 2). cr Periostin is restricted to the subodontoblastic layer in the dental pulp.- Within the us tooth, periostin immunoreactivity was observed forming a meshwork in the subdentinal zones below the odontoblast layer, apparently in the so-called cell-free an zone (Fig. 3). Positive immunostaining was observed neither in the odontoblasts nor in M the dentine. Periostin immunoreactivity was observed in the subodontoblastic layer, while vimentin immunolabelled the odontoblasts bodies and processes, fibroblasts and d endothelial cells in capillaries (Fig. 4). Most of the dentinal tubules (93 ± 11%) te contained odontoblast processes which never displayed periostin immunoreactivity. ep These observations were confirmed by means of double immunostaining (Fig. 5), thus demonstrating that periostin was beneath or surrounding the odontoblasts, but never Ac c within their cytoplasm. Expression of DMP-1 in the adult periodontal ligament and teeth.- After the distribution of periostin in adult human teeth had been established, and based on previous data reporting a regulation of DMP-1 by periostin, we investigated whether these proteins could also be demonstrated. DMP-1 immunofluorescence was detected extracellularly in the periodontal ligament (Fig. 6a to 3c), and, importantly, in the root segment of the ligament, it was close to the cement DMP-1 (Fig. 6d) and periostin (Fig. 9 Page 9 of 28 6e) as well as being co-localized (Fig. 6f). No immunoreactivity for DMP-1 was observed in the hard or soft dental tissues (data not shown). Expression of P2rx7 in the adult teeth.- In no case was immunoreactivity for P2rx7 detected in the periodontal ligament (data not shown). In the dental tissues, most of ip t the analyzed teeth also lacked detectable P2rx7 (11/16). Nevertheless, faint but specific immunoreactivity for P2rx7 was observed in the odontoblast layer and the cr initial segments of the odontoblast processes (Figs. 6h) of some teeth (5/16), although us immunoreactivity was never co-localized with periostin (Figs. 6g and i). No differences were observed either in the pattern or in the intensity of an immunostaining with the two anti-periostin antibodies used. M DISCUSSION This study was designed to investigate the distribution of periostin in adult human d healthy teeth, and to establish whether or not it co-localizes with two proteins te involved in tooth mineral metabolism (DMP-1 and P2rx7) the expression of which it ep has been shown to regulate in vitro (Cobo et al., 2016). The occurrence of periostin was demonstrated in different human pulp-derived and periodontal ligament-derived Ac c cells lines (Wiesen et al., 2015), but, as far as we know, the distribution of periostin in adult human teeth has not been investigated. Importantly, the immunoreactivity for periostin found in the present study was localized in the extracellular space in agreement with its categorization as a matricellular protein. However, in the murine periodontal ligament, Suzuki et al. (2004) found periostin associated to the fibroblast cell membrane and not in the ground substance. Species-specific differences in the tissues or in the methods might account for these discrepancies, and further experiments are necessary to elucidate this question. 10 Page 10 of 28 In our study, periostin was found in both the periodontal ligament and some dental pulp, but never in the odontoblasts. Results regarding the periodontal ligament are in good agreement with previous reports in human (Cobo et al., 2015), and rodent (Horiuchi et al., 1999; Wilde et al., 2003; Tomokiyo et al., 2008) and cell lines (Rios et ip t al., 2008). On the other hand, the occurrence of periostin in the human dental pulp has never been reported earlier although it known that human pulp cell lines expresses cr this protein (Wiesen et al., 2015). The dental pulp contains fibroblasts and us undifferentiated mesenchymal cells, dendritic presenting antigen cells, macrophages, lymphocytes, etc., embedded in a fibrous ECM, and organized in four layers (Avery and an Chiego, 2006). Periostin immunoreactivity was detected immediately subjacent to the M odontoblasts, thus, in the cell-free layer. This localization in humans is in complete agreement with the localization reported in murine teeth (Ma et al., 2011; Zhou et al., d 2015). te We have found DMP-1 immunoreactivity in the periodontal ligament, extracellularly, ep and co-localized with periostin in the zone of insertion in the cement. Conversely we failed to observe DMP-1 in the predentin and dentin as has been previously reported Ac c (Orsini et al., 2008, 2014; Martini et al., 2013), probably because the low sensitivity of our methodology. Furthermore, the material we used was from adult teeth, and DMP1 expression remains until dentin matrix mineralizes, but disappears when dentin formation has been completed (Hao et al., 2004). Immunoreactivity for the ATP-gated P2xr7 ionotropic channel has not been reported earlier in human teeth. In our study, P2xr7 was regularly absent from the periodontal ligament and dental tissues, but it was occasionally detected in the odontoblast layer. The reasons for these differences are unknown at present. 11 Page 11 of 28 Recently, Romanos et al. (2014) revised the roles of periostin in the formation and maintenance of dental tissues. The periodontal ligament is subject to constant mechanical stress transmitting forces resulting from mastication. Mechanical load, including mastication, activates latent TGF-β1 which, in turn, increases periostin mRNA ip t in murine periodontal ligament fibroblasts (Rios et al., 2008). Interestingly, periostin is present in collagen rich tissues unlike other matricellular proteins suggesting it plays a cr role in adult tissues. Matricellular proteins appear to be of importance in collagen us assembly, and the expression of periostin in the periodontal ligament suggest it may influence collagen fibrillogenesis, cell migration, proliferation and adhesion of an fibroblasts (Bornstein et al., 2004; Cobo et al., 2016; Wu et al., 2017). Therefore, M periostin may participate in the maintenance of the structure and reparative processes in the adult human periodontal ligament. Interestingly, mice deficient in periostin have d severe periodontal disease (Norris et al., 2007), and periostin levels in gingival te crevicular fluid decreased proportionally to the progression and intensity of ep periodontal disease (Padial-Molina et al., 2014). Regarding the function of periostin in the dental pulp, no data are available so far. Ac c Since this dental pulp is rich in type I collagen, it may play similar roles to those which have been observed in other tissues rich in this molecule, and could participate in mineralization processes. The process of mineralization of the dental hard tissues (enamel, dentin and cementum) occurs through successive ordered steps that include ECM secretion, enzymatic cleavage and assembly, and subsequent mineral deposition (Balli et al., 2015). Tooth mineralization is essential to dental function, whereas mineralization of the extremities of periodontal ligament fibers (inserted into tooth cementum and alveolar bone) is also fundamental for tooth anchorage. Since periostin 12 Page 12 of 28 regulates the expression of DMP1- and P2xr7, both of which are involved in mineralization processes, it can be hypothesized that a part of its functions are via these molecules (Cobo et al., 2016). Nevertheless, this hypothesis remains to be demonstrated. ip t In summary, our study has demonstrated the localization of periostin in the ECM of the periodontal ligament and the subodontoblast zone of the dental pulp in adult human cr teeth. Although periostin regulates the expression of DMP-1 and P2rx7, these were not us colocalized with periostin with the exception of the mineralization zone of the periodontal ligament. These results might serve as a basis for future studies on an pathological conditions. M Acknowledgements. This study was supported by Instituto Asturiano de Odontologia, te REFERENCES d Oviedo, Spain. ep Agrawal A, Gartland A. P2X7 receptors: role in bone cell formation and function. J Mol Endocrinol 2015; 54: R75-88. Ac c Avery JK, Chiego DJ. Essentials of oral histology and embryology: a clinical approach. 3rd ed. St. Louis: Mosby, Elsevier, 2006. Balli U, Keles ZP, Avci B, Guler S, Cetinkaya BO, Keles GC. Assessment of periostin levels in serum and gingival crevicular fluid of patients with periodontal disease. J Periodontal Res 2015; 50: 707-13. Bellahcène A, Castronovo V, Ogbureke KU, Fisher LW, Fedarko NS. Small integrinbinding ligand N-linked glycoproteins (SIBLINGs): multifunctional proteins in cancer. Nat Rev Cancer 2008; 8: 212-26. 13 Page 13 of 28 Bornstein P, Sage EH. Matricellular proteins: extracellular modulators of cell function. Curr Opin Cell Biol 2002; 14: 608-16. Bornstein P, Agah A, Kyriakides TR. The role of thrombospondins 1 and 2 in the regulation of cell-matrix interactions, collagen fibril formation, and the response to ip t injury. Int J Biochem Cell Biol 2004; 36:1115-25 Brough D, Le Feuvre RA, Wheeler RD, Solovyova N, Hilfiker S, Rothwell NJ, Verkhratsky cr A. Ca2+ stores and Ca2+ entry differentially contribute to the release of IL-1 beta us and IL-1 alpha from murine macrophages. J Immunol 2003; 170:3029-36. Choi JW, Arai C, Ishikawa M, Shimoda S, Nakamura Y. Fiber system degradation, and an periostin and connective tissue growth factor level reduction, in the periodontal M ligament of teeth in the absence of masticatory load. J Periodontal Res 2011; 46: 513-21. d Cobo T, Obaya A, Cal S, Solares L, Cabo R, Vega JA, Cobo J Immunohistochemical te localization of periostin in human gingiva. Eur J Histochem 2015; 59:2548. ep Cobo T, Viloria CG, Solares L, Fontanil T, González-Chamorro E, De Carlos F, Cobo J, Cal S, Obaya AJ. Role of Periostin in Adhesion and Migration of Bone Remodeling Cells. Ac c PLoS One 2016; 11(1):e0147837. Deshpande AS, Fang PA, Zhang X, Jayaraman T, Sfeir C, Beniash E. Primary structure and phosphorylation of dentin matrix protein 1 (DMP1) and dentin phosphophoryn (DPP) uniquely determine their role in biomineralization. Biomacromolecules 2011; 12: 2933-45. Gudipaty L, Munetz J, Verhoef PA, Dubyak GR. Essential role for Ca2+ in regulation of IL-1beta secretion by P2X7 nucleotide receptor in monocytes, macrophages, and HEK-293 cells. Am J Physiol Cell Physiol 2003; 285:C286-C299. 14 Page 14 of 28 Hao J, Zou B, Narayanan K, George A. Differential expression patterns of the dentin matrix proteins during mineralized tissue formation. Bone 2004; 34:921-32. Horiuchi K, Amizuka N, Takeshita S, Takamatsu H, Katsuura M, Ozawa H, Toyama Y, Bonewald LF, Kudo A. Identification and characterization of a novel protein, ip t periostin, with restricted expression to periosteum and periodontal ligament and increased expression by transforming growth factor beta. J Bone Miner Res 1999; cr 14:1239-49. us Jacob A, Zhang Y, George A. Transcriptional regulation of dentin matrix protein 1 (DMP1) in odontoblasts and osteoblasts. Connect Tissue Res 2014; 55 Suppl 1:107- an 12. M Kruzynska-Frejtag A, Wang J, Maeda M, Rogers R, Krug E, Hoffman S, Markwald RR, Conway SJ. Periostin is expressed within the developing teeth at the sites of d epithelial-mesenchymal interaction. Dev Dyn 2004; 229: 857-68. te Kudo A. Periostin in fibrillogenesis for tissue regeneration: periostin actions inside and ep outside the cell. Cell Mol Life Sci 2011; 68: 3201-7. Li J, Liu D, Ke HZ, Duncan RL, Turner CH. The P2X7 nucleotide receptor mediates Ac c skeletal mechanotransduction. J Biol Chem 2005; 280:42952-9. Lister MF, Sharkey J, Sawatzky DA, Hodgkiss JP, Davidson DJ, Rossi AG, Finlayson K. The role of the purinergic P2X7 receptor in inflammation. J Inflamm (Lond) 2007; 4:5. Ma D, Zhang R, Sun Y, Rios HF, Haruyama N, Han X, Kulkarni AB, Qin C, Feng JQ. A novel role of periostin in postnatal tooth formation and mineralization. J Biol Chem 2011; 286: 4302-9. 15 Page 15 of 28 Martini D, Trirè A, Breschi L, Mazzoni A, Teti G, Falconi M, Ruggeri A Jr. Dentin matrix protein 1 and dentin sialophosphoprotein in human sound and carious teeth: an immunohistochemical and colorimetric assay. Eur J Histochem 2013; 57: e32. Narayanan K, Srinivas R, Ramachandran A, Hao J, Quinn B, George A. Differentiation of matrix protein 1. Proc Natl Acad Sci USA 2001; 98:4516-21. ip t embryonic mesenchymal cells to odontoblast-like cells by overexpression of dentin cr Norris RA, Damon B, Mironov V, Kasyanov V, Ramamurthi A, Moreno-Rodriguez R, us Trusk T, Potts JD, Goodwin RL, Davis J, Hoffman S, Wen X, Sugi Y, Kern CB, Mjaatvedt CH, Turner DK, Oka T, Conway SJ, Molkentin JD, Forgacs G, Markwald RR. an Periostin regulates collagen fibrillogenesis and the biomechanical properties of M connective tissues. J Cell Biochem 2007; 101: 695-711. North RA. Molecular physiology of P2X receptors. Physiol Rev 2002; 82:1013-67. d Orsini G, Majorana A, Mazzoni A, Putignano A, Falconi M, Polimeni A, Breschi L. te Immunocytochemical detection of dentin matrix proteins in primary teeth from ep patients with dentinogenesis imperfecta associated with osteogenesis imperfecta. Eur J Histochem 2014; 58: 2405. Ac c Orsini G, Ruggeri A, Mazzoni A, Nato F, Falconi M, Putignano A, Di Lenarda R, Nanci A, Breschi L. Immunohistochemical localization of dentin matrix protein 1 in human dentin. Eur J Histochem 2008; 52: 215-20. Padial-Molina M, Volk SL, Rios HF (2014) Periostin increases migration and proliferation of human periodontal ligament fibroblasts challenged by tumor necrosis factor -α and Porphyromonas gingivalis lipopolysaccharides. J Periodontal Res 2014; 49: 405-14. 16 Page 16 of 28 Patel AS, Reigada D, Mitchell CH, Bates SR, Margulies SS, Koval M. Paracrine stimulation of surfactant secretion by extracellular ATP in response to mechanical deformation. Am J Physiol Lung Cell Mol Physiol 2005; 289:L489-L496. Pereira S, Lavado N, Nogueira L, Lopez M, Abreu J, Silva H. Polymorphisms of genes ip t encoding P2X7R, IL-1B, OPG and RANK in orthodontic-induced apical root resorption. Oral Dis. 2014; 20:659-67. cr Qin C, D'Souza R, Feng JQ. Dentin matrix protein 1 (DMP1): new and important roles us for biomineralization and phosphate homeostasis. J Dent Res 2007; 86:1134-41. Rangiani A, Jing Y, Ren Y, Yadav S, Taylor R, Feng JQ. Critical roles of periostin in the an process of orthodontic tooth movement. Eur J Orthod 2016; 38: 373-8. M Rios H, Koushik SS Wang H, Zhou HM, Lindsley A, Rogers R, Chen Z, Maeda M, KruzynskaFrejtag A, Feng JQ, Conway SJ. Periostin null mice exhibit dwarfism, incisor enamel defects, d and an early-onset periodontal disease-like phenotype. Mol Cell Biol 2005; 25: 11131-44. te Rios HF, Ma D, Xie Y, Giannobile WV, Bonewald LF, Conway SJ, Feng JQ. Periostin is essential for the integrity and function of the periodontal ligament during occlusal ep loading in mice. J Periodontol 2008; 79: 1480-90. Ac c Roberts DD. Emerging functions of matricellular proteins. Cell Mol Life Sci 2011; 68: 3133-6. Romanos GE, Asnani KP, Hingorani D, Deshmukh VL. PERIOSTIN: role in formation and maintenance of dental tissues. J Cell Physiol 2014; 229: 1-5. Sharab LY, Morford LA, Dempsey J, Falcão-Alencar G, Mason A, Jacobson E, Kluemper GT, Macri JV, Hartsfield JK Jr. Genetic and treatment-related risk factors associated with external apical root resorption (EARR) concurrent with orthodontia. Orthod Craniofac Res. 2015; 18 Suppl 1:71-82. 17 Page 17 of 28 Shibukawa Y, Sato M, Kimura M, Sobhan U, Shimada M, Nishiyama A, , Kawaguchi A, Soya M, Kuroda H, Katakura A, Ichinohe T, Tazaki M. Odontoblasts as sensory receptors: transient receptor potential channels, pannexin-1, and ionotropic ATP receptors mediate intercellular odontoblast-neuron signal transduction. Pflugers ip t Arch 2015; 467: 843-63. Solé-Magdalena A, Martínez-Alonso M, Coronado CA, Junquera LM, Cobo J, Vega JA. cr Molecular basis of dental sensitivity: The odontoblasts are multisensory cells and us express multifunctional ion channels. Ann Anat. 2017; 215:20-9. Solé-Magdalena A, Revuelta EG, Menénez-Díaz I, Calavia MG, Cobo T, García-Suárez an O,Pérez-Piñera P, De Carlos F, Cobo J, Vega JA. Human odontoblasts express M transient receptor protein and acid-sensing ion channel mechanosensor proteins. Microsc Res Tech 2011; 74: 457-463. d Sun Y, Lu Y, Chen L, Gao T, D'Souza R, Feng JQ, Qin C. DMP1 Processing is Essential to te Dentin and Jaw Formation. J Dent Res. 2011; 90: 619-24. ep Sun Y, Prasad M, Gao T, Wang X, Zhu Q, D'Souza R, Feng JQ, Qin C. Failure to process dentin matrix protein 1 (DMP1) into fragments leads to its loss of function in Ac c osteogenesis. J Biol Chem 2010; 285: 31713-22. Suzuki H, Amizuka N, Kii I, Kawano Y, Nozawa-Inoue K, Suzuki A, Yoshie H, Kudo A, Maeda T. Immunohistochemical localization of periostin in tooth and its surrounding tissues in mouse mandibles during development. Anat Rec A Discov Mol Cell Evol Biol 2004; 281: 1264-75. Takeshita S, Kikuno R, Tezuka K, Amann E. Osteoblast-specific factor 2: cloning of a putative bone adhesion protein with homology with the insect protein fasciclin I. Biochem J 1993; 294: 271-8. 18 Page 18 of 28 Tomokiyo A, Maeda H, Fujii S, Wada N, Shima K, Akamine A. Development of a multipotent clonal human periodontal ligament cell line. Differentiation 2008; 76: 337-347. Turan S, Aydin C, Bereket A, Akcay T, Güran T, Yaralioglu BA, Bastepe M, Jüppner H. ip t Identification of a novel dentin matrix protein-1 (DMP-1) mutation and dental anomalies in a kindred with autosomal recessive hypophosphatemia. Bone 2010; cr 46:402-9. us Viecilli R, Katona T, Chen J, Roberts E, Hartsfield J Jr. Comparison of dentoalveolar morphology in WT and P2X7R KO mice for the development of biomechanical an orthodontic models. Anat Rec (Hoboken) 2009; 292:292-8. M Viecilli RF, Katona TR, Chen J, Hartsfield JK Jr, Roberts WE. Orthodontic mechanotransduction and the role of the P2X7 receptor. Am J Orthod Dentofacial d Orthop 2009; 135:694. te Watanabe T, Yasue A, Fujihara S, Tanaka E. PERIOSTIN regulates MMP-2 expression via ep the αvβ3 integrin/ERK pathway in human periodontal ligament cells. Arch Oral Biol 2012; 57: 52-9. Ac c Wiesen RM, Padial-Molina M, Volk SL, McDonald N, Chiego D Jr., Botero T, Rios HF. The expression of periostin in dental pulp cells. Arch Oral Biol 2015; 60: 760-7. Wilde J, Yokozeki M, Terai K, Kudo A, Moriyama K. The divergent expression of periostin mRNA in the periodontal ligament during experimental tooth movement. Cell Tissue Res 2003; 312: 345-51. Wu Z, Dai W, Wang P, Zhang X, Tang Y, Liu L, Wang Q, Li M, Tang C. Periostin promotes migration, proliferation, and differentiation of human periodontal ligament mesenchymal stem cells. Connect Tissue Res. 2017; 16:1-12. 19 Page 19 of 28 Xu HY, Nie EM, Deng G, Lai LZ, Sun FY, Tian H, Fang FC, Zou YG, Wu BL, Ou-Yang J. Periostin is essential for periodontal ligament remodeling during orthodontic treatment. Mol Med Rep. 2017; 15:1800-6. Yamada S, Tauchi T, Awata T, Maeda K, Kajikawa T, Yanagita M, Murakami S. ip t Characterization of a novel periodontal ligament-specific periostin isoform. J Dent Res 2014; 93: 891-7. cr Ye L, MacDougall M, Zhang S, Xie Y, Zhang J, Li Z, Lu Y, Mishina Y, Feng JQ. Deletion of us dentin matrix protein-1 leads to a partial failure of maturation of predentin into dentin, hypomineralization, and expanded cavities of pulp and root canal during an postnatal tooth development. J Biol Chem 2004; 279:19141-8. M Zhou M, Kawashima N, Suzuk N, Yamamoto M, Ohnishi K, Katsube KI, Tanabe H, Kudo A, Saito M, Suda H. Periostin is a negative regulator of mineralization in the dental ep Legends for figures te d pulp tissue. Odontology 2015; 103:152-9. Figure 1.- Immunohistochemical localization of periostin (a-d) and vimentin (e) in the Ac c adult human periodontal ligament. Serial sections show non-overlapping localization of periostin and vimentin. c: cement; pol: periodontal ligament; rc: root conduct. Figure 2.- Double immunofluorescence for periostin (a, d) and vimentin (b, e) in adult human periodontal ligament. Vimentin labelled fibroblasts (red fluorescence) and periostin (green fluorescence) was in the extracellular space. For f to h: Objective 40x/1.25 Oil; pinhole airy 1, XY resolution 156 nm and Z resolution 334 nm. c: cement; pol: periodontal ligament. 20 Page 20 of 28 Figure 3.- Immunohistochemical localization of periostin in the dental pulp. Positive immunostaining was observed below the odontoblasts (subodontoblast layer) forming a dense meshwork. bv: blood vessels; d: dentin; ol: odontoblast layer. Figure 4.- Serial sections showing the distribution of vimentin (a,c) and periostin (b) ip t immunoreactivity in the pulp of the human adult teeth in detail demonstrating the different localization of these proteins. Picture d shows absence of periostin cr immunoreactivity in a section incubated with rabbit non-immune serum. d: dentin; ol: us odontoblast layer. Figure 5.- Double immunofluorescence for periostin (a, d; green fluorescence) and an vimentin (b,e; red fluorescence) confirms the absence of co-localization of these M proteins (c,f) and the occurrence of periostin in the subodontoblast layer. Objective 40x/1.25 Oil; pinhole airy 1, XY resolution 156 nm and Z resolution 334 nm. d: dentin; d ol: odontoblast layer. te Figure 6.- Double immunofluorescence for DMP-1 (a,d) and vimentin (b), periostin ep (e,g) and P2rx7 (h) in adult human periodontal ligament (a-f) and dental pulp (g-i). DMP-1 has an extracellular localization in the human periodontal ligament (c), and co- Ac c localizes with periostin (f) in the insertion zone to the cement in the teeth root. P2rx7 was localized in some cases in the odontoblast layer, independently of periostin (i). For a to f: Objective 40x/1.25 Oil; pinhole airy 1, XY resolution 156 nm and Z resolution 334 nm. For g to i: Objective 63x/1.40 Oil; pinhole airy 1.55, XY resolution 139 nm and Z resolution 232 nm. c: cement, od: odontoblast layer, pol: periodontal ligament, sol: subodontoblast layer. 21 Page 21 of 28 rip t Ac ce pt ed M an us c Figure Click here to download high resolution image Page 23 of 28 rip t Ac ce pt ed M an us c Figure Click here to download high resolution image Page 24 of 28 rip t Ac ce pt ed M an us c Figure Click here to download high resolution image Page 25 of 28 rip t Ac ce pt ed M an us c Figure Click here to download high resolution image Page 26 of 28 rip t Ac ce pt ed M an us c Figure Click here to download high resolution image Page 27 of 28 rip t Ac ce pt ed M an us c Figure Click here to download high resolution image Page 28 of 28