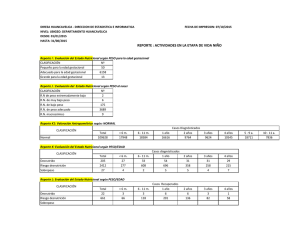
Universidad Florencio del Castillo 1 Enseñanza de las Ciencias Naturales Trabajo de investigación Malnutrición infantil Alumna: Freizel Daniela Ortiz Torres Profesora: Ivanna Rojas Montano Nutrición y Salud III Cuatrimestre 2022 2 Tabla de contenidos Contenido Tabla de contenidos ...................................................................................................................................... 2 Introducción .............................................................................................................................................. 4 Marco teórico ............................................................................................................................................ 5 1.1. Desnutrición .............................................................................................................................. 5 Desnutrición crónica ........................................................................................................... 6 1.1.1. 1.1.2. Desnutrición aguda. ............................................................................................................ 8 1.1.3. 1.2. Bajo peso. .......................................................................................................................... 7 Malnutrición relacionada con micronutrientes .............................................................. 11 1.2.1. Hierro. ................................................................................................................................ 13 1.2.2. Consecuencia del déficit: ............................................................................................ 13 1.3. Sobrepeso. ............................................................................................................................... 14 1.3.1. Prácticas inadecuadas de alimentación complementaria y hábitos alimentarios en niños y niñas mayores. .................................................................................. 15 1.3.2. Factores de riesgo. ........................................................................................................ 15 1.3.3. Complicaciones para el bienestar físico, social y emocional de un niño:...... 16 1.4. Obesidad .................................................................................................................................. 17 1.4.1. 1.5. Complicaciones .............................................................................................................. 19 Enfermedades no transmisibles relacionadas con la alimentación......................... 20 3 1.5.1. Enfermedades cardiovasculares. .............................................................................. 21 1.5.2. Algunos cánceres. ......................................................................................................... 22 Recomendaciones Generales ............................................................................................................. 23 Recomendaciones nutricionales ....................................................................................................... 25 Tratamiento clínico ................................................................................................................................ 26 Conclusiones .......................................................................................................................................... 28 Caso clínico ............................................................................................................................................. 29 Bibliografía ................................................................................................................................................ 62 4 Introducción En el presente trabajo de investigación se menciona la problemática de la malnutrición infantil que afecta al mundo entero, y en donde se señala los tipos de malnutrición que existen, desde los mas leves hasta los más críticos. La malnutrición infantil abarca muchos factores, tales como: Las dietas pobres en nutrientes, la pobreza, trastornos de la conducta alimentaria, exceso de calorías y grasas, falta de disponibilidad de alimentos, entre otros. Es menester mencionar que algunas de las enfermedades no transmisibles relacionadas con nutrición son imperceptibles, lo que hace que no se pueda detectar a tiempo por ende se manifiesta en un deterioro de la salud del niño o la niña. A veces los padres son los principales culpables de que sus hijos padezcan de algún tipo de desnutrición, la razón es que no se preocupan por esto y piensan que simplemente es una etapa del niño o que solo esta creciendo. La concientización de este tema es de suma importancia, porque es parte del proceso de crianza que debería tener presente los padres actualmente, además de que todos los niños merecen vivir con una buena alimentación, alimentación que necesitan para su crecimiento, su desarrollo y salud. Los tipos de malnutrición tienen consecuencias como: emaciación, retraso del crecimiento, insuficiencia ponderal, y carencias de vitaminas y minerales. Los niños que la padecen están más expuestos a enfermedades y en los peores casos la muerte. 5 Marco teórico La malnutrición hace referencia a las carencias, los excesos y los desequilibrios de la ingesta calórica y de nutrientes de una persona. La malnutrición infantil es un problema mundial, que va más allá de decir que un niño está siendo afectado por una hambruna. Muchos niños que jamás se han visto afectados por una hambruna están pasando por un problema de malnutrición. En donde se relacionan muchos factores, cómo; Las dietas pobres en nutrientes, los cuales además de afectar su desarrollo, afectan su salud, y llegan a desarrollar enfermedades que dificultan la absorción de vitaminas y minerales. Los niños y niñas que crecen con limitaciones nutricionales experimentan retrasos en su aprendizaje y desarrollo cognitivo. Existen 2 tipos de malnutrición infantil: Primaria: Que se da en países que están en vías de desarrollo y Secundarias: que se dan en países desarrollados. La malnutrición infantil abarca 3 grandes grupos los cuales serán abordados y explicados ampliamente; La desnutrición, malnutrición relacionada con los micronutrientes, sobrepeso, obesidad y enfermedades no transmisibles relacionadas con la alimentación. De estos grupos se manifiestan distintos niveles de deterioro en la salud del niño o niña. 1.1. Desnutrición Para el buen desarrollo y crecimiento de un niño sano es necesario que tenga una buena alimentación, que le aporte nutrientes y vitaminas. En la infancia es importante 6 que el niño lleve un balance con sus alimentos, ya que es una etapa trascendental en la evolución del ser humano. Gómez, propone una definición para la desnutrición: La palabra desnutrición señala toda pérdida anormal de peso del organismo, desde la más ligera hasta la más grave, sin prejuzgar en sí, de lo avanzado del mal, pues igualmente se llama desnutrido a un niño que ha perdido el 15% de su peso, que al que ha perdido 60% o más, relacionando estos datos siempre al peso que le corresponde tener para una edad determinada, según las constantes conocidas. (2003, p. 576) Existen distintas causas que provocan está desnutrición en los niños, la subalimentación, ocasionada por la falta de calidad o cantidad en los alimentos que se consumen, a su vez distintos factores derivados de está cómo; la higiene, alimentaciones probes, alimentaciones absurdas, negligencia de los padres, brincarse los horarios de alimentación y falta de las técnicas de alimentación adecuadas para el niño, así como un desbalance nutricional. 1.1.1. Desnutrición crónica Es de esperarse que si se tiene una mala alimentación está se refleje en una alarmante perdida de peso, la cual trae consigo muchos problemas de salud: “Un niño con desnutrición crónica tiene una talla inferior a la estándar para su edad, por ejemplo, puede tener 4 años, pero parecer de 2, lo cual dificulta su detección y puede permanecer invisibilizada” (UNICEF, 2021). Existen distintos factores que provocan una desnutrición crónica. El agua contaminada o agua sucia, le provoca al niño una diarrea que no le permite absorber los nutrientes que necesita para su desarrollo, si la diarrea se presenta 7 de manera frecuente en los primeros dos años de vida, el niño tiende a desarrollar desnutrición crónica o retraso en talla. Algunas otras causas son: Hambre prolongada Falta de saneamiento básico Falta de acceso a servicios de salud Bajo nivel educativo de la madre Desigualdad por ingresos Peso al nacer . Esta situación afecta principalmente a niñas y niños en sus primeros años de vida y genera graves consecuencias en su desarrollo físico y cognitivo dependiendo de su nivel de gravedad (desnutrición severa, aguda o moderada). La recuperación en niños y niñas es posible sobre todo en los mil primeros días de vida (270 días de la gestación y 730 días hasta los dos primeros años de vida del niño). Si esta desventaja no se detiene a tiempo, las consecuencias son casi irreversibles. 1.1.2. Bajo peso. Se tiene la idea de que estar delgado es signo de que está saludable, pero no es lo mismo “estar delgado” que tener un bajo peso, esto puede ser preocupante. Se considera que una persona tiene un bajo peso cuando está por debajo de un valor saludable. Y aunque a veces un bajo peso no es precisamente por una malnutrición, puede ser por una enfermedad o porque se está en embarazo, pero si es un niño que presenta está condición podría ser muy preocupante: 8 El bajo peso al nacer (BPN) definido por un grupo de expertos de la OMS y en la Clasificación internacional de enfermedades como un peso menor de 2 500 gramos en el momento de nacer es el principal factor determinante de la mortalidad infantil y, especialmente, de la neonatal (Bortman, 1998, p. 314). Causas del bajo peso en niños: Hay muchos factores que determinan la deficiencia de peso en niños, como, por ejemplo: prematuridad, bajo peso al nacer, ausencia o cese temprano de la lactancia materna, padecimiento continuo de enfermedades infecciosas, ingesta deficiente de nutrientes, presencia de parásitos, entre otros. El bajo peso en niños de edades tempranas puede condicionar el desarrollo motor y mental del niño, puede retardar el desarrollo corporal y la aparición de características sexuales en la adolescencia temprana y repercutir negativamente en el desarrollo social en la edad adulta. 1.1.3. Desnutrición aguda. Ocurre cuando el peso del niño o niña se encuentra muy por debajo del estándar de referencia para su talla. Este tipo de desnutrición es grave, y requiere de atención inmediata. La desnutrición aguda afecta todos los procesos vitales del niño o niña; debilita su sistema inmunológico, por lo que están en mayor riesgo de enfermar y morir por causas evitables. Si no es tratada a tiempo, puede afectar gravemente el desarrollo físico y cerebral del niño. El periodo crítico en la vida del niño comprende desde el primer día de 9 la concepción a los 1000 días de su vida y un déficit nutricional puede afectarle de forma irreversible. La desnutrición aguda se clasifica por su severidad en DNT Aguda y DNT Aguda Severa en ambos casos puede haber riesgo de muerte por DNT en función de los factores de riesgo asociados: Desnutrición aguda: Se determina cuando el puntaje Z del indicador Peso para la talla está por debajo de menos dos y por encima de menos tres desviaciones estándar y puede acompañarse de delgadez o emaciación moderada debido a la pérdida reciente de peso (También conocida como desnutrición aguda moderada). Desnutrición aguda severa: Se determina cuando el puntaje Z del indicador peso para la talla está por debajo de menos tres desviaciones estándar, también puede acompañarse de edemas bilaterales, emaciación grave y otros signos clínicos como la falta de apetito (MINSALUD, 2016). ¿Cómo se diagnóstica la desnutrición aguda? La desnutrición se diagnostica mediante valores antropométricos: el peso y la talla o la edad y la talla; según estas medidas, se diagnostica desnutrición aguda moderada o aguda severa. La presencia de edemas también contribuye al diagnóstico. Desnutrición aguda en Costa Rica: Costa Rica al igual que muchos otros países de Centro América han sido afectados durante mucho tiempo por este problema, porque, aunque la desnutrición tiene muchas causas, la que más afecta es la pobreza: 10 Desde que se arraigó la presente crisis económica en Costa Rica en 1979, numerosos profesionales de la salud plantearon la inquietud de que inevitablemente ocurriría un incremento en la frecuencia de la desnutrición energéticoproteínica (DEP) severa debido a la agudización de la pobreza y a una posible disminución en el consumo de alimentos (Jiménez, Mohs, Mata y Bolaños, 2013). Muchas familias no tienen acceso a los productos básicos de la canasta básica, la actualidad por su alto costo, pero en siglos anteriores por su escasez. A consecuencia de esto, pasan hambre, lo que afecta significativamente su salud, Vargas (2001, como se citó en Izquierdo, 2021) menciona que: La principal problemática generalizada y cuyo mayor impacto se dio en los niños, era el Síndrome Policarencial (kwashiorkor), debido a la deficiencia nutricional, la pobreza, el saneamiento inadecuado y a la debilidad del sistema de salud. El parasitismo intestinal también asolaba a la niñez, seguido por la anemia, la desnutrición y otras enfermedades derivadas de estas. Algunos niños también presentaban avitaminosis (déficit de alguna o varias vitaminas, falta de absorción o utilización de ellas) (p. 3). Clasificación Wellcome: 11 Marasmo: Se caracteriza por atrofia severa de la masa grasa y muscular, los cuales el cuerpo ha utilizado como fuente de energía, dejando “los huesos forrados en la piel”. Washiorkor: Se caracteriza esencialmente por el edema bilateral (que suele comenzar en los pies y piernas), disminución del peso corporal que se encuentra enmascarado por el edema, y puede estar acompañado de erupciones en la piel y/o cambios en el color del pelo (de color grisáceo o rojizo) los cuales están asociados a deficiencias nutricionales específicas. Marasmo – kwashiorkor: Caracterizado por una combinación de emaciación grave y edema bilateral. Esta es una forma muy severa de desnutrición aguda. 1.2. Malnutrición relacionada con micronutrientes Las vitaminas y minerales son nutrientes esenciales que el cuerpo humano requiere en mínimas cantidades, por lo cual se les denomina micronutrientes. Aunque los micronutrientes se requieren para el funcionamiento adecuado del organismo en diferentes etapas de la vida, dada su relación con el funcionamiento de varios sistemas, es importante considerar que sus deficiencias pueden tener consecuencias más graves en períodos de la vida que requieren un mayor aporte nutricional, como el embarazo, la lactancia, la primera infancia, la edad escolar y la adolescencia. Las deficiencias de micronutrientes causan efectos en la salud tales como retraso en el crecimiento, retraso en el desarrollo cognitivo, baja capacidad de aprendizaje, 12 letargo, raquitismo, infecciones recurrentes, malformaciones, anemia, deficiencias visuales, entre otras, según el nutriente que se trate. La deficiencia de micronutrientes o “hambre oculta”, así llamada por la forma silenciosa y casi imperceptible en que avanza y causa efectos graves en la salud, llegando a ocasionar en muchos casos la muerte, se relaciona directamente con otros estados carenciales especialmente en niños y mujeres en edad fértil, de la mayoría de las poblaciones rurales y urbano marginales que viven en condiciones de extrema pobreza. Las formas más extendidas y graves de malnutrición por carencia de micronutrientes se hallan generalmente en los países en desarrollo, especialmente en niños, mujeres embarazadas, ancianos y enfermos, que son más vulnerables dadas sus necesidades nutricionales particulares. Las carencias de micronutrientes están estrechamente relacionadas con la pobreza, las dietas deficientes y la agricultura subdesarrollada. Los niños poco nutridos no pueden crecer y desarrollarse plenamente, ni resistir a las infecciones o desplegar todo su potencial de aprendizaje. Las deficiencias nutricionales durante la infancia y la niñez temprana son una preocupación mundial. A nivel mundial, el 45% de las muertes de niños menores de cinco años están relacionadas con la desnutrición. Además, casi un tercio de la población mundial está afectada por una o más carencias de micronutrientes. 13 Las deficiencias de micronutrientes conocidas como Hambre Oculta representan la forma de malnutrición más generalizada en el mundo, alguna de estas es la deficiencia del hierro: 1.2.1. Hierro. El hierro es esencial para numerosas funciones del organismo. A nivel mundial, la deficiencia de hierro es uno de los aspectos de malnutrición más frecuentes. Sin el hierro necesario, el organismo no puede producir una cantidad suficiente de hemoglobina, sustancia presente en los glóbulos rojos que les permite transportar oxígeno: “Es importante, tomar en cuenta que la anemia es la última etapa de la deficiencia de hierro en el organismo” (Ciudad, 2014, p. 164). 1.2.2. Consecuencia del déficit: • Ácido fólico: defectos del tubo neural, abortos recurrentes • Yodo: perdida del embarazo, retardo mental y cretinismo • Selenio, cobre, calcio: están asociados a complicaciones del embarazo, desarrollo fetal • Magnesio: asociado a preeclampsia y pretérmino • Vitamina A: ceguera nocturna, mortalidad materna, RCIU, peso bajo al nacer y desprendimiento prematuro de la placenta • Zinc: asociado a preeclampsia, prematuridad y RPM. 14 1.3. Sobrepeso. El sobrepeso infantil es una condición de salud grave que afecta a niños y jóvenes. Esto es particularmente problemático porque el sobrepeso en los niños a menudo conduce a problemas de salud que antes se consideraban problemas de adultos, como diabetes, presión arterial alta y colesterol alto. También puede conducir a una baja autoestima y depresión. La principal causa del sobrepeso en niñas y niños es el consumo de alimentos procesados con alto contenido de azúcar, grasas trans y sal, así como bebidas azucaradas, las cuales son fáciles de adquirir por su amplia disponibilidad, bajo costo y alta calidad. Los niños y jóvenes también son menos activos físicamente, un factor que agrava el problema. Una de las mejores estrategias para reducir el sobrepeso infantil es mejorar los hábitos de alimentación y ejercicio de toda la familia. El tratamiento y la prevención pueden ayudar a proteger la salud de su hijo ahora y en el futuro. Existen factores que influyen en el aumento de peso de los niños, al igual que muchas situaciones, ambientes y etapas, para mencionar una UNICEFF cree que: La etapa escolar tiene la capacidad de influir en los hábitos alimenticios saludables y los niveles de actividad física de los niños, por el resto de sus vidas. En esta etapa, las iniciativas que promueven una alimentación saludable, el consumo de agua potable y la actividad física son esenciales (2019). 15 El sobrepeso en niños son problemas muy graves, ya que no solo afecta y deteriora su salud, sino que en los peores casos les causa la muerte, según UNICEF: “De los 638 millones de niños en edad escolar en todo el mundo, un total de 131 millones están afectados por sobrepeso o 20.6%” (2019). 1.3.1. Prácticas inadecuadas de alimentación complementaria y hábitos alimentarios en niños y niñas mayores. Se entiende que un niño padecerá de sobrepeso por su consumo excesivo de calorías, grasas y demás, UNICEF plantea la idea del mal habito que tienen estos niños: “Algo que contribuye a las prácticas inadecuadas de alimentación son los alimentos y líquidos para niños de 6-23 meses que no aseguran una diversidad alimentaria mínima y/o que contienen alimentos con un alto contenido de azúcar, sal o grasa” (2019). La prevención de la malnutrición en todas sus formas, incluyendo el sobrepeso, desempeña un papel fundamental en garantizar el derecho de los niños a la alimentación, la salud y la nutrición como piedra angular de sus derechos humanos. No todos los niños que tienen algunos kilos de más padecen sobrepeso. Algunos tienen una estructura corporal más grande que el promedio. Además, los niños suelen tener diferentes cantidades de grasa corporal en las diversas etapas del desarrollo. 1.3.2. Factores de riesgo. Falta de ejercicio: Los niños que no hacen mucho ejercicio tienen más probabilidades de subir de peso porque no queman tantas calorías. 16 Factores Familiares: La genética tiene cierta relación, ya que si existen antecedentes de familiares que padecen de sobrepeso es muy probable que el niño o la niña también lo padezca. Factores psicológicos. El estrés personal, parental y familiar puede aumentar el riesgo de un niño de padecer obesidad. Factores socioeconómicos. En algunas comunidades, las personas tienen recursos limitados y poco acceso a los supermercados. Como resultado, suelen elegir comida semipreparada que no se echa a perder rápidamente, como comidas congeladas y galletas saladas y dulces. Ciertos medicamentos. Algunos medicamentos con receta médica pueden aumentar el riesgo de sobrepeso. 1.3.3. Complicaciones para el bienestar físico, social y emocional de un niño: Diabetes tipo 2. Esta enfermedad crónica afecta la forma en que el organismo de del niño usa el azúcar (glucosa). La obesidad y un estilo de vida sedentario aumentan el riesgo de padecer diabetes tipo 2. Colesterol alto y presión arterial alta. Una dieta deficiente puede causar una o ambas afecciones a los niños. Dolor articular. El peso extra causa un estrés adicional en las caderas y las rodillas. 17 Enfermedad del hígado graso no alcohólico. Este trastorno, que generalmente no causa síntomas, hace que se acumulen depósitos grasos en el hígado. La enfermedad del hígado graso no alcohólico puede causar la formación de. Si desde temprana edad no se corrige este mal habito de un consumo excesivo de calorías, muy probablemente, a la edad adulta desprenderse de este hábito sea muy complicado. Ahora es mucho más fácil dar un diagnostico a los niños que padecen de obesidad, es importante hacer esto para brindarles más información y una dieta, para que logren el peso deseado: La grasa corporal no puede medirse en forma directa en los seres humanos por lo que se han diseñado distintas técnicas que nos permiten calcularla en forma indirecta. El IMC ha sido adoptado como la medida internacional para medir adiposidad. Se calcula dividiendo el peso en kilogramos sobre el cuadrado de la estatura en metros. La utilización del IMC es más compleja en niños que en adultos por su variabilidad acorde a raza, sexo, y en algunas poblaciones etnicidad, limitando la universalización de las medidas (Lizardo & Díaz, 2011, p. 209). 1.4. Obesidad La obesidad se define como una condición en la que se sufre de acumulación excesiva de energía en forma de tejido graso en relación con el valor esperado según sexo, talla y edad, con potenciales efectos adversos en la salud, reduciendo la calidad y expectativa de vida de las personas afectadas.10 La obesidad se ha convertido en un 18 problema global de salud pública. Se estima que unos 1,000 millones de personas en el mundo tienen sobrepeso u obesidad y por lo menos 300 millones son obesos. “Niños obesos tienden a ser adultos obesos” (Lizardo & Díaz, 2011, p. 208). . Estudios han identificado una asociación consistente entre rápida ganancia de peso durante los primeros dos años de vida y obesidad en la niñez y vida adulta, en general, el riesgo de desarrollar sobrepeso u obesidad es dos a tres veces más alto en los niños que cruzan por lo menos un percentil mayor entre el nacimiento y el primer o segundo año de vida. Son muchos los factores relacionados con la obesidad: como fácil acceso a alimentos con muy buen sabor, ricos en calorías y bajo costo. Cada vez se da más importancia a los factores genéticos y desarrollo intrauterino como condicionantes de este fenómeno. Lizardo & Díaz mencionan algunas de las complicaciones que padecen los infantes que tienen obesidad: “El problema de la obesidad infantil tiene consecuencias médicas y psicológicas desde temprana edad. Obesidad es la causa más frecuente de resistencia a la insulina en niños31 la cual se correlaciona directamente con el grado de adiposidad” (2011, p. 2010). Para entender la importancia que tienen estas complicaciones, es importante mencionar detalladamente sus consecuencias. 19 1.4.1. Complicaciones Alteraciones endocrinológicas: Síndrome metabólico, dislipidemia, hipertensión arterial, resistencia a la insulina, diabetes mellitus tipo 2, síndrome de ovario poliquístico, hiper androgenismo, pubertad temprana. Sistema cardiovascular: Hipertensión arterial, hipertensión pulmonar, incremento formación de placa ateromatosa. Sistema respiratorio: Asma, apnea obstructiva del sueño, hipertensión pulmonar. Sistema gastrointestinal: Hígado graso no alcohólico, mayor riesgo de colelitiasis. Es importante darle un tratamiento a este tipo de casos de obesidad en niños, es por eso que Lizardo y Díaz (2011) mencionan la siguiente idea: El tratamiento debe enfocarse en disminuir la ingesta calórica complementado con aumento del gasto energético mediante la actividad física. Este proceso debe involucrar a la familia para que sea efectivo a largo plazo. Lograr controlar el peso efectivamente por medio de modificación del estilo de vida confiere beneficios importantes a mediano y largo plazo en adultos, como mejoramiento del estado físico (cardiovascular) y disminución de la incidencia de DMT2, entre otros. Una vez que se logra bajar el peso es importante la continuidad en la disminución de la ingesta calórica, baja ingesta de grasa, y baja ingesta de 20 comidas rápidas. La implementación de un programa enfocados en modificación del estilo de vida en niños con sobrepeso después de la fase de tratamiento incrementa las posibilidades de controlar el peso a largo plazo (p. 2011). Lo importante, en este grupo de edad, es asegurarse de que los pacientes estén recibiendo la cantidad apropiada de vitaminas y minerales con la dieta recomendada, cualquiera que esta sea. 1.5. Enfermedades no transmisibles relacionadas con la alimentación. Las enfermedades no transmisibles relacionadas con la alimentación abarcan las enfermedades cardiovasculares (como el infarto de miocardio y los accidentes cerebrovasculares, a menudo asociados a la hipertensión arterial) algunos cánceres, y la diabetes. Las enfermedades crónicas no transmisibles son la principal causa de muerte y discapacidad en todo el mundo. El término enfermedades no transmisibles se refiere a un grupo de enfermedades que no son causadas principalmente por infecciones agudas, que tienen consecuencias para la salud a largo plazo y que a menudo requieren tratamiento y atención a largo plazo. Es preocupante está problemática, y se debe hacer algo para mitigar las consecuencias por lo que: La OMS aspira a que desaparezcan del mundo todas las formas de malnutrición, y a que todas las poblaciones gocen de salud y bienestar. Según la estrategia de nutrición 2016–2025, la OMS colabora con los 21 Estados Miembros y los asociados para lograr el acceso universal a intervenciones nutricionales eficaces y a dietas saludables, con sistemas alimentarios sostenibles y resilientes (OPS). 1.5.1. Enfermedades cardiovasculares. Una de las enfermedades no transmisibles relacionada con la nutrición es la hipertensión arterial, que es un aumento en la fuerza que ejerce la sangre contra las paredes de las arterias en el cuerpo: La hipertensión arterial a menudo comienza durante la infancia. En Estados Unidos, alrededor del 2 al 4% de los niños sufren hipertensión arterial. Entre otro 3 a 4% tiene una presión arterial cuyo valor se encuentra en el extremo superior de los normales. A nivel mundial, se estima que alrededor del 4% de los niños sufren hipertensión arterial (Kaiser, 2021). En los niños a partir de 6 años de edad, la hipertensión primaria es, con mucho, la causa más frecuente, sobre todo entre los adolescentes. En los niños menores de 6 años, especialmente los menores de 3 años, la hipertensión secundaria es más frecuente. Por lo general, la hipertensión arterial no causa síntomas en los niños. Normalmente, la hipertensión arterial causa síntomas solo cuando un órgano vital ya está dañado, lo que ocurre, por regla general, al cabo de unos pocos años después del aumento de la presión arterial. 22 1.5.2. Algunos cánceres. La malnutrición se presenta con más frecuencia en el cáncer de páncreas y de estómago. 1. Cáncer de páncreas: La pancreatitis aguda es una enfermedad inflamatoria del páncreas. 2. La Caquexia Cancerosa: Es un complejo síndrome que puede ser la causa directa de casi una cuarta parte de los fallecimientos por cáncer y que se caracteriza por debilidad y pérdida marcada y progresiva de peso corporal, grasa y masa muscular (esquelética y cardíaca); anorexia y saciedad precoz; afectación rápida del estado general (rostro emaciado, piel pálida, rugosa, sin elasticidad, pérdida del vello); alteraciones metabólicas (anemia, edemas, déficit vitaminas, alteración hidroelectrolíticas) y déficit inmunológico (mayor tendencia a infecciones) 3. Cáncer de estómago: El cáncer de estómago es una enfermedad por la que se forman células malignas (cancerosas) en los tejidos del estómago. Las dietas desequilibradas son un factor importante en la prevalencia de estas enfermedades. Los indicadores relacionados con las ENT incluyen aumento de la presión arterial, aumento del índice de masa corporal (IMC) y niveles altos de glucosa en la sangre. La nutrición equilibrada desempeña un papel clave en el mantenimiento de estos indicadores en niveles saludables y en la reducción de los riesgos de ENT. Es importante cuidar la salud de los niños, y crearles hábitos alimenticios sanos, que les ayuden a que puedan desarrollarse de la mejor manera. 23 Para esto hay que tomar en cuenta todas las recomendaciones de los médicos, además de evitar comer comidas con altos porcentajes de calorías. Los niños a edades tempranas están en riesgo de padecer cualquier tipo de enfermedad, sean transmisibles o no. Los niños merecen crecer sanamente y tener una alimentación adecuada para su edad. La pobreza es uno de los factores que más impacto tiene en estos casos, ya que, pese a la falta de ingresos, no se puede costear los alimentos necesarios para la buena nutrición, lo que provoca niños en estado de desnutrición, desnutrición aguda, niños esqueléticos y niños enfermos. Las organizaciones están trabajando para reducir estos problemas, ya que es muy grande la población en el mundo que vive en un estado de pobreza y de malnutrición. Recomendaciones Generales Es necesario tomar en cuenta diferentes recomendaciones para combatir la malnutrición infantil, y así estos niños puedan vivir una vida plena y saludable: Pero acabar con esta lacra y sus consecuencias sobre la vida de los niños es posible. Después de años de lucha, en UNICEF sabemos cuáles son las causas de la desnutrición infantil y que existen acciones de bajo coste y muy efectivas contra la desnutrición (UNICEF, 2022). Todas estas acciones influyen en el aumento de este problema, pero para acabar con esto es importante que todos se unan, y busquen una solución a estos factores. 24 1. Acceso a atención sanitaria. Con el acceso a la atención sanitaria los niños reciben la asistencia que necesitan para su edad, y se hace más fácil detectar posibles casos de desnutrición. 2. Formación de madres y padres. Dar charlas o capacitaciones a los padres de familia les ayuda a que tengan conocimientos sobre que alimentos de fácil acceso pueden comprar para combatir la malnutrición de sus hijos. 3. Lactancia materna. La leche que producen las madres es una de las formas más efectivas de acabar con la desnutrición ya que aporta nutrientes que el bebé necesita para protegerse y crecer. Cuando un bebé no se beneficia de la lactancia materna, la probabilidad de que muera se multiplica por 14. 4. Acceso a agua y saneamiento. Consumir agua en buen estado y tener acceso a un saneamiento adecuado ayuda a prevenir las enfermedades infecciosas, y causar que se enfermen y por ende no puedan consumir los alimentos necesarios. 5. Higiene: Uno de los aspectos más importantes es cuidar la higiene durante el proceso de preparación de los alimentos. Ya que si se consume alimentos sucios estos pueden contener bacterias que atacan el sistema digestivo y otros sistemas. 6. Dieta: es esencial adaptar la dieta a las características de cada persona, valorando aspectos como su estado de salud o sus gustos. 25 Si se siguen estas acciones, es probable que la malnutrición que afecta al mundo se vaya reduciendo poco a poco, y en lugar de tener niños desnutridos o con sobrepeso, haya niños sanos y con un peso acorde a su edad. Recomendaciones nutricionales 1. Proteínas de alto valor biológico: un plan de alimentación saludable y equilibrado incluye alimentos con alto valor biológico, como pescado, carne, lácteos y huevos. 2. Fuente de calorías: muy importante el consumo de cereales integrales, hortalizas y grasas saludables como fuente de calorías. 3. Enriquecer con métodos naturales las comidas: añadir queso, leche, huevo, nata, aceite de oliva, mantequilla, frutos secos… que son productos calóricos y proteicos y no ocupan mucho espacio por lo que no producen gran sensación de saciedad. 4. Administrar alimentos con frecuencia y en volúmenes pequeños, tanto de día y de noche. 5. Evitar el ayuno, aún durante pocas horas. 6. Tener una dieta equilibrada 7. No consumir excesivamente calorías 8. No consumir alimentos de baja calidad (comida callejera). 26 Se debe prestar especial atención a la alimentación, no sólo porque ocupa un lugar central en el tratamiento nutricional, sino porque una alimentación inadecuada puede contribuir a la muerte del paciente con desnutrición aguda. Tratamiento clínico Los tratamientos clínicos son esenciales para que el niño reciba una ayuda profesional y de acuerdo con su diagnóstico. A continuación, se menciona la importancia de un tratamiento clínico. Berga et al., indican que: La malnutrición ha aumentado en todo el mundo en los últimos años, siendo muy prevalente durante la infancia. Se deben aplicar unos buenos criterios diagnósticos consensuados para el diagnóstico tanto de desnutrición como de obesidad. Se considera de gran importancia en la prevención el papel de la familia, así como el entorno social y escolar. El principal objetivo del tratamiento es llegar a un peso adecuado para la talla, para ello se debe actuar en diferentes hábitos de la vida del niño (2021). Pero antes de mencionar los posibles tratamientos clínicos se debe conocer como se diagnostica el problema del niño o la niña. Para el diagnóstico de la desnutrición, se utiliza el ABCD de la desnutrición: 1. Antropométrica 2. Bioquímica 3. Clínica 4. Dietética 27 Se menciona un tratamiento dietético el cual no pretende llevar al niño al peso que le corresponde por su edad ya que sufrirá un síndrome por realimentación por aportes energéticos excesivos. El objetivo será llevar su peso al que le corresponde según su talla actual. De esta manera el organismo se recuperará sin complicaciones y la talla se recuperará durante edades posteriores y la pubertad El tratamiento para paliar la desnutrición crónica consiste en reponer los nutrientes que le faltan al organismo de la persona afectada. También tratar los síntomas que tiene el paciente y que ha desarrollado durante la enfermedad, como por ejemplo alguna infección. Para el diagnóstico de la obesidad: Es importante hacer una anamnesis completa. Se anotarán las circunstancias sociofamiliares (antecedentes, peso y talla, hábitos dietéticos, aceptación de la obesidad) así como personales del niño (peso y talla al nacer, tipo de lactancia, alimentación complementaria, actividad física, horas de televisión y videojuegos, hábitos tóxicos, hábitos alimenticios). El objetivo principal del tratamiento es conseguir el peso ideal para la talla del niño, manteniendo los aportes nutricionales necesarios según la edad. El tratamiento se basa principalmente en tres pilares: dieta, actividad física y motivación. 28 Conclusiones Si se tuviera que escoger entre comer rico o comer saludable, definitivamente la gran mayoría de la población optaría por la primera opción, ya que el tema de la nutrición no está muy presente en la vida de las personas, porque no se les ha enseñado que desde pequeños su nutrición debe ser de mucha importancia, ya que esto influye en su salud. Los padres deben estar más atentos a lo que comen sus hijos, y también es importante que se les de una educación nutricional para que sepan que si y que no deben consumir. Aunque esto es muy fácil de decir para otra población es muy difícil de hacer, ya que en muchos países y más en países de Latinoamérica el índice de pobreza es muy elevado, lo que provoca que muchas familias no puedan alimentarse de la mejor manera. Las ayudad económicas que dan los gobiernos y distintas organizaciones son de mucha ayuda para estas familias vulnerables, ya que con el dinero pueden llevar el sustento a la casa y poder alimentar a sus hijos. Pero, aun así, ellos no tienen el conocimiento adecuado, de, por ejemplo: ¿Cómo lavar los alimentos?, ¿Cómo cocinarlos?, ¿Qué preparar, que sea saludable? Entre otros. Entonces está falta de información ayuda a que incremente el estado de malnutrición en los niños. No se puede consumir cualquier cosa y esperar que no provoque un daño al cuerpo, existen comidas con altos porcentaje de calorías, grasas trans, azucares, comidas de baja calidad, etc. Los niños en la etapa del desarrollo necesitan alimentos que les aporte vitaminas, minerales, nutrientes y energía, y todo esto lo pueden conseguir teniendo una dieta balanceada, y tener en cuenta también que hacerse chequeos 29 médicos, para saber si se tiene una talla acorde con su edad, o una estatura idea, es muy importante. Las organizaciones mundiales deben hacer algo por este problema que afecta a millones de niños, pero al igual que ellos los padres también deben actuar por el bienestar de sus hijos. Caso clínico CASO PRÁCTICO Nº 1: NIÑO DE 7 AÑOS Y 6 MESES Escasa ganancia pondero-estatural de siempre. Les preocupa su escaso apetito y poca atención a las comidas. Hace vida escolar normal. Va andando al colegio (15+15 minutos), juega 30’ al fútbol en los recreos. Entrena en un equipo 3 horas a la semana. No se cansa. Dieta: Hace 3 comidas al día. No desayuna. Lleva al colegio un bollo, una manzana y un yogur. Comida: Pasta, arroz o legumbre (escasa cantidad) y carne o pescado (unos 50-70 gr) y un zumo de naranja. Merienda: Un bocadillo pequeño de chocolate, embutido o Nocilla. Cena: Sopa y huevo o pescado. En total ingiere 1300 kcal/día, distribuidas en 43% grasa, 17% proteínas y el resto carbohidratos. 30 Antecedentes familiares Es el 2º de 2 hermanos. Padre de 65 Kg, talla 168 cm; afecto de psoriasis. Madre de 48 Kg, 156 cm de talla. Hermano de 10 años, 23 Kg, talla 125 cm. Antecedentes personales Embarazo normal. Parto eutócico y a término. Peso recién nacido: 2,600 kg y Talla 49 cm percentiles 10 y 25 respectivamente. Lactancia natural 3 meses, sin problemas, con discreta ganancia pondero- estatural. Al destete estaba en P3-10 en peso y 10 en talla. Introducción alimentación complementaria: Sin problemas especiales pero con dificultad para terminar las tomas. Deposiciones 2-3 diarias, de aspecto y consistencia normales, no vómitos. Carácter normal. Desarrollo psicomotor normal. Algunos catarros habituales, leves. A los tres años, coincidiendo con el inicio de la escolarización, catarros de vías altas, casi constantes. Se acompañan de fiebre, vómitos glerosos y tos. Ceden en tiempo razonable con tratamiento sintomático y ocasionalmente antibióticos. Habitualmente es hiporéxico, nunca reclama la comida, come despacio y es selectivo en las comidas. La curva pondero-estatural ha sido estable (P3-10 en peso y 3-10 y 10-25). A los 3 años y 3 meses desciende en peso por debajo del percentil 3. CUESTIONES 31 1. Comentarios a propósito de su dieta. 2. Valoración longitudinal de su estado nutricional, rellenando las oportunas gráficas y completando los huecos del cuadro de antropometría. 3. Valoración transversal a los 3 años y medio y a los 7. Interpretación de los datos. 4. Establece la relación entre la ingesta y el gasto, teniendo en cuenta la ecuación de la OMS para el gasto energético en reposo para esta edad. Gasto energético en reposo (por calorimetría): 550 kcal/día. 5. Plantear la conducta a seguir y su evaluación posterior. Comentarios a propósito de su dieta La dieta realizada por el niño actualmente es la siguiente: Hace tres comidas al día. Desayuno: No desayuna. Lleva al colegio un bollo, una manzana y un yogur. Comida: Pasta o Arroz o Legumbre (escasa cantidad) y carne o pescado (unos 50-70 gramos) y un Zumo de naranja. Merienda: Un bocadillo pequeño de chocolate o Nocilla o embutido. Cena: Sopa y huevo o pescado. En total ingiere 1300 kcal/día, distribuidas en 43% de grasa, 17% de proteínas y el resto de carbohidratos. 32 Para evaluar la idoneidad de su dieta se comparará con las recomendaciones establecidas para un niño sano de su misma edad, teniendo en cuanto sus antecedentes personales, peso, talla y situación actual, comentando cada uno de los apartados anteriores. Hábitos Alimentarios que deberíamos modificar Número de comidas que realiza a lo largo del día En la actualidad realiza tres comidas al día, concentrándose la mayor parte de su ingesta en la segunda mitad del día (comida, merienda y cena). Deberíamos intentar que el niño realizara unas cuatro o cinco tomas, con una distribución calórica adecuada a las actividades que realiza a lo largo del día. Además teniendo en cuenta su escaso apetito sería más adecuado repartirle los alimentos en más tomas de menor cantidad ya que le costaría menos trabajo terminarse las comidas. Desayuno: No desayuna y lleva al colegio un bollo, una manzana y un yogur Uno de los errores alimentarios más frecuentes a estas edades es la omisión del desayuno. Deberíamos modificar esta conducta, teniendo en cuenta que el desayuno es fundamental para mantener la actividad física e intelectual a lo largo de la mañana. Para ello intentaríamos concienciar al niño de la importancia y beneficios de un desayuno equilibrado, teniendo en cuenta su escaso apetito sería importante preparar un desayuno atractivo, que le llame la atención, por ejemplo combinando varias frutas que aporten color, cortando el pan con formas etc. Deberíamos intentar que el niño desayunara un lácteo, un alimento del grupo cereales y una fruta. Ya que además de ser un desayuno equilibrado contribuiríamos a aumentar el 33 consumo de lácteos, cereales y frutas que en este niño son muy escasos. Otro de los errores alimentarios más frecuentes a estas edades es la elevada ingesta de bollería, deberíamos intentar que comiera el bollo una vez por semana y el resto lo sustituyera por otros alimentos como unas galletas tipo María, unos frutos secos, un bocadillo de jamón York etc. Comida: Pasta o Arroz o Legumbre (escasa cantidad) y Carne o Pescado (unos 5070 gr) y Un Zumo de Naranja Respecto a la comida llama la atención el hecho de que nunca ingiera verduras ni hortalizas ni como plato principal ni como guarnición, es otro de los errores alimentarios más frecuentes a estas edades. Deberíamos estimular su ingesta tanto crudas (en forma de ensaladas, salteados, combinando diferentes colores y sabores para estimular al niño) como cocinadas en forma de purés, gratinadas al horno etc. Habría que ir introduciéndoselas poco a poco, probando su tolerancia así como sus preferencias y aversiones puesto que son una importante fuente de vitaminas y minerales así como de fibra soluble. También llama la atención el hecho de que nunca ingiera pan en sus comidas, también deberíamos estimular su ingesta ya que así aumentaríamos los hidratos de carbono (HC) complejos que consume a lo largo del día que en la actualidad son bastante escasos, así como la cantidad de fibra consumida que también es bastante escasa. En cuanto al tipo de pan, es preferible que sea integral por su mayor contenido en fibra. Otro aspecto importante es que el niño no consume patata, también deberíamos introducirla en su alimentación, en diferentes formas: cocida, en puré… Respecto a la carne y el pescado no se especifica el tipo, sería recomendable que ingiriera pescado 34 azul al menos dos veces a la semana, por su alto contenido en ácidos grasos poliinsaturados de la serie omega-3 (EPA Y DHA) y sus efectos beneficiosos sobre el sistema circulatorio, en cuanto a la carne es preferible el consumo de carnes de aves, reservando las carnes rojas a una vez por semana, por su alto contenido en grasa saturada. Respecto a las cantidades ingeridas serían las adecuadas teniendo en cuenta su escaso apetito, ya que no debemos forzar al niño, quizás una forma de conseguir que ingiera mayor variedad de alimentos sería combinando en un mismo plato diversos alimentos, como verduras, carne, arroz etc ya que las mezclas de colores suelen llamar la atención a los niños, así como presentarle los platos con figuras, formas, con el objetivo de hacerlos más atractivos. En el documento no se menciona el aceite, probablemente porque se da por supuesto su empleo para la preparación de las comidas, sería importante que el niño consumiera aceite de oliva virgen en las cantidades adecuadas (unas dos cucharadas al día) por su contenido en ácidos grasos monoinsaturados y sus propiedades beneficiosas en la prevención de enfermedades cardiovasculares. Merienda: Un bocadillo pequeño de chocolate, Nocilla o embutido. En la merienda debería incluir algún lácteo, ya sea un vaso de leche, un yogur etc. para llegar a los 500 ml que debe ingerir al día. Cena: Sopa y huevo o pescado. Al igual que en la comida cabe destacar la ausencia de verduras y hortalizas, patata y pan. Tampoco toma postre (podría tomar fruta o yogur con el objetivo de incrementar el consumo de ambos alimentos). Debería variarse 35 los alimentos ingeridos en la cena a lo largo de la semana para que el niño tomara alimentos de todos los grupos y mostrara una mayor apetencia hacia las comidas. Calorías ingeridas: En un principio si comparamos las calorías ingeridas actualmente (1300Kcal/día), con las recomendaciones para un niño de su edad (1700Kcal/día) nos parecería que está ingiriendo menos de lo que debería y quizás esto fuera el motivo de su escasa ganancia ponderoestatural. Sin embargo, si observamos la recomendación en Kcal/Kg/día es de 90 Kcal/Kg/día, por lo que este niño debería ingerir: Energía necesaria= 90Kcal/Kg/día X 17,5 Kg de peso = 1225 Kcal/día Por tanto, respecto a las calorías podríamos concluir que lo que ingiere actualmente (1300 Kcal/día) está muy próximo a las recomendaciones en función de su edad y peso (1225 Kcal/día), por lo que no debería modificarse el contenido calórico y esto nos haría pensar que su problema nutricional tal vez no radique en la alimentación si no que sea secundario a una posible patología. Distribución de nutrientes: 43% de grasa, 17% de proteínas y 40% de HC. Como se puede observar, realiza una dieta muy rica en grasas, adecuada en proteínas y muy pobre en HC, hay que destacar que además la mayoría de los HC que ingiere son simples (frutas y azúcares) con pocos HC complejos. Debería reducirse el contenido en grasa y aumentar el de HC hasta conseguir una distribución de nutrientes de un 30-35% de grasa, 15-17% de proteínas y 50-55% de HC. Estos aspectos se comentarán con más detalle en el apartado 5. Otros aspectos analizados: 36 No cubre la ingesta mínima de lácteos recomendada para su edad (500 ml) puesto que sólo toma un yogur al día. Debería estimularse el consumo de otro tipo de lácteos como la leche en el desayuno, merienda etc, hasta cubrir los requerimientos. Ya que con la baja ingesta de lácteos se está comprometiendo el aporte de Ca fundamental en esta etapa para conseguir un desarrollo óseo adecuado. Elevado aporte de colesterol y grasa saturada (huevo, bollería, carnes, chocolate etc.). o Bajo aporte de fibra, debido al escaso consumo de frutas, verduras, pan, cereales etc. Valoración longitudinal de su estado nutricional, rellenando las oportunas gráficas y completando los huecos del cuadro de antropometría. La Valoración longitudinal tiene como objetivo realizar un seguimiento del crecimiento del niño a lo largo del tiempo para ver como evoluciona, para ello, vamos a determinar una serie de parámetros antropométricos como el peso, la talla, relación peso/talla, índice de masa corporal etc, para ver en que percentil se encuentra el paciente y poder determinar su estado nutricional y evolución a lo largo del tiempo. PESO Datos: El peso de recién nacido fue de 2,600 Kg. Lactancia natural 3 meses sin problemas con escasa ganancia ponderoestatural. Al destete estaba en P 3-10 en peso. La curva ponderoestatural ha sido estable (P 3-10 en peso y 3-10 y 10-25). 37 A los 3 años y 3 meses desciende en peso por debajo del percentil 3. Ver tabla en: Anexos – Malnutrición. Casos clínicos, al final del artículo Se puede observar que el niño se mantiene en el P3-10 (situación de delgadez) a lo largo de los 7 años de vida, desviándose a los 3 años y 3 meses por debajo del P3 entrando en una situación de desnutrición, quizás motivada por los catarros de vías altas, acompañados de fiebre, vómitos y tos, puesto que coincide con la época en la que el niño comienza al colegio y aumenta la incidencia de infecciones. Podemos decir que la ganancia ponderal se mantiene dentro de los límites de la normalidad, rozando el mínimo y en algunos casos (3 años y 3 meses) rebasando dicho límite y entrando en situación de desnutrición. En la gráfica que se muestra en la página siguiente se representa la curva de crecimiento en peso del niño: Ver gráfico en: Anexos – Malnutrición. Casos clínicos, al final del artículo Datos: La talla de recién nacido fue de 49 cm. Ver tabla en: Anexos – Malnutrición. Casos clínicos, al final del artículo TALLA La talla se encuentra entre los percentiles 10 y 25 a lo largo de los 7 años de vida del niño, considerándose dentro de la normalidad. Por lo que podemos decir que la evolución del niño en cuanto a crecimiento en talla es la adecuada. En nuestro medio la talla aisladamente tiene muy poco valor para evaluar el estado nutricional, en cambio, es extraordinariamente útil combinada con otros datos 38 antropométricos, especialmente con el peso, por este motivo a continuación se calculará la relación peso/talla. En la gráfica siguiente se muestra la curva de crecimiento del niño en cuanto a la talla: Ver gráfico en: Anexos – Malnutrición. Casos clínicos, al final del artículo RELACIÓN PESO/TALLA Curva de distribución del peso para la talla Su principal ventaja es que son muy sencillas de manejar y una simple ojeada permite conocer si el niño se encuentra dentro de los límites de variación normal, situado entre los percentiles 10 y 90, o rebasa éstos, lo que sería sugestivo de delgadez u obesidad. Como se puede observar en la gráfica que se muestra a continuación la relación peso/talla en este niño se sitúa en el percentil 3, con lo que se aleja de los límites de la normalidad (percentiles 10 y 90), indicando por tanto una situación de delgadez. ÍNDICE DE MASA CORPORAL El peso es más sensible a los cambios en el estado nutricional y a la composición corporal que la talla y su coeficiente de variación frente a ellas es varias veces superior, por eso, para que la relación entre ambas refleje mejor el estado de nutrición es necesario modificar uno de ellos, bien disminuyendo el valor relativo del peso o aumentando el de la talla. De todos los índices propuestos con esta finalidad, el más útil sigue siendo el introducido por Quetelet, en el niño se ha demostrado que es el que mejor correlaciona el peso relativo a través de toda la infancia, excepto durante el comienzo de la pubertad en que sería más preciso la relación peso/talla. 39 Ver tabla en: Anexos – Malnutrición. Casos clínicos, al final del artículo A lo largo de su vida el niño presenta un índice de masa corporal (IMC) situado entre los percentiles 3-10, lo que nos indica una situación de delgadez (el percentil 25 marca la frontera de la delgadez y el 75 el de la obesidad). En la gráfica se puede observar la evolución del niño en lo que se refiere al índice de masa corporal. Ver gráfico en: Anexos – Malnutrición. Casos clínicos, al final del artículo PLIEGUES CUTÁNEOS Pliegue Subescapular Ver tabla en: Anexos – Malnutrición. Casos clínicos, al final del artículo El pliegue subescapular mide preferentemente la obesidad troncular a la que se concede un valor predictor de obesidad en la edad adulta. Podemos observar que en este caso el pliegue subescapular se encuentra dentro de los límites normales a lo largo de los 7 años de vida del niño, considerándose el valor percentil 5 como límite de la desnutrición, sin embargo, llama la atención el hecho de que dicha medida se mantenga constante a lo largo de los años. En la gráfica que se muestra en la página siguiente podemos observar la evolución del niño en cuanto al pliegue subescapular. CUADRO RESUMEN DE LA EVOLUCIÓN ANTROPOMÉTRICA Ver tabla en: Anexos – Malnutrición. Casos clínicos, al final del artículo 40 Para calcular la Z-escore se ha aplicado la siguiente fórmula: Z = variable a calcular – media de dicha variable para edad y sexo) / desviación típica o estándar Considerando los valores normales de Z-escore aquellos situados en el rango comprendido entre -2 y 2, podemos observar que tanto el peso como la talla entrarían dentro del límite de la normalidad. Si observamos los valores de z- escore en general podemos comprobar que siempre toma valores negativos y muy parecidos, próximos a 1,5 en el caso del peso y a -1,2 en el caso de la talla. CONCLUSIONES Para saber en qué situación nutricional se encuentra el niño en estos momentos vamos a resumir los datos presentados anteriormente y en base a ellos determinar cuál ha sido su evolución a lo largo de los 7 meses de vida. PESO: A lo largo de su vida el niño se sitúa en los percentiles 3-10, catalogándose como delgadez. A los 3 años y 3 meses desciende por debajo del percentil 3 entrando en desnutrición, asociado con los catarros de vías altas, vómitos glerosos y tos, pero nuevamente a los 3 años y 6 meses se sitúa en el percentil 3-10. TALLA: En cuanto a la talla, el niño se encuentra en los percentiles 10-25, dentro de los límites de la normalidad, por lo que podemos concluir que el crecimiento en talla del niño es el adecuado. IMC: En cuanto al índice de masa corporal (IMC) se encuentra en los percentiles 3-10, catalogándose como delgadez. 41 PLIEGUE SUBESCAPULAR: Normal (percentil 25-50). Por todo lo anterior podríamos concluir que en la actualidad el niño se encuentra en situación de delgadez, con un crecimiento en talla adecuado y escasa ganancia ponderal. Observando las gráficas podemos comprobar que el niño mantiene un crecimiento estable, si revisamos los antecedentes familiares (talla de los padres y el hermano de 10 años) vemos que son bajas en comparación con la población de su edad, por tanto, vamos a determinar si el crecimiento sigue la misma senda familiar, utilizando para ello la talla media familiar y la talla diana: Talla media familiar: (Talla del padre + Talla de la madre) / 2 = (168 + 156) / 2 = 162 cm Talla diana: (Talla del padre + Talla de la madre +13) / 2 = (168 + 156 + 13) / 2 = 168,5±10 cm En el caso del peso, sucede algo similar, esto nos indicaría que tal vez el niño no esté malnutrido ni padezca enfermedad sino que su escasa ganancia ponderoestatural sea constitucional (talla diana familiar: 168,5±10, comprendida entre 178,5 cm el hijo más alto y 158,5 cm el más bajo), pero a pesar de todo, deberían realizarse una serie de pruebas para descartar una posible patología (se comentará más adelante). Valoración transversal a los 3 años y medio y a los 7. Interpretación de los datos La valoración transversal consiste en determinar cuál es la situación del niño en un momento concreto comparándolo con la población general de su edad y sexo. Para realizar la valoración transversal vamos a emplear el peso, la talla, el índice de masa 42 corporal (IMC), el pliegue subescapular, la z-escore y el índice nutricional a los 3 años y 6 meses y a los 7 años y vamos a compararlo con la media (percentil 50) para niños de su misma edad. PESO Ver tabla en: Anexos – Malnutrición. Casos clínicos, al final del artículo 3 AÑOS Y 6 MESES A los 3 años y 6 meses el niño presenta un peso de 12,7 Kg, situándose en el percentil 3-10, lo que se podría catalogar como delgadez, si lo comparamos con la media del peso de niños sanos de su misma edad (15,84 Kg), vemos que pesa 3,14 Kg menos que ellos (presenta un peso equivalente a los 2 años de edad), con una z-escore de -1,59, por lo que podríamos concluir que en lo que respecta al peso el niño se encuentra delgado en comparación con los niños sanos de su edad, tal vez esta delgadez se asocie a los catarros padecidos por el niño a los 3 años y 3 meses. 7 AÑOS A los 7 años pesa 17,5Kg, situándose en el percentil 3-10, lo que se podría catalogar como delgadez, si lo comparamos con la media del peso de niños sanos de su misma edad (23,59 Kg), con una z-escore de -1,45 (presenta un peso equivalente a los 4,5 años de edad), se podría concluir que el niño se encuentra delgado, asociado tal vez a una malnutrición constitucional o a una patología. TALLA 43 Ver tabla en: Anexos – Malnutrición. Casos clínicos, al final del artículo 3 AÑOS Y 6 MESES A los 3 años y 6 meses el niño presenta una talla de 94 cm, situándose en el percentil 10-25, dentro de los límites de la normalidad, si lo comparamos con la media de la talla de niños sanos de su misma edad (98,7 cm), vemos que mide 4,7 cm menos que ellos, con una z-escore de -1,23, por lo que podríamos concluir que el niño presenta una talla adecuada para su edad cronológica. 7 AÑOS A los 7 años mide 115 cm, situándose en el percentil 10-25, dentro de la normalidad, si lo comparamos con la media de talla de niños sanos de su misma edad (120,2 cm), con una z-escore de -1,02 dentro de la normalidad, por lo que podemos concluir que la talla del niño es adecuada, teniendo en cuenta la senda de crecimiento familiar. ÍNDICE DE MASA CORPORAL Ver tabla en: Anexos – Malnutrición. Casos clínicos, al final del artículo 3 AÑOS Y 6 MESES A los 3 años y 6 meses el niño presenta un índice de masa corporal (IMC) de 14,37 Kg/m2, situándose en el percentil 3-10, catalogándose como delgadez, si lo comparamos con el IMC medio de niños sanos de su misma edad (16,33 kg/m2), podemos observar que es bastante inferior, presentando una z-escore de -1,60, lo que nos indicaría delgadez con riesgo de desnutrición proteico-calórica. 7 AÑOS 44 A los 7 años el índice de masa corporal (IMC) es de 13,23 Kg/m 2 (percentil 3), inferior al que presentaba a los 3 años y 6 meses, comparándolo con el IMC medio de niños sanos de su misma edad (16,54 Kg/m2) podemos observar que es bastante inferior, podríamos concluir que a los 7 años el niño se encuentra en situación de delgadez con riesgo de desnutrición. PLIEGUE SUBESCAPULAR Ver tabla en: Anexos – Malnutrición. Casos clínicos, al final del artículo 3 AÑOS Y 6 MESES El pliegue subescapular a los 3 años y 6 meses mide 5 mm, situándose en el percentil 25, dentro de los límites de la normalidad (considerando el percentil 5 como límite de la malnutrición), si lo comparamos con la media del pliegue para niños sanos de su misma edad (5,7 mm), vemos que tan sólo hay una diferencia de 0,7 mm, con una z-escore de -0,5, dentro de la normalidad, por tanto podemos concluir que el valor del pliegue subescapular es normal. 7 AÑOS El pliegue subescapular a los 7 años mide 5 mm, situándose en el percentil 25- 50, dentro de los límites de la normalidad, si lo comparamos con la media (5,9 mm), vemos que la diferencia es de 0,9 mm, con una z-escore de -0,27, dentro de la normalidad, por lo que al igual que sucedía a los 3 años y 6 meses, a los 7 meses el valor del pliegue subescapular es normal. ÍNDICE NUTRICIONAL 45 Se basa en la comparación de la relación simple del peso y la talla del paciente con la relación del peso y talla medios para la correspondiente edad y sexo. La fórmula utilizada es la siguiente: [(Peso actual / Talla actual) / (Peso media / Talla media)] x100 = [(17,5/115) / (23,59/120,2)] = 77,55 % Puesto que el índice nutricional (77,55%) es inferior al 90% este niño actualmente se encontraría en una situación de desnutrición, presentando una malnutrición proteicocalórica moderada. Vamos a calcular también el índice nutricional a los 3 años y 6 meses y 5 años de vida para ver la evolución, en la tabla siguiente se muestran los resultados: Ver tabla en: Anexos – Malnutrición. Casos clínicos, al final del artículo Si observamos la evolución del índice nutricional a lo largo del tiempo, podemos comprobar que el niño a los 3 años y 6 meses padece una desnutrición proteico-calórica moderada, quizás motivada por los catarros de vías altas constantes que padeció a los 3 años y 3 meses, catalogándose como malnutrición de grado II, con el paso del tiempo, podemos observar que el índice nutricional desciende aún más, a los 5 y a los 7 años se encuentra en una situación de desnutrición proteico-calórica moderada, catalogándose como malnutrición de grado II. 3 AÑOS Y 6 MESES El índice nutricional a los 3 años y 6 meses es de 84,44%, catalogándose como malnutrición de grado II. 46 7 AÑOS El índice nutricional a los 7 años es de 77,55%, catalogándose como malnutrición de grado II. Para saber en qué situación nutricional se encuentra el niño a los 3 años y 6 meses y a los 7 años de vida vamos a resumir los datos presentados anteriormente: 3 AÑOS Y 6 MESES PESO: 12,7 Kg, situándose en el percentil 3-10, lo que se podría catalogar como delgadez. TALLA: 115 cm, en el percentil 10-25, dentro de los límites de la normalidad. IMC: En cuanto al IMC (14,37 Kg/m2) se encuentra en los percentiles 3-10, catalogándose como delgadez. PLIEGUE SUBESCAPULAR: Normal (5 mm), situándose en el percentil 50. Si tenemos en cuenta los índices nutricionales calculados anteriormente, a los 3 años y 6 meses, podemos observar lo siguiente: ÍNDICE NUTRICIONAL: 84,44%, lo que indica una desnutrición proteico-calórica (DPC) moderada, catalogándose como malnutrición de grado II. En base a los datos proporcionados por la valoración transversal podríamos concluir que a los 3 años y 6 meses, el niño se encuentra en situación de delgadez, con un crecimiento en talla adecuado y con una desnutrición proteico-calórica moderada, que tal vez sea secundaria a los catarros que ha padecido el niño a los 3 años y 3 meses, pero si tenemos en cuenta que para la catalogación nutricional tiene más importancia la valoración 47 longitudinal que la transversal y que los datos proporcionados por la valoración longitudinal no parecían indicar que la nutrición fuera la causa de crecimiento, podemos concluir que la malnutrición detectada en la catalogación transversal sea constitucional y a los 3 años y 6 meses concretamente la pérdida de peso se asocie a los catarros padecidos, ya que estos niños con poca apetencia por la comida en cuanto tienen alguna enfermedad pierden mucho peso. 7 AÑOS PESO: 17,5 Kg, situándose en el percentil 3-10, lo que se podría catalogar como delgadez. TALLA: 94 cm, en el percentil 10-25, dentro de los límites de la normalidad. IMC: En cuanto al IMC (13,23 Kg/m2) se encuentra en el percentil 3-10, catalogándose como delgadez, con riesgo de desnutrición. PLIEGUE SUBESCAPULAR: Normal (5 mm), situándose en el percentil 25-50. Si tenemos en cuenta los índices nutricionales calculados anteriormente a los 7 años podemos observar lo siguiente: ÍNDICE NUTRICIONAL: 77,55%, lo que indica una desnutrición proteica-calórica moderada, catalogándose como malnutrición de grado II. Por todo lo anterior podemos concluir que a los 7 años de vida el niño se encuentra en situación de delgadez, con un crecimiento en talla adecuado y con una desnutrición proteico-calórica moderada. Al igual que sucedía a los 3 años y medio, esta malnutrición tal vez sea constitucional (teniendo en cuenta que el niño sigue la misma senda de 48 crecimiento familiar y esta es bastante escasa en cuanto a peso y talla) o secundaria a una enfermedad, ya que los datos obtenidos a través de la valoración longitudinal no indican que la nutrición sea la causa de la malnutrición que padece. Establece la relación entre la ingesta y el gasto, teniendo en cuenta la ecuación de la OMS para el gasto energético en reposo a esta edad GASTO ENERGÉTICO EN REPOSO El gasto energético en reposo calculado a través de calorimetría es de 550 Kcal/día. A continuación vamos a determinar el gasto energético en reposo empleando la ecuación de la OMS: Ecuación de la OMS para niños de 3 a 18 años: 68 – (43,3 X edad en años) + (712 X talla en metros) + 20 (por el crecimiento) Empleando nuestros datos tenemos: GER = 68 – (43,3 X 7 años) + (712 X 1,15 metros) + 20 = 603,7 Kcal/día Considerando que la ecuación de la OMS no tiene en cuenta diferencias individuales, vamos a calcular el Gasto Energético Total empleando el Gasto Energético en Reposo (GET) obtenido por calorimetría y a través de la Ecuación de la OMS para ver cual de los dos se aproxima más a la ingesta actual del niño. GASTO ENERGÉTICO TOTAL TOMANDO EL GER DE LA CALORIMETRÍA GET = Gasto energético en reposo (GER) X Factor de actividad (FA) GER = 550 Kcal/día (determinado por calorimetría) 49 FA= Para niños 1,7- 2 (teniendo en cuenta que el niño realiza bastante actividad física le estimaremos un factor de actividad de 1,9). GET = 550 kcal/día X 1,9 = 1.045 Kcal/día Por otro lado, hay que considerar el gasto asociado a la termogénesis, al cual se le da un valor medio del 10% (104,5 Kcal/día), por tanto el GET sería de: GET = 1.045 Kcal/día + 104,5 Kcal/día = 1149,5 Kcal/día Por tanto el gasto energético total tomando el gasto energético en reposo obtenido mediante calorimetría es de 1149,5 Kcal/día, bastante inferior a las 1.300 kcal/día que el niño está ingiriendo actualmente. GASTO ENERGÉTICO TOTAL A PARTIR DEL GER OBTENIDO MEDIANTE LA ECUACIÓN DE LA OMS GET = Gasto energético en reposo (GER) X Factor de actividad (FA) GER = 603,7 Kcal/día (determinado mediante la ecuación de la OMS) FA= Para niños 1,7- 2 (teniendo en cuenta que el niño realiza bastante actividad física le estimaremos un factor de actividad de 1,9). GET = 603,7 kcal/día X 1,9 = 1.147,03 Kcal/día Por otro lado, hay que considerar el gasto asociado a la termogénesis, al cual se le da un valor medio del 10% (114,70 Kcal/día), por tanto el GET sería de: GET = 1.147,03 Kcal/día + 114,70 Kcal/día = 1261,73 Kcal/día 50 El gasto energético total tomando el gasto energético en reposo obtenido mediante la ecuación de la OMS es de 1261,73 Kcal/día, valor más próximo a las 1300 Kcal/día que está ingiriendo el niño actualmente. CONCLUSIONES A raíz de los resultados obtenidos podemos observar que el GET es de 1261,73 Kcal/día en comparación con la ingesta que es de 1300 Kcal/día, lo que nos hace pensar que prácticamente todo lo que consume lo gasta, de ahí la escasa ganancia ponderal del niño a pesar de que su crecimiento en talla sea el adecuado. Si comparamos su ingesta (1.300 Kcal) con lo que debería ingerir un niño de su edad y peso (1.200 Kcal/día) debería estar ganando más peso del que realmente gana, esto unido a las observaciones realizadas en la valoración longitudinal nos hace pensar que tal vez la causa de su escasa ganancia ponderal sea una patología o lo más probable que sea constitucional, puesto que sigue la misma senda de crecimiento familiar (con bajo peso y estatura). Plantear la Conducta a seguir y su Evaluación posterior Como se ha comentado anteriormente este niño se encuentra en situación de delgadez con riesgo de desnutrición, por tanto, vamos a darle una serie de pautas, para intentar corregir sus hábitos alimentarios, evitando así que dicha situación se agrave derivando hacia una malnutrición severa. OBJETIVOS NUTRICIONALES Los objetivos fundamentales para conseguir en este niño son los siguientes: 51 Determinar claramente cuál es la causa de su escasa ganancia ponderoestatural, para poder realizar un tratamiento adecuado. Conseguir un crecimiento adecuado. Evitar déficits de nutrientes específicos (Ca, Fe, I, Zn etc). Intentar introducirle nuevos alimentos como verduras, hortalizas, pan, cereales etc. Consolidar unos hábitos alimentarios correctos que permitan prevenir los problemas de salud de épocas posteriores de la vida que están influenciadas por la dieta: malnutrición, trastornos de la conducta alimentaria, osteoporosis, hipercolesterolemia etc. CONDUCTA A SEGUIR EN LA PRÁCTICA Y EVALUACIÓN POSTERIOR CONDUCTA A SEGUIR EN LA PRÁCTICA A la vista de los datos proporcionados sobre la alimentación del paciente, sería aconsejable llevar a cabo una estrategia que contribuya a corregir los errores observados (comentados en el apartado 1) y haga posible el cumplimiento de los objetivos nutricionales. Para ello es necesario seguir una serie de pautas: Realizar una serie de pruebas para descartar la presencia de alguna enfermedad y poder realizar un tratamiento nutricional adecuado, entre estas pruebas se incluirían las siguientes: Niveles de proteínas viscerales mediante la determinación de los niveles sanguíneos de albúmina, prealbúmina y RBP (los cuales se alteran en la malnutrición), así como en el estadio en el que se encuentra, porque cada una de 52 estas proteínas se altera según la intensidad y el tiempo de la desnutrición, y se recuperan a la misma velocidad. Determinación de los Niveles plasmáticos de Calcio, sería importante realizar una densidad mineral ósea así como una edad ósea para saber si el niño padece una patología o un retraso en la maduración. Una esteatorrea para descartar que el niño este perdiendo grasa en heces. Determinación de creatinina urinaria, Nitrógeno y 3-metil- histidina en orina de 24 horas. Bioquímica: Con determinación de los de los niveles plasmáticos de hierro, ferritina etc. Si se detectara una patología se realizaría un tratamiento nutricional adecuado a sus necesidades. Como la valoración longitudinal nos mostraba una posible malnutrición constitucional (en la senda familiar) se van a realizar una serie de recomendaciones orientadas a mejorar los hábitos alimentarios del niño así como su situación nutricional actual. Estas recomendaciones serían las siguientes: Asegurar un aporte calórico suficiente de acuerdo con su edad y la actividad física que realiza. Como se comentó en el apartado 1, las calorías que ingiere el niño actualmente (1.300) son las recomendadas para un niño de su misma edad y peso (1.200). Por lo que en principio no deberíamos realizar modificaciones en la energía. La Distribución Calórica debe hacerse de acuerdo con el ritmo de actividades que el niño realiza a lo largo del día. Por ello: 53 Desayuno: Deberíamos intentar que desayunara antes de irse al colegio, puesto que el desayuno es fundamental para mantener la actividad física e intelectual de la mañana. En el desayuno debería tomar un lácteo, una fruta y un alimento del grupo cereales. Podría tomarse el yogur, la manzana que lleva al colegio en el desayuno y en vez del bollo unas galletas María, unos cereales, una tostada de pan con mantequilla y mermelada, etc, reservando la bollería a una vez por semana, pero para introducirle todos estos alimentos deberíamos realizar previamente una encuesta dietética al niño y a sus padres para saber sus preferencias y aversiones y así poder adaptar al máximo la dieta a sus gustos. Comida: No debe realizar comidas copiosas para evitar la somnolencia postprandial. Como se ha comentado en el apartado 1 en la comida se observa la ausencia de verduras, hortalizas, pan etc, deberíamos intentar introducirle estos alimentos progresivamente, para ver cómo responde a su ingesta, con el objetivo de estimular su apetencia por este tipo de alimentos recomendaríamos a sus padres que le prepararan platos divertidos, mezclando colores, formas, para que llame la atención del niño y le incite a comérselos. En los dibujos siguientes se muestran algunos ejemplos: Merienda: Debe ser equilibrada, evitando los picoteos y el consumo de calorías vacías. En la merienda sería recomendable que tomara un lácteo junto con el bocadillo de chocolate, nocilla o embutido, pero no todos los días, sino ir combinándolo con otras alternativas más saludables como puede ser un bocadillo de jamón york, queso acompañado de frutos secos una leche con cereales etc, un yogur con fruta picada, brochetas de frutas etc. 54 Cena: Debe ser sencilla, no excesivamente abundante, intentando que contenga un mínimo de nutrientes. Por lo que hemos observado el niño siempre consume lo mismo en la cena, deberíamos ir alternándole con otros alimentos como verduras, purés de patatas, carnes de ave e incluirle un postre que puede ser una fruta o un lácteo ya que su ingesta es bastante escasa. Nº de Comidas: Actualmente realiza tres tomas, intentaríamos incrementárselas a cuatro, con la siguiente distribución calórica: Desayuno: 25% VCT Comida: 30% VCT Merienda: 15-20% VCT Cena: 25-30% VCT Mantener una correcta proporción entre los principios inmediatos. De forma que el aporte calórico total proceda: De las proteínas el 15-18%, de los lípidos el 30-40%, y de los hidratos de carbono el 50-55%. Como se ha comentado anteriormente el niño está realizando una dieta normoproteica (17%), rica en grasas (43%) y baja en hidratos de carbono (40%), por tanto deberíamos modificar estas proporciones intentado corregir los errores existentes en la alimentación actual del niño. Moderar el consumo de proteínas. Procurando que estas procedan de ambas fuentes: animal y vegetal, pero potenciando el consumo de cereales y legumbres frente a la carne. Para conseguirlo se debería aumentar la cantidad consumida en el primer plato (legumbres, arroz etc) y emplear guarniciones (purés de patatas, verduras etc.) y 55 mantener el tamaño de las raciones consumidas de carne y pescado puesto que son las adecuadas. Reducir el consumo de grasa. En los datos que se presentan, se observa que el niño realiza una dieta rica en grasas, sobre todo en grasa saturada. Debemos desaconsejar el consumo de la grasa visible de la carne (grasa saturada), disminuir el consumo de bollería, embutidos etc restringiéndolos a una vez por semana y recomendar que consuma pescado unas 3-4 veces/semana, incluyendo al menos dos raciones de pescados azules por su alto contenido en ácidos grasos poliinsaturados de la serie ω-3, los cuales poseen efectos beneficiosos a nivel cardiovascular. Podemos comprobar que el niño consume habitualmente pescado pero no sabemos cuántas raciones a la semana ni de que tipo. No hacen referencia al aceite que emplean, debemos potenciar el consumo de aceite de oliva al de otros aceites vegetales, mantequilla y margarinas, pero no está justificado el empleo de leche desnatada en niños y es deseable el consumo de quesos no ricos en grasas. En cuanto al consumo de huevos se debe recomendar que sea de 3-4 huevos/semana para no sobrepasar la ingesta de colesterol. Potenciar el consumo de Hidratos de Carbono. Actualmente presenta un bajo aporte de HC, toma muy poco pan, apenas toma alimentos del grupo cereales (salvo la pasta y el arroz). Los HC deben darse preferentemente en forma compleja, lo que asegura un adecuado aporte de fibra. Para ello se fomentará el consumo de cereales (pasta, arroz), frutas, preferentemente frescas y enteras. Se evitará el exceso de zumos no naturales y el consumo de carbohidratos simples, presentes en los productos industrializados, dulces, o añadidos en forma de azúcar a los alimentos en el propio medio familiar. 56 Bebidas. Debe estimularse el consumo de agua frente a todo tipo de bebidas y refrescos, que contienen exclusivamente carbohidratos simples y diversos aditivos. Dieta variada. Debemos procurar que el niño realice una dieta variada, ya que esto nos asegurará un aporte correcto de vitaminas y oligoelementos. Como fuente de vitaminas liposolubles se debe fomentar el consumo de verduras y hortalizas, en particular las de hoja verde, los aceites vegetales, el huevo y los productos lácteos no descremados. Debe tenerse en cuenta que el hígado es muy rico en vitamina A. Las distintas vitaminas hidrosolubles se encuentran en muy diversas fuentes: verduras, hortalizas, frutas, cereales no refinados, carnes, derivados lácteos y frutos secos. Aumentar el consumo de frutas a 3 raciones/día, ya que en la actualidad solamente consume 2, para conseguirlo se intentaría preparárselas en forma de brochetas, macedonias, con yogur, con formas divertidas etc. empleando aquellas frutas que más le gusten. Introducirle las verduras y hortalizas intentando que consuma al menos 2 raciones/día (una en crudo y otra cocinada) como se ha mencionado anteriormente probando la tolerancia del niño así como sus preferencias y aversiones. Se recomienda preparárselas de distintas formas, en puré, ensaladas, gratinadas al horno etc con formas divertidas y mezclas de colores para reclamar su atención. 57 Incrementar el consumo de lácteos, como mínimo a unos 500 ml/día para garantizar un aporte adecuado de Calcio. En la actualidad sólo consume una ración de lácteos (un yogur en el colegio), es necesario aumentarle ese aporte para cubrir sus necesidades de calcio en una etapa en la que el niño está creciendo y desarrollándose. Este incremento podrá realizarse en forma de yogures, leche, quesos, etc. como más le guste, se introducirán en el desayuno, merienda y en la comida o la cena bien el alimento como tal o como ingrediente de algún plato con el objetivo de cubrir sus necesidades diarias. Asegurar el aporte de Hierro. El consumo de carnes, principalmente rojas, es una magnífica fuente de hierro de fácil absorción, mientras que en las verduras, hortalizas y cereales la biodisponibilidad es mucho menor, aunque puede mejorarse por el consumo simultáneo de alimentos ricos en ácido ascórbico (frutas (sobre todo cítricos) y verduras). Asegurar el aporte de Iodo y Flúor: El consumo de productos marinos, o en su defecto, de sal suplementada (sal yodada), impide el déficit de Yodo. Garantizar el ingreso adecuado de flúor, principalmente a través de las aguas de bebida, junto a otros factores (evitar alimentos cariogénicos e higiene dental) disminuye la incidencia de caries. Incrementar la ingesta de fibra. Con los datos que disponemos sobre la dieta realizada por el niño se observa una baja ingesta de fibra, que debería 58 incrementarse a través de alimentos como frutas, verduras, patata, pan, cereales, para garantizar el aporte diario tanto de fibra soluble como insoluble. Reducir la ingesta de sal. El consumo excesivo de sal se ha relacionado con el desarrollo de hipertensión en individuos predispuestos por lo que se recomiendan ingestas moderadas evitando alimentos salados y el hábito de añadir sal a las comidas. Es fundamental tener en cuenta los gustos, costumbres y condicionantes sociales y económicos para no recomendar dietas difíciles de aceptar y seguir por el niño o por la familia. Para conseguir que las modificaciones aquí mencionadas se lleven a cabo con eficacia, sería necesario concienciar al niño y a los padres de la necesidad y beneficios de llevar a cabo una dieta equilibrada, para ello los pasos a seguir con ellos serían los siguientes: En primer lugar se haría una historia dietética detallada al niño, con la colaboración de sus padres, en la que se incluiría un recordatorio de 24 horas, un Cuestionario de Frecuencia de Consumo de alimentos y una serie de preguntas relacionadas con la alimentación (preguntaríamos al niño cuáles son sus alimentos preferidos, que tipo de verduras y hortalizas le gustan más, que fruta prefiere, lo mismo con los lácteos, cereales etc, puesto que son los alimentos que debemos introducir en la dieta del niño por su escasa presencia y conociendo sus gustos y preferencias es más probable que el niño siga nuestras indicaciones. También preguntaríamos a sus padres sobre los ingredientes empleados en las comidas, modo de preparación de los alimentos, costumbres familiares, tipo de alimentos consumidos etc.) todo ello encaminado a conocer con más 59 detalle el tipo de alimentos, cantidades, frecuencia de consumo, preparaciones culinarias, horarios, preferencias y aversiones alimentarias etc. lo que nos ayudaría a realizarle un plan dietético personalizado y adaptado a sus gustos y necesidades, lo que ayudará a que el niño pueda llevarlo a la práctica sin problemas. Una vez conocidos los hábitos alimentarios y costumbres del niño y su familia se pasará a revisarlos con detalle, intentando corregir aquellos errores existentes procurando no modificar en exceso su alimentación para que no nos lleve al fracaso (los cambios a realizar en principio son los mencionados anteriormente, pero se necesitaría un conocimiento más detallado (obtenido a través de la historia dietética) para poder hacer un abordaje más eficaz. Se pondría a disposición de los padres una serie de consejos relacionados con la alimentación: En primer lugar, hacerles saber la situación en la que se encuentra el niño en estos momentos en lo referente a la alimentación, para que tomen conciencia del asunto y conseguir así que colaboren en el control y seguimiento del niño. No forzar al niño en la comidas. Hacer que el niño participe en la elaboración de los platos. Realizar preparaciones culinarias divertidas, con formas, colores etc que llamen la atención al niño y que le lleven a comer alimentos que de otro modo no tomaría. Ir introduciéndole nuevos alimentos progresivamente (especialmente verduras y lácteos ya que su consumo es escaso) y probando sus preferencias y aversiones. 60 Procurar realizar las comidas en familia, en un ambiente agradable y distendido, evitando la televisión. Inculcar al niño las tradiciones gastronómicas de su familia. No utilizar los alimentos como premio ni como castigo. Deben intentar mantener unos horarios regulares en cuanto a comidas, adaptándolos en función de las actividades que realizan a lo largo del día y dedicar un tiempo a la comida, sentados y sin prisas. Concienciar al niño de la importancia de llevar a cabo una alimentación equilibrada. Se les explicará mediante el empleo de la rueda de alimentos, las raciones que su hijo debe tomar al día y a la semana de cada uno de los grupos de alimentos, ofreciéndoles diferentes alternativas. También se darán unos consejos al niño con el objetivo de concienciarle de la importancia de una buena alimentación y repercusión en su estado de salud: Motivarle para que participe en la elaboración de las comidas junto a sus padres, ya que así se mostrará más receptivo a probar nuevos alimentos y sabores. Animarle a que participe en talleres y actividades relacionadas con la alimentación. EVALUACIÓN POSTERIOR Se realizará un seguimiento periódico del niño con la colaboración de los padres de acuerdo al siguiente esquema: 61 Diario: Se pedirá la colaboración de sus padres para que vigilen la alimentación diaria del niño sin agobiarle ni forzarle, que vayan introduciéndole nuevos alimentos progresivamente etc, siempre preguntando al niño y llegando a un acuerdo. Semestral: Si el niño tiene interferencias (catarros, infecciones etc) se realizará una revisión cada seis meses, ya que los niños que tienen poca apetencia por la comida en cuanto tienen alguna enfermedad pierden mucho peso. En estos controles se valorará la antropometría para ver su evolución ponderoestatural, así como el grado de satisfacción del niño y de sus padres con la alimentación. También se le realizará una analítica para comprobar algunos parámetros con la albúmina, prealbúmina, ferritina, creatinina en orina etc, relacionados con las alteraciones de la nutrición, para ver como evoluciona el paciente así como su estado de salud actual. Anual: En principio se le realizarán revisiones anuales en las que se determinarán los mismos parámetros citados en la revisión semestral. Sólo en caso de interferencias se realizará un control semestral. 62 Bibliografía MINSALUD. (2016). ABECÉ de la Atención Integral a la Desnutrición Aguda. [Archivo PDF]. https://www.minsalud.gov.co/sites/rid/Lists/BibliotecaDigital/RIDE/VS/PP/SNA/ab c-desnutricion-aguda.pdf Fondo de las Naciones Unidas para la Infancia, El sobrepeso en la niñez: Un llamado para la prevención en América Latina y el Caribe, ed. rev., UNICEF, Ciudad de Panamá, julio de 2022. https://www.unicef.org/lac/media/36976/file/Elsobrepeso-en-la-ninez-reporte-010922.pdf UNICEF Guía programática de UNICEF: Prevención del sobrepeso y la obesidad en niños, niñas y adolescentes. Nueva York: UNICEF, 2019.https://www.unicef.org/media/96096/file/Overweight-Guidance-2020-ES.pdf García L., Parejo C., & Pereira, J. (2006). Causas e impacto clínico de la desnutrición y caquexia en el paciente oncológico. Nutrición Hospitalaria, 21(Supl. 3), 10-16. http://scielo.isciii.es/scielo.php?script=sci_arttext&pid=S021216112006000600003&lng=es&tlng=es. Ortega, P., Leal, J., Amaya, D., & Chávez, C. (2010). Evaluación nutricional, deficiencia de micronutrientes y anemia en adolescentes femeninas de una zona urbana y una rural del estado Zulia, Venezuela. Investigación Clínica, 51(1), 37-52 63 http://ve.scielo.org/scielo.php?script=sci_arttext&pid=S053551332010000100005&lng=es&tlng=es. Berga, L., Alcalá, P., Figuerola, J., Eddrhoourhi, H., Zamora, M. & Ibánez, E. (20 de abril, 2021). Malnutrición infantil. Revista Sanitaria de Investigación. https://revistasanitariadeinvestigacion.com/malnutricion-infantil/ Hernández, T., Rodríguez, M. & Giménez, C. (2017). La malnutrición un problema de salud global y el derecho a una alimentación adecuada. [Archivo PDF]. https://www.riecs.es/index.php/riecs/article/view/29/43 De la Cerda, F. & Herrero, H. (2004). Hipertensión arterial en niños y adolescentes. [Archivo PDF].https://www.aeped.es/sites/default/files/documentos/12_hta.pdf Bermejo, A. & Orozco, F. (2016). Obesidad infantil, nuevo reto mundial de malnutrición en la actualidad. [Archivo PDF]. https://revistas.unilibre.edu.co/index.php/biociencias/article/view/2539/1966 Organización Mundial de la Salud. (09 de junio, 2021). Malnutrición. https://www.who.int/es/news-room/factsheets/detail/malnutrition#:~:text=Existen%20cuatro%20tipos%20principales%20 de,la%20enfermedad%20y%20la%20muerte. 64 Gómez, F. (2003). Desnutrición. [Archivo PDF]. https://www.medigraphic.com/pdfs/salpubmex/sal-2003/sals034n.pdf Andrellucchi, A., Quintana, L., Beñacar, A., Mönckeberg, F., & Majem, L. (2006). Desnutrición infantil, salud y pobreza: intervención desde un programa integral. Nutrición Hospitalaria, 21(4), 533-541. https://scielo.isciii.es/scielo.php?script=sci_arttext&pid=S021216112006000700011 United Nations International Children´s Emergency Fund. (11 de mayo, 2021). La desnutrición crónica es un problema que va más allá del hambre. https://www.unicef.org/ecuador/comunicados-prensa/la-desnutrici%C3%B3ncr%C3%B3nica-es-un-problema-que-va-m%C3%A1s-all%C3%A1-delhambre#:~:text=Un%20ni%C3%B1o%20con%20desnutrici%C3%B3n%20cr%C3 %B3nica,diagnosticado%2C%20no%20hay%20marcha%20atr%C3%A1s. Bortman, M. (1998). Factores de riesgo de bajo peso al nacer. [Archivo PDF] .https://www.scielosp.org/pdf/rpsp/v3n5/3n5a5.pdf 65 Izquierdo, C. (2021). Pobreza, desnutrición infantil y programas de alimentación complementaria en la ciudad de San José, 1950-1978. [Archivo PDF]. https://revistas.ucr.ac.cr/index.php/estudios/article/view/47184/46682 Latham, M. (2002). Nutrición humana en el mundo en desarrollo. https://www.fao.org/3/w0073s/w0073s00.htm#Contents Daza, CH, (2001). Desnutrición de micronutrientes. Estrategias de prevención y control. Colombia Médica, 32 (2), 95-98. https://www.redalyc.org/pdf/283/28332206.pdf Ciudad, A. (2014). Requerimiento de micronutrientes y oligoelementos. [Archivo PDF]. http://www.scielo.org.pe/pdf/rgo/v60n2/a10v60n2.pdf Organización de las Naciones Unidas para la alimentación y la agricultura. (19-24 de noviembre del 2014). Segunda Conferencia Internacional sobre Nutrición. Por qué la nutrición es importante. https://www.fao.org/3/as603s/as603s.pdf Mayo Clinic. (05 de mayo, 2020). Obesidad infantil. https://www.mayoclinic.org/eses/diseases-conditions/childhood-obesity/symptoms-causes/syc-20354827 Lizardo, A. & Díaz, A. (2011). Sobrepeso y obesidad infantil. [Archivo PDF]. https://revistamedicahondurena.hn/assets/Uploads/Vol79-4-2011-9.pdf 66 Meza, C. (18 de enero, 2021). Malnutrición: ¿Cuáles son los factores de riesgo y tratamiento? https://www.ucsc.cl/noticias/malnutricion-cuales-son-los-factoresde-riesgos-ytratamientos/#:~:text=Dentro%20de%20los%20factores%20de,como%20falta%2 0de%20recursos%2C%20de Gonzales, NH. (mayo, 2020). Malnutrición infantil. Casos clínicos. Parte I. Revista Ocronos, 3(1), 1. https://revistamedica.com/malnutricion-infantil-casos-clinicosparte-1/