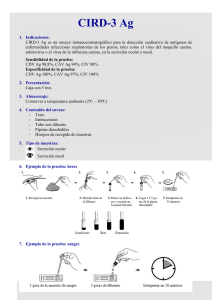
Av. Carrilet, 3, 9.ª planta, Edificio D Ciutat de la Justícia 08902 L’Hospitalet de Llobregat Barcelona (España) Tel.: 93 344 47 18 Fax: 93 344 47 16 Correo electrónico: consultas@wolterskluwer.com Revisión Científica: Dra. Mónica Méndez Díaz Grupo de neurociencias Laboratorio de canabinoides Departamento de Fisiología de la Facultad de Medicina, UNAM Traducción: Juan Roberto Palacios Martínez Dr. Israel Luna Martínez Dirección editorial: Carlos Mendoza Editor de desarrollo: Cristina Segura Flores Gerente de mercadotecnia: Stephanie Manzo Kindlick Cuidado de la edición: Olga Sánchez Navarrete Maquetación: Carácter Tipográfico/Eric Aguirre • Aarón León • Ernesto Aguirre Diseño de portada: Jesús Mendoza Impresión: R. R. Donnelley-Shenzhen / Impreso en China Se han adoptado las medidas oportunas para confirmar la exactitud de la información presentada y describir la práctica más aceptada. No obstante, los autores, los redactores y el editor no son responsables de los errores u omisiones del texto ni de las consecuencias que se deriven de la aplicación de la información que incluye, y no dan ninguna garantía, explícita o implícita, sobre la actualidad, integridad o exactitud del contenido de la publicación. Esta publicación contiene información general relacionada con tratamientos y asistencia médica que no debería utilizarse en pacientes individuales sin antes contar con el consejo de un profesional médico, ya que los tratamientos clínicos que se describen no pueden considerarse recomendaciones absolutas y universales. El editor ha hecho todo lo posible para confirmar y respetar la procedencia del material que se reproduce en este libro y su copyright. En caso de error u omisión, se enmendará en cuanto sea posible. Algunos fármacos y productos sanitarios que se presentan en esta publicación sólo tienen la aprobación de la Food and Drug Administration (FDA) para uso limitado al ámbito experimental. Compete al profesional sanitario averiguar la situación de cada fármaco o producto sanitario que pretenda utilizar en su práctica clínica, por lo que aconsejamos consultar con las autoridades sanitarias competentes. Derecho a la propiedad intelectual (C. P. Art. 270) Se considera delito reproducir, plagiar, distribuir o comunicar públicamente, en todo o en parte, con ánimo de lucro y en perjuicio de terceros, una obra literaria, artística o científica, o su transformación, interpretación o ejecución artística fijada en cualquier tipo de soporte o comunicada a través de cualquier medio, sin la autorización de los titulares de los correspondientes derechos de propiedad intelectual o de sus cesionarios. Reservados todos los derechos. Copyright de la edición en español © 2019 Wolters Kluwer ISBN de la edición en español: 9788417370367 Depósito legal: M-31935-2018 Edición en español de la obra original en lengua inglesa Board Review Series. Phisiology, 7th edition, de Linda S. Costanzo, publicada por Wolters Kluwer. Copyright © 2019, 2015, 2011, 2007, 2003, 1998, 1995 Wolters Kluwer. Two Commerce Square 2001 Market Street Philadelphia, PA 19103 3 ISBN de la edición original: 978-1-4963-6761-7 4 Para Richard y Dan, Rebecca y Sheila y Elise y Max 5 ERRNVPHGLFRVRUJ La fisiología es la base del ejercicio de la medicina, y es imprescindible que el médico tenga conocimientos sólidos de sus principios. El objetivo de este libro es ayudar al estudiante que se prepara para el United States Medical Licensing Examination (USMLE) Step 1, así como en las pruebas académicas de los estudios de medicina, y en general para cualquier examen sobre la materia. Para ello, el texto revisa de manera concisa los principios clave de la fisiología, y está diseñado de modo que el estudiante recuerde con mayor facilidad lo aprendido en los primeros años de la carrera de medicina. No está estructurado como un texto o tratado exhaustivo, sino como un complemento útil para el estudiante en las asignaturas de fisiología y fisiopatología. El material está organizado en siete capítulos que corresponden a los diferentes aparatos y sistemas. El primer capítulo repasa los principios generales de fisiología celular, y los seis restantes, de los principales aparatos y sistemas: neurofisiología, fisiología cardiovascular, fisiología respiratoria, fisiología renal y equilibrio ácidobase, fisiología digestiva y fisiología endocrina. Los conceptos difíciles se explican paso a paso, de manera concisa y clara, con ejemplos, problemas y casos ilustrativos. Se incluyen numerosas correlaciones clínicas de modo que el estudiante comprenda la fisiología en su relación con la medicina. Siempre que es posible se emplea un método integrador para demostrar cómo se coordinan los aparatos y sistemas a fin de mantener la homeostasia. Más de 130 ilustraciones y diagramas de flujo y más de 50 tablas ayudan al estudiante a visualizar el material y a retenerlo a largo plazo. Los apéndices contienen los Temas clave de la fisiología para el USMLE Step 1, las “Ecuaciones clave de la fisiología para el USMLE Step 1” y los Valores sanguíneos normales. Al final de cada capítulo se presenta una autoevaluación que refleja el contenido y el formato del USMLE Step 1. Estas preguntas, muchas de ellas sobre cuestiones de importancia clínica, requieren más habilidades de resolución de problemas que memoria. Las preguntas van acompañadas de explicaciones claras y concisas que guían al estudiante paso a paso en el proceso de razonar las respuestas. Estas preguntas pueden usarse como un examen previo para identificar los puntos débiles, y también sirven como un examen de autoevaluación para determinar el dominio de la materia. Hay que prestar especial atención a la Autoevaluación final, porque sus preguntas integran conocimientos de varias áreas de la fisiología con conceptos relacionados de fisiopatología y farmacología. Novedades de esta edición: Figuras nuevas Actualización del contenido y su organización Mayor cobertura en los campos de la neurofisiología y fisiología, respiratoria, renal, digestiva y endocrina 6 ERRNVPHGLFRVRUJ ERRNVPHGLFRVRUJ Adición de nuevas preguntas de varios pasos ¡Mis mejores deseos en la preparación de sus exámenes! Linda S. Costanzo, Ph.D. 7 ERRNVPHGLFRVRUJ ERRNVPHGLFRVRUJ Ha sido un placer participar como autora en la serie Revisión de Temas y trabajar con el personal de Wolters Kluwer. Crystal Taylor y Andrea Vosburgh aportaron su asistencia editorial experta. Mi sincero agradecimiento a los estudiantes de la School of Medicine de Virginia Commonwealth University/Medical College of Virginia, que han hecho muchas sugerencias útiles para esta obra RT Fisiología. Gracias también a los numerosos estudiantes de otras facultades de medicina que se han tomado la molestia de escribirme y hacerme partícipe de sus experiencias con el libro. Linda S. Costanzo, Ph.D. 8 ERRNVPHGLFRVRUJ ERRNVPHGLFRVRUJ Prefacio Agradecimientos 1. FISIOLOGÍA CELULAR I. Membranas celulares II. Transporte a través de las membranas celulares III. Ósmosis IV. Potencial de difusión, potencial de membrana en reposo y potencial de acción V. Transmisión neuromuscular y sináptica VI. Músculo esquelético VII. Músculo liso VIII. Comparación entre músculo esquelético, músculo liso y músculo cardiaco Autoevaluación Respuestas y explicaciones 2. NEUROFISIOLOGÍA I. Sistema nervioso autónomo (SNA) II. Organización del sistema nervioso III. Sistemas sensitivos IV. Sistemas motores V. Funciones superiores de la corteza cerebral VI. Barrera hematoencefálica y líquido cefalorraquídeo VII. Regulación de la temperatura Autoevaluación Respuestas y explicaciones 3. FISIOLOGÍA CARDIOVASCULAR I. Sistema de circuitos del aparato cardiovascular II. Hemodinámica III. Electrofisiología cardiaca IV. Músculo cardiaco y gasto cardiaco V. Ciclo cardiaco VI. Regulación de la presión arterial VII. Microcirculación y linfa 9 ERRNVPHGLFRVRUJ ERRNVPHGLFRVRUJ VIII. Circulaciones especiales Funciones integradoras del aparato cardiovascular: gravedad, ejercicio y IX. hemorragia Autoevaluación Respuestas y explicaciones 4. FISIOLOGÍA RESPIRATORIA I. Volúmenes y capacidades pulmonares II. Mecánica de la respiración III. Intercambio gaseoso IV. Transporte de oxígeno V. Transporte de CO2 VI. Circulación pulmonar VII. Defectos de ventilación/perfusión VIII. Control de la respiración IX. Respuestas integradas del aparato respiratorio Autoevaluación Respuestas y explicaciones 5. FISIOLOGÍA RENAL Y EQUILIBRIO ÁCIDO-BASE I. Líquidos corporales II. Depuración renal, flujo sanguíneo renal y tasa de filtración glomerular III. Reabsorción y secreción IV. Regulación del NaCl V. Regulación del K+ VI. Regulación renal de urea, fosfato, calcio y magnesio VII. Concentración y dilución de la orina VIII. Hormonas renales IX. Equilibrio ácido-base X. Diuréticos XI. Ejemplos integradores Autoevaluación Respuestas y explicaciones 6. FISIOLOGÍA GASTROINTESTINAL I. Estructura e inervación del tubo gastrointestinal II. Sustancias reguladoras en el tubo GI III. Motilidad gastrointestinal IV. Secreciones digestivas 10 ERRNVPHGLFRVRUJ ERRNVPHGLFRVRUJ V. Digestión y absorción VI. Fisiología del hígado Autoevaluación Respuestas y explicaciones 7. FISIOLOGÍA ENDOCRINA I. Generalidades: hormonas II. Mecanismos celulares y segundos mensajeros III. Hipófisis (glándula pituitaria) IV. Glándula tiroides V. Corteza y médula suprarrenales VI. Páncreas endocrino: glucagón e insulina VII. Metabolismo del calcio (hormona paratiroidea, vitamina D, calcitonina) VIII. Diferenciación sexual IX. Reproducción masculina X. Reproducción femenina Autoevaluación Respuestas y explicaciones Autoevaluación final APÉNDICE A. TEMAS CLAVE DE FISIOLOGÍA PARA EL USMLE STEP 1 APÉNDICE B. ECUACIONES CLAVE DE FISIOLOGÍA PARA EL USMLE STEP 1 APÉNDICE C. VALORES SANGUÍNEOS NORMALES Índice alfabético de materias 11 ERRNVPHGLFRVRUJ ERRNVPHGLFRVRUJ I. MEMBRANAS CELULARES Están constituidas principalmente por fosfolípidos y proteínas. A. Bicapa lipídica 1. Los fosfolípidos tienen un esqueleto de glicerol, que es una cabeza hidrófila (hidrosoluble) y dos colas de ácidos grasos, que son hidrófobas (insolubles en agua). Las colas hidrófobas están frente a frente y forman una bicapa. 2. Las sustancias liposolubles (p. ej., O2, CO2, hormonas esteroideas) cruzan las membranas celulares porque pueden disolverse en la bicapa lipídica hidrófoba. 3. Las sustancias hidrosolubles (p. ej., Na+, Cl−, glucosa, H2O) no pueden disolverse en los lípidos de la membrana, pero pueden cruzar a través de acuaporinas, o poros, o ser transportadas por portadores. B. Proteínas 1. Proteínas integrales de membrana Están ancladas y embebidas en la membrana celular mediante interacciones hidrófobas. Pueden atravesar todo el espesor de la membrana celular. Incluyen canales iónicos, proteínas transportadoras, receptores y proteínas de unión a 5′-trifosfato de guanosina (GTP), llamadas proteínas G. 2. Proteínas periféricas No están embebidas en la membrana celular. No están unidas mediante enlaces covalentes a los componentes de la membrana. Están unidas débilmente a la membrana celular mediante interacciones electrostáticas. C. Conexiones intercelulares 1. Uniones estrechas (zonas de oclusión) Son las uniones entre células (con frecuencia células epiteliales). Pueden ser una vía intercelular para los solutos, según el tamaño, la carga y las características de la unión estrecha. Pueden ser “estrechas” (impermeables), como en el túbulo renal distal, o “porosas” (permeables), como en el túbulo renal proximal y la vesícula 12 ERRNVPHGLFRVRUJ ERRNVPHGLFRVRUJ biliar. 2. Uniones comunicantes (gap) Son las uniones entre células que permiten la comunicación intercelular. Por ejemplo, permiten el flujo de corriente y el acoplamiento eléctrico entre células miocárdicas. I. TRANSPORTE A TRAVÉS DE LAS MEMBRANAS CELULARES (TABLA 1-1) A. Difusión simple 1. Características de la difusión simple Es la única forma de transporte que no es mediada por portadores. Se produce a favor de un gradiente electroquímico (a favor). No necesita energía metabólica y por lo tanto es pasiva. 2. La difusión puede cuantificarse mediante la siguiente ecuación: 3. Ejemplo de cálculo de la difusión La concentración sanguínea de urea es de 10 mg/100 mL. La concentración de urea del líquido tubular proximal es de 20 mg/100 mL. Si la permeabilidad a la urea es de 1 × 10–5 cm/s y el área superficial es de 100 cm2, ¿cuáles son la magnitud y el sentido del flujo de urea? Notas: el signo menos que precede a la ecuación de difusión indica que el sentido del flujo es de la zona de alta concentración a la de baja concentración. Puede omitirse si la concentración alta se denomina C1 y la concentración baja se denomina C2. 13 ERRNVPHGLFRVRUJ ERRNVPHGLFRVRUJ También observe: 1 mL = 1 cm3. 4. Permeabilidad Es P en la ecuación de difusión. Describe la facilidad con que un soluto se difunde a través de una membrana. Depende de las características del soluto y la membrana. a. Factores que aumentan la permeabilidad: El ↑ del coeficiente de reparto aceite/agua del soluto aumenta la solubilidad en los lípidos de la membrana. El ↓ del radio (tamaño) del soluto aumenta el cociente de difusión y la velocidad de difusión. El ↓ del espesor de la membrana reduce la distancia de difusión. b. Los solutos hidrófobos pequeños (p. ej., O2, CO2) tienen las permeabilidades más altas en las membranas lipídicas. c. Los solutos hidrófilos (p. ej., Na+, K+) deben cruzar las membranas celulares a través de acuaporinas o poros o por medio de transportadores. Si el soluto es un ion (tiene carga), entonces su flujo dependerá tanto de la diferencia de concentración como de la diferencia de potencial de un lado a otro de la membrana. B. Transporte mediado por transportadores Incluye la difusión facilitada y el transporte activo primario y secundario. Las características del transporte mediado por transportadores son: 1. Estereoespecificidad. Por ejemplo, la D-glucosa (el isómero natural) se transporta mediante difusión facilitada, pero no así el isómero l. En contraste, la difusión simple no distinguiría entre ambos isómeros porque no implica un portador. 2. Saturación. La velocidad de transporte se incrementa a medida que la concentración del soluto aumenta, hasta que los transportadores quedan 14 ERRNVPHGLFRVRUJ ERRNVPHGLFRVRUJ saturados. El transporte máximo (Tm) es análogo a la velocidad máxima (Vmáx) en la cinética enzimática. 3. Competencia. Los solutos estructuralmente afines compiten por los lugares de transporte en las moléculas portadoras. Por ejemplo, la galactosa es un inhibidor competitivo del transporte de glucosa en el intestino delgado. C. Difusión facilitada 1. Características de la difusión facilitada Se produce a favor de un gradiente electroquímico, de modo parecido a como ocurre en la difusión simple. No necesita energía metabólica y por lo tanto es pasiva. Es más rápida que la difusión simple. Es mediada por portadores, por lo tanto, se requiere estereoespecificidad, saturación y competencia. 2. Ejemplo de difusión facilitada El transporte de glucosa en las células musculares y adiposas ocurre a favor del gradiente de concentración, es mediado por transportadores y es inhibido por azúcares como la galactosa; por lo tanto, se clasifica como difusión facilitada. En la diabetes mellitus, la captación de glucosa por las células musculares y adiposas está afectada porque los transportadores para la difusión facilitada de glucosa necesitan insulina. D. Transporte activo primario 1. Características del transporte activo primario Se produce contra un gradiente electroquímico. Necesita un aporte directo de energía metabólica en forma de trifosfato de adenosina (ATP) y por lo tanto es activo. Es mediado por transportadores, de modo que presenta estereoespecificidad, saturación y competencia. 2. Ejemplos de transporte activo primario a. La Na+, K+-ATPasa (o bomba de Na+-K+) situada en las membranas celulares transporta Na+ del líquido intracelular al extracelular y K+ del líquido extracelular al intracelular; mantiene una [Na+] intracelular baja y una [K+] intracelular alta. Tanto el Na+ como el K+ son transportados contra sus gradientes electroquímicos. La energía es aportada por el enlace fosfato terminal del ATP. La estequimetría habitual es 3 Na+/2 K+. Los inhibidores específicos de la Na+, K+-ATPasa son los glucósidos cardiacos ouabaína y digitálicos. b. La Ca2+-ATPasa (o bomba de Ca2+) del retículo sarcoplásmico (RS) o las membranas celulares transportan Ca2+ contra un gradiente electroquímico. 15 ERRNVPHGLFRVRUJ ERRNVPHGLFRVRUJ La Ca2+-ATPasa de los retículos sarcoplásmico y endoplásmico se denomina SERCA. c. La H+, K+-ATPasa (o bomba de protones) de las células parietales gástricas y renales α-intercaladas transporta H+ a la luz (del estómago o del túbulo renal) contra su gradiente electroquímico. Es inhibida por los inhibidores de la bomba de protones, como el omeprazol. E. Transporte activo secundario 1. Características del transporte activo secundario a. El transporte de dos o más solutos se denomina acoplado. b. Uno de los solutos (usualmente el Na+) se transporta a favor del gradiente de concentración y suministra energía para el transporte en contra del gradiente de concentración del otro o los otros solutos. c. La energía metabólica no se suministra directamente, sino de manera indirecta a partir del gradiente de Na+ que se mantiene de un lado a otro de las membranas celulares. Por lo tanto, la inhibición de la Na+, K+-ATPasa aminorará el transporte de Na+ hacia fuera de la célula, reducirá el gradiente de Na+ transmembrana y al final inhibirá el transporte activo secundario. d. Si los solutos se desplazan en el mismo sentido a través de la membrana celular, el proceso se denomina cotransporte o simporte (o transporte paralelo). El cotransporte de Na+-glucosa en el intestino delgado y en el túbulo renal proximal y el cotransporte de Na+-K+-2Cl− en la rama ascendente gruesa renal son ejemplos de este tipo de transporte. e. Si los solutos se desplazan en sentidos opuestos a través de las membranas celulares, se denomina contratransporte, intercambio o antiporte. El intercambio de Na+-Ca2+ y el intercambio de Na+-H+ son ejemplos de este tipo de transporte. 2. Ejemplo de cotransporte de Na+-glucosa (figura 1-1) a. El portador para el cotransporte de Na+-glucosa está situado en la membrana luminal de las células de los túbulos proximales renales y de la mucosa intestinal. b. La glucosa se transporta “en contra” del gradiente; el Na+ se transporta “a favor” del gradiente. c. La energía procede del movimiento a favor del gradiente del Na+. El gradiente de Na+ dirigido hacia el interior es mantenido por la bomba de Na+-K+ en la membrana basolateral (polo vascular). La intoxicación de la bomba de Na+-K+ reduce el gradiente de Na+ transmembrana y por consiguiente inhibe el cotransporte de Na+-glucosa. 3. Ejemplo de contratransporte de Na+-Ca2+ (figura 1-2) 16 ERRNVPHGLFRVRUJ ERRNVPHGLFRVRUJ a. Muchas membranas celulares contienen un intercambiador de Na+-Ca2+ que transporta el Ca2+ “en contra” del gradiente de una [Ca2+] intracelular baja a una [Ca2+] extracelular alta. Ca2+ y Na+ se desplazan en sentidos opuestos a través de la membrana celular. b. La energía procede del movimiento “a favor” del gradiente de la concentración de Na+. Como sucede en el cotransporte, el gradiente de Na+ dirigido hacia el interior es mantenido por la bomba de Na+-K+. Por lo tanto, la intoxicación de la bomba de Na+-K+ inhibe el intercambio de Na+-Ca2+. FIGURA 1-1. Cotransporte (simporte) de Na+-glucosa en una célula epitelial del túbulo proximal o intestinal. FIGURA 1-2. Contratransporte (antiporte) de Na+-Ca2+. III. ÓSMOSIS A. Osmolaridad Es la concentración de partículas osmóticamente activas en una solución. Es una propiedad coligativa que puede cuantificarse a través de la depresión del punto de congelación. Puede calcularse mediante la siguiente ecuación: 17 ERRNVPHGLFRVRUJ ERRNVPHGLFRVRUJ Dos soluciones que poseen la misma osmolaridad calculada son isoosmóticas. Si dos soluciones tienen diferente osmolaridad calculada, la solución con la osmolaridad más alta es hiperosmótica y la solución con la osmolaridad más baja es hipoosmótica. Ejemplo de cálculo: ¿Cuál es la osmolaridad de una solución de NaCl 1 M? B. Ósmosis y presión osmótica La ósmosis es el flujo de agua a través de una membrana semipermeable de una solución con baja concentración de soluto a una solución con alta concentración de soluto. 1. Ejemplo de ósmosis (figura 1-3) a. Las soluciones 1 y 2 están separadas por una membrana semipermeable. La solución 1 contiene un soluto que es demasiado grande para cruzar la membrana. La solución 2 es agua pura. La presencia del soluto en la solución 1 genera una presión osmótica. b. La diferencia de presión osmótica de un lado a otro de la membrana hace que el agua fluya de la solución 2 (que no contiene soluto y tiene la menor presión osmótica) a la solución 1 (que contiene el soluto y tiene la mayor presión osmótica). c. Con el tiempo, el volumen de la solución 1 aumenta y el volumen de la solución 2 disminuye. FIGURA 1-3. Ósmosis de H2O a través de una membrana semipermeable. 2. Cálculo de la presión osmótica (ley de van’t Hoff) 18 ERRNVPHGLFRVRUJ ERRNVPHGLFRVRUJ a. La presión osmótica de la solución 1 (véase figura 1-3) puede calcularse mediante la ley de van’t Hoff, la cual establece que la presión osmótica depende de la concentración de partículas osmóticamente activas. La concentración de partículas se convierte en presión según la ecuación: b. La presión osmótica aumenta cuando la concentración del soluto se incrementa. Una solución de CaCl2 1 M tiene mayor presión osmótica que una solución de KCl 1 M porque la concentración de partículas es más alta. c. Cuanto más alta es la presión osmótica de una solución, tanto mayor es el gasto de agua que recibe. d. Dos soluciones que tienen la misma presión osmótica efectiva son isotónicas porque no fluye agua a través de la membrana semipermeable que las separa. Si dos soluciones separadas por una membrana semipermeable tienen distintas presiones osmóticas efectivas, la solución con la mayor presión osmótica efectiva es hipertónica y la solución con la menor presión osmótica efectiva es hipotónica. El agua fluye de la solución hipotónica a la solución hipertónica. e. La presión coloidosmótica o presión oncótica es la presión osmótica creada por proteínas (p. ej., las proteínas plasmáticas). 3. Coeficiente de reflexión (σ) Es un número entre cero y uno que describe la facilidad con que un soluto atraviesa una membrana. a. Si el coeficiente de reflexión es uno, la membrana es impermeable para el soluto. Por lo tanto, se retiene en la solución original, crea una presión osmótica y provoca un flujo de agua. La albúmina sérica (un soluto grande) tiene coeficiente de reflexión cercano a uno. b. Si el coeficiente de reflexión es cero, la membrana es permeable para el soluto. Por lo tanto, no ejercerá ningún efecto osmótico y no provocará un flujo de agua. La urea (un soluto pequeño) suele tener coeficiente de reflexión cercano a cero y por lo tanto es un osmol ineficaz. 4. Cálculo de la presión osmótica efectiva La presión osmótica efectiva es la presión osmótica (calculada mediante la ley de van’t Hoff) multiplicada por el coeficiente de reflexión. Si el coeficiente de reflexión es 1, el soluto ejercerá la máxima presión osmótica efectiva. Si el coeficiente de reflexión es cero, el soluto no ejercerá ninguna presión osmótica. 19 ERRNVPHGLFRVRUJ ERRNVPHGLFRVRUJ IV. POTENCIAL DE DIFUSIÓN, POTENCIAL DE MEMBRANA EN REPOSO Y POTENCIAL DE ACCIÓN A. Canales iónicos Son proteínas integrales que abarcan el espesor de la membrana y, cuando están abiertos, permiten el paso de determinados iones. 1. Los canales iónicos son selectivos; permiten el paso de algunos iones, pero no de otros. La selectividad se basa en el tamaño del canal y la distribución de las cargas que lo revisten. Por ejemplo, un canal pequeño que esté revestido de grupos con carga negativa será selectivo para cationes pequeños y excluirá aniones y solutos grandes. A la inversa, un canal pequeño que esté revestido de grupos con carga positiva será selectivo para los aniones pequeños y excluirá los cationes y solutos grandes. 2. Los canales iónicos pueden estar abiertos o cerrados. Cuando el canal está abierto, el o los iones para los cuales es selectivo pueden circular por éste. Cuando el canal está cerrado, los iones no pueden circular por él. 3. La conductancia de un canal depende de la probabilidad de que el canal esté abierto. Cuanto mayor es la probabilidad de que un canal esté abierto, más alta será la conductancia o permeabilidad. La apertura y el cierre de los canales son controlados por compuertas. a. Los canales regulados por voltaje se abren o cierran por efecto de cambios en el potencial de membrana de la neurona. La compuerta de activación del canal de Na+ se abre mediante despolarización. La compuerta de desactivación del canal de Na+ se cierra mediante despolarización. Cuando tanto las compuertas de activación como de inactivación en los canales de Na+ están abiertas, los canales están abiertos y son permeables al Na+ (p. ej., durante la elevación del potencial de acción nervioso). Si la compuerta de activación o de inactivación en el canal de Na+ está cerrada, el canal se cierra y es impermeable al Na+. Por ejemplo, durante el potencial de reposo, las compuertas de activación están cerradas, y por lo tanto los canales de Na+ están cerrados. b. Los canales regulados por ligando se abren o cierran por efecto de hormonas, segundos mensajeros o neurotransmisores. Por ejemplo, el receptor nicotínico de acetilcolina (ACh) en la placa motora terminal es un canal iónico que se abre cuando la ACh se une a él. Cuando está abierto, es permeable a Na+ y K+, lo que provoca la despolarización de la placa motora. 20 ERRNVPHGLFRVRUJ ERRNVPHGLFRVRUJ B. Potenciales de difusión y de equilibrio Un potencial de difusión es la diferencia de potencial generada a través de una membrana debido a una diferencia de concentración de un ion. Un potencial de difusión solamente puede generarse si la membrana es permeable al ion. El valor del potencial de difusión depende del tamaño del gradiente de concentración. El signo del potencial de difusión depende de si el ion que se difunde tiene carga positiva o negativa. Los potenciales de difusión se crean mediante la difusión de muy pocos iones y, por lo tanto, no causan variaciones en la concentración de los iones que se difunden. El potencial de equilibrio es la diferencia de potencial que compensa exactamente (se opone a) la tendencia a la difusión provocada por una diferencia de concentración. En el equilibrio electroquímico, las fuerzas impulsoras química y eléctrica que actúan sobre un ion son iguales y opuestas, y ya no se produce una ulterior difusión neta del ion. 1. Ejemplo de potencial de difusión de Na+ (figura 1-4) a. Dos soluciones de NaCl están separadas por una membrana que es permeable al Na+ pero no al Cl-. La concentración de NaCl de la solución 1 es más alta que la de la solución 2. b. Puesto que la membrana es permeable al Na+, éste se difundirá de la solución 1 a la solución 2 a favor de su gradiente de concentración. El Cl– es impermeable y por lo tanto no acompañará al Na+. c. Debido a esto, se producirá un potencial de difusión y la solución 1 se volverá negativa respecto a la solución 2. FIGURA 1-4. Generación de un potencial de difusión de Na+ a través de una membrana selectiva para Na+. d. Al final, la diferencia de potencial será lo suficientemente amplia para oponerse a una mayor difusión neta de Na+. La diferencia de potencial que compensa exactamente la difusión de Na+ a favor de su gradiente de concentración es el potencial de equilibrio del Na+. En el equilibrio electroquímico, las fuerzas impulsoras química y eléctrica que actúan sobre 21 ERRNVPHGLFRVRUJ ERRNVPHGLFRVRUJ el Na+ son iguales y opuestas y no se produce difusión neta del ion. 2. Ejemplo de potencial de difusión de Cl− (figura 1-5) a. Dos soluciones idénticas a las que se muestran en la figura 1-4 ahora están separadas por una membrana que es más permeable al Cl− que al Na+. b. El Cl− se difundirá de la solución 1 a la solución 2 a favor de su gradiente de concentración. El Na+ es impermeable y por lo tanto no acompañará al Cl−. c. Se establecerá un potencial de difusión tal que la solución 1 se volverá positiva con respecto a la solución 2. La diferencia de potencial que compensa exactamente la difusión de Cl− a favor de su gradiente de concentración es el potencial de equilibrio del Cl−. En el equilibrio electroquímico, las fuerzas impulsoras química y eléctrica que actúan sobre el Cl− son iguales y opuestas, y no se produce difusión neta del ion. 3. Uso de la ecuación de Nernst para calcular los potenciales de equilibrio a. La ecuación de Nernst se utiliza para calcular el potencial de equilibrio a una diferencia de concentración dada de un ion permeable a través de una membrana celular. Indica qué potencial compensaría exactamente la tendencia a la difusión a favor del gradiente de concentración; en otras palabras, a qué potencial el ion estaría en equilibrio electroquímico. FIGURA 1-5. Generación de un potencial de difusión de Cl− a través de una membrana selectiva para Cl−. b. Ejemplo de un cálculo con la ecuación de Nernst Si la [Na+] intracelular es 15 mM y la [Na+] extracelular es 150 mM, 22 ERRNVPHGLFRVRUJ ERRNVPHGLFRVRUJ ¿cuál es el potencial de equilibrio del Na+? Nota: no es necesario recordar cuál concentración va en el numerador. Puesto que se trata de una función logarítmica, se realiza el cálculo de cualquiera de las dos maneras para obtener el valor absoluto de 60 mV. Luego se utiliza un “método intuitivo” para determinar el signo correcto. (Método intuitivo: [Na+] es más alta en el líquido extracelular que en el intracelular, de manera que los iones Na+ se difundirán del líquido extracelular al intracelular, lo que hará que el interior de la célula sea positivo [es decir, +60 mV en el equilibrio].) c. Valores aproximados de los potenciales de equilibrio en el nervio y el músculo ENa+ +65 mV ECa2+ +120 mV EK+ −85 mV ECl- −85 mV C. Fuerza impulsora y flujo de corriente La fuerza impulsora de un ion es la diferencia entre el potencial de membrana real (Em) y el potencial de equilibrio del ion (calculado con la ecuación de Nernst). En otras palabras, la fuerza que impulsa es la diferencia entre el potencial de membrana real y lo que al ion le “gustaría” que fuese el potencial de membrana; al ion le “gustaría” que el potencial de membrana fuese su potencial de equilibrio, según se calcula con la ecuación de Nernst. El flujo de corriente ocurre cuando hay una fuerza que impulsa el ion y la membrana es permeable al ion. El sentido del flujo de corriente es el de la fuerza impulsora. La magnitud del flujo de corriente es determinada por el tamaño de la fuerza impulsora y la permeabilidad (o conductancia) del ion. Si no hay una fuerza impulsora que actúe en el ion, no puede ocurrir flujo de corriente. Si la membrana es impermeable al ion, no puede ocurrir flujo de corriente. D. Potencial de membrana en reposo Se expresa como la diferencia de potencial cuantificada a través de la membrana celular en milivolts (mV). Por convención, se expresa como el potencial intracelular respecto al potencial 23 ERRNVPHGLFRVRUJ ERRNVPHGLFRVRUJ extracelular. Así, un potencial de membrana en reposo de –70 mV significa 70 mV negativos en la célula. 1. El potencial de membrana en reposo es establecido por los potenciales de difusión que resultan de diferencias de concentración de los iones permeables. 2. Cada ion permeable intenta llevar el potencial de membrana hacia su potencial de equilibrio. Los iones con las permeabilidades o conductancias más altas serán los que más contribuirán al potencial de membrana en reposo, y los iones con las permeabilidades más bajas contribuirán poco o nada. 3. Por ejemplo, el potencial de membrana en reposo de la célula nerviosa es de – 70 mV, un valor cercano al potencial de equilibrio calculado de K+ de –85 mV, pero alejado del potencial de equilibrio calculado de Na+ de +65 mV. En reposo, la membrana de la célula nerviosa es mucho más permeable a K+ que a Na+. 4. La bomba de Na+-K+ sólo contribuye indirectamente al potencial de membrana en reposo mediante el mantenimiento, a través de la membrana celular, de los gradientes de concentración de Na+ y K+ que luego generan los potenciales de difusión. La contribución electrógena directa de la bomba (3 Na+ expulsados de la célula por cada 2 K+ introducidos en la célula) es pequeña. E. Potenciales de acción 1. Definiciones a. La despolarización determina que el potencial de membrana sea menos negativo (el interior de la célula se vuelve menos negativo). b. La hiperpolarización hace que el potencial de membrana sea más negativo (el interior de la élula se vuelve más negativo). c. La corriente de entrada es el flujo de carga positiva que entra en la célula. Despolariza el potencial de membrana. d. La corriente de salida es el flujo de carga positiva que sale de la célula. Hiperpolariza el potencial de membrana. e. El potencial de acción es una propiedad de las células excitables (esto es, nerviosas, musculares) que consiste en una rápida despolarización, o fase de ascenso, seguida por repolarización del potencial de membrana. Los potenciales de acción tienen amplitud y forma estereotipadas, se propagan y son del tipo todo o nada. f. El umbral es el potencial de membrana al que el potencial de acción descarga. En el potencial umbral, la corriente de entrada neta se hace más grande que la corriente de salida neta. La despolarización resultante se hace autosostenida y da lugar a la fase de ascenso del potencial de acción. Si la corriente de entrada neta es menor que la corriente de salida neta, no se producirá ningún potencial de acción (es decir, una respuesta de todo o nada). 2. Bases iónicas del potencial de acción nervioso (figura 1-6) 24 ERRNVPHGLFRVRUJ ERRNVPHGLFRVRUJ a. Potencial de membrana en reposo Es de alrededor de –70 mV, negativo en el interior de la célula. Es el resultado de la alta conductancia en reposo al K+, que impulsa el potencial de membrana hacia el potencial de equilibrio de K+. En reposo, aunque las compuertas de inactivación de los canales de Na+ están abiertas (habiendo sido abiertas por la repolarización por el potencial de membrana previo), las compuertas de activación en los canales de Na+ están cerradas, y por lo tanto los canales de Na+ están cerrados y la conductancia al Na+ es baja. FIGURA 1-6. Potencial de acción nervioso y alteraciones asociadas de la conductancia de Na+ y K+. b. Fase de ascenso del potencial de acción (1) La corriente de entrada despolariza el potencial de membrana hasta el umbral. (2) La despolarización provoca la apertura rápida de las compuertas de activación de los canales de Na+. Ahora, tanto las compuertas de activación como de inactivación están abiertas y la conductancia de la membrana para el Na+ aumenta de inmediato. (3) La conductancia para Na+ se vuelve mayor que la conductancia para K+ y el potencial de membrana se desplaza hacia el potencial de equilibrio de Na+ de +65 mV, sin alcanzarlo. Por lo tanto, la despolarización rápida 25 ERRNVPHGLFRVRUJ ERRNVPHGLFRVRUJ durante la fase de ascenso es causada por una corriente de entrada de Na+. (4) La sobreexcitación es la pequeña parte del pico del potencial de acción en que el potencial de membrana es positivo. (5) La tetrodotoxina (TTX) y la lidocaína bloquean estos canales de Na+ sensibles al voltaje y suprimen los potenciales de acción. c. Repolarización del potencial de acción (1) La despolarización también cierra las compuertas de desactivación de los canales de Na+ (pero más lentamente de lo que abre las compuertas de activación). El cierre de las compuertas de desactivación se traduce en el cierre de los canales de Na+ y la conductancia de Na+ vuelve a acercarse a cero. (2) La despolarización abre lentamente los canales de K+ y aumenta la conductancia para K+ a niveles aun más altos que los de reposo. El tetraetilamonio (TEA) bloquea estos canales de K+ regulados por voltaje. (3) El efecto combinado del cierre de los canales de Na+ y una mayor apertura de los canales de K+ hace que la conductancia para K+ sea más alta que la del Na+, y el potencial de membrana se repolariza. Por lo tanto, la repolarización es causada por una corriente de salida de K+. d. Subexcitación (pospotencial hiperpolarizante) La conductancia para K+ se mantiene más alta que en reposo durante un tiempo después del cierre de los canales de Na+. Durante este periodo, el potencial de membrana se acerca mucho al valor del potencial de equilibrio de K+. 3. Periodos refractarios (véase figura 1-6) a. Periodo refractario absoluto Es el periodo durante el cual no puede provocarse otro potencial de acción, por muy grande que sea el estímulo. Coincide con casi toda la duración del potencial de acción. Explicación: recuerde que las compuertas de desactivación de los canales de Na+ están cerradas cuando el potencial de acción se despolariza. Permanecen cerradas hasta que ocurre la repolarización. No puede producirse ningún potencial de acción sino hasta que se abran las compuertas de desactivación. b. Periodo refractario relativo Empieza al final del periodo refractario absoluto y continúa hasta que el potencial de membrana vuelve al nivel de reposo. Durante este periodo, solo puede provocarse un potencial de acción si se proporciona una corriente de entrada más grande de lo habitual. Explicación: la conductancia para K+ es más alta que en reposo y el 26 ERRNVPHGLFRVRUJ ERRNVPHGLFRVRUJ potencial de membrana está más cerca del potencial de equilibrio de K+ y, por lo tanto, más lejos del umbral; se necesita más corriente de entrada para llevar la membrana al umbral. c. Acomodación Ocurre cuando la membrana celular se mantiene a un nivel de despolarización tal que se rebasa el potencial umbral sin que se dispare un potencial de acción. Se produce porque la despolarización cierra las compuertas de desactivación en los canales de Na+. Se pone de manifiesto en situaciones de hiperpotasemia, en que la alta concentración sérica de K+ despolariza la membrana de la célula musculoesquelética. Aunque el potencial de membrana está más cerca del umbral, no se producen potenciales de acción porque la despolarización cierra las compuertas de desactivación en los canales de Na+, lo que provoca debilidad muscular. 4. Propagación de los potenciales de acción (figura 1-7) Ocurre por propagación de corrientes locales a zonas adyacentes de la membrana, que entonces se despolarizan hasta el umbral y generan potenciales de acción. FIGURA 1-7. Axón amielínico (desmielinizado) que muestra la propagación de la despolarización por el flujo de corriente local. El recuadro muestra la zona activa donde el potencial de acción ha invertido la polaridad. FIGURA 1-8. Axón mielínico (mielinizado). Los potenciales de acción se producen en los nódulos de Ranvier. La velocidad de conducción aumenta por efecto de: a. El ↑ del tamaño de las fibras. Incrementar el diámetro de una fibra nerviosa se traduce en menor resistencia interna; por lo tanto, la velocidad de conducción por el nervio es mayor. b. Mielinización. La mielina actúa como un aislante alrededor de los axones nerviosos y aumenta la velocidad de conducción. Los nervios mielinizados (mielínicos) presentan conducción saltatoria porque los potenciales de 27 ERRNVPHGLFRVRUJ ERRNVPHGLFRVRUJ acción solo pueden generarse en los nódulos de Ranvier, que presentan zonas sin vaina de mielina (figura 1-8). V. TRANSMISIÓN NEUROMUSCULAR Y SINÁPTICA A. Características generales de las sinapsis químicas 1. Un potencial de acción en la célula presináptica provoca la despolarización de la terminación presináptica. 2. Como resultado de la despolarización, el Ca2+ entra en la terminación presináptica, lo que provoca la liberación de neurotransmisor en la hendidura sináptica. 3. El neurotransmisor se difunde a través de la hendidura sináptica y se une a los receptores en la membrana celular postsináptica, lo que provoca un cambio en su permeabilidad a los iones y, por consiguiente, un cambio en su potencial de membrana. 4. Los neurotransmisores inhibidores hiperpolarizan la membrana postsináptica; los neurotransmisores excitadores despolarizan la membrana postsináptica. B. Unión neuromuscular (figura 1-9 y tabla 1-2) Es la sinapsis entre los axones de las motoneuronas y la célula musculoesquelética. El neurotransmisor liberado de la terminación presináptica es ACh, y la membrana postsináptica tiene un receptor nicotínico. 1. Síntesis y almacenamiento de ACh en la terminación presináptica La colina acetiltransferasa cataliza la formación de ACh a partir de acetilcoenzima A (CoA) y colina en la terminación presináptica. La ACh se almacena en las vesículas sinápticas con ATP y proteoglucano para su posterior liberación. 2. Despolarización de la terminación presináptica y captación de Ca2+ Los potenciales de acción son conducidos por la motoneurona. La despolarización de la terminación presináptica abre los canales de Ca2+. 28 ERRNVPHGLFRVRUJ ERRNVPHGLFRVRUJ FIGURA 1-9. Unión neuromuscular. ACh, acetilcolina; AChR, receptor de acetilcolina. Cuando la permeabilidad al Ca2+ aumenta, el Ca2+ entra con fuerza en la terminación presináptica a favor de su gradiente electroquímico. 3. La captación de Ca2+ provoca la liberación de ACh en la hendidura sináptica Las vesículas sinápticas se fusionan con la membrana plasmática y vacían su contenido en la hendidura mediante exocitosis. 4. Difusión de ACh a la membrana postsináptica (placa motora muscular) y unión de ACh a receptores nicotínicos El receptor nicotínico de ACh también es un canal iónico de Na+ y K+. La unión de ACh a las subunidades α del receptor provoca un cambio en la conformación que abre el centro del canal y aumenta su conductancia para Na+ y K+. Éstos son ejemplos de canales regulados por ligando. 5. Potencial de placa terminal (PPT) en la membrana postsináptica Puesto que los canales abiertos por la ACh conducen tanto iones Na+ como K+, el potencial de membrana postsináptica se despolariza hasta un valor medio entre los potenciales de equilibrio de Na+ y K+ (aproximadamente 0 mV). El contenido de una vesícula sináptica (un cuarto) produce un potencial de placa terminal miniatura (PPTM), que es el PPT más pequeño posible. Los PPTM se suman para producir un PPT completo. El PPT no es un potencial de acción, sino simplemente una despolarización de la placa terminal muscular especializada. 6. Despolarización de la membrana muscular adyacente hasta el umbral Una vez que la región de la placa terminal se despolariza, corrientes locales provocan despolarización y potenciales de acción en el tejido muscular adyacente. Los potenciales de acción en el músculo van seguidos de contracción. 7. Degradación de la ACh El PPT es transitorio porque la acetilcolinesterasa (AChE) degrada la ACh a acetil-CoA y colina en la placa terminal muscular. Agentes que afectan a la transmisión neuromuscular Efecto en la transmisión neuromuscular Ejemplo Acción Toxina botulínica Bloquea la liberación de ACh de las terminaciones presinápticas Compite con la ACh por los receptores en la placa terminal muscular Curare Neostigmina Inhibe la acetilcolinesterasa Bloqueo total Reduce el tamaño del PPT; las dosis máximas provocan parálisis de los músculos respiratorios y la muerte Prolonga y aumenta la acción de la ACh en la placa terminal muscular 29 ERRNVPHGLFRVRUJ ERRNVPHGLFRVRUJ Hemicolinio Bloquea la recaptación de colina en la terminación presináptica Reduce los depósitos de ACh de la terminación presináptica ACh, acetilcolina; PPT, potencial de placa terminal. La mitad de la colina es llevada de nuevo a la terminación presináptica por cotransporte de Na+-colina y se utiliza para sintetizar nueva ACh. Los inhibidores de la AChE (neostigmina) bloquean la degradación de la ACh, prolongan su acción en la placa terminal muscular y aumentan el tamaño del PPT. El hemicolinio bloquea la recaptación de colina y reduce los depósitos de ACh en las terminaciones presinápticas. 8. Enfermedad: miastenia gravis Es causada por la presencia de anticuerpos contra el receptor de ACh. Se caracteriza por debilidad y fatiga del músculo esquelético como consecuencia de la reducción del número de receptores de ACh en la placa terminal muscular. El tamaño del PPT es menor; por lo tanto, resulta más difícil despolarizar la membrana muscular hasta el umbral y producir potenciales de acción. El tratamiento con inhibidores de la AChE (p. ej., neostigmina) impide la degradación de la ACh y prolonga la acción de la ACh en la placa terminal muscular, lo que compensa en parte la reducción del número de receptores. C. Transmisión sináptica 1. Tipos de configuraciones a. Sinapsis de una célula con una sola célula (como las que se encuentran en la unión neuromuscular) Un potencial de acción en el elemento presináptico (la neurona motora) produce un potencial de acción en el elemento postsináptico (la célula muscular). b. Sinapsis de varias células con una sola célula (como las que se encuentran en las motoneuronas espinales) Un potencial de acción en una única célula presináptica es insuficiente para producir un potencial de acción en la célula postsináptica. En cambio, muchas células establecen sinapsis en la célula postsináptica para despolarizarla hasta el umbral. El impulso presináptico puede ser excitador o inhibidor. 2. Impulsos a las sinapsis La célula postsináptica integra impulsos excitadores e inhibidores. Cuando la suma de los impulsos lleva el potencial de membrana de la célula postsináptica hasta el umbral, se dispara un potencial de acción. a. Potenciales excitadores postsinápticos (PEPS) Son impulsos que despolarizan la célula postsináptica y la acercan más al umbral y al disparo de un potencial de acción. Son causados por la apertura de canales permeables a Na+ y K+, de 30 ERRNVPHGLFRVRUJ ERRNVPHGLFRVRUJ modo parecido a como ocurre en el caso de los canales de ACh. El potencial de membrana se despolariza hasta un valor medio entre los potenciales de equilibrio de Na+ y K+ (aproximadamente 0 mV). Los neurotransmisores excitadores comprenden ACh, noradrenalina, adrenalina, dopamina, glutamato y serotonina. b. Potenciales inhibidores postsinápticos (PIPS) Son impulsos que hiperpolarizan la célula postsináptica y la alejan del umbral y del disparo de un potencial de acción. Son causados por la apertura de canales de Cl−. El potencial de membrana se hiperpolariza hacia el potencial de equilibrio del Cl− (–90 mV). Los neurotransmisores inhibidores son ácido γ-aminobutírico (GABA) y glicina. 3. Sumación sináptica a. La sumación espacial ocurre cuando dos impulsos excitadores llegan a una neurona postsináptica simultáneamente. Juntos producen una mayor despolarización. b. La sumación temporal ocurre cuando dos impulsos excitadores llegan a una neurona postsináptica en rápida sucesión. Puesto que las despolarizaciones postsinápticas resultantes se superponen en el tiempo, se suman de manera escalonada. c. Facilitación, aumento y potenciación postetánica se producen tras la estimulación tetánica de la neurona presináptica. En cada uno de estos fenómenos, la despolarización de la neurona postsináptica es mayor de lo previsto porque se libera una cantidad mayor de lo normal de neurotransmisor, debido quizás a la acumulación de Ca2+ en la terminación presináptica. La potenciación a largo plazo (memoria) implica la síntesis de nuevas proteínas. 4. Neurotransmisores a. ACh (véase V B) b. Noradrenalina, adrenalina y dopamina (figura 1-10) (1) Noradrenalina Es el principal neurotransmisor liberado de las neuronas simpáticas posganglionares. Se sintetiza en la terminación nerviosa y se libera en la sinapsis para unirse a los receptores α o β en la membrana postsináptica. Se elimina de la sinapsis mediante recaptación o es metabolizada en la terminación presináptica por monoamina oxidasa (MAO) y catecolO-metiltransferasa (COMT). Los metabolitos son: (a) Ácido 3-4-dihidroximandélico (DOMA) (b) Normetanefrina (NMN) (c) 3-metoxi-4-hidroxifenilglicol (MOPEG) 31 ERRNVPHGLFRVRUJ ERRNVPHGLFRVRUJ (d) Ácido 3-metoxi-4-hidroximandélico o ácido vanililmandélico (AVM) En el feocromocitoma, un tumor de la médula suprarrenal que segrega catecolaminas, la excreción urinaria de AVM aumenta. (2) Adrenalina Se sintetiza a partir de noradrenalina por acción de la feniletanolamina N-metiltransferasa en la médula suprarrenal. Se transfiere un grupo metilo de la noradrenalina a la Sadenosilmetionina. (3) Dopamina Predomina en las neuronas del mesencéfalo. Se libera del hipotálamo e inhibe la secreción de prolactina; en este contexto se denomina factor inhibidor de prolactina (PIF). Es metabolizada por la MAO y la COMT. (a) Los receptores D1 activan la adenilato ciclasa a través de una proteína Gs. (b) Los receptores D2 inhiben la adenilato ciclasa a través de una proteína Gi. (c) La enfermedad de Parkinson implica la degeneración de neuronas dopaminérgicas que utilizan los receptores D2. (d) En la esquizofrenia aumentan las concentraciones de receptores D2. FIGURA 1-10. Vía de síntesis de dopamina, noradrenalina y adrenalina. c. Serotonina 32 ERRNVPHGLFRVRUJ ERRNVPHGLFRVRUJ Está presente en altas concentraciones en el tronco del encéfalo. Se forma a partir de triptófano. Se transforma en melatonina en la glándula pineal. d. Histamina Se forma a partir de histidina. Está presente en las neuronas del hipotálamo. e. Glutamato Es el neurotransmisor excitador más extendido en el encéfalo. Existen cuatro subtipos de receptores de glutamato. Tres subtipos son receptores inotrópicos (canales iónicos regulados por ligando), entre ellos el receptor de NMDA (N-metil-D-aspartato). Otro subtipo es un receptor metabotrópico, que se acopla a canales iónicos a través de una proteína G heterotrimérica. f. GABA Es un neurotransmisor inhibidor. Es sintetizado a partir de glutamato por la glutamato descarboxilasa. Tiene dos tipos de receptores: (1) El receptor de GABAA aumenta la conductancia de Cl– y es el lugar de acción de benzodiacepinas y barbitúricos. (2) El receptor de GABAB aumenta la conductancia de K+. g. Glicina Es un neurotransmisor inhibidor que se encuentra principalmente en la médula espinal y el tronco del encéfalo. Aumenta la conductancia del Cl−. h. Óxido nítrico (NO) Es un neurotransmisor inhibidor de acción corta en tubo digestivo, vasos sanguíneos y sistema nervioso central. Se sintetiza en las terminaciones nerviosas posinápticas, donde la NO sintetasa convierte arginina en citrulina y NO. Es un gas penetrante que se difunde desde la terminación posináptica hasta la célula sobre la que actúa (célula blanco). También actúa en la transducción de señales de la guanililciclasa en diversos tejidos, como el músculo liso vascular. VI. MÚSCULO ESQUELÉTICO A. Estructura y filamentos musculares (figura 1-11) Todas las fibras musculares son multinucleadas y se comportan como una unidad. Contienen haces de miofibrillas, que están rodeados por el retículo sarcoplásmico (RS) e invaginados por túbulos transversos (túbulos T). Cada miofibrilla contiene filamentos gruesos y delgados entrelazados 33 ERRNVPHGLFRVRUJ ERRNVPHGLFRVRUJ dispuestos longitudinalmente en sarcómeros. Las unidades repetidas de sarcómeros explican el patrón en bandas único del músculo estriado. Un sarcómero va de línea Z a línea Z. 1. Filamentos gruesos Están presentes en la banda A en el centro del sarcómero. Contienen miosina. a. La miosina tiene seis cadenas polipeptídicas, incluyendo un par de cadenas pesadas y dos pares de cadenas ligeras. b. Cada molécula de miosina tiene dos “cabezas” unidas a una única “cola”. Las cabezas de miosina fijan el ATP y la actina e intervienen en la formación de puentes cruzados. FIGURA 1-11. Estructura del sarcómero en el músculo esquelético. A: disposición de los filamentos gruesos y delgados. B: túbulos transversos y retículo sarcoplásmico. 34 ERRNVPHGLFRVRUJ ERRNVPHGLFRVRUJ 2. Filamentos delgados Están anclados en las líneas Z. Están presentes en las bandas I. Se entrelazan con los filamentos gruesos en una porción de la banda A. Contienen actina, tropomiosina y troponina. a. La troponina es la proteína reguladora que permite la formación de puentes cruzados cuando se fija al Ca2+. b. La troponina es un complejo formado por tres proteínas globulares: La troponina T (“T” de tropomiosina) une el complejo de troponina a la tropomiosina. La troponina I (“I” de inhibición) inhibe la interacción de la actina y la miosina. La troponina C (“C” de Ca2+) es la proteína fijadora de Ca2+ que, cuando está unida a Ca2+, permite la interacción de la actina y la miosina. 3. Túbulos T Son una red tubular extensa, abierta al espacio extracelular, que conduce la despolarización desde la membrana del sarcolema hasta el interior de la célula. Están situados en las uniones de las bandas A y las bandas I. Contienen una proteína sensible a voltaje llamada receptor dihidropiridínico; la despolarización cambia la conformación del receptor dihidropiridínico. 4. Retículo sarcoplásmico (RS) Es una estructura tubular interna que constituye el lugar de almacenamiento y liberación de Ca2+ para el acoplamiento de excitación y contracción. Tiene cisternas terminales que están en contacto íntimo con los túbulos T en una disposición en tríadas. La membrana contiene Ca2+-ATPasa (bomba de Ca2+), que transporta Ca2+ desde el líquido intracelular hacia el interior del RS, lo que mantiene baja la [Ca2+] intracelular. Contiene Ca2+ unido débilmente a la calsecuestrina. Contiene un canal de liberación de Ca2+ denominado receptor de rianodina. B. Etapas del acoplamiento excitación-contracción en el músculo esquelético (figuras 1-12 a 1-14) 1. Los potenciales de acción en la membrana de la célula muscular inician la despolarización de los túbulos T. 2. La despolarización de los túbulos T provoca un cambio de la conformación de su receptor dihidropiridínico, que abre los canales de liberación de Ca2+ 35 ERRNVPHGLFRVRUJ ERRNVPHGLFRVRUJ (receptores de rianodina) en el RS cercano, lo que provoca la liberación de Ca2+ del RS en el líquido intracelular. 3. La [Ca2+] intracelular aumenta. FIGURA 1-12. Pasos en el acoplamiento excitación-contracción en el músculo esquelético. RS = retículo sarcoplásmico. 36 ERRNVPHGLFRVRUJ ERRNVPHGLFRVRUJ FIGURA 1-13. Ciclo de los puentes cruzados. La miosina “camina” hacia el extremo positivo de la actina para producir acortamiento y generación de fuerza. ADP, difosfato de adenosina; ATP, trifosfato de adenosina; Pi, fosfato inorgánico. 4. El Ca2+ se une a la troponina C en los filamentos delgados y provoca un cambio en la conformación de la troponina que aleja la tropomiosina. Empieza el ciclo de formación de puentes cruzados (véase figura 1-13): a. Al principio, no hay ATP unido a la miosina (A), y la miosina está firmemente unida a la actina. En el músculo de contracción rápida, esta fase es breve. En ausencia de ATP, este estado es permanente (se produce rigidez). b. Entonces el ATP se une a la miosina (B), lo que cambia la conformación de la miosina de modo que ésta se libera de la actina. 37 ERRNVPHGLFRVRUJ ERRNVPHGLFRVRUJ FIGURA 1-14. Relación de potencial de acción, aumento de la [Ca2+], intracelular y contracción muscular en el músculo esquelético. c. La miosina se desplaza hacia el extremo positivo de la actina. Se produce la hidrólisis de ATP a ADP y fosfato inorgánico (Pi). El ADP permanece unido a la miosina (C). d. La miosina se une a una nueva zona en la actina, en el llamado tiempo de potencia (o de generación de fuerza) (D). Entonces se libera ADP, lo que devuelve la miosina a su estado de rigidez. e. El ciclo se repite mientras el Ca2+ esté unido a la troponina C. Cada ciclo de formación de puentes cruzados hace avanzar la miosina por el filamento de actina. 5. La relajación ocurre cuando la Ca2+-ATPasa del RS (SERCA) vuelve a acumular Ca2+. La concentración intracelular de Ca2+ disminuye, se libera Ca2+ de la troponina C y la tropomiosina vuelve a bloquear el lugar de fijación de miosina en la actina. Mientras la concentración intracelular de Ca2+ sea baja, el ciclo de formación de puentes cruzados no puede ocurrir. 6. Mecanismo de la tetania. Un único potencial de acción hace que se libere una cantidad fija de Ca2+ del RS y genera una única contracción. No obstante, si el músculo se estimula de manera reiterada, se libera más Ca2+ del RS y se produce un aumento acumulativo de [Ca2+] intracelular que prolonga el tiempo disponible para el ciclo de formación de puentes cruzados. El músculo no se relaja (tetania). C. Relaciones longitud-tensión y fuerza-velocidad en el músculo Ocurren contracciones isométricas cuando la longitud se mantiene constante, se fija la longitud muscular (precarga), se estimula el músculo para que se contraiga y se cuantifica la tensión generada. No se produce acortamiento. Las contracciones isotónicas se producen cuando la carga se mantiene 38 ERRNVPHGLFRVRUJ ERRNVPHGLFRVRUJ constante. Se fija la carga contra la que el músculo se contrae (poscarga), se estimula el músculo para que se contraiga y se cuantifica el acortamiento. 1. Relación longitud-tensión (figura 1-15) Determina la tensión generada durante las contracciones isométricas cuando el músculo se coloca en una longitud fija (precarga). a. La tensión pasiva es la tensión generada por el estiramiento del músculo a diferentes longitudes. b. La tensión total es la tensión generada cuando se estimula el músculo para que se contraiga a diferentes longitudes. c. La tensión activa es la diferencia entre la tensión total y la tensión pasiva. La tensión activa representa la fuerza activa generada a partir de la contracción del músculo. Puede explicarse mediante el modelo del ciclo de formación de puentes cruzados. La tensión activa es proporcional al número de puentes cruzados formados. La tensión será máxima cuando exista superposición máxima entre los filamentos gruesos y delgados. Cuando el músculo se estira a mayores longitudes, el número de puentes cruzados disminuye porque hay menos superposición. Cuando la longitud del músculo disminuye, los filamentos delgados chocan y la tensión se reduce. FIGURA 1-15. Relación longitud-tensión en el músculo esquelético. 39 ERRNVPHGLFRVRUJ ERRNVPHGLFRVRUJ FIGURA 1-16. Relación fuerza-velocidad en el músculo esquelético. 2. Relación fuerza-velocidad (figura 1-16) Determina la velocidad de acortamiento de las contracciones isotónicas cuando se estimula el músculo con diferentes poscargas (la carga contra la que el músculo debe contraerse). La velocidad de acortamiento disminuye a medida que aumenta la poscarga. VII. MÚSCULO LISO Tiene filamentos gruesos y delgados que no están dispuestos en sarcómeros; por lo tanto, tienen aspecto homogéneo más que estriado. A. Tipos de músculo liso 1. Músculo liso multiunitario Está presente en el iris, el músculo ciliar del cristalino y el conducto deferente. Se comporta como unidades motoras independientes. Presenta poco o ningún acoplamiento eléctrico entre células. Está densamente inervado; la contracción se controla mediante inervación neural (p. ej., sistema nervioso autónomo). 2. Músculo liso unitario Es el tipo más frecuente y se encuentra en útero, tubo digestivo, uréter y vejiga. Tiene actividad espontánea (exhibe ondas lentas) y tipo “marcapasos” (véase el Capítulo 6 III A), modulada por hormonas y neurotransmisores. Tiene alto grado de acoplamiento eléctrico entre células y, por lo tanto, permite la contracción coordinada del órgano (p. ej., vejiga). 3. Músculo liso vascular Tiene propiedades tanto de músculo liso multiunitario como unitario. 40 ERRNVPHGLFRVRUJ ERRNVPHGLFRVRUJ B. Etapas del acoplamiento excitación-contracción en el músculo liso (figura 1-17) El mecanismo de acoplamiento excitación-contracción es distinto al del músculo esquelético. No hay troponina; en cambio, el Ca2+ regula la miosina en los filamentos gruesos. 1. La despolarización de la membrana celular abre los canales de Ca2+ regulados por voltaje y el Ca2+ fluye hacia el interior de la célula a favor de su gradiente electroquímico, lo que aumenta la [Ca2+] intracelular. Hormonas y neurotransmisores pueden abrir canales de Ca2+ regulados por ligando en la membrana celular. El Ca2+ que entra en la célula causa la liberación de más Ca2+ desde el RS en un proceso llamado liberación de Ca2+ inducida por Ca2+. Hormonas y neurotransmisores también liberan directamente Ca2+ del RS a través de los canales de Ca2+ regulados por 1,4,5-trifosfato de inositol (IP3). 41 ERRNVPHGLFRVRUJ ERRNVPHGLFRVRUJ FIGURA 1-17. Secuencia de sucesos en la contracción del músculo liso. 2. La [Ca2+] intracelular aumenta. 3. El Ca2+ se une a calmodulina. El complejo Ca2+-calmodulina se une a la cadena ligera de miosina-cinasa y la activa. Cuando se activa, la cadena ligera de miosina-cinasa fosforila la miosina y permite que se una a la actina, con lo que inicia el ciclo de formación de enlaces cruzados. La cantidad de tensión 42 ERRNVPHGLFRVRUJ ERRNVPHGLFRVRUJ producida es proporcional a la concentración intracelular de Ca2+. 4. El decremento de la [Ca2+] intracelular produce relajación. VIII. COMPARACIÓN ENTRE MÚSCULO ESQUELÉTICO, MÚSCULO LISO Y MÚSCULO CARDIACO La tabla 1-3 compara las bases iónicas del potencial de acción y el mecanismo de contracción en músculo esquelético, músculo liso y músculo cardiaco. El músculo cardiaco se expone en el Capítulo 3. 43 ERRNVPHGLFRVRUJ ERRNVPHGLFRVRUJ 1. ¿Cuál de las siguientes características es común a la difusión simple y facilitada de la glucosa? (A) Ocurre a favor de un gradiente electroquímico (B) Es saturable (C) Necesita energía metabólica (D) Es inhibida por la presencia de galactosa (E) Necesita un gradiente de Na+ 2. Durante la fase de ascenso del potencial de acción: (A) Hay una corriente de salida neta y el interior de la célula se vuelve más negativo (B) Hay una corriente de salida neta y el interior de la célula se vuelve menos negativo (C) Hay una corriente de entrada neta y el interior de la célula se vuelve más negativo (D) Hay una corriente de entrada neta y el interior de la célula se vuelve menos negativo 3. Las soluciones A y B están separadas por una membrana que es permeable a K+ e impermeable a Cl–. La solución A es KCl 100 mM y la solución B es KCl 1 mM. ¿Cuál de los siguientes enunciados sobre la solución A y la solución B es verdadero? (A) Los iones K+ se difundirán de la solución A a la solución B hasta que la [K+] de ambas soluciones sea 50.5 mM (B) Los iones K+ se difundirán de la solución B a la solución A hasta que la [K+] de ambas soluciones sea 50.5 mM (C) El KCl se difundirá de la solución A a la solución B hasta que la [KCl] de ambas soluciones sea 50.5 mM (D) El K+ se difundirá de la solución A a la solución B hasta que se produzca un potencial de membrana con la solución A negativa respecto a la solución B (E) El K+ se difundirá de la solución A a la solución B hasta que se produzca un potencial de membrana con la solución A positiva respecto a la solución B 4. La secuencia temporal correcta de los acontecimientos que ocurren en la unión neuromuscular es: (A) Potencial de acción en el nervio motor; despolarización de la placa terminal muscular; captación de Ca2+ en la terminación nerviosa presináptica (B) Captación de Ca2+ en la terminación presináptica; liberación de acetilcolina (ACh); despolarización de la placa terminal muscular (C) Liberación de ACh; potencial de acción en el nervio motor; potencial de acción en el músculo (D) Captación de Ca2+ en la placa motora terminal; potencial de acción en la placa motora terminal; potencial de acción en el músculo (E) Liberación de ACh; potencial de acción en la placa terminal muscular; potencial de acción en el músculo 44 ERRNVPHGLFRVRUJ ERRNVPHGLFRVRUJ 5. ¿Qué característica o componente es común al músculo esquelético y al músculo liso? (A) Filamentos gruesos y delgados dispuestos en sarcómeros (B) Troponina (C) Elevación de la [Ca2+] intracelular para el acoplamiento excitación-contracción (D) Despolarización espontánea del potencial de membrana (E) Alto grado de acoplamiento eléctrico entre las células 6. La estimulación reiterada de una fibra muscular esquelética provoca una contracción sostenida (tetania). La acumulación del siguiente soluto en el líquido intracelular es responsable de la tetania: (A) Na+ (B) K+ (C) Cl– (D) Mg2+ (E) Ca2+ (F) Troponina (G) Calmodulina (H) Trifosfato de adenosina (ATP) 7. Las soluciones A y B están separadas por una membrana que es permeable al Ca2+ e impermeable al Cl–. La solución A contiene CaCl2 10 mM y la solución B contiene CaCl2 1 mM. Suponiendo que 2.3 RT/F = 60 mV, el Ca2+ estará en equilibrio electroquímico cuando: (A) La solución A tenga +60 mV (B) La solución A tenga +30 mV (C) La solución A tenga –60 mV (D) La solución A tenga –30 mV (E) La solución A tenga +120 mV (F) La solución A tenga –120 mV (G) Las concentraciones de Ca2+ de ambas soluciones sean iguales (H) Las concentraciones de Cl– de ambas soluciones sean iguales 8. Un hombre de 42 años de edad con miastenia gravis nota una mayor resistencia muscular cuando recibe tratamiento con un inhibidor de acetilcolinesterasa (AChE). La causa de esta mejoría es un aumento de: (A) La cantidad de ACh liberada de los nervios motores (B) Las concentraciones de ACh en las placas terminales musculares (C) El número de receptores de ACh presentes en las placas terminales musculares (D) La cantidad de noradrenalina liberada de los nervios motores (E) La síntesis de noradrenalina en los nervios motores 45 ERRNVPHGLFRVRUJ ERRNVPHGLFRVRUJ 9. Por error del hospital, a una mujer de 60 años de edad se le administran una gran cantidad de una solución que provoca lisis de los eritrocitos. Lo más probable es que la solución sea: (A) NaCl 150 mM (B) Manitol 300 mM (C) Manitol 350 mM (D) Urea 300 mM (E) CaCl2 150 mM 10. Durante un potencial de acción nervioso, se aplica un estímulo como lo indica la flecha de la siguiente figura. En respuesta al estímulo: (A) Se producirá un segundo potencial de acción de menor magnitud (B) Se producirá un segundo potencial de acción de magnitud normal (C) Se producirá un segundo potencial de acción de magnitud normal, pero estará diferido (D) Se producirá un segundo potencial de acción, pero no tendrá sobreexcitación (E) No se producirá un segundo potencial de acción 11. Las soluciones A y B están separadas por una membrana que es permeable a la urea. La solución A es urea 10 mM y la solución B es urea 5 mM. Si la concentración de urea en la solución A se duplica, el flujo de urea a través de la membrana: (A) Se duplicará (B) Se triplicará (C) No variará (D) Se reducirá a la mitad (E) Se reducirá a una tercera parte 12. Una célula muscular tiene [Na+] intracelular de 14 mM y [Na+] extracelular de 140 mM. Suponiendo que 2.3 RT/F = 60 mV, ¿cuál sería el potencial de membrana si la membrana de la célula muscular fuera permeable sólo al Na+? (A) −80 mV (B) −60 mV (C) 0 mV 46 ERRNVPHGLFRVRUJ ERRNVPHGLFRVRUJ (D) +60 mV (E) +80 mV PREGUNTAS 13 A 15 La siguiente figura de un potencial de acción del nervio se aplica a las preguntas 13 a 15. 13. ¿En qué punto indicado en el potencial de acción K+ está más cerca del equilibrio electroquímico? (A) 1 (B) 2 (C) 3 (D) 4 (E) 5 14. ¿Qué proceso es responsable del cambio en el potencial de membrana que ocurre entre los puntos 1 y 3? (A) Entrada de Na+ en la célula (B) Salida de Na+ de la célula (C) Entrada de K+ en la célula (D) Salida de K+ de la célula (E) Activación de la bomba de Na+-K+ (F) Inhibición de la bomba de Na+-K+ 15. ¿Qué proceso es responsable del cambio en el potencial de membrana que ocurre entre el punto 3 y el punto 4? (A) Entrada de Na+ en la célula (B) Salida de Na+ de la célula (C) Entrada de K+ en la célula (D) Salida de K+ de la célula 47 ERRNVPHGLFRVRUJ ERRNVPHGLFRVRUJ (E) Activación de la bomba de Na+-K+ (F) Inhibición de la bomba de Na+-K+ 16. La velocidad de conducción de los potenciales de acción a lo largo del nervio aumentará por: (A) Estimulación de la bomba de Na+-K+ (B) Inhibición de la bomba de Na+-K+ (C) Disminución del diámetro del nervio (D) Mielinización del nervio (E) Alargamiento de la fibra nerviosa 17. Las soluciones A y B están separadas por una membrana semipermeable. La solución A contiene sacarosa 1 mM y urea 1 mM. La solución B contiene sacarosa 1 mM. El coeficiente de reflexión de la sacarosa es 1 y el de la urea es 0. ¿Cuál de los siguientes enunciados sobre estas soluciones es correcto? (A) La solución A tiene presión osmótica efectiva más alta que la solución B (B) La solución A tiene presión osmótica efectiva más baja que la solución B (C) Las soluciones A y B son isoosmóticas (D) La solución A es hiperosmótica respecto a la solución B, y las soluciones son isotónicas (E) La solución A es hipoosmótica respecto a la solución B, y las soluciones son isotónicas 18. ¿Mediante cuál de los siguientes procesos el transporte de D-glucosa y L-glucosa ocurre a la misma velocidad a favor de un gradiente electroquímico? (A) Difusión simple (B) Difusión facilitada (C) Transporte activo primario (D) Cotransporte (E) Contratransporte 19. Lo siguiente duplicará la permeabilidad de un soluto en una bicapa lipídica: (A) Duplicar el radio molecular del soluto (B) Duplicar el coeficiente de reparto aceite/agua del soluto (C) Duplicar el espesor de la bicapa (D) Duplicar la diferencia de concentración del soluto a través de la bicapa 20. Un anestésico local recién creado bloquea los canales de Na+ en la célula nerviosa. ¿Cuál de los siguientes efectos se espera que produzca en el potencial de acción? (A) Disminución de la velocidad de aparición de la fase de ascenso del potencial de acción (B) Acortamiento del periodo refractario absoluto (C) Supresión del pospotencial hiperpolarizante 48 ERRNVPHGLFRVRUJ ERRNVPHGLFRVRUJ (D) Aumento del potencial de equilibrio de Na+ (E) Disminución del potencial de equilibrio de Na+ 21. En la placa terminal muscular, la acetilcolina (ACh) provoca la apertura de: (A) Canales de Na+ y despolarización hacia el potencial de equilibrio del Na+ (B) Canales de K+ y despolarización hacia el potencial de equilibrio del K+ (C) Canales de Ca2+ y despolarización hacia el potencial de equilibrio del Ca2+ (D) Canales de Na+ y K+ y despolarización hasta un valor medio entre los potenciales de equilibrio de Na+ y K+ (E) Canales de Na+ y K+ e hiperpolarización hasta un valor medio entre los potenciales de equilibrio de Na+ y K+ 22. Un potencial postsináptico inhibidor: (A) Despolariza la membrana postsináptica mediante la apertura de los canales de Na+ (B) Despolariza la membrana postsináptica mediante la apertura de los canales de K+ (C) Hiperpolariza la membrana postsináptica mediante la apertura de los canales de Ca2+ (D) Hiperpolariza la membrana postsináptica mediante la apertura de los canales de Cl– 23. ¿Cuál de los siguientes efectos se produciría como consecuencia de la inhibición de la Na+, K+-ATPasa? (A) Menor concentración intracelular de Na+ (B) Mayor concentración intracelular de K+ (C) Mayor concentración intracelular de Ca2+ (D) Mayor cotransporte de Na+-glucosa (E) Mayor intercambio de Na+/Ca2+ 24. ¿Cuál de las siguientes secuencias temporales es correcta en el proceso de acoplamiento excitación-contracción en el músculo esquelético? (A) Aumento de la [Ca2+] intracelular; potencial de acción en la membrana muscular; formación de puentes cruzados (B) Potencial de acción en la membrana muscular; despolarización de los túbulos T; liberación de Ca2+ del retículo sarcoplásmico (C) Potencial de acción en la membrana muscular; hidrólisis del ATP; fijación del Ca2+ a la troponina C (D) Liberación de Ca2+ del RS; despolarización de los túbulos T; fijación del Ca2+ a la troponina C 25. ¿Cuál de los siguientes procesos de transporte interviene si el transporte de glucosa de la luz intestinal a una célula intestinal pequeña es inhibido por la supresión 49 ERRNVPHGLFRVRUJ ERRNVPHGLFRVRUJ del gradiente habitual de Na+ a través de la membrana celular? (A) Difusión simple (B) Difusión facilitada (C) Transporte activo primario (D) Cotransporte (E) Contratransporte 26. En el músculo esquelético, ¿cuál de los siguientes sucesos ocurre antes de la despolarización de los túbulos T en el mecanismo de acoplamiento excitacióncontracción? (A) Despolarización de la membrana sarcolémica (B) Apertura de los canales de liberación de Ca2+ en el retículo sarcoplásmico (RS) (C) Captación de Ca2+ en el RS por la Ca2+-ATPasa (D) Fijación del Ca2+ a la troponina C (E) Fijación de actina y miosina 27. ¿Cuál de los siguientes es un neurotransmisor inhibidor en el sistema nervioso central? (A) Noradrenalina (B) Glutamato (C) Ácido γ-aminobutírico (GABA) (D) Serotonina (E) Histamina 28. ¿Para cuál de los siguientes procesos se utiliza ATP indirectamente? (A) Acumulación de Ca2+ por el retículo sarcoplásmico (RS) (B) Transporte de Na+ del líquido intracelular al extracelular (C) Transporte de K+ del líquido extracelular al intracelular (D) Transporte de H+ de las células parietales a la luz del estómago (E) Absorción de glucosa por las células epiteliales intestinales 29. ¿Cuál de las siguientes situaciones provoca rigidez del músculo esquelético? (A) Ausencia de potenciales de acción en las motoneuronas (B) Aumento de la concentración intracelular de Ca2+ (C) Disminución de la concentración intracelular de Ca2+ (D) Aumento de la concentración de trifosfato de adenosina (ATP) (E) Disminución de la concentración de ATP 30. La degeneración de las neuronas dopaminérgicas se ha implicado en: (A) Esquizofrenia (B) Enfermedad de Parkinson (C) Miastenia grave 50 ERRNVPHGLFRVRUJ ERRNVPHGLFRVRUJ (D) Intoxicación por curare 31. Suponiendo que todos los solutos se han disociado completamente, ¿cuál de las siguientes soluciones sería hiperosmótica en relación con NaCl 1 mM? (A) Glucosa 1 mM (B) Glucosa 1.5 mM (C) CaCl2 1 mM (D) Sacarosa 1 mM (E) KCl 1mM 32. Se produce un nuevo fármaco que bloquea el transportador para la secreción de H+ en las células parietales del estómago. ¿Cuál de los siguientes procesos de transporte se inhibe? (A) Difusión simple (B) Difusión facilitada (C) Transporte activo primario (D) Cotransporte (E) Contratransporte 33. Una mujer de 56 años de edad con debilidad muscular grave es hospitalizada. La única anomalía en sus datos analíticos es una concentración sérica elevada de K+. El K+ sérico elevado provoca debilidad muscular porque: (A) El potencial de membrana en reposo se hiperpolariza (B) El potencial de equilibrio de K+ se hiperpolariza (C) El potencial de equilibrio de Na+ se hiperpolariza (D) Los canales de K+ se cierran por despolarización (E) Los canales de K+ se abren por despolarización (F) Los canales de Na+ se cierran por despolarización (G) Los canales de Na+ se abren por despolarización 34. En la contracción del músculo liso gastrointestinal, cuál de los siguientes sucesos ocurre después de la unión de Ca2+ a calmodulina? (A) Despolarización de la membrana de la célula muscular (B) Liberación de Ca2+ inducida por Ca2+ (C) Aumento de la cadena ligera de miosina-cinasa (D) Aumento de la concentración intracelular de Ca2+ (E) Apertura de canales de Ca2+ regulados por ligando 35. En una preparación experimental de axón nervioso es posible medir potencial de membrana (Em), potencial de equlibrio de K+ y conductancia de K+. ¿Cuál combinación de valores creará la mayor corriente de salida? Conductancia de 51 ERRNVPHGLFRVRUJ ERRNVPHGLFRVRUJ (A) (B) (C) (D) (E) (F) Em (mV) −90 −100 −50 0 +20 −90 EK (mV) –90 –90 –90 –90 –90 –90 K (unidades relativas) 1 1 1 1 1 2 36. Un hombre de 68 años de edad con carcinoma de células avenales del pulmón tiene una convulsión tipo gran mal en su hogar. En la sala de emergencias, con base en la medición de la osmolaridad del plasma del hombre, el médico lo diagnostica con un síndrome de secreción inapropiada de hormona antidiurética (SIADH) y lo trata inmediatamente con solución salina hipertónica para prevenir otra convulsión. ¿Cuál de los siguientes es el valor más probable de la osmolaridad del plasma del hombre antes del tratamiento? (A) 235 mOSm/L (B) 290 mOsm/L (C) 300 mOsm/L (D) 320 mOSm/L (E) 330 mOSm/L 1. La respuesta es A (II A 1, C). Ambos tipos de transporte ocurren a favor de un gradiente electro-químico (“más fácil”) y no necesitan energía metabólica. Saturabilidad e inhibición por otros azúcares únicamente son características del transporte de glucosa mediado por portadores; por lo tanto, la difusión facilitada es saturable e inhibida por la galactosa, mientras que la difusión simple no. 2. La respuesta es D (IV E 1 a, b, 2 b). Durante la fase de ascenso del potencial de acción, la célula se despolariza, o se vuelve menos negativa. La despolarización es causada por una corriente de entrada, que es, por definición, la entrada de cargas positivas en la célula. En el nervio y en la mayoría de los tipos de músculo, el Na+ es el responsable de esta corriente de entrada. 3. La respuesta es D (IV B). Puesto que la membrana sólo es permeable a los iones K+, el K+ se difundirá a favor de su gradiente de concentración de la solución A a la solución B, dejando algunos iones Cl– en la solución A. Se creará un potencial de difusión, y la solución A será negativa respecto a la solución B. La generación de un potencial de difusión implica el movimiento de tan solo unos cuantos iones y, por lo tanto, no cambia la concentración de las soluciones totales. 52 ERRNVPHGLFRVRUJ ERRNVPHGLFRVRUJ 4. La respuesta es B (V B 1-6). La ACh se almacena en las vesículas y se libera cuando un potencial de acción en el nervio motor abre los canales de Ca2+ en la terminación presináptica. La ACh se difunde a través de la hendidura sináptica y abre los canales de Na+ y K+ en la placa terminal muscular, con lo que despolariza la placa (pero no genera un potencial de acción). La despolarización de la placa terminal muscular provoca corrientes locales en la membrana muscular adyacente, que despolarizan la membrana hasta el umbral y generan potenciales de acción. 5. La respuesta es C (VI A, B 1-4; VII B 1-4). La elevación de la [Ca2+] intracelular es habitual en el mecanismo de acoplamiento excitación-contracción en el músculo esquelético y liso. En el músculo esquelético, el Ca2+ se fija a la troponina C, lo que inicia el ciclo de formación de puentes cruzados. En el músculo liso, el Ca2+ se fija a la calmodulina. El complejo Ca2+-calmodulina activa la cadena ligera de miosina-cinasa, que fosforila la miosina de modo que ocurre el acortamiento. El aspecto estriado de los sarcómeros y la presencia de troponina son característicos del músculo esquelético, no del músculo liso. Las despolarizaciones espontáneas y las uniones comunicantes son características del músculo liso unitario, pero no del músculo esquelético. 6. La respuesta es E (VI B 6). Durante la estimulación reiterada de una fibra muscular, se libera Ca2+ del RS más rápido de lo que puede volver a acumularse; por lo tanto, la [Ca2+] intracelular no vuelve a las concentraciones en reposo como lo haría después de una única contracción. El aumento de la [Ca2+] permite la formación de más puentes cruzados y, por lo tanto, genera una mayor tensión (tetania). Las concentraciones intracelulares de Na+ y K+ no varían durante el potencial de acción. Muy pocos iones Na+ o K+ entran o salen de la célula muscular, de manera que las concentraciones totales no se ven afectadas. En todo caso, las concentraciones de ATP disminuyen durante la tetania. 7. La respuesta es D (IV B). La membrana es permeable al Ca2+, pero impermeable al Cl–. Aunque existe un gradiente de concentración a través de la membrana para ambos iones, únicamente el Ca2+ puede difundirse a favor de este gradiente. El Ca2+ se difundirá de la solución A a la solución B, dejando una carga negativa en la solución A. Puede calcularse la magnitud de este voltaje para el equilibrio electroquímico con la ecuación de Nernst de la siguiente manera: ECa2+ = 2.3 RT/zF log CA/CB = 60 mV/+2 log 10 mM/1 mM = 30 mV log 10 = 30 mV. El signo se determina mediante un método intuitivo, —el Ca2+ se difunde de la solución A a la solución B, de modo que la solución A desarrolla un voltaje negativo (–30 mV)—. La difusión neta de Ca2+ se detendrá cuando se alcance este voltaje, esto es, cuando la fuerza impulsora química quede compensada exactamente por la fuerza impulsora eléctrica (no cuando las concentraciones de Ca2+ de las soluciones se igualen). 8. La respuesta es B (V B 8). La miastenia grave se caracteriza por una menor 53 ERRNVPHGLFRVRUJ ERRNVPHGLFRVRUJ densidad de receptores de ACh en la placa terminal muscular. Un inhibidor de la acetilcolinesterasa (AChE) bloquea la degradación de la ACh en la unión neuromuscular, de manera que las concentraciones en la placa terminal muscular se mantienen altas y compensan parcialmente la carencia de receptores. 9. La respuesta es D (III B 2 d). La entrada de agua y la inflamación de las células hasta romperse provocaron la lisis de los eritrocitos del paciente. El agua entraría en éstos si el líquido extracelular se volviera hipotónico (tuviera una presión osmótica más baja) respecto al líquido intracelular. Por definición, las soluciones isotónicas no hacen que el agua entre o salga de las células, porque la presión osmótica es igual a ambos lados de la membrana celular. Las soluciones hipertónicas provocarían contracción de los eritrocitos. El NaCl 150 mM y el manitol 300 mM son isotónicos. El manitol 350 mM y el CaCl2 150 mM son hipertónicos. Dado que el cociente de reflexión de la urea es < 1.0, la urea 300 mM es hipotónica. 10. La respuesta es E (IV E 3 a). Puesto que el estímulo se administró durante el periodo refractario absoluto, no se produce ningún potencial de acción. Las compuertas de desactivación del canal de Na+ se cerraron por despolarización y permanecen cerradas hasta que la membrana se repolariza. Mientras las compuertas de desactivación permanecen cerradas, los canales de Na+ no pueden abrirse para permitir que se produzca otro potencial de acción. 11. La respuesta es B (II A). El flujo es proporcional a la diferencia de concentración a través de la membrana, J = –PA (CA – CB). Originalmente, CA – CB = 10 mM – 5 mM = 5 mM. Cuando la concentración de urea se duplicó en la solución A, la diferencia de concentración se hizo 20 mM – 5 mM = 15 mM, o tres veces la diferencia original. Por lo tanto, el flujo también se triplicaría. Observe que el signo negativo que precede a la ecuación no se tiene en cuenta si se resta la concentración baja de la concentración alta. 12. La respuesta es D (IV B 3 a, b). La ecuación de Nernst se utiliza para calcular el potencial de equilibrio de un único ion. Al aplicar la ecuación de Nernst, se supone que la membrana es libremente permeable solo para ese ion. ENa+ = 2.3 RT/zF log Ce/Ci = 60 mV log 140/14 = 60 mV log 10 = 60 mV. Observe que los signos no se tuvieron en cuenta y que la concentración alta simplemente se colocó en el numerador para simplificar el cálculo logarítmico. Para determinar si ENa+ es +60 mV o –60 mV, se utiliza el método intuitivo —el Na+ se difundirá del líquido extracelular al intracelular a favor de su gradiente de concentración, lo que hará que el interior de la célula sea positivo—. 13. La respuesta es E (IV E 2 d). El pospotencial hiperpolarizante representa el periodo durante el cual la permeabilidad del K+ es máxima y el potencial de membrana está más cerca del potencial de equilibrio de K+. Ése es el punto en que K+ está más cerca del equilibrio electroquímico. La fuerza que impulsa la salida de K+ de la célula a favor de su gradiente químico queda compensada por la 54 ERRNVPHGLFRVRUJ ERRNVPHGLFRVRUJ fuerza que impulsa la entrada de K+ en la célula a favor de su gradiente eléctrico. 14. La respuesta es A (IV E 2 b [1]–[3]). La fase de ascenso del potencial de acción nervioso es causada por la apertura de los canales de Na+ (una vez que la membrana se despolariza hasta el umbral). Cuando los canales de Na+ se abren, el Na+ entra en la célula a favor de su gradiente electroquímico, lo que conduce al potencial de membrana hacia el potencial de equilibrio del Na+. 15. La respuesta es D (IV E 2 c). El proceso responsable de la repolarización es la apertura de los canales de K+. La permeabilidad del K+ aumenta mucho e impulsa el potencial de membrana hacia el potencial de equilibrio de K+ mediante la salida de K+ de la célula. 16. La respuesta es D (IV E 4 b). La mielina aísla el nervio, aumentando así la velocidad de conducción; los potenciales de acción solo pueden generarse en los nódulos de Ranvier, donde no existe aislamiento. La actividad de la bomba de Na+-K+ no afecta directamente la formación o la conducción de los potenciales de acción. Reducir el diámetro del nervio aumentaría la resistencia interna y, por lo tanto, abatiría la velocidad de conducción. 17. La respuesta es D (III A, B 4). La solución A contiene tanto sacarosa como urea en concentraciones 1 mM, mientras que la solución B solo contiene sacarosa a una concentración 1 mM. La osmolaridad calculada de la solución A es de 2 mOsm/L, y la osmolaridad calculada de la solución B es de 1 mOsm/L. Por lo tanto, la solución A, que tiene mayor osmolaridad, es hiperosmótica respecto a la solución B. De hecho, las soluciones A y B tienen la misma presión osmótica efectiva (es decir, son isotónicas) porque el único soluto “eficaz” es la sacarosa, que tiene la misma concentración en ambas soluciones. La urea no es un soluto eficaz porque su coeficiente de reflexión es cero. 18. La respuesta es A (II A 1, C 1). Solo dos tipos de transporte ocurren a favor: la difusión simple y la difusión facilitada. Si no existe estereoespecificidad para el isómero d o el l, puede concluirse que el transporte no es mediado por portadores y, por lo tanto, debe ser difusión simple. 19. La respuesta es B (II A 4 a-c). El aumento del coeficiente de reparto aceite/agua aumenta la solubilidad en una bicapa lipídica y por lo tanto aumenta la permeabilidad. El aumento del radio molecular y del espesor de la membrana reduce la permeabilidad. La diferencia de concentración del soluto no tiene ningún efecto sobre la permeabilidad. 20. La respuesta es A (IV E 1-3). El bloqueo de los canales de Na+ evitaría los potenciales de acción. La fase de ascenso del potencial de acción depende de la entrada de Na+ en la célula a través de estos canales, y por lo tanto también quedaría suprimida. El periodo refractario absoluto se alargaría porque depende de la disponibilidad de los canales de Na+. El pospotencial hiperpolarizante se relaciona con una mayor permeabilidad de K+. El potencial de equilibrio de Na+ se calcula a partir de la ecuación de Nernst y es el potencial teórico en equilibrio 55 ERRNVPHGLFRVRUJ ERRNVPHGLFRVRUJ electroquímico (y no depende de si los canales de Na+ están abiertos o cerrados). 21. La respuesta es D (V B 5). La fijación de la ACh a los receptores en la placa terminal muscular abre los canales que permiten el paso de iones Na+ y K+. Los iones Na+ entrarán en la célula a favor de su gradiente electroquímico, y los iones K+ saldrán de la célula a favor de su gradiente electroquímico. El potencial de membrana resultante se despolarizará hasta un valor que se halla aproximadamente a medio camino entre sus potenciales de equilibrio respectivos. 22. La respuesta es D (V C 2 b). Un potencial postsináptico inhibidor hiperpolariza la membrana postsináptica y la aleja del umbral. La apertura de los canales de Cl– hiperpolarizaría la membrana postsináptica al conducir el potencial de membrana hacia el potencial de equilibrio de Cl– (unos –90 mV). La apertura de los canales de Ca2+ despolarizaría la membrana postsináptica al conducir el potencial de membrana hacia el potencial de equilibrio de Ca2+. 23. La respuesta es C (II D 2 a). La inhibición de la Na+, K+-ATPasa eleva la concentración intracelular de Na+. La mayor concentración intracelular de Na+ reduce el gradiente de Na+ a través de la membrana celular, inhibiendo así el intercambio de Na+-Ca2+ y elevando la concentración intracelular de Ca2+. La mayor concentración de Na+ intracelular también inhibe el cotransporte de Na+glucosa. 24. La respuesta es B (VI B 1-4). La secuencia correcta es: potencial de acción en la membrana muscular; despolarización de los túbulos T; liberación de Ca2+ del retículo sarcoplásmico (RS); fijación del Ca2+ a la troponina C; formación de puentes cruzados, e hidrólisis del ATP. 25. La respuesta es D (II D 2 a, E 1). En el gradiente “habitual” de Na+, la [Na+] es más alta en el líquido extracelular que el líquido intracelular (lo cual es mantenido por la bomba de Na+-K+). Este gradiente de Na+ activa dos tipos de transporte: el cotransporte y el contratransporte. Puesto que la glucosa se desplaza en el mismo sentido que el Na+, puede concluirse que se trata de cotransporte. 26. La respuesta es A (VI A 3). En el mecanismo de acoplamiento excitacióncontracción, la excitación siempre precede a la contracción. La excitación hace referencia a la activación eléctrica de la célula muscular, que empieza con un potencial de acción (despolarización) en la membrana sarcolémica que se propaga a los túbulos T. Entonces, la despolarización de los túbulos T lleva a la liberación de Ca2+ del RS cercano, seguida de aumento de la concentración intracelular de Ca2+, fijación del Ca2+ a la troponina C y luego contracción. 27. La respuesta es C (V C 2 a-b). El ácido γ-aminobutírico (GABA) es un neurotransmisor inhibidor. Noradrenalina, glutamato, serotonina e histamina son neurotransmisores excitadores. 28. La respuesta es E (II D 2). Todos los procesos enumerados son ejemplos de 56 ERRNVPHGLFRVRUJ ERRNVPHGLFRVRUJ transporte activo primario (y por lo tanto utilizan ATP de manera directa), excepto la absorción de glucosa por las células epiteliales intestinales, que ocurre por transporte activo secundario (esto es, cotransporte). El transporte activo secundario utiliza el gradiente de Na+ como fuente de energía y, por lo tanto, utiliza ATP de manera indirecta (para mantener el gradiente de Na+). 29. La respuesta es E (VI B). La rigidez es un estado de contracción permanente que ocurre en el músculo esquelético cuando disminuyen las concentraciones de ATP. Sin ATP fijado, la miosina permanece unida a la actina y el ciclo de formación de puentes cruzados no puede continuar. Si no hubiera potenciales de acción en las motoneuronas, las fibras musculares que inervan no se contraerían en absoluto, ya que se necesitan potenciales de acción para liberar Ca2+ del retículo sarcoplásmico (RS). Cuando la concentración de Ca2+ intracelular aumenta, el Ca2+ fija la troponina C y permite que se realice el ciclo de formación de puentes cruzados. Las disminuciones de la concentración de Ca2+ intracelular provocan relajación. 30. La respuesta es B (V C 4 b [3]). Los enfermos de Parkinson tienen carencia de neuronas dopaminérgicas y receptores D2. La esquizofrenia implica mayores concentraciones de receptores D2. La miastenia gravis y la intoxicación por curare afectan la unión neuromuscular, que utiliza ACh como neurotransmisor. 31. La respuesta es C (III A). La osmolaridad es la concentración de partículas (osmolaridad = g × C). Cuando se comparan dos soluciones, la que tiene la osmolaridad más alta es hiperosmótica. La solución de CaCl2 1 mM (osmolaridad = 3 mOsm/L) es hiperosmótica respecto a la de NaCl 1 mM (osmolaridad = 2 mOsm/L). Las soluciones de glucosa 1 mM, glucosa 1.5 mM y sacarosa 1 mM son hipoosmóticas respecto a la solución de NaCl 1 mM, mientras que la solución de KCl 1 mM es isoosmótica. 32. La respuesta es C (II D c). En la secreción de H+ por las células parietales gástricas interviene la H+-K+-ATPasa, un transportador activo primario. 33. La respuesta es F (IV E 2). La concentración sérica elevada de K+ provoca la despolarización del potencial de equilibrio de K+ y, por lo tanto, la despolarización del potencial de membrana en reposo en el músculo esquelético. La despolarización sostenida cierra las compuertas de desactivación en los canales de Na+ e impide que se produzcan potenciales de acción en el músculo. 34. La respuesta es C (VII B). Los pasos que producen contracción en el músculo liso ocurren con el siguiente orden: diversos mecanismos que elevan la concentración intracelular de Ca2+, incluida la despolarización de la membrana sarcolémica, que abre canales de Ca2+ regulados por voltaje, y apertura de canales de Ca2+ regulados por ligando; liberación de Ca2+ del RS inducida por Ca2+; aumento de la concentración intracelular de Ca2+; fijación de Ca2+ a calmodulina; aumento de la cadena ligera de miosina-cinasa; fosforilación de miosina; unión de miosina a actina; ciclo de formación de puentes cruzados, que causa contracción. 57 ERRNVPHGLFRVRUJ ERRNVPHGLFRVRUJ 35. La respuesta es E (IV C). Los conjuntos de datos A y F no representan diferencias entre el potencial de membrana (Em) y EK, y por tanto no implican fuerza impulsora o flujo de corriente; aunque el conjunto de datos F tiene la mayor conductancia de K+, esto es irrelevante, ya que la fuerza impulsora es cero. Los conjuntos de datos C, D y E tienen corriente de salida de K+, dado que Em es menos negativa que EK; de éstos, el conjunto E tiene la mayor corriente de salida de K+, porque tiene la mayor fuerza impulsora. El conjunto B tiene corriente de entrada de K+, dado que Em es más negativa que EK. 36. La respuesta es A [III B]. El hombre tiene síndrome de secreción inapropiada de hormona anti-diurética (SIADH) y sufre una convulsión tipo gran mal, lo que sugiere que los niveles inapropiadamente altos de ADH conducen a una reabsorción excesiva de agua en los conductos colectores del riñón. El exceso de retención de agua diluyó su osmolaridad extracelular y causó una disminución de la presión osmótica extracelular. La reducción de la presión osmótica extracelular causó flujo osmótico de agua hacia todas las células, incluyendo las células cerebrales, aumentando el volumen intracelular y causando edema celular. Dado que el cerebro está contenido dentro de una estructura rígida, el cráneo, el edema de las células cerebrales llevó a la convulsión. El otro fragmento de evidencia que sugiere que el problema es una osmolaridad extracelular (y presión osmótica) disminuida es que el tratamiento utilizado para prevenir otra convulsión es la solución salina hipertónica; el tratamiento con solución salina hipertónica aumentará la osmolaridad del líquido extracelular, reduciendo o eliminando la fuerza osmótica que causó el flujo de agua hacia las células. De las respuestas, el único valor de osmolaridad plasmática previo al tratamiento que es hipoosmótico e hipotónico es 235 mOsm/L. Los otros valores son esencialmente isoosmóticos (290 y 300 mOsm/L) o bien hiperosmóticos (320 y 330 mOsm/L). 58 ERRNVPHGLFRVRUJ ERRNVPHGLFRVRUJ I. SISTEMA NERVIOSO AUTÓNOMO (SNA) Es un conjunto de vías aferentes y eferentes del sistema nervioso central (SNC) que inervan y regulan músculo liso, músculo cardiaco y glándulas. Es diferente del sistema nervioso somático, que inerva músculo esquelético. Tiene tres divisiones: simpática, parasimpática y entérica (la división entérica se expone en el capítulo 6). A. Organización del SNA (tabla 2-1 y figura 2-1) 1. Las sinapsis entre las neuronas se establecen en los ganglios vegetativos. a. Los ganglios parasimpáticos están situados en los órganos efectores o cerca de ellos. b. Los ganglios simpáticos están situados en la cadena paravertebral. 2. Las neuronas preganglionares tienen sus somas en el SNC y establecen sinapsis en ganglios vegetativos. Las neuronas preganglionares del sistema nervioso simpático se originan en los segmentos medulares D1 a L3, o región dorsolumbar. Las neuronas preganglionares del sistema nervioso parasimpático se originan en los núcleos de los pares craneales y en los segmentos medulares S2 a S4, o región sacrocraneal. 3. Las neuronas posganglionares de ambas divisiones tienen sus somas en los ganglios vegetativos y establecen sinapsis en los órganos efectores (p. ej., corazón, vasos sanguíneos, glándulas sudoríparas). 4. La médula suprarrenal es un ganglio especializado del sistema nervioso simpático. Las fibras preganglionares establecen sinapsis directamente en las células cromafines de la médula suprarrenal. Las células cromafines segregan adrenalina (80%) y noradrenalina (20%) a 59 ERRNVPHGLFRVRUJ ERRNVPHGLFRVRUJ la circulación (véase figura 2-1). El feocromocitoma es un tumor de la médula suprarrenal que segrega cantidades excesivas de catecolaminas y está asociado con una mayor excreción de ácido 3-metoxi-4-hidroximandélico (AVM). B. Neurotransmisores del SNA Las neuronas adrenérgicas liberan noradrenalina como neurotransmisor. Las neuronas colinérgicas, están situadas en el sistema nervioso simpático o parasimpático, liberan acetilcolina (ACh) como neurotransmisor. Las neuronas no adrenérgicas no colinérgicas comprenden algunas neuronas parasimpáticas posganglionares del tubo digestivo, que liberan sustancia P, péptido intestinal vasoactivo (PIV) u óxido nítrico (NO). 60 ERRNVPHGLFRVRUJ ERRNVPHGLFRVRUJ FIGURA 2-1. Organización del sistema nervioso autónomo. ACh, acetilcolina; SNC, sistema nervioso central. C. Tipos de receptores del SNA (tabla 2-2) 61 ERRNVPHGLFRVRUJ ERRNVPHGLFRVRUJ 1. Receptores adrenérgicos (adrenorreceptores) a. Receptores α1 Están situados en el músculo liso vascular de la piel y el área esplácnica, el tubo digestivo y los esfínteres vesicales, y el músculo radial del iris. Producen excitación (p. ej., contracción o constricción). Son sensibles por igual a noradrenalina y adrenalina. No obstante, sólo la noradrenalina liberada de las neuronas adrenérgicas está presente en concentraciones suficientes para activar los receptores α1. Mecanismo de acción: proteína Gq, estimulación de la fosfolipasa C y aumento del 1,4,5-trifosfato de inositol (IP3) y de la [Ca2+]. b. Receptores α2 Están situados en terminaciones nerviosas presinápticas (autorreceptores), plaquetas, adipocitos y paredes del tubo digestivo (heterorreceptores). Con frecuencia producen inhibición (p. ej., relajación o dilatación). Mecanismo de acción: proteína Gi, inhibición de la adenilato ciclasa y disminución del monofosfato de adenosina cíclico (AMPc). c. Receptores β1 Están situados en nódulo sinoauricular (SA), nódulo auriculoventricular (AV) y músculo ventricular del corazón. Producen excitación (p. ej., aumento de la frecuencia cardiaca, aumento de la velocidad de conducción, aumento de la contractilidad). Son sensibles tanto a noradrenalina como a adrenalina y son más sensibles que los receptores α1. Mecanismo de acción: proteína Gs, estimulación de la adenilato ciclasa y aumento del AMPc. d. Receptores β2 Están situados en el músculo liso vascular del músculo esquelético, músculo liso bronquial y paredes del tubo digestivo y la vejiga. Producen relajación (p. ej., dilatación del músculo liso vascular, dilatación de los bronquiolos, relajación de la pared vesical). Son más sensibles a la adrenalina que a la noradrenalina. Son más sensibles a la adrenalina que los receptores α1. Mecanismo de acción: proteína Gs, estimulación de la adenilato ciclasa y aumento del AMPc. 2. Receptores colinérgicos (colinorreceptores) a. Receptores nicotínicos Están situados en los ganglios autónomos (vegetativos) (NN) de los sistemas nerviosos simpáticos y parasimpáticos en la unión neuromuscular (NM) y en la médula suprarrenal (NN). Los receptores que se encuentran en estos lugares guardan algún parecido. Son activados por la ACh o nicotina. 62 ERRNVPHGLFRVRUJ ERRNVPHGLFRVRUJ Producen excitación. Son bloqueados por los bloqueadores ganglionares (p. ej., hexametonio) en los ganglios vegetativos, pero no en la unión neuromuscular. Mecanismo de acción: la ACh se fija a las subunidades α del receptor nicotínico de ACh. Los receptores nicotínicos de ACh también son canales iónicos para Na+ y K+. b. Receptores muscarínicos Están situados en corazón (M2), músculo liso (M3) y glándulas (M3). Son inhibidores en el corazón (p. ej., decremento de frecuencia cardiaca y velocidad de conducción en el nódulo AV). Son excitadores en el músculo liso y glándulas (p. ej., aumento de la motilidad intestinal y la secreción). Son activados por ACh y muscarina. Son bloqueados por atropina. Mecanismo de acción: (1) Nódulo SA del corazón: proteína Gi, inhibición de la adenilato ciclasa, que causa apertura de los canales de K+, decremento de la velocidad de despolarización espontánea en la fase 4 y disminución de la frecuencia cardiaca. (2) Músculo liso y glándulas: proteína Gq, estimulación de la fosfolipasa C y aumento del IP3 y de la [Ca2+] intracelular. 3. Fármacos que actúan en el SNA (tabla 2-3) Prototipos de fármacos que afectan la actividad autónoma Tipo de receptor Adrenérgico α1 α2 β1 β2 Colinérgico Nicotínico Muscarínico Agonista Antagonista Noradrenalina Fenilefrina Fenoxibenzamina Fentolamina Prazosina Yohimbina Propranolol Metoprolol Clonidina Noradrenalina Isoproterenol Dobutamina Isoproterenol Albuterol Propranolol Butoxamina ACh Nicotina Carbacol Curare (receptores N1 en la unión neuromuscular) Hexametonio (receptores N2 ganglionares) ACh Muscarina Carbacol Atropina ACh, acetilcolina. 63 ERRNVPHGLFRVRUJ ERRNVPHGLFRVRUJ D. Efectos del SNA en diversos aparatos y sistemas (tabla 2-4) E. Centros autónomos: tronco del encéfalo e hipotálamo 1. Médula oblongada Centro vasomotor Centro respiratorio Centros de la deglución, la tos y el vómito 2. Protuberancia anular (puente de Varolio) Centro neumotáxico 3. Mesencéfalo Centro de la micción 4. Hipotálamo 64 ERRNVPHGLFRVRUJ ERRNVPHGLFRVRUJ Centro regulador de la temperatura Centros reguladores de la sed y la ingesta alimentaria II. ORGANIZACIÓN DEL SISTEMA NERVIOSO A. Divisiones del sistema nervioso El sistema nervioso está conformado por el SNC y el sistema nervioso periférico (SNP). El SNC incluye el cerebro y la médula espinal. Las principales divisiones del SNC son la médula espinal, el tronco del encéfalo (médula oblongada, puente y mesencéfalo), el cerebelo, el diencéfalo (tálamo e hipotálamo), y los hemisferios cerebrales (corteza cerebral, ganglios basales, hipocampo y amígdala). Nervios sensitivos o aferentes llevan información hacia el sistema nervioso. Nervios motores o eferentes llevan la información desde el sistema nervioso. B. Células del sistema nervioso 1. Estructura de la neurona a. El cuerpo celular rodea al núcleo y es responsable de la síntesis de proteínas. b. Las dendritas surgen desde el cuerpo celular y reciben información de neuronas adyacentes. c. El axón se proyecta desde el montículo axonal, donde se originan los potenciales de acción y envían información a otras neuronas o a los músculos. 2. Las células gliales actúan como células de soporte para las neuronas a. Los astrocitos proporcionan combustibles metabólicos a las neuronas, secretan factores tróficos y sintetizan neurotransmisores. b. Los oligodendrocitos sintetizan mielina en el SNC (mientras que las células de Schwann sintetizan mielina en el SNP). c. Las células de la microglía proliferan tras una lesión neuronal, y actúan como carroñeras de detritus celulares. III. SISTEMAS SENSITIVOS A. Receptores sensitivos: generalidades Son neuronas o células epiteliales especializadas que transducen estímulos ambientales en señales nerviosas. Los estímulos ambientales que pueden detectarse son mecánicos, lumínicos, químicos y térmicos. 1. Tipos de transductores sensitivos a. Mecanorreceptores 65 ERRNVPHGLFRVRUJ ERRNVPHGLFRVRUJ Corpúsculos de Pacini Receptores articulares Receptores de estiramiento del músculo Células ciliadas de los sistemas auditivo y vestibular Barorreceptores del seno carotídeo b. Fotorreceptores Bastones y conos de la retina c. Quimiorreceptores Receptores olfativos Receptores gustativos Osmorreceptores Quimiorreceptores del cuerpo carotídeo (receptores de O2) d. Terminaciones de las células que detectan temperatura y dolor Nociceptores 2. Tipos de fibras y velocidad de conducción (tabla 2-5) 3. Campo receptor Es una zona del cuerpo que, cuando se estimula, modifica la velocidad de disparo de una neurona sensitiva. Si la velocidad de disparo de la neurona sensitiva aumenta, el campo receptor es excitador. Si la velocidad de disparo de la neurona sensitiva disminuye, el campo receptor es inhibidor. 66 ERRNVPHGLFRVRUJ ERRNVPHGLFRVRUJ 4. Etapas de la transducción sensitiva a. Llega un estímulo al receptor sensitivo. El estímulo puede ser un fotón en la retina, una molécula de NaCl en la lengua, una depresión de la piel, entre otros. b. Se abren canales iónicos en el receptor sensitivo y permiten que la corriente fluya. Por lo general la corriente es de entrada, lo que produce la despolarización del receptor. La excepción es el fotorreceptor, donde la luz provoca decremento de la corriente de entrada e hiperpolarización. c. El cambio del potencial de membrana que provoca el estímulo es el potencial del receptor o potencial generador (figura 2-2). FIGURA 2-2. Potencial del receptor (generador) y cómo puede conducir a un potencial de acción. Si el potencial del receptor es despolarizante, acerca el potencial de membrana hacia el umbral. Si el potencial del receptor es lo suficientemente grande, el potencial de membrana excederá el umbral y se disparará el potencial de acción en la neurona sensitiva. Los potenciales del receptor varían en su amplitud en función de la intensidad del estímulo. 5. Adaptación de los receptores sensitivos a. Receptores de adaptación lenta o tónicos (huso muscular; presión; dolor lento). Responden de manera reiterada a un estímulo prolongado. Detectan un estímulo constante. b. Receptores de adaptación rápida o fásicos (corpúsculo de Pacini; tacto ligero). Experimentan disminución de la frecuencia de descarga de potenciales de acción con el tiempo en respuesta a un estímulo constante. Detectan principalmente la aparición y desaparición de un estímulo. 6. Vías sensitivas del receptor sensitivo a la corteza cerebral a. Receptores sensitivos Son activados por estímulos ambientales. 67 ERRNVPHGLFRVRUJ ERRNVPHGLFRVRUJ Pueden ser células epiteliales especializadas (p. ej., fotorreceptores, receptores gustativos, células ciliadas de los receptores auditivos). Pueden ser neuronas aferentes primarias (p. ej., quimiorreceptores olfativos). Transducen el estímulo en energía eléctrica (esto es, en un potencial del receptor). b. Neuronas de primer orden Son las neuronas aferentes primarias que reciben la señal transducida y envían la información al SNC. Los somas de las neuronas aferentes primarias se encuentran en los ganglios espinales o la raíz dorsal. c. Neuronas de segundo orden Están situadas en la médula espinal o el tronco del encéfalo. Reciben información de una o más neuronas aferentes primarias en los núcleos de relevo y la transmiten al tálamo. Los axones de las neuronas de segundo orden pueden cruzar la línea media en un núcleo de relevo de la médula espinal antes de ascender al tálamo. Por lo tanto, la información sensitiva que se origina en un lado del cuerpo asciende al tálamo contralateral. d. Neuronas de tercer orden Están situadas en los núcleos de relevo del tálamo. Desde ahí, la información sensitiva codificada asciende a la corteza cerebral. e. Neuronas de cuarto orden Se localizan en la zona sensitiva apropiada de la corteza cerebral. La información recibida se traduce en una percepción consciente del estímulo. B. Sistema somatosensorial (somatosensitivo) Comprende las sensaciones de tacto, movimiento, temperatura y dolor. 1. Vías del sistema somatosensitivo a. Sistema de la columna dorsal Procesa las sensaciones de tacto fino, presión, discriminación de dos puntos, vibración y propiocepción. Son principalmente fibras del grupo II. Recorrido: las neuronas aferentes primarias tienen sus somas en la raíz dorsal. Sus axones ascienden por el mismo lado hasta el núcleo grácil y núcleo cuneiforme de la médula oblongada. Desde la médula oblongada, las neuronas de segundo orden cruzan la línea media y ascienden al tálamo contralateral, donde establecen sinapsis con neuronas de tercer orden. Las neuronas de tercer orden ascienden a la corteza somatosensitiva, donde hacen sinapsis con neuronas de cuarto orden. 68 ERRNVPHGLFRVRUJ ERRNVPHGLFRVRUJ b. Sistema anterolateral Procesa las sensaciones de temperatura, dolor y tacto grosero. Está compuesto principalmente por fibras de los grupos III y IV, que entran en la médula espinal y terminan en el asta dorsal. Recorrido: las neuronas de segundo orden cruzan la línea media hasta el cuadrante anterolateral de la médula espinal y ascienden al tálamo contralateral, donde establecen sinapsis con neuronas de tercer orden. Las neuronas de tercer orden ascienden a la corteza somatosensitiva, donde hacen sinapsis con neuronas de cuarto orden. 2. Mecanorreceptores de tacto y presión (tabla 2-6) 3. Tálamo La información de distintas partes del cuerpo se ordena de forma somatotópica. La destrucción de los núcleos talámicos se traduce en la pérdida de sensación en el lado contralateral del cuerpo. 4. Corteza somatosensitiva: homúnculo sensitivo Las principales zonas somatosensitivas de la corteza cerebral son SI y SII. SI tiene una representación somatotópica parecida a la del tálamo. Este “mapa” del organismo se denomina homúnculo sensitivo. Las zonas más extensas representan cara, manos y dedos de la mano, donde la localización precisa es muy importante. 5. Dolor Se relaciona con detección y percepción de estímulos nocivos (nocicepción). Los receptores del dolor son terminaciones nerviosas libres en piel, músculo y vísceras. Entre los neurotransmisores de los nociceptores está la sustancia P. La inhibición de la liberación de sustancia P es la base del alivio del dolor mediante opiáceos. a. Fibras relacionadas con dolor rápido y dolor lento El dolor rápido es conducido por fibras del grupo III. Tiene inicio y desaparición rápidos y es localizado. El dolor lento es transportado por fibras C. Se caracteriza como dolor insidioso (fijo y continuo), ardor o dolor palpitante (pulsátil) poco localizado. 69 ERRNVPHGLFRVRUJ ERRNVPHGLFRVRUJ b. Dolor referido El dolor de origen visceral se irradia a zonas de la piel y sigue la regla de los dermatomas. Estas zonas están inervadas por nervios que surgen del mismo segmento medular. Por ejemplo, el dolor cardiaco isquémico se irradia a tórax y hombro. C. Visión 1. Óptica a. Poder de refracción de una lente Se mide en dioptrías. Es igual al recíproco de la distancia focal en metros. Ejemplo: 10 dioptrías = 1/10 m = 10 cm FIGURA 2-3. Capas celulares de la retina. (Reimpresa con el permiso de Bullock J, Boyle J III, Wang MB. Physiology. 4th ed. Baltimore: Lippincott Williams & Wilkins, 2001:77.) b. Errores de refracción (1) Emetropía: normal. La luz se concentra en la retina. (2) Hipermetropía: hipermétrope. La luz se concentra detrás de la retina y se corrige con una lente convexa. (3) Miopía: corto de vista. La luz se concentra delante de la retina y se corrige con una lente bicóncava. (4) Astigmatismo. La curvatura del cristalino no es uniforme y se corrige con una lente cilíndrica. 70 ERRNVPHGLFRVRUJ ERRNVPHGLFRVRUJ (5) La presbicia es el resultado de la pérdida del poder de acomodación del cristalino con el envejecimiento. El punto próximo (el punto más cercano en el que una persona puede enfocar mediante la acomodación del cristalino) se aleja del ojo y se corrige con una lente convexa. 2. Capas de la retina (figura 2-3) a. Células epiteliales pigmentadas Absorben la luz dispersada y evitan la ulterior dispersión. Convierten el 11-cis retinal en todo-trans retinal. b. Las células receptoras son los bastones y conos (tabla 2-7). Los bastones y conos están ausentes en el disco óptico; el resultado es un punto ciego. Funciones de los bastones y los conos Función Sensibilidad a la luz Agudeza Adaptación a la oscuridad Visión cromática Bastones Sensibles a la luz de baja intensidad; visión nocturna Conos Sensibles a la luz de alta intensidad; visión diurna Baja agudeza visual Ausentes en la fóvea Los bastones se adaptan después No Alta agudeza visual Presentes en la fóvea Los conos se adaptan primero Sí c. Células bipolares. Las células receptoras (bastones y conos) establecen sinapsis con las células bipolares, que a su vez lo hacen con las células ganglionares. (1) Unos pocos conos hacen sinapsis con una sola célula bipolar, que establece sinapsis con una única célula ganglionar. Esta disposición es la base de la alta agudeza y la baja sensibilidad de los conos. En la fóvea, donde se da la mayor agudeza, la relación de conos a células bipolares es de 1:1. (2) Muchos bastones establecen sinapsis con una única célula bipolar. Por consiguiente, los bastones tienen menos agudeza que los conos. Los bastones también tienen mayor sensibilidad porque la luz que incide en cualquiera de los bastones activará la célula bipolar. d. Las células horizontales y amacrinas forman circuitos locales con las células bipolares. e. Las células ganglionares son las células de salida de la retina. Los axones de las células ganglionares forman el nervio óptico. 3. Vías y lesiones ópticas (figura 2-4) Los axones de las células ganglionares forman el nervio óptico y la cintilla óptica, que terminan en el cuerpo geniculado lateral del tálamo. Las fibras de cada hemirretina nasal se cruzan en el quiasma óptico, mientras que las fibras de cada hemirretina temporal permanecen en el 71 ERRNVPHGLFRVRUJ ERRNVPHGLFRVRUJ mismo lado. Por lo tanto, las fibras de la hemirretina nasal izquierda y las fibras de la hemirretina temporal derecha forman la cintilla óptica derecha y establecen sinapsis en el cuerpo geniculado lateral derecho. Las fibras del cuerpo geniculado lateral forman la vía geniculocalcarina y pasan al lóbulo occipital de la corteza. a. El corte del nervio óptico provoca ceguera en el ojo ipsilateral. b. El corte del quiasma óptico provoca hemianopsia bitemporal cruzada. FIGURA 2-4. Efectos de las lesiones a distintos niveles de la vía óptica. (Modificada con el permiso de Ganong WF. Review of Medical Physiology. 20th ed. New York: McGraw-Hill, 2001:147.) 72 ERRNVPHGLFRVRUJ ERRNVPHGLFRVRUJ FIGURA 2-5. Etapas de la fotorrecepción en los bastones. GMPc, monofosfato de guanosina cíclico. c. El corte de la cintilla óptica provoca hemianopsia contralateral bilateral. d. El corte de la vía geniculocalcarina provoca hemianopsia bilateral con conservación macular. 4. Etapas de la fotorrecepción en los bastones (figura 2-5) El elemento fotosensible es la rodopsina, formada por opsina (una proteína), que pertenece a la superfamilia de los receptores acoplados a proteína G, y retinal (un aldehído de la vitamina A). a. La luz en la retina convierte el 11-cis-retinal en todo-trans-retinal, un 73 ERRNVPHGLFRVRUJ ERRNVPHGLFRVRUJ proceso que se denomina fotoisomerización. Luego se forma una serie de intermediarios, uno de los cuales es la metarrodopsina II. Se necesita vitamina A para la regeneración del 11-cis rodopsina. La carencia de vitamina A provoca ceguera nocturna. b. La metarrodopsina II activa una proteína G denominada transducina (Gt), que a su vez activa una fosfodiesterasa. c. La fosfodiesterasa cataliza la conversión de monofosfato de guanosina cíclico (GMPc) en 5′-GMP, y la concentración de GMPc disminuye. d. El decremento de la concentración de GMPc provoca cierre de los canales de Na+, decremento de la corriente de entrada de Na+ y, por consiguiente, hiperpolarización de la membrana de la célula receptora. El aumento de la intensidad de la luz aumenta el grado de hiperpolarización. e. Cuando la célula receptora está hiperpolarizada, ocurre menor liberación de glutamato, un neurotransmisor excitador. Hay dos tipos de receptores de glutamato en las células bipolares y horizontales, que determinan si la célula se excita o inhibe. (1) Los receptores de glutamato ionotrópicos son excitadores. Si una menor liberación de glutamato desde los fotorreceptores interactúa con receptores ionotrópicos, habrá hiperpolarización (inhibición) porque disminuye la excitación. (2) Los receptores de glutamato metabotrópico son inhibidores. Si una menor liberación de glutamato desde los fotorreceptores interactúa con receptores metabotrópicos, habrá una despolarización (excitación) porque disminuye la inhibición. 5. Campos visuales receptores a. Campos receptores de las células ganglionares y las células geniculadas laterales (1) Cada célula bipolar recibe impulsos de muchas células receptoras. A su vez, cada célula ganglionar recibe impulsos de muchas células bipolares. Las células receptoras conectadas a una célula ganglionar forman el centro de su campo receptor. Las células receptoras conectadas a las células ganglionares a través de las células horizontales forman la periferia de su campo receptor. (Recuerde que la respuesta de las células bipolares y horizontales a la luz depende de si esa célula tiene receptores ionotrópicos o metabotrópicos.) (2) Centro activado, periferia desactivada es un patrón de un campo receptor de una célula ganglionar. La luz que incide en el centro del campo receptor despolariza (excita) la célu la gan glionar, mientras que la luz que incide en la periferia del campo receptor hiperpolariza (inhibe) la célula ganglionar. Centro activado, periferia activada es otro posible patrón. (3) Las células geniculadas laterales del tálamo conservan el patrón de centro activado, periferia desactivada o centro desactivado, periferia activada que se transmite desde la célula ganglionar. 74 ERRNVPHGLFRVRUJ ERRNVPHGLFRVRUJ b. Campos receptores de la corteza visual Las neuronas de la corteza visual detectan la forma y la orientación de las figuras. Intervienen tres tipos de células corticales: (1) Las células simples tienen patrones centro-periferia activadodesactivada, pero son bastones alargados más que círculos concéntricos. Responden mejor a las barras de luz que tienen la posición y la orientación correctas. (2) Las células complejas responden mejor a las barras móviles o los bordes de luz que tienen la orientación correcta. (3) Las células hipercomplejas responden mejor a las líneas que tienen una longitud determinada y a las curvas y los ángulos. D. Audición 1. Ondas sonoras La frecuencia se mide en hertz (Hz). La intensidad se mide en decibeles (dB), una escala logarítmica. 2. Estructura del oído a. Oído externo Dirige las ondas sonoras al conducto auditivo. b. Oído medio Está lleno de aire. Contiene la membrana timpánica y los huesecillos del oído (martillo, yunque y estribo). El estribo penetra en la ventana oval, una membrana situada entre el oído medio y el oído interno. 75 ERRNVPHGLFRVRUJ ERRNVPHGLFRVRUJ FIGURA 2-6. Órgano de Corti y transducción auditiva. Las ondas sonoras hacen vibrar la membrana timpánica. A su vez, los huesecillos vibran, con lo que empujan el estribo hacia la ventana oval y desplazan el líquido del oído interno (véase II D 2 c). La acción de palanca de los huesecillos y la concentración de ondas sonoras de la membrana timpánica, grande, en la ventana oval, más pequeña, amplifican la energía sonora. c. Oído interno (figura 2-6) Está lleno de líquido. Consiste en un laberinto óseo (conductos semicirculares óseos, cóclea y vestíbulo) y una serie de conductos llamados laberinto membranoso. El líquido que hay fuera de los conductos es la perilinfa; el líquido que hay dentro de los conductos es la endolinfa. (1) Estructura de la cóclea (caracol): tres conductos tubulares (a) La escala vestibular y la escala timpánica contienen perilinfa, con alta [Na+]. (b) La escala media contiene endolinfa, con alta [K+]. La escala media está bordeada por la membrana basilar, donde está ubicado el órgano de Corti. (2) Ubicación y estructura del órgano de Corti El órgano de Corti está situado en la membrana basilar. Contiene las células receptoras (células ciliadas internas y externas) de los estímulos auditivos. Los cilios sobresalen de las células 76 ERRNVPHGLFRVRUJ ERRNVPHGLFRVRUJ ciliadas y se incrustan en la membrana tectoria. Las células ciliadas internas están dispuestas en filas únicas y son escasas. Las células ciliadas externas están dispuestas en filas paralelas y son más numerosas que las internas. El ganglio espiral contiene los somas del nervio auditivo (PC VIII), que establecen sinapsis con las células ciliadas. 3. Etapas de la transducción auditiva en el órgano de Corti (véase figura 2-6) Los somas de las células ciliadas están en contacto con la membrana basilar. Los cilios están incrustados en la membrana tectoria. a. Las ondas sonoras provocan la vibración del órgano de Corti. Puesto que la membrana basilar es más elástica que la membrana tectoria, la vibración de aquélla hace que las células ciliadas se deformen mediante una fuerza de cizallamiento cuando empujan contra la membrana tectoria. b. La deformación de los cilios provoca cambios en la conductancia para K+ de la membrana de las células ciliadas. La deformación en un sentido provoca despolarización; la deformación en el otro sentido provoca hiperpolarización. El potencial oscilante que resulta es el potencial microfónico coclear. c. El potencial oscilante de las células ciliadas provoca el disparo intermitente de los nervios cocleares. 4. ¿Cómo se codifica el sonido? La frecuencia que activa una célula ciliada específica depende de la ubicación de la célula en la membrana basilar. a. La base de la membrana basilar (cerca de las ventanas oval y redonda) es estrecha y rígida. Responde mejor a las altas frecuencias. b. El vértice de la membrana basilar (cerca del helicotrema) es ancho y distensible. Responde mejor a las bajas frecuencias. 5. Vías auditivas centrales Las fibras ascienden por el lemnisco lateral hasta el colículo inferior, al núcleo geniculado medial del tálamo y a la corteza auditiva. Las fibras pueden ser cruzadas o no cruzadas. Por consiguiente, una mezcla de fibras auditivas ascendentes representa ambos oídos a todos los niveles superiores. Así, las lesiones del caracol de un oído provocan sordera unilateral, pero las lesiones unilaterales más centrales no. Existe una representación tonotópica de las frecuencias a todos los niveles de la vía auditiva central. La discriminación de rasgos complejos (p. ej., el reconocimiento de una secuencia con un patrón) es una propiedad de la corteza cerebral. E. Sistema vestibular Detecta la aceleración angular y lineal de la cabeza. Los ajustes de reflejos de cabeza, ojos y músculos posturales proporcionan una 77 ERRNVPHGLFRVRUJ ERRNVPHGLFRVRUJ imagen visual estable y una postura firme. 1. Estructura del órgano vestibular a. Es un laberinto membranoso formado por tres conductos semicirculares óseos perpendiculares, un utrículo y un sáculo. Los conductos semicirculares detectan aceleración angular o rotación. El utrículo y el sáculo detectan aceleración lineal. b. Los conductos están llenos de endolinfa y están bañados en perilinfa. c. Los receptores son células ciliadas situadas en el extremo de cada conducto semicircular. Los cilios están incrustados en una estructura gelatinosa que se denomina cúpula. El cilio único largo se denomina cinetocilio; los cilios pequeños se denominan estereocilios (figura 2-7). 2. Etapas de la transducción vestibular: aceleración angular (véase figura 2-7) a. Durante la rotación de la cabeza en sentido contrario a las agujas del reloj (antihorario o a la izquierda), el conducto semicircular óseo horizontal y la cúpula unida a él también giran hacia la izquierda. Inicialmente, la cúpula se mueve más rápido que la endolinfa. Por lo tanto, la cúpula presenta tracción de la endolinfa, y los cilios se deforman. b. Si los estereocilios se deforman hacia el cinetocilio, la célula se despolariza (excitación). Si los estereocilios se deforman hacia el lado opuesto al cinetocilio, la célula se hiperpolariza (inhibición). Por lo tanto, durante la rotación inicial en sentido antihorario (a la izquierda), el conducto horizontal izquierdo se excita y el conducto horizontal derecho se inhibe. c. Al cabo de unos segundos, la endolinfa alcanza el movimiento de la cabeza y la cúpula. Los cilios recuperan su posición vertical y ya no están despolarizados ni hiperpolarizados. d. Cuando el movimiento de la cabeza cesa repentinamente, la endolinfa sigue moviéndose en sentido antihorario (a la izquierda) y arrastra los cilios en el sentido opuesto. Por lo tanto, si la célula se despolarizó con la rotación inicial, ahora se hiperpolariza. Si se hiperpolarizó inicialmente, ahora se despolariza. Así, cuando el movimiento de la cabeza se detiene, el conducto horizontal izquierdo se inhibe y el conducto horizontal derecho se excita. 78 ERRNVPHGLFRVRUJ ERRNVPHGLFRVRUJ FIGURA 2-7. Conductos semicirculares óseos y transducción vestibular durante una rotación en sentido antihorario. 3. Reflejos vestibulooculares a. Nistagmo Una rotación inicial de la cabeza hace que los ojos se muevan lentamente en el sentido opuesto para mantener la fijación visual. Cuando se alcanza el límite del movimiento ocular, los ojos corrigen su posición rápidamente (nistagmo) y luego vuelven a moverse con lentitud. El sentido del nistagmo se define como la fase rápida del movimiento ocular. Por lo tanto, el nistagmo ocurre en el mismo sentido que la rotación de la cabeza. b. Nistagmo posrotatorio Se produce en el sentido opuesto a la rotación de la cabeza. F. Olfacción 1. Vía olfativa a. Células receptoras Están situadas en el epitelio olfatorio. 79 ERRNVPHGLFRVRUJ ERRNVPHGLFRVRUJ Son neuronas verdaderas que conducen potenciales de acción al SNC. Las células basales del epitelio olfatorio son células madre indiferenciadas que se renuevan de manera continua y reponen las células receptoras olfatorias (neuronas). Son las únicas neuronas en el ser humano adulto que se reponen. b. PC I (olfatorio) Transporta información de las células receptoras olfatorias al bulbo olfatorio. Los axones de los nervios olfatorios son fibras C amielínicas y se encuentran entre las fibras más pequeñas y más lentas del sistema nervioso. El epitelio olfatorio también está inervado por el PC V (trigémino), que detecta estímulos nocivos o dolorosos, como el amoniaco. Los nervios olfatorios atraviesan la lámina cribosa en su recorrido hacia el bulbo olfatorio. Las fracturas de la lámina cribosa interrumpen la llegada de impulsos al bulbo olfatorio y reducen (hiposmia) o eliminan (anosmia) el sentido del olfato. No obstante, la respuesta al amoniaco estará intacta después de una fractura de la lámina cribosa porque esta respuesta se transporta por el PC V. c. Células mitrales del bulbo olfatorio Son neuronas de segundo orden. La salida de las células mitrales forma la cintilla olfativa, que se proyecta hacia la corteza prepiriforme. 2. Etapas de la transducción en las neuronas receptoras olfatorias a. Las moléculas olorosas se unen a proteínas receptoras olfatorias específicas situadas en los cilios de las células receptoras olfatorias. b. Cuando los receptores se activan, activan proteínas G (Golf), que a su vez activan la adenilato ciclasa. c. Ocurre aumento del AMPc intracelular que abre los canales de Na+ en la membrana de los receptores olfatorios y genera un potencial del receptor despolarizante. d. El potencial del receptor despolariza el segmento inicial del axón hasta el umbral y se generan potenciales de acción que se propagan. G. Gusto 1. Vías gustativas a. Las células receptoras gustativas revisten los botones gustativos que están situados en papilas especializadas. Las células receptoras están cubiertas de microvellosidades, que aumentan la superficie disponible para la fijación de sustancias químicas gustativas. En contraposición a las células receptoras olfatorias, los receptores gustativos no son neuronas. b. Los dos tercios anteriores de la lengua Contienen papilas fungiformes. 80 ERRNVPHGLFRVRUJ ERRNVPHGLFRVRUJ Detectan los sabores salado, dulce y umami. Están inervados por el PC VII (cuerda del tímpano). c. El tercio posterior de la lengua Contiene papilas circunvaladas y foliadas. Detecta los sabores ácido y amargo. Está inervado por el PC IX (glosofaríngeo). La parte posterior de la garganta y la epiglotis están inervadas por el PC X. d. Los PC VII, IX y X entran en la médula, ascienden por el tracto solitario y terminan en las neuronas gustativas de segundo orden del núcleo solitario. Se proyectan, principalmente por el mismo lado, hacia el núcleo posteromedial ventral del tálamo y, finalmente, hacia la corteza gustativa. 2. Etapas de la transducción gustativa Las sustancias químicas gustativas (sabores agrio, dulce, salado, amargo y umami) se unen a los receptores gustativos en las microvellosidades y generan un potencial del receptor despolarizante en la célula receptora. IV. SISTEMAS MOTORES A. Unidad motora Consiste en una motoneurona individual y las fibras musculares que inerva. Para el control fino (p. ej., músculos del ojo), una motoneurona individual inerva solo unas cuantas fibras musculares. Para movimientos más amplios (p. ej., músculos posturales), una motoneurona individual puede inervar miles de fibras musculares. El fondo de motoneuronas es el grupo de motoneuronas que inervan fibras dentro del mismo músculo. La fuerza de contracción muscular se gradúa por el reclutamiento de unidades motoras adicionales (principio del tamaño). El principio del tamaño establece que a medida que se reclutan unidades motoras adicionales, más motoneuronas intervienen y más tensión se genera. 1. Motoneuronas pequeñas Inervan unas cuantas fibras musculares. Tienen los umbrales más bajos y, por lo tanto, disparan primero. Generan las fuerzas más pequeñas. 2. Motoneuronas grandes Inervan gran cantidad de fibras musculares. Tienen los umbrales más altos y, por lo tanto, son las últimas en disparar. Generan las fuerzas más grandes. B. Receptores musculares 1. Tipos de receptores musculares (véase tabla 2-5) 81 ERRNVPHGLFRVRUJ ERRNVPHGLFRVRUJ a. Los husos musculares (aferentes de los grupos Ia y II) están dispuestos en paralelo con las fibras extrafusales. Detectan tanto cambios estáticos como dinámicos de la longitud muscular. b. Los órganos tendinosos de Golgi (aferentes del grupo Ib) están dispuestos en serie con las fibras musculares extrafusales. Detectan tensión muscular. c. Los corpúsculos de Pacini (aferentes del grupo II) están distribuidos por todo el músculo. Detectan vibración. d. Las terminaciones nerviosas libres (aferentes de los grupos III y IV) detectan estímulos nocivos. 2. Tipos de fibras musculares a. Fibras extrafusales Componen el grueso del músculo. Están inervadas por motoneuronas α. Proporcionan la fuerza para la contracción muscular. b. Fibras intrafusales Son más pequeñas que las fibras musculares extrafusales. Están inervadas por motoneuronas γ. Están encapsuladas en vainas para formar husos musculares. Discurren en paralelo con las fibras extrafusales, pero no en toda la longitud del músculo. Son demasiado pequeñas para generar una fuerza significativa. 3. Husos musculares Están distribuidos por todo el músculo. Están compuestos de fibras intrafusales pequeñas encapsuladas, conectadas en paralelo con las fibras extrafusales grandes (generadoras de fuerza). Cuanto más fino es el movimiento que se requiere, tanto mayor es el número de husos musculares en un músculo. a. Tipos de fibras intrafusales de los husos musculares (figura 2-8) (1) Fibras de bolsa nuclear Detectan la velocidad de cambio de la longitud muscular (cambios, dinámicos rápidos). Son inervadas por aferentes del grupo Ia. Tienen los núcleos reunidos en una región “bolsa” central. (2) Fibras de cadena nuclear Detectan cambios estáticos en la longitud muscular. Son inervadas por aferentes del grupo II. Son más numerosas que las fibras de bolsa nuclear. Tienen los núcleos dispuestos en hileras. b. Cómo funciona el huso muscular (véase figura 2-8) Los reflejos del huso muscular se oponen (contrarrestan) a los aumentos de la longitud muscular (estiramiento). (1) Fibras aferentes del grupo Ia (velocidad) y el grupo II (estáticas) reciben 82 ERRNVPHGLFRVRUJ ERRNVPHGLFRVRUJ información sensitiva sobre la longitud muscular. FIGURA 2-8. Organización del huso muscular. (Modificada con el permiso de Matthews PBC. Muscle spindles and their motor control. Physiol Rev 1964;44:232.) (2) Cuando un músculo se estira (alarga), el huso muscular también se estira y estimula fibras aferentes de los grupos Ia y II. (3) La estimulación de aferentes del grupo Ia estimula motoneuronas α de la médula espinal. Esta estimulación a su vez provoca contracción y acortamiento del músculo. Por lo tanto, el estiramiento original se contrarresta y la longitud muscular se mantiene. c. Función de las motoneuronas γ Inervan fibras musculares intrafusales. Ajustan la sensibilidad del huso muscular para que responda de manera adecuada durante la contracción muscular. Las motoneuronas α y las motoneuronas γ se activan simultáneamente (coactivan) para que los husos musculares se mantengan sensibles a los cambios en la longitud muscular durante la contracción. C. Reflejos musculares (tabla 2-8) 1. Reflejo de estiramiento (miotático): reflejo rotuliano (figura 2-9) Es monosináptico. a. El músculo se estira, y el estiramiento estimula fibras aferentes del grupo Ia. b. Las aferentes del grupo Ia establecen sinapsis directamente con motoneuronas α de la médula espinal. El fondo de motoneuronas α que se activa inerva el músculo homónimo. c. La estimulación de las motoneuronas α provoca la contracción del músculo que se estiró. Cuando el músculo se contrae, se acorta, con lo que disminuye el estiramiento del huso muscular y éste recupera su longitud original. d. Al mismo tiempo, se activan músculos sinérgicos y se inhiben músculos 83 ERRNVPHGLFRVRUJ ERRNVPHGLFRVRUJ antagonistas. FIGURA 2-9. Reflejo de estiramiento. e. Ejemplo del reflejo rotuliano. El golpeteo del tendón rotuliano hace que el cuadriceps se estire. El estiramiento del cuadriceps estimula fibras aferentes del grupo Ia, que activan motoneuronas α y éstas hacen que el cuadriceps se contraiga. La contracción del cuadriceps fuerza la extremidad inferior a extenderse. El incremento de la actividad de las motoneuronas γ aumenta la sensibilidad del huso muscular y por lo tanto potencia el reflejo rotuliano. 2. Reflejo tendinoso de Golgi (reflejo miotático inverso) Es bisináptico. Es el contrario, o inverso, del reflejo de estiramiento. a. La contracción muscular activa estimula el receptor tendinoso de Golgi y las fibras aferentes del grupo lb. b. Las aferentes del grupo Ib estimulan interneuronas inhibidoras de la médula espinal. Estas interneuronas inhiben las motoneuronas α y provocan la relajación del músculo que se contrajo inicialmente. c. Al mismo tiempo, se excitan músculos antagonistas. 84 ERRNVPHGLFRVRUJ ERRNVPHGLFRVRUJ d. El reflejo de la navaja, una forma exagerada del reflejo tendinoso de Golgi, puede producirse en las alteraciones de las vías corticoespinales (hipertonicidad o espasticidad). Por ejemplo, si el brazo es hipertónico, la mayor sensibilidad de los husos musculares de los músculos extensores (tríceps) provoca resistencia a la flexión del brazo. Al final, la tensión en el tríceps aumenta hasta activar el reflejo tendinoso de Golgi, lo cual hace que el tríceps se relaje y el brazo se flexione y se cierre como una navaja. 3. Reflejo flexor o de retiro Es polisináptico. Se traduce en flexión en el lado ipsilateral y extensión en el lado contralateral. Las fibras aferentes somatosensitivas y del dolor provocan el retiro de la parte del cuerpo estimulada por el estímulo nocivo. a. El dolor (p. ej., tocar un fogón caliente) estimula aferentes del reflejo flexor de los grupos II, III y IV. b. Las fibras aferentes establecen sinapsis de forma polisináptica (a través de interneuronas) con motoneuronas de la médula espinal. c. En el lado ipsilateral del estímulo del dolor, se estimulan flexores y se inhiben (relajan) extensores, y el brazo se aparta del fogón con una sacudida. En el lado contralateral, se inhiben los flexores y se estimulan los extensores (reflejo de extensión cruzada) para mantener el equilibrio. d. Como consecuencia de la actividad neural persistente en los circuitos polisinápticos, se produce una posdescarga. Ésta impide la relajación del músculo durante un tiempo. D. Organización espinal de los sistemas motores 1. Convergencia Ocurre cuando una única motoneurona α recibe impulsos de muchas aferentes del grupo Ia del huso muscular del músculo homónimo. Genera una sumación espacial porque, aunque un único impulso no llevaría el músculo al umbral, múltiples impulsos sí lo harán. También puede generar una sumación temporal cuando los impulsos llegan en rápida sucesión. 2. Divergencia Se produce cuando las fibras aferentes del grupo Ia del huso muscular se proyectan hacia todas las motoneuronas α que inervan el músculo homónimo. 3. Inhibición recurrente (células de Renshaw) Las células de Renshaw son células inhibidoras presentes en el asta anterior de la médula espinal. Reciben impulsos de los axones colaterales de las motoneuronas y, cuando se estimulan, autorregulan negativamente (inhiben) la motoneurona. E. Control de la postura por el tronco del encéfalo 85 ERRNVPHGLFRVRUJ ERRNVPHGLFRVRUJ 1. Vías y centros motores Las vías piramidales (corticoespinal y corticobulbar) atraviesan las pirámides medulares. Todas las demás son vías extrapiramidales y tienen su origen principalmente en las siguientes estructuras del tronco del encéfalo: a. Vía rubroespinal Tiene su origen en el núcleo rojo y se proyecta a interneuronas en la médula espinal lateral. La estimulación del núcleo rojo provoca estimulación de los flexores e inhibición de los extensores. b. Vía reticuloespinal protuberancial Se origina en los núcleos de la protuberancia anular y se proyecta a la médula espinal ventromedial. La estimulación tiene un efecto estimulador general sobre los extensores y los flexores, con predominio sobre los extensores. c. Vía reticuloespinal medular Tiene su origen en la formación reticular medular y se proyecta hacia las interneuronas medulares en la zona gris intermedia. La estimulación tiene un efecto inhibidor general sobre los extensores y los flexores, con predominio sobre los extensores. d. Vía vestibuloespinal lateral Se origina en el núcleo de Deiters y se proyecta a las interneuronas y motoneuronas ipsilaterales. La estimulación provoca potente estimulación de los extensores e inhibición de los flexores. e. Vía tectoespinal Tiene su origen en el colículo superior y se proyecta hacia la médula espinal cervical. Interviene en el control de los músculos del cuello. 2. Efectos de las secciones medulares a. Paraplejía Es la pérdida de movimientos voluntarios por debajo del nivel de la lesión. Resulta de la interrupción de las vías descendentes de los centros motores del tronco del encéfalo y los centros superiores. b. Pérdida de la sensación consciente por debajo del nivel de la lesión c. Pérdida inicial de reflejos: choque espinal Inmediatamente después de una sección medular completa ocurre pérdida de la influencia excitadora de las motoneuronas α y γ. Las extremidades se vuelven flácidas y los reflejos están ausentes. Con el tiempo, ocurre recuperación parcial y reaparición de los reflejos (o incluso hiperreflexia). (1) Si la lesión se produce en C7, habrá pérdida de tono simpático sobre el corazón. Por consiguiente, la frecuencia cardiaca y la presión arterial disminuirán. 86 ERRNVPHGLFRVRUJ ERRNVPHGLFRVRUJ (2) Si la lesión se produce en C3 la respiración se detendrá porque los músculos respiratorios habrán quedado desconectados de los centros de control del tronco del encéfalo. (3) Si la lesión se produce en C1 (p. ej., como consecuencia de ahorcamiento), ocurre la muerte. 3. Efectos de las secciones por arriba de la médula espinal a. Lesiones por arriba del núcleo vestibular lateral Provocan rigidez de descerebración debido a que se suprime la inhibición de los centros superiores, lo que se traduce en excitación de las motoneuronas α y γ y postura rígida. b. Lesiones por arriba de la formación reticular protuberancial pero por debajo del mesencéfalo Provocan rigidez de descerebración debido a que se suprime la inhibición central de la formación reticular protuberancial, lo que se traduce en excitación de las motoneuronas α y γ y postura rígida. c. Lesiones por arriba del núcleo rojo Se traducen en posturas de descerebración y reflejos tónicos del cuello intactos. F. Cerebelo: control central del movimiento 1. Funciones del cerebelo a. Vestibulocerebelo: control del equilibrio y el movimiento ocular. b. Pontocerebelo: planificación e inicio del movimiento. c. Espinocerebelo: sinergia, que es el control de velocidad, fuerza, alcance y sentido del movimiento. 2. Capas de la corteza cerebelosa a. Capa granulosa Es la capa más interna. Contiene células granulosas, células de Golgi tipo II y glomérulos. En los glomérulos, los axones de las fibras musgosas forman conexiones sinápticas en las dendritas de las células granulosas y de Golgi tipo II. b. Capa de células de Purkinje Es la capa intermedia. Contiene células de Purkinje. La función es siempre inhibidora. c. Capa molecular Es la capa más externa. Contiene células estrelladas y células en cesta, dendritas de Purkinje y células de Golgi tipo II, así como fibras paralelas (axones de células granulosas). Las fibras paralelas establecen sinapsis con las dendritas de células de Purkinje, células en cesta, células estrelladas y células de Golgi tipo II. 3. Conexiones de la corteza cerebelosa 87 ERRNVPHGLFRVRUJ ERRNVPHGLFRVRUJ a. Impulsos a la corteza cerebelosa (1) Fibras trepadoras Se originan en una única región del bulbo (oliva inferior). Forman múltiples sinapsis con las células de Purkinje, lo que se traduce en descargas de alta frecuencia o espigas complejas. “Acondicionan” las células de Purkinje. Intervienen en el aprendizaje motor cerebeloso. (2) Fibras musgosas Tienen su origen en muchos centros del tronco del encéfalo y la médula espinal. Incluyen aferentes vestibulocerebelosas, espinocerebelosas y pontocerebelosas. Forman múltiples sinapsis con las fibras de Purkinje a través de interneuronas. Las sinapsis con las células de Purkinje se traducen en espigas simples. Hacen sinapsis con las células granulosas de los glomérulos. Los axones de las células granulosas se bifurcan y dan lugar a células paralelas. Las fibras paralelas excitan múltiples células de Purkinje además de interneuronas inhibidoras (en cesta, estrelladas, de Golgi tipo II). b. Salida de la corteza cerebelosa Las células de Purkinje son la única salida de la corteza cerebelosa. La respuesta de las células de Purkinje siempre es inhibidora; el neurotransmisor es el ácido γ-aminobutírico (GABA). La información se proyecta hacia los núcleos cerebelosos profundos y el núcleo vestibular. Esta información inhibidora modula la respuesta del cerebelo y regula la velocidad, el alcance y el sentido del movimiento (sinergia). c. Trastornos clínicos cerebelosos: ataxia Se traducen en una falta de coordinación, incluidos retraso del inicio del movimiento, ejecución deficiente de una secuencia de movimientos e incapacidad de realizar movimientos alternos rápidos (disdiadococinesia). (1) El temblor intencional ocurre cuando se intentan movimientos voluntarios. (2) El fenómeno de rebote es la incapacidad de detener un movimiento. G. Ganglios basales: control del movimiento Están integrados por cuerpo estriado, globo pálido, núcleos subtalámicos y sustancia negra. Modulan el flujo de salida talámico a la corteza motora para planificar y ejecutar movimientos suaves. Muchas conexiones sinápticas son inhibidoras y utilizan GABA como 88 ERRNVPHGLFRVRUJ ERRNVPHGLFRVRUJ neurotransmisor. El cuerpo estriado se comunica con el tálamo y la corteza cerebral mediante dos vías opuestas. La vía indirecta es, en términos generales, inhibidora. La vía directa es, en términos generales, excitadora. Las conexiones entre el cuerpo estriado y la sustancia negra utilizan dopamina como neurotransmisor. La dopamina es inhibidora en la vía indirecta (receptores D2) y excitadora en la vía directa (receptores D1). Por lo tanto, la acción de la dopamina es, en términos generales, excitadora. Entre las lesiones de los ganglios basales se encuentran: 1. Lesiones del globo pálido Se traducen en incapacidad de mantener la postura. 2. Lesiones del núcleo subtalámico Son causadas por falta de inhibición en el lado contralateral. Provocan movimientos de lanzamiento desenfrenados (p. ej., hemibalismo). 3. Lesiones del cuerpo estriado Se deben a que desaparece la inhibición. Causan movimientos rápidos, continuos e incontrolables. Ocurren en personas con corea de Huntington. 4. Lesiones de la sustancia negra Son causadas por destrucción de neuronas dopaminérgicas. Ocurren en personas con enfermedad de Parkinson. Puesto que la dopamina inhibe la vía indirecta (inhibidora) y excita la vía directa (excitadora), la destrucción de las neuronas dopaminérgicas es, en términos generales, inhibidora. Los síntomas comprenden rigidez cérea, temblor y disminución de los movimientos voluntarios. H. Corteza motora 1. Corteza premotora y corteza motora suplementaria (área 6) Son responsables de generar un plan de movimiento, que se transfiere a la corteza motora primaria para su ejecución. La corteza motora suplementaria programa secuencias motoras complejas y está activa durante el “ensayo mental” de un movimiento. 2. Corteza motora primaria (área 4) Es responsable de la ejecución del movimiento. Los patrones programados de las motoneuronas se activan en la corteza motora. La excitación de las motoneuronas superiores de la corteza motora se transfiere al tronco del encéfalo y la médula espinal, donde las motoneuronas inferiores se activan y causan el movimiento voluntario. Está organizada de forma somatotópica (homúnculo motor). Las crisis epilépticas en la corteza motora primaria provocan las denominadas crisis 89 ERRNVPHGLFRVRUJ ERRNVPHGLFRVRUJ jacksonianas, que ilustran la organización somatotópica. V. FUNCIONES SUPERIORES DE LA CORTEZA CEREBRAL A. Datos electroencefalográficos (EEG) Las ondas EEG consisten en potenciales sinápticos excitadores e inhibidores alternantes en las células piramidales de la corteza cerebral. Un potencial evocado cortical es un cambio EEG. Refleja los potenciales sinápticos evocados en grandes cantidades de neuronas. En adultos despiertos con los ojos abiertos, predominan las ondas β. En adultos despiertos con los ojos cerrados, predominan las ondas α. Durante el sueño predominan las ondas lentas, los músculos se relajan y la frecuencia cardiaca y la presión arterial disminuyen. B. Sueño 1. Los ciclos de sueño y vigilia ocurren con ritmo circadiano, con periodo aproximado de 24 h. Se cree que la periodicidad circadiana es dirigida por el núcleo supraquiasmático del hipotálamo, que recibe impulsos de la retina. 2. La fase de sueño de movimientos oculares rápidos (MOR) ocurre cada 90 minutos. Durante el sueño MOR, el EEG se parece al de una persona que está despierta o en la fase 1 del sueño no MOR. La mayoría de los sueños se producen durante la fase de sueño MOR. El sueño MOR se caracteriza por movimientos oculares, pérdida de tono muscular, constricción pupilar y erección peneana. Empleo de benzodiacepinas y edad avanzada acortan la duración del sueño MOR. C. Lenguaje La información se transfiere entre los dos hemisferios de la corteza cerebral a través del cuerpo calloso. El hemisferio derecho es dominante en expresión facial, entonación, lenguaje corporal y tareas espaciales. El hemisferio izquierdo suele ser dominante respecto al lenguaje, incluso en las personas zurdas. Las lesiones del hemisferio izquierdo provocan afasia. 1. La lesión del área de Wernicke provoca afasia sensitiva, en la cual existen dificultades para comprender el lenguaje escrito o hablado. 2. La lesión del área de Broca provoca afasia motora, en la que están afectadas el habla y la escritura, pero la comprensión está intacta. D. Aprendizaje y memoria 90 ERRNVPHGLFRVRUJ ERRNVPHGLFRVRUJ La memoria a corto plazo implica cambios sinápticos. La memoria a largo plazo implica cambios estructurales en el sistema nervioso y es más estable. Las lesiones bilaterales del hipocampo bloquean la capacidad de formar nuevos recuerdos a largo plazo. Comparación de las concentraciones del líquido cefalorraquídeo y la sangre LCR ≈ sangre LCR < sangre LCR > sangre Na+ K+ Cl− HCO3− Ca2+ Glucosa Mg2+ Creatinina Osmolaridad Colesterol* Proteína* * Concentración desdeñable en el LCR. VI. BARRERA HEMATOENCEFÁLICA Y LÍQUIDO CEFALORRAQUÍDEO A. Anatomía de la barrera hematoencefálica Es la barrera entre la sangre de los capilares cerebrales y el líquido cefalorraquídeo (LCR). El LCR llena los ventrículos y el espacio subaracnoideo. Está compuesta por células endoteliales de los capilares cerebrales y el epitelio del plexo coroideo. B. Formación del LCR por el epitelio del plexo coroideo Las sustancias liposolubles (CO2 y O2) y el H2O cruzan libremente la barrera hematoencefálica y mantienen el equilibrio entre la sangre y el LCR. Otras sustancias son transportadas por portadores del epitelio del plexo coroideo. Pueden segregarse desde la sangre al LCR o ser absorbidas desde el LCR a la sangre. Las proteínas y el colesterol no pasan al LCR debido a su gran tamaño molecular. La composición del LCR es aproximadamente la misma que la del líquido intersticial del encéfalo, pero difiere significativamente de la composición de la sangre (tabla 2-9). Puede tomarse una muestra de LCR mediante punción lumbar. C. Funciones de la barrera hematoencefálica 1. Mantiene un ambiente constante para las neuronas en el SNC y protege el encéfalo de toxinas endógenas o exógenas. 91 ERRNVPHGLFRVRUJ ERRNVPHGLFRVRUJ 2. Impide la fuga de neurotransmisores desde sus lugares funcionales en el SNC a la circulación general. 3. Los fármacos atraviesan la barrera hematoencefálica en grado variable. Por ejemplo, los fármacos no ionizados (liposolubles) cruzan con mayor facilidad que los fármacos ionizados (hidrosolubles). Inflamación, radiación y tumores pueden destruir la barrera hematoencefálica y permitir la entrada en el encéfalo de sustancias que habitualmente están excluidas (p. ej., antibióticos, marcadores radiactivos). VII. REGULACIÓN DE LA TEMPERATURA A. Fuentes de producción y de pérdida de calor del organismo 1. Mecanismos generadores de calor: respuesta al frío a. La hormona tiroidea aumenta el metabolismo y la producción de calor al estimular la Na+, K+-adenosina trifosfatasa (Na+, K+-ATPasa). b. Las bajas temperaturas activan el sistema nervioso simpático y, a través de la activación de los receptores β presentes en la grasa parda, aumentan el metabolismo y la producción de calor. c. Los escalofríos son el mecanismo más potente para aumentar la producción de calor. Las temperaturas bajas activan la respuesta de escalofríos, que es regulada por la parte posterior del hipotálamo. Las motoneuronas α y γ se activan y provocan la contracción del músculo esquelético y la producción de calor. 2. Mecanismos de pérdida de calor: respuesta al calor a. La pérdida de calor por radiación y convección aumenta cuando la temperatura ambiente se eleva. La respuesta es regulada por la parte anterior del hipotálamo. Los aumentos de temperatura provocan descenso del tono simpático en los vasos cutáneos, lo que incrementa el flujo sanguíneo a través de las arteriolas y aumenta la desviación arteriovenosa de sangre al plexo venoso subcutáneo. La desviación de sangre caliente a la superficie de la piel aumenta la pérdida de calor por radiación y convección. b. La pérdida de calor por evaporación depende de la actividad de las glándulas sudoríparas, que están bajo control muscarínico simpático. B. Valor predeterminado hipotalámico de la temperatura corporal 1. Los receptores (“sensores”) de temperatura en la piel y el hipotálamo “leen” la temperatura central y transmiten esta información a la parte anterior del hipotálamo. 2. La parte anterior del hipotálamo compara la temperatura central detectada con el valor predeterminado de temperatura. 92 ERRNVPHGLFRVRUJ ERRNVPHGLFRVRUJ a. Si la temperatura central es menor que la predeterminada, la parte posterior del hipotálamo activa los mecanismos generadores de calor (p. ej., aumento del metabolismo, escalofríos, constricción de los vasos sanguíneos cutáneos). b. Si la temperatura central es mayor que el valor predeterminado, la parte anterior del hipotálamo activa los mecanismos de pérdida de calor (p. ej., dilatación de los vasos sanguíneos cutáneos, aumento del flujo de salida simpático a las glándulas sudoríparas). 3. Los pirógenos aumentan la temperatura predeterminada. La parte anterior del hipotálamo reconocerá una temperatura central más baja que la nueva temperatura predeterminada. Como resultado, se activarán los mecanismos generadores de calor (p. ej., escalofríos). C. Fiebre 1. Los pirógenos aumentan la producción de interleucina 1 (IL-1) en las células fagocíticas. Los macrófagos liberan citocinas hacia la circulación, que cruzan la barrera hematoencefálica. La IL-1 actúa en la parte anterior del hipotálamo para aumentar la producción de prostaglandinas. Las prostaglandinas aumentan la temperatura y ponen en marcha los mecanismos generadores de calor que elevan la temperatura corporal y producen fiebre. 2. El ácido acetilsalicílico reduce la fiebre al inhibir la ciclooxigenasa, con lo que inhibe la producción de prostaglandinas. Por lo tanto, el ácido acetilsalicílico disminuye la temperatura predeterminada. En respuesta, se activan los mecanismos que provocan pérdida de calor (p. ej., sudoración, vasodilatación). 3. Los corticoesteroides reducen la fiebre al bloquear la liberación de ácido araquidónico de los fosfolípidos encefálicos, con lo que evitan la producción de prostaglandinas. D. Golpe de calor e insolación 1. El golpe de calor es causado por sudoración excesiva. Como resultado, la volemia y la presión arterial disminuyen y ocurre síncope (desmayo). 2. La insolación se produce cuando la temperatura corporal aumenta hasta lesionar tejidos. La respuesta normal al aumento de la temperatura ambiente (sudoración) está afectada, y la temperatura central aumenta todavía más. E. Hipotermia Se presenta cuando la temperatura ambiente es tan baja que los mecanismos generadores de calor (p. ej., escalofríos, metabolismo) no pueden mantener adecuadamente la temperatura central cerca del valor predeterminado. F. Hipertermia maligna Es causada por anestésicos inhalados en personas predispuestas. 93 ERRNVPHGLFRVRUJ ERRNVPHGLFRVRUJ Se caracteriza por aumento masivo del consumo de oxígeno y la producción de calor por el músculo esquelético, que provoca aumento rápido de la temperatura corporal. 1. ¿Qué receptor autónomo es bloqueado por el hexametonio en los ganglios, pero no en la unión neuromuscular? (A) Receptores adrenérgicos α1 (B) Receptores adrenérgicos β1 (C) Receptores adrenérgicos β2 (D) Receptores muscarínicos colinérgicos (E) Receptores nicotínicos colinérgicos 2. Un hombre de 66 años de edad con hipertensión arterial crónica es tratado con prazosina por su médico. El tratamiento logra reducir la presión arterial del paciente hasta valores normales. ¿Cuál es el mecanismo de acción del fármaco? (A) Inhibición de receptores β1 en el nódulo sinoauricular (SA) (B) Inhibición de receptores β2 en el nódulo SA (C) Estimulación de receptores muscarínicos en el nódulo SA (D) Estimulación de receptores nicotínicos en el nódulo SA (E) Inhibición de receptores β1 en el músculo ventricular (F) Estimulación de receptores β1 en el músculo ventricular (G) Inhibición de receptores α1 en el músculo ventricular (H) Estimulación de receptores α1 en el nódulo SA (I) Inhibición de receptores α1 en el nódulo SA (J) Inhibición de receptores α1 en el músculo liso vascular (K) Estimulación de receptores α1 en el músculo liso vascular (L) Estimulación de receptores α2 en el músculo liso vascular 3. ¿Cuál de las siguientes respuestas es mediada por receptores muscarínicos parasimpáticos? (A) Dilatación del músculo liso bronquiolar (B) Erección (C) Eyaculación (D) Contracción de los esfínteres intestinales (E) Aumento de la contractilidad cardiaca 4. ¿Cuál de las siguientes es una propiedad de las fibras C? 94 ERRNVPHGLFRVRUJ ERRNVPHGLFRVRUJ (A) Tienen la velocidad de conducción más baja que cualquier tipo de fibra nerviosa (B) Tienen el diámetro más grande que cualquier tipo de fibra nerviosa (C) Son nervios aferentes de los husos musculares (D) Son nervios aferentes de los órganos tendinosos de Golgi (E) Son fibras vegetativas preganglionares 5. En comparación con los conos de la retina, los bastones: (A) Son más sensibles a la luz de baja intensidad (B) Se adaptan a la oscuridad antes que los conos (C) Están más concentrados en la fóvea (D) Están implicados principalmente en la visión cromática 6. ¿Cuál de los siguientes enunciados describe mejor la membrana basilar del órgano de Corti? (A) El vértice responde mejor a las bajas frecuencias que la base (B) La base es más ancha que el vértice (C) La base es más distensible que el vértice (D) Las altas frecuencias producen el desplazamiento máximo de la membrana basilar cerca del helicotrema (E) El vértice es relativamente rígido en comparación con la base 7. ¿Cuál de las siguientes es una característica del sistema nervioso simpático, pero no del parasimpático? (A) Los ganglios están ubicados en los órganos efectores (B) Las neuronas preganglionares son largas (C) Las neuronas preganglionares liberan noradrenalina (D) Las neuronas preganglionares liberan ACh (E) Las neuronas preganglionares tienen su origen en la médula espinal dorsolumbar (F) Las neuronas posganglionares establecen sinapsis en los órganos efectores (G) Las neuronas posganglionares liberan adrenalina (H) Las neuronas posganglionares liberan ACh 8. ¿Qué receptor actúa como mediador del aumento de la frecuencia cardiaca? (A) Receptores adrenérgicos α1 (B) Receptores adrenérgicos β1 (C) Receptores adrenérgicos β2 (D) Receptores muscarínicos colinérgicos (E) Receptores nicotínicos colinérgicos 9. El corte de la siguiente estructura en el lado izquierdo provoca ceguera total en el ojo izquierdo: (A) Nervio óptico (B) Quiasma óptico 95 ERRNVPHGLFRVRUJ ERRNVPHGLFRVRUJ (C) Cintilla óptica (D) Vía geniculocalcarina 10. ¿Qué reflejo es el responsable de la excitación monosináptica del músculo homónimo ipsilateral? (A) Reflejo de estiramiento (miotático) (B) Reflejo tendinoso de Golgi (miotático inverso) (C) Reflejo flexor o de retiro (D) Reflejo de oclusión subliminal 11. ¿Qué tipo de célula de la corteza visual responde mejor a una barra móvil de luz? (A) Simple (B) Compleja (C) Hipercompleja (D) Bipolar (E) Ganglionar 12. La administración del siguiente fármaco está contraindicada en un niño de 10 años de edad con antecedentes de asma: (A) Albuterol (B) Adrenalina (C) Isoproterenol (D) Noradrenalina (E) Propranolol 13. ¿Qué receptor adrenérgico produce sus efectos estimuladores mediante la formación de 1,4,5-trifosfato de inositol (IP3) y el aumento de la [Ca2+] intracelular? (A) Receptores α1 (B) Receptores α2 (C) Receptores β1 (D) Receptores β2 (E) Receptores muscarínicos (F) Receptores nicotínicos 14. El exceso de tono muscular producido en la rigidez de descerebración puede revertirse mediante: (A) Estimulación de fibras aferentes del grupo Ia (B) Sección de las raíces dorsales (C) Sección completa de las conexiones cerebelosas al núcleo vestibular lateral (D) Estimulación de las motoneuronas α (E) Estimulación de las motoneuronas γ 15. ¿Cuál de las siguientes partes del cuerpo tiene motoneuronas corticales con la mayor representación en la corteza motora primaria (área 4)? 96 ERRNVPHGLFRVRUJ ERRNVPHGLFRVRUJ (A) Hombro (B) Tobillo (C) Dedos de la mano (D) Codo (E) Rodilla 16. ¿Qué receptor vegetativo actúa como mediador de la secreción de adrenalina por la médula suprarrenal? (A) Receptores adrenérgicos α1 (B) Receptores adrenérgicos β1 (C) Receptores adrenérgicos β2 (D) Receptores muscarínicos colinérgicos (E) Receptores nicotínicos colinérgicos 17. El corte de la siguiente estructura en el lado derecho provoca ceguera en el campo temporal del ojo izquierdo y el campo nasal del ojo derecho: (A) Nervio óptico (B) Quiasma óptico (C) Cintilla óptica (D) Vía geniculocalcarina 18. Una bailarina de ballet da un giro hacia la izquierda. Durante el giro, sus ojos se mueven rápidamente hacia la izquierda. Este movimiento ocular rápido se denomina: (A) Nistagmo (B) Nistagmo posrotatorio (C) Ataxia (D) Afasia 19. ¿Cuál de las siguientes sustancias está presente en una concentración mucho menor en el LCR que en la sangre capilar cerebral? (A) Na+ (B) K+ (C) Osmolaridad (D) Proteínas (E) Mg2+ 20. ¿Cuál de los siguientes fármacos que actúan sobre el sistema nervioso autónomo funciona como estimulador de adenilato ciclasa? (A) Atropina (B) Clonidina (C) Curare (D) Noradrenalina (E) Fentolamina 97 ERRNVPHGLFRVRUJ ERRNVPHGLFRVRUJ (F) Fenilefrina (G) Propranolol 21. ¿Cuál de los siguientes es una etapa de la fotorrecepción en los bastones? (A) La luz convierte el todo-trans-retinal en 11-cis-retinal (B) La metarrodopsina II activa la transducina (C) Las concentraciones de GMPc aumentan (D) Los bastones se despolarizan (E) La liberación de neurotransmisores aumenta 22. Los patógenos que producen fiebre provocan: (A) Decremento de la producción de IL-1 (B) Descenso de la temperatura (C) Escalofríos (D) Dilatación de los vasos sanguíneos en la piel 23. ¿Cuál de los siguientes enunciados sobre el sistema olfatorio es verdadero? (A) Las células receptoras son neuronas (B) Las células receptoras se mueren y no se sustituyen (C) Los axones del PC I son fibras A-δ (D) Los axones de las células receptoras establecen sinapsis en la corteza prepiriforme (E) Las fracturas de la lámina cribosa pueden provocar incapacidad de detectar el amoniaco 24. Una lesión del nervio de la cuerda del tímpano más probablemente causará: (A) Deterioro de la olfación (B) Deterioro del funcionamiento vestibular (C) Deterioro de la audición (D) Deterioro del funcionamiento gustativo (E) Sordera nerviosa 25. ¿Cuál de los siguientes fenómenos produciría excitación máxima de las células ciliadas en el conducto semicircular óseo horizontal derecho? (A) Hiperpolarización de las células ciliadas (B) Deformación de los estereocilios hacia el lado contrario a los cinetocilios (C) Ascenso rápido en un ascensor (D) Rotación de la cabeza hacia la derecha 26. La incapacidad de realizar movimientos alternos rápidos (disdiadococinesia) se relaciona con lesiones de: (A) Corteza premotora (B) Corteza motora (C) Cerebelo 98 ERRNVPHGLFRVRUJ ERRNVPHGLFRVRUJ (D) Sustancia negra (E) Médula oblongada 27. ¿Qué receptor vegetativo es activado por concentraciones bajas de adrenalina liberada de la médula suprarrenal y provoca vasodilatación? (A) Receptores adrenérgicos α1 (B) Receptores adrenérgicos β1 (C) Receptores adrenérgicos β2 (D) Receptores muscarínicos colinérgicos (E) Receptores nicotínicos colinérgicos 28. La sección medular espinal completa en T1 tendría como consecuencia más probable: (A) Pérdida temporal de los reflejos de estiramiento por debajo de la lesión (B) Pérdida temporal de la propiocepción consciente por debajo de la lesión (C) Pérdida permanente del control voluntario del movimiento por arriba de la lesión (D) Pérdida permanente de la sensación consciente por arriba de la lesión 29. Los potenciales receptores sensitivos: (A) Son potenciales de acción (B) Siempre acercan el potencial de membrana de una célula receptora al umbral (C) Siempre alejan el potencial de membrana de una célula receptora del umbral (D) Están escalonados según su amplitud, en función de la intensidad del estímulo (E) Son del tipo todo o nada 30. El corte de la siguiente estructura provoca ceguera en los campos temporales de los ojos izquierdo y derecho: (A) Nervio óptico (B) Quiasma óptico (C) Cintilla óptica (D) Vía geniculocalcarina 31. ¿Cuál de las siguientes estructuras tiene la función principal de coordinar velocidad, alcance, fuerza y sentido del movimiento? (A) Corteza motora primaria (B) Corteza premotora y corteza motora suplementaria (C) Corteza prefrontal (D) Núcleos basales (E) Cerebelo 32. ¿Qué reflejo provoca la excitación polisináptica de los extensores contralaterales? (A) Reflejo de estiramiento (miotático) (B) Reflejo tendinoso de Golgi (miotático inverso) 99 ERRNVPHGLFRVRUJ ERRNVPHGLFRVRUJ (C) Reflejo flexor o de retiro (D) Reflejo de oclusión subliminal 33. ¿Cuál de las siguientes es una característica de las fibras de bolsa nuclear? (A) Son un tipo de fibra muscular extrafusal (B) Detectan cambios dinámicos de la longitud muscular (C) Dan origen a aferentes del grupo Ib (D) Están inervadas por motoneuronas α 34. El estiramiento muscular causa aumento directo de la velocidad de disparo del siguiente tipo de nervio: (A) Motoneuronas α (B) Motoneuronas γ (C) Fibras del grupo Ia (D) Fibras del grupo Ib 35. Una mujer de 42 años de edad con hipertensión, alteraciones visuales y vómito presenta aumento de la excreción urinaria de ácido 3-metoxi-4-hidroximandélico (AVM). Una tomografía computarizada revela un tumor suprarrenal que es compatible con el diagnóstico de feocromocitoma. Mientras espera la intervención quirúrgica para extirpar el tumor, recibe tratamiento con fenoxibenzamina para disminuir la presión arterial. ¿Cuál es el mecanismo de esta acción del fármaco? (A) Aumento de AMPc (B) Disminución de AMPc (C) Aumento de 1,4,5-trifosfato de inositol (IP3)/Ca2+ (D) Disminución de (IP3)/Ca2+ (E) Apertura de los canales de Na+/K+ (F) Cierre de los canales de Na+/K+ 36. Se recluta a pacientes en ensayos de un nuevo análogo de atropina. Se esperaría observar: (A) Aumento de la velocidad de conducción en el nódulo AV (B) Aumento de la acidez gástrica (C) Constricción pupilar (D) Erección sostenida (E) Aumento de la sudoración 1. La respuesta es E (I C 2 a). El hexametonio es un bloqueador nicotínico, pero sólo actúa en los receptores nicotínicos ganglionares (no en los de la unión 100 ERRNVPHGLFRVRUJ ERRNVPHGLFRVRUJ neuromuscular). Esta distinción farmacológica pone en evidencia el hecho de que los receptores nicotínicos en estas dos ubicaciones, aunque son parecidos, no son idénticos. 2. La respuesta es J (I C 1 a; tabla 2-2). La prazosina es un antagonista específico de los receptores α1, que están presentes en el músculo liso vascular, pero no en el corazón. La inhibición de los receptores α1 tiene como consecuencia vasodilatación de los lechos vasculares cutáneos y viscerales, disminución de la resistencia periférica total y descenso de la presión arterial. 3. La respuesta es B (I C 2 b; tabla 2-6). La erección es una respuesta muscarínica parasimpática. Dilatación de los bronquiolos, eyaculación, contracción de los esfínteres intestinales y aumento de la contractilidad cardiaca son respuestas simpáticas α o β. 4. La respuesta es A (II F 1 b; tabla 2-5). Las fibras C (dolor lento) son las fibras nerviosas más pequeñas y por lo tanto tienen la menor velocidad de conducción. 5. La respuesta es A ([II C 2 c (2); tabla 2-7]). De los dos tipos de fotorreceptores, los bastones son más sensibles a la luz de baja intensidad y por lo tanto son más importantes que los conos para la visión nocturna. Se adaptan a la oscuridad después de los conos. Los bastones están ausentes en la fóvea. Los conos están implicados principalmente en la visión cromática. 6. La respuesta es A (II D 4). El órgano de Corti puede codificar las frecuencias sonoras debido a las diferencias en las propiedades a lo largo de la membrana basilar. La base de la membrana basilar es estrecha y rígida, y las células ciliadas situadas ahí son activadas por altas frecuencias. El vértice de la membrana basilar es ancho y distensible, y las células ciliadas situadas ahí son activadas por bajas frecuencias. 7. La respuesta es E (I A, B; tabla 2-1; figura 2-1). Las neuronas preganglionares simpáticas se originan en los segmentos medulares D1 a L3. Por lo tanto, la designación es dorsolumbar. El sistema nervioso simpático se caracteriza además por neuronas preganglionares cortas que establecen sinapsis en los ganglios situados en la cadena paravertebral (no en los órganos efectores) y neuronas posganglionares que liberan noradrenalina (no adrenalina). Las características en común de los sistemas nerviosos simpático y parasimpático son las neuronas preganglionares que liberan ACh y las neuronas posganglionares que hacen sinapsis en los órganos efectores. 8. La respuesta es B (I C 1 c). La frecuencia cardiaca aumenta por el efecto estimulador de la noradrenalina sobre los receptores β1 en el nódulo SA. También existen receptores β1 simpáticos en el corazón que regulan la contractilidad. 9. La respuesta es A (II C 3 a). El corte del nervio óptico del lado izquierdo provoca ceguera en el ojo izquierdo porque las fibras aún no se han cruzado en el quiasma óptico. 10. La respuesta es A (III C 1). El reflejo de estiramiento es la respuesta 101 ERRNVPHGLFRVRUJ ERRNVPHGLFRVRUJ monosináptica al estiramiento de un músculo. El reflejo provoca la contracción y luego el acortamiento del músculo que se estiró inicialmente (músculo homónimo). 11. La respuesta es B (II C 5 b [2]). Las células complejas responden a las barras en movimiento o los bordes con la orientación correcta. Las células simples responden a las barras estacionarias, y las células hipercomplejas responden a las líneas, las curvas y los ángulos. Las células bipolares y las células ganglionares se encuentran en la retina, no en la corteza visual. 12. La respuesta es E (I C 1 d; tabla 2-2). El asma, una enfermedad que implica una mayor resistencia de las vías respiratorias altas, se trata con fármacos que provocan broncodilatación (esto es, agonistas β2). Los agonistas β2 incluyen isoproterenol, albuterol, adrenalina y, en menor medida, noradrenalina. Los antagonistas β2, como el propranolol, están rigurosamente contraindicados porque provocan la constricción de los bronquiolos. 13. La respuesta es A (I C 1 a). Los receptores adrenérgicos α1 ejercen acciones fisiológicas al estimular la formación de 1,4,5-trifosfato de inositol (IP3) y un aumento ulterior de la [Ca2+] intracelular. Tanto los receptores β1 como los β2 actúan estimulando la adenilato ciclasa e incrementando la producción de monofosfato de adenosina cíclico (AMPc). Los receptores α2 inhiben la adenilato ciclasa y disminuyen las concentraciones de AMPc. Los receptores muscarínicos y nicotínicos son colinérgicos. 14. La respuesta es B (III E 3 a, b). La rigidez de descerebración es causada por aumento de la actividad refleja de los husos musculares. La estimulación de las fibras aferentes del grupo Ia aumentaría, no disminuiría, esta actividad refleja. El corte de las raíces dorsales bloquearía los reflejos. La estimulación de las motoneuronas α y γ estimularía los músculos directamente. 15. La respuesta es C (II B 4). La representación en el homúnculo motor es mayor para las estructuras que intervienen en los movimientos más complicados: dedos de la mano, manos y cara. 16. La respuesta es E (I C 2 a; figura 2-1). Las fibras simpáticas preganglionares establecen sinapsis con las células cromafines de la médula suprarrenal a través de un receptor nicotínico. Se libera adrenalina (y en menor medida noradrenalina) en la circulación. 17. La respuesta es C (II C 3 c). Las fibras del campo temporal izquierdo y el campo nasal derecho ascienden juntas por la cintilla óptica derecha. 18. La respuesta es A (II E 3). El movimiento ocular rápido que ocurre durante un giro es un nistagmo. Se produce en el mismo sentido que la rotación. Después del giro, se presenta un nistagmo posrotatorio en el sentido opuesto. 19. La respuesta es D (V B; tabla 2-9). La composición del LCR es parecida a la del líquido intersticial del cerebro. Por lo tanto, el LCR es parecido a un ultrafiltrado del plasma y tiene concentración proteínica muy baja porque las moléculas 102 ERRNVPHGLFRVRUJ ERRNVPHGLFRVRUJ proteínicas grandes no pueden atravesar la barrera hematoencefálica. Existen otras diferencias de composición entre el LCR y la sangre causadas por los transportadores del plexo coroideo, pero la baja concentración proteínica del LCR es la diferencia más clara. 20. La respuesta es D (I C 1 c, d; tabla 2-2). Entre los fármacos que actúan sobre el sistema nervioso autónomo, sólo los agonistas adrenérgicos β1 y β2 lo hacen mediante la estimulación de la adenilato ciclasa. La noradrenalina es un agonista β1. La atropina es un antagonista colinérgico muscarínico. La clonidina es un agonista adrenérgico α2. El curare es un antagonista colinérgico nicotínico. La fentolamina es un antagonista adrenérgico α1. La fenilefrina es un agonista adrenérgico α1. El propranolol es un antagonista adrenérgico β1 y β2. 21. La respuesta es B (II C 4). La fotorrecepción implica los siguientes pasos. La luz convierte el 11-cis-retinal en todo-trans-retinal, que se transforma en intermediarios como la metarrodopsina II. La metarrodopsina II activa una proteína G estimuladora (transducina), que activa una fosfodiesterasa. La fosfodiesterasa degrada el GMPc, de manera que las concentraciones intracelulares de GMPc disminuyen y provocan el cierre de los canales de Na+ en la membrana de la célula fotorreceptora e hiperpolarización. La hiperpolarización de la membrana de la célula fotorreceptora inhibe la liberación de neurotransmisor, glutamato. Si la menor liberación de glutamato interactúa con receptores ionotrópicos en células bipolares, habrá inhibición (decremento de la excitación). Si la menor liberación de glutamato interactúa con receptores metabotrópicos en células bipolares, habrá excitación (decremento de la inhibición). 22. La respuesta es C (VI C 1). Los patógenos liberan IL-1 de las células fagocíticas. Luego, la IL-1 aumenta la producción de prostaglandinas y en última instancia eleva el valor predeterminado de la temperatura en la parte anterior del hipotálamo. Ahora el hipotálamo considera que la temperatura corporal es demasiado baja (porque la temperatura central es más baja que la nueva temperatura predeterminada) y activa los mecanismos generadores de calor: escalofríos, vasoconstricción y desviación de la sangre desde del plexo venoso hacia la superficie cutánea. 23. La respuesta es A (II F 1 a, b). El PC I inerva el epitelio olfatorio. Sus axones son fibras C. La fractura de la placa cribosa puede desgarrar los delicados nervios olfativos y eliminar de ese modo el sentido del olfato (anosmia); no obstante, la capacidad de detectar el amoniaco permanece intacta. Las células receptoras olfatorias son excepcionales por el hecho de que son neuronas verdaderas que se reponen continuamente a partir de células madre indiferenciadas. 24. La respuesta es D (II G 1 b). La cuerda del tímpano (PC VII) interviene en el gusto; inerva los dos tercios anteriores de la lengua. 25. La respuesta es D (II E 1 a, 2 a, b). Los conductos semicirculares óseos detectan aceleración angular o rotación. Las células ciliadas del conducto semicircular 103 ERRNVPHGLFRVRUJ ERRNVPHGLFRVRUJ derecho se excitan (se desporalizan) cuando se produce rotación hacia la derecha. Esta rotación deforma los estereocilios hacia los cinetocilios, y ello provoca la despolarización de la célula ciliada. La subida en un ascensor activaría los sáculos, que detectan aceleración lineal. 26. La respuesta es C (III F 1 c, 3 c). La coordinación del movimiento (sinergia) es la función del cerebelo. Las lesiones del cerebelo provocan ataxia, ausencia de coordinación, ejecución deficiente del movimiento, retraso en el inicio del movimiento e incapacidad de realizar movimientos alternados rápidos. Las lesiones de la sustancia negra, un componente de los núcleos basales, tienen como consecuencia temblor, rigidez cérea y bajo tono muscular (enfermedad de Parkinson). 27. La respuesta es C (I C 1 d). Los receptores β2 presentes en el músculo liso vascular provocan vasodilatación. Los receptores α1 presentes en el músculo liso vascular provocan vasoconstricción. Puesto que los receptores β2 son más sensibles a la adrenalina que los receptores α, las dosis bajas de adrenalina provocan vasodilatación y las dosis altas provocan vasoconstricción. 28. La respuesta es A (III E 2). La sección medular completa provoca “choque espinal” y pérdida de todos los reflejos por debajo del nivel de la lesión. Estos reflejos, que son circuitos locales dentro de la médula espinal, con el tiempo reaparecerán o se volverán hipersensibles. La pérdida de la propiocepción es más bien permanente que temporal debido a la interrupción de las fibras nerviosas sensitivas. Las fibras por arriba de la lesión están intactas. 29. La respuesta es D (II A 4 c). Los potenciales receptores son potenciales graduados que pueden acercar el potencial de membrana de la célula receptora al umbral (despolarizantes) o alejarlo del umbral (hiperpolarizantes). Los potenciales receptores no son potenciales de acción, aunque pueden producirse potenciales de acción (que son del tipo todo o nada) si el potencial de membrana alcanza el umbral. 30. La respuesta es B (II C 3 b). Las fibras del nervio óptico de ambos campos receptores temporales se cruzan en el quiasma óptico. 31. La respuesta es E (III F 3 b). La información de las células de Purkinje de la corteza cerebelosa a los núcleos cerebelosos profundos es inhibidora. Esta inhibición modula el movimiento y es la causa de la coordinación que permite por ejemplo atrapar una mosca. 32. La respuesta es C (III C 3). El reflejo flexor o de retiro es un reflejo polisináptico que se utiliza cuando una persona toca una estufa caliente o pisa una tachuela. En el lado ipsilateral del estímulo doloroso, se produce la flexión (retiro); en el lado contralateral, se produce la extensión para mantener el equilibrio. 33. La respuesta es B (III B 3 a [1]). Las fibras de bolsa nuclear son un tipo de fibra muscular intrafusal que compone los husos musculares. Estas fibras detectan cambios dinámicos de la longitud muscular, dan origen a fibras aferentes del 104 ERRNVPHGLFRVRUJ ERRNVPHGLFRVRUJ grupo Ia y están inervadas por motoneuronas γ. El otro tipo de fibra intrafusal, la fibra de cadena nuclear, detecta cambios estáticos de la longitud muscular. 34. La respuesta es C (III B 3 b). Las fibras aferentes del grupo Ia inervan fibras intrafusales del huso muscular. Cuando las fibras intrafusales se estiran, las fibras del grupo Ia disparan y activan el reflejo de estiramiento, lo que hace que el músculo recupere su longitud en reposo. 35. La respuesta es D (I C; tabla 2-2; tabla 2-5). El feocromocitoma es un tumor de la médula suprarrenal que segrega cantidades excesivas de noradrenalina y adrenalina. El aumento de la presión arterial se debe a la activación de receptores α1 en el músculo liso vascular y de receptores β1 en el corazón. La fenoxibenzamina disminuye la presión arterial al actuar como un antagonista de los receptores α1 y reducir así el cociente IP3/Ca2+ intracelular. 36. La respuesta es A (I C 3; I D). Un análogo de atropina bloquearía receptores muscarínicos, y por lo tanto las acciones mediadas por estos receptores. Los receptores muscarínicos reducen la velocidad de conducción en el nódulo AV, de modo que los agentes bloqueadores muscarínicos incrementarían esa velocidad. Los receptores muscarínicos aumentan la secreción de ácido gástrico, constriñen las pupilas, median la erección y causan sudoración (vía inervación colinérgica simpática de las glándulas sudoríparas); por lo tanto, bloquear los receptores muscarínicos inhibiría esas acciones. 105 ERRNVPHGLFRVRUJ ERRNVPHGLFRVRUJ I. SISTEMA DE CIRCUITOS DEL APARATO CARDIOVASCULAR (figura 3-1) A. El gasto del hemicardio izquierdo es igual al gasto del hemicardio derecho El gasto del hemicardio izquierdo constituye el flujo sanguíneo de la circulación general. El gasto del hemicardio derecho constituye el flujo sanguíneo pulmonar. B. Dirección del flujo sanguíneo La sangre hace el siguiente recorrido: 1. De los pulmones a la aurícula izquierda a través de las venas pulmonares 2. De la aurícula izquierda al ventrículo izquierdo a través de la válvula mitral 3. Del ventrículo izquierdo a la aorta a través de la válvula aórtica 4. De la aorta a las arterias de la circulación general y los tejidos generales (esto es, cerebrales, coronarias, renales, del área esplácnica, del músculo esquelético y cutáneo) 5. De los tejidos a las venas de la circulación general y la vena cava 6. De la vena cava (sangre venosa mixta) a la aurícula derecha 7. De la aurícula derecha al ventrículo derecho a través de la válvula tricúspide 8. Del ventrículo derecho a la arteria pulmonar a través de la válvula pulmonar 9. De la arteria pulmonar a los pulmones para oxigenarse II. HEMODINÁMICA 106 ERRNVPHGLFRVRUJ ERRNVPHGLFRVRUJ A. Elementos del sistema vascular 1. Arterias Llevan sangre oxigenada a los tejidos. Tienen paredes gruesas, con tejido elástico y musculatura lisa. Están sometidas a alta presión. El volumen de sangre que contienen las arterias es un volumen a alta presión. 2. Arteriolas Son las ramas más pequeñas de las arterias. Son el lugar de mayor resistencia del aparato cardiovascular. Tienen una pared de músculo liso que está extensamente inervada por fibras nerviosas vegetativas. La resistencia arteriolar es regulada por el sistema nervioso autónomo (SNA). FIGURA 3-1. Sistema de circuitos del aparato cardiovascular. Tienen receptores adrenérgicos α1 en las arteriolas de la circulación cutánea, esplácnica y renal. Tienen receptores adrenérgicos β2 en las arteriolas del músculo esquelético. 3. Capilares Tienen las mayores áreas de corte transversal y superficial totales. Consisten en una sola capa de células endoteliales rodeadas por una lámina 107 ERRNVPHGLFRVRUJ ERRNVPHGLFRVRUJ basal. Tienen paredes delgadas. Son el sitio de intercambio de nutrimentos, agua y gases. 4. Vénulas Están formadas por capilares que confluyen. 5. Venas Confluyen progresivamente para formar venas más grandes. La mayor vena, la vena cava, devuelve la sangre al corazón. Tienen paredes delgadas. Están sometidas a baja presión. Contienen la mayor parte de la sangre del aparato cardiovascular. El volumen de sangre que contienen las venas es un volumen a baja presión. Tienen receptores adrenérgicos α 1. B. Velocidad del flujo sanguíneo Puede expresarse mediante la ecuación: La velocidad es directamente proporcional al gasto (flujo) sanguíneo e inversamente proporcional al área transversal en cualquier segmento del aparato cardiovascular. Por ejemplo, la velocidad de la sangre es más alta en la aorta (área transversal pequeña) que en la suma de todos los capilares (área transversal grande). La menor velocidad de la sangre en los capilares optimiza las condiciones para el intercambio de sustancias a través de la pared capilar. C. Gasto sanguíneo Puede expresarse mediante la ecuación: La ecuación del flujo sanguíneo (o gasto cardiaco) es análoga a la ley de Ohm 108 ERRNVPHGLFRVRUJ ERRNVPHGLFRVRUJ de los circuitos eléctricos (I = V/R), donde el gasto equivale a la corriente y la presión representa el voltaje. El gradiente de presión (ΔP) impulsa el flujo sanguíneo. Por lo tanto, la sangre fluye de las zonas de alta presión a las de baja presión. El flujo sanguíneo es inversamente proporcional a la resistencia de los vasos sanguíneos. D. Resistencia La ecuación de Poiseuille proporciona los factores que modifican la resistencia de los vasos sanguíneos. La resistencia es directamente proporcional a la viscosidad de la sangre. Por ejemplo, elevar la viscosidad mediante un aumento del hematócrito incrementará la resistencia y disminuirá el flujo sanguíneo. La resistencia es directamente proporcional a la longitud del vaso. La resistencia es inversamente proporcional al radio del vaso elevado a la cuarta potencia. Esta relación es importante. Por ejemplo, si el radio del vaso sanguíneo disminuye en un factor de 2, la resistencia aumenta en un factor de 16 (24) y, en consecuencia, el flujo disminuye en un factor de 16. 1. Resistencia en paralelo o en serie a. La resistencia en paralelo queda ilustrada por la circulación general. Cada órgano es irrigado por una arteria que sale de la aorta. La resistencia total de esta disposición en paralelo se expresa mediante la ecuación: Ra, Rb y Rn corresponden a la resistencia de las arterias renal, hepática y otras circulaciones, respectivamente. Cada arteria en paralelo recibe una fracción del flujo sanguíneo total. La resistencia total es menor que la resistencia de cualquiera de las arterias por separado. Cuando se añade una arteria en paralelo, la resistencia total disminuye. En cada arteria en paralelo, la presión es la misma. b. La resistencia en serie es ilustrada por la disposición de los vasos sanguíneos dentro de un órgano determinado. Cada órgano es irrigado por 109 ERRNVPHGLFRVRUJ ERRNVPHGLFRVRUJ una arteria grande, arterias pequeñas, arteriolas, capilares y venas dispuestos en serie. La resistencia total es la suma de las resistencias individuales, como expresa la siguiente ecuación: Rtotal = Rarteria + Rarteriolas + Rcapilares Las arteriolas aportan la mayor parte de la resistencia en esta serie. Cada vaso sanguíneo (p. ej., la mayor arteria) o conjunto de vasos sanguíneos (p. ej., todos los capilares) en serie recibe el mismo flujo sanguíneo total. Por lo tanto, el flujo sanguíneo que circula por la mayor arteria es igual al flujo sanguíneo total que circula por todos los capilares. Conforme la sangre fluye por la serie de vasos sanguíneos, la presión disminuye. 2. Flujo laminar y flujo turbulento El flujo laminar es hidrodinámico u “ordenado” (en línea recta); el flujo turbulento no. Los ruidos de Korotkoff utilizados en la medición por auscultación de la presión arterial son provocados por el flujo turbulento de la sangre. El número de Reynolds predice si el flujo sanguíneo será laminar o turbulento. Cuando el número de Reynolds aumenta, hay una mayor tendencia a la turbulencia, que provoca vibraciones audibles llamadas soplos. Los siguientes factores aumentan el número de Reynolds (y por lo tanto la turbulencia): a. ↓ viscosidad de la sangre (p. ej., ↓ hematócrito, anemia). b. ↑ velocidad de la sangre (p. ej., estrechamiento de un vaso). 3. Esfuerzo cortante Es consecuencia del hecho de que capas adyacentes de sangre viajan a diferentes velocidades dentro de un vaso. La velocidad de la sangre es cero en la pared y máxima en el centro del vaso. Por lo tanto, el esfuerzo cortante (cizallamiento) es máximo en la pared, donde la diferencia de velocidad de capas adyacentes de sangre es máxima; el esfuerzo cortante es mínimo en el centro del vaso, donde la velocidad sanguínea es constante. E. Capacitancia (distensibilidad) Describe la distensibilidad de los vasos sanguíneos. Es inversamente proporcional a la elastancia o rigidez. Cuanto mayor es la cantidad de tejido elástico en un vaso sanguíneo, tanto mayor es la elastancia y menor la distensibilidad. Se expresa mediante la ecuación: 110 ERRNVPHGLFRVRUJ ERRNVPHGLFRVRUJ Es directamente proporcional al volumen e inversamente proporcional a la presión. Describe cómo varía el volumen en respuesta a un cambio de la presión. Es mucho mayor para las venas que para las arterias. Por consiguiente, las venas contienen más volumen (volumen a baja presión) que las arterias (volumen a alta presión). Los cambios en la capacitancia de las venas pueden generar variaciones en el volumen a baja presión. Por ejemplo, un descenso de la capacitancia venosa disminuye el volumen a baja presión y aumenta el volumen a alta presión al desplazar sangre de las venas a las arterias. La capacitancia de las arterias disminuye con la edad; a medida que la persona envejece, las arterias se vuelven más rígidas y menos distensibles. F. Perfil de la presión en los vasos sanguíneos Conforme la sangre fluye por la circulación general, la presión disminuye progresivamente debido a la resistencia al flujo sanguíneo. Por lo tanto, la presión máxima se da en la aorta y las arterias grandes, y la mínima en la vena cava. La mayor disminución de la presión ocurre en las arteriolas, porque son el lugar de máxima resistencia. Las presiones medias en la circulación general son: 1. Aorta, 100 mm Hg 2. Arteriolas, 50 mm Hg 3. Capilares, 20 mm Hg 4. Vena cava, 4 mm Hg G. Presión arterial (figura 3-2) Es pulsátil. No es constante durante el ciclo cardiaco. 1. Presión arterial sistólica Es la presión arterial más alta durante el ciclo cardiaco. Se determina después de que el corazón se contrae (sístole) y expulsa la sangre hacia el sistema arterial. 2. Presión arterial diastólica Es la presión arterial más baja durante el ciclo cardiaco. Se determina cuando el corazón se relaja (diástole) y la sangre regresa al 111 ERRNVPHGLFRVRUJ ERRNVPHGLFRVRUJ corazón a través de las venas. 3. Presión diferencial Es la diferencia entre la presión arterial sistólica y la presión arterial diastólica. El determinante más importante de la presión diferencial es el volumen sistólico. Conforme la sangre es expulsada del ventrículo izquierdo hacia el sistema arterial, la presión arterial aumenta debido a la capacitancia relativamente baja de las arterias. Puesto que la presión arterial diastólica se mantiene invariable durante la sístole ventricular, la presión diferencial aumenta en la misma medida que la presión arterial sistólica. La disminución de la capacitancia, como la que ocurre con el proceso de envejecimiento, provoca aumento de la presión diferencial. FIGURA 3-2. Presión arterial durante el ciclo cardiaco. 4. Presión arterial media Es la presión arterial promedio respecto al tiempo. No es el promedio simple de las presiones diastólica y sistólica (debido a que una mayor parte del ciclo cardiaco transcurre en la diástole). Puede estimarse como la presión arterial diastólica más un tercio de la presión diferencial. H. Presión venosa Es muy baja. Las venas tienen alta capacitancia y, por lo tanto, pueden alojar grandes volúmenes de sangre a baja presión. 112 ERRNVPHGLFRVRUJ ERRNVPHGLFRVRUJ I. Presión auricular Es ligeramente más baja que la presión venosa. La presión auricular izquierda se estima mediante la presión de enclavamiento pulmonar. Un catéter, introducido en las ramas más pequeñas de la arteria pulmonar, establece contacto casi directo con los capilares pulmonares. La presión capilar pulmonar medida es aproximadamente igual a la presión auricular izquierda. III. ELECTROFISIOLOGÍA CARDIACA A. Electrocardiograma (ECG) (figura 3-3) 1. Onda P Representa la despolarización auricular. No comprende la repolarización auricular, que es enmascarada por el complejo QRS. 2. Intervalo PR Es el intervalo entre el inicio de la onda P y el inicio de la onda Q (despolarización inicial del ventrículo). FIGURA 3-3. Electrocardiograma normal determinado a partir de la derivación II. 113 ERRNVPHGLFRVRUJ ERRNVPHGLFRVRUJ Depende de la velocidad de conducción a través del nódulo auriculoventricular (AV). Por ejemplo, si la conducción en el nódulo AV disminuye (como en un bloqueo cardiaco), el intervalo PR aumenta. Disminuye (esto es, la velocidad de conducción a través del nódulo AV aumenta) por estimulación del sistema nervioso simpático. Aumenta (esto es, la velocidad de conducción a través del nódulo AV disminuye) por estimulación del sistema nervioso parasimpático. 3. Complejo QRS Representa la despolarización de los ventrículos. 4. Intervalo QT Es el intervalo entre el inicio de la onda Q y el final de la onda T. Representa el periodo completo de despolarización y repolarización de los ventrículos. 5. Segmento ST Es el segmento que va del final de la onda S al inicio de la onda T. Es isoeléctrico. Representa el periodo durante el cual los ventrículos están despolarizados. 6. Onda T Representa la repolarización ventricular. B. Potenciales de acción cardiacos (véase tabla 1-3) El potencial de membrana en reposo es determinado por la conductancia de K+ y tiende al potencial de equilibrio de K+. La corriente de entrada lleva carga positiva a la célula y despolariza el potencial de membrana. La corriente de salida resta carga positiva a la célula e hiperpolariza el potencial de membrana. La función de la Na+, K+-ATPasa es mantener los gradientes iónicos a través de las membranas celulares. 1. Ventrículos, aurículas y sistema de Purkinje (figura 3-4) Tienen potenciales de membrana en reposo estables de alrededor de –90 milivolts (mV). Esta cifra se acerca al potencial de equilibrio del K+. Los potenciales de acción son de larga duración, en especial en las fibras de Purkinje, donde duran 300 ms. a. Fase 0 Es la fase de ascenso del potencial de acción. Es causada por un aumento transitorio de la conductancia de Na+. Este aumento se traduce en una corriente de Na+ de entrada que despolariza la membrana. En el pico del potencial de acción, el potencial de membrana se acerca al potencial de equilibrio de Na+. 114 ERRNVPHGLFRVRUJ ERRNVPHGLFRVRUJ FIGURA 3-4. Potencial de acción ventricular. b. Fase 1 Es un breve periodo de repolarización inicial. La repolarización inicial es causada por una corriente de salida, en parte debido al movimiento de iones K+ (favorecido por los gradientes químico y eléctrico) hacia fuera de la célula y en parte debido a la disminución de la conductancia del Na+. c. Fase 2 Es la meseta del potencial de acción. Es causada por un aumento transitorio de la conductancia de Ca2+, que se traduce en una corriente de entrada de Ca2+, y por un aumento de la conductancia de K+. Durante la fase 2, las corrientes de salida y de entrada son aproximadamente iguales, de manera que el potencial de membrana es estable durante la meseta. d. Fase 3 Es la repolarización. Durante la fase 3, la conductancia de Ca2+ disminuye y la conductancia de K+ aumenta y por lo tanto predomina. La alta conductancia de K+ se traduce en una gran corriente de salida de K+ (IK), que hiperpolariza la membrana otra vez hacia el potencial de equilibrio de K+. e. Fase 4 Es el potencial de membrana en reposo. Es un periodo durante el cual las corrientes de entrada y de salida (IK1) son iguales y el potencial de membrana se acerca al potencial de 115 ERRNVPHGLFRVRUJ ERRNVPHGLFRVRUJ equilibrio de K+. 2. Nódulo sinoauricular (SA) (figura 3-5) Normalmente es el marcapaso del corazón. Tiene potencial en reposo inestable. Presenta despolarización espontánea en la fase 4, o automatismo. El nódulo AV y los sistemas de His-Purkinje son marcapasos latentes que pueden presentar tomatismo y sustituir al nódulo SA si está suprimido. La velocidad intrínseca de la despolarización (y la frecuencia cardiaca) en la fase 4 es máxima en el nódulo SA y mínima en el sistema de His-Purkinje: Nódulo SA > nódulo AV > sistema de His-Purkinje a. Fase 0 Es la fase de ascenso del potencial de acción. Es causada por aumento de la conductancia de Ca2+. Este aumento provoca una corriente de entrada de Ca2+ que lleva el potencial de membrana hacia el potencial de equilibrio de Ca2+. La base iónica de la fase 0 en el nódulo SA es diferente de las de los ventrículos, las aurículas y las fibras de Purkinje (en las que se produce una corriente de entrada de Na+). FIGURA 3-5. Potencial de acción del nódulo sinoauricular. b. Fase 3 Es la repolarización. Es causada por aumento de la conductancia de K+. Este aumento se traduce en una corriente de salida de K+ que provoca la repolarización del potencial de membrana. c. Fase 4 Es la despolarización lenta. Representa la actividad de marcapaso del nódulo SA (automatismo). 116 ERRNVPHGLFRVRUJ ERRNVPHGLFRVRUJ Es causada por aumento de la conductancia de Na+, que se traduce en una corriente de entrada de Na+ llamada If. La If es activada por la repolarización del potencial de membrana durante el potencial de acción previo. d. Fases 1 y 2 Están ausentes en el potencial de acción del nódulo SA. 3. Nódulo AV La fase de ascenso del potencial de acción en el nódulo AV es el resultado de una corriente de entrada de Ca+ (como en el nódulo SA). C. Velocidad de conducción Refleja el tiempo necesario para que la excitación se propague por el tejido cardiaco. Depende del tamaño de la corriente de entrada durante la fase de ascenso del potencial de acción. Cuanto mayor es esta corriente, tanto mayor la velocidad de conducción. Es máxima en el sistema de Purkinje. Es mínima en el nódulo AV (considerada como el intervalo PR en el electrocardiograma [ECG]), lo que proporciona tiempo para el llenado ventricular antes de la contracción ventricular. Si la velocidad de conducción a través del nódulo AV aumenta, el llenado ventricular puede estar comprometido. D. Excitabilidad Es la capacidad de las células cardiacas de iniciar potenciales de acción en respuesta a una corriente despolarizante de entrada. Refleja la recuperación de los canales que transportan las corrientes de entrada para la fase de ascenso del potencial de acción. Varía durante el recorrido del potencial de acción. Estas variaciones de la excitabilidad se describen mediante los periodos refractarios (figura 3-6). 1. Periodo refractario absoluto El periodo refractario absoluto (PRA) empieza con la fase de ascenso del potencial de acción y termina después de la fase de meseta. Ocurre debido a que, durante este periodo, la mayoría de los canales que llevan corriente hacia adentro para la elevación (Na+ o Ca2+) están cerrados y no se encuentran disponibles. 117 ERRNVPHGLFRVRUJ ERRNVPHGLFRVRUJ FIGURA 3-6. Periodos refractario absoluto (PRA), refractario efectivo (PRE) y refractario relativo (PRR) del ventrículo. Refleja el tiempo durante el cual no puede iniciarse ningún potencial de acción, sin importar la cantidad de corriente de entrada que se suministre. 2. Periodo refractario efectivo El periodo refractario efectivo (PRE) es ligeramente más largo que el PRA. Es el periodo durante el cual no puede inducirse un potencial de acción propagado. 3. Periodo refractario relativo El periodo refractario relativo (PRR) es el periodo inmediatamente posterior al PRA cuando la repolarización casi ha terminado. Es el periodo durante el cual puede provocarse un potencial de acción, pero se necesita una corriente de entrada mayor de lo habitual. E. Efectos del sistema nervioso autónomo sobre la frecuencia cardiaca y la velocidad de conducción (tabla 3-1) Véase en IV C una exposición de los efectos inotrópicos. 1. Definiciones de efectos cronotrópicos y dromotrópicos a. Efectos cronotrópicos Producen cambios en la frecuencia cardiaca. Un efecto cronotrópico negativo disminuye la frecuencia cardiaca al reducir la velocidad de disparo del nódulo SA. Un efecto cronotrópico positivo aumenta la frecuencia cardiaca al aumentar la velocidad de disparo del nódulo SA. b. Efectos dromotrópicos Producen cambios en la velocidad de conducción, principalmente en el nódulo AV. Un efecto dromotrópico negativo disminuye la velocidad de conducción a través del nódulo AV, lo que desacelera la conducción de los potenciales 118 ERRNVPHGLFRVRUJ ERRNVPHGLFRVRUJ de acción de las aurículas a los ventrículos y prolonga el intervalo PR. Un efecto dromotrópico positivo aumenta la velocidad de conducción a través del nódulo AV, lo que acelera la conducción de los potenciales de acción de las aurículas a los ventrículos y acorta el intervalo PR. 2. Efectos parasimpáticos sobre la frecuencia cardiaca y la velocidad de conducción El nódulo SA, las aurículas y el nódulo AV tienen inervación neumogástrica (“vagal”) parasimpática, pero los ventrículos no. El neurotransmisor es la acetilcolina (ACh), que actúa sobre los receptores muscarínicos. a. Efecto cronotrópico negativo Disminuye la frecuencia cardiaca al reducir la velocidad de la despolarización en la fase 4. Se producen menos potenciales de acción por unidad de tiempo porque el potencial umbral se alcanza más lentamente y, por lo tanto, con menor frecuencia. El mecanismo del efecto cronotrópico negativo es una disminución de If, la corriente de entrada de Na+ que es responsable de la despolarización en la fase 4 en el nódulo SA. b. Efecto dromotrópico negativo Reduce la velocidad de conducción a través del nódulo AV. Los potenciales de acción son conducidos más lentamente de las aurículas a los ventrículos. Prolonga el intervalo PR. El mecanismo del efecto dromotrópico negativo es disminución de la corriente de entrada de Ca2+ y aumento de la corriente de salida de K+. 3. Efectos simpáticos sobre la frecuencia cardiaca y la velocidad de conducción El neurotransmisor es la norepinefrina, que actúa en los receptores β1. a. Efecto cronotrópico positivo Aumenta la frecuencia cardiaca al incrementar la velocidad de 119 ERRNVPHGLFRVRUJ ERRNVPHGLFRVRUJ despolarización en la fase 4. Se producen más potenciales de acción por unidad de tiempo porque el potencial umbral se alcanza más rápidamente y, por lo tanto, con mayor frecuencia. El mecanismo del efecto cronotrópico positivo es un aumento de If, la corriente de entrada de Na+ que es responsable de la despolarización en la fase 4 en el nódulo SA. b. Efecto dromotrópico positivo Aumenta la velocidad de conducción a través del nódulo AV. Los potenciales de acción son conducidos más rápidamente de las aurículas a los ventrículos, y el llenado ventricular puede verse comprometido. Acorta el intervalo PR. El mecanismo del efecto dromotrópico positivo es aumento de la corriente de entrada de Ca2+. IV. MÚSCULO CARDIACO Y GASTO CARDIACO A. Estructura de la célula miocárdica 1. Sarcómero Es la unidad contráctil de la célula miocárdica. Es parecida a la unidad contráctil del músculo esquelético. Se encuentra entre dos líneas Z. Contiene filamentos gruesos (miosina) y también filamentos delgados (actina, troponina, tropomiosina). Como en el músculo esquelético, el acortamiento ocurre conforme a un modelo de filamentos deslizantes, que establece que los filamentos delgados se deslizan entre los filamentos gruesos adyacentes mediante la formación y rotura de puentes cruzados entre la actina y la miosina. 2. Discos intercalares Están presentes en los extremos de las células. Mantienen la cohesión célula-célula. 3. Uniones intercelulares comunicantes Están presentes en los discos intercalares. Son vías de baja resistencia entre las células que permiten la propagación eléctrica rápida de los potenciales de acción. Explican la observación de que el corazón se comporta como un sincicio eléctrico. 4. Mitocondrias Son más numerosas en el músculo cardiaco que en el músculo esquelético. 5. Túbulos T 120 ERRNVPHGLFRVRUJ ERRNVPHGLFRVRUJ Mantienen una relación de continuidad con la membrana celular. Invaginan las células en las líneas Z y transportan los potenciales de acción al interior de la célula. Están muy desarrollados en los ventrículos, pero poco desarrollados en las aurículas. Forman díadas con el retículo sarcoplásmico. 6. Retículo sarcoplásmico (RS) Está formado por túbulos de pequeño diámetro muy próximos a los elementos contráctiles. Es el lugar de almacenamiento y liberación de Ca2+ para el acoplamiento excitación-contracción. B. Etapas del acoplamiento excitación-contracción 1. El potencial de acción se propaga de la membrana a los túbulos T. 2. Durante la meseta del potencial de acción, la conductancia de Ca2+ es mayor y el Ca2+ entra en la célula procedente del líquido extracelular (corriente de entrada de Ca2+) a través de canales de Ca2+ tipo L (receptores de dihidropiridina). 3. Esta entrada de Ca2+ provoca la liberación de todavía más Ca2+ del RS (liberación de Ca2+ inducida por Ca2+) a través de canales liberadores de Ca2+ (receptores de rianodina). La cantidad de Ca2+ liberada del RS depende de: a. Cantidad de Ca2+ almacenada previamente en el RS. b. tamaño de la corriente de entrada de Ca2+ durante la meseta del potencial de acción. 4. Como consecuencia de esta liberación de Ca2+, aumenta la [Ca2+] intracelular. 5. El Ca2+ se fija a la troponina C y la tropomiosina se aparta, lo que elimina el impedimento para la unión de la actina y la miosina. 6. La actina y la miosina se unen, los filamentos gruesos y delgados se deslizan unos sobre otros y la célula miocárdica se contrae. La magnitud de la presión que se genera es proporcional a la [Ca2+] intracelular. 7. La relajación ocurre cuando el retículo sarcoplásmico vuelve a acumular Ca2+ mediante una bomba Ca2+-ATPasa activa. La concentración intracelular de Ca2+ disminuye, y el Ca2+ se separa de la tropinina C. C. Contractilidad Es la capacidad intrínseca del músculo cardiaco de generar fuerza a una longitud muscular determinada. También se denomina inotropismo. Está relacionada con la concentración intracelular de Ca2+. 121 ERRNVPHGLFRVRUJ ERRNVPHGLFRVRUJ Puede estimarse mediante la fracción de eyección (volumen sistólico/volumen telediastólico), que normalmente es de 0.55 (55%). Los factores inotrópicos positivos provocan aumento de la contractilidad. Los factores inotrópicos negativos provocan disminución de la contractilidad. 1. Factores que aumentan la contractilidad (inotropismo positivo) [véase tabla 3-1] a. Aumento de la frecuencia cardiaca Cuando se producen más potenciales de acción por unidad de tiempo, más Ca2+ entra en las células miocárdicas durante la meseta de los potenciales de acción, más Ca2+ se almacena en el RS, más Ca2+ se libera de él, y mayor presión se genera durante la contracción. Algunos ejemplos del efecto del aumento de la frecuencia cardiaca son: (1) Fenómeno de la escalera positiva o fenómeno de Bowditch (o de Treppe). El aumento de la frecuencia cardiaca aumenta la fuerza de contracción de manera escalonada a medida que aumenta la [Ca2+] intracelular de manera acumulativa durante varios latidos. (2) Potenciación posextrasistólica. El latido que se produce después de un latido extrasistólico tiene mayor fuerza de contracción porque durante la extrasístole ha entrado Ca2+ “adicional” en las células. b. Estimulación simpática (catecolaminas) a través de receptores β1 (véase tabla 3-1) Aumenta la fuerza de contracción por dos mecanismos: (1) Aumenta la corriente de entrada de Ca2+ durante la meseta de cada potencial de acción. (2) Aumenta la actividad de la bomba de Ca2+ del retículo sarcoplásmico (mediante la fosforilación del fosfolambano); por consiguiente, el RS acumula más Ca2+ y hay más Ca2+ disponible para su liberación en latidos posteriores. c. Glucósidos cardiacos (digitálicos) Aumentan la fuerza de contracción al inhibir la bomba de Na+, K+ATPasa en la membrana de la célula miocárdica (figura 3-7). FIGURA 3-7. Explicación paso a paso de cómo la ouabaína (un digitálico) eleva la [Ca2+] intracelular y la 122 ERRNVPHGLFRVRUJ ERRNVPHGLFRVRUJ contractilidad miocárdica. Los números dentro de un círculo muestran la secuencia de los acontecimientos. Como consecuencia de esta inhibición, la [Na+] intracelular aumenta, con lo que disminuye el gradiente de Na+ a través de la membrana celular. El intercambio de Na+-Ca2+ (un mecanismo que expulsa Ca2+ de la célula) depende del tamaño del gradiente de Na+ y por lo tanto es menor, lo que incrementa la [Ca2+] intracelular. 2. Factores que disminuyen la contractilidad (inotropismo negativo) [véase tabla 3-1] La estimulación parasimpática (ACh) a través de receptores muscarínicos reduce la fuerza de contracción en las aurículas al reducir la corriente de entrada de Ca2+ durante la meseta del potencial de acción cardiaco. D. Relación longitud-presión en los ventrículos (figura 3-8) Describe el efecto de la longitud de la célula muscular ventricular sobre la fuerza de contracción. Es parecida a la relación que se da en el músculo esquelético. 1. Precarga Es el volumen telediastólico, que está relacionado con la presión auricular derecha. Cuando el retorno venoso se incrementa, el volumen telediastólico aumenta y estira o alarga las fibras musculares del ventrículo (véase la relación de Frank-Starling, IV D 5). 2. Poscarga Para el ventrículo izquierdo es la presión aórtica. El aumento de la presión aórtica incrementa la poscarga en el ventrículo izquierdo. Para el ventrículo derecho es la presión arterial pulmonar. El aumento de la presión en la arteria pulmonar (p. ej., hipertensión pulmonar) incrementa la poscarga en el ventrículo derecho. 123 ERRNVPHGLFRVRUJ ERRNVPHGLFRVRUJ FIGURA 3-8. Relación de Frank-Starling y efecto de los inotrópicos positivos y negativos. 3. Longitud del sarcómero Determina el número máximo de puentes cruzados que pueden formarse entre la actina y la miosina. Determina la máxima presión o fuerza de contracción. 4. Velocidad de contracción con una longitud muscular fija Es máxima cuando la poscarga es cero. Disminuye al aumentar la poscarga. 5. Relación de Frank-Starling Describe el aumento del volumen sistólico y del gasto cardiaco que ocurre en respuesta a un aumento del retorno venoso o del volumen telediastólico (véase figura 3-8). Se basa en la relación longitud-presión del ventrículo. El aumento del volumen telediastólico incrementa la longitud de las fibras ventriculares, lo que eleva la presión generada. Es el mecanismo que ajusta el gasto cardiaco al retorno venoso. Cuanto mayor es el retorno venoso, tanto mayor el gasto cardiaco. Los cambios en la contractilidad desplazan la curva de Frank-Starling hacia arriba (mayor contractilidad) o hacia abajo (menor contractilidad). a. El aumento de la contractilidad incrementa el gasto cardiaco para cualquier nivel de presión auricular derecha o volumen telediastólico. b. La disminución de la contractilidad reduce el gasto cardiaco para cualquier nivel de presión auricular derecha o volumen telediastólico. E. Ciclos de presión-volumen ventriculares (figura 3-9) 124 ERRNVPHGLFRVRUJ ERRNVPHGLFRVRUJ Se construyen combinando las curvas de presión arterial sistólica y diastólica. La curva de presión arterial diastólica es la relación entre la presión arterial diastólica y el volumen diastólico del ventrículo. La curva de presión arterial sistólica es la relación correspondiente entre la presión arterial sistólica y el volumen sistólico del ventrículo. Puede visualizarse un ciclo individual de contracción, eyección, relajación y llenado del ventrículo izquierdo combinando las dos curvas en un ciclo de presión-volumen. 1. Pasos del ciclo a. 1 → 2 (contracción isovolumétrica). El ciclo empieza durante la diástole en el punto 1. El ventrículo izquierdo está lleno de sangre procedente de la aurícula izquierda y su volumen es de unos 140 mL (volumen telediastólico). La presión ventricular es baja porque el músculo ventricular está relajado. Con la excitación, el ventrículo se contrae y la presión ventricular aumenta. La válvula mitral se cierra cuando la presión ventricular izquierda es mayor que la presión auricular izquierda. Puesto que todas las válvulas están cerradas, no puede expulsarse sangre del ventrículo (isovolumétrico). FIGURA 3-9. Ciclo de presión-volumen del ventrículo izquierdo. FIGURA 3-10. Efectos de los cambios en A) precarga, B) poscarga y C) contractilidad sobre el ciclo de 125 ERRNVPHGLFRVRUJ ERRNVPHGLFRVRUJ presión-volumen ventricular. b. 2 → 3 (eyección ventricular). La válvula aórtica se abre en el punto 2 cuando la presión del ventrículo izquierdo excede la presión de la aorta. La sangre es expulsada a la aorta, y el volumen ventricular disminuye. El volumen que se expulsa en esta fase se denomina volumen sistólico. Por lo tanto, el volumen sistólico puede medirse gráficamente como la amplitud del ciclo de presión-volumen. El volumen que queda en el ventrículo izquierdo en el punto 3 es el volumen telesistólico. c. 3 → 4 (relajación isovolumétrica). En el punto 3, el ventrículo se relaja. Cuando la presión ventricular disminuye por debajo de la presión aórtica, la válvula aórtica se cierra. Puesto que todas las válvulas vuelven a estar cerradas, el volumen ventricular es constante (isovolumétrico) durante esta fase. d. 4 → 1 (llenado ventricular). En cuanto la presión ventricular izquierda disminuye por debajo de la presión auricular izquierda, la válvula mitral (AV) se abre y se inicia el llenado del ventrículo. Durante esta fase, el volumen ventricular aumenta hasta unos 140 mL (el volumen telediastólico). 2. Los cambios en el ciclo de presión-volumen ventriculares son causados por varios factores (figura 3-10). a. Mayor precarga (figura 3-10A) Se refiere a un aumento del volumen telediastólico y se debe a incremento del retorno venoso (p. ej., aumento de la volemia o disminución de la capacitancia venosa). Provoca un aumento del volumen sistólico con base en la ley de FrankStarling. El aumento del volumen sistólico queda reflejado en una mayor amplitud del ciclo de presión-volumen. b. Mayor poscarga (figura 3-10B) Se debe a un aumento de la presión aórtica. El ventrículo debe expulsar sangre contra una presión más alta, lo que se traduce en disminución del volumen sistólico. La disminución del volumen sistólico se refleja en una menor amplitud del ciclo de presión-volumen. La disminución del volumen sistólico da por resultado un aumento del volumen telesistólico. c. Mayor contractilidad (figura 3-10C) El ventrículo genera una presión mayor de lo habitual durante la sístole, lo que provoca aumento del volumen sistólico. El aumento del volumen sistólico causa disminución del volumen telesistólico. F. Curvas de funcionamiento cardiaco y vascular (figura 3-11) Son trazos simultáneos del gasto cardiaco y el retorno venoso en función de la presión auricular derecha o el volumen telediastólico. 126 ERRNVPHGLFRVRUJ ERRNVPHGLFRVRUJ 1. Curva de funcionamiento cardiaco (gasto cardiaco) Representa la ley de Frank-Starling para el ventrículo. Pone de manifiesto que el gasto cardiaco depende del volumen telediastólico. FIGURA 3-11. Gráficas simultáneas de las curvas de funcionamiento cardiaco y vascular. Las curvas se cortan en el punto de equilibrio del aparato cardiovascular. 2. Curva de funcionamiento vascular (retorno venoso) Representa la relación entre el flujo sanguíneo que circula por el sistema vascular (o retorno venoso) y la presión auricular derecha. a. Presión general media Es el punto en que la curva de funcionamiento vascular corta el eje x. Es igual que la presión auricular derecha cuando “no hay flujo” en el aparato cardiovascular. Se mide cuando el corazón se detiene experimentalmente. En estas condiciones, el gasto cardiaco y el retorno venoso son cero y la presión es igual en todo el aparato cardiovascular. (1) La presión general media aumenta por aumento de la volemia o disminución de la distensibilidad venosa (en cuyo caso la sangre se desplaza de las venas a las arterias). El aumento de la presión general media se refleja en un desplazamiento de la curva de funcionamiento vascular hacia la derecha (figura 3-12). 127 ERRNVPHGLFRVRUJ ERRNVPHGLFRVRUJ FIGURA 3-12. Efecto del aumento de la volemia sobre la presión general media, la curva de funcionamiento vascular, el gasto cardiaco y la presión auricular derecha. FIGURA 3-13. Efecto del aumento de la resistencia periférica total (RPT) sobre las curvas de funcionamiento cardiaco y vascular y sobre el gasto cardiaco. (2) La presión de llenado general media se reduce por disminución de la volemia o aumento de la distensibilidad venosa (en cuyo caso la sangre se desplaza de las arterias a las venas). La disminución de la presión general media se manifiesta por un desplazamiento de la curva de 128 ERRNVPHGLFRVRUJ ERRNVPHGLFRVRUJ funcionamiento vascular hacia la izquierda. b. Pendiente de la curva de retorno venoso Es determinada por la resistencia de las arteriolas. (1) La rotación en el sentido de las agujas del reloj (horaria) de la curva de retorno venoso indica disminución de la resistencia periférica total (RPT). Cuando la RPT disminuye para una presión auricular derecha determinada, ocurre aumento del retorno venoso (esto es, la vasodilatación de las arteriolas “permite” que fluya más sangre de las arterias a las venas y de vuelta al corazón). (2) La rotación en el sentido contrario a las agujas del reloj (antihoraria) de la curva de retorno venoso indica aumento de la RPT (figura 3-13). Cuando la RPT aumenta para una presión auricular derecha determinada, ocurre una disminución del retorno venoso al corazón (esto es, la vasoconstricción de las arteriolas disminuye el flujo sanguíneo de las arterias a las venas y de vuelta al corazón). 3. Combinación de las curvas de gasto cardiaco y retorno vascular Cuando el gasto cardiaco y el retorno venoso se grafican juntos como función de la presión auricular derecha, se intersectan en el mismo valor de presión auricular derecha. El punto en que las dos curvas se cortan es el punto de equilibrio o de estado estable (véase figura 3-11). El equilibrio se alcanza cuando el gasto cardiaco iguala el retorno venoso. El gasto cardiaco puede modificarse manipulando la curva de gasto cardiaco, la curva de retorno venoso o ambas simultáneamente. Las curvas superpuestas pueden emplearse para predecir el sentido y la magnitud de los cambios en el gasto cardiaco. a. Los inotrópicos modifican la curva de gasto cardiaco. (1) Los inotrópicos positivos (p. ej., glucósidos cardiacos) elevan la contractilidad y el gasto cardiaco (figura 3-14). El punto de equilibrio o intersección se desplaza hacia un gasto cardiaco más alto y una presión auricular derecha más baja en proporción. La presión auricular derecha disminuye porque se expulsa más sangre del corazón en cada latido (mayor volumen sistólico). 129 ERRNVPHGLFRVRUJ ERRNVPHGLFRVRUJ FIGURA 3-14. Efecto de un inotrópico positivo sobre curva de funcionamiento cardiaco, gasto cardiaco y presión auricular derecha. (2) Los inotrópicos negativos reducen la contractilidad y el gasto cardiaco (no se ilustra). b. Los cambios en la volemia o la distensibilidad venosa modifican la curva de retorno venoso. (1) El aumento de la volemia o la disminución de la capacitancia venosa aumentan la presión general media, lo que desplaza la curva de retorno venoso hacia la derecha en paralelo (véase figura 3-12). Se establece un nuevo punto de equilibrio o intersección en el que tanto el gasto cardiaco como la presión auricular derecha son mayores. (2) La disminución de la volemia (p. ej., hemorragia) o el aumento de la capacitancia venosa tienen el efecto contrario —menor presión general media y desplazamiento de la curva de retorno venoso hacia la izquierda en paralelo—. Se establece un nuevo punto de equilibrio en el que tanto el gasto cardiaco como la presión auricular derecha son menores (no se ilustra). c. Los cambios de la RPT modifican las curvas de gasto cardiaco y de retorno venoso. Los cambios de la RPT modifican ambas curvas simultáneamente; por lo tanto, las respuestas son más complicadas que las observadas en los ejemplos anteriores. (1) El aumento de la RPT reduce tanto el gasto cardiaco como el retorno venoso (véase figura 3-13). a. Ocurre una rotación antihoraria de la curva de retorno venoso. El aumento de la RPT se traduce en un menor retorno venoso, ya que la 130 ERRNVPHGLFRVRUJ ERRNVPHGLFRVRUJ sangre queda retenida en el lado arterial. b. El aumento de la presión aórtica (mayor poscarga) provoca un desplazamiento hacia abajo de la curva de gasto cardiaco, ya que el corazón bombea sangre contra una presión más alta. c. Como consecuencia de estos cambios simultáneos, se establece un nuevo punto de equilibrio en el que tanto el gasto cardiaco como el retorno venoso son menores, pero la presión auricular derecha no varía. (1) Reducir la RPT provoca un aumento tanto del gasto cardiaco como del retorno venoso (no se ilustra). a. Ocurre rotación horaria de la curva de retorno venoso. La disminución de la RPT se traduce en un mayor retorno venoso, ya que puede volver más sangre al corazón procedente del lado arterial. b. El descenso de la presión aórtica (menor poscarga) provoca un desplazamiento hacia arriba de la curva de gasto cardiaco, ya que el corazón bombea sangre contra una presión más baja. c. Como consecuencia de estos cambios simultáneos, se establece un nuevo punto de equilibrio en el que tanto el gasto cardiaco como el retorno venoso son mayores, pero la presión auricular derecha no varía. G. Volumen sistólico, gasto cardiaco y fracción de eyección 1. Volumen sistólico Es el volumen expulsado del ventrículo en cada latido. Se expresa mediante la ecuación: Volumen sistólico = volumen telediastólico = volumen telesistólico 2. Gasto cardiaco Se expresa mediante la ecuación: Gasto cardiaco (GC) = volumen sistólico (VS) × frecuencia cardiaca (FC) 3. Fracción de eyección Es la fracción del volumen telediastólico expulsado en cada sístole. Está relacionada con la contractilidad. Normalmente es de 0.55 o 55%. Se expresa mediante la ecuación: H. Trabajo sistólico Es el trabajo que realiza el corazón en cada latido. Es igual a presión × volumen. Para el ventrículo izquierdo, la presión es la presión aórtica y el volumen es el volumen sistólico. Se expresa mediante la ecuación: 131 ERRNVPHGLFRVRUJ ERRNVPHGLFRVRUJ Trabajo sistólico = Presión aórtica × Volumen sistólico Los ácidos grasos son la principal fuente de energía para el trabajo sistólico. I. Consumo cardiaco de O2 Guarda relación directa con la cantidad de presión generada por los ventrículos. Aumenta por: 1. ↑ poscarga (mayor presión aórtica). 2. ↑ tamaño del corazón (la ley de Laplace establece que la presión es proporcional al radio de una esfera). 3. ↑ contractilidad. 4. ↑ frecuencia cardiaca. J. Medición del gasto cardiaco según el principio de Fick El principio de Fick para cuantificar el gasto cardiaco se expresa mediante la ecuación: La ecuación se resuelve de la siguiente manera: 1. Se mide el consumo de O2 de todo el organismo. 2. Se mide la [O2] de la vena pulmonar en una arteria periférica. 3. Se mide la [O2] de la arteria pulmonar en sangre venosa mixta de la circulación general. Por ejemplo, un hombre que pesa 70 kg tiene consumo de O2 en reposo de 250 mL/min, contenido de O2 arterial periférico de 0.20 mL O2/mL de sangre y contenido de O2 venoso mixto de 0.15 mL O2/mL de sangre, y frecuencia cardiaca de 72 lat/min. ¿Cuál es su gasto cardiaco? ¿Cuál es su volumen sistólico? V. CICLO CARDIACO La figura 3-15 muestra los procesos mecánicos y eléctricos de un ciclo cardiaco 132 ERRNVPHGLFRVRUJ ERRNVPHGLFRVRUJ individual. Las siete fases están separadas por líneas verticales. Se utiliza el ECG como marcador de acontecimientos. La apertura y el cierre de las válvulas provoca los ruidos cardiacos fisiológicos. Cuando todas las válvulas están cerradas, el volumen ventricular es constante y la fase se denomina isovolumétrica. A. Sístole auricular Va precedida de la onda P, que representa la activación eléctrica de las aurículas. Contribuye al llenado ventricular, pero no es imprescindible. El aumento de la presión auricular (presión venosa) provocado por la sístole auricular es la onda a en la curva de pulso venoso. El llenado del ventrículo mediante la sístole auricular provoca el cuarto ruido cardiaco, que no es audible en los adultos sanos. B. Contracción ventricular isovolumétrica Empieza tras el inicio de la onda QRS, que representa la activación eléctrica de los ventrículos. Cuando la presión ventricular es mayor que la presión auricular, las válvulas AV se cierran. Su cierre corresponde al primer ruido cardiaco. Puesto que la válvula mitral se cierra antes que la válvula tricúspide, el primer ruido cardiaco puede estar desdoblado. La presión ventricular aumenta de manera isovolumétrica como consecuencia de la contracción ventricular. No obstante, durante esta fase no sale sangre del ventrículo porque la válvula aórtica está cerrada. El volumen ventricular es constante (isovolumétrico) debido a que todas las válvulas están cerradas. C. Eyección ventricular rápida La presión ventricular alcanza su valor máximo durante esta fase. La onda C de la curva del pulso venoso ocurre debido al abombamiento de la válvula tricúspide hacia la aurícula derecha durante la contracción ventricular derecha. Cuando la presión ventricular se hace mayor que la presión aórtica, la válvula aórtica se abre. Se produce una expulsión rápida de sangre a la aorta debido al gradiente de presión entre el ventrículo y la aorta. El volumen ventricular disminuye drásticamente porque la mayor parte del volumen sistólico se expulsa durante esta fase. Empieza el llenado auricular. El inicio de la onda T, que representa la repolarización de los ventrículos, señala el final tanto de la contracción ventricular como de la expulsión 133 ERRNVPHGLFRVRUJ ERRNVPHGLFRVRUJ ventricular rápida. D. Disminución de la expulsión ventricular La eyección de sangre del ventrículo continúa, pero es más lenta. La presión ventricular empieza a disminuir. La presión aórtica también disminuye debido al desplazamiento de sangre de las arterias grandes a las arterias pequeñas. 134 ERRNVPHGLFRVRUJ ERRNVPHGLFRVRUJ 135 ERRNVPHGLFRVRUJ ERRNVPHGLFRVRUJ FIGURA 3-15. Ciclo cardiaco. ECG, electrocardiograma. A, sístole auricular; B, contracción ventricular isovolumétrica; C, expulsión ventricular rápida; D, disminución de la expulsión ventricular; E, relajación ventricular isovolumétrica; F, llenado ventricular rápido; G, disminución del llenado ventricular. El llenado auricular continúa. La onda V en la curva del pulso venoso representa el flujo de sangre hacia la aurícula derecha (fase de ascenso de la onda) y desde la aurícula derecha hacia el ventrículo derecho (fase de descenso de la onda). E. Relajación ventricular isovolumétrica Ahora ya ha terminado la repolarización de los ventrículos (final de la onda T). Se cierra la válvula aórtica, y a continuación la válvula pulmonar. El cierre de las válvulas semilunares corresponde al segundo ruido cardiaco. La inspiración demora el cierre de la válvula pulmonar y de este modo provoca el desdoblamiento del segundo ruido cardiaco. Las válvulas AV permanecen cerradas durante la mayor parte de esta fase. La presión ventricular disminuye con rapidez porque el ventrículo ahora está relajado. El volumen ventricular es constante (isovolumétrico) porque todas las válvulas están cerradas. La “melladura” en el trazo de la presión aórtica se produce tras el cierre de la válvula aórtica y se denomina escotadura dicrótica o incisura. F. Llenado ventricular rápido Cuando la presión ventricular se hace menor que la presión auricular, la válvula mitral se abre. Con la válvula mitral abierta, se inicia el llenado ventricular desde la aurícula. La presión aórtica sigue disminuyendo porque sigue desplazándose sangre hacia las arterias pequeñas. El flujo sanguíneo rápido de las aurículas a los ventrículos provoca el tercer ruido cardiaco, que es normal escuchar en los niños, pero en los adultos se relaciona con enfermedad. G. Disminución del llenado ventricular (diástasis) Es la fase más prolongada del ciclo cardiaco. El llenado ventricular continúa, pero a menor velocidad. El tiempo necesario para la diástasis y el llenado ventricular depende de la frecuencia cardiaca. Por ejemplo, el aumento de la frecuencia cardiaca reduce el tiempo disponible para el nuevo llenado ventricular, el volumen telediastólico y el volumen sistólico. VI. REGULACIÓN DE LA PRESIÓN ARTERIAL 136 ERRNVPHGLFRVRUJ ERRNVPHGLFRVRUJ Los mecanismos más importantes para regular la presión arterial son el mecanismo barorreceptor, rápido y mediado por vía neural, y el mecanismo renina-angiotensina-aldosterona, más lento y regulado por vía hormonal. A. Reflejo barorreceptor Comprende mecanismos neurales rápidos. Es un sistema de retroinhibición responsable de regular minuto a minuto la presión arterial. Los barorreceptores son receptores de estiramiento situados en las paredes del seno carotídeo, cerca de la bifurcación de las arterias carótidas comunes. 1. Etapas del reflejo barorreceptor (figura 3-16) a. Una disminución de la presión arterial reduce el estiramiento de las paredes del seno carotídeo. Puesto que los barorreceptores son muy sensibles a las variaciones de la presión arterial, un descenso rápido de la presión arterial provoca la mayor respuesta. Barorreceptores adicionales del cayado aórtico responden a aumentos (pero no a decrementos) de la presión arterial. b. La disminución del estiramiento reduce la velocidad de descarga del nervio del seno carotídeo [nervio de Hering, nervio craneal (NC) IX], que transporta información al centro vasomotor en el tronco del encéfalo. c. El valor predeterminado de la presión arterial media en el centro vasomotor es de unos 100 mm Hg. Por lo tanto, si la presión arterial media es inferior a 100 mm Hg, el centro vasomotor coordina una serie de respuestas vegetativas. Con estos cambios se intenta aumentar la presión arterial hacia la normalidad. 137 ERRNVPHGLFRVRUJ ERRNVPHGLFRVRUJ FIGURA 3-16. Función del reflejo barorreceptor en la respuesta cardiovascular a la hemorragia. Pa, presión arterial media; RPT, resistencia periférica total. d. Las respuestas del centro vasomotor al descenso de la presión arterial media se coordinan para aumentar la presión arterial a 100 mm Hg. Las respuestas son descenso del tono parasimpático (vagal) del corazón y aumento del tono simpático del corazón y los vasos sanguíneos. Los siguientes cuatro efectos intentan aumentar la presión arterial hacia la normalidad: (1) ↑ frecuencia cardiaca, que es el resultado de un menor tono parasimpático y un mayor tono simpático en el nódulo SA del corazón. (2) ↑ contractilidad y volumen sistólico, como consecuencia de un mayor tono simpático del corazón. Junto con el aumento de la frecuencia 138 ERRNVPHGLFRVRUJ ERRNVPHGLFRVRUJ cardiaca, el aumento de la contractilidad y el volumen sistólico eleva el gasto cardiaco, que a su vez incrementa la presión arterial. (3) ↑ vasoconstricción de las arteriolas, que es el resultado de un mayor tono simpático. Por consiguiente, la RPT y la presión arterial aumentarán. (4) ↑ constricción de las venas (venoconstricción), debido a un mayor flujo de salida simpático. La venoconstricción reduce el volumen a baja presión e incrementa el retorno venoso al corazón. El aumento del retorno venoso eleva el gasto cardiaco mediante el mecanismo de Frank-Starling. 2. Ejemplo del reflejo barorreceptor: respuesta a la hemorragia aguda (véase figura 3-16) 3. Ejemplo del mecanismo barorreceptor: maniobra de Valsalva La integridad del mecanismo barorreceptor puede comprobarse con la maniobra de Valsalva (p. ej., espirar contra la glotis cerrada). La espiración contra la glotis cerrada incrementa la presión intratorácica, lo que disminuye el retorno venoso. La disminución del retorno venoso reduce el gasto cardiaco y la presión arterial (Pa). Si el reflejo barorreceptor está intacto, los barorreceptores detectan el descenso de la Pa, lo que lleva a un aumento del tono simpático al corazón y los vasos sanguíneos. En la prueba, se observaría aumento de frecuencia cardiaca. Cuando la persona interrumpe la maniobra, se produce un aumento por rebote del retorno venoso, el gasto cardiaco y la Pa. Los barorreceptores detectan el aumento de la Pa y ordenan una disminución de la frecuencia cardiaca. B. Sistema renina-angiotensina-aldosterona Es un mecanismo hormonal lento. Se utiliza en la regulación de la presión arterial a largo plazo mediante el ajuste de la volemia. La renina es una enzima. La angiotensina I es inactiva. La angiotensina II es fisiológicamente activa. La angiotensinasa degrada la angiotensina II. Uno de los fragmentos peptídicos, la angiotensina III, posee algo de la actividad biológica de la angiotensina II. 1. Etapas del sistema renina-angiotensina-aldosterona (figura 3-17) a. Una disminución de la presión de perfusión renal hace que las células glomerulares de las arteriolas aferentes segreguen renina. b. La renina es una enzima que cataliza la conversión del angiotensinógeno en angiotensina I en el plasma. c. La enzima convertidora de angiotensina (ECA) cataliza la conversión de angiotensina I en angiotensina II, principalmente en los pulmones. 139 ERRNVPHGLFRVRUJ ERRNVPHGLFRVRUJ Los inhibidores de la ECA (IECA) (p. ej., captopril) bloquean la conversión de angiotensina I en angiotensina II y, por lo tanto, disminuyen la presión arterial. Los antagonistas de los receptores de angiotensina (AT1) (p. ej., losartán) bloquean la acción de la angiotensina II en su receptor y disminuyen la presión arterial. d. La angiotensina II tiene cuatro efectos: (1) Estimula la síntesis y la secreción de aldosterona por la corteza suprarrenal. La aldosterona aumenta la reabsorción de Na+ por el túbulo distal renal, con lo que incrementa el volumen de líquido extracelular (LEC), la volemia y la presión arterial. Esta acción de la aldosterona es lenta porque requiere la síntesis de nuevas proteínas. (2) Aumenta el intercambio de Na+-2H+ en el túbulo contorneado proximal. Esta acción de la angiotensina II aumenta directamente la reabsorción de Na+ y complementa la estimulación indirecta de la reabsorción de Na+ a través de la aldosterona. Esta acción de la angiotensina II lleva a alcalosis por pérdida de H+. (3) Aumenta la sensación de sed y por lo tanto el consumo de agua. (4) Provoca vasoconstricción de las arteriolas, con lo que aumenta la resistencia periférica total (RPT) y presión arterial. 2. Ejemplo: respuesta del sistema renina-angiotensina-aldosterona a la hemorragia aguda (véase figura 3-17) C. Otros mecanismos reguladores de la presión arterial 1. Isquemia cerebral a. Cuando el cerebro está isquémico, aumenta la presión parcial de dióxido de carbono (Pco2) en el tejido cerebral. 140 ERRNVPHGLFRVRUJ ERRNVPHGLFRVRUJ FIGURA 3-17. Función del sistema renina-angiotensina-aldosterona en la respuesta cardiovascular a la hemorragia. Pa, presión arterial media; RPT, resistencia periférica total. b. Quimiorreceptores del centro vasomotor responden con un aumento del tono simpático al corazón y los vasos sanguíneos. La constricción arteriolar provoca intensa vasoconstricción periférica y una mayor RPT. El flujo sanguíneo a otros órganos (p. ej., riñones) disminuye significativamente en un intento de conservar el flujo sanguíneo al cerebro. La presión arterial media puede aumentar a niveles potencialmente letales. c. La reacción de Cushing es un ejemplo de respuesta a la isquemia cerebral. 141 ERRNVPHGLFRVRUJ ERRNVPHGLFRVRUJ El aumento de la presión intracraneal provoca la compresión de los vasos sanguíneos cerebrales, lo que lleva a isquemia cerebral y una mayor Pco2 cerebral. El centro vasomotor ordena un aumento de la descarga simpática al corazón y los vasos sanguíneos, que provoca un aumento notable de la presión arterial. 2. Quimiorreceptores de los cuerpos carotídeos y aórticos Están situados cerca de la bifurcación de las arterias carótidas comunes y a lo largo del cayado aórtico. Tienen consumo muy alto de O2 y son muy sensibles al descenso de la presión parcial de oxígeno (Po2). La disminución de la Po2 activa los centros vasomotores que provocan vasoconstricción, aumento de la RPT e incremento de la presión arterial. 3. Vasopresina [hormona antidiurética (ADH)] Interviene en la regulación de la presión arterial en respuesta a la hemorragia, pero no en la regulación minuto a minuto de la presión arterial normal. Los receptores auriculares responden a una disminución de la volemia (o la presión arterial) y provocan la liberación de vasopresina por la neurohipófisis. La vasopresina tiene dos efectos que suelen aumentar la presión arterial hacia la normalidad: a. Es un potente vasoconstrictor que aumenta la RPT mediante la activación de los receptores V1 en las arteriolas. b. Aumenta la reabsorción de agua por el túbulo distal renal y los túbulos colectores mediante la activación de los receptores V2. 4. Péptido natriurético auricular El péptido natriurético auricular (PNA) se libera en las aurículas en respuesta a un aumento de la volemia y la presión arterial. Provoca relajación del músculo liso vascular, dilatación de las arteriolas y descenso de la RPT. Incrementa la excreción de Na+ y agua por el riñón, lo que reduce la volemia e intenta reducir la presión arterial hacia la normalidad. Inhibe la secreción de renina. VII. MICROCIRCULACIÓN Y LINFA A. Estructura de los lechos capilares Las metarteriolas se ramifican y conectan con los lechos capilares. En la unión de las arteriolas y los capilares hay una banda de músculo liso llamada esfínter precapilar. Los verdaderos capilares no tienen músculo liso; están compuestos por una 142 ERRNVPHGLFRVRUJ ERRNVPHGLFRVRUJ monocapa de células endoteliales rodeadas de una membrana basal. Las hendiduras (poros) entre las células endoteliales permiten el paso de sustancias hidrosolubles. Las hendiduras representan una fracción muy pequeña de la superficie (< 0.1%). El flujo sanguíneo a través de los capilares es regulado por la contracción y la relajación de las arteriolas y los esfínteres precapilares. B. Paso de sustancias a través de la pared capilar 1. Sustancias liposolubles Cruzan las membranas de las células endoteliales de los capilares por difusión simple. Comprenden O2 y CO2. 2. Sustancias hidrosolubles pequeñas Cruzan a través de las hendiduras llenas de agua entre las células endoteliales. Comprenden agua, glucosa y aminoácidos. Por lo general, las moléculas de proteína son demasiado grandes para pasar libremente a través de las hendiduras. En el encéfalo, las hendiduras entre las células endoteliales son excepcionalmente estrechas (barrera hematoencefálica). En hígado e intestino, las hendiduras son excepcionalmente anchas y permiten el paso de proteínas. Estos capilares se denominan sinusoides. 3. Sustancias hidrosolubles grandes Pueden cruzar mediante pinocitosis. FIGURA 3-18. Fuerzas de Starling a través de la pared capilar. +, favorece la filtración; –, se opone a la filtración; Pc, presión hidrostática capilar; Pi, presión hidrostática intersticial; πc, presión oncótica capilar; πi, presión oncótica intersticial. C. Intercambio de líquido a través de los capilares 1. Ecuación de Starling (figura 3-18) 143 ERRNVPHGLFRVRUJ ERRNVPHGLFRVRUJ a. Jv es el gasto. Cuando Jv es positivo, ocurre desplazamiento neto de líquido hacia fuera del capilar (filtración). Cuando Jv es negativo, ocurre desplazamiento neto de líquido hacia dentro del capilar (reabsorción). b. Kf es el coeficiente de filtración. Es la conductancia hidráulica (permeabilidad del agua) de la pared capilar. c. Pc es la presión hidrostática capilar. El aumento de la Pc favorece la filtración hacia fuera del capilar. La Pc es determinada por las presiones y resistencias arteriales y venosas. El aumento de la presión arterial o venosa eleva la Pc; el aumento de la presión venosa tiene un mayor efecto sobre la Pc. La Pc es más alta en el extremo arteriolar del capilar que en el extremo venoso (excepto en los capilares glomerulares, donde es casi constante). d. Pi es la presión hidrostática del líquido intersticial. El aumento de la Pi se opone a la filtración hacia fuera del capilar. Normalmente es cercana a 0 mm Hg (o es ligeramente negativa). e. πc es la presión oncótica (o coloidosmótica) del líquido intersticial. El aumento de la πc se opone a la filtración hacia fuera del capilar. La πc aumenta con la concentración de proteínas en la sangre (p. ej., deshidratación). La πc disminuye al reducir la concentración de proteínas en la sangre (p. ej., síndrome nefrótico, desnutrición proteínica, insuficiencia hepática). Los solutos pequeños no contribuyen a la πc. f. πi es la presión oncótica del líquido intersticial. El aumento de la πi favorece la filtración hacia fuera del capilar. La πi depende de la concentración de proteínas en el líquido intersticial, que normalmente es muy baja porque se filtra muy poca proteína. 2. Factores que aumentan la filtración a. ↑ Pc: por aumento de la presión arterial o la presión venosa, dilatación arteriolar y constricción venosa. 144 ERRNVPHGLFRVRUJ ERRNVPHGLFRVRUJ b. ↓ Pi c. ↓ πc: por disminución de la concentración de proteínas en sangre. d. ↑ πi: por drenaje linfático insuficiente. 3. Cálculos tipo mediante la ecuación de Starling a. Ejemplo 1: en el extremo arteriolar de un capilar, Pc es 30 mm Hg, πc es 28 mm Hg, Pi es 0 mm Hg y πi es 4 mm Hg. ¿Ocurrirá filtración o reabsorción? Dado que la presión neta es positiva, se producirá filtración. b. Ejemplo 2: en el extremo venoso del mismo capilar, Pc ha disminuido a 16 mm Hg, πc se mantiene en 28 mm Hg, Pi es 0 mm Hg y πi es 4 mm Hg. ¿Se producirá filtración o reabsorción? Puesto que la presión global es negativa, ocurrirá reabsorción. 4. Linfa a. Función de la linfa Normalmente, la filtración de líquido hacia fuera de los capilares es ligeramente mayor que la reabsorción de líquido hacia los capilares. El exceso de líquido filtrado se regresa a la circulación en la linfa. La linfa también regresa cualquier proteína filtrada a la circulación. b. Flujo unidireccional de linfa Las válvulas unidireccionales permiten la entrada de líquido intersticial a los vasos linfáticos, pero no permiten su salida. El flujo a través de los vasos linfáticos grandes también es unidireccional y es auxiliado por las válvulas unidireccionales y la contracción del músculo esquelético. c. Edema (tabla 3-2) Se produce cuando el volumen de líquido intersticial excede la capacidad de los vasos linfáticos de devolverlo a la circulación. Puede ser provocado por exceso de filtración o por bloqueo de los vasos linfáticos. La histamina causa dilatación arteriolar y constricción venosa, fenómenos que en conjunto provocan un gran incremento de Pc y edema local. D. Óxido nítrico (NO) Se produce en las células endoteliales. Provoca la relajación local del músculo liso vascular. 145 ERRNVPHGLFRVRUJ ERRNVPHGLFRVRUJ El mecanismo de acción implica la activación de la guanilato ciclasa y la producción de monofosfato de guanosina cíclico (GMPc). Es una forma de factor relajante derivado del endotelio (EDRF, endothelialderived relaxing factor). La ACh circulante provoca vasodilatación al estimular la producción de NO en el músculo liso vascular. VIII. CIRCULACIONES ESPECIALES (tabla 3-3) El flujo sanguíneo varía de un órgano a otro. El flujo sanguíneo a un órgano es regulado por la modificación de la resistencia arteriolar y puede variar según las necesidades metabólicas del órgano. El flujo sanguíneo pulmonar y el renal se exponen en los Capítulos 4 y 5, respectivamente. A. Control local (intrínseco) del flujo sanguíneo 1. Ejemplos de control local a. Autorregulación El flujo sanguíneo a un órgano se mantiene constante a lo largo de un amplio intervalo de presiones de perfusión. Los órganos que presentan autorregulación son corazón, encéfalo y riñones. Por ejemplo, si la presión de perfusión al corazón disminuye repentinamente, ocurrirá vasodilatación compensadora de las arteriolas para mantener un flujo constante. b. Hiperemia activa El flujo de sangre a un órgano es proporcional a su actividad metabólica. Por ejemplo, si la actividad metabólica en el músculo esquelético aumenta por actividad física extenuante, el flujo sanguíneo al músculo aumentará de manera proporcional para satisfacer las necesidades metabólicas. 146 ERRNVPHGLFRVRUJ ERRNVPHGLFRVRUJ c. Hiperemia reactiva Es el aumento del flujo sanguíneo a un órgano que ocurre tras un periodo de oclusión del flujo. Cuanto más prolongado es el periodo de oclusión, tanto mayor es el aumento del flujo sanguíneo respecto a los niveles previos a la oclusión. 2. Mecanismos que explican el control local del flujo sanguíneo a. Hipótesis miógena Explica la autorregulación, pero no la hiperemia activa o reactiva. Se basa en la observación de que el músculo liso vascular se contrae cuando se estira. Por ejemplo, si la presión de perfusión a un órgano aumenta de manera repentina, el músculo liso arteriolar se estirará y se contraerá. La vasoconstricción resultante mantendrá un flujo constante. (Sin vasoconstricción, el flujo sanguíneo aumentaría como consecuencia de la mayor presión.) b. Hipótesis metabólica Se basa en la observación de que el aporte de O2 a los tejidos se ajusta a las necesidades tisulares de O2. Como resultado de la actividad metabólica en el tejido se generan metabolitos vasodilatadores. Estos vasodilatadores son CO2, H+, K+, lactato y adenosina. Ejemplos de hiperemia activa: 147 ERRNVPHGLFRVRUJ ERRNVPHGLFRVRUJ (1) Si la actividad metabólica de un tejido aumenta (p. ej., ejercicio intenso), se elevan tanto la demanda de O2 como la producción de metabolitos vasodilatadores. Estos metabolitos provocan vasodilatación arteriolar, aumento del flujo sanguíneo e incremento de la distribución de O2 al tejido para satisfacer las necesidades. (2) Si el flujo sanguíneo a un órgano aumenta repentinamente por elevación espontánea de la presión arterial, entonces se suministra más O2 para la actividad metabólica. Al mismo tiempo, el mayor flujo “arrastra” los metabolitos vasodilatadores. Como consecuencia de esta eliminación, se produce constricción arteriolar, la resistencia aumenta y el flujo sanguíneo disminuye hasta la normalidad. B. Control hormonal (extrínseco) del flujo sanguíneo 1. Inervación simpática del músculo liso vascular El aumento del tono simpático provoca vasoconstricción. La disminución del tono simpático provoca vasodilatación. La densidad de la inervación simpática varía mucho entre los tejidos. La piel tiene la mayor inervación, mientras que los vasos coronarios, pulmonares y cerebrales tienen poca inervación. 2. Otras hormonas vasoactivas a. Histamina Provoca dilatación arteriolar y venoconstricción. Los efectos combinados de la dilatación arteriolar y la venoconstricción provocan aumento de la Pc y de la filtración hacia fuera de los capilares, lo que se traduce en edema local. Se libera en respuesta al traumatismo tisular. b. Bradicinina Provoca dilatación arteriolar y venoconstricción. Causa aumento de la filtración hacia fuera de los capilares (de modo parecido a como ocurre con la histamina) y provoca edema local. c. Serotonina (5-hidroxitriptamina) Produce vasoconstricción arteriolar y se libera en respuesta a la lesión de los vasos sanguíneos para ayudar a evitar la hemorragia. Se ha implicado en los espasmos vasculares de las migrañas. d. Prostaglandinas La prostaciclina es un vasodilatador en varios lechos vasculares. Las prostaglandinas de la serie E son vasodilatadoras. Las prostaglandinas de la serie F son vasoconstrictoras. El tromboxano A2 es vasoconstrictor. C. Circulación coronaria Es controlada casi totalmente por factores metabólicos locales. Presenta autorregulación. 148 ERRNVPHGLFRVRUJ ERRNVPHGLFRVRUJ Presenta hiperemia activa y reactiva. Los factores metabólicos locales más importantes son hipoxia y adenosina. Por ejemplo, el aumento de la contractilidad miocárdica va acompañado de una mayor necesidad de O2. Para satisfacer esta necesidad, ocurre vasodilatación compensadora de los vasos coronarios y, por consiguiente, aumenta tanto el flujo sanguíneo como la distribución de O2 al músculo cardiaco que se contrae (hiperemia activa). Durante la sístole, la compresión mecánica de los vasos coronarios reduce el flujo sanguíneo. Tras el periodo de oclusión, el flujo sanguíneo aumenta para pagar la deuda de O2 (hiperemia reactiva). Los nervios simpáticos tienen una función secundaria. D. Circulación cerebral Es controlada casi totalmente por factores metabólicos locales. Presenta autorregulación. Presenta hiperemia activa y reactiva. El vasodilatador local más importante para la circulación cerebral es el CO2. El aumento de la Pco2 provoca vasodilatación de las arteriolas cerebrales y aumento del flujo sanguíneo al cerebro. La disminución de la Pco2 causa vasoconstricción de las arteriolas cerebrales y decremento del flujo sanguíneo al cerebro. Los nervios simpáticos tienen una función secundaria. Las sustancias vasoactivas de la circulación general tienen poco o ningún efecto sobre la circulación cerebral, porque dichas sustancias quedan excluidas por la barrera hematoencefálica. E. Músculo esquelético Es controlado por la inervación simpática de los vasos sanguíneos del músculo esquelético y por factores metabólicos locales. 1. Inervación simpática Es la principal reguladora del flujo sanguíneo al músculo esquelético en reposo. Las arteriolas del músculo esquelético están densamente inervadas por fibras simpáticas. Las venas también están inervadas, pero menos densamente. Los vasos sanguíneos del músculo esquelético contienen receptores α1 y β2. La estimulación de los receptores α1 provoca vasoconstricción. La estimulación de los receptores β2 provoca vasodilatación. El estado de constricción de las arteriolas del músculo esquelético es uno de los principales factores causales de la RPT (debido a la gran masa de músculo esquelético). 2. Control metabólico local El flujo de sangre del músculo esquelético presenta autorregulación e 149 ERRNVPHGLFRVRUJ ERRNVPHGLFRVRUJ hiperemia activa y reactiva. La demanda de O2 en el músculo esquelético varía con el nivel de actividad metabólica, y el flujo sanguíneo es regulado para satisfacer las necesidades. Durante el ejercicio, cuando la demanda es elevada, predominan estos mecanismos metabólicos locales. Las sustancias vasodilatadoras locales son lactato, adenosina y K+. Los efectos mecánicos durante el ejercicio comprimen temporalmente las arterias y disminuyen el flujo sanguíneo. Durante el periodo posterior a la oclusión, la hiperemia reactiva aumenta el flujo sanguíneo para pagar la deuda de O2. F. Piel Tiene inervación simpática extensa. El flujo sanguíneo cutáneo está bajo control extrínseco. La regulación de la temperatura es la principal función de los nervios simpáticos cutáneos. El aumento de la temperatura ambiente lleva a vasodilatación cutánea, lo que permite disipar el exceso de calor corporal. El traumatismo provoca una “respuesta triple” en la piel —una línea roja, eritema y roncha—. Una roncha (o habón) es un edema local que resulta de la liberación local de histamina, la cual aumenta la filtración capilar. IX. FUNCIONES INTEGRADORAS DEL APARATO CARDIOVASCULAR: GRAVEDAD, EJERCICIO Y HEMORRAGIA Las respuestas a los cambios en fuerza gravitatoria, actividad física y hemorragia ponen de manifiesto las funciones integradoras del aparato cardiovascular. A. Cambios en las fuerzas gravitatorias (tabla 3-4 y figura 3-19) Cuando una persona pasa de la posición de decúbito supino a la bipedestación se producen los siguientes cambios: 1. Cuando una persona está en bipedestación, se acumula un volumen significativo en las extremidades inferiores debido a la alta distensibilidad de las venas. (La actividad muscular evitaría esta acumulación.) 2. Como consecuencia de la acumulación de sangre venosa y el aumento de la presión venosa local, aumenta la Pc en las piernas y se filtra líquido al intersticio. Si la filtración neta de líquido excede la capacidad de los vasos linfáticos de devolverlo a la circulación, se producirá edema. 3. El retorno venoso disminuye. Como consecuencia de la disminución del retorno venoso, tanto el volumen sistólico como el gasto cardiaco disminuyen (relación de Frank-Starling, IV D 5). 150 ERRNVPHGLFRVRUJ ERRNVPHGLFRVRUJ 4. La presión arterial desciende debido a la disminución del gasto cardiaco. Si la presión arterial cerebral se hace lo suficientemente baja, puede ocurrir lipotimia. 5. Los mecanismos compensadores intentarán aumentar la presión arterial hasta la normalidad (véase figura 3-19). Los barorreceptores del seno carotídeo reaccionan a la disminución de la presión arterial reduciendo la velocidad de disparo de los nervios del seno carotídeo. Entonces, la respuesta coordinada del centro vasomotor aumenta el tono simpático al corazón y los vasos sanguíneos y disminuye el tono parasimpático al corazón. Como resultado, frecuencia cardiaca, contractilidad, RPT y retorno venoso aumentan, y la presión arterial aumenta hacia la normalidad. 6. Puede producirse hipotensión arterial ortostática (desmayo o mareo en bipedestación) en personas con el mecanismo del reflejo barorreceptor afectado (p. ej., sujetos tratados con simpaticolíticos) o con hipovolemia. B. Ejercicio (tabla 3-5 y figura 3-20) 1. Mando central (anticipación del ejercicio) Se origina en la corteza motora o a partir de los reflejos iniciados en los propiorreceptores musculares cuando se anticipa ejercicio. Inicia los siguientes cambios: 151 ERRNVPHGLFRVRUJ ERRNVPHGLFRVRUJ FIGURA 3-19. Respuestas cardiovasculares a la bipedestación. Pa, presión arterial; RPT, resistencia periférica total. 152 ERRNVPHGLFRVRUJ ERRNVPHGLFRVRUJ FIGURA 3-20. Respuestas cardiovasculares al ejercicio; RPT, resistencia periférica total. a. Aumento del tono simpático al corazón y los vasos sanguíneos. Al mismo tiempo, el tono parasimpático al corazón disminuye. Por consiguiente, la frecuencia cardiaca y la contractilidad (volumen sistólico) aumentan y el volumen a baja presión disminuye. b. Aumento del gasto cardiaco, principalmente como consecuencia del aumento de la frecuencia cardiaca y, en menor medida, el aumento del volumen sistólico. c. Aumento del retorno venoso como consecuencia de la actividad muscular y la venoconstricción. El aumento del retorno venoso proporciona más sangre para cada volumen sistólico (relación de Frank-Starling, IV D 5). d. Aumento de la resistencia arteriolar en piel, zona esplácnica, riñones y 153 ERRNVPHGLFRVRUJ ERRNVPHGLFRVRUJ músculos inactivos. Por consiguiente, el flujo sanguíneo en estos órganos disminuye. 2. Aumento de la actividad metabólica del músculo esquelético Se acumulan metabolitos vasodilatadores (lactato, K+ y adenosina) debido al aumento del metabolismo del músculo que se ejercita. Estos metabolitos provocan dilatación arteriolar en el músculo esquelético activo y, por lo tanto, aumentan el flujo sanguíneo del músculo esquelético (hiperemia activa). Como consecuencia del incremento del flujo sanguíneo, aumenta la distribución de O2 al músculo. El número de capilares perfundidos se eleva, de manera que la distancia de difusión del O2 es menor. Esta vasodilatación explica la disminución general de la RPT que ocurre con el ejercicio. Observe que la activación sólo del sistema nervioso simpático (por el mando central) provocaría un aumento de la RPT. C. Hemorragia (tabla 3-6 y figura 3-21) Las respuestas compensadoras a la hemorragia aguda son: 1. La disminución de la volemia provoca un descenso del retorno venoso. Por consiguiente, disminuye tanto el gasto cardiaco como la presión arterial. 2. Los barorreceptores del seno carotídeo detectan la disminución de la presión arterial. Como consecuencia del reflejo barorreceptor, aumenta el tono simpático al corazón y los vasos sanguíneos y disminuye el tono parasimpático al corazón, lo que provoca: a. ↑ frecuencia cardiaca. b. ↑ contractilidad. c. ↑ RPT (debido a la constricción arteriolar). d. Venoconstricción, que aumenta el retorno venoso. 154 ERRNVPHGLFRVRUJ ERRNVPHGLFRVRUJ FIGURA 3-21. Respuestas cardiovasculares a la hemorragia. Pa, presión arterial; Pc, presión hidrostática capilar; RPT, resistencia periférica total. e. Constricción de las arteriolas en los lechos vasculares esqueléticos, esplácnicos y cutáneos pero no en los lechos vasculares coronarios o cerebrales, lo que garantiza que se mantendrá un flujo sanguíneo suficiente al corazón y al cerebro. f. Estas respuestas intentan restablecer la presión arterial normal. 3. Los quimiorreceptores de los cuerpos aórticos y carotídeos son muy sensibles a la hipoxia. Complementan el mecanismo barorreceptor incrementando el tono de inervación simpático al corazón y los vasos sanguíneos. 4. La isquemia cerebral (si está presente) provoca aumento de la Pco2, que activa los quimiorreceptores del centro vasomotor para aumentar el tono simpático. 5. La vasoconstricción arteriolar provoca un descenso de la Pc. Por consiguiente, se favorece la absorción capilar, que ayuda a restablecer la volemia circulante. 6. La médula suprarrenal libera adrenalina y noradrenalina, que complementan las acciones del sistema nervioso simpático en el corazón y los vasos sanguíneos. 7. La disminución de la presión de perfusión renal activa el sistema reninaangiotensina-aldosterona. Puesto que la angiotensina II es un potente 155 ERRNVPHGLFRVRUJ ERRNVPHGLFRVRUJ vasoconstrictor, refuerza el efecto estimulante del sistema nervioso simpático sobre la RPT. La aldosterona aumenta la reabsorción de NaCl en los riñones, lo que eleva la volemia circulante. 8. Cuando los receptores auriculares detectan el descenso de la volemia se libera vasopresina (ADH). La ADH provoca vasoconstricción y una mayor reabsorción de agua, que suelen aumentar la presión arterial. 1. La arteriografía de la arteria renal izquierda de una mujer de 53 años de edad revela estrechamiento de 50%. ¿Cuál es el cambio esperado en el flujo sanguíneo de la arteria estenosada? (A) Disminución a 1/2 (B) Disminución a 1/4 (C) Disminución a 1/8 (D) Disminución a 1/16 (E) Ningún cambio 2. Cuando una persona pasa del decúbito supino a la bipedestación, ¿cuál de los siguientes cambios compensadores ocurre? (A) Disminución de la frecuencia cardiaca (B) Aumento de la contractilidad (C) Disminución de la RPT (D) Disminución del gasto cardiaco (E) Aumento de los intervalos PR 3. ¿En qué lugar es máxima la presión arterial sistólica? (A) Aorta (B) Vena central (C) Arteria pulmonar (D) Aurícula derecha (E) Arteria renal (F) Vena renal 4. El ECG de una persona no tiene onda P, pero tiene complejo QRS y onda T normales. Por lo tanto, su marcapasos se encuentra en: (A) Nódulo SA (B) Nódulo AV (C) Haz de His (D) Sistema de Purkinje (E) Músculo ventricular 156 ERRNVPHGLFRVRUJ ERRNVPHGLFRVRUJ 5. Si la fracción de eyección aumenta, disminuirá lo siguiente: (A) Gasto cardiaco (B) Volumen telesistólico (C) Frecuencia cardiaca (D) Presión diferencial (E) Volumen sistólico (F) Presión arterial sistólica PREGUNTAS 6 Y 7 El ECG de una persona pone de manifiesto extrasístoles ventriculares. 6. El latido extrasistólico provocará: (A) Aumento de la presión diferencial porque aumenta la contractilidad (B) Aumento de la presión diferencial porque aumenta la frecuencia cardiaca (C) Disminución de la presión diferencial porque aumenta el tiempo de llenado ventricular (D) Disminución de la presión diferencial porque disminuye el volumen sistólico (E) Disminución de la presión diferencial porque aumenta el intervalo PR 7. Después de una extrasístole, la siguiente contracción ventricular “normal” producirá: (A) Aumento de la presión diferencial porque aumenta la contractilidad del ventrículo (B) Aumento de la presión diferencial porque disminuye la RPT (C) Aumento de la presión diferencial porque disminuye la distensibilidad de las venas (D) Disminución de la presión diferencial porque aumenta la contractilidad del ventrículo (E) Disminución de la presión diferencial porque disminuye la RPT 8. En el diagrama de Frank-Starling, el aumento de la contractilidad se pone de manifiesto mediante: (A) Aumento del gasto cardiaco para un volumen telediastólico determinado (B) Aumento del gasto cardiaco para un volumen telesistólico determinado (C) Disminución del gasto cardiaco para un volumen telediastólico determinado (D) Disminución del gasto cardiaco para un volumen telesistólico determinado PREGUNTAS 9 A 12 157 ERRNVPHGLFRVRUJ ERRNVPHGLFRVRUJ 9. En la figura que muestra la presión y el volumen del ventrículo izquierdo, la contracción isovolumétrica ocurre entre los puntos: (A) 4 → 1 (B) 1 → 2 (C) 2 → 3 (D) 3 → 4 10. La válvula aórtica se cierra en el punto: (A) 1 (B) 2 (C) 3 (D) 4 11. El primer ruido cardiaco corresponde al punto: (A) 1 (B) 2 (C) 3 (D) 4 12. Si la frecuencia cardiaca es de 70 lat/min, entonces el gasto cardiaco de este ventrículo se aproxima más a: (A) 3.45 L/min (B) 4.55 L/min (C) 5.25 L/min (D) 8 L/min (E) 9.85 L/min PREGUNTAS 13 Y 14 En un capilar, Pc es 30 mm Hg, Pi es –2 mm Hg, πc es 25 mm Hg y πi es 2 mm Hg. 13. ¿Cuáles son el sentido del desplazamiento del líquido y la fuerza impulsora neta? (A) Reabsorción; 6 mm Hg 158 ERRNVPHGLFRVRUJ ERRNVPHGLFRVRUJ (B) Reabsorción; 9 mm Hg (C) Filtración; 6 mm Hg (D) Filtración; 9 mm Hg (E) No hay desplazamiento neto de líquido 14. Si Kf es 0.5 mL/min/mm Hg, ¿cuál es el gasto de agua a través de la pared capilar? (A) 0.06 mL/min (B) 0.45 mL/min (C) 4.50 mL/min (D) 9 mL/min (E) 18 mL/min 15. La tendencia del flujo sanguíneo a ser turbulento aumenta por: (A) Aumento de la viscosidad (B) Aumento del hematocrito (C) Oclusión parcial de un vaso sanguíneo (D) Disminución de la velocidad del flujo sanguíneo 16. Un hombre de 66 años de edad tiene hipotensión arterial ortostática tras una simpatectomía. La explicación de este acontecimiento es: (A) Una respuesta exagerada del sistema renina-angiotensina-aldosterona (B) Una respuesta disminuida del sistema renina-angiotensina-aldosterona (C) Una respuesta exagerada del mecanismo barorreceptor (D) Una respuesta disminuida del mecanismo barorreceptor 17. ¿Durante cuál periodo isoeléctrico del ECG se despolarizan completamente los ventrículos? (A) Intervalo PR (B) Complejo QRS (C) Intervalo QT (D) Segmento ST (E) Onda T 18. ¿En cuál de los siguientes casos el flujo sanguíneo pulmonar es mayor que el flujo sanguíneo aórtico? (A) Adulto sano (B) Feto (C) Cortocircuito ventricular de izquierda a derecha (D) Cortocircuito ventricular de derecha a izquierda (E) Insuficiencia ventricular derecha (F) Administración de un inotrópico positivo 19. El cambio indicado por las líneas de trazo discontinuo en las curvas de gasto 159 ERRNVPHGLFRVRUJ ERRNVPHGLFRVRUJ cardiaco/ retorno venoso pone de manifiesto: (A) Disminución del gasto cardiaco en el “nuevo” estado estable (B) Disminución del retorno venoso en el “nuevo” estado estable (C) Aumento de la presión general media (D) Disminución de la volemia (E) Aumento de la contractilidad miocárdica 20. El ECG de una mujer de 30 años de edad revela dos ondas P que preceden a cada uno de los complejos QRS. La interpretación de este patrón es: (A) Disminución de la frecuencia de disparo del marcapasos en el nódulo SA (B) Disminución de la frecuencia de disparo del marcapasos en el nódulo AV (C) Aumento de la frecuencia de disparo del marcapasos en el nódulo SA (D) Disminución de la conducción a través del nódulo AV (E) Aumento de la conducción a través del sistema de His-Purkinje 21. ¿Cuál de los siguientes cambios compensadores es provocado por un descenso agudo de la presión arterial? (A) Disminución de la frecuencia de disparo del nervio del seno carotídeo (B) Aumento del tono parasimpático al corazón (C) Disminución de la frecuencia cardiaca (D) Disminución de la contractilidad (E) Disminución de la presión general media 22. La tendencia a la formación de edema se verá aumentada por: (A) Constricción arteriolar (B) Aumento de la presión venosa (C) Aumento de la concentración de proteínas plasmáticas (D) Actividad muscular 160 ERRNVPHGLFRVRUJ ERRNVPHGLFRVRUJ 23. La inspiración produce desdoblamiento del segundo ruido cardiaco porque: (A) La válvula aórtica se cierra antes que la válvula pulmonar (B) La válvula pulmonar se cierra antes que la válvula aórtica (C) La válvula mitral se cierra antes que la válvula tricúspide (D) La válvula tricúspide se cierra antes que la válvula mitral (E) El llenado de los ventrículos tiene componentes rápidos y lentos 24. Durante el ejercicio, la RPT disminuye debido al efecto de: (A) Sistema nervioso simpático sobre las arteriolas esplácnicas (B) Sistema nervioso parasimpático sobre las arteriolas del músculo esquelético (C) Metabolitos locales sobre las arteriolas del músculo esquelético (D) Metabolitos locales sobre las arteriolas cerebrales (E) Histamina sobre las arteriolas del músculo esquelético PREGUNTAS 25 Y 26 25. La curva A de la figura representa: (A) La presión aórtica (B) La presión ventricular (C) La presión auricular (D) El volumen ventricular 26. La curva B de la figura representa: (A) La presión auricular izquierda (B) La presión ventricular (C) La presión auricular (D) El volumen ventricular 27. El aumento de la resistencia arteriolar, sin que cambie ninguno de los otros componentes del aparato cardiovascular, provocará: (A) Aumento de la RPT 161 ERRNVPHGLFRVRUJ ERRNVPHGLFRVRUJ (B) Aumento de la filtración capilar (C) Aumento de la presión arterial (D) Disminución de la poscarga 28. Se obtuvieron las siguientes determinaciones en un hombre: Presión venosa central: 10 mm Hg Frecuencia cardiaca: 70 lat/min [O2] arterial general: 0.24 mL O2/mL [O2] de sangre venosa mixta: 0.16 mL O2/mL Consumo de O2 de todo el organismo: 500 mL/min ¿Cuál es el gasto cardiaco de este paciente? (A) 1.65 L/min (B) 4.55 L/min (C) 5.00 L/min (D) 6.25 L/min (E) 8.00 L/min 29. ¿Cuál de los siguientes es el resultado de una corriente de entrada de Na+? (A) Fase de ascenso del potencial de acción en el nódulo SA (B) Fase de ascenso del potencial de acción en las fibras de Purkinje (C) Meseta del potencial de acción en el músculo ventricular (D) Repolarización del potencial de acción en el músculo ventricular (E) Repolarización del potencial de acción en el nódulo SA PREGUNTAS 30 Y 31 30. La línea de trazo discontinuo de la figura ilustra el efecto de: (A) Aumento de la RPT (B) Aumento de la volemia (C) Aumento de la contractilidad 162 ERRNVPHGLFRVRUJ ERRNVPHGLFRVRUJ (D) Un inotrópico negativo (E) Aumento de la presión general media 31. En el eje x de la figura podría haberse colocado la leyenda de: (A) Volumen telesistólico (B) Volumen telediastólico (C) Presión diferencial (D) Presión general media (E) Frecuencia cardiaca 32. El mayor decremento de presión en la circulación ocurre en las arteriolas porque: (A) Tienen la mayor área superficial (B) Tienen la mayor área de corte transversal (C) La velocidad del flujo sanguíneo a través de ellas es la más alta (D) La velocidad del flujo sanguíneo a través de ellas es la más baja (E) Tienen la mayor resistencia 33. La presión diferencial: (A) Es la presión más alta medida en las arterias (B) Es la presión más baja medida en las arterias (C) Se cuantifica sólo durante la diástole (D) Es determinada por el volumen sistólico (E) Disminuye cuando la capacidad de las arterias disminuye (F) Es la diferencia entre la presión arterial media y la presión venosa central 34. En el nódulo SA, la despolarización en la fase 4 (potencial marcapasos) es atribuible a: (A) Aumento de la conductancia para el K+ (B) Aumento de la conductancia para el Na+ (C) Disminución de la conductancia para el Cl− (D) Disminución de la conductancia para el Ca2+ (E) Aumento simultáneo de la conductancia para K+ y Cl– 35. Un hombre sano de 35 años de edad corre un maratón. Durante la carrera, su resistencia vascular esplácnica aumenta. ¿Qué receptor es responsable del aumento de la resistencia? (A) Receptores α1 (B) Receptores β1 (C) Receptores β2 (D) Receptores muscarínicos 36. ¿Durante qué fase del ciclo cardiaco es máxima la presión aórtica? (A) Sístole auricular 163 ERRNVPHGLFRVRUJ ERRNVPHGLFRVRUJ (B) Contracción ventricular isovolumétrica (C) Expulsión ventricular rápida (D) Disminución de la expulsión ventricular (E) Relajación ventricular isovolumétrica (F) Llenado ventricular rápido (G) Disminución del llenado ventricular (diástasis) 37. La contractilidad miocárdica se correlaciona mejor con la concentración intracelular de: (A) Na+ (B) K+ (C) Ca2+ (D) Cl− (E) Mg2+ 38. ¿Cuál de los siguientes es un efecto de la histamina? (A) Disminución de la filtración capilar (B) Dilatación de las arteriolas (C) Dilatación de las venas (D) Disminución de la Pc (E) Interacción con los receptores muscarínicos en los vasos sanguíneos 39. El CO2 regula el flujo sanguíneo al siguiente órgano: (A) Corazón (B) Piel (C) Cerebro (D) Músculo esquelético en reposo (E) Músculo esquelético durante el ejercicio 40. El gasto cardiaco del hemicardio derecho representa el siguiente porcentaje respecto al gasto cardiaco del hemicardio izquierdo: (A) 25% (B) 50% (C) 75% (D) 100% (E) 125% 41. La función fisiológica de la conducción relativamente lenta a través del nódulo AV es permitir el tiempo suficiente para: (A) El desplazamiento de sangre de la aorta a las arterias (B) El retorno venoso a las aurículas (C) El llenado de los ventrículos (D) La contracción de los ventrículos 164 ERRNVPHGLFRVRUJ ERRNVPHGLFRVRUJ (E) La repolarización de los ventrículos 42. ¿Qué flujo sanguíneo local está controlado principalmente por el sistema nervioso simpático antes que por los metabolitos locales? (A) Piel (B) Corazón (C) Cerebro (D) Músculo esquelético durante el ejercicio 43. ¿Cuál de las siguientes variables disminuye durante el ejercicio moderado? (A) Diferencia de O2 arteriovenoso (B) Frecuencia cardiaca (C) Gasto cardiaco (D) Presión diferencial (E) Resistencia periférica total (RPT) 44. Una mujer de 72 años de edad que está siendo tratada con propranolol observa que no puede mantener su rutina previa de ejercicios. El médico le explica que el fármaco ha reducido su gasto cardiaco. El bloqueo del siguiente receptor es la causa de la disminución del gasto cardiaco: (A) Receptores α1 (B) Receptores β1 (C) Receptores β2 (D) Receptores muscarínicos (E) Receptores nicotínicos 45. ¿Durante qué fase del ciclo cardiaco es mínimo el volumen ventricular? (A) Sístole auricular (B) Contracción ventricular isovolumétrica (C) Expulsión ventricular rápida (D) Disminución de la expulsión ventricular (E) Relajación ventricular isovolumétrica (F) Llenado ventricular rápido (G) Disminución del llenado ventricular (diástasis) 46. ¿Cuál de los siguientes cambios provocará un aumento del consumo miocárdico de O2? (A) Descenso de la presión aórtica (B) Disminución de la frecuencia cardiaca (C) Disminución de la contractilidad (D) Aumento del tamaño del corazón (E) Aumento de la entrada de Na+ durante la fase de ascenso del potencial de acción 47. ¿Cuál de las siguientes sustancias cruza las paredes de los capilares 165 ERRNVPHGLFRVRUJ ERRNVPHGLFRVRUJ principalmente a través de hendiduras llenas de agua en las células endoteliales? (A) O2 (B) CO2 (C) CO (D) Glucosa 48. Una mujer de 24 años de edad acude al servicio de urgencias con diarrea grave. Cuando está en decúbito supino, su presión arterial es de 90/60 mm Hg (está disminuida) y su frecuencia cardiaca es de 100 lat/min (está aumentada). Cuando se coloca en bipedestación, su frecuencia cardiaca aumenta todavía más hasta 120 lat/ min. ¿Cuál de los siguientes factores explica el aumento adicional de la frecuencia cardiaca en bipedestación? (A) Disminución de la resistencia periférica total (B) Aumento de la vasoconstricción (C) Aumento de la contractilidad (D) Aumento de la poscarga (E) Disminución del retorno venoso 49. Un empresario de 60 años de edad es examinado por su médico, quien determina que tiene hipertensión considerable de 185/130 mm Hg. Los análisis revelan aumento de la actividad de la renina plasmática, la concentración de aldosterona plasmática y la concentración de renina de la vena renal izquierda. La concentración de renina de la vena renal derecha está disminuida. ¿Cuál es la causa más probable de la hipertensión arterial de este paciente? (A) Tumor secretor de aldosterona (B) Adenoma suprarrenal secretor de aldosterona y cortisol (C) Feocromocitoma (D) Estenosis de la arteria renal izquierda (E) Estenosis de la arteria renal derecha PREGUNTAS 50 A 52 166 ERRNVPHGLFRVRUJ ERRNVPHGLFRVRUJ 50. ¿Durante qué fase del potencial de acción ventricular el potencial de membrana está más cerca del potencial de equilibrio de K+? (A) Fase 0 (B) Fase 1 (C) Fase 2 (D) Fase 3 (E) Fase 4 51. ¿Durante qué fase del potencial de acción ventricular es máxima la conductancia de Ca2+? (A) Fase 0 (B) Fase 1 (C) Fase 2 (D) Fase 3 (E) Fase 4 52. ¿Qué fase del potencial de acción ventricular coincide con la diástole? (A) Fase 0 (B) Fase 1 (C) Fase 2 (D) Fase 3 (E) Fase 4 53. ¿Cuál de los siguientes efectos tiene el propranolol? (A) Disminuye la frecuencia cardiaca (B) Aumenta la fracción de eyección del ventrículo izquierdo (C) Aumenta el volumen sistólico (D) Disminuye la resistencia vascular esplácnica (E) Disminuye la resistencia vascular cutánea 54. ¿Qué receptor actúa como mediador de la desaceleración cardiaca? (A) Receptores α1 (B) Receptores β1 (C) Receptores β2 (D) Receptores muscarínicos 55. ¿Cuál de los siguientes fármacos o cambios tiene un efecto inotrópico negativo sobre el corazón? (A) Aumento de la frecuencia cardiaca (B) Estimulación simpática (C) Norepinefrina (D) Acetilcolina (E) Glucósidos cardiacos 167 ERRNVPHGLFRVRUJ ERRNVPHGLFRVRUJ 56. Las vías de baja resistencia entre las células miocárdicas que permiten la propagación de los potenciales de acción son: (A) Uniones comunicantes (B) Túbulos T (C) Retículo sarcoplásmico (D) Discos intercalares (E) Mitocondrias 57. ¿Qué sustancia se libera o segrega tras una hemorragia y provoca aumento de la reabsorción renal de Na+? (A) Aldosterona (B) Angiotensina I (C) Angiotensinógeno (D) Vasopresina (E) Péptido natriurético auricular 58. ¿Durante qué fase del ciclo cardiaco se abre la válvula mitral? (A) Sístole auricular (B) Contracción ventricular isovolumétrica (C) Expulsión ventricular rápida (D) Disminución de la expulsión ventricular (E) Relajación ventricular isovolumétrica (F) Llenado ventricular rápido (G) Disminución del llenado ventricular (diástasis) 59. Una persona hospitalizada tiene fracción de eyección de 0.4, frecuencia cardiaca de 95 lat/ min y gasto cardiaco de 3.5 L/min. ¿Cuál es el volumen telediastólico de esta persona? (A) 14 mL (B) 37 mL (C) 55 mL (D) 92 mL (E) 140 mL 60. Una mujer de 38 años de edad tiene un cuadro de “gripe intestinal”, con vómito y diarrea durante varios días. Aunque se siente mejor, cuando se levanta rápidamente, se siente mareada. ¿Cuál de las siguientes explica por qué se siente así? (A) Disminución del volumen sanguíneo, disminución de la precarga, disminución del gasto cardiaco (B) Aumento de la frecuencia cardiaca, aumento del gasto cardiaco (C) Aumento del flujo simpático, aumento de la resistencia periférica total, aumento de la presión arterial (D) Aumento en los niveles de renina, aumento en los niveles de angiotensina II, aumento en los niveles de aldosterona 168 ERRNVPHGLFRVRUJ ERRNVPHGLFRVRUJ (E) Disminución de los niveles de péptido natriurético auricular, disminución de la reabsorción de Na+ 1. La respuesta es D (II C, D). Si el radio de la arteria disminuye 50% (1/2), entonces la resistencia aumentará en 24, o 16 (R = 8ηl/πr4). Puesto que el gasto sanguíneo es inversamente proporcional a la resistencia (Q = ΔP/R), el gasto disminuirá a 1/16 del valor original. 2. La respuesta es B (IX A; tabla 3-4). Cuando una persona pasa a la bipedestación, se acumula sangre en las venas de las piernas y esto reduce el retorno venoso al corazón, el gasto cardiaco y la presión. Los barorreceptores detectan el descenso de la presión arterial, y el centro vasomotor se activa para aumentar el tono de inervación simpático y disminuir el tono de inervación parasimpático. Aumentan la frecuencia cardiaca (que se traduce en acortamiento del intervalo PR), la contractilidad y la resistencia periférica total. Puesto que tanto la frecuencia cardiaca como la contractilidad aumentan, el gasto cardiaco aumentará hacia la normalidad. 3. La respuesta es E (II G, H, I). Las presiones en el lado venoso de la circulación (p. ej., vena central, aurícula derecha, vena renal) son más bajas que las presiones en el lado arterial. La presión de la arteria pulmonar (y todas las presiones en las cavidades derechas del corazón) son mucho más bajas que sus homólogas en las cavidades izquierdas. En la circulación general, la presión arterial sistólica en realidad es un poco más alta en las arterias situadas más abajo (p. ej., arteria renal) que en la aorta, debido a la reflexión de las ondas de presión en los puntos de ramificación. 4. La respuesta es B (III A). La ausencia de la onda P indica que la aurícula no se está despolarizando y, por lo tanto, el marcapasos no puede estar en el nódulo SA. Puesto que el complejo QRS y las ondas T son normales, la despolarización y repolarización del ventrículo deberían continuar en la secuencia normal. Esta situación puede darse si el marcapasos está situado en el nódulo AV. Si el marcapasos estuviera situado en el haz de His o en el sistema de Purkinje, los ventrículos se activarían en una secuencia anómala (según la ubicación exacta del marcapasos) y la onda QRS tendría una configuración anómala. El músculo ventricular no tiene propiedades de marcapasos. 5. La respuesta es B (IV G 3). Un aumento de la fracción de eyección significa que se expulsa una fracción mayor del volumen telediastólico en el volumen sistólico (p. ej., debido a la administración de un inotrópico positivo). Cuando se da esta situación, el volumen que queda en el ventrículo tras la sístole, el volumen telesistólico, se reduce. Gasto cardiaco, presión diferencial, volumen sistólico y presión arterial sistólica serán mayores. 169 ERRNVPHGLFRVRUJ ERRNVPHGLFRVRUJ 6. La respuesta es D (V G). En el latido extrasistólico, la presión diferencial disminuye porque el tiempo de llenado ventricular es insuficiente —el ventrículo late “demasiado pronto”—. En consecuencia, el volumen sistólico disminuye. 7. La respuesta es A (IV C 1 a [2]). La contracción posextrasistólica eleva la presión diferencial porque la contractilidad es mayor. Durante el latido extrasistólico entra Ca2+ adicional en la célula. La contractilidad guarda relación directa con la cantidad de Ca2+ intracelular disponible para fijarse a la troponina C. 8. La respuesta es A (IV D 5 a). El aumento de la contractilidad incrementa el gasto cardiaco para un volumen telediastólico o una presión determinados. La relación de Frank-Starling demuestra la concordancia del gasto cardiaco (lo que sale del corazón) con el retorno venoso (lo que vuelve al corazón). El aumento de la contractilidad (efecto inotrópico positivo) desplazará la curva hacia arriba. 9. La respuesta es B (IV E 1 a). La contracción isovolumétrica ocurre durante la sístole ventricular, antes de que se abra la válvula aórtica. La presión ventricular aumenta, pero el volumen se mantiene constante porque no puede expulsarse sangre a la aorta contra una válvula cerrada. 10. La respuesta es C (IV 1 c). El cierre de la válvula aórtica se produce en cuanto la sangre se ha expulsado del ventrículo y la presión ventricular izquierda ha disminuido por debajo de la presión aórtica. 11. La respuesta es A (V B). El primer ruido cardiaco corresponde al cierre de las válvulas auricu-loventriculares. Antes de que se cierren, el ventrículo se llena (fase 4→ 1). Después de que se cierran, se inicia la contracción isovolumétrica y la presión ventricular aumenta (fase 1→ 2). 12. La respuesta es C (IV E 1, G 1, 2). El volumen sistólico es el volumen expulsado del ventrículo y está representado como la fase 2→ 3 en el ciclo de presión-volumen; el volumen telediastólico es de unos 140 mL, y el volumen telesistólico, de unos 65 mL; la diferencia, o volumen sistólico, es de 75 mL. El gasto cardiaco se calcula como volumen sistólico × frecuencia cardiaca o 75 mL × 70 lat/ min = 5 250 mL/min o 5.25 L/min. 13. La respuesta es D (VII C 1). La fuerza impulsora global puede calcularse con la ecuación de Starling: Puesto que la presión neta es positiva, ocurrirá filtración hacia fuera del capilar. 14. La respuesta es C (VII C 1). Kf es el coeficiente de filtración del capilar y describe la permeabilidad intrínseca del agua. 170 ERRNVPHGLFRVRUJ ERRNVPHGLFRVRUJ 15. La respuesta es C (II D 2 a, b). Se predice que el flujo será turbulento cuando el número de Reynolds aumenta. Los factores que aumentan el número de Reynolds y provocan flujo turbulento son disminución de la viscosidad (hematocrito) y aumento de la velocidad. La oclusión parcial de un vaso sanguíneo aumenta el número de Reynolds (y la turbulencia) porque la disminución del área transversal se traduce en mayor velocidad de la sangre (v = Q/A). 16. La respuesta es D (IX A). La hipotensión arterial ortostática es una disminución de la presión arterial que ocurre cuando una persona pasa del decúbito supino a la bipedestación. Una persona con un mecanismo barorreceptor normal responde a un descenso de la presión arterial a través del centro vasomotor incrementando el tono simpático y reduciendo el tono parasimpático. El componente simpático ayuda a restablecer la presión arterial elevando frecuencia cardiaca, contractilidad, RPT y presión general media. En un paciente que se ha sometido a una simpatectomía, el componente simpático del mecanismo barorreceptor está ausente. 17. La respuesta es D (III A). El segmento PR (parte del intervalo PR) y el segmento ST son las únicas porciones del ECG que son isoeléctricas. El intervalo PR comprende la onda P (despolarización auricular) y el segmento PR, que representa la conducción a través del nódulo AV; durante esta fase, los ventrículos todavía no están despolarizados. El segmento ST es el único periodo isoeléctrico en que todo el ventrículo está despolarizado. 18. La respuesta es C (I A). En un cortocircuito ventricular de izquierda a derecha, un defecto en el tabique interventricular permite que la sangre fluya del ventrículo izquierdo al ventrículo derecho en lugar de ser expulsada a la aorta. Por lo tanto, la fracción desviada del gasto ventricular izquierdo se añade al gasto del ventrículo derecho, lo que hace que el flujo sanguíneo pulmonar (el gasto cardiaco del ventrículo derecho) sea más alto que el flujo sanguíneo de la circulación general (el gasto cardiaco del ventrículo izquierdo). En los adultos sanos, los gastos de ambos ventrículos son iguales en el estado estable. En el feto, el flujo sanguíneo pulmonar es casi cero. La insuficiencia ventricular derecha se traduce en disminución del flujo sanguíneo pulmonar. La administración de un inotrópico positivo deberá tener el mismo efecto sobre la contractilidad y el gasto cardiaco en ambos ventrículos. 19. La respuesta es C (IV F 2 a). El desplazamiento de la curva de retorno venoso hacia la derecha es compatible con un aumento de la volemia y, como consecuencia, de la presión general media. Tanto el gasto cardiaco como el retorno venoso son mayores en la nueva situación de equilibrio (y son iguales entre sí). La contractilidad no se ve afectada. 20. La respuesta es D (III E 1 b). Un patrón de dos ondas P que preceden a cada uno de los complejos QRS indica que sólo una de cada dos ondas P es conducida 171 ERRNVPHGLFRVRUJ ERRNVPHGLFRVRUJ a través del nódulo AV al ventrículo. Por lo tanto, la velocidad de conducción a través del nódulo AV debe ser menor. 21. La respuesta es A (VI A 1 a-d). Un descenso de la presión arterial reduce el estiramiento de los barorreceptores del seno carotídeo y el disparo del nervio del seno carotídeo. En un intento de restablecer la presión arterial, el tono parasimpático al corazón disminuye y el tono simpático aumenta. Por consiguiente, la frecuencia cardiaca y la contractilidad aumentarán. La presión general media aumentará debido a un aumento del tono simpático de las venas (y al desplazamiento de sangre a las arterias). 22. La respuesta es B (VII C 4 c; tabla 3-2). Ocurre edema cuando se filtra más líquido hacia fuera de los capilares del que los linfáticos pueden devolver a la circulación. La filtración aumenta a causa de los cambios que aumentan la Pc o disminuyen la πc. La constricción arteriolar disminuiría la Pc y la filtración. La deshidratación aumentaría la concentración de proteínas plasmáticas (mediante hemoconcentración) y por lo tanto aumentaría la πc y disminuiría la filtración. El aumento de la presión venosa aumentaría la Pc y la filtración. 23. La respuesta es A (V E). El segundo ruido cardiaco se relaciona con el cierre de las válvulas aórtica y pulmonar. Puesto que la válvula aórtica se cierra antes que la pulmonar, la inspiración puede desdoblar el ruido. 24. La respuesta es C (IX B 2). Durante el ejercicio se acumulan metabolitos locales en el músculo, que provocan vasodilatación local y disminución de la resistencia arteriolar del músculo esquelético. Puesto que la masa muscular es grande, contribuye con una fracción considerable de la RPT. Por lo tanto, la vasodilatación en el músculo esquelético se traduce en disminución neta de la RPT, aunque haya vasoconstricción simpática en otros lechos vasculares. 25. La respuesta es A (V A-G). El trazo ECG sirve de referencia. El complejo QRS señala la despolarización ventricular, seguida de inmediato de la contracción ventricular. La presión aórtica aumenta de manera abrupta después del complejo QRS, cuando la sangre se expulsa de los ventrículos. Tras alcanzar la presión máxima, la presión aórtica disminuye cuando la sangre se desplaza hacia las arterias. La escotadura dicrótica característica (melladura en la curva de presión aórtica) aparece cuando la válvula aórtica se cierra. La presión aórtica sigue disminuyendo mientras la sangre sale de la aorta. 26. La respuesta es D (V A-G). El volumen ventricular aumenta un poco con la sístole auricular (onda P), es constante durante la contracción isovolumétrica (QRS) y luego disminuye de manera drástica tras el complejo QRS, cuando la sangre es expulsada del ventrículo. 27. La respuesta es C (II C). El aumento de la resistencia arteriolar aumentará la RPT. Presión arterial = gasto cardiaco × RPT, de manera que la presión arterial también aumentará. La filtración capilar disminuye cuando hay constricción arteriolar, porque la Pc disminuye. El aumento de la RPT aumentaría la poscarga del corazón. 172 ERRNVPHGLFRVRUJ ERRNVPHGLFRVRUJ 28. La respuesta es D (IV J). El gasto cardiaco se calcula mediante el principio de Fick si se miden el consumo de oxígeno (O2) de todo el organismo y la [O2] de la arteria pulmonar y la vena pulmonar. La sangre venosa mixta podría sustituir una muestra de la arteria pulmonar, y la sangre arterial periférica podría sustituir una muestra de la vena pulmonar. Para este cálculo no se requieren la presión venosa central ni la frecuencia cardiaca. 29. La respuesta es B (III B 1 a, c, d, 2 a). La fase de ascenso del potencial de acción en las aurículas, los ventrículos y las fibras de Purkinje es el resultado de una corriente de entrada de Na+ rápida. La fase de ascenso del potencial de acción en el nódulo SA es el resultado de una corriente de entrada de Ca2+. La meseta del potencial de acción ventricular es el resultado de una corriente de entrada de Ca2+ lenta. La repolarización en todos los tejidos cardiacos es el resultado de una corriente de salida de K+. 30. La respuesta es C (IV F 3 a [1]). El desplazamiento hacia arriba de la curva de gasto cardiaco es compatible con un aumento de la contractilidad miocárdica; para cualquier presión auricular derecha (longitud del sarcómero), la fuerza de contracción aumenta. Un cambio de este tipo provoca un incremento del volumen sistólico y el gasto cardiaco. El aumento de la volemia y el aumento de la presión general media están relacionados y provocarían un desplazamiento hacia la derecha de la curva de retorno venoso. Un inotrópico negativo provocaría disminución de la contractilidad y desplazamiento hacia abajo de la curva de gasto cardiaco. 31. La respuesta es B (IV F 3). El volumen telediastólico y la presión auricular derecha están relacionados y pueden utilizarse de manera intercambiable. 32. La respuesta es E (II A 2, 3, F). La disminución de la presión a cualquier nivel del aparato cardiovascular es causado por la resistencia de los vasos sanguíneos (ΔP = Q × R). Cuanto mayor es la resistencia, tanto mayor el descenso de la presión. Las arteriolas son el sitio de mayor resistencia en la vasculatura. Las arteriolas no tienen la mayor superficie o área transversal (la tienen los capilares). La menor velocidad del flujo sanguíneo se da en los capilares, no en las arteriolas. 33. La respuesta es D (II G 3). La presión diferencial es la diferencia entre la presión arterial más alta (sistólica) y la presión arterial más baja (diastólica). Refleja el volumen expulsado por el ventrículo izquierdo (volumen sistólico). La presión diferencial aumenta cuando la capacidad de las arterias disminuye, como con el envejecimiento. 34. La respuesta es B (III B 2 c). La despolarización en la fase 4 es la responsable de la propiedad de marcapaso de las células del nódulo SA. Es causada por aumento de la conductancia de Na+ y una corriente de entrada de Na+ (If), que 173 ERRNVPHGLFRVRUJ ERRNVPHGLFRVRUJ despolariza la membrana celular. 35. La respuesta es A (VIII E 1; tabla 3-1). Durante el ejercicio, el sistema nervioso simpático se activa. El aumento observado en la resistencia vascular esplácnica se debe a la activación simpática de receptores α1 en las arteriolas esplácnicas. 36. La respuesta es D (V A-G). La presión aórtica alcanza su nivel más alto inmediatamente después de la expulsión rápida de sangre durante la sístole ventricular izquierda. En realidad, este nivel más alto coincide con el inicio de la fase de disminución de la expulsión ventricular. 37. La respuesta es C (IV B 6). La contractilidad de las células miocárdicas depende de la [Ca2+] intracelular, que es regulada por la entrada de Ca2+ a través de la membrana celular durante la meseta del potencial de acción y por la captación de Ca2+ en el retículo sarcoplásmico y la liberación de Ca2+ de éste. El Ca2+ se fija a la troponina C y suprime la inhibición de la interacción actinamiosina, lo que permite que ocurra la contracción (acortamiento). 38. La respuesta es B (VIII B 2 a). La histamina provoca la vasodilatación de las arteriolas, que aumenta la Pc y la filtración capilar. También provoca la vasoconstricción de las venas, que contribuye al aumento de la Pc. La ACh interactúa con los receptores muscarínicos (aunque están ausentes en el músculo liso vascular). 39. La respuesta es C (VIII C, D, E 2, F). El flujo sanguíneo al cerebro es autorregulado por la Pco2. Si el metabolismo aumenta (o la presión arterial disminuye), la Pco2 aumentará y provocará vasodilatación cerebral. El flujo sanguíneo al corazón y al músculo esquelético durante el ejercicio también es regulado por el metabolismo, pero adenosina e hipoxia son los vasodilatadores más importantes para el corazón. Adenosina, lactato y K+ son los vasodilatadores más importantes para el músculo esquelético que se ejercita. El flujo sanguíneo a la piel es regulado por el sistema nervioso simpático antes que por los metabolitos locales. 40. La respuesta es D (I A). El gasto cardiaco de las cavidades izquierdas y derechas del corazón es igual. La sangre expulsada de las cavidades izquierdas a la circulación general debe oxigenarse al pasar por la circulación pulmonar. 41. La respuesta es C (III C). El retraso AV (que corresponde al intervalo PR) proporciona tiempo para el llenado de los ventrículos desde las aurículas. Si los ventrículos se contrajeran antes de llenarse, el volumen sistólico disminuiría. 42. La respuesta es A (VIII C-F). La circulación de la piel es controlada principalmente por los nervios simpáticos. Las circulaciones coronaria y cerebral son reguladas principalmente por factores metabólicos locales. La circulación del músculo esquelético es regulada por factores metabólicos (metabolitos locales) durante el ejercicio, aunque en reposo es controlada por los nervios simpáticos. 43. La respuesta es E (IX B). Al anticiparse el ejercicio, el mando central aumenta 174 ERRNVPHGLFRVRUJ ERRNVPHGLFRVRUJ el tono simpático al corazón y los vasos sanguíneos, lo que incrementa la frecuencia cardiaca y la contractilidad. El retorno venoso aumenta con la actividad muscular y contribuye a elevar el gasto cardiaco mediante el mecanismo de Frank-Starling. La presión diferencial aumenta porque el volumen sistólico aumenta. Aunque cabría esperar que el incremento del tono simpático a los vasos sanguíneos elevara la RPT, no lo hace porque ocurre vasodilatación inhibidora de las arteriolas del músculo esquelético como consecuencia de la acumulación de metabolitos vasodilatadores (lactato, K+, adenosina). Puesto que esta vasodilatación mejora la distribución de O2, el músculo que se contrae puede extraer y utilizar más O2. 44. La respuesta es B (III E 3; tabla 3-1). El propranolol es un antagonista adrenérgico que bloquea los receptores β1 y β2. Cuando se administra propranolol para reducir el gasto cardiaco, inhibe los receptores β1 en el nódulo SA (frecuencia cardiaca) y en el músculo ventricular (contractilidad). 45. La respuesta es E (V E). El volumen ventricular alcanza su valor más bajo mientras el ventrículo está relajado (diástole), inmediatamente antes de iniciarse el llenado ventricular. 46. La respuesta es D (IV I). El consumo de O2 miocárdico es determinado por la cantidad de presión generada por el corazón. Aumenta con presión aórtica (aumento de la poscarga), frecuencia cardiaca o volumen sistólico (que eleva el gasto cardiaco), o con el tamaño (radio) del corazón (T = P × r). La entrada de iones Na+ durante un potencial de acción es un proceso puramente pasivo, impulsado por las fuerzas electroquímicas de los iones Na+. Por supuesto, para el mantenimiento a largo plazo del gradiente de Na+ hacia el interior de la célula se requiere la bomba de Na+-K+, que obtiene energía del ATP. 47. La respuesta es D (VII B 1, 2). Puesto que O2, CO2 y CO son lipófilos, cruzan las paredes de los capilares principalmente por difusión a través de las membranas de las células endoteliales. La glucosa es hidrosoluble; no puede cruzar a través del componente lipídico de la membrana celular y queda restringida a las hendiduras llenas de agua, o poros, que existen entre las células. 48. La respuesta es E (VI A). La diarrea provoca la pérdida de volumen de líquido extracelular, lo cual reduce la presión arterial. La hipertensión arterial activa el mecanismo barorreceptor, que eleva la frecuencia cardiaca cuando la paciente está en decúbito supino. Cuando pasa a la bipedestación, se embalsa sangre en las venas de las piernas y esto reduce el retorno venoso, el gasto cardiaco (por el mecanismo de Frank-Starling) y aún más la presión arterial. La disminución adicional de la presión arterial provoca una activación adicional del mecanismo barorreceptor y un aumento adicional de la frecuencia cardiaca. 49. La respuesta es D (VI B). En este paciente, lo más probable es que la hipertensión arterial se deba a estenosis de la arteria renal izquierda, causada por aumento de la secreción de renina por el riñón izquierdo. El aumento de la 175 ERRNVPHGLFRVRUJ ERRNVPHGLFRVRUJ actividad de la renina plasmática provoca una mayor secreción de aldosterona, que aumenta la reabsorción de Na+ por el túbulo distal renal. El aumento de la reabsorción de Na+ eleva la volemia y la presión arterial. El riñón derecho responde al aumento de la presión arterial reduciendo la secreción de renina. La estenosis de la arteria renal derecha provoca un patrón parecido de resultados, pero con una mayor secreción de renina del riñón derecho, no del izquierdo. Los tumores secretores de aldosterona elevan las concentraciones de aldosterona, pero reducen la actividad de la renina plasmática (como consecuencia de la menor secreción de renina por ambos riñones). El feocromocitoma se relaciona con aumento de las concentraciones circulantes de catecolaminas, que elevan la presión arterial por sus efectos sobre el corazón (mayores frecuencia cardiaca y contractilidad) y los vasos sanguíneos (vasoconstricción); los riñones detectan el aumento de la presión arterial y esto se traduce en disminución de la actividad de la renina plasmática y las concentraciones de aldosterona. 50. La respuesta es E (III B 1 e). La fase 4 es el potencial de membrana en reposo. Puesto que la conductancia de K+ es máxima, el potencial de membrana se acerca al potencial de equilibrio de K+. 51. La respuesta es C (III B 1 c). La fase 2 es la meseta del potencial de acción ventricular. Durante esta fase, la conductancia del Ca2+ aumenta transitoriamente. El Ca2+ que entra en la célula durante la meseta es el factor que desencadena la liberación de más Ca2+ del retículo sarcoplásmico para la contracción. 52. La respuesta es E (III B 1 e). La fase 4 es la diástole eléctrica. 53. La respuesta es A (III E 2, 3; tabla 3-1). El propranolol, un antagonista adrenérgico β, bloquea todos los efectos simpáticos mediados por un receptor β1 o β2. El efecto simpático sobre el nódulo SA es el aumento de la frecuencia cardiaca a través de un receptor β1; por lo tanto, el propranolol disminuye la frecuencia cardiaca. La fracción de eyección refleja la contractilidad ventricular, que es otro efecto de los receptores β1; así, el propranolol disminuye la contractilidad, la fracción de eyección y el volumen sistólico. La resistencia esplácnica y cutánea es mediada por receptores α1. 54. La respuesta es D (III E 2 a; tabla 3-1). La ACh desacelera el corazón a través de los receptores muscarínicos del nódulo SA. 55. La respuesta es D (IV C). Un efecto inotrópico negativo es el que reduce la contractilidad miocárdica. La contractilidad es la capacidad de generar presión con una longitud muscular fija. Los factores que disminuyen la contractilidad son los que disminuyen la [Ca2+] intracelular. El aumento de la frecuencia cardiaca eleva la [Ca2+] intracelular porque entran más iones Ca2+ en la célula durante la meseta de cada potencial de acción. La estimulación simpática y la norepinefrina elevan la [Ca2+] intracelular mediante un aumento de la entrada durante la meseta y un aumento del almacenamiento de Ca2+ por el retículo sarcoplásmico (para su 176 ERRNVPHGLFRVRUJ ERRNVPHGLFRVRUJ posterior liberación). Los glucósidos cardiacos aumentan la [Ca2+] intracelular al inhibir la bomba de Na+-K+, inhibiendo así el intercambio de Na+-Ca2+ (un mecanismo que bombea Ca2+ hacia fuera de la célula). La ACh tiene efecto inotrópico negativo sobre las aurículas. 56. La respuesta es A (IV A 3). Las uniones comunicantes ocurren en los discos intercalares entre las células, y son sitios de baja resistencia a la propagación de corriente. 57. La respuesta es A (VI C 4; IX C). Angiotensina I y aldosterona aumentan en respuesta al descenso de la presión de perfusión renal. El angiotensinógeno es el precursor de la angiotensina I. Se libera ADH cuando los receptores auriculares detectan un aumento de la volemia. De estas sustancias, sólo la aldosterona aumenta la reabsorción de Na+. El péptido natriurético auricular se libera en respuesta a un aumento de la presión auricular, y tras una hemorragia no cabría prever un aumento de su secreción. 58. La respuesta es E (V E). La válvula mitral (auriculoventricular, AV) se abre cuando la presión auricular izquierda es mayor que la presión ventricular izquierda. Esto ocurre cuando la presión ventricular izquierda alcanza su nivel más bajo: cuando el ventrículo está relajado, se ha expulsado la sangre del ciclo previo y antes de que se produzca el llenado. 59. La respuesta es D (IV G). En primer lugar, se calcula el volumen sistólico a partir del gasto cardiaco y la frecuencia cardiaca: Gasto cardiaco = volumen sistólico × frecuencia cardiaca; por lo tanto, volumen sistólico = gasto cardiaco/frecuencia cardiaca = 3 500 mL/(95 lat/min) = 36.8 mL. Luego, se calcula el volumen telediastólico a partir del volumen sistólico y la fracción de eyección: Fracción de eyección = volumen sistólico/volumen telediastólico; por lo tanto, volumen telediastólico = volumen sistólico/fracción de eyección = 36.8 mL/0.4 = 92 mL. 60. La respuesta es A (IX A). La mujer tiene una pérdida significativa de volumen de líquido extracelular (y de sangre) debido al vómito y la diarrea. La reducción del volumen sanguíneo conduce a una reducción del retorno venoso, disminución de la precarga, y disminución del gasto cardiaco por el mecanismo de FrankStarling; la reducción en el gasto cardiaco genera una reducción en la presión arterial (Pa) y disminución en el flujo sanguíneo cerebral, el cual es responsable de la sensación de mareo. La reducción en la Pa activará tanto al mecanismo barorreceptor como al sistema reina-angiotensina II-aldosterona, pero los resultados de la activación de estos mecanismos (aumento del flujo simpático, aumento de la resistencia periférica total, aumento de la frecuencia cardiaca, y aumento compensador en la Pa hacia lo normal) son secundarios a la reducción de la Pa; no son las causas del mareo. De igual forma, la reducción en los niveles de péptico natriurético auricular y la reducción en la reabsorción de Na+ pueden presentarse en forma secundaria a la disminución de la Pa, pero no son las causas del mareo. 177 ERRNVPHGLFRVRUJ ERRNVPHGLFRVRUJ I. VOLÚMENES Y CAPACIDADES PULMONARES A. Volúmenes pulmonares (figura 4-1) 1. Volumen corriente (VT) El volumen corriente (VT, volumen tidal) es el volumen inspirado o espirado con cada respiración normal. 2. Volumen de reserva inspiratorio (VRI) Es el volumen que puede inspirarse además del volumen corriente. Se utiliza durante la actividad física. 3. Volumen de reserva espiratorio (VRE) Es el volumen que puede espirarse tras la espiración de un volumen corriente. 4. Volumen residual (VR) Es el volumen que queda en los pulmones tras una espiración máxima. No puede cuantificarse mediante espirometría. 5. Espacio muerto a. Espacio muerto anatómico Es el volumen de las vías respiratorias conductoras. Normalmente es de unos 150 mL. b. Espacio muerto fisiológico Es una medición funcional. Se define como el volumen de los pulmones que no participa en el intercambio gaseoso. Es aproximadamente igual al espacio muerto anatómico en los pulmones sanos. Puede ser mayor que el espacio muerto anatómico en enfermedades pulmonares en que existen defectos de ventilación/perfusión (V/Q). 178 ERRNVPHGLFRVRUJ ERRNVPHGLFRVRUJ Se calcula mediante la ecuación: FIGURA 4-1. Volúmenes y capacidades pulmonares. En palabras, la ecuación plantea que el espacio muerto fisiológico es el volumen corriente multiplicado por una fracción. La fracción representa la dilución de la PCO2 alveolar en el aire del espacio muerto, que no participa en el intercambio gaseoso y por lo tanto no aporta CO2 al aire espirado. 6. Frecuencia ventilatoria a. La ventilación por minuto se expresa de la siguiente manera: Ventilación por minuto = VT × número de respiraciones/min b. La ventilación alveolar (VA) se expresa de la siguiente manera: VA = (VT − VD) × número de respiraciones/min Problema de muestra: una persona con volumen corriente de 0.5 L respira a una frecuencia de 15 respiraciones/minuto. La PCO2 de su sangre arterial es de 40 mm Hg y la PCO2 de su aire espirado es de 36 mm Hg. ¿Cuál es su frecuencia de ventilación alveolar? 179 ERRNVPHGLFRVRUJ ERRNVPHGLFRVRUJ B. Capacidad pulmonar (véase figura 4-1) 1. Capacidad inspiratoria Es la suma del volumen corriente y el volumen de reserva inspiratorio (VRI). 2. Capacidad funcional residual (CFR) Es la suma del volumen de reserva espiratorio (VRE) y el volumen de reserva (VR). Es el volumen que queda en los pulmones tras la espiración de un volumen corriente. Comprende el volumen residual, de manera que no puede cuantificarse mediante espirometría. 3. Capacidad vital (CV) o capacidad vital forzada (CVF) Es la suma del volumen corriente, VRI y el VRE. Es el volumen de aire que puede espirarse por la fuerza después de una inspiración máxima. FIGURA 4-2. Capacidad vital forzada (CVF) y VEF1 en personas sanas y en personas con enfermedad pulmonar. VEF1, volumen espiratorio forzado máximo en 1 s. 4. Capacidad pulmonar total (CPT) Es la suma de los cuatro volúmenes pulmonares. Es el volumen que hay en los pulmones después de una inspiración máxima. Comprende el volumen residual, de manera que no puede cuantificarse mediante espirometría. 180 ERRNVPHGLFRVRUJ ERRNVPHGLFRVRUJ C. Volumen espiratorio forzado (VEF1) (figura 4-2) El volumen espiratorio forzado máximo en 1 s es el volumen de aire que puede espirarse en el primer segundo de una espiración máxima forzada. El VEF1 es normalmente 80% de la capacidad vital forzada, lo que se expresa como: VEF1/ CVF = 0.8 En las enfermedades pulmonares obstructivas, como el asma y la enfermedad pulmonar obstructiva crónica (EPOC), tanto el VEF1 como la CVF están reducidas, pero el VEF1 disminuye más que la CVF, de manera que la relación VEF1/CVF está disminuida. En las enfermedades pulmonares restrictivas, como la fibrosis, disminuyen tanto el VEF1 como la CVF, pero el VEF1 se reduce menos que la CVF, por lo que la relación VEF1/CVF está aumentada. II. MECÁNICA DE LA RESPIRACIÓN A. Músculos de la inspiración 1. Diafragma Es el músculo más importante para la inspiración. Cuando el diafragma se contrae, el contenido del abdomen es empujado hacia abajo y las costillas son impulsadas hacia arriba y hacia fuera, lo que aumenta el volumen de la cavidad torácica. 2. Músculos intercostales externos y accesorios No se utilizan en la inspiración durante la respiración en reposo normal. Se utilizan durante el ejercicio y en la dificultad respiratoria. B. Músculos de la espiración La espiración es normalmente pasiva. Puesto que el sistema pulmón-pared torácica es elástico, vuelve a su posición en reposo tras la inspiración. Los músculos espiratorios se utilizan durante el ejercicio o cuando la resistencia de las vías respiratorias es mayor debido a una enfermedad (p. ej., asma). 1. Músculos abdominales Comprimen la cavidad abdominal, empujan el diafragma hacia arriba y empujan el aire hacia fuera de los pulmones. 2. Músculos intercostales internos Tiran de las costillas hacia abajo y adentro. C. Distensibilidad del aparato respiratorio 181 ERRNVPHGLFRVRUJ ERRNVPHGLFRVRUJ Es análoga a la capacitancia del sistema cardiovascular. Se describe mediante la ecuación: Describe la distensibilidad de los pulmones y la pared torácica. Guarda relación inversa con la elastancia, que depende de la cantidad de tejido elástico. Guarda relación inversa con la rigidez. Es la pendiente de la curva de presión contra volumen. Es el cambio de volumen para un cambio dado de presión. La presión puede ser transmural o transpulmonar (esto es, la diferencia de presión a través de las estructuras pulmonares). 1. Distensibilidad de los pulmones (figura 4-3) La presión transmural es la presión alveolar menos la presión intrapleural. Cuando la presión fuera de los pulmones (esto es, la presión intrapleural) es negativa, los pulmones se expanden y el volumen pulmonar aumenta. Cuando la presión fuera de los pulmones es positiva, los pulmones se colapsan y el volumen pulmonar disminuye. La insuflación de los pulmones (inspiración) sigue una curva distinta a la desinsuflación (espiración); esta diferencia se denomina histéresis y se debe a la necesidad de superar las fuerzas de tensión superficial cuando se insuflan los pulmones. En el intervalo medio de presiones la distensibilidad es máxima y los pulmones son más distensibles. A altas presiones de expansión, la distensibilidad es mínima, los pulmones son menos distensibles y la curva se aplana. 182 ERRNVPHGLFRVRUJ ERRNVPHGLFRVRUJ FIGURA 4-3. Distensibilidad de los pulmones. Durante la inspiración y la espiración se siguen distintas curvas (histéresis). FIGURA 4-4. Distensibilidad de los pulmones y la pared torácica por separado y juntos. CFR, capacidad funcional residual. 2. Distensibilidad del sistema combinado pulmón-pared torácica (figura 4-4) a. La figura 4-4 muestra las relaciones de presión-volumen para los pulmones solos (la histéresis se ha eliminado para simplificar), la pared torácica sola y los pulmones y la pared torácica juntos. La distensibilidad del sistema pulmón-pared torácica es menor que la de los pulmones solos o la pared torácica sola (la pendiente es más plana). b. En reposo (marcado con el círculo oscuro en el centro de la figura 4-4), el 183 ERRNVPHGLFRVRUJ ERRNVPHGLFRVRUJ volumen pulmonar está en la CFR, y la presión en las vías respiratorias y los pulmones es igual a la presión atmosférica (esto es, cero). En estas condiciones de equilibrio, se genera una fuerza de colapso sobre los pulmones y una fuerza de expansión sobre la pared torácica. En la CFR, ambas fuerzas son iguales y opuestas y, por lo tanto, el sistema combinado pulmón-pared torácica no se colapsa ni se expande (esto es, equilibrio). c. Como consecuencia de estas dos fuerzas opuestas, la presión intrapleural es negativa (inferior a la presión atmosférica). Si se introduce aire en el espacio intrapleural (neumotórax), la presión intrapleural iguala la presión atmosférica. Sin la presión intrapleural negativa normal, los pulmones se colapsan (su tendencia natural) y la pared torácica se expande hacia fuera (su tendencia natural). d. Cambios de la distensibilidad pulmonar En una persona con enfisema, la distensibilidad pulmonar aumenta y la tendencia de los pulmones a colapsarse disminuye. Por lo tanto, a la CFR original, la tendencia de los pulmones a colapsarse es menor que la tendencia de la pared torácica a expandirse. El sistema pulmón-pared torácica tratará de encontrar una nueva CFR más alta para que las dos fuerzas opuestas puedan compensarse; el tórax del paciente adquiere forma de barril, lo que refleja este volumen más alto. En una persona con fibrosis, la distensibilidad pulmonar disminuye y la tendencia de los pulmones a colapsarse aumenta. Por lo tanto, a la CFR original, la tendencia de los pulmones a colapsarse es mayor que la tendencia de la pared torácica a expandirse. El sistema pulmón-pared torácica tratará de encontrar una nueva CFR más baja para que las fuerzas opuestas puedan volver a compensarse. FIGURA 4-5. Efecto del tamaño alveolar y el surfactante sobre la presión que tiende a colapsar los alveolos. P, presión; r, radio; T, tensión superficial. D. Tensión superficial de los alveolos y surfactante 1. Tensión superficial de los alveolos (figura 4-5) Es el resultado de las fuerzas de atracción entre las moléculas líquidas que revisten los alveolos. Crea una presión de colapso que es directamente proporcional a la tensión 184 ERRNVPHGLFRVRUJ ERRNVPHGLFRVRUJ superficial e inversamente proporcional al radio alveolar (ley de Laplace), como se pone de manifiesto en la siguiente ecuación: a. Los alveolos grandes (radios grandes) tienen bajas presiones de colapso y es fácil mantenerlos abiertos. b. Los alveolos pequeños (radios pequeños) tienen altas presiones de colapso y es más difícil mantenerlos abiertos. En ausencia de surfactante (agente tensoactivo), los alveolos pequeños tienden a cerrarse (atelectasia). 2. Surfactante (véase figura 4-5) Reviste los alveolos. Reduce la tensión superficial al modificar las fuerzas intermoleculares entre las moléculas líquidas. Esta disminución de la tensión superficial impide que los alveolos pequeños se colapsen y aumenta la distensibilidad. Es sintetizado por las células alveolares tipo II y consiste principalmente en el fosfolípido dipalmitoilfosfatidilcolina (DPPC). En el feto, la síntesis de surfactante es variable. Puede haber surfactante presente ya en la semana 24 de gestación, y casi siempre se encuentra en la semana 35. Por lo general, un cociente lecitina/esfingomielina mayor de 2 a 1 en el líquido amniótico refleja concentraciones maduras de surfactante. En los lactantes prematuros puede ocurrir el síndrome de dificultad respiratoria del neonato debido a la carencia de surfactante. El lactante presenta atelectasia (los pulmones se colapsan), dificultad para volver a insuflar los pulmones (por disminución de la distensibilidad), disminución del V/Q y derivación de derecha a izquierda e hipoxemia (por disminución de la relación ventilación/perfusión, V/Q y derivación de derecha a izquierda). E. Relaciones entre presión, flujo aéreo y resistencia Son análogas a las relaciones entre presión arterial, flujo sanguíneo y resistencia en el aparato cardiovascular. 1. Flujo aéreo Es impulsado por la diferencia de presión entre la boca (o la nariz) y los alveolos y es directamente proporcional a ella. Es inversamente proporcional a la resistencia de las vías respiratorias; así, cuanto más alta es la resistencia de las vías respiratorias, tanto más bajo 185 ERRNVPHGLFRVRUJ ERRNVPHGLFRVRUJ es el flujo aéreo. Esta relación inversa se muestra en la ecuación: 2. Resistencia de las vías respiratorias Se describe mediante la ley de Poiseuille, como se muestra en la ecuación: Obsérvese la potente relación inversa a la cuarta potencia entre la resistencia y el tamaño (radio) de la vía respiratoria. Por ejemplo, si el radio de la vía respiratoria disminuye en un factor de cuatro, entonces la resistencia aumentará en un factor de 256 (44) y el flujo aéreo disminuirá en un factor de 256. 3. Factores que modifican la resistencia de las vías respiratorias El principal lugar de resistencia de las vías respiratorias son los bronquios de tamaño mediano. Parecería que las vías respiratorias más pequeñas ofrecen la mayor resistencia, pero no lo hacen debido a su disposición en paralelo. a. Contracción o relajación del músculo liso bronquial Modifica la resistencia de las vías respiratorias al modificar el radio de las vías respiratorias. (1) Estimulación parasimpática, irritantes y la sustancia de reacción lenta de anafilaxia (asma) constriñen las vías respiratorias, disminuyen el radio y aumentan la resistencia al flujo aéreo. (2) Estimulación simpática y agonistas simpáticos (isoproterenol) dilatan las vías respiratorias por medio de los receptores β2, aumentan el radio y disminuyen la resistencia al flujo aéreo. b. Volumen pulmonar Influye en la resistencia de las vías respiratorias debido a la tracción radial ejercida sobre las vías respiratorias por el tejido pulmonar circundante. (1) Los volúmenes pulmonares altos se relacionan con mayor tracción y menor resistencia de las vías respiratorias. Las personas con resistencia 186 ERRNVPHGLFRVRUJ ERRNVPHGLFRVRUJ aumentada de las vías respiratorias (p. ej., asma) “aprenden” a respirar con volúmenes pulmonares más altos para compensar la alta resistencia de las vías respiratorias asociada a la enfermedad. (2) Los volúmenes pulmonares bajos se relacionan con menor tracción y mayor resistencia de las vías respiratorias, incluso al grado de que las vías respiratorias se colapsan. c. Viscosidad o densidad del gas inspirado Influye en la resistencia al flujo aéreo. Durante una inmersión en agua profunda, aumentan tanto la densidad del aire como la resistencia al flujo aéreo. La respiración de un gas de baja densidad, como el helio, reduce la resistencia al flujo aéreo. F. Ciclo respiratorio: descripción de las presiones y el flujo aéreo (figura 4-6) 1. En reposo (antes de iniciarse la inspiración) a. La presión alveolar es igual a la presión atmosférica. Dado que las presiones pulmonares se expresan respecto a la presión atmosférica, se dice que la presión alveolar es cero. b. La presión intrapleural es negativa. A la CFR, las fuerzas opuestas de los pulmones que intentan colapsarse y la pared torácica que intenta expandirse generan una presión negativa en el espacio intrapleural entre ellos. La presión intrapleural puede determinarse mediante una sonda con balón esofágico. c. El volumen pulmonar es la CFR. 2. Durante la inspiración a. Los músculos inspiratorios se contraen y hacen que el volumen del tórax aumente. Conforme el volumen pulmonar aumenta, la presión alveolar disminuye por debajo de la presión atmosférica (esto es, se vuelve negativa). El gradiente de presión entre la atmósfera y los alveolos ahora hace que entre aire en los pulmones; el flujo de aire continuará hasta que el gradiente de presión se disipe. b. La presión intrapleural se vuelve más negativa. Puesto que el volumen pulmonar aumenta durante la inspiración, la fuerza de retroceso elástico de los pulmones también aumenta. Como resultado, la presión intrapleural se vuelve todavía más negativa que en reposo. Las variaciones de la presión intrapleural durante la inspiración se utilizan para determinar la distensibilidad dinámica de los pulmones. 187 ERRNVPHGLFRVRUJ ERRNVPHGLFRVRUJ FIGURA 4-6. Volúmenes y presiones durante el ciclo respiratorio. c. El volumen pulmonar aumenta un volumen corriente. En el punto máximo de la inspiración, el volumen pulmonar es la CFR más un volumen corriente. 3. Durante la espiración: a. La presión alveolar aumenta más que la presión atmosférica. La presión alveolar aumenta (esto es, se vuelve positiva) porque el gas alveolar queda comprimido por las fuerzas elásticas del pulmón. Por lo tanto, la presión alveolar ahora es más alta que la presión atmosférica, el gradiente de presión se invierte y el aire sale de los pulmones. b. La presión intrapleural vuelve a su valor de reposo durante una espiración normal (pasiva). No obstante, durante una espiración forzada, en realidad la presión intrapleural se vuelve positiva. Esta presión intrapleural positiva comprime las vías respiratorias y dificulta más la espiración. En la enfermedad pulmonar obstructiva crónica (EPOC), en la cual la resistencia de las vías respiratorias aumenta, los pacientes aprenden a espirar lentamente con la boca apretada. Al crear una resistencia a nivel de la boca, aumenta la presión en la vía respiratoria para evitar el colapso de las vías respiratorias que puede ocurrir con una espiración forzada. c. El volumen pulmonar vuelve a la CFR. G. Enfermedades pulmonares (tabla 4-1) 1. Asma Es una enfermedad obstructiva en que la espiración está afectada. Se caracteriza por disminución de capacidad vital forzada (CVF), volumen espiratorio forzado máximo en 1 s (VEF1) y disminución de VEF1/CVF. El aire que debería haberse espirado permanece, lo que lleva a retención de 188 ERRNVPHGLFRVRUJ ERRNVPHGLFRVRUJ aire y aumento de la CFR. 2. Enfermedad pulmonar obstructiva crónica (EPOC) Es una combinación de bronquitis crónica y enfisema. Es una enfermedad obstructiva con aumento de la distensibilidad pulmonar en la cual la espiración está deteriorada. Se caracteriza por disminución de CVF, VEF1 y VEF1/CVF. El aire que debería haberse espirado permanece, lo que lleva a retención de aire, aumento de la CFR y tórax en forma de barril. a. Los pacientes llamados disneicos acianóticos tienen hipoxemia leve y, puesto que mantienen la ventilación alveolar, normocapnia (PCO2 normal). b. Los llamados congestivos cianóticos tienen hipoxemia grave con cianosis y, puesto que no mantienen la ventilación alveolar, hipercapnia (aumento de la PCO2). Experimentan insuficiencia ventricular derecha y edema generalizado. 3. Fibrosis Es una enfermedad restrictiva con disminución de la distensibilidad pulmonar en la cual la inspiración está afectada. Se caracteriza por disminución de todos los volúmenes pulmonares. Puesto que el VEF1 disminuye menos que la CVF, la relación VEF1/CVF está aumentada (o puede ser normal). III. INTERCAMBIO GASEOSO A. Ley de las presiones parciales de Dalton Puede expresarse mediante la ecuación: Presión parcial = Presión total × Concentración fraccionaria de gas 1. En el aire inspirado seco, la presión parcial de O2 puede calcularse como sigue. Supóngase que la presión total es la atmosférica y que la concentración fraccionaria de O2 es 0.21. 189 ERRNVPHGLFRVRUJ ERRNVPHGLFRVRUJ 2. En el aire traqueal humidificado a 37 °C, el cálculo se modifica para tomar en cuenta los efectos de la presión parcial de H2O, que es de 47 mm Hg. B. Presiones parciales de O2 y CO2 en aire inspirado, aire alveolar y sangre (tabla 4-2) Alrededor de 2% del gasto cardiaco de la circulación general no pasa por la circulación pulmonar (“cortocircuito fisiológico”). La mezcla resultante de sangre venosa con sangre arterial oxigenada hace que la PO2 de la sangre arterial sea ligeramente más baja que la del aire alveolar. C. Gases disueltos La cantidad de gas disuelto en una solución (como la sangre) es proporcional a su presión parcial. Las unidades de concentración de un gas disuelto son mL de gas/100 mL de sangre. En el siguiente cálculo se utiliza el O2 de la sangre arterial a modo de ejemplo: 190 ERRNVPHGLFRVRUJ ERRNVPHGLFRVRUJ D. Difusión de gases como O2 y CO2 Las velocidades de difusión de O2 y CO2 dependen de las diferencias de presión parcial a través de la membrana y de la superficie disponible para la difusión. Por ejemplo, la difusión de O2 del aire alveolar al capilar pulmonar depende de la diferencia de presión parcial del O2 entre el aire alveolar y la sangre capilar pulmonar. Normalmente, la sangre capilar se equilibra con el gas alveolar; cuando las presiones parciales de O2 se igualan (véase tabla 4-2), entonces ya no hay más difusión neta de O2. La difusión de un gas a través de la barrera capilar alveolopulmonar sigue la ley de Fick: DL, o capacidad de difusión pulmonar, es el equivalente de la permeabilidad de la barrera capilar alveolopulmonar y es proporcional al coeficiente de difusión del gas y el área superficial, e inversamente proporcional al espesor de la barrera. Se mide con monóxido de carbono (esto es, DLco). 3. DL aumenta durante la actividad física porque hay más capilares abiertos y por tanto más área superficial para la difusión. 4. DL disminuye en el enfisema (debido a la disminución del área superficial) y en fibrosis y edema pulmonar (debido al aumento de la distancia de difusión). E. Intercambio gaseoso limitado por la perfusión, y por la difusión 191 ERRNVPHGLFRVRUJ ERRNVPHGLFRVRUJ (tabla 4-3) 1. Intercambio limitado por la perfusión Son ejemplos de este tipo de intercambio el de N2O y el de O2 en condiciones normales. En el intercambio limitado por la perfusión, el gas se equilibra pronto a lo largo del capilar pulmonar. La presión parcial del gas en la sangre arterial se iguala a la presión parcial del aire alveolar. Por lo tanto, para un proceso limitado por la perfusión, la difusión del gas puede aumentar sólo si aumenta el flujo sanguíneo. 2. Intercambio limitado por la difusión Este tipo de intercambio es ejemplificado por CO y O2 durante el ejercicio intenso. También se aprecia en los estados patológicos. En la fibrosis, la difusión de O2 es limitada porque el engrosamiento de la membrana alveolar aumenta la distancia de difusión. En el enfisema, la difusión de O2 es menor porque la superficie disponible para la difusión de gases está disminuida. En el intercambio limitado por la difusión, el gas no se equilibra cuando la sangre llega al extremo del capilar pulmonar. Se mantiene la diferencia de presión parcial del gas entre el aire alveolar y la sangre capilar pulmonar. La difusión continúa mientras se mantiene el gradiente de presión parcial. Intercambio gaseoso limitado por la perfusión y por la difusión Limitado por la perfusión Limitado por la difusión O2 (condiciones normales) O2 (enfisema, fibrosis, ejercicio extenuante) CO2 CO N 2O IV. TRANSPORTE DE OXÍGENO El O2 se transporta en la sangre de dos formas: disuelto o unido a hemoglobina (más importante). La hemoglobina, en su concentración normal, multiplica por 70 la capacidad de la sangre de transportar O2. A. Hemoglobina 1. Características: proteína globular de cuatro subunidades Cada subunidad posee un grupo hem, que es una porfirina que contiene hierro. El hierro está en estado ferroso (Fe2+), que fija O2. 192 ERRNVPHGLFRVRUJ ERRNVPHGLFRVRUJ Cada subunidad contiene una cadena polipeptídica. Dos de las subunidades tienen cadenas α y dos tienen cadenas β; por lo tanto, la hemoglobina de un adulto sano se denomina α2β2. 2. Hemoglobina fetal (hemoglobina F [HbF]) En la hemoglobina fetal, en el lugar de las cadenas β hay cadenas γ; debido a ello, la hemoglobina fetal se denomina α2γ2. La afinidad de la hemoglobina fetal por el O2 es mayor que la propia de la hemoglobina adulta (desviación a la izquierda), porque el 2,3difosfoglicerato (DPG) se fija con menor avidez a las cadenas γ de la hemoglobina fetal que a las cadenas β de la hemoglobina adulta. Puesto que la afinidad de la hemoglobina fetal por el O2 es mayor que la afinidad de la hemoglobina adulta por el O2, se facilita el desplazamiento de O2 de la madre al feto (véase IV C 2 b). 3. Metahemoglobina El hierro está en el estado Fe3+. No se une a O2. 4. Hemoglobina S Causa la drepanocitemia. Las subunidades α son normales y las subunidades β son anómalas, de aquí que la hemoglobina S reciba la designación . En la forma desoxigenada, la hemoglobina S imparte a los eritrocitos la forma de hoz y puede provocar oclusión de los vasos sanguíneos pequeños y dolor. 5. Capacidad de fijación de O2 de la sangre Es la máxima cantidad de O2 que puede unirse a la hemoglobina. Limita la cantidad de O2 que puede transportarse en la sangre. Se mide a una saturación de 100%. Se expresa en las unidades mL de O2/g de hemoglobina. 6. Contenido de O2 de la sangre Es la cantidad total de O2 transportado en la sangre y comprende el O2 disuelto y unido. Depende de la concentración de hemoglobina, la capacidad de la hemoglobina de unirse a O2, la PO2 y la P50 (PO2 con saturación de 50%) de la hemoglobina. Se obtiene mediante la ecuación: 193 ERRNVPHGLFRVRUJ ERRNVPHGLFRVRUJ B. Curva de disociación de la oxihemoglobina (figura 4-7) 1. La hemoglobina se combina rápida y reversiblemente con el O2 para formar oxihemoglobina. FIGURA 4-7. Curva de disociación de la oxihemoglobina. 2. La curva de disociación de la oxihemoglobina expresa la saturación porcentual de la hemoglobina en función de la PO2. a. A una PO2 de 100 mm Hg (p. ej., sangre arterial) La hemoglobina está saturada al 100%; el O2 está unido a los cuatro grupos hem en todas las moléculas de hemoglobina. b. A una PO2 de 40 mm Hg (p. ej., sangre venosa mixta) La hemoglobina está saturada al 75%, lo cual significa que, en promedio, tres de los cuatro grupos hem de cada molécula de hemoglobina tienen O2 unido. c. A una PO2 de 25 mm Hg 194 ERRNVPHGLFRVRUJ ERRNVPHGLFRVRUJ La hemoglobina está saturada al 50%. La PO2 con saturación de 50% es la P50. Una saturación de 50% significa que, en promedio, dos de los cuatro grupos hem de cada molécula de hemoglobina tienen O2 unido. 3. La forma sigmoidea de la curva es el resultado de un cambio de la afinidad de la hemoglobina a causa de la fijación de cada molécula sucesiva de O2 a un hem (lo que se denomina cooperatividad positiva). La fijación de la primera molécula de O2 aumenta la afinidad por la segunda molécula de O2, etcétera. La afinidad por la cuarta molécula de O2 es la más alta. Este cambio de afinidad facilita la carga de O2 en los pulmones (la porción plana de la curva) y la descarga de O2 en los tejidos (la porción pronunciada de la curva). a. En los pulmones: El gas alveolar tiene PO2 de 100 mm Hg. La sangre capilar pulmonar está “arterializada” por la difusión de O2 del gas alveolar a la sangre, de manera que la PO2 de la sangre capilar pulmonar también alcanza 100 mm Hg. La muy alta afinidad de la hemoglobina por el O2 a una PO2 de 100 mm Hg facilita el proceso de difusión. Al fijar O2 con firmeza, la concentración de O2 libre y la presión parcial de O2 se mantienen bajas, manteniendo con ello el gradiente de presión parcial (que impulsa la difusión de O2). La curva es casi plana cuando la PO2 se halla entre 60 y 100 mm Hg. Por lo tanto, el ser humano puede tolerar variaciones de la presión atmosférica (y la PO2) sin peligro para la capacidad de la hemoglobina de transportar O2. b. En los tejidos periféricos: El O2 se difunde de la sangre arterial a las células. El gradiente de difusión de O2 se mantiene porque las células consumen O2 para su metabolismo aeróbico, lo que mantiene la PO2 del tejido baja. La menor afinidad de la hemoglobina por el O2 en esta porción pronunciada de la curva facilita la descarga de O2 en los tejidos. 4. Oximetría de pulso Mide el % de saturación de la hemoglobina en la sangre arterial por espectrofotometría de longitud de onda dual. Se puede estimar la Pao2 a partir de la curva de disociación de O2hemoglobina, utilizando el % de saturación medido. C. Cambios en la curva de disociación de la oxihemoglobina (figura 4-8) 195 ERRNVPHGLFRVRUJ ERRNVPHGLFRVRUJ 1. Desviaciones hacia la derecha Se producen cuando la afinidad de la hemoglobina por el O2 disminuye. La P50 aumenta y se facilita la descarga de O2 de la sangre arterial a los tejidos. Para cualquier nivel de PO2, la saturación porcentual de hemoglobina —y por lo tanto el contenido de O2 de la sangre— es menor. a. Aumento de la PCO2 o disminución del pH Desvían la curva hacia la derecha, lo que disminuye la afinidad de la hemoglobina por el O2 y facilita la descarga de O2 en los tejidos (efecto Bohr). Por ejemplo, durante el ejercicio, los tejidos generan más CO2, lo que disminuye el pH tisular y, a través del efecto Bohr, estimula el suministro de O2 al músculo que se ejercita. b. Aumento de la temperatura (p. ej., durante el ejercicio) Desvía la curva hacia la derecha. La desviación hacia la derecha disminuye la afinidad de la hemoglobina por el O2 y facilita el suministro de O2 a los tejidos durante este periodo de alta necesidad. 196 ERRNVPHGLFRVRUJ ERRNVPHGLFRVRUJ FIGURA 4-8. Cambios en la curva de disociación de la oxihemoglobina. Efectos de PCO2, pH, temperatura, 2,3-difosfoglicerato (DPG) y hemoglobina fetal (hemoglobina F) sobre la curva de disociación de la oxihemoglobina. 197 ERRNVPHGLFRVRUJ ERRNVPHGLFRVRUJ FIGURA 4-9. Efecto del monóxido de carbono sobre la curva de disociación de la oxihemoglobina. c. Aumento de la concentración de 2,3-DPG Desvía la curva hacia la derecha mediante la unión a las cadenas β de la desoxihemoglobina y la disminución de la afinidad de la hemoglobina por el O2. La adaptación a la hipoxemia crónica (p. ej., vivir a gran altitud) incluye una mayor síntesis de 2,3-DPG, que se une a la hemoglobina y facilita la descarga de O2 en los tejidos. 2. Desviaciones hacia la izquierda Se producen cuando aumenta la afinidad de la hemoglobina por el O2. La P50 disminuye, y la descarga de O2 de la sangre arterial a los tejidos es más difícil. Para cualquier nivel de PO2, la saturación porcentual de hemoglobina —y por lo tanto el contenido de O2 de la sangre— es mayor. a. Causas de la desviación hacia la izquierda Son la imagen especular de las que provocan la desviación hacia la derecha. Comprenden disminución de la PCO2, aumento del pH, descenso de la temperatura y decremento de la concentración de 2,3-DPG. b. HbF No fija 2,3-DPG con tanta afinidad como la hemoglobina adulta. La menor fijación de 2,3-DPG se traduce en mayor afinidad de la HbF por el O2, menor P50 y desviación de la curva hacia la izquierda. 198 ERRNVPHGLFRVRUJ ERRNVPHGLFRVRUJ c. Intoxicación por monóxido de carbono (figura 4-9) El CO compite por los lugares de fijación de O2 en la hemoglobina. La afinidad de la hemoglobina por el CO es 200 veces mayor que la afinidad por el O2. El CO ocupa los lugares de fijación de O2 en la hemoglobina, de modo que disminuye el contenido de O2 en la sangre. Además, la fijación de CO a la hemoglobina aumenta la afinidad de los lugares de fijación restantes por el O2, lo que provoca una desviación de la curva hacia la izquierda. D. Causas de hipoxemia e hipoxia (tablas 4-4 y 4-5) 1. Hipoxemia Es una disminución de la PO2 arterial. Es causada por disminución de la PAO2, defecto de difusión, defectos de V/Q y cortocircuitos de derecha a izquierda. Causas de hipoxemia Causa PaO2 Gradiente A-a Gran altitud (↓ PB → PAO2) Disminuida Normal Hipoventilación (↓ PAO2) Disminuida Normal Defecto de difusión (p. ej., fibrosis) Defecto de V/Q Cortocircuito de derecha a izquierda Disminuida Disminuida Disminuida Aumentado Aumentado Aumentado Gradiente A–a, diferencia de PO2 entre el gas alveolar y la sangre arterial; PAO2, PO2 alveolar; PAO2, PO2 arterial; PB, presión barométrica; V/Q, relación ventilación/perfusión. Puede emplearse un gradiente A–a para comparar las causas de hipoxemia, y se describe mediante la ecuación: La PO2 alveolar se calcula a partir de la ecuación del gas alveolar como sigue: 199 ERRNVPHGLFRVRUJ ERRNVPHGLFRVRUJ El gradiente A–a se usa para determinar si el O2 se ha equilibrado entre el gas alveolar y la sangre arterial. a. El gradiente A–a normal es mayor de 0 y menor de 10 mm Hg. Dado que el O2 normalmente se equilibra entre el gas alveolar y la sangre arterial, la PAO2 es aproximadamente igual a la PaO2. b. El gradiente A–a está aumentado (> 10 mm Hg) si el O2 no se equilibra entre el gas alveolar y la sangre arterial (p. ej., defecto de difusión, defecto de V/Q, cortocircuito de derecha a izquierda) y la PAO2 es mayor que la PaO2. 2. Hipoxia Es la disminución del suministro de O2 a los tejidos. Causas de hipoxia Causa Mecanismos ↓ gasto cardiaco Hipoxemia ↓ de flujo sanguíneo ↓ PaO2 provoca ↓ de saturación de hemoglobina Anemia Intoxicación por monóxido de carbono ↓ Concentración de hemoglobina provoca ↓ de contenido de O2 en sangre ↓ Contenido de O2 en sangre Intoxicación por cianuro ↓ Utilización de O2 por los tejidos PaO2, PO2 arterial. 200 ERRNVPHGLFRVRUJ ERRNVPHGLFRVRUJ FIGURA 4-10. La hipoxia induce la síntesis de eritropoyetina. EPO, eritropoyetina; mRNA, RNA mensajero. Es causada por disminución del flujo sanguíneo, hipoxemia, descenso de la concentración de hemoglobina, intoxicación por CO e intoxicación por cianuro. El suministro de O2 se describe mediante la ecuación: Suministro de O2 = Gasto cardiaco × Contenido de O2 de la sangre El contenido de O2 de la sangre depende de la concentración de hemoglobina, la capacidad de fijación de O2 de la hemoglobina y la PO2 (la cual determina la saturación porcentual de la hemoglobina por el O2). E. Eritropoyetina (EPO) Es un factor de crecimiento sintetizado por los riñones en respuesta a hipoxia (figura 4-10). La disminución del suministro de O2 a los riñones incrementa la producción de factor 1α inducible por hipoxia. El factor 1α inducible por hipoxia dirige la síntesis de mRNA para EPO, que promueve el desarrollo de eritrocitos maduros. V. TRANSPORTE DE CO2 A. Formas de CO2 en la sangre 201 ERRNVPHGLFRVRUJ ERRNVPHGLFRVRUJ El CO2 se produce en los tejidos y se transporta a los pulmones en la sangre venosa en tres formas distintas: 1. CO2 disuelto (pequeña cantidad), que está libre en solución. 2. Carbaminohemoglobina (pequeña cantidad), que es CO2 unido a hemoglobina. 3. HCO3– (procedente de la hidratación del CO2 en los eritrocitos), que es la principal forma (90%). B. Transporte de CO2 en la forma de HCO3– (figura 4-11) 1. Se genera CO2 en los tejidos y se difunde libremente al plasma venoso y luego a los eritrocitos. 2. En los eritrocitos, el CO2 se combina con H2O para formar H2CO3, una reacción que es catalizada por la anhidrasa carbónica. El H2CO3 se disocia en H+ y HCO3–. 3. El HCO3− abandona los eritrocitos a cambio de Cl– (desplazamiento de cloruro) y es transportado a los pulmones en el plasma. El HCO3– es la principal forma en que el CO2 es transportado a los pulmones. FIGURA 4-11. Transporte de CO2 de los tejidos a los pulmones en la sangre venosa. La hemoglobina amortigua el H+ (Hb–H). 4. La desoxihemoglobina amortigua el H+ dentro de los eritrocitos. Puesto que la desoxihemoglobina es un mejor amortiguador de H+ que la oxihemoglobina, es una ventaja que la hemoglobina se haya desoxigenado cuando llega al extremo venoso de los capilares (esto es, el lugar en que se añade CO2). 202 ERRNVPHGLFRVRUJ ERRNVPHGLFRVRUJ 5. En los pulmones, todas las reacciones mencionadas antes ocurren a la inversa. El HCO3– entra en los eritrocitos a cambio de Cl−. El HCO3– se recombina con H+ para formar H2CO3, que se descompone en CO2 y H2O. Por lo tanto, el CO2, generado originalmente en los tejidos, se espira. VI. CIRCULACIÓN PULMONAR A. Presiones y gasto cardiaco en la circulación pulmonar 1. Presiones Son mucho más bajas en la circulación pulmonar que en la circulación general. Por ejemplo, la presión arterial pulmonar es de 15 mm Hg (mientras que la presión aórtica es de 100 mm Hg). 2. Resistencia Es también mucho más baja en la circulación pulmonar que en la circulación general. 3. Gasto cardiaco del ventrículo derecho Es el flujo sanguíneo pulmonar. Es igual al gasto del ventrículo izquierdo. Aunque las presiones de la circulación pulmonar son bajas, son suficientes para bombear el gasto cardiaco porque la resistencia de la circulación pulmonar es proporcionalmente baja. B. Distribución del flujo sanguíneo pulmonar Cuando una persona está en decúbito supino, el flujo sanguíneo es prácticamente uniforme en todo el pulmón. Cuando una persona está en bipedestación, el flujo sanguíneo se distribuye de modo irregular debido al efecto de la gravedad. El flujo sanguíneo es mínimo en el vértice pulmonar (zona 1) y máximo en la base pulmonar (zona 3). 1. Zona 1: flujo sanguíneo mínimo. Presión alveolar > presión arterial > presión venosa. La presión alveolar alta puede comprimir los capilares y reducir el flujo sanguíneo en la zona 1. Esta situación puede producirse si la presión arterial disminuye como consecuencia de una hemorragia o si la presión alveolar aumenta por ventilación con presión positiva. 2. Zona 2: flujo sanguíneo medio. Presión arterial > presión alveolar > presión venosa. A medida que se desciende por el pulmón, la presión arterial aumenta progresivamente debido a los efectos de la gravedad sobre la presión arterial. La presión arterial es mayor que la presión alveolar en la zona 2, y el flujo sanguíneo es impulsado por la diferencia entre la presión arterial y la presión 203 ERRNVPHGLFRVRUJ ERRNVPHGLFRVRUJ alveolar. 3. Zona 3: flujo sanguíneo más alto. Presión arterial > presión venosa > presión alveolar. Conforme se desciende hacia la base pulmonar, la presión arterial es máxima debido a los efectos de la gravedad, y la presión venosa finalmente aumenta hasta sobrepasar la presión alveolar. En la zona 3, el flujo sanguíneo es impulsado por la diferencia entre la presión arterial y la presión venosa, como en la mayoría de los lechos vasculares. C. Regulación del flujo sanguíneo pulmonar: vasoconstricción hipóxica En los pulmones, la hipoxia provoca vasoconstricción. Esta respuesta es contraria a la que se da en otros órganos, donde la hipoxia provoca vasodilatación. Fisiológicamente, este efecto es importante porque la vasoconstricción local desvía la sangre de las regiones hipóxicas mal ventiladas de los pulmones hacia las regiones bien ventiladas. La resistencia vascular pulmonar fetal es muy alta debido a la vasoconstricción hipóxica generalizada; por consiguiente, el flujo sanguíneo a través de los pulmones fetales es bajo. Con la primera respiración, los alveolos del neonato se oxigenan, la resistencia vascular pulmonar disminuye y el flujo sanguíneo pulmonar aumenta e iguala el gasto cardiaco (como sucede en el adulto). D. Cortocircuitos 1. Cortocircuitos de derecha a izquierda Normalmente se producen en pequeña medida, porque 2% del gasto cardiaco no pasa por los pulmones. Pueden llegar a ser hasta 50% del gasto cardiaco en ciertas anomalías congénitas. Se observan en la tetralogía de Fallot. Siempre se traducen en disminución de la PO2 arterial debido a la mezcla de la sangre venosa con la sangre arterial. La magnitud de un cortocircuito de derecha a izquierda puede estimarse haciendo que el paciente respire O2 al 100% y midiendo el grado de dilución de la sangre arterial oxigenada por la sangre (venosa) no oxigenada desviada. 2. Cortocircuitos de izquierda a derecha Son más frecuentes que los cortocircuitos de derecha a izquierda porque las presiones son más altas en las cavidades izquierdas del corazón. Suelen ser causados por anomalías congénitas (p. ej., conducto arterial persistente) o traumatismo. No se traducen en disminución de la PO2 arterial. Más bien, la PO2 estará elevada en las cavidades derechas del corazón porque la sangre arterial se 204 ERRNVPHGLFRVRUJ ERRNVPHGLFRVRUJ habrá mezclado con la sangre venosa. VII. DEFECTOS DE VENTILACIÓN/PERFUSIÓN A. Relación V/Q Es el cociente de la ventilación alveolar (V) sobre el flujo sanguíneo pulmonar (Q). La concordancia de la perfusión (flujo sanguíneo) y la ventilación es importante para conseguir el intercambio ideal de O2 y CO2. Si la frecuencia respiratoria, el volumen corriente y el gasto cardiaco son normales, la relación V/Q es de alrededor de 0.8. Esta relación V/Q se traduce en una PO2 arterial de 100 mm Hg y una PCO2 arterial de 40 mm Hg. FIGURA 4-12. Variaciones regionales en el pulmón de perfusión (flujo sanguíneo [Q]), ventilación (V), V/Q, PO2 y PCO2. B. Relación V/Q en diferentes partes del pulmón (figura 4-12 y tabla 4-6) Tanto la ventilación como el flujo sanguíneo (perfusión) están distribuidos de modo irregular en el pulmón vertical sano. 1. El flujo sanguíneo o perfusión es mínimo en el vértice y máximo en la base debido a los efectos de la gravedad en la presión arterial. 2. La ventilación es más baja en el vértice y más alta en la base debido a los efectos gravitacionales en el corazón vertical. Sin embargo, también es importante mencionar que las diferencias regionales de la ventilación no son tan grandes como las de la perfusión. 3. Por lo tanto, la relación V/Q es más alta en el vértice pulmonar y más baja en la base pulmonar. 4. Como resultado de las diferencias regionales en la relación V/Q, existen diferencias correspondientes en la eficiencia del intercambio gaseoso y en la 205 ERRNVPHGLFRVRUJ ERRNVPHGLFRVRUJ PO2 y la PCO2 capilares pulmonares resultantes. Las diferencias regionales de la PO2 son mayores que las propias de la PCO2. a. En el vértice (mayor V/Q), la PO2 es máxima y la PCO2 es mínima porque el intercambio gaseoso es más eficiente. b. En la base (menor V/Q), la PO2 es mínima y la PCO2 es máxima porque el intercambio gaseoso es menos eficiente. C. Cambios en la relación V/Q (figura 4-13) 1. Relación V/Q en la obstrucción de las vías respiratorias Si las vías respiratorias están completamente bloqueadas (p. ej., por un trozo de carne atorado en la tráquea), entonces la ventilación es cero. Si el flujo sanguíneo es normal, entonces V/Q es cero, lo que se denomina cortocircuito. No hay intercambio gaseoso en un pulmón que está perfundido pero no está ventilado. La PO2 y la PCO2 de la sangre capilar pulmonar (y, por lo tanto, de la sangre arterial de la circulación general) tenderán a sus valores en la sangre venosa mixta. El gradiente A–a aumenta. 206 ERRNVPHGLFRVRUJ ERRNVPHGLFRVRUJ FIGURA 4-13. Efecto de los defectos de ventilación/perfusión (V/Q) sobre el intercambio gaseoso. En la obstrucción de las vías respiratorias, la composición de la sangre arterial de la circulación general se aproxima a la propia de la sangre venosa mixta. En la embolia pulmonar, la composición del gas alveolar se aproxima a la propia del aire inspirado. PAO2, PO2 alveolar; PACO2, PCO2 alveolar; PaO2, PO2 arterial; PaCO2, PCO2 arterial. 2. Relación V/Q en la embolia pulmonar Si el flujo sanguíneo a un pulmón está bloqueado por completo (p. ej., por una embolia que ocluye una arteria pulmonar), entonces el flujo sanguíneo a ese pulmón es cero. Si la ventilación es normal, entonces V/Q es infinita, lo que se denomina espacio muerto. No hay intercambio gaseoso en un pulmón que está ventilado pero no está perfundido. La PO2 y la PCO2 del gas alveolar tenderán a sus valores en el aire inspirado. VIII. CONTROL DE LA RESPIRACIÓN La información sensitiva (PCO2, estiramiento pulmonar, irritantes, husos musculares, tendones y articulaciones) se coordina en el tronco del encéfalo. La eferencia del tronco del encéfalo controla los músculos respiratorios y el ciclo respiratorio. A. Control central de la respiración (tronco del encéfalo y corteza cerebral) 207 ERRNVPHGLFRVRUJ ERRNVPHGLFRVRUJ 1. Centro respiratorio bulbar Se localiza en la formación reticular. a. Grupo respiratorio dorsal Es principalmente responsable de la inspiración y genera el ritmo básico de la respiración. Los impulsos entrantes (aferencia) al grupo respiratorio dorsal proceden de los nervios neumogástrico (“vago”) y glosofaríngeo. El nervio vago transmite información desde los quimiorreceptores y mecanorreceptores periféricos del pulmón. El nervio glosofaríngeo transmite información desde los quimiorreceptores periféricos. Los impulsos salientes (eferencia) del grupo respiratorio dorsal viajan, a través del nervio frénico, hasta el diafragma. b. Grupo respiratorio ventral Es el principal responsable de la espiración. No está activo durante la respiración en reposo normal, cuando la espiración es pasiva. Se activa, por ejemplo, durante el ejercicio, cuando la espiración se convierte en un proceso activo. 2. Centro apnéustico Está ubicado en la parte inferior de la protuberancia. Estimula la inspiración, lo que produce una inspiración profunda y prolongada (apneusis). 3. Centro neumotáxico Está ubicado en la parte superior de la protuberancia. Inhibe la inspiración y, por lo tanto, regula el volumen inspiratorio y la frecuencia respiratoria. 4. Corteza cerebral La respiración puede estar bajo control voluntario; por lo tanto, una persona puede hiperventilar o hipoventilar a voluntad. La hipoventilación (por retener la respiración) está limitada por el aumento de PCO2 y la disminución de PO2 resultantes. Un periodo previo de hiperventilación prolonga el periodo en que es posible retener la respiración. B. Quimiorreceptores de CO2, H+ y O2 (tabla 4-7) 1. Quimiorreceptores centrales de la médula oblongada Son sensibles al pH del líquido cefalorraquídeo (LCR). La disminución del pH del LCR provoca aumento de la frecuencia respiratoria (hiperventilación). El H+ no cruza la barrera hematoencefálica tan bien como el CO2. a. El CO2 se difunde de la sangre arterial al LCR porque el CO2 es liposoluble y cruza fácilmente la barrera hematoencefálica. b. En el LCR, el CO2 se combina con H2O para producir H+ y HCO3–. El H+ 208 ERRNVPHGLFRVRUJ ERRNVPHGLFRVRUJ resultante actúa directamente sobre los quimiorreceptores centrales. c. Por lo tanto, el aumento de PCO2 y [H+] estimula la respiración, y la disminución de PCO2 y [H+] inhibe la respiración. d. Luego, la hiperventilación o hipoventilación resultante normaliza la PCO2 arterial. 2. Quimiorreceptores periféricos de los cuerpos carotídeos y aórticos Los cuerpos carotídeos están ubicados en la bifurcación de las arterias carótidas comunes. Los cuerpos aórticos se localizan arriba y abajo del cayado aórtico. a. La disminución de la PO2 arterial: Estimula los quimiorreceptores periféricos y aumenta la frecuencia respiratoria. La PO2 debe disminuir a niveles bajos (< 60 mm Hg) antes de que se estimule la respiración. Cuando la PO2 es inferior a 60 mm Hg, la frecuencia respiratoria es en extremo sensible a la PO2. b. El aumento de la PCO2 arterial: Estimula los quimiorreceptores periféricos y aumenta la frecuencia respiratoria. Potencia la estimulación de la respiración provocada por la hipoxemia. Comparación de los quimiorreceptores centrales y periféricos Estímulos que aumentan la frecuencia respiratoria Tipo de quimiorreceptor Ubicación Central Médula oblongada ↓ pH ↓ PCO2 Periférico Cuerpos carotídeos y aórticos ↓ PO2 (si < 60 mm Hg) ↑ PCO2 ↓ pH La respuesta de los quimiorreceptores periféricos al CO2 es menos importante que la respuesta de los quimiorreceptores centrales al CO2 (o H+). c. El aumento de la [H+] arterial: Estimula los quimiorreceptores periféricos de los cuerpos carotídeos directamente, con independencia de las variaciones de la PCO2. En la acidosis metabólica, la frecuencia respiratoria aumenta (hiperventilación) porque la [H+] arterial aumenta y el pH disminuye. C. Otros tipos de receptores para el control de la respiración 1. Receptores de estiramiento pulmonar 209 ERRNVPHGLFRVRUJ ERRNVPHGLFRVRUJ Están ubicados en el músculo liso de las vías respiratorias. Cuando la distensión pulmonar estimula estos receptores, provocan un decremento reflejo de la frecuencia respiratoria (reflejo de Hering-Breuer). 2. Receptores para sustancias irritantes Están ubicados entre las células epiteliales de las vías respiratorias. Son estimulados por sustancias nocivas (p. ej., polvo, polen). 3. Receptores J (yuxtacapilares) Están ubicados en las paredes alveolares, cerca de los capilares. La congestión de los capilares pulmonares, como la que puede producirse en la insuficiencia cardiaca izquierda, estimula los receptores J, que entonces provocan una respiración rápida y superficial. 4. Receptores articulares y musculares Se activan durante el movimiento de las extremidades. Intervienen en la estimulación inicial de la respiración durante el ejercicio. IX. RESPUESTAS INTEGRADAS DEL APARATO RESPIRATORIO A. Ejercicio (tabla 4-8) 1. Durante el ejercicio aumenta la frecuencia ventilatoria, lo cual concuerda con el aumento del consumo de O2 y la producción de CO2 por el organismo. El estímulo para aumentar la frecuencia ventilatoria no se comprende del todo. No obstante, los receptores articulares y musculares se activan durante el movimiento y elevan la frecuencia respiratoria al principio del ejercicio. Resumen de las respuestas respiratorias al ejercicio Parámetro Respuesta Consumo de O2 ↑ Producción de CO2 ↑ Frecuencia ventilatoria ↑ (se ajusta a consumo de O2/producción de CO2) PO2 y PCO2 arteriales Sin variación pH arterial Sin variación en el ejercicio moderado ↓ en el ejercicio extenuante (acidosis láctica) ↑ PCO2 venosa Flujo sanguíneo pulmonar (gasto cardiaco) Relación V/Q ↑ Distribuida más uniformemente en el pulmón V/Q, relación ventilación/perfusión. 2. Los valores promedio de la PO2 y la PCO2 arteriales no varían durante el ejercicio. 210 ERRNVPHGLFRVRUJ ERRNVPHGLFRVRUJ El pH arterial no cambia durante el ejercicio moderado, aunque puede disminuir durante el ejercicio intenso debido a la acidosis láctica. 3. Por otro lado, la PCO2 venosa aumenta durante el ejercicio porque el exceso de CO2 generado por el músculo que se ejercita es transportado a los pulmones en la sangre venosa. 4. El flujo sanguíneo pulmonar aumenta porque el gasto cardiaco se eleva durante el ejercicio. Por consiguiente, se perfunden más capilares pulmonares y ocurre un mayor intercambio gaseoso. La distribución de la relación V/Q por todo el pulmón es más uniforme durante el ejercicio que en reposo, y como resultado disminuye el espacio muerto fisiológico. B. Adaptación a grandes altitudes (tabla 4-9) 1. La PO2 alveolar disminuye a gran altitud porque la presión barométrica es menor. Como resultado, la PO2 arterial también es menor (hipoxemia). 2. La hipoxemia estimula los quimiorreceptores periféricos y aumenta la frecuencia ventilatoria (hiperventilación). Esta hiperventilación provoca alcalosis respiratoria, que puede tratarse con acetazolamida. 3. La hipoxemia también estimula la producción renal de eritropoyetina, que aumenta la producción de eritrocitos. Como resultado, aumentan la concentración de hemoglobina y el contenido de O2 de la sangre. 4. La concentración de 2,3-DPG aumenta y desvía la curva de disociación de la oxihemoglobina hacia la derecha. Esto reduce la afinidad de la hemoglobina por el O2, lo cual facilita la descarga de O2 en los tejidos. 5. La vasoconstricción pulmonar es resultado de la vasoconstricción hipóxica. Por consiguiente, ocurren aumento de la presión arterial pulmonar, incremento del trabajo de las cavidades derechas del corazón contra la resistencia más alta, e hipertrofia del ventrículo derecho. Resumen de la adaptación a las grandes altitudes Parámetro Respuesta PO2 alveolar ↓ (por ↓ presión barométrica) PO2 arterial ↓ (hipoxemia) Frecuencia ventilatoria pH arterial Concentración de hemoglobina Concentración de 2,3-DPG Curva de oxihemoglobina ↑ (hiperventilación debida a hipoxemia) ↑ (alcalosis respiratoria) ↑ (↑ EPO) ↑ Desviación hacia la derecha; ↓ afinidad; ↑ P50 Resistencia vascular pulmonar ↑ (vasoconstricción hipóxica) DPG, difosfoglicerato; EPO, eritropoyetina. 211 ERRNVPHGLFRVRUJ ERRNVPHGLFRVRUJ 1. ¿Cuál de los siguientes volúmenes o capacidades pulmonares puede cuantificarse mediante espirometría? (A) Capacidad funcional residual (B) Espacio muerto fisiológico (C) Volumen residual (D) Capacidad pulmonar total (E) Capacidad vital 2. Un recién nacido prematuro de 25 semanas de gestación presenta síndrome de dificultad respiratoria neonatal. ¿Cuál de las siguientes observaciones se debe esperar en ese neonato? (A) PO2 arterial de 100 mm Hg (B) Colapso de los alveolos pequeños (C) Aumento de la distensibilidad pulmonar (D) Frecuencia respiratoria normal (E) Cociente lecitina/esfingomielina mayor de 2 a 1 en el líquido amniótico 3. ¿En qué lecho vascular la hipoxia provoca vasoconstricción? (A) Coronario (B) Pulmonar (C) Cerebral (D) Muscular (E) Cutáneo PREGUNTAS 4 Y 5 Un niño de 12 años de edad presenta una crisis asmática grave con sibilancias. Experimenta respiración rápida y se vuelve cianótico. Su PO2 arterial es de 60 mm Hg y su PCO2 es de 30 mm Hg. 4. ¿Cuál de los siguientes enunciados sobre este paciente es más probable que sea verdadero? (A) La relación VEF1/CVF está aumentada (B) La relación V/Q está aumentada en las zonas afectadas de los pulmones (C) La PCO2 arterial es más alta de lo normal debido a un intercambio gaseoso insuficiente (D) La PCO2 arterial es más baja de lo normal porque la hipoxemia lo está haciendo hiperventilar (E) El volumen residual ha disminuido 212 ERRNVPHGLFRVRUJ ERRNVPHGLFRVRUJ 5. Para tratar a este paciente, el médico debe administrar (A) Un antagonista adrenérgico α1 (B) Un antagonista adrenérgico β1 (C) Un agonista adrenérgico β2 (D) Un agonista muscarínico (E) Un agonista nicotínico 6. ¿Cuál de los siguientes enunciados es verdadero durante la inspiración? (A) La presión intrapleural es positiva (B) El volumen en los pulmones es menor que la CFR (C) La presión alveolar es igual a la presión atmosférica (D) La presión alveolar es más alta que la presión atmosférica (E) La presión intrapleural es más negativa que durante la espiración 7. ¿Qué volumen queda en los pulmones después de espirar un volumen corriente? (A) Volumen corriente (B) Capacidad vital (C) Volumen de reserva espiratorio (D) Volumen residual (E) Capacidad funcional residual (F) Capacidad inspiratoria (G) Capacidad pulmonar total 8. Un hombre de 35 años de edad tiene capacidad vital de 5 L, volumen corriente de 0.5 L, capacidad inspiratoria de 3.5 L y capacidad funcional residual de 2.5 L. ¿Cuál es su volumen de reserva espiratorio? (A) 4.5 L (B) 3.9 L (C) 3.6 L (D) 3.0 L (E) 2.5 L (F) 2.0 L (G) 1.5 L 9. Cuando una persona está en bipedestación, el flujo sanguíneo en los pulmones es: (A) Igual en el vértice que en la base (B) Máximo en el vértice debido a los efectos de la gravedad sobre la presión arterial (C) Máximo en la base porque ahí es donde la diferencia entre la presión arterial y la presión venosa es mayor (D) Mínimo en la base porque ahí es donde la presión alveolar es mayor que la presión arterial 10. ¿Cuál de los siguientes aspectos se ilustra en la gráfica de volumen contra presión 213 ERRNVPHGLFRVRUJ ERRNVPHGLFRVRUJ para el sistema pulmón-pared torácica? (A) La pendiente de cada una de las curvas es la resistencia (B) La distensibilidad de sólo los pulmones es menor que la distensibilidad de los pulmones más la pared torácica (C) La distensibilidad de la pared torácica sola es menor que la distensibilidad de los pulmones más la pared torácica (D) Cuando la presión de las vías respiratorias es cero (atmosférica), el volumen del sistema combinado es la CFR (E) Cuando la presión de las vías respiratorias es cero (atmosférica), la presión intrapleural es cero 11. ¿Cuál de los siguientes es el sitio de mayor resistencia de las vías respiratorias? (A) Tráquea (B) Bronquios más grandes (C) Bronquios de tamaño mediano (D) Bronquios más pequeños (E) Alveolos 12. Un hombre de 49 años de edad tiene embolia en la arteria pulmonar que bloquea por completo el flujo sanguíneo al pulmón izquierdo. Como resultado ocurre lo siguiente: (A) La relación V/Q del pulmón izquierdo se hace cero (B) La PO2 arterial de la circulación general se eleva (C) La relación V/Q del pulmón izquierdo es menor que la del pulmón derecho (D) La PO2 alveolar del pulmón izquierdo es aproximadamente igual a la PO2 del aire inspirado (E) La PO2 alveolar del pulmón derecho es aproximadamente igual a la PO2 de la 214 ERRNVPHGLFRVRUJ ERRNVPHGLFRVRUJ sangre venosa PREGUNTAS 13 Y 14 13. En las curvas de disociación de la oxihemoglobina que se muestran, la desviación de la curva A a la curva B podría ser causado por: (A) Aumento del pH (B) Disminución de la concentración de 2,3-DPG (C) Ejercicio agotador (D) HbF (E) Intoxicación por monóxido de carbono (CO) 14. La desviación de la curva A a la curva B se relaciona con: (A) Aumento de la P50 (B) Aumento de la afinidad de la hemoglobina por el O2 (C) Reducción de la capacidad de descargar O2 en los tejidos (D) Aumento de la capacidad de la hemoglobina de transportar O2 (E) Disminución de la capacidad de la hemoglobina de transportar O2 15. ¿Qué volumen queda en los pulmones tras una espiración máxima? (A) Volumen corriente (B) Capacidad vital (C) Volumen de reserva espiratorio (D) Volumen residual (E) Capacidad funcional residual (F) Capacidad inspiratoria (G) Capacidad pulmonar total 215 ERRNVPHGLFRVRUJ ERRNVPHGLFRVRUJ 16. En comparación con la circulación general, la circulación pulmonar tiene: (A) Mayor flujo sanguíneo (B) Menor resistencia (C) Mayor presión arterial (D) Mayor presión capilar (E) Mayor gasto cardiaco 17. Un hombre sano de 65 años de edad con volumen corriente de 0.45 L tiene frecuencia respiratoria de 16 respiraciones/min. Su PCO2 arterial es de 41 mm Hg y la PCO2 de su aire espirado es de 35 mm Hg. ¿Cuál es su ventilación alveolar? (A) 0.066 L/min (B) 0.38 L/min (C) 5.0 L/min (D) 6.14 L/min (E) 8.25 L/min 18. En comparación con el vértice pulmonar, la base pulmonar tiene: (A) Mayor PO2 capilar pulmonar (B) Mayor PCO2 capilar pulmonar (C) Mayor relación V/Q (D) La misma relación V/Q 19. La hipoxemia provoca hiperventilación por un efecto directo sobre: (A) Nervio frénico (B) Receptores J (C) Receptores de estiramiento pulmonar (D) Quimiorreceptores bulbares (E) Quimiorreceptores de los cuerpos carotídeos y aórticos 20. ¿Cuál de los siguientes cambios ocurre durante el ejercicio extenuante? (A) La frecuencia ventilatoria y el consumo de O2 aumentan en la misma medida (B) La PO2 arterial de la circulación general disminuye hasta unos 70 mm Hg (C) La PCO2 arterial de la circulación general aumenta hasta unos 60 mm Hg (D) La PCO2 venosa de la circulación general disminuye hasta unos 20 mm Hg (E) El flujo sanguíneo pulmonar disminuye a expensas del flujo sanguíneo de la circulación general 21. Si una zona del pulmón no es ventilada debido a una obstrucción bronquial, la sangre capilar pulmonar que irriga esa zona tendrá una PO2 que será: (A) Igual a la PO2 atmosférica (B) Igual a la PO2 venosa mixta (C) Igual a la PO2 arterial de la circulación general 216 ERRNVPHGLFRVRUJ ERRNVPHGLFRVRUJ (D) Mayor que la PO2 inspirada (E) Menor que la PO2 venosa mixta 22. En el transporte de CO2 de los tejidos a los pulmones, ¿cuál de los siguientes acontecimientos ocurre en la sangre venosa? (A) Conversión de CO2 y H2O en H+ y HCO3– en los eritrocitos (B) Amortiguación de H+ por la oxihemoglobina (C) Desplazamiento de HCO3– a los eritrocitos desde el plasma a cambio de Cl– (D) Fijación de HCO3– a la hemoglobina (E) Alcalinización de los eritrocitos 23. ¿Cuál de las siguientes causas de hipoxia se caracteriza por disminución de la PO2 arterial y aumento del gradiente A–a? (A) Hipoventilación (B) Cortocircuito cardiaco de derecha a izquierda (C) Anemia (D) Intoxicación por monóxido de carbono (E) Ascenso a grandes altitudes 24. Una mujer de 42 años de edad con fibrosis pulmonar grave es examinada por su médico y presenta la siguiente gasometría arterial: pH = 7.48, PaO2 = 55 mm Hg y PaCO2 = 32 mm Hg. ¿Qué enunciado explica mejor la cifra observada de PaCO2? (A) El aumento del pH estimula la respiración a través de los quimiorreceptores periféricos (B) El aumento del pH estimula la respiración a través de los quimiorreceptores centrales (C) La disminución de la PaO2 inhibe la respiración a través de los quimiorreceptores periféricos (D) La disminución de la PaO2 estimula la respiración a través de los quimiorreceptores periféricos (E) La disminución de la PaO2 estimula la respiración a través de los quimiorreceptores centrales 25. Una mujer de 38 años de edad se muda con su familia de una ciudad al nivel del mar a otra con altitud de 3 000 m. ¿Qué ocurrirá como consecuencia de vivir a esa altitud? (A) Hipoventilación (B) PO2 arterial mayor de 100 mm Hg (C) Disminución de la concentración de 2,3-DPG (D) Desviación hacia la derecha de la curva de disociación de la oxihemoglobina (E) Vasodilatación pulmonar (F) Hipertrofia del ventrículo izquierdo 217 ERRNVPHGLFRVRUJ ERRNVPHGLFRVRUJ (G) Acidosis respiratoria 26. El pH de la sangre venosa es sólo ligeramente más ácido que el pH de la sangre arterial porque: (A) El CO2 es una base débil (B) La sangre venosa no contiene anhidrasa carbónica (C) El HCO3– amortigua el H+ generado a partir de CO2 y H2O en la sangre venosa (D) La desoxihemoglobina amortigua el H+ generado a partir de CO2 y H2O en la sangre venosa (E) La oxihemoglobina es un mejor amortiguador del H+ que la desoxihemoglobina 27. En una espiración máxima, el volumen total espirado es: (A) Volumen corriente (B) Capacidad vital (C) Volumen de reserva espiratorio (D) Volumen residual (E) Capacidad funcional residual (F) Capacidad inspiratoria (G) Capacidad pulmonar total 28. Una persona con un defecto de V/Q tiene hipoxemia y recibe tratamiento con O2 complementario. El O2 complementario será más útil si el defecto de V/Q predominante de la persona es: (A) Espacio muerto (B) Cortocircuito (C) V/Q alta (D) V/Q baja (E) V/Q = 0 (F) V/Q = ∞ 29. Cabría esperar que tuviera el mayor gradiente A–a una persona: (A) Con fibrosis pulmonar (B) Con hiperventilación debido a una sobredosis de morfina (C) A 3 600 m de altitud (D) Con pulmones sanos que respira O2 al 50% (E) Con pulmones sanos que respira O2 al 100% 30. ¿Cuál de las siguientes series de datos implica la mayor tasa de transferencia de O2 entre gas alveolar y sangre capilar pulmonar? 218 ERRNVPHGLFRVRUJ ERRNVPHGLFRVRUJ 31. Una mujer de 48 años, a nivel del mar, respira una mezcla de gas que contiene 21% O2. Tiene los siguientes valores de gases arteriales: Su DLCO medido es normal. ¿Cuál de las siguientes es la causa de su hipoxemia? (A) Los valores demuestran una función pulmonar normal (B) Hipoventilación (C) Fibrosis (D) Envenenamiento por monóxido de carbono (E) Derivación de derecha a izquierda 32. Un hombre de 62 años, a nivel del mar, respira una mezcla de gas que contiene 21% O2. Tiene los siguientes valores de gases arteriales: ¿Cuál de las siguientes es la causa de su hipoxemia? (A) Hipoventilación (B) Fibrosis (C) Defecto en el V/Q (D) Derivación de derecha a izquierda (E) Anemia 1. La respuesta es E (I A 4, 5, B 2, 3, 5). El volumen residual (VR) no puede medirse por espirometría. Por lo tanto, ningún volumen o capacidad pulmonar que incluya el VR podrá medirse por espirometría. Las mediciones que incluyen el VR son capacidad funcional residual (CFR) y capacidad pulmonar total (CPT). La capacidad vital no incluye el VR y, así que, puede cuantificarse mediante espirometría. El espacio muerto fisiológico no puede medirse por espirometría y requiere el muestreo de PCO2 arterial y CO2 espirado. 219 ERRNVPHGLFRVRUJ ERRNVPHGLFRVRUJ 2. La respuesta es B (II D 2). El síndrome de dificultad respiratoria neonatal es causado por insuficiencia de surfactante en el pulmón inmaduro. El surfactante aparece entre las semanas 24 y 35 de la gestación. En ausencia de surfactante, la tensión superficial de los alveolos pequeños es demasiado alta. Cuando la presión de los alveolos pequeños es demasiado alta (P = 2T/r), estas estructuras se colapsan en los alveolos grandes. Disminuye el intercambio gaseoso con los alveolos los grandes colapsados, y se producen desequilibrio de ventilación/perfusión (V/Q), hipoxemia y cianosis. La falta de surfactante también disminuye la distensibilidad pulmonar, lo que dificulta la insuflación de los pulmones, aumenta el trabajo respiratorio y provoca disnea (acortamiento de la respiración). Por lo general, los cocientes lecitina/esfingomielina mayores de 2:1 indican concentraciones maduras de surfactante. 3. La respuesta es B (VI C). La PO2 del aire alveolar controla localmente el flujo sanguíneo pulmonar. La hipoxia provoca vasoconstricción pulmonar y por lo tanto desvía sangre desde zonas no ventiladas del pulmón, donde se desperdiciaría. En la circulación coronaria, la hipoxemia provoca vasodilatación. La PO2 no controla directamente las circulaciones cerebral, muscular ni cutánea. 4. La respuesta es D (VIII B 2 a). La PCO2 arterial del paciente es más baja que el valor normal de 40 mm Hg porque la hipoxemia ha estimulado los quimiorreceptores periféricos para aumentar su frecuencia respiratoria; la hiperventilación hace que el paciente libere CO2 adicional y se traduce en alcalosis respiratoria. En una enfermedad obstructiva, como el asma, disminuyen tanto el volumen espiratorio forzado máximo en 1 so (VEF1) como la capacidad vital forzada (CVF), y la mayor reducción se produce en el VEF1. Por lo tanto, la relación VEF1/CVF disminuye. La mala ventilación de las zonas afectadas abate la relación ventilación/perfusión (V/Q) y provoca hipoxemia. El volumen residual del paciente aumenta porque respira a un volumen pulmonar más alto para compensar la mayor resistencia de las vías respiratorias. 5. La respuesta es C (II E 3 a [2]). Una causa de obstrucción de las vías respiratorias en el asma es la constricción bronquiolar. La estimulación adrenérgica β2 (agonistas adrenérgicos β2) provoca la relajación de los bronquiolos. 6. La respuesta es E (II F 2). Durante la inspiración, la presión intrapleural se vuelve más negativa que en reposo o durante la espiración (cuando vuelve a su valor en reposo, menos negativo). Durante la inspiración, el aire entra en los pulmones cuando la presión alveolar disminuye (debido a la contracción del diafragma) por debajo de la presión atmosférica; si la presión alveolar no fuera más baja que la presión atmosférica, no entraría aire. El volumen en los pulmones durante la inspiración es la CFR más un volumen corriente (VT). 7. La respuesta es E (I B 2). Durante la respiración normal, el volumen inspirado y luego espirado es el volumen corriente. El volumen que queda en los pulmones tras la espiración del volumen corriente es la CFR. 220 ERRNVPHGLFRVRUJ ERRNVPHGLFRVRUJ 8. La respuesta es G (I A 3; figura 4-1). El volumen de reserva espiratorio (VRE) es igual a la capacidad vital menos la capacidad inspiratoria. (La capacidad inspiratoria incluye el volumen corriente y el volumen de reserva inspiratorio [VRI].) 9. La respuesta es C (VI B). La distribución del flujo sanguíneo en los pulmones está afectada por los efectos de la gravedad sobre la presión hidrostática arterial. Por lo tanto, el flujo sanguíneo es máximo en la base, donde hay la mayor presión hidrostática arterial y también la mayor diferencia entre la presión arterial y la presión venosa. Esta diferencia de presión impulsa el flujo sanguíneo. 10. La respuesta es D (II C 2; figura 4-3). Por convención, cuando la presión de las vías respiratorias es igual a la presión atmosférica, se designa como presión cero. En estas condiciones de equilibrio, no hay flujo aéreo porque no existe gradiente de presión entre la atmósfera y los alveolos, y el volumen en los pulmones es la capacidad funcional residual (CFR). La pendiente de cada curva es la distensibilidad, no la resistencia; cuanto más pronunciada es la curva, tanto mayor es el cambio del volumen para un cambio de presión dado, o mayor es la distensibilidad. La distensibilidad de los pulmones solos o de la pared torácica sola es mayor que la del sistema combinado pulmón-pared torácica (las pendientes de cada curva son más pronunciadas que la pendiente de la curva combinada, lo que significa una mayor distensibilidad). Cuando la presión de las vías respiratorias es cero (condiciones de equilibrio), la presión intrapleural es negativa debido a las tendencias opuestas de la pared torácica a expandirse hacia fuera y de los pulmones a colapsarse. 11. La respuesta es C (II E 4). En realidad, los bronquios de tamaño mediano constituyen el sitio de máxima resistencia del árbol bronquial. Aunque los pequeños radios de los alveolos podrían predecir que tendrían la máxima resistencia, no es así debido a su disposición en paralelo. De hecho, los cambios tempranos de la resistencia que ocurren en las vías respiratorias pequeñas pueden ser “subclínicos” y pasar inadvertidos debido a su pequeña contribución global a la resistencia. 12. La respuesta es D (VII B 2). La PO2 alveolar del pulmón izquierdo igualará la PO2 del aire inspirado. Puesto que no hay flujo sanguíneo al pulmón izquierdo, no puede haber intercambio gaseoso entre el aire alveolar y la sangre capilar pulmonar. Por consiguiente, no se añade O2 a la sangre capilar. La relación ventilación/perfusión (V/Q) del pulmón izquierdo será infinita (no será cero ni menor que la del pulmón derecho sano), porque Q (el denominador) es cero. Por supuesto, la PO2 arterial de la circulación general será menor porque el pulmón izquierdo no presenta intercambio gaseoso. La PO2 alveolar del pulmón derecho no es afectada. 13. La respuesta es C (IV C 1; figura 4-8). El ejercicio extenuante aumenta la temperatura y disminuye el pH del músculo esquelético; ambos efectos provocarían la desviación hacia la derecha de la curva de disociación de la 221 ERRNVPHGLFRVRUJ ERRNVPHGLFRVRUJ oxihemoglobina, lo que facilitaría la descarga de O2 en los tejidos para satisfacer las altas necesidades del músculo en actividad. El 2,3-DPG se une a las cadenas β de la hemoglobina adulta y reduce su afinidad por el O2, lo que desvía la curva hacia la derecha. En la hemoglobina fetal, el lugar de las cadenas β es ocupado por cadenas γ, que no se unen al 2,3-DPG, de manera que la curva se desvía hacia la izquierda. Puesto que el CO aumenta la afinidad de los lugares de fijación restantes por el O2, la curva se desvía hacia la izquierda. 14. La respuesta es A (IV C 1; figura 4-8). La desviación hacia la derecha de la curva de disociación de la oxihemoglobina representa una menor afinidad de la hemoglobina por el O2. A cualquier PO2 dada, la saturación porcentual es menor, la P50 es mayor (se lee el valor de PO2 en la figura a una saturación de hemoglobina de 50%) y se facilita la descarga de O2 en los tejidos. La capacidad de carga de O2 de la hemoglobina es la cantidad de O2 (en mL) que puede unirse a un gramo de hemoglobina a una saturación de 100% y no es afectada por la desviación de la curva A a la curva B. 15. La respuesta es D (I A 3). Durante una espiración máxima forzada, el volumen espirado es un volumen corriente más el volumen de reserva espiratorio (VRE). El volumen que queda en los pulmones es el volumen residual. 16. La respuesta es B (VI A). El flujo sanguíneo (o gasto cardiaco) de las circulaciones general y pulmonar es prácticamente igual; el flujo pulmonar es ligeramente menor que el flujo de la circulación general porque alrededor de 2% del gasto cardiaco de la circulación general no pasa por los pulmones. La circulación pulmonar se caracteriza por presión y resistencia menores que la circulación general, de manera que el flujo a través de ambas circulaciones es más o menos el mismo (flujo = presión/resistencia). 17. La respuesta es D (I A 5 b, 6 b). La ventilación alveolar es la diferencia entre el volumen corriente y el espacio muerto multiplicada por la frecuencia respiratoria. El volumen corriente y la frecuencia respiratoria están dados, pero el espacio muerto debe calcularse. El espacio muerto es el volumen corriente multiplicado por la diferencia entre la PCO2 arterial y la PCO2 espirada dividida entre la PCO2 arterial. Por lo tanto: espacio muerto = 0.45 × (41 − 35/41) = 0.066 L. Luego, la ventilación alveolar se calcula como: (0.45 L − 0.066 L) × 16 resp./min = 6.14 L/min. 18. La respuesta es B (VII C; figura 4-10; tabla 4-5). La ventilación y la perfusión de los pulmones no están distribuidas de manera uniforme. Las cifras más bajas se dan en el vértice y las más altas en la base. No obstante, las diferencias de ventilación no son tan grandes como las de perfusión, lo que hace que las relaciones ventilación/perfusión (V/Q) sean más altas en el vértice y más bajas en la base. Como resultado, el intercambio gaseoso es más eficiente en el vértice y menos eficiente en la base. Por ello, la sangre que abandona el vértice tendrá una PO2 más alta y una PCO2 más baja. 19. La respuesta es E (VIII B 2). La hipoxemia estimula la respiración mediante un 222 ERRNVPHGLFRVRUJ ERRNVPHGLFRVRUJ efecto directo sobre los quimiorreceptores periféricos de los cuerpos carotídeos y aórticos. El CO2 (o el H+) estimula los quimiorreceptores centrales (bulbares). Los receptores J y los receptores de estiramiento pulmonar no son quimiorreceptores. El nervio frénico inerva el diafragma, y su actividad es determinada por la información procedente del centro respiratorio del tronco del encéfalo. 20. La respuesta es A (IX A). Durante el ejercicio, la frecuencia ventilatoria aumenta para ajustarse al aumento del consumo de O2 y la producción de CO2. Este ajuste se consigue sin una variación de la PO2 ni la PCO2 arterial media. La PCO2 venosa aumenta porque el músculo en actividad produce CO2 adicional. Puesto que este CO2 será liberado por los pulmones en hiperventilación, no aumenta la PCO2 arterial. El flujo sanguíneo pulmonar (gasto cardiaco) es muchas veces más alto durante el ejercicio intenso. 21. La respuesta es B (VII B I). Si una zona del pulmón no está ventilada, no puede haber intercambio gaseoso en esa región. La sangre capilar pulmonar que irriga esa región no se equilibrará con la PO2 alveolar, sino que tendrá una PO2 igual a la propia de la sangre venosa mixta. 22. La respuesta es A (V B; figura 4-9). El CO2 generado en los tejidos se hidrata para formar H+ y HCO3– en los eritrocitos. La desoxihemoglobina amortigua el H+ dentro de los eritrocitos, lo cual los acidifica. El HCO3– abandona los eritrocitos a cambio de Cl– y es transportado a los pulmones en el plasma. Una pequeña cantidad de CO2 (no HCO3–) se une directamente a la hemoglobina (carbaminohemoglobina). 23. La respuesta es B (IV A 4; IV D; tabla 4-4; tabla 4-5). La hipoxia se define como disminución del suministro de O2 a los tejidos. Se debe a disminución del flujo sanguíneo o del contenido de O2 en sangre. El descenso del contenido de O2 en sangre es causado por disminución de la concentración de hemoglobina (anemia), de la capacidad de fijación de O2 por la hemoglobina (intoxicación por monóxido de carbono) o de la PO2 arterial (hipoxemia). Hipoventilación, cortocircuito cardiaco de derecha a izquierda y ascenso a grandes altitudes provocan hipoxia al reducir la PO2 arterial. De todos éstos, sólo el cortocircuito de derecha a izquierda se relaciona con un mayor gradiente A–a, lo que refleja la ausencia de equilibrio de O2 entre el gas alveolar y la sangre arterial de la circulación general. En el cortocircuito de derecha a izquierda, una parte del gasto cardiaco derecho, o flujo sanguíneo pulmonar, no se oxigena en los pulmones y por tanto “diluye” la PO2 de la sangre normalmente oxigenada. Con la hipoventilación y la altitud disminuye tanto la PO2 alveolar como la arterial, pero el gradiente A–a es normal. 24. La respuesta es D (VIII B; tabla 4-7). La gasometría del paciente pone de manifiesto aumento del pH y disminución de PaO2 y PaCO2. El descenso de la PaCO2 provoca hiperventilación (estimula la respiración) por medio de los quimiorreceptores periféricos, pero no de los quimiorreceptores centrales. La 223 ERRNVPHGLFRVRUJ ERRNVPHGLFRVRUJ disminución de la PaCO2 es consecuencia de la hiperventilación (aumento de la respiración) y provoca aumento del pH, que inhibe la respiración por medio de los quimiorreceptores periféricos y centrales. 25. La respuesta es D (IX B; tabla 4-9). A gran altitud, la PO2 del aire alveolar es menor porque la presión barométrica es menor. Por consiguiente, la PO2 arterial es menor (< 100 mm Hg) y ocurre hipoxemia, que provoca hiperventilación por un efecto sobre los quimiorreceptores periféricos. La hiperventilación lleva a alcalosis respiratoria. Las concentraciones de 2,3-DPG aumentan como mecanismo adaptativo; el 2,3-DPG se une a la hemoglobina y provoca la desviación hacia la derecha de la curva de disociación de la oxihemoglobina para mejorar la descarga de O2 en los tejidos. Los vasos pulmonares se constriñen en respuesta a la hipoxia alveolar, lo que se traduce en aumento de la presión arterial pulmonar e hipertrofia del ventrículo derecho (no del izquierdo). 26. La respuesta es D (V B). En la sangre venosa, el CO2 se combina con H2O y produce el ácido débil H2CO3, en una reacción catalizada por la anhidrasa carbónica. El H+ resultante es amortiguado por la desoxihemoglobina, un amortiguador tan eficaz del H+ (lo cual significa que el pK es como máximo una unidad mayor o menor que el pH de la sangre) que el pH de la sangre venosa es sólo ligeramente más ácido que el pH de la sangre arterial. La oxihemoglobina es un amortiguador menos eficaz que la desoxihemoglobina. 27. La respuesta es B (I B 3). El volumen espirado en una espiración máxima forzada es la capacidad vital forzada o capacidad vital. 28. La respuesta es D (VII). El O2 complementario (respirar aire inspirado con PO2 alta) es muy útil para tratar la hipoxemia relacionada con un defecto de ventilación/perfusión si el defecto predominante es V/Q baja. Las regiones de ventilación/perfusión (V/Q) baja tienen el flujo sanguíneo más alto. Por lo tanto, la respiración de aire con PO2 alta aumentará la PO2 de un gran volumen de sangre y tendrá la mayor influencia sobre el flujo sanguíneo total que sale de los pulmones (que se convierte en sangre arterial de la circulación general). El espacio muerto (esto es, V/Q = ∞) no tiene flujo sanguíneo, de manera que el O2 complementario no tiene ningún efecto sobre estas regiones. El cortocircuito (esto es, V/Q = 0) no tiene ventilación, de manera que el O2 complementario no tiene ningún efecto. Las regiones de V/Q alta tienen poco flujo sanguíneo, por lo cual la elevación de la PO2 de un pequeño volumen de sangre tendrá un efecto global pequeño sobre la sangre arterial de la circulación general. 29. La respuesta es A (IV D). El aumento del gradiente A–a indica ausencia de equilibrio de O2 entre el gas alveolar (A) y la sangre arterial de la circulación general (a). En la fibrosis pulmonar, ocurre engrosamiento de la barrera capilar alveolopulmonar y aumento de la distancia de difusión del O2, con el resultado de ausencia de equilibrio de O2, hipoxemia y aumento del gradiente A–a. La hipoventilación y el ascenso a 3 600 m también provocan hipoxemia, porque la 224 ERRNVPHGLFRVRUJ ERRNVPHGLFRVRUJ sangre arterial de la circulación general está equilibrada con una menor PO2 alveolar (gradiente A–a normal). Las personas que respiran O2 al 50 o 100% tendrán PO2 alveolar elevada y su PO2 arterial se equilibrará con esta cifra más alta (gradiente A–a normal). 30. La respuesta es C (III D). La difusión del O2 del gas alveolar a la sangre capilar pulmonar es proporcional a la diferencia de presión parcial del O2 entre el aire inspirado y la sangre venosa mixta que entra en los capilares pulmonares, proporcional al área superficial para la difusión, e inversamente proporcional a la distancia de difusión, o espesor de la barrera. 31. La respuesta es D [IV D]. Ya que la mujer se encuentra hipoxémica a nivel del mar y respirando una mezcla que contiene una concentración normal de O2, no puede tener una función pulmonar normal. Además, como se encuentra hipoxémica, no tiene intoxicación por monóxido de carbono (que reduciría el contenido de O2 en la sangre pero no disminuiría la Pao2). Las opciones restantes de hipoventilación, fibrosis y derivación de derecha a izquierda son causas de hipoxemia. La fibrosis puede descartarse porque causa un defecto en la difusión y reduce la DLCO. La hipoventilación puede descartarse ya que causaría una mayor Paco2. La derivación de derecha a izquierda como causa de la hipoxemia es apoyada al calcular el gradiente A–a con la fórmula: Pio2 = (760 mm Hg − 47 mm Hg) × 0.21 = 150 mm Hg. Pao2 = 150 mm Hg − 45 mm Hg/0.8 = 94 mm Hg. Gradiente A–a = 94 mm Hg − 60 mm Hg = 34 mm Hg, que se encuentra incrementado y es compatible con una derivación de derecha a izquierda. 32. La respuesta es A [IV D]. La anemia (o menor concentración de hemoglobina) se elimina ya que reduce el contenido de O2 pero no causa hipoxemia. Todas las opciones restantes causan hipoxemia. Calcular el gradiente A–a ayuda a diferenciar entre las causas de la siguiente manera: Pio2 = (760 mm Hg − 47 mm Hg) × 0.21 = 150 mm Hg. Pao2 = 150 mm Hg − 70 mm Hg/0.8 = 63 mm Hg. Gradiente A–a = 63 mm Hg − 60 mm Hg = 3 mm Hg, lo cual es normal. Entre las opciones, la única causa de hipoxemia con gradiente A–a normal es la hipoventilación, donde la Pao2 es reducida por la hipoventilación y la Pao2 se equilibra con ese valor disminuido; ya que la PAO2 y PaO2 se encuentran equilibradas (pero más bajas de lo normal), son esencialmente iguales y el gradiente es cercano a cero, o normal. La fibrosis, el defecto V/Q y la derivación de derecha a izquierda, todas causan reducción de la PaO2 que no está en equilibrio con la PAO2 y por lo tanto producen un gradiente A–a. 225 ERRNVPHGLFRVRUJ ERRNVPHGLFRVRUJ I. LÍQUIDOS CORPORALES El agua corporal total (ACT) representa alrededor de 60% del peso corporal. El agua corporal es inversamente proporcional a la grasa corporal. El porcentaje de ACT es mayor en neonatos y hombres adultos y menor en mujeres adultas y en adultos con gran cantidad de tejido adiposo. A. Distribución del agua (figura 5-1 y tabla 5-1) 1. Líquido intracelular El líquido intracelular (LIC) es dos tercios del ACT. Los principales cationes del LIC son K+ y Mg2+. Los principales aniones del LIC son proteínas y fosfatos orgánicos (trifosfato de adenosina [ATP], difosfato de adenosina [ADP] y monofosfato de adenosina [AMP]). 2. Líquido extracelular El líquido extracelular (LEC) es un tercio del ACT. Está constituido por el líquido intersticial y el plasma. El principal catión del LEC es el Na+. Los principales aniones del LEC son Cl– y HCO3−. a. El plasma representa una cuarta parte del LEC. Por lo tanto, es un doceavo del ACT (1/4 × 1/3). Las principales proteínas plasmáticas son albúmina y globulinas. b. El líquido intersticial representa las tres cuartas partes del LEC. Por lo tanto, es una cuarta parte del ACT (3/4 × 1/3). La composición del líquido intersticial es la misma que la del plasma, excepto que contiene pocas proteínas. Por lo tanto, el líquido intersticial es un ultrafiltrado del plasma. 3. Regla 60-40-20 226 ERRNVPHGLFRVRUJ ERRNVPHGLFRVRUJ El ACT es 60% del peso corporal. El LIC es 40% del peso corporal. El LEC es 20% del peso corporal. B. Cuantificación de los volúmenes de los compartimentos líquidos (véase tabla 5-1) 1. Método de dilución a. Se administra una cantidad conocida de una sustancia cuyo volumen de distribución es el compartimento líquido de interés. Por ejemplo: (1) El agua tritiada es un marcador del ACT que se distribuye donde quiera que haya agua. (2) El manitol es un marcador del LEC porque es una molécula grande que no puede cruzar las membranas celulares y por lo tanto queda excluida del LIC. (3) El azul de Evans es un marcador del volumen plasmático porque es un colorante que se fija a la albúmina sérica y por lo tanto queda confinado al compartimento plasmático. FIGURA 5-1. Compartimentos líquidos del organismo. b. Se permite que la sustancia se equilibre. c. Se mide la concentración de la sustancia en el plasma y se calcula el volumen de distribución como sigue: d. Ejemplo de cálculo A una persona se le inyectan 500 mg de manitol. Tras un periodo de equilibrio de 2 h, la concentración de manitol en el plasma es de 3.2 mg/100 227 ERRNVPHGLFRVRUJ ERRNVPHGLFRVRUJ mL. Durante el periodo de equilibrio, 10% del manitol inyectado se excreta en la orina. ¿Cuál es el volumen del LEC de esta persona? 2. Sustancias empleadas para los principales compartimentos líquidos (véase tabla 5-1) a. ACT Agua tritiada, D2O, y antipireno. b. LEC Sulfato, inulina y manitol. c. Plasma Albúmina sérica radioyodada y azul de Evans. d. Intersticial Se cuantifica indirectamente (volumen LEC-volumen plasmático). e. LIC Se cuantifica indirectamente (volumen ACT-LEC). C. Desplazamientos de agua entre compartimentos 1. Principios básicos 228 ERRNVPHGLFRVRUJ ERRNVPHGLFRVRUJ a. La osmolaridad es la concentración de partículas de soluto. b. La osmolaridad plasmática (Posm) se estima como sigue: c. En el estado estable, la osmolaridad del LEC y la osmolaridad del LIC son iguales. d. Para conseguir esta igualdad, el agua se desplaza entre los compartimentos de LEC y LIC. e. Se supone que solutos como NaCl y manitol no cruzan las membranas celulares y están confinados al LEC. 2. Ejemplos de desplazamientos de agua entre compartimentos (figura 5-2 y tabla 5-2) a. Infusión de NaCl isotónico: adición de líquido isotónico También se denomina expansión de volumen isoosmótica. (1) El volumen de LEC aumenta, pero no cambia la osmolaridad del LEC o el LIC. Puesto que la osmolaridad no varía, no se desplaza agua entre los compartimentos de LEC y LIC. (2) La concentración plasmática de proteína y el hematocrito disminuyen porque la adición de líquido al LEC diluye las proteínas y los eritrocitos. Puesto que la osmolaridad del LEC no varía, los eritrocitos no se arrugarán ni se inflamarán. (3) La presión arterial aumenta porque el volumen del LEC aumenta. b. Diarrea: pérdida de líquido isotónica También se denomina contracción de volumen isoosmótica. (1) El volumen de LEC disminuye, pero no cambia la osmolaridad del LEC o el LIC. Puesto que la osmolaridad no varía, no se desplaza agua entre los compartimentos de LEC y LIC. (2) La concentración plasmática de proteína y el hematocrito aumentan porque la pérdida de LEC concentra las proteínas y los eritrocitos. Puesto que la osmolaridad del LEC no varía, los eritrocitos no se arrugarán ni se hincharán. (3) La presión arterial disminuye porque el volumen de LEC disminuye. c. Ingesta excesiva de NaCl: adición de NaCl También se denomina expansión de volumen hiperosmótica. (1) La osmolaridad del LEC aumenta porque se han añadido osmoles (NaCl) al LEC. 229 ERRNVPHGLFRVRUJ ERRNVPHGLFRVRUJ FIGURA 5-2. Desplazamientos de agua entre los compartimentos líquidos del organismo. Las líneas de trazo continuo indican el volumen y la osmolaridad del líquido extracelular (LEC) y el líquido intracelular (LIC) normales. Las líneas discontinuas indican las variaciones del volumen y la osmolaridad en respuesta a distintas situaciones. SIADH, síndrome de secreción inadecuada de vasopresina. (2) Se desplaza agua del LIC al LEC. Como consecuencia de este desplazamiento, la osmolaridad del LIC aumenta hasta igualar la del LEC. (3) Como resultado de la salida de agua de las células, el volumen del LEC aumenta (expansión de volumen) y el volumen del LIC disminuye. (4) La concentración plasmática de proteína y el hematocrito disminuyen debido al aumento del volumen del LEC. 230 ERRNVPHGLFRVRUJ ERRNVPHGLFRVRUJ d. Sudoración en el desierto: pérdida de agua También se denomina contracción de volumen hiperosmótica. (1) La osmolaridad del LEC aumenta porque la sudación es hipoosmótica (se elimina relativamente más agua que sal). (2) El volumen del LEC disminuye debido a la pérdida de volumen en la sudoración. Sale agua del LIC; como resultado, la osmolaridad del LIC aumenta hasta igualar la osmolaridad del LEC, y el volumen del LIC disminuye. (3) La concentración plasmática de proteína aumenta debido a la disminución del volumen del LEC. Aunque cabría esperar que el hematocrito aumentara, se mantiene invariable porque los eritrocitos pierden agua, lo que reduce su volumen y compensa el efecto concentrador de la disminución del volumen del LEC. e. Síndrome de secreción inadecuada de vasopresina (SIADH): aumento de agua También se denomina expansión de volumen hipoosmótica. (1) La osmolaridad del LEC disminuye porque se retiene un exceso de agua. (2) El volumen de LEC aumenta debido a la retención de agua. El agua entra en las células; como consecuencia de esto, la osmolaridad del LIC disminuye hasta igualar la osmolaridad del LEC, y el volumen del LIC aumenta. (3) La concentración plasmática de proteína disminuye debido al aumento de volumen del LEC. Aunque cabría esperar que el hematocrito disminuyera, se mantiene invariable porque entra agua en los eritrocitos, lo que aumenta su volumen y compensa el efecto diluyente del aumento de volumen del LEC. 231 ERRNVPHGLFRVRUJ ERRNVPHGLFRVRUJ f. Insuficiencia corticosuprarrenal: pérdida de NaCl También se denomina contracción de volumen hipoosmótica. (1) La osmolaridad del LEC disminuye. Como resultado de la ausencia de aldosterona en la insuficiencia corticosuprarrenal, se reduce la reabsorción de NaCl, y los riñones excretan más NaCl que agua. (2) El volumen del LEC disminuye. Entra agua en las células; como consecuencia, la osmolaridad del LIC disminuye hasta igualar la osmolaridad del LEC, y el volumen del LIC aumenta. (3) La concentración plasmática de proteína aumenta debido a la disminución del volumen del LEC. El hematocrito aumenta debido a la disminución del volumen del LEC y porque los eritrocitos se inflaman como consecuencia de la entrada de agua. (4) La presión arterial disminuye debido al descenso del volumen del LEC. II. DEPURACIÓN RENAL, FLUJO SANGUÍNEO RENAL Y TASA DE FILTRACIÓN GLOMERULAR A. Ecuación de depuración Indica el volumen de plasma del cual se elimina una sustancia por unidad de tiempo. Las unidades de depuración son mL/min y mL/24 h. Ejemplo: si la [Na+] plasmática es de 140 mEq/L, la [Na+] en orina es de 700 mEq/L y el flujo de orina (diuresis) es de 1 mL/min, ¿cuál es la depuración de Na+? B. Flujo sanguíneo renal (FSR) 232 ERRNVPHGLFRVRUJ ERRNVPHGLFRVRUJ Es 25% del gasto cardiaco. Es directamente proporcional al gradiente de presión entre la arteria renal y la vena renal e inversamente proporcional a la resistencia que opone la vasculatura renal. La activación del sistema nervioso simpático y la angiotensina II causan vasoconstricción de las arteriolas renales, que reduce el flujo sanguíneo renal (FSR). A concentraciones bajas, la angiotensina II constriñe de preferencia las arteriolas eferentes, con lo que “protege” (aumenta) la tasa de filtración glomerular (TFG). Los inhibidores de la enzima convertidora de angiotensina (IECA) dilatan las arteriolas eferentes y reducen la TFG; estos fármacos reducen la hiperfiltración y la aparición de nefropatía diabética en la diabetes. Prostaglandinas E2 e I2, bradicinina, óxido nítrico y dopamina provocan vasodilatación de las arteriolas renales, que lleva a un aumento del FSR. El péptido natriurético auricular (PNA) causa vasodilatación de arteriolas aferentes y, en menor medida, vasoconstricción de arteriolas eferentes; de manera global, el PNA incrementa el FSR. 1. Autorregulación del FSR Se lleva a cabo mediante la modificación de la resistencia vascular renal. Si la presión arterial varía, se produce un cambio proporcional de la resistencia vascular renal para mantener un FSR constante. El FSR se mantiene constante en una gama de presiones arteriales entre 80 y 200 mm Hg (autorregulación). Los mecanismos de la autorregulación comprenden: a. El mecanismo miógeno, en el que las arteriolas aferentes renales se contraen en respuesta al estiramiento. Así, el aumento de la presión arterial renal provoca estiramiento de las arteriolas, que se contraen y aumentan la resistencia para mantener un flujo sanguíneo constante. b. La autorregulación tubuloglomerular, en la cual la mayor presión arterial renal causa un aumento del suministro de líquido a la mácula densa. Ésta detecta el aumento de carga y provoca contracción de las arteriolas aferentes, incrementando la resistencia para mantener un flujo sanguíneo constante. La dieta alta en proteínas aumenta la TFG aumentando la reabsorción de Na+ y Cl– y disminuyendo el suministro de Na+ y Cl– a la mácula densa, por lo tanto incrementa la TFG a través de la retroalimentación tubuloglomerular. 2. Determinación del flujo plasmático renal: depuración de ácido paraaminohipúrico (PAH) Los túbulos renales filtran y segregan PAH. La depuración de PAH se utiliza para determinar el flujo plasmático renal (FPR). La depuración de PAH mide el FPR efectivo y subestima el FPR real en un 233 ERRNVPHGLFRVRUJ ERRNVPHGLFRVRUJ 10%. (La depuración de PAH no determina el flujo plasmático renal de las regiones del riñón que no filtran ni segregan PAH, como el tejido adiposo.) 3. Determinación del FSR Observe que el denominador de esta ecuación, 1 – hematocrito, es la fracción de la volemia ocupada por el plasma. C. Tasa de filtración glomerular (TFG) 1. Determinación de la tasa de filtración glomerular (TFG): depuración de inulina Los túbulos renales filtran inulina pero no la reabsorben ni la segregan. La depuración de inulina se utiliza para determinar la TFG, como se pone de manifiesto en la siguiente ecuación: Ejemplo de cálculo de la TFG: se infunde inulina en un paciente hasta alcanzar una concentración plasmática de estado estable de 1 mg/mL. Se colecta una muestra de orina durante 1 h, y se obtiene un volumen de 60 mL y una concentración de inulina de 120 mg/mL. ¿Cuál es la TFG del paciente? 234 ERRNVPHGLFRVRUJ ERRNVPHGLFRVRUJ 2. Estimación de TFG con el nitrógeno de urea sanguínea (BUN) y la [creatinina] sérica Tanto el BUN como la [creatinina] sérica aumentan cuando la TFG disminuye. En la uremia prerrenal (hipovolemia), el BUN aumenta más que la creatinina sérica (ya que la hipovolemia aumenta la reabsorción de urea en el túbulo proximal), y se incrementa la relación BUN/creatinina (&gt; 20 a 1). La TFG disminuye con la edad, aunque la [creatinina] sérica se mantiene constante debido a la menor masa muscular. 3. Fracción de filtración Es la fracción de FPR que se filtra a través de los capilares glomerulares, como se pone de manifiesto en la siguiente ecuación: Normalmente es de alrededor de 0.20. Por lo tanto, se filtra 20% del FPR. El restante 80% abandona los capilares glomerulares por las arteriolas eferentes y pasa a la circulación capilar peritubular. El aumento de la fracción de filtración incrementa la concentración de proteína en la sangre capilar peritubular, lo que lleva a una mayor reabsorción en el túbulo proximal. La disminución de la fracción de filtración reduce la concentración de proteína en la sangre capilar peritubular y la reabsorción en el túbulo proximal. 4. Determinación de la TFG: fuerzas de Starling (figura 5-3) La fuerza impulsora de la tasa de filtración glomerular es la presión neta de ultrafiltración a través de los capilares glomerulares. 235 ERRNVPHGLFRVRUJ ERRNVPHGLFRVRUJ FIGURA 5-3. Fuerzas de Starling a través de los capilares glomerulares. Las flechas gruesas indican las fuerzas impulsoras a través de la pared del capilar glomerular. PBS, presión hidrostática en el espacio de Bowman; PGC, presión hidrostática en el capilar glomerular; πGC, presión coloidosmótica en el capilar glomerular. En los capilares glomerulares siempre se favorece la filtración porque la presión de ultrafiltración neta siempre favorece la salida de líquido del capilar. La TFG puede expresarse mediante la ecuación de Starling: a. TFG es la filtración a través de los capilares glomerulares. b. Kf es el coeficiente de filtración de los capilares glomerulares. La barrera glomerular consta del endotelio capilar, la membrana basal y las hendiduras de filtración entre los podocitos. Normalmente, las glucoproteínas aniónicas revisten la barrera de filtración y limitan la filtración de las proteínas plasmáticas, que también tienen carga negativa. En la enfermedad glomerular pueden eliminarse las cargas aniónicas presentes en la barrera, lo que se traduce en proteinuria. c. PGC es la presión hidrostática del capilar glomerular, que es constante en toda la longitud del capilar. Aumenta por la dilatación de la arteriola aferente o la constricción de la arteriola eferente. El aumento de la πGC eleva la presión neta de ultrafiltración y la TFG. d. PBS es la presión hidrostática del espacio de Bowman y es análoga a Pi en los capilares de la circulación general. Aumenta por la constricción de los uréteres. El aumento de la PBS reduce la presión neta de ultrafiltración y la TFG. e. πGC es la presión oncótica del capilar glomerular. Normalmente aumenta 236 ERRNVPHGLFRVRUJ ERRNVPHGLFRVRUJ a lo largo del capilar glomerular porque la filtración de agua eleva la concentración de proteína de la sangre capilar glomerular. Aumenta con la concentración de proteínas. El aumento de la πGC reduce la presión neta de ultrafiltración y la TFG. f. πBS es la presión oncótica del espacio de Bowman. Suele ser cero (y por lo tanto pasarse por alto) porque normalmente sólo se filtra una pequeña cantidad de proteína. 5. Cálculo tipo de la presión de ultrafiltración con la ecuación de Starling En el extremo arteriolar aferente de un capilar glomerular, PGC es de 45 mm Hg, PBS es de 10 mm Hg y πGC es 27 mm Hg. ¿Cuáles son el valor y el sentido de la presión neta de ultrafiltración? 6. Variación de las fuerzas de Starling: efecto sobre la TFG y la fracción de filtración (tabla 5-3) III. REABSORCIÓN Y SECRECIÓN (FIGURA 5-4) A. Cálculo de las tasas de reabsorción y secreción La tasa de reabsorción o secreción es la diferencia entre la cantidad filtrada a través de los capilares glomerulares y la cantidad excretada en la orina. Se calcula con las siguientes ecuaciones: 237 ERRNVPHGLFRVRUJ ERRNVPHGLFRVRUJ Si la carga filtrada es mayor que la tasa de excreción, entonces ha ocurrido reabsorción neta de la sustancia. Si la carga filtrada es menor que la tasa de excreción, entonces se ha producido secreción neta de la sustancia. Ejemplo: una mujer con diabetes no tratada tiene TFG de 120 mL/min, concentración plasmática de glucosa de 400 mg/dL, concentración de glucosa en orina de 2 500 mg/dL y diuresis de 4 mL/min. ¿Cuál es la tasa de reabsorción de glucosa? FIGURA 5-4. Procesos de filtración, reabsorción y secreción. La suma de los tres procesos es la excreción. 238 ERRNVPHGLFRVRUJ ERRNVPHGLFRVRUJ FIGURA 5-5. Curva de titulación de la glucosa. Se muestran la filtración, excreción y reabsorción de glucosa en función de la [glucosa] plasmática. Las zonas sombreadas indican el “bisel”. Tm, transporte máximo. B. Curva de transporte máximo (Tm) de la glucosa: una sustancia reabsorbida (figura 5-5) 1. Carga filtrada de glucosa Aumenta de modo directamente proporcional a la concentración plasmática de glucosa (carga filtrada de glucosa = TFG × [P]glucosa). 2. Reabsorción de glucosa a. El cotransporte de Na+-glucosa en el túbulo proximal reabsorbe glucosa del líquido tubular a la sangre. Existe un número reducido de transportadores de Na+-glucosa. b. A concentraciones plasmáticas de glucosa menores de 250 mg/dL puede reabsorberse toda la glucosa filtrada, porque hay muchos transportadores disponibles; en este intervalo, la línea de reabsorción coincide con la de filtración. c. A concentraciones plasmáticas de glucosa mayores de 350 mg/dL, los transportadores están saturados. Por lo tanto, el aumento de la concentración plasmática por encima de 350 mg/dL no se traduce en una mayor tasa de reabsorción. La tasa de reabsorción a la cual los transportadores están saturados es el transporte máximo. 3. Excreción de glucosa a. A concentraciones plasmáticas menores de 250 mg/dL, se reabsorbe toda la glucosa filtrada y la excreción es cero. El umbral (definido como la concentración plasmática a la cual la glucosa aparece por primera vez en la orina) es de alrededor de 250 mg/dL. b. A concentraciones plasmáticas mayores de 350 mg/dL, la reabsorción está saturada (Tm). Por lo tanto, cuando aumenta la concentración plasmática, la glucosa filtrada adicional no puede reabsorberse y se excreta en la orina. 4. Bisel o chaflán (splay) Es la sección de las curvas de glucosa comprendida entre el umbral y el transporte máximo. Se encuentra entre las concentraciones plasmáticas de glucosa de alrededor de 250 y 350 mg/dL. 239 ERRNVPHGLFRVRUJ ERRNVPHGLFRVRUJ Representa la excreción de glucosa en orina antes de alcanzar totalmente la saturación de la reabsorción (Tm). Se explica por la heterogeneidad de las nefronas y la afinidad relativamente baja de los transportadores de Na+-glucosa. C. Curva de transporte máximo de ácido paraaminohipúrico (PAH): una sustancia secretada (figura 5-6) 1. Carga filtrada de PAH Como sucede con la glucosa, la carga filtrada de PAH aumenta de modo directamente proporcional a la concentración plasmática de PAH. 2. Secreción de PAH a. La secreción de PAH va desde la sangre capilar peritubular al líquido tubular (orina) por medio de los transportadores del túbulo proximal. b. A concentraciones plasmáticas bajas de PAH, la tasa de secreción aumenta con la concentra ción plasmática. c. Una vez que los transportadores están saturados, el aumento adicional de la concentración plasmática de PAH no provoca un aumento adicional de la tasa de secreción (Tm). 3. Excreción de PAH a. La excreción de PAH es la suma de la filtración a través de los capilares glomerulares más la secreción desde la sangre capilar al túbulo. b. La curva de excreción es más pronunciada a concentraciones plasmáticas bajas de PAH (más bajas que las del transporte máximo). En cuanto se excede el transporte máximo para la secreción y todos los transportadores para la secreción están saturados, la curva de excreción se aplana y se vuelve paralela a la curva de filtración. c. El FPR se determina mediante la depuración de PAH a concentraciones plasmáticas de PAH que son más bajas que las del transporte máximo. D. Depuración relativa de las sustancias 1. Sustancias con la depuración más alta Son las que se filtran a través de los capilares glomerulares y se segregan desde los capilares peritubulares al túbulo (p. ej., PAH). 2. Sustancias con la depuración más baja Son las que no se filtran (p. ej., proteínas) o se filtran y posteriormente se reabsorben hacia la sangre capilar peritubular (p. ej., Na+, glucosa, aminoácidos, HCO3–, Cl–). 240 ERRNVPHGLFRVRUJ ERRNVPHGLFRVRUJ FIGURA 5-6. Curva de titulación del ácido paraaminohipúrico (PAH). Se muestran la filtración, excreción y secreción de PAH en función de la [PAH] plasmática. Tm, transporte máximo. 3. Sustancias con depuración igual a la TFG Son marcadores glomerulares. Son las que se filtran libremente, pero no se reabsorben ni se segregan (p. ej., inulina). 4. Depuración relativa PAH > K+ (alimentación rica en K+) > inulina > urea > Na+ > glucosa, aminoácidos y HCO3−. E. Difusión no iónica 1. Ácidos débiles Tienen una forma HA y una forma A−. La forma HA, sin carga y liposoluble, puede “retrodifundirse” desde la orina hacia la sangre. La forma A−, con carga y no liposoluble, no puede difundirse desde la orina hacia la sangre. A un pH urinario ácido, predomina la forma HA, hay más retrodifusión hacia la sangre y menor excreción del ácido débil. A un pH urinario alcalino, predomina la forma A−, hay menos retrodifusión hacia la sangre y mayor excreción del ácido débil. Por ejemplo, la excreción de ácido salicílico (un ácido débil) puede incrementarse mediante la alcalinización de la orina. 2. Bases débiles Tienen una forma BH+ y una forma B. 241 ERRNVPHGLFRVRUJ ERRNVPHGLFRVRUJ La forma B, sin carga y liposoluble, puede “retrodifundirse” de la orina a la sangre. La forma BH+, con carga y no liposoluble, no puede retrodifundirse hacia la sangre. A un pH urinario ácido, predomina la forma BH+, hay menos retrodifusión hacia la sangre y mayor excreción de la base débil. Por ejemplo, la excreción de morfina (una base débil) puede incrementarse acidificando la orina. A un pH urinario alcalino, predomina la forma B, hay más retrodifusión hacia la sangre y menor excreción de la base débil. IV. REGULACIÓN DEL NaCl A. Terminología de la nefrona El líquido tubular (LT) es la orina en cualquier punto de la nefrona. El plasma (P) es el plasma de la circulación general. Se considera constante. 1. Relación LT/Px Compara la concentración de una sustancia en el líquido tubular en cualquier punto de la nefrona con la concentración de esa sustancia en el plasma. a. Si LT/P = 1.0, entonces o bien no se ha producido reabsorción de la sustancia o la reabsorción de la sustancia ha sido exactamente proporcional a la reabsorción de agua. Por ejemplo, si LT/PNs+ = 1.0, la [Na+] del líquido tubular es idéntica a la [Na+] del plasma. Para cualquier sustancia que se filtra libremente, LT/P = 1.0 en el espacio de Bowman (antes de que haya ocurrido cualquier reabsorción o secreción para modificar el líquido tubular). b. Si LT/P < 1.0, la reabsorción de la sustancia ha sido mayor que la reabsorción de agua, y la concentración de esa sustancia en el líquido tubular es menor que en el plasma. Por ejemplo, si LT/PNa+ = 8.0, la [Na+] del líquido tubular es 80% de la [Na+] del plasma. c. Si LT/P > 1.0, entonces o bien la reabsorción de la sustancia ha sido menor que la reabsorción de agua o se ha producido secreción de la sustancia. 2. LT/Pinulina Se utiliza como marcador de la reabsorción de agua a lo largo de la nefrona. Aumenta conforme se reabsorbe agua. Puesto que la inulina se filtra libremente, pero no se reabsorbe ni se segrega, su concentración en el líquido tubular es determinada únicamente por la cantidad de agua que queda en el líquido tubular. La siguiente ecuación muestra cómo se calcula la fracción del agua filtrada que se ha reabsorbido: 242 ERRNVPHGLFRVRUJ ERRNVPHGLFRVRUJ Por ejemplo, si se ha reabsorbido 50% del agua filtrada, LT/Pinulina = 2. Como otro ejemplo, si LT/Pinulina = 3, entonces se ha reabsorbido 67% del agua filtrada (esto es, 1 – 1/3). 3. Relación [LT/P]x/[LT/P]inulina Corrige la relación LT/Px para considerar la reabsorción de agua. Esta doble relación proporciona la fracción de la carga filtrada que queda en cualquier punto a lo largo de la nefrona. Por ejemplo, si [LT/P]K+/[LT/P]inulina = 0.3 en el extremo del túbulo proximal, entonces 30% del K+ filtrado permanece en el líquido tubular y 70% se ha reabsorbido hacia la sangre. B. Información general sobre la reabsorción de Na+ El Na+ se filtra libremente a través de los capilares glomerulares; por lo tanto, la [Na+] del líquido tubular del espacio de Bowman es igual a la del plasma (esto es, LT/PNa+ = 1.0). El Na+ se reabsorbe a lo largo de toda la nefrona y muy poco se excreta en la orina (< 1% de la carga filtrada). C. Reabsorción de Na+ a lo largo de la nefrona (figura 5-7) 1. Túbulo proximal Reabsorbe dos tercios, o 67%, del Na+ y el H2O filtrados, más que cualquier otra parte de la nefrona. Es el lugar donde se produce el llamado equilibrio glomerulotubular. 243 ERRNVPHGLFRVRUJ ERRNVPHGLFRVRUJ FIGURA 5-7. Manejo del Na+ a lo largo de la nefrona. Las flechas indican la reabsorción de Na+. Las cifras indican el porcentaje de la carga filtrada de Na+ que se reabsorbe o se excreta. FIGURA 5-8. Mecanismos de reabsorción de Na+ en las células de la porción inicial del túbulo proximal. El proceso es isoosmótico. La reabsorción de Na+ y H2O en el túbulo proximal es exactamente proporcional. Por lo tanto, LT/PNa+ y LT/Posm = 1.0. a. Porción inicial del túbulo proximal: características especiales (figura 58) 244 ERRNVPHGLFRVRUJ ERRNVPHGLFRVRUJ Reabsorbe Na+ y H2O con HCO3–, glucosa, aminoácidos, fosfato y lactato. El Na+ se reabsorbe por cotransporte con glucosa, aminoácidos, fosfato y lactato. Estos procesos de cotransporte explican la absorción de toda la glucosa y los aminoácidos filtrados. El Na+ también se reabsorbe por contratransporte a través del intercambio de Na+ -H+, que se relaciona directamente con la reabsorción de HCO3– filtrado. Los inhibidores de la anhidrasa carbónica (p. ej., acetazolamida) son diuréticos que actúan en la porción inicial del túbulo proximal inhibiendo la reabsorción del HCO3− filtrado. b. Porción final del túbulo proximal: características especiales La glucosa, los aminoácidos y el HCO3− filtrados ya se han eliminado completamente del líquido tubular por reabsorción en la parte inicial del túbulo proximal. En la porción final del túbulo proximal, el Na+ se reabsorbe con Cl–. c. Equilibrio glomerulotubular en el túbulo proximal Mantiene una reabsorción fraccionaria constante (dos tercios, o 67%) del Na+ y el H2O filtrados. (1) Por ejemplo, si la TFG aumenta de manera espontánea, la carga filtrada de Na+ también aumenta. Sin un cambio en la reabsorción, este aumento de la TFG llevaría a una mayor excreción de Na+. No obstante, el equilibrio glomerulotubular funciona de tal modo que la reabsorción de Na+ también aumentará y garantizará la reabsorción de una fracción constante. (2) El mecanismo del equilibrio glomerulotubular se basa en las fuerzas de Starling en los capilares peritubulares, que modifican la reabsorción de Na+ y H2O en el túbulo proximal (figura 5-9). 245 ERRNVPHGLFRVRUJ ERRNVPHGLFRVRUJ FIGURA 5-9. Mecanismo de la reabsorción isoosmótica en el túbulo proximal. La flecha de trazo discontinuo muestra el recorrido. El aumento de la πc y la disminución de la Pc provocan aumento de la tasa de reabsorción isoosmótica. La ruta de la reabsorción del líquido osmótico es desde la luz a la célula del túbulo proximal, luego al espacio intercelular lateral y finalmente a la sangre capilar peritubular. Las fuerzas de Starling en la sangre capilar peritubular determinan qué cantidad de ese líquido isoosmótico se reabsorberá. La reabsorción de líquido aumenta con la πc de la sangre capilar peritubular y disminuye con la disminución de la πc (presión osmótica dentro del capilar. El aumento de la TFG y la fracción de filtración eleva la concentración de proteínas y la πc de la sangre capilar peritubular. Este aumento, a su vez, incrementa la reabsorción de líquido. Por lo tanto, se produce un ajuste de la filtración y la reabsorción, o equilibrio glomerulotubular. d. Efectos del volumen de LEC sobre la reabsorción tubular proximal (1) La contracción del volumen de LEC aumenta la reabsorción. La contracción del volumen aumenta la concentración de proteínas y la πc en los capilares peritubulares y disminuye la Pc capilar peritubular. En conjunto, estos cambios de las fuerzas de Starling en la sangre capilar peritubular provocan un aumento de la reabsorción tubular proximal. (2) La expansión del volumen del LEC disminuye la reabsorción. La expansión de volumen disminuye la concentración de proteínas y la πc en los capilares peritubulares y aumenta la Pc. En conjunto, estos cambios de las fuerzas de Starling en la sangre capilar peritubular provocan una disminución de la reabsorción tubular proximal. e. Relaciones LT/P a lo largo del túbulo proximal (figura 5-10) Al inicio del túbulo proximal (es decir, en el espacio de Bowman), la relación LT/P para sustancias libremente filtradas es 1.0, ya que aún no ocurre reabsorción o secreción. Al avanzar en el túbulo proximal, la relación LT/P para Na+ y osmolaridad permanece en 1.0 porque Na+ y soluto total se reabsorben de manera proporcional con agua; esto es, de manera isoosmótica. Glucosa, aminoácidos y HCO3– se reabsorben proporcionalmente más que el agua, de modo que los valores de LT/P se hacen menores de 1.0. Al principio del túbulo proximal, el Cl– se reabsorbe proporcionalmente menos que el agua, de modo que su valor de LT/P es mayor de 1.0. La inulina no se reabsorbe, por lo que su valor de LT/P aumenta de manera continua por arriba de 1.0 a medida que el agua se reabsorbe y la inulina “se queda atrás”. 246 ERRNVPHGLFRVRUJ ERRNVPHGLFRVRUJ FIGURA 5-10. Cambios en los cocientes de concentración LT/P para diversos solutos a lo largo del túbulo proximal. FIGURA 5-11. Mecanismo del transporte de iones en la porción gruesa de la rama ascendente del asa de Henle. 2. Porción gruesa de la rama ascendente del asa de Henle (figura 5-11) Reabsorbe 25% del Na+ filtrado. Contiene un cotransportador de Na+-K+-2Cl– en la membrana luminal. Es el sitio de acción de los diuréticos de asa (furosemida, ácido etacrínico, bumetanida), que inhiben el cotransportador de Na+-K+-2Cl−. Es impermeable al agua. Por lo tanto, el NaCl se reabsorbe sin agua. Como resultado, la [Na+] del líquido tubular y la osmolaridad del líquido tubular 247 ERRNVPHGLFRVRUJ ERRNVPHGLFRVRUJ disminuyen por debajo de sus concentraciones en el plasma (esto es, LT/PNa+ y LT/Posm < 1). Así, este segmento se denomina segmento diluyente. Presenta una diferencia de potencial positivo para la luz. Aunque parece que el cotransportador de Na+-K+-2Cl– es eléctricamente neutro, algo de K+ se difunde de vuelta a la luz y hace a ésta eléctricamente positiva. 3. Túbulo distal y conducto colector Juntos reabsorben 8% del Na+ filtrado. a. Porción inicial del túbulo distal: características especiales (figura 5-12) Reabsorbe NaCl mediante un cotransportador de Na+-Cl–. Es el sitio de acción de los diuréticos tiazídicos. Es impermeable al agua, al igual que la porción gruesa de la rama ascendente. Por ello, la reabsorción de NaCl se produce sin agua, lo que diluye todavía más el líquido tubular. Se denomina segmento diluyente cortical. b. Porción final del túbulo distal y conducto colector: características especiales Tienen dos tipos de células. (1) Células principales Reabsorben Na+ y H2O. Secretan K+. FIGURA 5-12. Mecanismos del transporte de iones en la porción inicial del túbulo distal. La aldosterona aumenta la reabsorción de Na+ y la secreción de K+. Al igual que el de otras hormonas esteroideas, el efecto de la aldosterona tarda varias horas en aparecer porque se necesita la síntesis de nuevas proteínas canales de Na+ (ENaC). Alrededor de 2% de la reabsorción global de Na+ es influida por la aldosterona. La vasopresina u hormona antidiurética (ADH) aumenta la permeabilidad al H2O al dirigir la inserción de canales de H2O en la membrana luminal. En ausencia de ADH, las células principales son 248 ERRNVPHGLFRVRUJ ERRNVPHGLFRVRUJ prácticamente impermeables al agua. Los diuréticos ahorradores de K+ (espironolactona, triamtereno, amilorida) disminuyen la secreción de K+. (2) Células intercalares α Segregan H+ mediante una H+-ATPasa, que es estimulada por la aldosterona. Reabsorben K+ mediante una H+, K+-ATPasa. V. REGULACIÓN DEL K+ A. Desplazamientos de K+ entre el LIC y el LEC (figura 5-13 y tabla 5-4) La mayor parte del K+ del organismo se encuentra en el LIC. La salida de K+ de las células provoca hiperpotasemia. La entrada de K+ en las células provoca hipopotasemia. B. Regulación renal del equilibrio de K+ (figura 5-14) La nefrona filtra, reabsorbe y secreta K+. El equilibrio de K+ se alcanza cuando la excreción urinaria de K+ es exactamente igual al aporte de K+ en la alimentación. La excreción de K+ puede oscilar ampliamente entre 1 y 110% de la carga filtrada, según el aporte de K+ alimentario, las concentraciones de aldosterona y el equilibrio ácido-base. 1. Capilares glomerulares La filtración a través de los capilares glomerulares es libre. Por lo tanto, la relación LT/PK+ en el espacio de Bowman es 1. 2. Túbulo proximal Reabsorbe 67% del K+ filtrado junto con Na+ y H2O. 3. Porción gruesa de la rama ascendente del asa de Henle Reabsorbe 20% del K+ filtrado. En la reabsorción interviene el cotransportador de Na+-K+-2Cl– en la membrana luminal de las células de la rama ascendente gruesa (véase figura 5-11). 4. Túbulo distal y conducto colector Reabsorben o segregan K+, según el aporte de K+ alimentario. 249 ERRNVPHGLFRVRUJ ERRNVPHGLFRVRUJ FIGURA 5-13. Equilibrio interno de K+. LEC, líquido extracelular; LIC, líquido intracelular. a. ReabsorciÓn de k+ Implica una H+, K+-ATPasa en la membrana luminal de las células intercalares α. Solo ocurre en caso de alimentación baja en K+ (agotamiento de K+). En estas condiciones, la excreción de K+ puede ser de únicamente 1% de la carga filtrada porque el riñón ahorra todo el K+ posible. b. SecreciÓn de k+ Ocurre en las células principales. Es variable y explica el amplio intervalo de excreción de K+ en la orina. Depende de factores como K+ alimentario, concentraciones de aldosterona, equilibrio ácido-base y diuresis. 250 ERRNVPHGLFRVRUJ ERRNVPHGLFRVRUJ FIGURA 5-14. Manejo del K+ a lo largo de la nefrona. Las flechas indican la reabsorción o secreción de K+. Las cifras indican el porcentaje de la carga filtrada de K+ que se reabsorbe, se segrega o se excreta. FIGURA 5-15. Mecanismo de la secreción de K+ en la célula principal del túbulo distal. (1) Mecanismo de la secreción distal de K+ (figura 5-15) (a) En la membrana basolateral, el K+ es transportado activamente al interior de la célula por la bomba de Na+-K+. Como en todas las células, este mecanismo mantiene una alta concentración de K+ intracelular. (b) En la membrana luminal, el K+ es secretado de manera pasiva a la luz a través de los canales de K+. La magnitud de esta secreción pasiva es determinada por las fuerzas químicas y eléctricas que impulsan el K+ a 251 ERRNVPHGLFRVRUJ ERRNVPHGLFRVRUJ través de la membrana luminal. Las maniobras que aumentan la concentración de K+ intracelular o disminuyen la concentración de K+ luminal aumentarán la secreción de K+ al incrementar la fuerza impulsora. Las maniobras que disminuyen la concentración de K+ intracelular disminuirán la secreción de K+ al reducir la fuerza impulsora. (2) Factores que modifican la secreción distal de K+ (véase tabla 5-5; figura 515) La secreción distal de K+ por las células principales es mayor cuando la fuerza electro-química impulsora del K+ a través de la membrana luminal aumenta. La secreción es menor cuando la fuerza electroquímica impulsora disminuye. (a) K+ alimentario Una alimentación rica en K+ aumenta la secreción de K+, y una alimentación baja en K+ la disminuye. Con una alimentación rica en K+, el K+ intracelular aumenta de manera que la fuerza impulsora para la secreción de K+ también aumenta. Con una alimentación baja en K+, el K+ intracelular disminuye de manera que la fuerza impulsora para la secreción de K+ disminuye. Además, se estimula a las células intercalares α para que reabsorban K+ mediante la H+, K+-ATPasa. (b) Aldosterona Aumenta la secreción de K+. El mecanismo implica una mayor entrada de Na+ en las células a través de la membrana luminal y una mayor salida de Na+ de las células mediante la bomba de Na+-K+. La estimulación de la bomba de Na+-K+ aumenta de manera simultánea la captación de K+ en las células principales, lo que eleva la concentración de K+ intracelular y la fuerza impulsora para la secreción de K+. La aldosterona también aumenta el número de canales de K+ de la membrana luminal. 252 ERRNVPHGLFRVRUJ ERRNVPHGLFRVRUJ El hiperaldosteronismo aumenta la secreción de K+ y provoca hipopotasemia. El hipoaldosteronismo disminuye la secreción de K+ y provoca hiperpotasemia. (c) Equilibrio ácido-base H+ y K+ se intercambian entre sí a través de la membrana celular basolateral. La acidosis disminuye la secreción de K+. La sangre contiene un exceso de H+; por lo tanto, el H+ entra en la célula a través de la membrana basolateral y el K+ sale de la célula. Como resultado, la concentración de K+ intracelular y el gradiente para la secreción de K+ disminuyen. La alcalosis aumenta la secreción de K+. La sangre contiene poco H+; por lo tanto, el H+ sale de la célula a través de la membrana basolateral y el K+ entra en la célula. Así, la concentración de K+ intracelular y la fuerza impulsora para la secreción de K+ aumentan. (d) Tiazidas y diuréticos de asa Aumentan la secreción de K+. Los diuréticos de asa y las tiazidas que aumentan la tasa de flujo a través del túbulo distal terminal y los conductos colectores causan dilución de la concentración luminal de K+, aumentando la fuerza que impulsa la secreción de K+. Los diuréticos de asa y las tiazidas también aumentan el aporte de Na+ al túbulo distal terminal y los conductos colectores, lo que conduce a un aumento en la entrada de Na+ a través de la membrana luminal de las células principales, aumentando el bombeo de Na+ hacia afuera de las células por la bomba Na+-K+, la concentración aumentada de K+ intracelular, y el aumento en la fuerza que impulsa la secreción de K+. Asimismo, como consecuencia de la mayor secreción de K+, estos diuréticos provocan hipopotasemia. (e) Diuróticos ahorradores de k+ Disminuyen la secreción de K+. Si se utilizan solos, provocan hiperpotasemia. La espironolactona es un antagonista de la aldosterona; el triamtereno y la amilorida actúan directamente sobre las células principales. El uso más importante de los diuréticos ahorradores de K+ es en combinación con diuréticos tiazídicos o de asa para compensar (reducir) las pérdidas de K+ en la orina. (f) Aniones luminales El exceso de aniones (p. ej., HCO3–) incrementa la secreción de K+ al elevar la negatividad de la luz y la fuerza impulsora para la secreción de K+. 253 ERRNVPHGLFRVRUJ ERRNVPHGLFRVRUJ VI. REGULACIÓN RENAL DE UREA, FOSFATO, CALCIO Y MAGNESIO A. Urea La urea se reabsorbe y segrega en la nefrona por difusión, ya sea simple o facilitada, según el segmento de la nefrona. Cincuenta por ciento de la urea filtrada se reabsorbe en el túbulo proximal por difusión simple. La urea se secreta en la porción delgada de la rama descendente del asa de Henle por difusión simple (desde la alta concentración de urea en el líquido intersticial medular). El túbulo distal, los conductos colectores corticales y los conductos colectores medulares externos son impermeables a la urea; por lo tanto, estos segmentos no pueden reabsorber urea. La vasopresina (ADH) estimula un transportador de difusión facilitada para urea (UT1) en los conductos colectores medulares internos. La reabsorción de urea desde estos conductos contribuye a la recirculación de la urea en la médula interna y a la adición de urea al gradiente osmótico corticopapilar. La excreción de urea varía con la diuresis. A niveles altos de reabsorción de agua (baja diuresis) ocurren mayor reabsorción de urea y menor excreción de urea. A niveles bajos de reabsorción de agua (diuresis alta) se produce menor reabsorción de urea y mayor excreción de urea. B. Fosfato Ochenta y cinco por ciento del fosfato filtrado se reabsorbe en el túbulo proximal por cotransporte de Na+-fosfato. Puesto que los segmentos distales de la nefrona no reabsorben fosfato, 15% de la carga filtrada se excreta en la orina. La paratirina u hormona paratiroidea (PTH) inhibe la reabsorción de fosfato en el túbulo proximal mediante la activación de la adenilato ciclasa, la generación de AMPc y la inhibición del cotrans-porte de Na+-fosfato. Por lo tanto, la PTH provoca fosfaturia y aumenta el AMPc urinario. El fosfato es un amortiguador urinario de H+; el H2PO4– excretado se denomina acido titulable. El factor de crecimiento de fibriblastos (FGF23), que es secretado por el hueso, inhibe el cotransporte de Na+-fosfato en la parte inicial del túbulo proximal. C. Calcio (Ca2+) Sesenta por ciento del Ca2+ plasmático se filtra a través de los capilares glomerulares. En conjunto, el túbulo proximal y la porción gruesa de la rama ascendente 254 ERRNVPHGLFRVRUJ ERRNVPHGLFRVRUJ reabsorben más de 90% del Ca2+ filtrado mediante procesos pasivos acoplados a la reabsorción de Na+. Los diuréticos de asa (p. ej., furosemida) elevan la excreción de Ca2+ en la orina. Puesto que la reabsorción de Ca2+ está vinculada a la reabsorción de Na+ en el asa de Henle, la inhibición de la reabsorción de Na+ con un diurético de asa también inhibe la reabsorción de Ca2+. Si se repone la volemia, los diuréticos de asa pueden utilizarse en el tratamiento de la hipercalcemia. En conjunto, el túbulo distal y el conducto colector reabsorben 8% del Ca2+ filtrado mediante un proceso activo. 1. La PTH aumenta la reabsorción de Ca2+ mediante la activación de la adenilato ciclasa en el túbulo distal. 2. Los diuréticos tiazídicos aumentan la reabsorción de Ca2+ en el túbulo distal y por lo tanto disminuyen la excreción de Ca2+. Por este motivo, se utilizan tiazidas en el tratamiento de la hipercalciuria idiopática. D. Magnesio (Mg2+) Se reabsorbe en el túbulo proximal, la porción gruesa de la rama ascendente del asa de Henle y el túbulo distal. En la porción gruesa de la rama ascendente, Mg2+ y Ca2+ compiten por la reabsorción; por lo tanto, la hipercalcemia provoca aumento de la excreción de Mg2+ (al inhibir la reabsorción de Mg2+). De modo similar, la hipermagnesemia aumenta la excreción de Ca2+ (al inhibir la reabsorción de Ca2+). VII. CONCENTRACIÓN Y DILUCIÓN DE LA ORINA A. Regulación de la osmolaridad plasmática Se consigue variando la cantidad de agua excretada respecto a la cantidad de soluto excretado (esto es, variando la osmolaridad urinaria). 1. Respuesta a la privación de agua (figura 5-16) 2. Respuesta al consumo de agua (figura 5-17) B. Producción de orina concentrada (figura 5-18) También se denomina orina hiperosmótica, y osmolaridad urinaria > osmolaridad sanguínea. Se produce cuando las concentraciones de ADH circulante son altas (p. ej., privación de agua, hipovolemia, SIADH). 1. Gradiente osmótico corticopapilar: ADH alta Es el gradiente de osmolaridad de la corteza (300 mOsm/L) a la papila (1 200 mOsm/L) y es producido de manera principal por NaCl y urea. 255 ERRNVPHGLFRVRUJ ERRNVPHGLFRVRUJ Se establece por multiplicación contracorriente en las asas de Henle y reciclaje de la urea en los conductos colectores medulares internos. Es mantenido por intercambio a contracorriente en los vasos rectos. FIGURA 5-16. Respuestas a la privación de agua. ADH, vasopresina. a. Multiplicación a contracorriente en el asa de Henle Depende de la reabsorción de NaCl en la porción gruesa de la rama ascendente y el flujo a contracorriente en las ramas descendente y ascendente del asa de Henle. Es aumentada por la ADH, que estimula la reabsorción de NaCl en la porción gruesa de la rama ascendente. Por lo tanto, la presencia de ADH aumenta el gradiente osmótico corticopapilar. b. La ADH también aumenta la recirculación de urea de los conductos 256 ERRNVPHGLFRVRUJ ERRNVPHGLFRVRUJ colectores en la médula renal interna al líquido intersticial medular (por estímulo del transportador UT1). c. Los vasos rectos son los capilares que irrigan el asa de Henle. Mantienen el gradiente corticopapilar al actuar como intercambiadores osmóticos. La sangre de los vasos rectos se equilibra osmóticamente con el líquido intersticial de la médula y la papila. 2. Túbulo proximal: ADH alta La osmolaridad del filtrado glomerular es idéntica a la del plasma (300 mOsm/L). Dos tercios del H2O filtrada se reabsorben isoosmóticamente (con Na+, Cl–, HCO3–, glucosa, aminoácidos, etc.) en el túbulo proximal. LT/Posm = 1 en todo el túbulo proximal porque el H2O se reabsorbe isoosmóticamente con el soluto. 3. Porción gruesa de la rama ascendente del asa de Henle: ADH alta Se denomina segmento diluyente. Reabsorbe NaCl por medio del cotransportador de Na+-K+-2Cl–. 257 ERRNVPHGLFRVRUJ ERRNVPHGLFRVRUJ FIGURA 5-17. Respuestas al consumo de agua. ADH, vasopresina. Es impermeable al H2O. Por lo tanto, el H2O no se reabsorbe con el NaCl y el líquido tubular se diluye. El líquido que abandona la porción gruesa de la rama ascendente tiene osmolaridad de 100 mOsm/L y LT/Posm < 1.0 como consecuencia del proceso de dilución. 4. Porción inicial del túbulo distal: ADH alta Se denomina segmento diluyente cortical. Al igual que la porción gruesa de la rama ascendente, la porción inicial del túbulo distal reabsorbe NaCl, pero es impermeable al agua. Por consiguiente, el líquido tubular se diluye todavía más. 5. Porción final del túbulo distal: ADH alta 258 ERRNVPHGLFRVRUJ ERRNVPHGLFRVRUJ La ADH aumenta la permeabilidad al H2O de las células principales de la porción final del túbulo distal. El H2O se reabsorbe del túbulo hasta que la osmolaridad del líquido tubular distal es igual a la del líquido intersticial circundante en la corteza renal (300 mOsm/L). LT/Posm = 1.0 al final del túbulo distal porque se alcanza el equilibrio osmótico en presencia de ADH. 6. Conductos colectores: ADH alta Al igual que en la porción final del túbulo distal, la ADH aumenta la permeabilidad al H2O de las células principales de los conductos colectores. Cuando el líquido tubular fluye por los conductos colectores, pasa a través del gradiente corticopapilar (regiones de osmolaridad creciente), que se estableció antes por el mecanismo de multiplicación a contracorriente y recirculación de urea. FIGURA 5-18. Mecanismos de la producción de orina hiperosmótica (concentrada) en presencia de vasopresina (ADH). Las cifras indican la osmolaridad. Las flechas gruesas indican reabsorción de agua. El contorno grueso muestra los segmentos de la nefrona que son impermeables al agua. (Adaptada con el permiso de Valtin H. Renal Function, 3rd ed. Boston: Little, Brown, 1995: 158.) El H2O se reabsorbe de los conductos colectores hasta que la osmolaridad del líquido tubular es igual a la del líquido intersticial circundante. La osmolaridad de la orina final es igual a la de la curva del asa de Henle en la punta de la papila (1 200 mOsm/L). 259 ERRNVPHGLFRVRUJ ERRNVPHGLFRVRUJ LT/Posm > 1.0 porque se alcanza el equilibrio osmótico con el gradiente corticopapilar en presencia de ADH. C. Producción de orina diluida (figura 5-19) Se denomina orina hipoosmótica, y osmolaridad urinaria < osmolaridad sanguínea. Se produce cuando las concentraciones de ADH circulante son bajas (p. ej., consumo de agua, diabetes insípida central) o cuando la ADH es ineficaz (diabetes insípida nefrógena). 1. Gradiente osmótico corticopapilar: ausencia de ADH Es menor que en presencia de ADH porque la ADH estimula la multiplicación a contracorriente y la recirculación de urea. FIGURA 5-19. Mecanismos de la producción de orina hipoosmótica (diluida) en ausencia de vasopresina (ADH). Las cifras indican la osmolaridad. La flecha gruesa indica reabsorción de agua. El contorno grueso muestra los segmentos de la nefrona que son impermeables al agua. (Adaptada con el permiso de Valtin H. Renal Function, 3rd ed. Boston: Little, Brown, 1995:159.) 2. Túbulo proximal: ausencia de ADH Al igual que en presencia de ADH, dos tercios del agua filtrada se reabsorben isoosmóticamente. LT/Posm = 1.0 en todo el túbulo proximal. 3. Porción gruesa de la rama ascendente del asa de Henle: ausencia de ADH Al igual que en presencia de ADH, el NaCl se reabsorbe sin agua y el líquido tubular se diluye (aunque no tanto como en presencia de ADH). 260 ERRNVPHGLFRVRUJ ERRNVPHGLFRVRUJ LT/Posm < 1.0. 4. Porción inicial del túbulo distal: ausencia de ADH Al igual que en presencia de ADH, el NaCl se reabsorbe sin H2O y el líquido tubular se diluye todavía más. LT/Posm < 1.0. 5. Porción final del túbulo distal y conductos colectores: ausencia de ADH En ausencia de ADH, las células de la porción final del túbulo distal y los conductos colectores son impermeables al H2O. Por lo tanto, aunque el líquido tubular fluye a través del gradiente osmótico corticopapilar, no se alcanza el equilibrio osmótico. La osmolaridad de la orina final estará diluida y será de tan solo 50 mOsm/L. LT/Posm < 1.0. D. Depuración de agua libre (CH2O) Se utiliza para estimar la capacidad de concentrar o diluir la orina. El agua libre, o agua sin solutos, se produce en los segmentos diluyentes del riñón (esto es, porción gruesa de la rama ascendente y porción inicial del túbulo distal), donde el NaCl se reabsorbe y el agua libre queda en el líquido tubular. En ausencia de ADH, esta agua sin solutos se excreta y la CH2O es positiva. En presencia de ADH, esta agua sin solutos no se excreta, sino que es reabsorbida por la porción final del túbulo distal y los conductos colectores, y la CH2O es negativa. 1. Cálculo de la CH2O Ejemplo: si la diuresis es de 10 mL/min, la osmolaridad urinaria es de 100 mOsm/L y la osmolaridad plasmática es de 300 mOsm/L, ¿cuál es la depuración de agua libre? 2. Orina isoosmótica respecto al plasma (isoostenúrica) CH2O es cero. Se produce durante el tratamiento con un diurético de asa, que inhibe la 261 ERRNVPHGLFRVRUJ ERRNVPHGLFRVRUJ reabsorción de NaCl en la porción gruesa de la rama ascendente, lo que a su vez inhibe tanto la dilución en dicho segmento como la producción del gradiente osmótico corticopapilar. Por lo tanto, la orina no puede diluirse durante el consumo alto de agua (porque un segmento diluyente está inhibido) ni concentrarse durante la privación de agua (porque se ha suprimido el gradiente corticopapilar). 3. Orina hipoosmótica respecto al plasma (ADH baja) CH2O es positiva. Se produce con consumo elevado de agua (en cuyo caso la liberación de ADH por el lóbulo posterior de la hipófisis —adenohipófisis— queda suprimida), diabetes insípida central (en cuyo caso la ADH hipofisaria es insuficiente) o diabetes insípida nefrógena (en cuyo caso los conductos colectores no reaccionan a la ADH). 4. Orina hiperosmótica respecto al plasma (ADH alta) CH2O es negativa. Se produce en los estados de privación de agua (se estimula la liberación de ADH desde la hipófisis) o el SIADH. E. Trastornos clínicos relacionados con concentración o dilución de orina (tabla 5-6) VIII. HORMONAS RENALES En la tabla 5-7 se presenta un resumen de las hormonas renales (véase en el capítulo 7 una exposición más detallada de las hormonas). 262 ERRNVPHGLFRVRUJ ERRNVPHGLFRVRUJ IX. EQUILIBRIO ÁCIDO-BASE A. Producción de ácido En el organismo se producen dos tipos de ácidos: volátiles y no volátiles. 1. Ácido volátil Es el CO2. Se produce en el metabolismo aeróbico de las células. El CO2 se combina con H2O para formar el ácido débil H2CO3, que se disocia en H+ y HCO3– mediante las siguientes reacciones: La anhidrasa carbónica, que está presente en la mayoría de las células, cataliza la reacción reversible entre el CO2 y el H2O. 2. Ácidos no volátiles También se denominan ácidos fijos. Comprenden ácido sulfúrico (un producto del catabolismo de las proteínas) 263 ERRNVPHGLFRVRUJ ERRNVPHGLFRVRUJ y ácido fosfórico (un producto del catabolismo de los fosfolípidos). Normalmente se producen a un ritmo de 40 a 60 mmol/día. Otros ácidos fijos de los que puede haber sobreproducción en la enfermedad incluyen los cetoácidos y el ácido láctico. Otros ácidos fijos pueden ser ingeridos, incluyendo el ácido salicílico, ácido fórmico (intoxicación por metanol), y los ácidos oxálico y glicólico (intoxicación por etilenglicol). B. Amortiguadores Impiden los cambios de pH cuando se añaden o se eliminan iones H+ en una solución. Son más eficaces cuando el pH es como máximo una unidad mayor o menor que el pK del amortiguador (esto es, en la porción lineal de la curva de titulación). 1. Amortiguadores extracelulares a. El principal amortiguador extracelular es el HCO3–, que se produce a partir de CO2 y H2O. El pK del par amortiguador CO2/HCO3– es 6.1. b. El fosfato es un amortiguador extracelular secundario. El pK del par amortiguador H2PO4–/HPO4–2 es 6.8. El fosfato es más importante como amortiguador urinario; la excreción de H+ en forma de H2PO4– se denomina acidez titulable. 2. Amortiguadores intracelulares a. Fosfatos orgánicos (p. ej., AMP, ADP, ATP, 2,3-difosfoglicerato [2,3DPG]) b. Proteínas Los grupos imidazol y α-amino presentes en las proteínas tienen pK dentro del intervalo fisiológico de pH. La hemoglobina es un amortiguador intracelular importante. En el intervalo fisiológico de pH, la desoxihemoglobina es un mejor amortiguador que la oxihemoglobina. 3. Uso de la ecuación de Henderson-Hasselbalch para calcular el pH A−, la forma básica del amortiguador, es el aceptor de H+. HA, la forma ácida del amortiguador, es el donante de H+. 264 ERRNVPHGLFRVRUJ ERRNVPHGLFRVRUJ Cuando las concentraciones de A– y HA son iguales, el pH de la solución es igual al pK del par amortiguador, como se calcula mediante la ecuación de Henderson-Hasselbalch. Ejemplo: el pK del par amortiguador H2PO4–/HPO4–2 es 6.8. ¿Cuáles son las concentraciones relativas de H2PO4– y HPO4–2 en una muestra de orina que tiene pH de 4.8? Para este par amortiguador, HPO4−2 es A− y H2PO4− es HA. Por lo tanto, puede utilizarse la ecuación de Henderson-Hasselbalch para calcular que la concentración de H2PO4− es 100 veces la concentración de HPO4−2 en una muestra de orina con pH de 4.8. 4. Curvas de titulación (figura 5-20) Describen cómo varía el pH de una solución amortiguada cuando se añaden o se eliminan iones H+. Cuando se añaden iones H+ a la solución, se produce la forma HA; cuando se eliminan iones H+, se produce la forma A−. FIGURA 5-20. Curva de titulación de un ácido débil (HA) y su base conjugada (A−). 265 ERRNVPHGLFRVRUJ ERRNVPHGLFRVRUJ FIGURA 5-21. Mecanismo de la reabsorción del HCO3– filtrado en el túbulo proximal. CA, anhidrasa carbónica. Un amortiguador es más eficaz en la porción lineal de la curva de titulación, donde la adición o la eliminación de iones H+ provoca poco cambio del pH. Según la ecuación de Henderson-Hasselbalch, cuando el pH de una solución es igual al pK, las concentraciones de HA y A– son iguales. C. Equilibrio ácido-base renal 1. Reabsorción del HCO3– filtrado (figura 5-21) Ocurre principalmente en el túbulo proximal. a. Características clave de la reabsorción del HCO3– filtrado (1) Se producen H+ y HCO3– en las células del túbulo proximal a partir de CO2 y H2O. El CO2 y el H2O se combinan para formar H2CO3, un proceso catalizado por la anhidrasa carbónica intracelular; el H2CO3 se disocia en H+ y HCO3–. Se segrega H+ en la luz por medio del mecanismo de intercambio de Na+-H+ de la membrana luminal. El HCO3– se reabsorbe. (2) En la luz, el H+ secretado se combina con el HCO3– filtrado para formar H2CO3, que se disocia en CO2 y H2O, un proceso catalizado por la anhidrasa carbónica del borde en cepillo. El CO2 y el H2O se difunden en la célula para así volver a iniciar el ciclo. (3) El proceso se traduce en la reabsorción neta del HCO3– filtrado. Sin embargo, no se traduce en la secreción neta de H+. b. Regulación de la reabsorción de HCO3– filtrado (1) Carga filtrada El aumento de la carga filtrada de HCO3– causa aumento de la tasa de reabsorción de HCO3–. No obstante, si la concentración plasmática de HCO3– aumenta (p. ej., por alcalosis metabólica), la carga filtrada 266 ERRNVPHGLFRVRUJ ERRNVPHGLFRVRUJ sobrepasará la capacidad de reabsorción y el HCO3– se excretará en la orina. (2) PCO2 El aumento de la Pco2 se traduce en un aumento de la tasa de reabsorción de HCO3– porque la disponibilidad de H+ intracelular para la secreción es mayor. Este mecanismo es la base de la compensación renal de la acidosis respiratoria. La disminución de la Pco2 se traduce en un descenso de la tasa de reabsorción de HCO3– porque la disponibilidad de H+ intracelular para la secreción es menor. Este mecanismo es la base de la compensación renal de la alcalosis respiratoria. (3) Volumen del líquido extracelular La expansión del volumen del LEC se traduce en una menor reabsorción de HCO3–. La contracción del volumen de LEC se traduce en una mayor reabsorción de HCO3– (alcalosis por contracción). (4) Angiotensina II Estimula el intercambio de Na+-H+ y por lo tanto aumenta la reabsorción de HCO3–, lo que contribuye a la alcalosis por contracción que ocurre como consecuencia de la disminución del volumen del LEC. FIGURA 5-22. Mecanismo de la excreción de H+ en la forma de ácido titulable. CA, anhidrasa carbónica. 2. Excreción de H+ fijo El H+ fijo producido por el catabolismo de proteínas y fosfolípidos se excreta en dos formas: como ácido titulable y como amoniaco. a. Excreción de H+ en forma de ácido titulable (H2PO4–) (figura 5-22) La cantidad de H+ excretado como ácido titulable depende de la cantidad de amortiguador urinario presente (por lo común HPO4–2) y del pK del amortiguador. 267 ERRNVPHGLFRVRUJ ERRNVPHGLFRVRUJ (1) Se producen H+ y HCO3– en las células intercalares a partir de CO2 y H2O. Se secreta H+ en la luz mediante una H+-ATPasa, y el HCO3– se reabsorbe en la sangre (HCO3– “nuevo”). En la orina, el H+ secretado se combina con el HPO4–2 filtrado para formar H2PO4–, que se excreta en forma de ácido titulable. La aldosterona aumenta la H+-ATPasa. (2) Este proceso causa la secreción neta de H+ y la reabsorción neta del HCO3– recién sintetizado. (3) Como consecuencia de la secreción de H+, el pH urinario disminuye de manera progresiva. El pH urinario mínimo es de 4.4. (4) La cantidad de H+ excretado como ácido titulable es determinada por la cantidad de amortiguador urinario y el pK del amortiguador. b. Excreción de H+ en forma de NH4+ (figura 5-23) La cantidad de H+ excretado como NH4+ depende tanto de la cantidad de NH3 sintetizado por las células renales como del pH urinario. (1) Se produce NH3 en las células renales a partir de la glutamina. Se difunde a favor de su gradiente de concentración de las células a la luz. (2) Se producen H+ y HCO3– en las células intercalares a partir de CO2 y H2O. El H+ se secreta en la luz por medio de una H+-ATPasa y se combina con el NH3 para formar NH4+, que se excreta (trampa de difusión). El HCO3– se reabsorbe en la sangre (HCO3– “nuevo”). FIGURA 5-23. Mecanismo para la excreción de H+ en la forma de NH4+ (amoniogénesis). CA, anhidrasa carbónica. 268 ERRNVPHGLFRVRUJ ERRNVPHGLFRVRUJ (3) Cuanto menor es el pH del líquido tubular, tanto mayor es la excreción de H+ en la forma de NH4+; a un pH urinario bajo, hay más NH4+ respecto a NH3 en la orina, con lo cual aumenta el gradiente de difusión del NH3. (4) En la acidosis, ocurre un aumento adaptativo de la síntesis de NH3 que ayuda a excretar el exceso de H+. (5) La hiperpotasemia inhibe la síntesis de NH3, lo que reduce la excreción de H+ como NH4+ (acidosis tubular renal [ATR] tipo 4). Por ejemplo, el hipoaldosteronismo causa hiperpotasemia y por lo tanto ATR tipo 4. A la inversa, la hipopotasemia estimula la síntesis de NH3, lo que eleva la excreción de H+. D. Trastornos del equilibrio ácido-base (tablas 5-8 y 5-9 y figura 5-24) Las respuestas compensadoras previstas a los trastornos simples del equilibrio ácido-base pueden calcularse como muestra la tabla 5-10. Si la respuesta real es igual a la respuesta calculada (predicha), entonces hay un trastorno del equilibrio ácido-base presente. Si la respuesta real difiere de la respuesta calculada, entonces hay más de un trastorno de este tipo presente. 1. Acidosis metabólica a. La producción excesiva o la ingestión de ácido fijo o la pérdida de base reducen la [HCO3–] arterial. Esta disminución es el principal trastorno en la acidosis metabólica. b. El decremento de la concentración de HCO3– reduce el pH sanguíneo (acidemia). c. La acidemia provoca hiperventilación (respiración de Kussmaul), que constituye la compensación respiratoria de la acidosis metabólica. d. La corrección de la acidosis metabólica consiste en una mayor excreción del exceso de H+ fijo en forma de ácido titulable y NH4+, y en una mayor reabsorción del HCO3– “nuevo”, que repone la concentración sanguínea de 269 ERRNVPHGLFRVRUJ ERRNVPHGLFRVRUJ HCO3–. En la acidosis metabólica crónica, el aumento adaptativo de la síntesis de NH3 ayuda a excretar el exceso de H+. e. Brecha aniónica sérica = [Na+] – ([Cl–] + [HCO3–]) (figura 5-25) La brecha aniónica sérica representa los aniones no cuantificados en el suero. Estos aniones no cuantificados comprenden fosfato, citrato, sulfato y proteína. El valor normal de la brecha aniónica sérica es 12 mEq/L (intervalo 8 a 16 mEq/L). En la acidosis metabólica, la [HCO3–] sérica disminuye. Para mantener la electroneutralidad, debe aumentar la concentración de otro anión para sustituir al HCO3–. Ese anión puede ser Cl– o un anión no cuantificado. (1) La brecha aniónica sérica aumenta si la concentración de un anión no cuantificado (p. ej., fosfato, lactato, β-hidroxibutirato, formiato) aumenta para sustituir al HCO3–. (2) La brecha aniónica sérica es normal si la concentración de Cl– aumenta para sustituir al HCO3– (acidosis metabólica hiperclorémica). 270 ERRNVPHGLFRVRUJ ERRNVPHGLFRVRUJ 2. Alcalosis metabólica a. La pérdida de H+ fijo o el aumento de base incrementan la [HCO3–] arterial. Este aumento es el principal trastorno en la alcalosis metabólica. Por ejemplo, en el vómito, se pierde H+ del estómago, el HCO3– se queda en la sangre y la [HCO3–] aumenta. b. El aumento de la [HCO3–] causa un incremento del pH sanguíneo 271 ERRNVPHGLFRVRUJ ERRNVPHGLFRVRUJ (alcalemia). c. La alcalemia provoca hipoventilación, que es la compensación respiratoria de la alcalosis metabólica. d. La corrección de la alcalosis metabólica consiste en una mayor excreción de HCO3– porque la carga filtrada de HCO3– sobrepasa la capacidad del túbulo renal de reabsorberla. FIGURA 5-24. Mapa ácido-base con superposición de los valores de los trastornos simples del equilibrio ácido-base. Se muestran las relaciones entre PCO2, [HCO3–] y pH arteriales. La elipse en el centro muestra el intervalo normal de valores. Las zonas sombreadas muestran el intervalo de valores asociados a los trastornos simples del equilibrio ácido-base. Se muestran dos zonas sombreadas para cada trastorno respiratorio: una para la fase aguda y otra para la fase crónica. (Adaptada con el permiso de Cohen JJ, Kassirer JP. Acid/Base. Boston: Little, Brown, 1982.) Si la alcalosis metabólica se acompaña de contracción del volumen del LEC (p. ej., por vómito), la reabsorción de HCO3– aumenta (como consecuencia de la disminución del volumen del LEC y la activación del 272 ERRNVPHGLFRVRUJ ERRNVPHGLFRVRUJ sistema renina-angiotensina II-aldosterona), lo que empeora la alcalosis metabólica (esto es, alcalosis por contracción). 3. Acidosis respiratoria Es causada por disminución de la ventilación alveolar y retención de CO2. a. El aumento de la Pco2 arterial, que es el trastorno principal, incrementa [H+] y [HCO3–] por la ley de acción de masas. b. No hay compensación respiratoria de la acidosis respiratoria. c. La compensación renal consiste en una mayor excreción de H+ como ácido titulable y NH4+, y una mayor reabsorción de HCO3– “nuevo”. Este proceso es auxiliado por el aumento de la Pco2, que aporta más H+ a las células renales para la secreción. El aumento resultante de la [HCO3–] sérica ayuda a normalizar el pH. En la acidosis respiratoria aguda no ha ocurrido compensación renal. En la acidosis respiratoria crónica se ha producido compensación renal (aumento de la reabsorción de HCO3–). Por lo tanto, el pH arterial aumenta hacia la normalidad (esto es, compensación). 4. Alcalosis respiratoria Es causada por aumento de la ventilación arterial y pérdida de CO2. a. La disminución de la Pco2 arterial, que es el trastorno principal, reduce [H+] y [HCO3–] por la ley de acción de masas. b. No hay compensación respiratoria de la alcalosis respiratoria. c. La compensación renal consiste en una menor excreción de H+ como ácido titulable y NH4+, y una menor reabsorción de HCO3– “nuevo”. Este proceso 273 ERRNVPHGLFRVRUJ ERRNVPHGLFRVRUJ es apoyado por la disminución de la Pco2, que provoca déficit de H+ en las células renales para la secreción. La disminución resultante de la [HCO3–] sérica ayuda a normalizar el pH. En la alcalosis respiratoria aguda todavía no se ha producido compensación renal. En la alcalosis respiratoria crónica se ha producido compensación renal (disminución de la reabsorción de HCO3–). Por lo tanto, el pH arterial disminuye hacia la normalidad (esto es, compensación). FIGURA 5-25. Brecha aniónica sérica. d. Pueden ocurrir síntomas de hipocalcemia (p. ej., hormigueo, entumecimiento, espasmos musculares) porque H+ y Ca2+ compiten por los sitios de unión en las proteínas plasmáticas. El descenso de la [H+] incrementa la fijación del Ca2+ a las proteínas plasmáticas y disminuye el Ca2+ ionizado libre. X. DIURÉTICOS (TABLA 5-11) XI. EJEMPLOS INTEGRADORES A. Hiperaldosteronismo 1. Caso de estudio Una mujer tiene antecedentes de debilidad, adelgazamiento, hipotensión 274 ERRNVPHGLFRVRUJ ERRNVPHGLFRVRUJ arterial ortostática, aumento de la frecuencia del pulso y aumento de la pigmentación cutánea. Presenta descenso de la [Na+] y la osmolaridad séricas, aumento de la [K+] sérica y gasometría indicativa de acidosis metabólica. 2. Explicación del hipoaldosteronismo a. La carencia de aldosterona tiene tres efectos directos sobre el riñón: disminución de la reabsorción de Na+, de la secreción de K+ y de la secreción de H+. Como resultado, ocurren contracción del volumen del LEC (por descenso de la reabsorción de Na+), hiperpotasemia (por la menor secreción de K+) y acidosis metabólica (por la menor secreción de H+). b. La contracción del volumen del LEC es la causa de la hipotensión ortostática de esta mujer. El descenso de la presión arterial provoca aumento de la frecuencia del pulso por medio del mecanismo barorreceptor. c. La contracción del volumen del LEC también estimula la secreción de ADH por la neurohipófisis a través de los receptores de volumen. La ADH 275 ERRNVPHGLFRVRUJ ERRNVPHGLFRVRUJ incrementa la reabsorción de agua desde los conductos colectores, que se traduce en menores [Na+] (hiponatremia) y osmolaridad séricas. Por lo tanto, la ADH liberada por un mecanismo de volumen es “inadecuada” para la osmolaridad sérica en este caso. d. La hiperpigmentación es causada por insuficiencia suprarrenal. El descenso de las concentraciones de cortisol eleva la secreción de hormona liberadora de corticotropina (ACTH, adrenocorticotropic hormone) por retroinhibición. La ACTH tiene efectos pigmentadores parecidos a los de la melanotropina u hormona estimulante de melanocito. B. Vómito 1. Caso de estudio Un hombre es hospitalizado para valoración de dolor epigástrico intenso. Ha experimentado náusea y vómito persistentes por cuatro días. La endoscopia digestiva alta revela una úlcera pilórica con obstrucción gastroduodenal parcial. Tiene hipotensión arterial ortostática, disminución de la [K+] y la [Cl–] séricas, gasometría indicativa de alcalosis metabólica y disminución de la frecuencia ventilatoria. 2. Respuestas al vómito (figura 5-26) a. La pérdida de H+ del estómago por vómito eleva la [HCO3–] sanguínea y provoca alcalosis metabólica. Puesto que se elimina Cl– del estómago junto con H+, se producen hipocloremia y disminución del volumen del LEC. 276 ERRNVPHGLFRVRUJ ERRNVPHGLFRVRUJ FIGURA 5-26. Alcalosis metabólica provocada por vómito. LEC, líquido extracelular. b. La disminución de la frecuencia ventilatoria es la compensación respiratoria de la alcalosis metabólica. c. La contracción del volumen del LEC se relaciona con menor volemia y menor presión de perfusión renal. Por consiguiente, aumentan la secreción de renina, la producción de angiotensina II y la secreción de aldosterona. Así, la disminución del volumen del LEC empeora la alcalosis metabólica porque la angiotensina II aumenta la reabsorción de HCO3– en el túbulo proximal (alcalosis por contracción). d. El aumento de las concentraciones de aldosterona (como consecuencia de la contracción del volumen del LEC) eleva la secreción distal de K+ y causa hipopotasemia. El aumento de la aldosterona también provoca mayor secreción distal de H+, lo que empeora todavía más la alcalosis metabólica. e. El tratamiento consiste en infundir NaCl para corregir la contracción del volumen del LEC (que mantiene la alcalosis metabólica y provoca hipopotasemia) y administrar K+ para reponer el K+ eliminado en la orina. C. Diarrea 1. Caso de estudio Un hombre regresa de un viaje al extranjero con “diarrea del viajero”. Tiene 277 ERRNVPHGLFRVRUJ ERRNVPHGLFRVRUJ debilidad, adelgazamiento, hipotensión arterial ortostática, aumento de la frecuencia del pulso, aumento de la frecuencia respiratoria, palidez cutánea, [Na+] sérica de 132 mEq/L, [Cl–] sérica de 111 mEq/L y [K+] sérica de 2.3 mEq/L. La gasometría es: pH, 7.25; Pco2, 24 mm Hg; HCO3–, 10.2 mEq/L. 2. Explicación de las respuestas a la diarrea a. La pérdida de HCO3– del tubo digestivo reduce la [HCO3–] sanguínea y, según la ecuación de Henderson-Hasselbalch, el pH sanguíneo. Por lo tanto, este paciente tiene acidosis metabólica. b. Para mantener la electroneutralidad, el HCO3– eliminado del organismo se sustituye por Cl–, un anión cuantificado; por lo tanto, hay una brecha aniónica normal. La brecha aniónica sérica = [Na+] – ([Cl–] + [HCO3–]) = 132 – (111 + 10.2) = 10.8 mEq/L. c. El aumento de la frecuencia respiratoria (hiperventilación) es la compensación respiratoria de la acidosis metabólica. d. Como consecuencia de la diarrea, el paciente tiene contracción del volumen del LEC, que reduce la volemia y la presión arterial. El descenso de la presión arterial activa el reflejo barorreceptor, lo que se traduce en un mayor flujo de salida simpático al corazón y los vasos sanguíneos. El aumento de la frecuencia del pulso es una consecuencia de la mayor actividad simpática en el nódulo sinoauricular (SA), y la palidez cutánea es resultado de la vasoconstricción cutánea. e. La contracción del volumen del LEC también activa el sistema reninaangiotensina-aldosterona. El aumento de las concentraciones de aldosterona causa mayor secreción distal de K+ e hipopotasemia. La pérdida de K+ en el líquido diarreico también contribuye a la hipopotasemia. f. El tratamiento consiste en la reposición de todo el líquido y todos los electrolitos perdidos en el líquido de la diarrea y la orina, entre ellos Na+, HCO3– y K+. 1. La secreción de K+ por el túbulo distal disminuirá por: (A) Alcalosis metabólica (B) Alimentación rica en K+ (C) Hiperaldosteronismo (D) Administración de espironolactona (E) Administración de diuréticos tiazídicos 2. Jaime y Adán pesan 70 kg cada uno. Jaime bebe 2 L de agua destilada y Adán bebe 2 L de NaCl isotónico. Como consecuencia de estas ingestiones, Adán tendrá: 278 ERRNVPHGLFRVRUJ ERRNVPHGLFRVRUJ (A) Mayor variación del volumen del LIC (B) Mayor depuración de agua libre positiva (CH2O) (C) Mayor variación de osmolaridad plasmática (D) Mayor osmolaridad urinaria (E) Mayor diuresis PREGUNTAS 3 Y 4 Una mujer de 45 años de edad presenta diarrea intensa durante sus vacaciones. Tiene los siguientes valores en sangre arterial: pH = 7.25 Pco2 = 24 mm Hg [HCO3−] = 10 mEq/L Las muestras de sangre venosa revelan disminución de la [K+] sanguínea y brecha aniónica normal. 3. El diagnóstico correcto de esta paciente es: (A) Acidosis metabólica (B) Alcalosis metabólica (C) Acidosis respiratoria (D) Alcalosis respiratoria (E) Estado ácido-base normal 4. ¿Cuál de los siguientes enunciados sobre esta paciente es correcto? (A) Presenta hipoventilación (B) La [HCO3–] arterial reducida es consecuencia de la amortiguación del exceso de H+ por el HCO3– (C) La [K+] sanguínea disminuida se debe al inter-cambio de K+ intracelular por H+ extracelular (D) La [K+] sanguínea disminuida es consecuencia del aumento de las concentraciones circulantes de aldosterona (E) La [K+] sanguínea disminuida se debe a la disminución de las concentraciones circulantes de vasopresina, la hormona antidiurética (ADH) 5. Utilice los valores dados para responder a la siguiente pregunta. Presión hidrostática del capilar glomerular = 47 mm Hg Presión hidrostática del espacio de Bowman = 10 mm Hg Presión oncótica del espacio de Bowman = 0 mm Hg ¿A qué valor de presión oncótica del capilar glomerular se detendrá la tasa de filtración glomerular? (A) 57 mm Hg 279 ERRNVPHGLFRVRUJ ERRNVPHGLFRVRUJ (B) 47 mm Hg (C) 37 mm Hg (D) 10 mm Hg (E) 0 mm Hg 6. La reabsorción del HCO3− filtrado: (A) Se traduce en la reabsorción de menos de 50% de la carga filtrada cuando la concentración plasmática de HCO3– es de 24 mEq/L (B) Acidifica el líquido tubular a un pH de 4.4 (C) Está directamente relacionada con la excreción de H+ en forma de NH4+ (D) Es inhibida por la disminución de la Pco2 arterial (E) Puede proceder con normalidad en presencia de un inhibidor de la anhidrasa carbónica renal 7. Se obtuvo la siguiente información en un estudiante de 20 años de edad que participaba en un estudio en la Unidad de Investigación Clínica: Suponiendo que X se filtra libremente, ¿cuál de los siguientes enunciados es más correcto? (A) Hay secreción neta de X (B) Hay reabsorción neta de X (C) Hay reabsorción y secreción de X (D) La depuración de X podría utilizarse para determinar la TFG (E) La depuración de X es mayor que la depuración de inulina 8. Para mantener el equilibrio normal de H+, la excreción diaria total de H+ debe ser igual a la: (A) Producción diaria de ácido fijo más la ingestión diaria de ácido fijo (B) Excreción diaria de HCO3− (C) Carga filtrada diaria de HCO3− (D) Excreción diaria de ácido titulable (E) Carga filtrada diaria de H+ 9. A una mujer se le inyectó 1 g de manitol. Una vez que se estableció el equilibrio, una muestra de plasma tenía una concentración de manitol de 0.08 g/L. Durante el periodo de equilibrio, 20% del manitol inyectado se excretó en la orina. Esta mujer tiene: (A) Volumen de LEC de 1 L 280 ERRNVPHGLFRVRUJ ERRNVPHGLFRVRUJ (B) Volumen de LIC de 1 L (C) Volumen de LEC de 10 L (D) Volumen de LIC de 10 L (E) Volumen intersticial de 12.5 L 10. Un hombre de 58 años de edad se somete a una prueba de tolerancia a la glucosa. En la prueba, la concentración plasmática de glucosa aumenta y se miden la reabsorción y excreción. Cuando la concentración plasmática de glucosa es más alta de la que existe en el transporte máximo: (A) La depuración de glucosa es cero (B) La tasa de excreción de glucosa es igual a su tasa de filtración (C) La tasa de reabsorción de glucosa es igual a su tasa de filtración (D) La tasa de excreción de glucosa aumenta con concentraciones plasmáticas crecientes de glucosa (E) La concentración de glucosa en la vena renal es igual a la concentración de glucosa en la arteria renal 11. La depuración de agua libre será negativa (–CH2O) en una persona que: (A) Bebe 2 L de agua destilada en 30 min (B) Empiece a excretar grandes volúmenes de orina con osmolaridad de 100 mOsm/L tras un traumatismo craneal grave (C) Esté recibiendo tratamiento con litio para la depresión y tenga poliuria resistente a la administración de ADH (D) Tenga un carcinoma pulmonar de células avenulares y excrete orina con osmolaridad de 1 000 mOsm/L 12. Un par amortiguador (HA/A–) tiene pK de 5.4. A un pH sanguíneo de 7.4, la concentración de HA es: (A) 1/100 de la de A− (B) 1/10 de la de A− (C) Igual a la de A− (D) 10 veces la de A− (E) 100 veces la de A− 13. Lo siguiente provocaría un aumento de la reabsorción de líquido osmótico en el túbulo proximal: (A) Aumento de la fracción de filtración (B) Expansión del volumen del LEC (C) Disminución de la concentración de proteína del capilar peritubular (D) Aumento de la presión hidrostática del capilar peritubular (E) Privación de oxígeno 14. ¿Cuál de las siguientes sustancias o combinaciones de sustancias podría emplearse para cuantificar el volumen de líquido intersticial? 281 ERRNVPHGLFRVRUJ ERRNVPHGLFRVRUJ (A) Manitol (B) D2O sola (C) Azul de Evans (D) Inulina y D2O (E) Inulina y albúmina radiactiva 15. A concentraciones plasmáticas de PAH por debajo del transporte máximo: (A) La reabsorción de PAH no está saturada (B) La depuración de PAH es igual a la depuración de inulina (C) La tasa de secreción de PAH es igual a su tasa de excreción (D) La concentración de PAH en la vena renal es cercana a cero (E) La concentración de PAH en la vena renal es igual a su concentración en la arteria renal 16. En comparación con una persona que ingiere 2 L de agua destilada, una persona con privación de agua tendrá: (A) Depuración de agua libre más alta (CH2O) (B) Osmolaridad plasmática más baja (C) Concentración circulante más baja de ADH (D) Osmolaridad de LT/P más alta en el túbulo proximal (E) Tasa más alta de reabsorción de H2O en los conductos colectores 17. Lo siguiente provocaría un aumento de la TFG y el FPR: (A) Hiperproteinemia (B) Un cálculo ureteral (C) Dilatación de la arteriola aferente (D) Dilatación de la arteriola eferente (E) Constricción de la arteriola eferente 18. Un paciente presenta los siguientes valores en sangre arterial: pH = 7.52 Pco2 = 20 mm Hg [HCO3−] = 16 mEq/L ¿Cuál de los siguientes enunciados sobre este paciente es más probable que sea correcto? (A) Tiene hipoventilación (B) Tiene baja [Ca2+] ionizada en la sangre (C) Tiene compensación respiratoria casi completa (D) Tiene un trastorno del equilibrio ácido-base causado por producción excesiva de ácido fijo (E) La compensación renal apropiada provocaría un aumento de su [HCO3−] arterial 19. ¿Cuál de los siguientes distinguiría mejor a una persona sana, pero con privación 282 ERRNVPHGLFRVRUJ ERRNVPHGLFRVRUJ de agua grave de una persona con SIADH? (A) Depuración de agua libre (CH2O) (B) Osmolaridad urinaria (C) Osmolaridad plasmática (D) Concentraciones circulantes de ADH (E) Gradiente osmótico corticopapilar 20. ¿Cuál de los siguientes reduce la depuración de Ca2+ renal? (A) Hipoparatiroidismo (B) Tratamiento con clorotiazida (C) Tratamiento con furosemida (D) Expansión del volumen del LEC (E) Hipermagnesemia 21. Una persona llega al servicio de urgencias con presión arterial baja, turgencia tisular reducida y los siguientes valores en sangre arterial: pH = 7.69 [HCO3−] = 57 mEq/L Pco2 = 48 mm Hg ¿Cuál de las siguientes respuestas también podría ocurrir en esta persona? (A) Hiperventilación (B) Disminución de la secreción de K+ por los túbulos distales (C) Aumento de la relación H2PO4–/HPO4–2 en orina (D) Intercambio de H+ intracelular por K+ extracelular 22. Una mujer tiene osmolaridad plasmática de 300 mOsm/L y osmolaridad urinaria de 1 200 mOsm/L. El diagnóstico correcto es: (A) SIADH (B) Privación de agua (C) Diabetes insípida central (D) Diabetes insípida nefrógena (E) Ingestión de grandes volúmenes de agua destilada 23. A una paciente se le infunde PAH para cuantificar el FSR. Tiene diuresis de 1 mL/min, [PAH] plasmática de 1 mg/mL, [PAH] urinaria de 600 mg/mL y hematocrito de 45%. ¿Cuál es su FSR “efectivo”? (A) 600 mL/min (B) 660 mL/min (C) 1 091 mL/min (D) 1 333 mL/min 24. ¿Cuál de las siguientes sustancias tiene la depuración renal más alta? 283 ERRNVPHGLFRVRUJ ERRNVPHGLFRVRUJ (A) PAH (B) Inulina (C) Glucosa (D) Na+ (E) Cl− 25. Una mujer corre un maratón a 32 °C y repone toda la volemia perdida por sudación bebiendo agua destilada. Después del maratón tendrá: (A) Disminución del ACT (B) Disminución del hematocrito (C) Disminución del volumen del LIC (D) Disminución de la osmolaridad plasmática (E) Aumento de la osmolaridad intracelular 26. ¿Cuál de las siguientes causas provoca hiperpotasemia? (A) Ejercicio (B) Alcalosis (C) Inyección de insulina (D) Disminución de la osmolaridad sérica (E) Tratamiento con agonistas β 27. ¿Cuál de las siguientes es una causa de alcalosis metabólica? (A) Diarrea (B) Insuficiencia renal crónica (C) Ingestión de etilenglicol (D) Tratamiento con acetazolamida (E) Hiperaldosteronismo (F) Intoxicación por salicilato 28. ¿Cuál de las siguientes es una acción de la PTH sobre el túbulo renal? (A) Estimulación de la adenilato ciclasa (B) Inhibición de la secreción de K+ por el túbulo distal (C) Inhibición de la reabsorción de Ca2+ por el túbulo distal (D) Estimulación de la reabsorción de fosfato por el túbulo proximal (E) Inhibición de la producción de 1,25-dihidroxicolecalciferol 29. Un hombre acude con hipertensión arterial e hipopotasemia. La gasometría revela pH de 7.5 y HCO3– calculado de 32 mEq/L. El cortisol sérico y el AVM son normales, la aldosterona sérica está elevada y la actividad de la renina plasmática está reducida. ¿Cuál de las siguientes es la causa más probable de la hipertensión arterial? (A) Síndrome de Cushing (B) Enfermedad de Cushing (C) Síndrome de Conn 284 ERRNVPHGLFRVRUJ ERRNVPHGLFRVRUJ (D) Estenosis de la arteria renal (E) Feocromocitoma 30. ¿Cuál serie de valores en sangre arterial describe a un fumador compulsivo con antecedentes de enfisema y bronquitis crónica que cada vez está más somnoliento? 31. ¿Cuál serie de valores en sangre arterial describe a una persona con alcalosis respiratoria parcialmente compensada después de estar 1 mes conectada a un ventilador mecánico? 32. ¿Cuál serie de valores en sangre arterial describe a una persona con insuficiencia renal crónica (que recibe alimentación normoproteínica) y disminución de la excreción urinaria de NH4+? 33. ¿Cuál serie de valores en sangre arterial describe a una persona con diabetes no tratada y aumento de la excreción urinaria de NH4+? 34. ¿Cuál serie de valores en sangre arterial describe a una persona con vómito de 5 días de evolución? 285 ERRNVPHGLFRVRUJ ERRNVPHGLFRVRUJ La siguiente figura se aplica a las preguntas 35 a 39. 35. ¿En qué punto de la nefrona la cantidad de K+ en el líquido tubular sobrepasa la cantidad de K+ filtrado en una persona con alimentación rica en K+? (A) Punto A (B) Punto B (C) Punto C (D) Punto D (E) Punto E 36. ¿En qué punto de la nefrona la osmolaridad de LT/P es más baja en una persona a la que se le ha privado de agua? (A) Punto A (B) Punto B (C) Punto C (D) Punto D (E) Punto E 286 ERRNVPHGLFRVRUJ ERRNVPHGLFRVRUJ 37. ¿En qué punto de la nefrona la concentración de inulina del líquido tubular es más alta durante la antidiuresis? (A) Punto A (B) Punto B (C) Punto C (D) Punto D (E) Punto E 38. ¿En qué punto de la nefrona la concentración de inulina del líquido tubular es más baja? (A) Punto A (B) Punto B (C) Punto C (D) Punto D (E) Punto E 39. ¿En qué punto de la nefrona la concentración de glucosa del líquido tubular es más alta? (A) Punto A (B) Punto B (C) Punto C (D) Punto D (E) Punto E La figura se aplica a las preguntas 40 a 42. Las curvas muestran el porcentaje de carga filtrada que queda en el líquido tubular en distintos lugares de la nefrona. 40. ¿Cuál curva describe el perfil de la inulina a lo largo de la nefrona? (A) Curva A (B) Curva B (C) Curva C (D) Curva D 287 ERRNVPHGLFRVRUJ ERRNVPHGLFRVRUJ 41. ¿Cuál curva describe el perfil de la alanina a lo largo de la nefrona? (A) Curva A (B) Curva B (C) Curva C (D) Curva D 42. ¿Cuál curva describe el perfil del PAH a lo largo de la nefrona? (A) Curva A (B) Curva B (C) Curva C (D) Curva D 43. Un niño de 5 años de edad ingiere un frasco de tabletas de ácido acetilsalicílico y recibe tratamiento en el servicio de urgencias. El tratamiento provoca un cambio en el pH urinario que aumenta la excreción de ácido salicílico. ¿Cuál fue el cambio en el pH urinario y cuál es el mecanismo del aumento de la excreción de ácido salicílico? (A) Acidificación, que convierte el ácido salicílico en su forma HA (B) Alcalinización, que convierte el ácido salicílico en su forma A− (C) Acidificación, que convierte el ácido salicílico en su forma A− (D) Alcalinización, que convierte el ácido salicílico en su forma HA 44. Una estudiante universitaria comienza a hiperventilar antes de su examen oral. Se siente mareada, y sus pies y manos se encuentran adormecidos y con parestesias. ¿Cuál de los siguientes valores en sangre se observarían en el departamento de emergencias? 1. La respuesta es D (V B 4 b). Los factores que reducen la fuerza impulsora para la difusión pasiva de K+ a través de la membrana luminal disminuyen la secreción distal de K+. Puesto que la espironolactona es un antagonista de la aldosterona, reduce la secreción de K+. Alcalosis, alimentación rica en K+ e hiperaldosteronismo aumentan la [K+] en las células distales y por lo tanto elevan la secreción de K+. Los diuréticos tiazídicos aumentan el flujo a través del túbulo distal y diluyen la [K+] luminal, de manera que la fuerza impulsora para la 288 ERRNVPHGLFRVRUJ ERRNVPHGLFRVRUJ secreción de K+ aumenta. 2. La respuesta es D (I C 2 a; VII C; figura 5-15; tabla 5-6). Después de beber agua destilada, Jaime presentará aumento del volumen de líquido intracelular (LIC) y líquido extracelular (LEC), disminución de la osmolaridad plasmática, supresión de la secreción de ADH y depuración de agua libre positiva (CH2O), y producirá orina diluida con elevada diuresis. Adán, después de beber el mismo volumen de NaCl isotónico, presentará aumento del volumen de LEC sólo y ningún cambio de la osmolaridad plasmática. Puesto que la vasopresina (ADH) de Adán no se suprimirá, tendrá osmolaridad urinaria más alta, diuresis más baja y menor depuración de agua libre positiva que Jaime. 3. La respuesta es A (IX D 1 a-c; tablas 5-8 y 5-9). Un pH ácido, junto con disminución de HCO3– y Pco2, es indicativo de acidosis metabólica con compensación respiratoria (hiperventilación). La diarrea provoca pérdida intestinal de HCO3–, que genera acidosis metabólica. 4. La respuesta es D (IX D 1 a-c; tablas 5-8 y 5-9). La disminución de la [HCO3–] arterial es causada por la pérdida de HCO3– debida a la diarrea, no por la amortiguación del exceso de H+ por el HCO3–. La mujer está hiperventilando como compensación respiratoria de la acidosis metabólica. Su hipopotasemia no puede ser resultado del intercambio de K+ intracelular por H+ extracelular, porque ha experimentado aumento del H+ intracelular, que impulsaría el intercambio en el otro sentido. Las concentraciones circulantes de aldosterona aumentarían como consecuencia de la disminución del volumen de LEC, lo que lleva a una mayor secreción de K+ por el túbulo distal e hipopotasemia. 5. La respuesta es C (II C 4, 5). La tasa de filtración glomerular se detendrá cuando la presión de ultrafiltración neta a través del capilar glomerular sea cero; esto es, cuando la fuerza que favorece la filtración (47 mm Hg) sea exactamente igual a las fuerzas que se oponen a la filtración (10 mm Hg + 37 mm Hg). 6. La respuesta es D (IX C 1 a-b). La disminución de la Pco2 arterial reduce la reabsorción del HCO3– filtrado al aminorar el aporte de H+ en la célula para la secreción en la luz. La reabsorción del HCO3– filtrado es casi 100% de la carga filtrada y necesita que la anhidrasa carbónica del borde en cepillo convierta el HCO3– filtrado en CO2 para proceder con normalidad. Este proceso provoca poca acidificación de la orina y no se relaciona con excreción neta de H+ en forma de ácido titulable o NH4+. 7. La respuesta es B (II C 1). Para responder a esta pregunta, se calcula la tasa de filtración glomerular (TFG) y CX. TFG = 150 mg/mL × 1 mL/min ÷ 1 mg/mL = 150 mL/min CX = 100 mg/mL × 1 mL/min ÷ 2 mg/mL = 50 mL/min. Puesto que la depuración de X es menor que la depuración de inulina (o TFG), debe haber ocurrido reabsorción neta de X. Los datos de la depuración solos no pueden 289 ERRNVPHGLFRVRUJ ERRNVPHGLFRVRUJ determinar si también ha habido secreción de X. Puesto que la TFG no puede cuantificarse con una sustancia que se reabsorbe, X no sería apropiada. 8. La respuesta es A (IX C 2). La suma de la excreción de H+ en la forma de ácido titulable más NH4+ debe ajustarse a la producción total diaria de H+ fijo a partir del catabolismo de proteínas y fosfolípidos (además de cualquier cantidad de H+ fijo adicional ingerido) para mantener el equilibrio ácido-base. 9. La respuesta es C (I B 1 a). El manitol es un marcador del volumen del LEC. Volumen del LEC = cantidad de manitol/concentración de manitol = 1 g – 0.2 g/0.08 g/L = 10 L. 10. La respuesta es D (III B; figura 5-5). A concentraciones mayores que las del transporte máximo (Tm) de la glucosa los transportadores están saturados, de manera que la tasa de reabsorción ya no concuerda con la tasa de filtración. La diferencia se excreta en la orina. Conforme aumenta la concentración plasmática de glucosa, aumenta la excreción de glucosa. Cuando es mayor que el transporte máximo, la concentración de glucosa de la vena renal será menor que la concentración en la arteria renal, porque parte de la glucosa se excreta en la orina y, por lo tanto, no vuelve a la sangre. La depuración de la glucosa es cero a concentraciones menores que el transporte máximo (o menores que el umbral) cuando toda la glucosa filtrada se reabsorbe, pero es mayor que cero a concentraciones mayores que el transporte máximo. 11. La respuesta es D (VII D; tabla 5-6). Una persona que produce orina hiperosmótica (1 000 mOsm/L) tendrá depuración de agua libre negativa (–CH2O) [CH2O = V – Cosm]. Todas las demás tendrán depuración de agua libre positiva porque producen orina hipoosmótica como consecuencia de la supresión de la ADH por la ingestión de agua, la diabetes insípida central o la diabetes insípida nefrógena. 12. La respuesta es A (IX B 3). Puede emplearse la ecuación de HendersonHasselbalch para calcular la relación HA/A–: 13. La respuesta es A (II C 3; IV C 1 d [2]). Una fracción de filtración creciente significa que se filtra una mayor porción del flujo plasmático renal (FPR) a través de los capilares glomerulares. Este mayor flujo provoca aumento de la concentración de proteínas y la presión oncótica de la sangre que abandona los capilares glomerulares. Esta sangre se convierte en el riego sanguíneo del capilar peritubular. La mayor presión oncótica en la sangre capilar peritubular es la fuerza impulsora que favorece la reabsorción en el túbulo proximal. La expansión del volumen del LEC, la menor concentración de proteínas del capilar peritubular y la mayor presión hidrostática del capilar peritubular inhiben la reabsorción proximal. 290 ERRNVPHGLFRVRUJ ERRNVPHGLFRVRUJ La carencia de oxígeno también inhibiría la reabsorción al detener la bomba de Na+-K+ en las membranas basolaterales. 14. La respuesta es E (I B 2 b-d). El volumen del líquido intersticial se cuantifica indirectamente determinando la diferencia entre el volumen del LEC y el volumen plasmático. La inulina, un polímero grande de fructosa que está limitado al espacio extracelular, es un marcador del volumen del LEC. La albúmina radiactiva es un marcador del volumen plasmático. 15. La respuesta es D (III C; figura 5-6). A concentraciones plasmáticas menores que las del transporte máximo para la secreción de ácido paraaminohipúrico (PAH), la concentración de PAH en la vena renal es casi cero porque la suma de filtración y secreción elimina prácticamente todo el PAH del plasma renal. Por lo tanto, la concentración de PAH en la vena renal es menor que en la arteria renal, porque la mayor parte del PAH que entra en el riñón se excreta en la orina. La depuración de PAH es mayor que la de inulina porque el PAH se filtra y se segrega; la inulina solo se filtra. 16. La respuesta es E (VII D; figuras 5-14 y 5-15). La persona privada de agua tendrá mayores osmolaridad plasmática y concentración circulante de vasopresina (ADH). Estos efectos aumentarán la tasa de reabsorción de H2O en los conductos colectores y generarán depuración de agua libre -CH2O negativa. La osmolaridad de LT/P en el túbulo proximal no se ve afectada por la ADH. 17. La respuesta es C (II C 4; tabla 5-3). La dilatación de la arteriola aferente aumentará tanto el FPR (porque la resistencia vascular renal es menor) como la tasa de filtración glomerular (porque la presión hidrostática de los capilares glomerulares es mayor). La dilatación de la arteriola eferente aumentará el FPR, pero disminuirá la TFG. La constricción de la arteriola eferente disminuirá el FPR (debido a una mayor resistencia vascular renal) y aumentará la TFG. La hiperproteinemia (↑π en los capilares glomerulares) y un cálculo ureteral (↑presión hidrostática en el espacio de Bowman) se opondrán a la filtración y disminuirán la TFG. 18. La respuesta es B (IX D 4; tabla 5-8). En primer lugar, hay que diagnosticar el trastorno ácido-base. El pH alcalino, la baja Pco2 y el bajo HCO3– son indicativos de alcalosis respiratoria. En ésta, la [H+] disminuye y se une menos H+ a los lugares con carga negativa de las proteínas plasmáticas. Como resultado, se une más Ca2+ a las proteínas y, por lo tanto, la [Ca2+] ionizada disminuye. No hay compensación respiratoria de los trastornos respiratorios principales. El paciente está hiperventilando, que es la causa de la alcalosis respiratoria. La compensación renal apropiada disminuiría la reabsorción de HCO3–, lo que reduciría la [HCO3–] arterial y el pH sanguíneo (se volvería más normal). 19. La respuesta es C (VII B, D 4; tabla 5-6). Ambas personas tendrán orina hiperosmótica, depuración de agua libre negativa (–CH2O), gradiente corticopapilar normal y concentración circulante elevada de ADH. La persona con 291 ERRNVPHGLFRVRUJ ERRNVPHGLFRVRUJ carencia de agua tendrá osmolaridad plasmática alta, y la persona con síndrome de secreción inadecuada de vasopresina (SIADH) la tendrá baja (a causa de la dilución por reabsorción insuficiente de agua). 20. La respuesta es B (tabla 5-11). Los diuréticos tiazídicos tienen un efecto único sobre el túbulo distal: aumentan la reabsorción de Ca2+, con lo que disminuyen la excreción y la depuración de Ca2+. Puesto que la PTH aumenta la reabsorción de Ca2+, la carencia de PTH incrementará la depuración de Ca2+. La furosemida inhibe la reabsorción de Na+ en la porción gruesa de la rama ascendente, y la expansión del volumen de LEC inhibe la reabsorción de Na+ en el túbulo proximal. En estos lugares, la reabsorción de Ca2+ se relaciona con la reabsorción de Na+, y la depuración de Ca2+ sería mayor. Puesto que el Mg2+ compite con el Ca2+ por la reabsorción en porción gruesa de la rama ascendente, la hipermagnesemia provocará aumento de la depuración de Ca2+. 21. La respuesta es D (IX D 2; tabla 5-8). En primer lugar, hay que diagnosticar el trastorno ácido-base. El pH alcalino, con un aumento del HCO3– y la Pco2, es indicativo de alcalosis meta-bólica con compensación respiratoria. La presión arterial baja y la turgencia reducida indican disminución del volumen de LEC. La disminución de la [H+] en la sangre hará que el H+ intracelular abandone las células a cambio de K+ extracelular. La compensación respiratoria apropiada es la hipoventilación, que es la causa de la Pco2 elevada. La excreción de H+ en la orina será menor, de manera que se excretará menos ácido titulable. La secreción de K+ por los túbulos distales será mayor porque las concentraciones de aldosterona aumentarán como consecuencia de la contracción del volumen de LEC. 22. La respuesta es B (VII B; figura 5-14). La osmolaridad plasmática y la urinaria de esta mujer son indicativas conjuntamente de carencia de agua. La osmolaridad plasmática está en el límite alto de la normalidad y estimula la neurohipófisis para que segregue ADH. La secreción de ADH, a su vez, actúa sobre los conductos colectores para aumentar la reabsorción de agua y producir orina hiperosmótica. El SIADH también produciría orina hiperosmótica, pero la osmolaridad plasmática sería más baja de lo normal debido a la retención excesiva de agua. La diabetes insípida central y nefrógena y el aporte excesivo de agua se traducirían en orina hipoosmótica. 23. La respuesta es C (II B 2, 3). El FPR eficaz se calcula a partir de la depuración de PAH [CPAH = UPAH × V/PPAH = 600 mL/min]. FSR = FSR/1 – hematocrito = 1 091 mL/min. 24. La respuesta es A (III D). El PAH es la sustancia con la mayor depuración porque se filtra y se segrega. La inulina sólo se filtra. Las otras sustancias se filtran y posteriormente se reabsorben; por lo tanto, tendrán depuración más baja que la inulina. 25. La respuesta es D (I C 2 f; tabla 5-2). Al sudar y luego reponer toda la volemia 292 ERRNVPHGLFRVRUJ ERRNVPHGLFRVRUJ mediante la ingestión de H2O, la mujer experimenta una pérdida neta de NaCl sin pérdida neta de H2O. Por lo tanto, la osmolaridad extracelular y plasmática será menor y, por consiguiente, el agua fluirá del LEC al LIC. La osmolaridad intracelular también será menor tras el desplazamiento de agua. El agua corporal total (ACT) no variará porque la mujer ha repuesto toda la volemia eliminada en el sudor mediante la ingestión de agua. El hematocrito será mayor debido al desplazamiento de agua del LEC al LIC y el desplazamiento de agua a los eritrocitos, que hace que aumenten de volumen. 26. La respuesta es A (tabla 5-4). El ejercicio provoca el desplazamiento de K+ de las células a la sangre. El resultado es hiperpotasemia. Hipoosmolaridad, insulina, agonistas β y alcalosis provocan el desplazamiento de K+ de la sangre a las células. El resultado es hipopotasemia. 27. La respuesta es E (tabla 5-9). Una causa de alcalosis metabólica es el hiperaldosteronismo; el aumento de las concentraciones de aldosterona provoca mayor secreción de H+ por el túbulo distal y mayor reabsorción de HCO3– “nuevo”. La diarrea provoca la eliminación de HCO3– del tubo digestivo y la acetazolamida provoca la eliminación de HCO3– en la orina, y ambas se traducen en acidosis metabólica hiperclorémica con brecha aniónica normal. La ingestión de etilenglicol y la intoxicación por salicilato causan acidosis metabólica con aumento de la brecha aniónica. 28. La respuesta es A (VI B; tabla 5-7). La PTH actúa sobre el túbulo renal mediante la estimulación de la adenilciclasa y la generación de monofosfato de adenosina cíclico (AMPc). Las principales acciones de esta hormona son inhibir la reabsorción de fosfato en el túbulo proximal, estimular la reabsorción de Ca2+ en el túbulo distal y estimular la producción de 1,25-dihidroxicolecalciferol. La PTH no altera el manejo renal del K+. 29. La respuesta es C (IV C 3 b; V B 4 b). Hipertensión arterial, hipopotasemia, alcalosis metabólica, aldosterona sérica elevada y disminución de la actividad de la renina plasmática son indicativas de hiperaldosteronismo primario (p. ej., síndrome de Conn). Las concentraciones altas de aldosterona aumentan reabsorción de Na+ (que eleva la presión arterial), secreción de K+ (que lleva a hipopotasemia) y secreción de H+ (que causa alcalosis metabólica). En el síndrome de Conn, la presión arterial elevada provoca aumento de la presión de perfusión renal, que inhibe la secreción de renina. Ni el síndrome de Cushing ni la enfermedad de Cushing son una causa posible de la hipertensión arterial de este paciente, porque las concentraciones de cortisol sérico y hormona liberadora de corticotropina (ACTH) son normales. La estenosis de la arteria renal provoca una hipertensión arterial que se caracteriza por mayor actividad de la renina plasmática. El feocromocitoma queda descartado por la excreción urinaria normal de ácido vanilmandélico (AVM). 30. La respuesta es D (IX D 3; tablas 5-8 y 5-9). La anamnesis indica con 293 ERRNVPHGLFRVRUJ ERRNVPHGLFRVRUJ contundencia que la enfermedad pulmonar obstructiva crónica (EPOC) es la causa de la acidosis respiratoria. Debido a la EPOC, la frecuencia ventilatoria es menor y se retiene CO2. La [H+] y la [HCO3–] aumentan por la ley de acción de masas. La [HCO3–] aumenta todavía más debido a la compensación renal de la acidosis respiratoria (aumento de la reabsorción de HCO3– por el riñón facilitada por la alta Pco2). 31. La respuesta es B (IX D 4; tabla 5-8). Los valores sanguíneos en la alcalosis respiratoria revelan disminución de la Pco2 (la causa) y de la [H+] y la [HCO3–] por la ley de acción de masas. La [HCO3–] disminuye todavía más por la compensación renal de la alcalosis respiratoria crónica (disminución de la reabsorción de HCO3–). 32. La respuesta es E (IX D 1; tablas 5-8 y 5-9). En personas con insuficiencia renal crónica que ingieren cantidades normales de proteínas, se producirán ácidos fijos a partir del catabolismo de las proteínas. Puesto que el riñón debilitado no produce suficiente HN4+ para excretar todo el ácido fijo, ocurre acidosis metabólica (con compensación respiratoria). 33. La respuesta es E (IX D 1; tablas 5-8 y 5-9). La diabetes no tratada se traduce en la producción de cetoácidos, que son ácidos fijos que provocan acidosis metabólica. En este paciente la excreción urinaria de NH4+ es mayor porque ha ocurrido un aumento adaptativo de la síntesis renal de NH3 en respuesta a la acidosis metabólica. 34. La respuesta es A (IX D 2; tablas 5-8 y 5-9). El vómito (en ausencia de cualquier otra información) indica pérdida de H+ gástrico y, por consiguiente, alcalosis metabólica (con compensación respiratoria). 35. La respuesta es E (V B 4). La porción final del túbulo distal y los conductos colectores segregan K+. Puesto que esta secreción se ve afectada por el K+ alimentario, una persona con alimentación rica en K+ puede segregar más K+ en la orina del que se filtró inicialmente. En todos los demás lugares de la nefrona, la cantidad de K+ en el líquido tubular es igual a la cantidad filtrada (punto A) o menor que la cantidad filtrada (porque el K+ se reabsorbe en el túbulo proximal y el asa de Henle). 36. La respuesta es D (VII B 3; figura 5-16). Una persona a la que se le priva de agua tendrá concentraciones circulantes altas de ADH. La osmolaridad de LT/P es de 1 en todo el túbulo proximal, independientemente del estado de la ADH. En la antidiuresis, la osmolaridad de LT/P > 1 en el punto C debido al equilibrio del líquido tubular con el amplio gradiente osmótico corticopapilar. En el punto E, la osmolaridad de LT/P > 1 debido a la reabsorción de agua fuera de los conductos colectores y al equilibrio con el gradiente corticopapilar. En el punto D, el líquido tubular está diluido porque el NaCl se reabsorbe en la porción gruesa de la rama ascendente sin agua, lo que hace que la osmolaridad de LT/P sea < 1. 294 ERRNVPHGLFRVRUJ ERRNVPHGLFRVRUJ 37. La respuesta es E (IV A 2). Puesto que la inulina, una vez que se ha filtrado, no se reabsorbe ni se segrega, su concentración en el líquido tubular refleja la cantidad de agua que queda en el túbulo. En la antidiuresis, el agua se reabsorbe por toda la nefrona (excepto en la porción gruesa de la rama ascendente y el segmento diluyente cortical). Por lo tanto, la concentración de inulina en el líquido tubular aumenta de manera progresiva a lo largo de la nefrona conforme se reabsorbe agua, y alcanzará el nivel más alto en la orina final. 38. La respuesta es A (IV A 2). La concentración de inulina del líquido tubular depende de la cantidad de agua presente. Conforme ocurre la reabsorción de agua a lo largo de la nefrona, la concentración de inulina aumenta de manera progresiva. Por lo tanto, la concentración de inulina del líquido tubular es más baja en el espacio de Bowman, antes de que haya ocurrido cualquier reabsorción de agua. 39. La respuesta es A (IV C 1 a). El cotransportador de Na+-glucosa reabsorbe extensamente la glucosa en la porción inicial del túbulo proximal. La concentración de glucosa en el líquido tubular es máxima en el espacio de Bowman, antes de que haya ocurrido cualquier reabsorción. 40. La respuesta es C (IV A 2). Una vez que la inulina se ha filtrado, no se reabsorbe ni se segrega. Por lo tanto, 100% de la inulina filtrada se queda en el líquido tubular en cada lugar de la nefrona y en la orina final. 41. La respuesta es A (IV C 1 a). El cotransportador de Na+-aminoácido reabsorbe ávidamente la alanina, así como la glucosa, en la porción inicial del túbulo proximal. Por lo tanto, el porcentaje de la carga filtrada de alanina que queda en el líquido tubular disminuye rápidamente a lo largo del túbulo proximal conforme la alanina se reabsorbe en la sangre. 42. La respuesta es D (III C; IV A 3). El PAH es un ácido orgánico que se filtra y posteriormente se segrega por el túbulo proximal. El proceso de secreción añade PAH al líquido tubular; por lo tanto, la cantidad que está presente al final del túbulo proximal es mayor que la cantidad que estaba presente en el espacio de Bowman. 43. La respuesta es B (III E). La alcalinización de la orina convierte más ácido salicílico en su forma A-. La forma A- tiene carga y no puede difundirse de la orina a la sangre. Por lo tanto, queda retenida en la orina y se excreta. 44. La respuesta es D [IX D 3; tablas 5-8 y 5-9]. La estudiante está hiperventilando, lo que causa una reducción en la Pco2 y aumento en la Po2. La disminución en la Pco2 conduce a un aumento del pH. El aumento del pH causa una disminución en la concentración de Ca2+ ionizado, ya que el H+ y el Ca2+ compiten por unirse a la albúmina plasmática; con el aumento en el pH (disminución en la concentración de H+), hay menos unión del H+ a la hemoglobina, más unión del C2+, y disminución de la concentración de Ca2+ ionizado libre. La reducción en la concentración de Ca2+ ionizado libre es responsable de los síntomas de 295 ERRNVPHGLFRVRUJ ERRNVPHGLFRVRUJ adormecimiento y parestesias. 296 ERRNVPHGLFRVRUJ ERRNVPHGLFRVRUJ I. ESTRUCTURA E INERVACIÓN DEL TUBO GASTROINTESTINAL A. Estructura del tubo gastrointestinal (figura 6-1) 1. Células epiteliales Se especializan en distintas partes del tubo GI en la secreción o la absorción. 2. Capa muscular de la mucosa Su contracción modifica el área superficial para secreción o absorción. 3. Músculo circular Su contracción reduce el diámetro de la luz del tubo GI. 4. Músculo longitudinal Su contracción provoca el acortamiento de un segmento del tubo GI. 5. Plexo submucoso (plexo de Meissner) y plexo mientérico Constituyen el sistema nervioso entérico del tubo GI. Integran y coordinan las funciones motoras, secretoras y endocrinas del tubo GI. A. Inervación del tubo GI El sistema nervioso autónomo (SNA) del tubo GI comprende los sistemas nerviosos extrínseco e intrínseco. 1. Inervación extrínseca (sistema nervioso parasimpático y simpático) Las fibras eferentes transmiten información desde el tronco del encéfalo y la médula espinal al tubo GI. Las fibras aferentes conducen información sensitiva de los quimiorreceptores y los mecanorreceptores del tubo GI al tronco del encéfalo y la médula espinal. 297 ERRNVPHGLFRVRUJ ERRNVPHGLFRVRUJ a. Sistema nervioso parasimpático Es habitualmente excitador sobre las funciones del tubo GI. La información parasimpática viaja través de los nervios neumogástrico (“vago”) y pélvico. Las fibras parasimpáticas preganglionares establecen sinapsis en los plexos mientérico y submucoso. Luego, los somas neuronales situados en los ganglios de los plexos envían información al músculo liso, las células secretoras y las células endocrinas del tubo GI. (1) El nervio neumogástrico (“vago”) inerva al esófago, estómago, páncreas y porción superior del intestino grueso. Aquellos reflejos cuyas vías aferentes y eferentes están contenidas en el nervio neumogástrico (son “vagales”) se denominan reflejos vagovagales. (2) El nervio pélvico inerva la porción inferior del intestino grueso, el recto y el ano. FIGURA 6-1. Estructura del tubo gastrointestinal. b. Sistema nervioso simpático Es habitualmente inhibidor sobre el tubo GI. Sus fibras tienen su origen en la médula espinal entre los segmentos D8 y L2. Las fibras colinérgicas simpáticas preganglionares hacen sinapsis en los ganglios pre vertebrales. Las fibras adrenérgicas simpáticas posganglionares salen de los ganglios prevertebrales y establecen sinapsis en los plexos mientérico y submucoso. También ocurre inervación adrenérgica posganglionar directa de los vasos sanguíneos y algunas células musculares lisas. Luego, los somas neuronales situados en los ganglios de los plexos envían información a músculo liso, células secretoras y células endocrinas del 298 ERRNVPHGLFRVRUJ ERRNVPHGLFRVRUJ tubo GI. 2. Inervación intrínseca (sistema nervioso entérico) Coordina y transmite información del sistema nervioso parasimpático y simpático al tubo GI. Utiliza reflejos locales para transmitir información dentro del tubo GI. Controla la mayoría de las funciones del tubo GI, especialmente la motilidad y la secreción, incluso en ausencia de inervación extrínseca. a. Plexo mientérico (plexo de Auerbach) Controla principalmente la motilidad del músculo liso intestinal. b. Plexo submucoso (plexo de Meissner) Controla principalmente la secreción y el flujo sanguíneo. Recibe información sensitiva de los quimiorreceptores y mecanorreceptores del tubo GI. II. SUSTANCIAS REGULADORAS EN EL TUBO GI (figura 6-2) A. Hormonas gastrointestinales (tabla 6-1) Son liberadas por las células endocrinas de la mucosa intestinal a la circulación portal, entran en la circulación general y ejercen efectos fisiológicos sobre las células diana. Cuatro sustancias cumplen los requisitos necesarios para ser consideradas verdaderas hormonas intestinales; otras se consideran “candidatas” a ser hormonas. Las cuatro hormonas intestinales verdaderas son gastrina, colecistocinina (CCK), secretina y péptido insulinotrópico dependiente de glucosa (GIP). 1. Gastrina Contiene 17 aminoácidos (“pequeña gastrina”). La pequeña gastrina es la forma que se segrega en respuesta a una ingesta de comida. 299 ERRNVPHGLFRVRUJ ERRNVPHGLFRVRUJ FIGURA 6-2. Hormonas intestinales, sustancias paracrinas y sustancias neuroendocrinas. 300 ERRNVPHGLFRVRUJ ERRNVPHGLFRVRUJ Toda la actividad biológica de la gastrina reside en los cuatro aminoácidos del extremo C terminal. La “gran gastrina” contiene 34 aminoácidos, aunque no es un dímero de la pequeña gastrina. a. Acciones de la gastrina (1) Aumenta la secreción de H+ por las células parietales gástricas. (2) Estimula el crecimiento de la mucosa gástrica al estimular la síntesis de RNA y nuevas proteínas. Las personas con tumores secretores de gastrina presentan hipertrofia e hiperplasia de la mucosa gástrica. b. Estímulos para la secreción de gastrina Las células G del antro pilórico segregan gastrina en respuesta a una comida. La gastrina se segrega en respuesta a: (1) Pequeños péptidos y aminoácidos en la luz del estómago. Los estímulos más potentes para la secreción de gastrina son fenilalanina y triptófano. (2) Distensión del estómago. (3) Estimulación vagal, mediada por el péptido liberador de gastrina (GRP). La atropina no bloquea la secreción de gastrina mediada por 301 ERRNVPHGLFRVRUJ ERRNVPHGLFRVRUJ mecanismos vagales porque el mediador del efecto vagal es el GRP, no la acetilcolina (ACh). c. Inhibición de la secreción de gastrina El H+ en la luz del estómago inhibe la liberación de gastrina. Este control por retroalimentación negativa asegura que se inhiba la secreción de gastrina si el contenido del estómago es suficientemente ácido. La somatostatina inhibe la secreción de gastrina. d. Síndrome de Zollinger-Ellison (gastrinoma) Ocurre cuando la gastrina es segregada por tumores pancreáticos de células no β. 2. Colecistocinina (CCK) Contiene 33 aminoácidos. Es homóloga a la gastrina. Los cinco aminoácidos del extremo C terminal son los mismos en la CCK y la gastrina. La actividad biológica de la CCK reside en el heptapéptido C terminal. Por lo tanto, el heptapéptido contiene la secuencia que es homóloga a la gastrina y posee actividad de gastrina además de actividad de CCK. a. Acciones de la CCK (1) Estimula la contracción de la vesícula biliar y provoca simultáneamente la relajación del esfínter de Oddi para la secreción de bilis. (2) Estimula la secreción de enzimas pancreáticas. (3) Potencia la estimulación de la secreción pancreática de HCO3– inducida por secretina. (4) Estimula el crecimiento del páncreas exocrino. (5) Inhibe el vaciamiento gástrico. Por lo tanto, las comidas que contienen grasas estimulan la secreción de CCK, que hace más lento el vaciamiento gástrico para dar más tiempo a la digestión y la absorción intestinales. b. Estímulos para la secreción de CCK La CCK es segregada desde las células I de la mucosa duodenal y yeyunal por: (1) Pequeños péptidos y aminoácidos. (2) Ácidos grasos y monoglicéridos. Los triglicéridos no estimulan la secreción de CCK porque no pueden atravesar las membranas de las células intestinales. 3. Secretina Contiene 27 aminoácidos. Es homóloga al glucagón; 14 de los 27 aminoácidos de la secretina son iguales que los del glucagón. La actividad biológica exige la presencia de todos los aminoácidos. a. Acciones de la secretina 302 ERRNVPHGLFRVRUJ ERRNVPHGLFRVRUJ Están coordinadas para reducir la concentración de H+ en la luz del intestino delgado. (1) Estimula la secreción pancreática de HCO3– y aumenta el crecimiento del páncreas exocrino. El HCO3– pancreático neutraliza el H+ en la luz intestinal. (2) Estimula la secreción hepática de HCO3– y H2O y aumenta la producción de bilis. (3) Inhibe la secreción de H+ por las células parietales gástricas. b. Estímulos para la secreción de secretina Las células S del duodeno segregan secretina en respuesta a: (1) H+ en la luz duodenal. (2) Ácidos grasos en la luz duodenal. 4. Péptido insulinotrópico dependiente de glucosa (GIP) Contiene 42 aminoácidos. Es homólogo de la secretina y el glucagón. a. Acciones del GIP (1) Estimula la secreción de insulina. En presencia de una carga de glucosa oral, el GIP provoca la secreción de insulina desde el páncreas. Por lo tanto, la glucosa oral es más eficaz que la glucosa por vía intravenosa para provocar la secreción de insulina y, por consiguiente, para la utilización de glucosa. (2) Inhibe la secreción de H+ por las células parietales gástricas. b. Estímulos para la liberación de GIP El duodeno y el yeyuno segregan GIP. El GIP es la única hormona intestinal que se segrega en respuesta a grasas, proteínas y carbohidratos. Ácidos grasos, aminoácidos y glucosa oral estimulan la secreción de GIP. 5. Hormonas candidatas Son secretadas por células del tubo GI. La motilina incrementa la motilidad del tubo GI e interviene en los complejos mioeléctricos interdigestivos. El polipéptido pancreático inhibe las secreciones pancreáticas. El péptido glucagonoide 1 (GLP-1) se une a las células β pancreáticas y estimula la secreción de insulina. Los análogos de GLP-1 pueden ser útiles en el tratamiento de la diabetes tipo 2. Leptina, disminuye el apetito. Grelina, aumenta el apetito. B. Sustancias paracrinas Son segregadas por células endocrinas en la mucosa gastrointestinal. Se difunden a distancias cortas para actuar sobre las células diana en el tubo GI. 303 ERRNVPHGLFRVRUJ ERRNVPHGLFRVRUJ Las sustancias paracrinas gastrointestinales son somatostatina e histamina. 1. Somatostatina Es segregada por células presentes en la luz de todo el tubo GI en respuesta a H+. La estimulación vagal inhibe su secreción. Inhibe la liberación de todas las hormonas gastrointestinales. Inhibe la secreción gástrica de H+. 2. Histamina Es segregada por los mastocitos de la mucosa gástrica. Aumenta la secreción gástrica de H+ directamente y al potenciar los efectos de la gastrina y la estimulación vagal. C. Sustancias neuroendocrinas Se sintetizan en neuronas del tubo GI, se desplazan por el axón mediante transporte axonal y son liberadas por los potenciales de acción en los nervios. Luego, las sustancias neuroendocrinas se difunden a través de la hendidura sináptica hasta una célula diana. Las sustancias neuroendocrinas gastrointestinales son péptido vasoactivo intestinal (VIP), neuropéptido Y, óxido nítrico (NO), GRP (bombesina) y encefalinas. 1. Péptido vasoactivo intestinal Contiene 28 aminoácidos y es homólogo de la secretina. Se libera de las neuronas en la mucosa y el músculo liso intestinales. Produce relajación del músculo liso intestinal, incluido el esfínter esofágico inferior. Estimula la secreción pancreática de HCO3– e inhibe la secreción gástrica de H+. En estas acciones, se parece a la secretina. Es segregado por los tumores de las células de los islotes pancreáticos y se supone que actúa como mediador del cólera pancreático. 2. Péptido liberador de gastrina (bombesina) Es segregado por las terminaciones vagales que inervan las células G. Estimula la secreción de gastrina desde las células G. 3. Encefalinas (met-encefalina y leu-encefalina) Son segregadas por terminaciones nerviosas en la mucosa y el músculo liso intestinales. Estimulan la contracción del músculo liso intestinal, en particular los esfínteres esofágico inferior, pilórico e ileocecal. Inhiben la secreción intestinal de líquido y electrolitos. Esta acción constituye la base del uso de los opiáceos en el tratamiento de la diarrea. D. Saciedad Centros hipotalámicos 1. El centro de la saciedad (inhibe el hambre) se localiza en el núcleo 304 ERRNVPHGLFRVRUJ ERRNVPHGLFRVRUJ ventromedial del hipotálamo. 2. El centro de la alimentación (estimula el hambre) se localiza en la zona hipotalámica lateral. Las neuronas anorexígenas liberan proopiomelanocortina (POMC) en los centros hipotalámicos y reducen el hambre. Las neuronas orexígenas liberan neuropéptido Y en los centros hipotalámicos y estimulan el hambre. La leptina es secretada por los adipocitos. Estimula neuronas anorexígenas e inhibe neuronas orexígenas, con lo que reduce el hambre. Insulina y GLP-1 inhiben el hambre. La grelina es secretada por células gástricas. Estimula neuronas orexígenas e inhibe neuronas anorexígenas, con lo que incrementa el hambre. III. MOTILIDAD GASTROINTESTINAL El tejido contráctil del tubo GI es casi exclusivamente músculo liso unitario, a excepción de la faringe, el tercio superior del esófago y el esfínter anal externo, que están constituidos por músculo estriado. La despolarización del músculo circular causa la contracción de un anillo de músculo liso y la disminución del diámetro de ese segmento del tubo GI. La despolarización del músculo longitudinal induce la contracción en sentido longitudinal y disminuye la longitud de ese segmento del tubo GI. Las contracciones fásicas ocurren en esófago, antro pilórico e intestino delgado, que se contraen y se relajan periódicamente. Las contracciones tónicas se presentan en esfínter esofágico inferior, región superior del estómago y esfínteres ileocecal y anal interno. A. Ondas lentas (figura 6-3) Son potenciales de membrana oscilantes propios de las células musculares lisas de algunas partes del tubo GI. Se producen espontáneamente. FIGURA 6-3. Ondas lentas gastrointestinales sobre las que se superponen los potenciales de acción. Los potenciales de acción generan la posterior contracción. 305 ERRNVPHGLFRVRUJ ERRNVPHGLFRVRUJ Se originan en las células intersticiales de Cajal, que actúan como marcapaso para el músculo liso gastrointestinal. No son potenciales de acción, aunque determinan el patrón de los potenciales de acción y, por lo tanto, el patrón de contracción. 1. Mecanismo de producción de ondas lentas Es la apertura cíclica de los canales de Ca2+ (despolarización) seguida por la apertura de los canales de K+ (repolarización). La despolarización durante cada onda lenta acerca el potencial de membrana de las células musculares lisas al umbral y, por lo tanto, aumenta la probabilidad de que se produzcan potenciales de acción. Luego, los potenciales de acción producidos sobre la base de ondas lentas inician la contracción fásica de las células musculares lisas (véase capítulo 1 VII B). 2. Frecuencia de las ondas lentas Varía a lo largo del tubo GI, pero es constante y característica para cada parte de éste. No es influida por impulsos nerviosos u hormonales. En cambio, influencias nerviosas y hormonales modifican la frecuencia de los potenciales de acción que se superponen a las ondas lentas. Establece la frecuencia máxima de contracciones en cada parte del tubo GI. Es mínima en el estómago (tres ondas lentas/min) y máxima en el duodeno (12 ondas lentas/min). B. Masticación, deglución y peristaltismo esofágico 1. Masticación Lubrica los alimentos al mezclarlos con saliva. Disminuye el tamaño de las partículas de alimento para facilitar la deglución e iniciar el proceso digestivo. 2. Deglución El reflejo de la deglución se coordina en la médula oblongada. Fibras de los nervios vago y glosofaríngeo transmiten información entre el tubo GI y la médula. La deglución implica la siguiente secuencia de acontecimientos: a. Se cierra la nasofaringe y, al mismo tiempo, se inhibe la respiración. b. Se contraen los músculos faríngeos para cerrar la glotis y elevar la laringe. c. Se inicia el peristaltismo en la faringe para impulsar el bolo alimenticio hacia el esófago. Simultáneamente, el esfínter esofágico superior se relaja para permitir la entrada del bolo alimenticio en el esófago. 3. Motilidad esofágica El esófago impulsa los alimentos deglutidos hacia el estómago. Los esfínteres en ambos extremos del esófago evitan que entre aire en la parte superior del esófago y ácido gástrico en la parte inferior. 306 ERRNVPHGLFRVRUJ ERRNVPHGLFRVRUJ Puesto que el esófago está situado en el tórax, la presión esofágica es igual a la presión torácica, que es inferior a la presión atmosférica. De hecho, puede utilizarse una sonda con un balón en el esófago para determinar la presión torácica. A medida que los alimentos entran en el esófago y descienden por él se produce la siguiente secuencia de acontecimientos: a. Como parte del reflejo de la deglución, el esfínter esofágico superior se relaja para permitir la entrada en el esófago de los alimentos deglutidos. b. Luego, el esfínter esofágico superior se contrae para que los alimentos no se regurgiten y vuelvan a la faringe. c. Una onda peristáltica primaria crea una zona de alta presión detrás del bolo alimenticio. La onda peristáltica desciende por el esófago e impulsa el bolo alimenticio. La gravedad acelera el desplazamiento. d. Una onda peristáltica secundaria elimina cualquier resto de comida del esófago. e. Conforme el bolo alimenticio se acerca al extremo inferior del esófago, el esfínter esofágico inferior se relaja. Esta relajación es mediada por mecanismos vagales y el neurotransmisor es el VIP. f. La región superior del estómago se relaja (“relajación receptiva”) para permitir la entrada en el estómago del bolo alimentario. 4. Correlaciones clínicas de la motilidad esofágica a. Puede ocurrir reflujo gastroesofágico (pirosis) si el tono del esfínter esofágico inferior disminuye y el contenido gástrico se regurgita y vuelve al esófago. b. Puede presentarse acalasia si el esfínter esofágico inferior no se relaja durante la deglución y los alimentos se acumulan en el esófago. C. Motilidad gástrica El estómago tiene tres capas de músculo liso: las capas longitudinal y circular habituales y una tercera capa oblicua. El estómago tiene tres divisiones anatómicas: fondo, cuerpo y antro. La región superior del estómago comprende el fondo y la parte proximal del cuerpo. Esta región contiene las glándulas oxínticas y es responsable de recibir el alimento ingerido. La región inferior del estómago comprende el antro y el cuerpo distal. Esta región es responsable de las contracciones que mezclan los alimentos y los impulsan al duodeno. 1. “Relajación receptiva” Es un reflejo vagovagal iniciado por la distensión del estómago y suprimido por la vagotomía. La región superior del estómago se relaja para recibir el alimento ingerido. La CCK participa en la “relajación receptiva” incrementando la 307 ERRNVPHGLFRVRUJ ERRNVPHGLFRVRUJ distensibilidad de la región superior del estómago. 2. Mezcla y digestión de los alimentos La región inferior del estómago se contrae para mezclar los alimentos con las secreciones gástricas e inicia el proceso de la digestión. El tamaño de las partículas alimentarias disminuye. a. Las ondas lentas en la región inferior del estómago se producen con una frecuencia de 3 a 5 ondas/min. Despolarizan las células musculares lisas. b. Si se alcanza el umbral durante las ondas lentas, se disparan potenciales de acción que van seguidos de contracción. Por lo tanto, la frecuencia de las ondas lentas determina la frecuencia máxima de contracción. c. Una onda de contracción cierra el extremo distal del antro. Así, cuando la región inferior del estómago se contrae, los alimentos son impulsados de nuevo hacia el estómago para mezclarse (retropulsión). d. Las contracciones gástricas aumentan con la estimulación vagal y disminuyen con la estimulación simpática. e. Incluso durante el ayuno se producen contracciones (el “complejo mioeléctrico migratorio”) a intervalos de 90 min, y eliminan los alimentos residuales del estómago. La motilina es el mediador de estas contracciones. 3. Vaciamiento gástrico La región inferior del estómago se contrae para impulsar los alimentos hacia el duodeno. a. La velocidad de vaciamiento gástrico es máxima cuando el contenido gástrico es isotónico. Si, por el contrario, el contenido es hipertónico o hipotónico, el vaciamiento gástrico se hace más lento. b. Las grasas inhiben el vaciamiento gástrico (esto es, aumentan el tiempo de vaciamiento gástrico) al estimular la secreción de CCK. c. La presencia de H+ en el duodeno inhibe el vaciamiento gástrico por medio de reflejos neurales directos. Los receptores de H+ en el duodeno transmiten información al músculo liso gástrico por medio de interneuronas de los plexos intestinales. D. Motilidad del intestino delgado El intestino delgado participa en la digestión y absorción de nutrimentos. Mezcla éstos con las enzimas digestivas, expone los nutrimentos digeridos a la mucosa de absorción y luego impulsa cualquier material que no se haya absorbido al intestino grueso. Como en el estómago, las ondas lentas determinan el ritmo eléctrico básico, que tiene una frecuencia de 12 ondas/min. Los potenciales de acción se superponen a las ondas lentas y causan contracciones. La estimulación parasimpática aumenta la contracción del músculo liso intestinal; la estimulación simpática la disminuye. 1. Contracciones segmentarias Mezclan el contenido intestinal. 308 ERRNVPHGLFRVRUJ ERRNVPHGLFRVRUJ Una sección del intestino delgado se contrae y envía el contenido intestinal (quimo) en sentidos retrógrado y anterógrado. Luego, esta sección del intestino delgado se relaja y el contenido vuelve a desplazarse al segmento. Este movimiento de vaivén generado por las contracciones segmentarias provoca la mezcla de los alimentos sin desplazamiento anterógrado neto del quimo. 2. Contracciones peristálticas Están altamente coordinadas e impulsan el quimo a través del intestino delgado hacia el intestino grueso. Lo ideal es que el peristaltismo ocurra después de que se hayan realizado la digestión y la absorción. La contracción atrás del bolo y, simultáneamente, la relajación adelante del bolo, provocan el avance del quimo en sentido distal. El sistema nervioso entérico coordina el reflejo peristáltico. a. El alimento en la luz intestinal es detectado por células cromafines, que liberan serotonina (5-hidroxitriptamina, 5-HT). b. La 5-HT se une a receptores en neuronas aferentes primarias intrínsecas (IPAN), que inician el reflejo peristáltico. c. Atrás del bolo alimenticio, transmisores excitatorios causan la contracción de músculo circular y transmisores inhibidores causan la relajación de músculo longitudinal. Adelante del bolo, transmisores inhibidores causan la relajación de músculo circular y transmisores excitatorios causan la contracción de músculo longitudinal. 3. Reflejo gastroileal Es mediado por el SNA extrínseco y posiblemente por gastrina. La presencia de alimento en el estómago provoca aumento del peristaltismo en el íleon y relajación del esfínter ileocecal. Como resultado, el contenido intestinal se envía al intestino grueso. E. Motilidad del intestino grueso La materia fecal se desplazan del ciego al colon (esto es, a través del colon ascendente, transverso, descendente y sigmoides), al recto y luego al conducto anal. Tras las contracciones del intestino grueso aparecen las haustras, o segmentos en forma de bolsa. 1. Ciego y colon proximal Cuando el colon proximal se distiende con material fecal, el esfínter ileocecal se contrae para evitar el reflujo hacia el íleon. a. Las contracciones segmentarias en el colon proximal mezclan el contenido y son responsables de la aparición de las haustras. b. Se producen movimientos en masa una a tres veces al día, que hacen que el contenido del colon recorra largas distancias distalmente (p. ej., del colon transverso al colon sigmoides). 2. Colon distal 309 ERRNVPHGLFRVRUJ ERRNVPHGLFRVRUJ Puesto que la mayor parte de la absorción de agua en el colon ocurre en el colon proximal, la materia fecal del colon distal adquiere una consistencia semisólida y se desplaza lentamente. Los movimientos en masa la impulsan al recto. 3. Recto, conducto anal y defecación La secuencia de acontecimientos de la defecación es: a. Conforme el recto se llena de materia fecal, se contrae, y el esfínter anal interno se relaja (reflejo rectoesfinteriano). b. En cuanto el recto se ha llenado a 25% de su capacidad, hay una necesidad imperiosa de defecar. No obstante, la defecación es impedida porque el esfínter anal externo se contrae tónicamente. c. Cuando es oportuno defecar, el esfínter anal externo se relaja de manera voluntaria. El músculo liso del recto se contrae y fuerza la expulsión de las heces al exterior del organismo. La espiración contra la glotis cerrada (maniobra de Valsalva) aumenta la presión abdominal. 4. Reflejo gastrocólico La presencia de alimento en el estómago incrementa la motilidad del colon y aumenta la frecuencia de los movimientos en masa. a. El reflejo gastrocólico tiene un componente parasimpático rápido que se inicia cuando el alimento distiende el estómago. b. La CCK y la gastrina median un componente hormonal más lento. 5. Trastornos de la motilidad del intestino grueso a. Los factores emocionales tienen una fuerte influencia en la motilidad del intestino grueso por medio del SNA extrínseco. El síndrome del colon irritable puede aparecer durante periodos de estrés y traducirse en estreñimiento (aumento de las contracciones segmentarias) o diarrea (disminución de las contracciones segmentarias). b. El megacolon (enfermedad de Hirschsprung), que es la ausencia del sistema nervioso entérico del colon, causa constricción del segmento afectado, dilatación considerable y acumulación del contenido intestinal proximal a la constricción, así como estreñimiento grave. F. Vómito Se inicia una onda de peristáltica inversa en el intestino delgado que desplaza el contenido intestinal en sentido cefálico. Al final, el contenido gástrico es empujado hacia el esófago. Si el esfínter esofágico superior permanece cerrado, se presentan arcadas. Si la presión en el esófago aumenta lo suficiente para abrir el esfínter esofágico superior, se produce vómito. Las cosquillas en la parte posterior de la garganta, la distensión gástrica y la estimulación vestibular (cinetosis) estimulan el centro del vómito situado en la médula oblongada. 310 ERRNVPHGLFRVRUJ ERRNVPHGLFRVRUJ Eméticos, radiación y estimulación vestibular activan la zona gatillo quimiorreceptora situada en el cuarto ventrículo. IV. SECRECIONES DIGESTIVAS (tabla 6-2) A. Secreción salival 1. Funciones de la saliva a. Digestión inicial del almidón por la α-amilasa (ptialina) y digestión inicial de los triglicéridos por la lipasa lingual. b. Lubricación de los alimentos ingeridos por moco. c. Protección de la boca y el esófago mediante dilución y amortiguación de los alimentos digeridos. 2. Composición de la saliva a. La saliva se caracteriza por: (1) Alto volumen (en relación con el pequeño tamaño de las glándulas salivales) (2) Concentraciones altas de K+ y HCO3–. (3) Concentraciones bajas de Na+ y Cl–. (4) Hipotonicidad. (5) Presencia de α-amilasa, lipasa lingual y calicreína. b. La composición de la saliva varía con el gasto salival (figura 6-4). (1) A los gastos más bajos, la saliva tiene las menores osmolaridad y concentraciones de Na+, Cl– y HCO3–, pero tiene la concentración más alta de K+. (2) A los gastos más altos (hasta 4 mL/min), la composición de la saliva es más parecida a la del plasma. 311 ERRNVPHGLFRVRUJ ERRNVPHGLFRVRUJ FIGURA 6-4. Composición de la saliva en función del gasto salival. 3. Formación de la saliva (figura 6-5) La saliva es producida por tres glándulas salivales principales: parótida, submandibular y sublingual. 312 ERRNVPHGLFRVRUJ ERRNVPHGLFRVRUJ La estructura de cada una de estas glándulas se parece a un racimo de uvas. El acino (extremo ciego de cada conducto) está revestido de células acinares y segrega la saliva inicial. Un sistema de conductos ramificados está revestido de células epiteliales cilíndricas, que modifican la saliva inicial. Cuando se estimula la producción de saliva, las células mioepiteliales, que revisten el acino y los conductos iniciales, se contraen y expulsan saliva a la cavidad bucal. a. Acino Produce saliva inicial con composición parecida a la del plasma. Esta saliva inicial es isotónica y tiene las mismas concentraciones de Na+, K+, Cl– y HCO3– que el plasma. b. Conductos Modifican la saliva inicial mediante los siguientes procesos: (1) Reabsorben Na+ y Cl–; por lo tanto, las concentraciones de estos iones son más bajas que sus concentraciones plasmáticas. (2) Secretan K+ y HCO3–; por lo tanto, las concentraciones de estos iones son más altas que sus concentraciones plasmáticas. (3) La aldosterona actúa sobre las células de los conductos para aumentar la reabsorción de Na+y la secreción de K+ (de manera análoga a sus acciones sobre el túbulo distal renal). (4) La saliva se vuelve hipotónica en los conductos porque son relativamente impermeables al agua. Puesto que reabsorben una mayor cantidad de soluto que de agua, la saliva se diluye en relación con el plasma. (5) El efecto del gasto sobre la composición de la saliva se explica principalmente por cambios en el tiempo de contacto disponible para los procesos de reabsorción y secreción en los conductos. Por lo tanto, a gastos elevados, la saliva es más parecida a la secreción inicial del acino; tiene las concentraciones más altas de Na+ y Cl– y la más baja de K+. FIGURA 6-5. Modificación de la saliva por las células de los conductos. 313 ERRNVPHGLFRVRUJ ERRNVPHGLFRVRUJ FIGURA 6-6. Regulación de la secreción salival. Ach, acetilcolina; AMPc, monofosfato de adenosina cíclico; IP3, 1,4,5-trifosfato de inositol; NE, norepinefrina. A gastos bajos, la saliva es menos parecida a la secreción inicial del acino; tiene las concentraciones más bajas de Na+ y Cl– y la más alta de K+. El único ion que no “encaja” en esta explicación del tiempo de contacto es el HCO3–; la secreción de HCO3– se estimula selectivamente cuando se estimula la secreción de saliva. 4. Regulación de la producción de saliva (figura 6-6) La producción de saliva es controlada por los sistemas nerviosos parasimpático y simpático (no por hormonas gastrointestinales). La secreción de saliva es única en el sentido de que se incrementa tanto por la actividad parasimpática como por la simpática. Sin embargo, la actividad parasimpática es más importante. a. Estimulación parasimpática (pares craneales VII y IX) Aumenta la secreción salival al incrementar los procesos de transporte en las células acinares y de los conductos, lo que provoca vasodilatación. Los receptores colinérgicos presentes en las células acinares y de los conductos son muscarínicos. 314 ERRNVPHGLFRVRUJ ERRNVPHGLFRVRUJ El segundo mensajero es 1,4,5-trifosfato de inositol (IP3) y la [Ca2+] intracelular. Los anticolinérgicos (p. ej., atropina) inhiben la secreción salival y provocan sequedad bucal. b. Estimulación simpática Aumenta la secreción salival y el crecimiento de las glándulas salivales, aunque los efectos son menores que los de la estimulación parasimpática. Los receptores presentes en las células acinares y de los conductos son adrenérgicos β. El segundo mensajero es monofosfato de adenosina cíclico (AMPc). c. Secreción salival Aumenta (por activación del sistema nervioso parasimpático) con la presencia de alimento en la boca, los olores, los reflejos condicionados y náusea. Disminuye (por inhibición del sistema nervioso parasimpático) con el sueño, la deshidratación, el temor y los anticolinérgicos. B. Secreción gástrica 1. Tipos de células gástricas y sus secreciones (tabla 6-3 y figura 6-7) Las células parietales, situadas en el cuerpo del estómago, segregan HCl y factor intrínseco. Las células principales, situadas en el cuerpo del estómago, segregan pepsinógeno. Las células G, situadas en el antro pilórico, segregan gastrina. 2. Mecanismos de la secreción gástrica de H+ (figura 6-8) Las células parietales segregan HCl en la luz del estómago y, al mismo 315 ERRNVPHGLFRVRUJ ERRNVPHGLFRVRUJ tiempo, vierten HCO3– en el torrente sanguíneo de la siguiente manera: FIGURA 6-7. Tipos de células gástricas y sus funciones. FIGURA 6-8. Mecanismo simplificado de la secreción de H+ por las células parietales gástricas. CA, anhidrasa carbónica. a. En las células parietales, el CO2 y el H2O se convierten en H+ y HCO3–, un proceso catalizado por la anhidrasa carbónica. b. La bomba de H+‒K+ (H+, K+-ATPasa) segrega H+ en la luz gástrica. Junto con H+ se segrega Cl–; por lo tanto, el producto de la secreción de las células parietales es HCl. 316 ERRNVPHGLFRVRUJ ERRNVPHGLFRVRUJ El fármaco omeprazol (un “inhibidor de la bomba de protones”) inhibe la H+, K+-ATPasa y bloquea la secreción de H+. c. El HCO3– producido en las células pasa al torrente sanguíneo en intercambio por Cl– (intercambio de Cl–-HCO3–). Conforme se incorpora HCO3– a la sangre venosa, el pH de la sangre aumenta (“marea alcalina”). (Al final, este HCO3– se segregará en las secreciones pancreáticas para neutralizar el H+ en el intestino delgado.) Si ocurre vómito, el H+ gástrico nunca llega al intestino delgado, no hay estímulo para la secreción pancreática de HCO3– y la sangre arterial se vuelve alcalina (alcalosis metabólica). 3. Estimulación de la secreción gástrica de H+ (figura 6-9) a. Estimulación vagal Aumenta la secreción de H+ por una vía directa y una vía indirecta. En la vía directa, el nervio vago inerva células parietales y estimula la secreción de H+ directamente. El neurotransmisor en estas sinapsis es ACh, el receptor en las células parietales es muscarínico (M3) y el segundo mensajero es IP3 y la [Ca2+] intracelular. En la vía indirecta, el nervio vago inerva células G y estimula la secreción de gastrina, que entonces estimula la secreción de H+ mediante una acción endocrina. El neurotransmisor en estas sinapsis es GRP (no ACh). La atropina, un antagonista muscarínico colinérgico, inhibe la secreción de H+ mediante el bloqueo de la vía directa, que utiliza ACh como neurotransmisor. Sin embargo, la atropina no bloquea completamente la secreción de H+ porque no inhibe la vía indirecta, que utiliza el GRP como neurotransmisor. La vagotomía elimina tanto la vía directa como la indirecta. b. Gastrina Se libera en respuesta a una comida (pequeños péptidos, distensión del estómago, estimulación vagal). Estimula la secreción de H+ al interactuar con el receptor de colecistocinina B (CCKB) en las células parietales. El segundo mensajero de la gastrina en la célula parietal es IP3 y la [Ca2+] intracelular. La gastrina también estimula células tipo enterocromafines (ECL) y secreción de histamina, que a su vez estimula la secreción de H+ (no se muestra en la figura). c. Histamina Es segregada por células ECL en la mucosa gástrica y se difunde a las células parietales cercanas. 317 ERRNVPHGLFRVRUJ ERRNVPHGLFRVRUJ Estimula la secreción de H+ mediante la activación de receptores H2 en la membrana de las células parietales. El receptor H2 se acopla a la adenililciclasa por medio de una proteína Gs. FIGURA 6-9. Agentes que estimulan e inhiben la secreción de H+ por las células parietales gástricas. ACh, acetilcolina; AMPc, monofosfato de adenosina cíclico; CCK, colecistocinina; ECL, células parecidas a enterocromafines; IP3, 1,4,5-trifosfato de inositol; M, muscarínico. El segundo mensajero para la histamina es el AMPc. Los fármacos que bloquean los receptores H2, como la cimetidina, inhiben la secreción de H+ mediante el bloqueo del efecto estimulante de la histamina. d. Efectos potenciadores de ACh, histamina y gastrina sobre la secreción de H+ La potenciación ocurre cuando la respuesta a la administración simultánea de dos estimulantes es mayor que la suma de las respuestas a cualquiera de los dos fármacos por separado. Así, las concentraciones bajas de estimulantes administrados juntos pueden producir efectos máximos. La potenciación de la secreción gástrica de H+ puede explicarse, en parte, porque cada uno de los fármacos posee un mecanismo de acción diferente sobre la célula parietal. (1) La histamina potencia las acciones de ACh y gastrina en la estimulación de la secreción de H+. De este modo, los bloqueadores de los receptores H2 (p. ej., 318 ERRNVPHGLFRVRUJ ERRNVPHGLFRVRUJ cimetidina) son especialmente eficaces en el tratamiento de las úlceras pépticas, porque bloquean tanto la acción directa de la histamina sobre las células parietales como los efectos potenciadores de la histamina sobre ACh y gastrina. (2) La ACh potencia las acciones de histamina y gastrina en la estimulación de la secreción de H+. Por ello, los bloqueadores de los receptores muscarínicos, como la atropina, bloquean tanto la acción directa de la ACh sobre las células parietales como los efectos potencia-dores de la ACh sobre histamina y gastrina. 4. Inhibición de la secreción gástrica de H+ Los mecanismos de retroalimentación negativa inhiben la secreción de H+ por las células parietales. a. pH bajo (< 3) en el estómago Inhibe la secreción de gastrina y por lo tanto inhibe la secreción de H+. Después de ingerir una comida, los mecanismos expuestos antes (véase IV B 2) estimulan la secreción de H+. Después de digerir la comida y vaciar el estómago, la secreción adicional de H+ disminuye el pH del contenido del estómago. Cuando el pH del contenido del estómago es < 3, la secreción de gastrina se inhibe y, por retroalimentación negativa, inhibe la secreción ulterior de H+. b. Somatostatina (véase figura 6-9) Inhibe la secreción gástrica de H+ por una vía directa y una vía indirecta. En la vía directa, la somatostatina se une a receptores situados en la célula parietal que están acoplados a la adenililciclasa por medio de una proteína Gi, con lo que inhibe la adenililciclasa y disminuye las concentraciones de AMPc. En esta vía, la somatostatina antagoniza la acción estimuladora de la histamina sobre la secreción de H+. En las vías indirectas (no mostradas en la figura 6-9), la somatostatina inhibe la liberación de histamina y gastrina, con lo que disminuye la secreción de H+ indirectamente. c. Prostaglandinas (véase figura 6-9) Inhiben la secreción gástrica de H+ al activar una proteína Gi, con lo que inhiben la adenililciclasa y disminuyen las concentraciones de AMPc. Mantienen la barrera mucosa y estimulan la secreción de HCO3–, protegiendo la mucosa gástrica de los efectos perjudiciales del H+. 5. Úlcera gastroduodenal (úlcera péptica) Es una lesión ulcerosa de la mucosa gástrica o duodenal. Puede ocurrir en caso de pérdida de la barrera protectora (de moco y HCO3–) o secreción excesiva de H+ y pepsina. 319 ERRNVPHGLFRVRUJ ERRNVPHGLFRVRUJ Los factores protectores son moco, HCO3–, prostaglandinas, flujo sanguíneo de la mucosa y factores de crecimiento. Los factores perjudiciales son H+, pepsina, Helicobacter pylori (H. pylori), antiinflamatorios no esteroides (AINE), estrés, tabaco y alcohol. a. Úlceras gástricas La mucosa gástrica está lesionada. La secreción gástrica de H+ disminuye porque el H+ segregado vuelve a filtrarse a través de la mucosa gástrica alterada. Las concentraciones de gastrina aumentan porque la menor secreción de H+ estimula la secreción de gastrina. Una causa importante de úlcera gástrica es la bacteria gramnegativa H. pylori. H. pylori coloniza el moco gástrico y libera citotoxinas que dañan la mucosa gástrica. H. pylori contiene ureasa, que convierte la urea en NH3, con lo que alcaliniza el medio local y permite que H. pylori sobreviva en la luz gástrica por lo demás ácida. En la prueba diagnóstica de H. pylori se ingiere una solución de 13Curea, que es convertida en 13CO2 por la ureasa y se cuantifica en el aire espirado. b. Úlceras duodenales La mucosa duodenal está dañada. La secreción gástrica de H+ aumenta. El exceso de H+ pasa al duodeno y daña la mucosa duodenal. La secreción de gastrina en respuesta a una comida aumenta (aunque la gastrina de referencia puede ser normal). H. pylori también es una de las principales causas de úlcera duodenal. Inhibe la secreción de somatostatina (estimulando con ello la secreción gástrica de H+) y también inhibe la secreción intestinal de HCO3– (de manera que no hay suficiente HCO3– para neutralizar la carga de H+ del estómago). c. Síndrome de Zollinger-Ellison Ocurre cuando un tumor pancreático secretor de gastrina provoca aumento de la secreción de H+. La secreción de H+ no disminuye porque la gastrina segregada por las células tumorales pancreáticas no está expuesta a la retroalimentación negativa por H+. 6. Fármacos que bloquean la secreción gástrica de H+ (véase figura 6-9) a. Atropina Bloquea la secreción de H+ al inhibir los receptores muscarínicos colinérgicos presentes en las células parietales, con lo que inhibe la 320 ERRNVPHGLFRVRUJ ERRNVPHGLFRVRUJ estimulación de la secreción de H+ por la ACh. b. Cimetidina Bloquea los receptores H2 y de este modo inhibe la estimulación de la secreción de H+ por la histamina. Es especialmente eficaz para reducir la secreción de H+ porque no solo bloquea la estimulación de la secreción de H+ por la histamina, sino que también bloquea la potenciación de los efectos de la ACh por la histamina. c. Omeprazol Es un inhibidor de la bomba de protones. Inhibe directamente la H+, K+-ATPasa y la secreción de H+. C. Secreción pancreática Contiene una alta concentración de HCO3–, cuyo objetivo es neutralizar el quimo ácido que llega al duodeno. Contiene enzimas que son imprescindibles para la digestión de proteínas, carbohidratos y grasas. 1. Composición de la secreción pancreática a. El jugo pancreático se caracteriza por: (1) Alto volumen. (2) Prácticamente las mismas concentraciones de Na+ y K+ que el plasma. (3) Concentración de HCO3– mucho más alta que el plasma. (4) Concentración de Cl– mucho más baja que el plasma. (5) Isotonicidad. (6) Lipasa, amilasa y proteasas pancreáticas. b. La composición de la parte acuosa de la secreción pancreática varía con el gasto (figura 6-10). A gastos bajos, el páncreas segrega un líquido isotónico que está compuesto principalmente por Na+ y Cl–. A gastos altos, el páncreas segrega un líquido isotónico que está compuesto principalmente por Na+ y HCO3–. Independientemente del gasto, las secreciones pancreáticas son isotónicas. 2. Formación de la secreción pancreática (figura 6-11) Al igual que las glándulas salivales, el páncreas exocrino parece un racimo de uvas. Las células acinares del páncreas exocrino constituyen la mayor parte de su peso. a. Células acinares Producen un pequeño volumen de secreción pancreática inicial, que contiene principalmente Na+ y Cl–. 321 ERRNVPHGLFRVRUJ ERRNVPHGLFRVRUJ FIGURA 6-10. Composición de la secreción pancreática en función del gasto pancreático. FIGURA 6-11. Modificación de la secreción pancreática por las células de los conductos. CA, anhidrasa carbónica. b. Células de los conductos Modifican la secreción pancreática inicial mediante la secreción de HCO3– y la absorción de Cl– por un mecanismo de intercambio de Cl–HCO3– en la membrana luminal. Puesto que los conductos pancreáticos son permeables al agua, el H2O entra en la luz para hacer la secreción pancreática isoosmótica. 3. Estimulación de la secreción pancreática a. Secretina Es segregada por las células S del duodeno en respuesta al H+ de la luz duodenal. Actúa sobre las células de los conductos pancreáticos para aumentar la secreción de HCO3–. Así, cuando circula H+ del estómago al duodeno, se libera secretina. 322 ERRNVPHGLFRVRUJ ERRNVPHGLFRVRUJ Como resultado, se segrega HCO3– del páncreas a la luz duodenal para neutralizar el H+. El segundo mensajero para la secretina es el AMPc. b. Colecistocinina (CCK) Es segregada por las células I del duodeno en respuesta a pequeños péptidos, aminoácidos y ácidos grasos en la luz duodenal. Actúa sobre las células acinares pancreáticas para aumentar la secreción de enzimas (amilasa, lipasas, proteasas). Potencia el efecto de la secretina sobre las células de los conductos para estimular la secreción de HCO3–. Los segundos mensajeros de la CCK son IP3 y [Ca2+] intracelular aumentada. Los efectos potenciadores de la CCK sobre la secretina se deben a los diferentes mecanismos de acción de las dos hormonas gastrointestinales (esto es, AMPc para la secretina e IP3/Ca2+ para la CCK). c. ACh (por medio de reflejos vagovagales) Se libera en respuesta a H+, péptidos pequeños, aminoácidos y ácidos grasos de la luz duodenal. Estimula la secreción de enzimas por las células acinares y, al igual que la CCK, potencia el efecto de la secretina sobre la secreción de HCO3–. 4. Fibrosis quística Es un trastorno de la secreción pancreática. Se debe a un defecto en los canales de Cl– que es causado por una mutación en el gen regulador de la conductancia transmembrana de la fibrosis quística (CFTR). Se relaciona con carencia de enzimas pancreáticas que se traduce en absorción deficiente y esteatorrea. D. Secreción biliar y función de la vesícula biliar (figura 6-12) 1. Composición y función de la bilis La bilis contiene sales biliares, fosfolípidos, colesterol y pigmentos biliares (bilirrubina). 323 ERRNVPHGLFRVRUJ ERRNVPHGLFRVRUJ FIGURA 6-12. Recirculación de ácidos biliares del íleon al hígado. CCK, colecistocinina. a. Sales biliares Son moléculas anfipáticas porque poseen zonas hidrófilas e hidrófobas. En una solución acuosa, las sales biliares se orientan en torno a las gotas de lípidos y las mantienen dispersas (emulsificación). Ayudan a la digestión intestinal y la absorción de lípidos mediante su emulsificación y solubilización en micelas. b. Micelas Por encima de una concentración micelar crítica, las sales biliares forman micelas. Las sales biliares están situadas en el exterior de la micela, con sus zonas hidrófilas disueltas en la solución acuosa de la luz intestinal y sus zonas hidrófobas disueltas en el interior de la micela. Los ácidos grasos libres y los monoglicéridos están en el interior de la micela, básicamente “solubilizados” para su posterior absorción. 2. Formación de la bilis Los hepatocitos producen continuamente bilis. La bilis drena hacia los conductos hepáticos y se almacena en la vesícula biliar para su posterior liberación. Los fármacos coleréticos aumentan la formación de bilis. La bilis se forma mediante el siguiente proceso: a. Los hepatocitos sintetizan ácidos biliares primarios (ácido cólico y ácido quenodesoxicólico) a partir del colesterol. En el intestino, las bacterias convierten una porción de cada uno de los ácidos biliares primarios en ácidos biliares secundarios (ácido desoxicólico y litocólico). Ocurre la síntesis de nuevos ácidos biliares, según sea necesario, para reponer los ácidos biliares que se excretan en las heces. b. Los ácidos biliares se conjugan con glicina o taurina para formar sus sales 324 ERRNVPHGLFRVRUJ ERRNVPHGLFRVRUJ biliares respectivas, que llevan el nombre del ácido biliar original (p. ej., el ácido taurocólico es ácido cólico conjugado con taurina). c. Se incorporan electrolitos y H2O a la bilis. d. Durante el periodo interdigestivo, la vesícula biliar se relaja, el esfínter de Oddi se cierra y la vesícula biliar se llena de bilis. e. La bilis se concentra en la vesícula biliar como consecuencia de la reabsorción isoosmótica de solutos y H2O. 3. Contracción de la vesícula biliar a. CCK Se libera en respuesta a pequeños péptidos y a ácidos grasos en el duodeno. Informa a la vesícula biliar que se necesita bilis para emulsionar y absorber lípidos en el duodeno. Provoca la contracción de la vesícula biliar y la relajación del esfínter de Oddi. b. ACh Causa la contracción de la vesícula biliar. 4. Recirculación de los ácidos biliares al hígado a. El íleon terminal contiene un cotransportador de Na+-ácido biliar, que es un transportador activo secundario el cual hace circular de nuevo los ácidos biliares hacia el hígado. b. Puesto que los ácidos biliares no recirculan sino hasta llegar al íleon terminal, están presentes en la absorción máxima de lípidos en toda la porción superior del intestino delgado. c. Tras la resección del íleon, los ácidos biliares no recirculan de nuevo al hígado, sino que se excretan en las heces. De este modo, las reservas de ácidos biliares disminuyen y la absorción de grasas se deteriora, lo que se traduce en esteatorrea. V. DIGESTIÓN Y ABSORCIÓN (tabla 6-4) Carbohidratos, proteínas y lípidos se digieren y absorben en el intestino delgado. El área superficial disponible para la absorción en el intestino delgado aumenta en grado considerable con la presencia de vellosidades intestinales. 325 ERRNVPHGLFRVRUJ ERRNVPHGLFRVRUJ A. Carbohidratos 1. Digestión de carbohidratos Solo se absorben los monosacáridos. Los carbohidratos deben digerirse a glucosa, galactosa y fructosa para su absorción. a. Las α-amilasas (salivales y pancreáticas) hidrolizan los enlaces 1,4glucosídicos del almidón, lo que produce maltosa, maltotriosa y α-dextrinas limitantes. b. Luego, maltosa, α-dextrinasa y sacarasa luego, las enzimas de la superficie de las células epiteliales hidrolizan los oligosacáridos maltosa, hasta glucosa. c. Lactasa, trehalasa y sacarasa degradan sus disacáridos respectivos a monosacáridos. La lactasa degrada la lactosa a glucosa y galactosa. La trehalasa degrada la trehalosa a glucosa. La sacarasa degrada la sacarasa a glucosa y fructosa. 2. Absorción de carbohidratos (figura 6-13) a. Glucosa y galactosa 326 ERRNVPHGLFRVRUJ ERRNVPHGLFRVRUJ Son transportadas desde la luz intestinal a las células por cotransporte dependiente de Na+ (SGLT 1) en la membrana luminal. El azúcar es transportado “corriente arriba” y el Na+ “corriente abajo”. Luego son transportadas desde la célula a la sangre por difusión facilitada (GLUT 2). La bomba de Na+-K+ de la membrana basolateral mantiene la [Na+] intracelular baja, con lo que mantiene el gradiente de Na+ a través de la membrana luminal. El envenenamiento de la bomba de Na+-K+ inhibe la absorción de glucosa y galactosa al disipar el gradiente de Na+. b. Fructosa Es transportada exclusivamente por difusión facilitada; en consecuencia, no puede absorberse contra un gradiente de concentración. 3. Trastornos clínicos de la absorción de carbohidratos La intolerancia a la lactosa se debe a la ausencia de lactasa del borde en cepillo y, por lo tanto, a la incapacidad de hidrolizar lactosa a glucosa y galactosa para su absorción. La lactosa y el H2O no absorbidas permanecen en la luz del tubo GI y provocan diarrea osmótica. B. Proteínas 1. Digestión de proteínas a. Endopeptidasas Degradan proteínas por hidrólisis de enlaces peptídicos interiores. b. Exopeptidasas Hidrolizan un aminoácido a la vez del extremo C terminal de proteínas y péptidos. FIGURA 6-13. Mecanismo de absorción de monosacáridos por las células epiteliales intestinales. El cotransporte dependiente de Na+ (activo secundario) absorbe glucosa y galactosa, y la difusión facilitada absorbe fructosa (no se muestra). c. Pepsina No es esencial para la digestión de las proteínas. 327 ERRNVPHGLFRVRUJ ERRNVPHGLFRVRUJ Las células principales del estómago segregan pepsina en forma de pepsinógeno. El H+ gástrico activa el pepsinógeno y lo transforma en pepsina. El pH óptimo para la pepsina oscila entre 1 y 3. Cuando el pH > 5, la pepsina se desnaturaliza. Por lo tanto, en el intestino, cuando se segrega HCO3– en los líquidos pancreáticos, el pH duodenal aumenta y la pepsina se desactiva. d. Proteasas pancreáticas Comprenden tripsina, quimotripsina, elastasa, carboxipeptidasa A y carboxipeptidasa B. Se segregan en formas inactivas que se activan en el intestino delgado como sigue: (1) La enterocinasa, una enzima del borde en cepillo, activa el tripsinógeno y lo transforma en tripsina. (2) Luego, la tripsina convierte quimotripsinógeno, proelastasa y procarboxipeptidasas A y B en sus formas activas. (Incluso el tripsinógeno se convierte en tripsina por acción de la propia tripsina). (3) En cuanto han terminado su trabajo digestivo, las proteasas pancreáticas se degradan entre sí y son absorbidas junto con las proteínas alimentarias. 2. Absorción de proteínas (figura 6-14) Los productos digestivos de las proteínas pueden absorberse en forma de aminoácidos, dipéptidos y tripéptidos (a diferencia de los carbohidratos, que solo pueden absorberse en forma de monosacáridos). a. Aminoácidos libres El cotransporte de aminoácidos dependiente de Na+ ocurre en la membrana luminal. Es análogo al cotransporte de glucosa y galactosa. Luego, los aminoácidos son transportados desde la célula a la sangre mediante difusión facilitada. Existen cuatro transportadores distintos para los aminoácidos neutros, ácidos, básicos y aminoácidos, respectivamente. b. Dipéptidos y tripéptidos Se absorben más rápido que los aminoácidos libres. El cotransporte de dipéptidos y tripéptidos dependiente de H+ también se realiza en la membrana luminal. Después de que los dipéptidos y tripéptidos se transportan a las células intestinales, las peptidasas citoplásmicas los hidrolizan en aminoácidos. Luego, los aminoácidos son transportados de la célula a la sangre mediante difusión facilitada. C. Lípidos 1. Digestión de lípidos a. Estómago (1) En el estómago, la mezcla de los alimentos separa los lípidos en gotas a 328 ERRNVPHGLFRVRUJ ERRNVPHGLFRVRUJ fin de aumentar el área superficial disponible para la digestión por las enzimas pancreáticas. FIGURA 6-14. Mecanismo de absorción de aminoácidos, dipéptidos y tripéptidos por las células epiteliales intestinales. (2) Las lipasas linguales digieren algunos de los triglicéridos ingeridos y los transforman en monoglicéridos y ácidos grasos. No obstante, la mayor parte de los lípidos ingeridos sufren digestión en el intestino por las lipasas pancreáticas. (3) La CCK hace más lento el vaciamiento gástrico. Por lo tanto, el transporte de lípidos del estómago al duodeno se desacelera para dar tiempo suficiente a la digestión y la absorción en el intestino. b. Intestino delgado (1) Los ácidos biliares emulsionan los lípidos en el intestino delgado, lo que aumenta el área superficial disponible para la digestión. (2) Las lipasas pancreáticas hidrolizan los lípidos en ácidos grasos, monoglicéridos, colesterol y lisolecitina. Las enzimas son lipasa pancreática, éster de colesterol hidrolasa y fosfolipasa A2. (3) Los ácidos biliares solubilizan en micelas los productos hidrófobos de la digestión de los lípidos. 2. Absorción de lípidos a. Las micelas permiten el contacto de los productos de la digestión de los lípidos con la superficie de absorción de las células intestinales. Luego, ácidos grasos, monoglicéridos y colesterol se difunden a través de la membrana luminal a las células. El glicerol es hidrófilo y no está presente en las micelas. b. En el interior de las células intestinales, los productos de la digestión de los lípidos se reesterifican en triglicéridos, éster de colesterol y fosfolípidos, y con las apoproteínas forman quilomicrones. La carencia de apoproteína B se traduce en incapacidad de transportar quilomicrones fuera de las células intestinales y provoca abetalipoproteinemia. c. Los quilomicrones son transportados fuera de las células intestinales 329 ERRNVPHGLFRVRUJ ERRNVPHGLFRVRUJ mediante exocitosis. Dado que los quilomicrones son demasiado grandes para entrar en los capilares, se transfieren a los vasos linfáticos y se incorporan al torrente sanguíneo a través del conducto torácico. 3. Absorción deficiente de lípidos: esteatorrea Puede deberse a cualquiera de las siguientes causas: a. Enfermedad pancreática (p. ej., pancreatitis, fibrosis quística), en que el páncreas no puede sintetizar cantidades suficientes de las enzimas (p. ej., lipasa pancreática) necesarias para la digestión de lípidos. b. Hipersecreción de gastrina, en que la secreción gástrica de H+ aumenta y el pH duodenal disminuye. El pH duodenal bajo desactiva la lipasa pancreática. c. Resección del íleon, que causa disminución de las reservas de ácidos biliares porque no recirculan al hígado. d. Proliferación bacteriana excesiva, que puede causar desconjugación de los ácidos biliares y su absorción “prematura” en la porción superior del intestino delgado. En este caso, no hay ácidos biliares en el intestino delgado para ayudar a la absorción de lípidos. e. Disminución del número de células intestinales para la absorción de lípidos (esprué tropical). f. No se sintetiza apoproteína B, lo que lleva a la incapacidad de formar quilomicrones. D. Absorción y secreción de electrolitos y H2O Los electrolitos y el H2O pueden atravesar las células epiteliales intestinales por las vías celulares o paracelulares (entre las células). Las uniones estrechas fijan las células epiteliales entre sí en la membrana luminal. La permeabilidad de las uniones estrechas varía con el tipo de epitelio. El colon es un epitelio “hermético” (impermeable). El intestino delgado y la vesícula biliar son epitelios “porosos” (permeables). 1. Absorción de NaCl a. El Na+ entra en las células intestinales, a través de la membrana luminal, y sigue su gradiente electroquímico por los mecanismos que se enumeran enseguida: (1) Difusión pasiva (a través de los canales de Na+). (2) Cotransporte de Na+-glucosa o Na+-aminoácidos. (3) Cotransporte de Na+-Cl–. (4) Intercambio de Na+-H+. En el intestino delgado, los mecanismos más importantes son el cotransporte de Na+- glucosa, el cotransporte de Na+-aminoácidos y el intercambio de Na+-H+. Estos mecanismos de cotransporte e intercambio son parecidos a los del túbulo proximal renal. 330 ERRNVPHGLFRVRUJ ERRNVPHGLFRVRUJ En el colon, el mecanismo más importante es la difusión pasiva a través de los canales de Na+. Los canales de Na+ del colon son parecidos a los del túbulo distal renal y son estimulados por la aldosterona. + b. El Na es bombeado hacia fuera de la célula contra su gradiente electroquímico por la bomba de Na+-K+ de las membranas basolaterales. c. La absorción de Cl– acompaña a la absorción de Na+ por todo el tubo GI mediante los siguientes mecanismos: (1) Difusión pasiva por una vía paracelular. (2) Cotransporte de Na+-Cl–. (3) Intercambio de Cl–-HCO3–. 2. Absorción y secreción de K+ a. El K+ de los alimentos se absorbe en el intestino delgado por difusión pasiva en una vía paracelular. b. El K+ se segrega activamente en el colon por un mecanismo parecido al de la secreción de K+ en el túbulo distal renal. Como en el túbulo distal, la secreción de K+ en el colon es estimulada por la aldosterona. En la diarrea, la secreción de K+ por el colon es mayor debido a un mecanismo dependiente del gasto parecido al del túbulo distal renal. La pérdida excesiva de K+ en el líquido diarreico provoca hipopotasemia. 3. Absorción de H2O Es consecuencia de la absorción de solutos. Es isoosmótica en el intestino delgado y la vesícula biliar. El mecanismo de acoplamiento de la absorción de solutos y agua en estos epitelios es el mismo que en el túbulo proximal renal. En el colon, la permeabilidad al H2O es mucho más baja que en el intestino delgado, y las heces pueden ser hipertónicas. 4. Secreción de electrolitos y H2O por el intestino El tubo GI también segrega electrolitos de la sangre a la luz. Los mecanismos secretores están situados en las criptas. Los mecanismos de absorción están situados en las vellosidades. a. El Cl– es el principal ion que se segrega en la luz intestinal. Es transportado a través de los canales de Cl– de la membrana luminal que son regulados por el AMPc. b. El Na+ se segrega en la luz siguiendo pasivamente al Cl–. El H2O sigue al NaCl para mantener condiciones isoosmóticas. c. Vibrio cholerae (toxina del cólera) provoca diarrea al estimular la secreción de Cl–. La toxina del cólera cataliza la ribosilación por difosfato de adenosina 331 ERRNVPHGLFRVRUJ ERRNVPHGLFRVRUJ (ADP) de la subunidad αs de la proteína Gs acoplada a la adenililciclasa, y la activa permanentemente. El AMPc intracelular aumenta; como resultado, los canales de Cl– de la membrana luminal se abren. El Na+ y el H2O siguen al Cl– hasta la luz y provocan diarrea secretoria. Algunas cepas de Escherichia coli causan diarrea por un mecanismo parecido. Las soluciones de rehidratación oral contienen Na+, Cl–, HCO3– y glucosa. La adición de glucosa estimula la absorción a través del cotransportador Na+-glucosa para compensar las pérdidas secretoras. E. Absorción de otras sustancias 1. Vitaminas a. Las vitaminas liposolubles (A, D, E y K) se incorporan a las micelas y se absorben junto con otros lípidos. b. La mayoría de las vitaminas hidrosolubles se absorben por mecanismos de cotransporte dependiente de Na+. c. La vitamina B12 se absorbe en el íleon y requiere factor intrínseco. El complejo vitamina B12-factor intrínseco se une a un receptor situado en las células del íleon y es absorbido. La gastrectomía causa la pérdida de células parietales gástricas, que son la fuente de factor intrínseco. Es necesaria la inyección de vitamina B12 para evitar la anemia perniciosa. La iliectomía provoca incapacidad de absorber el complejo vitamina B12factor intrínseco, y por lo tanto hace necesaria la inyección de vitamina B12. 2. Calcio La absorción en el intestino delgado depende de la presencia de cantidades suficientes de la forma activa de la vitamina D, el 1,25dihidroxicolecalciferol, que se produce en los riñones. El 1,25dihidroxicolecalciferol induce la síntesis de una proteína fijadora de Ca2+ intestinal, la calbindina D-28K. La carencia de vitamina D o la insuficiencia renal crónica se traducen en absorción intestinal insuficiente de Ca2+, que provoca raquitismo en el niño y osteomalacia en el adulto. 3. Hierro Se absorbe en forma de hierro hemínico (hierro unido a hemoglobina o mioglobina) o como Fe2+ libre. En las células intestinales, el hierro hemínico se degrada, y se genera Fe2+ libre. El Fe2+ libre se une a apoferritina y es transportado a la sangre. El Fe2+ libre circula por la sangre unido a transferrina, que lo transporta 332 ERRNVPHGLFRVRUJ ERRNVPHGLFRVRUJ del intestino delgado a sus lugares de almacenamiento en el hígado y del hígado a la médula ósea para la síntesis de hemoglobina. La ferropenia es la causa más frecuente de anemia. VI. FISIOLOGÍA DEL HÍGADO A. Formación y secreción de bilis (véase IV D) B. Producción y excreción de bilirrubina (figura 6-15) La hemoglobina es degradada a bilirrubina por el sistema reticuloendotelial. La bilirrubina circula unida a albúmina. En el hígado, la bilirrubina se conjuga con ácido glucurónico mediante la enzima UDP glucoroniltransferasa. Una porción de la bilirrubina conjugada se excreta en la orina, y una parte se segrega en la bilis. En el intestino, la bilirrubina conjugada se convierte en urobilinógeno, que es llevado de regreso al hígado por la circulación enterohepática, y en urobilina y estercobilina, que se excretan en las heces. C. Funciones metabólicas del hígado 1. Metabolismo de los carbohidratos Realiza la gluconeogénesis, almacena glucosa en la forma de glucógeno, y libera glucosa almacenada a la circulación. 2. Metabolismo proteínico Sintetiza aminoácidos no esenciales. Sintetiza proteínas plasmáticas. 3. Metabolismo lipídico Participa en la oxidación de ácidos grasos. Sintetiza lipoproteínas, colesterol y fosfolípidos. 333 ERRNVPHGLFRVRUJ ERRNVPHGLFRVRUJ FIGURA 6-15. Metabolismo de la bilirrubina. UDP, difosfato de uridina. D. Desintoxicación Las sustancias potencialmente tóxicas son llevadas al hígado por la circulación portal. El hígado modifica esas sustancias en el “metabolismo de primer paso”. 334 ERRNVPHGLFRVRUJ ERRNVPHGLFRVRUJ Las reacciones de la fase I son catalizadas por enzimas del citocromo P-450, y les siguen las reacciones de la fase II, que conjugan las sustancias. 1. ¿Cuál de las siguientes sustancias se libera de las neuronas en el tubo GI y provoca la relajación del músculo liso? (A) Secretina (B) Gastrina (C) Colecistocinina (CCK) (D) Péptido intestinal vasoactivo (VIP) (E) Péptido insulinotrópico dependiente de glucosa (GIP) 2. ¿En cuál de los siguientes lugares se segrega el factor intrínseco? (A) Antro pilórico (B) Fondo gástrico (C) Duodeno (D) Íleon (E) Colon 3. Vibrio cholerae provoca diarrea porque: (A) Aumenta los canales secretores de HCO3– en las células epiteliales intestinales (B) Aumenta los canales secretores de Cl– en las células de las criptas (C) Evita la absorción de glucosa y provoca la retención isoosmótica de agua en la luz intestinal (D) Inhibe la producción de AMPc en las células epiteliales intestinales (E) Inhibe la producción de IP3 en las células epiteliales intestinales 4. La CCK tiene algunas propiedades parecidas a las de la gastrina porque ambas: (A) Se liberan de las células G del estómago (B) Se liberan de las células I del duodeno (C) Son miembros de la familia de homólogos de la secretina (D) Tienen cinco aminoácidos del extremo C terminal idénticos (E) Sus aminoácidos tienen homología de 90% 5. ¿Cuál o cuáles de los siguientes son transportados en las células epiteliales intestinales por un proceso de cotransporte dependiente de Na+? (A) Ácidos grasos (B) Triglicéridos (C) Fructosa (D) Alanina 335 ERRNVPHGLFRVRUJ ERRNVPHGLFRVRUJ (E) Oligopéptidos 6. Un hombre de 49 años de edad con enfermedad de Crohn grave no ha reaccionado al tratamiento farmacológico y se somete a resección del íleon. Tras la intervención quirúrgica, tendrá esteatorrea porque: (A) Aumentan las reservas hepáticas de ácidos biliares (B) No se forman quilomicrones en la luz intestinal (C) No se forman micelas en la luz intestinal (D) No pueden digerirse los triglicéridos de los alimentos (E) El páncreas no segrega lipasa 7. La colecistocinina (CCK) inhibe: (A) El vaciamiento gástrico (B) La secreción pancreática de HCO3– (C) La secreción de enzimas pancreáticas (D) La contracción de la vesícula biliar (E) La relajación del esfínter de Oddi 8. ¿Cuál de los siguientes factores suprime la “relajación receptora” del estómago? (A) Estimulación parasimpática (B) Estimulación simpática (C) Vagotomía (D) Administración de gastrina (E) Administración de péptido vasoactivo intestinal (VIP) (F) Administración de colecistocinina (CCK) 9. La secreción de la siguiente sustancia es inhibida por un pH bajo: (A) Secretina (B) Gastrina (C) Colecistocinina (CCK) (D) Péptido vasoactivo intestinal (VIP) (E) Péptido insulinotrópico dependiente de glucosa (GIP) 10. ¿Cuál es el lugar de secreción de la gastrina? (A) Antro pilórico (B) Fondo gástrico (C) Duodeno (D) Íleon (E) Colon 11. La formación de micelas es necesaria para la absorción intestinal de: (A) Glicerol (B) Galactosa (C) Leucina 336 ERRNVPHGLFRVRUJ ERRNVPHGLFRVRUJ (D) Ácidos biliares (E) Vitamina B12 (F) Vitamina D 12. ¿Cuál de los siguientes cambios ocurre durante la defecación? (A) El esfínter anal interno se relaja (B) El esfínter anal externo se contrae (C) El músculo liso rectal se relaja (D) La presión abdominal es más baja que en reposo (E) Predominan las contracciones segmentarias 13. ¿Cuál de las siguientes es una característica de la saliva? (A) Hipotonicidad respecto al plasma (B) Concentración de HCO3– más baja que la del plasma (C) Presencia de proteasas (D) Tasa de secreción que aumenta con la vagotomía (E) La modificación por las células de los conductos salivales implica la reabsorción de K+ y HCO3– 14. Se segrega en respuesta a una carga de glucosa oral: (A) Secretina (B) Gastrina (C) Colecistocinina (CCK) (D) Péptido vasoactivo intestinal (VIP) (E) Péptido insulinotrópico dependiente de glucosa (GIP) 15. ¿Cuál de los siguientes enunciados sobre la secreción del páncreas exocrino es verdadero? (A) Tiene mayor concentración de Cl– que el plasma (B) Es estimulada por la presencia de HCO3– en el duodeno (C) La gastrina aumenta la secreción pancreática de HCO3– (D) La CCK aumenta la secreción de enzimas pancreáticas (E) Es hipotónica 16. ¿Cuál de las siguientes sustancias debe digerirse adicionalmente antes de poder ser absorbida por los portadores específicos en las células intestinales? (A) Fructosa (B) Sacarosa (C) Alanina (D) Dipéptidos (E) Tripéptidos 17. Las ondas lentas de las células musculares lisas del intestino delgado son: 337 ERRNVPHGLFRVRUJ ERRNVPHGLFRVRUJ (A) Potenciales de acción (B) Contracciones fásicas (C) Contracciones tónicas (D) Potenciales de membrana en reposo oscilantes (E) La secreción oscilante de colecistocinina (CCK) 18. Un hombre de 24 años de edad, estudiante de posgrado, participa en una investigación clínica sobre la motilidad intestinal. El peristaltismo del intestino delgado: (A) Mezcla el bolo alimenticio (B) Es coordinado por el sistema nervioso central (C) Implica la contracción del músculo liso circular atrás y adelante del bolo alimenticio (D) Implica la contracción del músculo liso circular atrás del bolo alimenticio y su relajación adelante del bolo (E) Implica la relajación del músculo liso circular y longitudinal simultáneamente en todo el intestino delgado 19. Una persona de 38 años de edad con úlcera duodenal recibe tratamiento satisfactorio con cimetidina. La base de la inhibición de la secreción gástrica de H+ por la cimetidina es que: (A) Bloquea los receptores muscarínicos en las células parietales (B) Bloquea los receptores H2 en las células parietales (C) Aumenta las concentraciones de AMPc intracelular (D) Bloquea la H+,K+-ATPasa (E) Potencia la acción de la ACh en las células parietales 20. ¿Cuál de las siguientes sustancias inhibe el vaciamiento gástrico? (A) Secretina (B) Gastrina (C) Colecistocinina (CCK) (D) Péptido vasoactivo intestinal (VIP) (E) Péptido insulinotrópico dependiente de glucosa (GIP) 21. Cuando se estimulan las células parietales, segregan: (A) HCl y factor intrínseco (B) HCl y pepsinógeno (C) HCl y HCO3– (D) HCO3– y factor intrínseco (E) Moco y pepsinógeno 22. A una mujer de 44 años de edad se le diagnostica síndrome de Zollinger-Ellison. ¿Cuál de los siguientes datos es consistente con el diagnóstico? 338 ERRNVPHGLFRVRUJ ERRNVPHGLFRVRUJ (A) Disminución de las concentraciones séricas de gastrina (B) Aumento de las concentraciones séricas de insulina (C) Aumento de la absorción de lípidos alimentarios (D) Disminución de la masa de células parietales (E) Úlcera gastroduodenal 23. ¿En cuál de los siguientes lugares ocurre el cotransporte de Na+-ácidos biliares? (A) Antro pilórico (B) Fondo gástrico (C) Duodeno (D) Íleon (E) Colon 1. La respuesta es D (II C 1). El péptido vasoactivo intestinal (VIP) es una sustancia neuroendocrina del tubo gastrointestinal (GI) que provoca la relajación del músculo liso intestinal. Por ejemplo, el VIP media la respuesta de relajación del esfínter esofágico inferior cuando un bolo de alimento se acerca a él y permite que el bolo pase al estómago. 2. La respuesta es B (IV B 1; tabla 6-3; figura 6-7). El factor intrínseco (y el HCl) es segregado por las células parietales del fondo gástrico. Se absorbe, con vitamina B12, en el íleon. 3. La respuesta es B (V D 4 c). La toxina del cólera activa la adenilato ciclasa y aumenta el AMPc en las células de las criptas intestinales. En estas células, el monofosfato de adenosina cíclico (AMPc) activa los canales secretores de Cl– y provoca una secreción primaria de Cl–, que va seguida de Na+ y H2O. 4. La respuesta es D (II A 2). Las dos hormonas tienen cinco aminoácidos idénticos en el extremo C terminal. La actividad biológica de la colecistocinina (CCK) se relaciona con los siete aminoácidos del extremo C terminal, y la actividad biológica de la gastrina está asociada a los cuatro aminoácidos de dicho extremo. Puesto que este heptapéptido de CCK contiene los cinco aminoácidos comunes, es lógico que la CCK posea algunas propiedades parecidas a las de la gastrina. Las células G segregan gastrina. Las células I segregan CCK. La familia de la secretina incluye el glucagón. 5. La respuesta es D (V A-C; tabla 6-4). La fructosa es el único monosacárido que no se absorbe por cotransporte dependiente de Na+; se transporta por difusión facilitada. Los aminoácidos se absorben por cotransporte dependiente de Na+, pero no los oligopéptidos (unidades peptídicas mayores). Los triglicéridos no se absorben sin digestión adicional. Los productos de la digestión de los lípidos, 339 ERRNVPHGLFRVRUJ ERRNVPHGLFRVRUJ como los ácidos grasos, se absorben por difusión simple. 6. La respuesta es C (IV D 4). La resección del íleon elimina la porción del intestino delgado que normalmente transporta los ácidos biliares desde la luz intestinal y los hace recircular al hígado. Puesto que este proceso mantiene las reservas de ácidos biliares, se necesita la nueva síntesis de ácidos biliares para reponer los que se pierden en las heces. Con la resección del íleon, la mayor parte de los ácidos biliares segregados se excretan en las heces y las reservas hepáticas disminuyen significativamente. Los ácidos biliares son necesarios para que se formen micelas en la luz intestinal y solubilicen los productos de la digestión de los lípidos para que puedan ser absorbidos. Los quilomicrones se forman dentro de las células epiteliales intestinales y son transportados a los vasos linfáticos. 7. La respuesta es A (II A 2 a; tabla 6-1). La colecistocinina (CCK) inhibe el vaciamiento gástrico y, por lo tanto, ayuda a hacer más lento el transporte de alimentos del estómago al intestino durante los periodos de alta actividad digestiva. La CCK estimula las dos funciones del páncreas exocrino: la secreción de HCO3– y la secreción de enzimas digestivas. También estimula el transporte de bilis de la vesícula biliar a la luz del intestino delgado al provocar la contracción de la vesícula mientras relaja el esfínter de Oddi. 8. La respuesta es C (III C 1). La “relajación receptiva” de la región superior del estómago se inicia cuando entran alimentos en el estómago desde el esófago. La vagotomía suprime este reflejo parasimpático (vagovagal). 9. La respuesta es B (II A 1; tabla 6-1). El principal efecto fisiológico de la gastrina es aumentar la secreción de H+. La secreción de H+ disminuye el pH del contenido del estómago. A su vez, el menor pH inhibe la secreción adicional de gastrina, un ejemplo clásico de retroalimentación negativa. 10. La respuesta es A (II A 1 b; tabla 6-3; figura 6-7). Las células G del antro pilórico segregan gastrina. El fondo segrega HCl y factor intrínseco. 11. La respuesta es F (V E 1; tabla 6-4). Las micelas proporcionan un mecanismo para solubilizar los nutrimentos liposolubles en la solución acuosa de la luz intestinal hasta que pueden ponerse en contacto con las células epiteliales intestinales y ser absorbidos por ellas. Dado que la vitamina D es liposoluble, se absorbe del mismo modo que otros lípidos alimentarios. El glicerol es un producto de la digestión de los lípidos que es hidrosoluble y no está presente en las micelas. La galactosa y la leucina son absorbidas por cotransporte dependiente de Na+. Aunque los ácidos biliares son componentes clave de las micelas, son absorbidos por un cotransportador dependiente de Na+ específico en el íleon. La vitamina B12 es hidrosoluble; por lo tanto, su absorción no depende de la formación de micelas. 12. La respuesta es A (III E 3). Los esfínteres anales interno y externo deben relajarse para que las heces puedan expulsarse del organismo. El músculo liso rectal se contrae y la presión abdominal se eleva con la espiración contra la glotis cerrada (maniobra de Valsalva). Las contracciones segmentarias predominan en el intestino delgado durante la digestión y la absorción. 340 ERRNVPHGLFRVRUJ ERRNVPHGLFRVRUJ 13. La respuesta es A (IV A 2 a; tabla 6-2). La saliva se caracteriza por hipotonicidad y alta concentración de HCO3– (respecto al plasma) y por la presencia de α-amilasa y lipasa lingual (no proteasas). La alta concentración de HCO3– se alcanza mediante la secreción de HCO3– en la saliva por las células de los conductos (no mediante la reabsorción de HCO3–). Puesto que el control de la producción de saliva es parasimpático, se suprime con la vagotomía. 14. La respuesta es E (II A 4; tabla 6-4). El péptido insulinotrópico dependiente de glucosa (GIP) es la única hormona gastrointestinal que se segrega en respuesta a las tres categorías de nutrimentos: grasas, proteínas y carbohidratos. La glucosa oral estimula la secreción de GIP, que, a su vez, provoca la secreción de insulina por el páncreas endocrino. Esta acción del GIP explica por qué la glucosa oral es más eficaz que la glucosa intravenosa para inducir la secreción de insulina. 15. La respuesta es D (II A 2, 3; tabla 6-2). El principal anión de la secreción pancreática es el HCO3– (que está presente en concentración más alta que el plasma), y la concentración de Cl– es más baja que en el plasma. La presencia de ácidos grasos en el duodeno estimula la secreción pancreática. La secretina (no la gastrina) estimula la secreción pancreática de HCO3–, y la CCK estimula la secreción de enzimas pancreáticas. Las secreciones pancreáticas son siempre isotónicas, independientemente del gasto. 16. La respuesta es B (V A, B; tabla 6-4). Las células epiteliales intestinales solo pueden absorber monosacáridos. Los disacáridos, como la sacarosa, deben digerirse en monosacáridos antes de absorberse. Por otro lado, las proteínas se hidrolizan en aminoácidos, dipéptidos o tripéptidos y las tres formas se transportan a las células intestinales para su absorción. 17. La respuesta es D (III A; figura 6-3). Las ondas lentas son potenciales de membrana en reposo oscilantes del músculo liso intestinal. Las ondas lentas llevan el potencial de membrana hacia o hasta el umbral, pero no son en sí potenciales de acción. Si una onda lenta lleva el potencial de membrana hasta el umbral, entonces se producen potenciales de acción, seguidos de una contracción. 18. La respuesta es D (III D 2). El peristaltismo es la actividad contráctil coordinada por el sistema nervioso entérico (no el sistema nervioso central) e impulsa el contenido intestinal en sentido anterógrado. Normalmente, ocurre después de mezcla, digestión y absorción suficientes. Para impulsar el bolo alimenticio en sentido distal, el músculo liso circular debe contraerse atrás del bolo y relajarse adelante de él simultáneamente; al mismo tiempo, el músculo liso longitudinal se relaja (alarga) atrás del bolo y se contrae (acorta) adelante. 19. La respuesta es B (IV B 3 c, d [1], 6). La cimetidina es un inhibidor reversible de los receptores H2 en las células parietales y bloquea la secreción de H+. Cabría esperar que las concentraciones de AMPc (el segundo mensajero de la histamina) disminuyeran, no que aumentaran. La cimetidina también bloquea la acción de la 341 ERRNVPHGLFRVRUJ ERRNVPHGLFRVRUJ ACh para estimular la secreción de H+. El omeprazol bloquea la H+,K+-ATPasa directamente. 20. La respuesta es C (II A 2 a; tabla 6-1). La colecistocinina (CCK) es la hormona más importante para la digestión y absorción de las grasas alimentarias. Además de provocar la contracción de la vesícula biliar, inhibe el vaciamiento gástrico. En consecuencia, el quimo se desplaza más lentamente del estómago al intestino delgado, dando con ello más tiempo a la digestión y la absorción de las grasas. 21. La respuesta es A (IV B 1; tabla 6-3). Las células parietales gástricas segregan HCl y factor intrínseco. Las células principales segregan pepsinógeno. 22. La respuesta es E (II A 1 d; V C 3 b). El síndrome de Zollinger-Ellison (gastrinoma) es un tumor pancreático de células no β. El tumor segrega gastrina, que luego llega por vía sanguínea a las células parietales gástricas para provocar aumento de la secreción de H+, úlcera gastroduodenal y proliferación de las células parietales (efecto trófico de la gastrina). Puesto que el tumor no afecta las células β pancreáticas, las concentraciones de insulina no deben estar afectadas. La absorción de lípidos disminuye (no aumenta) porque la mayor secreción de H+ disminuye el pH de la luz intestinal y desactiva las lipasas pancreáticas. 23. La respuesta es D (IV D 4). Las sales biliares regresan al hígado en la circulación enterohepática por medio del cotransportador de Na+-ácidos biliares situado en el íleon del intestino delgado. 342 ERRNVPHGLFRVRUJ ERRNVPHGLFRVRUJ I. GENERALIDADES: HORMONAS A. En la tabla 7-1 se presenta una lista de hormonas, que incluye abreviaturas, glándulas de origen y principales acciones B. Síntesis hormonal 1. Síntesis de hormonas proteínicas y peptídicas La preprohormona se sintetiza en el retículo endoplásmico, codificada por un mRNA específico. Los péptidos señal se escinden de la preprohormona y producen una prohormona, que es transportada al aparato de Golgi. En el aparato de Golgi se escinden secuencias peptídicas adicionales para generar la hormona, que se empaca en gránulos secretorios para su posterior liberación. 2. Síntesis de hormonas esteroideas Las hormonas esteroideas son derivados del colesterol (las vías biosintéticas se describen en V A 1). 3. Síntesis de hormonas aminadas Las hormonas aminadas (hormonas tiroideas, adrenalina, noradrenalina) son derivados de la tirosina (la vía biosintética de las hormonas tiroideas se describe en IV A). C. Regulación de la secreción hormonal 1. Retroalimentación negativa (retroinhibición) Es el mecanismo más frecuente para regular la secreción hormonal. Es autolimitada. Una hormona ejerce acciones biológicas que, directa o indirectamente, inhiben la secreción adicional de la hormona. Por ejemplo, las células pancreáticas β segregan insulina en respuesta a un 343 ERRNVPHGLFRVRUJ ERRNVPHGLFRVRUJ aumento de la glucemia. A su vez, la insulina eleva la captación de glucosa en las células que se traduce en una menor glucemia. Luego, el decremento de la glucemia disminuye todavía más la secreción de insulina. Por ejemplo, la hormona paratiroidea es secretada por las células principales de la glándula paratiroides en respuesta a una disminución en la concentración sérica de Ca2+. A su vez, las acciones de la hormona paratiroidea en el hueso, riñones y en el intestino actúan todas en conjunto para aumentar la concentración de Ca2+ en suero. El aumento en la concentración sérica de Ca2+ disminuye a su vez una la secreción de hormona paratiroidea. 2. Retroalimentación positiva Es poco frecuente. 344 ERRNVPHGLFRVRUJ ERRNVPHGLFRVRUJ 345 ERRNVPHGLFRVRUJ ERRNVPHGLFRVRUJ Es explosiva y se autopotencia. Una hormona ejerce acciones biológicas que, directa o indirectamente, provocan una mayor secreción de la hormona. Por ejemplo, la oleada de hormona luteinizante (LH) que ocurre inmediatamente antes de la ovulación es una consecuencia de la retroalimentación positiva de los estrógenos sobre la adenohipófisis. Luego, la LH actúa sobre los ovarios y provoca una mayor secreción de estrógenos. D. Regulación de los receptores Las hormonas determinan la sensibilidad del tejido diana mediante la regulación del número o la sensibilidad de los receptores. 1. Regulación a la baja de los receptores Una hormona disminuye el número o la afinidad de los receptores propios o de otra hormona. Por ejemplo, en el útero, la progesterona regula a la baja su propio receptor y el receptor estrogénico. 2. Regulación a la alza de los receptores Una hormona aumenta el número o la afinidad de los receptores propios o de otra hormona. Por ejemplo, en el ovario, los estrógenos regulan a la alza su propio receptor y el receptor de hormona luteinizante. II. MECANISMOS CELULARES Y SEGUNDOS MENSAJEROS (tabla 7-2) A. Proteínas G Son proteínas ligadas a trifosfato de guanosina (GTP) que acoplan receptores hormonales a moléculas efectoras adyacentes. Por ejemplo, en el sistema de segundos mensajeros del monofosfato de adenosina cíclico (AMPc), las proteínas G acoplan el receptor hormonal a la adenilato ciclasa. Se emplean en los sistemas de segundos mensajeros de adenilato ciclasa y 1,4,5-trifosfato de inositol (IP3). Poseen actividad GTPasa intrínseca. Tienen tres subunidades: α, β y γ. La subunidad α puede unirse a difosfato de guanosina (GDP) o a GTP. Cuando el GDP está unido a la subunidad α, la proteína G está inactiva. Cuando está unido GTP, la proteína G está activa. Las proteínas G pueden ser estimuladoras (Gs) o inhibidoras (Gi). La actividad estimuladora o inhibidora reside en las subunidades α, que se denominan en consecuencia αs y αi. 346 ERRNVPHGLFRVRUJ ERRNVPHGLFRVRUJ FIGURA 7-1. Mecanismo de acción hormonal: adenilato ciclasa. ATP, trifosfato de adenosina; AMPc, monofosfato de adenosina cíclico; GDP, difosfato de guanosina; GTP, trifosfato de guanosina. B. Mecanismo de la adenilato ciclasa (figura 7-1) 347 ERRNVPHGLFRVRUJ ERRNVPHGLFRVRUJ 1. Una hormona se une a un receptor en la membrana celular (paso 1). 2. Se libera GDP de la proteína G y es sustituido por GTP (paso 2), que activa la proteína G. Luego, la proteína G activa o inhibe la adenilato ciclasa. Si la proteína G es estimuladora (Gs), entonces la adenilato ciclasa se activará. Si la proteína G es inhibidora (Gi), entonces la adenilato ciclasa se inhibirá (no se muestra). La actividad de GTPasa intrínseca en la proteína G vuelve a convertir el GTP en GDP (no se muestra). 3. Luego, la adenilato ciclasa activada cataliza la conversión de trifosfato de adenosina (ATP) en AMPc (paso 3). 4. El AMPc activa la proteína cinasa A (paso 4), que fosforila proteínas específicas (paso 5) y produce efectos fisiológicos específicos (paso 6). 5. La fosfodiesterasa, que es inhibida por la cafeína, degrada el AMPc a 5’AMP. Por lo tanto, cabría esperar que los inhibidores de la fosfodiesterasa aumentaran los efectos fisiológicos del AMPc. C. Mecanismo del IP3 (figura 7-2) 1. Una hormona se une a un receptor en la membrana celular (paso 1) y, por medio de una proteína G (paso 2), activa la fosfolipasa C (paso 3). 2. La fosfolipasa C libera diacilglicerol e IP3 de los lípidos de membrana (paso 4). 3. El IP3 moviliza Ca2+ del retículo endoplásmico (paso 5). Juntos, Ca2+ y diacilglicerol, activan la proteína cinasa C (paso 6), que fosforila proteínas y provoca efectos fisiológicos específicos (paso 7). D. Mecanismos de receptores catalíticos Una hormona se une a receptores extracelulares que tienen o están relacionados con actividad enzimática en el lado intracelular de la membrana. 348 ERRNVPHGLFRVRUJ ERRNVPHGLFRVRUJ FIGURA 7-2. Mecanismo de acción hormonal: 1,4,5-trifosfato de inositol (IP3)–Ca2+. GDP, difosfato de guanosina; GTP, trifosfato de guanosina. 1. Guanililciclasa a. El péptido natriurético auricular (ANP) actúa a través de una guanililciclasa receptora, donde el lado extracelular del receptor se une a ANP y el lado intracelular tiene actividad de guanililciclasa. La activación de la guanililciclasa convierte GTP en GMP cíclico, que es el segundo mensajero. b. El óxido nítrico (NO) actúa a través de gualililciclasa citosólica. La activación de la guanililciclasa convierte GTP en GMP cíclico, que es el segundo mensajero. 2. Tirosina cinasas (figura 7-3) Una hormona se une a receptores extracelulares que tienen actividad de tirosina cinasa o están relacionados con ella. Cuando es activada, la tirosina cinasa fosforila componentes tirosina en las proteínas, lo que induce las acciones fisiológicas de la hormona. a. Tirosina cinasa receptora Una hormona se une al lado extracelular del receptor. El lado intracelular del receptor tiene actividad de tirosina cinasa intrínseca. Un tipo de tirosina cinasa receptora es un monómero (p. ej., receptor para 349 ERRNVPHGLFRVRUJ ERRNVPHGLFRVRUJ factor de crecimiento nervioso). La unión de hormona o ligando causa la dimerización del receptor, la activación de la tirosina cinasa intrínseca, y la fosforilación de los componentes tirosina. Otro tipo de tirosina cinasa receptora es un dímero (p. ej., receptores para insulina y factor de crecimiento insulinoide (IGF). La unión de hormona activa tirosina cinasa intrínseca, lo cual causa la fosforilación de componentes tirosina. Los receptores de insulina también se consideran en la sección VI C 2. b. Receptor asociado a tirosina cinasa Es el mecanismo de acción de la somatotropina (hormona del crecimiento). La somatotropina se une al lado extracelular del receptor. El lado intracelular del receptor no tiene actividad de tirosina cinasa pero se relaciona de manera no covalente con tirosina cinasa (p. ej., familia Janus de la tirosina cinasa asociada a receptor, JAK). 350 ERRNVPHGLFRVRUJ ERRNVPHGLFRVRUJ FIGURA 7-3. Receptores tirosina cinasa. El factor de crecimiento neuronal y la insulina utilizan tirosina cinasas receptoras. La somatotropina emplea un receptor asociado a tirosina cinasa. JAK, familia Janus de tirosina cinasas asociadas a receptor; NGF, factor de crecimiento neuronal. Unión de somatotropina causa la dimerización del receptor y la activación de la tirosina cinasa en la proteína asociada (p. ej., JAK). Entre los blancos de JAK se incluyen transductores de señales y activadores de la transcripción (STAT), que causan la transcripción de nuevos mRNA y la síntesis de nuevas proteínas. E. Mecanismo de las hormonas esteroideas y de las hormonas tiroideas (figura 7-4) 1. Una hormona esteroidea (o tiroidea) se difunde de un lado a otro de la membrana celular y se une a su receptor (paso 1). 2. El complejo hormona-receptor entra en el núcleo y se dimeriza (paso 2). 351 ERRNVPHGLFRVRUJ ERRNVPHGLFRVRUJ 3. Los dímeros hormona-receptor son factores de transcripción que se unen a elementos de respuesta a esteroides (SRE) del DNA (paso 3) e inician la transcripción de éste (paso 4). 4. Se produce nuevo RNA mensajero, que abandona el núcleo y se traduce para sintetizar nuevas proteínas (paso 5). 5. Las nuevas proteínas que se sintetizan poseen efectos fisiológicos específicos. Por ejemplo, el 1,25-dihidroxicolecalciferol induce la síntesis de calbindina D28K, una proteína fijadora de Ca2+ en el intestino; la aldosterona induce la síntesis de canales de Na+ en las células principales renales. FIGURA 7-4. Mecanismo de acción hormonal: hormonas esteroideas. SRE, elementos de respuesta a esteroides. 352 ERRNVPHGLFRVRUJ ERRNVPHGLFRVRUJ III. HIPÓFISIS (GLÁNDULA PITUITARIA) A. Relaciones hipotálamo-hipófisis 1. El lóbulo anterior de la hipófisis o adenohipófisis está vinculado con el hipotálamo mediante el sistema porta hipotálamo-hipofisario. Por lo tanto, la sangre del hipotálamo que contiene concentraciones altas de hormonas hipotalámicas se envía directamente a la adenohipófisis. Luego, las hormonas hipotalámicas (p. ej., hormona liberadora de hormona del crecimiento [GHRH]) estimulan o inhiben la liberación de hormonas adenohipofisarias (p. ej., somatotropina). 2. El lóbulo posterior de la hipófisis o neurohipófisis deriva del tejido neural. Los somas de las neuronas están situados en los núcleos hipotalámicos. Las hormonas de la neurohipófisis se sintetizan en los somas, se empacan en gránulos secretorios y son transportadas por los axones hasta la neurohipófisis para su liberación en la circulación. B. Hormonas del lóbulo anterior de la hipófisis Son somatotropina (GH), prolactina, hormona estimulante de la tiroides o tirotropina (TSH), LH, hormona foliculoestimulante o folitropina (FSH) y hormona adrenocorticotrópica o corticotropina (ACTH). Somatotropina y prolactina se exponen en detalle en esta sección. TSH, LH, FSH y ACTH se exponen en su contexto (p. ej., TSH con la hormona tiroidea) en secciones posteriores de este capítulo. FIGURA 7-5. La proopiomelanocortina (POMC) es la precursora de hormona adrenocorticotrópica (ACTH), β-lipotropina y β-endorfina en la adenohipófisis. 1. TSH, LH y FSH Pertenecen a la misma familia de glucoproteínas. Cada una tiene una subunidad α y una subunidad β. Las subunidades α son idénticas. Las subunidades β son diferentes y son responsables de la actividad biológica 353 ERRNVPHGLFRVRUJ ERRNVPHGLFRVRUJ única de cada hormona. 2. ACTH, hormona estimulante de los melanocitos o melanotropina (MSH), β-lipotropina y β-endorfina (figura 7-5) Provienen de un único precursor, la proopiomelanocortina (POMC). La α-MSH y la β-MSH se producen en el lóbulo intermedio, que es rudimentario en el adulto humano. 3. Somatotropina (hormona del crecimiento, GH) Es la hormona más importante para el crecimiento normal hasta la edad adulta. Es un polipéptido monocatenario homólogo de la prolactina y el lactógeno placentario humano. a. Regulación de la secreción de somatotropina (figura 7-6) La somatotropina se libera de manera pulsátil. Dormir, estrés, hormonas relacionadas con la pubertad, inanición, actividad física e hipoglucemia aumentan su secreción. Somatostatina, somatomedinas, obesidad, hiperglucemia y embarazo disminuyen su secreción. (1) Control hipotalámico: GHRH y somatostatina La hormona liberadora de hormona del crecimiento o somatoliberina (GHRH) estimula la síntesis y secreción de somatotropina. La somatostatina inhibe la secreción de somatotropina mediante el bloqueo de la respuesta de la adenohipófisis a la GHRH. (2) Control por retroinhibición mediante las somatomedinas Las somatomedinas se producen cuando la somatotropina actúa sobre los tejidos diana. Las somatomedinas inhiben la secreción de somatotropina al actuar directamente sobre la adenohipófisis y estimular la secreción de somatostatina por el hipotálamo. 3. Control por retroinhibición mediante GHRH y somatotropina La GHRH inhibe su propia secreción por el hipotálamo. La somatotropina también inhibe su propia secreción al estimular la secreción de somatostatina por el hipotálamo. b. Acciones de la somatotropina En el hígado, la somatotropina induce la producción de somatomedinas (factores de crecimiento insulinoides [IGF]), que sirven de intermediarios de varios efectos fisiológicos. El receptor de IGF posee actividad de tirosina cinasa, parecida a la del receptor de insulina. 354 ERRNVPHGLFRVRUJ ERRNVPHGLFRVRUJ FIGURA 7-6. Control de la secreción de somatotropina. GHRH, hormona liberadora de hormona del crecimiento; IGF, factor de crecimiento insulinoide; SRIF, somatostatina. (1) Acciones directas de la somatotropina (a) ↓ captación de glucosa en las células (diabetógena). (b) ↑ lipólisis. (c) ↑ síntesis de proteínas en el músculo y ↑ masa corporal magra. (d) ↑ producción de IGF. (2) Acciones de la somatotropina vía IGF (a) ↑ síntesis de proteínas en condrocitos y ↑ crecimiento lineal (estirón de la pubertad). (b) ↑ síntesis de proteínas en el músculo y ↑ masa corporal magra. (c) ↑ síntesis de proteínas en la mayoría de los órganos y ↑ tamaño de los órganos. c. Fisiopatología de la somatotropina (1) Carencia de somatotropina En los niños provoca falta de crecimiento, baja estatura, obesidad leve y retraso puberal. Puede ser causada por: (a) Carencia de somatotropina adenohipofisaria. (b) Disfunción hipotalámica (↓ GHRH). (c) Generación nula de IGF en el hígado. (d) Deficiencia de receptores de somatotropina. 355 ERRNVPHGLFRVRUJ ERRNVPHGLFRVRUJ (2) Exceso de somatotropina Puede tratarse con análogos de la somatostatina (p. ej., octreótido), que inhiben la secreción de somatotropina. La hipersecreción de somatotropina provoca acromegalia. (a) Antes de la pubertad, el exceso de somatotropina incrementa el crecimiento lineal (gigantismo). (b) Después de la pubertad, el exceso de somatotropina causa aumento del crecimiento óseo perióstico, aumento del tamaño de los órganos e intolerancia a la glucosa. FIGURA 7-7. Control de la secreción de prolactina. FIP, factor inhibidor de prolactina; TRH, tiroliberina u hormona liberadora de tirotropina. 4. Prolactina Es la principal hormona responsable de la lactogénesis. Participa, con los estrógenos, en el desarrollo mamario. Es estructuralmente homóloga a la somatotropina. a. Regulación de la secreción de prolactina (figura 7-7 y tabla 7-3) (1) Control hipotalámico mediante dopamina y tiroliberina u hormona liberadora de tirotropina (TRH) La dopamina (factor inhibidor de prolactina [FIP]) segregada por el hipotálamo inhibe tónicamente la secreción de prolactina. Por lo tanto, la interrupción de la vía hipotálamo-hipofisaria aumenta la secreción de prolactina y lactación sostenida. 356 ERRNVPHGLFRVRUJ ERRNVPHGLFRVRUJ La TRH aumenta la secreción de prolactina. (2) Control por retroinhibición La prolactina inhibe su propia secreción al estimular la liberación hipotalámica de dopamina. b. Acciones de la prolactina (1) Estimula la lactación, o producción de leche en la mama (caseína, lactoalbúmina). (2) Estimula el desarrollo mamario (en apoyo de los estrógenos). Regulación de la secreción de prolactina Factores que aumentan la secreción de prolactina Factores que disminuyen la secreción de prolactina Estrógenos (embarazo) Dopamina Lactación Bromocriptina (agonista dopaminérgico) Sueño Somatostatina Estrés Prolactina (por retroinhibición) TRH Antagonistas dopaminérgicos TRH, tiroliberina u hormona liberadora de tirotropina. (3) Inhibe la ovulación al reducir la síntesis y secreción de gonadoliberina u hormona liberadora de gonadotropina (GnRH). (4) Inhibe la espermatogénesis (al disminuir la GnRH). c. Fisiopatología de la prolactina (1) Carencia de prolactina (destrucción de la adenohipófisis) Se traduce en ausencia de lactación. (2) Exceso de prolactina Se debe a destrucción hipotalámica (por pérdida del control “inhibidor” tónico por la dopamina) o a tumores secretores de prolactina (prolactinomas). Provoca galactorrea y disminución de la libido. Causa ausencia de ovulación y amenorrea porque inhibe la secreción de GnRH. Puede tratarse con bromocriptina, que reduce la secreción de prolactina al actuar como un agonista dopaminérgico. C. Hormonas del lóbulo posterior de la hipófisis Son la vasopresina u hormona antidiurética (ADH) y la oxitocina. Son nonapéptidos homólogos. Se sintetizan en los núcleos hipotalámicos y se empacan en gránulos secretores con sus neurofisinas respectivas. Se desplazan por los axones de las neuronas para su secreción por la 357 ERRNVPHGLFRVRUJ ERRNVPHGLFRVRUJ neurohipófisis. 1. Vasopresina (ADH) (véase capítulo 5 VII) Se origina principalmente en los núcleos supraópticos del hipotálamo. Regula la osmolaridad sérica al aumentar la permeabilidad al H2O en la porción final de los túbulos distales y los túbulos colectores. a. Regulación de la secreción de ADH (tabla 7-4) b. Acciones de la ADH (1) ↑ permeabilidad al H2O (acuaporina 2, AQP2) de las células principales de la porción final del túbulo distal y el conducto colector (por medio de un receptor V2 y el mecanismo de adenilato ciclasaAMPc). (2) Contracción del músculo liso vascular (por medio de un receptor V1 y un mecanismo del IP3/Ca2+). (3) aumenta el cotransporte de Na+-2Cl–-K+ en la rama ascendente gruesa, conduciendo a un aumento en la multiplicación contracorriente y aumento en el gradiente osmótico corticopapilar. (4) aumenta el reciclaje de la urea en los conductos colectores medulares internos, conduciendo a un aumento en el gradiente osmótico corticopapilar. c. Fisiopatología de la ADH (véase capítulo 5 VII) 2. Oxitocina Se origina principalmente en los núcleos paraventriculares del hipotálamo. Provoca la expulsión de leche de la mama cuando ésta es estimulada por la succión del pezón por el lactante. Regulación de la secreción de ADH Factores que aumentan la secreción de ADH Factores que disminuyen la secreción de ADH ↑ osmolaridad sérica ↓ osmolaridad sérica Contracción de volumen Etanol Dolor Agonistas α Náusea (estímulo potente) ANP Hipoglucemia Nicotina, opioides, antineoplásicos ADH, hormona antidiurética o vasopresina; ANP, péptido natriurético auricular. a. Regulación de la secreción de oxitocina (1) Succión del pezón Es el principal estímulo para la secreción de oxitocina. Las fibras aferentes conducen impulsos desde el pezón hasta la médula espinal. Los transmisores del hipotálamo provocan la 358 ERRNVPHGLFRVRUJ ERRNVPHGLFRVRUJ liberación de oxitocina desde la neurohipófisis. El hecho de ver u oír al lactante puede estimular las neuronas hipotalámicas para que segreguen oxitocina, incluso en ausencia de succión. (2) Dilatación del cuello uterino y orgasmo Aumentan la secreción de oxitocina. b. Acciones de la oxitocina (1) Contracción de las células mioepiteliales en la mama La leche es enviada desde los alveolos mamarios hasta los conductos en donde es expulsada. (2) Contracción del útero Durante el embarazo, los receptores de oxitocina en el útero son regulados a la alza conforme se acerca el parto, aunque el cometido de la oxitocina en el parto normal no está claro. La oxitocina puede emplearse para inducir el trabajo de parto y reducir la hemorragia posparto. IV. GLÁNDULA TIROIDES A. Síntesis de hormonas tiroideas (figura 7-8) La tirotropina u hormona estimulante de tiroides (TSH) estimula todos los pasos de su síntesis: 1. Se sintetiza tiroglobulina a partir de la tirosina en las células foliculares tiroideas, se empaca en vesículas secretoras y se excreta a la luz folicular (paso 1). 2. Bomba de yoduro (I–) o cotransporte de Na+-I– Está presente en las células epiteliales del folículo tiroideo. Transporta activamente I– a las células foliculares tiroideas para su posterior incorporación en las hormonas tiroideas (paso 2). Es inhibida por los aniones tiocianato y perclorato. 3. Oxidación de I– a I2 Es catalizada por una enzima peroxidasa en la membrana de la célula folicular (paso 3). I2 es la forma reactiva, que se “organificará” por combinación con la tirosina de la tiroglobulina. El propiltiouracilo, que se utiliza con fines terapéuticos para reducir la síntesis de hormonas tiroideas en el tratamiento del hipertiroidismo, inhibe la enzima peroxidasa. La misma enzima peroxidasa cataliza las restantes reacciones de organificación y acoplamiento implicadas en la síntesis de hormonas tiroideas. 359 ERRNVPHGLFRVRUJ ERRNVPHGLFRVRUJ 4. Organificación del I2 En la unión de las células foliculares y la luz folicular, los residuos de tirosina de la tiroglobulina reaccionan con el I2 para formar monoyodotirosina (MIT) y diyodotirosina (DIT) (paso 4). Las concentraciones altas de I– inhiben la organificación y, por lo tanto, inhiben la síntesis de hormona tiroidea (efecto de Wolff-Chaikoff). 5. Acoplamiento de MIT y DIT Mientras la MIT y la DIT están unidas a la tiroglobulina, ocurren dos reacciones de acoplamiento (paso 5). a. Cuando se combinan dos moléculas de DIT, se forma tiroxina (T4). b. Cuando se combina una molécula de DIT con una molécula de MIT, se forma triyodotironina (T3). Se sintetiza más T4 que T3, aunque la T3 es más activa. FIGURA 7-8. Pasos de la síntesis de hormonas tiroideas. La hormona estimulante de la tiroides estimula todos los pasos. DIT, diyodotirosina; I–, yoduro; MIT, monoyodotirosina; T3, triyodotironina; T4, tiroxina; TG, tiroglobulina. c. La tiroglobulina yodada se almacena en la luz folicular hasta que la glándula tiroides es estimulada para segregar hormonas tiroideas. 6. Estimulación de las células tiroideas por la TSH Cuando se estimulan las células tiroideas, la tiroglobulina yodada es captada 360 ERRNVPHGLFRVRUJ ERRNVPHGLFRVRUJ de nuevo por las células foliculares mediante endocitosis (paso 6). Luego, enzimas lisosómicas digieren la tiroglobulina y liberan T4 y T3 en la circulación (paso 7). La desyodinasa tiroidea desyoda la MIT y la DIT sobrantes (paso 8). El I2 que se libera se reutiliza para sintetizar más hormonas tiroideas. Por lo tanto, la carencia de desyodinasa tiroidea imita la carencia de I2. 7. Fijación de T3 y T4 En la circulación, la mayor parte de T3 y T4 está unida a la globulina fijadora de tiroxina (TBG). a. En la insuficiencia hepática, las concentraciones de TBG disminuyen, lo que reduce las concentraciones totales de hormona tiroidea, pero normaliza las concentraciones de hormona libre. b. En el embarazo, las concentraciones de TBG aumentan, lo que eleva las concentraciones totales de hormona tiroidea, pero normaliza las concentraciones de hormona libre (esto es, la mujer es clínicamente eutiroidea). 8. Conversión de T4 en T3 y T3 inversa (rT3) En los tejidos periféricos, la 5’-yodinasa convierte T4 en T3 (o en rT3). T3 es biológicamente más activa que T4. rT3 es inactiva. B. Regulación de la secreción de hormonas tiroideas (figura 7-9) 1. Control hipotálamo-hipofisario: TRH y TSH a. El hipotálamo segrega tiroliberina u hormona liberadora de tirotropina (TRH), que estimula la secreción de TSH por la adenohipófisis. 361 ERRNVPHGLFRVRUJ ERRNVPHGLFRVRUJ FIGURA 7-9. Control de la secreción de hormonas tiroideas. T3, triyodotironina; T4, tiroxina; TRH, hormona liberadora de tirotropina; TSH, hormona estimulante de la tiroides. b. La TSH aumenta la síntesis y la secreción de hormonas tiroideas por las células foliculares a través de un mecanismo de adenilato ciclasa-AMPc. La elevación crónica de la TSH provoca hipertrofia de la glándula tiroides. c. T3 regula a la baja los receptores de TRH en la adenohipófisis y de este modo inhibe la secreción de TSH. 2. Inmunoglobulinas estimulantes de la tiroides Son componentes de la fracción de inmunoglobulina G (IgG) de las proteínas plasmáticas y son anticuerpos contra los receptores de TSH en la glándula tiroides. Se unen a los receptores de TSH y, al igual que la TSH, estimulan la glándula tiroides para que segregue T3 y T4. Circulan en concentraciones altas en personas con enfermedad de Graves, que se caracteriza por concentraciones circulantes altas de hormonas tiroideas y, en consecuencia, concentraciones bajas de TSH (a causa de la retroinhibición de las hormonas tiroideas en la adenohipófisis). C. Acciones de las hormonas tiroideas T3 es tres a cuatro veces más potente que T4. Los tejidos diana convierten T4 en T3 (véase IV A 8). 1. Crecimiento La consecución de la talla adulta requiere hormona tiroidea. Las hormonas tiroideas actúan sinérgicamente con la somatotropina y las 362 ERRNVPHGLFRVRUJ ERRNVPHGLFRVRUJ somatomedinas para promover la formación ósea. Las hormonas tiroideas estimulan la maduración ósea como consecuencia de la osificación y la fusión de los cartílagos de crecimiento. En la carencia de hormona tiroidea, la edad ósea es menor que la edad cronológica. 2. Sistema nervioso central a. Periodo perinatal La maduración del sistema nervioso central (SNC) necesita hormona tiroidea en el periodo perinatal. La carencia de hormona tiroidea provoca retraso mental irreversible. Puesto que solo existe un breve periodo perinatal en el que el tratamiento de reemplazo con hormona tiroidea resulta útil, son obligatorias las pruebas en busca de hipotiroidismo neonatal. b. Edad adulta El hipertiroidismo provoca hiperexcitabilidad e irritabilidad. El hipotiroidismo causa apatía, habla lenta, somnolencia, deterioro de la memoria y disminución de la capacidad mental. 3. Sistema nervioso autónomo La hormona tiroidea tiene muchas de las mismas acciones que el sistema nervioso autónomo porque regula a la alza los receptores adrenérgicos β1 en el corazón. Por lo tanto, un tratamiento complementario útil para el hipertiroidismo es la administración de un bloqueador adrenérgico β, como el propranolol. 4. Metabolismo basal La hormona tiroidea aumenta el consumo de O2 y el metabolismo basal en todos los tejidos excepto encéfalo, gónadas y bazo. El aumento resultante de la producción de calor subyace a la actividad reguladora de la temperatura de la hormona tiroidea. La hormona tiroidea aumenta la síntesis de Na+, K+-ATPasa y en consecuencia eleva el consumo de O2 relacionado con la actividad de la bomba de Na+-K+. 5. Aparatos cardiovascular y respiratorio Los efectos de la hormona tiroidea sobre el gasto cardiaco y la frecuencia ventilatoria se combinan para garantizar la distribución de más O2 a los tejidos. a. La frecuencia cardiaca y el volumen sistólico aumentan. Estos efectos se combinan para producir un aumento del gasto cardiaco. El exceso de hormona tiroidea puede causar insuficiencia cardiaca con gasto elevado. b. La frecuencia ventilatoria aumenta. 6. Efectos metabólicos En términos generales, el metabolismo aumenta para satisfacer las necesidades de sustratos asociadas a la mayor tasa de consumo de O2. a. La absorción de glucosa del tubo digestivo aumenta. 363 ERRNVPHGLFRVRUJ ERRNVPHGLFRVRUJ b. Glucogenólisis, gluconeogénesis y oxidación de glucosa (impulsadas por la demanda de ATP) aumentan. c. La lipólisis se eleva. d. La síntesis y la degradación de proteínas se incrementan. El efecto global de la hormona tiroidea es catabólico. D. Fisiopatología de la glándula tiroides (tabla 7-5) V. CORTEZA Y MÉDULA SUPRARRENALES (figura 7-10) A. Corteza suprarrenal 1. Síntesis de hormonas corticosuprarrenales (figura 7-11) La zona glomerular produce aldosterona. Las zonas fascicular y reticular producen glucocorticoides (cortisol) y andrógenos (deshidroepiandrosterona y androstenodiona). a. Esteroides de 21 carbonos (C) Comprenden progesterona, desoxicorticosterona, aldosterona y cortisol. La progesterona es la precursora de los demás en la serie de 21 carbonos. La hidroxilación en C 21 lleva a la producción de desoxicorticosterona, que posee actividad de mineralocorticoide (pero no de glucocorticoide). La hidroxilación en C 17 lleva a la producción de glucocorticoides (cortisol). b. Esteroides de 19 carbonos Poseen actividad androgénica y son precursores de los estrógenos. Si el esteroide se ha hidroxilado previamente en C 17, la cadena lateral C20,21 puede escindirse para generar los esteroides de 19 carbonos deshidroepiandrosterona o androstenodiona en la corteza suprarrenal. Los andrógenos suprarrenales tienen un grupo cetónico en C 17 y se excretan en forma de 17-cetoesteroides en la orina. En los testículos, la androstenodiona se convierte en testosterona. Fisiopatología de la glándula tiroides Síntomas Hipertiroidismo Hipotiroidismo ↑ metabolismo ↓ metabolismo Pérdida de peso Aumento de peso Balance nitrogenado negativo Balance nitrogenado positivo ↑ producción de calor (sudación) ↑ gasto cardiaco Disnea 364 ERRNVPHGLFRVRUJ ↓ producción de calor (sensibilidad al frío) ↓ gasto cardiaco ERRNVPHGLFRVRUJ Temblor, debilidad Hipoventilación Exoftalmos Letargo, lentitud mental Bocio Ptosis palpebral Mixedema Retraso del crecimiento y mental (perinatal) Bocio Causas Enfermedad de Graves (anticuerpos contra el receptor de TSH) Neoplasia tiroidea Tiroiditis (autoinmunitaria; de Hashimoto) Extirpación quirúrgica de la tiroides Carencia de I– Cretinismo (congénito) ↓ TRH o TSH Concentraciones de TSH ↓ (debido a la retroinhibición en ↑ (por decremento de la la adenohipófisis por las retroinhibición en la concentraciones altas de adenohipófisis por hormona tiroidea) las concentraciones bajas de hormona tiroidea) ↓ (si el defecto principal está en el hipotálamo o la adenohipófisis) Tratamiento Propiltiouracilo (inhibe la síntesis de hormonas tiroideas por bloqueo de la peroxidasa) Restitución de hormonas tiroideas Tiroidectomía 131I (destruye la tiroides) β-bloquedores (tratamiento complementario) Véanse las abreviaturas en la tabla 7-1. c. Esteroides de 18 carbonos Poseen actividad estrogénica. La oxidación del anillo A (aromatización) para generar estrógenos ocurre en los ovarios y la placenta, pero no en la corteza suprarrenal ni los testículos. 2. Regulación de la secreción de hormonas corticosuprarrenales 365 ERRNVPHGLFRVRUJ ERRNVPHGLFRVRUJ FIGURA 7-10. Productos de secreción de la corteza y la médula suprarrenales. FIGURA 7-11. Vías de biosíntesis de glucocorticoides, andrógenos y mineralocorticoides en la corteza suprarrenal. ACTH, hormona adrenocorticotrópica. a. Secreción de glucocorticoides (figura 7-12) 366 ERRNVPHGLFRVRUJ ERRNVPHGLFRVRUJ Oscila con periodicidad de 24 h (ritmo circadiano). En las personas que duermen por la noche, las concentraciones de cortisol alcanzan el nivel más alto inmediatamente antes de despertar (≈ 8 de la mañana) y el nivel más bajo por la noche (≈ 12 de la noche). (1) Control hipotalámico: hormona liberadora de corticotropina (CRH) Las neuronas que contienen CRH están situadas en los núcleos paraventriculares del hipotálamo. Cuando se estimulan estas neuronas, se libera CRH a la sangre del sistema porta hipotálamo-hipofisario y se transporta a la adenohipófisis. La CRH se une a receptores en las células corticotrópicas de la adenohipófisis y las hace sintetizar POMC (la precursora de la ACTH) y segregar ACTH. El segundo mensajero para la CRH es el AMPc. (2) Lóbulo anterior de la hipófisis: ACTH La ACTH aumenta la síntesis de hormonas esteroideas en todas las zonas de la corteza suprarrenal al estimular la colesterol desmolasa y aumentar la conversión de colesterol en pregnenolona. FIGURA 7-12. Control de la secreción de glucocorticoides. ACTH, hormona adrenocorticotrópica; CRH, corticoliberina u hormona liberadora de corticotropina. La ACTH también regula a la alza su propio receptor, de manera 367 ERRNVPHGLFRVRUJ ERRNVPHGLFRVRUJ que la sensibilidad de la corteza suprarrenal a la ACTH aumenta. El aumento prolongado de las concentraciones de ACTH provoca hipertrofia de la corteza suprarrenal. El segundo mensajero para la ACTH es el AMPc. (3) Control por retroinhibición: cortisol El cortisol inhibe la secreción de CRH del hipotálamo y la secreción de ACTH de la adenohipófisis. Cuando las concentraciones de cortisol (glucocorticoide) aumentan de manera prolongada, la secreción de CRH y ACTH se suprime por retroinhibición. La prueba de supresión con dexametasona se basa en la capacidad de la dexametasona (un glucocorticoide sintético) de inhibir la secreción de ACTH. En personas sanas, la dexametasona en dosis bajas inhibe o “suprime” la secreción de ACTH y, por consiguiente, la secreción de cortisol. En personas con tumores secretores de ACTH, la dexametasona en dosis bajas no inhibe la secreción de cortisol, pero la dexametasona en dosis altas sí. En personas con tumores corticosuprarrenales, ni las dosis bajas de dexametasona ni las altas inhiben la secreción de cortisol. b. Secreción de aldosterona (véase capítulo 3 VI B) Está bajo control tónico de la ACTH, pero es regulada por separado por el sistema renina-angiotensina y el potasio sérico. (1) Sistema renina-angiotensina-aldosterona (a) La hipovolemia reduce la presión de perfusión renal, lo que a su vez aumenta la secreción de renina. La renina, una enzima, cataliza la conversión de angiotensinógeno en angiotensina I. La enzima convertidora de angiotensina (ECA) convierte la angiotensina I en angiotensina II. (b) La angiotensina II actúa sobre la zona glomerular de la corteza suprarrenal para aumentar la conversión de corticosterona en aldosterona. (c) La aldosterona aumenta la reabsorción renal de Na+, con lo que normaliza el volumen del líquido extracelular (LEC) y la volemia. (2) La hiperpotasemia aumenta la secreción de aldosterona. La aldosterona aumenta la secreción renal de K+, con lo que se normaliza la [K+] sanguínea. 3. Acciones de los glucocorticoides (cortisol) En general, los glucocorticoides son esenciales para la respuesta al estrés. a. Estimulación de la gluconeogénesis Los glucocorticoides aumentan la gluconeogénesis por los siguientes mecanismos: (1) Aumentan el catabolismo proteínico en el músculo y disminuyen la síntesis de proteínas, proporcionando de este modo más aminoácidos al 368 ERRNVPHGLFRVRUJ ERRNVPHGLFRVRUJ hígado para la gluconeogénesis. (2) Disminuyen la utilización de glucosa y la sensibilidad a la insulina del tejido adiposo. (3) Aumentan la lipólisis, que proporciona más glicerol al hígado para la gluconeogénesis. b. Efectos antiinflamatorios (1) Los glucocorticoides inducen la síntesis de lipocortina, un inhibidor de la fosfolipasa A2. (La fosfolipasa A2 es la enzima que libera ácido araquidónico a partir de los fosfolípidos de la membrana y proporciona el precursor para la síntesis de prostaglandinas y leucotrienos.) Puesto que las prostaglandinas y los leucotrienos intervienen en la respuesta inflamatoria, los glucocorticoides poseen propiedades antiinflamatorias al inhibir la formación del precursor (ácido araquidónico). (2) Los glucocorticoides inhiben la producción de interleucina 2 (IL-2) e inhiben la proliferación de linfocitos T. (3) Los glucocorticoides inhiben la liberación de histamina y serotonina de mastocitos y plaquetas. c. Supresión de la respuesta inmunitaria Los glucocorticoides inhiben la producción de IL 2 y linfocitos T, de importancia fundamental para la inmunidad celular. En dosis farmacológicas, los glucocorticoides se utilizan para prevenir el rechazo de órganos trasplantados. d. Mantenimiento de la sensibilidad vascular a las catecolaminas El cortisol regula a la alza los receptores α1 en las arteriolas y aumenta su sensibilidad al efecto vasoconstrictor de la noradrenalina. Por lo tanto, con exceso de cortisol, la presión arterial aumenta; con carencia de cortisol, la presión arterial disminuye. 4. Acciones de los mineralcorticoides (aldosterona) (véanse capítulos 3 y 5) a. ↑ reabsorción renal de Na+ (acción sobre las células principales de la porción final del túbulo distal y el túbulo colector). b. ↑ secreción renal de K+ (acción sobre las células principales de la porción final del túbulo distal y el túbulo colector). c. ↑ secreción renal de H+ (acción sobre las células intercalares α de la porción final del túbulo distal y el túbulo colector). 5. Fisiopatología de la corteza suprarrenal (tabla 7-6) a. Insuficiencia corticosuprarrenal (1) Insuficiencia corticosuprarrenal primaria: enfermedad de Addison Más a menudo es causada por destrucción autoinmunitaria de la corteza suprarrenal y provoca una crisis suprarrenal aguda. Se caracteriza por: (a) ↓ glucocorticoides, andrógenos y mineralcorticoides suprarrenales. (b) ↑ ACTH (las concentraciones bajas de cortisol estimulan la 369 ERRNVPHGLFRVRUJ ERRNVPHGLFRVRUJ secreción de ACTH por retroinhibición). (c) Hipoglucemia (originada por la carencia de cortisol). (d) Pérdida de peso, debilidad, náuseas y vómito. (e) Hiperpigmentación (las concentraciones bajas de cortisol estimulan la secreción de ACTH; la ACTH contiene el fragmento MSH). (f) ↓ vello púbico y axilar en la mujer (por la carencia de andrógenos suprarrenales) (g) Contracción del volumen del LEC, hipotensión arterial, hiperpotasemia y acidosis metabólica (por la carencia de aldosterona). 370 ERRNVPHGLFRVRUJ ERRNVPHGLFRVRUJ (2) Insuficiencia corticosuprarrenal secundaria Es causada por la carencia primaria de ACTH. No presenta hiperpigmentación (porque hay carencia de ACTH). No presenta contracción de volumen, hiperpotasemia ni acidosis metabólica (porque las concentraciones de aldosterona son normales). Los síntomas son por lo demás parecidos a los de la enfermedad de Addison. 371 ERRNVPHGLFRVRUJ ERRNVPHGLFRVRUJ b. Exceso corticosuprarrenal: síndrome de Cushing Con mucha frecuencia es causado por la administración de dosis farmacológicas de glucocorticoides. También es causado por hiperplasia primaria de las glándulas suprarrenales. Se denomina enfermedad de Cushing cuando es causado por hiperproducción de ACTH. Se caracteriza por: (1) ↑ concentraciones de cortisol y andrógenos. (2) ↓ ACTH (si es originado por hiperplasia suprarrenal primaria o dosis farmacológicas de glucocorticoides); ↑ ACTH (si es causado por sobreproducción de ACTH, como en la enfermedad de Cushing). (3) Hiperglucemia (por concentraciones elevadas de cortisol). (4) ↑ catabolismo proteínico y disminución de la masa muscular. (5) Obesidad central (cara redonda, grasa supraclavicular, joroba de búfalo). (6) Cicatrización deficiente de heridas. (7) Virilización de la mujer (por concentraciones elevadas de andrógenos suprarrenales). (8) Hipertensión arterial (por concentraciones elevadas de cortisol y aldosterona). (9) Osteoporosis (las concentraciones elevadas de cortisol provocan resorción ósea). (10) Estrías. El ketoconazol, un inhibidor de la síntesis de hormonas esteroideas, puede emplearse para tratar la enfermedad de Cushing. c. Hiperaldosteronismo: síndrome de Conn Es causado por un tumor secretor de aldosterona. Se caracteriza por: (1) Hipertensión arterial (porque la aldosterona aumenta la reabsorción de Na+, que incrementa el volumen del LEC y la volemia). (2) Hipopotasemia (porque la aldosterona aumenta la secreción de K+). (3) Alcalosis metabólica (porque la aldosterona aumenta la secreción de H+). (4) ↓ secreción de renina (porque el aumento del volumen del LEC y la presión arterial inhiben la secreción de renina por retroinhibición). d. Deficiencia de 21-β-hidroxilasa Es la anomalía bioquímica más frecuente de la vía de esteroidogénesis (véase figura 7-11). Pertenece a un grupo de trastornos caracterizados por el síndrome genitosuprarrenal. Se caracteriza por: (1) ↓ concentraciones de cortisol y aldosterona (porque el bloqueo enzimático impide la producción de 11-desoxicorticoesterona y 11372 ERRNVPHGLFRVRUJ ERRNVPHGLFRVRUJ desoxicortisol, los precursores de cortisol y aldosterona). (2) ↑ concentraciones de 17-hidroxiprogesterona y progesterona (debido a la acumulación de productos intermedios por encima del bloqueo enzimático). (3) ↑ ACTH (debido a la menor retroinhibición por el cortisol). (4) Hiperplasia de la zona fascicular y la zona reticular (debido a las concentraciones altas de ACTH). (5) ↑ andrógenos suprarrenales (porque la 17-hidroxiprogesterona es su principal precursor) y ↑ 17-cetoesteroides urinarios. (6) Virilización en la mujer. (7) Aceleración prematura del crecimiento lineal y aparición prematura del vello púbico y axilar. (8) Supresión de la actividad gonadal tanto en el hombre como en la mujer. e. La deficiencia de 17α-hidroxilasa se caracteriza por: (1) ↓ concentraciones de andrógenos y glucocorticoides (porque el bloqueo enzimático impide la producción de 17-hidroxipregnenolona y 17-hidroxiprogesterona). (2) ↑ concentraciones de mineralocorticoides (porque los productos intermedios se acumulan a la izquierda del bloqueo enzimático y se envían a la producción de mineralocorticoides). (3) Ausencia de vello púbico y axilar (que depende de los andrógenos suprarrenales) en la mujer. (4) Hipoglucemia (debido a la disminución de los glucocorticoides). (5) Alcalosis metabólica, hipopotasemia e hipertensión arterial (debido al aumento de los mineralocorticoides). (6) ↑ ACTH (porque el decremento de las concentraciones de cortisol estimula la secreción de ACTH por retroinhibición). B. Médula suprarrenal (véase capítulo 2, I A 4) VI. PÁNCREAS ENDOCRINO: GLUCAGÓN E INSULINA (tabla 7-7) A. Organización del páncreas endocrino Los islotes de Langerhans contienen tres tipos de células principales (tabla 7-8). Otras células segregan polipéptido pancreático. Las uniones comunicantes unen las células β entre sí, las células α entre sí y las células β con las células α para una comunicación rápida. El riego sanguíneo portal de los islotes permite que la sangre de las células β (que contienen insulina) bañe las células α y δ, de nuevo para una comunicación intercelular rápida. B. Glucagón 373 ERRNVPHGLFRVRUJ ERRNVPHGLFRVRUJ 1. Regulación de la secreción de glucagón (tabla 7-9) El principal factor que regula la secreción de glucagón es la glucemia. La hipoglucemia estimula la secreción de glucagón. El aumento de los aminoácidos sanguíneos estimula la secreción de glucagón, lo cual impide la hipoglucemia causada por insulina no contrarrestada en respuesta a una comida rica en proteínas. 2. Acciones del glucagón El glucagón actúa sobre el hígado y el tejido adiposo. El segundo mensajero para el glucagón es el AMPc. a. El glucagón aumenta la glucemia. (1) Aumenta la glucogenólisis e impide la incorporación de glucosa al glucógeno. (2) Aumenta la gluconeogénesis. El glucagón disminuye la producción de 2,6-bisfosfato de fructosa, lo que disminuye la actividad de fosfofructocinasa; de hecho, el sustrato se dirige a la formación de glucosa antes que al desdoblamiento de glucosa. b. El glucagón aumenta la concentración sanguínea de ácidos grasos y cetoácidos. El glucagón aumenta la lipólisis. De hecho, la inhibición de la síntesis de ácidos grasos “deriva” los sustratos hacia la gluconeogénesis. Los cetoácidos (β-hidroxibutirato y acetoacetato) se producen a partir de la acetilcoenzima A (CoA), que es el resultado de la degradación de los ácidos grasos. c. El glucagón aumenta la producción de urea. Los aminoácidos se utilizan para la gluconeogénesis (estimulada por el glucagón), y los grupos amino resultantes se incorporan a la urea. Tipos de células de los islotes de Langerhans 374 ERRNVPHGLFRVRUJ ERRNVPHGLFRVRUJ Tipo de célula Ubicación Función β α Δ Islote central Borde externo del islote Entremezclada Segrega insulina Segrega glucagón Segrega somatostatina y gastrina C. Insulina Contiene una cadena A y una cadena B, que están unidas por dos puentes disulfuro. La proinsulina se sintetiza en forma de péptido monocatenario. Dentro de los gránulos de almacenamiento, las proteasas eliminan un péptido conector (péptido C) para producir insulina. El péptido C se empaca y se segrega junto con la insulina, y su concentración se utiliza para controlar el funcionamiento de las células β en los diabéticos que reciben insulina exógena. 1. Regulación de la secreción de insulina (tabla 7-10) a. Glucemia Es el principal factor que regula la secreción de insulina. El aumento de la glucemia estimula la secreción de insulina. Un incremento brusco inicial de insulina va seguido de una secreción mantenida. b. Mecanismo de secreción de insulina La glucosa, el estimulante de la secreción de insulina, se une al receptor Glut 2 en las células β. Dentro de las células β, la glucosa se oxida y se transforma en ATP, que cierra los canales de K + en la membrana celular y causa la despolarización de las células β. De modo parecido a la acción del ATP, las sulfonilureas (p. ej., tolbutamida, glibenclamida) estimulan la secreción de insulina mediante el cierre de estos canales de K+. La despolarización abre los canales de Ca2+, lo que lleva a un aumento de la [Ca2+] intracelular y luego a la secreción de insulina. 2. Receptor de insulina (véase figura 7-3) Está presente en los tejidos diana de la insulina. Es un tetrámero con dos subunidades α y dos subunidades β. a. Las subunidades α se localizan en el lado extracelular de la membrana celular. b. Las subunidades β atraviesan la membrana celular y poseen actividad de tirosina cinasa intrínseca. Cuando la insulina se une al receptor, la tirosina cinasa se activa y autofosforila las subunidades β. Luego, el receptor fosforilado fosforila las proteínas intracelulares. Regulación de la secreción de glucagón Factores que aumentan la secreción de glucagón Factores que disminuyen la secreción de glucagón 375 ERRNVPHGLFRVRUJ ERRNVPHGLFRVRUJ ↓ glucemia ↑ aminoácidos (especialmente arginina) CCK (alerta a las células α sobre una comida rica en proteínas) Noradrenalina, adrenalina ACh ↑ glucemia Insulina Somatostatina Ácidos grasos, cetoácidos ACh, acetilcolina; CCK, colecistocinina. Regulación de la secreción de insulina Factores que aumentan la secreción de insulina Factores que disminuyen la secreción de insulina ↑ glucemia ↑ aminoácidos (arginina, lisina, leucina) ↑ ácidos grasos Glucagón GIP ACh ↓ glucemia Somatostatina Noradrenalina, adrenalina ACh, acetilcolina; GIP, péptido insulinótropo dependiente de glucosa. c. Los complejos insulina-receptor entran en las células diana. d. La insulina regula a la baja sus propios receptores en los tejidos diana. Por lo tanto, el número de receptores de insulina es mayor en el ayuno prolongado y menor en la obesidad (p. ej., en la diabetes mellitus tipo 2). 3. Acciones de la insulina La insulina actúa en hígado, tejido adiposo y músculo. a. La insulina disminuye la glucemia por los siguientes mecanismos: (1) Aumenta la captación de glucosa en las células diana dirigiendo la inserción de los transportadores de glucosa en las membranas celulares. Conforme entra glucosa en las células, la glucemia disminuye. (2) Promueve la formación de glucógeno a partir de glucosa en músculo e hígado, e inhibe simultáneamente la glucogenólisis. (3) Disminuye la gluconeogénesis. La insulina eleva la producción de 2,6bisfosfato de fructosa, lo que aumenta la actividad de fosfofructocinasa. De hecho, se desvía sustrato de la formación de glucosa. b. La insulina disminuye las concentraciones sanguíneas de ácidos grasos y cetoácidos. En el tejido adiposo, la insulina estimula el depósito de grasa e inhibe la lipólisis. La insulina inhibe la formación de cetoácidos en el hígado porque la menor degradación de ácidos grasos proporciona menos sustrato acetilCoA para la formación de cetoácidos. c. La insulina disminuye la concentración sanguínea de aminoácidos. 376 ERRNVPHGLFRVRUJ ERRNVPHGLFRVRUJ La insulina estimula la captación de aminoácidos en las células, aumenta la síntesis de proteínas e inhibe la degradación proteínica. Por lo tanto, la insulina es anabólica. d. La insulina disminuye la concentración sanguínea de K+. La insulina aumenta la captación de K+ en las células, disminuyendo de este modo la [K+] sanguínea. 4. Fisiopatología de la insulina: diabetes Caso de estudio: una mujer llega al servicio de urgencias. Presenta hipotensión arterial y respiración acelerada; con aliento a acetona. El análisis de sangre revela hiperglucemia grave e hiperpotasemia, y una gasometría arterial es indicativa de acidosis metabólica. Explicación: a. Hiperglucemia Es indicativa de carencia de insulina. En ausencia de insulina, la captación de glucosa por las células es menor, al igual que el almacenamiento de glucosa en forma de glucógeno. Si se hubieran realizado pruebas, la sangre de esta mujer habría revelado aumento de las concentraciones de aminoácidos (debido al mayor catabolismo proteínico) y de ácidos grasos (debido al incremento de la lipólisis). b. Hipotensión arterial Es consecuencia de la contracción del volumen del LEC. La hiperglucemia elevada se traduce en una alta carga filtrada de glucosa que sobrepasa la capacidad renal de reabsorción (Tm). La glucosa no reabsorbida actúa como un diurético osmótico en la orina y provoca la contracción del volumen del LEC. c. Acidosis metabólica Es causada por la sobreproducción de cetoácidos (β-hidroxibutirato y acetoacetato). El aumento de la frecuencia ventilatoria, o respiración de Kussmaul, es la compensación respiratoria de la acidosis metabólica. d. Hiperpotasemia Se debe a la carencia de insulina; normalmente, la insulina favorece la captación de K+ en las células. D. Somatostatina Es segregada por las células δ del páncreas. Inhibe la secreción de insulina, glucagón y gastrina. VII. METABOLISMO DEL CALCIO (HORMONA PARATIROIDEA, VITAMINA D, 377 ERRNVPHGLFRVRUJ ERRNVPHGLFRVRUJ CALCITONINA) (tabla 7-11) A. Homeostasia del Ca2+ global (figura 7-13) Cuarenta por ciento del Ca2+ total en la sangre está unido a proteínas plasmáticas. Sesenta por ciento del Ca2+ total en la sangre no está unido a proteínas y es ultrafiltrable. El Ca2+ ultrafiltrable comprende Ca2+ que forma complejos con aniones como el fosfato y Ca2+ libre ionizado. El Ca2+ libre ionizado es biológicamente activo. La [Ca2+] sérica es determinada por la interacción de absorción intestinal, excreción renal y remodelación ósea (resorción y formación de hueso). Cada componente es regulado por mecanismos hormonales. Para mantener el equilibrio de Ca2+, la absorción intestinal global debe ser compensada por la excreción urinaria. 378 ERRNVPHGLFRVRUJ ERRNVPHGLFRVRUJ FIGURA 7-13. Regulación hormonal del metabolismo del Ca2+. LEC, líquido extracelular; PTH, hormona paratiroidea. 1. Balance positivo de Ca2+ Se observa en niños en crecimiento. La absorción intestinal de Ca2+ sobrepasa la excreción urinaria, y el exceso se deposita en los huesos en crecimiento. 2. Balance negativo de Ca2+ Se observa en mujeres durante el embarazo o la lactación. La absorción intestinal de Ca2+ es menor que su excreción, y la carencia proviene de los huesos maternos. B. Hormona paratiroidea o paratidina (PTH) Es la principal hormona reguladora de la [Ca2+] sérica. Las células principales de las glándulas paratiroides sintetizan y segregan PTH. 1. Secreción de PTH Es controlada por la unión de Ca2+ sérico a receptores detectores de Ca2+ en la membrana de las células de la glándula paratiroides. La disminución de la [Ca2+] sérica aumenta la secreción de PTH, mientras que el aumento de la [Ca2+] sérica reduce la secreción de PTH. El decremento del Ca2+ sérico reduce la unión al receptor detector de Ca2+, 379 ERRNVPHGLFRVRUJ ERRNVPHGLFRVRUJ lo cual estimula la secreción de PTH. La disminución leve de la [Mg2+] sérica estimula la secreción de PTH. La disminución grave de la [Mg2+] sérica inhibe la secreción de PTH y provoca síntomas de hipoparatiroidismo (p. ej., hipocalcemia). El segundo mensajero para la secreción de PTH por la glándula paratiroides es el AMPc. 2. Acciones de la PTH Se coordinan para producir aumento de la [Ca2+] sérica y disminución de la [fosfato] sérica. El segundo mensajero para las acciones de la PTH sobre sus tejidos diana es el AMPc. a. La PTH aumenta la reabsorción ósea, que lleva Ca2+ y fosfato del mineral óseo al LEC. Solo, este efecto sobre el hueso, no aumentaría la [Ca2+] sérica ionizada porque el fosfato forma complejos con el Ca2+. La reabsorción de la matriz orgánica de hueso queda reflejada en la mayor excreción de hidroxiprolina. b. La PTH inhibe la reabsorción renal de fosfato en el túbulo proximal y, por lo tanto, aumenta la excreción de fosfato (efecto fosfatúrico). Por consiguiente, el fosfato reabsorbido del hueso se excreta en la orina y permite que aumente la [Ca2+] sérica ionizada. El AMPc generado como consecuencia de la acción de la PTH sobre el túbulo proximal se excreta en la orina (AMPc urinario). c. La PTH aumenta la reabsorción renal de Ca2+ en el túbulo distal, lo que también aumenta la [Ca2+] sérica. d. La PTH aumenta la absorción intestinal de Ca2+ de manera indirecta al estimular la producción de 1,25-dihidroxicolecalciferol en el riñón (véase VII C). 3. Fisiopatología de la PTH (tabla 7-12) a. Hiperparatiroidismo primario Más a menudo es causado por un adenoma paratiroideo. Se caracteriza por: (1) ↑ [Ca2+] sérica (hipercalcemia). (2) ↓ [fosfato] sérica (hipofosfatemia). (3) ↑ excreción urinaria de fosfato (efecto fosfatúrico de la PTH). (4) ↑ excreción urinaria de Ca2+ (por el aumento de la carga filtrada de Ca2+). (5) ↑ AMPc urinario. (6) ↑ resorción ósea. 380 ERRNVPHGLFRVRUJ ERRNVPHGLFRVRUJ b. Hipercalcemia humoral de las neoplasias malignas Es causada por el péptido relacionado con PTH (PTH-rp) que segregan algunos tumores malignos (p. ej., mama, pulmón). El PTH-rp tiene todos los efectos fisiológicos de la PTH, entre ellos mayor resorción ósea, mayor reabsorción renal de Ca2+ y menor reabsorción renal de fosfato. Se caracteriza por: (1) ↑ [Ca2+] sérica (hipercalcemia). (2) ↓ [fosfato] sérica (hipofosfatemia). (3) ↑ excreción urinaria de fosfato (efecto fosfatúrico del PTH-rp). (4) ↓ concentraciones séricas de PTH (debido a la retroinhibición por el Ca2+ sérico alto). Puede tratarse con un inhibidor de la resorción ósea (p. ej., etidronato o pamidronato) y furosemida. c. Hipoparatiroidismo Más a menudo se debe a cirugía tiroidea o es congénito. Se caracteriza por: (1) ↓ [Ca2+] sérica (hipocalcemia) y tetania. (2) ↑ [fosfato] sérica (hiperfosfatemia). (3) ↓ excreción urinaria de fosfato. 381 ERRNVPHGLFRVRUJ ERRNVPHGLFRVRUJ d. Seudohipoparatiroidismo tipo A: osteodistrofia hereditaria de Albright Es consecuencia de una proteína Gs defectuosa en riñón y hueso, que provoca resistencia del órgano diana a la PTH. Se producen hipocalcemia e hiperfosfatemia (como en el hipoparatiroidismo), que no pueden corregirse mediante la administración de PTH exógena. Las concentraciones circulantes de PTH están elevadas (estimuladas por la hipocalcemia). e. Insuficiencia renal crónica La disminución de la tasa de filtración glomerular (TFG) reduce la filtración de fosfato, causa retención de fosfato y aumenta la [fosfato] sérica. El exceso de fosfato sérico forma complejos con el Ca2+ y causa disminución de la [Ca2+] ionizada. La disminución de la producción de 1,25-dihidroxicolecalciferol por el tejido renal enfermo también contribuye a la disminución de la [Ca2+] ionizada (véase VII C 1). La disminución de la [Ca2+] provoca hiperparatiroidismo secundario. La combinación de aumento de las concentraciones de PTH y disminución del 1,25-dihidroxicolecalciferol provoca osteodistrofia renal, en la que hay mayor resorción ósea y osteomalacia. f. Hipercalcemia hipocalciúrica familiar (HHF) Trastorno autosómico dominante con decremento de la excreción urinaria de Ca2+ y aumento del Ca2+ sérico. Causada por mutaciones desactivadoras de los receptores detectores de Ca2+ que regulan la secreción de PTH. C. Vitamina D Proporciona Ca2+ y fosfato al LEC para la mineralización ósea. En el niño, la carencia de vitamina D provoca raquitismo. En el adulto, la carencia de vitamina D provoca osteomalacia. 1. Metabolismo de la vitamina D (figura 7-14) Colecalciferol, 25-hidroxicolecalciferol y 24,25-dihidroxicolecalciferol son inactivos. La forma activa de la vitamina D es el 1,25-dihidroxicolecalciferol. La enzima 1α-hidroxilasa cataliza la producción de 1,25dihidroxicolecalciferol en el riñón. La actividad de la 1α-hidroxilasa aumenta debido a: a. ↓ [Ca2+] sérica. b. ↑ concentraciones de PTH. c. ↓ [fosfato] sérica. 382 ERRNVPHGLFRVRUJ ERRNVPHGLFRVRUJ FIGURA 7-14. Etapas y regulación de la síntesis de 1,25-dihidroxicolecalciferol. PTH, hormona paratiroidea. 2. Acciones del 1,25-dihidroxicolecalciferol Se coordinan para aumentar la [Ca2+] y la [fosfato] en el LEC a fin de mineralizar hueso nuevo. a. Aumenta la absorción intestinal de Ca2+. El 1,25-dihidroxicolecalciferol induce la proteína fijadora de Ca2+ dependiente de vitamina D (calbindina D-28K). La PTH aumenta la absorción intestinal de Ca2+ de manera indirecta al estimular la producción de 1,25-dihidroxicolecalciferol y al incrementar la forma activa de vitamina D. b. Aumenta la absorción intestinal de fosfato. c. Aumenta la reabsorción renal de Ca2+ y fosfato, de manera análoga a sus acciones sobre el intestino. d. Aumenta la resorción ósea, que proporciona Ca2+ y fosfato del hueso “viejo” para mineralizar hueso “nuevo”. D. Calcitonina Las células parafoliculares de la tiroides sintetizan y segregan calcitonina. La secreción es estimulada por un aumento de la [Ca2+] sérica. Actúa principalmente para inhibir la resorción ósea. Puede emplearse para tratar la hipercalcemia. VIII. DIFERENCIACIÓN SEXUAL (figura 7-15) 383 ERRNVPHGLFRVRUJ ERRNVPHGLFRVRUJ El sexo genético es definido por los cromosomas sexuales: XY en el hombre y XX en la mujer. El sexo gonadal es definido por la presencia de testículos en el hombre y de ovarios en la mujer. El sexo fenotípico es definido por las características del aparato genital interno y los genitales externos. A. Fenotipo masculino Los testículos de los hombres gonadales segregan hormona antimülleriana y testosterona. La testosterona estimula el crecimiento y la diferenciación de los conductos mesonéfricos, que se transforman en el aparato genital interno masculino. La hormona antimülleriana provoca atrofia de los conductos de Müller (que se habrían convertido en el aparato genital interno femenino). FIGURA 7-15. Diferenciación sexual en el hombre y la mujer. B. Fenotipo femenino Los ovarios de las mujeres gonadales segregan estrógenos, pero no hormona antimülleriana ni testosterona. Sin testosterona, los conductos de Müller no se diferencian. Sin hormona antimülleriana, los conductos de Müller no se suprimen y, por lo tanto, se convierten en el aparato genital interno femenino. IX. REPRODUCCIÓN MASCULINA 384 ERRNVPHGLFRVRUJ ERRNVPHGLFRVRUJ A. Síntesis de testosterona (figura 7-16) La testosterona es el principal andrógeno sintetizado y segregado por las células de Leydig. Las células de Leydig no contienen 21β-hidroxilasa ni 11β-hidroxilasa (a diferencia de la corteza suprarrenal) y, por lo tanto, no sintetizan glucocorticoides ni mineralocorticoides. La LH (en una acción paralela a la propia de la ACTH en la corteza suprarrenal) aumenta la síntesis de testosterona al estimular la colesterol desmolasa, el primer paso de esta vía. Los órganos sexuales accesorios (p. ej., la próstata) contienen 5α-reductasa, que convierte la testosterona en su forma activa, dihidrotestosterona. Para tratar la hiperplasia prostática benigna, pueden emplearse inhibidores de la 5α-reductasa (finasterida) porque bloquean la activación de la testosterona para transformarse en dihidrotestosterona en la próstata. B. Regulación de los testículos (figura 7-17) 1. Control hipotalámico: GnRH Los núcleos arqueados del hipotálamo segregan GnRH en la sangre del sistema porta hipotálamo-hipofisario. La GnRH estimula la adenohipófisis para que segregue FSH y LH. 2. Adenohipófisis: FSH y LH La FSH actúa sobre las células de Sertoli para mantener la espermatogénesis. Las células de Sertoli también segregan inhibina, que interviene en la retroinhibición de la secreción de FSH. La LH actúa sobre las células de Leydig para favorecer la síntesis de testosterona. Ésta actúa por medio de un mecanismo paracrino intratesticular para reforzar los efectos espermatógenos de la FSH en las células de Sertoli. 385 ERRNVPHGLFRVRUJ ERRNVPHGLFRVRUJ FIGURA 7-16. Síntesis de testosterona. LH, hormona luteinizante o luteotropina. 386 ERRNVPHGLFRVRUJ ERRNVPHGLFRVRUJ FIGURA 7-17. Control de las hormonas reproductoras masculinas. FSH, hormona foliculoestimulante; GnRH, hormona liberadora de gonadotropina; LH, hormona luteinizante. 3. Control por retroinhibición: testosterona e inhibina La testosterona inhibe la secreción de LH al inhibir la liberación de GnRH del hipotálamo y al inhibir de manera directa la liberación de LH de la adenohipófisis. La inhibina (producida por las células de Sertoli) inhibe la secreción de FSH de la adenohipófisis. C. Acciones de la testosterona y la dihidrotestosterona 1. Acciones de la testosterona Diferenciación de epidídimo, conducto deferente y vesículas seminales. Estirón de la pubertad. Cese del estirón de la pubertad (cierre epifisario). Libido. Espermatogénesis en las células de Sertoli (efecto paracrino). Voz más grave. Aumento de la masa muscular. Crecimiento del pene y las vesículas seminales. Retroinhibición sobre la adenohipófisis. 387 ERRNVPHGLFRVRUJ ERRNVPHGLFRVRUJ 2. Acciones de la dihidrotestosterona Diferenciación de pene, escroto y próstata. Patrón del vello masculino. Calvicie típica masculina. Actividad de las glándulas sebáceas. Crecimiento de la próstata. 3. Trastorno de insensibilidad a los andrógenos (síndrome de feminización testicular) Es causado por carencia de receptores de andrógenos en los tejidos diana del hombre. Las acciones de la testosterona y la dihidrotestosterona en los tejidos de actuación están ausentes. Hay genitales externos femeninos (“por defecto”) y no hay aparato genital interno. Las concentraciones de testosterona están elevadas debido a la carencia de receptores de testosterona en la adenohipófisis (ausencia de retroinhibición). D. Pubertad (hombre y mujer) Se inicia por el comienzo de la liberación de pulsátil de GnRH del hipotálamo. A su vez, se segregan FSH y LH de manera pulsátil. La GnRH regula a la alza su propio receptor en la adenohipófisis. E. Variación de las concentraciones de FSH y LH durante toda la vida (hombre y mujer) 1. En la infancia existen las concentraciones hormonales más bajas, y FSH > LH. 2. En la pubertad y durante la edad reproductiva, las concentraciones hormonales aumentan, y LH > FSH. 3. En la senectud se dan las concentraciones hormonales más altas, y FSH > LH. X. REPRODUCCIÓN FEMENINA A. Síntesis de estrógenos y progesterona (figura 7-18) Las células tecales producen testosterona (estimuladas en el primer paso por la LH). La androstenodiona se difunde a las células granulosas (células de la granulosa) cercanas, que contienen 17β-hidroxiesteroide deshidrogenasa —la cual convierte androtenodiona en testosterona— y aromatasa —que convierte testosterona en 17β-estradiol— (estimulada por la FSH). B. Regulación del ovario 1. Control hipotalámico: GnRH Al igual que en el hombre, la gonadoliberina u hormona liberadora de gonadotropina (GnRH) pulsátil estimula la adenohipófisis para que segregue 388 ERRNVPHGLFRVRUJ ERRNVPHGLFRVRUJ FSH y LH. FIGURA 7-18. Síntesis de estrógenos y progesterona. FSH, hormona foliculoestimulante o folitropina; LH, hormona luteinizante o luteotropina. 2. Lóbulo anterior de la hipófisis: FSH y LH La FSH y la LH estimulan los siguientes procesos en el ovario: a. Esteroidogénesis en el folículo ovárico y el cuerpo amarillo. b. Desarrollo folicular más allá de la fase antral. c. Ovulación. d. Luteinización. 3. Control por retroalimentación negativa y positiva: estrógenos y progesterona (tabla 7-13) Las células de la granulosa secretan inhibina, que inhibe la secreción de FSH. Las células de la granulosa secretan activina, que estimula la secreción de FSH. C. Acciones de los estrógenos 1. Poseen efectos de retroalimentación negativa y positiva sobre la secreción de FSH y LH. 389 ERRNVPHGLFRVRUJ ERRNVPHGLFRVRUJ 2. Provocan la maduración y el mantenimiento de trompas de Falopio, útero, cuello uterino y vagina. 3. Causan el desarrollo de las características sexuales secundarias femeninas en la pubertad. 4. Inducen el desarrollo de las mamas. 5. Regulan a la alza los receptores estrogénicos, de LH y de progesterona. 6. Provocan la proliferación y el desarrollo de las células granulosas del ovario. 7. Durante el embarazo, estimula el crecimiento del miometrio y el crecimiento del sistema ductal en la glándula mamaria. 8. Durante el embarazo, estimula la secreción de prolactina (pero posteriormente bloquea su acción en la glándula mamaria). 9. Aumenta la contractilidad uterina. Control por retroalimentación negativa y positiva del ciclo menstrual Fase del ciclo menstrual Folicular Mitad del ciclo Fase de cuerpo amarillo Hormona Tipo de retroalimentación y sitio Estrógenos Estrógenos Estrógenos Progesterona Negativa; adenohipófisis Positiva; adenohipófisis Negativa; adenohipófisis Negativa; adenohipófisis D. Acciones de la progesterona 1. Tiene efectos de retroinhibición sobre la secreción de FSH y LH durante la fase de cuerpo amarillo. 2. Mantiene la actividad secretora del útero durante la fase de cuerpo amarillo. 3. Mantiene el embarazo. 4. Eleva el umbral uterino para los estímulos contráctiles durante el embarazo. 5. Participa en el desarrollo de las mamas. E. Ciclo menstrual (figura 7-19) 1. Fase folicular (días 0 a 14) Se desarrolla un folículo primordial hasta la fase de folículo de Graaf, con atresia de los folículos vecinos. Los receptores de LH y FSH se regulan a la alza en las células tecales y granulosas. Las concentraciones de estradiol aumentan y provocan la proliferación del útero. El efecto de retroinhibición del estradiol sobre la adenohipófisis suprime las concentraciones de FSH y LH. Las concentraciones de progesterona son bajas. 2. Ovulación (día 14) 390 ERRNVPHGLFRVRUJ ERRNVPHGLFRVRUJ Ocurre 14 días antes de la menstruación, independientemente de la duración del ciclo. Por lo tanto, en un ciclo de 28 días, la ovulación ocurre el día 14, y en un ciclo de 35 días, el día 22. FIGURA 7-19. Ciclo menstrual. FSH, hormona foliculoestimulante ofolitropina; LH, hormona luteinizante o luteotropina. Una oleada de síntesis de estradiol al final de la fase folicular tiene un efecto de retroalimentación positiva sobre la secreción de FSH y LH (oleada de LH). La ovulación es resultado de la oleada de LH inducida por estrógenos. Las concentraciones de estrógenos disminuyen inmediatamente después de 391 ERRNVPHGLFRVRUJ ERRNVPHGLFRVRUJ la ovulación (pero vuelven a aumentar durante la fase de cuerpo amarillo). La cantidad de moco cervical aumenta; el moco se vuelve menos viscoso y más penetrable para los espermatozoides. 3. Fase de cuerpo amarillo (días 14 a 28) El cuerpo amarillo empieza a desarrollarse y sintetiza estrógenos y progesterona. La vascularidad y la actividad secretora del endometrio aumentan como preparación para recibir un óvulo fecundado. La temperatura corporal basal aumenta debido al efecto de la progesterona sobre el centro termorregulador hipotalámico. Si no se produce la fecundación, el cuerpo amarillo experimenta regresión al final de la fase de cuerpo amarillo. Por consiguiente, las concentraciones de estradiol y progesterona disminuyen de manera abrupta. 4. Menstruación (días 0 a 4) El endometrio se desprende debido a la brusca disminución de estradiol y progesterona. F. Embarazo (figura 7-20) Se caracteriza por aumento continuo de las concentraciones de estrógenos y progesterona, que mantienen el endometrio adecuado para el feto, suprimen la actividad del folículo ovárico (al inhibir la secreción de FSH y LH) y estimulan el desarrollo de las mamas. 1. Fecundación Si ocurre la fecundación, la gonadotropina coriónica humana (HCG), que se produce en la placenta, impide la involución del cuerpo amarillo. 2. Primer trimestre El cuerpo amarillo (estimulado por la HCG) es responsable de la producción de estradiol y progesterona. Las concentraciones máximas de HCG se producen en la novena semana de gestación y luego disminuyen. 392 ERRNVPHGLFRVRUJ ERRNVPHGLFRVRUJ FIGURA 7-20. Concentraciones hormonales durante el embarazo. HCG, gonadotropina coriónica humana; HPL, lactógeno placentario humano. 3. Segundo y tercer trimestres La placenta produce progesterona. La interacción entre la glándula suprarrenal fetal y la placenta genera estrógenos. La glándula suprarrenal fetal sintetiza sulfato de deshidroepiandrosterona (DHEA-S), que luego se hidroxila en el hígado fetal. Estos productos intermedios se transfieren a la placenta, donde las enzimas eliminan el sulfato y los aromatizan en estrógenos. El principal estrógeno placentario es el estriol. Durante todo el embarazo se produce lactógeno placentario humano (HPL). Sus acciones son parecidas a las de somatotropina y prolactina. 4. Parto Durante todo el embarazo, la progesterona aumenta el umbral para la contracción uterina. Cerca del final del embarazo, la relación estrógenos/progesterona aumenta y hace que el útero sea más sensible a los estímulos contráctiles. Cerca del final del embarazo, los niveles aumentados de estrógeno aumentan la producción local de prostaglandinas. Las prostaglandinas aumentan la contractilidad uterina, incrementan las uniones gap entre las células del músculo liso uterino, y provocan ablandamiento, adelgazamiento y dilatación del cérvix. 393 ERRNVPHGLFRVRUJ ERRNVPHGLFRVRUJ Se desconoce cuál es el evento que inicia el parto. (Aunque la oxitocina es un poderoso estimulante de las contracciones uterinas, los niveles sanguíneos de oxitocina no cambian antes del inicio del trabajo de parto.) 5. Lactación Estrógenos y progesterona estimulan el crecimiento y desarrollo de las mamas durante todo el embarazo. Las concentraciones de prolactina aumentan a un ritmo constante durante el embarazo porque los estrógenos estimulan la secreción de prolactina por la adenohipófisis. Durante el embarazo no se segrega leche (lactación) porque los estrógenos y la progesterona bloquean la acción de la prolactina sobre la mama. Después del parto, las concentraciones de estrógenos y progesterona disminuyen de manera abrupta y se inicia la lactación. La lactación es mantenida por la succión, que estimula la secreción de oxitocina y prolactina. La ovulación se suprime mientras dure la lactación, porque la prolactina tiene los siguientes efectos: a. Inhibe la secreción hipotalámica de GnRH. b. Inhibe la acción de la GnRH sobre la adenohipófisis y, en consecuencia, inhibe la secreción de LH y FSH. c. Antagoniza las acciones de LH y FSH sobre los ovarios. PREGUNTAS 1 A 5 Utilice el gráfico siguiente, que muestra los cambios que ocurren durante el ciclo menstrual, para responder las preguntas 1 a 5. 394 ERRNVPHGLFRVRUJ ERRNVPHGLFRVRUJ 1. El aumento que se muestra en el punto A es causado por el efecto de: (A) Los estrógenos sobre la adenohipófisis (B) La progesterona sobre el hipotálamo (C) La hormona foliculoestimulante (FSH) sobre el ovario (D) La hormona luteinizante (LH) sobre la adenohipófisis (E) La prolactina sobre el ovario 2. La curva B describe la concentración sanguínea de: (A) Estradiol (B) Estriol (C) Progesterona (D) Hormona foliculoestimulante (FSH) (E) Hormona luteinizante (LH) 3. La fuente del aumento de la concentración que se indica en el punto C es: (A) Hipotálamo (B) Adenohipófisis (C) Cuerpo amarillo (D) Ovario 395 ERRNVPHGLFRVRUJ ERRNVPHGLFRVRUJ (E) Corteza suprarrenal 4. La fuente del aumento de la concentración en el punto D es: (A) Ovario (B) Corteza suprarrenal (C) Cuerpo amarillo (D) Hipotálamo (E) Adenohipófisis 5. La causa del aumento brusco que se muestra en el punto E es: (A) Retroalimentación negativa de la progesterona en el hipotálamo (B) Retroalimentación negativa de los estrógenos en la adenohipófisis (C) Retroalimentación negativa de la FSH en el ovario (D) Retroalimentación positiva de la FSH en el ovario (E) Retroalimentación positiva de los estrógenos en la adenohipófisis 6. Una mujer de 41 años de edad presenta hipocalcemia, hiperfosfatemia y disminución de la excreción urinaria de fosfato. La inyección de hormona paratiroidea (PHT) provoca un aumento de AMPc. El diagnóstico más probable es: (A) Hiperparatiroidismo primario (B) Intoxicación por vitamina D (C) Carencia de vitamina D (D) Hipoparatiroidismo tras una intervención quirúrgica de tiroides (E) Seudohipoparatiroidismo 7. ¿Cuál de las siguientes hormonas actúa sobre sus tejidos diana mediante un mecanismo de acción hormonal esteroideo? (A) Hormona tiroidea (B) Hormona paratiroidea (PHT) (C) Vasopresina (ADH) en el túbulo colector (D) Agonistas adrenérgicos β1 (E) Glucagón 8. Se descubre que un hombre de 38 años de edad con galactorrea tiene un prolactinoma. Su médico lo trata con bromocriptina, que elimina la galactorrea. La base del efecto terapéutico de la bromocriptina es que: (A) Antagoniza la acción de la prolactina sobre la mama (B) Fomenta la acción de la prolactina sobre la mama (C) Inhibe la liberación de prolactina de la adenohipófisis (D) Inhibe la liberación de prolactina del hipotálamo (E) Favorece la acción de la dopamina sobre la adenohipófisis 9. ¿Cuál de las siguientes hormonas tiene su origen en la adenohipófisis? (A) Dopamina 396 ERRNVPHGLFRVRUJ ERRNVPHGLFRVRUJ (B) Hormona liberadora de hormona de crecimiento (GHRH) (C) Somatostatina (D) Hormona liberadora de gonadotropina (GnRH) (E) Hormona estimulante de tiroides (TSH) (F) Oxitocina (G) Testosterona 10. ¿Cuál de las siguientes funciones de las células de Sertoli media el control por retroinhibición de la secreción de hormona foliculoestimulante (FSH)? (A) Síntesis de inhibina (B) Síntesis de testosterona (C) Aromatización de la testosterona (D) Mantenimiento de la barrera hematotesticular 11. ¿Cuál de las siguientes sustancias deriva de la POMC? (A) Hormona adrenocorticotrópica (ACTH) (B) Hormona foliculoestimulante (FSH) (C) Melatonina (D) Cortisol (E) Deshidroepiandrosterona 12. Inhibe la secreción de somatotropina por la adenohipófisis: (A) Sueño (B) Estrés (C) Pubertad (D) Somatomedinas (E) Ayuno prolongado (F) Hipoglucemia 13. La destrucción selectiva de la zona glomerular de la corteza suprarrenal originaría una carencia de la siguiente hormona: (A) Aldosterona (B) Androstenodiona (C) Cortisol (D) Deshidroepiandrosterona (E) Testosterona 14. ¿Cuál de los siguientes enunciados explica la supresión de la lactación durante el embarazo? (A) Las concentraciones sanguíneas de prolactina son demasiado bajas para que se produzca leche (B) Las concentraciones sanguíneas de lactógeno placentario humano son demasiado bajas para que se produzca leche (C) La glándula suprarrenal fetal no produce suficiente estriol 397 ERRNVPHGLFRVRUJ ERRNVPHGLFRVRUJ (D) Las concentraciones sanguíneas de estrógenos y progesterona son altas (E) La adenohipófisis materna está suprimida 15. ¿Cuál paso de la biosíntesis de hormonas esteroideas, si se inhibe, bloquea la producción de todos los compuestos andrógenos, pero no bloquea la producción de glucocorticoides? (A) Colesterol → pregnenolona (B) Progesterona → 11-desoxicorticosterona (C) 17-hidroxipregnenolona → deshidroepiandrosterona (D) Testosterona → estradiol (E) Testosterona → dihidrotestosterona 16. Una mujer de 46 años de edad presenta hirsutismo, hiperglucemia, obesidad, emaciación y aumento de las concentraciones circulantes de hormona adrenocorticotrópica (ACTH). La causa más probable de sus síntomas es: (A) Insuficiencia corticosuprarrenal primaria (enfermedad de Addison) (B) Feocromocitoma (C) Sobreproducción primaria de ACTH (enfermedad de Cushing) (D) Tratamiento con glucocorticoides exógenos (E) Hipofisectomía 17. ¿Cuál de los siguientes factores disminuye la conversión de 25hidroxicolecalciferol en 1,25-dihidroxicolecalciferol? (A) Alimentación baja en Ca2+ (B) Hipocalcemia (C) Hiperparatiroidismo (D) Hipofosfatemia (E) Insuficiencia renal crónica 18. Se esperaría un aumento de la secreción de hormona adrenocorticotrópica (ACTH) en las personas: (A) Con insuficiencia corticosuprarrenal crónica (enfermedad de Addison) (B) Con hiperplasia corticosuprarrenal primaria (C) Que reciben glucocorticoides para inmunosupresión después de un trasplante renal (D) Con concentraciones elevadas de angiotensina II 19. ¿Cuál de los siguientes efectos cabría esperar en una persona con enfermedad de Graves? (A) Sensibilidad al frío (B) Aumento de peso (C) Disminución del consumo de O2 (D) Disminución del gasto cardiaco (E) Ptosis palpebral 398 ERRNVPHGLFRVRUJ ERRNVPHGLFRVRUJ (F) Atrofia de la glándula tiroides (G) Aumento de las concentraciones de la hormona estimulante de tiroides (TSH) (H) Aumento de las concentraciones de T3 20. Las concentraciones sanguíneas de la siguiente sustancia disminuyen en la enfermedad de Graves: (A) Tiyodotironina (T3) (B) Tiroxina (T4) (C) Diyodotirosina (DIT) (D) Hormona estimulante de tiroides (TSH) (E) Yoduro (I–) 21. ¿Cuál de las siguientes hormonas actúa mediante un mecanismo de acción de IP3–Ca2+? (A) 1,25-dihidroxicolecalciferol (B) Progesterona (C) Insulina (D) Hormona paratiroidea (PHT) (E) Hormona liberadora de gonadotropina (GnRH) 22. ¿Cuál paso de la biosíntesis de hormonas esteroideas es estimulado por la hormona adrenocorticotrópica (ACTH)? (A) Colesterol → pregnenolona (B) Progesterona → 11-desoxicorticosterona (C) 17-hidroxipregnenolona → deshidroepiandrosterona (D) Testosterona → estradiol (E) Testosterona → dihidrotestosterona 23. La fuente de estrógenos durante el segundo y tercer trimestres de embarazo es: (A) Cuerpo amarillo (B) Ovarios maternos (C) Ovarios fetales (D) Placenta (E) Ovarios maternos y glándula suprarrenal fetal (F) Glándula suprarrenal materna e hígado fetal (G) Glándula suprarrenal fetal, hígado fetal y placenta 24. ¿Cuál de los siguientes factores provoca un aumento de la secreción de aldosterona? (A) Disminución de la volemia (B) Administración de un inhibidor de la enzima convertidora de angiotensina (IECA) (C) Hiperosmolaridad 399 ERRNVPHGLFRVRUJ ERRNVPHGLFRVRUJ (D) Hipopotasemia 25. La secreción de oxitocina aumenta por: (A) Expulsión de leche (B) Dilatación del cuello uterino (C) Aumento de las concentraciones de prolactina (D) Aumento del volumen del líquido extracelular (LEC) (E) Aumento de la osmolaridad sérica 26. Una mujer de 61 años de edad con hipertiroidismo se trata con propiltiouracilo. Este fármaco reduce la síntesis de hormonas tiroideas porque inhibe la oxidación de: (A) Tiyodotironina (T3) (B) Tiroxina (T4) (C) Diyodotirosina (DIT) (D) Hormona estimulante de tiroides (TSH) (E) Yoduro (I–) 27. Un hombre de 39 años de edad con diabetes tipo I no tratada llega al servicio de urgencias. Cabría esperar que una inyección de insulina provocara un aumento de: (A) Concentración de glucosa en orina (B) Glucemia (C) Concentración sanguínea de K+ (D) pH sanguíneo (E) Frecuencia respiratoria 28. ¿Cuál de los siguientes efectos es consecuencia de la acción de la hormona paratiroidea (PHT) sobre el túbulo renal? (A) Inhibición de la 1α-hidroxilasa (B) Estimulación de la reabsorción de Ca2+ en el túbulo distal (C) Estimulación de la reabsorción de fosfato en el túbulo proximal (D) Interacción con los receptores en la membrana luminal de las células del túbulo proximal (E) Decremento de la excreción urinaria de AMPc 29. ¿Cuál paso de la biosíntesis de hormonas esteroideas ocurre en los tejidos sexuales accesorios diana en el hombre y es catalizado por la 5α-reductasa? (A) Colesterol → pregnenolona (B) Progesterona → 11-desoxicorticosterona (C) 17-hidroxipregnenolona → deshidroepiandrosterona (D) Testosterona → estradiol (E) Testosterona → dihidrotestosterona 30. ¿Cuál de las siguientes secreciones pancreáticas tiene un receptor con cuatro subunidades, de las cuales dos poseen actividad de tirosina cinasa? 400 ERRNVPHGLFRVRUJ ERRNVPHGLFRVRUJ (A) Insulina (B) Glucagón (C) Somatostatina (D) Lipasa pancreática 31. A una adolescente de 16 años aparentemente sana se le diagnostica un trastorno de insensibilidad a los andrógenos. No ha experimentado ningún ciclo menstrual y se observa que tiene vagina ciega; carece de útero, cuello uterino y ovarios; su genotipo es 46 XY, y presenta testículos intraabdominales. La testosterona sérica está elevada. ¿Cuál de las siguientes características es causada por la carencia de receptores de andrógenos? (A) Genotipo 46 XY (B) Presencia de testículos (C) Testosterona sérica elevada (D) Ausencia de útero y cuello uterino (E) Ausencia de ciclos menstruales PREGUNTAS 32-34 Un hombre de 76 años de edad con cáncer pulmonar se encuentra letárgico y excretando grandes volúmenes de orina. Está sediento y bebe agua casi constantemente. Los valores de laboratorio revelan una concentración sérica de Ca2+ elevada de 18 mg/dL, una osmolaridad elevada del suero de 310 mOsm/L y osmolaridad de la orina de 90 mOsm/L. La administración de un análogo de la ADH no modifica la osmolaridad del suero ni de la orina. 32. El nivel de ADH del hombre está: (A) disminuido debido a que el exceso en la ingesta de agua ha suprimido la secreción de ADH (B) disminuido debido a que su hipófisis posterior no está secretando ADH (C) normal (D) aumentado debido a que la osmolaridad sérica elevada ha estimulado la secreción de ADH (E) aumentada debido a que su sed extrema ha estimulado directamente la secreción de ADH 33. La causa del exceso en el volumen urinario del paciente es: (A) deshidratación (B) síndrome de secreción inapropiada de ADH (C) diabetes insípida central (D) diabetes insípida nefrogénica 34. El tratamiento más apropiado es: (A) antagonista de ADH (B) análogo de ADH 401 ERRNVPHGLFRVRUJ ERRNVPHGLFRVRUJ (C) análogo de PTH (D) solución salina a la mitad de lo normal (E) pamidronato más furosemida 1. La respuesta es B (X E 3; figura 7-19). La curva A muestra la temperatura corporal basal. El aumento de temperatura es resultado de la elevación de las concentraciones de progesterona durante la fase de cuerpo amarillo (secretora) del ciclo menstrual. La progesterona aumenta la temperatura de referencia en el centro termorregulador hipotalámico. 2. La respuesta es C (X E 3; figura 7-19). La progesterona se segrega durante la fase de cuerpo amarillo del ciclo menstrual. 3. La respuesta es D (X A, E 1; figura 7-19). La curva muestra las concentraciones sanguíneas de estradiol. La fuente del aumento de la concentración de estradiol que se muestra en el punto C son las células granulosas del ovario, que contienen concentraciones altas de aromatasa y convierten la testosterona en estradiol. 4. La respuesta es C (X E 3; figura 7-19). La curva muestra las concentraciones sanguíneas de estradiol. Durante la fase de cuerpo amarillo del ciclo, la fuente de estradiol es el cuerpo amarillo. Éste prepara el útero para recibir un óvulo fecundado. 5. La respuesta es E (X E 2; figura 7-20). El punto E muestra la oleada de LH que inicia la ovulación en la mitad del ciclo. La oleada de LH es causada por las concentraciones crecientes de estrógenos del folículo ovárico en desarrollo. El aumento de los estrógenos, mediante retroalimentación positiva, estimula la adenohipófisis para que segregue LH y FSH. 6. La respuesta es D (VII B 3 b). La [Ca2+] sanguínea baja y la [fosfato] sanguínea alta son indicativos de hipoparatiroidismo. La carencia de PTH disminuye la resorción ósea y la reabsorción renal de Ca2+ y aumenta la reabsorción renal de fosfato (lo que lleva a un fosfato urinario bajo). Puesto que la paciente reaccionó a la PTH exógena con un aumento del AMPc urinario, la proteína G que acopla el receptor de PTH a la adenilato ciclasa parece ser normal. En consecuencia, el seudohipoparatiroidismo queda descartado. La intoxicación por vitamina D provocaría hipercalcemia, no hipocalcemia. La carencia de vitamina D provocaría hipocalcemia e hipofosfatemia. 7. La respuesta es A (II E; tabla 7-2). La hormona tiroidea, una amina, actúa sobre sus tejidos diana por un mecanismo hormonal esteroideo e induce la síntesis de nuevas proteínas. La acción de la ADH sobre el túbulo colector (receptores V2) es mediada por AMPc, aunque la otra acción de la ADH (músculo vascular liso, receptores V1) es mediada por IP3. La PTH, los agonistas β1 y el glucagón actúan 402 ERRNVPHGLFRVRUJ ERRNVPHGLFRVRUJ por mecanismos de acción del AMPc. 8. La respuesta es C (III B 4 a [1], c [2]). La bromocriptina es un agonista dopaminérgico. La secreción de dopamina del hipotálamo inhibe tónicamente la secreción de prolactina por la adenohipófisis. Por lo tanto, un agonista dopaminérgico actúa exactamente igual que la dopamina: inhibe la secreción de prolactina de la adenohipófisis. 9. La respuesta es E (III B; tabla 7-1). La adenohipófisis segrega TSH. El hipotálamo segrega dopamina, GHRH, somatostatina y GnRH. La neurohipófisis segrega oxitocina. Los testículos segregan testosterona. 10. La respuesta es A (IX B 2, 3). Las células de Sertoli de los testículos producen inhibina cuando son estimuladas por la FSH. Luego, la inhibina inhibe la secreción adicional de FSH mediante retroinhibición en la adenohipófisis. Las células de Leydig sintetizan testosterona. La testosterona se aromatiza en los ovarios. 11. La respuesta es A (III B 1, 2; figura 7-5). La POMC es la molécula progenitora de ACTH, β-endorfina, α-lipotropina y β-lipotropina en la adenohipófisis (y de la MSH en el lóbulo intermedio). La FSH no pertenece a esta “familia”; más bien, pertenece a la “familia” de la TSH y la LH. La MSH, un componente de la POMC y la ACTH, puede estimular la producción de melatonina. La corteza suprarrenal produce cortisol y deshidroepiandrosterona. 12. La respuesta es D (III B 3 a). La somatotropina se segrega de manera pulsátil, y durante el sueño profundo (fase 3 o 4 del sueño) se produce una oleada grande de esta hormona. Dormir, estrés, pubertad, inanición e hipoglucemia aumentan la secreción de somatotropina. Las somatomedinas se generan cuando la somatotropina actúa sobre sus tejidos diana; inhiben la secreción de somatotropina por la adenohipófisis, tanto directa como indirectamente (al estimular la liberación de somatostatina). 13. La respuesta es A (V A 1; figura 7-10). La aldosterona se produce en la zona glomerular de la corteza suprarrenal porque esa capa contiene la enzima que convierte la corticosterona en aldosterona (aldosterona sintetasa). El cortisol se produce en la zona fascicular. La androstenodiona y la deshidroepiandrosterona se producen en la zona reticular. La testosterona se produce en los testículos, no en la corteza suprarrenal. 14. La respuesta es D (X F 5). Aunque las concentraciones circulantes altas de estrógenos estimulan la secreción de prolactina durante el embarazo, la progesterona y los estrógenos inhiben la acción de la prolactina sobre la mama. Después del parto, las concentraciones de progesterona y estrógenos disminuyen drásticamente. Entonces, la prolactina puede interactuar con sus receptores mamarios, y ocurre la lactación si se inicia mediante succión del pezón. 15. La respuesta es C (figura 7-11). La 17,20-liasa cataliza la conversión de 17hidroxipregnenolona en deshidroepiandrosterona (además de la conversión de 17hidroxiprogesterona en androstenodiona). Si este proceso se inhibe, la síntesis de 403 ERRNVPHGLFRVRUJ ERRNVPHGLFRVRUJ andrógenos se detiene. 16. La respuesta es C (V A 5 b). Esta mujer presenta los síntomas clásicos de la elevación primaria de ACTH (enfermedad de Cushing). La elevación de la ACTH estimula la sobreproducción de glucocorticoides y andrógenos. El tratamiento con dosis farmacológicas de glucocorticoides provocaría síntomas parecidos, pero las concentraciones circulantes de ACTH serían bajas debido a la supresión por retroinhibición en el hipotálamo (CRH) y la adenohipófisis (ACTH). La insuficiencia corticosuprarrenal primaria provoca enfermedad de Addison. Aunque un paciente con enfermedad de Addison tendría concentraciones aumentadas de ACTH (debido a la pérdida de la retroinhibición), los síntomas corresponderían a carencia de glucocorticoides, no a su exceso. La hipofisectomía eliminaría la fuente de ACTH. Un feocromocitoma es un tumor de la médula suprarrenal que segrega catecolaminas. 17. La respuesta es E (VII C 1). La carencia de Ca2+ (alimentación baja en Ca2+ o hipocalcemia) activa la 1α-hidroxilasa, que cataliza la conversión de vitamina en su forma activa, 1,25-dihidroxicolecalciferol. El aumento de la PTH y la hipofosfatemia también estimulan la enzima. La insuficiencia renal crónica se asocia a diversas osteopatías, como la osteomalacia debida a que el tejido renal enfermo no produce la forma activa de la vitamina D. 18. La respuesta es A (V A 2 a [3]; tabla 7-6; figura 7-12). La insuficiencia corticosuprarrenal primaria provoca enfermedad de Addison. El decremento resultante de la producción de cortisol reduce la retroinhibición en el hipotálamo y la adenohipófisis. Ambas afecciones se traducirán en una mayor secreción de ACTH. Las personas que padecen hiperplasia corticosuprarrenal o que reciben glucocorticoides exógenos experimentarán un aumento de la retroinhibición de la secreción de ACTH. 19. La respuesta es H (IV B 2; tabla 7-5). La enfermedad de Graves (hipertiroidismo) se debe a sobreestimulación de la glándula tiroides por anticuerpos circulantes contra el receptor de TSH (que entonces aumenta la producción y la secreción de T3 y T4 del mismo modo en que lo haría la TSH). Por lo tanto, los signos y síntomas de la enfermedad de Graves son los mismos que los del hipertiroidismo, y reflejan los efectos del aumento de las concentraciones circulantes de hormonas tiroideas: mayor producción de calor, pérdida de peso, mayores consumo de O2 y gasto cardiaco, exoftalmos (ojos salientes, no ptosis palpebral) e hipertrofia de la glándula tiroides (bocio). Las concentraciones de TSH disminuirán (no aumentarán) como consecuencia del efecto de retroinhibición de las concentraciones aumentadas de T3 sobre la adenohipófisis. 20. La respuesta es D (IV B 2; tabla 7-5). En la enfermedad de Graves (hipertiroidismo), las inmunoglobulinas estimulantes de la tiroides (anticuerpos contra los receptores de TSH en la glándula tiroides) ejercen su acción para que la tiroides produzca y segregue grandes cantidades de hormonas tiroideas. Debido a las concentraciones circulantes altas de hormonas tiroideas, la secreción de TSH 404 ERRNVPHGLFRVRUJ ERRNVPHGLFRVRUJ por la adenohipófisis se detendrá (retroinhibición). 21. La respuesta es E (tabla 7-2). La GnRH es una hormona peptídica que actúa sobre las células de la adenohipófisis mediante un mecanismo del IP3-Ca2+ para provocar la secreción de FSH y LH. El 1,25-dihidroxicolecalciferol y la progesterona son hormonas esteroideas derivadas del colesterol que actúan induciendo la síntesis de nuevas proteínas. La insulina actúa sobre sus células diana mediante un mecanismo de tirosina cinasa. La PTH actúa sobre sus células diana mediante un mecanismo de adenilato ciclasa-AMPc. 22. La respuesta es A (V A 2 a [2]). La colesterol desmolasa cataliza la conversión de colesterol en pregnenolona. La ACTH estimula este paso de la vía de biosíntesis de hormonas esteroideas. 23. La respuesta es G (X F 3). Durante el segundo y tercer trimestres de embarazo, la glándula suprarrenal fetal sintetiza DHEA-S, que se hidroxila en el hígado fetal y luego se transfiere a la placenta, donde se aromatiza a estrógenos. En el primer trimestre, el cuerpo amarillo es la fuente de estrógenos y progesterona. 24. La respuesta es A (V A 2 b). La disminución de la volemia estimula la secreción de renina (debido a la menor presión de perfusión renal) e inicia la cascada reninaangiotensina-aldosterona. Los IECA bloquean la cascada al reducir la producción de angiotensina II. La hiperosmolaridad estimula la secreción de ADH (no de aldosterona). La hiperpotasemia, no la hipopotasemia, estimula directamente la secreción de aldosterona por la corteza suprarrenal. 25. La respuesta es B (III C 2). La succión del pezón y la dilatación del cuello uterino son los estímulos fisiológicos para la secreción de oxitocina. La expulsión de leche es la consecuencia de la acción de la oxitocina, no la causa de su secreción. La succión del pezón materno también estimula la secreción de prolactina, pero la prolactina no provoca directamente la secreción de oxitocina. El aumento del volumen del LEC y la hiperosmolaridad son los estímulos para la secreción de la otra hormona de la neurohipófisis, la ADH. 26. La respuesta es E (IV A 2). Para que el I– se “organifique” (se incorpore en la hormona tiroidea), tiene que oxidarse a I2, lo cual es realizado por una enzima peroxidasa en la membrana celular del folículo tiroideo. El propiltiouracilo inhibe la peroxidasa y, por lo tanto, detiene la síntesis de hormonas tiroideas. 27. La respuesta es D (VI C 3; tabla 7-7). Antes de la inyección de insulina, la mujer habría tenido hiperglucemia, glucosuria, hiperpotasemia y acidosis metabólica con hiperventilación compensadora. Cabría esperar que la inyección de insulina disminuyera la glucemia (mediante una mayor captación de glucosa en las células), redujera la glucosa en orina (debido a la disminución de la glucemia), aminorara el K+ sanguíneo (mediante el desplazamiento de K+ a las células) y corrigiera la acidosis metabólica (al reducir la producción de cetoácidos). La corrección de la acidosis metabólica llevará a un aumento del pH sanguíneo y reducirá la hiperventilación compensadora. 405 ERRNVPHGLFRVRUJ ERRNVPHGLFRVRUJ 28. La respuesta es B (VII B 2). La PTH estimula la reabsorción renal de Ca2+ en el túbulo distal renal y la enzima 1α-hidroxilasa. La PTH inhibe (no estimula) la reabsorción de fosfato en el túbulo proximal, lo que se asocia a un aumento del AMPc urinario. Los receptores de PTH están situados en las membranas basolaterales, no las membranas luminales. 29. La respuesta es E (IX A). Algunos tejidos diana de los andrógenos contienen 5αreductasa, que convierte la testosterona en dihidrotestosterona, la forma activa en esos tejidos. 30. La respuesta es A (VI C 2). El receptor de insulina en los tejidos diana es un tetrámero. Las dos subunidades β tienen actividad de tirosincinasa y autofosforilan el receptor cuando son estimuladas por insulina. 31. La respuesta es C (IX C). La elevación de la testosterona sérica se debe a la carencia de receptores de andrógenos en la adenohipófisis (que normalmente mediarían la retroinhibición por la testosterona). La presencia de testículos se debe al genotipo masculino. La ausencia de útero y cuello uterino se debe a la hormona antimülleriana (segregada por los testículos fetales), que suprimió la diferenciación de los conductos de Müller en el aparato genital interno femenino. La ausencia de ciclos menstruales se debe a la ausencia del aparato reproductor femenino. 32. La respuesta es D [III C; también capítulo 7, VII]. El hombre está excretando grandes volúmenes de orina diluida, lo que ha elevado su osmolaridad sérica y ha hecho que se encuentre muy sediento. El aumento en la osmolaridad sérica causaría un aumento en los niveles de ADH. El hecho de que la administración exógena de ADH no haya cambiado la osmolaridad del suero ni de la orina sugiere que el conducto colector de la nefrona no está respondiendo a la ADH. La sed no aumenta directamente la secreción de ADH. 33. La respuesta es D [III C 1; VII, B 3, capítulo 7, VI]. La osmolaridad urinaria del hombre está muy diluida, mientras que su osmolaridad sérica está aumentada. Ante el aumento en la osmolaridad sérica, debería haber un aumento en la secreción de ADH, que a su vez actuaría sobre las células principales de los conductos colectores para aumentar la reabsorción de agua y concentrar la orina. El hecho de que la orina esté diluida, y no concentrada, sugiere que la ADH está ya sea ausente (diabetes insípida central) o es ineficaz (diabetes insípida nefrogénica). La administración de un análogo exógeno de la ADH distingue entre estas dos posibilidades, fue ineficaz para modificar la osmolaridad tanto del suero como de la orina; por lo tanto, se puede concluir que la ADH no es capaz de actuar sobre los conductos colectores, esto es, diabetes insípida nefrogénica. Una causa de diabetes insípida nefrogénica es la hipercalcemia, que está presente en este paciente a consecuencia de su cáncer de pulmón; muy probablemente tiene hipercalcemia humoral de la malignidad, debido a secreción de PTH-rp por el tumor. La deshidratación causaría un aumento en la secreción de ADH y aumento en la osmolaridad de la orina. El síndrome de secreción inapropiada de ADH provocaría un aumento en la osmolaridad de la orina y una disminución 406 ERRNVPHGLFRVRUJ ERRNVPHGLFRVRUJ subsecuente en la osmolaridad sérica, debido al exceso en la reabsorción de agua. 34. La respuesta es E [VII, B 3]. La diabetes insípida nefrogénica que presenta el paciente es causada por hipercalcemia secundaria a un aumento en la secreción de PTH-rp por el tumor pulmonar. El PTH-rp tiene todas las acciones de la PTH, incluyendo un aumento en la resorción ósea, aumento en la reabsorción renal de Ca2+ y reducción de la reabsorción renal de fosfato; todas estas acciones conducen a un aumento en la concentración de Ca2+ en suero. El tratamiento debe estar dirigido a reducir la concentración de Ca2+, lo cual puede lograrse administrando un inhi bidor de la resorción ósea (p. ej., pamidronato) y un inhibidor de la reabsorción renal de Ca2+ (furosemida). La administración de un antagonista de la ADH sería inefectiva debido a que la diabetes insípida nefrogénica del paciente ha hecho que sus conductos colectores se vuelvan insensibles a la ADH. El administrar solución salina a la mitad de lo normal podría reducir temporalmente la osmolaridad del suero, pero no abordaría el problema subyacente de la hipercalcemia. 407 ERRNVPHGLFRVRUJ ERRNVPHGLFRVRUJ PREGUNTAS 1 Y 2 Después de muchas pruebas, se determina que un hombre de 60 años de edad tiene un feocromocitoma que segrega principalmente adrenalina. 1. ¿Cuál de los siguientes signos se esperarían en esta persona? (A) Disminución de la frecuencia cardiaca (B) Decremento de la presión arterial (C) Descenso de la tasa de excreción de AVM (D) Frialdad y humedad de la piel 2. El mejor tratamiento para los síntomas en esta persona sería: (A) Fentolamina (B) Isoproterenol (C) Una combinación de fentolamina e isoproterenol (D) Una combinación de fentolamina y propranolol (E) Una combinación de isoproterenol y fenilefrina 3. El principio de retroalimentación es ilustrado por el efecto de: (A) La PO2 sobre la frecuencia respiratoria (B) La glucosa sobre la secreción de insulina (C) Los estrógenos sobre la secreción de FSH a la mitad del ciclo (D) La [Ca2+] sanguínea sobre la secreción de PTH (E) La disminución de la presión arterial sobre el tono simpático al corazón y los vasos sanguíneos 4. En la figura, la respuesta indicada por la línea de trazo discontinuo ilustra el efecto de: 408 ERRNVPHGLFRVRUJ ERRNVPHGLFRVRUJ (A) La administración de digitálicos (B) La administración de un inotrópico negativo (C) El aumento de la volemia (D) Disminución de la volemia (E) La disminución de la resistencia periférica total (RPT) PREGUNTAS 5 Y 6 5. En la figura, la desviación de la curva A hacia la curva B podría ser causada por: (A) La hemoglobina fetal (HbF) (B) La intoxicación por CO (C) Una disminución del pH 409 ERRNVPHGLFRVRUJ ERRNVPHGLFRVRUJ (D) Un aumento de temperatura (E) Un aumento de 2,3-difosfoglicerato (DPG) 6. La desviación de la curva A hacia la curva B se relaciona con: (A) Disminución de la P50 (B) Disminución de la afinidad de la hemoglobina por el O2 (C) Descenso de la capacidad de la hemoglobina de transportar O2 (D) Aumento de la capacidad de descargar O2 en los tejidos 7. Se produciría una depuración negativa de agua libre en una persona: (A) Que bebiera 2 L de agua en 30 min (B) Después de la restricción de agua nocturna (C) Que recibiera litio para el tratamiento de la depresión y tuviera poliuria resistente a la administración de ADH (D) Con diuresis de 5 mL/min, osmolaridad urinaria de 295 mOsm/L y osmolaridad sérica de 295 mOsm/L (E) Con una osmolaridad en orina de 90 mOsm/L y una osmolaridad sérica de 310 mOsm/L después de daño cerebral 8. El CO2 generado en los tejidos es acarreado en la sangre venosa principalmente como: (A) CO2 en el plasma (B) H2CO3 en el plasma (C) HCO3− en el plasma (D) CO2 en los eritrocitos (E) Carboxihemoglobina en los eritrocitos 9. En un ciclo menstrual de 35 días, la ovulación ocurre el día: (A) 12 (B) 14 (C) 17 (D) 21 (E) 28 10. ¿Cuál de las siguientes hormonas estimula la conversión de testosterona en 17βestradiol en las células granulosas del ovario? (A) ACTH (B) Estradiol (C) FSH (D) GnRH (E) HCG 410 ERRNVPHGLFRVRUJ ERRNVPHGLFRVRUJ (F) Prolactina (G) Testosterona 11. ¿Cuál secreción del tubo digestivo es hipotónica, tiene [HCO3−] alta y es inhibida por vagotomía? (A) Saliva (B) Secreción gástrica (C) Secreción pancreática (D) Bilis PREGUNTAS 12 Y 13 Un hombre de 53 años de edad con mieloma múltiple es hospitalizado tras 2 días de poliuria, polidipsia y confusión creciente. Los análisis revelan aumento de la [Ca2+] sérica de 15 mg/dL, y se inicia tratamiento para disminuirlo. Su osmolaridad sérica es de 310 mOsm/L. 12. El motivo más probable de la poliuria en esta persona es: (A) Aumento de las concentraciones circulantes de ADH (B) Aumento de las concentraciones circulantes de aldosterona (C) Inhibición de la acción de la ADH sobre el túbulo renal (D) Estimulación de la acción de la ADH sobre el túbulo renal (E) Ingestión de agua psicógena 13. Se administra un fármaco equivocado y provoca un aumento adicional de la [Ca2+] sérica. Ese fármaco es: (A) Un diurético tiazídico (B) Un diurético de asa (C) Calcitonina (D) Mitramicina (E) Etidronato disódico 14. ¿Cuál de las siguientes sustancias actúa sobre sus células diana por medio de un mecanismo de IP3-Ca2+? (A) Las somatomedinas al actuar sobre los condrocitos (B) La oxitocina al actuar sobre las células mioepiteliales de la mama (C) La ADH al actuar sobre el túbulo colector renal (D) La ACTH al actuar sobre la corteza suprarrenal (E) La hormona tiroidea al actuar sobre el músculo esquelético 15. Una diferencia clave en el mecanismo de acoplamiento de excitación y contracción entre el músculo de la faringe y el músculo de la pared del intestino delgado es que: 411 ERRNVPHGLFRVRUJ ERRNVPHGLFRVRUJ (A) Hay ondas lentas en la faringe, pero no en el intestino delgado (B) Se utiliza ATP para la contracción en la faringe, pero no en el intestino delgado (C) La [Ca2+] intracelular aumenta tras la excitación en la faringe, pero no en el intestino delgado (D) Los potenciales de acción despolarizan el músculo del intestino delgado, pero no de la faringe (E) El Ca2+ se une a la troponina C en la faringe, pero no en el intestino delgado para iniciar la contracción 16. Una mujer de 40 años de edad tiene pH arterial de 7.25, Pco2 arterial de 30 mm Hg y [K+] sérica de 2.8 mEq/L. Su presión arterial es de 100/80 mm Hg en decúbito supino y 80/50 mm Hg en bipedestación. ¿Cuál es la causa de las cifras sanguíneas anómalas? (A) Vómito (B) Diarrea (C) Tratamiento con un diurético de asa (D) Tratamiento con un diurético tiazídico 17. La secreción de HCl por las células parietales gástricas es necesaria para: (A) La activación de las lipasas pancreáticas (B) La activación de las lipasas salivales (C) La activación del factor intrínseco (D) La activación del pepsinógeno para transformarse en pepsina (E) La formación de micelas 18. ¿Cuál de los siguientes provocaría un aumento de la TFG? (A) Vasoconstricción de la arteriola aferente (B) Vasoconstricción de la arteriola eferente (C) Contracción del útero (D) Aumento de la concentración plasmática de proteínas (E) Infusión de inulina 19. La absorción de vitamina D ocurre principalmente en: (A) Estómago (B) Yeyuno (C) Íleon terminal (D) Ciego (E) Colon sigmoides 20. ¿Cuál de las siguientes hormonas provoca la contracción del músculo vascular liso mediante un sistema de segundos mensajeros de IP3? (A) Hormona antidiurética (ADH) 412 ERRNVPHGLFRVRUJ ERRNVPHGLFRVRUJ (B) Aldosterona (C) Dopamina (D) Oxitocina (E) Hormona paratiroidea (PTH) 21. A una mujer de 30 años de edad se le extirpa el lóbulo anterior de la hipófisis debido a un tumor. Sin terapia de reposición hormonal, tras la operación ocurriría lo siguiente: (A) Ausencia de menstruación (B) Incapacidad de concentrar la orina en respuesta a carencia de agua (C) Ausencia de secreción de catecolaminas en respuesta a estrés (D) Ausencia de secreción de insulina en una prueba de tolerancia a la glucosa (E) Ausencia de secreción de PTH en respuesta a hipocalcemia 22. La siguiente figura muestra tres relaciones como función de la [glucosa] plasmática. A una [glucosa] plasmática, 200 mg/dL, las curvas X y Z se superponen porque: (A) La reabsorción y la excreción de glucosa son iguales (B) Toda la glucosa filtrada se reabsorbe (C) La reabsorción de glucosa se satura (D) Se ha sobrepasado el umbral renal de la glucosa (E) Se ha inhibido el cotransporte de Na+-glucosa (F) Toda la glucosa filtrada se excreta 23. ¿Cuál de las siguientes respuestas se produce como consecuencia del golpeteo del tendón rotuliano? 413 ERRNVPHGLFRVRUJ ERRNVPHGLFRVRUJ (A) Estimulación de las fibras aferentes del grupo Ib en el huso muscular (B) Inhibición de las fibras aferentes del grupo Ia en el huso muscular (C) Relajación del músculo cuádriceps (D) Contracción del músculo cuádriceps (E) Inhibición de las motoneuronas α PREGUNTAS 24 Y 25 Un niño de 5 años de edad tiene dolor de garganta agudo, fiebre alta y adenopatía cervical. 24. Se sospecha que el agente causal es Streptococcus pyogenes. ¿Cuál de los siguientes mecanismos está implicado en la producción de fiebre en este paciente? (A) Aumento de la producción de IL-1 (B) Disminución de la producción de prostaglandinas (C) Disminución de la temperatura predeterminada en el hipotálamo (D) Disminución del metabolismo (E) Vasodilatación de los vasos sanguíneos en la piel 25. Antes de iniciar el tratamiento antibiótico, se administra ácido acetilsalicílico al paciente para reducir la fiebre. El mecanismo de la reducción de la fiebre por el ácido acetilsalicílico es: (A) Escalofríos (B) Estimulación de la ciclooxigenasa (C) Inhibición de la síntesis de prostaglandinas (D) Desviación de la sangre de la superficie de la piel (E) Aumento de la temperatura predeterminada hipotalámica 26. Se observaría pH arterial de 7.52, Pco2 arterial de 26 mm Hg y hormigueo y entumecimiento en los pies y las manos en una persona: (A) Con cetoacidosis diabética crónica (B) Con insuficiencia renal crónica (C) Con enfisema y bronquitis crónicos (D) Que hiperventila en un vuelo (E) Que toma un inhibidor de la anhidrasa carbónica para glaucoma (F) Con obstrucción pilórica que tiene vómito durante 5 días (G) Sana 27. El albuterol es útil en el tratamiento del asma porque actúa como agonista en uno de los siguientes receptores: (A) Receptor α1 (B) Receptor β1 (C) Receptor β2 414 ERRNVPHGLFRVRUJ ERRNVPHGLFRVRUJ (D) Receptor muscarínico (E) Receptor nicotínico 28. ¿Cuál de las siguientes hormonas se convierte en su forma activa en los tejidos diana por la acción de la 5α-reductasa? (A) Hormona adrenocorticotrópica (ACTH) (B) Aldosterona (C) Estradiol (D) Prolactina (E) Testosterona 29. Si una arteria está parcialmente ocluida por un émbolo, de tal manera que su radio mide la mitad de lo que medía antes de la oclusión, ¿cuál de las siguientes variables aumentará en 16 veces? (A) Flujo sanguíneo (B) Resistencia (C) Gradiente de presión (D) Capacitancia 30. Si la frecuencia cardiaca aumenta, ¿cuál fase del ciclo cardiaco disminuye? (A) Sístole auricular (B) Contracción ventricular isovolumétrica (C) Expulsión ventricular rápida (D) Expulsión ventricular reducida (E) Relajación ventricular isovolumétrica (F) Llenado ventricular rápido (G) Llenado ventricular reducido PREGUNTAS 31 Y 32 Un adolescente de 17 años de edad llega al servicio de urgencias con heridas causadas en un accidente de automóvil y ha perdido una cantidad de sangre considerable. Recibe una transfusión de tres unidades de sangre para estabilizar la presión arterial. 31. Antes de la transfusión, ¿cuál de los siguientes enunciados sobre su situación era verdadero? (A) La RPT estaba disminuida (B) La frecuencia cardiaca estaba disminuida (C) La frecuencia de disparo de los nervios del seno carotídeo estaba aumentada (D) El tono simpático al corazón y los vasos sanguíneos estaba aumentado 32. ¿Cuál de las siguientes es una consecuencia de la disminución de la volemia en 415 ERRNVPHGLFRVRUJ ERRNVPHGLFRVRUJ este paciente? (A) Aumento de la presión de perfusión renal (B) Aumento de las concentraciones circulantes de angiotensina II (C) Disminución de la reabsorción renal de Na+ (D) Descenso de la secreción renal de K+ 33. Una mujer de 37 años de edad presenta un traumatismo craneoencefálico grave en un accidente de esquí. Poco después, presenta polidipsia y poliuria. Su osmolaridad urinaria es de 75 mOsm/L y su osmolaridad sérica es de 305 mOsm/L. El tratamiento con 1-des-amino-8-D-arginina vasopresina (dDAVP) incrementa la osmolaridad urinaria hasta 450 mOsm/L. ¿Cuál diagnóstico es correcto? (A) Polidipsia primaria (B) Diabetes insípida central (C) Diabetes insípida nefrógena (D) Carencia de agua (E) SIADH 34. ¿Qué diurético inhibe la reabsorción de Na+ y la secreción de K+ en el túbulo distal al actuar como un antagonista de la aldosterona? (A) Acetazolamida (B) Clorotiazida (C) Furosemida (D) Espironolactona 35. ¿Cuál secreción intestinal posee un componente que es necesario para la absorción intestinal de vitamina B12? (A) Saliva (B) Secreción gástrica (C) Secreción pancreática (D) Bilis 36. La secreción de la siguiente hormona es estimulada por la expansión del volumen del líquido extracelular: (A) ADH (B) Aldosterona (C) ANP (D) 1,25-dihidroxicolecalciferol (E) Hormona paratiroidea o paratidina (PTH) 37. ¿Cuál paso de la vía de síntesis de hormonas esteroideas es estimulado por la angiotensina II? (A) Aldosterona sintasa 416 ERRNVPHGLFRVRUJ ERRNVPHGLFRVRUJ (B) Aromatasa (C) Colesterol desmolasa (D) 17,20-liasa (E) 5α-reductasa PREGUNTAS 38 A 41 Utilice la siguiente figura de un potencial de acción para responder las preguntas. 38. El potencial de acción mostrado es de: (A) Una célula de músculo esquelético (B) Una célula de músculo liso (C) Una célula del nódulo SA (D) Una célula de músculo auricular (E) Una célula de músculo ventricular 39. La fase 0 del potencial de acción mostrado es producida por una: (A) Corriente de entrada de K+ (B) Corriente de entrada de Na+ (C) Corriente de entrada de Ca2+ (D) Corriente de salida de Na+ (E) Corriente de salida de Ca2+ 40. La fase 2 (de meseta) del potencial de acción mostrado: (A) Es consecuencia del flujo de Ca2+ que sale de la célula (B) Aumenta en duración conforme aumenta la frecuencia cardiaca (C) Corresponde al periodo refractario eficaz (D) Es consecuencia de corrientes de entrada y de salida aproximadamente iguales (E) Es la parte del potencial de acción en que puede provocarse otro potencial de acción con mayor facilidad 417 ERRNVPHGLFRVRUJ ERRNVPHGLFRVRUJ 41. ¿A qué porción del ECG corresponde el potencial de acción mostrado? (A) Onda P (B) Intervalo PR (C) Complejo QRS (D) Segmento ST (E) Intervalo QT 42. ¿Cuál de los siguientes es el primer paso de la vía biosintética de hormonas tiroideas que es inhibido por el propiltiouracilo? (A) Bomba de I2 (B) I− → I2 (C) I2 + tirosina (D) DIT + DIT (E) T4 → T3 43. Se observarían pH arterial de 7.29, [HCO3−] arterial de 14 mEq/L, aumento de la excreción urinaria de NH4+ e hiperventilación en una persona: (A) Con cetoacidosis diabética crónica (B) Con insuficiencia renal crónica (C) Con enfisema y bronquitis crónicos (D) Que hiperventila en un vuelo (E) Que toma un inhibidor de la anhidrasa carbónica para glaucoma (F) Con obstrucción pilórica que tiene vómito durante 5 días (G) Sana 44. La activación del siguiente receptor aumenta la RPT: (A) Receptor α1 (B) Receptor β1 (C) Receptor β2 (D) Receptor muscarínico (E) Receptor nicotínico 45. El receptor de esta hormona tiene actividad de tirosina cinasa: (A) ACTH (B) ADH (C) Aldosterona (D) Insulina (E) PTH (F) Somatostatina (G) Hormona del crecimiento 418 ERRNVPHGLFRVRUJ ERRNVPHGLFRVRUJ 46. Si una arteria está parcialmente ocluida por un émbolo de tal manera que su radio mide la mitad de lo que medía antes de la oclusión, ¿cuál de las siguientes variables disminuirá en un factor de 16? (A) Flujo sanguíneo (B) Resistencia (C) Gradiente de presión (D) Capacitancia 47. ¿Cuál fase del ciclo cardiaco está ausente si no hay onda P en el ECG? (A) Sístole auricular (B) Contracción ventricular isovolumétrica (C) Expulsión ventricular rápida (D) Expulsión ventricular reducida (E) Relajación ventricular isovolumétrica (F) Llenado ventricular rápido (G) Llenado ventricular reducido 48. Un potencial receptor en el corpúsculo de Pacini: (A) Es del tipo de todo o nada (B) Tiene tamaño y forma estereotipados (C) Es el potencial de acción de este receptor sensitivo (D) Si es hiperpolarizante, aumenta la probabilidad de que se produzca un potencial de acción (E) Si es despolarizante, acerca el potencial de membrana al umbral 49. En comparación con la base pulmonar, en una persona en bipedestación el vértice pulmonar presenta: (A) Mayor frecuencia ventilatoria (B) Mayor velocidad de perfusión (C) Relación V/Q más alta (D) La misma relación V/Q (E) PO2 capilar pulmonar más baja 50. Un hombre de 54 años de edad con un tumor pulmonar tiene concentraciones circulantes altas de ADH, osmolaridad sérica de 260 mOsm/L y depuración negativa de agua libre. ¿Cuál diagnóstico es correcto? (A) Polidipsia primaria (B) Diabetes insípida central (C) Diabetes insípida nefrógena (D) Carencia de agua (E) SIADH 419 ERRNVPHGLFRVRUJ ERRNVPHGLFRVRUJ 51. La resistencia del órgano terminal a la siguiente hormona se traduce en poliuria y osmolaridad sérica elevada: (A) ADH (B) Aldosterona (C) 1,25-dihidroxicolecalciferol (D) PTH (E) Somatostatina 52. ¿Cuál diurético eleva la excreción urinaria de Na+ y K+ y reduce la excreción urinaria de Ca2+? (A) Acetazolamida (B) Clorotiazida (C) Furosemida (D) Espironolactona 53. Se observaría Pco2 arterial de 72 mm Hg, [HCO3−] arterial de 38 mEq/L y aumento de la excreción de H+ en una persona: (A) Con cetoacidosis diabética crónica (B) Con insuficiencia renal crónica (C) Con enfisema y bronquitis crónicos (D) Que hiperventila en un vuelo (E) Que toma un inhibidor de la anhidrasa carbónica para un glaucoma (F) Con obstrucción pilórica que tiene vómito durante 5 días (G) Sana 54. En un capilar de músculo esquelético, la Pc es de 32 mm Hg, la πc es de 27 mm Hg y la Pi es de 2 mm Hg. La πi es despreciable. ¿Cuál es la fuerza impulsora a través de la pared capilar, y favorecerá la filtración o la absorción? (A) 3 mm Hg, a favor de la absorción (B) 3 mm Hg, a favor de la filtración (C) 7 mm Hg, a favor de la absorción (D) 7 mm Hg, a favor de la filtración (E) 9 mm Hg, a favor de la filtración 55. ¿Cuál de las siguientes sustancias tiene la depuración renal más baja? (A) Creatinina (B) Glucosa (C) K+ (D) Na+ (E) PAH 420 ERRNVPHGLFRVRUJ ERRNVPHGLFRVRUJ 56. La atropina provoca sequedad bucal al inhibir el siguiente receptor: (A) Receptor α1 (B) Receptor β1 (C) Receptor β2 (D) Receptor muscarínico (E) Receptor nicotínico 57. ¿Cuál de los siguientes mecanismos de transporte es inhibido por la furosemida en la porción gruesa de la rama ascendente? (A) Difusión de Na+ a través de los canales de Na+ (B) Cotransporte de Na+-glucosa (simporte) (C) Cotransporte de Na+-K+-2Cl− (simporte) (D) Intercambio de Na+-H+ (antitransporte) (E) Na+, K+-ATPasa 58. ¿Cuál de las siguientes circunstancias disminuye la probabilidad de formación de un edema? (A) Constricción arteriolar (B) Constricción venosa (C) Bipedestación (D) Síndrome nefrótico (E) Inflamación 59. ¿Cuál de las siguientes circunstancias provoca hipoventilación? (A) Actividad física extenuante (B) Ascensión a gran altitud (C) Anemia (D) Cetoacidosis diabética (E) EPOC 60. Un hombre de 28 años de edad que recibe tratamiento con litio para trastorno bipolar presenta poliuria. Su osmolaridad urinaria es de 90 mOsm/L y se mantiene a este nivel cuando se le administra un aerosol nasal de dDAVP. ¿Cuál diagnóstico es correcto? (A) Polidipsia primaria (B) Diabetes insípida central (C) Diabetes insípida nefrógena (D) Carencia de agua (E) SIADH 61. La inhibición del siguiente paso de la vía sintética de hormonas esteroideas 421 ERRNVPHGLFRVRUJ ERRNVPHGLFRVRUJ bloquea la producción de todos los compuestos andrógenos en la corteza suprarrenal, pero no la producción de glucocorticoesteroides o mineralocorticoesteroides: (A) Aldosterona sintetasa (B) Aromatasa (C) Colesterol desmolasa (D) 17,20-liasa (E) 5α-reductasa 62. Se observaría pH arterial de 7.54, [HCO3] arterial de 48 mEq/L, hipopotasemia e hipoventilación en una persona: (A) Con cetoacidosis diabética crónica (B) Con insuficiencia renal crónica (C) Con enfisema y bronquitis crónicos (D) Que hiperventila en un vuelo (E) Que toma un inhibidor de la anhidrasa carbónica para un glaucoma (F) Con obstrucción pilórica que tiene vómito durante 5 días (G) Sana 63. La somatostatina inhibe la secreción de la siguiente hormona: (A) ADH (B) Insulina (C) Oxitocina (D) Prolactina (E) Hormona tiroidea 64. ¿Cuál de estas sustancias se convierte en una forma más activa tras su secreción? (A) Testosterona (B) T3 (C) rT3 (D) Angiotensina II (E) Aldosterona 65. Las concentraciones de la siguiente hormona son altas durante el primer trimestre del embarazo y disminuyen durante el segundo y tercer trimestres: (A) ACTH (B) Estradiol (C) FSH (D) GnRH (E) HCG (F) Oxitocina (G) Prolactina (H) Testosterona 422 ERRNVPHGLFRVRUJ ERRNVPHGLFRVRUJ LA SIGUIENTE FIGURA SE APLICA A LAS PREGUNTAS 66 Y 67 66. ¿Durante qué onda o segmento señalado del ECG las aurículas y los ventrículos están completamente repolarizados? (A) A (B) B (C) C (D) D (E) E 67. ¿Durante qué onda o segmento señalado del ECG la presión aórtica es más baja? (A) A (B) B (C) C (D) D (E) E LA SIGUIENTE FIGURA SE APLICA A LAS PREGUNTAS 68 A 74 423 ERRNVPHGLFRVRUJ ERRNVPHGLFRVRUJ 68. ¿En qué sitio la cantidad de PAH en el líquido tubular es menor? (A) A (B) B (C) C (D) D (E) E 69. ¿En qué sitio la concentración de creatinina es más alta en una persona a la que se le priva de agua? (A) A (B) B (C) C (D) D (E) E 70. ¿En qué sitio la [HCO3−] del líquido tubular es más alta? (A) A (B) B (C) C (D) D (E) E 424 ERRNVPHGLFRVRUJ ERRNVPHGLFRVRUJ 71. ¿En qué sitio la cantidad de K+ en el líquido tubular es menor en una persona con alimentación muy baja en K+? (A) A (B) B (C) C (D) D (E) E 72. ¿En qué sitio la composición del líquido tubular se parece más a la del plasma? (A) A (B) B (C) C (D) D (E) E 73. ¿En qué sitio alrededor de un tercio del agua filtrada permanece en el líquido tubular? (A) A (B) B (C) C (D) D (E) E 74. ¿En qué sitio la osmolaridad del líquido tubular es más baja que la osmolaridad plasmática en una persona a la que se le priva de agua? (A) A (B) B (C) C (D) D (E) E 75. El ECG de una persona revela complejos QRS periódicos que no van precedidos de ondas P y que tienen una forma extraña. Estos complejos QRS tienen su origen en: (A) El nódulo SA (B) El nódulo AV (C) El sistema de His-Purkinje (D) El músculo ventricular 76. ¿Cuál de las siguientes sustancias cabría esperar que provocara un aumento de la presión arterial? (A) Saralasina (B) Agonista V1 425 ERRNVPHGLFRVRUJ ERRNVPHGLFRVRUJ (C) ACh (D) Espironolactona (E) Fenoxibenzamina 77. La disminución de la siguiente variable en una arteria provocará un aumento de la presión diferencial: (A) Flujo sanguíneo (B) Resistencia (C) Gradiente de presión (D) Capacitancia 78. ¿Cuál de los siguientes cambios ocurre durante la actividad física moderada? (A) Aumento de la RPT (B) Aumento del volumen sistólico (C) Disminución de la presión diferencial (D) Disminución del retorno venoso (E) Descenso de la PO2 arterial 79. La actividad de la renina plasmática es menor de lo normal en las personas con: (A) Choque hemorrágico (B) Hipertensión arterial idiopática (C) Insuficiencia cardiaca congestiva (D) Hipertensión arterial causada por constricción aórtica por encima de las arterias renales 80. La inhibición del siguiente paso de la vía sintética de hormonas esteroideas reduce el tamaño de la próstata: (A) Aldosterona sintasa (B) Aromatasa (C) Colesterol desmolasa (D) 17,20-liasa (E) 5α-reductasa 81. ¿Durante cuál fase del ciclo cardiaco aumenta la presión ventricular, pero el volumen ventricular se mantiene constante? (A) Sístole auricular (B) Contracción ventricular isovolumétrica (C) Expulsión ventricular rápida (D) Expulsión ventricular reducida (E) Relajación ventricular isovolumétrica (F) Llenado ventricular rápido (G) Llenado ventricular reducido 426 ERRNVPHGLFRVRUJ ERRNVPHGLFRVRUJ 82. ¿Cuál de los siguientes volúmenes o capacidades pulmonares comprende el volumen residual? (A) Volumen corriente (B) Capacidad vital (C) Capacidad inspiratoria (D) Capacidad residual funcional (E) Volumen de reserva inspiratorio 83. Se observaría [HCO3−] arterial de 18 mEq/L, Pco2 de 34 mm Hg y aumento de la excreción urinaria de HCO3− en una persona: (A) Con cetoacidosis diabética crónica (B) Con insuficiencia renal crónica (C) Con enfisema y bronquitis crónicos (D) Que hiperventila en un vuelo (E) Que toma un inhibidor de la anhidrasa carbónica para glaucoma (F) Con obstrucción pilórica que tiene vómito durante 5 días (G) Sana 84. Una mujer de 36 años de edad con galactorrea se trata con bromocriptina. La base del efecto de este fármaco es que actúa como un agonista de: (A) Dopamina (B) Estradiol (C) FSH (D) GnRH (E) HCG (F) Oxitocina (G) Prolactina 85. Una mujer de 32 años de edad que está sedienta tiene osmolaridad urinaria de 950 mOsm/L y osmolaridad sérica de 297 mOsm/L. ¿Cuál diagnóstico es correcto? (A) Polidipsia primaria (B) Diabetes insípida central (C) Diabetes insípida nefrógena (D) Carencia de agua (E) SIADH 86. ¿En cuál de los siguientes lechos vasculares la hipoxia provoca vasoconstricción? (A) Cerebral (B) Coronario (C) Muscular (D) Pulmonar (E) Cutáneo 427 ERRNVPHGLFRVRUJ ERRNVPHGLFRVRUJ 87. ¿Cuál diurético se administra para el tratamiento del mal de altura agudo y provoca un aumento del pH de la orina? (A) Acetazolamida (B) Clorotiazida (C) Furosemida (D) Espironolactona 88. Se observaría pH arterial de 7.25, Pco2 de 30 mm Hg y decremento de la excreción urinaria de NH4+ en una persona: (A) Con cetoacidosis diabética crónica (B) Con insuficiencia renal crónica (C) Con enfisema y bronquitis crónicos (D) Que hiperventila en un vuelo (E) Que toma un inhibidor de la anhidrasa carbónica para glaucoma (F) Con obstrucción pilórica que tiene vómito durante 5 días (G) Sana 89. ¿En cuál de las siguientes personas la PO2 será más cercana a 100 mm Hg? (A) Sufre una crisis asmática grave (B) Vive a gran altitud (C) Tiene un cortocircuito cardiaco de derecha a izquierda (D) Tiene un cortocircuito cardiaco de izquierda a derecha (E) Padece fibrosis pulmonar 90. ¿Cuál de los siguientes es un ejemplo de proceso de transporte activo primario? (A) Transporte de Na+-glucosa en las células epiteliales del intestino delgado (B) Transporte de Na+-alanina en las células del túbulo renal proximal (C) Transporte de glucosa dependiente de insulina en las células musculares (D) Transporte de H+-K+ en las células parietales gástricas (E) Intercambio de Na+-Ca2+ en las neuronas 91. ¿Cuál secreción digestiva se inhibe cuando el pH del contenido del estómago es de 1.0? (A) Saliva (B) Secreción gástrica (C) Secreción pancreática (D) Bilis 92. ¿Cuál de los siguientes procesos cabría esperar que aumentara después de la extirpación quirúrgica del duodeno? (A) Vaciamiento gástrico 428 ERRNVPHGLFRVRUJ ERRNVPHGLFRVRUJ (B) Secreción de CCK (C) Secreción de secretina (D) Contracción de la vesícula biliar (E) Absorción de lípidos 93. ¿Cuál de las siguientes hormonas provoca la contracción del músculo liso vascular? (A) ADH (B) Aldosterona (C) ANP (D) 1,25-dihidroxicolecalciferol (E) PTH 94. ¿Cuál de las siguientes sustancias se absorbe mediante difusión facilitada? (A) Glucosa en las células duodenales (B) Fructosa en las células duodenales (C) Dipéptidos en las células duodenales (D) Vitamina B1 en las células duodenales (E) Colesterol en las células duodenales (F) Ácidos biliares en las células del íleon 95. ¿Cuál de las siguientes hormonas actúa sobre el lóbulo anterior de la hipófisis para inhibir la secreción de somatotropina? (A) Dopamina (B) GnRH (C) Insulina (D) Prolactina (E) Somatostatina 96. ¿Cuál paso de la vía sintética de hormonas esteroideas es necesario para la aparición de los caracteres sexuales secundarios femeninos, pero no de los caracteres sexuales secundarios masculinos? (A) Aldosterona sintasa (B) Aromatasa (C) Colesterol desmolasa (D) 17,20-liasa (E) 5α-reductasa 97. ¿Al principio de cuál fase del ciclo cardiaco se produce el segundo ruido cardiaco? (A) Sístole auricular (B) Contracción ventricular isovolumétrica 429 ERRNVPHGLFRVRUJ ERRNVPHGLFRVRUJ (C) Expulsión ventricular rápida (D) Expulsión ventricular reducida (E) Relajación ventricular isovolumétrica (F) Llenado ventricular rápido (G) Llenado ventricular reducido 98. ¿Cuál de las siguientes acciones ocurre cuando la luz incide en una célula fotorreceptora de la retina? (A) Se inhibe la transducina (B) Se despolariza el fotorreceptor (C) Disminuyen las concentraciones de GMPc en la célula (D) El todo-trans retinal se convierte en 11-cis retinal (E) Aumenta la liberación de un neurotransmisor excitador 99. ¿Cuál paso de la vía biosintética de hormonas tiroideas genera T4? (A) Bomba de I− (B) I− → I2 (C) I2+ tirosina (D) DIT + DIT (E) DIT + MIT 100. Una mujer de 44 años de edad es diagnosticada con diabetes insípida central luego de un trauma craneoencefálico. ¿Cuál de los siguientes grupos de valores es consistente con su trastorno? 101. A un hombre de 58 años de edad con cáncer pulmonar se le encuentra hipercalcemia, y es diagnosticado con hipercalcemia humoral de malignidad. ¿Cuál de los siguientes grupos de valores es más consistente con su padecimiento? 430 ERRNVPHGLFRVRUJ ERRNVPHGLFRVRUJ 431 ERRNVPHGLFRVRUJ ERRNVPHGLFRVRUJ 1. La respuesta es D (Capítulo 2 I C; tabla 2-2). El aumento de las concentraciones circulantes de adrenalina procedente del tumor de la médula suprarrenal estimula los receptores adrenérgicos α y β. Así, la frecuencia cardiaca y la contractilidad aumentan y, como consecuencia, el gasto cardiaco es mayor. La RPT se eleva debido a la vasoconstricción arteriolar, lo que reduce el flujo sanguíneo a la circulación cutánea y hace que la piel sea fría y húmeda. Juntos, los aumentos del gasto cardiaco y la RPT elevan la presión arterial. El AVM es un metabolito de la noradrenalina y la adrenalina; en los feocromocitomas aumenta la excreción de AVM. 2. La respuesta es D (Capítulo 2 I; tabla 2-3). El tratamiento va dirigido al bloqueo de los efectos estimuladores α y β de las catecolaminas. La fentolamina es un bloqueador α; el propranolol es un bloqueador β. El isoproterenol es un agonista β1 y β2. La fenilefrina es un agonista α1. 3. La respuesta es C (Capítulo 7 I D; X E 2). El efecto de los estrógenos sobre la secreción de FSH y LH por el lóbulo anterior de la hipófisis en la mitad del ciclo es uno de los pocos ejemplos de retroalimentación en sistemas fisiológicos: el aumento de las concentraciones de estrógenos en la mitad del ciclo provoca aumento de la secreción de FSH y LH. Las otras opciones ilustran la retroinhibición (retroalimentación negativa). La disminución de la PO2 arterial provoca aumento de la frecuencia respiratoria (vía quimiorreceptores periféricos). El aumento de la glucemia estimula la secreción de insulina. El descenso de la [Ca2+] sanguínea eleva la secreción de PTH. La disminución de la presión arterial disminuye la frecuencia de disparo de los nervios del seno carotídeo (a través de los barorreceptores) y al final aumenta el tono simpático al corazón y los vasos sanguíneos para normalizar la presión arterial. 4. La respuesta es B (Capítulo 3 IV F 3 a; figuras 3-8 y 3-12). El desplazamiento hacia abajo de la curva de gasto cardiaco es indicativo de disminución de la contractilidad miocárdica (inotropismo negativo); para cualquier presión auricular o volumen telediastólico derechos, la fuerza de contracción es menor. Los digitálicos, que son inotrópicos positivos, provocarían un desplazamiento hacia arriba de la curva de gasto cardiaco. Los cambios de la volemia alteran la curva de retorno venoso antes que la curva de gasto cardiaco. Las variaciones de la RPT alteran tanto la curva de gasto cardiaco como la de retorno venoso. 5. La respuesta es A (Capítulo 4 IV A 2, C; figura 4-7). Puesto que la HbF tiene mayor afinidad por el O2 que la hemoglobina adulta, la curva de disociación de la oxihemoglobina se desviaría hacia la izquierda. La intoxicación por 432 ERRNVPHGLFRVRUJ ERRNVPHGLFRVRUJ monóxido de carbono provocaría una desviación hacia la izquierda, pero también reduciría la capacidad total de transportar O2 (disminución del porcentaje de saturación), porque el CO ocupa los lugares de fijación de O2. Descenso del pH, aumento de la temperatura e incremento del DPG desviarían la curva hacia la derecha. 6. La respuesta es A (Capítulo 4 IV C 2). La desviación hacia la izquierda de la curva de disociación de la oxihemoglobina representa un aumento de la afinidad de la hemoglobina por el O2. Por consiguiente, a cualquier nivel dado de PO2, el porcentaje de saturación es mayor, la P50 es menor (obsérvese la cifra de PO2 a una saturación de 50%) y la capacidad de descargar O2 en los tejidos está afectada (debido a la mayor afinidad de la hemoglobina por el O2). La capacidad de transportar O2 es determinada por la concentración de hemoglobina y no es afectada por la desviación de la curva A a la curva B. 7. La respuesta es B (Capítulo 5 VII D; tabla 5-6). Una persona con depuración negativa de agua libre produciría, por definición, orina hiperosmótica respecto a la sangre (CH2O = V − Cosm). Después de la restricción de agua nocturna, la osmolaridad sérica aumenta. Este aumento, a través de los osmorreceptores hipotalámicos, estimula la liberación de ADH del lóbulo posterior de la hipófisis. Esta ADH circula hasta los túbulos colectores del riñón y provoca la reabsorción de agua, lo que se traduce en la producción de orina hiperosmótica. La ingestión de grandes cantidades de agua inhibe la secreción de ADH y provoca la excreción de orina diluida y una depuración positiva de agua libre. El litio provoca diabetes insípida nefrógena al bloquear la respuesta de la ADH en las células del túbulo colector, lo que se traduce en orina diluida y depuración positiva de agua libre. En la opción D, el valor calculado de depuración de agua libre es cero. En la opción E, la cifra calculada es positiva. 8. La respuesta es C (Capítulo 4 V B; figura 4-9). El CO2 generado en los tejidos entra en la sangre venosa y, en los eritrocitos, se combina con H2O en presencia de anhidrasa carbónica para formar H2CO3. El H2CO3 se disocia en H+ y HCO3−. El H+ permanece en los eritrocitos para ser amortiguado por la desoxihemoglobina, y el HCO3− entra en el plasma a cambio de Cl−. Por lo tanto, el CO2 se transporta en la sangre venosa hasta los pulmones en forma de HCO3−. En los pulmones, las reacciones ocurren a la inversa: el CO2 se regenera y se espira. 9. La respuesta es D (Capítulo 7 X E 2). La menstruación ocurre 14 días después de la ovulación, sin importar la duración del ciclo. Así, en un ciclo menstrual de 35 días, la ovulación se produce el día 21. La ovulación ocurre a la mitad del ciclo menstrual solo si la duración del ciclo es de 28 días. 10. La respuesta es C (Capítulo 7 X A). La testosterona se sintetiza a partir del colesterol en las células tecales del ovario y se difunde a las células granulosas de este órgano, donde se convierte en estradiol por la acción de la aromatasa. La 433 ERRNVPHGLFRVRUJ ERRNVPHGLFRVRUJ FSH estimula la enzima aromatasa y aumenta la producción de estradiol. 11. La respuesta es A (Capítulo 6 IV A 2-4 a). La saliva tiene [HCO3−] alta porque las células que revisten los conductos salivales segregan HCO3−. Puesto que las células de los conductos son relativamente impermeables al agua y puesto que reabsorben más soluto (Na+ y Cl−) del que segregan (K+ y HCO3−), la saliva se vuelve hipotónica. La estimulación vagal aumenta la producción de saliva, de modo que la vagotomía y la atropina la inhiben y causan sequedad bucal. 12. La respuesta es C (Capítulo 5 VII D 3; tabla 5-6). La explicación más probable de la poliuria de esta persona es hipercalcemia. Con hipercalcemia grave, el Ca2+ se acumula en la médula interna y la papila del riñón e inhibe la adenilato ciclasa, lo que bloquea el efecto de la ADH sobre la permeabilidad al agua. Puesto que la ADH es ineficaz, la orina no puede concentrarse y el paciente excreta grandes volúmenes de orina diluida. Su polidipsia es consecuencia de la poliuria y es causada por el aumento de la osmolaridad sérica. La ingestión de agua psicógena también provocaría poliuria, pero la osmolaridad sérica sería más baja de lo normal, no más alta. 13. La respuesta es A (Capítulo 5 VI C). Los diuréticos tiazídicos estarían contraindicados en una persona con hipercalcemia grave porque estos fármacos provocan aumento de la reabsorción de Ca2+ en el túbulo distal renal. Por otro lado, los diuréticos de asa inhiben la reabsorción de Ca2+ y Na+ y provocan hipercalciuria. Cuando se administran con reposición de líquidos, los diuréticos de asa pueden reducir eficaz y rápidamente la [Ca2+] sérica. Calcitonina, mitramicina y etidronato disódico inhiben la resorción ósea y, por consiguiente, disminuyen la [Ca2+] sérica. 14. La respuesta es B (Capítulo 7; tabla 7-2). La oxitocina provoca la contracción de las células mioepiteliales de la mama por un mecanismo de IP3-Ca2+. Las somatomedinas (IGF), como la insulina, actúan sobre las células diana activando la tirosina cinasa. La ADH actúa sobre los receptores V2 del túbulo colector renal por un mecanismo de AMPc (aunque en el músculo liso vascular actúa sobre los receptores V1 mediante un mecanismo de IP3). La ACTH también actúa por un mecanismo de AMPc. La hormona tiroidea induce la síntesis de nuevas proteínas (p. ej., Na+, K+-ATPasa) mediante un mecanismo hormonal esteroideo. 15. La respuesta es E (Capítulo 1 VI B; VII B; tabla 1-3). La faringe es músculo esquelético y el intestino delgado es músculo liso unitario. La diferencia entre el músculo liso y el músculo esquelético es el mecanismo por el cual el Ca2+ inicia la contracción. En el músculo liso, el Ca2+ se une a la calmodulina y en el músculo esquelético se une a la troponina C. Los potenciales de acción estimulan ambos tipos de músculo para que se contraigan. Las ondas lentas están presentes en el músculo liso, pero no en el músculo esquelético. Tanto el músculo liso como el esquelético necesitan el aumento de la [Ca2+] intracelular 434 ERRNVPHGLFRVRUJ ERRNVPHGLFRVRUJ como vínculo importante entre la excitación (potencial de acción) y la contracción, y ambos consumen ATP durante la contracción. 16. La respuesta es B (Capítulo 5 IX D; tabla 5-9). Las cifras en sangre arterial y los datos obtenidos en la exploración física son indicativos de acidosis metabólica, hipopotasemia e hipotensión arterial ortostática. La diarrea se relaciona con la pérdida de HCO3− y K+ del tubo digestivo, lo que es compatible con las cifras de laboratorio. La hipotensión arterial es compatible con la contracción del volumen del LEC. El vómito provocaría alcalosis metabólica e hipopotasemia. El tratamiento con diuréticos de asa o tiazídicos podría provocar contracción del volumen e hipopotasemia, pero provocaría alcalosis metabólica antes que acidosis metabólica. 17. La respuesta es D (Capítulo 6 V B 1 c). Las células principales gástricas segregan pepsinógeno, que se activa para transformarse en pepsina debido al pH bajo del estómago (creado por la secreción de HCl por las células parietales gástricas). El pH bajo desactiva las lipasas. 18. La respuesta es B (Capítulo 5 II C 6; tabla 5-3). La TFG es determinada por el equilibrio de las fuerzas de Starling a través de la pared capilar glomerular. La constricción de la arteriola eferente aumenta la presión hidrostática del capilar glomerular (porque se limita la sangre que abandona el capilar glomerular), lo que favorece la filtración. La constricción de la arteriola aferente tendría el efecto opuesto y reduciría la presión hidrostática del capilar glomerular. La constricción del uréter aumentaría la presión hidrostática en el túbulo y, por lo tanto, se opondría a la filtración. El aumento de la concentración plasmática de proteínas aumentaría la presión oncótica del capilar glomerular y se opondría a la filtración. La infusión de inulina se utiliza para medir la TFG y no altera las fuerzas de Starling. 19. La respuesta es B (Capítulo 6 V C 1, 2). En primer lugar, la absorción de grasa requiere la degradación de los lípidos alimentarios a ácidos grasos, monoglicéridos y colesterol en el duodeno por medio de las lipasas pancreáticas. En segundo lugar, la absorción de grasa exige la presencia de ácidos biliares, que son segregados en el intestino delgado por la vesícula biliar. Estos ácidos grasos forman micelas alrededor de los productos de la digestión de los lípidos y los transportan a la superficie absorbente de las células del intestino delgado. Puesto que los ácidos biliares se hacen circular de nuevo del íleon al hígado, la absorción de grasa debe haber terminado antes de que el quimo llegue al íleon terminal. 20. La respuesta es A (Capítulo 7 III C 1 b). La ADH provoca la contracción del músculo liso vascular al activar un receptor V1 que utiliza el sistema de segundos mensajeros del IP3-Ca2+. Cuando ocurren una hemorragia o la contracción del volumen del LEC, los receptores de volumen estimulan la secreción de ADH por la neurohipófisis. El aumento resultante de las concentraciones de ADH incrementa la reabsorción de agua por los túbulos colectores (receptores V2) y causa vasoconstricción (receptores V1) para ayudar 435 ERRNVPHGLFRVRUJ ERRNVPHGLFRVRUJ a restablecer la presión arterial. 21. La respuesta es A (Capítulo 7 III B). Los ciclos menstruales normales dependen de la secreción de FSH y LH por la adenohipófisis. La concentración de orina en respuesta a la carencia de agua depende de la secreción de ADH por la neurohipófisis. La médula suprarrenal segrega catecolaminas en respuesta al estrés, pero las hormonas de la adenohipófisis no intervienen. Tampoco lo hacen en el efecto directo de la glucosa sobre las células β del páncreas ni en el efecto directo del Ca2+ sobre las células principales de la glándula paratiroides. 22. La respuesta es B (Capítulo 5 III B). Las curvas X, Y y Z ponen de manifiesto la filtración, excreción y reabsorción de glucosa, respectivamente. Por debajo de una [glucosa] plasmática de 200 mg/dL, los transportadores para la reabsorción de glucosa no están saturados, de modo que toda la glucosa filtrada puede reabsorberse y no se excretará glucosa en la orina. 23. La respuesta es D (Capítulo 2 III C 1; figura 2-9). Cuando el tendón rotuliano se estira, el músculo cuádriceps también se estira. Este movimiento activa fibras aferentes del grupo Ia de los husos musculares, que están dispuestas en paralelo en el músculo. Estas fibras aferentes del grupo Ia forman sinapsis con las motoneuronas α en la médula espinal. Por su parte, el conjunto de motoneuronas α se activa y provoca la contracción refleja del músculo cuádriceps para que recupere su longitud de reposo. 24. La respuesta es A (Capítulo 2 VI C). Streptococcus pyogenes eleva la producción de IL-1 en los macrófagos. La IL-1 actúa sobre la parte anterior del hipotálamo para aumentar la producción de prostaglandinas, que elevan la temperatura predeterminada hipotalámica. Luego, el hipotálamo “interpreta” que la temperatura central es más baja que la nueva temperatura predeterminada y activa distintos mecanismos generadores de calor que aumentan la temperatura corporal (fiebre). Estos mecanismos comprenden los escalofríos y la vasoconstricción de los vasos sanguíneos en la piel. 25. La respuesta es C (Capítulo 2 VI C 2). Al inhibir la ciclooxigenasa, el ácido acetilsalicílico inhibe la producción de prostaglandinas y disminuye la temperatura predeterminada hipotalámica a su cifra original. Tras el tratamiento con ácido acetilsalicílico, el hipotálamo “interpreta” que la temperatura corporal es más alta que la temperatura predeterminada y activa los mecanismos de pérdida de calor, como sudoración y dilatación de los vasos sanguíneos cutáneos. Esta vasodilatación envía la sangre hacia la superficie cutánea. Cuando se pierde calor corporal por estos mecanismos, la temperatura corporal disminuye. 26. La respuesta es D (Capítulo 5 IX D 4; tabla 5-9). Las cifras sanguíneas son indicativas de alcalosis respiratoria aguda por hiperventilación histérica. El hormigueo y el entumecimiento son síntomas de la reducción de la [Ca2+] ionizada sérica como consecuencia de la alcalosis. Debido a la reducción de [H+], se fijarán menos iones H+ a lugares con carga negativa en las proteínas plasmáticas y se fija más Ca2+ (lo que disminuye la [Ca2+] ionizada libre). 436 ERRNVPHGLFRVRUJ ERRNVPHGLFRVRUJ 27. La respuesta es C (Capítulo 2 I C 1 d). El albuterol es un agonista adrenérgico β2. Cuando se activan, los receptores β2 de los bronquiolos provocan broncodilatación. 28. La respuesta es E (Capítulo 7 IX A; figura 7-16). La testosterona se convierte en su forma activa, dihidrotestosterona, en algunos tejidos diana por la acción de la 5α-reductasa. 29. La respuesta es B (Capítulo 3 II C, D). La disminución del radio eleva la resistencia, como describe la relación de Poiseuille (la resistencia es inversamente proporcional a r4). Por lo tanto, si el radio disminuye a la mitad, la resistencia aumentará en (2)4, o 16 veces. 30. La respuesta es G (Capítulo 3 V; figura 3-15). Cuando la frecuencia cardiaca aumenta, el tiempo transcurrido entre las contracciones ventriculares (para el llenado de los ventrículos con sangre) disminuye. Puesto que la mayor parte del llenado ventricular ocurre durante la fase “reducida”, esta fase es la que se ve más afectada por el aumento de la frecuencia cardiaca. 31. La respuesta es D (Capítulo 3 IX C; tabla 3-6; figura 3-21). La pérdida de sangre en el accidente redujo la presión arterial. La disminución de la presión arterial fue detectada por los barorreceptores del seno carotídeo y provocó el descenso de la frecuencia de disparo de los nervios de dicho seno. Como consecuencia de la respuesta barorreceptora, el tono simpático al corazón y los vasos sanguíneos aumentó y el tono parasimpático al corazón disminuyó. Juntos, estos cambios elevaron la frecuencia cardiaca, la contractilidad y la RPT (en un intento de reestablecer la presión arterial). 32. La respuesta es B (Capítulo 3 IX C; tabla 3-6; figura 3-21; Capítulo 5 IV C 3 b 1). La disminución de la volemia reduce la presión de perfusión renal, lo que inicia una cascada de acontecimientos, entre ellos aumento de secreción de renina, angiotensina II circulante, secreción de aldosterona, reabsorción de Na+ y secreción de K+ por el túbulo renal. 33. La respuesta es B (Capítulo 5 VII C; tabla 5-6). Un antecedente de traumatismo craneoencefálico con producción de orina diluida acompañada de osmolaridad sérica elevada indica diabetes insípida central. La respuesta del riñón a la ADH exógena (dDAVP) excluye diabetes insípida nefrógena como causa del defecto de concentración. 34. La respuesta es D (Capítulo 5 IV C 3 b 1; tabla 5-11). La espironolactona inhibe la reabsorción de Na+ y la secreción de K+ en el túbulo distal al actuar como un antagonista de la aldosterona. 35. La respuesta es B (Capítulo 6 V E 1 c; tabla 6-3). Las células parietales gástricas segregan factor intrínseco, que es necesario para la absorción intestinal de vitamina B12. 36. La respuesta es C (Capítulo 3 VI C 4). Las aurículas segregan ANP en respuesta a la expansión del volumen del líquido extracelular, y posteriormente 437 ERRNVPHGLFRVRUJ ERRNVPHGLFRVRUJ el ANP actúa sobre los riñones para provocar un aumento de la excreción de Na+ y H2O. 37. La respuesta es A (Capítulo 7 V A 2 b; figura 7-11). La angiotensina II aumenta la producción de aldosterona al estimular la aldosterona sintasa, la enzima que cataliza la conversión de corticosterona en aldosterona. 38. La respuesta es E (Capítulo 3 III B; figuras 3-4 y 3-5). El potencial de acción mostrado es característico del músculo ventricular, con potencial de membrana en reposo estable y meseta prolongada de casi 300 ms. Los potenciales de acción en las células esqueléticas son mucho más cortos (solo duran unos milisegundos). Los potenciales de acción del músculo liso estarían superpuestos sobre los potenciales basales fluctuantes (ondas lentas). Las células SA del corazón presentan despolarización espontánea (actividad de marcapaso) más que un potencial en reposo estable. Las células del músculo auricular del corazón tienen meseta y duración total mucho más cortas. 39. La respuesta es B (Capítulo 3 III C 1 a). La despolarización, como en la fase 0, es causada por una corriente de entrada (definida como la entrada de carga positiva en la célula). La corriente de entrada durante la fase 0 del potencial de acción del músculo ventricular es causada por la apertura de los canales de Na+ en la membrana de las células musculares del ventrículo, la entrada de Na+ en la célula y la despolarización del potencial de membrana hacia el potencial de equilibrio del Na+ (alrededor de 165 mV). En las células SA, la fase 0 es causada por una corriente de entrada de Ca2+. 40. La respuesta es D (Capítulo 3 III B 1 c). Puesto que la meseta es un periodo de potencial de membrana estable, por definición las corrientes de entrada y de salida son iguales y se compensan. La fase 2 es el resultado de la apertura de los canales de Ca2+ y de la corriente de entrada (no de salida) de Ca2+. En esta fase, las células son resistentes al inicio de otro potencial de acción. La fase 2 corresponde al periodo refractario absoluto, más que al periodo refractario efectivo (que es más prolongado que la meseta). Conforme aumenta la frecuencia cardiaca, la duración del potencial de acción ventricular disminuye, principalmente por disminución de la duración de la fase 2. 41. La respuesta es E (Capítulo 3 III A 4; figura 3-3). El potencial de acción mostrado representa la despolarización y la repolarización de una célula muscular ventricular. Por lo tanto, en el ECG, corresponde al periodo que va de la despolarización (que empieza con la onda Q) a la repolarización (fin de la onda T). Este periodo se define como el intervalo QT. 42. La respuesta es B (Capítulo 7 IV A 2). La oxidación de I− a I2 es catalizada por la peroxidasa e inhibida por el propiltiouracilo, que puede utilizarse en el tratamiento del hipertiroidismo. Los pasos posteriores de la vía que son catalizados por la peroxidasa e inhibidos por el propiltiouracilo son yodación de la tirosina, acoplamiento de DIT con DIT y acoplamiento de DIT con MIT. 43. La respuesta es A (Capítulo 5 IX D 1; tabla 5-9). Los valores sanguíneos son 438 ERRNVPHGLFRVRUJ ERRNVPHGLFRVRUJ indicativos de acidosis metabólica, como sucedería en la cetoacidosis diabética. La hiperventilación es la compensación respiratoria de la acidosis metabólica. El aumento de la excreción urinaria de NH4+ refleja el aumento adaptativo de la síntesis de NH3 que ocurre en la acidosis crónica. Las personas con acidosis metabólica por insuficiencia renal crónica tendrían una menor excreción de NH4+ (debido al tejido renal enfermo). 44. La respuesta es A (Capítulo 2 I C 1 a). Cuando se activan los receptores adrenérgicos α1 en el músculo liso, provocan vasoconstricción y aumento de la RPT. 45. La respuesta es D (Capítulo 7; tabla 7-2). Los receptores hormonales con actividad de tirosina cinasa comprenden los receptores de insulina y los de IGF. Las subunidades β del receptor de insulina poseen actividad de tirosina cinasa y, cuando son activadas por insulina, los receptores se autofosforilan. Luego, los receptores fosforilados fosforilan proteínas intracelulares; en última instancia este proceso da por resultado los efectos fisiológicos de la insulina. 46. La respuesta es A (Capítulo 3 II C, D). El flujo sanguíneo por la arteria es proporcional a la diferencia de presión e inversamente proporcional a la resistencia (Q = ΔP/R). Puesto que la resistencia aumentó 16 veces cuando el radio disminuyó a la mitad, el flujo sanguíneo tiene que disminuir 16 veces. 47. La respuesta es A (Capítulo 3 V; figura 3-15). La onda P representa la activación eléctrica (despolarización) de las aurículas. La contracción auricular siempre va precedida de la activación eléctrica. 48. La respuesta es E (Capítulo 2 II A 4; figura 2-2). Los potenciales receptores de los receptores sensitivos (como el corpúsculo de Pacini) no son potenciales de acción y, por lo tanto, no tienen el tamaño ni la forma estereotipados ni la característica de todo o nada del potencial de acción. En cambio, son potenciales escalonados que varían de tamaño según la intensidad del estímulo. Un potencial receptor hiperpolarizante alejaría el potencial de membrana del umbral y reduciría la probabilidad de que se produjera un potencial de acción. Un potencial receptor despolarizante acercaría el potencial de membrana hacia el umbral y aumentaría la probabilidad de que se produjera un potencial de acción. 49. La respuesta es C (Capítulo 4 VII C; tabla 4-5). En una persona en bipedestación, la ventilación y la perfusión son mayores en la base pulmonar que en el vértice pulmonar. No obstante, dado que las diferencias regionales de la perfusión son mayores que las de la ventilación, la relación V/Q es más alta en el vértice que en la base. Por lo tanto, la PO2 capilar pulmonar es más alta en el vértice que en la base, porque la relación V/Q más alta hace que el intercambio gaseoso sea más eficaz. 50. La respuesta es E (Capítulo 5 VII D 4). Un valor negativo de la depuración de agua libre significa que los túbulos colectores reabsorben el “agua libre” (generada en los segmentos diluyentes de la porción gruesa de la rama 439 ERRNVPHGLFRVRUJ ERRNVPHGLFRVRUJ ascendente y la porción inicial del túbulo distal). Una depuración negativa de agua libre es compatible con concentraciones circulantes altas de ADH. Puesto que las concentraciones de ADH son altas en un momento en que el suero está muy diluido, el tumor pulmonar ha segregado ADH “inadecuadamente”. 51. La respuesta es A (Capítulo 5 VII C; tabla 5-6). La resistencia del órgano terminal a la ADH se denomina diabetes insípida nefrógena. Puede ser causada por intoxicación por litio (que inhibe la proteína Gs en las células del túbulo colector) o por hipercalcemia (que inhibe la adenilato ciclasa). El resultado es incapacidad de concentrar la orina, poliuria y aumento de la osmolaridad sérica (que es consecuencia de la eliminación de agua libre en la orina). 52. La respuesta es B (Capítulo 5 IV C 3 a; VI C 2; tabla 5-11). Los diuréticos tiazídicos actúan en la porción inicial del túbulo distal (segmento diluyente cortical) para inhibir la reabsorción de Na+. En el mismo sitio, incrementan la reabsorción de Ca2+, de manera que la excreción urinaria de Na+ aumenta, mientras que la excreción urinaria de Ca2+ disminuye. La excreción de K+ aumenta porque el gasto es mayor en el sitio de secreción de K+ del túbulo distal. 53. La respuesta es C (Capítulo 5 IX D 3; tabla 5-9). Los valores sanguíneos son indicativos de acidosis respiratoria con compensación renal. La compensación renal implica una mayor reabsorción de HCO3− (asociada a una mayor secreción de H+), que eleva la [HCO3−] sérica. 54. La respuesta es B (Capítulo 3 VII C). La fuerza impulsora se calcula a partir de las fuerzas de Starling a través de la pared capilar. La presión neta = (Pc − Pi) − (πc − πi). Por lo tanto, la presión neta = (32 mm Hg − 2 mm Hg) − (27 mm Hg) = +3 mm Hg. Puesto que el signo de la presión neta es positivo, se favorece la filtración. 55. La respuesta es B (Capítulo 5 III D). La glucosa tiene la depuración renal más baja de las sustancias enumeradas, porque a concentraciones sanguíneas normales se filtra y se reabsorbe por completo. El Na+ también se reabsorbe ávidamente, y solo se excreta una fracción del Na+ filtrado. El K+ se reabsorbe, pero también se segrega. La creatinina, una vez que se ha filtrado, no se reabsorbe en absoluto. El PAH se filtra y se segrega; por lo tanto, tiene la depuración renal más alta de las sustancias enumeradas. 56. La respuesta es D (Capítulo 2 I C 2 b). La atropina bloquea los receptores muscarínicos colinérgicos. Dado que la producción de saliva aumenta por la estimulación del sistema nervioso parasimpático, el tratamiento con atropina reduce la producción de saliva y provoca sequedad bucal. 57. La respuesta es C (Capítulo 5 IV C 2). El cotransporte de Na+-K+-2Cl− es el mecanismo en la membrana luminal de las células de la porción gruesa de la rama ascendente que se inhibe con diuréticos de asa como la furosemida. Otros diuréticos de asa que inhiben este transportador son bumetanida y ácido 440 ERRNVPHGLFRVRUJ ERRNVPHGLFRVRUJ etacrínico. 58. La respuesta es A (Capítulo 3 VII C; tabla 3-2). La constricción de las arteriolas reduce la presión hidrostática capilar y, por consiguiente, la presión neta (fuerzas de Starling) a través de la pared capilar; la filtración disminuye, al igual que la tendencia al edema. La venoconstricción y la bipedestación elevan la presión hidrostática capilar y tienden a provocar aumento de la filtración y edema. El síndrome nefrótico se traduce en excreción de proteínas plasmáticas en la orina y en disminución de la presión oncótica de la sangre capilar, que también ocasiona aumento de la filtración y edema. La inflamación provoca edema local al dilatar las arteriolas. 59. La respuesta es E (Capítulo 4 IX A, B; Capítulo 5, IX D). La EPOC provoca hipoventilación. El ejercicio agotador aumenta la frecuencia ventilatoria para proporcionar oxígeno adicional al músculo que se ejercita. La ascensión a gran altitud y la anemia provocan hipoxemia, que posteriormente induce hiperventilación al estimular los quimiorreceptores periféricos. La compensación respiratoria de la cetoacidosis diabética es la hiperventilación. 60. La respuesta es C (Capítulo 5 VII C). El litio inhibe la proteína G que acopla el receptor de ADH a la adenilato ciclasa. El resultado es incapacidad de concentrar la orina. Puesto que el defecto se encuentra en el tejido diana de la ADH (diabetes insípida nefrógena), la ADH exógena administrada mediante pulverizador nasal no lo corregirá. 61. La respuesta es D (Capítulo 7 V A 1; figura 7-11). La 17,20-liasa cataliza la conversión de los glucocorticoides en los compuestos andrógenos deshidroepiandrosterona y androstenodiona. Estos compuestos andrógenos son los precursores de la testosterona tanto en la corteza suprarrenal como en las células de Leydig de los testículos. 62. La respuesta es F (Capítulo 5 IX D 2; tabla 5-9). Los valores sanguíneos y el antecedente de vómito son indicativos de acidosis metabólica. La hipoventilación es la compensación respiratoria de la alcalosis metabólica. La hipopotasemia se debe a la pérdida de K+ gástrico y el hiperaldosteronismo (que se traduce en una mayor secreción renal de K+) como consecuencia de la contracción del volumen. 63. La respuesta es B (Capítulo 6 II B 1; Capítulo 7, III B 3 a (1), VI D). Las acciones de la somatostatina son variadas. El hipotálamo segrega somatostatina para inhibir la secreción de somatotropina por el lóbulo anterior de la hipófisis. Las células del tubo digestivo segregan somatostatina para inhibir la secreción de hormonas gastrointestinales. Las células δ del páncreas endocrino también segregan somatostatina, que, por mecanismos paracrinos, inhibe la secreción de insulina y glucagón por las células β y las células α, respectivamente. Una hormona hipotalámica distinta, la dopamina, inhibe la secreción de prolactina. 64. La respuesta es A (Capítulo 7 IX A; figura 7-16). La testosterona se convierte en una forma más activa (dihidrotestosterona) en algunos tejidos diana. La T3 es 441 ERRNVPHGLFRVRUJ ERRNVPHGLFRVRUJ la forma activa de la hormona tiroidea; la rT3 es una forma inactiva de T3. La angiotensina I se convierte en su forma activa, la angiotensina II, por la acción de la ECA. La aldosterona no varía tras ser segregada por la zona glomerular de la corteza suprarrenal. 65. La respuesta es E (Capítulo 7 X F 2; figura 7-20). Durante el primer trimestre del embarazo, la placenta produce HCG, que estimula la producción de estrógenos y progesterona por el cuerpo amarillo. Las concentraciones máximas de HCG se alcanzan hacia la novena semana de gestación y luego disminuyen. Cuando se produce la disminución de la HCG, la placenta asume la responsabilidad de la esteroideogénesis durante el resto del embarazo. 66. La respuesta es E (Capítulo 3 V; figura 3-15). Las aurículas se despolarizan durante la onda P y luego se repolarizan. Los ventrículos se despolarizan durante el complejo QRS y luego se repolarizan durante la onda T. Por lo tanto, las aurículas y los ventrículos están del todo repolarizados cuando finaliza la onda T. 67. La respuesta es C (Capítulo 3 V; figura 3-15). La presión aórtica es mínima inmediatamente antes de que se contraigan los ventrículos. 68. La respuesta es A (Capítulo 5 III C). El PAH se filtra a través de los capilares glomerulares y luego es segregado por las células de la porción final del túbulo proximal. La suma de la filtración y la secreción de PAH es igual a la tasa de excreción. Por lo tanto, la menor cantidad de PAH presente en el líquido tubular se encuentra en el filtrado glomerular antes del sitio de secreción. 69. La respuesta es E (Capítulo 5 III C; IV A 2). La creatinina es un marcador glomerular con características parecidas a la inulina. La concentración de creatinina en el líquido tubular es un indicador de la reabsorción de agua a lo largo de la nefrona. La concentración de creatinina aumenta conforme se reabsorbe agua. En una persona privada de agua (antidiuresis), el agua se reabsorbe por toda la nefrona, incluidos los túbulos colectores, y la concentración de creatinina es máxima en la orina final. 70. La respuesta es A (Capítulo 5 IX C 1 a). El HCO3− se filtra y luego se reabsorbe ávidamente en la porción inicial del túbulo proximal. Puesto que esta reabsorción sobrepasa la de H2O, la [HCO3−] del líquido del túbulo proximal disminuye. Por lo tanto, la mayor concentración de [HCO3−] se encuentra en el filtrado glomerular. 71. La respuesta es E (Capítulo 5 V B). El K+ se filtra y luego se reabsorbe en el túbulo proximal y el asa de Henle. En una persona que recibe una alimentación muy baja en K+, el túbulo distal sigue reabsorbiendo K+, de manera que la cantidad de K+ presente en el líquido tubular es más baja en la orina final. Si la persona tuviera una alimentación rica en K+, entonces el K+ se segregaría, no se reabsorbería, en el túbulo distal. 72. La respuesta es A (Capítulo 5 II C 4 b). En el filtrado glomerular, el líquido 442 ERRNVPHGLFRVRUJ ERRNVPHGLFRVRUJ tubular se parece mucho al plasma; ahí, su composición es prácticamente idéntica a la del plasma, excepto que no contiene proteínas plasmáticas. Estas proteínas no pueden cruzar el capilar glomerular debido a su tamaño molecular. Una vez que el líquido tubular abandona el espacio de Bowman, las células que revisten el túbulo lo modifican extensamente. 73. La respuesta es B (Capítulo 5 IV C 1). El túbulo proximal reabsorbe alrededor de dos tercios del filtrado glomerular de manera isoosmótica. Por lo tanto, al final del túbulo proximal queda un tercio del filtrado glomerular. 74. La respuesta es D (Capítulo 5 VII B, C). En condiciones de privación de agua (antidiuresis) o de carga de agua, la porción gruesa de la rama ascendente del asa de Henle desempeña su función básica de reabsorción de sal sin agua (debido a la impermeabilidad de este segmento al agua). Por lo tanto, el líquido que abandona el asa de Henle está diluido en relación con el plasma, aunque la orina final esté más concentrada que el plasma. 75. La respuesta es C (Capítulo 3 III A). Puesto que no hay ondas P asociadas al extraño complejo QRS, no habría podido iniciarse la activación en el nódulo SA. Si el latido se hubiera originado en el nódulo AV, el complejo QRS habría tenido una forma “normal” porque los ventrículos se habrían activado en su secuencia normal. Por lo tanto, el latido debe haberse originado en el sistema de His-Purkinje, y la extraña forma del complejo QRS refleja una secuencia de activación errónea de los ventrículos. El músculo ventricular no posee propiedades de marcapaso. 76. La respuesta es B (Capítulo 3 III E; VI B). Los agonistas V1 estimulan los efectos vasoconstrictores de la ADH. Puesto que la saralasina es un IECA, bloquea la producción de la sustancia vasoconstrictora angiotensina II. La espironolactona, un antagonista de la aldosterona, bloquea los efectos de la aldosterona para aumentar la reabsorción de Na+ del túbulo distal y, por consiguiente, reduce el volumen del LEC y la presión arterial. La fenoxibenzamina, un bloqueador α, inhibe el efecto vasoconstrictor de la estimulación adrenérgica α. La ACh, por medio de la producción de FRDE, provoca vasodilatación del músculo vascular liso y reduce la presión arterial. 77. La respuesta es D (Capítulo 3 II E). Un decremento de la capacitancia de la arteria significa que para un volumen dado de sangre en la arteria, la presión será mayor. Así, para un volumen sistólico determinado que se expulsa a la arteria, tanto la presión arterial sistólica como la presión diferencial serán mayores. 78. La respuesta es B (Capítulo 3 IX B; tabla 3-5). Durante la actividad física moderada, el tono simpático al corazón y los vasos sanguíneos aumenta. Los efectos simpáticos sobre el corazón provocan un aumento de la frecuencia cardiaca y la contractilidad, y el aumento de la contractilidad se traduce en un mayor volumen sistólico. La presión diferencial se eleva como consecuencia del mayor volumen sistólico. El retorno venoso también aumenta debido a la actividad muscular; este mayor retorno venoso contribuye todavía más al 443 ERRNVPHGLFRVRUJ ERRNVPHGLFRVRUJ incremento del volumen sistólico por el mecanismo de Frank-Starling. Cabría esperar que la RPT aumentara debido a la estimulación simpática de los vasos sanguíneos. No obstante, la acumulación de metabolitos locales en el músculo que se ejercita provoca vasodilatación local, que anula el efecto vasoconstrictor simpático, disminuyendo con ello la RPT. La PO2 arterial no disminuye durante la actividad física moderada, aunque el consumo de O2 se eleva. 79. La respuesta es B (Capítulo 3 VI B). Las personas con hipertensión arterial idiopática presentan una menor secreción de renina como consecuencia del aumento de la presión de perfusión renal. Las personas con insuficiencia cardiaca congestiva y choque hemorrágico exhiben una mayor secreción de renina debido a la reducción del volumen intravascular, que se traduce en disminución de la presión de perfusión renal. Las personas con constricción aórtica por encima de las arterias renales son hipertensas, porque la menor presión de perfusión renal provoca un aumento de la secreción de renina, seguido de un aumento de la secreción de angiotensina II y aldosterona. 80. La respuesta es E (Capítulo 7 IX A). La 5α-reductasa cataliza la conversión de testosterona en dihidrotestosterona. La dihidrotestosterona es el andrógeno activo en varios tejidos sexuales accesorios masculinos (p. ej., la próstata). 81. La respuesta es B (Capítulo 3 V; figura 3-15). Puesto que los ventrículos se contraen durante la contracción isovolumétrica, la presión ventricular aumenta. Dado que todas las válvulas están cerradas, la contracción es isovolumétrica. No se expulsa sangre a la aorta sino hasta que la presión ventricular aumenta lo suficiente para abrir la válvula aórtica. 82. La respuesta es D (Capítulo 4 I A, B). El volumen residual es el volumen presente en los pulmones después de una espiración máxima o espiración de la capacidad vital. Por lo tanto, el volumen residual no está incluido en el volumen corriente, la capacidad vital, el volumen de reserva inspiratorio o la capacidad inspiratoria. La capacidad residual funcional es el volumen que queda en los pulmones tras la espiración de un volumen corriente normal y, por lo tanto, comprende el volumen residual. 83. La respuesta es E (Capítulo 5 IX D 1; tabla 5-9). Las cifras sanguíneas son indicativas de acidosis metabólica (pH calculado = 7.34). El tratamiento con un inhibidor de la anhidrasa carbónica provoca acidosis metabólica porque aumenta la excreción de HCO3−. 84. La respuesta es A (Capítulo 7 III B 4 a, c [2]). La dopamina segregada por el hipotálamo inhibe tónicamente la secreción de prolactina por la adenohipófisis. Si esta inhibición se altera (p. ej., por la interrupción de la vía hipotálamohipofisaria), entonces la secreción de prolactina aumentará y provocará galactorrea. El agonista dopaminérgico bromocriptina simula la inhibición tónica por la dopamina e inhibe la secreción de prolactina. 85. La respuesta es D (Capítulo 5 VII A 1; tabla 5-6; figura 5-14). La descripción corresponde a una persona sana a la que se le priva de agua. La osmolaridad 444 ERRNVPHGLFRVRUJ ERRNVPHGLFRVRUJ sérica es ligeramente más alta de lo normal porque la pérdida inconsciente de agua no se repone con la ingesta de agua. El aumento de la osmolaridad sérica estimula (por medio de los osmorreceptores de la porción anterior del hipotálamo) la liberación de ADH de la neurohipófisis. Luego, la ADH circula al riñón y estimula la reabsorción de agua de los túbulos colectores para concentrar la orina. 86. La respuesta es D (Capítulo 3, VIII C-F; tabla 3-3). Las circulaciones pulmonar y coronaria son reguladas por la PO2. No obstante, la diferencia fundamental es que la hipoxia provoca vasodilatación en la circulación coronaria y vasoconstricción en la circulación pulmonar. Las circulaciones cerebral y muscular son reguladas principalmente por metabolitos locales, y la circulación cutánea es regulada principalmente por la inervación simpática (para regular la temperatura). 87. La respuesta es A (Capítulo 5 IX C 1; tablas 5-9 y 5-11). La acetazolamida, un inhibidor de la anhidrasa carbónica, se utiliza para tratar la alcalosis respiratoria causada por la ascensión a gran altitud. Actúa sobre el túbulo proximal renal para inhibir la reabsorción del HCO3− filtrado, de manera que la persona excreta orina alcalina y desarrolla acidosis metabólica leve. 88. La respuesta es B (Capítulo 5 IX D 1; tabla 5-9). Las cifras sanguíneas son indicativas de acidosis metabólica con compensación respiratoria. Puesto que la excreción urinaria de NH4+ ha disminuido, la insuficiencia renal crónica es una causa probable. 89. La respuesta es D (Capítulo 3 VI D). En una persona con cortocircuito cardiaco de izquierda a derecha, la sangre arterial del ventrículo izquierdo se mezcla con sangre venosa en el ventrículo derecho. Por lo tanto, la PO2 de la sangre arterial pulmonar es más alta de lo normal, pero cabría esperar que la sangre arterial de la circulación general tuviera una cifra de PO2 normal, o 100 mm Hg. Durante una crisis asmática, la PO2 es menor debido a la mayor resistencia al flujo aéreo. A gran altitud, la PO2 arterial es menor porque el aire inspirado tiene PO2 más baja. Las personas con un cortocircuito cardiaco de derecha a izquierda tienen menor Po2 arterial porque la sangre se envía del ventrículo derecho al ventrículo izquierdo sin oxigenarse o “arterializarse”. En la fibrosis pulmonar, la difusión de O2 a través de la membrana alveolar es menor. 90. La respuesta es D (Capítulo 1 II). El transporte de H+-K+ ocurre por medio de la H+, K+-ATPasa en la membrana luminal de las células parietales gástricas, un proceso de transporte activo primario que recibe energía directamente de la ATP. El transporte de Na+-glucosa y el de Na+-alanina son ejemplos de cotransporte (simporte), que es un proceso de transporte activo secundario y no utiliza ATP directamente. La captación de glucosa en las células musculares ocurre por difusión facilitada. El intercambio de Na+-Ca2+ es un ejemplo de 445 ERRNVPHGLFRVRUJ ERRNVPHGLFRVRUJ contratransporte (antiporte), un proceso de transporte activo secundario. 91. La respuesta es B (Capítulo 6 II A 1 c; IV B 4 a). Cuando el pH del contenido del estómago es muy bajo, la secreción de gastrina por las células G del antro pilórico se inhibe. Cuando la secreción de gastrina está inhibida, la secreción gástrica adicional de HCl por las células parietales también está inhibida. El pH bajo del contenido duodenal estimula la secreción pancreática. 92. La respuesta es A (Capítulo 6 II A 2 a). La extirpación del duodeno eliminaría la fuente de las hormonas gastrointestinales CCK y secretina. Puesto que la CCK estimula la contracción de la vesícula biliar (y, por lo tanto, la expulsión de ácidos biliares al intestino), la absorción de lípidos se vería afectada. La CCK también inhibe el vaciamiento gástrico, de manera que la extirpación del duodeno debería acelerarlo (o reducir su duración). 93. La respuesta es A (Capítulo 7 III C 1 b). La ADH no solo incrementa reabsorción de agua en los túbulos colectores renales (receptores V2), sino también provoca la contracción del músculo liso vascular (receptores V1). 94. La respuesta es B (Capítulo 6 V A 2 b). Los monosacáridos (glucosa, galactosa y fructosa) son las formas absorbibles de los carbohidratos. La glucosa y la galactosa se absorben por cotransporte dependiente de Na+; la fructosa se absorbe por difusión facilitada. Los dipéptidos y las vitaminas hidrosolubles se absorben por cotransporte en el duodeno, y los ácidos biliares se absorben por cotransporte dependiente de Na+ en el íleon (que los reenvía al hígado). El colesterol se absorbe de las micelas mediante difusión simple a través de la membrana de las células intestinales. 95. La respuesta es E (Capítulo 7 III B 3 a [1]). El hipotálamo segrega somatostatina, que inhibe la secreción de somatotropina por la adenohipófisis. Resulta notable que gran parte de la retroinhibición de la secreción de somatotropina ocurre por estímulo de la secreción de somatostatina (una hormona inhibidora). Tanto la somatotropina como las somatomedinas estimulan la secreción de somatostatina por el hipotálamo. 96. La respuesta es B (Capítulo 7 X A). La aromatasa cataliza la conversión de testosterona en estradiol en las células granulosas del ovario. El estradiol es necesario para la aparición de las características sexuales secundarias femeninas. 97. La respuesta es E (Capítulo 3 V; figura 3-15). El cierre de las válvulas aórtica y pulmonar genera el segundo ruido cardiaco. El cierre de estas válvulas corresponde al final de la expulsión ventricular y el principio de la relajación ventricular. 98. La respuesta es C (Capítulo 2 II C 4; figura 2-5). La luz que incide en una célula fotorreceptora provoca la conversión de 11-cis retinal en todo-trans retinal; la activación de una proteína G denominada transducina; la activación de la fosfodiesterasa, que cataliza la conversión de GMPc en 5′-GMP, de manera que las concentraciones de GMPc disminuyen; el cierre de los canales 446 ERRNVPHGLFRVRUJ ERRNVPHGLFRVRUJ de Na+ debido a las menores concentraciones de GMPc; la hiperpolarización del fotorreceptor, y la disminución de la liberación de glutamato, un neurotransmisor excitador. 99. La respuesta es D (Capítulo 7 IV A 4). El acoplamiento de dos moléculas de DIT se traduce en la formación de T4. El acoplamiento de DIT y MIT genera T3. 100. La respuesta es E (Capítulo 7 III C 1). El evento de iniciación de la diabetes insípida central es disminuido por la hormona antidiurética (ADH) secretada por la glándula pituitaria posterior (la lesión en la cabeza corta los axones que llevan ADH del hipotálamo a la glándula pituitaria posterior. La disminución de ADH lleva a la reabsorción de agua por el último túbulo distal, y, por consiguiente, disminuyó la osmolaridad de la orina. La excreción creciente del agua conduce a la osmolaridad creciente del suero. 101. La respuesta es C [Capítulo 7 VII B 3]. El evento precipitante en la hipercalcemia humoral de la malignidad es el aumento en los niveles de péptido relacionado a hormona paratiroides (PTH-rp), secretado por el cáncer pulmonar del paciente. El PTH-rp tiene las mismas acciones fisiológicas que la PTH. Por lo tanto, los niveles elevados de PTH-rp causan aumento de la resorción ósea y aumento de la reabsorción renal de Ca2+, lo que en conjunto resulta en hipercalcemia. Los niveles elevados de PTH-rp también provocan una disminución en la reabsorción renal de fosfato, conduciendo a una reducción en la concentración sérica de fosfato. Por último, la hipercalcemia inhibe la secreción de PTH por las células principales de la glándula paratiroides. 447 ERRNVPHGLFRVRUJ ERRNVPHGLFRVRUJ FISIOLOGÍA CELULAR Mecanismos de transporte Bases iónicas del potencial de acción Acoplamiento excitación-contracción en el músculo esquelético, cardiaco y liso Transmisión neuromuscular FISIOLOGÍA AUTONÓMICA Receptores colinérgicos Receptores adrenérgicos Efectos del sistema nervioso autónomo sobre la función de los sistemas orgánicos FISIOLOGÍA CARDIOVASCULAR Eventos del ciclo cardiaco Relaciones entre presión, flujo y resistencia Ley de Frank-Starling del corazón Asas de presión-volumen ventriculares Bases iónicas de los potenciales de acción cardiacos Fuerzas de Starling en los capilares Regulación de la presión arterial (barorreceptores y sistema renina-angiotensina IIaldosterona) Respuestas cardiovasculares y pulmonares al ejercicio Respuestas cardiovasculares a la hemorragia Respuestas cardiovasculares a los cambios posturales FISIOLOGÍA RESPIRATORIA Curvas de compliancia de los pulmones y la pared torácica Ciclo de la respiración 448 ERRNVPHGLFRVRUJ ERRNVPHGLFRVRUJ Curva de disociación de la hemoglobina-O2 Causas de hipoxemia e hipoxia V/Q, PO2 y PCO2 en el pulmón en posición erguida Defectos en el V/Q Quimiorreceptores periféricos y centrales en control de la respiración Respuestas a las grandes alturas FISIOLOGÍA RENAL Y ÁCIDO-BÁSICA Desplazamiento de líquido entre los compartimentos de líquidos corporales Fuerzas de Starling en los capilares glomerulares Transportadores en varios segmentos de la nefrona (Na+, Cl−, HCO3−, H+, K+ y glucosa) Efectos de hormonas sobre la función renal Trastornos ácido-básicos simples Trastornos ácido-básicos mixtos comunes FISIOLOGÍA GASTROINTESTINAL Hormonas gastrointestinales Motilidad gastrointestinal Secreciones salivales, gástricas, pancreáticas y biliares Digestión y absorción de carbohidratos, proteínas y lípidos FISIOLOGÍA ENDOCRINA Y REPRODUCTIVA Mecanismos de acción hormonales Acciones y fisiopatología de la ADH Tiroides: pasos en la síntesis, fisiopatología del hipotiroidismo e hipertiroidismo Corteza suprarrenal: síntesis de hormonas, fisiopatología de la enfermedad de Addison, síndrome de Cushing y síndromes adrenogenitales Insulina: secreción, receptores de insulina y acciones, diabetes mellitus tipos I y II PTH: acciones, hiperparatiroidismo, hipoparatiroidismo, PTH-rp, seudohipoparatiroidismo Acciones de la testosterona y la dihidrotestosterona Ciclo menstrual Hormonas en el embarazo 449 ERRNVPHGLFRVRUJ ERRNVPHGLFRVRUJ Gasto cardiaco (ley de Ohm) Resistencia Compliancia Gasto cardiaco GC = SV × HR Fracción de eyección Gasto cardiaco (medición) Ecuación de Starling Jv = Kf [(Pc − Pi) − (πc − πi)] Espacio muerto fisiológico Ventilación alveolar VA = (VT − VD)× Respiraciones/minuto Aclaramiento renal Tasa de filtración glomerular Aclaramiento de agua libre CH2O = V − Cosm Ecuación de Henderson-Hasselbach Brecha aniónica en suero Brecha aniónica = Na+ −(CI− + HCO3−) 450 ERRNVPHGLFRVRUJ ERRNVPHGLFRVRUJ 451 ERRNVPHGLFRVRUJ ERRNVPHGLFRVRUJ 452 ERRNVPHGLFRVRUJ ERRNVPHGLFRVRUJ (Nota: Los números de página seguidos de “f” indican figuras; aquellos seguidos de una “t” indican tablas; aquellos seguidos de una “P” indican preguntas, y aquellos seguidos de una “E” indican explicaciones.) A A-a (alveolar-arterial), gradiente, 131, 143P, 147E Abetalipoproteinemia, 218 Abotagados azules, 124 Absorción, 93-94 de ácidos biliares, 214, 214f, 215t de agua, 219 de calcio, 215t, 220 de carbohidratos, 215t, 216, 216f de electrolitos, 218-219 de hierro, 215t, 220 de K+, 219 de lípidos, 215t, 218 de NaCl, 218 de proteínas, 215t, 217, 217f de vitaminas, 215t, 219 en el intestino delgado, 203 Acalasia, 202 Aceleración angular, 47, 48f Aceleración lineal, 47 Acetazolamida, 139 Acetilcolina (ACh) en el sistema nervioso autónomo, 33 en la contracción de la vesícula biliar, 215 en la secreción gástrica de H+, 210, 210f en la secreción pancreática, 213 en la unión neuromuscular, 12-14, 13f, 25P, 30E receptores, muscarínicos, 36 receptores, nicotínicos, 36 y contractilidad cardiaca, 79 Acetilcolinesterasa (AChE), 14 inhibidores, 14, 25P, 30E ACh (véase Acetilcolina [ACh]) Acidemia, 178 Ácido(s) débiles, 159 no volátiles, 173 producción de, 173-174 valorables, 168, 174, 177 excreción de H+ en forma de, 177, 177f volátiles, 173 Ácido 3-metoxi-4-hidroximandélico, 15 Ácido 3,4-dihidroximandélico (DOMA), 15 Ácido clorhídrico (HCL), secreción de, 208-210 453 ERRNVPHGLFRVRUJ ERRNVPHGLFRVRUJ células en la, 208-209, 209f estimulación de la, 205t, 208t, 209, 210f inhibición de la, 205t, 210, 210f mecanismo de, 208, 209f y enfermedad de úlcera péptica, 211 Ácido cólico, 214 Ácido desoxicólico, 214 Ácido fosfórico, 174, 177, 177f Ácido γ-aminobutírico (GABA), 16, 27P, 31E receptores, 16 Ácido glicólico, 174 Ácido láctico, 174 Ácido litocólico, 214 Ácido oxálico, 174 Ácido para-aminohipúrico (PAH) aclaramiento de, 153, 187P, 192E carga filtrada de, 158 curva de titulación, 158, 158f curva de transporte máximo (Tm) para, 158, 158f, 186P, 191E en el líquido tubular, 189P, 194E excreción de, 158 flujo sanguíneo renal, 187P, 192E secreción de, 158 Ácido quenodesoxicólico, 214 Ácido salicílico, 159, 174 como causa de acidosis metabólica, 179t como causa de alcalosis respiratoria, 179t Ácido sulfúrico, 174 Ácido titulable, 168, 174 excreción de H+ como, 177, 177f Ácido vanililmandélico (VMA), 15, 33 Ácido volátil, 173 Ácido-base, alteración(es), 178-182, 178t, 179t, 180f causas de, 179t como acidosis metabólica, 178, 178t, 179t, 181f como acidosis respiratoria, 180 como alcalosis metabólica, 178t, 179, 179t como alcalosis respiratoria, 181 respuestas compensadoras a, 181t Ácido-base, balance, 173-182 amortiguadores, 174-176, 175f producción de ácido, 173-174 renal, 176-178, 176f, 177f y secreción de K+, 167 Ácido-base, mapa, 180f Ácidos débiles, 159 Ácidos fijos, 173 Ácidos grasos absorción de, 218 glucagón y, 249 insulina y, 251 Ácidos grasos, colas de, en los fosfolípidos, 1 Ácidos no volátiles, 173 Acidosis, 165t 454 ERRNVPHGLFRVRUJ ERRNVPHGLFRVRUJ efecto sobre la secreción de K+, 167 láctica, 139, 179t metabólica brecha aniónica en, 178 causada por diabetes mellitus, 188P, 193E causada por diarrea, 184, 185P, 190E causada por hipoaldosteronismo, 182 causada por insuficiencia renal crónica, 188P, 193E causas de, 179t compensación respiratoria para, 178, 178t, 184, 185P, 190E hiperclorémica, 178 mapa ácido-base de, 180f por diabetes mellitus, 251-252 respiratoria causada por EPOC, 188P, 193E causas de, 179t compensación renal para, 178t, 180, 188P, 193E mapa ácido-base de, 180f Acidosis láctica, 139 Acidosis metabólica causas de, 179t compensación respiratoria para la, 178, 178t, 179, 184, 188P, 193E hiperclorémica, 178 mapa ácido-base para, 180f por diabetes mellitus, 188P, 193E por diarrea, 184, 187P, 193E por hipoaldosteronismo, 182, 193E por insuficiencia renal crónica, 188P, 193E por vómito, 183, 183f, 188P, 193E, 209 respuestas compensadoras, 181t Acidosis respiratoria, 178t, 179t, 180 causas de, 179t compensación renal, 176, 178t, 180 mapa ácido-base de la, 180f por EPOC, 188P, 193E Acidosis respiratoria aguda, 181, 181t Acidosis respiratoria crónica, 181 Acidosis tubular renal (ATR), tipo 1, 179t Acidosis tubular renal (ATR), tipo 2, 179t Acidosis tubular renal (ATR), tipo 4, 178, 179t Aclaramiento de agua libre (CH2O), 186P, 187P, 191E, 192E Aclaramiento, ecuación de, 152-153 Aclaramiento relativo, 158-159 Acomodación, 11 Acoplamiento excitación-contracción, 18-20, 18f, 19f cardiaco, 78 en el músculo esquelético, 18-20, 18f, 19f secuencia temporal del, 26P, 31E en el músculo liso, 21-22, 22f, 24P, 29E Acromegalia, 236 ACT (agua corporal total), 148, 149t medición del volumen de, 148, 149t ACTH (hormona adrenocorticotrópica) acciones de, 229t deficiencia de, 246 455 ERRNVPHGLFRVRUJ ERRNVPHGLFRVRUJ en la regulación de la secreción de aldosterona, 245 en la síntesis de hormonas suprarrenales, 265P, 268E, 270E exceso de, 267 síntesis de, 235, 235f, 267P, 271E Actina, 17 en el acoplamiento excitación-contracción, 19f, 20 Acuaporina 2 (AQP2), 238 Acumulación venosa de sangre, 98, 103P, 110E Addison, enfermedad de, 246, 247, 247t, 265P, 269E Adenilato ciclasa, 231, 231f hormona paratiroidea y, 188P, 193E norepinefrina y, 60P, 64E Adenoma paratiroideo, 254 Adenosina, y circulación coronaria, 97 α-dextrinasa, 216 ADH (hormona antidiurética) acciones de la, 229t, 237 origen de la, 238 regulación de la secreción de, 238t Adipocitos, efecto del sistema nervioso autónomo, 37t ADP (difosfato de adenosina) en el acoplamiento excitación-contracción, 19f, 20 ribosilación, 219 Adrenal, crisis, 246 Adrenérgicas, neuronas, 33 Adrenérgicos, receptores α1, 35, 35t, 60P, 64E fármacos que actúan sobre los, 35t, 59P, 63E α2 fármacos que actúan sobre los, 35t β1, 35, 35t, 59P, 63E fármacos que actúan sobre los, 36t β2, 35, 35t fármacos que actúan sobre los, 35t y vasodilatación, 61P, 65E Adrenorreceptores, 35 Afasia, 56 motora, 56 sensorial, 56 Aferentes, fibras, 195 Agentes inotrópicos negativos, 78, 79f y curva de gasto cardiaco, 84 α1, agonistas del, 36t Agua (H2O) absorción de, 219 corporal total desplazamientos entre compartimentos de, 150-152, 151t, 151f distribución de, 148, 149t, 149f medición del volumen de, 148, 149t secreción de, 219 titulada, 148 Agua corporal total (ACT), 148, 149t medición del volumen de, 148, 149t Agua, ingesta, respuesta a la, 168, 170f 456 ERRNVPHGLFRVRUJ ERRNVPHGLFRVRUJ Agua, privación de, 168, 169f y aclaramiento de agua libre, 172-173 y osmolaridad del TF/P, 189P, 194E y reabsorción de H2O, 186P, 191E Agua titulable, como marcador del ACT, 148 Aire, flujo de, 122 Alanina cotransporte dependiente de Na+, 222P, 225E en el líquido tubular, 189P, 194E Albuterol, 36t Alcalemia, 179 Alcalina, marea, 209 Alcalino, pH urinario, 159 Alcalosis causada por vómito, 209 contracción, 184 efecto sobre la secreción de K+, 167 metabólica causada por vómito, 183, 183f, 188P, 193E causas de, 179t compensación respiratoria, 179, 188P, 193E mapa ácido-base de la, 180f por hiperaldosteronismo, 187P, 193E respuestas compensadoras, 181t respiratoria, 188P, 193E causas de, 179t compensación renal, 176, 178t, 181, 188P, 193E compensación respiratoria, 187P, 192E mapa ácido-base de la, 180f Alcalosis por contracción, 176, 179t, 184 Alcalosis respiratoria, 178t, 181 causas de, 179t compensación renal, 181 compensación respiratoria para, 187P, 192E en las grandes alturas, 139 mapa ácido-base de la, 180f Alcalosis respiratoria aguda, 181 Alcalosis respiratoria crónica, 181 Aldosterona, 242, 269E acciones de la, 229t, 266P antagonista de la, 190E efecto sobre la secreción de K+, 166, 166f efectos renales de la, 174t en el equilibrio ácido-base renal, 177 en el sistema renina-angiotensina-aldosterona, 90, 91f en hemorragia, 102, 108P, 115E en la producción de saliva, 206 en la reabsorción de Na+, 164 en la secreción colónica de K+, 219 origen de la, 242, 244f, 266P regulación de la secreción de, 245 síntesis de, 244f tumores secretores de, 248 vómito y, 184 457 ERRNVPHGLFRVRUJ ERRNVPHGLFRVRUJ Alfa, ondas, 56 Alveolar, gas, ecuación de, 131 Alveolar, presión, 123 Alveolar, ventilación (VA), 117, 124, 134 Alveolos, tensión superficial de los, 121, 121f α-amalasas, 216 Aminas, hormona(s), síntesis de, 228 Aminoácidos absorción de, 217, 217f insulina y, 251 libres, 217 valor TF/P de, 162, 162f Aminoácidos libres, 217 Amoniaco (NH3), síntesis de, 177, 177f Amonio, catión (NH4+), excreción de H+ en forma de, 177, 177f Amortiguador, par, 186P, 191E Amortiguador(es), 174-176, 175f curvas de titulación, 175, 175f extracelulares, 174 intracelulares, 174 pK de los, 177 urinarios, 177 Amortiguadores extracelulares, 174 Amortiguadores intracelulares, 174 Amortiguadores urinarios, 177 AMP cíclico urinario, 254 AMPc (monofosfato de adenosina cíclico), 35, 230t Ampolla, 98 Anal, canal, 204 Androgénicos, receptores, deficiencia de, 259 Andrógeno(s), suprarrenal(es), 242, 244f, 265P Andrógenos, trastorno de insensibilidad a, 259, 267P Androstenediona, 242, 259, 260f, 265P, 269E Anemia deficiencia de hierro, 220 perniciosa, 220 Anemia perniciosa, 220 Angiotensina I, 90 Angiotensina II antagonistas del receptor (AT1), 90 efectos renales de la, 156t, 174t en el sistema renina-angiotensina-aldosterona, 90, 91f en hemorragia, 102 en la regulación de la secreción de aldosterona, 245 y flujo sanguíneo renal, 153 y reabsorción de HCO3−, 176 y tasa de filtración glomerular, 153, 156t Anhidrasa carbónica en el equilibrio ácido-base, 173 en el transporte de CO2, 132, 133f en la reabsorción del HCO3– filtrado, 176 inhibidores, 161, 182t Anión(es), y secreción de K+, 167 brecha aniónica en suero, 178, 181f 458 ERRNVPHGLFRVRUJ ERRNVPHGLFRVRUJ Aniones luminales, y secreción de K+, 166t, 167 Anorexigénicas, neuronas, 200 Anosmia, 49, 65E α1, antagonistas del receptor, 36t, 59P, 63E Anticolinérgicos, medicamentos, y la saliva, 207 Antiporte, 4, 5f Aórtica, cuerpo, quimiorreceptores en el, 91 hemorragia y, 102 Aórtica, presión complejo QRS y, 71f, 87f, 105P, 112E en el ciclo cardiaco, 71f, 87f, 107P, 113E y poscarga ventricular, 79 Aórtica, válvula apertura de la, 81, 87f cierre de la, 88, 104P, 110E Apnéustico, centro, en el control de la respiración, 137 Apoproteína B, fallo en la síntesis de, 218 Aprendizaje, 56 Aromatasa, 259 Aromatización, de esteroides de 18 carbonos, 243 Arqueos, 204 Arteria(s), 67 Arteria renal, estenosis de la, 103P, 108P, 110E, 114E Arterial, estenosis, 108P, 114E Arteriolar, resistencia, 106P, 112E ejercicio y, 100 y presión arterial, 106P, 112E Arteriolar, vasoconstricción en el reflejo barorreceptor, 90 en hemorragia, 102 Arteriolas, 67 Asa de Henle multiplicación contracorriente en el, 169 rama ascendente gruesa del en la producción de orina, 169, 172 en la reabsorción de K+, 163, 164f en la reabsorción de Na+, 163, 163f Asma, 124, 124t agonistas β2 para, 60P, 64E, 140P, 144E FEV1 en, 118, 118f hipoxemia causada por, 140P, 144E músculos de la espiración durante, 118 resistencia de la vía respiratoria en, 122 Aspirina excreción en orina alcalina, 159 para la fiebre, 58 sobredosis de, 189P, 194E Astigmatismo, 42 Astrocitos, 38 Ataxia, 55 Atelectasias, 121 ATP (trifosfato de adenosina) en el acoplamiento excitación-contracción, 19, 19f en el transporte activo, 3-4, 27P, 31E-32E 459 ERRNVPHGLFRVRUJ ERRNVPHGLFRVRUJ y rigor, 19, 27P, 32E ATR (acidosis tubular renal), tipo 1, 179t ATR (acidosis tubular renal), tipo 2, 179t ATR (acidosis tubular renal), tipo 4, 178, 179t Atropina aumento de la velocidad de conducción en el nodo AV, 62P, 66E y receptores muscarínicos, 36 y saliva, 207 y secreción gástrica, 209-211, 210f Audición, 45-47, 46f vías auditivas centrales, 47 Auditiva, corteza, 47 huesecillos auditivos, 45 transducción auditiva, por el órgano de Corti, 46, 46f vías auditivas centrales, 47 Auerbach, plexo de, 196, 196f Aurícula, potenciales de acción en la, 73-74 Auricular, presión, 72 Auriculoventricular (AV), nodo, marcapaso en, 103P, 110E Auriculoventricular (AV), retraso, 107P, 113E Auriculoventriculares (AV), válvulas, cierre de las, 86, 104P, 111E Autonómica, fisiología, 295 Autonómicos, centros, 37 Autonómicos, ganglios, 33 Autorregulación, del flujo sanguíneo renal, 153 AV (auriculoventricular), nodo, marcapaso en, 103P, 110E AV (auriculoventricular), retraso, 107P, 113E AV (auriculoventriculares), válvulas, cierre de las, 86, 104P, 110E Axón mielinizado, 12, 12f, 26P, 30E Axón no mielinizado, 11, 12f Axones, 38 mielinizados, 12, 12f no mielinizados, 11, 12f Azotemia prerrenal, 154 B B, fibras nerviosas, 39t Bacteriano, sobrecrecimiento, 218 Balance glomerulotubular, en el túbulo proximal, 160 Banda A, 16, 17f Barbitúricos, 16 Barorreceptor, reflejo, 88-90, 89f, 98, 101, 184 Barorreceptor(es), 88 fuerzas gravitacionales y, 98 hemorragia y, 100-102 Barrera hematoencefálica, 57, 57t funciones de la, 57 paso de sustancias a través de la, 92 Bases débiles, 159 Bastones, 42, 42t, 59P, 63E fotorrecepción en, 44, 44f, 61P, 64E Bicapa lipídica, de las membranas celulares, 1 Bicóncavo, lente, 42 Biliares, ácidos 460 ERRNVPHGLFRVRUJ ERRNVPHGLFRVRUJ absorción de, 215t cotransporte de, 215, 224P, 227E en la digestión de los lípidos, 218 primarios, 214 recirculación de, 214f, 215 secundarios, 214 Biliares, sales, 214, 214f Bilirrubina conjugada, 220, 221f Bilirrubina, metabolismo de la, 220, 221f Bilis, 213-215, 214f composición de la, 205t, 213 formación de la, 214 secreción de la, 205t, 213-215 Bipedestación, respuestas cardiovasculares a la, 98t, 99f, 103P, 110E Bipolares células, 43 Bohr, efecto, 129 Bomba de protones, 4 Bomba H+-K+, 4, 165, 209 Bombesina, 200 Borde de cepillo, o ribete 215 Botulínica, toxina, y transmisión neuromuscular, 13t Bowditch, escalera de, 78 Bowman, espacio de, presión hidrostática en el (PEB), 155 Bowman, espacio de, presión oncótica en el (πEB), 155 Bradicinina, y regulación del flujo sanguíneo, 96 Broca, área de, 56 Bromocriptina, 237t, 238, 265P, 268E Bronquial, obstrucción, 142P, 146E Bronquiolos, efecto del sistema nervioso autónomo, 37t Bronquitis crónica, 124, 124t Bulbo raquídeo centro respiratorio en el, 136 en el control de la respiración, 137 en el sistema nervioso autónomo, 33 BUN (nitrógeno de la urea en sangre), 154 C C, fibras nerviosas, 39t Ca2+ absorción de, 215t, 220 en el acoplamiento excitación-contracción, 18-20, 18f, 19f en el tétanos, 20, 24P, 29E en la contracción de la musculatura gastrointestinal, 27P, 32E regulación renal del, 187P, 192E y contractilidad miocárdica, 78, 107P, 113E 2+ Ca -ATPasa del retículo sarcoplásmico y endoplásmico (SERCA), 4 Ca2+-ATPasa, bomba, 4 Ca2+-ATPasa, retículo sarcoplásmico, 4 Ca2+, bomba, 4 Ca2+, canales de liberación de, 18 Ca2+, homeostasis del, 252-253 Ca2+, metabolismo del, 252-256, 252t, 253f, 254t, 256f calcitonina en, 252t, 256 461 ERRNVPHGLFRVRUJ ERRNVPHGLFRVRUJ hormona paratiroidea en, 253-255, 254t, 266P, 286E vitamina D en, 252t, 255-256 2+ Ca , reabsorción de diuréticos de asa y, 168 diuréticos tiazídicos y, 168, 187P, 192E 2+ Ca , receptor sensible a, 253 Calbindina D-28K, 220, 256 Calcitonina, 256 acciones de la, 229t en la regulación del Ca2+, 252t Calor, agotamiento por, 58 Calor, golpe de, 58 Calor, mecanismos de pérdida de, 58 Calor, mecanismos generadores de, 57 Calsecuestrina, 18 Campo receptivo, 45 Campos visuales receptivos, 45 Canales dependientes de voltaje, 7 Canales iónicos, 7 Canales operados por ligando, 7 Canales semicirculares, 46, 46f, 61P, 65E Capa granular, de la corteza cerebral, 54 Capa molecular de la corteza cerebral, 54 Capa muscular del tracto GI, 195, 196f Capacidad funcional residual (CFR), 117, 117f Capacidad inspiratoria, 117 Capacidad pulmonar total (CPT), 118 Capacidad vital (CV), 117 medición de la, 140P, 144E Capacidad vital forzada (CVF), 117, 118f Capacitancia vascular, 70 Capilar, presión coloidosmótica, 93 Capilar, presión hidrostática, 93 glomerular, 155 Capilar, presión oncótica, 93 glomerular, 155, 185P, 190E Capilares, 68, 92-94 intercambio de líquido a través de los, 93-94, 93f Capilares, lechos, 92 Capilares, paredes, paso de sustancias a través de las, 92, 107P, 114E Capilares peritubulares, fuerzas de Starling en los, 161, 161f Captopril, 90 Carbaminohemoglobina, 132 Carbohidratos absorción de, 215t, 216, 216f digestión de, 215t, 216 metabolismo de, 220 Carboxipeptidasa A, 217 Carboxipeptidasa B, 217 Cardiaca, curva de función, 81-84, 81f, 82f, 83f Cardiaca, electrofisiología, 72-77, 72f, 73f, 74f, 75f, 76t efectos autonómicos sobre la frecuencia cardiaca en, 76-77, 76t electrocardiograma en, 72-73, 72f excitabilidad en, 75-76, 75f potenciales de acción en, 73-75, 73f, 74f 462 ERRNVPHGLFRVRUJ ERRNVPHGLFRVRUJ velocidad de conducción en, 75 efectos autonómicos en, 76-77, 76t Cardiaco, ciclo, 86-88, 87f Cardiaco, consumo de oxígeno, 85 Cardiaco, gasto contractilidad miocárdica y, 78, 79f, 106P, 113E del ventrículo derecho, 133 ecuación para el, 69, 85 ejercicio y, 100f en el lado izquierdo y derecho del corazón, 67, 107P, 113E en la relación de Frank-Starling, 79f, 80 fuerzas gravitacionales y, 98, 98t hemorragia y, 100-102 principio de Fick para medir el, 85-86 y retorno venoso, 80 Cardiaco, gasto, curva del, 81, 82f, 83, 84f agentes inotrópicos negativos y, 84 positivos y, 83, 84f Cardiaco, marcapaso, 74 en el nodo AV, 103P, 110E en el nodo SA, 74 latente, 74 Cardiaco, músculo, 77-86 acoplamiento excitación-contracción en el, 78 asas de presión-volumen en el, 80-81, 80f, 81f comparación de, 22, 23t contractilidad del, 78-79, 79f despolarización del, 72 estructura del, 77-78 relación longitud-tensión en el, 79-80, 79f repolarización del, 73 Cardiacos, glucósidos curva de gasto cardiaco, 83, 84f y contractilidad miocárdica, 78, 79f Cardiacos, potenciales de acción, 73-75, 73f, 74f, 79 Cardiovascular, fisiología, 67-102, 295 ciclo cardiaco, 86-88, 87f circuitos en el sistema cardiovascular, 67, 68f de circulaciones especiales, 95-98, 95t, 103P, 110E electrofisiología cardiaca, 72-77, 72f, 73f, 74f, 75f, 76t funciones integradoras del sistema cardiovascular en, 98-102, 98t, 99t, 99f, 100f, 101f hemodinamia en, 67-72, 71f microcirculación y linfa en, 92-95, 93f, 94t músculo cardiaco y gasto cardiaco, 77-86, 79f, 80f, 81f, 82f, 83f, 84f presión arterial, regulación de la, 88-92, 89f, 91f Cardiovascular, sistema circuitos del, 67, 68f ejercicio y, 98-100, 99t, 100f Cardiovasculares, efectos de la hormona tiroidea, 242 Cardiovasculares, respuestas, al estar de pie, 98, 98t, 99f, 103P, 110E al ejercicio, 98-100, 99t, 99f a la hemorragia, 100-102, 101t, 101f Carga filtrada cálculo de la, 156 463 ERRNVPHGLFRVRUJ ERRNVPHGLFRVRUJ de glucosa, 157, 157f de HCO3−, 176 de PAH, 158, 158f Catecol-O-metiltransferasa (COMT), 15 Catecolaminas glucocorticoides y, 246 vías de síntesis, 15 y contractilidad miocárdica, 78 Caudal, región del estómago, 202 Cefalea migrañosa, 96 Ceguera nocturna, 44 Célula miocárdica, estructura de la, 77-78 Celular, fisiología, 1-32, 295 del músculo cardiaco, 22, 23t del músculo esquelético en, 16-21, 17f, 18f, 19f, 20f, 21f del músculo liso, 21-22, 22f membranas celulares en la, 1 transporte a través de, 2-4, 2t, 4f, 5f ósmosis en, 5-6, 6f potencial de difusión, potencial de membrana en reposo y potencial de acción en, 7-12, 8f, 10f, 12f transmisión neuromuscular y sináptica en, 12-16, 13t, 13f, 15f Células alfa, 249, 250t alveolares tipo II, 121 amacrinas, 42f, 43 beta, 249, 250t ciliadas, 46-47, 61P, 65E externas, 46 internas, 46 complejas, de la corteza visual, 45, 60P, 63E cromafines, 33 de la granulosa, 259 delta, 249, 250t epiteliales del tracto GI, 195, 196f G, 198, 208, 208t, 208f ganglionares, 45 campos de recepción de las, 45 geniculadas laterales, campos receptores de las, 45 gliales, 38 horizontales, 45 I, 198, 213 intercaladas α, 164 intersticiales de Cajal, 201 mucosas, en la secreción gástrica, 208t, 209 principales, 208, 208t, 208f, 253 receptoras del gusto, 49 simples, de la corteza visual, 45, 63E Células parietales, 198, 208, 208t, 208f secreción de H+ por las, 208, 208t, 208f agentes que estimulan e inhiben, 210f mecanismo de, 209, 209f Células principales en la reabsorción de Na+, 163-164 en la regulación de K+, 165, 166f 464 ERRNVPHGLFRVRUJ ERRNVPHGLFRVRUJ en la regulación del agua, 170 Cerebelar, corteza capas de la, 54 conexiones en la, 54 impulsos de entrada a la, 54 impulsos de salida desde la, 55 Cerebelo en el control del movimiento, 54-55, 61P, 65E funciones del, 54 padecimientos clínicos del, 55 Cerebral, circulación, regulación de la, 95t, 97, 107P, 114E Cerebral, corteza en el control de la respiración, 137 funciones superiores de la, 56 isquemia cerebral y presión arterial, 91, 102 vías sensitivas hacia la, 40 Cetoácido(s), 174 glucagón y, 249 insulina y, 251 17-cetosteroides, 242, 248 CFR (capacidad funcional residual), 117, 117f CFTR (regulador de la conductancia transmembrana de la fibrosis quística), gen, 213 CH2O (aclaramiento de agua libre), 172-173, 186P, 187P, 191E, 192E Choque medular, 53, 65E Ciclo de los puentes cruzados, 19 Ciclooxigenasa, inhibición de la, 58 Ciego, 204 Cimetidina para úlcera duodenal, 223P, 226E y secreción de gastrina, 210, 210f, 212 Cinasa de las cadenas ligeras de miosina, 22, 22f Cinocilio, 47, 48f Circadiano, ritmo de la secreción de glucocorticoides, 244 del sueño, 56 Circulación(es) a la piel, 95t, 97-98 al músculo esquelético 95t, 97 cerebral, 95t, 97 control hormonal (extrínseco) de la, 96-97 control local (intrínseco) de la, 95-96 coronaria, 95t, 97 especial, 95t pulmonar, 95t Circulación pulmonar, 133-134 Circular, músculo, 195, 196f en la motilidad gastrointestinal, 200 en la peristalsis, 203 Cisterna terminal, 17f, 18 Cl— índice LT/P para, 162, 162f potencial de difusión del, 8, 8f potencial de equilibrio del, 8 secreción intestinal de, 219 465 ERRNVPHGLFRVRUJ ERRNVPHGLFRVRUJ Cl—-HCO3—, intercambio, 209 Cl—, desplazamiento del, 132 Cl—, reabsorción en el túbulo proximal, 161 Cloro, desplazamiento del, 132 Clorotiazida, 182t, 187P, 192E CO (monóxido de carbono, intoxicación por, curva de disociación de la hemoglobina-O2), 130, 130f CO2 disuelto, 132 en el control de la respiración, 137-138 formas de, 132, 133f intercambio limitado por difusión, 126, 126t presión parcial de, 125, 125t, 176 arterial, 137, 139, 142P, 145E curva de disociación de la hemoglobina-O2, 129, 129f, 131 venoso, 139 y reabsorción de HCO3–, 176 producción de, 173 y circulación cerebral, 97, 107P, 114E CO2, difusión del, 126 CO2, dióxido de carbono CO2, transporte de, 132-133, 133f Coeficiente de partición aceite/agua, 3, 26P, 31E Coeficiente de reflexión, 6, 26P Colecalciferol, 255 Colecistocinina (CCK), 196, 197t, 198 acciones de la, 197t, 198 en la contracción de la vesícula biliar, 215 en la digestión de los lípidos, 218 en la motilidad gástrica, 202 estímulo para la liberación de, 197t, 198 propiedades tipo gastrina de la, 222P, 225E y secreción pancreática, 213, 223P, 226E y vaciamiento gástrico, 222P, 223P, 225E, 227E Cólera pancreático, 200 Cólera, toxina del, 219, 222P, 225E Coleréticos, agentes, 214 Colesterol absorción del, 218 en la síntesis de estradiol, 260f en la síntesis de hormonas suprarrenales, 244f en la síntesis de testosterona, 260f Colesterol desmolasa, 270E Colina acetiltransferasa, en la unión neuromuscular, 12 Colinérgicas, neuronas, 33 Colinérgicos, receptores, 36t Colinorreceptores, 36 Coloidosmótica, presión, 6 capilar, 93 Colon, 204 Columna dorsal, sistema de la, 40 Compartimentos de líquido, 148-150, 149t, 149f desplazamientos de líquido entre los, 150-152, 151t, 151f medición del volumen de los, 148-150 466 ERRNVPHGLFRVRUJ ERRNVPHGLFRVRUJ Compartimentos de líquidos corporales, 148-150, 149t, 149f desplazamientos de agua entre, 150-152, 151t, 151f medición del volumen de los, 148-150 Compensación respiratoria para la acidosis metabólica, 178, 178t para la alcalosis metabólica, 184, 187P, 188P, 192E, 193E Compensadoras, respuestas a la hemorragia, 100-102, 101t, 101f a los trastornos ácido-base, 181t Competencia, en el transporte mediado por transportadores, 3 Complejo mioeléctrico migratorio, en la motilidad gastrointestinal, 203 Compliancia pared torácica, 120, 120f pulmón, 119-120, 119f, 120f respiratoria, 119-120, 119f, 120f vascular, 70 Compliancia de la pared torácica, 120, 120f Compliancia de los pulmones-pared torácica, 120, 120f Compliancia pulmonar, 119, 119f Compliancia respiratoria, 119-120, 119f, 120f Compliancia venosa y curva del retorno venoso, 84 y presión sistémica media, 82, 82f Compuerta de activación, del canal de Na+, 7 Compuertas de inactivación, del canal de Na+, 7, 25P, 30E COMT (catecol-O-metiltransferasa), 15 Conducción saltatoria, 12, 12f Conducción, velocidad de, 12, 12f, 26P, 30E cardiaca, 75 efectos autonómicos sobre la, 76-77, 76t Conductancia, de los canales iónicos, 7 Conducto arterioso persistente, 134 Conducto colector en la producción de orina, 170 reabsorción de Na+ en el, 163 y regulación del K+, 164 Conn, síndrome de, 188P, 193E, 247t, 248 Conos, 42, 42t, 59P, 63E Constricción venosa, 96 Contracción isovolumétrica, 80, 104P, 110E Contracción muscular cardiaca, 78-79, 79f del músculo esquelético, 19f isométrica, 20 isotónica, 20 Contracciones fásicas, en la motilidad gastrointestinal, 200 Contracciones isométricas, 20 Contracciones isotónicas, 20 Contracciones segmentarias del intestino delgado, 203 del intestino grueso, 204 Contractilidad, 78 Contractilidad miocárdica, 78-79, 79f Ca2+ y, 78, 107P, 113E 467 ERRNVPHGLFRVRUJ ERRNVPHGLFRVRUJ en la relación de Frank–Starling, 80, 103P, 110E factores que aumentan la, 78 factores que disminuyen la, 79, 108P, 115E y asa de presión-volumen ventricular, 81, 81f y gasto cardiaco, 106P Contratransporte, Submandibulares, glándulas, 206 α, subunidad, 230 Sucrasa, 216 Sucrosa, digestión y absorción de la, 223P, 226E Sudoración, desplazamientos de líquido entre compartimentos debidos a la, 151t, 152 Sudoríparas, glándulas 37t efecto del sistema nervioso autónomo sobre las, 33, 34t Sueño, 56 Sueño MOR (movimientos oculares rápidos), 56 Sueño-vigilia, ciclos, 56 Sulfonilureas, medicamentos, 250 Sumación espacial, 14, 53 sináptica, 14 temporal, 14, 53 Suprarrenal, corteza, 296 fisiología de la, 242-248, 243t, 244f, 245f, 247t fisiopatología de la, 246-248, 247t vías de síntesis, 244f Suprarrenal, médula, 15, 33 en hemorragia, 102 Surfactante, 121, 121f Sustancia negra, 55 lesiones de la, 55 Sustancia P, 41 Sustancia secretada, transporte máximo (Tm) curva del, 158, 158f T T, onda, 71f, 73 T, túbulos (transversos), 16, 17f despolarización de los, 18, 18f miocárdicos, 78 T3 (triyodotironina) acciones de la, 241 regulación de la secreción de, 240-241 reversa, 240 síntesis de, 239-240 T3 reversa (rT3), 240 T4 (L-tiroxina) acciones de la, 229t, 241-242 regulación de la secreción de, 240-241 síntesis de, 239-240, 240f Tálamo, en el sistema somatosensorial, 41 Tasa de filtración glomerular (TFG) aclaramiento de la inulina y, 154, 185P, 190E aumento de la, 186P creatinina sérica y, 154 fracción de filtración y, 154 468 ERRNVPHGLFRVRUJ ERRNVPHGLFRVRUJ fuerzas de Starling y, 155, 156t medición de la, 154 nitrógeno de la urea y, 154 Tasa de secreción, cálculo de la, 156 Tasa metabólica basal (TMB), hormona tiroidea y, 242 TBG (globulina fijadora de tiroxina), 240 TEA (tetraetilamonio), 11 Teca, células de la, 259 Tectoespinal, tracto, 53 Tectorial, membrana, 46, 46f Temblor, 57, 61P Temblor de intención, 55 Temperatura central, 58 Temperatura corporal basal, 261f, 262, 264, 268E central, 58 punto de referencia hipotalámico para la, 58 y curva de disociación de hemoglobina-O2, 129, 129f Temperatura corporal basal, 261f, 262, 264, 268E Temperatura, corporal central, 58 punto de referencia hipotalámico para la, 58 sobre la curva de disociación de la hemoglobina-O2, 129 Temperatura, punto de referencia de la, 58 Temperatura, regulación de la, 57-58 y flujo de sangre cutáneo, 97 Temperatura, sensores de, 58 Tensión activa, 20 Tensión de contracción, 19f Tensión muscular, 20, 20f Tensión pasiva, 20 Tensión superficial, en los alveolos, 121, 121f Tensión total, 20 Terminaciones nerviosas libres, 41 Testículos, 256 Testículos, regulación de los, 257-259 Testosterona acciones de la, 229t, 259 síntesis de, 257, 267P, 271E y fenotipo masculino, 256 Tétanos, 20, 24P, 29E Tetraetilamonio (TEA), 11 Tetralogía de Fallot, 134 Tetrodotoxina, 11 TFG (véase Tasa de filtración glomerular [TFG]) TG (tiroglobulina), 239-240 Tiazídicos, diuréticos efectos principales de los, 182t mecanismo de acción de los, 182t para la hipercalciuria idiopática, 168 sitio de acción de los, 182t y reabsorción de Ca2+, 187P, 192E y secreción de K+, 166t, 166f, 167 Timpánica, membrana, 45 Tiocianato, 239 Tiroglobulina (TG), 239-240 469 ERRNVPHGLFRVRUJ ERRNVPHGLFRVRUJ Tiroides, 296 Tiroides, glándula fisiología de la, 239-242 fisiopatología de la, 242, 243t Tm (transporte máximo), 3 Tm (transporte máximo), curva para sustancia reabsorbida, 157-158, 157f para sustancia secretada, 158, 158f TMB (tasa metabólica basal), hormona tiroidea y, 242 Tónicos, receptores, 40 Tonotópica, representación, 47 Tracto geniculocalcarino, 43 lesión del, 43, 43f Tracto genital interno, 256 Tracto reticuloespinal pontino, 53 Tracto solitario, en el gusto, 49 Tracto vestibuloespinal lateral, 53 Transducción sensorial, 39, 39f Transducina, 44 Transductores sensoriales, 38 Transferrina, 220 Transportador de glucosa 2 (GLUT 2), 216, 250 Transporte a través de las membranas celulares, 2-4, 2t, 4f, 5f acoplado, 4 activo primario, 2t, 3-4, 27P, 31E secundario, 2t, 4, 4f, 5f, 27P, 31E mediado por transportadores, 3 Transporte acoplado, 4 Transporte activo primario, 2t, 3-4, 27P, 31E secundario, 2t, 4, 4f, 5f, 27P, 31E Transporte activo primario, 2t, 3-4, 27P, 31E Transporte activo secundario, 2t, 4, 4f, 5f, 27P, 31E Transporte máximo (Tm), 3 Transporte máximo (Tm), curva de para sustancia reabsorbida, 157-158, 157f para sustancia secretada, 158, 158f Transporte mediado por transportadores, 3 Trehalasa, 216 TRH (hormona liberadora de tirotropina) acciones de la, 229t en la regulación de la secreción de hormona tiroidea, 240 y prolactina, 237 Tricúspide, válvula, cierre de la, 86 Trifosfato de adenosina (ATP) en el acoplamiento excitación-contracción, 19, 19f en el transporte activo, 3-4, 27P, 28E y rigor, 19, 27P, 32E Tripéptidos, 217, 217f Tripsina, 217 Tripsinógeno, 217 Triptófano, y secreción de gastrina, 198 Triyodotironina (T3) 470 ERRNVPHGLFRVRUJ ERRNVPHGLFRVRUJ acciones de la, 229t, 241 regulación de la secreción de, 240-241 reversa, 240 síntesis de, 239-240 Tromboxano A2, en la regulación del flujo sanguíneo, 97 Tronco del encéfalo en el control de la postura, 53-54 en el control de la respiración, 136-137 en el sistema nervioso autónomo, 37 Tropomiosina, 17 Troponina, 17, 24P, 29E Troponina C, unión del Ca2+ a la, 17, 23t, 26P, 31E TSH (hormona estimulante de tiroides) acciones de la, 229t en la regulación de la secreción de hormona tiroidea, 240-241 en la síntesis de hormonas tiroideas, 239-240, 241f estructura de la, 235 Túbulo distal en la producción de orina, 170, 172 reabsorción de Ca2+ en el, 168 reabsorción de Mg2+ en el, 168 reabsorción de Na+ en el, 163f, 164 regulación del K+ en el, 164, 185P, 190E Túbulo(s) proximal(es) balance glomerulotubular en, 161, 161f contratransporte Na+-glucosa en, 157 en la producción de orina, 169, 172 índices TF/P, 162, 162f reabsorción de HCO3− filtrado, 176, 176f reabsorción de K+ en, 164 reabsorción de Na+ en, 161, 161f reabsorción isoosmótica en, 161 secreción de PAH en, 158 Tubuloglomerular, retroalimentación, 153 Túbulos transversos (T) despolarización de los, 18, 18f Tumores, de la corteza suprarrenal, 245 U UDP (uridina difosfato) glucoronil transferasa, 220, 221f Úlcera(s) duodenal, 211, 223P, 226E gástrica, 211 péptica, 211, 224P, 227E Ultrafiltración, presión neta de, 154-155 Umbral, 10, 157 Uniones en hendidura, 1 miocárdicas, 77 Uniones estrechas, 1, 218 Urea, 167-168 glucagón y, 249 hipotónica, 25P, 30E regulación renal, 167-168 471 ERRNVPHGLFRVRUJ ERRNVPHGLFRVRUJ Urea hipotónica, 25P Urea, reciclaje de la, en la producción de orina, 167, 169 Urinario, pH ácido, 159 alcalino, 159 mínimo, 177 Urobilina, 220, 221f Urobilinógeno, 220, 221f UT1, transportador, 167 efecto de la ADH, 167 papel en el reciclaje de la urea, 167 Utrículo, 47 V V1, receptores, 92, 238 V2, receptores, 92, 238 VA (ventilación alveolar), 117, 124, 134 Vagal, estimulación, de la secreción gástrica de H+, 209 Vago, nervio, 195 Vagotomí, 222P, 225E y secreción de H+, 209 Vagovagales, reflejos, 195, 213 Valores sanguíneos normales, 298 Valsalva, maniobra de, 204 Válvula pulmonar, cierre de la, 88 Válvulas semilunares, cierre de las, 88 Vasculatura, componentes de la, 67-68 Vasoconstricción, 96-97 de las arteriolas renales, 153 en el reflejo barorreceptor, 89f, 90 en la hemorragia, 102 hipóxica, 134, 140P, 144E pulmonar, en las grandes alturas, 139 Vasoconstricción hipóxica, 134, 140P, 144E Vasodilatación, 95-97 de las arteriolas renales, 153 Vasodilatores, metabolitos, 100 ejercicio y, 100 Vasomotor, centro en el reflejo barorreceptor, 90 quimiorreceptores en, 91 Vasopresina, y presión arterial, 92 Vasos rectos, en la producción de orina, 169 Vasos sanguíneos efectos autonómicos sobre los, 76-77, 76t perfil de presión en los, 70-71 Vejiga, efectos del sistema nervioso autónomo sobre la, 37t Venas, 68 Venoconstricción, en el reflejo barorreceptor, 90 Ventana oval, 45 Ventilación alveolar, 117, 124, 134 índices V/Q en diferentes partes del pulmón, 135 minuto, 117 472 ERRNVPHGLFRVRUJ ERRNVPHGLFRVRUJ presión positiva, flujo sanguíneo pulmonar, 133 Ventilación minuto, 117 Ventilación, tasa de, 117 Ventilación/perfusión (V/Q), defectos de la, 134-136, 135t, 135f, 136f como causa de hipoxemia, 131t Ventilación/perfusión (V/Q), índice cambios en el, 135-136, 136f con obstrucción de la vía respiratoria, 135, 136f definición, 134 durante el ejercicio, 135 en diferentes partes del pulmón, 135, 135t, 135f en el embolismo pulmonar, 136, 141P, 145E Ventricular, asa de presión-volumen, 80-81, 80f, 81f Ventricular, eyección, 81 rápida, 86 reducida, 86-88 Ventricular, llenado, 75, 81 rápido, 86 reducido, 86-88 Ventricular, potencial de acción, 73-75, 73f, 106P, 112E Ventricular, volumen, 87f, 104P, 110E Ventrículos, relación longitud-tensión en los, 79-80, 79f Vénulas, 68 Vesícula biliar, 213-215, 214f contracción de la, 215 Vestibular, órgano, 47, 48f Vestibular, sistema, 47-48, 48f Vestibular, transducción, 47, 48f Vestíbulo del oído interno, 46 Vestibulocerebelo, 54 Vestibuloespinal, tracto lateral, 53 Vía respiratoria, obstrucción de la, índice (V/Q) en la, 135, 136f Vía respiratoria, resistencia en la, 122, 141P, 145E Vibrio cholerae, 219 VIP (péptido intestinal vasoactivo), 199-200 en la motilidad esofágica, 202 y relajación de músculo liso GI, 222P, 225E Visión, 41-45, 42t, 42f, 43f, 46f campos visuales receptivos en, 45 capas de la retina en la, 42, 42t, 42f fotorrecepción en los conos en, 44, 44f óptica en, 41 vías ópticas y lesiones en, 43, 43f Vitamina A, en la fotorrecepción, 44 Vitamina B12, absorción de 215t, 220 Vitamina D, 255-256 acciones de la, 252t, 256 en el metabolismo del calcio, 253f metabolismo de la, 252t, 255, 256f Vitamina(s), absorción de, 215t, 219 VMA (ácido 3-metoxi-4-hidroximandélico), 15, 33 VMA (ácido vanililmandélico), 15, 33 Volumen de distribución, 149 Volumen de reserva inspiratorio (VRI), 116, 117f Volumen diastólico terminal, 79 cálculo del, 109P, 115E 473 ERRNVPHGLFRVRUJ ERRNVPHGLFRVRUJ fracción de eyección y, 85, 110E y volumen latido, 79f, 80 Volumen espiratorio forzado (FEV1), 118, 118f Volumen latido definición, 85 den el reflejo barorreceptor, 90 en las asas de presión-volumen ventriculares, 80f, 81 fuerzas gravitacionales y, 98 latido extrasistólico y, 103P, 110E poscarga y, 81 precarga y, 81 volumen diastólico terminal y, 79f, 80 y presión del pulso, 71 Volumen residual (VR), 116, 117f medición del, 116, 117f tras la espiración máxima 141P, 145E Volumen sanguíneo y curva de retorno venoso, 84 y presión sistémica media, 82, 82f y secreción de aldosterona, 245, 266P, 270E Volumen sistólico terminal, fracción de eyección y, 103P, 110E Volumen tidal (Vt), 116, 117f, 142P, 145E Volumen, contracción de alcalosis, 176 en el hiperaldosteronismo, 182 hiperosmótico, 151t, 152 hipoosmótico, 151t, 152 isoosmótico, 150, 151t por diarrea, 150, 184 por vómito, 183, 183f Volumen, expansión de hiperosmótica, 150, 151t hipoosmótica, 151t, 152 isoosmótica, 150, 151t Vómito, 204 alcalosis metabólica causada por, 183, 183f, 188P, 193E y secreción gástrica, 209 VRE (volumen de reserva espiratorio), 116, 117f, 140P, 144E VRI (volumen de reserva inspiratorio), 116, 117f W Wernicke, área de, 56 Wolff–Chaikoff, efecto, 239 Wolffianos, conductos, 256 Y Yodo (I2), organificación del, 239 Yoduro (I–), bomba de, 239 oxidación del, 239 Z Zollinger–Ellison, síndrome de, 198, 211, 224P, 227E Zona de oclusión,1 474 ERRNVPHGLFRVRUJ ERRNVPHGLFRVRUJ Zona desnuda, 17f Zona fasciculada, 242, 243f Zona glomerulosa, 242, 243f, 265P, 269E Zona reticular, 242, 243f, 244f 475 ERRNVPHGLFRVRUJ ERRNVPHGLFRVRUJ Índice Title Page Copyright Dedication Prefacio Agradecimientos Contenido 1. FISIOLOGÍA CELULAR I. Membranas celulares II. Transporte a través de las membranas celulares III. Ósmosis IV. Potencial de difusión, potencial de membrana en reposo y potencial de acción V. Transmisión neuromuscular y sináptica VI. Músculo esquelético VII. Músculo liso VIII. Comparación entre músculo esquelético, músculo liso y músculo cardiaco Autoevaluación Respuestas y explicaciones 2. NEUROFISIOLOGÍA 2 3 5 6 8 9 12 12 13 17 20 28 34 41 44 44 53 59 I. Sistema nervioso autónomo (SNA) II. Organización del sistema nervioso III. Sistemas sensitivos IV. Sistemas motores V. Funciones superiores de la corteza cerebral VI. Barrera hematoencefálica y líquido cefalorraquídeo VII. Regulación de la temperatura Autoevaluación Respuestas y explicaciones 3. FISIOLOGÍA CARDIOVASCULAR I. Sistema de circuitos del aparato cardiovascular II. Hemodinámica III. Electrofisiología cardiaca IV. Músculo cardiaco y gasto cardiaco V. Ciclo cardiaco 476 ERRNVPHGLFRVRUJ 59 65 65 81 90 91 92 94 100 106 106 106 113 120 132 ERRNVPHGLFRVRUJ VI. Regulación de la presión arterial VII. Microcirculación y linfa VIII. Circulaciones especiales IX. Funciones integradoras del aparato cardiovascular: gravedad, ejercicio y hemorragia Autoevaluación Respuestas y explicaciones 4. FISIOLOGÍA RESPIRATORIA I. Volúmenes y capacidades pulmonares II. Mecánica de la respiración III. Intercambio gaseoso IV. Transporte de oxígeno V. Transporte de CO2 VI. Circulación pulmonar VII. Defectos de ventilación/perfusión VIII. Control de la respiración IX. Respuestas integradas del aparato respiratorio Autoevaluación Respuestas y explicaciones 5. FISIOLOGÍA RENAL Y EQUILIBRIO ÁCIDO-BASE I. Líquidos corporales II. Depuración renal, flujo sanguíneo renal y tasa de filtración glomerular III. Reabsorción y secreción IV. Regulación del NaCl V. Regulación del K+ VI. Regulación renal de urea, fosfato, calcio y magnesio VII. Concentración y dilución de la orina VIII. Hormonas renales IX. Equilibrio ácido-base X. Diuréticos XI. Ejemplos integradores Autoevaluación Respuestas y explicaciones 136 142 146 150 156 169 178 178 181 189 192 201 203 205 207 210 212 219 226 226 232 237 242 249 254 255 262 263 274 274 278 288 6. FISIOLOGÍA GASTROINTESTINAL 297 I. Estructura e inervación del tubo gastrointestinal II. Sustancias reguladoras en el tubo GI III. Motilidad gastrointestinal IV. Secreciones digestivas 297 299 305 311 477 ERRNVPHGLFRVRUJ ERRNVPHGLFRVRUJ V. Digestión y absorción VI. Fisiología del hígado Autoevaluación Respuestas y explicaciones 325 333 335 339 7. FISIOLOGÍA ENDOCRINA I. Generalidades: hormonas II. Mecanismos celulares y segundos mensajeros III. Hipófisis (glándula pituitaria) IV. Glándula tiroides V. Corteza y médula suprarrenales VI. Páncreas endocrino: glucagón e insulina VII. Metabolismo del calcio (hormona paratiroidea, vitamina D, calcitonina) VIII. Diferenciación sexual IX. Reproducción masculina X. Reproducción femenina Autoevaluación Respuestas y explicaciones Autoevaluación final APÉNDICE A. TEMAS CLAVE DE FISIOLOGÍA PARA EL USMLE STEP 1 APÉNDICE B. ECUACIONES CLAVE DE FISIOLOGÍA PARA EL USMLE STEP 1 APÉNDICE C. VALORES SANGUÍNEOS NORMALES Índice alfabético de materias 478 ERRNVPHGLFRVRUJ 343 343 346 352 359 364 373 377 383 384 388 394 402 408 448 450 451 453