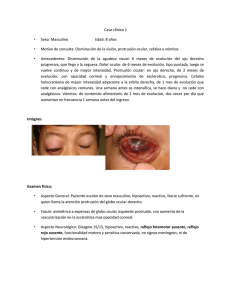
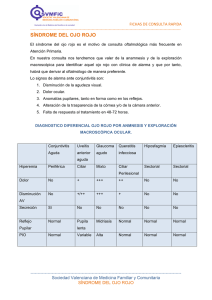
OJO ROJO (CONJUNTIVITIS) O DOLOROSO
Anuncio

OJO ROJO (CONJUNTIVITIS) O DOLOROSO Abrasiones corneales Las abrasiones de la córnea se identifican mejor instilando una gota de fluoresceína en el ojo y examinándolo mediante la lámpara de hendidura con una luz azul cobalto. Si no se cuenta con dicha lámpara, bastará con una linterna de bolsillo con un filtro azul. El daño del epitelio corneal se manifiesta por la fluorescencia amarilla de la membrana basal expuesta, debajo del epitelio. Es importante buscar cuerpos extraños. Para examinar los fondos de saco conjuntivales se tira del párpado inferior hacia abajo y se evierte el superior. Un cuerpo extraño se puede eliminar con una torunda de algodón humedecido, después de instilar en el ojo una gota de anestésico tópico como la proparacaína. Otra posibilidad es lavar abundantemente el ojo con solución salina o lágrimas artificiales para extraer el cuerpo extraño. Si el epitelio corneal ha sufrido una abrasión, se debe aplicar una pomada antibiótica y colocar un parche sobre el ojo. La aplicación de una gota de un ciclopléjico de acción intermedia, como el clorhidrato de ciclopentolato a 1%, alivia el dolor, ya que se relaja el cuerpo ciliar. Hay que examinar de nuevo el ojo al día siguiente. Las abrasiones leves no requieren parche ni cicloplejía. Hemorragia subconjuntival Esta hemorragia se debe a la rotura de pequeños vasos que atraviesan a modo de puente el espacio virtual entre la epiesclerótica y la conjuntiva. La sangre diseca este espacio y produce un "ojo rojo" muy llamativo, pero no afecta a la visión y la hemorragia cede sin tratamiento. La hemorragia subconjuntival suele aparecer de manera espontánea, aunque a veces es consecuencia de una contusión, la fricción ocular o la tos muy intensa. En ocasiones, constituye un signo de trastorno hemorrágico subyacente. Pinguécula La pinguécula es un pequeño nódulo conjuntival elevado del limbo temporal o nasal. Estas lesiones son muy comunes en el adulto y tienen muy poca importancia, salvo que se inflamen (pingueculitis). El pterigión remeda la pinguécula, pero cruza el limbo hasta llegar a la superficie de la córnea. Su extirpación está justificada si produce síntomas de irritación o visión borrosa, si bien son frecuentes las recidivas. Blefaritis La blefaritis es la inflamación de los párpados. La forma más común se vincula con el acné rosácea o a la dermatitis seborreica. Los bordes palpebrales suelen colonizarse intensamente por estafilococos. Cuando se realiza inspección minuciosa, se aprecia una superficie grasa y ulcerada, así como la presencia de costras con detritus descamados que se adhieren a las pestañas. El tratamiento consiste en aplicar compresas calientes, mantener una rigurosa higiene palpebral y aplicar antibióticos tópicos como la eritromicina. El orzuelo externo se produce por la infección estafilocócica de las glándulas superficiales accesorias de Zeis o Moll situadas en los bordes palpebrales. El orzuelo interno se produce después de una infección supurativa de las glándulas de Meibomio, las cuales producen una secreción oleosa y están situadas dentro del tarso palpebral. Para tratar la inflamación de las glándulas de Meibomio (meibomitis) o la blefaritis crónica y grave, en ocasiones se necesitan antibióticos de acción sistémica, casi siempre tetraciclinas. La chalazión es una inflamación granulomatosa indolora de una glándula de Meibomio que produce un nódulo parecido a un guisante dentro del párpado. Se puede hacer una incisión y evacuarlo, o se inyectan glucocorticoides. Ante una lesión ulcerosa no curada de los párpados debe sospecharse siempre carcinoma basocelular, epidermoide o de las glándulas de Meibomio. Dacriocistitis Este trastorno consiste en inflamación del sistema de drenaje lagrimal que puede ocasionar epífora (lagrimeo) e hiperemia ocular. La presión suave sobre el saco lagrimal induce dolor y el reflujo de moco o pus a partir del punto lagrimal. La dacriocistitis suele aparecer cuando se obstruye el sistema lagrimal y se trata con la administración de antibióticos tópicos o de acción sistémica, seguida de sondeo o de intervención quirúrgica, para restablecer su permeabilidad. El entropión (inversión del párpado) o el ectropión (combadura o eversión del párpado) también son causas de epífora e irritación ocular. Conjuntivitis Las conjuntivitis son la causa más frecuente del ojo rojo y doloroso. El dolor es mínimo y la agudeza visual apenas disminuye. La causa vírica más frecuente es el adenovirus. Éste produce una secreción serosa, con sensación ligera de cuerpo extraño y fotofobia. Las infecciones bacterianas tienden a producir un exudado más mucopurulento. Los casos más leves de conjuntivitis infecciosas suelen tratarse de manera empírica con antibióticos oculares tópicos de amplio espectro, como la sulfacetamida al 10%, la combinación polimixinabacitracina-neomicina o trimetoprim-polimixina. La tinción y los cultivos suelen reservarse para los casos graves, resistentes o recidivantes de conjuntivitis. Es necesario advertir al enfermo que se lave con frecuencia las manos, no se toque los ojos, y que evite el contacto directo con otras personas, para prevenir el contagio. Conjuntivitis alérgica Es muy común y suele confundirse con la conjuntivitis infecciosa. El prurito, la hiperemia y la epífora constituyen las manifestaciones típicas. La conjuntiva palpebral presenta a veces hipertrofia, con excrecencias gigantes llamadas papilas "en empedrado". La irritación por lentes de contacto o por la presencia crónica de cualquier cuerpo extraño también puede dar ese aspecto. La conjuntivitis atópica se manifiesta en sujetos con dermatitis atópica o asma. Los síntomas ocasionados por la conjuntivitis alérgica se alivian con compresas frías, vasoconstrictores tópicos, antihistamínicos y estabilizadores de las células cebadas como el cromoglicato sódico. Las soluciones tópicas de glucocorticoides proporcionan alivio intenso en las conjuntivitis de carácter inmunitario, pero no es aconsejable su uso duradero, por las complicaciones de glaucoma, cataratas e infección secundaria que causan. Los antiinflamatorios no esteroideos (nonsteroidal anti-inflammatory drugs, NSAID) por vía tópica, como ketorolaco o trometamina, constituyen una alternativa más adecuada. Queratoconjuntivitis seca Este trastorno también recibe el nombre de ojo seco; produce ardor, sensación de cuerpo extraño, hiperemia y fotofobia. En los casos leves el ojo tiene un aspecto sorprendentemente normal, pero la producción de lágrimas medida con papel filtro (tira de Schirmer) es deficiente. Algunos fármacos de acción sistémica como los antihistamínicos, anticolinérgicos y psicotrópicos pueden originar sequedad ocular porque aminoran la secreción lagrimal. Los trastornos que afectan directamente a la glándula lagrimal, como la sarcoidosis o el síndrome de Sjögren, también producen xerostomía. Algunos enfermos presentan ojo seco después de la radioterapia si el campo terapéutico incluye las órbitas. Los problemas de sequedad ocular son también comunes después de lesiones que afectan a los pares craneales V o VII. La anestesia corneal resulta en particular peligrosa porque la ausencia del reflejo de parpadeo normal expone la córnea a lesiones indoloras no percibidas por el paciente. El ojo seco se controla mediante la aplicación frecuente y abundante de lágrimas artificiales y lubricantes oculares. En los casos graves se puede taponar o cauterizar el punto lagrimal para aminorar la producción de lágrimas. Queratitis La queratitis constituye una amenaza para la visión debido al riesgo de opacidad corneal, cicatrización y perforación. A nivel mundial, las dos causas principales de ceguera por queratitis son el tracoma debido a la infección por clamidias y el déficit de vitamina A relacionado con la desnutrición. Las lentes de contacto contribuyen decisivamente a las infecciones y úlceras corneales en Estados Unidos. Estas lentes no pueden ser utilizadas por personas con infección ocular activa. Conviene separar en el estudio de la córnea las infecciones superficiales (queratoconjuntivitis) de las más profundas, ulceradas y graves. Estas últimas se acompañan de una mayor pérdida visual, dolor, fotofobia, eritema y secreción. El examen con la lámpara de hendidura muestra solución de continuidad del epitelio corneal, un infiltrado opaco o un absceso en el estroma, así como una reacción celular inflamatoria en la cámara anterior. En los casos graves el pus asienta en la base de la cámara anterior y provoca hipopión. El tratamiento antibiótico empírico debe iniciarse sin dilación, después de obtener material de raspado corneal para tinción de Gram o de Giemsa, y cultivos. Los antibióticos tópicos "reforzados" son muy eficaces y deben emplearse con otros fármacos similares por vía subconjuntival. La queratitis micótica debe despertar la sospecha siempre de un hongo causal. Las infecciones fúngicas son frecuentes en climas húmedos y cálidos, en particular si la córnea ha sufrido una lesión penetrante por una planta o material vegetal. Herpes simple Los virus herpéticos constituyen una causa importante de ceguera debida a queratitis. La mayoría de los adultos estadounidenses presenta anticuerpos séricos contra el herpes simple, cuya presencia denota infección viral previa. En general, la primoinfección ocular es producida por el herpes simple de tipo 1 y no por el tipo 2. Se manifiesta en la forma de una blefaroconjuntivitis folicular unilate-ral, que se confunde fácilmente con la conjuntivitis adenovírica, a menos que aparezcan las vesículas reveladoras alrededor de la piel periocular o la conjuntiva. El patrón dendrítico de ulceración del epitelio corneal, que detecta la tinción con fluoresceína, es patognomónico de la infección herpética, pero sólo se observa en un reducido número de primoinfecciones. Las infecciones oculares recurrentes son consecuencia de la reactivación del virus herpético latente. La erupción vírica en el epitelio corneal puede producir el aspecto dendrítico característico del herpes. La afección del estroma corneal origina edema, vascularización e iridociclitis. La queratitis herpética se trata con antivíricos por vía tópica, ciclopléjicos y aciclovir por vía oral. Los glucocorticoides por vía tópica ayudan a mitigar la aparición de cicatrices corneales, pero deben emplearse con mucho cuidado por el riesgo de fusión y perforación de la córnea. Además, los esteroides por vía tópica conllevan el riesgo de perpetuar la infección e inducir un glaucoma. Herpes zoster El herpes zoster, que surge por la reactivación del virus latente de la varicela, origina dermatitis vesiculosa y dolorosa que sigue la distribución del dermatoma correspondiente. Los síntomas oculares pueden aparecer tras la erupción del zoster en cualquier rama del nervio trigémino, pero son más frecuentes cuando las vesículas se forman en la nariz, es decir, cuando se afecta el nervio nasociliar (V1) (signo de Hutchinson). El herpes zoster oftálmico produce dendritas corneales que son difíciles de distinguir de las del herpes simple. La queratitis del estroma, la uveítis anterior, la hipertensión ocular, las parálisis oculomotoras, la necrosis aguda de la retina y la cicatrización y neuralgia posherpéticas representan otras secuelas comunes. El herpes zoster oftálmico se trata con antivíricos y ciclopléjicos. En los casos más graves se pueden añadir esteroides para prevenir la ceguera permanente debido a una cicatrización corneal. Epiescleritis El término epiescleritis se aplica a la inflamación de la epiesclerótica, una capa fina de tejido conectivo situado entre la conjuntiva y la esclerótica. La epiescleritis remeda la conjuntivitis, pero es un trastorno más restringido y no produce secreción. La mayor parte de los casos son idiopáticos, pero algunos acompañan a enfermedades autoinmunitarias. La escleritis es una inflamación más profunda y grave que suele acompañar a enfermedades del tejido conectivo, como la artritis reumatoide, el lupus eritematoso, la poliarteritis nudosa, la granulomatosis de Wegener o la policondritis recidivante. La inflamación y el engrosamiento esclerosales pueden ser difusos o nodulares. En las formas de escleritis anterior, el globo ocular adquiere un tono violáceo y el enfermo señala dolor a la palpación y espontáneo intenso en los ojos. La escleritis posterior se caracteriza por dolor y eritema menos intensos, pero suele concurrir con proptosis, derrame coroideo, disminución de la motilidad y pérdida de la visión. La epiescleritis y la escleritis deben tratarse con NSAID, y si son ineficaces, se pueden administrar glucocorticoides por vía tópica o incluso sistémica, en particular si el trastorno básico es de tipo autoinmunitario. Uveítis La uveítis que afecta a las estructuras anteriores del ojo se denomina iritis o iridociclitis. El diagnóstico exige el examen con lámpara de hendidura, con el que se identifican células inflamatorias flotantes en el humor acuoso o depositadas sobre el endotelio corneal (precipitados queratósicos). La uveítis anterior se observa en enfermedades como sarcoidosis, espondilitis anquilosante, artritis reumatoide juvenil, enteropatía inflamatoria, psoriasis, síndrome de Reiter y enfermedad de Behçet. Igualmente, acompaña a infecciones herpéticas, sífilis, enfermedad de Lyme, oncocercosis, tuberculosis y lepra. Si bien la uveítis anterior puede aparecer junto con muchas enfermedades, en la mayor parte de los casos no se conoce su causa. Por ese motivo, los estudios de laboratorio se reservan casi siempre para los enfermos con uveítis anterior recidivante o grave. El tratamiento, que se basa en la administración cautelosa de corticosteroides por vía tópica, busca reducir la inflamación y la cicatrización. La dilatación pupilar reduce el dolor y evita la formación de sinequias. Uveítis posterior La uveítis posterior se identifica por la inflamación del vítreo, la retina o la coroides en el examen del fondo de ojo. El trastorno mencionado, con mayor frecuencia que la uveítis anterior, suele depender de una enfermedad sistémica identificable. Algunos enfermos sufren panuveítis o inflamación de los segmentos anterior y posterior del ojo. La uveítis posterior constituye una manifestación de enfermedades autoinmunitarias como sarcoidosis, enfermedad de Behçet, síndrome de Vogt-Koyanagi-Harada y enteropatía inflamatoria. También acompaña a otras enfermedades como toxoplasmosis, oncocercosis, cisticercosis, coccidioidomicosis, toxocariosis e histoplasmosis, así como a las infecciones producidas por microorganismos como Candida, Pneumocystis carinii, Cryptococcus, Aspergillus, virus herpético y citomegálico, u otras enfermedades como sífilis, enfermedad de Lyme, tuberculosis, linforreticulosis benigna, enfermedad de Whipple y brucelosis. En la esclerosis múltiple pueden aparecer lesiones inflamatorias crónicas en la zona periférica más extrema de la retina (pars planitis o uveítis intermedia). Glaucoma de ángulo cerrado agudo El glaucoma de ángulo cerrado agudo es una causa rara y a menudo erróneamente diagnosticada, de ojo rojo y doloroso. El riesgo es mayor en las personas con una cámara anterior reducida, ya sea por la escasa longitud axial (hipermetropía) o por el engrosamiento del cristalino a causa del desarrollo gradual de cataratas. Cuando la pupila adquiere una dilatación intermedia, la porción periférica del iris bloquea el flujo de humor acuoso a través del ángulo anterior, con aumento repentino de la presión intraocular que genera dolor, hiperemia, edema corneal, "oscurecimiento" y visión borrosa. En algunos enfermos los síntomas oculares son encubiertos por náusea, vómito o cefalalgia, lo que da lugar a la investigación innecesaria de enfermedades abdominales o neurológicas. El diagnóstico se corrobora al medir la presión intraocular durante el ataque agudo o al practicar gonioscopia para detectar el estrechamiento del ángulo de la cámara, por medio de una lente de contacto con espejos especiales. El cierre agudo del ángulo se trata con acetazolamida por vía oral o intravenosa, betabloqueadores por vía tópica, análogos de prostaglandina, agonistas 2-adrenérgicos y pilocarpina para inducir miosis. Si las medidas anteriores son ineficaces, puede recurrirse al láser, con el que se crea un orificio en la periferia del iris para aliviar el bloqueo pupilar. Muchos médicos no son partidarios decididos de dilatar sistemáticamente la pupila para el examen del fondo de ojo, porque temen que se desencadene un glaucoma de ángulo cerrado. En realidad, el riesgo es remoto y queda más que compensado por el posible beneficio que representa para el paciente el descubrimiento de una lesión oculta en el fondo del ojo, que sólo se detecta con la pupila por completo dilatada. Además, un único ataque de cierre del ángulo tras la dilatación farmacológica casi nunca produce daño permanente en el ojo y hace las veces de prueba "de estimulación" para identificar a los enfermos con ángulos estrechos que podrían beneficiarse de la iridectomía profiláctica con láser. Endoftalmitis Este trastorno se debe a las infecciones bacterianas, víricas, fúngicas o parasitarias de las estructuras internas del ojo y suele adquirirse por diseminación hematógena desde un lugar remoto. El riesgo máximo de endoftalmitis endógena lo presentan los enfermos crónicos, diabéticos o inmunodeprimidos, en particular aquéllos con antecedentes de cateterismo intravenoso prolongado o hemocultivos positivos. La mayoría de ellos sufre dolor e hiperemia oculares, pero a veces el único síntoma es la pérdida de la visión. Los émbolos sépticos que parten de una lesión cardíaca valvular o de un absceso dental y se alojan en la circulación retiniana pueden producir endoftalmitis. Las hemorragias retinianas con un centro blanco (manchas de Roth) se consideran patognomónicas de la endocarditis bacteriana subaguda, pero también pueden observarse en la leucemia, diabetes y otras muchas enfermedades. La endoftalmitis representa, asimismo, una complicación de la cirugía ocular, a veces meses o incluso años después de la intervención. En un enfermo con infección o inflamación oculares sin causa manifiesta, debe sospecharse un cuerpo extraño penetrante oculto o un traumatismo no reconocido del globo ocular. HARRISON 16ed