Síncope - Fisterra
Anuncio

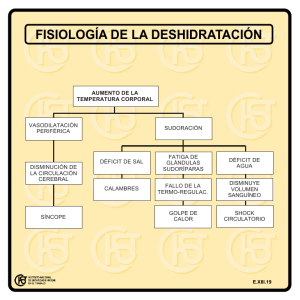
CAPÍTULO 14 Síncope Rueda Núñez, Fernando Rodríguez Núñez, Antonio 14.1. Introducción El síncope es una situación clínica caracterizada por una pérdida de conciencia transitoria y autolimitada, que usualmente produce caida. Tiene un comienzo relativamente brusco, la recuperación es espontánea y rápida y el mecanismo es la hipoperfusión cerebral global transitoria (“Task force on Syncope, Sociedad Europea de Cardiología). Como vemos hacen falta varias condiciones: • Hay pérdida de conciencia. • Hay pérdida de tono postural. • La duración del episodio es pequeña. • La recuperación es espontánea y sin secuelas. • El mecanismo es un déficit brusco del flujo cerebral. Tiene una prevalencia muy elevada. Se considera que hasta el 50% de los niños habrán presentado al menos un episodio de presíncope o síncope antes de llegar a la adolescencia y que puede ser la causa de hasta el 3% de las visitas a urgencias pediátricas. 14.2. Definiciones y fisiopatología 14.2.1.Existe un poco de confusión en la nomenclatura, intentemos definir algunos conceptos • Síncope: episodio que cumple todas las características enunciadas en el apartado anterior. Se utilizan muchos sinónimos como desmayo, lipotimia, desvanecimiento, mareo, vahído, desfallecimiento y colapso. • Pre-síncope: evento brusco y transitorio con sensación subjetiva de pérdida de conciencia inminente. Puede asociarse a otras manifestaciones clínicas (sensación de mareo, debilidad, cefalea, náuseas, visión borrosa, etc.) y está en relación con una perfusión cerebral inadecuada. Puede preceder al síncope o presentarse como fenómeno aislado. • Carga sincopal: número de episodios de síncope en los últimos meses. • Síncope cardiaco: síncope secundario a alguna alteración cardiológica, funcional o estructural. • Síncope neuromediado o reflejo: se caracteriza por la producción de reflejos inapropiados (reflejos anormales o patrón anómalo de reflejos normales) que provocan bradicardia, vasodilatación o ambos, y desembocan en hipotensión e hipoperfusión cerebral. • Síncope vasovagal: es uno de los síncopes neuromediados, y el tipo de síncope más frecuente en general. Se caracteriza por la asociación de estimulación vagal e inhibición simpática, produciéndose una bradicardia e hipotensión que finaliza en un síncope. Típicamente se desencadena por emociones, vista de la sangre, dolor, calor o aglomeraciones, y suele tener un prodromos característico (palidez, sudoración, malestar general, náuseas y frialdad de manos y pies). • Síncope ortostático: desencadenado por una caída brusca de la tensión arterial. Existen varias causas (idiopático o posicional, fármacos, hipovolemia, disautonomías o arritmias cardiacas como el bloqueo AV). En la exploración física suele asociarse 135 136 Cardiología Pediátrica en Atención Primaria a cambios significativos en la tensión arterial tomada en decúbito y en sedestación/bipedestación. • Síncope hiperventilatorio: episodio de disminución o pérdida de la consciencia y el tono postural provocado por la hipoperfusión cerebral resultante de la vasoconstricción cerebral que provoca una hiperventilación. • Síncope convulsivo: episodio sincopal que se acompaña de movimientos tónicos o clónicos secundarios a hipoxia cerebral por una hipoperfusión cerebral prolongada. No es sinónimo de epilepsia. • Reflejo de Bezold-Jarisch: uno de los reflejos responsables del síncope vasovagal. Consistente en el aumento del tono vagal e inhibición de la actividad simpática vasoconstrictora (bradicardia e hipotensión), secundario a la estimulación de los mecanoreceptores situados en la porción infero-posterior del ventrículo izquierdo. 14.2.2.¿Cuál es la fisiopatología del síncope? La hipoperfusión cerebral es la causa final del síncope. Fundamentalmente se debe a una hipotensión arterial, que puede ser el producto de varios mecanismos aislados o interrelacionados (Tabla 14.1), o raramente una alteración cerebro-vascular que disminuya selectivamente el flujo cerebral (robo o vasoconstricción). En la mayoría de los casos de síncope el mecanismo fisiopatológico es la interrelación de varios mecanismos, ejemplo hipovolemia + reflejo anormal (deshidratación + desencadenante vasovagal). Tabla 14.1. Mecanismos de hipotensión arterial en el síncope. Mecanismo Hipovolemia vascular. Disminución de resistencias Periféricas: 1. Fallo adaptación al ortostatismo. 2. Reflejos anormales. Disminución de gasto cardiaco: 1. Reflejos anormales (bradicardia). 2. Disfunción cardiaca. Ejemplos Deshidratación, hemorragia, diuréticos, Addison. 1. Ortostatismo funcional, disautonomía, fármacos. 2. Síncopes neuromediados. 1. Síncopes neuromediados. 2. Síncopes cardiacos: arritmias, enfermedades obstructivas, miocardiopatías. 14.3. Clasificación y diagnóstico diferencial 14.3.1. ¿Cuál es la clasificación etiológica del síncope? 1. Enfermedad cardio-pulmonar: a. Cardiopatía estructural: enfermedad valvular obstructiva, miocardiopatías, tumores y taponamiento. Síncope 137 b. Arritmias cardiacas: bradiarritmias (bloqueo, disfunción sinusal), taquiarritmias (canalopatías, taquicardias ventriculares, supraventriculares). c. Tromboembolismo pulmonar. d. Hipertensión pulmonar. 2. Síncope neuromediado: a. Vasovagal. b. Situacional (miccional, defecatorio y tusígeno). c. Neuralgia glosofaríngea. d. Hipersensibilidad del seno carotídeo. 3. Síncope por hipotensión ortostática: a. Hipovolemia (hemorragia, diarrea, vómitos). b. Funcional o idiopática. c. Fármacos. d. Neurológico (disautonomía). e. Insuficiencia suprarrenal. f. Tumores (sde. Carcinoide, mastocitosis). g. Hipotensión postpandrial. 4. Síncope de causa cerebro-vascular: a. Enfermedad cerebrovascular. b. Robo de la subclavia. c. Compresión de la arteria vertebral. 14.3.2.¿Qué situaciones clínicas se confunden con el síncope y siempre se deben plantear en el diagnóstico diferencial? • Con pérdida del nivel de conciencia real: – Duración prolongada: coma, intoxicación, hemorragia craneal. Se diferencian del síncope, por tener una duración prolongada, normalmente sin recuperación espontánea y a veces con secuelas. – Duración transitoria: epilepsia, accidente isquémico transitorio, contusión cerebral. Los dos últimos se diferencian con facilidad por la focalidad acompañante y el antecedente de traumatismo. La epilepsia puede ser muy difícil de diferenciar del síncope. Los síntomas premonitorios, las características de los episodios y el estado confusional postcrisis son factores importantes a tener en cuenta. • Sin pérdida de conciencia real: – Pseudosíncope: síndrome de Munchausen, reacción de conversión. Se diferencian del síncope en la ausencia de pérdida de tono muscular, hipotensión o bradicardia. – Vértigo: no hay pérdida de conciencia ni del tono muscular, es característico el giro de objetos y la inestabilidad. 138 Cardiología Pediátrica en Atención Primaria – Cataplexia: hay pérdida parcial o total del tono muscular pero sin pérdida de conciencia. – Drop-attack: hay pérdida del tono muscular (miembros inferiores) con caída, pero sin pérdida de conciencia. – Caída inexplicable: es un cuadro que puede aparecer en pacientes de avanzada edad y se caracteriza por ausencia de pérdida de conciencia asociada a una caída sin causa clara. 14.4. Valoración del paciente con síncope ¿Cuál es la importancia real de un episodio de síncope? Algunos episodios sincopales pueden ser debidos a problemas cardiacos, que si no se detectan y tratan de forma adecuada, pueden ser causa de muerte súbita. Se estima que el 25% de las muertes súbitas de causa cardiaca tienen antecedentes de síncopes o presíncopes, pero es importante tener en cuenta que en niños el síncope es una situación frecuente y casi siempre benigna. La ansiedad personal, familiar o del entorno no justifican por sí solas evaluaciones innecesarias y costosas. 14.4.1. ¿Cuáles son los pasos iniciales en un paciente que ha tenido un episodio de síncope? La Sociedad Europea de Cardiología establece la obligatoriedad de realizar a todo paciente con síncope una evaluación inicial constituida por anamnesis, la exploración física y la práctica de un electrocardiograma. Constituye la base para el diagnóstico, planteamiento de pruebas complementarias, plan terapeútico y pronóstico. Anamnesis • Comprobar presencia de síncope verdadero: pérdida de conciencia, pérdida de tono muscular, brevedad del episodio y recuperación espontánea y sin secuelas. • Investigar factores desencadenantes: – Desencadenantes típicos del síndrome vasovagal: emociones, vista de la sangre, dolor, calor o aglomeraciones y procedimientos médicos. – Ejercicio: el síncope durante el ejercicio es altamente sugestivo de enfermedad cardiaca obstructiva o arritmogénica, generalmente de mal pronóstico. Debe diferenciarse del síncope postejercicio neuromediado, que no se asocia a cardiopatía estructural y cursa con hipotensión y bradicardia. En este caso una ergometría o un test de mesa basculante pueden ser de utilidad en el diagnóstico. – Dolor: puede desencadenar un síncope vasovagal, pero también se asocia a otros tipos de síncope (isquemia cardiaca, embolismo pulmonar). – Posición: • La hipotensión ortostática con el paso de decúbito a bipedestación es típico del síncope ortostático y puede deberse a varias causas (hipovolemia, fármacos, disfunción autonómica, bloqueo AV). • El síncope vasovagal generalmente se produce sentado o de pie y mejora con el decúbito. Síncope 139 Exploración física • Durante el episodio es importante descartar parada cardiorespiratoria. El registro de la tensión arterial y de la frecuencia cardiaca pueden orientar a la etiología del mismo. También hay que descartar factores desencadenantes, a veces no visibles en la exploración superficial (hemorragias). • En las intercrisis se debe hacer una exploración física completa, incluida auscultación cuidadosa y exploración neurológica. La toma de constantes puede suplementarse con tests de provocación: – Prueba ortostática: registro de la frecuencia cardiaca y de la tensión arterial en decúbito y bipedestación (inmediatamente al incorporarse y a los tres minutos). Se considera que existe hipotensión ortostática con una caída de 20 mmHg o más en la cifra de tensión arterial sistólica, o un descenso de la misma por debajo de 90 mmHg (adultos), 80 mmHg (adolescentes) dentro de los primeros 3 minutos tras adoptar la posición ortostática. – Test de hiperventilación: hiperventilar 2 minutos y valorar síntomas. – Masaje de seno carotídeo: no está indicado su aplicación en niños. Se utiliza en mayores de 40 años con síncope inexplicado y evaluación inicial negativa. Electrocardiograma Puede aportar información sobre el mecanismo de producción del síncope con o sin presencia de cardiopatía estructural. ¿Cómo podemos identificar a los síncopes que precisan una evaluación cardiológica? La anamnesis y la exploración clínica suelen ser suficientes para diferenciar los síncopes de origen cardiogénico. Los datos que obligan remitir al paciente a la consulta de cardiología infantil son: • • • • • • • Antecedente familiar de muerte súbita. Cualquier presíncope o síncope en pacientes con cardiopatía conocida (operada o no). Síncope en decúbito. Síncope desencadenado por el ejercicio. Síncope acompañado de dolor torácico. Historia clínica poco clara. Anomalías en el ECG (onda delta, QT largo o corto, bloqueo AV) o en la exploración física (soplos, clics, extratonos). • Síncope brusco sin pródromos, que provoca un traumatismo. • Síncope vagal con episodios recurrentes que afectan a la calidad de vida y no mejora con tratamiento. ¿La presencia de palpitaciones orienta el diagnóstico? Los pacientes con síncopes de causas diversas (tanto benignas como cardiacas) pueden referir palpitaciones, sin que este síntoma permita sospechar una causa concreta. 140 Cardiología Pediátrica en Atención Primaria ¿En qué consiste la prueba de la cama basculante o “tilt-test”? Se trata de una prueba de provocación que pretende reproducir el síncope mediante un estímulo de bipedestación prolongada. Permite objetivar las manifestaciones clínicas y las alteraciones de parámetros vitales, antes, durante y después del episodio, facilitando un diagnóstico positivo y no simplemente de exclusión. Aunque existen diversos protocolos, para que sea fiable debe registrar diversos parámetros: ECG, tensión arterial continua (no invasiva), pulsioximetría, frecuencia respiratoria, capnografía, oxigenación cerebral y Doppler transcraneal. En casos seleccionados puede realizarse también EEG. Tras una monitorización basal en decúbito durante 10 minutos, se efectúa una basculación de la cama hasta 80º. La prueba se interrumpe en cualquier momento si aparecen manifestaciones clínicas. En caso contrario, se prolonga durante 40 minutos, realizándose entonces un estímulo adicional (por ejemplo, mediante venopunción). El resultado de la prueba se considera positivo cuando se reproducen de forma subjetiva los síntomas (presíncope y/o síncope) experimentados por el paciente. Pueden evidenciarse tres tipos de respuesta principales: vasodepresora (descenso significativo de la tensión arterial), cardioinhibidora (descenso de la frecuencia cardiaca) y mixta (descenso tanto de la tensión arterial como la frecuencia cardiaca). Otros tipos de respuesta incluyen: hiperventilación, hipotensión ortostática, taquicardia postural ortostática, síncope convulsivo, síncope cerebral y simulación. ¿Cuándo está indicada esta prueba? El test de la cama basculante no es una prueba que se realice de forma rutinaria. El Task Force on Syncope de la Sociedad Europea de Cardiología (2004) establece las siguientes indicaciones: 1. Clase I (evidencia/acuerdo general en que es útil y efectivo): a. Síncopes de repetición en ausencia de cardiopatía estructural o si aun existiendo cardiopatía se excluye como causa de síncope. b. Síncope único de alto riesgo de trauma, o por la ocupación del paciente. c. Cuando tenga valor clínico demostrar la existencia de susceptibilidad del paciente con sospecha de síncope neuromediado. 2. Clase II (evidencia conflictiva/desacuerdo en la utilidad o eficacia): a. Cuando definir el patrón hemodinámico del síncope puede alterar la indicación terapeútica. b. Para diferenciar síncope convulsivo de la epilepsia. c. Para evaluar presíncopes. d. Para evaluar casos de caídas inexplicables recurrentes. 3. Clase III (evidencia/acuerdo de inutilidad o ausencia de eficacia, incluso daño para el paciente): a. Evaluación de tratamiento. b. Episodio único, sin traumatismo y en contexto de no alto riesgo. c. Con diagnóstico de síncope vasovagal y en los que el resultado de la prueba no va a variar el tipo de tratamiento. Síncope 141 14.5. Tratamiento En el caso de los síncopes de causa cardiaca siempre está indicaco instaurar tratamiento. Las opciones son múltiples e incluyen cirugía cardiaca, antiarrítmicos, marcapasos, desfibrilador automático, ablación de vías accesorias, simpatectomía cérvico-torácica, etc. En los síncopes neuromediados y ortostáticos debe instruirse a los pacientes para que eviten los factores desencadenantes conocidos, la bipedestación prolongada, los periodos de ayuno prolongado o las situaciones de hipovolemia. Se debe aumentar la ingesta diaria de líquidos y sal. La contracción isométrica de grupos musculares (tensar brazos, cruzar piernas y tensar glúteos), produce un aumento brusco de la tensión arterial y puede utilizarse para abortar el desencadenamiento de un síncope ortostático o vasovagal. Existen varias posibilidades para el tratamiento farmacológico de los síncopes vasovagales, pero ninguna ha demostrado con claridad una eficacia relevante. Las indicaciones de tratamiento farmacológico, aunque no están claramente instauradas, suelen incluir: • Síncopes recurrentes que alteran las actividades diarias. • Síncopes bruscos, sin pródromos (por la imposibilidad de adoptar medidas posturales y riesgo de traumatismos) o que se consideren de riesgo por las ocupaciones rutinarias de la persona (deportes, trabajo, etc,...). • Síncopes con respuestas “mayores” en el test de la cama basculante: síncope convulsivo, respuesta cardioinhibidora severa (asistolia), respuesta positiva rápida (primeros 10 minutos). • Ansiedad personal o familiar no controlable. Los más utilizados para la prevención del síncope vasovagal son: • Alfa-agonistas: la midodrina (agonista de los receptores alfa sin efectos secundarios neurológicos) es un fármaco prometedor en pacientes con síncope vasovagal y ortostático, pero se desconoce sus efectos e indicaciones en el niño. • Betabloqueantes: su efecto sería el bloqueo de la hiperactividad simpática previa al reflejo vagal. Por su cardioselectividad y facilidad de uso, el más recomendado es el atenolol (1-2 mgr/Kg/día). • Mineralocorticoides: actúan por expansión del volumen sanguíneo. Se utiliza la fludrocortisona (inicio 0,05-0,1 mg/día, aumentando hasta máximo 1 mg/día). 14.6. Bibliografía Brignoni M, Alboni P, Benditt DG, et al. Task Force on Syncope, European Society of Cardiology. Guidelines on management (diagnosis and treatment) of syncope-update 2004. Europace 2004;6:467-537. Cota J, Ceballos, P. Sincope. [Internet]. Fisterra.com Atención Priamria en la Red; 2005 [acceso 17/8/2009]. Disponible en: http://www.fisterra.com/guias2/sincope.asp. Eirís J, Rodríguez A, Gómez Lado C, Martinón-Torres F, Castro-Gago M, Martinón JM. Síncope en el adolescente. Orientación diagnóstica y terapéutica. An Pediatr (Barc) 2005; 63:330-9. Garcia Civera R, Ruiz Granell R, Morell S, Llácer A. (eds). Síncope: fisiopatología, diagnóstico y tratamiento. Valencia: NGR; 2008. Park MK. Síncope en: Park MK. Cardiología pediátrica. 5ª ed. Barcelona: Elsevier Mosby; 2008. p. 508-517. 142 Cardiología Pediátrica en Atención Primaria Pomeranz AJ, Busey SL, Sabnis S, Berhman RE, Kliegman RM. Síncope. En: Pomeranz AJ, Busey SL, Sabnis S, Berhman RE, Kliegman RM, editores. Nelson. Estrategias diagnósticas en Pediatría. Madrid: McGraw-Hill/Interamericana de España S.A.U. 2002. p. 58-61. Sánchez JM, Rodríguez A. Síncopes y mareos en niños y adolescentes. Pediatr Integral 2008;12(8):757-776. Willis J. Syncope. Pediatr Rev. 2000 Jun;21(6):201-3.