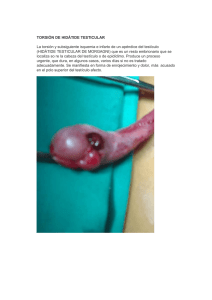
INSTRUMENTACIÓN La capacidad de manipular el tracto urinario sin necesidad de incisión quirúrgica distingue A la urología de otras disciplinas Instrumentacion: diagnostica, terapéutica La manipulación del tracto urinario debe llevarse a cabo de una manera suave no debe forzarse los instrumentos Clasificación: blandos (goma), semirigidos (plásticos), rigidos (metálicos) Funciones de los instrumentos urológicos Evacuadora (nelaton) Dilatadora (bujía dilatadora) Instiladora (sonda de Foley) Exploradora (F. de bola) Operadora (citoscopía) Escalas de los instrumentos urológicos Escala de charriere – francesa: gradua los instrumentos en un tercio de mm (1/3) equipos blandos y semirrígidos 1 french: 0.33 mm 3 french: 1 mm Escala de Beniane : Gradúa los instrumentos en un sexto de mm (1/6) Equipos metálicos, las sondas tienen luz y las bujías no las tienen Cualidades de las sustancias para la instrumentación Sondas: intermitente (nelaton) Permanente (Foley) 15 – 20 días Silicona 2 – 4 meses Sonda de nelaton: Es un catéter flexible, de uso a corto plazo, para el drenaje de orina a corto plazo. Graduada bajo la escala de french A diferencia de la s. Foley no tiene balón en su punta y por tanto no puede permanecer insertado en la vejiga Se caracteriza por ser d latex de 35 a 40 cm d longitud y con un calibre que varía de 4 a 18fr. Indicaciones para descoagular la vejiga en casos de hematuria macroscópica, vaciar la vejiga en pacientes con estenosis uretral. Sonda de Foley Longitud 55 cm a 65 cm. Tiene un balón, se la puede dejar por un tiempo prolongado. Los catéteres Foley son tubos flexibles generalmente de latex que en la cauterización urinaria se pasan a través de la uretra y hacia dentro de la vejiga al inflar el balón con agua estéril. Los globos tienen 2 tamaños: 15 cm y 30 cm Sonda de drenaje suprapúbica: Sonda Malecot no tiene globo Tiene una umbilicación en la punta y es de forma estrellada, tiene unos agujeros donde a través de ellas se la estira entre la cavidad sirve de globo Escala de french: 1/3 mm: 1 french dilatadores rígidos americanos 1/6 mm Dilatadores J: para dilatar la uretra Citoscopio hay flexibles, rígidos Tiene una fuente de luz que es una batería que se conecta al instrumento, obturador, camisa, que conecta a un puente, une el elemento rigido con elemento más o menos flexible. Permite irrigación, permite salida, pequeño orificio de salida USO DEL CITOSCOPIO Para diagnostico, para sacar muestra por medio de este utilizamos los catéteres uretrales Receptoscopio: Para resecar y ver. Da material suficiente para biopsia. Consta de obturador, elemento de trabajo conectado a la batería, zona de irrigación (entrada y salida) sustancia óptica, orificio para permitir el paso del lente Modelos: inglesa, dimpo / calibrado desde 20 – 26 french Tratamiento: próstata resección, endoscópica, transuretral, pólipo, próstata Maquina electroquirurgica: sacamos por fragmentos ASA: cuchillo finito, por medio de esta cortamos y coagulamos. Receptoscopio de láser: Sirve para formar la zona donde encontramos patologías Diferencia del receptoscopio de láser y receptoscopio Tenemos para mandar al laboratorio y en el láser no tenemos Uretroscopio puede ser rigido o flexible Pasamos al uréter, uréter tiene 3 mm, el ureteroscopio tiene que ser menor o igual Patologías en uréter: pólipo, cálculo Riesgos por los cruces con los grandes vasos ilíacos por eso hacemos litotripsia extracorpórea para fragmentar el cálculo Nefroscopio: Partes: camisa, obturador Con incisión pequeña, para tratamiento de cálculos muy grandes Nefrolitotomía: cateterizamos el uréter Visualizamos la pelvis con contraste hacemos urograma ascendente SEMIOLOGIA PIELONEFRITIS AGUDA: Dolor sordo por distensión de la cápsula renal CÓLICO NEFRÍTICO: Dolor, cuando no está determinada el sitio de la patología SÍNDROME DE PROSTATITIS DESCOMPENSADA: dolor en hipogastrio, globo vesical PRÓSTATA: tamaño, superficie, adherencia, relación con órganos vecinos, dolor IMAGENOLOGÍA Métodos agresivos: urografía, TC. - Métodos no agresivos: eco PLACA RX SIMPLE DE ÁRBOL URINARIO: vemos partes óseas, blandas, tamaño, forma, presencia del músculo psoas, con contraste, a los 45 años (rx postmiccional para ver si hay patología). En posición de pie para ver ptosis renales UROGRAFIA:Urograma excretorio: simple, reforzado, retardado Urograma excretorio reforzado: vías contraste Urograma ascendente: por medio de citoscopía TC: Para ver masas tumorales, mejor método de diagnóstico para litiasis que no se ven UROTAC: Nos permite ver litiasis no visuales por ácido úrico UROANGIOGRAFÍA: Vemos la vascularización del riñon :Quiste renal, absceso renal GAMMAGRAFÍA: Para ver órganos, partes blandas ECOGRAFÍA: Diagnostico presuntivo, no vemos sitio exacto, vemos quiste, riñon, forma, tamaño, posición ANOMALIAS DEL ARBOL URINARIO Parte vascular, parte vesical, funcional (túbulos y unidad funcional), riñon se encuentra en la región lumbar a la séptima semana desciende ALTERACIONES DE LA FORMA RIÑON EN HERRADURA: El riñón está unido por sus polos inferiores por el parénquima renal o por su itsmo fibroso. (5ta semana antes del ascenso renal) Rx simple del árbol urinario: se borra el psoas. Se descubre accidentalmente, rotación, la vascularización viene de las partes vecinas generalmente de la mesentérica. RIÑON ANULAR: Si está fusionado por ambos lados RIÑON SIGMOIDES: Las 2 porciones metanéfricas se unen dando origen a un doble riñón fusionado por la pelvis renal. Complicación más frecuente: IVU POSICIÓN ECTOPIA: riñon fuera de su sitio: iliaco o pélvico Diferencia entre ectopia y ptosis Ordenamos rx y urograma (pie): Ectopia uréter corto - Ptosis uréter largo RIÑON POLIQUÍSTICO: Enfermedad autosomica dominante, habrá una falta de unión entre el metanefros y las yemas ureterales, también se las atribuye a una falta de invulsión de las nefronas primitivas. Quistes periféricos, únicos, multiloculares. Producción de orina y no evacuación SIGNO DE PATA DE ARAÑA: En el urograma, se busca en los riñones poliquísticos o Multiquísticos DIFERENCIA ENTRE TUMOR MALIGNO Y BENIGNO: Líquido Benigno: se desplazan, no altera el cáliz Maligno: Altera el cáliz, lo amputa RX SIMPLE: partes óseas : borde externo del psoas desaparece Partes blandas : mcuando está ocupando una parte de un órgano ANOMALÍAS DEL URETER URÉTER BÍFIDO: yema ureteral se puede bifurcar a partir del conducto mesonéfrico URÉTER DOBLE: 0.8% hasta 3 – 4 ureteres. Puede ser completo o incompleto Incompleto: los 2 ureteres se unen antes de llegar a la vejiga y desembocan en ella por un orificio único Completo: existen 2 ureteres totalmente separados q drenan el riñon por meatos vesicales distintos Embriológicamente: la duplicidad ureteral se origina de 2 muñones ureterales del conducto de wolf URETER RETROCAVO: Pasa por detrás de la vena cava inferior y el uréter se dilata por encima, afecta mas a varones, malformación vascular, provoca obstruccion del uréter, ureterohidronefrosis supraestenótica URETEROCELE: Dilatación quística del uréter intravesical 1/4000 nacidos mas frecuente en mujeres Diagnostico: urografía: signo de la cabeza de cobra VÁLVULAS URETERALES: malformación obstructiva, se trata de repliegues mucosos con soporte muscular y que obstruyen el flujo ureteral puede asentarse en todo el trayecto Ureteral MALFORMACIONES VESICALES TAMAÑO AGENESIA VESICAL: falta de desarrollo de la vejiga que no se presenta como malformación congénita sino asociada a otras malformaciones como persistencia de la cloaca EXTROFIA VESICAL: Falta de cierre de la vejiga y de la pared anterior abdominal, se asocia con epispadias completas, alteración de la desembocadura de la uretra EPISPADIAS: 1/c 100.000. Varón: falta de cierre de la uretra posterior puede estar limitado el glande, afectar a la vena peneana a toda la uretra. Mujer: falta toda la uretra y el cuello vesical esta situado entre los labios mayores, por debajo del clítoris, incontinencia urinaria HIPOSPADIAS: de acuerdo a la situación del meato. Proximales (10%) distales (90%) graves. Se acompaña de prepucio redundante. Contraindicación circunsicion. Del prepucio redundante se hace la cirugía reconstructiva VEJIGA EN RELOJ DE ARENA: la vejiga muy distendida a nivel superior tomando la forma de un reloj de arena por la estrechez que la marca MEGAVEJIGA: Malformacion fetal caracterizada por la presencia de una obstruccion en la uretra fetal lo que ocasiona que el feto no sea capaz de orinar y por lo tanto se acumula la orina provocando un crecimiento excesivo de la vejiga MALFORMACIONES DE LA URETRA VALVULAS URETRALES: Repliegues membranosos MEGALOURETRA: Dilatación sacular de la totalidad de la uretra peneana, no tiene carácter obstructivo SINDROME DE TESTICULO NO DESCENDIDO A la 7ma a 8va semana se encuentra a nivel de la región lumbar (retroperitoneal) al 7mo mes el testículo debe llegar a la bolsa es decir comienza a descender. El testículo se encuentra recubierto por la : FASCIA DE ZUCKER KUNT (hoja del peritoneo parietal posterior) El testículo debe estar en el trayecto de la laminilla de zucker – kunt que viene desde arriba en la zona lumbar pegado al peritoneo parietal. El testículo llega al anillo inguinal atraviesa el conducto inguinal o puede quedarse a nivel del anillo inguinal externo pudiéndose palpar a nivel del conducto inguinal. Testículo 2 funciones: glándula de secreción interna (hormonas) Glandula de secreción externa (espermatozoides) DIAGNÓSTICO: Lo hace el pediatra al examinar las bolsas del niño y notar que en las bolsas no está presente la gónada Ecografía, laparoscopía: métodos de dx auxiliares Tratamiento quirúrgico: hay que fijar al testículo lo mas bajo posible llegando al escroto TESTÍCULO NO DESCENDIDO: Aquel que no ha descendido a las bolsas quedando en algún lugar de su trayecto normal de descenso. TESTÍCULO ECTÓPICO: Aquel que ha tomado otra dirección, pueda ser que recorra todo el conducto inguinal pero no llega a la bolsa. TESTÍCULO RETRACTIL O EN ASCENSOR: Testículo que ha bajado hasta las bolsas pero que sube y baja por contracciones del cremaster. AGENESIA TESTICULAR: cuando no existe testículo CRIPTORQUIDEA: Cuando los 2 testículos no han descendido y no tienen función de tipo hormonal. Hay falta tanto en la situación como en la funcionalidad Cuando el testículo ha quedado no descendido en posición alta no se lo palpa y el paciente acude cuando es adulto por la presencia de una masa tumoral que ha dado origen a un SEMINOMA que es la complicación mas frecuente o la malignizacion del testículo no descendido. HERNIA INGUINAL CONGÉNITA: cuando no se ha obliterado el conducto peritoneo vaginal (este tiene que obliterarse aproximadamente al 7mo mes) La reparación debe ser antes de los 9 años, manifestación: falta de estrías del cremaster Testículo sube y baja. CONDUCTO PERITONEO VAGINAL: como el testículo viene descendiendo se cubre con peritoneo inguinal para llegar a las bolsas quiere decir que a medida que desciende viene con peritoneo constituyendo este segmento, este conducto debe haberse obliterado al 7mo mes. Persistencia del conducto peritoneo vaginal: puede ser que el peritoneo pero persista el conducto peritoneo vaginal HIDROCELE FANTASMA: Dado la persistencia del conducto peritoneo vaginal hay comunicación entre la cavidad peritoneal y vaginal del testículo, como en la cavidad peritoneal hay líquido y cuando el niño llora pasa líquido y se forma una tumoración en la cavidad vaginal, desaparece en reposo. CREMÁSTER: es la porción del músculo del oblicuo mayor hace que suba y baje el testículo, puede haber torsión testicular (bistonager) provoca isquemia, obstruccion arterial lo que provoca perdida del testículo. RECOMENDACIONES DEL TRATAMIENTO: Si no se lo baja el testículo puede atrofiarse, se puede convertir en seminoma 10% de los testículos no descendidos. No debe darse tratamiento hormonal porque no hace bajar el testículo y hace que se desarrolle caracteres sexuales secundarios y se presenta la calcificación de los núcleos de los huesos largos, el tratamiento es a los 2 a 5 años de edad. ATROFIA TESTICULAR: trastorno en la formación del espermatozoide, riesgo de cirugía GUBERNACULUM TESTIS: método de fijación del testículo a la túnica vaginal cuando no desciende solo un testículo no es un problema hormonal.