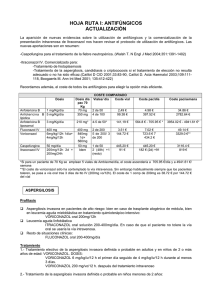
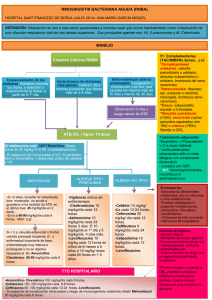
MICOSIS PROFUNDAS Las levaduras son hongos ovalados que se reproducen por gemación. Los mohos u hongos filamentosos son estructuras tubulares denominadas hifas que crecen mediante ramificación y extensión longitudinal. Candida y Criptococo son los principales representantes de las levaduras, mientras que Aspergillus, hongos mucorales, Fusarium y Scedosporium son los principales representantes de los hongos filamentosos. Las invasiones por Candida son las más frecuentes e invasivas. La candidiasis intestinal puede surgir al administrar antibióticos. CANDIDIASIS INVASORA La candidiasis puede ser superficial ó invasora . Tipos de candidiasis invasora o profunda: candidemia, candidiasis visceral, candidiasis hepato-esplénica. Otras formas: candidiasis ósea, urinaria, ocular, articular, SNC… - El problema de la candidemia La frecuencia. El incremento de especies no albicans. Alta mortalidad. Cambio perfil de pacientes (antes en neutropenia y tos, con trasplantes sólidos o ID; ahora más en pacientes críticos y con catéteres). - Incremento de frecuencia de candidemia Mayor empleo catéteres, mayor nº pacientes inmunosuprimidos, antibióticos de amplio espectro, mayor supervivencia de pacientes graves. - Aumento de especies no albicans A costa de un aumento de Candida parapsilosis C. glabrata. También aumento de Candida tropicalis y krusei. No obstante, C. albicans sigue siendo la más frecuente. Los catéteres están asociados a C. parapsilosis; elevada edad y gravedad e inmunosupresión a C. glabrata; neutropenia y mucositis en quimioterapia asociada a C. tropicalis, trasplante de médula ósea en C. krusei. -Diagnóstico de candidemia Se hace mediante cultivo. Candida tarda una semana en crecer y por eso se usan otras técnicas como manano/antimanano (son componentes de la pared del hongo y se usan ácidos para detectarlos). Otras técnicas son acantimicelio y B-glucano. -Manejo candidiasis invasiva Candida albicans es S a casi todos los antifúngicos (azoles como fluconazol, itraconazol, voriconazol; flucitosina, anfotericina B y equinocandinas, como micafungina, caspofungina y aniculafungina). C. tropicalis y C. parapsilosis tienen sensibilidad similar a C. albicans, aunque la sensibilidad de C. albicans a las equinocandinas es dudosa. Hay que tener cuidado porque C. glabrata es sensible dosis-dependiente al fluconazol e itraconazol. C. krusei es R a fluconazol, y tiene sensibilidad dudosa a voriconazol y anfotericina B. Precaución al administrar fluconazol, que es el más usado, si se trata de C. glabrata o C. krusei. Antes de conocer el tipo de cándida (tto empírico): En un paciente grave en la UCI, lo primero es ver si el paciente está estable o no hemodinámicamente. Si no lo está, administramos un tto que cubra el máximo posible de especies de cándida: equinocandinas (alternativa anfoterina B lipídica, pero hay que tener cuidado en pacientes con insuficiencia renal, y puede provocar insuficiencia renal). Si está estable hemodinámicamente, entonces no siempre ponemos un antifúngico de tan amplio espectro. En este caso ponemos un antifúngico de alto espectro, como las equinocandinas (alternativa anfotericina B lipídica), o uno de no tan amplio espectro, como fluconazol (altequinocandinas, voriconazol, AFP lipídica). La decisión de la administración de equinocandinas ó fluconazol viene determinada por: epidemiología local de la UCI en cuestión (micosis más prevalentes); historia clínica del paciente: colonización por Candida resistente a fluconazol; y si el paciente es hematológico también hay que considerar si el paciente ha recibido profilaxis previa con azoles, ya que en este caso podría haber desarrollado R a estos. Anfotericina B y fluconazol inhiben la formación de ergosterol de la membrana, mientras que las equinocandinas inhiben la enzima beta-1,3-glucano sintetasa. Las equinocandinas son antifúngicos de alto espectro con muy buena actividad frente a Candida y tb frente a Aspergillus. - Tto dirigido de candidemia Es el tto una vez tenemos el antibiograma del cultivo. Si el hongo es sensible a fluconazol: tto con fluconazol. Si es resistente a fluconazol: tto con equinocandina, y AFB lipídica como alternativa. Una candidemia se trata hasta 2 semanas después del primer cultivo negativo en sangre (se deben ir haciendo cultivos cada 24-48h). Además del tto, si el paciente tiene un catéter se le retira porque es el foco. Asimismo, se deben hacer hemocultivos de control cada dos o tres días en distintos sitios (hígado…) y hay que revisar semanalmente el fondo de ojo, porque Candida puede llegar al mismo provocando endoftalmitis: IMPORTANTE TRAS TTO CON EQUINOCANDINAS, ya que estas no difunden bien al ojo y cándida sigue proliferando ahí. ASPERGILOSIS La mayoría son por A. Fumigatus, aunque hay más especies. Se suele dar en inmunodeprimidos (neutropenia prolongada y pacientes con transplantes de precursores hematopoyéticos sobre todo), EPOC (porque estos pacientes reciben esteroides y antibióticos, y tienen disminución del aclaramiento mucociliar o la función macrofágica a nivel bronquial, lo cual favorece el depósito de esporas de Aspergillus). Formas clínicas: aspergiloma (bola de aspergillus que puede darse en cavernas por TBC), ABPA (aspergilosis broncopulmonar alérgica), aspergilosis necrotizante crónica, aspergilosis invasora. - Aspergilosis invasora Es la forma de aspergilosis más frecuente y maligna. Síntomas inespecíficos: fiebre, tos, hemoptisis (porque el hongo invade los vasos sanguíneos), dolor pleurítico. Diagnóstico: debe lo más precoz posible, difícil obtención de muestras (biopsia pulmonar o biopsia por broncoscopia del árbol respiratorio bajo, lo cual es difícil en pacientes hematológicos), signos inespecíficos en Rx de tórax (para ver algo la enfermedad tiene que estar muy avanzada), TAC torácico (hallazgos mucho más precoces. Signo del halo: baja atenuación rodeando a nódulo; Signo media luna: aire creciente en periferia nódulo; es útil para el diagnóstico precoz y es la técnica de elección). Podemos medir el galactomanano que es una forma fácil de diagnóstico. Para ello medimos el galactomanano en sangre o en lavado broncoalveolar. Detección mediante ELISA. Precede a hallazgos radiológicos en 80% de A. invasoras. Principal valor en Neutropénicos y en TPH alogénico (trasplante de progenitores hematopoyéticos alogénico). En estos pacientes puede valorar respuesta al tto.. Diagnóstico DEFINITIVO: Cultivo procedente de muestra de localización estéril (cultivo no de esputo, sino estéril, como puede ser un cultivo del árbol respiratorio bajo o una biopsia) y/o Histopatología (ver hongos en una biopsia). Tto de elección es voriconazol. Es una azol con espectro más amplio que el fluconazol. Tto 6-11 semanas. Isavuconazol menos interacciones más nuevo pero mucho más caro. Alternativa: anfotericina B liposomal en tto prolongado. MUCORMICOSIS Es la tercera infección fúngica más frecuente. Engloba especies entre las que destacan Mucor, Rhizopus, Rhizomucor, Absidia… Se suele dar en inmunodeprimidos y en diabéticos mal controlados, quemados, traumatismos, pacientes tratados con quebrantes del hierro (desferrioxamina). Suele comenzar con una placa necrótica en el paladar o en los senos paranasales. Evoluciona mucho más rápido incluso que Aspergillus, ya que en horas puede matar al paciente. Formas clínicas: Rino-orbito-cerebral, cutánea, pulmonar, diseminada, gastrointestinal. El mejor tto para las necrosis es quirúrgico porque el antibiótico no llega a la zona necrótica. Es importante que la cirugía se haga rápido. También se dan antifúngicos: anfotericina B e isavuconzol - Mucormicosis rinocerebral Suele comenzar en paladar o senos paranasales. Si no se establece diagnóstico precoz afecta a la órbita y el cerebro. Rhizopus es el agente etiológico más frecuente (70%). Fiebre, cefalea, letargia, parálisis oculomotores, sinusitis… - Mucormicosis pulmonar Forma más común en pacientes neutropénicos. Clínica y radiológicamente indistinguible de Aspergilosis. Tendencia a angioinvasión y a invasión tisular. - Mucormicosis cutánea. Puede producir celulitis necrotizante. Progresa rápidamente (lo podemos comprobar rotulando los bordes de la lesión). Es una urgencia médica. Imprescindible tto quirúrgico y anfoterina B lipídica. Transmisión: inoculación directa en traumatismo, diseminación hematógena (el hongo acaba llegando a la piel), colonización herida quirúrgica. Infección superficial: pústulas, vesículas, nódulos. Profunda (más frecuente): celulitis necrotizante (la necrosis se debe a angioinvasión). Diagnóstico: histopatología (visualización hifas típicas en muestras clínicas del borde de la lesión o cortes histológicos), posibilidad cultivos negativos pese a la presencia de mucormicosis (por tto previo, destrucción hongo al macerar tejido). CRIPTOCOCO Es un hongo levaduriforme. Dos especies: C. neoformans y C. gatti, más frecuente el primero. Es un hongo muy neurotropo. Es un hongo oportunista (afecta a inmunodeprimidos). Ciclo biológico C. neoformans: inhalación de esporas presentes en excrementos de aves, las cuales se alojan en alveolos y pasan a la sangre, pudiendo alcanzar el SNC. Sin embargo, C. gatti no se relaciona con excrementos de aves, sino con eucaliptos, y puede darse en inmunocompetentes. - Criptocosis cerebral: meningitis, meningoencefalitis, criptocoma (nódulo por criptococo). Síntomas: afectación del SNC, cefalea, náuseas y vómitos, paresia, deterioro del nivel de conciencia. - Criptococosis cutánea: Lesiones sobreelevadas y umbilicadas, sobre todo en VIH - Criptocosis pulmonar. Síntomas: tos, fiebre, dolor pleurítico, pérdida de peso, nódulo… son síntomas inespecíficos. Diagnóstico: cultivo. - Criptococosis ósea. Afectación predominante sobre prominencias óseas, cráneo, vértebras. Dolor, inflamación, impotencia funcional. - Diagnóstico de criptococosis • Tinciones: Tinta China, Metenamina-plata, PAS • Antígeno capsular: S>90%, control tratamiento (porque podemos ver cómo baja el antígeno capsular en función del tto) • Cultivo en Saboraud: Definitivo - Tto formas meníngeas criptococosis • 1º Inducción: AFBLipídica + Flucitosina 2 semanas (una de las pocas infecciones fúngicas con tto combinado) • 2º Consolidación: Fluconazol 8 semanas • 3º Mantenimiento: Fluconazol 6-12 meses - Tto formas no meníngeas criptococosis: si la afectación pulmonar es leve se trata con fluconazol. Si la afectación es grave se trata igual que las formas meníngeas. PNEUMOCYSTIS JIROVECI Es un hongo típico de VIH y trasplantes. Por reactivación de infección latente en una situación de inmunodepresión, porque todos lo tenemos en los pulmones. Suele surgir en los primeros 6 meses postransplante. Produce neumonía atípica: fiebre, tos no productiva, disnea. Infiltrado bilateral en Rx, patrón en vidrio deslustrado. - Diagnóstico: • No se hace cultivo, tinciones como metenamina-plata, azul de toluidina, calcoflúor. • Inmunofluorescencia con anticuerpos monoclonales. • PCR. La más sensible y más usada. - Tto: cotrimoxazol = trimetoprin-sulfametoxazol. Si el paciente tiene una hipoxemia con Pp O2 menor de 70% hay que añadir corticoides, lo cual puede parecer paradójico por la inmunosupresión (así evitamos secuelas en el pulmón debido a inflamación). Los trasplantes que conllevan mayor inmunosupresión (intestinal, cardiaco…) está indicado que los pacientes tomen de por vida cotrimoxazol, y también para profilaxis en pacientes con VIH y menos de 200 CD4.