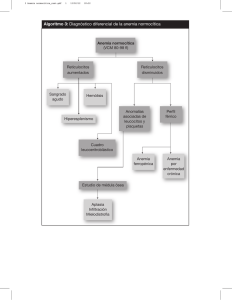
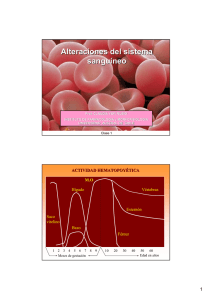
DSpace de la Universidad Catolica de Cuenca
Anuncio

UNIVERSIDAD CATÓLICA DE CUENCA UNIDAD ACADÉMICA DE ING. QUÍMICA, INDUSTRIAL, DE ALIMENTOS, BIOMOLECULAR, BIOCOMBUSTIBLES Y BIOFARMACIA MONOGRAFÍA PREVIA A LA OBTENCIÓN DEL TÍTULO DE QUÍMICO FARMACEUTA TEMA: ANEMIAS HEMOLÍTICAS DIRECTOR: Q.F. XAVIER SANTAMARÍA. INVESTIGADOR: JAIME SEBASTIÁN PEÑA PEÑA. CUENCA – ECUADOR 2011 Dedicatoria DEDICATORIA Este trabajo de investigación, previo a la obtención del título de Químico Farmaceuta lo dedico a mis padres, que han sido uno de los pilares fundamentales y además mi inspiración, por su apoyo moral e incondicional permanente. II Agradecimiento AGRADECIMIENTO Al haber concluido uno de los períodos más importantes de mi vida, quiero agradecer profundamente a Dios, a mis padres, y a cada unos de los catedráticos quienes siempre supieron brindarme sus sabios y muy valiosos conocimientos, para llegar a la culminación de esta etapa Universitaria, así como también expresar de sobre manera mi gratitud a la prestigiosa Unidad Académica Católica de Cuenca. III Índice ÍNDICE Pág. PRELIMINARES: I Carátula II Dedicatoria Agradecimiento III Índice IV VII Objetivos VIII Introducción Pág. CONTENIDO: SECCIÓN UNO: Anemias hemolíticas producidas por alteraciones intrínsecas de los eritrocitos 1 CAPÍTULO I 1 Alteraciones de la membrana eritrocitaria 1.1. Esferocitosis hereditaria 1 - Etiología y patogenia 1 - Cuadro clínico 3 - Diagnóstico 4 - Tratamiento 6 1.2. Eliptocitosis hereditaria 6 - Etiología y patogenia 6 - Cuadro clínico 7 - Diagnóstico 7 - Tratamiento 8 9 1.3. Estomatocitosis hereditaria - Etiología y patogenia 9 - Síndrome de Rh nulo 9 - Hidrocitosis congénita 10 - Xerocitosis congénita 10 - Seudohiperpotasemia hereditaria 10 - Ovaloestomatocitosis hereditaria 10 1.4. Hemoglobinuria paroxística nocturna adquirida 11 - Etiología y patogenia 11 - Cuadro clínico 11 - Datos de laboratorio 12 - Diagnóstico 12 - Pronóstico 13 - Tratamiento 13 IV Índice CONTENIDO: CAPÍTULO II Pág. Trastornos metabólicos del eritrocito 14 2.1. Defectos de la vía glucolítica 14 2.1.1. Déficit de piruvato cinasa 14 - Etiología y patogenia 14 - Cuadro clínico 15 - Diagnóstico 15 - Tratamiento 16 2.2. Deficiencia de glucosa 6 fosfato deshidrogenasa 16 - Etiología 16 - Patogenia 16 - Cuadro clínico 18 - Diagnóstico 19 - Tratamiento 19 2.3. Anormalidades del metabolismo de los nucleótidos 20 CAPITULO III 21 Defectos en la síntesis de la hemoglobina 3.1. Anemia de células falciformes 21 - Etiología 21 - Patogenia 21 - Cuadro clínico 22 - Diagnóstico 24 - Tratamiento 24 3.2. Talasemias 25 3.2.1. Alfatalasemia 25 - Patología y cuadro clínico 25 - Diagnóstico 27 3.2.2. Betatalasemias 28 - Patogenia 28 3.2.2.1. Betatalasemia menor 29 - Concepto y diagnóstico 29 - Cuadro clínico 29 3.2.2.2. Betatalasemia menor 30 - Concepto 30 - Cuadro clínico 30 - Diagnóstico 31 - Tratamiento 32 3.2.2.3. Betatalasemia intermedia 32 3.2.2.4. Deltabetatalasemia 32 V Índice Pág. CONTENIDO SECCIÓN DOS: Anemias hemolíticas producidas por alteraciones extrínsecas de los eritrocitos 33 CAPITULO IV 33 Anemias hemolíticas isoinmunes 4.1. Enfermedad hemolítica del recién nacido 33 - Etiología 34 - Cuadro clínico 34 - Diagnóstico 35 - Prevención y tratamiento 35 4.2. Transfusiones de sangre incompatible 35 CAPITULO V 37 Anemias hemolíticas autoinmunes 5.1. Anemia hemolítica autoinmune por anticuerpos calientes 37 - Etiología y patogenia 37 - Cuadro clínico 37 - Diagnóstico 37 - Pronóstico y tratamiento 38 5.2. Anemia hemolítica autoinmune por anticuerpos fríos 39 - Etiología 39 - Cuadro clínico 40 - Datos de laboratorio 40 - Pronóstico 41 - Tratamiento 41 5.3. Anemia hemolítica autoinmune inducida por fármacos 41 - Fármacos causantes de anemia hemolítica autoinmune 43 CAPITULO VI Hemólisis por traumatismos mecánicos de los eritrocitos 6.1. Anemia hemolítica microangiopática 44 44 - Diagnóstico 44 - Tratamiento 45 6.2. Anemia hemolítica macroangiopática 45 - Cuadro clínico 46 - Tratamiento 46 6.3. Hemólisis por actividad física 47 CONCLUSIONES 48 BIBLIOGRAFÍA 55 VI Objetivos OBJETIVOS OBJETIVO GENERAL: Determinar las causas de anemia hemolítica. OBJETIVOS ESPECÍFICOS: Describir las alteraciones de la membrana eritrocítica. Explorar los trastornos metabólicos del eritrocito. Reconocer los defectos en la síntesis de hemoglobina. Analizar las anemias hemolíticas isoinmunes. Examinar las anemias hemolíticas autoinmunes. Identificar las hemólisis producidas por traumatismos mecánicos de los eritrocitos. VII Introducción INTRODUCCIÓN La supervivencia de los hematíes oscila normalmente alrededor de 120 días. Transcurrido este tiempo, son eliminados de la circulación por los macrófagos del sistema mononuclear fagocítico (SMF), principalmente de la médula ósea y bazo. Las anemias asociadas con la disminución de la supervivencia eritrocitaria se las denomina anemias hemolíticas y sus características más destacadas son el aumento del catabolismo hemoglobínico con hiperbilirrubinemia e ictericia y el incremento de la eritropoyesis medular con reticulocitosis. La intensidad de la anemia varía con el grado de hemólisis y la respuesta eritropoyética, de forma que si ésta es suficiente para mantener normal la concentración de hemoglobina puede existir un estado de compensación sin anemia (hemólisis compensada). La destrucción de los eritrocitos puede tener lugar dentro del compartimiento vascular (hemólisis intravascular) o en las células del sistema mononuclear fagocítico o reticuloendotelial (hemólisis extravascular). La hemólisis intravascular se produce cuando los eritrocitos sufren traumatismos mecánicos o resultan dañados por agentes bioquímicos o físicos. Mientras la hemólisis extravascular, que es la forma más frecuente de destrucción de los hematíes, se produce en gran medida en el interior de las células fagocíticas del bazo y el hígado. El sistema mononuclear fagocítico retira los eritrocitos de la circulación siempre que estos experimentan alguna lesión o alteración inmunitaria. Aunque el estudio etiológico de una anemia hemolítica generalmente se halla dificultado por el elevado número de causas que pueden producirla, su diagnóstico se realiza con facilidad por la existencia de cinco signos biológicos característicos: a) reticulocitosis; b) hiperregeneración eritroblástica; c) hiperbilirrubinemia no conjugada; d) incremento de la deshidrogenasa láctica (LDH) sérica, y e) descenso de la haptoglobina. Los dos primeros pueden observarse también en la hemorragia, pero los tres restantes son indicativos de destrucción eritrocitaria. La siguiente monografía consta de una investigación detallada de las principales anemias hemolíticas, abarcando parámetros que describen desde la etiopatogenia y manifestaciones clínicas hasta el diagnóstico y tratamiento de estas alteraciones hemolíticas. Considerando que, las causas de anemia hemolítica pueden ser muy variadas, para su estudio las he clasificado en dos grandes grupos que son, intrínsecas o VIII Introducción corpusculares (debidas a un defecto eritrocitario) y extrínsecas o extracorpusculares (secundarias a alteraciones del medio que rodea a los hematíes). Con excepción de la hemoglobinuria paroxística nocturna (HPN), todas las hemólisis intrínsecas son de origen congénito, mientras que las extrínsecas siempre son adquiridas. El objetivo general de este ensayo es, determinar las causas de anemia hemolítica; mientras que los objetivos específicos perseguidos son: describir las alteraciones de la membrana eritrocítica, explorar los trastornos metabólicos del eritrocito, reconocer los defectos en la síntesis de hemoglobina, analizar las anemias hemolíticas isoinmunes, examinar las anemias hemolíticas autoinmunes e identificar las hemólisis por traumatismos mecánicos de los eritrocitos. La realización de la presente monografía fue basada en una diversidad de recursos institucionales, humanos, tecnológicos y bibliográficos; que me proporcionaron toda la información necesaria para alcanzar exitosamente el desarrollo de este proceso investigativo, previo a la obtención del título de Químico Farmaceuta. Este trabajo esta destinado para la consulta y guía de los estudiantes y por qué no de los profesionales de la rama, para orientarlos en un pronto y eficaz diagnóstico; por ende a contribuir en el tratamiento de los pacientes que sufren de esta patología tan frecuente a nivel mundial. IX Capítulo I Esferocitosis hereditaria SECCIÓN UNO: Anemias hemolíticas producidas por alteraciones intrínsecas de los eritrocitos. CAPÍTULO I ALTERACIONES DE LA MEMBRANA ERITROCÍTICA. 1.1. ESFEROCITOSIS HEREDITARIA. Etiología y patogenia. La esferocitosis hereditaria es la anemia hemolítica crónica de origen congénito más frecuente en los países desarrollados y sus manifestaciones clínicas, que pueden aparecer a cualquier edad, se inician prácticamente siempre con la clásica tríada de anemia, ictericia y esplenomegalia. La alteración básica de la esferocitosis hereditaria radica en las proteínas que forman el esqueleto de la membrana eritrocítica. Varias de estas proteínas forman una trama en la porción intracelular de la membrana celular, la proteína más importante de esta trama es la espectrina, un heterodímero largo y flexible. La red de espectrina se une en dos -1- Sección uno: Alteraciones intrínsecas Capítulo I Esferocitosis hereditaria puntos a la membrana: mediante la ankirina lo hace a la banda 3 de proteína intrínseca de la membrana y mediante la banda 4.2 a la proteína intrínseca de la membrana glucoforina. Las interacciones horizontal espectrina/espectrina y vertical espectrina/proteína intrínseca de la membrana, actúan estabilizando la membrana eritrocítica y son las responsables de la forma, la fuerza y la flexibilidad normales de los eritrocitos. En la esferocitosis hereditaria el componente que muta con mayor frecuencia es la ankirina, sin embargo todas las mutaciones actúan reduciendo las interacciones verticales entre la trama de espectrina y una que otra de las proteínas intrínsecas de la membrana, lo que origina la disminución de la estabilidad de la membrana del eritrocito. La consecuencia común de todos los defectos proteínicos es la disminución del cociente superficie/volumen eritrocitario; es decir las células afectadas tienen un área de superficie más pequeña para su volumen que la de los glóbulos rojos normales, por lo que se pueden romper fácilmente. Esta patología se caracteriza por la aparición de una alteración morfológica, en la que los eritrocitos tienden a adquirir una forma esférica. “En la actualidad se admiten dos formas de transmisión de la enfermedad: la autosómica dominante, la más frecuente y de escasa expresividad clínica (forma típica) y donde predominan los defectos de la banda 3 o la proteína 4,2 (palidina) y la autosómica recesiva, más rara y acompañada casi siempre de anemia hemolítica intensa (forma atípica) en la que el defecto predominante es un déficit parcial de espectrina o proteína 2,1 (ankirina).” 1 Mecanismo molecular de la esferocitosis hereditaria Esferocitosis hereditaria típica Déficit de banda 3 Déficit de palidina (proteína 4,2) Déficit de ankirina (proteína 2,1) Déficit de espectrina Esferocitosis hereditaria atípica Déficit de espectrina Déficit de ankirina (proteína 2,1) 1 ROZMAN Ciril – FARRERAS Valenti. Medicina Interna. Decimotercera Edición, Editorial Mosby-Doyma, Barcelona, 1996, pag. 41 , Tomo XIV -2- Sección uno: Alteraciones intrínsecas Capítulo I Esferocitosis hereditaria Cuadro clínico. En los frotis de sangre, los eritrocitos muestran una pérdida de la zona central pálida debido a su forma esférica. Al igual que en otras anemias hemolíticas, la regeneración eritrocítica se traduce en una reticulocitosis en la sangre periférica. La esplenomegalia es mayor y más frecuente que en cualquier otra forma de anemia hemolítica y el bazo llega a pesar entre 500 y 1000 gramos o incluso más. Además entre el 40% y el 50 % de los pacientes presentan colelitiasis. “Otras manifestaciones pueden ser: bebés con una coloración amarillenta de la piel y de los ojos (ictericia), al igual que palidez, fatiga, irritabilidad en los niños, dificultad para respirar y debilidad.” 2 Sin embargo la intensidad de la anemia puede variar, desde un carácter grave de inicio neonatal con gran esplenomegalia, hasta situaciones prácticamente asintomáticas o incluso sin expresividad biológica de la enfermedad. En ocasiones, la anemia del tipo crónico puede agravarse por aparición de una eritroblastopenia aguda secundaria a una infección por el parvovirus B19. Si no hay complicaciones, ésta se resuelve espontáneamente en unos 15 días. Imagen de un esferocito (izquierda) comparado con un Eritrocito (derecha) obtenida mediante microscopio electrónico de barrido. Imagen obtenida de: Farreras-Rosman. Enciclopedia de Medicina Interna. 2 http://www.nlm.nih.gov/medlineplus/spanish/ency/article/000530.htm -3- Sección uno: Alteraciones intrínsecas Capítulo I Esferocitosis hereditaria Diagnóstico. La esferocitosis hereditaria es la anemia hemolítica donde el examen de la morfología eritrocitaria tiene mayor valor diagnóstico. La disminución de la relación superficie/volumen, secundaria al defecto proteínico del esqueleto, determina la formación de esferocitos que, además de su forma característica, poseen una mayor concentración corpuscular media de Hb (superior a 360 g/L). La observación de esferocitos no es, sin embargo, constante y en un número no despreciable de casos resulta difícil detectar su presencia, incluso para los observadores experimentados. Los esferocitos no son exclusivos de esta enfermedad, ya que pueden observarse también en otras anemias hemolíticas con intensa destrucción eritrocitaria, como la anemia hemolítica autoinmune, la hemólisis microangiopática o la hemólisis por septicemia. Una característica del esferocito es su elevada sensibilidad a la hipotonía del medio, hemolizándolo, incluso cuando éste tiene una concentración de cloruro sódico (NaCl) próxima a la fisiológica (90 g/L). Ello obedece a que los esferocitos tienen disminuida su capacidad para resistir un aumento del agua intracelular, fenómeno que constituye la base de la prueba diagnóstica conocida como resistencia o fragilidad osmótica. Esta prueba, de gran simplicidad, consiste en mezclar sangre del paciente con concentraciones decrecientes de solución salina (1-9 g/dl de NaCl) y medir la hemólisis que se produce para cada una de ellas. En condiciones normales la hemólisis de los eritrocitos sin incubar empieza a 5g/dl y termina a los 3,5g/dl, mientras que en los eritrocitos incubados la hemólisis comienza a los 6 g/dl y termina a los 4 g/dl respectivamente. Estos valores se expresan en hemólisis al 50% e indican el comportamiento global de la población frente a la hipotonía y oscilan en la prueba inmediata entre 3,6 y 4,2 mientras que en la prueba incubada los valores están entre 4,5 y 5,2. Es mas sensible la prueba incubada y es positiva en un 100% de los casos de Esferocitosis hereditaria. Otra prueba de fragilidad osmótica eritrocitaria, algo más sensible, es la lisis de los hematíes en glicerol acidificado. La prueba de la autohemólisis (incubación de sangre desfibrinizada a 37°C durante 48 h y medida del grado de hemólisis con glucosa y/o ATP) empleada durante muchos años en el diagnóstico de la esferocitosis hereditaria, no se utiliza prácticamente en la actualidad debido a su carácter engorroso y a la existencia de frecuentes falsos positivos. Por último, otras técnicas que también pueden emplearse en el diagnóstico de esta enfermedad son las que miden la deformabilidad de los hematíes o la permeabilidad pasiva de la membrana al sodio. -4- Sección uno: Alteraciones intrínsecas Capítulo I Esferocitosis hereditaria Pruebas diagnósticas en la esferocitosis hereditaria Morfología eritrocitaria Índices eritrocitarios (CCMH) Resistencia o fragilidad osmótica eritrocitaria Prueba de la lisis en glicerol acidificado Prueba de la autohemólisis Otras pruebas (deformabilidad eritrocitaria, permeabilidad pasiva al sodio) CCMH: concentración corpuscular media de hemoglobina Esferocitosis. (Abundantes eritrocitos con desaparición de la zona clara central) Imagen obtenida de: Farreras-Rosman. Enciclopedia de Medicina Interna. Esferocitosis. Esferocitosis. Imágenes obtenidas de: http://members.tripod.com/sides_escom/Notas/Anemia_img/AneIX.jpg -5- Sección uno: Alteraciones intrínsecas Capítulo I Eliptocitosis hereditaria Tratamiento. El tratamiento del síndrome anémico en la esferocitosis hereditaria es la esplenectomía. Aunque el momento en que ésta debe llevarse a cabo no siempre es fácil de establecer, habitualmente se espera a que el paciente tenga más de 6 años, debido al menor riesgo de septicemia. Sin embargo, en las formas graves y de inicio neonatal o en la primera infancia, suele recomendarse practicar la esplenectomía cuanto antes. En este caso, el riesgo de infecciones puede prevenirse mediante antibiótico terapia y la práctica de una esplenectomía total o parcial con reimplante de un fragmento esplénico. Antes de la esplenectomía es aconsejable determinar la vida media eritrocitaria y el grado de captación hepatoesplénica de los hematíes. Asimismo, dada la elevada frecuencia de litiasis biliar en estos pacientes, conviene descartarla mediante ecografía y proceder a la colecistectomía aprovechando el mismo acto operatorio. “La esplenectomía consigue normalizar el cuadro clínico en prácticamente todos los casos de esferocitosis hereditaria, ya que elimina el órgano principal de destrucción eritrocitaria, pero en ningún caso cura el defecto intrínseco de membrana, causante de la enfermedad.”3 Si después de la esplenectomía no se resuelve completamente la sintomatología, cabe pensar en una esferocitosis hereditaria atípica. 1.2. ELIPTOCITOSIS HEREDITARIA. Etiología y patogenia. La eliptocitosis congénita es algo menos frecuente que la esferocitosis hereditaria, afecta aproximadamente a 1 de cada 5000 personas, posee al parecer, un mayor número de formas asintomáticas. Esta enfermedad se transmite con carácter autosómico dominante y en su forma más habitual se caracteriza por la presencia de una proporción variable de ovalocitos y eliptocitos en sangre periférica que se adquiere cuando los hematíes se deforman al atravesar la microcirculación y ya no Imagen obtenida de: http://www.iqb.es/ hematologia/atlas/eliptocito.htm recuperan su forma bicóncava inicial. 3 ROZMAN Ciril – FARRERAS Valenti. Medicina Interna. Decimotercera Edición, Editorial Mosby-Doyma, Barcelona, 1996, pag. 41 , Tomo XIV -6- Sección uno: Alteraciones intrínsecas Capítulo I Eliptocitosis hereditaria Al igual que en la esferocitosis hereditaria, su variabilidad génica explica, que en muchos casos el diagnóstico sea difícil, especialmente cuando el único criterio es el examen de la morfología eritrocitaria. Se conocen tres defectos proteicos del esqueleto de membrana que pueden originar la enfermedad: déficit de espectrina, déficit de proteína 4.1 y déficit de glucoforina C. Todos producen un efecto común, de impedir que la espectrina se asocie y forme tetrámeros, con lo que el eritrocito pierde la capacidad de recuperar su forma normal después de una deformación longitudinal. El déficit de alfa espectrina afecta al 60% de los pacientes, su forma de transmisión hereditaria es autosómica dominante y la expresividad clínica puede variar desde el estado asintomático (eliptocitosis simple) hasta la anemia moderada o muy intensa. La deficiencia de la proteína 4.1 se observa en un 30-40% de pacientes, su forma de transmisión hereditaria es autosómica dominante y su presentación se caracteriza por la marcada elongación de los eritrocitos. El déficit de la glucoforina C se asocia con una disminución simultánea de la proteína 4.1 debido a que entre las dos se estabilizan. El déficit de glucoforina C asociada a eliptocitos obedece a una mutación en el codón 45 sin expresividad clínica. Cuadro clínico. La eliptocitosis congénita puede clasificarse en tres grupos (común, esferocítica y estomatocítica) que incluyen diferentes formas clínicas de la enfermedad. La más frecuente es eliptocitosis común, asintomática (87% de los casos) y la asociada a anemia hemolítica crónica de escasa intensidad (12% de los casos). El 1% restante comprende formas clínicas más graves, entre las que destaca la piropoiquilocitosis congénita (PPC) la cual cursa con anemia hemolítica intensa, los hematíes son microcíticos y de morfología extraña, cuya característica principal es la inestabilidad de la membrana eritrocitaria al calor, que se rompe a temperaturas de 44 a 45 ºC (mientras que los hematíes normales resisten hasta 49 ºC) por lo que prácticamente nunca pasa inadvertida. Esta se debe a un déficit de espectrina y a una alteración del auto ensamblaje de la espectrina. También pueden presentarse en la eliptocitosis síntomas asociados como: Fatiga, dificultad para respirar e ictericia. Diagnóstico. El diagnóstico de la eliptocitosis hereditaria se basa, prácticamente siempre, en el examen de la morfología eritrocitaria y el estudio familiar, ya que existe una mayor probabilidad de desarrollar esta enfermedad si algún familiar la ha padecido. -7- Sección uno: Alteraciones intrínsecas Capítulo I Eliptocitosis hereditaria En la interpretación del examen morfológico tiene gran valor el número de ovalocitos o eliptocitos observados, ya que su mera presencia no es exclusiva de esta enfermedad. Así, esta alteración morfológica puede observarse también en otras anemias de diverso origen como la ferropénica, megaloblástica, talasemias, entre otras. Las formas de eliptocitosis hereditarias mas fáciles de detectar son las que cursan con anemia hemolítica intensa y numerosos eliptocitos circulantes (>60%), pero en contrapartida son las menos frecuentes. Además del estudio morfológico, se puede complementar el diagnóstico con los siguientes exámenes: El nivel de bilirrubina puede estar alto. La ecografía de la vesícula biliar puede mostrar cálculos biliares. El nivel de deshidrogenasa láctica puede estar alto. Un examen físico por parte del médico puede mostrar esplenomegalia. Pruebas de biología molecular, para la demostración del defecto a nivel del gen. Eliptocito Eliptocitos Imagen obtenida de: http://www.telmeds.org/ atlas/hematologia/serie-roja/anomalias-decontenido/cuerpos-de-howell-jolly/ Imagen obtenida de: http://members.tripod.com/ sides_escom/Notas/Anemia_img/AneX.jpg Tratamiento. “No existe tratamiento necesario para este trastorno, a menos que se presente anemia grave o síntomas de anemia. Al igual que en la esferocitosis hereditaria, la esplenectomía puede disminuir la tasa de daño a los glóbulos rojos.”4 4 http://www.nlm.nih.gov/medlineplus/spanish/ency/article/000563.htm -8- Sección uno: Alteraciones intrínsecas Capítulo I Estomatocitosis hereditaria 1.3. ESTOMATOCITOSIS HEREDITARIA. Etiología y patogenia. “La estomatocitosis se caracteriza por eritrocitos en los cuales aparece una zona central de palidez lineal y en forma de estoma en frotis teñidos y de aspecto de platos hondos en las preparaciones húmedas, se observan así porque los eritrocitos han perdido una de sus concavidades (unicóncavos).”5 En este caso la alteración de la membrana se debe a un defecto de permeabilidad a los cationes monovalentes de sodio y potasio. Estomatocitos Estomatocitos Imagen obtenida de: http://www.iqb.es/ hematologia/atlas/estomatocito/estomat ocito.htm Imagen obtenida de: http://members.tripod.com/ sides_escom/Notas/Anemia_img/AneX.jpg En la actualidad se conocen cinco tipos de estomatocitosis de transmisión hereditaria de carácter autosómico dominante: 1) Síndrome de Rh nulo o Rh0: Es una forma rara de anemia hemolítica asociada a la ausencia total o parcial del antígeno Rh. La frecuencia es de 1 caso por cada 3 millones de nacimientos. Clínicamente cursa con anemia hemolítica intensa, acompañada de un aumento de la fragilidad osmótica, elevado porcentaje de estomatocitos circulantes, esferocitos y con la prueba serológica se manifiesta la ausencia de aglutinación eritrocitaria frente a anticuerpos anti- Rh. Estos eritrocitos muestran un aumento de la difusión pasiva de los cationes monovalentes sodio y potasio a través de la membrana. Por esta razón el eritrocito se deshidrata, pero como la relación de superficie- volumen esta también disminuida, la fragilidad osmótica suele hallarse aumentada, lo que puede llevar a una confusión con la esferocitosis hereditaria. 5 BEESON Paul – McDERMOTT Walsh. Tratado de Medicina Interna. Decimocuarta Edición, Editorial Interamericana, México, 1991, pag 1709, Tomo II -9- Sección uno: Alteraciones intrínsecas Capítulo I Estomatocitosis hereditaria 2) Hidrocitosis congénita: Es un síndrome hemolítico crónico raro que se da por alteración de las concentraciones de cationes intraeritrocitarios y modifica el movimiento de agua entre ambos lados de la membrana. Aunque el agua usa su canal acuaporina y el eritrocito pone en marcha una intensa activación de la bomba de sodio y potasio, la membrana no puede contrarrestar la entrada masiva de sodio y el eritrocito se hidrata, por ello pierde una de sus concavidades y adquiere forma acampanada. El diagnóstico utilizado es la demostración del aumento de la difusión pasiva del sodio y el aumento de la concentración intraeritrocitaria de sodio. Aquí no se recomienda la esplenectomía porque existe complicaciones trombo embolicas, excepto en los casos de anemia intensa. Hidrocitosis congénita. Estomatocitos (flechas). Imagen obtenida de: Farreras-Rosman. Enciclopedia de Medicina Interna. 3) Xerocitosis congénita: Se transmite con carácter autosómico dominante, presenta un aumento de la permeabilidad pasiva de la membrana eritrocitaria al sodio y al potasio. Es un proceso que transcurre con deshidratación, hemólisis compensada o ligera anemia hipercroma y gran aumento del número de reticulocitos circulantes. En la prueba de estabilidad térmica, estos resisten hasta los 50`C. 4) Seudohiperpotasemia hereditaria: Se la identifica por un exceso de potasio en el plasma (7 a 9 mEq/l) cuando la sangre después de extraída se deja reposar algún tiempo a temperatura ambiente. Es un defecto congénito de carácter autosómico dominante, en el que el eritrocito pierde su contenido de potasio una vez fuera del organismo. 5) Ovaloestomatocitosis asiática: Los eritrocitos presentan una membrana rígida no deformable. Impiden incluso la penetración del plasmodio. - 10 - Sección uno: Alteraciones intrínsecas Capítulo I Hemoglobinuria paroxística nocturna 1.4. HEMOGLOBINURIA PAROXÍSTICA NOCTURNA ADQUIRIDA. (HPN) Etiología y patogenia. La hemoglobinuria paroxística nocturna es un trastorno hemolítico adquirido de las células madres de la hematopoyesis, que origina una clonación de células que son susceptibles a una lesión de la membrana mediada por el complemento. La alteración de la HPN se debe a un aumento de la sensibilidad de los hematíes, granulocitos y plaquetas a la acción lítica de la fracción C3 del complemento. Se han observado deficiencias de diversas proteínas de membrana como los déficit de acetilcolinesterasa y de distintos inhibidores del complemento como el decay accelerating factor o DAF (CD55), el inhibidor de membrana de la lisis reactiva (CD59), el factor de restricción homólogo (inhibidor de C8) o del antígeno CD14. La base común de estas deficiencias radica en un déficit del anclaje de estas proteínas a la membrana a través de grupos glucosil fosfatidil inositol (GPI) por una mutación en el gen PIG-A que codifica su síntesis. La HPN es el resultado del déficit de grupos GPI que no permite que la membrana celular contenga inhibidores de las fracciones activadas del complemento (el déficit más importante es el de CD59). Imagen obtenida de: http://www.revistacafeneauasufletelor.ro/afectiuni/ hemoglobinuria-paroxistica-nocturna_433.html Cuadro clínico. Se presenta en ambos sexos, entre los 30 y los 40 años. El comienzo puede ser muy variado. Los pacientes presentan anemia de intensidad variable, plaquetopenia moderada y granulocitopenia. La hemoglobinuria, que da nombre a la enfermedad, se da por la descomposición temprana de los glóbulos rojos, los cuales liberan hemoglobina hacia la sangre y posteriormente es eliminada en la orina. Esto ocurre por lo general en la noche o temprano en la mañana. - 11 - Sección uno: Alteraciones intrínsecas Capítulo I Hemoglobinuria paroxística nocturna En los episodios de hemólisis brusca, el enfermo puede presentar dolor lumbar o abdominal difuso probablemente debido a la isquemia producida por trombos en los pequeños vasos. Con relativa frecuencia ocurre trombosis en los territorios hepatoesplénicos o en las venas cerebrales. La mayor frecuencia de trombosis e infecciones que acompañan a esta enfermedad, quizá se deban a una modificación funcional de las plaquetas y de los granulocitos, inducida por el complemento. En algunos pacientes predomina la trombocitopenia, lo que puede ocasionar una púrpura petequial. Datos de laboratorio. La anemia tiene intensidad variable y puede acompañarse de trombocitopenia y granulocitopenia. También es posible hallar microcitosis e hipocromía, que reflejan la existencia de una ferropenia. La cifra de reticulocitos suele estar ligeramente elevada. La fosfatasa alcalina granulocitaria es baja, excepto en los casos asociados a anemia aplásica. La presencia de hemosiderinuria es constante y puede ocasionar un estado de ferropenia. Hipocromía Imagen obtenida de: http://www.telmeds.org/wpcontent/uploads/2009/05/hipocromia2.jpg Microcitosis Imagen obtenida de: http://www.telmeds.org/wpcontent/uploads/2009/05/microcitos_esferocito.jpg Diagnóstico. La prueba diagnóstica de esta enfermedad es la prueba de Ham, que se realiza poniendo en contacto hematíes del paciente con el suero propio y con otro suero compatible, en un medio acidificado. Si la prueba es positiva se produce una hemólisis de los hematíes. Otro examen es la prueba de la sacarosa, que consiste en facilitar la fijación del complemento (disminuyendo la fuerza iónica del medio) mediante la adición de la - 12 - Sección uno: Alteraciones intrínsecas Capítulo I Hemoglobinuria paroxística nocturna sacarosa. Esta prueba es muy sensible pero poco específica. Sin embargo, la de Ham no es suficientemente sensible para detectar a todos los pacientes con HPN. “También el color rojo o marrón de la orina indica la descomposición de los glóbulos rojos y que la hemoglobina está siendo liberada en la circulación corporal y finalmente en la orina,”6 por lo que es conveniente realizar las siguientes pruebas: hemoglobina en suero, prueba de hemólisis de la sacarosa, análisis de orina y hemosiderina en orina. Pronóstico. Es muy variable. En algunos casos la enfermedad mejora progresivamente. Sin embargo, la mayoría de los enfermos presentan períodos de remisión con exacerbación de las crisis hemolíticas inducidas por infecciones, transfusiones e inmunizaciones. Una de las complicaciones más graves es la trombosis venosa. La supervivencia, en general, es superior a los 20 años. Tratamiento. En algunos pacientes pueden ser útiles las transfusiones. A pesar de la ferropenia, la administración de hierro puede resultar peligrosa, dado que aumenta la hemólisis y la hemoglobinuria. Se han empleado también glucocorticoides. La administración de andrógenos puede ser moderadamente eficaz. En algunos casos se ha ensayado con éxito el trasplante de médula ósea alogénico. 6 http://www.nlm.nih.gov/medlineplus/spanish/ency/article/000534.htm - 13 - Sección uno: Alteraciones intrínsecas Capítulo II Defectos de la vía glucolítica CAPÍTULO II TRASTORNOS METABÓLICOS DEL ERITROCITO. 2.1. DEFECTOS DE LA VÍA GLUCOLÍTICA. (Vía Meyorhof – Embden) El producto primario de la vía glucolítica es el ATP. Teóricamente cualquier defecto de la vía glucolítica suficientemente grave para limitar la producción de ATP será causa de anemia hemolítica. Se utiliza frecuentemente el término anemia hemolítica no esferocítica congénita para referirse a estas enfermedades. Los tres defectos que ocurren con mayor frecuencia son deficiencias de piruvatocinasa (PK), glucosa fosfato isomerasa (GPI), y triosa fosfato isomerasa (TPI). De ellos el más frecuente es la deficiencia de PK, probablemente en un orden de magnitud. En su mayor parte los defectos de la vía glucolítica sólo causan problema en el eritrocito, probablemente porque otros tejidos vitales emplean otras isoenzimas. Sin embargo, la triosa fosfato isomerasa es una excepción notable. La deficiencia de esta enzima se acompaña no solo de anemia hemolítica sino también de enfermedad neuromuscular y muerte temprana. El motivo de esta diferencia es que la misma isoenzima de la triosa fosfato isomerasa la comparten el eritrocito y los tejidos neuromusculares. 2.1.1. Déficit de piruvatocinasa Etiología y patogenia. Predomina en la raza blanca y afecta por igual a ambos sexos. Su forma de transmisión hereditaria es autosómica recesiva y la elevada variabilidad de las mutaciones observadas explica que, en ausencia de consanguinidad, los pacientes sean generalmente portadores de dos variantes moleculares diferentes (dobles heterocigotos) y sólo rara vez de una misma variante (homocigotos). Los portadores heterocigotos suelen carecer de expresividad clínica o hematológica de la enfermedad. La piruvatocinasa en la glucólisis anaerobia cataliza la transformación de fosfoenolpiruvato a piruvato, proceso en el que se forma ATP. El déficit de PK se debe a la sustitución de aminoácidos, lo que lleva a que los hematíes tengan un déficit - 14 - Sección uno: Alteraciones intrínsecas Capítulo II Déficit de piruvatocinasa relativo de ATP, considerando su temprana edad. Como consecuencia de ello, se pierde parte del potasio intracelular, alterando la morfología de los hematíes que se vuelven más rígidos y son secuestrados más fácilmente por el sistema mononuclear fagocítico. Cuadro clínico. Los heterocigotos son fenotípicamente normales, pero se aprecia deficiencia mesurable de la actividad enzimática en el eritrocito. Los homocigotos presentan un estado hemolítico que dura toda la vida, de gravedad variable, con esplenomegalia. En la mayoría de pacientes se presenta anemia e ictericia en el periodo neonatal. Diagnóstico. Generalmente los casos se diagnostican en la infancia o durante los primeros años de vida. Los exámenes hematológicos presentan generalmente anemia macrocítica, que se acompaña de una elevada reticulocitosis y trombocitosis persistente. Al contrario de la esferocitosis hereditaria, las alteraciones morfológicas eritrocitarias son poco específicas, con excepción de la presencia de algunos equinocitos (burr cells) cuya observación puede ser de utilidad para establecer una primera orientación diagnóstica. La vida media eritrocitaria está siempre acortada y con relativa frecuencia su interpretación se halla dificultada por la presencia de una doble población debida a una destrucción temprana y selectiva de reticulocitos en el bazo. La demostración del déficit enzimático exige determinar la actividad PK en el hemolizado, para lo cual debe procurarse eliminar bien los leucocitos, los cuales presentan una actividad PK normal. La reticulocitosis explica el que la actividad PK siempre se halle algo por encima de la que correspondería a los hematíes maduros. También puede ser útil en el diagnóstico del déficit de PK el hallazgo de un aumento del 2,3-difosfoglicerato que, al favorecer la función hemoglobínica, contribuye a la mejor tolerancia clínica de esta enzimopatía. Reticulocitos Imagen obtenida de: http://www.clinicadam.com/salud/6/1491.html - 15 - Sección uno: Alteraciones intrínsecas Capítulo II Deficiencia de glucosa 6 fosfato deshidrogenasa Tratamiento. En casos de hemólisis intensa se recomienda la esplenectomía, pero su eficacia es mucho menor que en la esferocitosis hereditaria, de forma que incluso en los casos de buena respuesta, el aumento de la Hb no suele ser superior a 10 g/L. A veces, no obstante, este pequeño aumento de la concentración de Hb suele ser suficiente para disminuir o incluso anular el requerimiento transfusional. Al igual que en cualquier hemólisis crónica, en el déficit de PK es muy recomendable la administración de ácido fólico con el objeto de evitar el agotamiento de las reservas por exceso del consumo. 2.2. DEFICIENCIA DE GLUCOSA 6 FOSFATO DESHIDROGENASA. Etiología. Es la enzimopatía más frecuente y predomina en las razas negras, asiática y en los individuos de raza blanca oriundos del área mediterránea. Su transmisión hereditaria va ligada al cromosoma X, así todos los eritrocitos de los varones afectados presentan la deficiencia de actividad enzimática, pero debido a la inactivación aleatoria de uno de los cromosomas X en la mujer, las mujeres heterocigotas poseen dos poblaciones distintas de eritrocitos: una normal y la otra deficitaria en actividad G6PD. En consecuencia los varones son los que padecen la enfermedad (homocigotos) y las mujeres son portadoras asintomáticas del defecto (heterocigotos), salvo aquellas en que la proporción de eritrocitos deficitarios es muy alta. A la enzima normal, propia de la raza blanca, se la denomina G-6-PD B+ y se la considera como el patrón de la normalidad. Entre las numerosas variantes moleculares descritas destaca la G-6-PD A+, cuya actividad es también normal pero que, a diferencia de la G-6-PD B+, predomina en la raza negra y posee una movilidad electroforética más rápida. Patogenia. Se da por que los hematíes y sus membranas son vulnerables a la lesión por agentes oxidantes exógenos y endógenos. En condiciones normales, el glutatión reducido intracelular inactiva estos oxidantes. Las alteraciones de las enzimas que intervienen en el cortocircuito de la hexosamonofosfato o en el metabolismo del glutatión disminuyen - 16 - Sección uno: Alteraciones intrínsecas Capítulo II Deficiencia de glucosa 6 fosfato deshidrogenasa la capacidad de los eritrocitos para protegerse de la lesión oxidativa y provocan una anemia hemolítica. “Estas personas sintetizan una cantidad normal de enzima en los precursores eritroides, pero su concentración disminuye rápidamente en los eritrocitos maduros normales, que pierden la capacidad de sintetizar proteínas. Por lo tanto los hematíes más viejos se van quedando sin actividad enzimática y cada vez son más sensibles a la agresión oxidativa.”7 Los efectos que producen los agentes nocivos consisten en una oxidación del glutatión reducido (GSH) a glutatión oxidado (GSSG) a través de la síntesis de peróxido de hidrogeno. Como en las células con deficiencia de G6PD se encuentra alterada la regeneración del glutatión reducido (GSH), el peróxido de hidrógeno se acumula y desnaturaliza las cadenas de la globina al oxidar sus grupos sulfhidrilo. La hemoglobina desnaturalizada precipita en los eritrocitos, formando inclusiones denominadas cuerpos de Heinz. Estos precipitados de hemoglobina desnaturalizada pueden alterar la membrana celular en la medida suficiente como para provocar hemólisis intravascular. Además, los eritrocitos con inclusiones son más deformables y los fagocitos esplénicos que intentan arrancar las inclusiones lesionan aún más las membranas creando las denominadas células mordidas. Todas estas alteraciones facilitan el atrapamiento de los hematíes en los sinusoides esplénicos y su destrucción por los fagocitos (hemólisis extravascular). Cuerpos de Heinz Imagen obtenida de: http://www.iqb.es/hematologia/atlas/variantes_eritrocitos/cuerpos_heinz.htm 7 ROBBINS Stanley – CONTRAN Ramzi. Patología Humana. Séptima Edición, Editorial Elsevier, Madrid, 2004, pag 406. - 17 - Sección uno: Alteraciones intrínsecas Capítulo II Deficiencia de glucosa 6 fosfato deshidrogenasa Cuadro clínico. Esta enfermedad no produce síntomas, salvo que los eritrocitos se vean sometidos a una agresión oxidativa tras su exposición a determinados fármacos (ver tabla adjunta), toxinas, infecciones, estrés y ciertos alimentos. Fármacos que pueden desencadenar la crisis hemolítica en el déficit de G-6-PD Acción intensa Acción moderada Antipiréticos Acetaminofen Ácido acetilsalicílico Sulfapiridina Sulfadiazina Sulfacetamida Sulfaguanidina Antipalúdicos Primaquina Cloroquina Nitrofuranos Nitrofurantoína Furazolidona Azul de metileno Antazolina Ácido nalidíxico Vitamina C Naftaleno Cloramfenicol Dimercaprol Isoniazida Acetilfenilhidrazina L-DOPA Estreptomicina Procaína Sulfamidas y sulfonas Otros Se puede desencadenar una crisis hemolítica intensa que en ocasiones requiere la práctica de una transfusión. La hemólisis por déficit de G-6-PD desencadenada por la ingestión de fármacos suele evolucionar en dos fases: la inicial o aguda, que aparece a las 24-48 h (o incluso más tarde) del contacto, y la segunda o de recuperación, que se inicia espontáneamente a los 2-4 días y se caracteriza por un aumento progresivo de la Hb. La intensidad de la primera fase o la duración de la segunda difieren según la variante de G-6-PD. En los individuos de raza blanca existe una forma clínica de déficit de G-6-PD en la que la hemólisis aguda se desencadena por la ingestión de habas. Debido a ello se denomina favismo y, aunque la intensidad de la anemia en este trastorno es variable, suele ser acusada y se acompaña de fiebre, escalofríos y hemoglobinuria. En ocasiones, la eliminación masiva de Hb por la orina puede acompañarse de insuficiencia renal aguda con valores muy elevados de urea y creatinina. El efecto de las habas se atribuye a la acción de ciertas agliconas (divicina o isouramilo) que se metabolizan en el propio organismo humano y originan sustancias tóxicas de elevado poder oxidante. En casos graves, pueden aparecer hemoglobinuria y colapso vascular periférico. - 18 - Sección uno: Alteraciones intrínsecas Capítulo II Deficiencia de glucosa 6 fosfato deshidrogenasa Diagnóstico. Durante la fase aguda de la hemólisis, el descenso brusco del hematocrito se acompaña de elevación plasmática de la hemoglobina y la bilirrubina no conjugada, junto con un descenso de la haptoglobina del plasma. La oxidación de la hemoglobina da lugar a la formación de cuerpos de Heinz, que se descubren en la tinción supra vital, como la del violeta de genciana. “En el diagnóstico del déficit de G-6-PD tienen gran importancia los antecedentes de ingesta de habas o de fármacos oxidantes. En la región mediterránea, el favismo constituye la forma clínica más frecuente de déficit de G-6-PD, por lo que es obligado considerarlo ante un proceso de anemia brusca de origen no hemorrágico y acompañado de la emisión de orinas oscuras.”8 En tales casos, la observación de la extensión sanguínea ya permite establecer una primera orientación diagnóstica al mostrar la presencia de anisopoiquilocitosis y abundantes hematíes con distribución anómala de la Hb (excentrocitos). La confirmación diagnóstica exige siempre la determinación de la actividad de la G-6-PD en el hemolizado (de 0 en los varones y de aproximadamente el 50% en las mujeres heterocigotas). Poiquilocito Cuerpos de Heinz (tinción supra vital) Imagen obtenida de: http://raulcalasanz.files.wordpress.com/ 2009/10/talasemia-menor.jpg Imagen obtenida de: http://members.tripod.com/sides_escom/ Notas/Anemia_img/AneIX.jpg Tratamiento. El tratamiento del déficit de G-6-PD es siempre preventivo y consiste en evitar en lo posible el contacto con las sustancias que potencialmente pueden desencadenar la crisis hemolítica. En el caso de hemólisis aguda con insuficiencia renal, junto a una transfusión de hematíes puede ser necesaria la práctica de una diálisis. 8 ROZMAN Ciril – FARRERAS Valenti. Medicina Interna. Decimotercera Edición, Editorial Mosby-Doyma, Barcelona, 1996, pag 44, Tomo XIV - 19 - Sección uno: Alteraciones intrínsecas Capítulo II Anormalidades del metabolismo de los nucleótidos 2.3. ANORMALIDADES DEL METABOLISMO DE LOS NUCLEÓTIDOS. Hay dos defectos enzimáticos importantes en este campo; uno que se refiere al metabolismo de la pirimidina y otro que afecta al metabolismo de la purina. Estos son la deficiencia de nucleotidasa de 5´pirimidina, y la producción excesiva de desaminasa de adenosina. La deficiencia de 5´ nucleotidasa de pirimidina puede sospecharse clínicamente porque los eritrocitos tienen un intenso punteado basófilo. El diagnóstico de deficiencia de 5´nucleotidasa de pirimidina puede confirmarse por valoración enzimática. “El descubrimiento del punteado recuerda la toxicidad por el plomo; de hecho se ha comprobado que la 5´nucleotidasa de pirimidina está inhibida en casos de intoxicación saturnina.”9 Por lo tanto, el punteado basófilo, puede tener una etiología similar en los dos procesos. La 5´ nucleotidasa de pirimidina es una enzima catabólica para suprimir las pirimidinas fosforiladas de la célula después que el ARN se ha desintegrado en el reticulocito que está madurando. La producción excesiva de desaminasa de adenosina es un defecto heredado en el cual hay aproximadamente 70 veces más actividad enzimática que en estado normal. Por lo tanto, es posible que se trate de una anormalidad reguladora. Esta enzima normalmente convierte la adenosina en inosina. Todos estos trastornos impiden la formación normal del eritrocito causando anemia hemolítica. Imagen obtenida de: http://www.telmeds.org/atlas/hematologia/serie-roja/ anomalias-de-contenido/punteado-basofilo1.jpg 9 BREWER George – AXELSON John. Trastornos hematológicos. Editorial Interamericana, México, 1994, pag 580. - 20 - Sección uno: Alteraciones intrínsecas Capítulo III Anemia de células falciformes CAPÍTULO III DEFECTOS EN LA SÍNTESIS DE HEMOGLOBINA. 3.1. ANEMIA DE CÉLULAS FALCIFORMES. (Anemia Drepanocítica) Etiología. Constituye la hemoglobinopatía más frecuente en el mundo. La anemia drepanocítica se hereda de ambos padres. Este tipo de anemia es mucho más común en personas de ascendencia africana o mediterránea y también se observa en personas de Centro y Suramérica, el Caribe y el Medio Oriente. Patogenia. La base química de la anemia de células falciformes es la sustitución del ácido glutámico de la posición 6 de la cadena beta de globina por valina, produciendo HbS. Este simple cambio es capaz de inducir una profunda alteración de la cadena de globina, que polimeriza a baja tensión de oxígeno, formándose largas fibras de HbS que distorsionan totalmente la estructura de los hematíes, el cual adopta forma de hoz o semiluna aumentando la viscosidad sanguínea y bloqueando la circulación capilar en diferentes áreas del organismo, produciendo microinfartos. Imagen obtenida de: Enciclopedia Microsoft Encarta - 21 - Sección uno: Alteraciones intrínsecas Capítulo III Anemia de células falciformes “Inicialmente, esta transformación es reversible con la oxigenación; sin embargo, con cada episodio, la membrana sufre daños que acaban haciendo que la célula acumule calcio, pierda potasio y agua, produciendo finalmente que la conversión en célula falciforme sea irreversible, aunque la oxigenación sea adecuada.”10 Los principales factores que influyen en la alteración falciforme de los eritrocitos son: las condiciones locales del flujo de sangre, tención de oxigeno y pH; de la concentración de HbS, y de la presencia en el eritrocito de otra hemoglobina que puede establecer interacciones con HbS para disminuir o aumentar la producción de formas semilunares. La formación de hematíes falciformes tiene dos consecuencias importantes. En primer lugar, los episodios repetidos de desoxigenación producen una lesión de la membrana y una deshidratación de los hematíes, que se convierten irreversiblemente en células falciformes rígidas. Las células mononucleares fagocíticas reconocen y eliminan estos hematíes disfuncionales, dando así lugar a una anemia hemolítica extravascular crónica. En conjunto, la esperanza de vida media de los hematíes falciformes se reduce de 120 a unos 20 días. En segundo lugar, los eritrocitos falciformes provocan obstrucciones micro vasculares diseminadas, con la consiguiente lesión hística isquémica. Las infecciones, las inflamaciones, la deshidratación y la acidosis pueden desencadenar y empeorar la oclusión vascular. Cuadro clínico. La anemia drepanocítica suele manifestarse después del sexto mes de vida, cuando la hemoglobina fetal (HbF) ha sido sustituida casi en su totalidad por HbS. La anemia es intensa, con valores de Hto del 18% al 30%. La hemólisis crónica se asocia a reticulocitosis e hiperbilirrubinemia importantes. La gravedad del cuadro clínico depende en parte de la concentración de HbF, ya que cuanto mayor sea ésta, menor será la posibilidad de que los hematíes experimente alteraciones irreversibles de su forma y función. La mayoría de los pacientes sufren trastornos constitucionales (retraso de crecimiento), y las manifestaciones clínicas son consecuencia de las crisis vaso oclusivas producidas por la obstrucción del sistema vascular por agregados de hematíes. Estas crisis suelen estar desencadenadas por infecciones bacterianas o víricas, deshidratación, desoxigenación o frío y se acompañan de dolor abdominal inespecífico o que simula una apendicitis o un cólico biliar, dolor articular, pleurítico u óseo. Los fenómenos 10 ROBBINS Stanley – CONTRAN Ramzi. Patología Humana. Séptima Edición, Editorial Elsevier, Madrid, 2004, pag 400. - 22 - Sección uno: Alteraciones intrínsecas Capítulo III Anemia de células falciformes oclusivos de la circulación cerebral u ósea son los más graves, ya que pueden producir convulsiones, déficit neurológico grave e incluso coma; los que ocurren en los huesos favorecen la aparición de áreas de infarto, sobre todo en las vértebras y necrosis aséptica de la cabeza del fémur. Las manifestaciones viscerales pueden afectar prácticamente todos los órganos y sistemas. Son frecuentes la insuficiencia cardíaca, la formación de cálculos biliares, los infartos hepáticos, los infartos de la médula y las papilas renales. También pueden producirse infartos de la microcirculación del ojo. Las alteraciones circulatorias cutáneas favorecen la aparición de úlceras crónicas, sobre todo en los tobillos. “En los niños existe una esplenomegalia moderada, el bazo puede pesar hasta 500 g, secundaria a la congestión de la pulpa roja por masas de hematíes falciformes agregados, lo que puede provocar una lesión hística hipóxica, a veces son infartos francos que hacen que el órgano se retraiga y se torne fibroso.”11 Este proceso, conocido como auto esplenectomía, puede hallarse en adultos con enfermedad prolongada. El priapismo es otra complicación habitual que puede dar lugar a fibrosis y disfunción eréctil. Una de las complicaciones más graves de la drepanocitosis la constituyen las crisis aplásicas, que pueden deberse a una infección por parvovirus B19 o a un déficit de folatos. Drepanocito Drepanocito Imagen obtenida de: http://www.nlm.nih.gov/ medlineplus/spanish/ency/esp_image pages/1212.htm Imagen obtenida de: http://www.telmeds.org/ atlas/hematologia/serie-roja/ 11 ROBBINS Stanley – CONTRAN Ramzi. Patología Humana. Séptima Edición, Editorial Elsevier, Madrid, 2004, pag 402. - 23 - Sección uno: Alteraciones intrínsecas Capítulo III Anemia de células falciformes Diagnóstico. El diagnóstico de la anemia de células falciformes en estado homocigoto o heterocigoto se basa en la identificación de la HbS por electroforesis o isoelectroenfoque de la Hb. El diagnóstico prenatal puede hacerse analizando el ADN de células fetales obtenidas mediante amniocentesis o biopsia de vellosidades coriónicas. Existen, sin embargo, otras técnicas más sencillas que permiten sospechar la existencia de una HbS, como es la observación en fresco de una gota de sangre; las células en forma de hoz o semiluna características son un indicio para el diagnóstico; o el estudio de la solubilidad de la Hb en un tampón fosfato. Drepanocitosis Drepanocitosis Imagen obtenida de: http://www.nlm.nih.gov/ medlineplus/spanish/ency/esp_imagepages/14 94.htm Imagen obtenida de: http://www.nlm.nih.gov/ medlineplus/spanish/ency/esp_imagepages/12 23.htm. Tratamiento. El tratamiento se dirige a la prevención de las crisis, evitando las infecciones, la deshidratación, la estasis circulatoria y el frío. Deben administrarse suplementos de ácido fólico, esencial para la producción de glóbulos rojos, debido a su rápida renovación. Los fármacos que aumentan la síntesis de HbF, como la hidroxiurea, parecen tener un papel en el tratamiento de fondo de la drepanocitosis. “Los episodios dolorosos se tratan con analgésicos y tomando mucho líquido. Los medicamentos no narcóticos pueden ser efectivos, pero algunos pacientes requerirán grandes dosis de narcóticos.”12 Las transfusiones de sangre se utilizan para tratar una crisis drepanocítica y también se pueden utilizar regularmente para ayudar a prevenir accidentes cerebrovasculares. Los trasplantes de médula ósea o células madre pueden curar la anemia drepanocítica. 12 http://www.nlm.nih.gov/medlineplus/spanish/ency/article/000527.htm - 24 - Sección uno: Alteraciones intrínsecas Capítulo III Talasemias 3.2. TALASEMIAS. La Hb humana es una mezcla de tres subtipos: Hb A, que representa más del 90% de toda la Hb, Hb A2, hasta el 3,5%, y Hb F, hasta el 1% en la edad adulta. La composición proteica de estos tres tipos de Hb varía. Así, la Hb A tiene dos cadenas alfa y dos beta (α2 β2), la Hb A2 posee dos cadenas alfa y dos delta (α2 δ2), y la Hb F, dos cadenas alfa y dos gamma (α2 γ2). Composición Hemoglobina A Imagen obtenida de: http://raulcalasanz.files.wordpress.com/2010/01/hemoglobina.jpg Se denomina talasemias a las alteraciones de la molécula de Hb debidas a la falta de síntesis, total o parcial, de las cadenas de globina. La disminución de la síntesis de un tipo de cadena globínica rompe el equilibrio normal de las cadenas alfa y beta y conduce a la acumulación intracelular de una de ellas. Las talasemias son más frecuentes en el área mediterránea, en áfrica, el subcontinente indio y el sudeste asiático. Cada tipo de talasemia recibe el nombre de la cadena que deja de sintetizarse: falta de síntesis de cadenas alfa o alfatalasemia, de cadenas beta o betatalasemia o falta de síntesis de más de una cadena, como la deltabetatalasemia. 3.2.1. Alfatalasemias Patogenia y cuadro clínico. Las alfatalasemias son las alteraciones de la Hb debidas a la falta de síntesis, total o parcial, de cadenas alfa. Cada cromosoma 16 tiene dos pares de genes que rigen la síntesis de cadenas alfa, por lo que la dotación genética normal es αα/αα. El principal mecanismo por el que se - 25 - Sección uno: Alteraciones intrínsecas Capítulo III Talasemias producen las alfatalasemias es la deleción o pérdida total de un gen. Las formas no delecionales son menos frecuentes y obedecen a mutaciones, alteraciones en la transcripción del RNA o producción de RNA anómalo. El fenotipo eritrocitario y la clínica dependerán de la gravedad de la alteración genética: la deleción de un solo gen alfa (genotipo -α/αα) no se acompaña de alteraciones clínicas, mientras que la deleción de los cuatro genes alfa (genotipo —/—) provoca la muerte fetal intrauterina. La perdida de cadenas alfa, conduce a un aumento intracelular de las cadenas beta. “El exceso de cadenas beta produce, en el adulto, una molécula de Hb formada por tetrámeros de dichas cadenas, la Hb H (β4), que es inestable e induce lisis de los hematíes.”13 En el feto, que no sintetiza aún cadenas β, se producen tetrámeros de cadenas gamma (Hb Bart, γ4), que tiene elevada afinidad por el oxígeno, lo que hace que su liberación en los tejidos sea ineficaz. - Si la deleción ha afectado un solo gen (alfatalasemia silente, genotipo -α/αα.) no se produce alteración clínica alguna. La única manifestación del trastorno genético será un hemograma con una cifra de hematíes en la zona alta de la normalidad y un VCM normal o algo disminuido. La amplitud de distribución eritrocitaria es normal. - El rasgo alfatalasémico, se produce por la deleción de dos genes y puede tener dos genotipos distintos (cis, - -/ αα o trans, - α/- α), dependiendo de los genotipos de los progenitores. Las manifestaciones clínicas son mínimas o nulas y en el hemograma aparece una anemia moderada con microcitosis y poliglobulia. - La deleción de tres genes alfa (genotipo - -/-a) produce la enfermedad por Hb H. Es frecuente en China e Indonesia y se han descrito también algunos casos en Sudamérica y en España. Cursan con un cuadro clínico de anemia hemolítica de intensidad moderada, exacerbada por infecciones o por la ingesta de algunos medicamentos oxidantes, y moderada hepatoesplenomegalia. - La deleción de los cuatro genes alfa (hidropesía fetal por alfatalasemia) es incompatible con la vida. Produce en el feto un grave cuadro de hidropesía secundaria a la intensa anemia, marcada palidez, estado edematoso acompañado de insuficiencia cardíaca y de prolongada hipoxia intrauterina, con gran hepatoesplenomegalia, que causa la muerte fetal al final del embarazo o pocas horas después del parto. 13 ROZMAN Ciril – FARRERAS Valenti. Medicina Interna. Decimotercera Edición, Editorial Mosby-Doyma, Barcelona, 1996, pag 47, Tomo XIV. - 26 - Sección uno: Alteraciones intrínsecas Capítulo III Talasemias Imagen obtenida de: http://www.umm.edu/esp_imagepages/ 19874.htm Diagnóstico. Se puede tener una orientación diagnóstica en base a las características de los hemogramas de los portadores silentes y del rasgo alfatalasémico. El diagnóstico debe sospecharse ante un hemograma con microcitosis y cifra elevada de hematíes, que no se debe a ferropenia, y que puede encontrarse en varios miembros de la familia. La electroforesis de Hb es normal. La tinción supravital de los hematíes con azul de cresil brillante puede poner de manifiesto algunos hematíes con inclusiones hemoglobínicas de Hb H. El estudio de la síntesis de cadenas de globina pondrá de manifiesto el desequilibrio alfa/beta. Alfatalasemia. (Precipitados de Hb H en el interior de los hematíes) Alfatalasemia. (Eritrocitos hipocromos y microcíticos) Imagen obtenida de: http://www.scielo.br/scielo.php?pid=S151684842005000200017&script=sci_arttext Imagen obtenida de: Farreras-Rosman. Enciclopedia de Medicina Interna. - 27 - Sección uno: Alteraciones intrínsecas Capítulo III Talasemias Sin embargo, la confirmación diagnóstica sólo puede efectuarse mediante el estudio del DNA, que revelará la deleción genética en muchos casos. A pesar de que tanto el portador silente como el rasgo talasémico son asintomáticos y no tienen trascendencia clínica, su diagnóstico es importante por dos motivos: para caracterizar microcitosis de etiología oscura (que normalmente se confunden y tratan como ferropenias) y para poder proporcionar un consejo genético. 3.2.2. Betatalasemias Patogenia. Las betatalasemias son el resultado de la falta de síntesis de las cadenas beta de globina. Los genes beta se encuentran en el cromosoma 11, junto con los genes delta y gamma. Al contrario de lo que sucede en la alfatalasemia, la mayoría de los casos de betatalasemia se deben a mutaciones genéticas que afectan posteriormente al funcionalismo del RNA, formándose moléculas de RNA disfuncional, que se procesa de forma anómala o que se transcribe mal, aunque en algunos casos la alteración es una deleción del gen. Se han descrito unas 100 mutaciones, algunas de las cuales tienen como consecuencia la ausencia total de síntesis de cadenas beta (βo), mientras que otras se traducen por una reducción de dicha síntesis (β+). Desde el punto de vista de la fisiopatología, las betatalasemias difieren también de las alfatalasemias ya que el exceso de cadenas alfa, insolubles, precipita en el interior de los eritroblastos y se conjuga con diversas proteínas del citosol y de la membrana, lesionándolas. Por otra parte, la liberación del hierro intracelular origina la formación de radicales libres que dañan las proteínas y los lípidos de la membrana. La vitamina D de la membrana disminuye, lo cual contribuye a una mayor desestructuración de proteínas y lípidos. Como consecuencia de estos procesos, se produce la muerte intramedular de un gran número de precursores de la serie roja (eritropoyesis ineficaz) y la hemólisis periférica de los hematíes. Además, la hemoglobinización es defectuosa. Estos tres factores contribuyen a la aparición de la anemia característica de esta enfermedad. La importante eritropoyesis ineficaz y la hipoxia causan una gran expansión de la médula ósea, que se traduce en un aumento del díploe, que confiere al cráneo el aspecto típico en cepillo, y en la aparición de focos de eritropoyesis extramedular. - 28 - Sección uno: Alteraciones intrínsecas Capítulo III Talasemias Estas alteraciones, características de la betatalasemia homocigota, se encuentran de forma mucho más atenuada en la betatalasemia heterocigota. 3.2.2.1. Betatalasemia menor (rasgo talasémico) Concepto y diagnóstico. Es el resultado del estado heterocigoto para una mutación del gen beta (betatalasemia heterocigota). El hemograma se caracteriza por una cifra de hematíes elevada, microcitosis, una concentración de Hb normal o algo disminuida, la amplitud de distribución eritrocitaria normal o algo elevada, hemoglobina corpuscular media baja y aumento de la Hb A2. La Hb F puede también aumentar, hasta un 5%. “La presencia de anemia ligera, con Hb rara vez inferior a los 100 g/L, el aumento de la cifra de hematíes con VCM muy bajo, que puede llegar a ser inferior a los 60 fL, y la extensión de sangre periférica con dianocitos y punteado basófilo, deben sugerir el diagnóstico.”14 Dependiendo del tipo de mutación genética, la cifra de reticulocitos puede ser más o menos elevada, indicando cierto grado de hemólisis, en cuyo caso se producirá también un descenso de la haptoglobina. Algunos simples cálculos matemáticos, realizados a partir de las cifras del hemograma, pueden predecir con gran precisión si una anemia microcítica es de origen ferropénico o talasémico. La ferritina y la saturación de transferrina están, por lo general, elevadas y la protoporfirina eritrocitaria libre suele ser normal. Cuadro clínico. La betatalasemia heterocigota es asintomática, aunque en la infancia, durante el embarazo, en el curso de infecciones y en estados inflamatorios, el descenso de la Hb puede ser más evidente. 14 ROZMAN Ciril – FARRERAS Valenti. Medicina Interna. Decimotercera Edición, Editorial Mosby-Doyma, Barcelona, 1996, pag 47, Tomo XIV. - 29 - Sección uno: Alteraciones intrínsecas Capítulo III Talasemias Betatalasemia menor Imagen obtenida de: http://members.tripod.com/sides_e scom/Notas/Anemia_img/AneIII.jpg Betatalasemia menor T: Talasemia menor P: Poiquilocito M: Microcitos Imagen obtenida de: http://raulcalasanz.files.wordpress.com/ 2009/10/talasemia-menor.jpg 3.2.2.2. Betatalasemia mayor (anemia de Cooley) Concepto. La betatalasemia homocigota es probablemente la forma más grave de anemia hemolítica congénita. Dependiendo de las mutaciones genéticas (βo o β+) se producirá una cantidad nula o muy escasa de cadenas beta, y un mayor o menor número de cadenas alfa libres, que precipitarán en el interior de los eritroblastos. La presencia de cadenas gamma ayuda a neutralizar, en parte, el exceso de cadenas alfa. Cuadro clínico. Los niños afectos de betatalasemia mayor desarrollan la enfermedad a partir de los 4-5 meses de vida, cuando se produce el cambio normal de la síntesis de cadenas gamma por beta. Aparece entonces anemia intensa, con concentraciones de hemoglobina inferiores a los 80 g/L, microcítica y con eritroblastos en sangre periférica. - 30 - Sección uno: Alteraciones intrínsecas Capítulo III Talasemias El niño afectado de betatalasemia mayor no se desarrolla adecuadamente, y de manera paulatina aparecen las complicaciones derivadas de la eritropoyesis ineficaz y la hemólisis: aumento del díploe, que confiere una facies mongoloide característica y la imagen radiológica de cráneo en cepillo, eritropoyesis extramedular, con hepatoesplenomegalia que aumentará aún más el componente hemolítico de la enfermedad, y sobrecarga férrica, consecuencia en parte de la eritropoyesis ineficaz y en parte de las repetidas transfusiones necesarias para mantener unos hematocritos adecuados. La acumulación de hierro acaba afectando el organismo de forma generalizada, depositándose primero en el sistema mononuclear fagocítico y, posteriormente, en los parénquimas hepático, pancreático, cardíaco y de diferentes órganos endocrinos. La muerte suele sobrevenir antes de los 30 años, fundamentalmente por insuficiencia cardíaca o arritmias. Diagnóstico. El estudio electroforético pone de manifiesto que la mayor parte de la Hb es Hb F, con una pequeña cantidad de Hb A2 y un porcentaje variable de Hb A. El estudio de la síntesis de cadenas de globina demuestra un marcado desequilibrio alfa/beta y las técnicas de análisis de DNA ponen de manifiesto la alteración genética de cada alelo. A nivel de laboratorio se observa una Hb de 25 a 65 g/l de carácter microcítica (VCM: 45-75 fl) e hipocromo (CHbCM: 230 – 300 g/l) acompañada de punteado basófilo, codocitos y eritroblastos. La morfología es variada siendo la más importante los leptocitos (eritrocitos aplanados y muy hipocromos) Betatalasemia mayor Betatalasemia mayor Imagen obtenida de: http://www.nlm.nih.gov/medlineplus/spani sh/ency/esp_imagepages/1498.htm Imagen obtenida de: http://oscarugartebioquimica.blogspot.co m/2009/04/la-beta-talasemia-anemia-decooley.html - 31 - Sección uno: Alteraciones intrínsecas Capítulo III Talasemias Tratamiento. El tratamiento básico del paciente afecto de betatalasemia mayor consiste en la transfusión periódica de sangre para mantener las cifras de Hb por encima de 120 g/L. Estudios indican que un régimen transfusional correcto complementado con un tratamiento de quelación continuo puede permitir una prolongación significativa de la vida de estos pacientes. En algunos pacientes puede aconsejarse la esplenectomía para reducir el hiperesplenismo y el aumento del volumen plasmático. Dado el componente de hemólisis crónica de esta anemia, deben administrarse suplementos de ácido fólico. Quizá la ingeniería genética pueda en un futuro llegar a implantar genes normales en los precursores eritroblásticos, pero por el momento, el único tratamiento que puede resultar curativo es el trasplante de médula ósea, que tiene una tasa de éxitos del 80%. 3.2.2.3. Betatalasemia intermedia. El término betatalasemia intermedia se utiliza para describir un síndrome talasémico de moderada intensidad, que condiciona la aparición de anemia, con Hb entre los 70 y los 100 g/L, con características de la talasemia mayor, pero de menor intensidad. El término talasemia intermedia se aplica a los pacientes con anemia pero con una calidad de vida aceptable sin transfusiones. El cuadro clínico es síndrome hemolítico crónico con palidez, ictericia intermitente, esplenomegalia y alteraciones óseas moderadas, no asociadas a retraso del crecimiento. 3.2.2.4. Deltabetatalasemia. Se caracteriza por un defecto en la síntesis tanto de cadenas beta como delta. Genéticamente se deben a amplias deleciones del cromosoma 11. En los homocigotos, la única Hb que se formará es la Hb F, mientras que en heterocigotos el estudio electroforético pondrá de manifiesto un aumento de la Hb F (hasta un 16-18%), pero las demás fracciones hemoglobínicas serán normales. “Las manifestaciones clínicas del homocigoto suelen ser las de una talasemia intermedia, mientras que el estado heterocigoto no produce ninguna alteración clínica.”15 El hemograma de una deltabetatalasemia heterocigota es similar al de una betatalasemia heterocigota (aumento de los hematíes, Hb normal o algo disminuida, microcitosis). 15 ROZMAN Ciril – FARRERAS Valenti. Medicina Interna. Decimotercera Edición, Editorial Mosby-Doyma, Barcelona, 1996, pag 47, Tomo XIV. - 32 - Sección uno: Alteraciones intrínsecas Capítulo IV Enfermedad hemolítica del recién nacido SECCIÓN DOS: Anemias hemolíticas producidas por alteraciones extrínsecas de los eritrocitos. CAPÍTULO IV ANEMIAS HEMOLÍTICAS ISOINMUNES. 4.1. ENFERMEDAD HEMOLÍTICA DEL RECIÉN NACIDO. La enfermedad hemolítica del recién nacido (EHRN) se produce cuando existe una incompatibilidad entre los antígenos eritrocitarios de la madre y los del feto. Aunque el ejemplo clásico es la isoinmunización por el antígeno D del sistema Rh (por ser el más inmunogénico), cualquier antígeno de grupo sanguíneo ausente en la madre y presente en el feto puede inducir la formación de aloanticuerpos que causen la hemólisis neonatal. - 33 - Sección dos: Alteraciones extrínsecas Capítulo IV Enfermedad hemolítica del recién nacido Etiología. La mujer puede entrar en contacto por primera vez con el antígeno por una transfusión o por un embarazo. Cuando se produce el segundo contacto con el antígeno, habitualmente en el segundo embarazo, los anticuerpos de clase IgG (especialmente IgG3 o IgG1) desarrollados en la madre atraviesan la placenta y se fijan a los hematíes del feto portadores del antígeno correspondiente, produciendo su hemólisis. Imagen obtenida de: http://elembarazoysusriesgos.blogspot.com/ 2010/04/eritroblastosis-fetal.html Cuadro clínico. La intensa anemia que ocurre en el feto provoca insuficiencia cardíaca con anasarca e hipoproteinemia (hidropesía fetal) y en algunos casos, muerte fetal intrauterina. La bilirrubina que procede de la destrucción de la hemoglobina se libera al líquido amniótico, pudiendo ser eliminada por el hígado de la madre. Si la afección no es tan grave y el feto llega a nacer, la bilirrubina ya no puede ser metabolizada por la madre, por lo que la intensa anemia se acompaña de ictericia (eritroblastosis fetal). Cuando la bilirrubina indirecta sobrepasa ciertos valores se fija a los núcleos cerebrales y causa un proceso neurológico grave denominado kernicterus. Imagen obtenida de: http://www.monclovitas.com/foro/ showthread.php?t=38672&page=15 - 34 - Sección dos: Alteraciones extrínsecas Capítulo IV Transfusiones de sangre incompatible Diagnóstico. El diagnóstico se puede efectuar antes del nacimiento mediante la detección de anticuerpos en el suero de la gestante. En el momento de nacer, la prueba de la antiglobulina directa (prueba de Coombs directa) sobre los hematíes del recién nacido e indirecta (prueba de Coombs indirecta) en el suero de la madre permite establecer el diagnóstico diferencial con otras ictericias neonatales. En el caso de la EHRN por mecanismo inmune ambas pruebas son positivas. En algunos casos, se establece el diagnóstico de anemia hemolítica prenatal al descubrir en el líquido amniótico productos del catabolismo de la bilirrubina. Prevención y tratamiento. Es posible prevenir la EHRN producida por el antígeno Rh (D), en primer lugar, evitando administrar sangre Rh (D) positiva a las niñas y mujeres en edad fértil Rh (D) negativas. En segundo lugar, debe prevenirse la aloinmunización fetomaternal después del parto de un feto Rh (D) positivo mediante la administración a la madre de inmunoglobulina específica anti-D (250-300 mg por vía intramuscular), ya sea después del parto o bien mediante una dosis antes del parto y otra posparto. Si ya se ha producido la isoinmunización, son fundamentales el diagnóstico temprano y la vigilancia del recién nacido para evitar la anemia y la hiperbilirrubinemia excesiva, se puede reducir mediante fototerapia y exanguinotransfusión. El tratamiento con inmunoglobulinas inespecíficas a dosis altas puede disminuir la respuesta inmune en la madre. 4.2. TRANSFUSIONES DE SANGRE INCOMPATIBLE. Las reacciones hemolíticas postransfusionales se producen cuando se transfunden hematíes que contienen antígenos para los cuales el receptor tiene anticuerpos. Éstos pueden ser naturales (sistema ABO) o inmunes (sistema Rh y Kell, entre otros). Estos accidentes de transfusión, casi siempre evitables, ocurren por errores técnicos o de manipulación. Cuando la sangre del receptor contiene isohemolisinas potentes, se produce hemólisis intravascular aguda de los glóbulos rojos del donador. Cuando la concentración plasmática de hemoglobina excede de la capacidad de fijación por el plasma del receptor se produce hemoglobinuria. - 35 - Sección dos: Alteraciones extrínsecas Capítulo IV Transfusiones de sangre incompatible Cuando la destrucción de los glóbulos rojos del donador es principalmente extravascular, la hemoglobinemia suele ser mucho menos grave y resulta más manifiesta la ictericia, reflejando una destrucción por las células reticuloendoteliales de los eritrocitos donadores revestidos de anticuerpos y captados de la circulación predominantemente a nivel del bazo, hígado o ambos. Imagen obtenida de: http://reidhosp.adam.com/ content.aspx?productId=39&pid=5&gid=001298&print=1 La aparición de una reacción hemolítica aguda de transfusión se caracteriza por los siguientes signos y síntomas, escalofríos, fiebre, cefalea, dolor lumbar, hematuria, oliguria, ictericia, hipotensión, shock e insuficiencia renal. Estos cuadros clínicos son muy variables y dependen del grado de respuesta del receptor, la capacidad antigénica del antígeno, la avidez del anticuerpo y la temperatura óptima de acción de éste. “La tendencia hemorrágica, que suele acompañarse de intensa trombocitopenia pasajera, es consecuencia de la coagulación intravascular diseminada en respuesta a substancias tromboplásticas liberadas por las células hemolizadas.”16 Para saber rápidamente si se ha producido una hemólisis intravascular aguda, se toma una muestra de sangre del paciente y se mezcla con un anticoagulante por inversión repetida evitando formar espuma, e inmediatamente se centrifuga. Si el plasma se obtiene luego de dos a cuatro horas después de producida una lisis intravascular masiva, se observará netamente rosado o rojo. El plasma examinado 12 a 48 horas después de la lisis intravascular tiene tendencia al color pardo, por la presencia de metalbúmina. Para comprobar la base de la incompatibilidad hay que efectuar una revisión serológica completa. Junto con la prueba repetida del suero del paciente, en busca de anticuerpos contra los eritrocitos donadores, tal revisión deberá incluir la búsqueda de anticuerpos en el plasma donador, que pudieran causar destrucción de los glóbulos rojos del paciente, o células de otros donadores en el caso de transfusiones múltiples. Estas reacciones pueden ser fácilmente evitadas administrando hematíes compatibles y no cometiendo errores de identificación, tanto de muestras como de pacientes. 16 BEESON Paul – McDERMOTT Walsh. Tratado de Medicina Interna. Decimocuarta Edición, Editorial Interamericana, México, 1991, pag 1741, Tomo II - 36 - Sección dos: Alteraciones extrínsecas Capítulo V AHAI por anticuerpos calientes CAPÍTULO V ANEMIAS HEMOLÍTICAS AUTOINMUNES. (AHAI) 5.1. ANEMIA HEMOLÍTICA AUTOINMUNE POR ANTICUERPOS CALIENTES. Etiología y Patogenia. “Se caracteriza porque los autoanticuerpos de clase IgG, se activan y actúan a la temperatura del organismo (37 °C), produciendo una hemólisis predominantemente extravascular.”17 En la mayoría de los casos, la patogenia de la hemólisis consiste en la opsonización de los eritrocitos por los anticuerpos IgG y su posterior fagocitosis por los macrófagos esplénicos. Es el tipo de anemia hemolítica autoinmune más frecuente. Puede ser idiopática o secundaria. Más del 60% de los casos son idiopáticos y alrededor de la cuarta parte se asocian a una enfermedad subyacente del sistema inmunitario; entre las más frecuentes tenemos a el lupus eritematoso diseminado y otras enfermedades autoinmunes, la leucemia linfática crónica y linfomas, también pueden ser inducidas por fármacos. Se presentan a cualquier edad y predominan en el sexo femenino, sin que exista relación con el número de embarazos o de hijos. Cuadro clínico. Es muy variado. El paciente se halla asintomático en algunas ocasiones. En otras, el comienzo puede ser insidioso, dado que la anemia se instaura lentamente. A veces se observa un ligero tinte ictérico. En los casos más graves la hemólisis es intensa, la anemia se instaura con rapidez y el enfermo presenta palidez de piel y mucosas, disnea, ansiedad, ictericia y esplenomegalia. Diagnóstico. El examen morfológico de los hematíes revela anisocitosis, poiquilocitosis, policromasia y esferocitos. La haptoglobina está muy disminuida o es indetectable y en los hematíes del paciente se detecta una prueba de Coombs directa positiva. 17 ROBBINS Stanley – CONTRAN Ramzi. Patología Humana. Séptima Edición, Editorial Elsevier, Madrid, 2004, pag 407. - 37 - Sección dos: Alteraciones extrínsecas Capítulo V AHAI por anticuerpos calientes Anemia autoinmune por anticuerpos calientes Imagen obtenida de: http://www.fracp.bigpondhosting.com/examquestions/2003/2003papertwo31to40.htm Utilizando técnicas especiales es posible la separación (elución) del anticuerpo de los determinantes antigénicos de los hematíes. En el suero del paciente se detecta también mediante la prueba de la antiglobulina indirecta un anticuerpo que, por regla general, reacciona con todos los hematíes del panel eritrocitario. Es importante realizar la elución del anticuerpo y determinar su especificidad tanto en el eluido como en el suero, ya que ello permite la diferenciación entre un aloanticuerpo y un autoanticuerpo. Cuando la prueba de la antiglobulina directa e indirecta y el estudio del eluido y del suero dan resultados negativos se pueden utilizar técnicas más sensibles, como la de la antiglobulina ligada a una enzima o a una sustancia radiactiva, que detectan cantidades muy pequeñas de inmunoglobulinas fijadas a los hematíes. Algunos casos se acompañan de trombocitopenia, que puede ser de origen inmune, en cuyo caso constituye el síndrome de Evans. Pronóstico y tratamiento. El pronóstico de las anemias hemolíticas autoinmunes por anticuerpos calientes secundarias se relaciona con la respuesta al tratamiento de la enfermedad de base. En las formas idiopáticas el pronóstico es muy variado. Aunque los pacientes tengan una buena respuesta al tratamiento se deben controlar de forma periódica, ya que es una enfermedad que evoluciona en brotes. El tratamiento habitual en los pacientes con signos clínicos de hemólisis consiste en prednisona por vía oral. Suelen observarse - 38 - Sección dos: Alteraciones extrínsecas Capítulo V AHAI por anticuerpos fríos mejorías notables en la primera semana. La falta de respuesta a la tercera semana sugiere que el tratamiento es ineficaz. Cuando se alcanzan cifras normales de hemoglobina se desciende paulatinamente la prednisona hasta hallar la dosis de mantenimiento, efectuando controles periódicos de hematocrito y reticulocitos. Si se considera que ha habido una mala respuesta a los glucocorticoides o la dosis de mantenimiento de prednisona es superior a 15-20 mg/día deben plantearse otros tratamientos. La esplenectomía está indicada si los estudios demuestran que hay un índice elevado de captación esplénica. También se pueden emplear fármacos inmunodepresores, como la azatioprina (2,5 mg/kg/día) o la ciclofosfamida (50-150 mg/día). Los resultados son muy variables. En lo posible se deben evitar las transfusiones. 5.2. ANEMIA HEMOLÍTICA AUTOINMUNE POR ANTICUERPOS FRÍOS. Etiología y Patogenia. No se conoce bien el origen de los autoanticuerpos fríos. Su aumento en el título y en la amplitud térmica puede estar relacionado con una respuesta inmunológica policlonal a los virus. Estas anemias se caracterizan por la presencia de anticuerpos Ig M de baja afinidad que se unen a las membranas eritrocíticas a temperaturas inferiores a 30 ºC, como sucede en las regiones distales del cuerpo (manos, dedos de los pies) y producen aglutinación de los eritrocitos. Los antígenos de estos anticuerpos son de tres tipos generales llamados I, i y Pr. Los antígenos I se encuentran sobre todo en los hematíes de adultos; los antígenos i se encuentran en células de recién nacidos y con poca frecuencia en adultos; los antígenos Pr abundan en forma igual en ambos tipos de eritrocitos. “La fijación del complemento puede provocar una hemólisis intravascular; no obstante, lo más frecuente es que las células recubiertas por anticuerpos y complemento no sufran lisis, ya que la actividad del complemento es máxima a 37 ºC. Cuando estas células recubiertas por anticuerpos y complemento llegan a zonas más calientes, los anticuerpos - 39 - Sección dos: Alteraciones extrínsecas Capítulo V AHAI por anticuerpos fríos Ig M, que forman uniones débiles, se liberan y la célula queda recubierta solo por C3b del complemento que es una opsonina, por lo cual las células son fagocitadas por el sistema mononuclear fagocítico, en especial por las células de Kupffer del hígado, con la consiguiente hemólisis extravascular.”18 Las aglutininas frías se generan de forma aguda durante la recuperación de las neumonías por Mycoplasma o tras la mononucleosis infecciosa. Las formas idiopáticas ocurren con mayor frecuencia en personas de edad avanzada sin que exista predominio de sexo. Cuadro clínico. Con frecuencia las únicas manifestaciones son las de una anemia crónica. Así ocurre en los casos idiopáticos o asociados a procesos linfoproliferativos. Pueden presentarse signos de acrocianosis dolorosa en las orejas, la punta de la nariz y los dedos, que deben diferenciarse de las crisis de Raynaud. No suele haber gangrena. Los casos secundarios a infecciones, sobre todo víricas, pueden cursar en forma de hemólisis aguda, que sobreviene a los 5-10 días de finalizar la infección y suele curar espontáneamente. En los pacientes con neoplasias linfocíticas pueden aparecer aglutininas frías de forma crónica y la consiguiente anemia hemolítica. Datos de laboratorio. Se comprueban los datos propios de toda anemia hemolítica (reticulocitosis, hiperbilirrubinemia). En la extensión de sangre periférica suelen observarse esferocitos. La prueba de la antiglobulina directa puede ser positiva con el suero antiglobulina poliespecífico, negativa con el suero antiglobulina monoespecífico anti-IgG y positiva con el suero monoespecífico anti-C3-C4. La característica de este tipo de anemia hemolítica es el aumento en el suero del título de los anticuerpos que actúan a bajas temperaturas y tienen capacidad aglutinante a temperaturas superiores a 30 °C. La especificidad anti-I ocurre en los casos secundarios a una neumonía por Mycoplasma y la anti-i se observa en los cuadros posteriores a la mononucleosis infecciosa. Anemia hemolítica por anticuerpos fríos Imagen obtenida de: http://members.tripod.com/sides_es com/Notas/Anemia_img/AneVIII.jpg 18 ROBBINS Stanley – CONTRAN Ramzi. Patología Humana. Séptima Edición, Editorial Elsevier, Madrid, 2004, pag 408. - 40 - Sección dos: Alteraciones extrínsecas Capítulo V AHAI inducida por fármacos Se puede sospechar de anemia hemolítica autoinmune por anticuerpos fríos, al observar por casualidad una muestra de sangre con anticoagulantes a la temperatura ambiente. Posiblemente la muestra parezca estar coagulada o se descubre aglutinación notoria, que desaparecen cuando se calienta la muestra a 37 ºC. Pronóstico. La evolución de la enfermedad por aglutininas frías depende de si es idiopática o secundaria. Los casos de hemólisis aguda (secundaria), aunque graves, son autolimitados y la mayor parte de las veces curan espontáneamente. Los casos de hemólisis crónica (idiopática) cursan con remisiones y exacerbaciones en general benignas. Tratamiento. En lo posible se deben evitar las transfusiones, que en algunos casos pueden agravar el proceso hemolítico. Se debe mantener al paciente en un ambiente cálido, evitando exposiciones bruscas al frío. En algunos casos rebeldes y persistentes pueden ser útiles el clorambucilo o la ciclofosfamida. 5.3. ANEMIAS HEMOLÍTICAS AUTOINMUNES INDUCIDAS POR FÁRMACOS. Se producen cuando un medicamento desencadena la aparición de anticuerpos dirigidos contra determinantes antigénicos de los hematíes. - Formación de inmunocomplejos fármaco-antifármaco. Los fármacos que actúan por este mecanismo se combinan débilmente con las proteínas de la membrana eritrocitaria. El inmunocomplejo fármaco-antifármaco se fija sobre los hematíes. Éstos, a su vez, fijan el factor C3b, con lo que se activa la cascada del complemento. El cuadro clínico consiste en una anemia hemolítica intravascular grave que provoca insuficiencia renal aguda. La prueba de la antiglobulina directa es débilmente positiva. Si se efectúa una prueba de la antiglobulina indirecta con suero del paciente, hematíes de grupo O normales y una solución del fármaco, la presencia de anticuerpos específicos en el suero del paciente - 41 - Sección dos: Alteraciones extrínsecas Capítulo V AHAI inducida por fármacos produce una aglutinación o lisis de los hematíes, que no sucede en ausencia del fármaco. La recuperación suele ser buena al suspender la administración del fármaco responsable. - Adsorción firme del fármaco sobre la superficie eritrocitaria. El fármaco se fija sobre la membrana eritrocitaria y la acción posterior del anticuerpo sobre el fármaco fijado hace que estos hematíes sensibilizados sean destruidos por los macrófagos del bazo. La hemólisis es, por tanto, extravascular. El fármaco implicado con mayor frecuencia es la penicilina a altas dosis, administrada durante al menos una semana. La hemólisis cesa al suspender el tratamiento con dicho fármaco. La prueba de la antiglobulina directa es positiva. Los anticuerpos hallados en el suero tienen un título muy alto y son de clase IgG. - Formación de autoanticuerpos. El fármaco que con mayor frecuencia produce anemia por este mecanismo es, la alfametildopa. Alrededor del 10-20% de los pacientes que reciben dicho fármaco presentan una prueba de la antiglobulina directa positiva, pero sólo el 0,5-1% desarrollan una anemia hemolítica. El cuadro clínico, así como el diagnóstico serológico, es idéntico al de las anemias hemolíticas autoinmunes de tipo caliente. Por ello, el diagnóstico se basa en observar la evolución de la anemia después de suspender el medicamento. En ocasiones, la prueba de la antiglobulina directa persiste hasta 2 años después de retirado el fármaco. Una hipótesis del mecanismo de las anemias hemolíticas inducidas por fármacos sugiere que, si éstos provocan la formación de anticuerpos, es porque primero se han fijado sobre los hematíes. Incluso si la fijación es débil, es capaz de alterar las proteínas de la membrana eritrocitaria. El anticuerpo resultante puede estar dirigido contra el complejo fármaco-hematíe, contra los antígenos de membrana (autoanticuerpos) o contra ambos. Imagen obtenida de: http://www.blogmedicinal.com/anemiashemoliticas-causas-y-presentacion-clinica Imagen obtenida de: http://www.andaluciaimagen.com - 42 - Sección dos: Alteraciones extrínsecas Capítulo V AHAI inducida por fármacos Fármacos causantes de anemia hemolítica autoinmune Inmunocomplejos Absorción firme Anemia hemolítica autoinmune Ácido nalidíxico Penicilinas Alfametildopa Aminopirina Cefalotina Clorpromazina Antazolina Cefaloridina Estreptomicina Cefotaxima Cefalexina Fenacetina Cimetidina Cefazolina L-DOPA Clorpropamida Cisplatino Procainamida Dipirona Eritromicina Estreptomicina Tetraciclinas Eritromicina Tolbutamida Hidralazina Hidroclorotiazida Insulina Isoniazida Metotrexato Paracetamol Probenecid Quinidina Quinina Rifampicina Sulindaco Sulfamidas - 43 - Sección dos: Alteraciones extrínsecas Capítulo VI Anemia hemolítica microangiopática CAPÍTULO VI HEMÓLISIS POR TRAUMATISMOS MECÁNICOS DE LOS ERITROCITOS. 6.1. ANEMIA HEMOLÍTICA MICROANGIOPÁTICA. Es una lesión mecánica resultante del aplastamiento que sufren los hematíes al atravesar vasos anormalmente estrechos. Las estenosis se deben fundamentalmente al depósito generalizado de fibrina en la microcirculación. Los depósitos vasculares de fibrina pueden ser debidos a: - Anomalías propias de los vasos. Son secundarias a procesos como hemangiomas cavernosos, rechazo del trasplante renal, hipertensión maligna, eclampsia o neoplasias diseminadas. El grado de hemólisis es muy variable. - Coagulación intravascular diseminada. “En este proceso puede haber cierto grado de hemólisis debida a la fragmentación de los hematíes en los pequeños vasos”.19 Imagen obtenida de: http://www.nlm.nih.gov/m edlineplus/spanish/bloodan dblooddisorders.html - Púrpura trombótica trombocitopénica y síndrome urémico hemolítico. Son dos síndromes muy parecidos entre sí, aunque con algunas características diferenciales. Cursan con trombocitopenia intensa y anemia hemolítica con presencia de hematíes fragmentados (esquistocitos). La púrpura trombótica trombocitopénica suele afectar a mujeres jóvenes y cursa con afección neurológica en el 90% de los casos. El síndrome urémico hemolítico puede aparecer tanto en los niños como en los adultos, cursa con fracaso renal agudo y no suele producir trastornos neurológicos. La etiología de ambos procesos es incierta. Diagnóstico. Se establece el diagnóstico de hemólisis por fragmentación al observar esquistocitos en sangre periférica. Suele existir un aumento de las concentraciones plasmáticas de hemoglobina y de deshidrogenasa láctica, hemosiderina en orina y hemoglobinuria. 19 ROZMAN Ciril – FARRERAS Valenti. Medicina Interna. Decimotercera Edición, Editorial Mosby-Doyma, Barcelona, 1996, 205 pags, Tomo XIV. - 44 - Sección dos: Alteraciones extrínsecas Capítulo VI Anemia hemolítica microangiopática Hemólisis microangiopática Imagen obtenida de: http://www.fracp.bigpondhosting.com/exa mquestions/2003/2003papertwo31to40.htm Hemólisis microangiopática Imagen obtenida de: http://es.wikipedia.org/wiki/Archivo:DIC _With_Microangiopathic_Hemolytic_An emia.jpg Tratamiento. El tratamiento depende en gran medida de la corrección de la lesión subyacente. La reducción de la presión arterial en los casos de hipertensión maligna hará disminuir la intensidad de la hemólisis por fragmentación. Por lo regular la irradiación o extirpación de las anomalías vasculares corregirá el proceso hemolítico. En los casos en que la coagulación intravascular juega un papel importante, es beneficioso el tratamiento con heparina. 6.2. ANEMIA HEMOLÍTICA MACROANGIOPÁTICA. Las anomalías del corazón y grandes vasos pueden producir grados de turbulencia suficientes para que ocurra fragmentación. La anemia hemolítica suele ser leve. Se puede producir anemia hemolítica en casos de estenosis aórtica, rotura de los senos de Valsalva, estenosis congénita de la aorta, fístula arteriovenosa, regurgitación aórtica y taquicardia intensa. Por lo regular, únicamente las lesiones del corazón izquierdo y de la circulación general producen hemólisis por fragmentación traumática, porque es solo en esa parte de la circulación que las fuerzas de presión constante son suficientemente intensas. - 45 - Sección dos: Alteraciones extrínsecas Capítulo VI Anemia hemolítica macroangiopática Los pacientes con valvulopatías, en particular aórticas, pueden presentar hemólisis debida a las fuerzas de cizallamiento generadas por las turbulencias de la corriente sanguínea y a los gradientes anómalos producidos por las válvulas. Ello es más frecuente todavía en los pacientes con prótesis valvulares, sobre todo si son artificiales. En estos casos es característica la intensa fragmentación de los hematíes (esquistocitos) Hemólisis macroangiopática Imágenes obtenidas de: http://members.tripod.com/sides_escom/Notas/Anemia_img/AneVII.jpg Cuadro clínico. El grado de hemólisis varia de un paciente a otro, según la anomalía subyacente. En cualquier paciente en particular, el grado de hemólisis tiende a variar según el gasto cardíaco. Por ello hay mayores probabilidades de que ocurra hemólisis más intensa durante el día, cuando el paciente es activo, que durante la noche. Si ocurre anemia notoria, aumenta por procesos compensatorios el gasto cardíaco y tal vez sea mayor la hemólisis. Esto se manifiesta por hemoglobinuria intensa. Como en todos los casos de hemólisis intravascular crónica, se pierden cantidades considerables de hierro en la orina en forma de hemosiderina y hemoglobina. Así pues, puede ocurrir deficiencia de hierro, lo que suprime la eritropoyesis. Este fenómeno a su vez causa anemia más grave, lo que hará aumentar el gasto cardiaco y por ello grados mayores de hemólisis. Tratamiento. El tratamiento consiste en administrar suplementos de hierro para corregir la anemia ferropénica. En algunos casos los pacientes pueden requerir transfusiones sanguíneas. Sin embargo si son muy duraderas, deberá pensarse en la posibilidad de substituir las válvulas defectuosas. Además se deben limitar los esfuerzos físicos. - 46 - Sección dos: Alteraciones extrínsecas Capítulo VI Hemólisis por actividad física 6.3. HEMÓLISIS POR ACTIVIDAD FÍSICA. Algunos individuos jóvenes presentan hemoglobinemia y hemoglobinuria después de realizar ejercicio físico intenso; con frecuencia se aprecia este síndrome en corredores de maratón, en especial los que corren golpeando los pies contra el suelo, descalzos o con zapatos mal acojinados. “Se ha descubierto también que ocurre hemólisis en los expertos en karate que en forma repetida golpean superficies duras. Aparentemente ocurre la hemólisis porque los eritrocitos son aplastados con fuerza dentro de la microcirculación, posiblemente los hematíes estallen como un globo”20. En este trastorno intervienen varios factores como aumento del volumen sanguíneo circulante, incremento de la temperatura corporal y compresión de los hematíes por las masas musculares en constante ejercicio. Se ha sugerido la liberación de un factor esplénico que aumentaría la susceptibilidad de los hematíes a la hemólisis. El proceso es autolimitado. No se observan alteraciones morfológicas de los hematíes. Hemólisis de eritrocitos Imagen obtenida de: http://www.gechem.net/php/index.php?option=com_joomgallery&func=detail&id=255&Itemid=122 20 BEESON Paul – McDERMOTT Walsh. Tratado de Medicina Interna. Decimocuarta Edición, Editorial Interamericana, México, 1991, pag 1721, Tomo II. - 47 - Sección dos: Alteraciones extrínsecas Conclusiones CONCLUSIONES: Al finalizar la presente investigación monográfica expongo el cumplimiento de los objetivos planteados inicialmente a través de las siguientes conclusiones. Los objetivos específicos perseguidos fueron: 1. Describir las alteraciones de la membrana eritrocítica. Posterior a la descripción de estas anemias puedo concluir que, los principales trastornos que afectan a las membranas eritrocitarias se deben a la existencia de alteraciones a nivel de proteínas o lípidos, destacándose las siguientes: La Esferocitosis hereditaria, que se debe a una alteración a nivel de las proteínas de membrana, debido a que existe una unión débil del esqueleto de la membrana a la doble capa lipídica, dándose una inestabilidad, que lleva a que la relación superficie y volumen disminuya y el eritrocito se puede romper fácilmente y toma una forma esférica. Manifestándose con anemia hemolítica muy variable, que puede ser grave o prácticamente asintomática, además se acompaña de reticulocitosis, ictericia y esplenomegalia. El diagnóstico se basa principalmente en la identificación de la morfología característica de los eritrocitos que son de tamaño más pequeño y presentan una desaparición del halo claro central. Su tratamiento es la esplenectomía la cual disminuye pero no corrige del todo el proceso hemolítico. La Eliptocitosis hereditaria, en donde los eritrocitos presentan una forma elíptica u ovalada, se transmite con carácter autosómico dominante se caracteriza por un polimorfismo genético, clínico y molecular. La mayoría de mutaciones se localizan en los genes de espectrina, de la proteína 4,1 y de la glucoforina C, produciendo un efecto común, de impedir que la espectrina se asocie y forme tetrámeros, con lo que el eritrocito pierde la capacidad de recuperar su forma normal después de una deformación longitudinal. Por lo general es asintomática, sin embargo en ciertos casos existe anemia hemolítica crónica de escasa intensidad y en raras ocasiones hay piropoiquilocitosis, la cual cursa con anemia hemolítica intensa, los hematíes son microcíticos cuya característica principal es la inestabilidad de la membrana eritrocitaria al calor. El diagnóstico se basa en el examen de la morfología eritrocitaria, determinado la presencia de eliptocitos. Si existen síntomas se puede realizar esplenectomía. - 48 - Conclusiones En la Estomatocitosis hereditaria, la membrana de los eritrocitos se deforma y pierde una de sus concavidades, adquiere una zona central en forma de boca y es anormalmente permeable tanto al Na como al K. Existiendo en la actualidad 5 síndromes estomatocíticos de origen congénito que son: el Síndrome Rh nulo, la Hidrocitosis congénita, la Xerocitosis congénita, la Seudohiperpotasemia hereditaria y la Ovaloestomatocitosis asiática. La Hemoglobinuria paroxística nocturna adquirida, aquí a las células sanguíneas les falta un gen llamado PIG-A. Este gen permite que el glucosil fosfatidil inositol ayude a que ciertas proteínas se fijen a las células. Sin el PIG-A, importantes proteínas no pueden conectarse a la superficie de la célula y protegerla de fracciones del complemento. Como resultado, los glóbulos rojos se descomponen demasiado temprano. Dichos glóbulos liberan hemoglobina hacia la sangre, la cual puede salir en la orina, especialmente en la noche o temprano en la mañana. Se presenta con anemia de intensidad variable, plaquetopenia, leucocitopenia y trombocitopenia. La prueba diagnóstica de esta enfermedad es la prueba de Ham, que es positiva cuando se produce una hemólisis de los hematíes. No existe un tratamiento específico, se utilizan transfusiones sanguíneas cuando el estado hematológico lo requiere. 2. Explorar los trastornos metabólicos del eritrocito. Tras la exploración de los trastornos metabólicos del eritrocito puedo decir que constituyen un grupo de anemias hemolíticas cuya característica común es la alteración cualitativa o cuantitativa de alguna de las enzimas del metabolismo eritrocitario. Pueden afectar la glucólisis anaerobia, cuyo ejemplo más característico es el déficit de piruvatocinasa (PK) o el sistema oxido reductor, como ocurre en el déficit de Glucosa 6 fosfato deshidrogenasa (G-6-PD). El déficit de piruvatocinasa constituye el modelo de enzimopatía por defecto de la glucólisis anaerobia y su mecanismo fisiopatológico es la disminución de la capacidad enérgica del eritrocito (ATP). Las pacientes presentan hemólisis de por vida, la cual se caracteriza por anemia macrocítica, elevada reticulocitosis y trombocitosis. En casos graves se recomienda la esplenectomía y además se debe administrar ácido fólico para evitar su descompensación. - 49 - Conclusiones El déficit de Glucosa 6 fosfato deshidrogenasa, es mucho más frecuente que el de PK, determina un descenso de la capacidad antioxidante, con lo que aumenta la sensibilidad eritrocitaria al efecto de sustancias presentes en medicamentos, toxinas, infecciones, estrés y ciertos alimentos. Los síntomas se presenten cuando el eritrocito se ve expuesto a estas sustancias. Por lo que puede ir desde una anemia hemolítica intensa hasta la ausencia completa de alteraciones clínicas detectables. Su diagnóstico se basa en la identificación de los cuerpos de Heinz y su tratamiento es netamente preventivo. El defecto del Metabolismo de los Nucleótidos, produce una enzimopatía cuya consecuencia es un bloqueo en la degradación del ARN propia del proceso normal de maduración eritrocitaria, a esta enzimopatía se la conoce con el nombre de déficit de 5’nucleotidasa de pirimidina y se acompaña de anemia hemolítica crónica e intenso punteado basófilo. 3. Reconocer los defectos en la síntesis de hemoglobina. Reconocí que la síntesis defectuosa de la hemoglobina, origina anormalidades de la molécula, las que son transmitidas genéticamente y se manifiestan con alteraciones características, identificando las siguientes: La Anemia de células falciformes, es una anemia hemolítica crónica que afecta casi exclusivamente a personas negras. Es una enfermedad que se transmite de padres a hijos y se produce debido a la sustitución de un aminoácido en una de las cadenas de globina originando la hemoglobina S, la cual distorsiona la forma de los glóbulos rojos, haciéndolos similares a media luna o a una hoz. Estas células frágiles en forma de hoz llevan menos oxígeno a los tejidos corporales e igualmente se pueden obstruir más fácilmente en pequeños vasos sanguíneos y romperse en pedazos que interrumpen el flujo sanguíneo normal. Se caracteriza por anemia intensa que se asocia a reticulocitosis e hiperbilirrubinemia, además existen crisis dolorosas que pueden afectara prácticamente a todos los órganos y sistemas; estas manifestaciones clínicas son consecuencia de las crisis vaso oclusivas. El descubrimiento de células en forma de hoz o media luna nos orienta hacia el diagnóstico que debe ser confirmado por medio de electroforesis, para la identificación de HbS. El propósito del tratamiento es manejar y controlar los - 50 - Conclusiones síntomas y limitar la frecuencia de las crisis dolorosas, previniendo principalmente los agentes causales como infecciones, deshidratación y el frío. Las Talasemias, son alteraciones de la molécula de Hb debidas a la falta de síntesis, total o parcial, de las cadenas de globina. En las Alfatalasemias, la pérdida de un solo gen se denomina alfatalasemia silente, y no produce ninguna alteración clínica. La pérdida de dos genes es el rasgo alfatalasémico, este presenta manifestaciones clínicas mínimas o nulas. La falta de tres genes produce la enfermedad por Hb H, la que cursa con anemia hemolítica moderada y hepatoesplenomegalia. Por último la deleción de los cuatro genes alfa produce hidropesía fetal por alfatalasemia, es incompatible con la vida, ya que provoca la muerte fetal intrauterina. El diagnóstico puede ser orientado por la presencia de microcitosis y cifras elevadas de hematíes, además se presentan los característicos hematíes con inclusiones de Hb H, la confirmación se efectúa mediante el estudio del DNA, que demuestra la perdida genética. Las Betatalasemias, son el resultado de la falta de síntesis de las cadenas beta y se deben a mutaciones genéticas, originando distintos tipos betatalasemias: - Betatalasemia menor o rasgo talasémico, es un estado heterocigoto para una mutación del gen beta, se caracteriza por una anemia muy leve o inexistente, apreciándose dianocitos y punteado basófilo que sugieren el diagnóstico. - Betatalasemia mayar o anemia de Cooley, constituye la forma mas grave. La anemia es intensa, microcítica y con eritroblastos; por lo que requiere transfusiones periódicas para mantener la hemoglobina. Se acompaña de hepatoesplenomegalia. Los niños no se desarrollan adecuadamente y por lo general tienen muertes tempranas por insuficiencia cardíaca o arritmias. - Betatalasemia intermedia, se caracteriza por que los pacientes sufren de anemia moderada o intensa, pero prácticamente nunca requieren transfusiones. 4. Analizar las anemias hemolíticas isoinmunes. Sucesivo al análisis de las anemias hemolíticas isoinmunes logre determinar que son reacciones hemolíticas provocadas por la puesta en contacto de los hematíes con un anticuerpo producido por otro individuo. Identificándose las siguientes alteraciones: - 51 - Conclusiones Enfermedad hemolítica del recién nacido, en donde existe una incompatibilidad entre los antígenos eritrocitarios de la madre y los del feto, esto por lo general ocurre en el segundo embarazo, en donde la madre desarrolla anticuerpos que atraviesan la placenta y se fijan a los hematíes del feto que son portadores de antígenos, dando lugar a la hemólisis neonatal. Está enfermedad se presenta con ictericia, kernicterus, anemia hemolítica intensa, lo que lleva a insuficiencia cardiaca, hidropesía fetal y en algunos casos hasta muerte intrauterina. El diagnóstico se basa en la identificación de los anticuerpos y su tratamiento consta en prevenir las transfusiones con antígeno Rh (D) positivo a gestantes y además evitar la aloinmunización mediante la administración a la madre de inmunoglobulina específica anti-D. Transfusiones de sangre incompatible, se dan generalmente por errores humanos, que conducen a la hemólisis, debido a que los eritrocitos del donador contienen antígenos que son destruidos por los anticuerpos del receptor. Puede manifestarse por una simple reacción de escalofríos e hipertermia, hasta un cuadro clínico grave con dolor lumbar, hipotensión, shock e insuficiencia renal. 5. Examinar las anemias hemolíticas autoinmunes. Luego de examinar las hemólisis autoinmunes, concluyo que son producidas por la presencia en la superficie eritrocitaria de anticuerpos dirigidos contra los constituyentes antigénicos de los hematíes. Entre las anemias más importantes sobresalen: La Anemia hemolítica autoinmune por anticuerpos calientes, se caracteriza porque los autoanticuerpos de clase IgG actúan como opsoninas que se activan a la temperatura del organismo (37 °C), para luego ser fagocitados por los macrófagos. Una gran parte de estas anomalías se asocian a una enfermedad subyacente, además es predominante en el sexo femenino. Sus manifestaciones clínicas son muy variadas pudiendo ser el algunos casos asintomáticas y en otros llegando a ser muy graves por la hemólisis intensa. Para su identificación nos basamos en la variada morfología de los hematíes, la haptoglobina disminuida y la prueba de Coombs directa es positiva. También se emplean técnicas especiales como la elución del anticuerpo de los determinantes antigénicos de los hematíes. El tratamiento consiste en prednisona, a parte también se pueden emplear fármacos inmunodepresores y se deben evitar las transfusiones. - 52 - Conclusiones En la Anemia hemolítica autoinmune por anticuerpos fríos, los anticuerpos Ig M de baja afinidad se unen a las membranas eritrocíticas y reaccionan mejor con su antígeno correspondiente a bajas temperaturas. Cuando su amplitud térmica aumenta pueden causar hemólisis. Este incremento se acompaña de un título muy elevado del anticuerpo en el suero. Se presenta con una anemia crónica y pueden mostrarse signos de acrocianosis dolorosa en las orejas, la punta de la nariz y los dedos. Los frotis de sangre muestran abundantes reticulocitosis y esferocitos. En estos pacientes se debe evitar las transfusiones y es aconsejable mantenerse en un ambiente cálido. La Anemia hemolítica autoinmune Inducida por fármaco, es el resultado de una reacción antígeno anticuerpo, la cual ocurre por tres mecanismos: En primer lugar la formación de inmunocomplejos fármaco-antifármaco que se fijan al eritrocito y lo destruyen por una reacción inmune. En segundo lugar la absorción firme del fármaco sobre la superficie eritrocitaria, formando una capa que recubre a los hematíes y estimula la producción de anticuerpos dando como resultado la hemólisis. En tercer lugar la formación de autoanticuerpos, que se da por ciertos medicamentos que forman anticuerpos contra los antígenos de la membrana eritrocitaria conduciendo a la hemólisis. 6. Identificar las hemólisis producidas por traumatismos mecánicos de los eritrocitos. Posterior a la identificación de los componentes que causan hemólisis en los hematíes por lesiones mecánicas, se logro determinar que la membrana del eritrocito puede deformarse con facilidad pero su elasticidad es limitada. Cuando se ejerce presión constante sobre la célula, ocurre deformación progresiva y a la larga, se rompe la membrana. Dicha fragmentación ocurre en tres situaciones: En la Anemia microangiopática, cuando existe un acumulo de fibrina intravascular principalmente debido a anomalías propias de los vasos, coagulación intravascular diseminada, púrpura trombótica trombocitopénica y síndrome urémico hemolítico. También este trastorno se puede originar por el estrechamiento de los vasos, ambos mecanismos dificultan la circulación normal produciendo la fragmentación de los hematíes. Caracterizándose por la presencia de trombocitopenia y esquistocitos, que - 53 - Conclusiones orientan al diagnóstico. Puede usarse heparina y se debe corregir las anomalías vasculares para limitar el proceso hemolítico. La Anemia macroangiopática, se asocia con alteraciones cardíacas principalmente debido a prótesis valvulares y a anomalías en grandes vasos, las cuales son capases de generar turbulencias sanguíneas lo suficientemente fuertes como para lesionar a los eritrocitos. La anemia hemolítica suele ser leve, con presencia de esquistocitos y se puede acompañar de hemoglobinuria y un aumento del gasto cardiaco. Se recomienda usar suplementos de hierro, limitar la actividad física y en casos graves se pueden hacer cambios de válvulas cardíacas. La Hemólisis por actividad física, es un trastorno raro, que se ve en deportistas luego hacer ejercicio intenso prolongado, la hemólisis se produce por que los eritrocitos estallan, debido a que son comprimidos con fuerza dentro de la microcirculación. Dichos hematíes no presentan anormalidades morfológicas, el único hallazgo es hemoglobinemia y hemoglobinuria. - 54 - Bibliografía BIBLIOGRAFÍA. BEESON Paul – McDERMOTT Walsh. Tratado de Medicina Interna. Decimocuarta Edición, Editorial Interamericana, México, 1991, 2323 pags, Tomo II. BREWER George – AXELSON John. Trastornos hematológicos. Editorial Interamericana, México, 1994, 793 pags. HOLVEY David – TALBOTT John. El Manual Merck de diagnóstico y terapéutica. Quinta Edición, Editorial Merck Sharp & Dohme Research Laboratorios, New Jersey, 1990, 1796 pags. ROBBINS Stanley – CONTRAN Ramzi. Patología Humana. Séptima Edición, Editorial Elsevier, Madrid, 2004, 873 pags. ROZMAN Ciril – FARRERAS Valenti. Medicina Interna. Decimotercera Edición, Editorial Mosby-Doyma, Barcelona, 1996, 205 pags, Tomo XIV. SOLOMON Eldra – BERG Linda. Biología. Quinta Edición, Editorial McGraw Hill Interamericana, México, 2001, 1233 pags. http://www.nlm.nih.gov/medlineplus/spanish/ http://www.scielo.php http://www.telmeds.org - 55 -